Болезни печени: гепатозы, гепатиты, цирроз печени. Осложнения и причины смерти при циррозах печени. Алкогольная болезнь: ее виды и патоморфологические проявления.
Уровень современной медицины требует от врача максимально точной диагностики заболеваний с указанием (там, где это возможно) их этиологии. Это полностью относится к диагностике заболеваний печени, поскольку метод биопсийного исследования открывает большие возможности в раскрытии этиологии болезней печени и назначении высокоэффективного этиотропного лечения. В настоящее время одним из основных методов прижизненной диагностики заболеваний печени является гистологическое исследование печеночного биоптата. Широкое применение этого метода в клинике сформировало новое направление в медицине — клиническую гепатологию.
Классификация болезней печени.
5. Врожденные аномалии строения (кистозная печень)
ГЕПАТОЗЫ — группа острых и хронических заболеваний печени, преобладающими при которых являются дегенеративные изменения паренхимы. Среди гепатозов выделяют наследственные формы, которые не так редки: наследственные липидозы, наследственные гликогенозы, наследственный пигментный гепатоз (болезнь Вильсона-Коновалова). Многие из этих болезней заканчиваются циррозом печени. Приобретенные гепатозы делятся на острые и хронические.
ОСТРЫЙ ГЕПАТОЗ: токсическая дистрофия печени (прогрессирующий массивный некроз печени; острая желтая дистрофия печени). Развивается при экзогенных отравлениях гепатотропными ядами (ядовитые грибы, гелиотроп, соединения фосфора, мышьяка), а также при эндогенных интоксикациях (сепсис, тиреотоксикоз, токсикоз беременных). Токсическая дистрофия печени может иногда развиваться при острых вирусных гепатитах — т.н. острый вирусный гепатит с массивными некрозами печени. Токсическая дистирофия печени не всегда является острым процессом — она может быть подострой или даже хронической, растягиваясь на месяцы до одного года и более.
Патологическая анатомия. Выделяют начальную стадию желтой дистрофии, когда происходит жировая дистрофия гепатоцитов в центрах долек, далее развивается их некроз с аутолитическим распадом и резорбцией, печень имеет желтый цвет, вначале может несколько увеличиваться в размерах, затем, с 3-4 дня, ее размеры быстро уменьшаются (почти вдвое), цвет становится серовато-глинистым. Данная стадия продолжается в течение 2 недель. Нередко развивается асцит. С 3-й недели цвет печени меняется и она становится красной (стадия красной дистрофии). Это связано с тем, что некротический детрит в центре долек резорбируется, а освободившиеся от давления клеток капиллярные синусоиды переполняются
кровью. При большом объеме поражения печени больные умирают от острой печеночной недостаточности. Если смерть не наступает, в дальнейшем формируется постнекротический мультилобулярный цирроз печени. ХРОНИЧЕСКИЙ ГЕПАТОЗ: жировая дистрофия печени (жировой стеатоз печени). Развивается при хроническом токсическом воздействии на печень (алкоголь, инсектициды, хлороформ, некоторые лекарственные препараты), при сахарном диабете и общем ожирении, при кишечных инфекциях (дизентерия, сальмонеллезы, кишечная колиинфекция, кишечная стафилококковая инфекция).
Алкогольный стеатоз печени (ожирение печени) развивается под воздействием на гепатоциты этанола. Этанол вызывает гиперлипидемию и одновременно стимулирует синтез в гепатоцитах жирных кислот и их эстерификацию с образованием триглицеридов. Отложение несгораемых жиров в гепатоцитах облегчается также и низким потреблением алкоголиками липотропных веществ (белковая пища). Основным морфогенетическим механизмом алкогольного стеатоза является инфильтрация. Макроскопически печень увеличена, часто неравномерно, преимущественно за счет правой доли. Цвет ткани от коричневатого до желтого. Липиды при алкогольном стеатозе накапливаются преимущественно в центральных и промежуточных отделах дольки, при выраженном стеатозе липиды распределяются повсеместно. Жировая дистрофия гепатоцитов при алкогольной болезни обычно сочетается с различными видами белковой дистрофии — гидропической, баллонной, зернистой. Иногда несколько рядом расположенных гепатоцитиов с крупными жировыми вакуолями сливаются и образуют жировую кисту; вокруг нее развивается воспалительная реакция, иногда с наличием гигантских клеток.
Жировая дистрофия печени при алкогольной болезни процесс обратимый и через 2-4 недели после полного прекращения приема алкоголя жир из печени исчезает. Исчезновение жира начинается с центральных отделов
долек. Для алкогольного стеатоза характерно развитие перивенулярного фиброза (склероз вокруг центральных вен) — начальной стадии цирроза печени. Этим признаком алкогольный стеатоз отличается от жировой дистрофии печени при сахарном диабете и ожирении. Другой особенностью алкогольного стеатоза является сидероз купферовых клеток печени.
Гепатиты — группа острых и хронических заболеваний печени, преобладающими при которых являются очаговые или диффузные воспалительные изменения печеночной ткани. Различают первичные и вторичные гепатиты. Первичные инфекционные гепатиты в основном представлены вирусными и лептоспирозными. К первичным неинфекционным гепатитам можно отнести токсические гепатиты — алкогольный, медикаментозный. Вторичные инфекционные гепатиты развиваются при многих тяжелых инфекционных заболеваниях — пневмонии, перитониты, сепсис, малярия и др.
В настоящее время насчитывают 7 типов вирусных гепатитов: А,B,C,D,E,F,G. Из них 3 типа — А, Е и F передаются алиментарным путем (эпидемический гепатит, болезнь Боткина), все же остальные — это сывороточные гепатиты, передающиесчя парентерально. Среди сывороточных гепатитов наибольшую актуальность имеют 2 типа — В и С, которые часто ассоциируются друг с другом, вызывая тяжелые прогрессирующие поражения печени, плохо поддающиеся лечению, и имеющие высокую вероятность трансформации в цирроз и рак.
Различают следующие формы острого вирусного гепатита (эпидемического и сывороточного): классическая циклическая с желтухой, безжелтушная, холестатическая и гепатит с массивными некрозами печени (см. острую токсическую дистрофию печени).
Маркеры вирусного поражения печени: наличие частиц вируса (при электронной микроскопии); присутствие вирусных антигенов (обычно HBs-Ag), выявляемое гистологически и иммуногистохимически; белковая дистрофия гепатоцитов (гидропическая и баллонная), коагуляционный некроз гепатоцитов с появлением телец Каунсильмена, воспалительный инфильтрат из макрофагов и лимфоцитов, появление матово-стекловидных гепатоцитов, «песочные» ядра, мультилобулярный цирроз печени в финале.
Хронические вирусные гепатиты делятся на хронические активные (агрессивные) и хронические неактивные (персистирующие). Хронический активный (агрессивный) гепатит (ХАГ) обычно связан с вирусами гепатита В и С — отмечается белковая дистрофия гепатоцитов, некроз гепатоцитов на периферии долек, воспалительная инфильтрация проникает в центр долек, окружая и разрушая гепатоциты. В исходе формирование цирроза печени.
Хронический неактивный гепатит (ХНГ) — дистрофические изменения гепатоцитов имеются, но некрозы отсутствуют, воспалительная инфильтрация сосредоточена только в перипортальных трактах, отмечаются склеротические изменения долек. Вероятность трансформации в цирроз мала.
Считается доказанным, что развитие алкогольного гепатита начинается с появления в гепатоцитах алкогольного гиалина (тельца Мэллори). Алкогольный гиалин представляет собой результат извращенного синтеза гепатоцитами фибриллярных цитоплазматических белков (возможно, имеющих отношение к цитоскелету клетки). Алкогольный гиалин обладает антигенными и хемотаксическими свойствами, стимулирует лимфоциты и макрофаги, активирует коллагенообразование фибробластами, вызывает хемотаксис ПМЯЛ. Появление большого количества алкогольного гиалина в гепатоцитах является плохим прогностическим признаком. Помимо этого для алкогольного гепатита характерны гидропическая и жировая дистрофия гепатоцитов, некрозы групп гепатоцитов, в дальнейшем центролобулярные некрозы, наличие среди клеток воспалительных инфильтратов большого количество ПМЯЛ, сидероз купферовых клеток. При длительном течении алкогольного гепатита может сформироваться монолобулярный септальный цирроз печени. Однако есть данные, согласно которым цирроз при алкогольном поражении печени возникает лишь при наличии сопутствующего хронического вирусного гепатита В (или С).
Маркеры алкогольного поражения печени: жировая дистрофия гепатоцитов, очаги колликвационного некроза гепатоцитов, воспалительный инфильтрат, содержащий большую примесь ПМЯЛ, гемосидероз купферовых клеток, перивенулярный фиброз, монолобулярный септальный цирроз печени.
Развиваются при длительном употреблении гепатотоксических медикаментов: тетрациклин, пуромицин, анаболические стероиды, противозачаточные стероидные гормоны, изониазид, ипрониазид. Установлено, что среди всех больных с желтухами у 2-5% имеется медикаментозное поражение печени.
Морфологические маркеры лекарственного поражения печени: жировая дистрофия гепатоцитов, очаги колликвационного некроза вокруг центральных вен, наличие большого количества эозинофилов в воспалительных инфильтратах, образование неспецифических гранулем, поражение желчных капилляров с развитием холестаза в периферических отделах долек, монолобулярный цирроз печени.
Хроническое заболевание печени, основой которого является извращенная регенерация печеной ткани в ответ на ее острые или хронические повреждения. В зависимости от этиологических факторов циррозы делят на инфекционные (в первую очередь вирусные), токсические (в первую очередь алкоголь и его суррогаты, а также лекарственные препараты), обменно-алиментарный (недостаточность белков, витаминов, липотропных факторов,
циррозы при тезаурисмозах), холестатический, застойный (кардиогенный) цирроз. Могут быть врожденные циррозы у детей, связанные с внутриутробной инфекцией вирусами гепатита В, цитомегалии или герпеса. Среди наших больных наиболее часто встречаются вирусные и алкогольные циррозы печени.
Общая патоморфология циррозов печени.
Независимо от вида цирроза и стадии заболевания печень с поверхности и на разрезе всегда бугриста, узловата или зерниста, а на ощупь
плотная. В начале процесса печень может быть увеличена в размерах, в дальнейшем она может уменьшаться из-за нарастания атрофических процессов. Наиболее крупная по размерам цирротическая печень — при алкогольном циррозе, атрофические формы цирроза более характерны для постнекротических его форм. Величина узловатых разрастаний в печени при циррозе зависит от его вида, соответственно чему различают 2 основных морфологических вида циррозов — мелкоузловой и крупноузловой. Данные узловатые разрастания представляют собой узлы-регенераты, которые построены преимущественно из ложных долек и соединительной ткани. Образование при циррозе печени ложных долек является основным морфогенетическим событием.
Что такое ложная долька и чем она отличается от истинной печеночной дольки ? Ложная долька представляет собой продукт извращенной регенерации печеночной ткани и в отличие от истинной дольки лишена нормальной архитектоники своего строения (нет радиального расположения печеночных балок, центральные вены могут отсутствовать или располагаться эксцентрично, триады неполные и могут также отсутствовать). Ввиду нарушенного строения ложные дольки не могут нормально функционировать: из-за нарушения притока крови нет полноценной конъюгации гепатоцитами токсичного первичного билирубина и нет качественной детоксикации кишечных метаболитов (отсюда печеночноклеточная недостаточность при циррозах с клинической картиной прогрессирующей хронической токсической энцефалопатии), из-за нарушения архитектоники желчных капилляров образующаяся желчь не выводится полностью из дольки в кровь и развивается паренхиматозная (печеночная) желтуха. Недостаточное поступление в кишечник желчи приводит к нарушению эмульгирования и всасывания жиров, развивается вторичная мальабсорбция с потерей веса, гиповитаминозами А,Д,Е, К, замедлением свертывания крови, появлением сосудистых «звездочек» на коже.
Существует 2 основных морфогенетических механизма образования ложных долек при циррозе печени. Первый — при хронических активных гепатитах, когда воспалительная инфильтрация проникает в глубину долек, соединительная ткань по стихании воспаления также врастает вглубь дольки и как бы отхватывает, «откусывает» часть дольки. Из этого отделившегося фрагмента формируется в дальнейшем ложная долька, которая лишена собственных сосудов и желчных капилляров. Таким же путем формируются ложные дольки при хроническим венозном застое в печени (застойный кардиогенный цирроз печени через стадию «мускатной» печени). Разрастающаяся в печени соединительная ткань имеет вид тонких прослоек. Данный морфогенетический механизм лежит в основе формирования монолобулярного мелкоузлового (микронодулярного) цирроза печени (септальный цирроз печени), который является сравнительно доброкачественным по своему течению.
Второй механизм реализуется при развитии в печени массивных некрозов паренхимы (т.н. постнекротический цирроз печени). При этом происходит гибель обширных участков печеночной паренхимы, и источником ее последующей регенерации (если больной не умирает в стадию острой печеночной недостаточности) являются сохранившиеся небольшие островки из уцелевших гепатоцитов, часто расположенных друг от друга на значительном расстоянии. Сохранившиеся гепатоциты, лишенные стромального каркаса (который управляет регенерацией гепатоцитов), начинают регенерировать хаотично, что приводит к формированию ложных долек (мультилобулярный цирроз). Отличием данной формы цирроза от предыдущей является образование крупных узлов-регенератов (макронодуляный цирроз) с грубыми прослойками соединительной ткани. Разрастающаяся при циррозах печени соединительная ткань резко нарушает внутрипеченочную гемодинамику и выведение желчи по желчным протокам (кровеносные сосуды и желчные протоки сдавливаются и склерозируются). В результате возникают печеночная желтуха и что особенно важно — портальная гипертензия. Последняя сопровождается компенсаторным расширением коллатеральных венозных сосудов — портокавальные и кавакавальные анастомозы (вены передней стенки живота, вены слизистой желудка и нижней трети пищевода, вены париетальной брюшины, геморроидальные вены) и образованием асцита. Расширенные вены пищевода и слизистой желудка могут быть источником тяжелых пищеводно-желудочных кровотечений, скапливающаяся в полости брюшины асцитическая жидкость может инфицироваться из кишечника и приводить к развитию асцит-перитонита. Таким образом, при циррозах печени в стадию декомпенсации процесса развиваются: печеночная недостаточность, желтуха, портальная гипертензия с асцитом и асцит-перитонитом, пищеводно-желудочные кровотечения. Возможна также трансформация узлов-регенератов в гепатому — рак печени.
Хронический алкоголизм — понятие больше социальное и социально-юридическое. Медицинским эквивалентом этому является термин «алкогольная болезнь».
Клинико-морфологические формы алкогольной болезни.
1. Алкогольные поражения печени (гепатическая — стеатоз, гепатит, цирроз);
2. Алкогольная кардиомиопатия (кардиальная — жировая дистрофия миокарда с его умеренной гипертрофией и дилатация полостей сердца и сердечной недостаточностью);
3. Алкогольная энцефалопатия (мозговая) и нейропатия (алкогольные полиневриты).
4. Алкогольная нефропатия (ренальная — хронические гломерулонефриты и гломерулопатии, острый и хронический тубуло-интерстициальный нефрит, острая почечная недостаточность при отравлении суррогатами алкоголя — «токсическая почка»);
5. Поражения поджелудочной железы и ЖКТ (гастро-панкреатическая — хронический атрофический гастрит, хронический калькулезный панкреатит);
Этиологическими факторами гепатитов являются многие из тех, которые вызывают гепатозы: алкоголь, лекарственные препараты. Вместе с тем имеется большое количество инфекционных гепатитов, среди которых основное значение имеют вирусные гепатиты.
Не нашли то, что искали? Воспользуйтесь поиском:
источник
Рак при гепатите – частое явление. Воспаление печени при длительном течении заболевания и отсутствии должной терапии нередко приводит к злокачественному перерождению тканей. Нередко появлению опухоли предшествует цирроз, который затем переходит в онкологию. Раком болеют преимущественно мужчины старше 50 лет. Данное состояние часто выявляется на поздних стадиях и плохо поддается лечению.
Гепатитом называется диффузное воспаление тканей печени вирусной или токсической природы. Выделяют энтеральные (гепатит A и E), токсические и гепатиты преимущественно с парентеральным механизмом (B, С и D). Заражению и воспалению печени способствуют:
- хронический алкоголизм;
- воздействие на печень токсических веществ;
- бесконтрольный прием медикаментов;
- пользование одним шприцом при введении инъекционных наркотических средств;
- нанесение татуировок и прокалывание пирсинга при несоблюдении стерильности;
- незащищенные половые связи;
- переливание крови.
Данная патология проявляется:
- тупой болью в подреберье справа;
- желтухой;
- увеличением живота;
- кожным зудом;
- сосудистыми звездочками на коже;
- потемнением мочи;
- покраснением ладоней;
- частыми кровотечениями;
- признаками портальной гипертензии;
- изменением пальцев.
Раком печени называется злокачественная опухоль. Чаще развиваются гепатокарцинома и холангиокарцинома. При раке в тканях печени появляются атипичные клетки, склонные к бесконтрольному делению. На поздних стадиях они разносятся по организму, образуя вторичные (метастатические) опухоли. При раке прогноз наименее благоприятный, в отличие от гепатита и цирроза.
Риск развития рака резко возрастает при наличии у человека гепатита B или C. У 80% больных раком в организме обнаруживается вирус гепатита. Малигнизация чаще всего развивается в течение 20 лет с момента воспаления печени. Способствуют этому несоблюдение рекомендаций врача, диеты и ведение нездорового образа жизни. Фактором риска является пожилой возраст. Рак развивается через 8-10 лет с начала цирроза.
Заболевание протекает в 4 стадии:
- При раке I стадии новообразование может быть любого диаметра. Оно не затрагивает соседние органы и находится в пределах печени. Метастазы в регионарных лимфоузлах и других органах отсутствуют.
- При раке II стадии опухолей может быть несколько. Их диаметр менее 5 см. Метастазы не определяются.
- На III стадии возможно наличие нескольких новообразований. В зависимости от подстадии (A, B или C) они могут прорастать в сосуды и другие органы. Метастазы отсутствуют.
- IV стадия отличается поражением лимфатических узлов и отдаленными метастатическими очагами. Последние появляются в поджелудочной железе, легких, сальнике, костях, позвоночнике, плевре, брюшине, почках и других органах. Терапия на этой стадии малоэффективна.
При наличии симптомов рака следует обратиться к врачу. Чтобы обнаружить злокачественную опухоль понадобятся:
- Опрос.
- Пальпация, перкуссия и выслушивание.
- Внешний осмотр. При осмотре часто выявляется желтушность кожных покровов.
- Общий анализ крови.
- Биохимический анализ. При гепатоцеллюлярной карциноме или другой форме рака наблюдаются повышение уровня ферментов печени (трансаминаз), билирубина и щелочной фосфатазы.
- Анализ на онкомаркеры. При этой патологии повышается концентрация в крови альфа-фетопротеина.
- Коагулограмма.
- Общий анализ мочи.
- КТ и МРТ. Наиболее точные исследования. С их помощью можно определить величину, локализацию и тип опухоли, а также выявить метастатические очаги.
- Прицельная биопсия. Необходима для уточнения морфологического диагноза (гистологического типа опухоли).
- Цитологический и гистологический анализы.
- УЗИ.
- Спленопортография (контрастное исследование сосудов печени и селезенки).
- Лапароскопия.
- Сцинтиграфия.
Дифференциальная диагностика проводится с гепатитом, циррозом, доброкачественными опухолями, кистами, эхинококкозом, патологией желчного пузыря и поджелудочной железы.
Для снижения риска развития данной злокачественной патологии требуется:
- своевременно лечить заболевания печени (гепатит и цирроз);
- отказаться от употребления алкоголя;
- вести здоровый образ жизни;
- полноценно питаться;
- исключить контакт с химикатами и канцерогенными соединениями.
При выявленной опухоли следует придерживаться рекомендаций врача по лечению. В противном случае возможен неблагоприятный прогноз. Повысить длительность жизни можно посредством своевременной операции, химиотерапии или облучения.
При наличии хронического вирусного гепатита B или C необходимо:
- Соблюдать диету №5. Больным нужно отказаться от соленой, жареной и жирной пищи, консервов, обогатить рацион пектином и клетчаткой, содержащимися в овощах, ягодах и фруктах.
- Отказаться от алкоголя.
- Принимать противовирусные средства и производные интерферона. Наиболее часто используются Виферон, Интрон А, Альтевир, Лайфферон, Роферон-А, Рибавирин, Ребетол и Триворин.
- Принимать желчегонные (препараты урсодезоксихолевой кислоты) и гепатопротекторы (Эссливер, Гептрал, Карсил, Гепабене, Лив-52).
Дополнительно может проводиться инфузионная терапия, назначаться ферменты, витамины, антигистаминные средства, обезболивающие и иммуномодуляторы.
Возможны щадящие вмешательства (эмболизация сосудов и абляция). При эмболизации вводятся препараты, которые нарушают кровоснабжение раковой опухоли. Данный метод лечения применяется при новообразованиях величиной до 5 см.
Абляция представляет собой разрушение опухоли при помощи спирта. Возможно использование азота и радиоволн.
Эффективным методом терапии является применение противоопухолевых средств. К ним относятся 5-Фторурацил-Эбеве, Сорафениб-Натив и Нексавар. Данные лекарства используются в форме таблеток для приема внутрь и концентрата (5-Фторурацил-Эбеве) для инфузий.
Химиотерапия эффективна в комбинации с другими методами лечения. Как самостоятельный метод терапии она применяется при неоперабельных опухолях.
Лучевая терапия при печеночном раке применяется редко ввиду слабой эффективности. Дополнительно при раке могут применяться народные средства. К ним относятся настойка чистотела, болиголов, чага, прополис и овсяный отвар.
Важным аспектом лечения при раке является питание. Рекомендуется:
- не переедать;
- разделить суточный рацион на 4-6 приемов;
- обогатить рацион фруктами, овощами, злаками, зеленью и молочными продуктами;
- отказаться от шоколада и других кондитерских изделий;
- пить компоты, травяной чай, минеральную воду, настой шиповника, натуральные морсы и соки;
- отказаться от жирного мяса и рыбы, копченостей, маринадов и острой пищи.
Прогноз при данной патологии относительной неблагоприятный. После операции пятилетняя выживаемость составляет 10-20%. При неоперабельной опухоли большинство больных умирает в первые полгода.
источник
В последние десятилетия на вирусные гепатиты приходится основная часть проблем общественного здравоохранения во всем мире. Повышенный интерес к изучению вопросов профилактики, диагностики и терапии вирусных гепатитов В, С, D обусловлен их широким убиквитарным распространением, преимущественно поражением лиц трудоспособного возраста, разнообразием клинических форм, прогрессирующим хроническим течением с исходом в цирроз печени и гепатоцеллюлярную карциному, значительными расходами государства на лечение, а также огромным ущербом, наносимым экономике стран в целом. Глобальное бремя болезни, вызываемой вирусами гепатитов В и С, а также раком и циррозом печени, является высоким (около 2,7% всех случаев смерти) и, согласно прогнозам, станет наиболее вероятной причиной смерти в последующие десятилетия.
По оценкам Всемирной организации здравоохранения (ВОЗ), «тихая эпидемия» вирусных гепатитов захватывает большую часть населения земного шара. По современным данным, в мире насчитывается около двух миллиардов человек, инфицированных вирусом гепатита В, из которых более 350 млн человек имеют хронические (длительные) инфекции печени и от 500 до 700 тыс. человек ежегодно умирают от острых или хронических последствий гепатита В.
Ежегодно 3-4 млн человек инфицируются вирусом гепатита С, около 130-170 млн человек хронически инфицированы. Более 350 тыс. человек ежегодно умирают от заболеваний печени, связанных с вирусом гепатита С. В мире число людей, инфицированных ВИЧ-инфекцией, оценивается в 34 млн человек, что значительно уступает данным по распространенности вирусных гепатитов.
Распространенность вирусного гепатита В существенно колеблется в различных странах от 0,1 до 20%, выделяют высокоэндемичные (более 8% HBsAg-позитивных), умеренно эндемичные (2-7% HBsAg-позитивных) и низкоэндемичные регионы (менее 2% HBsAg-позитивных). В число стран с высокими показателями HBV хронической инфекции входят Китай и другие страны Восточной и Юго-Восточной Азии, район Амазонки, южные части Восточной и Центральной Европы. Большинство жителей этих регионов приобретают HBV-инфекцию в детстве. Умеренно эндемичные регионы – это страны Ближнего Востока и Индийского субконтинента, Российская Федерация, Казахстан. В Западной Европе и Северной Америке хронически инфицировано менее 1% населения.
Вирусный гепатит С в отличие от вирусного гепатита В гиперэндемичен для всех территорий. Наиболее высокая распространенность вирусного гепатита С регистрируется в Египте, Пакистане и Китае.
Вероятность хронизации вирусного гепатита В зависит от возраста, в котором человек был инфицирован. Риск перехода острой HBV-инфекции в хроническую форму с возрастом снижается: у детей, инфицированных в течение первого года жизни, он составляет 90%, при заражении в возрасте от одного года до четырех лет – 30-50%, а при инфицировании взрослых – менее 10%.
В отличие от вирусного гепатита В, процент перехода острой HСV-инфекции в хронический вариант у взрослого населения составляет 90%.
Возможность перехода заболевания в хроническое не зависит от того, является инфекция манифестной или бессимптомной.
15-25% риску преждевременной смерти от цирроза и рака печени подвержены лица с хронической вирусной инфекцией В и С. При коинфекции вирусами гепатитов D и В (когда оба вируса попадают в организм) развивается тяжелый вирусный гепатит с высокой вероятностью развития острой печеночной недостаточности, хронический вирусный гепатит D наблюдается в 5-10% случаев. При суперинфицировании HDV (когда дельта-вирус наслаивается на уже существующую в организме хроническую HBV-инфекцию) ухудшается течение хронической HBV-инфекции, быстрее развивается цирроз и рак печени, хронический гепатит D возникает в 90% случаев. Установлено, что при хроническом дельта-гепатите гепатоцеллюлярная карцинома развивается в три раза чаще.
На современном этапе главенствующая роль в развитии первичного рака печени отводится гепатотропным вирусным агентам. В структуре онкологической заболеваемости первичный рак печени занимает 6 место, а в реестре онкологических смертей – находится на 3 месте. Первичный рак печени – смертельное заболевание, соотношение заболевших к умершим 0,95. 90% первичного рака печени составляет гепатоцеллюлярный рак (ГЦР).
Гепатоцеллюлярная карцинома (ГЦК) занимает пятое место по частоте среди мужчин и восьмое – среди женщин. Ежегодно в мире регистрируется от 0,5 до 1 млн новых случаев. Наибольшая заболеваемость и смертность отмечены в странах Африки и Юго-Восточной Азии. В эпидемиологических исследованиях было установлено зеркальное совпадение зон, эндемичных по вирусному гепатиту В и гепатоцеллюлярной карциноме. 75-80% всех гепатоцеллюлярных карцином имеют «вирусный» характер, причем 50-55% приходится на долю HBV-инфекции, а 25-30% – HCV-инфекции.
Взаимосвязь между латентно протекающим HBV и раком печени впервые предположили в ходе эпидемиологических исследований, выполненных в 80-х гг. минувшего столетия, и впоследствии широко подтвердили современными чувствительными молекулярными методами. Эксперименты на животных моделях продемонстрировали, что и у лесных сурков, белок, зараженных вирусами гепатита, риск развития карциномы вырос после очевидного клиренса вируса.
Антитела к HCV обнаруживаются от 20 до 75% у больных ГЦР в разных странах. Более чем в 12 раз повышен риск развития карциномы у лиц, инфицированных вирусом гепатита С. Годичный риск развития ГЦР среди вирусоносителей вируса гепатита С варьирует от 2,5 до 8,9%. Вирус гепатита С обозначен как канцерогенный фактор 1 класса экспертами Международного агентства по изучению рака в Лионе.
Вирус гепатита В является ДНК-содержащим вирусом, обладает способностью интегрироваться в геном клетки хозяина, вследствие чего происходит дезорганизация и перестройка ДНК гепатоцитов, что лежит в основе развития опухоли. Генетический материал вируса сохраняется в виде свободных эписом, проявляющих способность к транскрпиции и репликации. Эти плазмиды можно обнаружить и в клетках опухоли печени. Кроме того, пожизненное персистирование вируса обычно вызывает в ткани печени только умеренные некровоспалительные изменения.
Установлено, что развитие опухоли при HBV-инфекции наблюдается не только на фоне цирротических изменений (в 75% случаев), но и у пациентов с хроническим вирусным гепатитом В. Полагают, что латентно протекающая HBV-инфекция способствует более быстрому прогрессированию в цирроз любого хронического заболевания печени у HBsAg-отрицательных пациентов и развитию рака на этом фоне. HBV-инфекция отнесена к группе опасных для человека кацерогенных факторов и занимает второе место после табакокурения.
При вирусном гепатите С развитие гепатоцеллюлярной карциномы возникает в результате воспалительно-регенераторных процессов на фоне цирротической трансформации печени (не менее чем в 97% случаев). При коинфекции HBV и HCV риск гепатоцеллюлярной карциномы возрастает, в опухолевой транформации играют роль межвирусные взаимодействия. Инициирующим фактором является вирус гепатита В, который нарушает генную структуру гепатоцита, а вирус гепатита С выполняет функцию промоутера, который поддерживает некрозы и регенерацию гепатоцитов.
В развитии гепатоцеллюлярной карциномы важное значение отводится алкогольной болезни печени. Большинство авторов связывают формирование гепатоцеллюлярного рака у пациентов с алкогольной болезнью печени с высоким процентом инфицированности гепатотропными вирусами. Наличие цирроза печени, независимо от этиологии, является существенным фактором риска развития гепатоцеллюлярной карциномы. Факторы внешней среды, такие как прием оральных контрацептивов, анаболических стероидов, курение, афлатоксин, также способствуют развитию рака печени и являются коканцерогенами вирусов В, С.
Учитывая вышеизложенное, важными аспектами в предупреждении развития гепатоцеллюлярной карциномы имеют профилактические мероприятия и раннее выявление рака среди лиц, относящихся к группе риска.
Профилактика развития гепатоцеллюлярного рака в первую очередь предполагает обязательную вакцинацию от вирусного гепатита В. По мнению ряда авторов, проведение вакцинации против HBV-инфекции в высокоэндемичных регионах обусловило снижение частоты гепатоцеллюлярного рака. Известно, что вакцинация детей на Тайване привела к достоверному снижению заболеваемости гепатоцеллюлярного рака, обусловленного HBV.
На территории Республики Казахстан осуществляется обязательная вакцинация от вирусного гепатита В с 1998 г. Рекомбинантные вакцины обеспечивают выработку защитного титра антител (a/HbsAg) у 95% детей и 90% взрослых. Протективный уровень антител (более 10 МЕ/мл) сохраняется в течение 15 лет у половины вакцинированных. Вакцина от гепатита В защищает и от гепатита дельта (D), поскольку вирус гепатита D не способен размножаться без вируса гепатита В.
Особую актуальность в профилактике гепатоцеллюлярного рака приобретает ранняя диагностика вирусных гепатотропных инфекций и проведение противовирусной терапии, что обеспечивает снижение риска развития опухолевого процесса. Диагностика вирусных гепатитов основывается на проведении иммуноферментного анализа и полимеразной цепной реакции.
Современная противовирусная терапия преследует следующие цели: прекращение репликации и/или эрадикация HBV, HCV; предупреждение прогрессирования поражения печени (цирроза печени, развития гепатоцеллюлярной карциномы), увеличение продолжительности жизни.
В этиотропной терапии HCV-инфекции используют комбинацию пегилированного интерферона-α и синтетических нуклеозидов (ингибиторы обратной транскриптазы), в случаях HBV-инфекции применяют синтетические нуклеозиды или их комбинацию с пегилированным интерфероном-α.
Для ранней диагностики гепатоцеллюлярной карциномы мировым сообществом гепатологов принят стандарт скринингового обследования пациентов, угрожаемых по развитию рака. Стандарт включает проведение ультразвукового исследования печени с определением 1 раз в 6 месяцев уровня сывороточного α-фетопротеина. Следует учесть, что концентрация α-фетопротеина может быть нормальной на ранних стадиях гепатоцеллюлярной карциномы. В тоже время при выраженной активности печеночного процесса и активной репарации поврежденной печеночной ткани может отмечаться преходящее повышение уровня α-фетопротеина в сыворотке крови, снижающееся до нормальных цифр при купировании активности воспаления (острый вирусный гепатит, фульминантный гепатит, обострение хронического гепатита или цирроза печени).
В заключение важно подчеркнуть необходимость ранней диагностики, терапии и профилактики вирусных гепатитов с целью предупреждения развития гепатоцеллюлярной карциномы.
источник
Услышав диагноз «цирроз», пациенты воспринимают его, как приговор. Связано это с тем, что зачастую цирроз принимают за рак печени. Но верно ли это? Цирроз – это тяжелая патология, характеризующаяся необратимым замещением ткани печени стромой (физброзной соединительной тканью). Формируется рубцовая ткань, происходит патологическое изменение структуры печени, она начинает терять свои функциональные способности.
В итоге клетки начинают отмирать, печень становится недееспособной, происходит полное разрушение органа. От цирроза действительно возможен летальный исход, но это не рак, хотя злокачественная опухоль также способна полностью разрушать орган. В чем же отличие? Для того чтобы понять, отличается ли цирроз от рака, необходимо досконально разобраться во всех нюансах двух заболеваний.
Рак и цирроз имеют множество одинаковых признаков, именно поэтому эти заболевания часто принимают, как одно. В таблице представлены наиболее характерные признаки онкологического новообразования в печени и цирроза (Табл. 1). По ним легко можно рассмотреть сходство патологий.
Таблица 1 – Сравнение цирроза и рака печени
| Рак печени | Цирроз печени | |
|---|---|---|
| Механизм развития заболеваний | Патологическое изменение клеток ткани, которое сопровождается образованием опухоли злокачественной формы. | Патологическое изменение тканевых клеток печени и их замещение фиброзными рубцами. |
| Причины развития заболеваний | Цирроз, гепатит любой группы, интоксикация организма, наличие вирусных инфекций, переизбыток железа в организме и его накопление в крови (гемохроматоз). | Интоксикация организма, гепатит (полученный при инъекционном заражении вирусом), патологии желчевыводящих путей, сердечная недостаточность, алкоголизм. |
| Общие симптомы рака и цирроза | Потеря аппетита, диарея/запор, чувство тяжести в животе, ухудшение памяти, снижение концентрации внимания, общее недомогание, слабость, ломота в мышцах, возникновение внутренних кровотечений, кожный зуд, изменение цвета кожного покрова (он становится желтушного оттенка). | |
Как видно из таблицы, рак и цирроз в действительности имеют множество схожих признаков. Это касается и механизма развития патологий, и причин их возникновения, и целого ряда симптомов. Однако, несмотря на большое количество одинаковых признаков, два этих заболевания нельзя отнести к одной категории. Цирроз не относится к группе онкологических патологий, однако многие специалисты утверждают, что он является одним из главных провокаторов развития рака печени.
Сходства рака печени и цирроза значительно затрудняют постановку диагноза. На первоначальном этапе врач обычно ставит предварительный диагноз. Более точные результаты удается получить после анализа крови на определение наличия онкомаркеров и получения показаний исследования биопсии печени.
Также врач должен особое внимание уделить анамнезу заболевания пациента. Необходимо выявить полный перечень симптомов патологии, поскольку рак имеет отличительные особенности проявления, нехарактерные для других заболеваний, в том числе и для цирроза печени. Также специалист должен определить общую картину развития болезни у пациента и сопутствующие нарушения в организме.
Отличить цирроз от рака достаточно сложно. Однако есть ряд симптомов, не свойственных циррозу, но характерных для онкологии:
- сильная потеря массы тела – один из самых характерных признаков рака, независимо от места его локализации;
- лихорадочное состояние;
- тошнота, которая появляется независимо от приема пищи;
- сильные боли в животе;
- резкие, сильные боли в плечах и спине (еще один из самых ярких симптомов онкологии, который появляется при любой форме рака);
- перитонит.
Первичную стадию рака печени называют гепатоцеллюлярной карциномой. Опухоль образуется из печеночной паренхимы. Она обычно располагается в самой широкой части печени. Несмотря на то, что злокачественная опухоль имеет весьма внушительные размеры (диаметр может достигать 3 см и более), при лапароскопическом исследовании ее обнаружить не удается.
Первые подозрения на злокачественную опухоль у специалиста могут появиться при проведении ультразвукового обследования печени. На УЗИ отчетливо заметно увеличение органа в размерах, при этом структура печени – плотная и неровная.
Злокачественная опухоль имеет свойство быстро распространять метастазы, которые проникают в лимфу, костные ткани, дыхательные органы, надпочечники.
Образуются патологические кровяные сгустки в венах, что провоцирует внутреннее кровотечение (чаще всего оно возникает в кишечнике и желудке). У больного наблюдается лейкоцитоз, то есть в крови обнаруживается переизбыток белых кровяных телец, что приводит к кардинальным изменениям в составе крови.
Наибольшая опасность возникает в том случае, если узел злокачественной опухоли лопнет. Это спровоцирует обильное кровоизлияние в брюшную полость. Если больному вовремя не оказать медицинскую помощь, итог неизбежен – летальный исход.
Для постановки точного диагноза пациент направляется на диагностические обследования:
- общий и биохимический анализ крови;
- анализ крови на выявление онкомаркеров;
- анализ мочи;
- ультразвуковое исследование;
- магнитно-резонансная томография;
- компьютерная томография;
- биопсия печени.
Результаты данных обследований позволят врачу максимально точно исследовать опухоль – ее структуру, форму развития, стадию прогрессирования. Также помогут определить очаг воспаления и распространенность метастазов. На основании полученных результатов врач принимает решение о наиболее целесообразном лечении.
Есть ли отличия в лечебной терапии? Есть, и существенные. При циррозе больному назначается медикаментозный курс, включающий гепатопротекторы для восстановления клеток органа, также необходимо строго соблюдать специально разработанное диетическое питание.
При раке диета и лекарственные препараты уже не способны оказать должного положительного действия. Может назначаться такая вспомогательная терапия, для устранения сильных болей и поддержания дееспособности организма, но основная роль в терапии отводится химиотерапии и хирургии.
Научно доказано, что цирроз может перейти в рак. Онкология является последствием цирроза, который имеет способность к патологическому изменению клеток печени. Чаще всего злокачественная опухоль появляется при циррозе мелкоузловой формы и при алкогольном циррозе. Согласно медицинским данным, цирроз способен достаточно быстро перейти в рак. Для этого ему требуется не более 4-5 лет.
Прогнозы неутешительные – независимо от того, на какой стадии рак был обнаружен, бороться с ним практически бесполезно. Заболевание очень быстро прогрессирует, химиотерапия в данном случае малоэффективна. Более 90% пациентов живут с таким диагнозом не более двух лет. Лишь 7% больным удалось прожить чуть больше двух лет.
Особенности цирроза и рака печени
Факторы, провоцирующие переход цирроза в рак:
- гепатит хронической формы;
- злоупотребление алкогольными напитками;
- желчнокаменная болезнь на стадии обострения;
- заражение крови;
- употребление наркотических веществ, в частности путем внутривенного введения;
- неконтролируемый прием медикаментозных препаратов, что приводит к интоксикации организма и разрушению печени.
Также повышают риск перехода цирроза печени в онкологию патологические нарушения в обменных процессах в организме больного, а также проведение операций на соседних органах.
Цирроз является мощным стартом для патологических изменений в структуре клеток печени, что в итоге может привести к развитию онкологии. Такие тяжелые изменения необратимы! Снизить риск появления онкологии можно путем проведения профилактических мер. К ним относятся:
- полный отказ от употребления спиртных напитков;
- отказ от принятия наркотических веществ, в особенности путем внутривенного введения;
- тщательный контроль над принятием лекарственных препаратов;
- правильное, сбалансированное питание;
- общее укрепление организма;
- здоровый образ жизни, занятие умеренными физическими нагрузками.
Достаточно простые советы по профилактике способны надежно оградить больного от зарождения онкологии. Крайне важно при наличии цирроза регулярно проходить обследования, чтобы иметь возможность в случае развития рака своевременно начать терапию.
Итак, развитие новообразования злокачественной формы на фоне цирроза является частым следствием прогрессирования заболевания печени. Такое осложнение опасно для жизни больного, поскольку онкология практически неизлечима. Сложность еще заключается в том, что в подобной ситуации не всегда разрешено хирургическое удаление злокачественной опухоли. Слишком высок риск неудачного результата, что существенно снижает шансы на выздоровление и дальнейшую продолжительность жизни.
Симптомы онкологии, развивающейся на фоне цирроза, неспецифичны. Они больше схожи с проявлениями других хронических заболеваний. При этом наблюдаются:
- тошнота;
- нарушение стула (может наблюдаться как запор, так и диарея);
- ощущение дискомфорта в животе;
- вздутие;
- частичная или полная потеря аппетита;
- снижение массы тела (вплоть до появления анорексии);
- невысокая температура;
- общее ухудшение самочувствия, слабость, состояние разбитости.
Такие симптомы можно наблюдать на начальной стадии развития онкологии. Если обратить внимание на них и незамедлительно посетить медицинское учреждение для обследования, можно обнаружить опасное осложнение на ранней стадии. Онкология на начальном этапе развития поддается лечению!
Если же позволить патологии прогрессировать, то злокачественная опухоль начнет увеличиваться в размерах. Это приведет к полной закупорке желчных протоков. Желчь не сможет проникать в кишечник и начнет попадать в кровь. У больного станут появляться признаки желтухи механической формы:
- бесцветный кал;
- темная моча;
- кожный зуд;
- слизистая, склеры глаз и кожный покров приобретают зеленовато-желтушный оттенок.
Далее у больного развивается анемия, появляются внутренние кровотечения и происходит тяжелая интоксикация всего организма. На данном этапе высока вероятность летального исхода.
Какой метод терапии выбрать, решает врач в зависимости от анализов пациента и стадии развития рака. При развитии онкологии на фоне цирроза применяются следующие методики лечебной терапии:
- Удаление опухоли хирургическим путем. Если опухоль операбельна, она устраняется. Однако при ее удалении хирург также иссекает часть печени. В процессе операции может быть удалено до 2/3 части печени.
- Частичная пересадка печени. Для больного подбирается подходящий донор, после чего проводится пересадка части здорового органа.
Заморозка. Один из наиболее инновационных методов терапии. Хирург делает небольшой разрез в области печени, после чего с помощью жидкого азота происходит замораживание злокачественной опухоли.
Ниже представлены отзывы специалистов о циррозе и его переходе в раковую опухоль:
Сизов Б.В., врач: «В моей практике известно достаточно много случаев, когда пациенты обращались за помощью с уже запущенной стадией цирроза. Хочу отметить, что основная проблема большинства людей – халатное отношение к своему здоровью.
Многие обращаются к врачу тогда, когда организм находится на активной стадии разрушения. Таких пациентов иногда уже просто невозможно спасти. При циррозе категорически недопустимо игнорирование лечебной терапии. Эта патология не является смертельным заболеванием, однако на запущенной стадии она способна перейти в рак, бороться с которым практически невозможно».
Понамарев И.К., врач: «На территории Российской Федерации активно прогрессирует цирроз, развивающийся на фоне алкоголизма. Зачастую люди, злоупотребляющие спиртными напитками, неспособны адекватно расценивать состояние своего здоровья и редко обращаются за медицинской помощью. Это приводит к тому, что возникает опасное осложнение – рак.
Как известно, лекарство от рака до сих пор не удалось сгенерировать. Поэтому так часто подобные случаи приводят к летальному исходу. Отдельно хочу отметить показания статистики – основная часть больных циррозом печени приходится на мужской пол. Женщинам гораздо реже ставят этот диагноз. По моему мнению, связано это, прежде всего, с тем, что от алкогольной зависимости в большой степени страдают именно мужчины.
Наличие пагубной привычки, отсутствие желания бороться с ней и возникшими заболеваниями в итоге приводят к печальному результату – к смерти. Лишь небольшой части больных с раком, возникшим на фоне цирроза, удается прожить более двух лет».
Итак, цирроз – это рак или нет? Главное отличие состоит в том, что цирроз не относится к онкологическим заболеваниям. Обе болезни имеют определенные сходства, но относятся к разным группам патологических изменений в организме. Однако рак может развиться на фоне цирроза. И при таком осложнении очень мало шансов на выздоровление. С развивающимся раком на фоне цирроза не способны до конца справиться ни химиотерапия, ни хирургическое удаление злокачественного новообразования.
При диагнозе «цирроз» можно снизить риск развития онкологии путем проведения элементарных профилактических мер. Главный совет – внимательно относиться к своему здоровью! При первых симптомах нарушения в работе печени необходимо незамедлительно обратиться к опытному специалисту. Это позволит на ранней стадии выявить тяжелые патологии и вовремя начать лечебную терапию.
источник
Онкологические заболевания – это страшный диагноз для любого человека. Без грамотного лечения избавиться от проблемы невозможно. Рак печени не является исключением. Он полностью разрушает соответствующий орган, вследствие чего наступает смерть. К сожалению, в последнее время от этого недуга умирает довольно много человек. Медики констатируют рак печени все чаще и чаще. Почему так происходит? Некоторые специалисты выявили взаимосвязь между массовым распространением гепатитов в хронической форме.
Как гепатит влияет на развитие рака печени?
Могут ли инфицированному гепатитом С пациенту поставить еще один диагноз «рак»? Безусловно, это возможно и встречается не так уж и редко. В случае перехода гепатита С в цирроз печени риски развития онкологического заболевания увеличиваются. Трудно сказать, сколько пациентов приобрело онкологию вследствие развития вируса гепатита С.
Известно одно, гепатит С выявляется у 80% пациентов с раком печени. Также у них встречается гепатит В или оба вируса одновременно. Тандем двух гепатитов – довольно распространенное явление среди раковых больных, поэтому сложно выявить, какой именно вирус способствовал развитию самого худшего сценария. По некоторым данным, приблизительно в 10% случаев онкология появляется из-за «ласкового убийцы». Так ли это на самом деле, сказать сложно.
Почему этой проблеме уделяют так много внимания?
В рейтинге онкологических заболеваний по частоте диагностирования рак печени занимает следующие места:
- У мужчин – пятое;
- У женщин – восьмое.
Приблизительно 80% пациентов с гепатитами В и С становятся обладателями злокачественной опухоли в течение 20-25 лет. Лечить такое состояние крайне сложно, поэтому надо всеми силами стараться предотвратить такие события.
Цирроз печени: что это такое?
Негласный союз между гепатитами В или С с циррозом печени увеличивает на 15-20% риск развития рака. Согласно мировой статистике, ежегодно в мире выявляет приблизительно 500 миллионов новых случаев инфицирования вирусными гепатитами. Рак печени становится причиной летального исхода среди 250 миллионов человек за один год. Это удручающие факты, которые заставляют задуматься прямо сейчас.
Злокачественные образования выявляются и при воздействии других канцерогенов. Что касается гепатитов, то они занимают второе место по значимости причин, согласитесь, это печально, если учитывать широкое распространение в нынешнее время вируса HCV.
Как обстоят дела с лечением?
При онкологических заболеваниях медики используют комплексный подход – это хирургическое и химиотерапевтическое лечения. Рак печени сложно поддается лечению. Даже если полностью удалить опухоль, говорить о полном выздоровлении слишком рано. Ремиссия – это труднодостижимая цель для таких больных.
Лучевая терапия – это метод, к которому прибегают в редких ситуациях. Обусловлено это тем, что данный способ приводит к более быстрому разрушению клеток печени по сравнению с самой опухолью. Диагностику рака следует доверить профессионалом. Также важно найти специалиста, который сможет подобрать подходящую схему терапию с заболеванием. Для этого необходимо быть настоящим знатоком врачебного дела.
В настоящее время от вируса гепатита В есть вакцина, эффективность которой не стоит игнорировать. Препараты от гепатита С из Индии позволяют вылечить соответствующий вирус. Что касается онкологии, то тут обстоят дела намного хуже. Важно не допустить его развития, поскольку вылечить будет уж очень сложно.
источник
Хронический вирусный гепатит С с исходом в цирроз и гепатоцеллюлярную карциному (клиническое наблюдение)
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
В статье представлен клинический случай пациента с диагнозом «цирроз печени, класс В по Чайлд — Пью» в исходе хронического гепатита С, пролеченного препаратами интерферона и рибавирина в течение 18 мес. На фоне противовирусной терапии РНК вируса гепатита С стала отрицательной через 8 нед. и оставалась стойко отрицательной на протяжении 2-х лет. В последующем на фоне стресса, через 3 мес. после окончания лечения возник рецидив хронического гепатита С с умеренной биохимической и вирусологической активностью. Через 6 мес. после рецидива при ультразвуковом исследовании был заподозрен рак печени, было получено гистологическое подтверждение. Через несколько месяцев у пациента развилось кровотечение из варикозно расширенных вен пищевода (ВРВП), а еще через 1 мес. возникло повторное кровотечение из ВРВП. Пациент наблюдался и лечился в реанимационном отделении. Появились асцит, двусторонняя пневмония, лихорадка, лейкоцитоз. Состояние больного прогрессивно ухудшалось, и при нарастающем психомоторном возбуждении, прогрессирующей дыхательной и сердечно-сосудистой недостаточности была зафиксирована биологическая смерть.
Имело место расхождение диагнозов, категория II. Причиной летального исхода стала гнойная интоксикация в результате перфорации язв пищевода, гнойного медиастинита с эмпиемой плевры слева.
Ключевые слова: хронический гепатит С, цирроз печени, гепатоцеллюлярная карцинома.
Для цитирования: Макашова В.В., Омарова Х.Г., Хохлова О.Н., Лукашенко Т.Н. Хронический вирусный гепатит С с исходом в цирроз и гепатоцеллюлярную карциному (клиническое наблюдение) // РМЖ. Медицинское обозрение. 2018. №8(II). С. 92-96
Chronic hepatitis C virus with the outcome of cirrhosis and hepatocellular carcinoma (clinical observation)
V.V. Makashova 1,2 , H.G. Omarova 1 , O.N. Hohlova 1 , T.N. Lukashenko 3
1 Central Research Institute of Epidemiology, Moscow
2 Clinical Hospital for the Infectious Diseases, Moscow
3 Outpatient Clinic № 5, Moscow
The article presents a clinical case of a patient with a diagnosis of liver cirrhosis of Child-Pugh class B in the outcome of chronic hepatitis C, treated with interferon and ribavirin for 18 months. In the course of antiviral therapy, RNA of the hepatitis C virus became negative after 8 weeks and remained steadily negative for 2 years. Subsequently, on the background of stress, 3 months after the end of treatment, a relapse of chronic hepatitis C appeared with moderate biochemical and virological activity. 6 months after the relapse, a liver cancer was suspected during an ultrasound examination and histological confirmation was obtained. After a few months, hemorrhage from esophageal varicose veins dilatation (EVVD) occurred in the patient, and after another 1 month, there was repeated hemorrhage from EVVD. The patient was monitored and treated in the intensive care department. Ascites, bilateral pneumonia, fever, leukocytosis appeared. The patient’s condition progressively worsened and with increasing psychomotor agitation, progressive respiratory and cardiovascular insufficiency, biological death was recorded.
There was a divergence of diagnoses, category II. The cause of the fatal outcome was purulent intoxication, as a result of ulcers perforation of the esophagus, purulent mediastinitis with pleural empyema on the left.
Key words: chronic hepatitis C, cirrhosis, hepatocellular carcinoma.
For citation: Makashova V.V., Omarova H.G., Hohlova O.N., Lukashenko T.N. Chronic hepatitis C virus with the outcome of cirrhosis and hepatocellular carcinoma (clinical observation) // RMJ. Medical Review. 2018. № 8(II). P. 92–96.
В статье представлен клинический случай пациента с диагнозом «цирроз печени, класс В по Чайлд — Пью» в исходе хронического гепатита С с развитием гепатоцеллюлярной карциномы
Пациент Т., 1948 г. р., 22.01.2009 г. обратился в поликлинику к инфекционисту в связи с лейкопенией (до 3,2×10 9 /л), тромбоцитопенией (60–120×10 9 ). Со слов пациента, антитела к HCV впервые выявлены в 1998 г. Не обследовался, не лечился. Впервые обследовался в поликлинике ФСБ № 5 в 2009 г., выявлена РНК HCV+, 1в генотип, вирусная нагрузка — 1,3×10 6 коп/мл.
Жалобы на периодически возникающую слабость и утомляемость.
Перенесенные заболевания: 1972 г. — аппендэктомия, 1992 г. — острый вирусный гепатит А, 1995 г. — оперирован по поводу синдрома Меллори — Вейса. В это же время были гемотрансфузии. 1996 г. — грыжесечение, 1997 г. — повторное грыжесечение, 2004 г. — язвенная болезнь 12-перстной кишки, 2005 г. — правостороннее воспаление легких, хронический бронхит, 2007 г. — повторная пневмония, 2007 г. — сильное кровотечение при удалении зубов, гипертоническая болезнь, сахарный диабет 2-го типа.
Аллергоанамнез — не отягощен.
Наследственность: у отца — цирроз печени алкогольного генеза, у матери — инсульт, у брата — хронический вирусный гепатит В.
Вредные привычки: не курит, алкоголь употреблял часто, но немного (со слов), крепкие напитки (виски, коньяк).
Объективно при осмотре: сосудистые звездочки в области грудной клетки, умеренная пальмарная эритема, иктеричность склер. Печень пальпаторно и перкуторно увеличена — выступает на 4–5 см ниже реберной дуги, селезенка не пальпируется.
Рост — 173 см, вес — 80 кг.
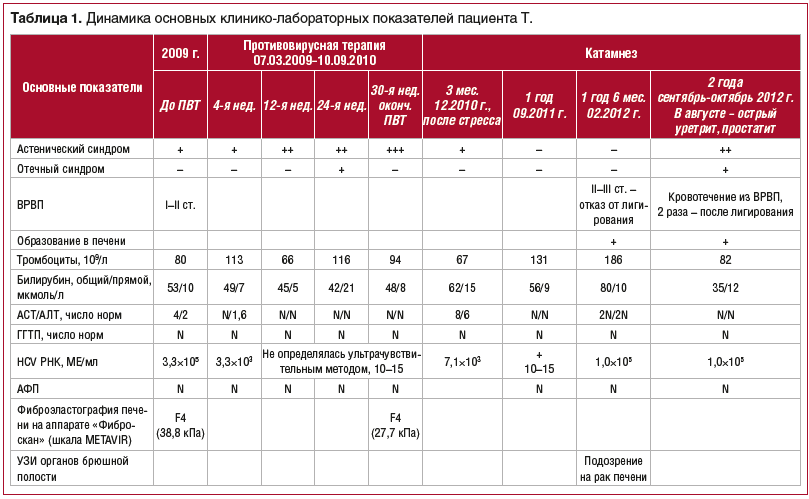
Динамика основных показателей общего и биохимического анализов крови, данные ПЦР-диагностики представлены в таблице 1.
02.02.2009 г. проведено ультразвуковое исследование (УЗИ), выявлены диффузные изменения в печени, увеличение левой доли печени (8,4 см, норма — до 7,0 см), хронический бескаменный холецистит, желчный пузырь деформирован с перегибом в теле; умеренное увеличение селезенки (13,8×6,9 см), киста правой почки.
11.03.2009 г. Фиброэластография печени: F4 по шкале METAVIR (кПа — 38,8).
Эзофагогастродуоденоскопия (ЭГДС) 20.03.2009 г. — варикозно расширенные вены пищевода (ВРВП) 1–2 ст., эрозивный бульбит.
С 07.03.2009 г. по 10.09.2010 г. проводилось противовирусное лечение препаратами интерферон альфа-2b 1 млн через день и рибавирин 800 мг/сут (по весу); постоянно получал урсодезоксихолевую кислоту 750 мг/сут.
Через 8 нед. противовирусной терапии РНК HCV не определялась (менее 500 МЕ/мл), аланинаминотрансфераза (АЛТ) и аспартатаминотрансфераза (ACT) — в норме, билирубин общий — до 42 мкм/л.
Через 6 мес. после начала противовирусной терапии состояние ухудшилось, в связи с чем был госпитализирован в ГБУЗ ИКБ № 2 ДЗМ, где находился с 08.09.2009 г. по 27.09.2009 г. Впервые выявлен асцит, по данным УЗИ увеличены печень (15 см — правая доля), селезенка (143×67 мм), Vena portae — 15 мм, селезеночная вена — 10 мм. Проведено лечение: альбумин 100 мл № 3, адеметионин, мочегонные препараты (спиронолактон, фуросемид), пропранолол 20 мг. Самочувствие и состояние значительно улучшились. В последующий период наблюдения асцит не отмечался.
Через 1,5 года стандартной противовирусной терапии (интерферон короткого действия и рибавирин) пациент жалоб не предъявлял, достигнута положительная динамика по данным УЗИ, фиброэластографии печени (эластичность печени снизилась с 38,8 до 27,7 кПа), печеночные трансаминазы и количество тромбоцитов нормализовались. РНК HCV стойко не определялась.
У пациента через 2 мес. после окончания противовирусной терапии был стресс, а через 3 мес. однократно была обнаружена РНК HCV (7,1×10 3 МЕ/мл) от 02.12.2010 г., повысилась активность ферментов (8 N).
Назначен гепатопротектор (расторопши пятнистой плодов экстракт 140 мг/сут). Через 1 мес. активность трансаминаз стала нормальной, РНК HCV не определялась ультрачувствительным методом в течение 1 года 3 мес. В марте 2012 г. при повышении активности ферментов в 2,5 раза вновь была обнаружена РНК вируса гепатита С — 1,0×10 5 МЕ/мл.
Были проанализированы показатели иммунного статуса в динамике — на фоне противовирусного лечения при декомпенсации ЦП, при окончании противовирусной терапии и в катамнезе. Выявлено, что на фоне противовирусной терапии в период декомпенсации ЦП отмечалось увеличение Т-хелперной активности при снижении цитотоксических Т-лимфоцитов, при этом иммунорегуляторный индекс оставался выше нормы. Одновременно отмечалось снижение показателей В-лимфоцитов, натуральных киллеров (NK-клеток) и TNK-клеток (Т-клетки с функциями NK-клеток), что говорит о нарушении не только гуморального, но и клеточного звена иммунного ответа и может свидетельствовать о формировании иммунодефицита. На фоне длительной противовирусной терапии пациент был обследован повторно через 1 год 3 мес. Обнаружено, что показатели всех субпопуляций Т-лимфоцитов нормализовались. Кроме этого, отмечалось выраженное увеличение показателей В-лимфоцитов (до 30%) и антител класса IgG (увеличены в 2 раза по сравнению с показателями после 6-месячного лечения). Однако клеточное (NK-клетки) звено иммунитета оставалось несостоятельным. Показатели катамнестического третьего иммунологического статуса не отличались от таковых при предыдущем исследовании. Такое медленное восстановление иммунной системы можно объяснить вновь обнаруженной репликацией HCV и ухудшением биохимических показателей.
Планировался курс повторной противовирусной терапии ХГС.
Однако 28.02.2011 г. возникла клиническая картина кровотечения из ВРВП (на фоне астенических явлений: резкое снижение уровня гемоглобина — до 92 г/л, эритроцитов — до 3,6×10 12 /л). Пациент отказался от консультации и госпитализации в отделение портальной гипертензии, необходимой для склерозирования ВРВП.
При ЭГДС от 04.03.2011 г. — ВРВП 2–3 ст., на момент осмотра — без признаков состоявшегося кровотечения или картины нестабильного местного гемостаза. Поверхностный гастродуоденит, очаговый эрозивный гастрит выходного отдела без геморрагического компонента.
Пациент постоянно получал урсодезоксихолевую кислоту 750 мг, карведилол 125 мг.
На УЗИ от 10.04.2012 г. (предыдущее — от 06.09.2011 г.)
впервые выявлено образование в правой доле печени до 3 см, смешанной эхогенности, с нечеткими контурами.
13.04.2012 г. Компьютерная томография (КТ): при и после в/в болюсного контрастирования: в артериальную фазу контрастирования на границе 7–8 сегмента и в 6 сегменте печени определяются 3 округлой формы зоны активного и равномерного накопления контрастного препарата: 1,2×0,9 см, 1,9×1,7 см и 0,8×0,7 см соответственно. Заключение: основное заболевание — ЦП в исходе ХГС. КТ-признаки 3 образований правой доли печени на фоне жирового гепатоза (дифференцировать между узлами регенерации и бластоматозным процессом); умеренно выраженная портальная гипертензия (спленомегалия, умеренное расширение воротной вены (1,4 см), вен желудка и селезенки), аномалия развития почек (подковообразная почка), псевдокисты поджелудочной железы.
24.04.2012 г. Магнитно-резонансная томография органов брюшной полости. Контрастное усиление: гадобутрол. Заключение: косвенные признаки ЦП, портальная гипертензия, спленомегалия. Зоны измененного MP-сигнала в правой доле печени, вероятно, узлы-регенераты. Образование тела поджелудочной железы, вероятно, серозная цистаденома.
В период обследования пациент жалоб не предъявлял, осмотр — без динамики.
Для исключения бластоматозных образований печени на фоне ЦП в исходе ХГС (стадия репликации вируса) и решения вопроса о возможности продолжения противовирусной терапии пациент был направлен на биопсию печени.
С 23.05.2012 г. по 28.05.2012 г. находился в хирургическом отделении ГКБ им. С.П. Боткина для проведения биопсии образования печени под УЗ-наведением.
Макроскопическое описание материала от 24.05.2012 г.:
дифференциальный диагноз между гепатоцеллюлярной аденомой и высокодифференцированным гепатоцеллюлярным раком (ГЦР). Микроскопическое описание материала от 07.06.2012 г.: фрагмент ткани печени с признаками цирротической трансформации и микроскопическая фрагментированная частица, крайне подозрительная по высокодифференцированной ГЦК с очагами некроза (проконсультировано профессором Г.А. Франком).
Для определения тактики дальнейшего ведения пациент направлен на консультацию в НИИ скорой помощи им. Склифосовского.
В июле пациент уехал в отпуск, в Крым. 18.07.2012 г. отметил подъем температуры до 39 °С, озноб, боли и увеличение правого яичка, рези и боли при мочеиспускании, кровь в конце акта мочеиспускания. Обратился к урологу. Диагноз: острый уретрит, острый простатит. Получал амоксициллин и клавулановую кислоту в течение 5 дней. Состояние улучшилось — уменьшились боли при мочеиспускании и отек яичка.
При возвращении госпитализирован в урологическое отделение ЦВКГ, где находился с 14.08.2012 г. по 31.08.2012 г. с диагнозом «острый простатит, уретрит». В урологическом отделении было кровотечение из ВРВП, остановленное консервативно. После выписки кровотечение из ВРВП повторилось. Был повторно госпитализирован в хирургическое отделение ЦКВГ, где находился с 31.08.2012 г. по 17.09.2012 г. В отделении состояние стабильное, проводилась консервативная терапия: гемостатики (этамзилат, менадиона натрия бисульфит), октреотид, противоязвенная терапия, гепатопротекторы, препараты железа. Рецидива кровотечения не отмечалось. Состояние улучшилось, стул — без признаков мелены, сохранялась анемия, уровень гемоглобина — в пределах 83–92 г/л.
Больной выписан на амбулаторное наблюдение с диагнозом «ЦП, класс В по Чайлд — Пью в исходе ХГС. Портальная гипертензия: ВРВП 4 ст., гепатомегалия. Подозрение на ГЦК в 5 сегменте печени. Состоявшееся кровотечение из ВРВП от 31.08.2012 г. Хроническая анемия смешанного генеза. Гастропатия. Доброкачественная гиперплазия предстательной железы. Аномалия развития верхних мочевых путей: подковообразная почка, без нарушения уродинамики ВМП».
В начале октября 2012 г. в ГКБ № 57 проведено эндоскопическое лигирование вен пищевода по поводу ВРВП.
12.10.2012 г. у больного появилась клиническая картина желудочно-кишечного кровотечения, в связи с чем в экстренном порядке был госпитализирован в ЦКВГ ФСБ РФ.
При поступлении — состояние средней тяжести. Кожные покровы бледные, сухие, теплые. Тошноты, рвоты нет. Температура — 36,5 °С. В сознании, адекватен, ориентирован в пространстве и времени. ЧСС — 90 уд/мин. АД — 120/70 мм рт. ст. ЧДД — 17/мин. Дыхание проводится во все отделы. Язык влажный, обложен белым налетом. Живот мягкий, не вздут, не увеличен, симметричный, участвует в акте дыхания. При пальпации — безболезненный во всех отделах. Перистальтика ослаблена. Дизурии нет. Газы отходят.
Вечером этого же дня пациент отметил рвоту кровью, установлен зонд Блэкмора. В связи с тяжестью состояния больной был переведен в реанимационное отделение. Проводилась инфузионная, спазмолитическая, гемостатическая, антисекреторная терапия. После стабилизации состояния больной переведен в хирургическое отделение. Зонд Блэкмора удален. Состояние пациента оставалось стабильным. Но 19.10.2012 г. появились боли в животе. Проведено УЗИ органов брюшной полости, отмечалось расширение общего печеночного протока, панкреатического протока. При рентгенографии органов брюшной полости патологии не выявлено. На фоне проводимой инфузионно-спазмолитической терапии боли в животе были купированы. Однако 21.10.2012 г. у пациента возник рецидив кровотечения из ВРВП. Переведен повторно в реанимационное отделение, установлен зонд Блэкмора. При динамическом УЗИ органов брюшной полости выявлено большое количество свободной жидкости. Выполнена КТ органов брюшной полости: Заключение: асцит, киста поджелудочной железы, гемангиома 4 сегмента правой доли печени. Двусторонний гидроторакс. Нижнедолевая пневмония. Инфильтрации парапанкреатической клетчатки поджелудочной железы не выявлено. Отмечалось большое количество свободной жидкости в брюшной полости.
В анализе крови — лейкоцитоз до 27×10 9 /л. Для исключения острого панкреатита с ферментативным перитонитом, воспалительных заболеваний органов брюшной полости, пареза кишечника 23.10.2012 г. проведена диагностическая лапароскопия. Интраоперационно выявлен асцит. Другой патологии не выявлено. Выполнены санация и дренирование брюшной полости. На фоне проводимого лечения у пациента отмечались эпизоды рецидива кровотечения из ВРВП. Проводились плазмо- и гемотрансфузии. Несмотря на последующую интенсивную терапию, направленную на коррекцию волемических нарушений, состояние больного прогрессивно ухудшалось. Отмечались психомоторное возбуждение, прогрессирующая дыхательная недостаточность, гипотония. 26.10.2012 г. в 18:30 пациент переведен на ИВЛ, к лечению добавлены вазопрессоры. На фоне прогрессирующей сердечно-сосудистой недостаточности в 19:00 зафиксирована асистолия. Начаты реанимационные мероприятия в полном объеме, интенсивная терапия. Все мероприятия в течение 45 мин были неэффек-
тивны. В 19:45 зафиксирована биологическая смерть.
В отделении причиной смерти указана острая сердечно-сосудистая недостаточность, развившаяся на фоне прогрессирующей полиорганной, сердечно-сосудистой недостаточности.
Основной диагноз: ЦП, класс С по Чайлд — Пью.
Осложнение основного диагноза: портальная гипертензия: ВРВП 4 ст., гепатомегалия. Состоявшееся кровотечение из варикозно расширенных вен пищевода от 12.10.2012 г., 21.10.2012 г., 25.10.2012 г. Постгеморрагическая анемия тяжелой степени. Гастропатия. Асцит. Печеночная недостаточность.
Сопутствующие заболевания: двусторонняя нижнедолевая пневмония. Двусторонний гидроторакс. ИБС: атеросклеротический кардиосклероз, гипертоническая болезнь 2 ст. Язвенная болезнь 12-перстной кишки. Киста поджелудочной железы. Гемангиома 4 сегмента печени.
Патологоанатомический диагноз (после гистологического исследования).
Основное комбинированное заболевание:
Мелкоузловой ЦП.
Операция диагностической лапароскопии 23.10.2012 г.
по поводу подозрения на острый панкреатит с санацией и дренированием брюшной полости.
Фоновые заболевания:
Сахарный диабет (по клиническим данным).
ХГС (по клиническим данным).
Осложнения: варикозное изменение вен пищевода. Эрозивно-язвенный эзофагит нижней трети пищевода с перфорацией в ткани заднего средостения. Гнойный
медиастинит заднего средостения. Эмпиема плевры слева — 3,3 л гнойного экссудата (по данным посмертного бактериологического исследования от 31.10.2012 г.). — Klebsiella pneumoniae, Enterococcus faecalis, Staphylococcus epidermidis. Ателектаз левого легкого. Правосторонний гидроторакс — 0,5 л. Мелкоочаговая бронхопневмония в нижней доле правого легкого. Малокровие оболочек головного мозга и внутренних органов. Асцит (0,4 л). Гепато- и спленомегалия (1375 и 355 г). Мелкоочаговые инфаркты в печени и предстательной железе. Отек правого легкого. Отек головного мозга. Паренхиматозная дистрофия миокарда, почек.
Сопутствующие заболевания: атеросклероз аорты (IV стадия, 3 степень). Мелкоочаговый кардиосклероз миокарда стенок левого желудочка, атеросклероз венечных артерий (IV стадия, 3 степень). Гипертоническая болезнь: эксцентрическая гипертрофия миокарда, стенок левого желудочка (стенка левого желудочка — 1,3 см, масса сердца — 395 г), артерио-артериоло-нефросклероз. Мелкоузловая гиперплазия коркового слоя надпочечников. Железистый тип нодозной гиперплазии предстательной железы. Киста поджелудочной железы. Сахарный диабет 2-го типа (по клиническим данным). Давние операции: аппендэктомия (1972 г.), верхнесрединная лапаротомия (по поводу синдрома Меллори — Вейса, 1995 г.).
Таким образом, при аутопсийном исследовании подтвердился диагноз ЦП и обнаружены: гнойный медиастинит, левосторонняя эмпиема плевры, развившиеся в исходе эрозивно-язвенного эзофагита на фоне сахарного диабета.
Непосредственной причиной смерти больного явилась гнойная интоксикация.
Сличение диагнозов: расхождение диагнозов. Категория II. Причина субъективная — не учтена роль сахарного диабета в развитии гнойных осложнений. Не диагностированы смертельные осложнения: перфорация язв пищевода, гнойный медиастинит с эмпиемой плевры слева. Эндоскопическое исследование проводилось однократно в день поступления, рентгенологически не выявлены тяжелые гнойно-деструктивные изменения в левой плевральной полости и заднем средостении. Причина объективная — тяжесть состояния больного.
источник