Гепатит – это воспалительное заболевание печени, которое вызывается вирусами 6 различных типов. Острая и хроническая формы патологии проявляются различными симптомами. Клинические признаки хронического воспаления (тошнота, изжога, отсутствие аппетита) могут напоминать проявления других патологий ЖКТ.
Возникновение тошноты при гепатите связано с нарушениями пищеварения, которые возникают при гибели печеночных клеток. Симптоматическая терапия данного явления должна сочетаться с приемом препаратов для восстановления функции органа и щадящим режимом питания.
Нарушения работы пищеварительного тракта при вирусном гепатите и лекарственном поражении печени проявляются в виде изжоги, тошноты, в более редких случаях – рвоты. Этиология и особенности диспепсических симптомов обусловлены типом, формой и тяжестью протекания заболевания.
При воспалении органа нарушается его дезинтоксикационная и секреторная функция. Снижение количества выделяемых ферментов и желчи приводит к ухудшению переваривания поступающих питательных веществ, преимущественно жиров. Переедание и поступление жирной пищи провоцирует тошноту, ощущение тяжести в животе после еды и другие признаки диспепсии.
Из-за недостатка ферментов на фоне воспаления печени и психологической реакции на дискомфорт после приема пищи у пациентов часто пропадает аппетит.
Лекарственный гепатит сопровождается тошнотой вне зависимости от тяжести его протекания и стадии. Патогенез симптома связан с поражением печени и реакцией рвотного центра на токсичные медикаментозные препараты (антибиотики, цитостатики и др.).
При хроническом гепатите частая тошнота может являться симптомом обострения патологии или ее осложнений (цирроза, злокачественных заболеваний печени).
Снижение количества желчи и нарушение переваривания жирной пищи приводят к появлению изжоги и тяжести в желудке. Пища, обработанная ферментами в верхних отделах пищеварения, застаивается в области двенадцатиперстной кишки, т. к. ее полноценная переработка невозможна.
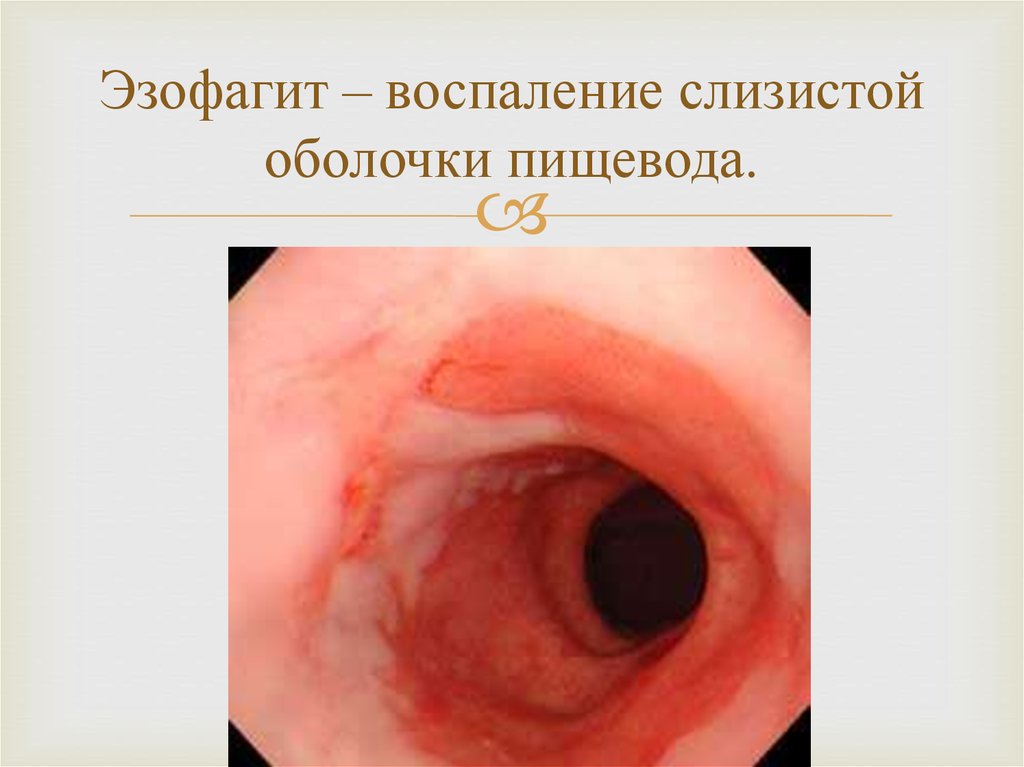
В полупереваренной пище начинаются процессы гниения, что приводит к выработке токсинов и забросу пищевого комка обратно в желудок и пищевод. Попадание желудочного содержимого в верхние отделы ЖКТ провоцирует воспаление слизистой пищевода и ослабление пищеводного сфинктера. Эти факторы приводят к появлению горечи во рту и жжения за грудиной, которое распространяется по направлению к горлу и усиливается в положении лежа и во время наклонов.
При остром протекании воспаления гепатит проявляется не ощущением подташнивания по утрам и после еды, а сильной тошнотой и многократной рвотой. Рвота желчью наблюдается при тяжелом течении гепатитов А, В и С, при повторяющемся выбросе желудочного содержимого без облегчения состояния.
Рвота с кровью является признаком желудочно-кишечного кровотечения, которое может быть следствием распространения патологии печени на другие отделы ЖКТ. Застой крови и разрыв сосудов пищевода, а также вторичные опухоли в желудке и поджелудочной железе наблюдаются преимущественно при гепатите С, осложнившемся гепатоцеллюлярным раком или циррозом.
Вирусы гепатита В и С могут распространяться не только в печени, но и в желчном пузыре и его протоках, провоцируя воспаление (холецистит) и повышая интенсивность проявления симптомов диспепсии и застоя желчи.
Помимо тошноты, изжоги и рвоты при гепатите могут наблюдаться следующие симптомы:
- желтушность белков глаз и кожных покровов;
- кожная сыпь, появление сосудистых звездочек и синяков (геморрагий);
- увеличение печени;
- болевой синдром в области правого подреберья, усиливающийся при физическом напряжении или употреблении жирной пищи;
- лихорадка или субфебрилитет;
- слабость, нарушения настроения, расстройства сна, головные боли;
- метеоризм, эпизоды диареи, перемежающиеся запорами;
- изменение цвета выделений (потемнение мочи, осветление кала).
При подтвержденном диагнозе «гепатит» лечением патологии занимаются инфекционист, гепатолог и гастроэнтеролог.
Купировать тошноту, рвоту и другие симптомы диспепсии возможно с помощью диетотерапии, медикаментозных препаратов и народных средств.
Использовать методы народной медицины и противорвотные средства самостоятельно и до консультации с гастроэнтерологом не рекомендуется, т. к. они могут усугубить поражение печени или вызвать аллергические реакции.
Интенсивность патологической реакции ЖКТ прямо зависит от наполнения желудка и количества жиров, которые содержатся в потребляемой пище. Чтобы уменьшить частоту приступов тошноты, необходимо соблюдать следующие правила:
- готовить еду только щадящими способами (варка, приготовление на пару);
- исключить холодную и горячую пищу и напитки;
- не употреблять жирные, жареные, соленые и кислые блюда;
- снизить потребление жиров и исключить продукты, богатые насыщенными жирными кислотами (жирное мясо, молоко и молочные продукты, кондитерские изделия промышленного производства, колбасы и др.);
- отказаться от употребления спиртных напитков и курения;
- повысить потребление клетчатки (овощей и круп).
Больным гепатитом назначается стол №5 или №5а по Певзнеру. В инструкции к данным диетам указан полный перечень запрещенных и разрешенных продуктов.
Чтобы не спровоцировать переполнение желудка, необходимо есть небольшими порциями не менее 4-5 раз в сутки. Если у пациента нет аппетита или его тошнит даже при щадящем режиме питания, количество приемов пищи рекомендуется увеличить до 6-7, сохраняя ту же энергетическую ценность меню (2000-2500 ккал).
Для быстрого купирования приступа тошноты можно сделать следующее:
- съесть небольшую порцию крахмалистого блюда (картофельного пюре на воде);
- выпить 100-200 мл негазированной минеральной или сладкой воды комнатной температуры;
- положить под язык тонкую дольку свежего имбирного корня или лимона;
- пососать мятный леденец.
Необходимо учитывать, что некоторых пациентов может тошнить от привкуса мяты, поэтому использование освежающих леденцов и жвачек, а также некоторых народных рецептов приведет к ухудшению самочувствия.

Наиболее распространенные противорвотные препараты:
- Диметпрамид;
- Церукал (Метоклопрамид);
- Ализаприд;
- Сульпирид;
- Аминазин и др.
При частых приступах рвоты врач может назначить несколько препаратов, которые воздействуют на различные участки и рецепторы рвотного центра.
В народной медицине для купирования тошноты применяются следующие средства:
- чай с мятой, мелиссой, петрушкой, имбирем, цитрусовыми или кислыми ягодами;
- отвары зверобоя, мяты, лопуха, укропа, лапчатки, тысячелистника, подорожника и донника;
- ароматерапия с маслами лаванды, мяты, малины и цитрусовых.
В восточной медицине для лечения тошноты применяется акупунктура: для купирования рвотных позывов необходимо надавить на точки, расположенные на внутренней части запястья.
источник
Тошнота – это состояние, которое часто предшествует рвоте. Симптомами тошноты являются неприятные ощущения в области под ложечкой, а также бледность кожи, головокружение, повышенное слюноотделение.
Причин тошноты известно великое множество, однако довольно часто она может быть вызвана заболеваниями печени. Тошнота и печень тесно связаны друг с другом, так как многие заболевания этого жизненно важного органа приводят к возникновению позывов на рвоту. Тошнота характерна для острого или хронического гепатита, холецистита, желчнокаменной болезни, цирроза печени.
Так, если у человека наблюдаются симптомы гепатита хронического, то тошнота может возникать постоянно. В таком случае, она говорит о том, что заболевание обострилось. Зачастую при гепатите пациент жалуется на кожный зуд и желтуху.
У некоторых людей проявляется так называемый лекарственный гепатит, который развивается при приеме определенных медикаментозных препаратов. В частности, к ним относятся: фурадонин, левомицетин, аймалин, вольтарен.
Риск развития этой болезни зависит от индивидуальных особенностей организма, а также от длительности лечения.
В принципе, любые препараты сказываются негативно на состоянии печени. Поэтому нужно следить за своим здоровьем. Во время медикаментозной терапии обращайте внимание на проявление побочных эффектов и обязательно сообщайте о них лечащему врачу.
В случае возникновения таких симптомов, как тяжесть в правом подреберье, тошнота и ощущение горечи во рту, необходимо проверить не только печень, но также и желчный пузырь, ведь возможно, что у человека развился холецистит.
При холецистите могут возникать различные симптомы, которые на первый взгляд никак не связаны с заболеванием, например, перебои в работе сердца, боли в суставах, головокружение, потливость, изжога, вздутие живота, рвота и т. д.
Одним из главных симптомов холецистита является резкая кратковременная боль или постоянная тупая, усиливающаяся от нагрузок. Помимо тошноты, человек также может жаловаться на горькую отрыжку, рвоту с примесью желчи, раздражительность, утомляемость. При обострении заболевания наблюдаются изменения в составе крови – повышение лейкоцитов и СОЭ.
Тошнота при циррозе печени
Цирроз печени ― заболевание, которое поражает печень и препятствует нормальной работе органа. Эта болезнь является очень опасной и неизлечимой. При циррозе клетки печени заменяются рубцовой тканью, что не дает органу вырабатывать необходимые для нормальной работы организма вещества. В результате у человека наблюдаются проблемы со свертываемостью крови, гематомы, кровотечения, что может закончиться летальным исходом.
Но на ранних стадиях течение болезни можно остановить, поэтому очень важно знать симптомы цирроза и внимательно прислушиваться к своему организму. Во время этой болезни у человека наблюдаются тошнота и рвота, отсутствие аппетита, пожелтение кожи, потеря веса, болевые ощущения справа под ребрами, а порой ― носовое кровотечение. Внешний вид больного ухудшается, он выглядит изможденным.
Бывают и такие случаи, когда причины тошноты связаны с другими заболеваниями. В частности, она наблюдается при остром перитоните, аппендиците, язве, кишечной непроходимости и хронической диспепсии.
Иными причинами тошноты могут быть проблемы с сердцем: гипертония, сердечная недостаточность или инфаркт. Для решения этих проблем необходимо срочно обращаться к кардиологу, который сделает ЭКГ, а также назначит необходимое лечение.
Тошнота очень часто наблюдается во время проблем с вестибулярным аппаратом. Она возникает при резкой смене положения тела, например, при вставании с постели или езде в транспорте. Возникновение этого симптома может также сигнализировать о наличии проблем с почками или гипотиреозе.
Несмотря на то, что в статье рассмотрены самые худшие варианты развития сценария, нельзя забывать о банальном отравлении. Но и его не стоит оставлять без внимания. Если вы подозреваете пищевое отравление, то выпейте несколько стаканов теплой воды и вызовите рвоту, если после приема пищи не прошло 2 часа. Также очень простым и эффективным способом является прием нескольких таблеток активированного угля.
Особо опасно инфекционное отравление, так как у человека начинается непрерывная рвота, которая приводит к сильному обезвоживанию организма. В таких случаях рекомендовано обратиться за помощью к врачам, ведь рвота может быть только первым симптомом более сложной и серьезной болезни.
Таким образом, не существует универсального лечения тошноты. Его подбирают в каждом случае в индивидуальном порядке в зависимости от состояния пациента. В легких случаях с тошнотой можно бороться самостоятельно, однако если состояние стремительно ухудшается, необходимо незамедлительно обращаться за медицинской помощью в лечебные учреждения.
Гепатит – воспалительное заболевание печени. По характеру течения различают острые и хронические гепатиты. Острые протекают с выраженной симптоматикой и имеют два варианта исхода: полное излечение, или переход в хроническую форму.
Разные виды гепатитов отличаются друг от друга разными способами заражения, скоростью прогрессирования, выраженностью клинических проявлений, способами лечения и прогнозом для пациента. Для гепатитов характерен специфический комплекс симптомов, которые, в зависимости от вида заболевания, могут проявляться сильнее других.
Гепатит – это острое или хроническое воспалительное заболевание печени, которое возникает вследствие инфицирования специфическими вирусами или влияния на паренхиму органа токсических веществ (например, алкоголя, лекарств, наркотиков, ядов).
Вирусные гепатиты — это группа распространенных и опасных для человека инфекционных заболеваний, которые довольно значительно различаются между собой, вызываются разными вирусами, но все же имеют общую черту — это заболевание, поражающее в первую очередь печень человека и вызывающее ее воспаление.
Основными признаками гепатитов является – боль в животе, потеря аппетита с частыми тошнотой и рвотой, головная боль, общая слабость и повышение температуры тела до 38.8°С, а в тяжелых случаях — пожелтение кожи и глаз.
| Способ заражения | |
| Вид | Источник |
| А, Е | Вода и пища с фекалиями, грязные руки |
| В | Кровь, сексуальный контакт и от матери к ребенку |
| С | Кровь и другие жидкости (слюна, сперма), от матери к ребенку |
| D | Сопутствующий вирус к гепатиту В |
| G | Кровь и другие жидкости (слюна сперма) |
- по причине развития — вирусные, алкогольные, лекарственные, аутоиммунный гепатит, специфические (туберкулезный, описторхозный, эхинококковый и др.), гепатиты вторичные (как осложнения других патологий), криптогенный (неясной этиологии);
- по течению (острый, хронический);
- по клиническим признакам (желтушная, безжелтушная, субклиническая формы).
По механизму и путям заражения разделены на две группы:
- Имеющие орально-фекальной механизм передачи (А и Е);
- Гепатиты, для которых кровоконтактный (гемоперкутанный), а говоря проще – проложенный через кровь путь, является основным (В, С, D, G – группа парентеральных гепатитов).
В зависимости от формы гепатита, болезнь может длительное время беспокоить больного, при этом в 45 – 55 % случаев наступает полное выздоровление. Хроническая (постоянная) форма вирусного гепатита может беспокоить больного на протяжении всей жизни.
Гепатит А или болезнь Боткина — это наиболее распространенная форма вирусного гепатита. Его инкубационный период (от момента заражения до появления первых признаков заболевания) составляет от 7 до 50 дней.
В этот период человек может заразить других. Большинство симптомов обычно исчезают через несколько дней или недель, но чувство усталости может затянуться на месяцы по мере того, как печень приходит в норму. На полное выздоровление уходит несколько месяцев.
Вирус гепатита Б попадает в организм с кровью, спермой, водой и другими зараженными HBV жидкостями. Чаще всего заражение происходит при переливаниях крови и продуктов крови, родах, стоматологических процедурах, уколах, бытовых порезах и других контактах. Предупреждается вакцинацией.
Третий тип вирусного гепатита, распространяется, главным образом, также через кровь (переливание, иглы, половой контакт, т.д.). Симптомы обычно проявляются от 1 до 10 недель после заражения, но они могут быть практически не выражены (желтухи может не быть). Опасность гепатита С связана с тем, что он может привести к тяжелому хроническому гепатиту и циррозу печени.
- Гепатит D. Вызывается дельта-вирусом. Для него характерно обширное поражение печени с развернутой клинической симптоматикой, тяжелым течением и длительным лечением. Заражение происходит при попадании вируса в кровь. Чаще всего протекает в острой форме, вероятность перехода процесса в хронический – менее 3%.
- Гепатит E – признаки инфекции схожи с симптомами гепатита А, но при тяжелом течении заболевания происходит поражение не только печени, но и почек. Прогноз лечения практически всегда благоприятный. Исключением являются беременные женщины в третьем триместре, когда риск потерять ребенка приближается к 100%
- Вирус гепатита G также попадает в организм с зараженными продуктами питания и водой, при контакте с зараженным медицинским оборудованием. Протекает практически бессимптомно. Клинические проявления схожи с гепатитом С.
Особенно опасны для здоровья человека вирусы гепатитов В и С. Способность долгое время существовать в организме без заметных проявлений приводит к тяжёлым осложнениям из-за постепенного разрушения клеток печени.
Источниками вируса являются различные факторы. К наиболее же «типичным» причинам относятся:
- продолжительное воздействие на организм различного рода токсических веществ;
- длительное употребление медицинских препаратов — антибиотиков, седативных и наркотических средств,
- прочих лекарств;
- нарушения обмена веществ и аутоиммунной системы;
- переливание зараженной донорской крови;
- многократной использование одной, как правило, инфицированной, иглы группой лиц;
- незащищенный секс;
- «вертикальный» (внутриутробный) путь заражения ребенка от матери;
- сопутствующие патологии, такие как ВИЧ, благоприятствующие легкому проникновению вируса в организм;
- нанесение татуировки не стерильным инструментом;
- иглоукалывание;
- плохо простерилизованный стоматологический инвентарь;
- прямой контакт с больным человеком.
Гепатит может также возникнуть в результате аутоиммунного состояния, в котором аномально целевые иммунные факторы атакуют собственные клетки организма через печень. Воспаление печени может также происходить в результате проблем со здоровьем, от наркотиков, алкоголизма, химикатов и токсинов окружающей среды.
Что это? Острая форма заболевания развивается быстро, в течение нескольких дней или недель. Этот тип гепатита может длиться до 6 месяцев. Данный вид возникает в следствии:
- заражения вирусом гепатита;
- отравления лекарствами или токсинами.
Острая форма характерна резким началом. Такое заболевание характерно для гепатита В, имеющего вирусную природу. В некоторых случаях человек, который отравлен сильнодействующими ядами, имеет острую форму гепатит. Состояние больного резко ухудшается из-за болезни. Могут появиться признаки общей интоксикации организма.
Острая форма заболевания наиболее типичная для всех вирусных гепатитов. У пациентов отмечаются:
- ухудшение самочувствия;
- выраженная интоксикация организма;
- нарушение функции печени;
- развитие желтухи;
- увеличение количества билирубина и трансаминаза в крови.
Что это такое? Под хроническим гепатитом понимают диффузно-дистрофический процесс воспалительного характера, локализованный в гепатобилиарной системе и вызванный различными этиологическими факторами (вирусное или иное происхождение).
Если гепатит не вылечить за 6 месяцев, то он считается хроническим. Хронические формы протекают в течение длительного времени. Врачи обычно классифицируют хронический гепатит по показаниям тяжести:
- персистирующий гепатит – это, как правило, мягкая форма, которая не развивается или развивается медленно, в результате происходит чего ограниченное повреждение печени;
- активный — включает в себя прогрессивные и часто обширные повреждения печени и повреждение клеток.
Хронические гепатиты протекают бессимптомно намного чаще, чем острые. Больные зачастую узнают о заболевании в процессе каких-то плановых обследований. Если же симптомы есть, то они обычно невыраженные и неспецифичные. Так, больных может беспокоить:
- Чувство тяжести и распирания в правом боку, усиливающееся после еды.
- Склонность к вздутию живота.
- Периодическая тошнота.
- Ухудшение аппетита.
- Повышенная утомляемость.
При возникновении описанных симптомов необходимо обращаться к терапевту, инфекционисту или гепатологу.
Пути передачи вирусных гепатитов могут быть такими:
- гемотрансфузионный – при переливание крови и ее компонентов;
- инъекционный – через шприцы и иглы, которые содержат остатки инфицированной вирусом гепатита крови;
- половой путь – при половом акте без использования презерватива;
- вертикальный – от больной матери к ребенку при родах или уходе за ним;
- при выполнении татуировок, иглоукалываний, пирсинга нестерильными иглами;
- при маникюре, педикюре, бритье, эпиляции, перманентном макияже, если инструменты не обрабатываются дезрастворами.
В зависимости от формы и стадии прогрессирования болезни, гепатит может сопровождаться различными симптомами поражения организма, основными из которых являются:
- периодические либо постоянные, ноющие боли в правом подреберье;
- общая слабость, головокружение, головная боль;
- постоянное ощущение горечи во рту;
- повышение температуры тела до 37 – 38 градусов (характерно для средней и тяжелой, обостренной форме вирусного гепатита );
- локальная желтушность верхних кожных покровов, а так же глазных яблок;
- снижение аппетита;
- неприятный запах с ротовой полости;
- темная моча;
- диспептические расстройства (понос, рвота, периодический запор);
- частый кожный зуд.
Хотелось бы обратить внимание на желтушность кожных покровов. Если вирус поразил печень, то чрезмерное попадание желчи в кровь приводит к тому, что эпителий окрашивается в характерны желтый цвет.
Но вот при гепатите С, желтуха развивается очень редко, поэтому кожа может и не иметь желтушного покрова. Здесь характерный признак — повышенная температура тела, которая держится на отметке, примерно от 37,5 до 38 градусов. Женщина чувствует себя плохо, ее тело ломит, ощущается состояние общего недомогания, что напоминает собой ОРЗ, ОРВИ или грипп.
Желтуха возникает в результате нарушения обмена билирубина, токсичного для организма. При нарушении функций печени он накапливается в крови, разносится по всему организму, откладываясь в коже и слизистых оболочках и придавая им желтоватый цвет.
Чаще всего в результате нарушения оттока из печени желчи, часть которой попадает в кровь и разносится по организму, появляется зуд: желчные кислоты, откладываясь в коже, сильно раздражают ее.
В некоторых случаях у больных развивается так называемый молниеносный острый гепатит. Это крайне тяжелая форма болезни, при которой наблюдается массовое отмирание тканей и чрезвычайно быстрое развитие симптомов. При отсутствии лечения такой острый гепатит заканчивается смертью человека.
В течении вирусных гепатитов выделяют 4 формы:
- Легкую, чаще свойственную гепатиту С: желтуха нередко отсутствует, температура субфебрильная или нормальная, тяжесть в правом подреберье, снижение аппетита;
- Средней тяжести: вышеперечисленные симптомы более выражены, появляется боль в суставах, тошнота и рвота, аппетит практически отсутствует;
- Тяжелую. Присутствуют все симптомы в ярко выраженной форме;
- Молниеносную (фулминантную), не встречаемую при гепатите С, но весьма характерную для гепатита В, особенно, в случае коинфекции (ВГD/ВГВ), то есть, сочетания двух вирусов В и D, которые вызывают суперинфекцию.
И острый, и хронический гепатит могут привести к весьма серьезным последствиям. Среди них стоит особо отметить:
- воспалительные заболевания желчных путей;
- печеночную кому (заканчивается смертью в 90% случаев);
- цирроз печени – возникает у 20% больных вирусным гепатитом. Наиболее часто к циррозу приводит гепатит B и его производные формы;
- рак печени;
- расширение кровеносных сосудов и последующие внутренние кровотечения;
- скопление жидкости в брюшной полости – асцит.
Лечение гепатита зависит от этиологического фактора, вызвавшего воспалительный процесс в печени. Разумеется, гепатит алкогольного или аутоиммунного происхождения обычно требует лишь симптоматического, дезинтоксикационного и гепатопротекторного лечения.
Стандартная тактика лечения гепатита предполагает:
- устранение причины заболевания путем уничтожения вируса и детоксикации организма;
- лечение сопутствующих болезней;
- восстановление работоспособности печени;
- поддержание нормальной жизнедеятельности органа;
- соблюдение специальной диеты и определенных санитарно-гигиенических мер защиты.
Лечение обязательно проводится в стационаре. Кроме того:
- прописывается диета №5А, полупостельный режим (при тяжелом течении – постельный);
- при всех формах гепатита противопоказан алкоголь и гепатотоксичные лекарственные средства;
- производится интенсивная дезинтоксикационная инфузионная терапия, чтобы компенсировать эту
- функцию печени;
- назначают гепатопротективные препараты (эссенциальные фосфолипиды, силимарин, экстракт расторопши пятнистой);
- назначают ежедневную высокую клизму;
- производят коррекцию обмена – препараты калия, кальция и марганца, витаминные комплексы.
Кроме медикаментозной терапии, больному следует обязательно соблюдать диету. Питание должно основываться на следующих правилах:
- полное исключение алкоголя (в том числе и пива);
- запрет на маринады, копчёности, острое и жирное;
- рекомендуется нежирное мясо и рыба;
- можно употреблять нежирные молочные продукты.
Противовирусная терапия в тандеме с диетой и постельным режимом может привести к полному выздоровлению. Однако следует отметить, что соблюдение диетического питания и проведение терапии требуется и после выздоровления. В противном случае практически не исключается рецидив и переход болезни в хронический вирусный гепатит.
- различные чаи на основе трав и ягод, соки и компоты с небольшим содержанием сахара;
- перетертые, хорошо проваренные каши;
- различные супы и овощные пюре;
- молочные изделия с малым содержанием жира;
- мясо и рыба должны быть нежирных сортов, приготовленными на пару;
- паровой омлет;
- хлеб отрубной, ржаной, галетное печение.
Из сладостей можно употреблять сухофрукты, не слишком сладкое варенье, мед. Полезны запеченные яблоки, в небольших количествах бананы и ягоды.
- очень крепкий чай, шоколад, кофе;
- бобовые изделия, грибы;
- кислое, соленое, слишком сладкое;
- сдоба, изделия из слоеного теста, блины, пирожки;
- колбасные изделия и мясные консервы;
- свинина;
- яйца в крутом и жареном виде.
Профилактика нужна, чтобы вирусный гепатит не вернулся, а в случае хронического проявления ― не обострился, не осложнился. Профилактика заключается в соблюдении следующих правил:
- исключение из рациона алкоголя (полностью);
- соблюдение всех рекомендаций врача (не пропускать приемы, правильно по рецепту употреблять лекарственные средства);
- соблюдение диеты (исключить жаренное и жирное, соленое и острое, консервацию и консервы);
- соблюдать осторожность при контакте с зараженными биоматерилами (касается медработников), а именно ― пользоваться СИЗ (средствами защиты).
Вирусные гепатиты часто приводят к серьезным и опасным осложнениям, а их лечение не только длительное, но и дорогое.
Профилактика заключается в следующем:
- Мыть руки перед едой
- Кипятить воду перед употреблением
- Всегда мыть фрукты и овощи, термически обрабатывать продукты питания
- Избегать контакта с биологическими жидкостями других людей, в том числе с кровью
- Предохраняться при половых контактах (в т.ч и оральных)
- Делать пирсинг и татуировки только стерильными приборами в проверенных центрах
- Сделать прививку от гепатита.
© Вся информация на сайте «Симптомы и лечение» предоставлена в ознакомительных целях. Не занимайтесь самолечением, а обращайтесь к опытному врачу. | Пользовательское соглашение |
Тошнота характерна для заболеваний печени и желчевыводящих путей. Практически при любом из них (гепатит острый и хронический, алкогольный, лекарственный, холецистит, холангит, желчно-каменная болезнь) тошнота является одним из постоянных симптомов.
При хронических гепатитах (кроме хронического персистирующего гепатита) тошнота беспокоит больных постоянно или является признаком обострения заболевания. Она является также постоянным симптомом цирроза печени.
Непрекращающаяся тошнота является показателем высокой степени активности процесса при хроническом активном гепатите, а сочетание ее с кожным зудом и желтухой более характерно для хронического холестатического гепатита.
Начинающийся лекарственный гепатит практически всегда сопровождается тошнотой. Остальные симптомы могут быть замаскированы проявлениями заболевания, по поводу которого пациент получает тот или иной лекарственный препарат.
Наиболее часто лекарственный гепатит развивается при приеме следующих медикаментов: мерказолил, аймалин, бекломет, 6-меркаптопурин, метилтестостерон, хонвен, вольтарен, индометацин, реопирин, скутамил-С, сульфадиметоксин, левомицетин, фурадонин, 5-НОК (если его принимать в течение нескольких лет), кордарон. Токсичность их действия увеличивается в случае совместного применения 2—3 препаратов. Время от начала приема препаратов до развития лекарственного гепатита колеблется от нескольких дней до нескольких лет.
Однако тошнота может быть лишь проявлением высокой чувствительности организма больного к конкретному препарату либо являться его побочным симптомом. Тошноту часто вызывает прием трихопола, эритромицина, тетрациклина, индометацина, препаратов лития.
При сочетании тошноты с болями в правом подреберье и лихорадкой с ознобом и профузным потом необходимо детально исследовать желчные протоки, так как это типичные признаки холангита.
Острые и хронические заболевания желчного пузыря также сопровождаются жалобами на тошноту. Обычно она возникает при обострении процесса, а также после диетических погрешностей. При хроническом (калькулезном или бескаменном) холецистите тошнота может беспокоить больных длительное время, обычно имеются четкие указания на связь с приемом жирной и жареной пищи, копченостей.
Помимо тошноты, больные с патологией желчевыводящих путей, как правило, жалуются на различной интенсивности боли (острые, тупые, ноющие) или дискомфорт в правом подреберье, горечь во рту, вздутие живота, метеоризм.
При нарушениях оттока желчи (при холангите, обтурации желчных путей камнем, внутрипеченочном холестазе) к тошноте присоединяются желтуха, кожный зуд.
- Общая характеристика тошноты
- Этиология и патогенез
- Клиническая картина
- Тошнота при болезнях желудочно-кишечного тракта
- Тошнота при неврозе внутренних органов
Печень очищает организм от токсинов, регулирует метаболические процессы, участвует в пищеварении и кровообразовании. Частая тошнота — один из сигналов о нарушении работы жизненно важного органа. Если данный симптом возникает вместе со рвотой, горечью во рту, потемнением мочи, и при этом болит в правом подреберье, вероятно, присутствуют хронические или острые болезни печени или желчевыводящих путей. Такие недуги представляют серьезную опасность для всего организма и требуют неотложного лечения.
Частая тошнота — симптом болезни, а в комплексе с другими проявлениями недуга можно сделать выводы и о конкретном заболевании печени.
Существуют следующие заболевания печени:
- Гепатит. Выделяют 5 вирусов гепатита по типам A, B, C, D и E. Существует и лекарственный гепатит. В этом случае тошнит после приема определенных лекарств, к которым повышена чувствительность. Самое опасное, что гепатит долгое время может протекать бессимптомно. Но если мучают боль в животе, быстрая утомляемость, постоянная тошнота и рвота, а также наблюдаются потемнение мочи, пожелтение белков глаз и кожи — немедленно обратитесь к врачу.
- Цирроз. Является хроническим заболеванием печени, развитым на фоне гепатита, сильной интоксикации или других причин. Болезнь практически неизлечима. Но все же можно остановить прогрессирование и избежать летального исхода. Важно обратить внимание на симптомы на ранней стадии. Человек теряет вес, у него болит справа под ребром, тошнит, бывает рвота кровью, кровотечения из носа, отсутствует аппетит.
Подташнивание — «спутник» гепатоза, цирроза, гепатита и воспаления в желчном пузыре.
- Холецистит. Печень связана с желчным пузырем. Перебои в работе одного из этих органов непременно сказываются на другом. Холецистит — это воспаление желчного пузыря. Такая проблема возникает из-за камней, которые мешают оттоку желчи. В этом случае к тошноте присоединяются боль во время физических нагрузок, вздутие живота, горькая отрыжка или рвота с желчью, потливость, повышение температуры, зуд.
- Гепатоз. Это заболевание, связанное с нарушением обмена веществ. Распространенный вид гепатоза — накопление жира в клетках. Вначале недуг себя никак не проявляет, но со временем появляются усталость, тошнота, рвота с кровью, потеря аппетита, проблемы с концентрацией внимания и зрением.
Если тошнота беспокоит длительное время, это повод обратиться к врачу. Доктор поможет диагностировать истинную причину недомоганий, выяснить, связан ли этот симптом с заболеваниями печени. Изначально важно проанализировать наследственность пациента, его образ жизни. После чего необходимо выяснить, связана ли тошнота с употреблением пищи. Это может свидетельствовать о проблемах органов пищеварения. Если тошнит после приема определенных лекарств, то, возможно, так проявляются побочные эффекты, или организм чувствителен к их составу, или развивается лекарственный гепатит. При сочетании тошноты с головной болью и нарушением координации следует провести неврологическое исследование. После чего уместна детальная диагностика:
- пальпация (врач руками может ощупать увеличенную печень или вздутый живот, понять, какой орган болит);
- анализ крови (ее состав может много рассказать о состоянии внутренних органов, также показывает концентрации ферментов печени);
- анализ кала (дает возможность судить о работе пищеварительной системы, выявляет наличие глистов);
- УЗИ (помогает оценить состояние органов брюшной полости и изменения в их структуре даже на ранних стадиях);
- гастроскопия (осмотр пищевода, желудка и двенадцатиперстной кишки с помощью аппарата гастроскопа);
- компьютерная томография (рентгеновские лучи выявляют кровотечения, опухоли на ранних стадиях и причины застоя желчи);
- радионуклидное исследование (введенный внутривенно индикатор, достигший печени, дает возможность обнаружить опухоли или кисты).
Тошнота — это симптом, чтобы ее вылечить в первую очередь следует устранить причину. Самолечение может еще больше навредить здоровью, поэтому лучше обратиться к врачу. Неприятный симптом можно побороть с помощью народных средств, которые обязательно нужно согласовать с диетой, если ее назначил доктор.
Как только появилось противное чувство под ложечкой, рассасывайте мятную конфету или положите под язык ломтик имбиря. Можно также вдохнуть нашатырный спирт. Вода с лимоном, зеленый чай, картофельный сок — отлично справляются с легкой тошнотой. Также в помощь придут чаи из трав: мяты, мелиссы или вахты; они успокаивают, способствуют улучшению пищеварения.
Для снятия тошноты чаще всего прибегают к использованию нейролептиков, но и народные средства весьма хороши.
Медицинские препараты для устранения тошноты и рвоты назначит врач, в зависимости от диагноза. Обычно для блокировки рецепторов рвотного центра используют нейролептики («Аминазин», «Этаперазин», «Торекан», «Галоперидол»), также антигистаминные препараты («Пипольфен», «Диазолин», «Димедрол»). Широко применяют такие средства, как «Ализаприд», «Метоклопрамид», «Диметпрамид». Они малотоксичны и хорошо переносятся организмом. Быстро останавливают рвоту «Сульпирид» и «Перитол». В современной медицине часто комбинируют препараты, чтобы добиться блокирования разных участков рвотного центра. Например, назначают «Метаразин» и «Демидрол», или «Плавефин» и «Метоклопрамид». Таким образом, рвота останавливается быстрее, а побочные эффекты меньше выражены, чем при использовании одного из этих лекарств.
Но стоит помнить: если тошнота связана с заболеваниями печени, то принимать лекарственные препараты без консультации врача очень опасно. Ведь медикаменты оказывают сильное токсическое воздействие на организм. Нездоровая печень может не справиться с переработкой химического состава лекарства. От этого заболевание, как и симптомы, только усилятся.
Самочувствие человека, который испытывает тошноту и имеет проблемы с печенью, зависит от его рациона питания. Лучше «пожалеть» нездоровый орган и выбирать полезные продукты, которые легко усваиваются. Обычно пациентам назначают диету № 5 или № 5а. Особенности питания заключаются в соблюдении определенных правил:
- еду нужно отваривать или готовить на пару;
- противопоказаны жареные блюда;
- норма калорий в день — до 2500;
- не кушать слишком холодные и горячие блюда;
- употреблять больше продуктов, содержащих клетчатку;
- кушать небольшими порциями по 4−6 приемов в день;
- исключить из меню слишком жирную, кислую, соленую еду.
Несмотря на ограничения во время диеты, организм может получать достаточное количество витаминов, белков, жиров и углеводов. Вместе с тем особенное питание позволит избежать неприятных симптомов, таких как тошнота, рвота и боль в эпигастральной области. Не забывайте, что во время диеты также противопоказаны алкоголь и курение.
источник
Гепатит — это заболевание печени воспалительного характера, вследствие поражения печеночных тканей происходит значительное усугубление общего состояния организма. При бессимптомном течении болезни и при отсутствии своевременного лечения гепатит переходит в хроническую форму и со временем приводит к циррозу печени и раку.
При попадании в организм человека вирус гепатита поражает ткани печени, вызывает в них воспаление и далее происходит постепенное замещение паренхимы печени соединительной тканью. В этот период основные функции органа нарушаются. Так, печень перестает вырабатывать ферменты, необходимые для свёртывания крови и процесса пищеварения. В крови повышается уровень билирубина (желчного пигмента), появляется желтуха. Наиболее явно она проявляет себя на кожных покровах, слизистой оболочке мягкого неба и склерах.
Вследствие нарушения свертываемости крови, при малейших ударах появляются серьезные гематомы, возникает угроза внутренних кровотечений. При отсутствии должного лечения либо тяжелом течении болезни, клетки печени поражаются все больше, совокупность симптомов становится ярче, печень увеличивается в размерах и полностью перестает выполнять свои функции. Гепатиты в такой стадии приводят к летальному исходу.
В настоящее время выделяют несколько разновидностей вирусного гепатита:
- гепатит А. Это самый распространенный тип вируса, который имеет наиболее благоприятную картину течения болезни. Его симптомы и признаки проявляются спустя неделю — два месяца после заражения организма. Данная форма гепатита в редких случаях переходит в хроническую, иногда заканчивается полным самоизлечением организма;
- гепатит B. Это опасная форма гепатита, которую сопровождают выраженные симптомы. Она требует обязательного лечения в условиях стационара с использованием полного комплекса препаратов, соблюдения строгого режима питания, а также отказа от вредных привычек. В 80% процентах случаев гепатит B заканчивается полным излечением человека от вируса. Уберечься от заболевания возможно при помощи вакцинации;
- гепатит C. Это самая тяжелая форма заболевания, к которой нередко присоединяются вирусные гепатиты других групп. Эффективной вакцины от гепатита C на сегодняшний день не существует. Болезнь тяжело поддается лечению и у каждого 7-го инфицированного, она приводит к хроническому гепатиту с последующим возникновением цирроза печени и раковых заболеваний;
- гепатит D. Это еще одна форма вирусного гепатита, которая по течению болезни сходна с гепатитом группы B. Различие в вирусах составляет присутствие дельта-агента;
- гепатит E. По совокупности симптомов данная инфекция похожа на гепатит формы А. Болезнь также поддается полному излечению при своевременном обращении к специалистам. Если она развивается в хроническую стадию, то поражает не только печень, но и почки. Данная форма опасна для женщин, находящихся на последних месяцах беременности.
Также вирусный гепатит отличается по форме течения болезни:
- острый гепатит;
- хронический гепатит.
Острый гепатит чаще всего проявляет себя явными симптомами и признаками заболевания, хронической болезнь считается тогда, когда вирус не поддается лечению в течение 6 месяцев.
Основные причины возникновения гепатита:
- вирусная инфекция;
- алкогольная зависимость;
- интоксикация лекарственными препаратами.
В более редких случаях причиной вируса гепатита становятся другие инфекции, например, цитомегаловирус, герпес и т. д.
Гепатит групп A и Е чаще всего попадает в организм через желудочно-кишечный тракт. Этому способствуют:
- не прошедшие должную обработку фрукты и овощи;
- немытые руки;
- зараженная вода либо продукты питания.
Вирусы других групп попадают в организм человека преимущественно через кровь. Болезнь передается:
- во время родов от матери к ребенку;
- при половых актах;
- во время переливания инфицированной крови и ее продуктов;
- при использовании нестерильных шприцов и медицинских инструментов;
- во время использования нестерильных игл в тату салонах и необработанных маникюрных инструментов.
Также выделяют аутоиммунные причины возникновения гепатитов разных групп, но что провоцирует подобную реакцию организма, на сегодняшний день учеными, неизвестно. В случае аутоиммунной реакции организмом производится выработка антител к клеткам и тканям печени. Это провоцирует развитие болезни и усугубляет ее дальнейшее течение.
Наиболее явные проявления гепатита — это желтуха кожных покровов, глазных яблок и слизистой оболочки верхнего неба. В редких случаях кожа, равно как и склеры, может не менять свой цвет, но мягкое небо желтуха поражает всегда.
Кроме этого больной может наблюдать у себя:
- повышение температуры тела, наблюдающееся в течение нескольких недель;
- головную боль;
- общую усталость и быструю утомляемость;
- снижение аппетита;
- тошноту, рвоту и понос;
- появление неприятного горького привкуса во рту;
- боль в правом подреберье;
- сосудистые звездочки на кожных покровах;
- частые носовые кровотечения, легкое образование гематом;
- потемнение мочи и обесцвечивание кала.
Во время перехода гепатита в хроническую форму, симптомы остаются те же, но выраженность их снижается. Кроме того появляются:
- тошнота;
- потеря аппетита;
- периодическая рвота и понос;
- общая усталость и снижение работоспособности;
- постепенная потеря веса.
В случае отсутствия должного лечения гепатитов разных групп, к данным симптомам добавляются признаки онкологических заболеваний и цирроза печени.
Как правило, диагностируется гепатит в процессе обращения пациента к врачу с жалобами либо в ходе профилактических осмотров.
В рамках обычного приема у терапевта либо гастроэнтеролога специалистом проводится пальпация области печени. При гепатите она всегда увеличивается в размерах.
Помимо опроса, сбора анамнеза и пальпации, проводится взятие материалов для проведения лабораторных исследований.
Стандартные рамки диагностики гепатита предполагают:
- клинический анализ крови, мочи и кала;
- биохимическое исследование крови
- ПЦР-диагностика вирусных гепатитов
- Фибротест и Фибромакс (определение степени фиброза печени).
В ходе исследований определяется принадлежность вируса к одной из групп гепатитов и его количество (вирусная нагрузка).
Также в обязательном порядке проводится ультразвуковое исследование органов брюшной полости.
В ряде случаев может потребоваться:
- исследование печеночных протоков и желчевыводящих путей (холеграфия);
- пункционная биопсия печени.
Лечение заболевания гепатитом в острой форме следует проводить незамедлительно. Чем раньше оно начато, тем больше вероятность полного выздоровления.
Лечение любых форм гепатита в остром периоде всегда проводится в рамках стационара. Основные функции медикаментозного лечения:
- дезинтоксикация организма;
- борьба с вирусом, спровоцировавшим развитие заболевания;
- купирование либо полное подавление воспалительных процессов в печени.
Прием препаратов назначается как внутривенно, так и перорально.Также больным гепатитом назначаются витаминные комплексы, включающие в себя обязательно: кальций, калий, марганец. По усмотрению врача в рамки курсов лечения гепатитов разных групп может включаться кислородотерапия.
При лечении обязательным является соблюдение диеты № 5А (для снижения нагрузки на печень).
Больным гепатитом категорически противопоказано употребление алкоголя и лекарственных средств, оказывающих токсическое влияние на печень.
Лечение вирусных форм гепатита предполагает госпитализацию пациента в инфекционное отделение, в случае заболевания токсической формой гепатита, лечение проводится в отделении токсикологии.
Хронический гепатит предполагает постоянный контроль состояния организма в течение всей жизни. Для этого необходимо регулярно выполнять ряд лабораторных и инструментальных диагностических процедур.
Лечение гепатитов разных групп проводится курсами с обязательными перерывами. Когда препараты не принимаются, больному прописано обязательное соблюдение диеты № 5. В периоды обострения гепатита назначается диета № 5А.
Хронический гепатит, в зависимости от причин, вызвавших болезнь, предполагает прием следующих препаратов:
- гепатопротекторов, которые оказывают благотворное влияние на клетки печени — гепатоциты;
- витаминных комплексов;
- противовирусных препаратов;
- иммунодепрессантов и кортикостероидов, в случае аутоиммунного гепатита.
В обязательном порядке проводится процедура дезинтоксикации организма.
Пациент должен отказаться от алкоголя и табакокурения, которые только усугубляют состояние тканей печени. Физические нагрузки в период нормализации состояния допускаются, но умеренные, чтобы не вызывать переутомление организма.
При соблюдении всех рекомендаций пациент способен прожить долгую полноценную жизнь.
В практике лечения гепатитов разных форм случаи, когда заболевание развивается стремительно (от момента заражения и начала проявления симптомов до глобального поражения печени проходит мало времени), довольно редки.
Соблюдение профилактических мер способно частично защитить организм от гепатита, а также предотвратить периоды его обострения у тех, кто уже болен. В профилактику заболевания входит:
- соблюдение правил гигиены, мыть руки необходимо с мылом перед каждым приемом пищи;
- должная обработка продуктов, употребляемых в пищу;
- отказ от алкоголя и курения.
К профилактическим мерам также относится и вакцинация. На сегодняшний день в течение первых лет жизни детей проводится обязательная вакцинация от гепатита группы B. Это позволяет обезопасить организм от поражения печени данным вирусом.
источник
Воспалительные заболевания печени – распространенная причина патологий у миллионов людей на всей планете. Чаще всего патология возникает на фоне вируса гепатита С. Для этого вируса характерно проявление различных симптомов, которые зачастую ассоциируют с патологиями ЖКТ, убирая симптоматику, но не искореняя основную причину. Тошнота, изжога и рвота – повод забеспокоиться и сдать биохимический анализ крови с определением уровня печеночных ферментов. Не стоит заниматься самолечением, чем ранее будет диагностирован гепатит С, тем больше шансов на полное исцеление без ущерба для печени.
Почему возникает тошнота, изжога и рвота при гепатите С
Гибель клеток этого фильтрующего органа вызывает за собой нарушение режима пищеварения и следовательно провоцирует развития ЖКТ патологий – тошноты, рвоты и изжоги. В организме все взаимосвязано. При возникновении признаков проблем с ЖКТ рекомендована диетотерапия и обязательная консультация гастроэнтеролога с последующей диагностикой заболевания.
Этиология возникновения патологий ЖКТ обусловлена формой и тяжестью протекания заболевания.
Возникновение тошноты при ВГС
Как острые, так и хронические процессы в печени, вызванные вирусом гепатита С связаны с интоксикацией организма на фоне некроза гепатоцитов органа. В результате нарушения функции очистки, все токсины и шлаки вместо фильтрации в печени, попадают в кровоток пациента, провоцируя рвотный рефлекс. Чем интенсивнее эта реакция, тем тяжелее протекание болезни, от легкой тошнотности до рвотных позывов.
При HCV уровень ферментов и выработка желчи значительно снижаются – это ухудшает процесс переваривания питательных веществ, особенно жиров и проявляется диспепсическими расстройствами в виде тошноты и тяжести после еды.
Кроме диспепсии у людей нарушен процесс приема пищи, пропадает аппетит, происходит потеря веса.
Почему возникает изжога при HCV
Изжога при наличии вируса в крови – как следствие нарушение выработки желчи. Ферментов для обработки пищи во всех отделах пищеварения недостаточно. В результате их нехватки происходит застой пищи в области двенадцатиперстной кишки, что провоцирует процесс гниения, выработке токсинов и заброса пищи в желудок и пищевод. В результате заброса слизистая желудка и пищевода воспаляется, ослабевает сфинктер и как следствие следующая симптоматика:
Чувство изжоги не проходит даже в положении лежа и усиливается при наклонах. При постоянном возникновении изжоги не стоит постоянно грешить на дуодено-гастральный рефлюкс, рекомендуется сдать анализ на антитела к гепатиту С.
Рвота при гепатите С
Подташнивание по утрам, тяжесть после еды, горечь во рту и изжога больше характерны для хронического протекания гепатита С. При острой же форме болезни возникает рвота, причем многократная. В основном пациенты жалуются на сильную рвоту желчью, в процессе которой человек не испытывает облегчения от опорожнения желудка.
Если же в рвотных массах присутствуют следы крови – повод срочно вызвать скорую. Такой признак свидетельствует о желудочно-кишечном кровотечении, спровоцированном тяжелыми патологиями печени, в частности циррозом или гепатоцеллюлярной карциномой.
Уже давно известно, что вирус гепатита С провоцирует воспалительные процессы не только в печени. Обще доказано, что он также нарушает работу желчного пузыря и протоков вызывая холецистит и застой желчи.
Симптомы гепатита С, требующие немедленного обращения к врачу
Тошнота, изжога, и рвота для многих не повод для беспокойства. При помощи специальных антацидных препаратов, человек справляется с этими симптомами, без обращения к специалистам – что нежелательно. Но, если вкупе к этим симптомам наблюдаются следующие проявления, их мы перечислим ниже, следует немедленно пройти комплексное обследование.
Вас должны насторожить следующие патологии в организме:
- желтизна кожных покровов и склер;
- появление беспричинных синяков и аллергии, не связанной с употреблением пищевых продуктов;
- болевой синдром в правом подреберье;
- субфбрильная температура на протяжении недели и более;
- слабость, нарушение сна и головные боли;
- метеорзим, запор, сменяющийся диареей;
- изменение в цвете мочи и кала.
К какому специалисту нужно обратиться
Вышеперечисленные признаки – повод посетить терапевта или гастроэнтеролога. При проявлении таких признаков у детей и подростков необходимо в срочном порядке обратиться к педиатру. Постановка диагноза возможна лишь при комплексном обследовании – инструментальном, аппаратном и лабораторном.
В случае подтверждения диагноза «гепатит С» протокол лечения назначается гастроэнтерологом или инфекционистом и во время прохождения терапии посещения этих специалистов обязательны. Именно специалист сможет назначить грамотно препараты для лечения гепатита С.
Как справиться с неприятными симптомами диспепсии
Тошнота, рвота и изжога устраняется диетотерапией, медикаментами и народными средствами. Самостоятельно принимать лекарства без назначения врача – не рекомендуется, так как это может спровоцировать аллергию и еще большую интоксикацию печени.
В части медицинских препаратов купирование симптомов обусловлено следующими лекарствами:
Наряду с приемом этих препаратов обязательна диета, ограничивающая прием жиров. Прием пищи осуществляется дробно, небольшими порциями и с употреблением еды, приготовленной на пару или отваренной.
-
- Холодное и горячее – исключается.
- Жирное, жареное, соленое и кислое – противопоказано.
- Спиртные напитки и курение – исключены.
При восстановлении слизистой пищевода и желудка и купировании симптомов рацион можно изменить, с постепенным введением других продуктов в небольшом количестве.
Среди народных рецептов популярностью при тошноте пользуется чай с мятой или мелиссой, отвары зверобоя, подорожника, аромотерапия с маслами лаванды, цитрусовых или малины.
Также хорошо помогает акупунктура – надавив на точки, расположенные внутри запястья можно справиться с рвотными позывами.
источник
Гепатитами называют острые и хронические воспалительные заболевания печени, носящие не очаговый, а распространенный характер. У разных гепатитов способы заражения различные, отличаются они также по скорости прогрессирования болезни, клиническим проявлениям, способам и прогнозам терапии. Даже симптоматика у различных видов гепатитов разная. Причем одни симптомы проявляются сильнее, чем другие, что определяется видом гепатита.
- Желтушность. Симптом встречается часто и обусловлен тем, что в кровь больного при повреждениях печени попадает билирубин. Кровь, циркулируя по организму, разносит его по органам и тканям, окрашивая их в желтый цвет.
- Появление боли в районе правого подреберья. Возникает она из-за увеличения размеров печени, приводящих к появлению болей, которые бывают тупыми и длительными или же носят приступообразный характер.
- Ухудшение самочувствия, сопровождаемое повышением температуры, головными болями, головокружением, расстройством пищеварения, сонливостью и вялостью. Все это следствие действия на организм билирубина.
При такой форме заболевания вполне возможны благоприятные прогнозы. За исключением ее превращения в хроническую. В острой форме болезнь легко диагностируется и проще лечится. Невылеченный острый гепатит легко развивается в хроническую форму. Иногда при сильных отравлениях (например, алкоголем) хроническая форма возникает самостоятельно. При хронической форме гепатитов происходит процесс замещения соединительной тканью клеток печени. Выражен он слабо, идет медленно, а потому иногда остается недиагностированным до момента возникновения цирроза печени. Хронический гепатит лечится хуже, да и прогноз его излечения менее благоприятный. При остром течении заболевания значительно ухудшается самочувствие, развивается желтушность, появляется интоксикация, снижается функциональная работа печени, в крови увеличивается содержание билирубина. При своевременном выявлении и эффективном лечении гепатитов в острой форме пациент чаще всего выздоравливает. При продолжительности заболевания более шести месяцев гепатиты переходят в хроническую форму. Хроническая форма болезни приводит к серьезным нарушениям в организме — увеличиваются селезенка и печень, нарушается метаболизм, возникают осложнения в виде цирроза печени и онкологических образований. Если у больного пониженный иммунитет, схема терапии подобрана неправильно или имеется алкогольная зависимость, то переход гепатита в хроническую форму угрожает жизни пациента.
Гепатит имеет несколько видов: А, B, C, D, E, F, G, их называют еще вирусными гепатитами, так как причиной их возникновения является вирус.
Эту разновидность гепатита называют еще болезнью Боткина. Она имеет инкубационный период, длящийся в течение от 7 дней и до 2 месяцев. Ее возбудитель — РНК-вирус — может передаваться от больного человека здоровому при помощи некачественных продуктов и воды, контакта с бытовыми предметами, которыми пользовался больной. Гепатит А возможен в трех формах, их подразделяют по силе проявления заболевания:
- при острой форме с желтухой серьезно повреждается печень;
- при подострой без желтухи можно говорить о более легком варианте болезни;
- при субклинической форме можно даже не заметить симптомов, хотя зараженный является источником вируса и способен заражать других.
Эту болезнь называют еще сывороточным гепатитом. Сопровождается увеличением печени и селезенки, появлением болей в суставах, рвоты, температуры, поражением печени. Протекает либо в острой, либо в хронической формах, что определяется состоянием иммунитета заболевшего. Пути заражения: во время инъекций с нарушением санитарных правил, половых контактов, во время переливания крови, применения плохо продезинфицированных мединструментов. Длительность инкубационного периода 50 ÷ 180 дней. Заболеваемость гепатитом В снижается при использовании вакцинации.
Данный вид болезни относится к наиболее тяжелым заболеваниям, так как часто сопровождается циррозом или раком печени, приводящим впоследствии к смертельному исходу. Заболевание плохо поддается терапии, и более того, переболев один раз гепатитом С, человек повторно может подвергнуться заражению этим же недугом. Излечить ВГС непросто: после заболевания гепатитом С в острой форме 20% заболевших выздоравливают, а у 70% больных организм самостоятельно не в состоянии излечиться от вируса, и заболевание становится хроническим. Установить причину, по которой одни излечиваются сами, а другие нет, пока не удалось. Хроническая форма гепатита С сама не исчезнет, в потому нуждается в проведении терапии. Диагностику и лечение острой формы ВГС проводит врач-инфекционист, хронической формы заболевания — гепатолог или гастроэнтеролог. Заразиться можно во время переливания плазмы или крови от зараженного донора, при использовании некачественно обработанных мединструментов, половым путем, а больная мать передает инфекцию ребенку. Вирус гепатита С (ВГС) стремительно распространяется по миру, число больных уже давно превысило полторы сотни миллионов человек. Ранее ВГС плохо поддавался терапии, но теперь заболевание можно вылечить, используя современные антивирусники прямого действия. Только терапия эта достаточно дорогостояща, а потому по карману далеко не каждому.
Этот вид гепатита D возможен только при коинфекции с вирусом гепатита В (коинфекция — случай заражения одной клетки вирусами различных видов). Его сопровождает массовое поражение печени и острое течение болезни. Пути заражения — попадание вируса болезни в кровь здорового человека от вирусоносителя или заболевшего человека. Инкубационный период тянется 20 ÷ 50 дней. Внешне течение болезни напоминает гепатит В, но форма его более тяжелая. Может стать хроническим, перейдя потом в цирроз. Возможно проведение вакцинации, аналогичной применяемой при гепатите В.
Слегка напоминает гепатит А течением и механизмом передачи, так как точно также передается через кровь. Его особенностью является возникновение молниеносных форм, вызывающих смертельный исход за срок, не превышающий 10 дней. В остальных случаях его удается эффективно излечивать, да и прогноз на выздоровление чаще всего благоприятный. Исключением может быть беременность, так как риск потерять ребенка приближается к 100%.
Этот вид гепатита исследован пока недостаточно. Известно только, что болезнь вызывается двумя разными вирусами: один выделили из крови доноров, второй обнаружили в фекалиях больного, получившего гепатит после переливания крови. Признаки: появление желтухи, лихорадки, асцита (скопления жидкости в брюшной полости), увеличение размеров печени и селезенки, возрастание уровней билирубина и печеночных ферментов, возникновение изменений в моче и кале, а также общая интоксикация организма. Результативных методов терапии гепатита F пока не разработано.
Эта разновидность гепатита похожа на гепатит С, но не столь опасна, так как не способствует возникновению цирроза и рака печени. Цирроз может появиться только в случае коинфекции гепатитов G и С.
Вирусные гепатиты по своей симптоматике похожи один на другой, точно также как и на некоторые иные вирусные инфекции. По этой причине точно установить диагноз у заболевшего бывает затруднительно. Соответственно для уточнения вида гепатита и правильного назначения терапии требуются лабораторные анализы крови, позволяющие выявить маркеры — показатели, индивидуальные для каждого вида вируса. Выявив наличие таких маркеров и их соотношение, можно определить стадию заболевания, его активность и возможный исход. С целью отслеживания динамики процесса, спустя промежуток времени обследования повторяют.
Современные схемы лечения хронических форм ВГС сводятся к комбинированной противовирусной терапии, включающей антивирусники прямого действия типа софосбувира, велпатасвира, даклатасвира, ледипасвира в различных сочетаниях. Иногда для усиления эффективности к ним добавляются рибавирин и интерфероны. Такое сочетание действующих веществ останавливает репликацию вирусов, спасая печень от их разрушительного воздействия. Подобная терапия обладает рядом недостатков:
- Стоимость лекарств для борьбы с вирусом гепатита высока, приобрести их сможет далеко не каждый.
- Прием отдельных препаратов сопровождается неприятными побочными эффектами, в том числе повышением температуры, тошнотой, диареей.
Продолжительность лечения хронических форм гепатита занимает от нескольких месяцев до года в зависимости от генотипа вируса, степени поражения организма и используемых препаратов. Поскольку гепатит С в первую очередь поражает печень, пациентам требуется соблюдать строгую диету.
Гепатит С относится к числу наиболее опасных вирусных гепатитов. Заболевание вызывается РНК-содержащим вирусом, получившим название Flaviviridae. Вирус гепатита С называют еще «ласковый убийца». Столь нелестный эпитет он получил из-за того, что на начальном этапе болезнь не сопровождается вообще никакими симптомами. Отсутствуют признаки классической желтухи, нет и болезненности в районе правого подреберья. Выявить наличие вируса удается не ранее, чем через пару месяцев после инфицирования. А до этого полностью отсутствует реакция иммунной системы и в крови невозможно обнаружить маркеры, а потому и провести генотипирование нет возможности. К особенности ВГС относится также то, что после попадания в кровь в процессе размножения вирус начинает стремительно мутировать. Такие мутации мешают иммунной системе зараженного подстраиваться и бороться с болезнью. В результате болезнь может несколько лет протекать без всяких симптомов, вслед за чем почти срезу появляется цирроз или злокачественная опухоль. Причем в 85% случаев заболевание из острой формы переходит в хроническую. У вируса гепатита С есть важная особенность – разнообразие генетического строения. Фактически гепатит С является совокупностью вирусов, классифицируемых в зависимости от вариантов их строения и подразделяемых на генотипы и подтипы. Генотип — это сумма генов, кодирующих наследственные признаки. Пока медицине известны 11 генотипов вируса гепатита С, имеющих собственные подтипы. Генотип обозначают цифрами от 1 до 11 (хотя в клинических исследованиях используют в основном генотипы 1 ÷ 6), а подтипы, используя буквы латинского алфавита:
- 1a, 1b и 1с;
- 2a, 2b, 2с и 2d;
- 3a, 3b, 3с, 3d, 3e и 3f;
- 4a, 4b, 4с, 4d, 4e, 4f, 4h, 4i и 4j;
- 5a;
- 6a.
В разных странах генотипы ВГС распространены по-разному, например, в России наиболее часто можно встретить с первого по третий. От разновидности генотипа зависит тяжесть протекания болезни, они определяют схему терапии, ее продолжительность и результат лечения.
По территории земного шара генотипы гепатита С распространены разнородно, причем чаще всего можно встретить генотипы 1, 2, 3, а по отдельным территориям это выглядит так:
- в Западной Европе и в ее восточных регионах наиболее часто встречаются генотипы 1 и 2;
- в США — подтипы 1a и 1b;
- в северной части Африки самым распространенным является генотип 4.
В зоне риска возможного заражения ВГС находятся люди с заболеваниями крови (опухоли кроветворной системы, гемофилия и др.), а также больные, лежащие на излечении в отделениях диализа. Наиболее распространенным по странам мира считается генотип 1 — на его долю приходится
50% от общего числа заболевших. На втором месте по распространенности — генотип 3 с показателем чуть больше 30%. Распространение ВГС по территории России имеет существенные отличия от мирового или европейского вариантов:
50% случаев;
на генотип 3a
20%,
гепатитом 1a заражены
10% больных;
гепатит с генотипом 2 обнаружен у
Но не только от генотипа зависят трудности терапии ВГС. На результативность лечения оказывают влияние еще и следующие факторы:
- возраст пациентов. Шанс на излечение у молодых значительно выше;
- женщинам вылечиться проще, чем мужчинам;
- немаловажна степень повреждения печени — благоприятность исхода выше при меньшем ее повреждении;
- величина вирусной нагрузки — чем меньше в организме вирусов на момент начала лечения, тем эффективнее терапия;
- вес больного: чем он выше тем сильнее усложняется лечение.
Потому и схему терапии выбирает лечащий врач, основываясь на вышеперечисленных факторах, генотипировании и рекомендациях EASL (Европейской ассоциации, занимающейся болезнями печени). Свои рекомендации EASL постоянно поддерживает в актуальном состоянии и по мере появления новых эффективных препаратов для лечения гепатита С корректирует рекомендуемые схемы терапии.
Как известно вирус гепатита С передается через кровь, а потому с наибольшей вероятностью заразиться могут:
- пациенты, которым делают переливание крови;
- больные и клиенты в стоматологических кабинетах и медучреждених, где ненадлежащим образом стерилизуют мединструменты;
- из-за нестерильных инструментов может оказаться опасным посещение маникюрного и косметического салонов;
- от плохо обработанных инструментов могут пострадать также любители пирсинга и татуировок,
- велик риск инфицирования у тех, кто употребляет наркотики из-за многократного употребления нестерильных игл;
- плод может инфицироваться от матери, зараженной гепатитом С;
- при половом акте инфекция также может попасть в организм здорового человека.
Вирус гепатита С не зря считали «ласковым» вирусом-убийцей. Он способен годами не проявлять себя, после чего внезапно обнаружиться в виде осложнений, сопровождаемых циррозом или раком печени. А ведь диагноз ВГС поставили более чем 177 млн. человек в мире. Лечение, которое применяли до 2013 г., сочетавшее инъекции инетрферона и рибавирин, давало больным шанс на исцеление, не превышавший 40-50%. Да к тому же сопровождалось оно серьезными и мучительными побочными эффектами. Ситуация изменилась летом 2013 г. после того, как фармгигантом из США Gilead Sciences было запатентовано вещество софосбувир, выпускавшееся в виде препарата под брендом Sovaldi, в состав которого входило 400 мг лекарственного средства. Он стал первым противовирусным препаратом прямого действия (ПППД), предназначенным для борьбы с ВГС. Итоги клинических испытаний sofosbuvir порадовали медиков результативностью, которая достигала в зависимости от генотипа величины 85 ÷ 95%, при этом продолжительность курса терапии по сравнению с лечением интерферонами и рибавирином сократилась более чем вдвое. И, хотя запатентовала софосбувир фармкомпания Gilead, синтезирован он был в 2007 г. Майклом София, работником компании Pharmasett, приобретенной впоследствии Gilead Sciences. От фамилии Майкла синтезированное им вещество получило название sofosbuvir. Сам же Майкл София вместе с группой ученых, сделавших ряд открытий, раскрывших природу ВГС, что позволило создать эффективный препарат для его лечения, получил премию Ласкера-Дебейки по клиническим медицинским исследованиям. Ну а прибыль от реализации нового эффективного средства почти вся в основном досталась Gilead, установившей на Совалди монопольно высокие цены. Тем более, что свою разработку компания защитила спецпатентом, согласно которому Gilead и некоторые ее партнерские компании стали обладателями исключительного права на изготовление оригинального ПППД. В результате прибыли Gilead только за первые два года реализации препарата многократно перекрыли все затраты, которые компания понесла на приобретение Pharmasett, получение патента и последующие клинические испытания.
Эффективность этого лекарственного средства в борьбе с ВГС оказалась столь высока, что сейчас практически ни одна схема терапии не обходится без его применения. Софосбувир не рекомендуют применять в качестве монотерапии, но при комплексном использовании он показывает исключительно высокие результаты. Первоначально препарат применяли в сочетании с рибавирином и интерфероном, что позволяло в неосложненных случаях добиваться излечения всего за 12 недель. И это при том, что терапия только интерфероном и рибавирином была в два раза менее результативна, да и продолжительность ее порой превышала 40 недель. После 2013 г. каждый последующий год приносил известия о появлении все новых и новых лекарственных средств, успешно сражающихся с вирусом гепатита С:
- в 2014 появился даклатасвир;
- 2015 стал годом рождения ледипасвира;
- 2016 обрадовал созданием велпатасвира.
Даклатасвир выпустила компания Bristol-Myers Squibb в виде препарата Daklinza, содержащего 60 мг действующего вещества. Два следующих вещества созданы были силами ученых Gilead, а поскольку ни одно из них не годилось для монотерапии, применяли лекарственные средства только в сочетании с sofosbuvir. Для облегчения проведения терапии Gilead предусмотрительно вновь созданные лекарства выпустила сразу же в сочетании с софосбувиром. Так появились препараты:
- Harvoni, сочетающий софосбувир 400 мг и ледипасвир 90 мг;
- Epclusa, в которую входили sofosbuvir 400 мг и velpatasvir 100 мг.
При терапии с применением даклатасвира принимать приходилось два различных препарата Совалди и Даклинзу. Каждое из парных сочетаний действующих веществ применялось для лечения определенных генотипов ВГС согласно схемам терапии рекомендованным EASL. И только сочетание софосбувира с велпатасвиром оказалось пангенотипным (универсальным) средством. Эпклюса излечивала все генотипы гепатита С практически с одинаково высокой результативностью приблизительно 97 ÷ 100%.
Клинические испытания подтверждали результативность лечения, но у всех этих высокоэффективных лекарств был один существенный недостаток — слишком высокие цены, не позволяющие их приобрести основной массе заболевших. Монопольно высокие цены на продукцию, установленные Gilead, вызвали возмущения и скандалы, что заставило патентодержателей пойти на определенные уступки, предоставив некоторым компаниям из Индии, Египта и Пакистана лицензии на производство аналогов (дженериков) столь эффективных и востребованных препаратов. Причем борьбу с патентодержателями, предлагающими для лечения препараты по необъективно завышенным ценам, возглавила Индия, как страна, в которой проживают миллионы больных гепатитом С в хронической форме. В результате этой борьбы — Gilead выдала 11 индийским компаниям лицензии и патентные разработки для самостоятельного выпуска сначала софосбувира, а потом и других своих новых препаратов. Получив лицензии, индийские производители быстро наладили изготовление дженериков, присваивая выпускаемым препаратам собственные торговые наименования. Так появились сначала дженеркики Sovaldi, потом и Daklinza, Harvoni, Epclusa, а Индия стала мировым лидером по их производству. Индийские производители по лицензионному соглашению выплачивают 7% заработанных средств в пользу патентодержателей. Но даже с этими выплатами стоимость выпускаемых в Индии дженериков оказалась в десятки раз меньше, чем у оригиналов.
Как уже сообщалось выше, появившиеся новинки терапии ВГС относятся к ПППД и воздействуют непосредственно на вирус. Тогда как применяемые ранее для лечения интерферон с рибавирином усиливали иммунную систему человека, помогая организму противостоять заболеванию. Каждое из веществ действует на вирус по-своему:
- Sofosbuvir блокирует РНК-полимеразу, тормозя тем самым репликацию вируса.
- Даклатасвир, ледипасвир и велпатасвир являются ингибиторами NS5A, мешающими распространению вирусов и их проникновению в здоровые клетки.
Такое направленное воздействие позволяет успешно бороться с ВГС, применяя для терапии софосбувир в паре с daklatasvir, ledipasvir, velpatasvir. Иногда для усиления воздействия на вирус к паре добавляют третий компонент, в качестве которого чаще всего выступает рибавирин.
Фармкомпании страны воспользовались предоставленными им лицензиями, и теперь Индия выпускает следующие дженерики Sovaldi:
- Hepcvir — изготовитель Cipla Ltd.;
- Hepcinat — Natco Pharma Ltd.;
- Cimivir — Biocon ltd. & Hetero Drugs Ltd.;
- MyHep — производитель Mylan Pharmaceuticals Private Ltd.;
- SoviHep — Zydus Heptiza Ltd.;
- Sofovir — изготовитель Hetero Drugs Ltd.;
- Resof — производит компания Dr Reddy’s Laboratories;
- Virso — выпускает Strides Arcolab.
Изготавливают в Индии также и аналоги Даклинзы:
- Natdac от Natco Pharma;
- Dacihep от Zydus Heptiza;
- Daclahep от Hetero Drugs;
- Dactovin от Strides Arcolab;
- Daclawin от Biocon ltd. & Hetero Drugs Ltd.;
- Mydacla от Mylan Pharmaceuticals.
Вслед за Gilead индийские производители лекарств освоили также производство Harvoni, в результате чего появились такие дженерики:
- Ledifos — выпускает Hetero;
- Hepcinat LP — Natco;
- Myhep LVIR — Mylan;
- Hepcvir L — Cipla Ltd.;
- Cimivir L — Biocon ltd. & Hetero Drugs Ltd.;
- LediHep — Zydus.
И уже в 2017 году было освоено производство следующих индийских дженериков Эпклюсы:
- Velpanat выпустила фармкомпания Natco Pharma;
- выпуск Velasof освоила Hetero Drugs;
- SoviHep V начала производить компания Zydus Heptiza.
Как видите, индийские фармкомпании не отстают от американских производителей, достаточно оперативно осваивая вновь разработанные ими препараты, соблюдая при этом все качественные, количественные и лечебные характеристики. Выдерживая в том числе и фармакокинетическую биоэквивалентность по отношению к оригиналам.
Дженериком называют препарат, способный по основным фармакологическим свойствам заменить лечение дорогими оригинальными лекарствами с патентом. Выпускать их могут как при наличии, так и при отсутствии лицензии, только ее наличие делает выпускаемый аналог лицензионным. В случае выдачи лицензии индийским фармкомпаниям, Gilead обеспечила для них также и технологию производства, предоставив владельцам лицензии права на самостоятельную ценовую политику. Чтобы аналог лекарственного средства считался дженериком, он должен соответствовать ряду параметров:
- Необходимо соблюдать соотношение по важнейшим фармацевтическим компонентам в препарате по качественному, а также количественному нормативам.
- Следует придерживаться выполнения соответствующих международных норм.
- Требуется обязательное соблюдение надлежащих условий производства.
- В препаратах следует выдержать соответствующий эквивалент параметров всасывания.
Стоит отметить, что на страже обеспечения доступности медикаментов стоит ВОЗ, стремящаяся с помощью бюджетных дженериков заместить ими дорогостоящие брендированные лекарственные средства.
В отличие от Индии, фармкомпании Египта не выбились в мировые лидеры по производству джененриков от гепатита С, хотя и они освоили производство аналогов sofosbuvir. Правда, в основной массе выпускаемые ими аналоги являются нелицензионными:
- MPI Viropack, производит препарат Marcyrl Pharmaceutical Industries — один из самых первых египетских дженериков;
- Heterosofir, выпускает компания Pharmed Healthcare. Является единственным лицензионным дженериком в Египте. На упаковке под голограммой запрятан код, позволяющий проконтролировать оригинальность препарата на сайте производителя, исключив тем самым его подделку;
- Grateziano, изготавливаемый Pharco Pharmaceuticals;
- Sofolanork, производимый Vimeo;
- Sofocivir, выпускаемый ZetaPhar.
Еще одной страной, в больших объемах производящая дженерики против ВГС, является Бангладеш. Причем этой стране даже не требуются лицензии на производство аналогов брендированных лекарственных средств, так как до 2030 г. ее фармацевтическим компаниям разрешено выпускать такие медпрепараты без наличия соответствующих лицензионных документов. Наиболее известной и оборудованной по последнему слову техники является фармкомпания Beacon Pharmaceuticals Ltd. Проект производственных мощностей ее создавался европейскими специалистами и соответствует мировым стандартам. Beacon выпускает следующие дженерики для терапии вируса гепатита С:
- Soforal — дженерик софосбувира, содержит активного вещества 400 мг. В отличие от традиционных упаковок во флаконы по 28 штук, Софорал выпускают в виде блистеров по 8 таблеток в одной пластине;
- Daclavir — дженерик даклатасвира, одна таблетка препарата содержит 60 мг действующего вещества. Выпускают его также в виде блистеров, но в каждой пластинке содержится по 10таблеток;
- Sofosvel — дженерик Epclusa, содержит sofosbuvir 400 мг и velpatasvir 100 мг. Пангенотипный (универсальный) препарат, эффективен при терапии ВГС генотипов 1 ÷ 6. И в этом случае нет привычной упаковки во флаконы, таблетки упакованы в блистеры по 6 штук в каждой пластине.
- Darvoni — комплексный препарат, сочетающий в себе софосбувир 400 мг и даклатасвир 60 мг. При необходимости сочетать терапию sofosbuvir с daklatasvir, применяя препараты других производителей, необходимо принимать по таблетке каждого вида. А Beacon соединила их в одну пилюлю. Упаковывается Дарвони в блистеры по 6 таблеток в одной пластинке, отправляется только на экспорт.
При покупке препаратов от Beacon из расчета на курс терапии следует учесть оригинальность их упаковки, чтобы приобрести необходимое для лечения количество. Самые известные индийские фармкомпании Как было указано выше, после получения фармкомпаниями страны лицензий на выпуск дженериков для терапии ВГС, Индия превратилась в мирового лидера по их производству. Но среди множества всех компаний стоит отметить несколько, продукция которых в России пользуется наибольшей известностью.
Наиболее популярна фармкомпания Natco Pharma Ltd., препараты которой спасли жизни нескольким десяткам тысяч заболевших хронической формой гепатита С. Она освоила выпуск практически всей линейки антивирусных лекарственных средств прямого действия, включая софосбувир с даклатасвиром и ледипасвир с велпатасвиром. Появилась Natco Pharma в 1981 г. в городе Хайдарабаде с первоначальным капиталом 3,3 млн. рупий, тогда количество работающих составляло 20 человек. Сейчас в Индии на пяти предприятиях Натко работает 3,5 тыс. человек, а ведь есть еще филиалы в других странах. Кроме производственных подразделений в компании имеются хорошо оснащенные лаборатории, позволяющие заниматься разработкой современных медпрепаратов. Среди ее собственных разработок стоит отметить лекарства для борьбы с онкологическими заболеваниями. Одним из наиболее известных препаратов в этой сфере, считается Veenat, выпускаемый с 2003 г. и применяемый при лейкемии. Да и выпуск дженериков для лечения вируса гепатита С относится к приоритетному направлению деятельности Natco.
Эта компания своей целью поставила выпуск дженериков, подчинив этому стремлению собственную сеть производств, включающих в себя заводы с филилалами и офисы с лабораториями. Производственная сеть Hetero заточена на выпуск лекарственных средств по получаемым компанией лицензиям. Одним из направлений ее деятельности являются медпрепараты, позволяющие бороться с серьезными вирусными заболеваниями, лечение которых для многих больных стало невозможным из-за высокой стоимости оригинальных лекарств. Приобретаемая лицензия позволяет Гетеро оперативно приступить к выпуску дженериков, продаваемых потом по доступной для пациентов цене. Создание Hetero Drugs относится к 1993 году. За прошедшие 24 года на территории Индии появился десяток заводов и несколько десятков производственных подразделений. Наличие собственных лабораторий позволяет компании проводить опытные работы по синтезу веществ, что способствовало расширению производственной базы и активному экспорту лекарств в зарубежные государства.
Zydus — индийская компания, поставившая своей целью формирование здорового общества, за которым, по мнению ее владельцев, последует изменение в лучшую сторону качества жизни людей. Цель благородная, а потому для ее достижения компания ведет активную просветительскую деятельность, затрагивающую беднейшие слои населения страны. В том числе и путем бесплатной вакцинации населения от гепатита В. Зидус по объемам выпускаемой продукции на индийском фармацевтическом рынке находится на четвертом месте. К тому же 16 ее препаратов попали в перечень 300 важнейших лекарственных средств индийской фармотрасли. Продукция Zydus востребована не только на внутреннем рынке, ее можно найти в аптеках 43 государств нашей планеты. А производимый на 7 предприятиях ассортимент лекарств превышает 850 препаратов. Одно из самых мощных ее производств находится в штате Гуджарат и относится к крупнейшим не только в Индии, но также и в Азии.
Схемы лечения гепатита С для каждого пациента выбираются врачом индивидуально. Для правильного, эффективного и безопасного подбора схемы врачу необходимо знать:
- генотип вируса;
- продолжительность болезни;
- степень поражения печени;
- наличие /отсутствие цирроза, сопутствующей инфекции (например, ВИЧ или другого гепатита), негативного опыта предыдущего лечения.
Получив эти данные после проведения цикла анализов, врач на базе рекомендаций EASL выбирает оптимальный вариант терапии. Рекомендации EASL из года в год корректируются, в них добавляются вновь появившиеся лекарственные средства. Перед тем, как рекомендовать новые варианты терапии, их представляют на рассмотрение Конгресса или специального заседания. В 2017 г. спецзаседание EASL рассматривало в Париже обновления рекомендуемых схем. Было принято решение полностью прекратить использовать в Европе при лечении ВГС интерфероновую терапию. Кроме того не осталось ни одной рекомендованной схемы, использующей один единственный препарат прямого действия. Приводим несколько рекомендуемых вариантов схем лечения. Все они даны исключительно для ознакомления и не могут стать руководством к действию, так как назначение терапии может дать только врач, под наблюдением которого она и будет потом проходить.
- Возможные схемы лечения, предложенные EASLв случае моноинфекции гепатита С или сопутствующей инфекции ВИЧ+ВГС у больных, не имеющих цирроза и не проходивших ранее лечения:
- для лечения генотипов 1a и 1b можно использовать:
— sofosbuvir + ledipasvir, без рибавирина, продолжительность 12 недель; — софосбувир + даклатасвир, тоже без рибавирина, срок лечение 12 недель; — или же sofosbuvir + velpatasvir без рибавирина, длительность курса 12 недель.
- при терапии генотипа 2 применяют без рибавирина в течение 12 недель:
— sofosbuvir + dklatasvir; — или же софосбувир + велпатасвир.
- при лечении генотипа 3 без применения рибавирина при сроке терапии 12 недель используют:
— софосбувир + даклатасвир; — или же sofosbuvir + velpatasvir.
- при терапии генотипа 4 можно без рибавирина в течение 12 недель применять:
— sofosbuvir + ledipasvir; — софосбувир + даклатасвир; — или же sofosbuvir + velpatasvir.
- Рекомендованные EASL схемы терапии при моноинфекции гепатита С или сопутствующей инфекции ВИЧ/ВГС у больных, имеющих компенсированный цирроз, ранее не лечившихся:
- для лечения генотипов 1a и 1b можно использовать:
— sofosbuvir + ledipasvir с рибавирином, продолжительность 12 недель; — или же 24 недели без рибавирина; — и еще один вариант — 24 недели с рибавирином при неблагоприятном прогнозе ответа; — софосбувир + даклатасвир, если без рибавирина, то 24 недели, а с рибавирином срок лечения 12 недель; — или же sofosbuvir + velpatasvir без рибавирина, 12 недель.
- при терапии генотипа 2 применяют:
— sofosbuvir + dklatasvir без рибавирина продолжительность 12 недель, а с рибавирином при неблагоприятном прогнозе — 24 недели; — или же софосбувир + велпатасвир без сочетания с рибавирином в течение 12 недель.
- при лечении генотипа 3 используют:
— софосбувир + даклатасвир в течение 24 недель с рибавирином; — или же sofosbuvir + velpatasvir опять же с рибавирином, срок лечения 12 недель; — как вариант возможен софосбувир + велпатасвир 24 недели, но уже без рибавирина.
- при терапии генотипа 4 применяют те же схемы, что и при генотипах 1a и 1b.
Как видите, на результат терапии оказывают влияние кроме состояния больного и особенностей его организма также еще и выбранная врачом комбинация назначенных лекарств. Кроме того, от выбранной медиком комбинации зависит и продолжительность лечения.
Принимают таблетки препаратов прямого антивирусного действия по назначению врача перорально раз в сутки. Их не делят на части, не жуют, а , запивают простой водой. Лучше всего делать это в одно и то же время, так поддерживается постоянная концентрация в организме активных веществ. Привязываться к срокам приема пищи не требуется, главное — не делать это на голодный желудок. Начав принимать препараты, обращайте внимание на самочувствие, так как в этот период проще всего заметить возможные побочные явления. У самих ПППД их не очень много, а вот у назначаемых в комплексе лекарств значительно меньше. Чаще всего побочные эффекты проявляются в виде:
- головных болей;
- рвоты и головокружения;
- общей слабости;
- ухудшения аппетита;
- боли в суставах;
- изменении био-химических показателей крови, выраженном в низком уровне гемоглобина, уменьшения тромбоцитов и лимфоцитов.
Побочные проявление возможны у небольшого числа пациентов. Но все равно обо всех замеченных недомоганиях следует ставить в известность лечащего врача для принятия им необходимых мер. Чтобы не возникло усиление побочных эффектов, следует исключить из употребления алкоголь и никотин, так как они вредно воздействуют на печень.
В некоторых случаях прием ПППД исключен, касается это:
- индивидуальной сверхчувствительности больных к некоторым ингредиентам лекарственных средств;
- пациентов, не достигших 18 лет, так как нет точных данных об их воздействии на организм;
- женщин, вынашивающих плод и кормящих младенцев грудью;
- женщины должны применять надежные способы контрацепции во избежание зачатия в период проведения терапии. Причем распространяется это требование и на женщин, партнеры которых также проходят терапию ПППД.
Хранят антивирусные препараты прямого действия в местах недоступных для детей и действия прямых солнечных лучей. Температура хранения должна находиться в интервале 15 ÷ 30ºС. Начиная прием препаратов, проверяйте их сроки изготовления и хранения, указываемые на упаковке. Просроченные препараты принимать запрещается. Как приобрести ПППД жителям России К сожалению, найти в российских аптеках индийские дженерики не удастся. Фармкомпания Gilead, предоставив лицензии на выпуск препаратов, предусмотрительно запретила их экспорт во многие страны. В том числе и во все европейские государства. Желающие приобрести бюджетные индийские дженерики для борьбы с гепатитом С могут воспользоваться несколькими путями:
- заказать их через российские интернет-аптеки и получить товар через несколько часов (или дней) в зависимости от места доставки. Причем в большинстве случаев даже предоплата не потребуется;
- заказать их через индийские интернет-магазины с доставкой на дом. Здесь понадобится предоплата в валюте, и время ожидания продлится от трех недель до месяца. Плюс добавится еще необходимость общения с продавцом на английском языке;
- отправиться в Индию и привезти препарат самостоятельно. На это тоже потребуется время, плюс языковый барьер, плюс сложности проверки оригинальности купленного в аптеке товара. Ко всему еще добавится проблема самостоятельного вывоза, требующая термоконтейнера, наличия заключения врача и рецепта на английском языке, а также копии чека.
Заинтересованные в приобретении лекарств люди решают сами, какой из возможных вариантов доставки выбрать. Только не забывайте, что в случае с ВГС благоприятный исход терапии зависит от быстроты ее начала. Здесь в прямом смысле промедление смерти подобно, а потому не стоит затягивать начало процедуры.
источник