Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Желтуха (болезнь госпела) (лат. icterus) — желтушное окрашивание кожи и видимых слизистых оболочек, обусловленное повышенным содержанием в крови и тканях билирубина.
Желтуха (истинная) — симптомокомплекс, характеризующийся желтушным окрашиванием кожи и слизистых оболочек, обусловленный накоплением в тканях и крови билирубина. Истинная желтуха может развиться в результате трёх основных причин:
- чрезмерного разрушения эритроцитов и повышенной выработки билирубина — гемолитическая или надпечёночная желтуха;
- нарушения улавливания клетками печени билирубина и связывания его с глюкуроновой кислотой — паренхиматозная или печеночно-клеточная желтуха;
- наличия препятствия к выделению билирубина с желчью в кишечник и обратного всасывания связанного билирубина в кровь — механическая или подпечёночная желтуха.
Желтуха ложная (псевдожелтуха, каротиновая желтуха) — желтушное окрашивание кожи (но не слизистых оболочек!) вследствие накопления в ней каротинов при длительном и обильном употреблении в пищу моркови, свеклы, апельсинов, тыквы, а также возникающая при приёме внутрь акрихина, пикриновой кислоты и некоторых других препаратов.
В зависимости от вида нарушений метаболизма билирубина и причин гипербилирубинемии можно выделить три типа желтух: желтуху гемолитическую (надпеченочную), желтуху паренхиматозную (печеночную) и желтуху механическую (подпеченочную).
- Надпеченочные желтухи — возникают в связи с усилением процесса образования билирубина. При этом повышается его непрямая (неконъюгированная) фракция.
- Печеночные желтухи. Развитие печеночных желтух связано с нарушением потребления (захвата) билирубина гепатоцитами. При этом повышается непрямая (неконъюгированная) фракция билирубина.
- Подпеченочные желтухи — возникают при нарушении оттока желчи по внепеченочным желчным протокам (обтурационная желтуха).
Желтуха — симптомокомплекс, представляющий собой окрашивание в жёлтый цвет кожи, склер, слизистых оболочек. Интенсивность окрашивания может быть совершенно разной — от бледно-жёлтого цвета до шафраново-оранжевого. Умеренно выраженная желтуха без изменения цвета мочи характерна для неконъюгированной гипербилирубинемии (при гемолизе или синдроме Жильбера). Более выраженная желтуха или желтуха с изменением цвета мочи свидетельствует о гепатобилиарной патологии. Моча у пациентов с желтухами приобретает тёмный цвет вследствие гипербилирубинемии. Иногда изменение окраски мочи предшествует возникновению желтухи. Все другие клинические проявления желтухи зависят от причин, вызвавших её развитие. В некоторых случаях изменение цвета кожи и склер является единственной жалобой пациента (например при синдроме Жильбера), а в других случаях желтуха является лишь одним из многих клинических проявлений заболевания. Поэтому необходимо установить причину желтухи. Следует отличать истинную желтуху от гиперкаротинемии у пациентов, употребляющих большое количество моркови. При появлении желтухи следует прежде всего думать о наличии у пациента гепатобилиарной патологии, которая возникает в результате холестаза или гепатоцеллюлярной дисфункции. Холестаз может быть внутри- и внепеченочным. Гемолиз, синдром Жильбера, вирусные, токсические поражения печени, патология печени при системных заболеваниях — внутрипеченочные причины холестаза. Камни в желчном пузыре — внепеченочные причины холестаза. Некторые клинические проявления сопутствующие желтухе (подробнее клиническая симптоматика рассматривается в разделах, посвящённых различным заболеваниям):
- При холестазе обнаруживается желтуха, появляется моча тёмного цвета, возникает генерализованный кожный зуд.
- При хроническом холестазе возможны кровотечения (из-за нарушения всасывания витамина К) или боли в костях (остеопороз из-за нарушенного всасывания витамина D и кальция).
- Озноб, печеночные колики или боль в области поджелудочной железы патогномоничны для экстрапеченочного холестаза.
- У пациентов с холестазом могут обнаруживаться ксантомы (подкожные отложения холестерина) и ксантелазмы (небольшие образования бледно-жёлтого цвета в области верхнего века, обусловленные отложением в них липидов).
- Симптомы хронического поражения печени (сосудистые звездочки, спленомегалия, асцит) свидетельствуют о внутрипеченочном холестазе.
- Симптомы портальной гипертензии или портосистемной энцефалопатии патогномоничны для хронического поражения печени.
- У пациентов с гепатомегалией или асцитом набухание шейных вен свидетельствует о сердечной недостаточности или констриктивном перикардите.
- При метастазах в печень у пациента с желтухой может быть кахексия.
- Прогрессирующее усиление анорексии и повышение температуры тела характерно для алкогольного поражения печени, хронического гепатита и злокачественных новообразований.
- Тошнота и рвота, предшествующие развитию желтухи, указывают на острый гепатит или обструкцию общего желчного протока камнем.
- Клинические проявления наследственных синдромов, сопровождающихся появлением желтухи.
Желтуха паренхиматозная (печеночная) — истинная желтуха, возникающая при различных поражениях паренхимы печени. Наблюдается при тяжелых формах вирусного гепатита, иктерогеморрагическом лептоспирозе, отравлениях гепатотоксическими ядами, сепсисе, хроническом агрессивном гепатите и т. д. Вследствие поражения гепатоцитов снижается их функция по улавливанию свободного (непрямого) билирубина из крови, связыванию его с глюкуроновой кислотой с образованием нетоксичного водорастворимого билирубина-глюкуронида (прямого) и выделению последнего в желчные капилляры. В результате в сыворотке крови повышается содержание билирубина (до 50- 200 мкмоль/л, реже больше). Однако в крови повышается не только содержание свободного, но и связанного билирубина (билирубина-глюкуронида) — за счёт его обратной диффузии из желчных капилляров в кровеносные при дистрофии и некробиозе печеночных клеток. Возникает желтушное окрашивание кожи, слизистых оболочек. Для паренхиматозной желтухи характерен цвет кожи — шафраново-жёлтый, красноватый («красная желтуха»). Вначале желтушная окраска проявляется на склерах и мягком небе, затем окрашивается кожа. Паренхиматозная желтуха сопровождается зудом кожи, однако менее выраженным, чем механическая, так как пораженная печень меньше продуцирует желчных кислот (накопление которых в крови и тканях и вызывает этот симптом). При длительном течении паренхиматозной желтухи кожа может приобретать, как и при механической, зеленоватый оттенок (за счёт превращения отлагающегося в коже билирубина в биливердин, имеющий зелёный цвет). Обычно повышается содержание альдолазы, аминотрансфераз, особенно аланинаминотрансферазы, изменены другие печеночные пробы. Моча приобретает тёмную окраску (цвета пива) за счёт появления в ней связанного билирубина и уробилина. Кал обесцвечивается за счёт уменьшения содержания в нём стеркобилина. Соотношение количества выделяемого стеркобилина с калом и уробилиновых тел с мочой (являющееся важным лабораторным признаком дифференциации желтух), составляющее в норме 10:1- 20:1, при печеночно-клеточных желтухах значительно снижается, достигая при тяжелых поражениях до 1:1.
Течение зависит от характера поражения печени и длительности действия повреждающего начала; в тяжелых случаях может возникнуть печеночная недостаточность. Дифференциальный диагноз проводится с гемолитической, механической и ложной желтухой; он основывается на анамнезе, клинических особенностях паренхиматозной желтухи и данных лабораторных исследований.
Гемолитическая желтуха характеризуется повышенным образованием билирубина вследствие повышенного разрушения эритроцитов. В таких условиях печень образует большее количество пигмента: однако вследствие недостаточного захвата билирубина гепатоцитами, уровень его в крови остается повышенным.
Механическая желтуха — патологический синдром, обусловленный нарушением оттока жёлчи из жёлчных протоков, при наличии препятствия к выделению билирубина с желчью в кишечник.
Что такое желтуха, как передается это заболевание? Желтуха — симптом болезни, который окрашивает кожу и слизистую в желтый цвет. Заразна ли желтуха, зависит от того, каким заболеванием она вызвана.
Медицинская наука определяет три основные формы желтухи:
- Механическая, когда желчь из-за опухолей, камней или спаек не изливается в двенадцатиперстную кишку. Желчный билирубин всасывается в кровь и окрашивает кожу в желтый цвет.
- Гемолитическая (процесс распада эритроцитов).
- Печеночная желтуха (гепатит) — при воспалении печеночной ткани.
Передается ли желтуха и при каких формах? Только при гепатитах вирусного происхождения, которых на сегодня достаточно большое количество, инкубационный период и пути передачи могут быть разными. Изменить оттенок кожных покровов могут не только заболевания. Бывает так, что после чрезмерного употребления продуктов с высоким содержанием каротинов — моркови, цитрусовых — кожные покровы могут окраситься в желтушно-оранжевый цвет.
Заразна или нет, зависит от вызвавшей ее болезни. Еще совсем недавно термин «желтуха» чаще всего относили к гепатиту А (болезнь Боткина), когда можно было заразиться через продукты питания и предметы бытового назначения общего пользования. Сегодня на первом плане находятся гепатиты В и С, которые характерны меньшей контагиозностью, но более опасны в плане осложнений. Симптомы желтушности могут вызывать:
- заболевания инфекционного характера;
- циррозное поражение печени;
- желчнокаменная болезнь;
- интоксикации (отравления);
- злокачественные новообразования;
- незрелость печеночных клеток у новорожденных.
Заразна ли желтуха? Только в первом случае при заболевании инфекционной природы. В других случаях она не представляет никакой угрозы для окружающих — ни для взрослых, ни для детей.
Носитель инфекции заразен:
- при вирусных гепатитах (течение острое, инкубационный период может длиться до 45 дней);
- инфекционном мононуклеозе;
- лептоспирозе;
- желтой лихорадке.
Как передается желтуха при конкретном заболевании, зависит от патогенного микроорганизма. Например, при мононуклеозе носитель внешне может быть совершенно здоровым и заразиться от него можно через поцелуй или общую посуду.
Чаще всего заражаются желтухой от инфицированного человека вирусным гепатитом фекально-оральным способом: через продукты, воду, бытовые предметы. Гепатит В или C передается с кровью, при половых контактах и внутриутробно от матери к плоду.
При гепатитах А и Е можно заразиться через непрокипяченную воду и общую посуду с заболевшим. Чтобы этого не произошло, не следует пить сырую воду из колодцев или других естественных водоемов. После контакта с заболевшим следует тщательно мыть руки с мылом, избегать пользоваться с ним общей посудой и гигиеническими принадлежностями. Гепатит Е особо опасен для беременных женщин. Как передается желтуха при заболевании В, С и D: вирус проникает через поврежденные кожные покровы, слизистые оболочки или непосредственно в кровяное русло.
На вопрос, можно ли заразиться, если нет видимых повреждений, у медиков есть ответ: можно. Вирус настолько мал, что он может проникнуть даже в незаметные глазу ранки на коже и слизистой. Заболевание передается:
- через поцелуи;
- во время половых контактов;
- во время пользования общим медицинским инструментарием и шприцами в быту;
- при использовании инструментов для маникюра, педикюра, пирсинга, бритв, расчесок;
- в медицинских учреждениях с недостаточно обработанными многоразовыми инструментами;
- в период беременности от матери плоду;
- во время переливаний крови, препаратов крови;
- во время оказания медицинской помощи человеку-носителю заболевания при контакте со слюной, кровью.
Передается ли желтуха уже переболевшему? Возможно повторное заражение, хотя раньше считалось, что этим недугом можно переболеть один раз. Чтобы не заболеть, следует свести все шансы заражения к нулю. К профилактическим мероприятиям относятся:
- использование одноразового стоматологического инструментария;
- использование презервативов при половых контактах с носителем вируса гепатита С;
- тщательный и беспристрастный выбор косметических и тату-салонов;
- предметы гигиены все без исключения должны быть личными;
- исключить покупки продуктов на стихийных рынках;
- вакцинации.
Кроме этого, семье заболевшего назначаются инъекции иммуноглобулина. Лучшее лечение — это профилактика. Главное — быть бдительным, разумным и внимательным. И тогда болезнь обойдет стороной.
источник
Желтуха – это состояние, для которого характерно повышенное содержание билирубина в крови. Внешне патология проявляется в виде желтушности кожного покрова и слизистых оболочек. Оттенок варьируется от темного оранжевого до насыщенного лимонного. Желтуха – не заболевание, а клинический симптом, часто указывающий на развитие гепатита.
Гепатит какой буквы сопровождается развитием желтухи? Изменение цвета кожи и слизистых сопровождает все формы гепатита. Желтуха и гепатит – это одно и тоже? С медицинской точки зрения, нет. Гепатит – это воспаление печени, а желтуха – симптом данного заболевания. Но очень часто легкую форму гепатита А (болезнь Боткина) называют именно желтухой.
Чем отличается болезнь Боткина от гепатита Б? Первая форма гепатита является вирусной и передается орально-фекальным способом. Вторая разновидность – инфекционная форма, заражение которой возможно только через кровь.
Различают несколько разновидностей желтухи. Диагностируются:
- паренхиматозная;
- новорожденных;
- механическая.
Печеночная желтуха формируется на фоне патологий печени. Ее основой является поражение гепатоцитов токсического, инфекционного, вирусного характера. Причинами патологии выступают гепатиты токсического, инфекционного и вирусного происхождения, биллиарный цирроз печени, отравление лекарственными средствами.
- тошнота, рвота;
- болезненность в животе;
- кожа получает красноватый оттенок;
- незначительно выраженный кожный зуд;
- повышение уровня печеночных ферментов;
- моча своим цветом напоминает пиво;
- орган увеличен в размерах, болезнен при пальпации.
При печеночной форме патологии может формироваться геморрагический синдром.
Желтуха новорожденных – медицинский термин, описывающий желтушный оттенок кожи у недавно появившихся на свет малышей. Этот вид желтухи развивается в результате накопления билирубина в детском организме.
Желтушка новорожденных в большей части всех случаев опасности для младенца не представляет
Примерно в 60% от всех диагностированных случаев определяется физиологическая форма патологии. Опасности для ребенка она не представляет. Обусловлена незрелостью систем, отвечающих за вывод билирубина.
Единственным признаком физиологической разновидности становится желтоватый оттенок кожи. Во всем остальном ребенок совершенно здоров: хорошо кушает, кал и моча остаются естественного цвета, гемоглобин в норме. Лечение ребенку не требуется. Максимальная длительность желтухи – три недели.
Механическая желтуха формируется в результате нарушения оттока желчи. Признаками состояния становятся:
- желтушность кожного покрова и слизистых;
- болезненность в области правого подреберья;
- потемнение мочи, осветление кала;
- увеличение билирубина в сыворотке крови.
В большей части случаев она является осложнением желчнокаменной патологии. При несвоевременном оказании медицинской помощи высок риск развития печеночной недостаточности и летального исхода больного.
Первые признаки гепатита появляются через месяц, после того как произошло заражение. Это тошнота, заканчивающаяся рвотой, дискомфорт, чувство тяжести в животе, общая слабость.

Немного позднее – уже после появления этих признаков – у больного формируется желтуха. Наблюдается осветление либо полное обесцвечивание кала. В некоторых случаях вирусный гепатит протекает без развития желтухи. В таком случае его называют атипичным.
Желтизна кожи удерживается в течение полутора месяцев. Далее наступает полное выздоровление. После окончания периода желтухи печень некоторое время может некоторое время оставаться увеличенной, но это допустимый симптом.
Это наиболее легкая форма заболевания. Специфического лечения гепатита А не существует. Принимаемые меры направлены на облегчение текущей симптоматики и выведение токсических веществ. К приему назначаются витаминные комплексы, глюкоза, гепатопротекторы – препараты, защищающие и восстанавливающие клетки печени.
Больному рекомендовано соблюдение достаточно строгой диеты, помогающей снять нагрузку с воспаленной печени.
- кисломолочные продукты;
- диетические сорта мяса;
- сыры с нейтральным вкусом;
- паровую рыбу;
- сливочное/растительное масло (ограниченно);
- овощные салаты;
- зелень;
- тушеные овощи;
- фрукты;
- молочные каши;
- крупяные гарниры;
- макароны;
- картофель.
Алкоголь категорически запрещен. Сладости необходимо ограничить. Исключить острые блюда, копчености, напитки с газами, чеснок, бобовые.
Вакцинация – основной способ защиты от заражения
Существует прививка, защищающая человека от заражения вирусом гепатита А. Вакцинация проводится в два этапа. Но ставят укол только после сдачи анализов на антитела. Повторное введение препарата проводится через год либо полгода после первого применения вакцины. Прививка защищает человека от заражения на следующее десятилетие. Выработка защитных антител начинается через 2 недели.
Обязательной вакцинации подлежат:
- туристы, путешествующие по регионам с высоким риском инфицирования;
- медицинский персонал, контактирующий с больными либо вирусами гепатита;
- воспитатели и нянечки детских дошкольных учреждений;
- работники сферы питания, контактирующие с продуктами и водой;
- люди с диагностированными патологиями печени.
Желтуха признается достаточно легкой формой гепатита. И при условии соблюдения всех медицинских рекомендаций полностью излечивается.
источник
Печеночные заболевания приводят к изменению окраса кожного покрова – становится желтого цвета различной насыщенности. Симптом называют желтухой. Этиология обусловлена повышением концентрации билирубина – желчного пигмента, который формируется вследствие метаболизма гемоглобина.
Что такое желтуха и почему она возникает, разновидности и особенности дифференциальной диагностики пожелтения кожного покрова – рассмотрим далее.
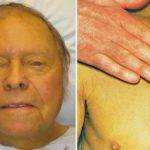
Желтуха – патологическое состояние, проявляющееся изменением оттенка кожи, видимых слизистых оболочек и белков глаз. Как правило, сначала желтеют склеры, после преобразуется цвет слизистых и потом кожи.
Выраженность желтухи в каждой клинической картине отличается. Она обусловлена концентрацией билирубина, степенью тяжести поражения печени, этиологическими факторами.
Особенности симптомы в зависимости от патогенеза:
| Этиология | Симптом |
| Усиление гемолиза эритроцитов на фоне анемии и высокой концентрации билирубина в крови непрямой фракции. | Лимонно-желтый окрас кожи. |
| Поражение печеночных клеток, вследствие чего возрастает содержание связанного и несвязанного билирубина, соответственно, и общего показателя за счет повышения первых двух. | Шафранно-желтый окрас. |
| Нарушение процесса отхождения желчи. | Желтая кожа с зеленоватым отливом. |
Каким гепатитом предстает желтуха – этот вопрос появился не просто так. В 19 веке болезнь Боткина (гепатит A) называли катаральной желтухой. И только в 1883 году было доказано инфекционное происхождение заболевания. Последующее изучение привело к выводу, что причиной развития выступает вирус A.

Гепатит A (болезнь «грязных рук») – заразное заболевание, которое передается фекально-оральным способом. Люди могут заражаться при употреблении инфицированных продуктов, воды, во время купания в загрязненных водоемах и пр.
Начало гепатита A имеет такие признаки:
- Незначительное увеличение температуры.
- Слабость, разбитость.
- Заложенность носа.
- Мышечная ломота, головная боль.
- Дискомфорт в правом боку (в 30% случаев).
Спустя 7-9 дней наблюдается желтушная стадия. Она характеризуется изменением цвета кожи, осветлением фекалий, потемнением мочи. На фоне желтушности нормализуется температура тела, при этом болезные ощущения в области проекции печени нарастают.
Длительность желтушного периода 3-6 недель. После наступает стадия выздоровления – длится от 7 дней до полугода.
В медицинской практике выделяют несколько форм желтух, поэтому немаловажная роль отводится комплексной диагностике.
- Надпеченочная форма формируется при массовом разрушении эритроцитов. В крови растет непрямой билирубин.
- Печеночная форма возникает из-за поражения гепатоцитов алкоголем, вирусом, веществами токсического происхождения.
- При подпеченочной форме выявляется механическое препятствие, не позволяющее полноценно отходить желчи, как результат, составляющие жидкости попадают в кровь.
Важно дифференцировать разновидность желтухи, поскольку лечение принципиально отличается.
Гепатит и желтуха предстают разными вещами. В первом случае речь идет об инфекционном, вирусном или аутоиммунном заболевании, а во втором – о симптоме, который возникает по причине патологических процессов в печени.
Практически во всех случаях развивается желтушность кожи при болезни Боткина, несколько реже при гепатите E. Для гепатитов C, B такой симптом менее характерен.
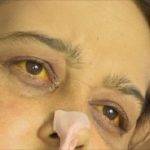
На фоне проникновения чужеродного агента в кровь повышается температура, проявляется симптоматика интоксикации.
Когда он достигает печени, то в железе размножается вторично, что приводит к изменению окраса кожи у человека. В воспалительный процесс вовлекается иммунная система, что усугубляет желтую окраску.
Отличие от формы A состоит в том, что болезнь часто трансформируется в хроническое течение, чреватое различными осложнениями. Вирус способен передаваться от больного здоровому человеку – через кровь, нестерильные медицинские инструменты и пр.
Вертикальный способ передачи подразумевает заражение ребенка больной матерью во время родовой деятельности. Инфицирование новорожденного малыша при лактации возможно, но маловероятно.
На ранних этапах развития симптоматика отсутствует или стертая. В последующем проявляется такая клиника:
- Общее недомогание – слабость, немотивированная усталость, апатичность.
- Головная боль.
- Повышение температуры тела до 37 градусов.
- Затем наблюдаются симптомы со стороны печени – потемнение урины, обесцвечивание кала, пожелтение белков глаз, слизистых и кожи.
Желтушная стадия тяжелее, если сравнивать с болезнью Боткина. Печень увеличивается в размере, прослеживается болевой синдром, пациент теряет аппетит, что приводит к снижению массы тела.
Симптоматика стертая, маскируется под другие заболевания. Путь передачи гематогенный, инкубационный период составляет до полугода. Клиника вначале напоминает простудные болезни. Как правило, когда появляется желтуха, уже имеются осложнения со стороны печени.
Сама по себе желтуха не контагиозна, не передается от человека к человеку. Однако заразными являются вирусные гепатиты, которые приводят к возникновению симптома, нарушают полноценную функциональность печени.
Чтобы понять природу желтухи, требуется комплексная дифференциальная диагностика. На ранних стадиях у гепатитов похожая симптоматика, и только потом изменяется цвет кожи. Но последующее течение разное. Если гепатиту A не свойственно переходить в хроническую форму, то при B, C диагностируют тяжелые поражения печени.
Первый дифференциальный признак гепатита A – сезонность болезни. Чаще всего люди болеют весной-летом. Еще один отличительный аспект – существенное улучшение самочувствия при наступлении желтушного периода. При подозрении на вирусное происхождение желтухи требуется исследовать кровь на антитела к возбудителям.
источник

Всегда ли гепатит и желтуха являются тождественными болезнями? На этот и многие другие вопросы поможет ответить настоящая статья.
На вопрос, одно ли это и то же – гепатит и желтуха – или нет, нельзя ответить однозначно. Прежде всего необходимо понять, что в медицинской терминологии под гепатитом подразумевается любое воспалительное заболевание печени.
Печень играет колоссальное значение для организма, участвуя во всех видах обмена веществ. К одному из них относится удаление избытка билирубина, который образуется при удалении старых эритроцитов.
При воспалении нарушается работа печени. Следствием этого является повышение уровня билирубина, что вызывает клиническую картину желтухи.
Желтуха (иктеричность) – это клинический синдром, который проявляется желтушной (лимонной, оранжевой) окраской кожи и слизистых оболочек и обусловлен повышенным содержанием билирубина в сыворотке.
Желтую окраску кожи может вызвать пагубное для клеток печени действие:
- вирусов;
- алкоголя;
- наркотиков;
- лекарственных средств.
К повышению уровня билирубина и иктеричности могут привести и другие заболевания:
- желчнокаменная болезнь;
- панкреатит;
- инфекции, сопровождающиеся повышенным разрушением эритроцитов (к примеру, малярия).
Тем не менее люди часто говорят, что переболели желтухой. Становится непонятным, какое именно заболевание они имеют в виду. Знать, какой гепатит именуется желтухой, необходимо для того, чтобы понять является ли больной безопасным для окружающих или нет.
Хотя желтый окрас кожи может встречаться при других заболеваниях, к примеру при алкогольной болезни печени, желтухой называется гепатит вирусного типа. Вероятно, это связано с тем, что желтый цвет кожных покровов больного человека отпугнет окружающих, а значит, не произойдет заражение других людей.
Действительно, пожелтевший человек воспринимается негативно в обществе.
Тем не менее остается непонятным каким вирусным гепатитом – А или Б – является желтуха. Это имеет важное значение, так как механизм заражения этих двух заболеваний является различным.
Как правило под желтухой имеют в виду гепатит А. Это объясняется исторически: эта форма была описана раньше других. Еще одно название — болезнь Боткина. Но всегда ли гепатит А является желтухой или нет? Ответим на этот вопрос подробно.
Болезнь, открытая С. П. Боткиным – это инфекционное поражение печени, вызванное вирусом гепатита А. Классическим проявлением заболевания является лимонная окраска кожи, что обусловило народное название болезни – желтуха.
Иктеричная окраска кожных покровов появляется вследствие множества причин. Единой причиной признано повышенное содержание билирубина.
Данный пигмент является токсичным веществом и появляется во время распада эритроцитов. Этот процесс является физиологичным, так как красные клетки крови живут 3-4 месяца, а затем появляются новые.
Старые эритроциты направляются в селезенку, где разрушаются. Из молекулы гемоглобина выделяется его предшественник – билирубин. Это вещество является крайне опасным для организма, поэтому печень обязана его дезактивировать. В печени к молекуле пигмента добавляется молекула глюкуроновой кислоты, тем самым происходит его обезвреживание. Далее вещество выводится через желчные пути, поступает внутрь кишечника и удаляется вместе с каловыми массами.
Желтушное окрашивание кожных покровов возникает вследствие нарушения пигментного обмена. Организм, пытаясь удалить излишки билирубина, выводит их через кожу. Кожа является таким же выделительным органом наряду с почками. Пигмент имеет желтую окраску, что и обусловливает характерный цвет кожных покровов.
Иктеричный цвет кожи при болезни Боткина обусловлен вирусной атакой. Это связано с тем, что вирус гепатита А повреждает гепатоциты – клетки печени. Внутри них содержится пигмент, который после описанного выше превращения должен поступить в систему желчных протоков и далее в просвет кишечника. Вследствие повышенной проницаемости клеток печени билирубин выходит в кровь. Организм пытается удалить избыточное количество токсичного вещества через почки (вследствие чего темнеет моча) и через кожу (желтое окрашивание кожных покровов).
Механизм появления желтой кожи схож с гепатитом А. Единственная разница заключается в том, что при вирусных и других поражениях печени неинфекционной природы происходит массовая гибель гепатоцитов. Это ведет к массе осложнений, таких как цирроз печени. Также повышается риск возникновения онкологического заболевания.
В классической форме болезни Боткина спустя 10-50 дней после заражения наступает желтушный период. Сегодня доказано, что типичное течение встречается редко. Наиболее распространены формы, когда данный этап клинически не выражен.
Он может проявляться в виде следующих синдромов:
- астеновегетативного;
- диспепсического;
- гриппоподобного;
- смешанного.
Опасность клинически невыраженного желтушного периода состоит в сложности диагностики, что ведет к неправильному лечению. Известны случаи, когда гриппоподобный вариант принимался за соответствующее заболевание и проводилось лечение противовирусными препаратами. Такие препараты губительно действует на печень в условиях ее заболеваниях, что ведет к осложнениям.
Таким образом, под желтухой часто подразумевается гепатит А, хотя далеко не всегда это заболевание протекает с желтушной окраской кожи.
Желтая окраска кожи может быть при большинстве заболеваний печени. Как же понять в таком случае, к какой группе принадлежит заболевание и какой вид желтухи вызывается вирусным гепатитом?
- Первым дифференциальным признаком гепатита А является то, что имеется сезонность заболевания. Наибольшее количество случаев регистрируется весной-летом.
- Имеет значение место проживания. Российская Федерация считается страной со средним уровнем заболеваемости гепатитом А, в то время как в Индии распространённость этой инфекции очень высока.
- Наиболее часто заражаются дети.
- Диагностировать болезнь Боткина поможет тот факт, что как только наступает пожелтение кожных покровов, самочувствие больного улучшается. Тем не менее отсутствие желтизны кожных покровов не исключает инфицирование гепатитом А. При гепатите E (с тем же способом заражения) c появлением желтой окраски кожи не отмечается уменьшение симптомов. При гепатитах B, C, D, F желтуха возможна во время острого периода или же во время стадии цирроза. При острой форме с пожелтением покровов симптомы интоксикации еще больше нарастают.

Это является хорошей новостью для больного, так как болезнь Боткина протекает, как правило, в доброкачественной форме, но плохой для окружающих его людей, так как повышается риск заражения.
Чтобы не заразиться, необходимо знать, каким гепатитом является желтуха и как она передается. Заразиться гепатитом А можно при попадании вируса внутрь желудочно-кишечного тракта при употреблении обсемененной им еды. Наиболее часто причиной становится отказ от мытья рук перед приемом пищи, поедание немытых овощей и фруктов, привычка облизывать пальцы рук.
Таким образом, желтуха — это гепатит, который передается энтеральным путем.
В медицинской терминологии «гепатит» — это заболевание, а «желтуха» — это клинический синдром, который возникает не только при заболеваниях печени.
Так как иктеричная окраска кожных покровов является частым синдромом при заболеваниях печени, при ее возникновении необходимо обратиться к врачу, который проведет дифференциальную диагностику.
Желтуха и гепатит могут быть равными понятиями, если означают конкретное заболевание – болезнь Боткина. Указанная тождественность сложилась исторически, вследствие чего допускается такая трактовка. Болезнь Боткина по-другому называется гепатитом А.
источник
Гепатит А — вирусное заболевание, нарушающее функции печени. Основным его признаком является желтый цвет кожных покровов больного.
Связано это с повышенной выработкой билирубина и его выбросом в кровь. Гепатит А бывает как типичным, так и атипичным.
При типичном как раз и наблюдается окрашивание кожи. Атипичная форма может протекать бессимптомно, окрашивания кожи не наблюдается.
Заболевание может протекать в легкой (встречается в большинстве случаев), средней (в 30 % случаев) и тяжелой (встречается крайне редко) степенях.
Болезнь Боткина обычно завершается полным выздоровлением, функции печени после лечения полностью восстанавливаются. В редких случаях может развиться умеренная гепатомегалия.
Инкубационный период вируса длится около месяца, именно поэтому первые симптомы заболевания проявляются только спустя это время. Основными признаками гепатита А являются: расстройства пищеварения, тошнота, боли в правом боку, лихорадка, изменение цвета мочи.
Через некоторое время появляется и основной симптом: окрашивание кожи и склер в желтый цвет. Каловые массы становятся бесцветными.
В этот момент общее состояние больного может улучшиться.
Желтый цвет кожи обычно наблюдается в течение 1-2 месяцев, однако может сохраняться и дольше. Симптомы заболевания могут проявляться в течение 40 дней.
Тяжесть течения болезни зависит от возраста больного, наличия хронических заболеваний, способов лечения. В некоторых случаях гепатит переходит в хроническую фазу, которая длится около года.
Гепатит А у детей обычно протекает в легкой форме. У пожилых заболевание протекает с общим отравлением организма, стойкой желтухой и длится более 3 месяцев.
Для того чтобы решить, нужна ли пациенту вакцинация против гепатита А, врачи назначают анализ крови на антитела к вирусу этого типа. Если антитела обнаруживаются, значит пациент переболел гепатитом А и имеет иммунитет к нему. Повторное заражение этим вирусом практически невозможно.
Отличной профилактикой этого заболевания является соблюдение правил личной гигиены. После каждого посещения туалета, улицы и общественных мест необходимо мыть руки с мылом. Заболевшего гепатитом А человека рекомендуется изолировать. Для предупреждения распространения гепатита среди детей проводится плановая вакцинация.
Специфического лечения болезнь Боткина не требует. Препараты, используемые при лечении направлены не на уничтожение возбудителя инфекции, а на выведение токсинов из организма.
Больным назначают гепатопротекторы, глюкозу, витамины. Заболевшим детям рекомендуется соблюдать постельный режим.
От занятий спортом и физкультурой ребенок освобождается на полгода.
Важную роль в лечении играет диета. Рекомендуется принимать в пищу кисломолочные продукты, нежирное мясо, рыбу, омлет.
Недостаток жиров в организме восполняют с помощью растительного и сливочного масел. В рацион нужно ввести картофель, каши, макаронные изделия, свежие овощи и фрукты, натуральные соки.
Отказаться нужно от жирной и жареной пищи, бобовых, острых блюд, свинины, грибов.
Также принято считать, что желтуха — это гепатит В (заболевание вызываемое вирусом типа В). Это более опасная форма гепатита, способная привести к циррозу и раку печени.
Предупредить заболевание можно с помощью вакцинации, дающей гарантию до 95%. Вне человеческого организма вирус существует до 7 дней.
Он остается активным на протяжении всего этого времени. Инкубационный период составляет в среднем 3 месяца.
Этот тип вируса относится к инфекциям, передаваемым половым путем. Распространено это заболевание и среди наркоманов, употребляющих наркотики внутривенно.
Заразиться можно и при посещении стоматолога, во время операции, нанесения татуировки, использования общих бритвенных станков в парикмахерских и т.д.
В некоторых случаях острая фаза заболевания протекает бессимптомно, однако могут наблюдаться и ярко выраженные симптомы: желтый цвет глаз и кожи, черный цвет мочи, повышенная утомляемость, боли в животе и рвота. В некоторых случаях гепатит В может привести к острой печеночной недостаточности и летальному исходу.
Вирус типов А и Е – причина острых гепатитов. Чтобы произошло заражение, ему достаточно попасть в ротовую полость – с некипячёной водой, продуктами питания. Небезопасны даже полотенца, посуда и зубные щётки – такой способ называется контактно-бытовым и встречается реже.
Желтуха передается как эпидемическая вспышка в больших коллективах, предпочтительно детских, поскольку стремление пробовать на вкус окружающие предметы или прикасаться к еде, не вымыв руки – идеальные «входные ворота» для вируса.
Передается ли желтуха бытовым или воздушно-капельным путем? Желтуха, вызванная вирусами типов B, C, D – достаточно заразная, однако случаи передачи через неповреждённую кожу, бытовые предметы или воздушно-капельно не зафиксированы. Вирус содержится в большой концентрации в крови; меньшее количество – в сперме, вагинальном секрете.
Причины желтухи при парентеральных гепатитах разнообразны.
Передается при контакте с кровью – гемотрансфузиях (переливание крови и компонентов), инвазивных стоматологических, хирургических, косметических процедурах (нарушающих целостность кожи и слизистых). Особая группа риска – лица, употребляющие инъекционные наркотики.
Половой акт, не защищённый презервативом, также несет в себе опасность заражения желтухой. Как можно заразиться ребёнку, если желтуха диагностирована у матери? Инфицирование происходит вертикальным путем, т. е. внутриутробно от беременной к плоду, лактационным – во время кормления грудью.
При острой форме болезни невозможно определить тип гепатита без специфической диагностики. В большинстве случаев период первичного заражения не проявляется, и болезнь, используя слабые места иммунитета, переходит в хроническое течение.
Как передается желтуха от человека к человеку чаще всего? Ранее считалось, что самая распространённая причина желтухи – болезнь Боткина, или гепатит А. Но с усовершенствованием лабораторных методов и введением обязательного скрининга в группах риска среди населения процент заболеваемости парентеральными гепатитами резко возрос.
Это объясняется большим количеством заражённых доноров, потребностью пациентов в гемотрансфузиях, а также длительным латентным (скрытым) периодом гепатита, когда состояние здоровья не вызывает опасений.
Использование тестов, способных выявить вирус, помогает уточнить достоверность предполагаемого врачом диагноза, но в то же самое время вносит лепту во впечатляющую статистику.
Болезнь Боткина является сложным заболеванием, некоторые симптомы говорят о заражении этой болезнью.
-
Кожный покров окрашивается в желтый цвет
- Увеличенная печень
- В области живота появляется венозная сетка
- Варикоз в области пищевода
- Изменение цвета мочи и кала
- Зуд, водянка
- Общая слабость
- Боли справа в подреберье.
Какой гепатит сопровождает желтуха? Это важный симптом, который проявляется сразу при остром гепатите и наблюдается практически всегда при обострении хронического. Для картины болезни характерны:
- общее недомогание, вялость, головные боли, лихорадка;
- увеличение печени (гепатомегалия);
- тошнота, рвота, диарея;
-
появление желтушности кожи, видимых слизистых и склер глаз;
- зуд кожи, усиливающийся ночью;
- изменение цвета и внешнего вида мочи («цвет пива», появление пены), а также кала – он, наоборот, теряет окраску (становится ахоличным);
- боль в мышцах и суставах.
Зуд при синдроме желтухи объясняется накоплением жёлчных кислот, которые раздражают нервные окончания.
Болезнь Боткина, или Гепатит А, отличается от остальных вирусных поражений печени наличием классических продромальных этапов (предшествующих появлению основной картины).
Среди них астеновегетативный (головная боль, головокружение, раздражительность, постоянная усталость, нарушение сна), диспептический (чувство тяжести в животе, отрыжка, изжога, тошнота), артралгический (боли в суставах без очевидной на то причины), гриппоподобный (лихорадка, ломота в теле, боль в горле, насморк).
Чем опасна желтуха для человека? Сам по себе этот синдром является признаком вирусной агрессии и воспалительного процесса в печёночной паренхиме. Вероятность осложнений зависит от типа вируса, стадии течения, наличия сопутствующих болезней печени, а также индивидуальных характеристик.
Так, гепатит Е, у большинства людей мало отличимый от болезни Боткина, имеет угрожающие последствия при беременности – развивается фульминантная (резкая) печёночная недостаточность, что чрезвычайно опасно для жизни женщины и ребёнка.
Парентеральные гепатиты, переходя в хроническую форму, обнаруживаются иммунной системой, но к тому времени они уже защищены прочной клеточной «бронёй» гепатоцита. Чтобы уничтожить их, иммунитет атакует заражённые клетки, а спрятавшийся вирус тем временем размножается, сводя на нет и так бесплодные усилия.
Гепатоциты гибнут, количество функционирующих единиц паренхимы уменьшается – оставшиеся, чтобы выдержать повышенную нагрузку, увеличиваются в объёме (гипоплазия), что приводит к гепатомегалии. В местах некрозов образуются так называемые регенераторные узлы, состоящие из соединительной фиброзной ткани – формируется цирроз.
Некоторое время печень выполняет свои функции, привлекая все механизмы компенсации, но рано или поздно происходит срыв. Развивается печёночная недостаточность.
Последствия желтухи у мужчин заметны при хроническом процессе, когда снижается либидо, наблюдается эректильная дисфункция. У женщин хронические гепатиты могут приводить к гинекологическим проблемам – нарушение менструального цикла и связанные с ним сложности зачатия и сохранения беременности.
Симптомы проявляются обычно через месяц после инфицирования. Инкубационный период гепатита А длится в среднем 30 дней, но может составить и от 15 до 50 дней.
Затем проявляются симптомы болезни: диспепсия (тяжесть в области желудка и правом подреберье, тошнота, рвота), лихорадка, слабость, изменение цвета мочи (она приобретает цвет крепко заваренного чая и становится пенистой), а затем и главный симптом – желтуха: желтый цвет приобретают склеры, кожа, кал обесцвечивается.
В этот момент обычно общее состояние заразившегося улучшается. Обычно желтуха держится от трех до шести недель, но иногда сохраняется на более долгий срок.
Само заболевание длится порядка 40 дней. Это зависит и от возраста больного, состояния его иммунитета, наличия сопутствующих заболеваний, точного соблюдения рекомендаций врача.
У 15% пациентов инфекция переходит в хроническую форму, длящуюся около 6-9 месяцев. После, как правило, наступает выздоровление.
Большая часть случаев заболевания гепатитом А протекает типично и завершается полным выздоровлением, не требуя последующего специального лечения.
Дети обычно переносят гепатит относительно легко. Тяжело болезнь протекает у детей до одного года, взрослых и пожилых люди. У них инфекция характеризуется выраженной желтухой и интоксикацией, болезнь длится около 3 месяцев.
Желтуха у взрослых и детей – болезнь, которую необходимо лечить. Идентификация вируса – первый шаг на пути к эффективной терапии. Для диагностики используют такие методы:
- Общий анализ крови.
- Общий анализ мочи.
- Биохимический анализ крови.
- Иммуноферментный анализ для определения антител к вирусам гепатита (ИФА), полимеразная цепная реакция для выявления ДНК или РНК вирусов.
- Ультразвуковое исследование и компьютерная томография органов брюшной полости.
- Биопсия печени с гистологическим исследованием взятого фрагмента при подозрении на цирроз.
Биохимия крови при желтухе – один из наиболее показательных анализов. Повышение уровня ферментов (АСТ, АЛТ, щелочная фосфатаза) отражает наличие воспалительного процесса в печени и внутриклеточного холестаза (застоя жёлчи).
Иммуноферментный анализ ценится как быстрый и достоверный метод, при котором вероятность ложноположительного результата сводится к ничтожно малым цифрам. Он основан на реакции «антиген-антитело» и помогает определить не только наличие иммунного ответа на вирусную инфекцию, но и её фазу – в острый период в крови циркулируют иммуноглобулины М (IgM), а в хронический – иммуноглобулины G (IgG).
Его стоимость выше, чем ИФА, что обуславливает более распространённое использование последнего. Диагностика вирусных гепатитов с его помощью считается точным методом.
Специфического лечения гепатита А (болезни Боткина) и гепатита Е не существует. Пациентам показан покой, ограничение контактов во избежание передачи вируса здоровым людям, диета с исключением алкоголя, синтетических пищевых добавок, жирных, жареных, острых блюд.
Нужно пить достаточно жидкости для снижения проявлений интоксикации. Назначается урсодезоксихолиевая кислота, витамины группы В как гепатопротекторы.
Последствия желтухи при гепатитах B, C, D, такие как цирроз и печёночная недостаточность, лечить очень сложно. Лучший выход – предупредить их, используя противовирусные препараты группы интерферонов (альфаферон, виферон), софосбувир при гепатите С, ингибиторы протеаз (телапревир).
Они подавляют активность репликации (копирования вирусной ДНК или РНК), благодаря чему снижается концентрация возбудителя и его воздействие на организм. Гепатопротективные средства стимулируют восстановительные процессы в паренхиме печени (витамины группы В, эссенциале, силимарин, урсодезоксихолиевая кислота), антиоксиданты (токоферола ацетат).
Следует остерегаться биологически активных добавок и других сомнительных методов лечения, которые могут обещать быстрое излечение от парентерального гепатита. Непроверенные составы могут не только не принести желаемого эффекта, но и серьёзно навредить, сведя к нулю все предыдущие достижения терапии.
Больные гепатитом А выздоравливают без лечения. Противовирусное лечение не проводится.
Применяемые в современной медицине препараты направлены не на уничтожение вируса, а на уменьшение концентрации и выведение из организма вредных веществ, появившихся в результате нарушений в работе печени.
Обычно больным вводят дезитоксикационные растворы, витамины, глюкозу, препараты, защищающие клетки печени (гепатопротекторы). В тяжелых случаях принципы терапии не меняются, зато большим становится объем симптоматической терапии.
Обычно функции печени полностью восстанавливаются.
Детей, переносящих заболевание в легкой форме, нужно ограничить в двигательном режиме (исключить подвижные игры). В том случае, если малыш тяжело переносит болезнь, необходим постельный режим. От занятий физкультурой переболевшие гепатитом дети освобождаются на 3-6 месяцев, спортом не должны заниматься 6-12 месяцев.
Питание больных должно быть сбалансированным, полноценным и высококалорийным.
Из продуктов с большим содержанием белка употребляют молоко, творог, кефир, нежирное мясо (курятину, говядину, телятину), нежирную рыбу (треску, судака, навагу, щуку), сыр нежирных сортов, омлет.
Жиры вводят в рацион в виде сливочного и растительного масла (подсолнечного, кукурузного, оливкового). Углеводы содержат различные каши: рисовая, манная, овсяная, гречневая; макаронные изделия, картофель, хлеб, сахар.
В рационе обязательно должны в достаточном количестве присутствовать сырые и отварные овощи: помидоры, огурцы, капуста, морковь, кабачки), зелень, фрукты и соки.
Нужно исключить из рациона: тугоплавкие жиры (маргарин, сало, комбижир), жирные колбасы, мясные консервы, свинину, жирную птицу, окорок, жирные виды рыбы; острую пищу, маринады, копчености; бобовые, редьку, чеснок, редис; торты, пирожные, шоколад, конфеты; грибы, орехи, хрен, продукты, содержащие экстрактивные вещества, и др.
Из сладостей разрешено есть варенье, мед, несдобное печенье, пастилу, чернослив, курагу, изюм, желе, муссы, кисели. Можно есть винегреты, салаты, заливную рыбу, вымоченную сельдь.
Если у вас была болезнь Боткина (гепатит А) напишите свой отзыв о лечении и выздоровлении.
Гепатит А предотвратить достаточно просто. Для этого необходимо тщательно мыть и обрабатывать продукты питания перед употреблением, не пить грязную воду. Чаще всего заболевание встречается в странах с низким уровнем развития из-за несоблюдения даже элементарных правил гигиены.
Не стоит сомневаться, заразна ли желтуха у взрослых – при вирусном гепатите возбудитель активен в любом возрасте. Профилактические меры включают соблюдение правил личной и общественной гигиены: мытьё рук перед едой и после посещения туалета, использование индивидуальных столовых приборов, зубных щёток, полотенец.
С раннего детства приучайте ребенка к соблюдению элементарных правил гигиены, расскажите ему, что после каждого посещения туалета нужно мыть руки, предупредите в доступной форме о возможных последствиях нарушения этого обязательного правила.
Заболевшего гепатитом А ребенка сразу же изолируют, а у всех общавшихся с ним детей каждый день осматривают кожу и глаза, обязательно обращают внимание на размеры печени.
Среди детей, контактировавших с заболевшим ребенком, проводится иммунопрофилактика (вводятся антитела к вирусу гепатита А). В регионах, где уровень заболеваемости высок, профилактика проводится планово: антитела к вирусу вводят в августе или сентябре.
Для профилактики используют вакцины — препараты, содержащие ослабленный вирус. Вакцинацию начинают с 12-месячного возраста, повторно вакцину вводят по прошествии 6 месяцев после введения первой, третий этап вакцинации осуществляется через год после первого введения.
Дети обычно переносят введение вакцины легко, хотя возможны болевые ощущения на месте введения препарата.
Медицина развивается ,и вакцина, защищающая организм от вируса гепатита А, давно разработана ведущими специалистами. Делать вакцинацию нужно 2 раза, исключительно после сдачи анализа на антитела к вирусу.
Вторая иммунизация производится не ранее, чем через 6 месяцев после первой. Количество антител в крови возрастает, и человек имеет устойчивый к вирусу иммунитет на долгое время.
Для оценки риска заболевания и необходимости вакцинации, нужно провести исследование крови, чтобы выяснить, содержатся ли в ней антитела к вирусу гепатита класса А иммуноглобулина G (anti — HAV IgG).
Если такие антитела в крови есть, значит, контакт с вирусом уже произошел (либо человек уже болел гепатитом А, либо вакцинация уже проводилась). В таком случае иммунитет к вирусу есть, и вакцинация не нужна.
Как правило, повторное заражение вирусом гепатита А невозможно.
Если антитела в крови отсутствуют, риск заболевания существует, следовательно, надо вакцинироваться.
источник
После того как установлено, что у больного действительно желтуха и исключены разные варианты гемолитической (надпеченочной) желтухи, наступает наиболее трудный этап дифференциальной диагностики желтух — разграничение печеночных желтух. Трудности дифференциальной диагностики обусловлены большим числом как инфекционных, так и неинфекционных болезней, протекающих с печеночной желтухой:
Вирусные гепатиты А, В, ни А ни В Герпетическии гепатит Цитомегаловирусный гепатит Желтая лихорадка Инфекционный мононуклеоз, желтушная форма Возвратный тиф Кишечный иерсиниоз Орнитоз Лептоспироз
Псевдотуберкулез Сальмонеллез Сап Сепсис Листериоз Амебное поражение печени Сифилис Токсические гепатиты: острый алкогольный гепатит медикаментозные и другие токсические гепатиты.
Для дифференциальной диагностики инфекционных и токсических гепатитов большое значение имеет наличие признаков острого инфекционного процесса (лихорадка, признаки общей интоксикации, экзантема, эпидемиологические данные и др.). Для диагностики токсических гепатитов имеют значение употребление гепатотропных токсических веществ (противотуберкулезные препараты, ингибиторы МАО, производные фенотиазина), технических жидкостей (дихлорэтан, этиленгликоль), профессиональные вредности (работа с окислителями на основе азотной кислоты, гидразином и др.), а также отсутствие проявлений инфекционного процесса.
Учитывая, что среди инфекционных болезней печеночная желтуха чаще всего обусловлена вирусными гепатитами, при проведении дифференциальной диагностики желтух, протекающих с признаками инфекционного процесса, прежде всего нужно решить вопрос, не является ли эта болезнь вирусным гепатитом. Если вирусный гепатит будет исключен, то следующим этапом будет решение вопроса, с каким инфекционным заболеванием связана желтуха у данного больного.
Для решения первого вопроса имеет значение сопоставление выраженности лихорадки и других проявлений общей интоксикации со степенью поражения печени. При вирусных гепатитах А и В повышение температуры тела и другие признаки инфекционного токсикоза выражены нерезко и в основном в начальных стадиях болезни, при появлении и развитии желтухи температура тела снижается, а признаки общей интоксикации бывают выражены слабо. Дифференцирование гепатитов А и В нередко вызывает большие трудности.
Вирусный гепатит А чаще встречается у лиц молодого возраста, иногда протекает в виде эпидемических вспышек в коллективах. Имеет диагностическое значение выявление контактов с больными гепатитом А в сроки, укладывающиеся в инкубационный период (чаще 15. 30 дней). Длительность пред-желтушного периода несколько короче (чаще 5. 7 дней), чем при вирусном гепатите В (чаще 8.-.10 дней). В отличие от вирусного гепатита В в этот период редко беспокоят суставные боли. Чаще наблюдается гриппоподобный вариант преджелтушного периода, реже — диспепсический и астеновегетативный. В этот период отмечаются повышение температуры тела, слабость, головная боль, снижение аппетита. В конце преджелтушного периода моча становится темной, а кал обесцвечивается.
Желтушный период гепатита А начинается с появления иктеричности склер, слизистых оболочек ротоглотки, а затем и кожи. Интенсивность желтухи нарастает на протяжении недели. Температура тела нормальная. Отмечаются слабость, сонливость, снижение аппетита, ноющие боли в правом подреберье, у некоторых больных кожный зуд. Печень увеличена, уплотнена и несколько болезненна, у 20. 50 % больных наблюдается увеличение селезенки. В периферической крови лейкопения (иногда нормоцитоз), нейтропе-ния, относительный лимфо- и моноцитоз, СОЭ 2. 4 мм/ч. В крови повышено содержание общего билирубина, преимущественно за счет прямого (связанного), значительно повышается активность аминотрансфераз, особенно АлАТ, увеличены показатели тимоловой пробы, снижен протромби новый индекс. Желтушный период длится 7.-.15 дней. У большинства больных вирусным гепатитом А билирубинемия не превышает 80. 90 мкмоль/л (5 мг%).
Период реконвалесценции характеризуется быстрым исчезновением клинических и биохимических проявлений гепатита. Содержание билирубина, протромбина, активность аминотрансфераз обычно нормализуются к 20— 25-му дню с момента появления желтухи. Тяжелые формы гепатита А наблюдаются редко, хронические формы, как правило, не развиваются. Иногда бывает затяжная реконвалесценция с повышением активности АлАТ в течение 1. 2 мес после исчезновения всех других симптомов гепатита.
Вирусный гепатит В передается преимущественно парентеральным путем, поэтому для диагностики важно выяснить, не было ли в сроки инкубационного периода (чаще 60. 120 дней) переливаний крови, плазмы, препаратов крови, оперативных вмешательств, многократных внутривенных, внутримышечных и других инъекций. Преджелтушный период более длительный, в это время больных часто беспокоят суставные боли. У отдельных больных посттрансфу-зионным гепатитом и при тяжелых формах в конце преджелтушного периода может быть небольшое повышение температуры тела. Выраженность всех проявлений преджелтушного периода больше, чем при вирусном гепатите А. Чаще Преджелтушный период начинается с диспепсических явлений (плохой аппетит вплоть до анорексии, тошнота, рвота, тупые боли в области печени и в подложечной области, у некоторых больных кратковременное расстройство стула). При артралгическом варианте, который отмечается у 30 % больных вирусным гепатитом В, отмечаются сильные ломящие боли в крупных суставах, в костях, мышцах, особенно в ночное время. У 10 % больных отмечается кратковременная уртикарная сыпь.
В конце преджелтушного периода моча становится темной, а кал обесцвечивается, отмечается увеличение печени, повышается активность АсАТ и особенно АлАТ.
Желтушный период при гепатите В, как правило, очень длителен, характеризуется выраженностью и стойкостью клинических проявлений, которые постепенно нарастают. Желтуха достигает максимума на 2. 3-й неделе (при гепатите А к этому времени уже исчезает). При тяжелых формах уже в первые дни желтухи на фоне прогрессирующего ухудшения состояния может развиться острая печеночная недостаточность (печеночная кома). В этот период больные жалуются на общую слабость, недомогание, снижение аппетита, тупые боли в области печени, иногда беспокоят боли в суставах, кожный зуд. Желтуха нарастает постепенно, различают стадию нарастания, максимального развития и снижения. Вначале желтуха выявляется лишь при тщательном осмотре (обязательно при дневном освещении или при лампе дневного света) лишь на склерах, мягком и твердом небе, затем становится желтушной кожа. Выраженность желтухи, как правило, пропорциональна тяжести болезни. Однако могут наблюдаться тяжелые и очень тяжелые формы гепатита при слабо выраженной желтухе. Почти у всех больных увеличены размеры печени; при выздоровлении и уменьшении желтухи размеры печени обычно уменьшаются. Уменьшение размеров печени при нарастающей желтухе указывает на возможность развития острой печеночной недостаточности. Часто увеличена селезенка. Характерны брадикардия и гипотензия.
Период выздоровления более длителен, чем при гепатите А. Состояние больных постепенно улучшается, уменьшается и исчезает желтуха, появляется аппетит, уменьшаются размеры печени, моча светлеет, а кал становится окрашенным. Иногда выздоровление тянется медленно, снова может появляться умеренная желтуха в виде отдельных волн. Могут длительно сохраняться диспепсические явления, астенизация. Исходом вирусного гепатита В могут быть затяжные и хронические формы вирусного гепатита. У части больных (около 0,2 %) в дальнейшем может развиться цирроз печени. Лабораторным подтверждением вирусного гепатита В может быть обнаружение поверхностного антигена вируса гепатита В или антител к нему. Отрицательные результаты этих исследований не исключают возможности вирусного гепатита В.
При других инфекционных заболеваниях желтуха бывает далеко не у всех больных, а лишь при более тяжелых формах болезни. Это или генерализо-ванные формы вирусной инфекции (герпетической, цитомегаловирусной), или септические бактериальные инфекции. При многих из этих инфекционных болезней появление желтухи происходит на фоне высокой лихорадки и выраженных симптомов общей интоксикации (гемодинамические расстройства, поражение центральной нервной системы и др.). Кроме того, могут появиться различные органные поражения, свойственные тому или иному инфекционному заболеванию, но совсем не характерные для вирусных гепатитов А и В.
Таким образом, имеется много клинических особенностей, чтобы уверенно подразделить печеночную желтуху при инфекционных болезнях на вирусные гепатиты и гепатиты, обусловленные другими инфекционными болезнями. Внутри второй группы болезней необходимо продолжить дифференцирование по возможности до нозологических форм. Рассмотрим возможности дифференциального диагноза отдельных инфекций, протекающих с острым гепатитом.
Острый герпетический гепатит. Инфекция вирусом простого герпеса широко распространена. Она обычно протекает латентно, периодически (часто на фоне гриппа и других болезней) переходит в легкие манифестные формы. Герпетический гепатит наблюдается редко и является одним из частых проявлений генерализованной очень тяжело протекающей герпетической инфекции. Генерализации герпетической инфекции предшествует резкое подавление иммунитета (прием иммунодепрессантов, цитостатиков, длительный прием больших доз кортикостероидов, лучевая терапия, развитие синдрома приобретенного иммунодефицита и др.). Изолированных герпетических гепатитов не бывает. Генерализованная герпетическая инфекция проявляется в обширных характерных поражениях кожи и слизистых оболочек. Наличие герпетической экзантемы весьма важно для дифференциальной диагностики. Кроме того, отмечаются различные органные поражения, которые обычно сочетаются. Наиболее частыми из них являются герпетический энцефалит, вирусно-бакте-риальная пневмония и герпетический гепатит. Резко выражены симптомы общей интоксикации. Болезнь протекает тяжело, с летальностью около 30 %. Таким образом, наличие распространенной герпетической экзантемы и энантемы, тяжесть течения, сочетание симптомов гепатита с признаками энцефалита и острой пневмонии позволяют уже на основании клинической симптоматики выделить острый герпетический гепатит из числа прочих инфекционных болезней.
Острый цитомегаловирусный гепатит. Как и герпетическая инфекция, цитомегаловирусная инфекция также довольно широко распространена, преимущественно в виде латентной формы, которая клинически ничем не проявляется. У женщин подобная латентная инфекция может обусловить тяжелое внутриутробное заражение плода. Врожденная цитомегаловирусная инфекция характеризуется желтухой, дефектами развития и нередко приводит к гибели детей. Приобретенная цитомегаловирусная инфекция в острый период протекает в виде легкого гриппоподобного заболевания, а затем переходит в латентную форму, при которой цитомегаловирус может длительно сохраняться в организме. При резком снижении иммунной защиты под влиянием тех же факторов, что и при герпетической инфекции, из латентной может развиться генерализованная форма. Например, у больных СПИДом одной из частых причин гибели является цитомегаловирусная инфекция. Иногда генерализация этой инфекции происходит на фоне другого заболевания (лейкемия, новообразования, тяжелые хирургические операции и др.). Выявление всех этих факторов, способствующих генерализации инфекции, имеет важное значение для дифференциальной диагностики. Клинически генерализованная цитомегаловирусная инфекция характеризуется высокой лихорадкой, тяжестью течения, увеличением печени, выраженной желтухой. Из органных поражений почти обязательным компонентом является вяло текущая пневмония, которая в отличие от герпетической инфекции имеет не вирусно-бактериальную, а чисто вирусную этиологию, и антибиотикотерапия при этой пневмонии совершенно не эффективна. У многих больных развивается энцефалит. Печень значительно увеличена, болезненна при пальпации. Почти у всех больных увеличена селезенка. Как видно, при герпетическом и цитомегаловирусном гепатите очень много общих клинических признаков. Однако при цитомегало-вирусной инфекции нет герпетической экзантемы и энантемы, что очень важно для дифференцирования этих двух заболеваний.
Врожденная цитомегаловирусная инфекция у новорожденных всегда протекает с признаками острого гепатита. При обследовании, кроме выраженной желтухи, отмечаются геморрагические элементы сыпи (проявление геморрагического синдрома). Печень и особенно селезенка значительно увеличены и болезненны при пальпации. У большинства больных развивается энцефалит. Интенсивность желтухи нарастает в течение 2. 3 нед и затем медленно снижается на протяжении 2. 6 мес. Активность аминотрансфераз и щелочной фосфатазы повышена. Кроме того, могут быть дефекты развития, врожденные поражения глаз (катаракта, хориоретинит, атрофия зрительного нерва). Значительно снижено число тромбоцитов. Как правило, развивается анемия.
При дифференциальной диагностике цитомегаловирусного гепатита прежде всего следует выяснить наличие факторов, которые могли бы способствовать генерализации цитомегаловирусной инфекции. В клинической симптоматике наибольшее дифференциально-диагностическое значение имеют высокая лихорадка, выраженная общая интоксикация, желтуха, значительное увеличение печени и селезенки и вяло текущая пневмония.
Наиболее простым и доступным методом лабораторного подтверждения диагноза цитомегаловирусной инфекции является цитологическое исследование осадков слюны, мочи, желудочного содержимого, спинномозговой жидкости. Доказательством служит обнаружение в каком-либо из этих материалов цитомегалических клеток («цитомегалов»). Они представляют собой крупные клетки округлой или овальной формы. В ядре отмечается включение, окруженное светлым ободком («совиный глаз»). Диаметр этих клеток достигает 25. 40 мкм. Специфическим методом является выделение цитомегаловирусов из слюны или мочи, для чего используются культуры фибробластов и культуры диплоидных клеток человека.
Желтушная форма инфекционного мононуклеоза. При инфекционном мононуклеозе почти во всех случаях развивается гепатит, нередко он протекает с выраженной желтухой. В этом случае мы имеем острый гепатит, который обусловлен вирусом (Эпстайна—Барр), но тем не менее это поражение печени не относится к вирусным гепатитам. Это хорошо обосновано, так как, помимо гепатита, при инфекционном мононуклеозе наблюдается развернутая клиническая симптоматика с поражением многих органов и систем. При мононуклеозном остром гепатите имеются все признаки, которые характерны для вирусных гепатитов. В частности, желтуха печеночного генеза, увеличение печени, повышение активности сывороточных ферментов — АлАТ, АсАТ, щелочной фосфатазы и др.
Отличие заключается в более выраженном синдроме общей интоксикации (повышение температуры тела до 39. 40°С, общая слабость, головная боль и др.), который сохраняется, а иногда и нарастает и после появления желтухи. Главное же отличие заключается в поражении ряда органов и систем, что нехарактерно для вирусных гепатитов. Клиническая симптоматика при инфекционном мононуклеозе настолько характерна, что позволяет дифференцировать это заболевание от желтух иной этиологии.
Основными проявлениями инфекционного мононуклеоза, которые служат для дифференциальной диагностики, являются следующие: 1) лихорадка; 2) тонзиллит; 3) генерализованная лимфаденопатия; 4) увеличение печени и селезенки; 5) характерные изменения периферической крови. Рассмотрим диагностическую значимость перечисленных признаков.
Лихорадка при инфекционном мононуклеозе длится чаше_от 1 до 3 нед. а иногда и дольше. Она не уменьшается и после появления желтухи. Температурная кривая остро-волнообразная или неправильного типа. Применение антибиотиков не влияет на ход температурной кривой. Высота лихорадки чаще 38. 40 °С.
Тонзиллит является обязательным компонентом клинической симптоматики инфекционного мононуклеоза. Наличие его имеет большое дифференциально-диагностическое значение, так как он отсутствует не только при вирусных гепатитах А и В, но и при других инфекционных болезнях, протекающих с желтухой, за исключением ангинозно-септической формы листериоза. Изменения зева при инфекционном мононуклеозе своеобразны. Характерны некротические изменения небных миндалин с образованием на них пленок, которые напоминают иногда фибринные налеты при дифтерии зева. Иногда прояв-ления тонзиллита напоминают изменения зева при катаральной или фолли-кулярно-лакунарной ангине. Изменения в зеве появляются не с первого дня болезни, а присоединяются к лихорадке и другим клиническим симптомам лишь на 2. 3-й день от начала заболевания.
Генерализованная лимфаденопатия является характерным симптомом инфекционного мононуклеоза и лишь иногда встречается при желтухах другой этиологии (листериоз, сифилис), поэтому имеет большое дифференциально-диагностическое значение. Увеличены все группы лимфатических узлов, которые при пальпации умеренно болезненны. Иногда отмечается болезненность в области мезентериальных лимфатических узлов. К сожалению, врачи часто не уделяют достаточного внимания тщательному обследованию состояния периферических лимфатических узлов.
Увеличение печени и селезенки характерно как для вирусных гепатитов, так и для других инфекционных болезней, протекающих с желтухой, поэтому дифференциально-диагностическая ценность этого признака невелика. Обращает на себя внимание лишь более значительное увеличение селезенки по сравнению с другими болезнями. Именно этим объясняется то, что одним из тяжелых осложнений инфекционного мононуклеоза является разрыв селезенки. Подобное увеличение селезенки, а иногда и более выраженное, отмечается лишь при малярии и возвратном тифе.
Картина периферической крови при этой болезни настолько характерна, что послужила основанием для названия «мононуклеоз». Отмечается умеренный лейкоцитоз— (9. 15) х 109/л. Суммарное число одноядерных элементов (лимфоциты, моноциты, атипичные мононуклеары) к концу 1-й недели болезни превышает 40 % и часто достигает 80. 90 %. Мононуклеарная реакция крови может сохраняться до 3. 6 мес. Из других болезней, протекающих с желтухой, преобладание одноядерных элементов может наблюдаться при цитоме-галовирусном гепатите и при некоторых формах листериоза.
Совокупность клинических ‘проявлений позволяет достаточно надежно дифференцировать мононуклеозный гепатит от вирусных гепатитов А и В, а также от инфекционных желтух иной природы. Для подтверждения диагноза инфекционного мононуклеоза используют различные модификации реакции гетерогемагглютинации (реакции Пауля — Буннеля, ХД/ПБД, Ловрика, Гоффа и Бауера, Ли — Давидсона). Специфической является РСК с антигеном из вируса Эпстайна — Барр.
Желтая лихорадка. Клинически выраженные формы этой болезни соответствуют названию и протекают с желтухой. Это карантинная болезнь, эндемич-ная для стран Южной Америки и экваториальной Африки. Следовательно, для нашей страны она всегда завозная. О ней можно подумать, если больной человек прибыл из страны, эндемичной по желтой лихорадке, в срок инкубационного периода (3. 6 сут), если со времени убытия из эндемичной страны прошло свыше 6 дней, то это позволяет исключить желтую лихорадку. Клиническая симптоматика желтой лихорадки своеобразна и позволяет проводить дифференциальную диагностику на основании клинических данных (в дальнейшем, как и при других карантинных болезнях, необходимо получить лабораторное подтверждение диагноза). Болезнь начинается внезапно с повышения температуры тела до 39. 40 °С и выше. С первых суток появляются характерные гиперемия и одутловатость лица, отечность век, инъецирование сосудов конъюнктивы склер, тахикардия (до 130 в 1 мин). На 2-й день появляются тошнота и рвота, гиперемия слизистой оболочки ротовой полости, к 3. 4-му дню — желтуха. На 5-й день болезни температура тела снижается, общее самочувствие улучшается, однако ремиссия очень короткая, уже через несколько часов температура тела вновь повышается, появляется геморрагический синдром (носовые кровотечения, кровавая рвота и др.). Тахикардия сменяется брадикардией (40. 50 в 1 мин), АД падает. Смерть наступает от острой почечной недостаточности или от инфекционно-токсического шока. При благоприятном исходе с 7. 9-го дня состояние больного начинает улучшаться. Дифференциальный диагноз желтой лихорадки можно провести на основании клинических данных. В дальнейшем диагноз подтверждается специфическими лабораторными данными. Из них используются выделение вируса, выявление нарастания титра специфических антител с помощью РСК и РТГА.
Рассмотренными выше болезнями исчерпываются желтухи вирусной природы. В литературе встречались указания о возможности энтеровирусного поражения печени, однако описаний достоверных случаев энтеровирусного гепатита мы не встретили. В своей практике мы не наблюдали подобных желтух.
Желтухи могут развиваться не только при вирусных, но и при бактериальных инфекциях. Некоторые из них встречаются довольно часто (желтушные формы лептоспироза, псевдотуберкулеза и др.). При всех бактериальных гепатитах отмечаются те же признаки, что и при других гепатитах: увеличение печени (нередко и селезенки), значительное повышение уровня билирубина, печеночный характер желтухи, существенное повышение активности сывороточных ферментов (АлАТ, АсАТ). Отличием от вирусных гепатитов А и В является резко выраженный инфекционный синдром, а также поражение различных органов и систем. Рассмотрим дифференциальную диагностику отдельных желтух бактериальной природы.
Лептоспироз. В настоящее время к желтушной форме лептоспироза относят тяжелую форму болезни, протекающую с выраженной желтухой, которая может быть обусловлена любым из циркулирующих серотипов (серо-групп) лептоспир. Раньше к этой форме относили лишь те заболевания, которые вызваны L. icterohaemorrhagiae.
В клинических проявлениях лептоспироза имеется ряд признаков, характерных для данного заболевания и позволяющих достаточно надежно дифференцировать эту форму инфекционной печеночной желтухи. Начало заболевания при лептоспирозе острое и даже внезапное. Уже в первый день болезни температура тела с ознобом повышается, как правило, выше 39°С. С первых дней болезни появляются гиперемия лица и шеи, инъекция сосудов склер, но желтушное окрашивание кожи отмечается лишь с 3. 5-го дня от начала заболевания. Печень и селезенка увеличены с первых дней болез-jih. Очень характерным, можно даже считать патогномоничным. признаком является поражение икроножных мышц. В них развиваются резко выраженные морфологические изменения (типа ценкеровского некроза). Клинически это проявляется в резко выраженных болях, которые затрудняют, а иногда и делают невозможным передвижение больных. Это не обычная миалгия, которая бывает при очень многих инфекционных болезнях, а очень сильные мышечные боли, которые резко усиливаются при попытке встать, а также при пальпации пораженных мышц. Наиболее выражены эти изменения в икроножных мышцах. Поражаются и другие мышечные группы, но значительно слабее. Этот признак очень важен для дифференциальной диагностики.
Вторым обязательным для тяжелых форм лептоспироза (а желтуха развивается только при тяжелых формах) симптомом является поражение почек. При летальных исходах гибель больных обычно наступает от острой почечной недостаточности. Поражение почек проявляется в олигурии и даже анурии, появлении в моче белка, эритроцитов, цилиндров, в сыворотке крови нарастает остаточный азот. Содержание билирубина в крови может достигать 200. 300 мкмоль/л и более, повышается активность АсАТ и АлАТ. Дифференциально-диагностическое значение имеют и другие проявления лептоспироза: присоединение геморрагического синдрома, серозного менингита, двухволновой характер температурной кривой.
Диагностическое значение имеет и картина периферической крови: умеренный лейкоцитоз (до 15 • 10 9 /л> нейтрофильного характера, раннее и значительное повышение СОЭ. Учитываются и эпидемиологические предпосылки (летняя сезонность, купание в пресноводных водоемах, контакты с животными) .
Таким образом, совокупность клинических данных позволяет довольно точно дифференцировать лептоспирозную желтуху от вирусных гепатитов А и В, а также от других инфекционных болезней, протекающих с желтухами. Наиболее информативными для дифференциальной диагностики данными являются: внезапное начало, высокая лихорадка, резко выраженное поражение икроножных мышц, появление желтухи с 3. 5-го дня болезни, изменения почек, нейтрофильный лейкоцитоз. Некоторое значение имеет присоединение признаков менингита, геморрагического синдрома.
Для подтверждения диагноза используются специфические методы. Из них самым быстрым является обнаружение при микроскопии в темном поле лептоспир в крови (в острый период болезни) или в моче (в период ранней реконвалесценции). Ретроспективно диагноз лептоспироза можно подтвердить серологически с помощью РСК и реакции микроагглютинации. Диагностическим является нарастание титров антител в 4 раза и больше. Можно также выделить лептоспиры (из крови или мочи).
Псевдотуберкулез. Желтушные формы псевдотуберкулеза в практике врача встречаются довольно часто, особенно во время вспышек этого заболевания. Желтуха развивается у больных со среднетяжелой и тяжелой формами псевдотуберкулеза с достаточно выраженной клинической симптоматикой. Сама по себе желтуха, увеличение печени, лабораторные проявления гепатита ничем не отличаются от других желтух инфекционной природы и, следовательно, не имеют существенного дифференциально-диагностического значения. Об этиологии желтухи можно судить по другим проявлениям псевдотуберкулеза.
Начало псевдотуберкулеза острое, уже в конце 1-го дня болезни температура тела достигает 38. 40 °С. Рано появляются инъекция сосудов склер, гиперемия кожи лица, шеи, верхних отделов туловища («симптом капюшона»). Однако эти признаки бывают и при других инфекционных желтухах (желтая лихорадка, кишечный иерсиниоз, лептоспироз), поэтому имеют лишь относительное дифференциально-диагностическое значение. Более типичной и характерной для псевдотуберкулеза является своеобразная мелкоточечная («скарлатиноподобная») экзантема. Недаром псевдотуберкулез вначале был описан под названием «дальневосточная скарлатиноподобная лихорадка». Сыпь мелкоточечная обильная, располагается по всему телу с концентрацией в области естественных складок кожи (локтевые сгибы, паховые области и др.). Экзантема появляется чаще на 3-й день болезни. Кожа ладоней и подошв
гиперемирована Язык ярко-красный, с увеличен’-ными сосочками, без налета («калиновый язык»). Среди других инфекций, протекающих с желтухой, подобной экзантемы не наблюдается, поэтому она имеет очень большое дифференциально-диагностическое значение. Однако следует учитывать, что иногда желтушные формы псевдотуберкулеза протекают без сыпи.
Из других важных для дифференциальной диагностики признаков следует отметить мезадениит и терминальный илеит. Клинически это проявляется в спонтанных болях в правой подвздошной области, а также выраженной болезненности этой области при пальпации. Этот признак бывает и при кишечном иерсиниозе. Псевдотуберкулез иногда затягивается, протекает с повторными волнами лихорадки, поражением суставов, узловатой эритемой.
В большинстве случаев, особенно во время эпидемических вспышек, диагностика желтушных форм псевдотуберкулеза трудностей не вызывает. Для дифференциальной диагностики наибольшее значение имеют: высокая лихорадка и выраженные симптомы общей интоксикации, появление «скар-латиноподобной» экзантемы, гиперемии ладоней и подошв, мезаденит и терминальный илеит. Для лабораторного подтверждения диагноза псевдотуберкулеза используют серологические методы (реакция агглютинации, РНГА) и выделение возбудителей из испражнений. Однако все эти методы лабораторной диагностики являются, по существу, ретроспективными.
Кишечный иерсиниоз. По клиническому течению иерсиниоз во многом сходен с псевдотуберкулезом (он вызывается также иерсиниями), однако желтуха отмечается, как правило, лишь при очень .тяжелых септических формах кишечного иерсиниаза. Более легкие формы (гастроинтестинальная и аппендикулярная), в отличие от псевдотуберкулеза, протекают без желтухи.
Основными клиническими проявлениями желтушной формы кишечного иерсиниоза являются высокая лихорадка с большими суточными размахами (2. 3°С), повторные ознобы и поты, анемизация, выраженная желтуха, увеличение печени и селезенки. Беспокоят боли в животе, чаще справа в нижних отделах, может быть расстройство стула. У части больных образуются вторичные гнойные очаги, развиваются гнойные артриты. Желтуху при кишечном иерсиниозе легко отличить от вирусных гепатитов А и В, а также от многих инфекции, протекающих с желтухой, но без бактериологического исследования трудно дифференцировать от других видов сепсиса. Для решения вопроса об этиологии болезни делают бактериологическое исследование различных материалов, взятых от больного (кровь, спинномозговая жидкость, гной), могут быть использованы и серологические методы (реакция агглютинации, РНГА).
Сальмонеллез. Желтуха может наблюдаться лишь при тяжелых формах сальмонеллеза, как при гастроинтестинальных, так и особенно при генерадизованных. Как и при других бактериальных желтухах, наблюдают-ся высокая лихорадка (39. 40°С), выраженные проявления общей интоксикации, увеличение печени и селезенки, а также биохимические проявления печеночной желтухи (повышение содержания билирубина в крови, активности сывороточных ферментов — АлАТ, АсАТ). Эти проявления позволяют сальмонеллезную желтуху дифференцировать от вирусных гепатитов А и В, но для дифференциальной диагностики от других бактериальных желтух эти проявления недостаточно информативны.
Дифференциально-диагностическое значение имеют другие проявления сальмонеллезной инфекции. Это прежде всего поражения желудочно-кишеч-ного тракта, которые при локализованных формах сальмонеллеза выступают на первый план в течение всего периода болезни, а при генерализо-ванных отмечаются в начальном периоде. Чаше наблюдается гастроэнтерит или гастроэнтерокодит. С первого дня болезни появляются боли в надчревной области, тошнота, повторная рвота, затем присоединяется понос. Потеря жидкости и электролитов приводит к появлению признаков дегидратации, которая иногда выступает на первый план. Среди инфекционных желтух такая симптоматика наблюдается лишь при сальмонеллезе, что и позволяет дифференцировать его от других болезней. Генерализованные формы сальмонеллеза (тифоподобная и септическая) также могут протекать с желтухой. В начальном периоде болезни также отмечаются признаки гастроэнтерита, что важно для дифференциальной диагностики. В последующие периоды болезни проявления гастроэнтерита исчезают, а болезнь протекает как брюшной тиф или как сепсис, сходный с сепсисом, вызванным другими возбудителями.
Для специфического подтверждения диагноза сальмонеллеза используют выделение сальмонелл при локализованных формах из испражнений, содержимого желудка, пищевых продуктов, с которыми связывают инфициро-вание, а при генерализованных формах исследуют кровь и гной из септических очагов. Серологические исследования при сальмонеллезе малоинформативны.
Листериоз. Среди различных клинических форм острого листериоза лишь при некоторых из них и не очень часто развивается желтуха. Листериозный гепатит может появиться при ангинозно-септической и тифоподобной формах листериоза. Клиническая дифференциальная диагностика такого гепатита иногда представляет трудности. Помимо высокой лихорадки и признаков общей интоксикации, на фоне которых появляется гепатит, о листе-риозе можно думать, если выявляются другие признаки данной инфекции. При ангинозно-септической форме это генерализованная лимфаденопатия, которая иногда сочетается с признаками специфического мезаденита. Характерно также поражение зева в виде разной выраженности острого тонзиллита протекающего нередко с некротическими изменениями. В этих случаях бывает трудно дифференцировать листериоз от желтушных форм инфекционного мононуклеоза. У части больных появляется крупнопятнистая или эритематозная сыпь, которая на лице образует фигуру бабочки. В некоторых случаях желтушные формы листериоза сопровождаются признаками гнойного листериозного менингита.. Клинические особенности листе-риозного гепатита, в частности генерализованная лимфаденопатия, меза-денит, поражение зева, гнойный менингит, позволяют дифференцировать его от вирусных гепатитов А и В и от большинства других печеночных желтух инфекционной природы.
Для подтверждения диагноза используют выделение возбудителя (из крови, СМЖ, мазков из зева). Может быть использовано и определение нарастания титра специфических антител (с помощью реакции агглютинации и РСК с листериозным антигеном) в парных сыворотках, взятых с интервалом в 10. 14 дней. Диагностическим является нарастание титра антител в 4 раза и более. Однократное выявление антител не является доказательным.
Сепсис. В отличие от других нозологических форм сепсис является полиэтиологичным, т. е. он может быть обусловлен различными возбудителями бактериальной природы. Сепсис характеризуется наличием первичного очага, проникновением возбудителей в кровь, формированием вторичных очагов. Отличается тяжелым ациклическим течением без тенденции к самопроизвольному выздоровлению. Это опасное для жизни заболевание с летальностью до 50. 60 %. В клинической картине сепсиса достоянными компонентами являются поражение печени, желтуха, анемизация. Для диф ференциальной диагностики име.ет значение то, что желтуха бывает выражена умеренно и не соответствует резко выраженной тяжести инфекционного процесса. Проявления сепсиса довольно своеобразны и клиническая диагностика, а следовательно, и дифференциальная диагностика желтух, обусловленных сепсисом, не вызывает значительных трудностей.
Клиническая дифференциальная диагностика септических поражений печени от других инфекционных желтух может базироваться на следующих клинических особенностях: тяжесть течения, нередко с развитием септического шока, наличие первичного и вторичных очагов, геморрагического синдрома с признаками диссеминированного внутрисосудистого свертывания, гек-тическая или неправильная (септическая) лихорадка с большими суточными размахами, повторными ознобами и потами. Нейтрофильный лейкоцитоз, который затем нередко сменяется лейкопенией.
Подтверждением может быть повторное выделение одного и того же микроорганизма из крови и очагов (гнойников). Серологические методы малоинформативны, так как сепсис развивается на фоне угнетения иммунитета и выработки антител к возбудителю болезни не происходит.
Сап. Эта болезнь давно уже не встречается в нашей стране, в других странах также наблюдается очень редко. В связи с этим вероятность появления сапа очень мала. Клинически он протекает, как своеобразный сепсис. Помимо печени, часто поражаются кожа, подкожная клетчатка, суставы и мышцы. Лабораторным подтверждением может служить только выделение возбудителя из крови или из гнойников.
Возвратный тиф вшивый. В настоящее время этой болезни в нашей стране нет. В клинической симптоматике вшивого возвратного тифа поражение печени и желтуха играют существенную роль. Клиническая картина этой болезни довольно характерна и позволяет провести дифференциальную диагностику от желтух другой этиологии. Заболевание начинается приступообразно в первую половину дня. Температура тела с потрясающим ознобом (как при малярии) повышается до 39°С и выше, однако в отличие от малярии не снижается в последующие дни, а даже несколько возрастает. Больные жалуются на боли в мышцах, тошноту, иногда бывает рвота.
Характерно быстрое и значительное увеличение селезенки, появляются спонтанные боли в левом подреберье и выраженная болезненность при пальпации селезенки. У части больных развивается геморрагический синдром. Через 4. 6 дней температура тела критически падает, а через б. 9 дней апирексии возможен повторный (более короткий) приступ лихорадки. При антибиотикотерапии повторных приступов не бывает. Наблюдается иногда разрыв селезенки.
Для дифференциальной диагностики имеют значение следующие данные: эпидемиологические предпосылки (завшивленность, контакт с больным). приступообразная лихорадка значительное увеличение печени и особенно селезенки. Специфическое подтверждение диагноза также не вызывает сложностей. при микроскопии толстой капли крови (как при малярии) обнаруживается возбудитель — спирохета Обермейера.
Орнитоз. Изменение печени наблюдается у большинства больных орни-тозом, однако развитие выраженной симптоматики гепатита и желтухи отмечается редко, по нашим данным у 0,3 % от общего числа больных орни-тозом. Признаки гепатита развиваются на фоне обычного (пневмонического) течения орнитоза, что и облегчает клиническую дифференциальную диагностику. Болезнь характеризуется острым началом, высокой лихорадкой (39. 40 °С), выраженными признаками общей интоксикации. Симптомы пневмонии (кашель с мокротой, боли в боку, мелкопузырчатые звучные влажные хрипы, рентгенологические данные) появляются со 2. 3-го дня болезни, а желтуха выявляется лишь в конце 1-й или в начале 2-й недели заболевания. Отмечается увеличение не только печени, но и селезенки. Характерна длительная астенизация. Применение пенициллина, стрептомицина и суль-фаниламидных препаратов неэффективно при орнитозной пневмонии. В периферической крови характерными являются лейкопения, нейтропения, повышенная СОЭ. Для дифференциальной диагностики орнитозной желтухи наибольшее значение имеют следующие проявления: сочетание желтухи и других признаков гепатита с вяло текущей пневмонией, высокой и длительной лихорадкой, лейкопенией. Для специфического подтверждения диагноза используется РСК. с орнитозным антигеном. Диагностическим является наличие титра 1:16 и выше или нарастание титра антител в парных сыворотках.
Амебиаз. Желтуха при амебиазе может быть следствием амебного гепатита (в остром периоде болезни) или проявлением амебного абсцесса печени (период поздних внекишечных осложнений). Амебный гепатит протекает на фоне кишечного амебиаза. клинияеская симптоматика которого и определяет возможности дифференциального диагноза. Для острого периода аме-биаза характерны выраженные дисфункции кишечника (стул с примесью слизи и крови, язвенные изменения толстой кишки, по данным ректорома-носкопии) при нормальной или субфебрильной температуре тела и слабо выраженных признаках общей интоксикации. Отмечаются более длительное, чем при дизентерии, течение болезни, вовлечение в процесс всех отделов толстой кишки. Диагноз этой формы амебиаза подтверждается обнаружением в испражнениях (или в материале, взятом из кишечных язв при ректо-романоскопии) тканевых форм дизентерийной амебы.
Амебный абсцесс печени нередко сопровождается умеренно выраженной желтухой, что нужно учитывать при проведении дифференциального диагноза желтух. Амебный абсцесс печени может развиться относительно рано еще на фоне кишечных изменений (боли в животе, жидкий стул с примесью слизи и крови), но чаще он появляется в более поздние периоды болезни, когда кишечные изменения уже проходят. Дифференциальная диагностика в этих случаях сложнее. Диагностическое значение имеют следующие данные: наличие в течение последних месяцев затяжного кишечного заболевания, возможно, с примесью слизи и крови в испражнениях, боли_ в области печени постоянного характера, которые усиливаются при пальпации или при глубоком вдохе, неравномерность увеличения печени, изменение контуров печени, по данным рентгенологического обследования, ri этот период дизентерийные амебы в испражнениях уже не обнаруживаются.
Токсические гепатиты. Поражение печени с развитием печеночной желтухи может наблюдаться при различных токсических гепатитах. Характерными особенностями таких гепатитов являются отсутствие признаков инфекционного процесса (лихорадка, другие проявления общей интоксикации) и наличие явлений, свойственных отравлению. Рассмотрим возможности дифференциальной диагностики токсических гепатитов.
Острый алкогольный гепатит может развиться у лиц, страдающих хроническим алкоголизмом, после очередного злоупотребления алкоголем, при этом следует учитывать возможность токсического действия различных суррогатов алкоголя. Для диагностики алкогольного гепатита прежде всего у больного нужно выявить проявления хронического алкоголизма. В отличие от вирусного гепатита при алкогольном поражении печени чаще отмечаются лейкоцитоз, повышение активности щелочной фосфатазы. более высокое содержание в крови холестерина и fi-липопротеидов. отмечается также билирубиново-аминотрансферазнаяпиггппиягжя (степень повышения АлАТ несколько отстает от уровня гипербилирубинемии).
Медикаментозные гепатиты могут быть обусловлены многими лекарственными препаратами, но чаще возникают в тех случаях, когда препарат назначается длительно и в больших дозах. Более половины медикаментозных гепатитов связано с длительным применением противотуберкулезных препаратов. Для дифференциальной диагностики этих желтух имеют значение длительное применение этиотропных препаратов и сочетание нескольких противотуберкулезных препаратов. Чаще медикаментозный гепатит возникает при использовании туберкулостатических препаратов 2-го ряда (пи-разинамид, этионамид и др.), реже—препаратов 1-го ряда (ПАСК, ГИНК и их производные). Как правило, гепатит развивается к концу месяца от начала применения лекарственных средств. Помимо желтухи и увеличения печени, могут быть и другие проявления лекарственной болезни: диспепсические расстройства (тошнота, рвота, изжога), аллергические нарушения (зуд и жжение кожи, уртикарная или геморрагическая экзантема, лимфа-денопатия, эозинофилия). В отличие от вирусного гепатита, который может наслоиться на туберкулез, отсутствует цикличность развития заболевания, нет типичных для вирусного гепатита изменений периферической крови (лейкопении, лимфоцитоза, снижения СОЭ). Показатели тимоловой пробы, в отличие от вирусного гепатита, отрицательные. При морфологических исследованиях биоптатов печени в случае медикаментозного поражения органа наблюдается картина острого инфильтративного гепатита, а при вирусном гепатите типичной является морфология острого деструктивного гепатита.
Ингибиторы моноаминоксидазы. могут вызывать медикаментозную желтуху, так как ингибируют не только моноаминоксидазу, но и ферменты печени, участвующие в обезвреживании токсических продуктов жизнедеятельности организма. Из препаратов этой группы чаще используется ниаламид (нуредал), который назначают длительными курсами (до 6 мес). Симптомы медикаментозного гепатита появляются во время приема препарата, а иногда лишь через 2. 3 нед после окончания курса лечения. Температура тела остается нормальной, признаки общей интоксикации отсутствуют. Появляются тупые боли в правом подреберье, желтушность кожи и слизистых оболочек. Печень и селезенка увеличены. Для дифференциальной диагностики имеют значение факт длительного применения антидепрессантов и отсутствие признаков общей интоксикации, лихорадки и других проявлений инфекционного процесса. Для исключения вирусного гепатита В исследуют кровь на наличие поверхностного антигена вируса гепатита В и антител к нему.
Острый гепатит, связанный с применением препаратов фенотиазинового ряда. Из психотропных препаратов этой группы гепатит чаще возникает при использовании аминазина, особенно если его назначают длительными курсами. Однако гепатит может развиться и при использовании других препаратов фенотиазина (пропазин, тизерцин, терален, френолон и др.). Медикаментозный гепатит чаще развивается в течение первых 3 нед приема препарата. Развитие гепатита, как правило, сопровождается и другими признаками лекарственной болезни. У больных появляются зуд кожи, отеки лица, артралгия, эозинофилия, лейкопения за счет гранулоцитов. У части больных за 3. 5 дней до желтухи появляются боли в животе, преимущественно в правом подреберье. У других больных гепатит начинается с желтухи без выраженных симптомов преджелтушного периода. Желтуха выражена умеренно. У половины больных содержание билирубина не более 100 мкмоль/л. Длительность желтухи после отмены препарата чаще в пределах 2. 3 нед. Отмечается увеличение печени, селезенка не увеличена.
При гепатитах, обусловленных приемом производных фенотиазина, нередко развивается холестаз. В связи с этим может возникнуть необходимость дифференциальной диагностии его от холестатического варианта вирусного гепатита В. Это особенно актуально в тех случаях, когда аминазин и другие препараты назначались в виде инъекций и не исключалась возможность инфицирования больного вирусом гепатита В. Отличием служит то, что при «аминазиновом» гепатите менее выражены поражения гепатоцитов. Активность сывороточных ферментов (альдолазы, АлАТ, АсАТ) остается нормальной или незначительно повышена. Наиболее важным для дифференциальной диагностики фактором является выявление в крови больных поверхностного антигена вируса гепатита R и антител к нему. В этих случаях ставят диагноз холестатического варианта вирусного гепатита В, хотя в генезе гепатита какую-то роль играл и прием производных фенотиазина. От других токсических гепатитов отличается тем, что он развился на фоне приема аминазина или других препаратов этого ряда.
Токсические гепатиты могут развиться не только после приема лекарственных препаратов, но и в результате профессиональных вредностей, при отравлении техническими жидкостями.
Окислители на основе азотной кислоты при длительном воздействии вызывают поражение печени и желтуху (при острых отравлениях преобладают признаки поражения органов дыхания). Болезнь развивается постепенно, у больных появляются общая слабость, быстрая утомляемость, снижается работоспособность, ухудшается аппетит, возникает головная боль. На этом фоне начинаются боли в животе, которые локализуются в правом подреберье и в эпигастральной области. Печень увеличена, содержание билирубина в крови умеренно повышено (до 100 мкмоль/л). Течение гепатита относительно благоприятное. Следует отметить, что у лиц, длительно работающих с оксидами азота, наблюдается окрашивание в желтоватый цвет кожи кистей, лица, волосистой части головы (даже при нормальном содержании билирубина в сыворотке крови). Для дифференциальной диагностики этого варианта токсического гепатита имеет значение длительная работа с окислителями на основе азотной кислоты, а также признаки интоксикации этими веществами (окраска кожи кистей рук в желтоватый цвет, воспалительные изменения в органах дыхания).
Гидразин и его производные также вызывают поражение печени. При длительном профессиональном контакте с этими веществами развивается хроническая интоксикация, в картине которой на первый план могут выступать признаки токсического гепатита. При интоксикации гидразином гепатит является преимущественно паренхиматозным, однако ему часто сопутствует дискинезия желчевыводящиу путей, что проявляется в резко выра-ж^нном болевом синдроме.- Боли локализуются в эпигастральной области (при гидразиновои интоксикации нередко развивается гастрит) и в области правого подреберья с иррадиацией в правое плечо и лопатку. Желтуха выражена умеренно. Для дифференциальной диагностики большое значение имеет анамнез (работа с производными гидразина). Данные лабораторных исследований, в частности повышение содержания билирубина, активности АсАТ и АлАТ, уробилинурия, такие же, как и при других гепатитах. Специфических методов диагностики при хронической интоксикации гидразином нет. Определение содержания гидразина в моче не дает убедительных результатов.
Токсический гепатит при отравлении хлорэтаном развивается в тех случаях, когда больные не погибают от отравления в течение первых суток. Симптомы гепатита появляются на 2. 3-й день отравления. В первые сутки у больных появляются головная боль, общая слабость, состояние оглушен-ности и даже кратковременная потеря сознания, многократная рвота, понос. На 2. 3-й день, помимо этих признаков, развиваются изменения печени и почек. Такая симптоматика характерна для ингаляционных отравлении хлорэтаном. При пероральном отравлении болезнь начинается с появления режущих болей в подложечной области, слюнотечения, многократной рвоты с примесью крови и желчи в рвотных массах. В тяжелых случаях уже через 20. 30 мин может наступить коматозное состояние. Смерть наступает в первые часы или не позднее первых суток. Если отравленный выживает, то на 2. 5-й день у него развиваются токсический гепатит и некронефроз, часто сопровождающиеся явлениями печеночной и почечной недостаточности.
Для дифференциальной диагностики большое значение имеют, помимо наличия клинических и лабораторных признаков токсического гепатита, синдром начального периода отравления хлорэтаном и анамнестические данные (выявление возможности ингаляционного или перорального отравления хлорэтаном) . Некоторое значение имеет динамика дальнейшего течения гепатита, а также сочетание поражения печени и почек. Восстановление функций этих органов происходит через 2. 5 нед. Диагноз может быть подтвержден химическим анализом промывных вод желудка, рвотных масс, крови и мочи.
Отравление этиленгликолем также сопровождается развитием токсического гепатита. Препарат входит в состав антифризов и иногда ошибочно принимается за алкоголь. В течении отравления выделяют 2 периода: начальный и период поражения печени и почек (гепаторенальный период). В начальном периоде возникает состояние опьянения с эйфорией и возбуждением, затем через 1. 6 ч возбуждение сменяется депрессией, сонливостью, состоянием оглушенности, может развиться кома. При тяжелых отравлениях смерть наступает в течение первых 2 сут интоксикации.
Если больной не погиб в первые 2 сут, то наступает кратковременное улучшение, а с 5-го дня и позднее развивается картина гепатита, точнее гепаторенального синдрома, так как токсический гепатит при этом отравлении всегда сопровождается поражением почек. Появляются слабость, го-ловная боль, тошнота и рвота, боли в животе (в эпигастрии и в области правого подреберья), боли в поясничной области. При обследовании отмечаются желтуха, увеличение печени, анурия. Из лабораторных данных, помимо увеличения содержания билирубина в крови, повышения активности сывороточных ферментов, наблюдается повышение уровня остаточного азота.
Для дифференциальной диагностики основное значение имеют следующие данные: а) сведения об употреблении технической жидкости; б) симптоматика начального периода «опьянения»; в) период кратковременного улучшения; б) сочетание признаков токсического гепатита с поражением почек. По совокупности этих данных дифференциальный диагноз не вызывает больших трудностей.
Длительные желтухи. Желтухи, которые продолжаются в течение многих месяцев и лет, могут быть обусловлены хроническими гепатитами, циррозами печени, а также пигментными гепатозами. Фактор времени позволяет исключить все острые гепатиты (инфекционные и токсические), гемо-литические желтухи. Рассмотрим возможности дифференциальной диагностики этих желтух.
Хронические гепатиты протекают в следующих клинических формах: 1) хронический персистирующий гепатит; 2) хронический активный гепатит; 3) хронический холестатический гепатит. Все эти варианты гепатитов могут быть в стадии обострения или в стадии ремиссии.
Хронический персистирующий гепатит протекает со слабо выраженными клиническими проявлениями, иногда и без желтухи. В стадии рецидива (обострения) больные отмечают слабость, общее недомогание, боли в области печени и в эпигастрии, может быть кожный зуд. При обследовании выявляются сосудистые «звездочки» на коже, увеличение печени и селезенки. Из лабораторных данных отмечаются увеличение содержания билирубина в сыворотке крови, повышение активности сывороточных ферментов (АлАТ, АсАТ), снижено количество альбуминов и увеличено содержание у-глобулинов. Нередко обнаруживается поверхностный антиген вируса гепатита В. В период ремиссии самочувствие больного остается хорошим, желтухи может не быть, печень, как правило, увеличена. Течение болезни длительное, относительно благоприятное, но может со временем переходить в активный гепатит.
Хронический активный гепатит протекает с желтухой, симптомами интоксикации, диспепсическими явлениями, суставными болями, зудом кожи, повышением активности сывороточных ферментов. Эта форма гепатита часто переходит в крупноузловой цирроз печени [Дунаевский О. А., 1985]. Больные жалуются на выраженную общую слабость, сниженную работоспособность, плохой аппетит, тошноту, иногда рвоту, боли в области печени и в эпигастрии, зуд кожи. При обследовании отмечаются выраженная желтуха, сосудистые «звездочки» на коже; эритема ладоней; темная моча, обесцвеченный кал; печень и селезенка увеличены. Значительно повышена активность АлАТ, АсАТ, урокиназы и других ферментов, существенно изменены показатели тимоловой и сулемовой проб. Это самая злокачественная форма хронического гепатита. Болезнь длится не более 10 лет, чаще переходит в крупноузловой цирроз печени.
Вариантом хронического активного гепатита является так называемый аутоиммунный гепатит, который наблюдается у женщин в возрастных группах 15. 25 лет и 45. 55 лет. Характерны нарушение менструального цикла, избыточное оволосение (усы, борода, рост волос на туловище), высыпания и stria на коже, прогрессирующая желтуха. Переходит в цирроз печени. Хронический холестатический гепатит развивается чаще у лиц пожилого и старческого возраста. Характеризуется выраженной желтухой, но слабо выраженными симптомами общей интоксикации. Заканчивается обычно билиарным циррозом печени. В период обострения клиническая симптоматика сходна с проявлениями механической желтухи, так как в генезе этой формы большую роль играет холестаз. Показатели активности воспалительных деструктивных процессов в гепатоцитах (АсАТ, АлАТ и др.), тимоловой и сулемовой проб нормальные или незначительно изменены. Повышены содержание общего холестерина и активность щелочной фосфатазы; билирубина — в основном за счет прямой фракции.
Цирроз печени. В развитии цирроза печени ведущую роль играет вирусный гепатит В. У большинства больных циррозом печень не увеличена, а иногда даже несколько уменьшена, желтуха также выражена слабо, поэтому в дифференциальной диагностике учитывается в основном выраженность других клинических проявлений. Среди них особую роль играет выявление признаков портальной гипертензии. При изучении анамнеза обращают внимание на перенесенный в прошлом гепатит, отмечались ли раньше кровотечения (носовые, геморроидальные, желудочные и др.). Работоспособность больных циррозами печени снижена, они жалуются на общую слабость, диспепсические явления, метеоризм. При обследовании выявляются сосудистые «звездочки», ладонная эритема, усиленный венозный рисунок на животе, желтушное окрашивание кожи и склер, ксантоматозные бляшки на веках, пальцы в виде «барабанных палочек». Печень небольших размеров с плотным краем, селезенка значительно увеличена, может быть асцит. Моча темная, кал обесцвечен. Отмечается изменение белкового состава плазмы: снижение уровня альбуминов и повышение глобулинов, особенно «у-глобулинов. Снижены показатели сулемовой пробы (1,3 мл и ниже), умеренно повышена активность сывороточных ферментов (АсАТ, АлАТ, альдолазы, щелочной фосфатазы). По клиническому течению выделяют мелкоузловой, крупноузловой, смешанный и билиарный циррозы печени.
Мелкоузловой цирроз печени характеризуется наличием в анамнезе острого вирусного гепатита В, перешедшего в хронический персистирую-щий гепатит, нередко отмечается злоупотребление алкоголем. Печень может быть умеренно увеличенной, с плотным острым краем. Имеются признаки портальной гипертензии. Доасцитический и асцитический периоды протекают длительно. Из лабораторных данных наиболее изменены белковые фракции показатели сулемовой и тимоловой проб. Нередко в крови выявляется поверхностный антиген вируса гепатита В.
Крупноузловой цирроз печени развивается после хронического активного гепатита, протекавшего с желтухой, темной мочой, обесцвеченным калом. Печень нормальных размеров или уменьшена, с плотным краем, селезенка увеличена. Доасцитический период короткий, выражены признаки портальной гипертензии. Работоспособность больных снижена, беспокоят боли в животе, суставные боли, зуд кожи, диспепсические явления. Более значительно повышены содержание билирубина крови и активность сывороточных ферментов (АлАТ, АсАТ, альдолаз), чаще выявляется поверхностный антиген вируса гепатита В. При лапароскопии обнаруживаются крупные узлы диаметром более 5 мм.
Билиарному циррозу печени часто предшествует холестатический вариант вирусного гепатита В. Печень, как правило, умеренно увеличена, плотная, с острым краем, чувствительная при пальпации. Признаки портальной гипертензии выражены умеренно. Больные жалуются на боли в животе, чаще в правом подреберье и в эпигастрии, слабость, недомогание, снижение работоспособности, плохой аппетит, сильный зуд кожи. Болезнь характеризуется очень длительным течением. В крови повышено содержание билирубина и общего холестерина, увеличена активность щелочной фосфатазы. Активность АсАТ, АлАТ, альдолаз, показатели тимоловой и сулемовой проб изменены незначительно. Поверхностный антиген вируса гепатита В выявляется редко.
При дифференциальной диагностике длительных желтух приходится учитывать возможность пигментных гепатозов. К ним относятся синдромы Жильбера, Криглера — Найяра, Дабина — Джонсона и Ротора.
Синдром Жильбера (наследственный пигментный гепатоз) возникает в молодом или подростковом возрасте и выражается в хронической, периодически появляющейся умеренно выраженной желтухе, обусловленной преимущественным или изолированным повышением содержания в крови свободного билирубина, при отсутствии комплекса признаков, характерных для гемолитических желтух (понижение механической и осмотической резистент-ности эритроцитов, изменение их морфологии, ретикулоцитоз, значительное увеличение печени и селезенки и др.).
Синдром Криглера — Найяра во многом сходен с синдромом Жильбера, но появляется с периода новорожденности. Повышается содержание только свободного билирубина.
Синдром Дабина — Джонсона наблюдается в подростковом и молодом возрасте. Гипербилирубинемия происходит за счет преимущественно связанной или в равной степени свободной и связанной фракций пигмента. Характерны билирубинурия, типичные изменения (двухгорбый тип) показателей бромсульфалеиновой пробы. Выявляется небольшая задержка краски в крови в течение первых 30. 45 мин, после чего происходит характерный подъем содержания краски в крови. При холецистографии желчные пути не заполняются или заполняются слабо и с опозданием. При морфологическом исследовании биоптатов в ткани печени обнаруживается скопление характерного темного пигмента («черная печень»).
Синдром Ротора чаще проявляется в детском возрасте. Характеризуется накоплением в крови преимущественно связанного билирубина, билирубинурией. При проведении бромсульфалеиновой пробы обнаруживается повышенная задержка краски в крови через 45 мин. При морфологическом исследовании биоптатов печени патологии не выявляется. При холецистографии желчные пути не заполняются после внутривенного введения контрастирующего вещества.
источник


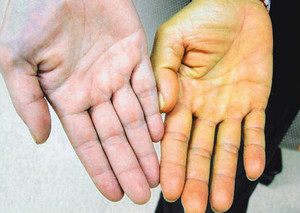 Кожный покров окрашивается в желтый цвет
Кожный покров окрашивается в желтый цвет появление желтушности кожи, видимых слизистых и склер глаз;
появление желтушности кожи, видимых слизистых и склер глаз;