Гепатит В (сывороточный гепатит) – это вирусное заболевание печени, при котором происходит гибель гепатоцитов, обусловленная аутоиммунными механизмами. В результате нарушаются детоксикационная и синтетическая функции печени.
По оценкам ВОЗ, в мире свыше 2 млрд человек инфицированы вирусом гепатита В, 75% населения земного шара проживает в регионах с высоким уровнем заболеваемости. Ежегодно острая форма инфекции диагностируется у 4 млн человек. В последние годы отмечается снижение заболеваемости гепатитом В, что обусловлено проведением вакцинации.
Вирус гепатита В относится к семейству гепаднавирусов. Он очень устойчив к физическому и химическому воздействию, обладает высокой степенью вирулентности. После перенесенного заболевания у человека формируется стойкий пожизненный иммунитет.
У больных и вирусоносителей возбудитель содержится в биологических жидкостях (крови, моче, сперме, слюне, влагалищном секрете), передается от человека человеку парентеральным путем, то есть минуя желудочно-кишечный тракт.
Ранее заражение часто происходило в результате лечебно-диагностических манипуляций, переливания крови и ее препаратов, выполнения маникюра, нанесения татуировок. В последние десятилетия стал преобладать половой путь передачи инфекции, что объясняется следующими факторами:
- широкое использование одноразового инструментария для инвазивных процедур;
- применение современных методов стерилизации и дезинфекции;
- тщательное обследование доноров крови, спермы;
- сексуальная революция;
- распространенность инъекционных наркотиков.
При незащищенном половом контакте с больным или вирусоносителем риск заражения гепатитом В, по разным данным, составляет от 15 до 45%. Немаловажную роль в распространении заболевания играют потребители инъекционных наркотиков – около 80% наркоманов инфицированы вирусом гепатита В.
Существует бытовой путь заражения: передача вируса происходит в результате использования общих зубных щеток, маникюрных инструментов, лезвий и бритв, банных принадлежностей и полотенец. Любые (даже незначительные) травмы кожи и слизистых оболочек в этом случае становятся входными воротами инфекции. При несоблюдении правил личной гигиены в течение нескольких лет происходит заражение всех членов семьи вирусоносителя.
Лицам, входящим в группу повышенного риска инфицирования гепатитом В, рекомендуется вакцинация. Иммунитет после прививки сохраняется около 15 лет.
Вертикальный путь передачи инфекции, то есть заражение ребенка от матери, чаще наблюдается в регионах с высокой заболеваемостью. При нормально протекающей беременности вирус не преодолевает плацентарный барьер, инфицирование ребенка может произойти во время родов. Однако при некоторых патологиях развития плаценты, ее преждевременной отслойке не исключено внутриутробное инфицирование плода. При обнаружении у беременной женщины в крови HBe-антигена риск заражения новорожденного оценивается в 90%. Если обнаруживается только HBs-антиген, риск инфицирования составляет менее 20%.
Вирусный гепатит В также передается в результате переливания реципиенту инфицированной крови или ее компонентов. Все доноры проходят обязательную диагностику, однако существует серологическое окно, то есть период, когда человек уже инфицирован и представляет эпидемиологическую опасность для окружающих, но лабораторные тесты не выявляют инфекции. Это связано с тем, что от момента инфицирования и до момента выработки антител, которые являются маркерами заболевания, проходит от 3 до 6 месяцев.
В группу риска по гепатиту В входят:
- потребители инъекционных наркотиков;
- лица, получающие гемотрансфузии;
- лица, ведущие беспорядочную половую жизнь;
- медицинские работники, в ходе профессиональной деятельности контактирующие с кровью пациентов (хирурги, медсестры, лаборанты, гинекологи).
Передача вируса гепатита В воздушно-капельным путем невозможна.
По длительности течения заболевания выделяют острую и хроническую форму. По особенностям клинической картины гепатит В бывает:
Основное осложнение хронической формы вирусного гепатита В – формирование цирроза печени.
Существуют следующие стадии гепатита В:
- Инкубационный период. Продолжительность – от 2 до 6 месяцев, чаще – 12–15 недель, в течение которых в клетках печени происходит активная репликация вируса. После того, как количество вирусных частиц достигнет критического значения, появляются первые симптомы – заболевание переходит в следующую стадию.
- Продромальный период. Возникновение неспецифических признаков инфекционного заболевания (слабости, вялости, болей в мышах и суставах, отсутствия аппетита).
- Разгар. Появление специфических признаков (печень увеличивается в размерах, появляется желтушное окрашивание склер и кожных покровов, развивается интоксикационный синдром).
- Выздоровление (реконвалесценция) или переход заболевания в хроническую форму.
Клиническая картина гепатита В обусловлена нарушением оттока желчи (холестазом) и нарушением детоксикационной функции печени. У части пациентов заболевание сопровождается эндогенной интоксикацией, то есть отравлением организма продуктами нарушенного метаболизма, вызванного некрозом гепатоцитов. У других пациентов превалирует экзогенная интоксикация, возникающая в результате всасывания в кровоток токсинов, образующихся в кишечнике в процессе пищеварения.
При любом виде интоксикации в первую очередь страдает центральная нервная система. Клинически это проявляется появлением следующих церебротоксических симптомов:
- нарушение сна;
- повышенная утомляемость, слабость;
- апатия;
- нарушения сознания.
При тяжелых формах заболевания может развиться геморрагический синдром – периодически возникающие носовые кровотечения, повышенная кровоточивость десен.
Нарушение нормального оттока желчи становится причиной возникновения желтухи. При ее появлении происходит ухудшение общего состояния: усиливаются проявления астении, диспепсии, геморрагического синдрома, возникает мучительный кожный зуд. Кал осветляется, а моча, наоборот, темнеет и по цвету напоминает темное пиво.
На фоне нарастания желтухи происходит увеличение печени (гепатомегалия). Примерно в 50% случаев, помимо печени, увеличивается селезенка. Неблагоприятным прогностическим признаком считаются нормальные размеры печени при выраженной желтухе.
Продолжается желтушный период достаточно длительно, до нескольких месяцев. Постепенно состояние больных улучшается: исчезают явления диспепсии, регрессирует желтушная симптоматика, печень возвращается к нормальным размерам.
Примерно в 5–10% случаев вирусный гепатит В приобретает хроническое течение. Его признаки:
- слабовыраженная интоксикация;
- субфебрильная температура;
- стойкое увеличение печени;
- стойкое повышение активности печеночных трансаминаз и повышенный уровень билирубина.
Диагностика вирусного гепатита В проводится на основании выявления в сыворотке крови специфических антигенов вируса (HbeAg, HbsAg), а также обнаружения антител к ним (anti-Hbs, anti-Hbe, anti-Hbc IgM).
Оценить степень активности инфекционного процесса можно на основании результата количественной полимеразной цепной реакции (ПЦР). Этот анализ позволяет обнаружить ДНК вируса, а также произвести подсчет количества вирусных копий в единице объема крови.
По оценкам ВОЗ, в мире свыше 2 млрд человек инфицированы вирусом гепатита В, 75% населения земного шара проживает в регионах с высоким уровнем заболеваемости.
Для оценки функционального состояния печени, а также контроля динамики заболевания регулярно проводят следующие лабораторные тесты:
- биохимический анализ крови;
- коагулограмма;
- общий анализ крови и мочи.
Обязательно выполняют УЗИ печени в динамике.
При наличии показаний проводят пункционную биопсию печени с последующим гистологическим и цитологическим исследованием пунктата.
Острая форма заболевания является основанием для госпитализации пациента. Больному рекомендуют строгий постельный режим, обильное питье и соблюдение щадящей диеты (стол №5 по Певзнеру).
Проводится противовирусная терапия сочетанием интерферонов и рибавирином. Дозировки и длительность курса лечения определяются врачом индивидуально в каждом конкретном случае.
Для уменьшения выраженности интоксикационного синдрома осуществляют внутривенную инфузию растворов глюкозы, кристаллоидов, препаратов калия. Показано проведение витаминотерапии.
С целью устранения спазма желчевыводящих путей назначают спазмолитики. При появлении симптомов холестаза в схему терапии обязательно включают препараты урсодезоксихолевой кислоты (УДХК).
Терапия хронической формы гепатита В проводится противовирусными препаратами и преследует следующие цели:
- замедление или полное прекращение прогрессирования болезни;
- подавление репликации вируса;
- устранение фибротических и воспалительных изменений в ткани печени;
- предотвращение развития первичного рака печени и цирроза.
В настоящее время не существует единого общепринятого стандарта лечения вирусного гепатита B. Подбирая терапию, врач учитывает все факторы, оказывающие влияние как на течение заболевания, так и на общее состояние пациента.
Наиболее опасным осложнением гепатита В является печеночная кома (гепатаргия, острая печеночная недостаточность). Она возникает вследствие массированной гибели гепатоцитов, приводящей к значительным нарушениям функций печени, и сопровождается высоким показателем летальности.
На фоне печеночной комы нередко наблюдается присоединение вторичной инфекции с развитием сепсиса. Кроме того, гепатаргия часто влечет развитие острого нефротического синдрома.
Немаловажную роль в распространении заболевания играют потребители инъекционных наркотиков – около 80% наркоманов инфицированы вирусом гепатита В.
Геморрагический синдром может стать причиной внутренних кровотечений, иногда сильных, угрожающих жизни пациента.
Основное осложнение хронической формы вирусного гепатита В – формирование цирроза печени.
К летальному исходу острый вирусный гепатит В приводит редко. Прогноз ухудшается при микст-инфекции с вирусами гепатитов С, D, наличии сопутствующих хронических заболеваний гепатобилиарной системы, молниеносном течении заболевания.
При хронической форме гепатита В больные погибают через несколько десятков лет от момента начала заболевания в результате развития у них первичного рака или цирроза печени.
Общие меры профилактики заражения вирусным гепатитом В включают:
- использование одноразового медицинского инструментария;
- тщательный контроль стерильности многоразового инструментария;
- выполнение гемотрансфузий исключительно при наличии строгих показаний;
- отстранение от донорства людей, переболевших любой формой гепатита;
- использование только индивидуальных предметов личной гигиены (зубных щеток, бритв, маникюрных инструментов);
- отказ от употребления наркотиков;
- безопасный секс.
Лицам, входящим в группу повышенного риска инфицирования гепатитом В, рекомендуется вакцинация. Иммунитет после прививки сохраняется около 15 лет, затем для его поддержания необходима ревакцинация.
Видео с YouTube по теме статьи:
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
В патогенезе гепатита В можно выделить несколько ведущих звеньев патогенетической цепи:
- внедрение возбудителя — заражение;
- фиксация на гепатоците и проникновение внутрь клетки;
- размножение вируса и «выталкивание» его на поверхность гепатоцита, а также в кровь;
- включение иммунологических реакции, направленных на элиминацию возбудителя;
- иммунокомплексное поражение органов и систем;
- формирование иммунитета, освобождение от возбудителя, выздоровление.
Поскольку заражение при гепатите В всегда происходит парентеральным путем, можно считать, что момент инфицирования практически равнозначен проникновению вируса в кровь. Попытки некоторых исследователей выделять при гепатите В энтеральную и региональную фазу малообоснованы. Больше оснований считать, что с током крови вирус сразу попадает в печень.
Тропизм вируса гепатита В к ткани печени предопределен наличием в составе НВsАg специального рецептора — полипептида с молекулярной массой 31 000 Да (РЗ1), обладающего альбумин связывающей активностью. Аналогичная зона альбумина находится и на мембране гепатоцитов печени человека и шимпанзе, чем по существу и определяется тропизм НВV к печени человека и шимпанзе.
При проникновении вируса внутрь гепатоцита происходит высвобождение вирусной ДНК, которая, попадая в ядро гепатоцита и исполняя роль матрицы для синтеза нуклеиновых кислот, запускает ряд последовательных биологических реакций, чьим итогом становится сборка нуклеокапсида вируса. Нуклеокапсид мигрирует через ядерную мембрану в цитоплазму где и происходит окончательная сборка частиц Дейна — полного вируса гепатита В.
Следует, однако, отметить, что при заражении гепатоцита процесс может пойти двумя путями — репликативным и интегративным. В первом случае развивается картина острого или хронического гепатита, а во втором — вирусоносительство.
Причины, предопределяющие два вида взаимодействия вирусной ДНК и гепатоцита, точно не установлены. Вероятнее всего, тип реагирования генетически детерминирован.
Итогом репликативного взаимодействия становятся сборка структур коровского антигена (в ядре) и сборка полного вируса (в цитоплазме) с последующей презентацией полного вируса или его антигенов на мембране или в структуре мембраны гепатоцитов.
Принято считать, что репликация вируса не приводит к поражению клетки на уровне гепатоцита, поскольку вирус гепатита В не обладает цитопатическим действием. Это положение нельзя считать бесспорным, так как оно основывается на экспериментальных данных, которые, хотя и свидетельствуют об отсутствии цитопатического действия вируса гепатита В, но получены на культурах тканей и поэтому не могут быть полностью экстраполированы на вирусный гепатит В у человека. Во всяком случае, вопрос об отсутствии поражения гепатоцитов в ходе репликативной фазы нуждается в дополнительном изучении.
Однако, независимо от характера взаимодействия вируса с клеткой, в дальнейшем печень обязательно включается в иммунопатологический процесс. При этом поражение гепатоцитов связано с тем, что в результате экспрессии вирусных антигенов на мембране гепатоцитов и выхода вирусных антигенов в свободную циркуляцию происходит включение цепи последовательных клеточных и гуморальных иммунных реакций, направленных в конечном итоге на удаление вируса ил организма. Этот процесс осуществляется в полном соответствии с общими закономерностями иммунного ответа при вирусных инфекциях. Для элиминации возбудителя включаются клеточные цитотоксические реакции, опосредованные различными классами клеток-эффекторов: К-клеток, Т-клеток, естественных киллеров, макрофагов. В ходе этих реакций происходит разрушение инфицированных гепатоцитов, что сопровождается высвобождением вирусных антигенов (НВсАg, НВeАg, НВsАg), запускающих систему антителогенеза, вследствие чего в крови накапливаются специфические антитела, прежде всего к коровому — анти-НВс и е-антигену — анти-НВЕ. Следовательно, освобождение печеночной клетки от вируса происходит в процессе ее гибели за счет реакций клеточного цитолиза.
Одновременно с этим накапливающиеся в крови специфические антитела связывают антигены вируса, образуя иммунные комплексы, фагоцитируемые макрофагами и выделяющиеся почками. При этом могут возникать различные иммунокомплексные поражения в виде гломерулонефрита, артериита, артралгий, кожных высыпаний и др. С участием специфических антител происходит очищение организма от возбудителя и наступает полное выздоровление.
В соответствии с изложенной концепцией патогенеза гепатита В все многообразие клинических вариантов течения болезни принято объяснять особенностями взаимодействия вируса и кооперацией иммунокомпетентных клеток, иначе говоря, силой иммунного ответа на присутствие вирусных антигенов. По современным представлениям, сила иммунного ответа генетически детерминирована и сцеплена с антигенами гистосовместимости локуса НLA первого класса.
Принято считать, что в условиях адекватного иммунного ответа на антигены вируса клинически развивается острый гепатит с циклическим течением и полным выздоровлением. На фоне снижения иммунного ответа к антигенам вируса иммуноопосредованный цитолиз выражен незначительно, поэтому не происходит эффективной элиминации инфицированных клеток печени, что приводит к слабовыраженным клиническим проявлениям с длительной персистенцией вируса и, возможно, развитию хронического гепатита. При этом, наоборот, в случае генетически детерминированною сильного иммунного ответа и массивности инфицирования (гемотрансфузии) возникают обширные зоны поражения печеночных клеток, чему клинически соответствуют тяжелые и злокачественные формы болезни.
Представленная схема патогенеза гепатита В отличается стройностью, тем не менее в ней имеется ряд спорных и малоисследованных моментов.
Если следовать концепции гепатита В как иммунопатологического заболевания, можно было бы ожидать усиления реакций клеточной цитотоксичности с нарастанием тяжести заболевания. Однако, при тяжелых формах показатели клеточного звена иммунитета резко снижены, в том числе отмечается многократное падение, по сравнению с таковыми у здоровых детей, и показателя К-клеточной цитотоксичности. При злокачественной форме в периоде развития массивного некроза печени и особенно печеночной комы отмечается полная неспособность лимфоцитов к бластной трансформации под влиянием фитогематтлютинина, стафилококкового эндотоксина и НВsAg. Кроме того, отсутствует способность лейкоцитов к миграции по данным реакции торможения миграции лейкоцитов (РТМЛ), и выявляется резкое увеличение проницаемости мембран лимфоцитов по результатам исследований их с помощью флюоресцентного зонда тетрациклина.
Так, если показатели флюоресценции лимфоцитов здоровых людей составляют 9,9±2%, а при типичном гепатите В с доброкачественным течением они повышаются до 22,3±2,7%, то при злокачественных формах число флюоресцирующих лимфоцитов достигает в среднем 63,5±5,8%. Поскольку повышение проницаемости клеточных мембран однозначно оценивается в литературе как достоверный показатель их функциональной неполноценности, можно заключить, что при гепатите В, особенно при злокачественной форме, возникает грубое повреждение лимфоцитов. Об этом же свидетельствуют и показатели К-клеточной цитотоксичносги. При тяжелой форме на 1-2-й неделе заболевания цитотоксичность составляет 15,5±8,8%, а при злокачественной форме на 1-й неделе — 6.0±2,6, на 2-й — 22.0±6,3% при норме 44,8±2,6%.
Представленные данные однозначно свидетельствуют о выраженных нарушениях в клеточном звене иммунитета у больных с тяжелыми формами гепатита В. Очевидно также, что эти изменения возникают вторично, в результате поражения иммунокомпетентных клеток токсическими метаболитами и, возможно, циркулирующими иммунными комплексами.
Как показали исследования, у больных с тяжелыми формами гепатита В, особенно в случае развития массивного некроза печени, в сыворотке крови происходит падение титра HВsАg и НВeАg и одновременно начинают обнаруживаться в высоких титрах антитела к поверхностному антигену, что совершенно нехарактерно для доброкачественных форм болезни, при которых анти-НВV появляются лишь на 3-5-м месяцев болезни.
Быстрое исчезновение антигенов вируса гепатита В при одновременном появлении высоких титров противовирусных антител позволяет предполагать интенсивное образование иммунных комплексов и возможное их участие в патогенезе развития массивного некроза печени.
Таким образом, фактические материалы не позволяют однозначно трактовать гепатит В только с позиций иммунопатологической агрессии. И дело не только в том, что при этом не обнаруживается связи между глубиной и распространенностью морфологических изменений в печени, с одной стороны, и выраженностью клеточных факторов иммунитета — с другой. Теоретически это обстоятельство можно было бы объяснить поздними сроками исследования показателей клеточного иммунитета, когда иммунокомпетентные клетки подверглись мощному токсическому воздействию в связи с нарастающей функциональной недостаточностью печени. Можно, конечно, допустить, что иммунный цитолиз гепатоцитов происходит на самых ранних этапах инфекционного процесса, возможно, еще до появления клинических симптомов тяжелого поражения печени. Однако такое предположение маловероятно, поскольку у больных с острейшим (молниеносным) течением болезни выявлялись аналогичные показатели клеточного иммунитета и, кроме того, при морфологическом исследовании ткани печени не обнаруживалось массивной лимфоцитарной инфильтрации, в то же время выявлялись сплошные поля некротизированного эпителия без явлений резорбции и лимфоцитарной агрессии.
Объяснить морфологическую картину при остром гепатите только с позиций иммунного клеточного цитолиза весьма сложно, поэтому в ранних работах не исключали цитотоксическое действие вируса гепатита В.
В настоящее время это предположение нашло частичное подтверждение благодаря открытию вируса гепатита В. Как показали исследования, частота обнаружения маркеров гепатита D находится в прямой зависимости от тяжести заболевания: при легкой форме они обнаруживаются у 14%, среднетяжелой — у 18, тяжелой — 30, злокачественной — у 52% больных. Учитывая, что вирус гепатита D обладает некрозогенным цитопатическим эффектом, можно считать установленным, что в развитии фульминантных форм гепатита В большое значение имеет коинфекция вирусами гепатита В и D.
Патогенез гепатита В можно представить следующим образом. После проникновения вируса гепатита В в гепатоциты индуцируется иммунологическая атака на инфицированные гепатоциты Т-киллеров, выделяющих лимфотоксины в направлении печеночных клеток.
Интимные механизмы поражения гепатоцигов при гепатите В до настоящего времени не установлены. Ведущую роль играют активированные процессы перекисного окисления липидов и лизосомальные гидролазы. Пусковым моментом могут быть лимфотоксины, высвобождающиеся из эффекторных клеток при их контакте с гепатоцитами, но не исключено, что инициатором процессов переоксидации может выступать и сам вирус. В дальнейшем патологический процесс вероятнее всего развивается в следующей последовательности.
- Взаимодействие фактора агрессии (лимфотоксины или вирус) с биологическими макромолекулами (возможно, с компонентами мембран эндоплазматической сети, способными принимать участие в процессах детоксикации, по аналогии с другими повреждающими агентами, как это было показано по отношению к четыреххлористому углероду).
- Образование свободных радикалов, активация процессов перекисного окисления липидов и повышение проницаемости всех гепатоцеллюлярных мембран (синдром цитолиза).
- Движение биологически активных веществ по градиенту концентрации — потеря ферментов различной внутриклеточной локализации, донаторов энергии, калия и др. Накопление в клетках натрия, кальция, сдвиг pH в сторону внутриклеточного ацидоза.
- Активация и выход лизосомальных гидролаз (РНК-аза, ДНК-аза, катепсины и др.) с распадом печеночной клетки и высвобождением аутоантигенов.
- Стимуляция Т- и В-систем иммунитета с формированием специфической сенсибилизации Т-лимфоцитов к печеночному липопротеину, а также образование противопеченочных гуморальных аутоантител.
В предложенной схеме патогенеза гепатита В в качестве пускового фактора выступают вирусные антигены, чья интенсивная продукция наблюдается на самых ранних этапах заболевания и весь острый период, за исключением злокачественных форм, при которых продукция вирусных антигенов практически прекращается в момент развития массивного некроза печени, что и предопределяет быстрое снижение репликации вируса.
Очевидно также, что вирусные антигены активируют Т- и В-системы иммунитета. В ходе этого процесса возникает характерное перераспределение субпопуляций Т-лимфоцитов, направленное на организацию адекватного иммунного ответа, элиминацию инфицированных гепатоцитов, нейтрализацию вирусных антигенов, саногенез и выздоровление
При взаимодействии иммунокомпетентных клеток с вирусными антигенами на мембранах гепатоцитов или в ходе репродукции вируса внутри гепатоцита, возникают условия для активации процессов перекисного окисления липидов, управляющий как известно, проницаемостью всех клеточных и субклеточных мембран,
С этих позиций становится понятным столь закономерное и в высшей степени характерное для вирусных гепатитов возникновение синдрома цитолиза — повышенной проницаемости клеточных мембран
Конечным исходом синдрома цитолиза может быть полное разобщение окислительного фосфорилирования, истечение материала клетки, гибель печеночной паренхимы.
Однако в подавляющем большинстве случаев эти процессы не приобретают столь фатального развития. Только при злокачественных формах болезни патологический процесс протекает лавинообразно и необратимо, поскольку возникают массивное заражение, выраженный иммунный процесс, чрезмерная активация процессов переоксидации и лизосомальных гидродаз, явления аутоиммунной агрессии.
Эти же механизмы наблюдаются и при благоприятном течении гепатита В, с той лишь особенностью, что все они реализуются на качественно ином уровне. В отличие от случаев массивного некроза печени, при благоприятном течении болезни количество инфицированных гепатоцитов, а следовательно, зона иммунопатологического цитолиза меньше, процессы перекисного окисления липидов усиливаются не столь значительно, активация же кислых гидролаз приводит лишь к ограниченному аутолизу с несущественным высвобождением аутоантигенов, а следовательно, без массивной аутоагрессии, то есть все этапы патогенеза при благоприятном течении осуществляются в рамках сохраняющейся структурной организации паренхимы печени и сдерживаются защитными системами (антиоксиданты, ингибиторы и др.) и поэтому не имеют столь разрушительного действия.
Причины возникновения симптомов интоксикации при вирусных гепатитах исследованы не до конца. Предложение различать так называемую первичную, или вирусную, интоксикацию и вторичную (обменную, или метаболическую) можно считать позитивным, хотя это не раскрывает интимного механизма возникновения общетоксического синдрома. Во-первых, вирусы гепатитов не обладают токсическими свойствами, а, во-вторых, концентрация многих метаболитов далеко не всегда коррелирует с тяжестью заболевания и степенью выраженности симптомов токсикоза. Известно также, что и концентрация вирусных антигенов строго не коррелирует с тяжестью интоксикации. наоборот, с увеличением тяжести заболевания, а следовательно, нарастания степени токсикоза, концентрация НВsАg снижается и бывает самой низкой при злокачественных формах в момент возникновения глубокой печеночной комы. Вместе с тем частота обнаружения и титры специфических противовирусных антител прямо зависят от тяжести заболевания.
Интоксикация появляется не в момент регистрации вирусных антигенов, а в периоде циркуляции в крови противовирусных антител класса IgМ к коровскому антигену и антигену системы E. Более того, при тяжелых и особенно злокачественных формах у значительной части больных в крови появляются даже анти-НВs, чего обычно никогда не наблюдается при легких и среднетяжелых формах болезни.
Представленные данные дозволяют заключить, что синдром токсикоза при вирусных гепатитах, и гепатите В в частности, не возникает в результате появления в крови вирусных антигенов, а становится следствием взаимодействия вирусных антигенов с противовирусными антителами класса IgМ. Результат такого взаимодействия, как известно, — образование иммунных комплексов и, возможно, активных токсичных веществ.
Симптомы интоксикации возникают в момент появления в свободной циркуляции иммунных комплексов, но в дальнейшем такой корреляции не прослеживается.
Частичное объяснение этому можно найти при исследовании состава иммунных комплексов. У больных с тяжелыми формами в крови циркулируют преимущественно комплексы среднего размера, а в их составе на высоте токсического синдрома преобладают антитела класса тогда как в периоде спада клинических проявлений и реконвалесценции комплексы становятся более крупными, а в их составе начинают преобладать антитела класса IgG.
Представленные данные касаются механизмов развития токсического синдрома в начальном периоде заболевания, но при токсикозе, возникающем на высоте клинических проявлений, они имеют лишь частичное значение и особенно — при развитии печеночной комы.
Методом гемокультур удалось показать, что при гепатите В в крови постоянно накапливаются токсины, высвобождающиеся из пораженной распадающейся печеночной ткани. Концентрация этих токсинов пропорциональна тяжести заболевания,они имеют белковую природу.
В периоде реконвалесценции в крови появляются антитела к этому токсину; но в случае возникновения печеночной комы концентрация токсина в крови резко возрастает, а антитела в крови не обнаруживаются.
По характеру морфологических изменений различают три формы острого гепатита В:
- циклическая форма,
- массивный некроз печени;
- холестатический перихолангиолитический гепатит.
При циклической форме гепатита В дистрофические, воспалительные и пролиферативные изменения более выражены в центре долек, в то время как при гепатите А они локализуются по периферии дольки, распространяясь к центру. Эти различия объясняются разными путями проникновения вируса в паренхиму печень. Вирус гепатита А попадает в печень через воротную вену и распространяется к центру долек, вирус гепатита В проникает через печеночную артерию и разветвления капилляров, равномерно снабжающие все дольки, вплоть до их центра.
Степень поражения паренхимы печени в большинстве случаев соответствует тяжести клинических проявлений болезни. При легких формах обычно наблюдается фокальный некроз гепатоцитов, а при среднетяжелых и тяжелых формах — зональный некроз (с тенденцией к слиянию и образованию мостовидных некрозов при тяжелых формах болезни).
Наибольшие морфологические изменения в паренхиме наблюдаются на высоте клинических проявлений, что обычно совпадает с 1-й декадой заболевания. В течение 2-й и особенно 3-й декады усиливаются процессы регенерации. К этому периоду уже практически полностью исчезают некробиотические изменения и начинают преобладать процессы клеточной инфильтрации с медленным последующим восстановлением структуры печеночно-клеточных пластинок. Однако полное восстановление структуры и функции печеночной паренхимы наступает только через 3-6 мес от начала заболевания и далеко не у всех больных.
Генерализованный характер инфекции при гепатите В подтверждается и обнаружением НВsAg не только в гепатоцитах, но и в почках, легких, селезенке, поджелудочной железе, клетках костного мозга и др.
Холестатический (перихолангиолитический) гепатит — особая форма заболевания, при которой наибольшие морфологические изменения обнаруживаются со стороны внутрипеченочных желчных ходов, с картиной холангиолита и перихолангиолита. При холестатической форме возникают холестазы с расширением желчных капилляров со стазом желчи в них, с пролиферацией холангиол и клеточными инфильтратами вокруг них. Печеночные клетки при данной форме гепатита поражаются незначительно. Клинически заболевание характеризуется затяжным течением с длительной желтухой. Показано, что причиной такого своеобразного течения болезни служи преимущественное действие вируса на стенки холангиол при несущественном воздействии на гепатоциты.
источник
А. О. Буеверов, Клиника пропедевтики внутренних болезней, гастроэнтерологии и гепатологии им. В.Х. Василенко, Московская медицинская академия им. И.М. Сеченова
Численность популяции клеток в организме связана с двумя противоположно направленными процессами: митотическим размножением и гибелью клеток. Длительное время значение гибели клеток недооценивалось, однако в последнее время интерес к механизмам ее реализации значительно повысился, и эта проблема стала одной из наиболее интенсивно изучаемых областей биологии. На сегодняшний день установлено, что нарушение контроля клеточной гибели ведет к сдвигам гомеостаза и развитию различных патологических состояний.
На клеточном уровне постоянно протекающие деление и рост должны сопровождаться альтернативным процессом удаления старых, поврежденных, мутировавших и других нежелательных для организма клеток. Высокорегулируемую форму программированной смерти клетки с характерными морфологическими и биохимическими признаками определяют как апоптоз (греческое слово, соответствующее русскому «листопаду»: аро — отделение, ptosis — падение).
Апоптозу принадлежит важнейшая роль как в физиологических, так и в патологических условиях, ввиду того, что и подавление, и неадекватное усиление апоптоза ведет к патологическим изменениям органов и тканей. В то время как избыточная активация апоптоза, наблюдаемая, в частности, при инфицировании клеток печени гепатотропными вирусами, обусловливает разрушение печеночной ткани, ослабление апоптотической гибели клеток (вызванное, к примеру, мутацией гена, кодирующего проапоптогенный белок р53) служит одним из важнейших факторов канцерогенеза.
Что касается гепатита, наиболее важным диагностическим и прогностическим признаком при многих его формах считается некроз паренхимы, который, однако, значительно отличается от типичных признаков омертвения, наблюдаемых морфологом в других органах. Прежде всего в ткани печени отсутствуют некротизированные гепатоциты, а видны лишь участки печеночной дольки, замещенные мононуклеарными инфильтратами. Вторая особенность — отсутствие полиморфноядерных лейкоцитов (за исключением острого алкогольного гепатита) -стереотипной реакции на некроз во всех тканях. Следовательно, в большинстве случаев хронического поражения печени, в том числе при инфекции гепатотропными вирусами, основным механизмом гибели клеток служит апоптоз. За много лет до открытия апоптоза был описан характерный гистологический признак вирусного гепатита — округлые гомогенные эозинофильные образования, часто содержащие пикнотичное ядро. Эти образования, названные тельцами Каунсильмена, представляют собой не что иное, как гепатоциты в состоянии апоптоза [2]. Кардинальные отличия апоптоза от некроза приведены в таблице 1.
Таблица 1. Основные характеристики апоптоза и некроза
Физиологический или патологический
Нерегулируемый или
слабо регулируемый
Плазматическая мембрана
интактна до поздней стадии
Плазматическая мембрана
разрушается в начальной стадии
Инфильтрация полиморфноядерными
лейкоцитами отсутствует
или минимальна
Лейкоцитарная инфильтрация
всегда присутствует
Кариопикноз, кариорексис,
фрагментация ДНК
Набухание (онкоз) цитоплазмы
и митохондрий
Образование апоптозных телец
с последующим их фагоцитозом
или вторичным некрозом
Разрушение
и дезинтеграция клетки
Первая стадия апоптоза — лиганд-рецепторное взаимодействие. Представление о функционировании рецепторов клеточной гибели служит теоретической базой для разработки оптимальной стратегии патогенетического лечения различных заболеваний, в том числе вирусных гепатитов.
Рецепторы клеточной гибели включают Fas-peцептор (Fas-R), TNF-R1, TNF-R2, «рецептор смерти-3» (DR-3) и 4 так называемых TNF-ассоциированных апоптоз-индуцирующих лиганд-рецептора [5]. Наиболее хорошо среди них изучены Fas-R и TNF-R1.
Fas-R (APO-1/CD95) экспрессируется в печени на гепатоцитах, холангиоцитах, активированных звездчатых ретикулоэндотелиоцитах и клетках Купфера и существует в мембраноассоциированной и растворимой формах. Растворимая форма Fas-R, вероятно, служит для связывания Fas-лиганда (Fas-L) не только на СD8+-цитотоксических лимфоцитах и NK-клетках, но и СD4+-Т-лимфоцитах-хелперах 1-го типа, которые, как было недавно установлено, также могут проявлять цитотоксические свойства [I]. Связывание Fas-L растворимым Fas-R уменьшает повреждение печени цитотоксическими иммунными клетками. Это подтверждается экспериментом S. Krams по инъекции мышам антител к Fas-R, что приводило к смерти животных от фульминантной печеночной недостаточности [8].
Экспрессия Fas-R на мембране гепатоцитов индуцируется рядом провоспалительных цитокинов, таких как интерлейкины (ИЛ-1, -2, -6), интерфероны (ИФН-γ), факторы некроза опухоли (TNF-α) и др. Таким образом, вероятно, что воспаление любой природы может способствовать Fas-R-зависимому повреждению печени. Более того, цитокины стимулируют увеличение количества молекул Fas-L на Т- и NK-лимфоцитах. Интересные данные были получены в работе, в которой культура.крысиных гепатоцитов подвергалась воздействию активированных ИЛ-2 NK-клеток и экспериментальных ингибиторов каспаз. Подавление активности каспаз предотвращало апоптоз гепатоцитов, но при этом усиливалась их гибель посредством некроза, что указывает на определенный баланс между этими путями элиминации клеток, осуществляемыми иммунной системой [5].
Связывание Fas-R ведет к его олигомеризации и активации адапторного белка FADD, что в свою очередь вызывает активацию специфического протеолитического фермента каспазы 8; этот ступенчатый процесс представляет собой основной механизм инициации как физиологического,так и патологического апоптоза клеток печени. На этом этапе дальнейшее развитие апоптоза может быть заблокировано активацией ряда факторов, таких как I-FLICE (эндогенная доминантно-негативная форма каспазы 8), bcl-2 и т.н. Х-связанные ингибиторы апоптоза [1, 2, 5].
Внутриклеточный домен TNF-R1 также интенсивно экспрессируется на гепатоцитах и клетках Купфера. Его экспрессия резко повышается при гепатите любой этиологии (вирусный, алкогольный, аутоиммунный и др.). Исследования F. Su и соавторов [10] продемонстрировали, что НВх-протеин вируса гепатита В сенсибилизирует культуру гепатоцитов к TNF-α-индуцированной цитотоксичности. Персистенция HBsAg также сенсибилизирует гепатоцит к TNF-опосредованному апоптозу.
Апоптоз, индуцированный связыванием TNF-α с TNF-R1, подобно взаимодействию Fas-R — Fas-L, требует олигомеризации рецептора и может осуществляться через путь FADD — каспаза 8, а также сходный с ним белок TRADD. Интересно, что гиперэкспрессия TRADD ведет не только к запуску процессов апоптоза, но и к активации ядерного фактора кВ (NFKB), который предотвращает TNF-индуцированную гибель клетки [2, 5].
Следует заметить, что даже в здоровой печени NK- и CD8+-T-лимфoциты печеночных синусоидов содержат больше мРНК ИЛ-15, -18, TNF-α, ИФН-γ по сравнению с периферическими клетками, что свидетельствует о повышенной готовности к осуществлению апоптоза гепатоцитов в случае возникновения их изменений, например, при инфицировании вирусом [7].
Экспрессия Fas-R существенно повышена на мембране гепатоцитов, инфицированных вирусами В и С, и тесно коррелирует с их гистологической активностью [б]. При вирусном гепатите апоптоз может быть как результатом прямого воздействия вируса, так и опосредованным иммунной реакцией. Запуск процессов апоптоза при проникновении в гепатоцит вируса следует рассматривать как своего рода защитный механизм, так как в мертвой клетке репликация вируса становится невозможной. Поэтому «в интересах» вируса — подавить апоптоз и сохранить клетки жизнеспособными. И действительно, некоторые кодируемые вирусами белки обладают антиапоптозной активностью, которая осуществляется подавлением функции проапоптогенного белка р53, инактивацией каспаз, а также усиленной экспрессией мощного ингибитора апоптоза bcl-2. Интересно, что в норме bcl-2 обнаружен в печени только в эпителии желчных протоков, постоянно контактирующих с желчью, но не в гепатоцитах [2].
Однако чаще причиной апоптоза при инфекции гепатотропными вирусами служит не прямое цитотоксическое действие вируса, а иммунная реакция NK- и Т-лимфоцитов на его антигены, расположенные на поверхности инфицированных гепатоцитов.
Т-лимфоциты могут вызывать апоптоз в клетках печени двумя путями. Первый реализуется за счет выброса из Т-клеток перфорина, который образует поры в плазматических мембранах гепатоцитов. Через них в клетки проникают гранзимы — протеазы Т-лимфоцитарных гранул, вызывающие расщепление ряда внутриклеточных ферментов, в том числе каспаз, запускающих апоптозный каскад.
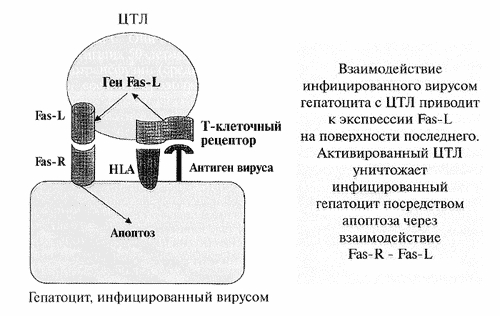
Второй путь осуществления апоптоза под воздействием активированных Т-лимфоцитов связан с рассматривавшимся выше взаимодействием Fas-R -Fas-L (см. рисунок). Как уже упоминалось, Fas-R усиленно экспрессируется на мембране инфицированных гепатотропными вирусами гепатоцитов, но особенно часто их обнаруживают на гепатоцитах, окруженных лимфоцитами на границе ступенчатого некроза и паренхимы [6]. В свою очередь, на соответствующих лимфоцитах выявляется повышенная экспрессия Fas-L. О связи экспрессии Fas и последующего апоптоза с действием вируса гепатита С свидетельствует и то, что после успешного лечения а-интерфероном количество Fas-положительных клеток резко уменьшается и коррелирует как со снижением активности трансаминаз, так и с уменьшением выраженности портальной и лобулярной лимфоидной инфильтрации ткани печени [9]. Наконец, продуцируемый преимущественно макрофагами в избыточных количествах TNF-α также ведет к апоптозу клеток путем взаимодействия с соответствующим рецептором.
Рис. 1. Элиминация инфицированного гепатоцита цитотоксическим Т-лимфоцитом.
(ЦТЛ- цитотоксический Т-лимфоцит)
Понимание механизмов, ведущих к апоптозу клеток печени, в том числе при хроническом вирусном гепатите, позволит разработать новые методы терапии, в частности, уменьшающие избыточную гибель гепатоцитов. Одним из направлений в этой области может служить разработка ингибиторов т.н. проксимальных каспаз (2, 8, 10).
В заключение хотелось бы отметить, что, являясь универсальным биологическим механизмом, апоптоз при вирусных гепатитах может приводить к избыточной гибели не только гепатоцитов, но и других клеточных популяций, отражая либо системный иммуновоспалительный ответ на инфекцию, либо внепеченочную персистенцию вируса. В связи с этим определенный интерес представляют наши исследования апоптоза периферических лейкоцитов при хроническом гепатите. У больных хроническими гепатитами В и С и у здоровых доноров определялось количество лимфоцитов и гранулоцитов периферической крови в состоянии апоптоза непосредственно после выделения и после 24-часовой инкубации в культуральной среде методом проточной цитофлюориметрии, а также повреждение ДНК по скорости щелочной денатурации. Даннные исследования показали, что апоптоз как лимфоцитов, так и гранулоцитов был достоверно выше у больных ХГВ по сравнению с контролем как непосредственно после выделения, так и после суточной инкубации. Более интенсивный переход клеток в апоптоз наблюдался в подгруппе больных гепатитом С, хотя здесь следует учитывать роль разного количества пациентов в подгруппах (12с гепатитом В, 22 с гепатитом С). Выявлена также корреляция между степенью повреждения ДНК лимфоцитов и гранулоцитов и накоплением клеток в состоянии апоптоза после инкубации [3]. Помимо этого, после суточной инкубации количество лейкоцитов обеих популяций в апоптозе достоверно коррелировало с сывдроточной концентрацией TNF-α [4].
Полученные результаты свидетельствуют об усилении программированной гибели клеток периферической крови у больных хроническим вирусным гепатитом, что может отражать как повреждающее действие гепатотропных вирусов на лейкоциты (или их костномозговые предшественники), так и влияние системного действия провоспалительных цитокинов. Косвенным подтверждением последнего механизма служит корреляция интенсивности апоптоза с сывороточным уровнем TNF-α — наиболее мощного цитокина с проапоптогенным эффектом.
источник
Вирусный гепатит А-острая циклическая инфекция, характеризующаяся четкой сменой периодов.После заражения ВГА из кишечника проникает в кровь и далее в печень, где после фиксации к рецепторам гепатоцитов проникает внутрь клеток. На стадии первичной репликации отчетливых повреждений гепатоцитов не обнаруживается. Новые поколения вируса выделяются в желчные канальцы, далее поступают в кишечник и выделяются с фекалиями во внешнюю среду. Часть вирусных частиц проникает в кровь, обусловливая развитие интоксикационной симптоматики продромального периода. Повреждения гепатоцитов, возникающие в ходе дальнейшего течения ГА, обусловлены не репликацией вируса, а иммуноопосредованным цитолизом. В периоде разгара ГА морфологическое исследование позволяет выявить воспалительные и некробиотические процессы, происходящие преимущественно в перипортальной зоне печеночных долек и портальных трактах. Эти процессы лежат в основе развития трех основных клинико-биохимических синдромов: цитолитического, мезенхимально-воспалительного и холестатического. К лабораторным признакам цитолитического синдрома относятся: повышение активности ферментов АлАТ и АсАТ (аланинамино- и аспартатаминотрансферазы), уровня железа в сыворотке крови, снижение синтеза альбумина, протромбина и других факторов свертывания крови, эфиров холестерина. Начальным этапом цитолитического синдрома является повышение проницаемости мембраны гепатоцитов. Это обусловливает выход в кровь, прежде всего АлАТ — фермента, находящегося в цитоплазме печеночной клетки. Повышение активности АлАТ — ранний и надежный индикатор повреждения гепатоцита. Мезенхимально-воспалительный синдром характеризуется повышением уровня бета- и гаммаглобулинов, изменением коллоидных проб (снижение сулемового титра и повышение тимоловой пробы). Холестатический синдром проявляется повышением в крови уровня связанного билирубина, желчных кислот, холестерина, меди, активности щелочной фосфатазы, а также билирубинурией, уменьшением (исчезновением) уробилиновых тел в моче. Вследствие комплексных иммунных механизмов (усиление интерферонопродукции, активизации естественных киллеров, антителопродукции и активности антителозависимых киллеров) репликация вируса прекращается, и происходит его элиминация из организма человека. Для ГА не характерны ни длительное присутствие вируса в организме, ни развитие хронической формы болезни. Однако иногда течение заболевания может быть модифицировано в случаях ко-инфекции или суперинфекции другими гепатотропными вирусами. У лиц же с генетической предрасположенностью возможно развитие хронического активного аутоиммунного гепатита 1-го типа
Вирусный гепатит В Из места внедрения ВГВ гематогенно достигает печени, где в гепатоцитах происходит репликация вирионов. ВГВ не обладает цитотоксичностью. Сам вирус гепатита В проникнув в клетку, оставляет свой антиген на поверхности гепатоцита. Эти клетки опознаются Т-лимфоцитами как чужеродные и подвергаются агрессии. Таким образом, поражение клеток печени при гепатите В является иммуннообусловленными. Кроме этого при хроническом гепатите В в процесс вовлекаются Т-супрессоры. Они находятся в подавленном состоянии и поэтому формируются условия для развития аутоиммунных реакций, направленных против собственных клеточных антигенов.Следствием этого является развитие некробиотических и воспалительных изменений в паренхиме печени. В результате патологических изменений в печеночной ткани возникают цитолитический, мезенхимально-воспалительный и холестатический синдромы с определенными клиническими и лабораторными проявлениями .
При морфологическом исследовании обнаруживают дистрофические изменения гепатоцитов, зональные некрозы, активизацию и пролиферацию звездчатых эндотелиоцитов (клеток Купфера); в более тяжелых случаях — субмассивные и массивные некрозы печени, которые, как и распространенные «мостовидные» и мультилобулярные некрозы, являются нередко патологоанатомическим субстратом печеночной комы. Холестатические варианты ГВ сопровождаются вовлечением в патологический процесс внутрипеченочных желчных ходов с образованием в них «желчных тромбов», увеличением содержания билирубина в гепатоцитах.
В патогенезе ГВ, кроме репликативной, выделяют также интегративную форму течения инфекции. При этом происходит встраивание всего генома вируса в геном клетки хозяина или его фрагмента, отвечающего, например, за синтез HBsAg. Последнее приводит к присутствию в крови лишь HBsAg.Интеграция генома ВГВ в геном гепатоцита является одним из механизмов, обусловливающих развитие персистирующих (ациклических) форм течения ГВ и первичной гепатоцеллюлярной карциномы.
Вирусный гепатит С После проникновения в организм человека ВГС, обладая гепатотропностью, реплицируется преимущественно в гепатоцитах. ВГС обладает слабой иммуногенностью, что определяет замедленный, неинтенсивный Т-клеточный и гуморальный ответ иммунной системы на инфекцию. Так, в острой стадии ГС сероконверсия возникает на 1-2 мес. позже появления признаков цитолиза гепатоцитов (повышения активности АлАТ). Лишь через 2-10 нед. от начала заболевания в крови больных начинают определяться антитела к ядерному антигену классов M, затем G. Однако они обладают слабым вируснейтрализующим действием. Антитела же к неструктурным белкам ВГС в острой фазе инфекции обычно не выявляются. Зато в крови в течение острой стадии болезни (и при реактивации — в хронической) определяется присутствие РНК вируса. Устойчивость ВГС к специфическим факторам иммунитета обусловлена его высокой способностью к «ускользанию» из-под иммунологического надзора. Таким образом, слабость иммунного реагирования и мутационная изменчивость вируса во многом обусловливают высокий хрониогенный потенциал данного заболевания.
Вирусный гепатит D Этот вирус является дефектным, так как он на своей поверхности не имеет рецепторов для гепатоцитов. Поэтому он не может проникнуть в клетку и реплицироваться в ней. Для репродукции данного вируса необходимо участие «вируса-помощника». Роль этого помощника играет вирус гепатита В. таким образом, заболевание может возникнуть при одновременном заражении обоими вирусами или при инфицировании лиц уже имеющих вирус гепатита В (суперинфекция). Сочетанное действие обоих вирусов приводит к развитию более тяжелых форм заболевания с выраженными явлениями печеночно-клеточной недостаточности. В большинстве случаев заболевание приобретает прогрессирующее течение с быстрым переходом в цирроз печени и смертью.
Вирусный гепатит Е изучен недостаточно. Большинство исследователей полагают, что центральным звеном патогенеза является цитопатическое действие вируса. Не исключается и участие иммунных механизмов в некробиотических изменениях печеночной ткани.
источник
Хронический гепатит — диффузное воспалительно-дистрофическое хроническое поражение печени различной этиологии, характеризующееся (морфологически) дистрофией печеночных клеток, гистиолимфо-плазмоцитарной инфильтрацией и умеренным фиброзом портальных трактов, гиперплазией звездчатых ретикулоэндотелиоцитов при сохранении дольковой структуры печени.
Согласно Международной классификации болезней, термин «хронический гепатит» обозначает диффузный воспалительный процесс в печени, продолжающийся более б мес.
Хронический гепатит может быть самостоятельным в нозологическом отношении заболеванием, а также быть частью какого-либо другого заболевания, например системной красной волчанки (в этом случае его рассматривают как синдром). Следует разграничить хронический гепатит от неспецифического реактивного гепатита, являющегося синдромом различных патологических процессов, в первую очередь поражений желудочно-кишечного тракта. Течение неспецифического реактивного гепатита зависит от основного заболевания.
Хронический гепатит является распространенным заболеванием, им страдают люди обоего пола и самого различного возраста, однако отмечают большую его частоту у лиц пожилого и старческого возраста (это связывают с возрастным ослаблением иммунных реакций, что имеет отношение к механизмам развития патологического процесса в печени).
Классификация. Внастоящее время общепринятой классификации хронических гепатитов нет. Предложения Международной группы экспертов, высказанные на Всемирном конгрессе гастроэнтерологов в Лос-Анджелесе (1994), не являются общепринятыми, а некоторые их положения в настоящее время невозможно использовать в практической деятельности врача.
Классификация хронических гепатитов, предложенная в 1993 г. С. Д. Подымовой, представлена в несколько сокращенном и упрощенном виде.
5. Генетически детерминированный.
1. Хронический активный вирусный гепатит.
1. Активный (степень активности незначительная, умеренная, выра
женная, резко выраженная).
Ло функциональному состоянию печени:
Этиология. Из классификации вытекает чрезвычайное разнообразие этиологических факторов, приводящих к развитию болезни.
Основную массу хронических гепатитов составляют заболевания вирусной этиологии. Наиболее частой причиной их развития считается пер-систенция вируса В (HBV) самостоятельно или в сочетании с вирусом гепатита дельта (HDV), а также вируса гепатита С (HCV). Для этих вирусов характерны одинаковые пути распространения (главным образом парентеральный) и длительная персистенция в организме.
Вирусы гепатита A (HAV) и Е (HEV) имеют орально-фекальный механизм передачи, не могут длительно персистировать в организме и поэтому практически не являются причиной хронических гепатитов (после перенесенного вирусного гепатита А хронический гепатит формируется в 1-2 % случаев).
В рамках инфицирования HBV возможно развитие всех видов хронического гепатита — хронического персистирующего гепатита (ХПГ), хронического лобулярного гепатита (ХЛГ), хронического активного гепатита (ХАГ). У 40-50 % больных ХПГ, у 70-80 % больных ХЛГ и у 35 % больных ХАГ заболевание начинается с типичной картины острого вирусного гепатита.
Не исключается роль вирусов и в развитии хронического аутоиммунного гепатита (HBV, HCV, HDV, вируса Эпштейна — Барр и вируса простого герпеса).
Несмотря на то что этиология хронического аутоиммунного гепатита (ХАИГ) до сих пор не является точно установленной, в его развитии су-
щественная роль принадлежит генетической предрасположенности к нарушениям функционирования иммунной системы.
Возможны следующие исходы взаимодействия вируса и иммунной системы:
а) отсутствие иммунной реакции на возбудитель и хроническое бес
симптомное вирусоносительство;
б) острый некроз гепатоцитов;
в) полная элиминация вируса и выздоровление;
г) недостаточная иммунная реакция (неполная элиминация вируса) и
развитие хронического гепатита.
Среди других причин выделяют:
1. Хронические производственные интоксикации:
а) хлорированными углеводородами (широко применяются в ма-
шино-, авиа- и автостроении, обувном производстве, для чист
ки одежды, при дегельминтизации, дезинсекции и дезинфек
ции);
б) хлорированными нафталинами и дифенилами (применяются для
покрытия электрических проводов, в наполнителях конденсато
ров; используются как заменители смолы, воска, каучука);
в) бензолом, его гомологами и производными (применяются для
изготовления ароматических соединений, органических красок,
взрывчатых веществ);
г) металлами и металлоидами (свинец, ртуть, золото, марганец,
мышьяк, фосфор).
2. Лекарственные поражения печени:
а) прямого гепатотоксического действия (антибиотики, антиметабо
литы, фторотан и др.);
б) токсико-аллергического действия (психотропные средства, про
тивотуберкулезные препараты, противовоспалительные средст
ва, гормональные препараты и др.).
Чаще всего поражения печени развиваются на фоне лечения несколькими препаратами или при повторном курсе и не всегда зависят от длительности приема лекарственных средств.
3. Алкоголь (помимо жировой дистрофии печени, вызывает алкоголь
ный гепатит — острый и хронический).
Патогенез.Хроническое течение и прогрессирование патологического процесса в печени в настоящее время объясняют:
1) длительным сохранением вируса в организме больного;
2) развитием аутоиммунных процессов.
Возбудитель хронического гепатита HBV — крупный ДНК-содержа-щий вирус. На наружной его поверхности находится поверхностный антиген — HBsAg; ядерными антигенами являются HBcAg и HBeAg. Ядро вируса содержит ДНК HBV (HBV-DNA) и ДНК-полимеразу (DNA-P). Все эти вирусные компоненты и антитела к его антигенам являются специфическими маркерами данной инфекции.
В своем развитии HBV проходит две фазы: фазу репликации и фазу интеграции. В фазу репликации геномы вируса и клетки автономны (в эту фазу возможна полная элиминация вируса из организма). Повреждение гепатоцитов обусловлено не самим вирусом, а иммунекомпетентными клетками, распознающими его антигены. HBcAg и HBeAg обладают сильными иммуногенными свойствами, a HBsAg — слабыми иммуногенными свойствами. В фазу репликации HBV, когда синтезируются HBcAg и HBeAg, сила иммунных реакций достаточно высока, в результате чего не-кротизируются гепатоциты.
В фазу интеграции HBV происходит встраивание генома вируса в область клеточного генома (элиминация вируса в эту фазу невозможна). В большинстве случаев формируется состояние иммунологической толерантности к HBsAg, что приводит к купированию активности процесса (в ряде случаев может происходить регресс хронического гепатита вплоть до формирования «здорового» носительства HBsAg).
При инфицировании HBV характер поражения печени и хронизация процесса зависят от иммунного ответа, который во многом генетически детерминирован.
Длительное сохранение (персистирование) вируса в организме больного объясняется недостаточной силой иммунной реакции в ответ на появление антигенов вируса в организме. Вероятно, имеется недостаточная продукция противовирусных антител. Даже отсутствие антител к HCV в ряде случаев не исключает диагноз хронического гепатита, вызванного вирусом С. В целом антитела к HCV образуются медленно, что занимает в среднем 20 нед от момента инфицирования. У некоторых больных для образования антител требуется около года.
Кроме того, вирус, повреждая мембрану гепатоцита, высвобождает мембранный липопротеид, входящий в структуру специфического печеночного антигена. Этот антиген, воздействуя на Т-лимфоциты, приводит к образованию «агрессивных» форм этих клеток. Однако эти клетки функционально неполноценны, и «атака» ими гепатоцитов, ставших для организма чужеродными (вследствие воздействия на них вируса), хотя и приводит к гибели последних, но не обеспечивает полной элиминации вируса из организма.
Аутоиммунные реакции развиваются вследствие того, что под воздействием самых различных патогенных факторов гепатоцит приобретает новые антигенные детерминанты (становится «аутоантигенным»), что обусловливает ответную реакцию иммунной системы в виде продукции ауто-антител. Имеющийся генетический дефект иммунной системы («слабость» Т-супрессоров) обусловливает неконтролируемую продукцию аутоанти-тел, реакция «антиген — антитело» на поверхности гепатоцитов вызывает их гибель; формирующиеся иммунные комплексы (вначале циркулирующие, а затем фиксированные в микроциркуляторном русле) обусловливают наряду с поражением гепатоцитов вовлечение в патологический процесс других органов и систем.
Гуморальные и клеточные иммунные реакции и поражение гепатоцитов обусловливают морфологические признаки хронического гепатита — гистио-лимфоцитарную инфильтрацию портальных трактов, дистрофические и некротические изменения гепатоцитов и эпителия желчных ходов (схема 19).
Нарушаются основные функции печени во всех видах обмена веществ, изменяется ее внешнесекреторная и дезинтоксикационная способ-
| Схема 19. Патогенез хронического гепатита |
ность, формируются основные клинические печеночные синдромы, лежащие в основе проявления болезни. В зависимости от выраженности тех или иных морфологических проявлений (дистрофия и некроз гепатоцитов, или гистиолимфоцитарная инфильтрация портальных и перипорталь-ных трактов, или инфильтрация стенок желчных ходов с развитием некроза эпителия желчных ходов) формируется тот или иной (активный, персистирующий или холестатический) гепатит.
При слабой реакции иммуноцитов на антигены гепатоцитов развивается персистирующий гепатит (ХПГ), а при сильном типе реакции — активный гепатит (ХАГ).
В ряде случаев иммунный процесс приводит к повреждению эндоплаз-матического ретикулума гепатоцита, что проявляется нарушением образования желчных кислот из холестерина. Иммунные реакции могут нарушать проницаемость желчных капилляров и повышать вязкость желчи. Эти и другие факторы способствуют развитию внутрипеченочного холестаза.
Развитие аутоиммунного процесса при антигенположительном гепатите связано с персистирующей реактивацией Т-лимфоцитов-хелперов вследствие неадекватной элиминации вируса гепатита из организма (в результате недостаточного синтеза антител к HBsAg). При всех вирусах гепатита (HBV, НВС и HBD) определяются аутоантитела. Кроме того, ус-
тановлен факт репликации HBV и НВС вне гепатоцитов и вне ткани печени. Это может быть одним из объяснений многосистемности поражения при ХАГ и ХАИГ.
При антигенотрицательном гепатите патологический процесс развивается на фоне нормального синтеза антител к поверхностному антигену, что приводит к адекватной элиминации вируса гепатита из организма, а заболевание все-таки прогрессирует. Более вероятно это объяснить генетически детерминированным дефектом супрессивной функции Т-лимфоцитов.
Клиническая картина.Проявления болезни чрезвычайно разнообразны. Клиническая картина зависит от формы хронического гепатита (активный, аутоиммунный, персистирующий, лобулярный или холестатичес-кий), активности процесса, функционального состояния печени и определяется выраженностью основных клинических синдромов: 1) цитолити-ческого; 2) мезенхимально-воспалительного (иммуновоспалительного); 3) холестатического; 4) астеновегетативного; 5) диспепсического; 6) геморрагического; 7) синдрома гиперспленизма.
• Цитолитический синдром (с признаками печеночно-клеточной не
достаточности). Этот синдром отражает тяжесть и активность пато
логического процесса в печени, так как развивается при структур
ных поражениях гепатоцитов.
Клинические признаки — снижение массы тела; лихорадка; желтуха; геморрагический диатез; печеночный запах; внепеченочные знаки («печеночный» язык, «печеночные ладони», или пальмарная эритема, сосудистые звездочки, изменение ногтей, оволосения, гинекомастия и пр.).
Лабораторные признаки: а) снижение в сыворотке крови уровня альбуминов, протромбина, холестерина, холинэстеразы, V, VII факторов свертывания крови; б) повышение в сыворотке крови содержания билирубина (связанного); в) изменения ферментных показателей сыворотки крови (повышение уровня ACT, АЛТ, ЛДГ, альдолазы, митохондриаль-ных — глутаматдегидрогеназы, сорбитдегидрогеназы — и лизосомальных ферментов — кислой фосфатазы, (3-глюкуронидазы); г) снижение захвата бромсульфалеина и бенгальского розового 131 1 — результат уменьшения функциональной способности печени; д) снижение превращения токсичных продуктов обмена в нетоксичные — нарушение дезинтоксикационной функции печени.
• Мезенхималъно-воспалительный синдром. Клинические признаки:
а) лихорадка; б) артралгии; в) васкулиты (кожа, легкие); г) спле-
номегалия; д) лимфаденопатия.
Лабораторные признаки: а) повышение уровня у-глобулинов, часто с гиперпротеинемией, изменение осадочных проб, уровня иммуноглобулинов классов G, М, А; б) появление LE-клеток, неспецифических антител к ДНК, гладкомышечным волокнам, митохондриям; в) снижение титра комплемента, теста бласттрансформации лимфоцитов (БТЛ) и реакции торможения миграции лейкоцитов (ТМЛ); появление антител к тканевым и клеточным антигенам (гладкомышечным, митохондриальным, нуклеар-ным и др.).
• Холестатический синдром. Клинические признаки: а) упорный
кожный зуд; б) желтуха; в) пигментация кожи; г) ксантелазмы;
д) лихорадка (при наличии воспаления); е) потемнение мочи, по-светление кала (нехарактерный симптом).
Лабораторные признаки — повышение уровня билирубина (связанного); холестерина, р-липопротеидов, щелочной фосфатазы, у-глутамат-транспептидазы.
• Астеновегетативный синдром. Клинические признаки: а) сла
бость, выраженная утомляемость, снижение работоспособности;
б) нервозность, ипохондрия; резкое похудание.
• Диспепсический синдром. Клинические проявления: а) тошнота,
плохой аппетит; б) тяжесть в эпигастрии, отрыжка; в) упорное
вздутие живота; г) запоры.
• Геморрагический синдром. Клинические проявления: а) кровоточи
вость десен, носовые кровотечения; б) геморрагии на коже.
Лабораторные признаки: а) уменьшение количества и изменение функциональных свойств тромбоцитов; б) уменьшение синтеза факторов свертывания крови (II, V, VII).
• Синдром гиперспленизма. Лабораторные признаки: а) анемия;
б) тромбоцитопения; в) лейкопения. Клинически часто сочетается
со спленомегалией.
Хронический активный гепатит (ХАГ)характеризуется ярко выраженной клинической симптоматикой, которая может быть объединена в три основных синдрома: 1) астеновегетативный; б) диспепсический; в) цитолитический («малой печеночной недостаточности»). С разной степенью выраженности встречаются мезенхимально-воспали-тельный синдром и синдром холестаза.
На I этапе диагностического поиска можно выявить связь заболевания с перенесенным ранее вирусным гепатитом (ХАГ может формироваться непосредственно после перенесенного острого вирусного гепатита или же спустя несколько лет); если в анамнезе не удается выявить перенесенный вирусный гепатит, то в таком случае можно предположить, что больной перенес безжелтушную форму болезни. У части больных возможным доказательством перенесенного ранее вирусного гепатита можно считать гемотрансфузии, переливания компонентов крови, частые инъекции, прививки, контакт с больными, страдавшими острыми и хроническими гепатитами.
Больных ХАГ часто беспокоит общая слабость, быстрая утомляемость, рассеянность, нередко — подавленное настроение. Диспепсические расстройства (тошнота, понижение аппетита, непереносимость жирной пищи и алкоголя, расстройства стула и пр.) редко достигают значительной выраженности.
Преходящая желтуха, кровоточивость и другие жалобы, связанные с проявлением цитолитического синдрома, отчетливо выражены в период обострения заболевания. Желтуха, особенно в сочетании с кожным зудом, может быть результатом и холестаза, также наблюдающегося при этой форме гепатита.
В период обострения наблюдаются повышение температуры тела (часто до субфебрильной), боли в суставах, мышцах (нерезко выраженные), проявления мезенхимально-воспалительного синдрома.
Указание на проводимое ранее лечение глюкокортикоидами, иммуно-депрессантами служит доводом в пользу ХАГ.
На II этапе диагностического поиска выявляют: а) клинические признаки цитолитического синдрома; б) проявления других синдромов: холестаза, геморрагического и пр.; в) увеличение печени.
Похудание, изменение оволосения и ногтей, гинекомастия у мужчин, пальмарная эритема, сосудистые звездочки — проявления цитолитического синдрома с признаками печеночно-клеточной недостаточности.
Желтушность кожи и слизистых оболочек свидетельствует о поражении печеночных клеток, а также о холестазе. Кожные кровоизлияния являются признаками геморрагического синдрома. Эти симптомы отмечаются непостоянно (примерно у половины больных) и преимущественно в период обострения болезни. Наиболее часто обнаруживают увеличение печени. Печень умеренно плотная, край заострен, пальпация болезненна. Иногда увеличена селезенка. У части больных в период обострения болезни отмечается преходящий асцит (выраженный нерезко).
III этап диагностического поиска имеет решающее значение для постановки диагноза ХАГ. Полученные на этом этапе данные позволяют: а) уточнить этиологию (при обнаружении в крови HBsAg); б) определить степень активности процесса; в) определить степень вовлечения в патологический процесс других органов и систем; г) уточнить характер морфологических изменений печени (позволяющий также решить вопрос о возможности трансформации гепатита в цирроз).
Клинический анализ крови помогает обнаружить гематологические изменения, характерные для ХАГ: увеличение СОЭ (проявление диспро-теинемии), сочетание анемии, лейкопении и тромбоцитопении — выражение синдрома гиперспленизма.
При биохимическом исследовании крови в период обострения ХАГ выявляется значительное нарушение белкового обмена: гипоальбуминемия и гипергаммаглобулинемия, нередко сочетающаяся с гиперпротеинемией; повышение осадочных проб (особенно тимоловой).
Нарушения пигментного обмена менее выражены и проявляются умеренным повышением содержания связанного билирубина в крови и уробилина в моче. Как правило, значительно нарушен клиренс бромсульфалеи-на (страдает выделительная функция печени). Задержка бромсульфалеи-на в плазме соответствует тяжести поражения печени.
Показателем повреждения клеток печени является изменение активности аминотрансфераз. При ХАГ активность аминотрансфераз (аспартат-и аланинаминотрансферазы) повышается значительно: наблюдается 4 — 8-кратное увеличение их содержания. Значительно повышается уровень лактатдегидрогеназы (ЛДГ) и ее изоферментов ЛДГ-4 и ЛДГ-5.
Помимо увеличения содержания аминотрансфераз и ЛДГ (так назы
ваемых индикаторных ферментов), как проявление синдрома цитолиза
может быть выявлено и повышение уровня специфических печеночных
ферментов (альдолазы, фруктозо-1-фосфатальдолазы, сорбитдегидроге-
назы и др.) и органоспецифических ферментов гепатоцитов, локализо
ванных в митохондриях (глутаматдегидрогеназы, сукцинатдегидроге-
назы). ,
Выраженный синдром цитолиза отражает значительную степень нарушения целостности гепатоцитов и тяжесть течения ХАГ. Снижение уровня холинэстеразы — свидетельство печеночно-клеточной недостаточности.
Синдром холестаза, помимо гипербилирубинемии, подтверждается гиперхолестеринемией (при поражении гепатоцитов, свойственном ХАГ, при отсутствии холестаза бывает гипохолестеринемия) и повышением содержания щелочной фосфатазы.
На фоне проводимой терапии в случае успеха и достижения ремиссии у большинства больных биохимические показатели частично нормализуются, но иногда не достигают нормальных величин.
В особенности это касается сывороточных ферментов (ACT, АЛТ, ЛДГ и др.), содержание в крови которых практически никогда не нормализуется.
Иммунологические исследования у 90 % больных выявляют сдвиги, которые выражаются в увеличении содержания IgG, реже — IgM, появлении антител к гладкой мускулатуре и ядерной субстанции. Нарушение иммунологического гомеостаза проявляется также в уменьшении реакции БТЛ (бласттрансформации лимфоцитов) и ТМЛ (торможение миграции лейкоцитов).
Для определения маркеров вирусных гепатитов применяют радиоиммунологический или иммуноферментный метод.
Маркером вируса гепатита В, определяемым серологическим методом в сыворотке крови, является HBsAg, который выявляется почти во всех случаях ХАГ.
При ХАГ в фазе репликации (размножения) серологическими маркерами являются HBeAg, анти-НВс класса IgM, HBV-DNA и DNA-P. Наиболее чувствительными показателями репликации и контагиозности являются DNA вируса (HBD-DNA) и антитела к дельта-вирусу (HDVAg) класса IgM. При одновременном инфицировании HBV и HDV эти антитела сочетаются с анти-HBs и анти-НВс класса IgM. Выявление анти-НВе может указывать на благоприятный прогноз заболевания.
Родионуклидное исследование проводится для определения поглотительно-выделительной функции печени. Чаще всего используют два гепа-тотропных красителя — бенгальский розовый и бромсульфалеин, меченные 131 1. У больных ХАГ отмечаются снижение поглотительной функции печени и замедление очищения крови от радиоиндикатора. Исследование распределения меченых соединений (чаще всего 198 Аи) в печени (сцин-тиграфия) выявляет при ХАГ снижение накопления радиоиндикатора, что свидетельствует об уменьшении функционирующей паренхимы печени.
Пункционная биопсия печени — основной метод, позволяющий поставить окончательный клинико-морфологический диагноз и получить представление об активности патологического процесса. Для ХАГ характерны следующие морфологические признаки:
а) лимфогистиоцитарная инфильтрация со значительным количест
вом плазматических клеток и эозинофилов в портальных трактах с рас
пространением воспалительных инфильтратов в паренхиму;
б) некрозы и дистрофические изменения гепатоцитов; наличие пери
ферических ступенчатых некрозов гепатоцитов связывают с переходом
ХАГ в цирроз;
в) фиброзные изменения портальных трактов, проникающие в дольку.
Течение ХАГ может быть непрерывно рецидивирующим или с чередованием обострений и отчетливых клинических, а иногда и биохимических
ремиссий. Редко встречается так называемый бессимптомный вирусный ХАГ. У таких больных при обследовании выявляют гепатомегалию, нормальный или нерезко повышенный уровень билирубина, повышение активности аминотрансфераз в 3 — 5 раз. При гистологическом исследовании биоптата печени обнаруживают картину ХАГ с умеренной или незначительной степенью активности.
По выраженности клинических проявлений заболевания и нарушения функциональных проб печени выделяют ХАГ с умеренной и высокой активностью воспаления.
При умеренной активности в клинической картине доминируют ас-теновегетативный и диспепсический синдромы, а также боли в правом подреберье, обусловленные растяжением печеночной капсулы в связи с гепатомегалией, перигепатитом, поражением внутрипеченочных желчных ходов. При биохимическом исследовании определяют умеренную ги-пергаммаглобулинемию, гипоальбуминемию, гипохолестеринемию, небольшое повышение в сыворотке крови ACT и АЛТ (не более чем в 4 — 5 раз).
При высокой активности ХАГ отмечается тяжелое, быстро прогрессирующее течение болезни, сопровождающееся рецидивирующей желтухой, геморрагиями и другими симптомами печеночно-клеточной недостаточности, нередко присоединяются системные проявления (лихорадка, кожные высыпания, артралгии). Значительно нарушаются функции печени, в б и более раз повышено содержание ферментов в плазме крови, в высоком титре обнаруживают антитела к гладкой мускулатуре, ядерной субстанции и др. Этот вариант течения болезни достаточно быстро трансформируется в цирроз печени.
Хронический аутоиммунный гепатит (ХАИГ)— хронический активный гепатит, характеризующийся особой выраженностью аутоиммунных процессов, высокой активностью воспалительно-дистрофических изменений печени, а также аутоиммунным поражением других органов и систем. По определению экспертов (Всемирный конгресс гастроэнтерологов, Лос-Анджелес, 1994), ХАИГ — неразрешившийся пе-рипортальный гепатит, протекающий обычно с гипергаммаглобулинемией и тканевыми аутоантителами, который в большинстве случаев положительно отвечает на терапию иммунодепрессантами.
Своеобразие клинической симптоматики ХАИГ заключается в следующем:
а) во множестве внепеченочных проявлений [лихорадка, артралгии,
кожные высыпания и легочные васкулиты, плеврит, боли в животе, гормо
нальные нарушения и прочие симптомы, напоминающие проявления сис
темной красной волчанки (СКВ)];
б) в значительной степени выраженности основных клинических син
дромов, встречающихся при хронических заболеваниях печени (мезенхи-
мально-воспалительного, цитолитического с печеночно-клеточной недоста
точностью, астеновегетативного и диспепсического; может быть выражен
синдром холестаза).
Заболевание встречается преимущественно у женщин, чаще в возрасте от 10 до 30 лет. Это следует учитывать при проведении диагностического поиска и преобладании внепеченочных проявлений заболевания.
На I этапе диагностического поиска можно получить информацию о начале болезни. Часто встречаются и резко отличаются друг от друга следующие варианты:
1) ХАИГ, протекающий по типу острого вирусного гепатита (снача
ла наблюдаются слабость, анорексия, темная моча, затем развивается ин
тенсивная желтуха с повышением содержания билирубина до 171,0 —
225,5 мкмоль/л и аминотрансфераз до 200 ед.). Нередко больных гос
питализируют в инфекционный стационар с диагнозом острого вирусного
гепатита;
2) ХАИГ, характеризующийся только выраженными внепеченочными
проявлениями и лихорадкой. В подобных случаях длительно, иногда го
дами, ошибочно ставят диагноз СКВ, ревматоидного артрита, васкулита,
миокардита и др.
В более поздних стадиях ХАИГ отмечаются различные печеночные синдромы и внепеченочные проявления — желтуха (медленно прогрессирующая), лихорадка, артралгии, миалгии, боли в животе и увеличение печени, кожный зуд и геморрагические высыпания.
3) Редко, но встречается «бессимптомное» течение заболевания, а
диагноз ставят при рутинном скрининге или при обследовании по поводу
других состояний.
У большинства больных течение заболевания прогрессирующее, практически без выраженных периодов ремиссии.
На II этапе диагностического поиска можно получить много данных, свидетельствующих о поражении различных органов и степени их функциональной недостаточности.
Отмечают разнообразные изменения кожных покровов, являющиеся проявлением васкулита (рецидивирующая пурпура, геморрагическая экзантема, узловатая эритема и пр.), эндокринных нарушений (угри, гирсу-тизм, полосы растяжения и синдром Кушинга в целом, гинекомастия, аменорея, сахарный диабет, поражение щитовидной железы с развитием ти-реоидита Хашимото и симптомами как тиреотоксикоза, так и микседемы); аллергических проявлений (крапивница). Очень часто встречаются кожные внепеченочные знаки — сосудистые звездочки, пальмарная эритема. Желтуха перемежающаяся, заметно усиливающаяся при обострении.
Часто поражаются суставы. Вовлекаются в процесс преимущественно крупные суставы верхних и нижних конечностей, в отдельных случаях суставы позвоночника.
Субъективные ощущения (артралгии) преобладают над объективными изменениями суставов (выпот в суставную сумку встречается редко; де-фигурация объясняется периартикулярным воспалением).
Плеврит и перикардит диагностируются редко. Могут выявляться пневмониты и миокардиты.
Лимфаденопатия и спленомегалия — выражение мезенхимально-вос-палительного синдрома — непостоянный признак заболевания. Печень умеренно плотная, увеличена у большинства больных, болезненность ее при пальпации различна.
Несмотря на многочисленные клинические симптомы и высокую лихорадку (температура тела может повышаться до 38 — 39 °С), самочувствие у больных люпоидным гепатитом часто хорошее в отличие от всех других форм хронического гепатита.
Таким образом, после II этапа выявляется полиорганность поражения. Степень вовлечения в процесс органов различна, что создает предпосылки для разнообразной трактовки этих изменений (от СКВ, системного васкулита до рака печени).
III этап диагностического поиска приобретает решающее значение при постановке окончательного диагноза.
Наиболее характерными являются изменения иммунного статуса:
а) в крови часто обнаруживают LE-клетки; б) в сыворотке крови с вы
сокой частотой выявляется ревматоидный фактор; в) определяются ан
титела к клеточным ядрам и неисчерченной мышечной ткани (харак
терно для ХАИ Г); г) резко возрастает концентрация иммуноглобулинов:
в большей степени IgG, в меньшей степени IgM и IgA; д) выражены
неспецифические иммунологические феномены (ложноположительная
реакция Вассермана, повышенные титры антистрептолизина-О);
е) возрастает реакция связывания комплемента (титр комплемента сни
жается).
Данные лабораторных исследований, характеризующие функциональное состояние печени и степень активности патологического процесса, изменены незначительно или же практически не отличаются от нормы. В период обострения отмечаются незначительное повышение активности аминотрансфераз, умеренная гиперпротеинемия со слабо выраженной ги-поальбуминемией и гипергаммаглобулинемией. Все эти изменения встречаются менее чем у половины больных.
Функциональные пробы печени в период обострения резко изменены:
а) активность аланин- и аспартатаминотрансфераз возрастает в большей степени, чем при всех других формах гепатита (превосходит норму в 5—10 раз); б) отмечается гипербилирубинемия, в основном за счет связанного билирубина; в) резко повышается содержание у-глобулинов (до 35 —
При клиническом анализе крови выявляется резко увеличенная СОЭ (40-50 мм/ч).
В ряде случаев уже на этом этапе диагностического поиска можно предположить люпоидный гепатит. Окончательный диагноз ставят после изучения биоптата печени.
Наиболее важными морфологическими признаками люпоидного гепатита являются: а) массивная клеточная инфильтрация печеночной ткани;
б) присутствие в инфильтрате большого числа плазматических клеток;
в) деструкция пограничной пластинки; г) выраженные дистрофические и
некротические изменения паренхимы.
К признакам далеко зашедшего процесса относятся: а) распространенный фиброз внутри долек и портальных трактов; б) нарушения архитектоники дольки.
Помимо описанной клинической картины ХАИГ, встречается иное течение заболевания, которое выявляется у лиц старших возрастных групп, характеризуется меньшей выраженностью системных проявлений и отличается хорошим прогнозом.
Однако особенно важно правильно диагностировать тот вариант ХАИГ, который протекает с выраженными иммунными нарушениями, и дифференцировать его от ХАГ вирусной этиологии (см. табл. 13).
Таблица 13. Признаки хронического аутоиммунного гепатита (ХАИГ) и хронического активного гепатита (ХАГ) вирусной этиологии
Признак
Сопутствующие и иммунные заболевания
Контакт с кровью и ее препаратами
Характер воспалительной инфильтрации
Активность сывороточных аминотранс-фераз
Колебания уровня сывороточных амино-трансфераз
Сывороточные маркеры вирусов Ответ на кортикостероидную терапию
Молодой или средний Превалируют женщины Могут быть Отсутствует
| Непрерывно прогрессирующее без ремиссий
Присутствуют чаще анти-нуклеарные
Быстрое снижение активности аминотрансфераз
С наличием спонтанных ремиссий
Хронический персистирующий гепатит (ХПГ)
отличается скудной клинической картиной. Из всех перечисленных ранее клинических синдромов отмечают умеренно выраженные диспепсический, астеновегетативный.
Течение ХПГ монотонное; как правило, не удается выявить прогрес-сирования патологического процесса.
На I этапе диагностического поиска жалобы, предъявляемые больным, не отличаются специфичностью: слабость, понижение трудоспособности, диспепсические явления (тошнота, отрыжка и пр.). Ряд больных жалоб не представляют. Заподозрить ХПГ в таких случаях практически не представляется возможным.
Наиболее характерными жалобами, позволяющими предположить заболевание гепатобилиарной системы, являются чувство тяжести и давления, боль в области правого подреберья (у половины больных).
На II этапе диагностического поиска главный, а у ряда больных единственный симптом нерезкое увеличение размеров печени и ее уплотнение.
Желтуха, как правило, отсутствует. Повышение температуры тела, кожные внепеченочные знаки и проявления геморрагического синдрома наблюдаются крайне редко в периоды возможных обострений.
В задачу III этапа диагностического поиска входит тщательное обследование больных с предполагаемым диагнозом ХПГ и болями в правом подреберье. Исследуют желчевыделительную систему (дуоденальное зондирование, холецистография, У3-диагностика) и пищеварительный тракт (рентгеноскопия, ирригоскопия, гастродуоденоскопия), так как основная роль в возникновении болевого синдрома принадлежит
нарушению моторной функции желчного пузыря и пищеварительного тракта.
В отдельных случаях выявляется небольшое повышение содержания билирубина в крови (как свободного — непрямого, так и связанного — прямого). Наиболее чувствительная функциональная проба — бромсульфалеи-новая — изменяется также незначительно и менее чем у половины больных.
При ХПГ в сыворотке крови маркерами вируса гепатита являются HBsAg и антитела: анти-НВс и реже — НВе, характеризующие фазу интеграции (включения) вируса в геном гепатоцита.
Из сказанного вытекает, что характерных клинических критериев ХПГ не существует, в связи с чем существенную помощь в диагностике оказывает пункционная биопсия печени. К числу характерных морфологических признаков ХПГ относятся:
а) расширение и умеренное склерозирование портальных полей при
сохранении нормальной архитектоники печени;
б) круглоклеточная мононуклеарная инфильтрация портальных трак
тов;
в) умеренно выраженная дистрофия генатоцитов, в периоды обостре
ния может обнаруживаться минимальное количество некрозов гепатоцитов.
Хронический лобулярный гепатит (ХЛГ)по своим проявлениям занимает промежуточное положение между ОГ и ХПГ; его нередко обозначают как «застывший острый гепатит», после которого не наступило полной ремиссии в течение 6 мес или нескольких лет.
ХПГ чаще болеют мужчины в возрасте 20-40 лет. Больных беспокоят тупые боли в правом подреберье. Нередко отмечается диспепсический синдром, выявляются признаки астении. При объективном обследовании у небольшого числа больных обнаруживают иктеричность склер и небольшую желтуху, умеренную гепатомегалию. Печеночные знаки крайне редки. Спленомегалия встречается у 20 % больных.
Морфологически ХЛГ характеризуется мелкими некрозами во второй или третьей зоне ацинусов и внутридольковой лимфоидно-клеточной инфильтрацией, которая выражена значительно больше, чем инфильтрация портальных трактов, характерная для ХПГ. Для надежности диагностики ХЛГ необходимо изучение большого числа срезов и анализов повторных биопсий из-за неравномерности инфильтрации.
Хронический холестатический гепатит (ХХГ)— вариант хронического гепатита с внутрипеченочным холестазом, обусловленным нарушением желчевыделительной функции печеночных клеток с нарушением образования желчной мицеллы, а также поражением мельчайших желчных ходов.
Гистологические критерии ХХГ настолько отличаются от характерных для хронических гепатитов, что некоторые исследователи считают его одной из стадий развития первичного билиарного цирроза печени.
Клиническая картина ХХГ определяется выраженностью синдрома холестаза.
На I этапе диагностического поиска выявляют основной клинический симптом холестаза — кожный зуд (наблюдается у всех больных). Он не купируется симптоматическими препаратами, носит мучительный характер, часто предшествует желтухе. Желтуха может развиваться медленно, не сопровождается похуданием.
При длительном холестазе возможно появление жалоб .связанных с нарушением всасывания в кишечнике жирорастворимых витаминов: расстройство сумеречного зрения, кровоточивость десен и кожи, боли в костях и пр.
На этом же этапе пытаются уточнить этиологические факторы: а) длительный прием лекарственных препаратов (аминазина, сульфаниламидных, противодиабетических и диуретиков, антибиотиков, контрацептивов и пр. — аллергический холестаз; метилтестостерона, норэтандроло-на — простой неаллергический холестаз), непереносимость их; б) токсическое воздействие (алкоголь, контакт с ядохимикатами и прочими токсичными веществами); в) вирусный гепатит; г) эндокринные изменения (прием гормональных препаратов, беременность, эндокринные заболевания, чаще тиреотоксикоз).
В ряде случаев этиология может остаться неизвестной (так называемый идиопатический холестаз). Это не исключает предположения о первичном холестазе. Тщательно выясняют наличие заболеваний, которые могли бы привести ко вторичному холестазу (желчнокаменная болезнь, опухоли гепатобилиарной системы, хронический панкреатит и пр.). В таких случаях диагноз ХХГ становится маловероятным. На последующих этапах производят уточняющие исследования.
На II этапе диагностического поиска выявляют другие проявления холестаза: желтуху, пигментацию кожи (чаще генерализованную), ксантелазмы (приподнятые, узловатые мягкие образования — отложения липидов в коже). Обнаруживают расчесы кожи.
«Печеночные ладони», сосудистые звездочки нехарактерны для ХХГ: единичные внепеченочные знаки встречаются у небольшого числа больных.
Печень увеличена незначительно, плотная, с гладким краем (в периоды ремиссии может пальпироваться у края реберной дуги). У части больных наблюдается незначительное увеличение селезенки (в фазе обострения).
Обнаружение при пальпации живота «округлого образования» в правом подреберье (желчный пузырь?) делает предположение о первичном холестазе сомнительным. Необходимы данные инструментальных и лабораторных исследований.
Наибольшее значение в диагностике имеет III этап диагностического поиска.
При подозрении на вторичный холестаз основным в диагностике становятся инструментальные методы исследования, позволяющие отвергнуть (или установить) существование причин, приводящих к внепеченоч-ному холестазу.
Биохимическое исследование крови выявляет: а) повышение активности щелочной фосфатазы, у-глутаматтранспептидазы; б) гиперхолесте-ринемию, повышение уровня фосфолипидов, р-липопротеидов, желчных кислот; в) гипербилирубинемию (в основном за счет связанного билирубина); в моче уменьшенное содержание уробилина, могут встретиться желчные пигменты; в крови как проявление поражения гепатоцитов — умеренное повышение уровня аминотрансфераз.
Иммунологическое исследование крови позволяет обнаружить мито-хондриальные антитела, которые являются характерным серологическим маркером внутрипеченочного холестаза. В последние годы выделен ряд подтипов антимитохондриальных антител (АМА) и установлено, что холе-
статическим гепатитам лекарственной природы свойственны АМА-6. При этой же форме гепатита выявляются антитела к микросомам печени и почек (ALKM, подтип 2), а также антитела к мембранам печеночных клеток (ALM). Трудности, связанные с постановкой реакции, не позволяют рекомендовать этот тест для широкой клинической практики.
Биохимические и ферментативные тесты дифференциально-диагностического значения в разграничении внепеченочного и внутрипеченоч-ного холестаза не имеют. Основная роль принадлежит инструментальным методам.
Всем больным с желтухой неясного происхождения прежде всего необходимо проводить эхографию желчного пузыря и поджелудочной железы для исключения патологических изменений в этих органах, которые могут послужить причиной внепеченочного холестаза.
Обязательным исследованием является эхография печени. В зависимости от ее результатов применяют следующие методы обследования больных:
а) при расширенных желчных протоках (подозрение на внепеченоч-
ный холестаз) — ретроградную панкреатохолангиографию или чрескож-
ную гепатохолеграфию. Эти методы позволяют установить уровень обту-
рации желчных протоков;
б) при нерасширенных желчных протоках для уточнения характера
процесса производят пункционную биопсию печени или лапароскопию с
биопсией.
К основным морфологическим признакам внутрипеченочного (гепато-цитарного) холестаза относятся: а) накопление зерен желчных пигментов в гепатоцитах у билиарного полюса клетки; б) укрупнение гранул пигмента и появление их в желчных капиллярах; в) концентрация желчи в расширенных желчных капиллярах в виде сгустков (желчные тромбы).
Для внепеченочного холестаза характерно расширение междольковых желчных протоков, уплощение их эпителия, впоследствии — накопление компонентов желчи в желчных ходах, а затем и в гепатоцитах.
Следует отметить, что прижизненное морфологическое исследование печени имеет для диагностики холестаза второстепенное значение, поскольку констатируемые при световой микроскопии изменения (накопление компонентов желчи в гепатоцитах и желчных ходах и т.д.) появляются значительно позже биохимических и клинических признаков.
Кроме того, пункционная биопсия печени противопоказана при наклонности к кровоточивости, что нередко отмечается у больных с холестазом.
Исключение причин внепеченочного холестаза является достаточным для диагностики первичного внутрипеченочного холестаза.
Диагностика. Распознавание хронического гепатита основывается на данных морфологического исследования биоптата печени с учетом клинической картины заболевания, изменений лабораторных показателей, в том числе маркеров вирусов гепатита.
Критерии диагноза хронического гепатита:
1. Дистрофические изменения и некроз гепатоцитов, гистиолимфоци-
тарная инфильтрация портальных трактов при сохраненной архитектони
ке печени.
3. Повышение в крови содержания билирубина, «печеночных» фер
ментов, у-глобулинов и пр. (лабораторные проявления цитолитического и
мезенхимально-воспалительного синдромов, синдрома холестаза).
4. Проявления болевого, диспепсического и астеновегетативного син
дромов, холестаза.
Формулировка развернутого клинического диагнозахронического гепатита учитывает: 1) клинико-морфологическую форму болезни (активный, аутоиммунный, персистирующий, лобулярный, холестатический); 2) этиологическую характеристику (если это возможно); 3) фазу течения (обострение, стихающее обострение, ремиссия); 4) степень активности процесса (активный, неактивный); 5) функциональное состояние печени (компенсированный, декомпенсированный процесс); 6) сопутствующие заболеванию синдромы, являющиеся составной частью болезни (указываются при их резкой выраженности, например геморрагический, холестаз и пр.).
Лечение.Лечение хронических гепатитов — сложная и до сих пор окончательно не решенная проблема.
При подборе терапии необходимо принимать во внимание:
• Активность патологического процесса, подтвержденную результата
ми морфологических и биохимических исследований.
• Этиологию хронического гепатита — вирусную, алкогольную, ток
сическую и пр.
• Характер течения заболевания и предшествующую терапию.
Поскольку в прогрессировании и исходе болезни большое значение имеют рецидивы, вызванные многими факторами, необходимо проводить комплекс мероприятий, включающих соблюдение диеты, режима и направленных на нормализацию процессов пищеварения и всасывания, устранение кишечного дисбактериоза, санацию хронических воспалительных очагов; предусматривается также исключение профессиональных и бытовых вредностей. Эта базисная терапия является ведущей при ХПГ и нередко дает эффект и при ХАГ.
Диета должна быть полноценной, содержащей в сутки 100 — 120 г белка, 80— 100 г жиров, 400 — 500 г углеводов. Исключаются жирные, острые блюда, продукты, содержащие экстрактивные вещества.
Режим — физические нагрузки определяются активностью процесса. Постельный режим показан при ХАГ с высокой активностью, гипербили-рубинемией и выраженными проявлениями болезни.
Больным хроническим гепатитом противопоказаны вакцинации, солнечные инсоляции, активная гидротерапия, переохлаждения, тяжелая физическая нагрузка.
При обострении болезни базисная терапия включает назначение антибактериальных препаратов, подавляющих размножение и рост кишечной микрофлоры, в первую очередь в верхних отделах кишечника — канами-цин по 0,5 г 4 раза в день или левомицетин по 1 г 3 раза в день, возможно назначение энтеросептола или интестопана по 1 таблетке 3 раза в день. Длительность каждого курса — 5 — 7 дней. После прекращения антибактериальной терапии назначают биологические препараты, содержащие высушенные живые культуры антагонистически активных штаммов эшерихий
(колибактерин) или бифидобактерий (бифидумбактерин). Эти препараты принимают в течение 1 — 1,5 мес.
Для улучшения процессов пищеварения назначают ферментные препараты (не содержащие желчных кислот) — панзинорм, полизим, мезим-форте. Длительность приема — до 3 нед, в дальнейшем эти препараты назначают при появлении или усилении диспепсических расстройств.
Базисная терапия способствует быстрому купированию диспепсического и болевого синдромов, уменьшению астенизации больных, а в ряде случаев и снижению биохимических показателей цитолиза. Продолжительность базисной терапии —1—2 мес.
При высокой активности патологического процесса (наличие при гистологическом исследовании некрозов гепатоцитов, тяжелых клинических проявлений болезни, сохраняющееся более 10 нед повышение ACT и АЛТ, а также отсутствие эффекта от базисной терапии) назначают иммуносу-прессивную терапию (кортикостероиды в виде монотерапии или в сочетании с цитостатическими препаратами). Монотерапию преднизолоном проводят при наличии противопоказаний к назначению цитостатиков (азатио-прина). Начальная доза преднизолона — 30 — 40 мг/сут, снижают ее постепенно по мере купирования основных проявлений болезни и уменьшения ACT, АЛТ и у-глобулинов, но не ранее чем через 2 нед от начала терапии. В дальнейшем за 4 —8 нед дозу преднизолона уменьшают до 15 мг/сут. Поддерживающая доза преднизолона 10—15 мг, принимают ее длительно, не менее 2 — 3 лет после наступления ремиссии.
При недостаточной эффективности преднизолона, рецидивировании гепатита на фоне уменьшения дозы, а также при развитии осложнений кортикостероидной терапии проводят комбинированное лечение преднизолоном и азатиоприном. К преднизолону (в суточной дозе 30 мг) добавляют азатиоприн в дозе 50 мг/сут; длительность приема азатиоприна составляет от нескольких месяцев до 1 — 2 лет (в комбинации с преднизолоном). Монотерапия азатиоприном в настоящее время не используется. Начинать и отменять иммуносупрессивную терапию следует только в условиях стационара. Длительная иммуносупрессивная терапия способствует наступлению ремиссии у большинства больных с ХАГ. В некоторых случаях (при непереносимости азатиоприна) назначают в виде иммуносу-прессивной терапии препараты 4-аминохинолинового ряда: хингамин (делагил), гидроксихлорохин (плаквенил); преднизолон 10—15 мг/сут и делагил 0,25 — 0,5 г/сут в течение 1—2 мес, затем дозу преднизолона постепенно снижают, а делагил в дозе 0,25 r/сут принимают в течение 1,5 — 2 лет.
Иммуносупрессивная терапия больных хроническим вирусным гепатитом оказывается неэффективной.
Лечение хронических гепатитов, вызванных вирусами гепатита В, С и D (HBV, HCV и HDV), направлено на применение противовирусных препаратов, основной из которых — интерферон (ИФН). В настоящее время выделены а-, р- и у-ИФН. а- и р-ИФН обладают выраженной противовирусной активностью, а у-ИФН — универсальный эндогенный модулятор).
Целью противовирусной терапии хронического вирусного гепатита является:
а) элиминация или прекращение репликации вируса;
б) купирование или уменьшение степени активности воспаления;
в) предупреждение прогрессирования гепатита с развитием отдаленных его последствий, включая цирроз и печеночно-клеточный рак.
В настоящее время единственным эффективным средством является ос-ИФН как в качестве монотерапии, так и в комбинации с другими средствами (например, с синтетическими нуклеозидами, антиоксидантами и
Существует человеческий лейкоцитарный сс-ИФН — велферон, а также генно-инженерные (рекомбинантные) препараты а-ИФН — реафе-рон, роферон А, интрон А.
Наиболее эффективно подкожное или внутримышечное введение а-ИФН в дозе 5 — 6 ME 3 раза в неделю в течение 6 мес или 10 ME 3 раза в неделю в течение 3 мес при гепатите, вызванном вирусом гепатита В.
При хроническом гепатите, вызванном вирусами С, и при суперинфекции вирусом гепатита D сроки применения а-ИФН удлиняются до 12 мес.
Эффективность велферона существенно выше эффективности реком-бинантных интерферонов при лечении хронических вирусных гепатитов. Вместе с тем следует помнить, что при назначении а-ИФН могут возникать побочные реакции (лихорадка, озноб, головная боль, артралгии, диспепсические расстройства, кожные высыпания, развитие или усиление аутоиммунных реакций).
Противопоказания к назначению а-ИФН: печеночно-клеточная недостаточность; выраженная лейко- и тромбоцитопения; гиперчувствительность к препаратам.
Основное условие успешного лечения противовирусными препаратами — длительное и непрерывное применение, что не всегда возможно осуществить .
При хроническом гепатите с минимальной активностью вместо имму-носупрессивной терапии проводят лечение так называемыми гепатопротек-торами (средствами, влияющими на обменные процессы в гепатите, уменьшающими перекисное окисление липидов и стабилизирующими биологические мембраны). Используют эссенциале по б —8 капсул в день в течение 2-—3 мес или силибинин (легалон), а также карсил, флавобион по 6 — 9 таблеток в сутки в течение 2 — 3 мес, затем по 3-4 таблетки на протяжении года. Применяется также липоевая кислота или липамид по 0,025 — 0,05 г 3 раза в день в течение 1 мес.
В последнее время в комплексной терапии хронического гепатита используется гипербарическая оксигенация (ГБО), на курс назначают 10 15 сеансов.
При холестатическом гепатите, помимо препаратов, воздействующих на обмен печеночных клеток, и средств, оказывающих иммунодепрессив-ное и противовоспалительное действие (при высокой активности процесса), назначают вещества, непосредственно устраняющие синдром внутри-печеночного холестаза. Так, холестирамин (связывает желчные кислоты) назначают по 10 — 16 г в сутки в течение 1 — 2 мес с последующим снижением дозы до б —8 г, общая продолжительность курса лечения от нескольких месяцев до нескольких лет.
Вместе с препаратами, улучшающими обмен печеночных клеток, парентерально вводят витамины A, D, Е и К, всасывание которых нарушается при холестазе.
Глюкокортикоидная терапия (преднизолон в начальной дозе 25 — 30 мг/сут) проводится длительно — от 4 —б мес до года (до снижения уровня билирубина и холестерина). При неэффективности терапии глюко-кортикоидами назначают цитостатики (азатиоприн в дозе 50— 100 мг/сут) в течение 2 мес — 1 года и более. Возможно сочетание цитостатиков с небольшими дозами глюкокортикоидов (5— 10 мг преднизолона в сутки).
Проводится гемо- и лимфосорбция (уменьшает кожный зуд и способствует связыванию патологических иммунных комплексов); эффект достигается не во всех случаях, бывает недлительный.
Прогноз.Наименее благоприятный прогноз у больных ХАИГ, наилучший — при хроническом персистирующем лобулярном гепатите. Хронический активный и холестатическии гепатиты переходят в цирроз в 20 — 30 % случаев. Хронический персистирующий гепатит у большинства больных заканчивается стабилизацией процесса, переходит в цирроз крайне редко.
Профилактика.Профилактика хронического гепатита состоит прежде всего в предупреждении распространения болезни Боткина и активном диспансерном наблюдении лиц, перенесших эту болезнь. Должное внимание обращают на ликвидацию промышленных, бытовых интоксикаций, ограничивают прием лекарственных препаратов, способствующих развитию холестаза.
Не нашли то, что искали? Воспользуйтесь поиском:
источник