Вирусный гепатит А (ВГА, болезнь Боткина) – острая вирусная антропонозная болезнь с фекально-оральным механизмом передачи возбудителя, характеризующаяся развитием паренхиматозного гепатита и доброкачественным циклическим течением.
Этиология : вирус гепатита А – РНК-содержащий пикорнавирус
Эпидемиология : источник — больной всеми формами ВГА, лица с иннапарантной инфекцией, механизм передачи – фекально-оральный (при употреблении инфицированной воды и пищи, через грязные руки); наиболее восприимчивы к ВГА дети
Патогенез : внедрение ВГА в организм через слизистые ЖКТ —> гематогенный занос в гепатоциты —> влияние ВГА на ряд биохимических процессов в гепатоцитах, усиление перекисного окисления липидов —> цитолиз гепатоцитов с массивным поступлением в кровь печеночных ферментов, высвобождением антигенов вируса —> активация иммунной системы, интенсивной антителообразование —> элиминация вируса.
1. инкубационный период (в среднем 15-30 дней)
2. преджелтушный период (4-7 дней):
— начало заболевания может протекать в нескольких клинических вариантах:
а) гриппоподобный – острое начало с быстрого повышения температуры до 38-39°С, часто с ознобом, в течении 2-3 дней, жалобы на головную боль, боли в мышцах и суставах, иногда небольшой насморк, болезненные ощущения в ротоглотке
б) диспепсический – постепенное начало со снижения или исчезновения аппетита, боли и тяжесть в подложечной области или правом подреберье, тошнота, рвота, иногда учащение стула до 2-5 раз/сут
в) астеновегетативный – постепенное начало со снижения работоспособности, слабости, сонливости, раздражительности, головной боли, головокружений
г) смешанный – сочетание признаков нескольких синдромов
— отечность и обложенность языка, пальпаторно увеличение, уплотнение и повышение чувствительности печени, часто увеличение селезенки
— за 2-3 дня до появления желтушности склер и кожных покровов темнеет мочи, испражнения становятся более светлыми (гипохоличными)
3. желтушный период (в среднем около 2 нед):
— появляется вначале желтушность склер, слизистых ротоглотки, затем и кожи; интенсивность желтухи быстро нарастает, достигая максимума на 5-7 день, цвет мочи становится все более темным, испражнения бесцветными (ахоличными); желтуха держится 4-5 дней, затем кал постепенно темнеет, моча светлеет, интенсивность желтухи быстро падает (дольше всего сохраняется желтушность склер)
— характерны нормализация температуры тела, уменьшение астеновегетативных и диспепсических проявлений к моменту появления желтухи (дольше всего могут сохраняться общая слабость, снижение аппетита, чувство тяжести в правом подреберье)
— печень увеличена, выступает из подреберья на 2-4 см, уплотнена, с закругленным краем, чувствительным при пальпации
— характерны брадикардия, нормальное или несколько сниженное АД, ослабленный 1-ый тон сердца на верхушке
— в ОАК: лейкопения, нейтропения, относительный лимфо- и моноцитоз, нормальная или замедленная СОЭ
— в БАК повышено содержание общего билирубина (в основном за счет прямого), резко нарастает активность аминотрансфераз (особенно АлАТ), увеличены показатели тимоловой пробы, снижен протромбиновый индекс
— при серологическом исследовании крови определяются анти-HAV IgM
4. период реконвалесценции (1-3 мес) – быстро улучшается общее состояние, ослабевают признаки нарушения пигментного обмена (исчезает желтушность кожи и слизистых, моча и кал приобретают обычную окраску, постепенно нормализуется БАК)
Циклическое течение наблюдается в 90-95% случаев , в 5% болезнь приобретает волнообразный характер в виде одного или двух обострений (обычно в пределах 1-3 мес от начала болезни), при этом усиливаются признаки, характерные для разгара ВГА (ухудшается общее состояние, усиливаются неприятные ощущения в области печени, исчезает аппетит, темнеет моча, обесцвечивается кал, нарастает интенсивность желтушности кожи, повышается активность АлАТ). ВГА заканчивается, как правило, полным выздоровлением, хронизации не бывает .
В зависимости от тяжести течения процесса выделяют:
а) легкую форму ВГА – слабо выраженные симптомы интоксикации или их отсутствие, малая выраженность желтухи и ее быстрое исчезновение через 2-3 нед, билирубинемия не превышает 100 мкмоль/л, протромбиновый индекс более 60%, быстрая нормализация АлАТ в течение 1 мес
б) среднетяжелую форму ВГА – умеренно выраженные симптомы интоксикации, умеренная гепатомегалия, исчезновение желтухи через 3-4 нед, билирубинемия от 100 до 200 мкмоль/л, протромбиновый индекс 50-60%, нормализация АлАТ в течение 1,5 мес
в) тяжелую форму ВГА – резко выраженные симптомы интоксикации (нарастающая общая слабость, сонливость, головокружение, анорексия вплоть до отвращения к пище, повторная рвота и др.), яркая желтушность кожи, исчезновение желтухи через 4 нед и более, билирубинемия выше 200 мкмоль/л, протромбиновый индекс менее 50%, нормализация АлАТ через 1,5 мес и более
г) фульминантную форму ВГА — быстрое, в течение часов — суток, развитие острой печеночной энцефалопатии с печеночной комой и летальным исходом; характерны высокие показатели активности аминотрансфераз, при этом АсАТ преобладает над АлАТ
1) данные эпидемиологического анамнеза (пребывание в очаге ВГА за 15-30 дней до заболевания), особенности клинической картины (острое начало, короткий преджелтушный период, диспепсические и астеновегетативные явления, быстрое развитие желтухи с улучшением общего состояния)
2) общеклинические исследования: ОАК (лейкопения, нейтропения, относительный лимфомоноцитоз, замедление СОЭ), БАК (билирубинемия чаще не выше 100 мкмколь/л, раннее и длительное повышение АлАТ), ОАМ (положительная качественная реакция на уробилин и желчные пигменты)
3) серологические исследования методом ИФА (выявление анти-HAV IgM в течение первых 2-3 нед болезни и/или четырехкратное и более выраженное нарастание титра анти-HAV IgG, взятых в желтушном периоде болезни и в периоде реконвалесценции)
1. При легких и среднетяжелых формах – полупостельный режим, при тяжелых – постельный; диета № 5, пища механически и химически щадящая, без экстрактивных веществ, подается в теплом виде
2. Строгое соблюдение гигиены полости рта и кожи, при зуде — протирание кожи р-ром пищевого уксуса (1:2), 1% р-ром ментолового спирта, горячий душ на ночь
3. Дезинтоксикационная терапия: в/в капельные инфузии 0,5-1,5 л 5% р-ра глюкозы, полиионных р-ров, гемодеза, реополиглюкина, форсированный диурез под контролем суточного баланса жидкости
4. Противовирусные ЛС при доброкачественном течении ВГА не показаны
5. При выраженном холестазе, отсутствии пигментного криза в течении недели от начала желтушного периода — энтеросорбенты (полифепан, билигнин, угольные гранулированные сорбенты), экстракорпоральная детоксикация (гемосорбция, плазмаферез, плазмосорбция и др.), при налии длительной постгепатитной гипербилирубинемии – фенобарбитал.
6. Ферментые препараты (панкреатин, креон, мезим форте, фестал, панзинорм, юниэнзайм) для усиления пищеварительной функции желудка и поджелудочной железы; при запорах – слабительные растительного просхождения, магния сульфат внутрь.
7. Гепатопротекторы в течение 1-3 мес: производные силимарина (легален, карсил, силимар), препараты из экстрактов растений (гепалив, гепатофальк, гепабене), эссенциале.
8. Иммунокорригирующая терапия: препараты тимуса (тималин, тимоген, тактивин), ИЛ-2 / ронколейкин
8. Лечение признаков печеночной недостаточности и печеночной энцефалопатии (см. вопрос 191)
Вирусный гепатит Е (ВГЕ) – острая вирусная антропонозная инфекционная болезнь с фекально-оральным механизмом передачи (преимущественно водным путем), острым циклическим течением и частым развитием печеночной энцефалопатии у беременных.
Этиология : вирус ГЕ – РНК-содержащий вирус.
Эпидемиология : источник – больные любыми формами ВГЕ, механизм заражения – фекально-оральный (чаще через воду); характерны взрывообразные водные вспышки заболевания в эндемичных районах каждые 7-8 лет
Патогенез : сход с патогенезом ВГА, вирус ГЕ обладает прямым цитопатическим эффектом на гепатоциты
Клиническая картина – протекает как ВГА, но имеет некоторые отличия:
— инкубационный период чаще около 1 мес
— преджелтушный период короткий (5-6 дней), без лихорадочной реакции, с выраженными диспепсическими проявлениями (отсутствие аппетита, тошнота, рвота, тяжесть и различной интенсивности ноющие боли в правом подреберье, у трети больных – диарея), синдромом общей интоксикации
— с появлением желтухи синдром общей интоксикации не уменьшается, всегда имеется значительное увеличение печени, потемнение мочи и ахолия кала, возможны холестатические формы желтухи с выраженным кожным зудом
— у женщин во 2-ой половине беременности часто протекает злокачественно по фульминантному типу с быстрым развитием массивного некроза печени и острой печеночной энцефалопатии, ДВС-синдромом, ОПН
Диагностика : как при ВГА + серологическое исследование (выявление анти-HEV IgM), лечение : как при ВГА.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Для студента самое главное не сдать экзамен, а вовремя вспомнить про него. 9746 — 

195.133.146.119 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
Вирусные гепатиты
Вирусные гепатиты — группа инфекционных заболеваний с различными механизмами передачи, характеризующихся преимущественно поражением печени, почему болезнь и получила своё название: hepatitis (лат.) — воспаление печени.. Относятся к самым распространенным заболеваниям в мире. Они могут проявляться различно, но среди основных симптомов выделяют желтуху и боли в правом подреберье. В настоящее время наиболее распространенны гепатиты B и C.
Причина. Вирусные гепатиты вызываются вирусами, относящимися к различным семействам. Они обозначены буквами латинского алфавита: А, В, С, D, Е, G. Соответственно называются вызываемые ими гепатиты.
Выделяют 8 генотипов вируса: A, B, C, D, E, F, G, H. Генотипы A и D распространены повсеместно; генотипы C и B характерны для Юго-Восточной Азии и Японии. Генотип Е распространен преимуществено в Африке. Генотип F был найден среди коренного населения Южной Америки и на Аляске. Генотип G спорадически встречается в различных частях света. Генотипы Е и G характеризуются низкой вариабельностью в последовательности нуклеотидов в геноме, по сравнению с другими генотипами.
Из всех форм вирусных гепатитов гепатит А является наиболее распространенным. При кипячении погибает через 5 мин. При комнатной температуре в сухой среде сохраняется неделю, в воде — 3-10 мес, в экскрементах — до 30 сут. Вирус гепатита попадает в организм оральным путём: вместе с частичками грязи через рот. Заражение происходит при не соблюдении правил личной гигиены (обязательно мыть руки после туалета и перед едой) и при употреблении в пищу немытых овощей и фруктов. От момента заражения до появления первых признаков болезни проходит от 7 до 50 дней. Чаще всего начало заболевания сопровождается подъёмом температуры и может напоминать грипп. В основном болеют в детстве, и обычно гепатит А проходит в течении месяца без последствий. Переболев гепатитом А, человек им больше не заразится. От гепатита А существует вакцина.
Гепатит А (болезнь Боткина) — инфекционное заболевание с фекально-оральным путём передачи, клинически и морфологически характеризующееся поражением печени с развитием симптомокомплекса острого гепатита.
Болезнь Боткина известен с глубокой древности, его описание содержат труды Гиппократа. Вирус гепатита А впервые выделил С. Фейстбун (1973).
В настоящее время вирус гепатита А включён в род Hepatovirus семейства Picornaviridae. Зрелые вирионы гепатита А сферической формы имеют размер 25-27 нм. Геном образует несегментированная молекула +РНК.
Нуклеокапсид гепатита А организован по типу кубической симметрии; образован капсомерами, состоящими из четырёх белков (VP1-4). Суперкапсид отсутствует.
Эпидемиология гепатита А
Резервуар возбудителя гепатита А — больной человек. Больной выделяет возбудитель гепатита А в течение 2-3 нед до начала и в течение первых 3-5 сут желтушного периода.
Передача возбудителя гепатита А происходит фекально-оральным путём (через воду, пищевые продукты, грязные руки, различные предметы). Вирус гепатита А устойчив в окружающей среде, при 21 «С сохраняется несколько недель; полностью инактивируется при температуре 85 «С.
Вирус гепатита А хорошо переносит низкие-температуры, устойчив к хлору, благодаря чему сохраняется в очищенной питьевой воде. Фекальное загрязнение источников водопользования может вызвать формирование эпидемических вспышек. Пик заболеваемости приходится на холодный сезон (поздняя осень или зима).
После перенесённого гепатита А формируется стойкая невосприимчивость к повторным заражениям.
Вирус гепатита Е — представитель нового, еще не установленного семейства вирусов. По сравнению с вирусом гепатита А он менее устойчив к разным факторам внешней среды.
Гепатит Е — острое инфекционное поражение печени, проявляющееся симптомами интоксикации и, реже, желтухой. Вирус гепатита Е включён в род Caticivirus семейства Caliciviridae.
Вирионы гепатита Е сферической формы 27-38 нм в диаметре. Геном образован несегментированной молекулой +РНК.
Резервуар возбудителя гепатита Е — человек. Эпидемиология заболевания во многом аналогична гепатиту А; возбудитель гепатита Е вызывает эндемичные вспышки.
Инкубационный период гепатита Е не превышает 2-6 нед. Заболевание проявляется общим недомоганием; желтуху наблюдают сравнительно редко. В большинстве случаев прогноз заболевания благоприятный, и пациенты полностью выздоравливают. Инфицирование беременных, особенно в III триместре, может закончиться фатально (смертность может достигать 20%).
Хронизации гепатита Е не наблюдают. Выздоровление сопровождается формированием стойкой невосприимчивости к повторным заражениям.
Гепатиты А и Еобъединяет фекально-оральный механизм передачи. Источником инфекции являются больные любой формой болезни: желтушной, безжелтушной, стертой, в инкубационном и начальном периодах болезни, в фекалиях которых обнаруживается вирус гепатита А или Е. Наибольшее эпидемиологическое значение имеют больные безжелтушными, стертыми формами, количество которых может в 2-10 раз превышать число больных с желтушными формами болезни. Выделение вируса с фекалиями начинается со второй половины инкубационного периода, а максимальная заразительность отмечается в последние 7-10 дней инкубации и в преджелтушном периоде. Когда больной желтеет, он уже, как правило, не заразен. Заражение чаще всего происходит через зараженную нечистотами воду. Восприимчивость не болевших к вирусу — абсолютная. Гепатитом А болеют преимущественно дети, гепатитом Е — преимущественно взрослые. Гепатит А встречается повсеместно, в то время как гепатит Е — в основном в тропических и субтропических регионах, в странах Средней Азии.
Процесс развития болезни. Возбудители гепатитов А и Евнедряются в организм человека через слизистую оболочку желудочно-кишечного тракта и током крови заносятся в печень, проникают в ее клетки и воспроизводятся в них. Одновременно вирусы их разрушают. Быстро нарастает иммунитет, вирус обезвреживается, пораженные клетки и вирусные частицы удаляются из организма. После гепатита А развивается пожизненная невосприимчивость к возбудителю. После перенесенного гепатита Е иммунитет нестойкий и возможно повторное заражение.
Исход гепатита А обычно благоприятный. Полное клиническое выздоровление в большинстве случаев (90%) наступает в течение 3-4 нед от начала болезни. У 10% период выздоровления затягивается до 3-4 мес, но хронический гепатит не развивается. Гепатит Е. Заболевание протекает подобно гепатиту А. У беременных женщин наблюдается тяжелое течение со смертельным исходом в 10 — 20%.
Вирус гепатита В Содержится в крови и других жидкостях человеческого организма (сперма, вагинальный секрет). Инкубационный период длится до 6 месяцев. Вирус гепатита В передается от инфицированного человека здоровому через кровь и при не защищенном сексуальном контакте. Заразиться можно также при совместном использовании предметов личной гигиены (зубная щетка, бритва, маникюрные принадлежности) и при совместном использовании инструментов (шприц, ложка, и др.) при употреблении наркотиков. В типичных случаях заболевание начинается с повышения температуры, слабости, болей в суставах, тошноты и рвоты. Иногда появляются высыпания. Происходит увеличение печени и селезёнки. Также может быть потемнение мочи и обесцвечивание кала. В ряде случаев может протекать бессимптомно, и тогда инфекцию можно выявить только при анализе крови. От гепатита В существует вакцина, которая эффективно защищает от заражения не менее 5 лет.
Вирус гепатита В отличается высокой устойчивостью к низким и высоким температурам, химическим и физическим воздействиям. При комнатной температуре сохраняется 3 мес, в холодильнике — 6 лет, в замороженном виде — 15-20 лет. Кипячение обеспечивает уничтожение вируса только при продолжительности более 30 минут. Вирус устойчив практически ко всем дезинфицирующим средствам. Автоклавирование при 120 оС подавляет вирус через 5 мин, воздействие сухого жара (160 о С) — через 2 ч.
Вирус гепатита В является ДНК-содержащим вирусом, относится к семейству гепаднавирусов. Его диаметр- 42 nm.
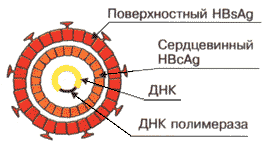 | Центральное положение занимает нуклеокапсид или «ядро» — «core».Нуклеокапсид имеет 27 nm в диаметре, в его состав входит т.н. «серцевинный антиген» HBcAg, а также — антиген HBeAg. Нуклеокапсид окружен оболочкой толщиной около 4 nm, белок которой назван «поверхностным антигеном» или HBsAg. Широко распространён синоним его названия — «австралийский антиген». |
| Иногда оболочка вирусной частицы (она же — поверхностный антиген HBsAg) простирается в виде длинного «цоколя лампы» по одну сторону от нуклеокапсида (НК). Поверхностный антиген производится в большом избытке, в крови инфицированных людей его нитевидные и сферические частицы обнаруживаются даже в отсутствие нуклеокапсида. Нитевидные частицы имеют различную длину, их средний диаметр 22nm. Нередко можно различить поперечную регулярную их исчерченность, не имеющую спирального характера. | 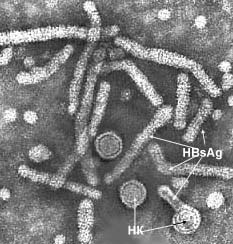 |
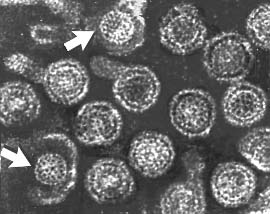 | Группа вирусных частиц гепатита B: «целые» вирионы, имеющие оболочку из поверхностного белка (справа) и два «обнажённых» нуклеокапсида (обозначены стрелками). Концентрация возбудителя гепатита В в крови в разгар болезни крайне высока: 1 мл крови содержит 1.000.000.000.000 вирусов. Под «обычным» (световым) микроскопом вирусные частицы выглядят точками или небольшими гранулами. Они называются «частицами Дейна» — по имени первооткрывателя. |
Вирус гепатита В кровью, в которую он попадает, заносится в печень и, не повреждая печеночную клетку, встраивается в нее. При нормальной, достаточно сильной защитной реакции организма лимфоциты разрушают зараженные клетки и вирус удаляется из печеночной ткани. Больной переносит острую форму гепатита средней степени тяжести, постепенно выздоравливает и у него формируется стойкий иммунитет.
При слабой защитной реакции или ее отсутствии вирус в печеночных клетках живет месяцами, а чаще и дольше (годами, десятилетиями, всю жизнь). Развивается бессимптомная или стертая форма болезни с переходом в последующем в хронический гепатит (5-10%). Хроническое носительство HBsAg является бессимптомной формой хронического гепатита. В этом случае генетическая программа клетки постепенно видоизменяется и она может переродиться в опухолевую (0,1%). Наиболее частая причина отсутствия защитной реакции организма на вирус гепатита В — «привыкание» к нему еще в материнской утробе, если беременная женщина является носительницей вируса.
Гепатит Ввстречается гораздо чаще протекает более остро, но чаще всего заканчивается без осложнений. Последнее мало утешает те 10% больных, у которых болезнь переходит в хроническое течение, а при хроническом гепатите, в свою очередь, в 1 % случаев развивается цирроз и первичный рак печени.
Гепатит В.Продолжительность инкубационного периода в среднем составляет 3-6 мес. Преджелтушный период длится 7-12 дней. Заболевание начинается постепенно с недомогания, слабости, быстрой утомляемости, чувства разбитости, головной боли, нарушения сна. В 25 — 30% случаев наблюдаются боли в суставах, главным образом в ночные и утренние часы. У 10% больных отмечается зуд кожи. У многих больных появляются диспептические расстройства — понижение аппетита, тошнота, часто бывает рвота, чувство тяжести, иногда тупые боли в правом подреберье. В конце преджелтушного периода темнеет моча, обычно в сочетании с посветлением кала.
Желтушный период характеризуется наибольшей выраженностью проявлений болезни. Желтуха достигает своего максимума. У части больных с тяжелым течением болезни бывают кровоточивость десен, носовые кровотечения. Общая продолжительность этого периода в зависимости от тяжести болезни составляет 1-3 нед.
Период выздоровления более длителен, чем при гепатите А и составляет 1,5-3 мес. Наблюдается медленное исчезновение проявлений болезни и, как правило, длительно сохраняется слабость и чувство дискомфорта в правом подреберье. Полное выздоровление наступает в 70%. В остальных случаях отмечаются остаточные явления в виде сохраняющегося увеличения печени при отсутствии жалоб и отклонений от нормы в крови. Кроме этого, наблюдается поражение желчевыводящих путей или поджелудочной железы, проявляющиеся болями в правом подреберье и подложечной области, связанными с приемом пищи. Реже может отмечаться функциональная гипербилирубинемия, характеризующаяся повышением в сыворотке крови уровня свободного билирубина и неизмененностью остальных показателей. Остаточные явления не угрожают развитием хронического гепатита.
Стертая желтушная форма характеризуется удовлетворительным самочувствием больных и слабо выраженной желтухой, которая ограничивается желтушностью склер, потемнением мочи и посветлением кала при незначительном желтушном окрашивании кожи. Эта и последующие две формы гепатита в большинстве случаев свидетельствуют об угрозе хронизации болезни.
Безжелтушная форма проявляется слабостью, недомоганием, быстрой утомляемостью, ухудшением аппетита, ощущением горечи во рту, неприятными ощущениями в подложечной области, чувством тяжести в правом подреберье. При осмотре врачом определяется увеличение печени, лабораторное обследование выявляет изменение биохимических показателей крови.
Бессимптомная форма характеризуется полным отсутствием видимых проявлений болезни, при наличии в крови антигенов вируса гепатита В. Эта форма болезни, как правило, угрожает развитием хронического гепатита.
Cчитается наиболее опасным. Во-первых, более чем в половине случаев гепатит С переходит в хроническую форму, что в последствии может привести к циррозу или раку печени. Хроническое течение развивается примерно у 70-80% больных. Во-вторых, вирус гепатита С постоянно мутирует, имеет несколько генотипов и поэтому тяжело поддается лечению. В-третьих, очень часто гепатит С протекает совершенно бессимптомно. Достаточно часто заражение происходит через шприцы, иглы у людей употребляющих наркотики. Возможен половой путь передачи и от матери — плоду.
Вирус гепатита Сотносится к семейству флавивирусов, во внешней среде нестоек.
Вирус гепатита С содержит однонитевую РНК и относится к семейству флавивирусов. Электроннооптических изображений вируса гепатита С не существует, это связано с низким содержанием вируса в крови. По понятным причинам не может быть и фотографий, сделанных с помощью светового микроскопа. Вирус идентифицирован и охарактеризован молекулярно-биологическими методами.
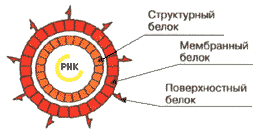 | Однонитевая РНК вируса содержит около 10.000 нуклеотидов. Идентифицированы три структурных белка: структурный белок нуклеокапсида (белок C), а также — мембранный (белок М) и поверхностный (белок E). Белки обладают сходными антигенными свойствами, поэтому их общим маркером являются иммуноглобулины анти-HCV-core-Ig. Выделены также 5 неструктурных (NS) белков, принимающие участие в репликации вируса. |
Вирус гепатита С, попав в клетки печени, повреждает их. Однако это не приводит к быстрому освобождению организма от вируса, как при гепатите А. Вирус гепатита С «ускользает» из под защитных механизмов организма путем непрерывного изменения, воспроизведения себя во все новых разновидностях. Эта особенность вируса определяет возможность многолетнего, практически пожизненного выживания вируса в зараженном организме. Он является основной причиной хронического гепатита, цирроза и рака печени. Иммунитет после гепатита С нестойкий, возможны повторные заражения.
Гепатит С.Инкубационный период длится около 2-3 мес. Заболевание в большинстве случаев (до 90%) начинается без отчетливо выраженных признаков болезни и долгое время остается нераспознанным.
Проявления болезни заключаются в ухудшении самочувствия, вялости, слабости, быстрой утомляемости, ухудшении аппетита. При появлении желтухи, ее выраженность очень слабая. Отмечается легкая желтушность склер, незначительное окрашивание кожи, кратковременное потемнение мочи и посветление кала. Выздоровление при остром гепатите С чаще происходит при желтушном варианте болезни.
У остальной, большей части больных (80-85%) развивается хроническое носительство вируса гепатита С. Большинство зараженных лиц считают себя здоровыми. У меньшей части зараженных периодически возникают жалобы на снижение работоспособности, незначительно увеличена печень, определяются биохимические изменения в крови.
Возобновление болезни происходит через 15-20 лет в виде хронического гепатита. Больных беспокоит быстрая утомляемость, снижение работоспособности, нарушение сна, чувство тяжести в правом подреберье, ухудшение аппетита, похудание. У 20-40% больных хроническим гепатитом С развивается цирроз печени, который в течение многих лет остается не распознанным. Конечным звеном болезни, особенно при циррозе печени, может явиться рак печени.
Гепатит D — называют «болезнь-спутник» так как заболеть можно только при наличии гепатита В. При этом развивается тяжелое заболевание, которое может привести к смерти в острой фазе или с большей вероятностью – к хроническому гепатиту D. Пути передачи и источники инфекции при гепатите В такие же, как и при гепатите В. Вакцина от гепатита В соответственно защищает и от гепатита D. термоустойчивый вирус.
Вирус гепатита D, как правило, наслаивается на гепатит В, чаще затяжной или хронический (бессимптомный либо выраженный), повреждает клетки печени и резко активизирует процесс. При этом чаще развиваются молниеносные формы болезни, выраженный хронический гепатит, цирроз и даже рак печени.
От гепатита D защищает вакцинация против гепатита В, так как заражение гепатитом D, как правило, требует наличия в организме поверхностного антигена вируса гепатита В.
Вирус гепатита D обнаружил М. Ризетто и сотр. (1977) в ядрах гепатоцитов во время необычно тяжёлой вспышки сывороточного гепатита в Южной Европе. Позднее его стали обнаруживать повсеместно, особенно часто в Северной Америке и странах Северо-Западной Европы.
Возбудитель гепатита D — дефектный РНК-содержащий вирус рода Deltavirus семейства Togaviridae. Его выделяют только от пациентов, инфицированных вирусом гепатита В.
Дефектность возбудителя гепатита D проявляется в полной зависимости от его передачи, репродукции и наличия вируса гепатита В. Соответственно, моноинфекция вирусом гепатита D абсолютно невозможна. Вирионы вируса гепатита D имеют сферическую форму, 35-37 нм в диаметре. Геном вируса образует однонитевая кольцевая молекула РНК, что сближает вирус гепатита D с виро-идами. Её последовательности не имеют гомологии с ДНК возбудителя гепатита В, но суперкап-сид вируса гепатита D включает значительное количество HBsAg вируса гепатита В. Резервуар возбудителя — инфицированный человек; вирус передаётся парентеральным путём. Возможна вертикальная передача вируса гепатита D от матери к плоду.
Дата добавления: 2016-04-14 ; просмотров: 1066 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
источник
Гепатит А (ГА). Вирус ГА относится к семейству пикорнавирусов и по совокупности физико-химических характеристик сходен с энтеровирусами. Во внешней среде он более устойчив, чем типичные пикорнавирусы. Вирус ГА может сохраняться в течение нескольких месяцев при температуре +4 град. С, несколько лет — при температуре -20 град.С, в течение нескольких недель — при комнатной температуре. Вирус инактивирует при кипячении. Частичная гибель вируса в воде происходит в течение 1 часа при концентрации остаточного хлора 0.5-1.5 мг/литр, полная инактивация — при воздействии 2.0-2.5 мг/литр в течение 15 мин., при ультрафиолетовом облучении (1.1 ватт) — за 60 секунд. Вирус стабилен к воздействию кислот и жирорастворителей.
Известен только один серологический тип вируса ГА. Из определяемых в настоящее время специфических маркеров важнейшим является наличие антител к вирусу ГА класса lgM (антител-ВГА lgM), которые появляются в сыворотке крови уже в начале заболевания и сохраняются в течение 3-6 месяцев. Обнаружение анти-ВГА lgM однозначно свидетельствует о гепатите А и используется для диагностики заболевания и выявления источников инфекции в очагах. Антикен вируса ГА (ArВГА) обнаруживается в фекалиях больных за 7-10 дней до клинических симптомов и в первые дни заболевания, что и используется также для ранней диагностики, выявления источников инфекции. Определение анти-ВГА lgG, которые выявляются с 3-4 недель заболевания иммуноструктуры населения, динамику специфического гуморального иммунитета.
Гепатит ни А, ни В (ГНАНВ) с фекально-оральным механизмом передачи возбудителя. Антигенные и биологические свойства, физико-химические характеристики вируса-возбудителя ГНАНВ в настоящее время изучены недостаточно.
Гепатит А. Источником инфекции являются больные с любыми формами острого инфекционного процесса (желтушная, безжелтушная, субклиническая,инапарантная). Наибольшее эпидемиологическое значение имеют больные с безжелтушными и бессимптомными формами, а также больные в преджелтушной фазе заболевания. Наиболее массивное выделение вируса с фекалиями происходит в последние 7-10 дней инкубации и в преджелтушный период заболевания. В это время больные наиболее заразительны. С появлением желтухи у подавляющего большинства выделение вируса прекращается или резко снижается, опасность лиц в данной фазе инфекции для окружающих невелика, госпитализация больных в данном случае эпидемиологического значения не имеет. В редких случаях выделение вируса затягивается до 2-3 недель. Вирусемия кратковременна и эпидемиологического значения не имеет. Хроническое вирусоносительство не установлено.
Механизм передачи возбудителя — фекально-оральный. Реализация его происходит через факторы, присущие кишечным инфекциям: воду, пищевые продукты, «грязные» руки и предметы обихода. В детских и других организованных коллективах наибольшее значение имеет контактно-бытовой путь передачи возбудителя. Распространению инфекции способствует переуплотненность, несоблюдение изоляции групп в детских учреждениях, формирование «сборных» круглосуточных групп и групп продленного дня, нарушение санитарно-противоэпидемического режима, позднее выявление и изоляция больных. Водный путь передачи возбудителя имеет место при использовании недоброкачественной питьевой воды, купании в загрязненных водоемах, при интенсивной контаминации вирусом ГА водоисточников вблизи водозаборов, отсутствии или периодическом нарушении регламентированной ГОСТом водоподготовки и обеззараживания воды, подаваемой населению, при использовании технических водопроводов, нарушении санитарно-технического состояния разводящей водопроводной сети в сочетании с дефицитом воды и подсосом канализационных стоков или грунтовых вод, низком санитарно-коммунальном благоустройстве территории.
Загрязнение пищевых продуктов вирусом на пищевых предприятиях, предприятиях общественного питания и торговли может происходить от персонала с недиагностированными формами ГА, несоблюдающим правила личной гигиены. Продукты питания могут загрязняться вирусом также при использовании недоброкачественной воды для их обработки, приготовлении или мытье посуды. Ягоды, овощи загрязняются вирусом при выращивании их на полях орошения или на огородах, удобряемых содержимым туалетов.
Восприимчивость людей к инфекции всеобщая. Иммунитет после перенесенного заболевания — длительный, возможно, пожизненный. Бессимптомные формы формируют менее напряженный иммунитет, чем клинически выраженные. Уровень коллективного иммунитета населения является одним из факторов, влияющих на ход эпидемического процесса. Отмечается тенденция к увеличению иммунных лиц с возрастом. На территориях с высокой заболеваемостью (Средняя Азия, Казахстан) большинство людей приобретают анти-ВГА к 4-6 годам, а на территориях со средними и низкими показателями — к 20-30 годам.
Эпидемический процесс ГА характеризуется рядом особенностей: повсеместным распространением; неравномерной интенсивностью на отдельных территориях; цикличностью многолетней динамики, выраженной осенне-зимней сезонностью; преимущественным поражением детей дошкольного возраста, подростков и взрослых лиц молодого возраста; низкой семейной очаговостью. Периодические подъемы заболеваемости наблюдаются с интервалами от 3 до 10 лет, различаются на разных территориях и в отдельных возрастных группах населения. С интервалами 15-20 лет возникают синхронные подъемы, охватывающие все территории страны.
На территориях с высокими уровнями заболеваемости наиболее поражаемой группой населения являются дети ясельного возраста. Дети, посещающие детские дошкольные учреждения, как правило, болеют чаще, чем не посещающие. В последние годы происходит выравнивание показателей заболеваемости населения городов и сел. Наибольшая интенсивность развития эпидемического процесса на отдельных территориях зависит также от действия социально-демографических факторов (рождаемость, возрастная структура, доля многодетных семей и «организованность» детей, плотность населения, активность миграции и др.).
Рост заболеваемости ГА обычно начинается в июле-августе и достигает максимума в октябре-ноябре с последующим снижением в первой половине очередного года. Отмечается неодинаковые сроки начала и выраженность сезонных подъемов заболеваемости в разных социально-возрастных группах населения. На территориях со средними показателями заболеваемости сезонный подъем начинается среди школьников, а на территориях с высокими показателями — среди детей младших возрастных групп.
Гепатит ни А, ни В — самостоятельное заболевание с фекально-оральным механизмом передачи возбудителя, при котором не обнаруживаются маркеры непатитав А и В. Регистрируется преимущественно в республиках Средней Азии. Эта инфекция характеризуется рядом эпидемиологических признаков, к которым относятся:
1) резко выраженная неравномерность территориального распределения заболеваемости;
2) взрывообразный характер вспышек с высоким уровнем заболеваемости в районах с неудовлетворительным водоснабжением;
3) наиболее частое поражение взрослых лиц 15-30 лет;
4) низкая семейная очаговость.
ГНАНВ отличается тяжелым течением болезни и высокой летальностью у беременных женщин, как правило, во второй половине беременности. Все известные эпидемические вспышки этого заболевания обусловлены действием водного фактора. Истинная широта распространения этой инфекции не определена.
ПРОФИЛАКТИЧЕСКИЕ И ПРОТИВОЭПИДЕМИЧЕСКИЕ
Основными профилактическими мероприятиями при гепатитах А и ни А, ни В являются санитарно-гигиенические, направленные на разрыв фекально-орального механизма передачи возбудителя, обеспечение населения доброкачественной водой, безопасными в эпидемическом отношении продуктами питания, создание условий, гарантирующих соблюдение санитарных правил и требований, предъявляемых к заготовке, транспортировке, хранению, технологии приготовления и реализации продуктов питания; обеспечение повсеместного и постоянного выполнения санитарно-технических и гигиенических норм и правил санитарно-противоэпидемического режима в детских учреждениях, учебных заведениях; соблюдение правил личной гигиены, гигиеническое воспитание населения.
Исходя из этого, учреждения санитарно-эпидемиологической службы должны осуществлять следующие мероприятия: контроль за состоянием всех эпидемиологически значимых объектов (источники водоснабжения, очистные сооружения, водопроводная и канализационная сети, объекты общественного питания, торговли, детские, учебные и другие учреждения); широкое использование лабораторного контроля за объектами окружающей среды с применением санитарно-бактериологических и санитарно-вирусологических методов (определение колифагов, энтеровирусов, антигена вируса ГА); оценку эпидемиологически значимых социально-демографических и природных процессов; оценку связи между заболеваемостью и санитарно-гигиеническими условиями; прогнозирование заболеваемости; оценку качества и эффективности проводимых мероприятий.
В основу планирования конкретных мероприятий по профилактике ГА должны быть положены результаты углубленного ретроспективного и оперативного анализа и данные прогноза заболеваемости.
В задачи ретроспективного эпидемиологического анализа входит:
1) анализ многолетней динамики заболеваемости;
2) анализ сезонной динамики заболеваемости;
3) установление социально-возрастных групп населения с высокими, средними и низкими уровнями заболеваемости с учетом их эпидемиологической значимости;
4) выявление отдельных коллективов, в которых систематически регистрируется заболеваемость;
5) оценка качества и эффективности проводящихся противоэпидемических мероприятий;
6) формулирование и обоснование выводов о факторах, определяющих проявление эпидемического процесса.
Основой оперативного анализа служит информация, поступающая в СЭС о всех случаях регистрируемых заболеваний по первичным диагнозам. Оперативный анализ заболеваемости целесообразно осуществлять по недельным или двухнедельным интервалам путем сопоставления текущего фактического уровня с «нормативным» (контрольным) уровнем в годы с циклическими подъемами и спадами заболеваемости. Оперативный эпидемиологический анализ включает: проведение контроля за выполнением запланированных мероприятий; динамическую оценку состояния эпидемически значимых объектов, а также условий, способствующих активизации эпидемического процесса. В ходе оперативного анализа особое внимание обращается на микротерритории (контингенты, коллективы), выявленные в процессе ретроспективного эпидемиологического анализа. Под наблюдением соответствующих специалистов СЭС находятся такие процессы, как формирование, отъезд и возвращение детских дошкольных и школьных, студенческих коллективов, а также миграция населения, связанная с сельскохозяйственными и другими работами.
С учетом результатов анализа и прогноза заболеваемости конкретных санитарно-гигиенических условий разрабатываются комплексные планы профилактических мероприятий по снижению заболеваемости вирусными гепатитами, утверждаемые Советами народных депутатов.
Выявление больных вирусными гепатитами осуществляется врачами и средними медицинскими работниками всех учреждений здравоохранения во время амбулаторного приема, посещения больных на дому, при периодических осмотрах населения, наблюдения за лицами, общавшимися с больными. Важно при этом учитывать клинические особенности начального периода, наличие стертых и безжелтушных форм, диагностика которых требует особого внимания. При отсутствии желтухи и недостаточной выраженности других симптомов, целесообразно провести исследование крови для определения активности АлАт и при возможности анти-ВГА класса lgM.
Все заболевшие острой формой гепатита А подлежат регистрации в СЭС.
В квартирах с хорошими бытовыми условиями в случае подозрения на ГА допускается кратковременная (не более 3 дней) изоляция заболевших на дому для проведения необходимых лабораторных исследований. Обязательной госпитализации подлежат больные с подозрением на ГА проживающие в неблагоприятных жилищных условиях (коммунальные квартиры, общежития и т.п.), а также лица с этиологически недифференцированным гепатитом.
В стационарах для госпитализации необходимо раздельное размещение больных ГА и ГВ, в них должен соблюдаться противоэпидемический режим, предусмотренный «Инструкцией по санитарно-противоэпидемическому режиму и охране труда персонала инфекционных больниц (отделений)», утвержденной приказом Минздрава СССР N 916 от 04.08.84 г.
В официальном тексте документа, видимо, допущена опечатка. «Инструкция по санитарно-противоэпидемическому режиму и охране труда персонала инфекционных больниц (отделений)», утверждена приказом Минздрава СССР N 916 от 04.08.1983, а не 04.08.1984.
Иммуноглобулинопрофилактика (ИГП) является составной частью комплекса противоэпидемических мероприятий, проводится только среди наиболее поражаемых этой инфекцией контингентов.
Основным критерием определения тактики применения ИГП служат показатели заболеваемости и интенсивность формирования эпидемических очагов ГА среди дошкольников и учащихся школ. В зависимости от показателей заболеваемости в наиболее поражаемых возрастных группах на различных территориях страны рекомендуется дифференцированная система использования ИГП:
при показателях менее 5 на 1000 — проведение массовой ИГП эпидемиологически нерентабельно;
от 5 до 12 на 1000 — эпидемиологически обосновано применение иммуноглобулина только детям, общавшимся с заболевшими в пределах группы детского дошкольного учреждения, класса школы или семьи;
при показателях 12 и выше на 1000 — оправдано одномоментное введение иммуноглобулина дошкольникам или учащимся начальных классов школ в начале сезонного подъема с реализацией этого мероприятия в течение 10-15 дней.
Рекомендуется также введение иммуноглобулина подросткам и взрослым по эпидпоказаниям и при выезде в неблагополучные по заболеваемости ГА территории.
Иммуноглобулин вводят в соответствии с возрастом в следующих дозах:
детям старшего возраста и взрослым в зависимости от веса до 3.0 мл.
Данные о ИГП вносятся в учетные формы N 63/у и 26/у. Введение иммуноглобулина разрешается не более 4 раз с интервалами не менее 12 месяцев. После введения иммуноглобулина прививки могут проводиться через 4-8 недель. Введение иммуноглобулина после прививок допускается через 2 недели.
Учитывая, что тактика ИГП зависит от заболеваемости ГА на конкретных территориях, целесообразно при планировании этого мероприятия использовать результаты краткосрочных и долгосрочных прогнозов («Методические указания по прогнозированию заболеваемости вирусным гепатитом», Минздрав СССР, N 15/6-18, 04.07.89 г.).
Случаи вирусных гепатитов по месту жительства подлежат обследованию врачом-эпидемиологом или помощником эпидемиолога. В отдельных случаях допускается сбор информации от госпитализированных больных в стационаре с последующим выходом в «очаг» и заполнением карты эпидемиологического обследования (ф. 357/у). Очаги ГА в коллективах (детские учреждения, стационары, дома отдыха, санатории и др.) обследуются врачом-эпидемиологом. Результаты обследования оформляются в виде акта.
Лица, подозреваемые как источник инфекции, должны быть подвергнуты углубленному клинико-биохимическому обследованию, при возможности — обследованию на маркеры ГА. Выявляются также коллективы, в которых больной мог быть в конце инкубационного периода и в первые дни заболевания (больницы, санатории, временные детские коллективы и др.) для проведения в них противоэпидемических мероприятий. За лицами, бывшими в контакте с больными ГА, устанавливается систематическое (не реже 1 раза в неделю) медицинское наблюдение (термометрия, опрос, осмотр с определением размеров печени, селезенки и т.п.) в течение 35 дней со дня разобщения с больным. Дети дошкольных учреждений при наличии показаний наблюдаются ежедневно, в школах — еженедельно. При появлении повторных заболеваний срок наблюдения увеличивается, отсчет продолжительности наблюдения ведется от последнего случая.
О лицах, контактных с больными ГА по месту жительства, ставится в известность медицинский персонал детских учреждений или здравпунктов. О контактных лицах, связанных с приготовлением и реализацией пищевых продуктов, сообщается руководителю соответствующего учреждения и ведомственной санэпидслужбе для усиления контроля за соблюдением таким лицом правил личной и общественной гигиены, своевременного отстранения от работы при первых признаках заболевания.
Лабораторные обследования лиц, общавшихся с больными ГА (определение в крови аланинаминотрансферазы, а при возможности — специфических маркеров ГА) при наличии показаний (появление в коллективе повышенного числа ОРЗ, особенно сопровождающихся увеличением печени, наличия гепатолиенального синдрома неясной этиологии, диспептических явлений, подъемов температуры и др.) проводятся в детских дошкольных учреждениях по назначению врача-педиатра и эпидемиолога.
По эпидемическим показаниям контингент обследуемых может быть расширен, включая персонал групп и пищеблока. Интервал обследования — 15-20 дней.
В случае выявления ГА в дошкольном детском учреждении перевод детей из этого учреждения в другие, а также в другую группу внутри данного учреждения запрещается в течение 35 дней со дня изоляции последнего больного. Прием новых детей в эти учреждения допускается по разрешению эпидемиолога при условии предварительного введения иммуноглобулина ребенку, раньше достоверно не болевшему ГА. Персонал детского учреждения, а также родители должны быть подробно проинструктированы о первых симптомах болезни и о необходимости немедленного сообщения медицинским работникам о всех отклонениях в состоянии ребенка.
В период наблюдения карантинная группа детского учреждения не должна принимать участие в мероприятиях, проводимых в общих с другими группами помещениях, осуществляется разобщение групп во время прогулок. Для карантинной группы отменяется система самообслуживания и культурно-массовые мероприятия.
В течение 2 месяцев со дня изоляции последнего больного ГА в детском учреждении (группа ДДУ, класс школы) не должны проводиться плановые прививки. Вопрос о целесообразности экстренной ИГП решает врач-эпидемиолог по согласованию с медицинской службой учреждений. Как правило, ИГП проводится в пределах карантинной группы детского дошкольного учреждения, но по эпидемическим показаниям она может быть распространена и на другие группы. Проведение ИГП среди школьников целесообразно при множественных случаях ГА. Дезинфекционные и дезинсекционные мероприятия в очагах ГА проводятся в соответствии с приложением 3.
Дети, имевшие в семье контакт с ГА, допускаются в коллективы с разрешения эпидемиолога, в случае перенесенного ранее ГА, введения иммуноглобулина и установления за данными детьми регулярного наблюдения в течение 35 дней.
При возникновении в соматической детской больнице или санатории случая ГА прекращается перевод детей из палаты в палату и в другие отделения. Вновь поступающих детей рекомендуется размещать в отдельных палатах. Усиливается надзор за проведением противоэпидемических мероприятий и соблюдением санитарно-гигиенического режима.
Предупреждение вспышек заболеваний ГНАНВ проводится на основе реализации санитарно-гигиенических мероприятий и основывается на анализе территориальной и возрастной структуры заболеваемости с учетом эпидемиологических особенностей данной инфекции. Особое внимание обращается на состояние водоснабжения. Результаты ретроспективного эпидемиологического анализа заболеваемости ГНАНВ и санитарно-гигиенического состояния территорий используют для конкретизации профилактических и противоэпидемических мероприятий. Наибольшее значение придается мероприятиям по улучшению водоснабжения, канализования, санитарно-гигиенического благоустройства территорий (Методические рекомендации «Вирусный гепатит ни А, ни В с фекально-оральным механизмом передачи инфекции» (эпидемиология, клиника, лечение и профилактика, Москва, 1987 г.). Принятие текущих решений проводится с учетом показателей заболеваемости, особенностей развития эпидемического процесса при ГНАНВ.
источник
Классификация и этиология вирусных гепатитов. Эпидемиология вирусных гепатитов с фекально-оральным, контактным и искусственным механизмами передачи. Работа в эпидемическом очаге, профилактические и противоэпидемические мероприятия при вирусных гепатитах.
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru/
Государственное бюджетное образовательное учреждение высшего профессионального образования
«Дагестанская государственная медицинская академия»
Министерства здравоохранения Российской Федерации
на тему: Эпидемиология и профилактика вирусных гепатитов
по специальности: Эпидемиология
Лекция подготовлена: Зульпукарова Н.М.
Цель: изучить проявление эпидемиологического процесса вирусных гепатитов, организовать профилактические и противоэпидемические мероприятия.
1. Этиология вирусных гепатитов.
2. Эпидемиологию вирусных гепатитов с фекально-оральным механизмом передачи (А, Е)
3. Профилактические и противоэпидемические мероприятия при вирусных гепатитах А и Е.
4. Эпидемиологию вирусных гепатитов с контактным и искусственным механизмом передачи (В, С, Д)
5. Профилактические и противоэпидемиологические мероприятия при вирусных гепатитах В,С,Д.
1. Классификация вирусных гепатитов
Это группа острых инфекционных заболеваний человека, которые имеют клинически сходные проявления, полиэтиологичны, но различны по эпидемиологическим характеристикам.
А) По экологическим признакам;
в) вирусный гепатит ни А ни В
в условиях одновременного инфицирования с ВГВ (колиинфекция)
в усл. Последовательного инфицирования с ВГВ (суперинфекция)
д) вирусный гепатит цитомегалоирус (ГУМВ)
б) клинические формы — безжелтушная, стертые, желтушные фульминантный;
г) фульминантная (молниеносная)
в) воспалительные заболевания желчных путей
г) внепеченочные поражения
Е) Отдаленные исходы и последствия:
б) остаточные явления (гепатомегалия, затяжная реконвалесценция)
г) ХПГ, ХАГ, цирроз, рак, бессимптомное вирусоносительство, смешанная инфекция.
В настоящее время описано по меньшей мере 5 нозологических форм вирусных гепатитов: А, В, С, D, Е. Кроме того, существует группа недифференцированных вирусных гепатитов обозначаемых прежде как гепатит ни А ни В. Именно из этой группы гепатитов были выделены гепатиты С и Е. В последние годы идентифицированы вирусы G и ТТV, изучается их роль в поражении печени. Все формы гепатита вызывают системную инфекцию с патологическими изменениями печени.
Вопросы, которые предлагаю разобрать на сегодняшней лекции:
1. Этиология вирусных гепатитов
2. Эпидемиология вирусных гепатитов с фекально-оральным механизмом передачи (А, Е).
3. Профилактические и противоэпидемические мероприятия при вирусных гепатитах А и Е.
4. Эпидемиология вирусных гепатитов с контактным и искусственным механизмом передачи (В, С, Д).
5. Профилактические и противоэпидемические мероприятия при вирусных гепатитах В, С, Д.
Возбудитель Вирусный гепатит А- РНК — содержащий вирус, геном которого состоит из однонитчатой РНК и не имеет сердцевины и оболочки, из семейства Picornaviridae рода Hepatorirus. Относительно устойчиво внешней среде. В воде сохраняется от 3 до 10 мес., в экскрементах до 30 сут. Длительно сохраненные в воде пищевых продуктах, сточных водах и т.д. При t-100 0 С инактивируется в течение 5 мин; под действием хлора в дозе 0,5-1мл/л при p Н7,0 выживает в течение 30 мин.
Источник инфекции — больной человек, хронического носительства вируса не установлено. Период заразительности — последние 7-10 дней инкубационного периода. Длительность инкубационного периода в среднем 15-30 дней (от 7 до 50 дн.).
Механизм передачи фекально-оральный, реализуется через воду, пищу, загрязненные предметы. Водный путь, как правило, приводит к вспышкам инфекции. Пищевые вспышки связаны с заражением продуктов на предприятиях общественного питания невыявленными больными среди персонала. Возможно, кроме того, заражение ягод и овощей при поливе сточными водами и удобрении фекалиями. Контактно бытовой путь передачи может реализоваться при нарушении сан. гиг. режима, например в детских дошкольных учреждениях, семьях, воинских частях.
Естественная восприимчивость к гепатиту А высокая, он относится к числу наиболее распространенных в мире кишечных инфекций. Ежегодно, по данным ВОЗ, в мире регистрируется приблизительно 1,4 млн. случаев гепатита А. На территориях с низкими и средними показателями заболеваемости большинство жителей приобретают иммунитет вследствие перенесенного гепатита (не только желтушных, но и безжелтушных и бессимптомных форм) к 20-30 годам жизни. В отличие от этого в районах с высокой заболеваемостью постинфекционный иммунитет формируется к 4-6 годам жизни.
Для эпидемического процесса гепатита А характерна неравномерность заболеваемости на отдельных территориях, цикличность в многолетней динамике, сезонность.
При повсеместном распространении болезни отмечаются территории с высокими, невысокими и низкими показателями заболеваемости.
Средний показатель заболеваемости гепатитом А на территории России за последние 5 лет составил 51 на 100 тыс. населения. Наряду со спорадической заболеваемостью, когда преобладали семейные очаги с единичными случаями были отмечены эпидемические вспышки, в основном водного происхождения, что связано с неудовлетворительным обеспечением населения доброкачественной питьевой водой (в 2-5% проб воды из мест водозаборов обнаруживают возбудителей кишечных инфекций и антиген геп. А).
Следует также отметить, что наиболее высокие показатели заболеваемости гепатитом А регистрируются в регионах, где в качестве источников водоснабжения используют в основном открытые водоемы.
Болезни присуща летне-осенняя сезонность. Подъем заболеваемости начинается в июне-августе, достигая наибольших показателей в октябре -ноябре и снижаясь затем в первой половине следующего года. Поражаются преимущественно дети в возрасте от 3 до 6 лет, но в последние годы на территории РФ произошло перемещение максимальных возрастных показателей заболеваемости с младших возрастных групп на более старшие (11-14, 15-19 и 20-29 лет). Если ранее удельный вес переболевших детей до 14 лет составлял 60% и более, то в 2000-2001г. -40-41%. Заболеваемость среди городского и сельского населения почти выровнялась. Семейные очаги регистрируются редко. Выявлена периодичность заболеваемости: подъемы на отдельных ограниченных территориях возникают через 3-10 лет, а на большой территории, в стране в целом подъемы бывают через 15-20 лет.
2. Профилактические мероприятия при вирусном гепатите А
1. Обеспечение населения доброкачественной питьевой водой
2. Приведение источников водоснабжения в соответствие с санитарными нормами.
3. Усиление контроля за очисткой и обеззараживанием сточных вод: регулярное проведение очистки и дезинфекции помойных ям (контейнеров), надворных уборных, ликвидация неорганизованных свалок.
4. Создание условий, гарантирующих выполнение санитарных норм и правил, предъявляемых к заготовке, хранению, транспортировке, приготовлению и реализации продуктов питания.
5. Выполнение правил личной гигиены в местах общественного питания.
вирусный гепатит эпидемиология этиология
3. Работа в эпидемическом очаге вирусного гепатита А
По источнику инфекции: больной (экстренные извещения в ЦГСЭН, госпитализ.).
Механизм передачи: дезинфекция (текущая, заключительная).
Лица общавшиеся с источником инфекции (мед. наблюдение в течение 35 дней, термометрия 2р. в день, осмотр кожи, слизистой. Контроль за цветом кала, мочи, пальпация печения, селезенки).
Лабораторное обследование (АЛАТ, антитела к вирусу гепатита IgM — класса).
Экстренная профилактика, вакцинопрофилактика, иммуноглобулинопрофилактика (по решению врача — эпидемиолога).
Возбудитель — вирус, содержащий однониточную РНК. Его токсономическое положение до сих пор не определено. Вирус устойчив во внешней среде.
Источник инфекции — больной человек острой, преимущественно безжелтушной и стертой формами заболевания. Заболевание протекает тяжело, особенно у беременных. Во второй половине беременности болезнь имеет высокую летальность. Исследования последних лет показало, что вирус гепатита Е циркулирует у различных видов животных (крысы, свиньи, ягнята, куры) и не исключена возможность передачи вируса от инфицированного животного людям с развитием у них инфекции.
Механизм передачи — фекально-оральный, путь — чаще водный. Вспышки гепатита Е отличаются внезапностью, «взрывообразным» характером и высокими показателями заболеваемости на территориях с неудовлетворительным водоснабжением. Возможно заражение при употреблении в пищу термически недостаточно обработанных моллюсков и ракообразных.
Контактно — бытовой путь передачи возбудителя в семьях выявляются редко. Эпидемиологические данные косвенно свидетельствуют о значительно большей дозе при гепатите Е, чем при гепатите А. Инкубационный период в среднем около 30 дней (от 14 до 60 дней).
Естественная воспроизводимость высокая. В России гепатит Е встречается только у приезжающих из-за границы. Эндемичными регионами является Туркмения, Таджикистан, Киргизия, Узбекистан, а также страны Юго-Восточной и центральной Азии. Эпид. проц. Проявляется спорадическими и вспышками заболеваний, преимущественно водного происхождения.
Официально регистрировались заболевания гепатита Е в России нет.
Профилактические и противоэпидемические мероприятия проводятся также, как и при вирусном гепатите А; вакцина не лицензирована.
Гепатит В (НBV) — НbsAg- поверхностный антиген НBV
-HBcAg — сердцевидный антиген НBV
-HBeAg — пресердцевидный антиген НBV
Возбудитель — вирус с двунитчатой ДНК, группы Hepadnavirus, имеющий три антигена: НbsAg, HBcoreAg, HBeAg (precor Ag).
Вирус чрезвычайно устойчив во внешней среде, термостабилен, не разрушается при обычных метода инактивации сывороток крови и сохраняется при добавлении консервантов. При автоклавировании (темп. 120 0 С) он погибает через 45 мин., стерилизации сухим жаром (t-180 0 )- через 60 мин., а при 60 0 С — в течение 10ч. НbsAg сохраняется длительно при пониженной температуре: при 4 0 С — в сыворотке крови до 6 мес., в замороженных препаратах крови при -20 0 С-15-20 лет, в высушенной плазме -до 25 лет.
На постельных принадлежностях, загрязненных сывороткой крови, при комнатной температуре антиген обнаруживают в течение 3 мес. Он устойчив к дезинфектантам.
Источник инфекции — больные и вирусоносители. Заразительность для окружающих появляется в инкубации за 2-8 нед. до первых признаков болезни, сохраняется в течение всей болезни при острой и хронических формах Вирусоносители — лица у которых при отсутствии клинических признаков обнаружена антигенемия. Острые и хронические носители НbsAgособенно опасны при наличии у них HBeAg в крови. Больные хронической формой гепатита В и вирусоносители остаются источниками инфекции в течение всей жизни.
Продолжительность инкубационного периода гепатита В от 6 недель до 6 мес. (обычно 2-4 мес.).
Механизм передачи естественные (контактный, вертикальный) и искусственный (артифициальный). При реализации механизмов передачи возбудителя разнообразны: половой, трансплацентарный, парентеральный (инъекционный, трансфузионный, трансплатационный).
В последнее время особое значение приобретает искусственный механизм передачи вируса, который реализуется за счет в/в ведения психоактивных препаратов, а также при проведении любых парентеральных вмешательств, сопровождающиеся нарушением целостности кожных покровов и слизистых оболочек, с использованием медицинского инструментария, контаминированного инфицированными биологическими субстратами (в случае нарушения предстерилизационной и стерилизационной обработки) и переливаниях инфицированной крови и ее препаратов. В распространении возбудителя гепатита В важное значение имеет половой путь передачи; может реализоваться контактно — бытовой за счет контаминирования вирусом различных предметов быта (бритвы, зубные щетки, маникюрные принадлежности и др.). Установлено, что для заражения достаточно ничтожно малого количества инфицированной крови (10 7 в 1 мл.). Возможна передача возбудителя от матери плоду.
Естественная восприимчивость к гепатиту В высокая, он распространен повсеместно. По оценкам экспертов ВОЗ, в мире регистрируются ежегодно 50 млн. заболевших и насчитывают 300-350 млн. вирусоносителей, являющихся источниками инфекций. Ежегодно от гепатита В погибают около 7 млн. человек.
К особенностям эпидемиологической характеристики относят наличие разнообразных источников инфекции и множественность путей и факторов передачи возбудителя (естественные и искусственные) что определяет широчайшую распространенность гепатита В.
4. Эпидемиология вирусного гепатита В
2. Больной (в посл. 2-8 недель инкубации, продромальном периоде, разгаре, реконвалесценции).
3. Больной хронической формой (в течение всей жизни)
4. Субстраты содержащие вирус (кровь, менструальные выделения, сперма, менее знач. — слюна, молоко женское).
II. Механизм: пути и факторы
1. Естественные пути — половой
2. Бытовой (при поврежден. Кожи, слизистой оболочки зубной щеткой, бритвой, маникюрным прибором и т.д.).
2. Трансплацентарный орг., тканей
3. Лег.- диагн. процедура (парентер.)
4. Косметическая парентеральная проц. (татуир, прокол мочек ушей, маникюр).
II. Воспр. коллект. группы повышенного риска заражения
— члены семьи больных, носителей
— работники службы крови, гемодиализа, гематологии, хирургии и т.д.
— больные стационаров и поликлиник
Контингенты подлежащие обследованию на носительство вирусного гепатита В и С.
1. Доноры при каждой сдаче крови.
2. Реципиенты крови при вирусном гепатите В в течение 6 мес. от трансфузии.
3. Беременные (I и III триместра)
4. Мед. работники учреждений службы крови при приеме на работу ск. помощь, лабораторий, затем 1 раз в год.
а) отд. Гемодиализа, пересадки почки, гематологии, ССС и легочной хирургии при поступлении, 1 раз в квартал, при выписке.
б) хроническая патология при длительной госпитализации: туберкулез, онкология, психоневрология (при поступлении, 1 раз в квартал, при выписке).
в) хронические заболевания печени
г) дети: дома ребенка, дет. дома, спец. Интернаты при поступлении.
д) наркологические, кожно-венерологические, диспансерные, при взятии на учет, затем 1 раз в год
5. Профилактика вирусного гепатита В
Наблюдаемые контингенты и проф. мероприятия
— Носители НВs-антиген и больные хр. Гепатитом В
а) маркировка ист. Болезни и амбулаторных карт.
б) отдельные палаты при гемодиализе.
— Больные в отделениях гемодиализа
и искусственной системы кровообращения:
б) индивидуальное закрепление аппаратов гемодиализа
в) смена постельного белья после каждого гемодиализа.
г) обработка пятен крови 3% раствором хлорамина
д) наличие дез. растворов для обработки поверхностей.
Все пациенты стационаров и поликлиник
а) обеспечение инструментами одноразового использования
б) соблюдение правил обработки и использования мед. инструментария
в) наличие централизованного стерилизационного отделения и выделение персонала, ответственного за обработку инструментария
г) осуществление методического руководства и контроля за соблюдением п/э режима.
Для эпид. процесса гепатита В характерна территориальная неравномерность в проявлении заболеваемости. Условно выделяют регионы с высокой, промежуточной и низкой эндемичностью.
В качестве критерия распространенности гепатита В учитывают частоту выявления НbsAg на территориях с высоким уровне заболеваемости (гипердемичность) носительство НbsAg может достигать 15-20% и более, показатели 2-7% характерны для регионов со средним (промежуточным) уровнем заболеваемости. Благополучными считают территории с частотой носительства НbsAg менее 2%.
На территории РФ распространенность носительства НbsAg следующая: европейская часть — менее 1%; Восточная Сибирь — 4-5%, а в республике Северного Кавказа, Якутии, Туве, достигает 8-10%.
Уровень заболеваемости в городах в 3 раза выше, чем в сельской местности. Среди заболевших преобладают люди старшего возраста, однако в последние годы подвержены болезни и представили молодого трудоспособного населения 15-19 и 20-29 лет, что отражает развитие эпидемии наркомании и активность полового пути передачи возбудителя. Средний показатель заболеваемость гепатитом В за последние 5 лет на территории РФ составлял 38,7 на 100 тыс. населения а показатель носительства НbsAg — 89,3 на 100 тыс. населения.
6. Профилактика вирусного гепатита среди мед. работников
1. Защита мед. работников от попадания крови
— резиновые перчатки, маски, отдельные раковины для мытья рук, инструмента
Запрет приема пищи, курения в процедурном кабинете.
— Соблюдение правил мытья рук:
Двукратное мытье с мылом в проточной воде, индивидуальные полотенца, ежедневная их смена, разовые салфетки
Хирургам не использовать жесткие щетки.
Лаборатория клиническая, биохимическая
Наклеивание бланка направления в лабораторию с внешней стороны пробирки.
Маркировка пробок с кровью больных хроническим гепатитом и носителей Нbs — антигена.
Использование автоматических пипеток, резиновых груш.
Дезинфекция: — руки, загрязненные кровью-1% раствором хлорамина.
— рабочие столы, загрязненные кровью -3% раствором хлорамина.
— использование пипетки, пробирки, груши, предметов стекла -3% раствором хлорамина, стерилизация.
Защита пациентов от мед. раб., носителей НbsAg:
а) отстранение от работы мед. сестер хирургического, урологического и т.д. отделений при повреждении кожи.
б) отстранение персонала от заготовки, переработки крови.
в) проведение парентеральных манипуляций в резиновых перчатках.
Вакцинация мед. работников
7. Профилактика вирусных гепатитов В у новорожденных
Объекты деятельности и содержание работы.
Беременные здоровые обследованные на НbsAg в женской консультации
Беременные, больные острым гепатитом В:
Госпитализированы в инфекционную больницу
Беременные, больные хроническим гепатитом В и носители НbsAg:
а) маркировка обменных карт
б) госпитализированы в специальные отделения (палаты) род. доме
в) соблюдение требований режима род. блока: перчатки одноразовые, инструменты одноразового использования, комплекты одноразового использования.
Новорожденные, родившиеся от матерей, больных ОГВ, ХГВ и носителей НbsAg:
а) маркировка амбулаторных карт
б)специфическая защита (вакцинопрофилактика, иммуноглобулинопрофи-лактика).
в) диспансеризация в течении 12 мес.:
2-й — клиническое наблюдение 3-й -кл. наблюдения и лабораторного обследования: АЛТ и НbsAg
6-й клиническое наблюдение и лабораторное обследование: АЛТ и НbsAg12- клинического наблюдения.
8. Работа в эпид. очаге вирусного гепатита В
а) больной остр. гепатит В (экстр. изв. в ЦГСЭН, обязательной госпитализации)
б) больной хроническим гепатитом (экстр. изв. в ЦГСЭН, госпитализация по показаниям)
в) носитель НbsAg (экстр. изв., госпитализация по показаниям).
в) наличие индивидуальных предметов личной гигиены: раздельное хранение и обеззараживание (бритвенных приборов, маникюрных принадлежностей, зубных щеток, постельного белья, полотенец, мочалок, расчесок).
г) механические контрацептивные средства
Лица общавшиеся с источником инфекции
С больным ОГВ (сан. просвет работа, наблюдение в течение в мес. с момента госпитализации)
С больным ХГВ, носитель НbsAg (сан. просвет работа, опр. НbsAg у лиц группы риска, экстренная профилактика, вакцинопрофилактика, иммуноглобулинопрофилактика).
Гепатит Д (дельта — инфекция)
Возбудитель — дельта — агент с однониточной молекулой РНК, внешняя оболочка которого сформирована поверхностным антигеном вируса В (НbsAg).
Источник инфекции — при отсутствии с организме человека вируса гепатита В заражения вируса гепатита Д не происходит, источники инф. — общие с гепатитом В.
Основное эпидемиологическое значение имеют носители НbsAg и больные хроническими формами гепатита В, инфицированного вирусом гепатита Д. Причем заражение возможно не только при высокой, но и низкой репликативной активности вируса гепатита В. Период заразительности — с момента инфицирования дельта — агентом кровь больного заразна.
Механизм — тоже что у гепатита В.
Естественная восприимчивость к вирусу гепатита Д определяет наличие больных гепатитом В и (или) носителей возбудителя этой инфекции. Выделяют 2 основных варианта дельта — вирусной инфекции: в случаях одновременного инфицирования вирусом гепатита В и дельта — вирусом развивается остр. гепатит В с дельта — агентом (колиинфекция).
При заражении вирусом гепатита дельта носителей НbsAg диагностируется острая (супер) дельта — инфекция вирусоносителя гепатита В. Официальной регистрации заболевания вирусом гепатита Д в России нет. Инкубационный период — от 6 недель до 6 мес.
Профилактические мероприятия — те же что при гепатите В.
Зоны гиперэндемичные — Южная Америка, экватор, Африка.
В России — Тува, Якутия и стран СНГ — Молдова, Казахстан, Узбекистан т.е. также как при гепатите В. Вместе с тем в некоторых регионах мира с высокой распространенностью гепатита В, прежде всего на Дальнем востоке — в Китае, Японии, гепатит Д регистрируется сравнительно редко, менее чем у 1% носителей НbsAg. Близкие соотношения отмечаются и в ЮАР. В объяснении этих данных допускают генетическую неоднородность вирусного гепатита Д и неодинаковую выявляемость его разных антигенных разновидностей. Благодаря повсеместной вакцинации против гепатита В распространенность инф. гепатита Д заметно снижается. Профилактические и противоэпидемические мероприятия при гепатите Д проводят так жжет, как и при гепатите В.
Возбудитель — РНК содержит вирусный агент, отнесенный с самост. роду в семействе Flaviviridae, описаны около 30 генотипов и субтипов вируса (1а, 1в, 1с, 2а, 2в, 2с, 3а, 3в, 4а, 5а, 6а и др.). Возможно, генотип вируса определяет тяжесть заболевания и чувствителен к интерферонотерапии. Отличительной особенностью является способность к длительной персистенции в организме, что обуславливает высокий уровень хронизации.
Источник инфекции — больной человек острой и хронической формой, носитель. Сыворотка и плазма крови инфицирования лиц заразны, начиная с нескольких недель до появления клинических признаков болезни и затем, в течение всего периода болезни (хроническая фаза).
Механизм — тот же что при гепатите В. Однако структура путей — имеет особенности.
При генотипе 16 у инфицированных отмечают более высокий уровень РНК вируса гепатита С более тяжелое течение болезни, недостаточную ответственность реакцию на проводимую терапию.
Естественная воспр. неодинаковая заболеваемость растет инкубационный период -6-8 недель (с колебаниями от 2 до 26 недель).
Официальная регистрация с 1994г. Основные эпид. проявления — такие же, как при гепатите В. Профилактические мероприятия — те же что и при гепатите В.
Если мать носитель НbsAg то новорожденный относится к группе риска, прививается и ставиться на учет.
При гепатите «С» — определение антител.
Профилактика Вирусных гепатитов В и С мед. работникам (превентивная терапия).
1. Выдавить кровь, обработать рану
2. Амиксин в первый день 250 мг., далее по 125 мг. х 3 р. в неделю (1 месяц) или реаферон 3 млн. МЕ х 3р. (1 месяц) или рибаверин 15 мг/кг
веса ежедневно с реафероном — А 3 млн. МЕ в/м ежедневно (10 дней) затем 3р. в неделю 1 месяц.
9. Лабораторная диагностика
2. ПЦР (наличие РНК вируса в крови)
3. Билирубин, печеночные пробы, АЛТ и АСТ, холестерин
5. Количественное определение РНК НСV в ПЦР.
НbsAg при остром ГВ появляется в крови в последние 1-2 недели инкубации, затем в течение 4-6 недель клиники.
Анти Нbs — у больных острым гепатитом после исчезновения НbsAg (через 3-4 месяца — до года, но может сохраняться и пожизненно).
Анти НВс IgM — после исчезновения НbsAg и до появления Нbs анти Нbе (4-8 мес. циркулирует в крови).
НbеAg — на ранних этапах болезни .
Анти Нbе — также на ранних этапах острого ГВ
Острый гепатит В: наличие НbsAg анти Нbе — антител, принадлежащих к классу IgM, НbеAg.
Хронический гепатит в стадии репликации НbsAg, анти Нbе при нормальных трансаминазах. Сочетание Нbе IgG с анти — НВе говорит о продолжающемся инфекционном процессе, и эти больные могут быть источниками заражения. При высокой репликативной активности циркуляция НbеAg сохраняется спустя 6 мес. При низкой к этому времени появляются анти Нbе при сохранении персистирующей Нbs-анти — генемии.
Критерии диагноза неактивного носительства НbsAg:
1. Наличие НbsAg и наличие анти Нbе в сыворотке крови
2. Отсутствие НbеAg и наличие анти Нbе в сыворотке крови. Уровень НВV DNA меньше 2000 МЕ / мл
4. Индекс чист. активности > 4 баллов.
При ср. тяжелой и тяжелых формах характерно высокое содержание (НbsAg? 10 log 2 ) (НbtAg? 2 log 5 ) и (анти -Нbc IgM lg), при легкой — низкое содержание ( 2 log, то лечение прекращают т.к. оно бесперспективно.
2. а) Интерферон А (противовирусный препарат) 10-14 дн. ежедневно далее 3 раза в неделю от 3-х месяцев до года
б) Вобэнзим — противовоспалительный препарат по 3 тб.х3 р. (1,5-2 месяца).
3. Психотерапия, антидепрессанты (ципрамил по 20 мг.х1р. в сутки)
4. Гепатопротекторы (для предотвращения фиброза).
5. Урсосан, гепабене, урсофальк, фосфоглив и т.д.
Вопросы и задания для самоподготовки
1.Источник инфекции при гепатите А?
2. Механизм передачи, пути и факторы при гепатите А?
3. Эпидемиология гепатита Е?
4. Профилактические и противоэпидемические мероприятия при гепатите А и Е.
5.Эпидемиология гепатита В и С
6. Профилактические и противоэпидемические мероприятия при парентеральных гепатитах.
7.Группы риска при парентеральных гепатитах.
8.Диспансерное наблюдение за переболевшими вирусными гепатитами.
Из числа вирусных гепатитов к кровяным инфекциям относятся:
Вирус гепатита В может выделяться с биологическими секретами и экскретами:
2) Вагинальными выделениями
Из перечисленного выше правильно:
! Только хроническое течение
! Развитие первичной карциномы
! Наклонность к хронизации в 5-10% с развитием цирроза, у части больных -первичной карциномы печени
источник