Лейшманиоз — заболевание, вызываемое простейшими рода лейшмании, переносчиками которых являются москиты.
Это род паразитических одноклеточных животных. В организме теплокровного животного они находятся в стадии безжгутиковой внутриклеточной формы. В организме переносчика и на питательных средах существуют в жгутиковой форме.
Жизненный цикл лейшманий протекает со сменой хозяев — позвоночного животного или человека и москита.
Москит (переносчик заболевания) — это мелкое двукрылое насекомое величиной 1,2-3,7 мм. Он заражается при кровососании инфицированного позвоночного животного или человека. В кишечнике насекомого лейшмании развиваются, размножаются и в течение недели превращаются в заразные формы, которые концентрируются в передних отделах кишечника и хоботке москита.
При повторном кровососании заразные формы (промастиготы) от москита попадают в кровь позвоночного хозяина, поглощаются иммунными клетками. Там они развиваются и размножаются. Клетки, переполненные паразитами, разрушаются, паразиты захватываются другими клетками, где процесс размножения повторяется.
В теплых странах москиты активны круглый год. Это сумеречные и ночные насекомые. В течение 2-3 недель жизни самки питаются кровью и 2-3 раза откладывают яйца.
Основным природным резервуаром паразита являются грызуны и представители семейства псовых.
Существует несколько видов лейшманиоза.
Заболевания, характерные для Европы, Азии, Африки:
- индийский висцеральный (кала-азар),
- средиземноморско-среднеазиатский,
- детский висцеральный,
- зоонозный (сельский) кожный,
- антропонозный (городской) кожный,
- мексиканский кожный.
Для Америки характерны свои виды лейшманиоза:
- мексиканский (язва Чиклеро),
- перуанский (Ута),
- гвианский (лесная фрамбезия),
- панамский,
- кожно-слизистый (эспундия).

Чаще болеют дети 5-9 лет. Переболевшие приобретают стойкий и длительный иммунитет. Повторные заболевания практически не регистрируются. У больных СПИДом лейшманиоз приобретает злокачественное течение и приводит к гибели.
В месте укуса зараженного москита, который является переносчиком заболевания, на коже образуется опухоль. Лейшмании, размножаясь, проникают в лимфатические узлы, затем перемещаются в селезенку, костный мозг, печень, лимфатические узлы кишечника и других внутренних органов.
В результате нарушается работа этих органов и они увеличиваются в размерах. В наибольшей степени поражается селезенка, прогрессирует анемия, которая усугубляется поражением костного мозга.
В ряде случаев у больных развивается так называемый посткала-азарный кожный лейшманиоз — появление на коже лица и других частей тела узелков и пятнистых высыпаний, которые содержат лейшмании. Эти образования сохраняются долгие годы, и больной продолжает оставаться источником заражения на долгое время.
Инкубационный период составляет от 3 недель до 12 месяцев, в редких случаях может достигать до 2-3 лет. Начинается заболевание постепенно.
В период развития заболевания наблюдаются:
- волнообразная лихорадка,
- увеличение селезенки,
- увеличение печени,
- увеличение лимфатических узлов,
- диарея,
- потемнение кожи,
- кровоизлияния в кожу и слизистые оболочки,
- носовые и желудочно-кишечные кровотечения.
При пальпации печень и селезенка плотные, безболезненные.
У ВИЧ-инфицированных заболевание протекает злокачественно и сопровождается невосприимчивостью специфических лечебных препаратов.
Диагноз устанавливают на основе характерных симптомов и подтверждают лабораторными исследованиями.
Лейшмании обнаруживаются в мазках пунктата костного мозга, селезенки или печени. В периферической крови лейшмании находят крайне редко.
Для лечения используют препараты пятивалентной сурьмы — солюсурьмин или меглумина антимонат. Курс лечения — 30 суток. При рецидиве заболевания повторяют через 14 дней.
При тяжелом течении или неэффективности лечения препаратами сурьмы используют препараты второй линии — амфотерицин (для взрослых) и паромомицин (для взрослых и детей).
Другое название — детский лейшманиоз. Заболевание распространено в странах Средиземноморья, единичные случаи зарегистрированы в Азии, Закавказье и Крыму.
Инкубационный период составляет от 1 месяца до 1 года.
Основными отличительными признаками заболевания являются:
- отсутствие кожных высыпаний,
- воспаление лимфатических узлов,
- боли в животе,
- приступы кашля.
Часто сопровождается бактериальной пневмонией. Кожные покровы бледные, имеют землистый оттенок.
Острая и подострая формы встречаются редко, в основном у маленьких детей. Протекают эти формы заболевания тяжело, требуют немедленного лечения и характеризуются резким истощением больного, снижением мышечного тонуса, появлением фурункулов, язвенными поражениями полости рта.
Наиболее частая форма болезни — хроническая, которая наблюдается в основном у детей старшего возраста, реже у взрослых. Эта форма характеризуется более легким течением, приступы сменяются долгими периодами нормального самочувствия. При своевременном лечении наступает полное выздоровление. Даже увеличенные печень и селезенка быстро уменьшаются до нормальных размеров.
Значительное количество случаев заражения протекает бессимптомно или в стертой форме, может наступить спонтанное выздоровление.
У людей с иммунодефицитом, особенно у ВИЧ-инфицированных, болезнь развивается быстро и протекает очень тяжело, плохо поддается лечению и часто приводит к быстрой гибели больного.
Лечение такое же, как при индийском висцеральном лейшманиозе.
Человек не является источником заражения. Основной природный резервуар инфекции — грызуны.
После перенесенного заболевания вырабатывается стойкий пожизненный иммунитет ко всем формам кожного лейшманиоза. Например, на юге Туркменистана большинство местного населения переболевает в детском возрасте.
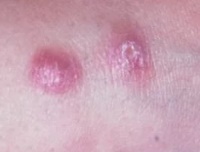
- Заболевание начинается с появления на месте укуса москита бугорка величиной 2-4 мм, окруженного ободком воспаленной кожи.
- На второй день он увеличивается до 8-10, иногда до 15 мм в диаметре.
- Одновременно увеличивается воспалительный отек кожи вокруг него.
- Через 1-2 недели в центре появляется язва с крутыми обрывистыми краями диаметром 2-4 мм.
- Дно язвы неровное, покрытое желтовато-серым или желтовато-зеленым налетом.
- Язвы могут быть множественные при многократных укусах.
- Язвы малоболезненны, однако боли возникают при перевязках или при случайных травмах язв (ударах, нажатии).
- Появление выраженной болезненности язв свидетельствует о присоединении вторичной бактериальной патогенной инфекции.
- На 2-3 месяце язвы очищаются от гноя.
- На 2-6 месяце начинается их рубцевание.
Если заболевание не очень беспокоит больного и не осложняется инфицированием язв, то лечение не проводят, предоставляют болезни естественное развитие.
Препараты используются при осложнении заболевания воспалением лимфатических узлов.
Самым эффективным методом предупреждения заболевания является вакцинация.
Источником заражения является больной человек, дополнительный резервуар — -собаки.
Заболевание встречается в течение всего года. Среди местного населения болеют преимущественно дети, среди приезжих — люди всех возрастов.
Инкубационный период колеблется от 2-4 месяцев до 1-2 лет, иногда продолжается до 4-5 лет.
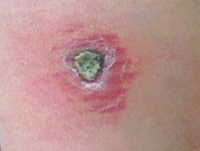
По прошествии этого периода на месте укуса зараженных москитов (чаще на лице и верхних конечностях) появляются малозаметные единичные, реже множественные, бугорки (лейшманиомы) диаметром 2-3 мм с гладкой, блестящей поверхностью.
Они медленно увеличиваются и через 3-4 месяца достигают 5-10 мм в диаметре, приобретая красновато-буроватый цвет с синюшным оттенком.
После нескольких месяцев бугорки могут рассосаться. Однако такое течение заболевания встречается редко.
Как правило, на поверхности бугорка образуется чешуйка, которая затем превращается в в плотно прикрепленную к бугорку желтовато-буроватую корочку.
После отпадения или насильственного снятия корки обнаруживают кровоточащую эрозию или язву. На протяжении длительного времени язва покрыта плотной коркой.
Через 2-4 месяца постепенно начинается рубцевание язв, которое заканчивается в среднем через год после появления бугорка. В некоторых случаях заболевание затягивается на 2 года и более.
У 10% больных развивается вялотекущий хронический туберкулоидный рецидивный кожный лейшманиоз. По симптомам он напоминает туберкулезную волчанку и может длиться десятилетиями. Предположительно причиной этого осложнения является иммунодефицит.
Другим осложнением является пиодермит, развивающийся вследствие присоединения вторичной инфекции.
Прежде всего выясняется находился ли пострадавший в районах распространения этого паразита.
Проводится анализ тканей, взятых из края поражения.
Если заболевание не очень беспокоит больного, то лечение не проводят. На ранних стадиях образования бугорков их можно обработать специфическими препаратами или мазями, содержащими хлорпромазин (2%), паромомицин (15%) или клотримазол (1%).
Лечение туберкулоидного лейшманиоза такое же, как висцерального лейшманиоза, но он плохо поддается терапии. Часто необходимы повторные курсы в комбинации с иммуностимуляторами, витаминами и общеукрепляющими препаратами.
Н2Мексиканский кожный лейшманиоза
Этот вид заболевания распространен в странах Латинской Америки, Мексике, Перу, США.
Иммунитет после перенесенной болезни нестойкий.
Инкубационный период составляет от 2-3 недель до 1-3 месяцев.
Болезнь обычно протекает в относительно легкой форме, образуется одна лейшманиома на открытых, доступных для нападения частях тела. Она заживает без осложнений через несколько месяцев.
Однако при возникновении лейшманиомы на ушной раковине (40% случаев)болезнь принимает длительное, хроническое течение и приводит к деформации ушной раковины.
Известны единичные случаи образования глубоких язв и разрушения хряща носа.
Диагностика и лечение такие же, как при кожном лейшманиозе Европы (городском лейшманиозе).
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Лейшманиоз — облигатные трансмиссивные заболевания, возбудителями которых являются простейшие рода Leishmania. Жизненный цикл лейшманий протекает со сменой хозяев и включает две морфологические формы: амастиготную (безжгутиковую) и промастиготную (жгутиковую). В амастиготной форме лейшманий паразитируют в клетках (макрофагах) природных резервуаров (позвоночные животные) и человека; в промастиготной обитают в различных частях пищеварительного тракта москитов, которые служат их переносчиками и в питательных средах.
Переносчиками лейшманий являются двукрылые насекомые: Старого Света — москиты рода Phlebotomus, Нового Света — рода Lutzomya. Основные природными резервуарами — грызуны и представители семейства псовых.
Область распространения лейшманиозов включает страны с жарким и теплым климатом. Заболевания людей зарегистрированы в 76 государствах Азии, Африки, Южной Европы, Центральной и Южной Америки. Во многих странах лейшманиозы наносят существенный социально-экономический ущерб. В России локальные случаи заболевания лейшманиозами в настоящее время отсутствуют, однако ежегодно регистрируются завозные случаи, среди заразившихся — лица, посетившие страны ближнего и дальнего зарубежья, эндемичные по лейшманиозам. При этом больные выявляются среди граждан как зарубежных государств, так и Российской Федерации, возвратившихся из деловых или туристических поездок в районы с субтропическим или тропическим климатом.
Различают три клинические формы лейшманиозов: кожный, кожно-слизистый и висцеральный. При кожном лейшманиозе поражаются кожные покровы; при кожно-слизистом — кожа и слизистые оболочки, главным образом верхних дыхательных путей, иногда с разрушением мягких тканей и хрящей; при висцеральном лейшманиозе возбудитель локализируется в печени, селезенке, костном мозге и лимфатических узлах. В России чаще всего регистрируются кожный и висцеральный лейшманиозы.

Инфекционный процесс начинается, когда промастиготы проникают в организм хозяина со слюной москитов, которые кусают человека за лицо или конечности. Паразиты поглощаются дермальными макрофагами и вскоре превращаются в амастиготы или микромастиготы, размножающиеся поперечным делением, что в конечном счете приводит к разрыву макрофагов. Этот процесс продолжается продолжительное время, так как освобождающиеся амастиготы поглощаются новыми макрофагами, которые скапливаются в очаге поражения и пролиферируют здесь. Пораженные макрофаги способствуют дальнейшей диссеминации паразитов. Последующее развитие очага поражения зависит от индивидуальных особенностей паразита и состояния иммунных реакций организма хозяина. Положение осложняется тем, что в каждый таксон леишмании может входить несколько отличающихся друг от друга штаммов; тем не менее, обычно каждый вид или подвид леишмании вызывает достаточно характерное заболевание, которое входит в одну из основных групп.
Москит заражается амастиготами леишмании при кровососании на инфицированном позвоночном. В кишечнике москита лейшмании переходят в промастиготную стадию, размножаются продольным делением и развиваются в течение недели, превращаясь в инвазивные формы, которые концентрируются в передних отделах кишечника и в хоботке москита. Развитие промастигот в москитах происходит при температуре свыше 15 °С. При повторном кровососании переносчика про-мастиготы попадают в кровь позвоночного хозяина, фагоцитируются клетками РЭС и превращаются в амастиготы.
Москиты — мелкие двукрылые насекомые, величиной от 1,2 до 3,7 мм. Распространены во всех частях света в тропической и субтропической зонах, в поясе, заключенном между 50° с. ш. и 40° ю. ш. Москиты обитают как в населенных пунктах, так и в природных биотопах. В населенных пунктах местами выплода москитов служат подполья, свалки мусора и другие места, где скапливаются гниющие органические вещества. В природных условиях москиты выплаживаются в норах грызунов, гнездах птиц, пещерах, дуплах деревьев и т.п.
Особенности распространения лейшманий и их циркуляции на эндемичной по лейшманиозам территории тесно связаны с особенностями экологии их переносчиков — москитов. Так, в Старом Свете лейшманиозы распространены в сухих (аридных) территориях — пустынях, полупустынях и оазисах; в Новом Свете — это (за редким исключением) болезни влажного тропического леса.
В населенных пунктах Центральной Азии москиты обычно разлетаются на расстояние всего в десятки метров от мест выплода; на открытой местности распространяются до 1,5 км. В северной части своего ареала москиты имеют одну генерацию и активны с июня по август. В Центральной Азии обычно развиваются две генерации с максимумом численности в начале июня и начале августа. В тропических странах москиты активны целый год. Москиты — сумеречные и ночные насекомые, в течение 2-3 недель своей жизни самки питаются кровью и 2-3 раза откладывают яйца.
Лейшманиозы занимают одно из важнейших мест в тропической патологии. По данным Всемирной организации здравоохранения, лейшманиозы распространены в 88 странах мира, в 32 странах заболевания подлежат обязательной регистрации. По экспертным оценкам, число больных лейшманиозами в мире составляет 12 млн человек. Ежегодно возникает 2 млн новых случаев. Примерно 350 млн человек проживают на эндемичных по лейшманиозам территориях и находятся под угрозой заражения.
Лейшманиозы включены в специальную программу ВОЗ по изучению и борьбе с тропическими болезнями. В некоторых развивающихся странах лейшманиозы могут выступать в качестве фактора, сдерживающего экономическое развитие тех или иных районов.
Существует несколько видов лейшманий, патогенных для человека, которые сходны по своей морфологии, но отличаются по антигенным, молекулярно-биологическим и биохимическим признакам, а также по клинической картине и эпидемиологии вызываемых ими заболеваний.
Можно выделить три основные группы лейшманиозов:
- Кожный лейшманиоз.
- Кожно-слизистый американский лейшманиоз.
- Висцеральный лейшманиоз.
Однако такое деление нельзя считать абсолютным: в ряде случаев возбудители висцеральных форм болезни могут вызывать кожные поражения, а возбудители кожных форм — поражения внутренних органов.
Кожный лейшманиоз впервые описан английским врачом Рососке (1745). Клиническая картина болезни освещалась в трудах братьев Russel (1756), русских военных врачей НА. Арендта (1862) и Л.Л. Рейденрейха («Пендинская язва», 1888).
Большим событием явилось открытие возбудителя кожного лейшманиоза русским военным врачом П.Ф. Боровским (1898). Этот возбудитель также обнаружен американским врачом J.H. Wright (1903). В 1990-1903 гг. W.B. Leishman и С. Donovan обнаружили в селезенке больных индийским лейшманиозом возбудителя висцерального лейшманиоза, который был описан A. Laveran и F. Mesnil (1903) под названием L. donovani, а возбудитель кожного лейшманиоза получил наименование L. tropica в 1909 г.
Только при кожном лейшманиозе заболевание может заканчиваться развитием напряженного стерильного иммунитета и резистентности (устойчивости) к реинвазии. Но даже при этом заболевании паразиты могут иногда персистировать (длительное время сохраняться) в организме больного. Так, например, L. brasiliense могут распространяться и поражать носоглотку через много лет после первичного заболевания. L. tropica могут вызывать хронические рецидивирующие поражения, а у некоторых больных с отягощенным преморбидным фоном при инвазии L. mexicana или L. aethiopica может развиться анергическая форма болезни, известная под названием «диффузный кожный лейшманиоз». Невосприимчивость к реинвазии при наличии текущей инвазии обозначают термином премуниция (синоним нестерильного иммунитета).
Кожный лейшманиоз характеризуется поражениями кожи, которые называются лейшманиомами. Вследствие размножения лейшманий на месте введения их москитами, возникают специфические гранулемы, состоящие из плазматических клеток, нейтрофилов, лимфоидных элементов. Сосуды в области инфильтрата и за его пределами расширены, отмечаются набухание и пролиферация их эпителия. Процесс развития лейшманиомы состоит из трех стадий: бугорка, изъявления и рубцевания. Возможно распространение инфекции по лимфатическим сосудам и развитие лимфангитов и лимфаденитов.
Различают антропонозный и зоонозный кожный лейшманиозы.
Особенности двух типов лейшманиоза
Городской кожный лейшманиоз
Сельский кожный лейшманиоз
Антропонозный ашхабадская язва, годовик, поздно изъязвляющаяся форма («сухая»)
Зоонозный пендинская язва, мургабская язва, остронекротизирующаяся форма, пустынный тип («мокрая»)
Длительный: 2-3-6 месяцев, нередко 1-2 года и более
Короткий: обычно 1-2-4 недели, иногда до 3 месяцев
Небольшая папула-бугорок телесного или бурого цвета
Значительный островоспалительный, часто фурункулоподобный инфильтрат
Время наступления изъязвления
На лице чаще, чем на нижних конечностях
На нижних конечностях чаще, чем на лице
Длительность процесса до эпителизации
Первичные заболевания приходятся на летне-осенние месяцы (июнь — октябрь)
Дикие грызуны пустыни (зооноз)
Преимущественно в городах (Typus urbanus)
В сельских поселках, на окраинах городов и в пустынных местностях
Количество паразитов в гранулах
Вирулентность для белых мышей
С 6-го месяца от начала болезни

Возбудители кожных лейшманиозов описаны Куннигамом (Cuningham, 1884) и Фиртом (Firth, 1891). В 1898 г. П.Ф. Боровский определил, что эти организмы относятся к простейшим. В 1900 г. Райт (Wright) наблюдал аналогичных паразитов в селезенке больного висцеральным лейшманиозом и в 1903 г. впервые опубликовал точное описание этих паразитов и рисунки.
В 1974 г. Jadin сообщил о наличии небольшого жгута у внутриклеточных форм некоторых леишмании (L. tropica, L. donovani, L. brasiliensis), выявленного на микроэлектронограмме. В этой связи наряду с терминами «амастигота» встречается и термин «микромастигота», обозначающий ту же стадию жизненного цикла леишмании.
В организме теплокровных амастиготы и микромастиготы леишмании обнаруживаются в протоплазме клеток ретикулоэндотелиальной системы, способных к фагоцитозу. Они имеют вид мелких овальных или округлых телец размером от 2 до 5 мкм.
Протоплазма окрашивается по Романовскому-Гимза в серовато-голубой цвет. В центральной части или сбоку расположено овальное ядро, которое окрашивается в красный или красно-фиолетовый цвет. Около ядра располагается кинетопласт (круглое зернышко или короткая палочка, лежащая эксцетрично и окрашивающаяся более интенсивно, чем ядро, в темно-фиолетовый цвет). Наличие ядра и кинетопласта является главным признаком, позволяющим отличить леишмании от других образований (тромбоцитов, гистоплазм, дрожжевых клеток и т.д.).
Промастиготы леишмании имеют удлиненную веретеновидную форму; длина их составляет 10-20 мкм, ширина — 3-5 мкм. Ядро, протоплазма и кинегопласг окрашиваются в те же гона, ках и у амастигот. В культурах промастиготы часто собираются кучками в виде розеток, со жгутиками, обращенными к центру (явление агломерации).
В эндемичных районах профилактику лейшманиозов проводят дифференцированно в зависимости от формы заболевания по нескольким направлениям. Для антропонозов (кала-азар, АКЛ) основными мерами профилактики являются: выявление и лечение больных, борьба с москитами в населенных пунктах. Значительно более сложна и трудоемка профилактика висцерального лейшманиоза и ЗКЛ, при которых резервуарами возбудителей и источниками заражения человека являются в основном дикие животные. Профилактические мероприятия в очагах висцерального лейшманиоза включают: активное выявление и лечение больных, обнаружение и уничтожение в населенных пунктах больных собак (возможно лечение ценных пород), ограничение численности диких, хищных животных (лисицы, шакалы и др.) В окрестностях населенных пунктов проводят борьбу с москитами. Мероприятия в очагах ЗКЛ наряду с выявлением и лечением больных направлены на ликвидацию основного резервуара возбудителя в природе — различных видов грызунов и борьбу с норовыми москитами.
Кроме того, для защиты населения в очагах АКЛ и ЗКЛ применяют профилактические прививки живой вирулентной культурой L. major.
Весьма эффективной мерой профилактики лейшманиозов является защита от нападения москитов. Для этого в вечернее время непосредственно перед заходом солнца и в течение всей ночи целесообразно использовать специальные отпугивающие москитов вещества — репелленты, а также полог из мелкоячеистой сетки.
Граждане Украины, выезжающие за пределы страны, могут заразиться лейшманиозами при посещении в активный сезон передачи инфекции (май — сентябрь) стран ближнего зарубежья: Азербайджана (ВЛ), Армении (ВЛ), Грузии (ВЛ), Южного Казахстана (ВЛ, ЗКЛ), Кыргызстана (ВЛ), Таджикистана (ВЛ, ЗКЛ), Туркменистана (ЗКЛ, ВЛ), Узбекистана (ЗКЛ, ВЛ). Эндемичным по висцеральном лейшманиозе следует считать и Крым, где в прошлом регистрировались единичные случаи висцерального лейшманиоза.
Из стран дальнего зарубежья наибольшую опасность в отношении кала-азара представляет Индия, где ежегодно регистрируются десятки тысяч случаев этого заболевания. Висцеральный лейшманиоз чаще всего можно заразиться в странах Среднего, Ближнего Востока и Средиземноморья. Кожный лейшманиоз опасен для граждан, выезжающих в страны Среднего, Ближнего Востока и Северной Африки. В странах Центральной и Южной Америки наряду с висцеральным имеются очаги кожно-слизистого лейшманиоза.
Основной мерой профилактики для граждан, даже на короткое время выезжающих в названные регионы, служит защита от нападения москитов. Кроме того, для предупреждения ЗКЛ можно рекомендовать прививки живой культурой и химиопрофилактику пириметамином. При этом необходимо отметить, что прививки противопоказаны детям до 1 года, больным кожными или хроническими заболеваниями (туберкулез, сахарный диабет и др.) и людям, переболевшим ранее кожным лейшманиозом, а пириметамин — противопоказан при заболеваниях кроветворных органов, почек и беременности.
источник
В данной статье мы рассмотри такое редкое заболевание, как лейшманиоз. Вы узнаете, какой микроорганизм является возбудителем болезни, как и где можно заразиться лейшманиозом, научитесь идентифицировать симптоматику. Мы расскажем как лейшманиоз лечат сегодня, какие медикаменты наиболее эффективны, что делать, чтобы никогда не столкнуться с таким недугом. Также перечислим наиболее популярные средства народной медицины, которые помогут в борьбе с болезнью. В результате вы сможете принять необходимые меры, чтобы избежать заражения, а также распознать угрожающие симптомы на ранних стадиях и вовремя обратиться к врачу.
Лейшманиоз — это инфекционное паразитарное заболевание. Возбудителем выступают простейшие микроорганизмы Leishmania. Это общая группа простейших, всего насчитывается около 20 видов, для человека опасными являются 17 разновидностей.
Микроорганизмы попадают в клетки кожи или внутренних органов, и там паразитируют. Несмотря на то, что лейшманиоз считается забытым заболеванием, случаи заражения регулярно отмечаются в 88 странах мира. Большая часть стран относится к развивающимся, 13 из списка — беднейшие страны мира.
Переносчиками лейшманий являются москиты, которые инфицируются, когда кусают больное животное или человека. То есть, если москит, укусивший зараженного человека, укусит здорового, произойдет заражение.
Носители простейших микроорганизмов (Leishmania) именуются резервуарами. Резервуаром могут быть любые позвоночные, к примеру, животные — псовые (лисы, шакалы, собаки), грызуны (песчанки, суслики).
Причем в резервуарах лейшмании находятся в незрелой жгутиковой форме, затем в глотке москита переходят в активную подвижную форму. Когда москит жалит человека, зрелые простейшие лейшмании попадают в рану, проникают в организм и паразитируют в клетках, поражая кожу или внутренние органы.
Инфицированные москиты остаются заразными на протяжении всей жизни и могут передать заболевание большому количеству людей и животных.
Подвидов лейшманиоза множество, в зависимости от региона распространения. Выделяют три основных клинических вида:
- Кожный. Также болезнь называют тропической язвой, каучуковой язвой, язвой Алеппо, мексиканским лейшманиозом, язвой Дели. В Южноевропейских странах, Африке и Азии кожные проявления провоцируют виды лейшманий major и tropica. Вид лейшманий braziliensis распространен в Америке и Мексике. Часто факт инфицирования фиксируется среди жителей Афганистана или Ирака. Болезни подвергаются туристы Израиля и Южной Америки.
- Кожно-слизистый. Вызывает подвид braziliensis и прочие виды лейшманий. Паразиты внедряются в лимфоузлы.
- Лейшманиоз внутренних органов. Также называется калк-азар, лихорадка думдум. Возбудитель — donovani, infantum/chagasi. Такой вид отмечается в Индии, Америке, Африке, странах Средиземноморья, Центральной Азии и даже в Китае.
Первое время после заражения лейшманиоз может остаться незамеченным, инкубационный период, когда симптоматика отсутствует, длится от 3 месяцев до 1 года. Заметить возможно только фурункул, который возникает на месте укуса насекомого. Далее болезнь развивается в зависимости от разновидности. Рассмотрим их ниже.
Как отличить лейшманиоз от простого фурункула и правильно начать лечение? На этот вопрос вам ответит данная статья, где вы найдете информацию о том, что такое фурункул и карбункул. Поймете, в чем их отличия между собой, а также чем они отличаются от лейшманиоза.
Симптомы такого вида возникают через 3- 5 месяцев с момента заражения.
Чаще болезнь проявляется постепенно: возникает слабость, общее недомогание, пропадает аппетит. Затем развивается лихорадка, температура поднимается до 39 — 40 градусов, жар может спадать и появляться вновь. Увеличиваются лимфоузлы.
Но первым признаком, возникающим практически сразу после укуса, является папула, покрытая чешуйками.
При такой разновидности болезни поражаются внутренние органы — увеличивается селезенка и печень.
Со временем поражение печени становится критическим, вплоть до асцита (выпота в брюшной полости). Поражается костный мозг.
Чаще такой форме подвержены дети. В связи с увеличением внутренних органов, характерен увеличенный живот.
Симптоматика данной разновидности начинается с первичного очага поражения — лейшманиомы.
Это специфическая гранулема на коже, состоящая из клеток эпителия (соединительной ткани), плазматических клеток (которые продуцируют антитела) и лимфоцитов (клеток иммунной системы).
Также возможен некроз (отмирание) тканей. Здесь инкубационный период более короткий — от 10 до 40 дней. Первичное поражение начинает быстро увеличиваться, достигает 1,5 см.
Через несколько дней появляется язва с тонкой корочкой. Затем корочка отпадает, обнажая розовое дно язвы.
Сначала в язве присутствует серозная жидкость, затем появляется гной. Через пару дней дно язвы высыхает, гной уходит, происходит рубцевание.
Гранулема кожи — это воспаление на кожных покровах, которое можно спутать с лейшманиозом.
Кожный вид заболевания делится на несколько подвидов:
- Последовательная форма. Рядом с первичной гранулемой появляется множество мелких поражений, которые проходят вышеописанные стадии.
- Туберкулоидная форма. Вокруг рубца первичного поражения и даже на самом рубце появляются бугорки, которые увеличиваются и сливаются друг с другом. Иногда бугорки вскрываются и превращаются в язвы.
- Диффузно-инфильтративная форма. Характеризуется утолщением кожи и инфильтратами (скоплением клеток с примесью крови и лимфы). Может поражаться значительная часть кожного покрова. Со временем инфильтрат рассасывается самостоятельно. При такой разновидности язвы появляются крайне редко.
- Диффузная форма. В такой форме болезнь протекает у людей с пониженным иммунитетом, например ВИЧ-положительных. Характерно обширное распространение язв по всему телу, причем процесс этот хронический.
Данная форма также возникает при наличии первичных специфических гранулем кожи. Сначала возникают обширные язвы на теле, чаще на руках и ногах.
Затем поражаются слизистые оболочки носа, щек, гортани, глотки. Там появляются некрозы (отмирает ткань) и язвы. Поражения разрушают хрящевую ткань, поэтому возможна деформация лица.
Подробнее о путях заражения лейшманиозом и разновидностях заболевания расскажет врач-инфекционист:
При диагностике лейшманиоза сначала проводится тщательный опрос, собирается анамнез. Выявляется, был ли человек в эпидемиологически опасных по лейшманиозу зонах. Затем проводят следующие диагностические процедуры:
- При кожном или кожно-слизистом лейшманиозе берут мазки из бугорков или язв. Затем образцы отправляют на бактериологическое исследование.
- Проводятся микроскопические исследования. Сначала делают забор материала при кожных поражениях из язв, при висцеральном типе делают пункцию (прокол с забором материала) костного мозга, лимфоузлов, селезенки. Далее образцы окрашивают по Романовскому-Гимзе. Лейшмании — это простейшие микроорганизмы, при таком окрашивании они приобретают голубой цвет, а ядра становятся красно-фиолетовыми.
- Проводят серологические исследования крови. Для этого берут кровь из вены и анализируют содержание антител к лейшманиозу. Если титр антител высок, это подтверждает наличие заболевания. Отсутствуют антитела у людей с заболеваниями иммунной системы (СПИД).
Лечение назначается исходя из разновидности и распространенности болезни. При висцеральном и кожно-слизистом применяется системная терапия. При кожном лейшманиозе с небольшой площадью поражений возможно местное лечение (мазями).
Традиционная терапия проводится медицинскими препаратами на основе сурьмы. Назначают следующие медикаменты:
-
- “Пентостам” — действующее вещество натрия стибоглюконат или соединение пятивалентной сурьмы и глюконовой кислоты. Аналог “Солюсурьмин”.
-
- “Глюкантим” — действующее вещество пентакаринат, это специфическое противопротозойное средство, то есть лекарство, которое избавляет от простейших.
-
- “Амфотерицин В” назначают при резистентности (устойчивости) к перечисленным выше препаратам. Это противогрибковое средство, клинически эффективное при лейшманиозе.
Пациенту показан постельный режим. При присоединившихся бактериальных инфекциях применяют антибиотики.
Необходимо усиленное питание. Возможна дополнительная симптоматическая терапия.
К примеру, при поражениях печени дают гепатопротекторы (“Гептрал”, “Эссенциале”). В сложных случаях проводят хирургическое вмешательство — спленэктомию (удаление селезенки).
При небольших поражениях кожи можно обойтись местной обработкой язвы:
- Непосредственно внутрикожно в область лейшманиомы вводят инъекционно стибоглюконат натрия.
- Применяется тепловая терапия или криодеструкция — замораживание участка кожи жидким азотом с последующим отмиранием пораженной ткани.
При обширных поражениях терапия идентичная лечению висцеральной формы. Также для небольших кожных поражений эффективны антимикозные средства — противогрибковые системные препараты длительным курсом (до 8 недель) — “Флуконазол”, “Итраконазол”.
Здесь применяют описанную выше системную терапию, однако лечение гораздо сложней, ввиду того, что поражаются все слизистые и даже искажается лицо за счет разрушения хрящевой ткани.
Народная медицина в отношении лейшманий бессильна, однако при кожной форме есть эффективные рецепты, которые в сочетании с медикаментозной терапией способствуют заживлению язв и лейшманиом.
Как приготовить: 10 грамм сухой травы дурнишника залейте стаканом воды. Доведите до кипения, кипятите на медленном огне 3 минуты. Затем дайте настояться в течение часа.
Как использовать: протирайте пораженные места отваром дважды в день в течение месяца. Трава дурнишника прекрасно избавляет от вторичных бактериальных и грибковых инфекций, снимает воспаление. Особенно отвар эффективен при гнойных язвах.
Ингредиенты:
Как приготовить: измельчите корень девясила, смешайте с вазелином до однородной массы.
Как использовать: смазывайте пораженные места, язвы и бугорки полученным составом на ночь. Мазь применяется длительным курсом до нескольких месяцев. Корень девясила содержит натуральные смолы, воск, эфирные масла, витамин Е, полисахарид инулина. Такой состав прекрасно справляется с различного рода воспалениями и ускоряет заживление.
В широком смысле профилактика лейшманиоза заключается в мероприятиях по борьбе с животными-носителями и насекомыми переносчиками. Для этого в опасных районах ликвидируют пустыри и свалки, осушают подвальные помещения, избавляются от грызунов, проводят инсектицидную обработку. Рекомендуют населению использовать репелленты (вещества, отпугивающие насекомых, в частности москитов).
В частных случаях для предотвращения заражения лейшманиозом, к примеру, туристам, собирающимся в местность, где болезнь широко распространена, рекомендуют вакцинацию. Существует живая вакцина штамма L. major, которая эффективно предотвращает заражение.
Можно ли заразиться лейшманиозом от больного человека? Как обезопасить себя, если приходится находиться среди больных лейшманиозом людей?
Заразиться лейшманиозом напрямую от резервуара (человека, животного) невозможно. В организме позвоночных лейшмании находится в незрелой жгутиковой форме и не могут передаваться бытовым, воздушно-капельным и прочими путями.
Лейшманиоз передается через укус зараженного москита, в глотке насекомого лейшмании переходят в активную форму и попадают в организм человека или животного через ранку от укуса.
Мне предстоит командировка в Африку, предупредили, что там бушует лейшманиоз. Как обезопаситься?
Предотвратить заражение лейшманиозом поможет вакцина с живым штаммом лейшманий.
Недавно отдыхали в Мексике, меня укусил москит. Теперь на этом месте странный бугорок, это стандартная реакция, или следует обратиться к врачу?
Мексика относится к регионам, где распространен лейшманиоз. Как можно быстрее обратитесь к врачу инфекционисту и сдайте мазок или соскоб тканей на бактериологическое и микроскопическое исследование.
При лейшманиозе кожи можно ли обойтись местным лечением и не травить организм токсичными уколами?
При единичных язвах на коже, вызванных лейшманиозом, можно обойтись местным лечением. Для этого внутрикожно вводят препараты сурьмы (“Пентостам”, “Солюсурьмин”). Также можно прибегнуть к криодеструкции и иссечь образование.
Подруга заразилась лейшманиозом в африке. У нее висцеральная форма. Врачи предлагают удалить селезенку, это поможет излечиться?
Спленэктомия — удаление селезенки, выполняется в запущенных случаях. Так как висцеральная форма характерна поражением внутренних органов и селезенки в первую очередь. Однако это не отменяет системной терапии препаратами и не является панацеей.
источник
Секция: 4. Медицинские науки
XXV Студенческая международная заочная научно-практическая конференция «Молодежный научный форум: естественные и медицинские науки»
Что такое лейшманиоз? Какова угроза заражения кожным лейшманиозом на территории Российской Федерации? Представляют ли опасность для граждан России мигранты из Средней Азии и Ближнего Востока в отношении кожного лейшманиоза? Есть ли вероятность эпидемической вспышки в нашей стране?
Один из наиболее распространенных возбудителей кожного лейшманиоза является Leishmania tropica, известная как болезнь Боровского, а в СНГ — носит название «пендинская язва» и выступает в качестве антропозооноза. На коже образуются зудящие язвы. Городская форма имеет длительный, до полугода инкубационный период. Медленно растущий бугорок на коже начинает изъязвляться через 6 месяцев. Язва сухая, поражает, как правило, лицо. Рубцевание происходит в среднем через год. Сельская форма имеет инкубационный период от 2 недель до 3 месяцев. Заболевание начинается остро. Бугорок на коже быстро изъязвляется, мокнущие язвы бывают чаще всего на конечностях. Через 1—2 месяца зарубцовываются [1, с. 123].
Кожный лейшманиоз (КЛ) является наиболее распространенной формой лейшманиоза. По оценкам ВОЗ, в мире ежегодно происходит от 700 тыс. до 1,3 млн. новых случаев заболевания. В Афроевразии наиболее встречающийся тип заболевания — кожный лейшманиоз. Жителям Российской Федерации, особенно при высоких показателях эмиграции из вышеперечисленных стран, грозит рост распространения данного заболевания, так как подобные перемещения служат одним из факторов риска заболевания.
Кроме того в связи с обостряющимся экологическим положением в Российской Федерации, в частности природные катаклизмами, сменой климатических условий отдельных территорий повышается глобальное бремя данного заболевания. Так, скорость потепления в России за последнее десятилетие, по данным МЧС, возросла в несколько раз по сравнению с ХХ веком, что привело к значительному росту в России числа крупномасштабных природных изменений, распространению некоторых заболеваний.
- Эпидемиология лейшманиоза.
Кожный лейшманиоз (КЛ) является наиболее распространенной формой лейшманиоза. Лейшманиоз встречается в 88 странах Нового и Старого Мира, и среди них 72 две развивающиеся страны, а остальные относятся к отсталым. Около 95 % случаев заболевания КЛ происходит в Америке, в Средиземноморском бассейне, на Ближнем Востоке и в Средней Азии. Заболевание относят к забытым.
Афроевразия.
В Афроевразии самый распространенный тип заболевания — кожный лейшминиоз. Сельскохозяйственные проекты и ирригационные системы могут повысить распространенность одной формы кожного лейшманиоза, так как для работы в рамках этих проектов приезжают люди, не имеющие иммунитета к этой болезни [2].
Крупные вспышки болезни происходят в густонаселенных городах, особенно в военное время и при крупномасштабной миграции населения. Носителями паразита, вызывающего кожный лейшманиоз, являются, главным образом, люди или грызуны.
В Российской Федерации регистрируются только завозные случаи лейшманиоза. Это связано с выездом в страны с теплым климатом — тропики, субтропики. Граждане Российской Федерации могут заразиться лейшманиозами при посещении в пик активности данной патологии (май-сентябрь) стран ближнего зарубежья: Азербайджана, Южного Казахстана, Таджикистана, Узбекистана [4].
По оценке Шабановой И.Е., автора статьи «Лейшманиоз», вероятность завоза инфекции в наш регион достаточно велика, учитывая то, что лейшманиозы встречаются на путях наиболее активной торговой и туристической миграции населения [7].
Природно-климатические условия Кавказского региона благоприятны для обитания различных видов москитов: Кавказ расположен на юге умеренного и в субтропическом климатических поясах.
В Азербайджане, Армении, Грузии и на северном Кавказе Российской Федерации регистрировали случаи антропонозного кожного лейшманиоза. Эти данные относятся к 1934—1998 гг. Более поздних работ о распространении москитов в литературе не были найдены.
Азербайджан. В Азербайджане существовало несколько очагов АКЛ, где обнаруживается вид москитов Phlebotomus sergenti, в том числе интенсивный эндемичный очаг — город Гянджа (Кировобад).
Армения. Заболеваемость АКЛ носила спорадический характер. Территорию Армении заселяет вид P.Sergenti [5, с. 10].
Грузия. Очаги АКЛ находились в западной части Восточной Грузии от Тбилиси до Сурамского хребта, где за период с 1928 по 1976 гг. зарегистрирован 151 больной АКЛ [5, с. 10].
Северный Кавказ. С 1939 по 1957 гг. в больнице г.Махачкала находилось на лечении 32 больных АКЛ, из них 20 человек никогда не выезжали за пределы Дагестана, следовательно, есть основания считать эти случаи местными. С 1947 года заболеваемость имела тенденцию к росту. Крайней северной точкой распространения москитов на Северном Кавказе, по мнению П.Г. Сергиева, являлся г. Армавир, где был найден P. major.
В Дагестане было зарегистрировано 2 вида москитов: P.sergenti, P.major.
Позднее при обследовании населенных пунктов Ставропольского края были найдены P.sergenti и P.balcanicus.
В Моздоке (Северная Осетия) был отмечен P.sergenti.
В фауне Краснодарского края описано несколько видов москитов: P.sergenti, P.major [5, с. 10].
P.sergenti. Вид с обширным ареалом. Мезотермофил и мезогигрофил с широким экологическим диапазоном. Горный вид, и на равнинах попадается только в городах, где находит условия, сходные со складками. Основной переносчик АКЛ в Закавказье.
В настоящее время целый ряд природных и социальных факторов (возможность потепления климата, большая миграция населения в Северо-кавказском Федеральном округе РФ и др.) могут стать причиной заселения москитами новых территорий, климатически и экологически благоприятных для их обитания. Северный Кавказ в настоящее время остается наименее изученным в отношении распространения москитов [5, с. 10].
Известно, что даже после инсектицидных обработок какая-то часть популяции останется. А после стихийных и социальных бедствий вполне возможно быстрое и значительное увеличение численности москитов, как это было в Ашхабаде после землетрясения 1948 г. [6, с. 44].
- Профилактика заболевания.
Основные факторы риска.
Социально-экономические условия. Нищета повышает риск заболевания лейшманиозом. Плохие жилищные условия и домашние санитарные условия могут способствовать увеличению числа мест для размножения и пребывания москитов, а также расширению их доступа к людям.
Передвижение населения. Эпидемии обеих основных форм лейшманиоза часто связанны с миграцией и передвижением людей, не имеющих иммунитета, в районы, где сохраняются циклы передачи инфекции.
Изменения в окружающей среде, которые могут повлиять на заболеваемость лейшманиозом, включают урбанизацию, доместикацию цикла передачи инфекции и проникновение сельскохозяйственных ферм и поселений в лесные районы.
Изменение климата. Глобальное потепление, деградация почв, выпадения осадков и влажности может привести к установлению передачи паразита в районах, ранее не являющихся эндемичными по этой болезни.
Профилактика и борьба.
Для профилактики лейшманиоза и борьбы с ним необходимо проводить основные стратегии включают следующие:
- Ранняя диагностика и эффективное ведение случаев заболевания.
- Борьба с переносчиками
- Эффективный эпиднадзор за болезнью
- Борьба с животными-хозяевами
- Социальная мобилизация и укрепление [2].
- Клиническая картина и патогенез кожного лейшманиозаСтарого Света.
Клинические проявления подробно рассмотрены в серии технических докладов ВОЗ 949. Клинические признаки кожного лейшманиоза, как правило, различаются по регионам и в пределах одних и тех же регионов, а также, возможно, генетически детерминированными реакциями пациентов.
«Классическое» поражение начинается с образования папулы или узелка в месте инокуляции; оно медленно растет, и окончательный размер достигается по меньшей мере через неделю. В центре образуется корка, которая может отпасть, обнажая язву диаметром до 5 см с приподнятыми краями и различной степенью отвердения вокруг, язва постепенно заживает в течение нескольких месяцев или нескольких лет, оставляя вдавленный рубец с измененной пигментацией. На краях поражения нередко образуются сателлитные узелки. Клиницистам следует знать, что возможны самые разнообразные клинические проявления болезни.
Кожный лейшманиоз, вызываемый L.tropica (ранее известный как антропонозный или городской антропонозный кожный лейшманиоз), характеризуется образованием бесцветных, часто множественных сухих изъязвлений кожи, которые обычно заживают спонтанно, в пределах примерно 1 года или иногда в течение более длительного времени; заживление нередко ведет к образованию обезображивающих рубцов. Инкубационный период обычно составляет 2—8 месяцев.
Лейшманиоз рецидивирующий, также известный как волчаночный или туберкулоидный — это хроническая форма антропонозного кожного лейшманиоза, которая может длиться в течение многих лет.
Кожный лейшманиоз, вызываемый L.major (ранее известный как зоонозный или сельский зоонозный кожный лейшманиоз), подобно другим формам кожного лейшманиоза, безболезненный, если поражения неосложненные. Поражения нередко сильно воспалены и изъязвлены и исцеляются в пределах 2—8 месяцев. Нередко они многочисленны, особенно у не обладающих иммунитетом иммигрантов, переходят в сливающиеся формы и подвергаются вторичному инфицированию. Такие поражения часто медленно заживают и могут оставлять большие обезображивающие или приводящие к нетрудоспособности шрамы. Инкубационный период нередко длится менее 4 месяцев [3].
- Диагностика лейшманиоза.
В диагностике кожного лейшманиоза существует сравнительно небольшое количество методов. В свою очередь, серологические тесты имеют ограниченную ценность. Диагноз кожного лейшманиоза подтверждают клинические проявления и результаты паразитологических тестов [9, с. 354].
Экспериментальные методы диагностики.
Конфокальная микроскопия кожного лейшманиоза in vivo.
Конфокальная микроскопия — это неинвазивный метод, который позволяет in vivo осмотр кожных покровов на клеточном уровне [8, с. 228 (2)].
- Лечение лейшманиоза.
Лечение лейшманиоза зависит от нескольких факторов, включая тип болезни, вид паразитов, географическое расположение [11].
Вакцины в настоящее время не существует. При этом лейшманиоз лечится и излечивается. Детальная информация о лечении разных форм болезни в зависимости от географического расположения доступна в серии технических докладов ВОЗ 949 о борьбе с лейшманиозом [2].
Описано много различных видов терапевтического вмешательства, включая местнодействующие, системные и нефармакологические средства лечения.
Варианты лечения кожного лейшманиоза Старого Света:
Локальное лечение с тщательным последующим наблюдением показано для пациентов, отвечающих следующим критериям: подтвержденная или имеющая веские основания для подозрения инфекция L. major; менее четырех поражений, требующих немедленного лечения; поражения диаметром 95 %.
Пятивалентной сурьмы соединения были оплотом противолейшманиальной терапии на протяжении полувека. Лечение кожного лейшманиоза системными препаратами сурьмы широко пропагандировалось в течение десятилетий, но данные исследований, публиковавшиеся с 1991 года, не была продемонстрирована их эффективность.
Редкие и сложные формы кожного лейшманиоза, например, рецидивирующий нет четких рекомендаций по лечению. В качестве первоначального лечения можно использовать соединения пятивалентной сурьмы в стандартной дозе [3].
Новые препараты и методы лечения.
Макроциклы в качестве способа лечения кожного лейшманиоза.
Макроциклы представляют собой биологически активные конформации, обладают селективностью к рецепторам, клеточной проницаемости и метаболической стабильности, поэтому более эффективны и нетоксичны в лечении [13, с. 7 (3)].
Наночастицы в качестве многофункционального средства для местного лечения кожного лейшманиоза.
Наночастицы выступают в качестве систем, обеспечивающих освобождение и усиливающих проникновение медикамента, могут благоприятствовать созданию резерва препарата в коже. Кроме того, некоторые НЧ обладают иммуномодулирующими свойствами и способностями заживлять раны, что имеет важное значение в случае лечения КЛ [12, с. 11 (4)].
- Резистентность лейшманиоза.
Разные пути лекарственной резистентности лейшмании: эволюция путем изменения гена, участка хромосомы и их количества, а не мутации в генах.
Два поразительных открытия были выявлены исследователями путем анализа генома паразитов лейшмании. Эти результаты раскрыли удивительный уровень вариабельности структуры генома.
Во-первых, они обнаружили, что ДНК-последовательность отдельных штаммов каждого вида популяций почти полностью идентична и лишь небольшое число генов может вызывать различные симптомы инфекции. Во-вторых, эволюционное развитие и успех паразита может быть обусловлен генетической аномалией, ведущей к множественным копиям хромосом и генов, известных как copy number variation.
В первом исследовании ученые работают над высококачественной расшифровкой генома L.donovani. По словам д-ра Мэтта Берриман из Sanger Institute и ведущего автора обоих исследований, данная работа показывает то, что эволюция этих организмов обусловлена не только точковыми мутациями, но и дупликациями генов и даже целых хромосом.
Второе исследование было посвящено выделению первичного генома L.mexicana и сравнению его с существующими справочными геномами разных видов лейшманий в спектре от кожного до висцерального. Обнаружено, что после сопоставления около 8,000 генов каждого вида лейшманий уникальными оказалось всего два гена.
По мнению Тима Даунинга, ведущего автора исследования из Института Sanger, эти результаты имеют важное значение для понимания паразитарной изменчивости обеспечения новую уровень контроля эволюции лекарственной резистентности этих паразитов.
Общая картина дает понятие о необычной генетической силе, обеспечивающей защищу паразитов в даже в резко меняющихся условиях, что лишает возможности их контролировать [9].
Хотелось бы заметить, что опасность появления очагов КЛ весьма вероятна, хотя и ограничена ареалом обитания переносчика (москита), природно-климатическими условиями. Это было отмечено и авторами статьи «Распространение и эпидемиологическое значение москитов (Diptera, Psichodidae, Phlebotominae) Кавказа» М.С. Баранец, Н.Н. Дарченкова и др. Необходимо дальнейшее изучение всех компонентов паразитарных систем лейшманиозов и москитных лихорадок, поскольку изменение ситуации может привести к эпидемическим последствиям [5, с. 10].
Отдельное внимание стоит уделить профилактике заболевания. Так, к примеру, эмиграция в Россию из стран Ближнего Востока и Средней Азии может стать причиной возрастания масштаба распространения кожного лейшманиоза. Согласно данным Всемирной организации здравоохранения, во избежание этого необходимо партнерство и сотрудничество с различными заинтересованными сторонами и создание программ по борьбе с другими трансмиссивными болезнями [2].
Также опасность КЛ отражает клиническая картина и патогенез. Во-первых, характеризуется длительным инкубационным периодом, что затрудняет преждевременную диагностику и использование превентивных мер. Во-вторых, формируется либо сухие медленно развивающиеся язвы, либо сочащиеся, но с большей скоростью заживления. В-третьих, рубцы после изъявлений могут лишать трудоспособности и приводить к обезображиванию. В-четвертых, порой в качестве осложнения течения болезни может выступать вторичное инфицирование.
В отношении диагностики существует два способа: предварительное выявление данных паразитарных заболевания на базе микробиологических методов и постановка диагноза на основе клинических проявлений. При этом первый способ еще недостаточно изучен, хотя и идут активные разработки [8, с. 228 (2); 11].
Лечение, по сведениям из серии технических докладов ВОЗ 949, также осуществляется двумя путями: локальная терапия и системное лечение, где первое напрямую зависит от своевременной диагностики, а второе — применение препаратов с содержанием сурьмы не имеет веских подтверждений в его эффективности [3]. При этом как варианты терапевтических вмешательств, так и препараты модернизируются [12, с. 11 (4); 13, с. 7 (3)].
Нельзя оставить без внимания лекарственную устойчивость данных микроорганизмов. В соответствии с последними исследованиями авторов статьи “Different paths to drug resistance in Leishmania: Evolution by changes in gene, region and chromosome number, not by mutation in genes”, было открыто, что эволюция простейшего обусловлена наличием у него полиплоидии, а симптомы различных типов лейшманиоза от кожного до висцерального зависят лишь от очень небольшого количества генов. В частности, при анализе 8 000 генов разных видов лейшманий только оказались отличными. Знание подобной резистентности позволяет осуществить более разумный мониторинг уровня заболеваемости [8].
Есть основания полагать все, что кожный лейшманиоз может превратиться в надвигающуюся проблему для жителей РФ, нельзя обходить данный вопрос стороной во избежание эпидемиологических последствий, о чем предупреждают М.С. Баранец, Н.Н. Дарченкова и соавторы [5, с. 10].
источник



