Давайте для начала разберем, что же такое гепатит. Под гепатитом принято понимать воспалительный процесс тканей печени. Вызывать вирусный гепатит может огромное количество вирусов. Такие как: вирус гепатита А, вирус гепатита В, вирус гепатита С, вирус гепатита D, вирус гепатита Е и так далее. По клинической картине различают 3 вида гепатитов:
- острый вирусный;
- первично-хронический;
- вторично-хронический.
Пути передачи гепатитов различны. Давайте рассмотрим несколько видов гепатитов.
| Вид гепатита | Пути передачи |
| А | через кал и слюну (биологическую жидкость) |
| B | половой контакт, сперму, кровь, перинатально, (биологическую жидкость) |
| C | через кровь |
| E | через кал и слюну (биологическую жидкость) |
| D | половой контакт, кровь, сперму (биологическую жидкость) |
У всех вирусных болезней есть период инкубации — отрезок времени после заражения до появления начальных симптомов. Инкубационный период гепатита определяется его разновидностью. Гепатит в инкубационный период никак себя не проявляет, поэтому человек не подозревает о присутствии плохих клеток в организме.
| А | от недели до 6 недель |
| B | от 7 недель до 23 недель |
| C | от 5 недель до трех месяцев |
| E | от недели до двух месяцев |
| D | не известен |
По статистике часто встречающиеся виды гепатитов — это В и С. Во всем мире люди, страдающие хроническими гепатитами: В — около 245 млн., С — около 155 млн.
При этом смертность от данных гепатитов в среднем 510 тысяч больных в год по причине отсутствия симптоматики у 40% зараженных. Без лечения развивается цирроз — на протяжении 12-22 лет.
– Насколько распространён гепатит С в нашей стране?
– В российском регистре больных гепатитом С около 500 тысяч человек. На самом деле их гораздо больше. По данным профессора Владимира Чуланова, в нашей стране выявлено лишь 43% больных гепатитом С. Остальные живут и не знают о своём диагнозе или же врачи просто не внесли их в регистр. Ведь в его составлении участвует лишь 70 регионов нашей страны из 82.
Источник: http://www.aif.ru/, 03/10/2017
Статья из газеты: Лекарственное обозрение № 18 26/09/2017
Гепатит В опасен тем, что определить его можно не сразу. Если сразу не диагностировать и не лечить гепатит, то это приводит к летальному исходу. Также гепатит В может быть причиной развития:
- диффузных изменений печени,
- синдрома Жельбера,
- поражения сердца, почек.
Немало случаев осложнений гепатита В, а именно отека мозга.
Гепатит С тяжело поддается лечению, в основном у 80% зараженных гепатитов С происходят осложнения. А именно:
- цирроз печени,
- печеночная недостаточность,
- печеночная энцефалопатия,
- печеночно-клеточный рак.
К парентеральным гепатитам относятся те, которые передаются через кровь, сперму и любые другие выделяемые жидкости зараженным человеком. В группу парентеральных гепатитов входят гепатиты B, D, C, F, G.
В основном, симптомы парентеральных гепатитов не проявляются, что несет огромную опасность для зараженного человека. Бессимптомное развитие болезни без необходимого лечения приводит к необратимым последствиям, вплоть до цирроза печени и рака. Но имеются признаки, при которых необходимо срочно обратиться для начала к терапевту:
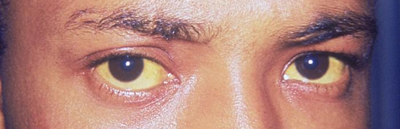
- незначительное изменение цвета кожи и белков глаз в желтый цвет;
- повышение температуры тела;
- частое чувство тошноты;
- заметное потемнение мочи;
- изменение цвета кала (светлый);
- снижение аппетита;
- общая слабость.
Хронический гепатит долгое время может протекать без симптомов. Заболевший может жаловаться на гастрит, синдром хронической усталости, артрит или что-то другое, а может с этими недомоганиями и не обратиться к доктору вовсе. Со своей стороны, врачи, также могут пропустить гепатит, если не возьмут специальные анализы на печёночные пробы.
Парентеральные гепатиты передаются от больного человека к здоровому. Выделяют несколько путей:
- использование одноразовых медицинских инструментов ни один раз, а несколько раз (наркоманы);
- от матери к ребенку через плаценту;
- через грудное молоко;
- несоблюдение правил личной гигиены (использование бритвенных станков, носового платка и т.д);
- незащищенный половой контакт.
Непосредственно каким гепатитом можно заразиться описано выше в таблице.
Что относится к биологическим жидкостям, через которые непосредственно происходит заражение? Это: кровь, материнское молоко, желчь, моча, сперма, влагалищные выделения, слюна.
Любая медицинская процедура, связанная с проникновением через естественные внешние барьеры организма (кожа, слизистые оболочки) несет в себе фактор риска, если используется неодноразовый инструментарий.
Совсем недавно гепатит С считался неизлечимым заболеванием, однако сегодня у больных появилась надежда на полное выздоровление. Для лечение главными правилами считаются: соблюдение диеты и курс приема антибиотиков. В настоящее время в лечении гепатита С произошли большие сдвиги.
– Когда же произошёл этот прорыв в лечении гепатита?
– В Европе первые препараты прямого противовирусного действия были зарегистрированы в 2011 году, в России – в 2013‑м. Вслед за этим за короткий отрезок времени на рынок было выведено много лекарственных средств, в том числе и препаратов прямого противовирусного действия, у которых эффективность порядка 95–100% – в зависимости от разновидности вируса, состояния печени. Причём эти препараты пероральные – не требуются инъекции. В нашей стране первый безинтерфероновый режим, состоящий из трёх препаратов прямого противовирусного действия, был зарегистрирован в 2015 году.
Источник: http://www.aif.ru/, 03/10/2017
Статья из газеты: Лекарственное обозрение № 18 26/09/2017
- Основа — это вакцина, которая способная защитить организм. Вакцина показана определенным категориям:
- детям — трехкратно;
- студентам не привитым ранее;
- пациентам перед переливанием крови;
- люди которые имеют контакт с больным;
- перед операцией, если ранее не было вакцинации.
- Постоянный половой партнер.
- Презервативы.
- Правильная личная гиена (использование только своих средств — бритв, зубных щеток, ножниц и тд).
- Отказ от алкоголя.
Во время беременности женщина становится на учет в женскую консультацию. Там она сдает анализы, в том числе и на гепатиты.
Если анализ приходит положительный, то ее направляют на повторный анализ. Если женщина все таки заражена парентеральным гепатитом, то ей назначают кесарево сечение. Так как ребенок может заразиться при прохождение по родовым путям во время родов.
Ребенку при этом в первый же день делают иммуноглобулин и вакцинацию по стандартной схеме.
Возбудитель данного заболевания является вирус, содержащий молекулу ДНК. В частицах которых имеется молекула Дейна, которая и вызывает инфекционной заболевание опасное для организма. В её состав входят:
- HBsAg (которое способствует длительному существованию в организме),
- HBcAg (отвечает за внедрения вируса).
Сам вирус имеет следующие свойства:
- не выдерживает высоких температур, гибнет при кипячении в течении одного часа;
- хорошо переносит мороз и заморозку;
- помимо человека в окружающей среде может существовать в течении одного месяца;
- не поддается воздействию химии (например, не погибает от хлорки);
- гибнет от воздействия спирта 80%.
- Парентеральный путь — через медицинские манипуляции, например, такое как переливание крови. А также: неправильно продезинфицированный медицинский инструмент, через маникюрные и педикюрные манипуляции. Реже встречается в парикмахерских.
- Половой путь — незащищенный половой акт с зараженным человеком. Также возможно заражение при нетрадиционном сексе — анальном, оральном. Вирус передается через биологические жидкости: сперму, выделения из влагалища, кровь и слюну.
- Бытовой путь — несоблюдение правил личной гигиены. Когда пользуются не своими предметами (бритва, зубная щетка и даже полотенце).
- Вертикальный путь — от матери к ребенку через родовые пути во время родов.
Само воздействие вируса на организм происходит по следующей схеме:
- вирус проникает в организм одним из путей передачи и внедряется в кровеносную систему, затем распространяется на печени;
- далее в печени происходит размножение частиц вируса;
- потом начинается разрушение клеток печени, которые способны внедряться в кровеносную систему, что способствует поражению других органов;
- затем медленно наступают необратимые изменения самой печени.
Инкубационный период гепатита В от 7 недель до 23 недель. Как показывает практика, в среднем составляет около трех месяцев. За это время зараженный человек ничего не подозревает о своей болезни. Никаких признаков нет.
После инкубационного периода, начинают появляться первые признаки и их называют безжелтушный период, который длиться, в среднем, две недели. При этом наблюдаются:
- появление простуды;
- слабость организма;
- заложенность носа;
- головные боли;
- повышение температуры тела;
- может возникнуть тошнота и рвота;
- ближе к концу периода геморрагический синдром (кровоточивость десен, носовые кровотечения).
Потом наступает желтушный период. Его продолжительность около месяца (но может наблюдаться и более). Он характеризуется:
- все первоначальные симптомы обостряются;
- отсутствует аппетит;
- больной начинает терять массу тела;
- чувство постоянной тошноты;
- рвота;
- моча меняет цвет на более темный;
- потом начинают желтеть склеры глаз, слизистые и ладони;
- самым последним этапом — желтеет кожа.
Когда начинается изменять цвет кожи, то это все сопровождается зудом, у женщин может придти менструация.
Со стороны сердечно-сосудистой системы наблюдается снижение АД, пульс становится редким.
Как правило наступает не ранее чем через 4-5 месяцев. Характеризуется изменением в лучшую сторону анализов. Уменьшением объема печени, постепенным снижением симптоматики. Но данный период зависит только от: ранней диагностики, правильного лечения, соблюдения лечения и диеты. Так у многих пациентов выздоровления не наступает.
Основной диагностикой считаются лабораторные исследования. Выделяют несколько видов:
- Метод ИФА. Определяют наличие вируса в организме.
- ПЦР диагностика. Выделяет ДНК вируса, является 100% достоверным.
- Биохимический анализ крови. Говорит о наличии воспалительных процессов в печени.
Исследования на анти-тела при гепатите В
| Наименование вещества | В норме |
| HBsAg | Отрицательный маркер |
| HBeAg | Отрицательный маркер |
| Anti-НВс IgG | Положительный (свидетельствует об формировании иммунитета к заболеванию) /отрицательный маркер |
| Anti-НВс IgM | Отрицательный маркер |
| Anti-НВе | Положительный (формирование иммунитета)/отрицательный маркер |
| Anti-HBs | Положительный (формирование иммунитета)/отрицательный маркер |
| Билирубин | Непрямого — не более 17 мкмоль/л Всего — не более 20,5 мкмоль/л |
| Альбумин | От 35 до 50 г/л |
| Общий белок | У взрослых от 65 до 84 г/л |
| ГГТ | У мужчин — 10-71 ед/л Лечение гепатита В в основном проводят в стационаре. Лечение назначает врач, строго индивидуально. Схему лечения назначают по результатам анализов. Общие рекомендации такие:
Непосредственно схемы лечения врач назначает в зависимости от степени заражения и поражения печени. В основном используют такие схемы:
При необходимости назначают диуретики, препараты улучшающие пищеварение, спазмолитики. Эффективность лечения наблюдается путем постоянной сдачи анализов.
Основными осложнениями считаются — острая печеночная недостаточность и печеночная энцефалопатия. Гепатит С вызывается вирусной частицей размером 30-60 нм, которая относится к Flaviviridae (семейство вирусов, которое передается членистоногими). Вирусы HCV содержатся в крови. Заражение происходит через кожу (слизистые), в основном, поврежденные, через кровь.
Выделяют две формы: острая и хроническая. Хронический гепатит долгое время протекает без симптомов. Определить можно с помощью специальных анализов на печёночные пробы. От непосредственного заражения проходит от 5 недель до трех месяцев. В среднем, клинику можно уже распознать через полтора, два месяца. Но как показывает практика, в 55% клинические симптомы не возникают. И человек не догадывается о наличии заболевания в течении многих лет. Но при этом является потенциально опасным для окружающих людей. В основном, узнают о своей болезни при прохождении лабораторных анализов. Зараженный человек может через 20 лет с момента заражения почувствовать симптомы заболевания. В первые 5-10 лет с момента заражение симптомы, как правило, не проявляются. За это время гепатит С переходит в хроническую форму. При этом могут ощущаться:
Диагностика делится на 2 этапа.
Затем, сделав определенные анализы, оценивают степень поражение печени. Для этого проводят ультрозвуковое исследование и делают биопсию. Также проводят тест на выявление генотипа штамма гепатита С. Так как известно 6 генотипов, которые могу по разному себя вести. Ранняя диагностика может не только предотвратить серьезные проблемы со здоровьем, но и исключить смертельный исход. Поэтому тестирование рекомендуют проходить людям, имеющим большой риск к заражению:
Полное излечение организма зависит от штамма вируса и характера заболевания. Прежде всего прописывается строгое соблюдение диеты № 5, в которой строго ограниченно употребление жиров, соленного, жаренного, консервации. Рекомендуют увеличение количества жидкости, клетчатки. Исключен алкоголь. Специфическое лечение. Стандартные схемы лечения Гепатита С постоянно меняются. В настоящее время ВОЗ рекомендует схему лечения пангенотипическими ППД и упрощенного лабораторного мониторинга. В основном назначают интерферон с рибавиром, также включают препараты антидепрессанты. В индивидуальных случаях добавляют спазмолитические препараты, антигистамины и витамины. При осложненной ситуации в курс лечения вводят схемы лечения цирроза печени. Например, комбинированное лечение с курсом химиотерапии.
Источник: http://www.aif.ru/, 03/10/2017 При раннем выявлении и правильном лечении, с соблюдением всех правил прием таблеток и диеты, наступает выздоровление. Или гепатит С становится хронической формой, что приводит к циррозу и летальному исходу. источник Именно такой вопрос возникает у человека любого возраста после контакта с больным человеком. Как передается гепатит А, насколько велики шансы заболеть этим заболеванием, какие меры предосторожности следует соблюдать – на все эти вопросы существуют достаточно конкретные ответы. Соблюдая простые и понятные правила, человек практически не может заразиться этим вирусным заболеванием. Ваш ребенок постоянно болеет? В этом виновато много факторов. От плохой экологии, до ослабления иммунитета ПРОТИВОВИРУСНЫМИ ПРЕПАРАТАМИ! Чтобы в корне изменить ситуацию, необходимо не губить иммунитет, а ПОМОГАТЬ ЕМУ. От свойств возбудителя, в данном случае определенных характеристик вируса гепатита А, напрямую зависят возможные пути передачи инфекции. Вирус размножается преимущественно в клетках печени, в меньшей степени – в желчевыводящих путях и клетках эпителия пищеварительного канала. Вирус гепатита А устойчив к действию ряда факторов внешней среды, а именно к хлору и дезинфектантам, низкой температуре. Таким образом, данный возбудитель может проникать в водопроводную воду и прекрасно в ней сохраняться, а инфекция – передаваться несмотря на традиционное хлорирование водопроводной воды. Гепатит А относится к группе антропонозных инфекций с преимущественным фекально-оральным механизмом передачи. Это означает, что в любой ситуации источником инфекции является больной человек. Выделение вируса достаточно длительное: начинается в инкубационном (скрытом) периоде и заканчивается иногда даже несколько позднее, чем клиническое выздоровление пациента. Таким образом, человек представляет опасность для окружающих в течение всей болезни и даже до появления клинической симптоматики. В течении вирусного гепатита А выделяют следующие периоды:
Еще одна важная деталь: в одинаковой степени опасен человек с явно желтыми кожными покровами (так называемая манифестная форма болезни) и без существенного изменения общего состояния (так называемая безжелтушная форма). Кроме того, при гепатите А достаточно часто развивается так называемые скрытые или абортивные формы болезни. Человек никак не ощущает признаки заболевания собственного организма, при этом он выделяет возбудитель инфекции в окружающую среду и заразен для других людей. С этой точки зрения, для здоровых людей наибольшую опасность представляет человек с безжелтушной формой болезни. Никакие противоэпидемические мероприятия в данном случае не проводятся, так как такое состояние редко диагностируется. Человек с явной желтухой подлежит госпитализации и изоляции, все окружающие его предметы – дезинфекции. Многим знакомы эти ситуации:
Необходимо укреплять ИММУНИТЕТ ВАШЕГО РЕБЕНКА! Современные медицинские книги указывают следующие возможные пути заражения гепатитом А: Все способы передачи предполагают определенные ситуации, опасные в плане инфицирования. В одних случаях заражение мало вероятно, в других – с точностью до наоборот. Для гепатита А не типична передача воздушно-капельным путем и трансмиссивным. Воздушно-капельный механизм передачи – это инфицирование при вдыхании воздуха, содержащего капельки слизи с носоглотки больного. Поскольку вирус гепатита не размножается в дыхательных путях, инфицирование только при общении (без непосредственного контакта) с больным человеком невозможно.
Чаще всего гепатит А передается именно через контаминированную (загрязненную вирусом) воду. Для так называемых «водных вспышек» типичны: быстрое увеличение количества заболевших, массовость заболевания среди проживающих в определенной местности или зоне. Реализация водного пути передачи возможна в следующих ситуациях:
Вирусный гепатит А при реализации водного пути передачи может охватывать целый населенные пункты, организованные детские коллективы закрытого и открытого типа. Вирусный гепатит А нередко передается пищевым путем, для реализации которого опасны следующие ситуации:
Пищевой путь передачи наиболее типичен для детских коллективов, которые питаются в одном учреждении общепита (например, школьная столовая). Распространению способствуют несоблюдение гигиенических навыков, отсутствие мыла и прочее. Заражающий окружающих больной человек прикасается к множеству предметов, посредством которых вирус передается другим людям. Контактный путь передачи реализуется:
Все способы заражения гепатитом А могут быть реализованы как в домашних условиях, так и на общественной территории. Посещение предприятий общественного питания любого класса, туалетов общего пользования повышает риск инфицирования. Гепатит А, передающийся «через грязные руки», имеет ряд закономерностей:
Передача гепатита А – процесс достаточно легкий, но правила предупреждения этой болезни также просты, понятны и доступны человеку любого возраста. источник Вирусный гепатит Е (ВГЕ) – острое вирусное заболевание человека с фекальнооральным механизмом передачи возбудителя, вызывающего воспаление печени. Примечательными особенностями ВГЕ являются тяжелое течение и высокая летальность беременных. Гепатит Е широко распространен в странах тропического и субтропического пояса с низким социально-экономическим уровнем развития. Эндемичными являются страны Средней и Юго-Восточной Азии, где часто регистрируются крупные вспышки. Эндемичными являются также Киргизия, Туркмения, Узбекистан, Таджикистан. В неэндемичных странах, к числу которых относится и Россия, вспышки ВГЕ редки, однако встречаются спорадические случаи, преимущественно среди лиц, посещавших эндемические территории. Именно поэтому ВГЕ называют болезнью путешественников. Однако, в настоящее время известно о более широком распространении вируса ВГЕ: вирус выделяют не только на территориях, всегда считавшихся эндемичными по ВГЕ, но и на ряде других. Вирус гепатита Е (HEV) не имеет оболочки, геном HEV представлен одноцепочечной РНК. Вирус ВГЕ характеризуется низкой инфекционной активностью (низкой контагиозностью), меньшей устойчивостью к физико-химическим воздействиям по сравнению с возбудителем гепатита А, при этом длительно сохраняется в воде, что обусловливает водное происхождение большинства вспышек и эпидемий ВГЕ. Современные дезинфицирующие средства разрушают HEV. Основным источником HEV в большинстве случаев является человек, больной желтушной или безжелтушной формой ВГЕ, преимущественно на ранних стадиях болезни выделяющий возбудитель с фекалиями. Источниками инфекции могут быть млекопитающие (свиньи, олени и др.). Ведущий механизм передачи HEV — фекально-оральный, реализуемый преимущественно через воду. Все крупные вспышки ВГЕ в эндемичных регионах имеют водное происхождение. Водный путь передачи HEV обусловливает взрывоподобный характер заболеваемости, своеобразную возрастную структуру больных (лица 15-19 лет), незначительную очаговость в семьях, повторяющиеся подъемы заболеваемости в эндемичных районах с интервалами 7—8 лет. Другими подтвержденными путями передачи вирусного гепатита Е являются употребление термически недостаточно обработанного мяса и печени свиней и оленей ,в связи с чем, гепатит Е может быть зоонозом. Возможно парентеральное заражение ВГЕ (при гемотрансфузиях, внутривенном введении наркотических препаратов и т.д.). Восприимчивость к ВГЕ высока у мужчин, имеющих предшествующие хронические заболевания печени. Возможна реинфекция и развитие фульминантных форм Вирус ВГЕ попадает в организм человека в подавляющем большинстве случаев через рот, затем — в желудок, далее в кишечник, оттуда по системе нижней полой вены достигает печени. Виремия при ВГЕ кратковременна. Репликация вируса осуществляется в гепатоцитах. HEV обладает прямым цитопатическим действием на печеночные клетки, вызывая некроз отдельных гепатоцитов. Вирус выделяется из организма через желчевыводящие пути в кишечник. В фекалиях количество целых вирусных частиц невелико, так как частично HEV разрушается протеиназами пищеварительного тракта (трипсином, химотрипсином). Печень является единственным органом-мишенью для HEV, поэтому внепеченочных проявлений при ВГЕ не бывает. Хронического носительства НЕV не описано. Причины тяжелого течения ВГЕ у беременных не установлены. HEV — единственный из гепатотропных вирусов, который, по-видимому, смертельно опасен для беременных, вызывая выкидыши, преждевременные роды, фульминантный гепатит. Продолжительность инкубационного периода колеблется от 15 до 60 дней. Клинические проявления ВГЕ сходны с таковыми при гепатите А. Хотя количество случаев, протекающих без желтухи, существенно превосходит количество сопровождающихся желтухой. Гепатит Е начинается обычно постепенно. В пред-желтушном периоде длительностью от 1 до 9 дней (обычно 5 дней) у больных появляются слабость, снижение аппетита, тошнота, иногда рвота, боли в правом подреберье. Лихорадка не столь свойственна ВГЕ: повышение температуры тела (преимущественно до субфебрильной) отмечено не более чем у 20% больных. В конце преджелтушного периода моча становится темной, а кал осветленным. С появлением желтухи самочувствие больных не улучшается, симптомы интоксикации (анорексия, тошнота, слабость, головная боль, сонливость) усугубляются. В период разгара ВГЕ желтуха может быть достаточно интенсивной. У большинства больных увеличивается печень, приблизительно у 25% — и селезенка. Продолжительность желтушного периода в не осложненных случаях составляет 1—3 нед, увеличиваясь до нескольких месяцев при холестатической форме. Изменения биохимических параметров более выражены в первые дни желтушного периода — значительно повышается активность АЛТ и ACT, выявляется гипербилирубинемия за счет связанной фракции билирубина. Период реконвалесценции длится 1—2 мес, в течение этого времени постепенно нормализуются клиникобиохимические показатели (в том числе активность АЛТ и ACT). Безжелтушный вариант ВГЕ не сопровождается появлением желтушности кожи и склер, остальные проявления аналогичны описанным выше. Стертый вариант характеризуется слабо выраженными и быстро проходящими клиническими проявлениями и биохимическими изменениями, а субклинический — отсутствием у заболевших каких-либо жалоб, желтухи, увеличения печени при выявленной гиперферментемии (АЛТ и ACT) и наличии специфических маркеров ВГЕ. Соотношение манифестной и инаппарантной форм составляет от 1:2 до 1:13 . Гепатит Е протекает обычно в легкой или среднетяжелой форме и заканчивается самовыздоровлением. Тяжелая форма ВГЕ чаще всего развивается у женщин на поздних сроках беременности. В основе развития тяжелой, фульминантной формы ВГЕ у этой категории больных лежат массивный некроз гепатоцитов, развитие тромбогеморрагического синдрома вследствие возникающего резкого дефицита плазменных факторов гемостаза, а также острый массивный гемолиз эритроцитов, сопровождающийся гемоглобинурией, приводящей к острой почечной недостаточности. Клинически тяжелая форма ВГЕ у беременных характеризуется более выраженными симптомами интоксикации в преджелтушном периоде, интенсивной болью в правом подреберье, лихорадкой. Через 4—6 дней после появления желтухи появляются и бурно нарастают симптомы ОПЭ вплоть до развития глубокой комы. Важным прогностическим маркером развития тяжелой формы ВГЕ служит гемоглобинурия, отмечаемая у подавляющего большинства пациентов. Возникают гемолитико-уремический синдром и острая почечная недостаточность. Другое грозное осложнение тяжелого течения ВГЕ — геморрагический синдром в виде массивных, повторяющихся желудочно-кишечных, маточных и других кровотечений. Тяжелое течение ВГЕ часто сопровождается самопроизвольным прерыванием беременности, которое, как правило, ведет к резкому ухудшению состояния женщины. Даже при доношенной беременности из детей, родившихся живыми, более половины умирают в течение первого месяца жизни. ВГЕ протекает тяжело не только у женщин во 2-й половине беременности, но, также и в раннем послеродовом периоде и у кормящих матерей. Летальность беременных от ВГЕ составляет от 25% до 70% . У остальных категорий больных (мужчины, небеременные или женщины в первой половине беременности) летальность не превышает 0,4—4%. Тяжело, иногда со смертельным исходом ВГЕ протекает у лиц с предшествующими хроническими заболеваниями печени. Диагноз ВГЕ устанавливают на основании совокупности клиникоэпидемиологических и лабораторных данных. — Пребывание в эндемичном регионе, употребление там сырой воды (в сроки, соответствующие инкубационному периоду ВГЕ), случаи желтухи среди пользующихся одним водоисточником. — Контакт со свиньями, употребление недостаточно термически обработанной свинины или мяса кабана. — Циклическое течение острого гепатита. — Гипербилирубинемия (за счет прямой фракции билирубина), гиперферментемия Специфические лабораторные данные: — Наличие иммунологических и генных маркеров ВГЕ — Обнаружение РНК HEV b крови методом ПЦР, — Обнаружение антител к HEV методом ИФА (специфические IgM (анти-HEV IgM) обнаруживаются с начала заболевания и циркулируют в высоких титрах в течение 1-2 мес, затем их концентрация резко снижается и через 3 мес их выявляют редко). Выработка антиHEV IgG начинается значительно позже: их выявляют в крови через 2-3 мес после инфицирования и они могут сохраняться до 12-15 лет. Наличие анти-HEV IgM свидетельствует о текущем остром гепатите Е, а анти-HEV IgG — о перенесенном. Больные гепатитом Е подлежат госпитализации в инфекционные отделения. Этиотропная терапия не разработана. Больных с легким и среднетяжелым течением лечат диетой, лечебно-охранительным режимом, дезинтоксикационной терапией. Больных с тяжелой формой ВГЕ переводят в ОРИТ; им проводят интенсивную инфузионную дезинтоксикационную терапию, назначают ингибиторы протеиназ; для профилактики и лечения геморрагического синдрома используют пентоксифиллин, этамзилат, переливание свежезамороженной плазмы. Принципы акушерской тактики ведения беременных: — профилактика и лечение геморрагического синдрома; — своевременное выявление предвестников угрозы прерывания беременности (болей в пояснице, в низу живота, повышенного тонуса матки, появления кровянистых выделений из половых путей). Прерывание беременности приводит к резкому утяжелению состояния женщины. Искусственное прерывание беременности в остром периоде ВГЕ противопоказано. Критерии выписки из стационара: — нормализация размеров печени (или тенденция к уменьшению размеров до нормы) — нормализация билирубина и снижение АЛТ до 2-3 норм Основное значение в профилактике ВГЕ имеют санитарные мероприятия: обеспечение населения доброкачественной питьевой водой в достаточном количестве, соблюдение санитарно-гигиенических правил, исключающих возможность заражения гепатитом Е (пить только бутилированную или кипяченую воду, не употреблять напитки со льдом, сырые морепродукты и т.д.). В настоящее время разработана специфическая профилактика ВГЕ: имеется рекомбинантная вакцина против ВГЕ, успешно применяющаяся в Китае. В России специфическая профилактика ВГЕ не проводится. Госпитализация обязательна во всех случаях Этиотропная терапия не разработана При легком и среднетяжелом течении лечение аналогично лечению гепатита А Лечение тяжелых форм гепатита Е аналогично лечению тяжелых форм гепатита В Акушерская тактика при гепатите Е у беременных: — искусственное прерывание противопоказано в остром периоде (до исчезновения желтухи), — борьба с угрозой прерывания беременности, — борьба с геморрагическим синдромом, — при начавшемся аборте – полноценное обезболивание, — в родах – укорочение безводного периода и сокращение продолжительности родов. Вирусный гепатит В (ВГВ) — вирусная антропонозная инфекционная болезнь с контактным и вертикальным механизмами передачи возбудителя. Характеризуется циклически протекающим паренхиматозным гепатитом с наличием в части случаев желтухи и возможной хронизацией. В16. Острый вирусный гепатит В. В16.2. Острый вирусный гепатит В без дельта-агента с печёночной комой. В16.9. Острый вирусный гепатит В без дельта-агента без печёночной комы. Около 5,5 млрд человек имели контакт с НВV-инфекцией. Около 2 млрд. человек имеют маркеры НВV. Число вновь регистрируемых случаев ВГВ около 4-5 млн ежегодно. Количество смертей, связанных с НВV – 1-2 млн ежегодно (из них 15-25% в исходе ХГВ. В РФ и СНГ от ВГВ ежегодно погибает около 10 тыс. человек (5 тыс. – от ОГВ, 4,5 тыс. – от ХГВ). 10% перенесших ОГВ становятся носителями НВV. Риск возникновения гепатоцеллюлярной карциномы (рака печени) у инфицированных НВV в 223 раза выше, чем при его отсутствии. Вирус гепатита В (НВV) – родоначальник семейства вирусов Hepadnaviridae, — гепатотропен, способен к длительному персистированию в организме человека. Морфологически вирус гепатита B состоит из ядра (нуклеотида), внутри которого находиться двухцепочечная ДНК и фермент ДНК — полимераза. Нуклеотид содержит HBcантиген, который прочно интегрирован в ядро клетки-мишени (гепатоцита) и не определяется в сыворотке крови, но в ходе репродукции вируса трансформируется в HBeантиген, который определяется при острой инфекции. Оболочка вируса состоит из поверхностного антигена (HBsAg). Вирус гепатита B реплицируется преимущественно в клетках печени, а также в клетках почек, поджелудочной железы, костного мозга и лимфоцитах. Вирус гепатита B — высоко инфекционен: для заражения HBV достаточно 10-100 частиц вируса, устойчив во внешней среде, сохраняется при t +30 — +32 С 0 — 6 месяцев, при t – 20 С 0 — 15 лет; при обработке сухим жаром (t + 160 С 0 ) разрушается в течении 1 часа, чувствителен к эфиру, не ионным детергентам. Вирус гепатита В – самый изменчивый из ДНК-содержащих; зарегистрировано более 60 мутантных штаммов, имеет 8 генотипов, обозначенных латинскими буквами от A до G. Доказана взаимосвязь определённого генотипа и субтипа HBV с тяжестью течения острого и хронического гепатита, развитием фульминантных форм и эффективностью применяемой терапии. Источниками заражения НВ-вирусом восприимчивых лиц являются больные с различными формами острого гепатита В (4-6%), хронического гепатита В и вирусоносители (94-96%). Вирус у инфицированных лиц содержится в крови, сперме, вагинальном секрете. Механизм инфицирования – гемоконтактный (парентеральный) Пути инфицирования: естественные (половой, перинатальный) и искусственные, связанные с парентеральными вмешательствами. Восприимчивость к ВГВ – всеобщая, обусловленная наличием специфических рецепторов к HBs антигену на гепатоцитах. — реципиенты крови и её компонентов; — реципиенты при пересадке органов; — пациенты отделений гемодиализа; — пациенты хирургических и других отделений с высокой парентеральной нагрузкой; — потребители инъекционных наркотиков; — новорождённые от женщин, инфицированных ВГВ; — воспитанники специализированных интернатов. Гемоконтактный способ заражения обеспечивает гематогенный занос вируса в печень. Репликация вируса гепатита В возможна также в клетках костного мозга, лимфоцитах, почках, поджелудочной железе, но с меньшей интенсивностью. Сложный механизм репликации ДНК, с образованием нуклеокапсидов для синтезирования дочерних вирионов и матриц для сборки вирионов приводит к возможности длительной персистенции вируса в организме. Вирусу не свойственно прямое повреждающее действие на гепатоциты. Их цитолиз осуществляется иммуноопосредованно, главным образом, за счет реакций со стороны клеточного иммунитета. Реакция со стороны гуморального звена менее значима в иммунопатогенезе и заключается в продукции специфических антител к антигенам ВГВ, их связывании, с образованием иммунных комплексов и прекращении циркуляции в крови в свободном виде. Вместе с тем, значимость гуморального ответа повышается при развитии аутоиммунных процессов, которые принимают участие в генезе хронического гепатита. Взаимодействие HBV с клеткой также может приводить к интеграции сегментов HBV ДНК в геном гепатоцита, что в свою очередь может играть определенную роль при развитии гепатоцеллюлярной карциномы. В результате размножения вируса в гепатоцитах, возникновения массивного некроза паренхимы печени, белковые компоненты клеток начинают выступать в роли аутоантигенов. Гидролитический аутолиз гепатоцитов ведет к повреждению капилляров ткани печени и инфильтрации ее плазменными элементами с развитием фагоцитарно-лимфоцитарной активности, что и обуславливает развитие мезенхимально-воспалительного синдрома. Возникновение фульминантного гепатита связывают с развитием чрезмерного гуморального гипериммунного ответа, следствием чего является массивный некроз печени. При этом регенерация печеночной ткани не наступает или развивается медленно. Чрезмерный иммунный ответ может быть детерминирован иммуногенетически. Допускается, что определенную роль в генезе фульминантного течения гепатита могут иметь мутантные штаммы ВГВ (в частности HBe-негативные штаммы), а также ускоренный апоптоз гепатоцитов, индуцированный HBV. При благоприятном течении гепатита последней стадией патогенеза является освобождение организма от вирусов и формирование иммунитета. Для ВГВ характерно циклическое течение. Инкубационный период длится от 45 до 180 дней (чаще от 2 до 4 мес). В течении ОГВ выделяют преджелтушный, желтушный периоды и период реконвалесценции. Преджелтушный период длится 1-5 недель. Характерны астеновегетативный (слабость, утомляемость, разбитость) и диспепсический (ухудшение аппетита, снижение вкусовых ощущений, тошнота, иногда рвота, горечь во рту, тяжесть и тупые боли в правом подреберье) синдромы. Часты головная боль, нарушения сна. Примерно у 20-30% больных наблюдают боли в крупных суставах, уртикарную сыпь, повышение температуры тела, реже кожный зуд. Ещё до появления желтухи увеличивается печень (иногда селезёнка), моча становится тёмной, в сыворотке крови повышается в 20-30 раз активность АЛТ и АСТ; в крови обнаруживают специфические маркёры НВV -инфекции (НВsАg, НВeАg, антиНВcIgМ). Преджелтушный период может отсутствовать, тогда потемнение мочи и желтушность склер служат первыми симптомами болезни. С появлением желтухи самочувствие больных не улучшается: нарастает слабость, снижается аппетит вплоть до анорексии, тошнота, сухость и горечь во рту, нередко – головная боль и головокружение, прекращаются артралгии. В желтушном периоде ещё более увеличивается печень. Постепенно нарастает желтуха, достигая максимума на 2-3 неделе. Моча становится тёмной, кал на высоте желтухи становится ахоличным. Продолжительность желтушного периода варьирует от нескольких дней до нескольких недель, чаще составляет 2-6 недель. Повышение активности АЛТ в 30-50 раз регистрируют в течение всего желтушного периода. Белково-синтетическая функция печени при ВГВ нарушается при тяжёлом течении болезни (снижение показателя сулемовой пробы, содержания альбумина, протромбинового индекса). Показатель тимоловой пробы обычно не повышается или повышается незначительно. В периферической крови количество лейкоцитов нормальное или понижено. Период реконвалесценции может продолжаться до полугода. Клинико-биохимические изменения исчезают медленно: содержание билирубина в сыворотке нормализуется в течение 2-4 недель; повышенная активность ферментов сохраняется от 1 до 3 мес. У ряда больных можно наблюдать волнообразный характер гиперферментемии в период реконвалесценции. Рецидив заболевания с ферментативным обострением и гипербилирубинемией требует исключения НDV-инфекции Клинические варианты ВГВ: желтушный, безжелтушный, стёртый, инаппарантный (субклинический). По данным эпидемиологичских исследований, безжелтушный вариант встречается в 20-40 раз чаще желтушного. Одна из особенностей желтушного варианта ВГВ – выраженность в ряде случаев холестатического синдрома. При этом интоксикация незначительная, основная жалоба пациентов — зуд кожи; желтуха интенсивная, с зеленоватым или серо-зелёным оттенком кожи, сохраняется длительно. Печень значительно увеличена, плотная. Кал ахоличный, моча тёмная в течение длительного времени. В сыворотке крови – высокая билирубинемия, повышенное содержание холестерина и активности ЩФ .Желтушный период может затягиваться до 2-4 мес, полная нормализация биохимических сдвигов происходит ещё позже. ВГВ может протекать в лёгкой, среднетяжёлой или тяжёлой форме. Наиболее информативным для оценки тяжести вирусного гепатита признают синдром печёночной интоксикации, который проявляется слабостью, адинамией, снижением аппетита, вегетососудистыми нарушениями, а в отдельных случаях и нарушением сознания. Выраженность интоксикации в сочетании с результатами лабораторного исследования (прежде всего АЛТ и протромбиновая активность) характеризует тяжесть гепатита. При лёгкой форме ВГВ интоксикация выражена незначительно, интенсивность желтухи невелика, в биохимических пробах выявляется повышение билирубина крови, гиперферментемия (при этом коэффициент де Ритиса менее 1). При среднетяжёлой форме ВГВ в желтушном периоде интоксикация проявляется умеренной слабостью, непостоянной головной болью, снижением аппетита, тошнотой, иногда рвотой после еды, могут быть кратковременные носовые кровотечения; желтуха яркая, стойкая. Биохимические пробы: повышение билирубина, трансаминаз, может выявляться незначительное снижение протромбиновой активности. Тяжёлая форма ВГВ характеризуется нарастанием выраженной интоксикации в желтушном периоде (слабость, аппетит отсутствует, постоянная тошнота, частая рвота). Появляются новые клинические признаки: адинамия, головокружение, мелькание мушек перед глазами, тахикардия, болезненность в области печени, сокращение размеров печени, геморрагический синдром (кровотечения из носа, кровоподтёки в местах инъекций и т.д.), лихорадка, желтуха нарастает. Одновременно отмечают значительное снижение протромбиновой активности, повышение активности АЛТ более 80-90 норм; высокая гипербилирубинемия(200 мкм\л и выше). Стандарт лабораторной диагностики ВГВ — общий билирубин крови и его фракции, АЛТ, АСТ, глюкоза крови, — маркёры вирусных гепатитов А, В, С, D, Е (НВsAg, анти-НВcIgM, НВеАg, антиНВcIgG, анти-НСV, анти-НАVIgM, анти-НDV-суммарный). Дополнительная лабораторная диагностика При тяжёлой, затяжной, холестатической формах, при развитии осложнений: — ГГТ, ЩФ, холестерин крови, b -липопротеиды, триглицериды, общий белок и белковые фракции, — УЗИ органов брюшной полости, — рентгенография органов грудной клетки, — анализ на группу крови и резус-фактор. Специфическая лабораторная диагностика ВГВ. Верификация острого ВГВ проводится путём выявления специфических маркёров. Антигены и антитела к НВ определяются методом ИФА. НВsAg появляется в крови за 2 нед — 2 мес до появления симптоматики . При гладком течении ВГВ в периоде реконвалесценции НВsAg исчезает, а через 3-4 мес от начала заболевания появляются антиНВs, что свидетельствует о формировании иммунитета . При тяжёлом течении ВГВ НВsАg может выявляться в небольшой концентрации, при этом антитела к НВs –антигену выявляются рано. При фульминантном течении ВГВ отмечается очень быстрая сероконверсия и могут выявляться только анти-НВ s. Самым достоверным специфическим маркёром ОГВ являются анти-НВсIgМ, которые появляются в конце инкубационного периода и сохраняются в течение всего периода клинических проявлений. Через 4-6 мес от начала заболевания анти-НВс IgМ исчезают и появляются анти-НВс IgG (они сохраняются пожизненно).У вирусоносителей НВ антиНВсIgМ в крови отсутствуют. В инкубационном периоде ВГВ одновременно с НВsАg в сыворотке крови циркулирует НВе-антиген — маркёр активной репликации вируса, он выявляется ещё до синдрома цитолиза. НВеАg исчезает из крови ещё в периоде желтухи и появляются антиНВе. Наличие НВеAg всегда отражает продолжающуюся репликативную фазу острой НВинфекции, если он обнаруживается более 2-3 мес , то это свидетельствует о возможности хронизации процесса. Индикация НВеАg и анти-НВеАg имеет не столько диагностическое, сколько эпидемиологическое и прогностическое значение, изменением генетического кода в Рrе При заражении мутантным типом НВV наблюдается высокая частота развития тяжёлых форм ОВГВ и фульминантного гепатита. НВеАg как критерий репликации не выявляется, может отсутствовать НВsАg. HBV DNA — наиболее чувствительный показатель репликации вируса. ПЦР позволяет выявить ДНК вируса в сыворотке крови, лимфоцитах, клетках печени, что указывает на репликацию. Индикация НВV ДНК позволяет диагностировать гепатит, вызванный мутантными штаммами НВV. Суммарное исследование антигенов и антител и применение ПЦР позволяют констатировать наличие НВ-инфекции отличить острую инфекцию (НВsАg в сочетании с анти-НВс IgМ) от хронической (НВsАg в сочетании с анти-НВс IgG),судить о выздоровлении и сформировавшемся протективном иммунитете (анти-НВ более 10 МЕ),выявить репликативную активность НВV,определить форму хронического ВГВ (НВенегативный или НВе-позитивный), прогнозировать течение болезни, судить об эффективности проводимой терапии. С целью профилактики ВГВ проводят тщательный отбор доноров с обязательным исследованием крови на наличие НВsАg и активности АЛТ; максимально ограничивают число показаний к переливанию крови. Необходимо соблюдение правил обработки медицинских инструментов, соблюдение правил работы медицинскими сотрудниками (использование перчаток, масок, защитных очков), санитарно-просветительная работа среди населения (информация о риске полового заражения при внутривенном употреблении наркотиков), обследование беременных на наличие НВsАg. Специфическую профилактику осуществляют с помощью генноинженерных вакцин против ВГВ. В России зарегистрированы моновалентные и комбинированные вакцины. Комбиотех(Россия); ДНК-рекомбинанатная(Россия) Регевак(Россия), Энджерикс В(Бельгия) Шанвак(Индия) НВ-ВАКС11(Нидерланды), Эувакс(Корея), Эбербиовак НВ(Куба). — Твинрикс (Бельгия) – комбинированная вакцина для профилактики одновременно ВГА и ВГВ — Бубо-кок (Россия) против коклюша ,дифтерии, столбняка и ВГВ) — Бубо–М (Россия) против ВГВ, дифтерии, столбняка) — Тританрикс (Великобритания) против ВГВ, коклюша, дифтерии, столбняка) Вакцинация является самым эффективным методом профилактики ВГВ. Эффективность современных вакцин составляет 85-95%. Вакцинацию проводят по схеме 0- 1-6 месяцев. Титр анти-НВ определяют спустя 1-3 мес после окончания основного курса вакцинации. Ревакцинацию проводят однократно через 5-7 лет в случае снижения защитного уровня антител (защитный уровень концентрации анти-НВs – 10 МЕ/мл и более). Вакцинации подлежат прежде всего лица с повышенным риском заражения: новорождённые от матерей – носительниц НВА или перенёсших ВГВ во время беременности(по схеме 0-1-2- 12 месяцев); медицинские работники; выпускники медицинских институтов и училищ; больные гемофилией; пациенты центров гемодиализа и т.д.; члены семей больных или носителей НВА. Вакцины против ВГВ могут применяться в целях экстренной профилактики инфекции. При случайной травме предметами, загрязнёнными кровью больных или носителей НВА вакцинацию проводят по схеме 0-1-2-12 месяцев В целях экстренной профилактики при контакте с НВs-положительной кровью, половом контакте с больным ОВГВ вакцинацию сочетают с пассивной иммунизацией специфическим иммуноглобулином. Защитный эффект комбинации превышает 95%. Доза иммуноглобулина для взрослых 0,04-0,07 мл/кг в дельтовидную мышцу, одномоментно или в течение ближайших дней — первый этап вакцинации — 10-20 мкг вакцины, второе и третье введение вакцины — через 1 и 6 мес. Протективный эффект иммуноглобулина сохраняется 1-6 недель. Лечение больных острым ВГВ Госпитализация обязательна. При легком и среднетяжелом течении лечение проводится как при ВГА — возможен перевод на парентеральное питание (в/в аминокислотные смеси) — лактулоза внутрь до 120 мл в сутки — инфузионная терапия: 2-2,5л в сутки под контролем диуреза (изотонические растворы глюкозы, полиионные растворы, реамберин, глюкозо-калий-инсулиновые) источник
Гепатит Е — это заболевание печени, вызванное вирусом гепатита Е (ВГЕ). Вирус имеет не менее четырех различных типов: генотипы 1, 2, 3 и 4. Генотипы 1 и 2 были обнаружены только у людей. Генотипы 3 и 4 циркулируют у нескольких животных (включая свиней, кабанов и оленей), не вызывая никаких заболеваний, и иногда заражают людей. Вирус выводится в окружающую среду через фекалии зараженных людей и попадает в организм человека энтерально. Передача вируса осуществляется главным образом через зараженную питьевую воду. Обычно инфекция самоограничивается и проходит в течение 2–6 недель. В редких случаях развивается серьезное заболевание, известное как фульминантный гепатит (острая печеночная недостаточность), при котором возможен летальный исход. Инфекция гепатита Е распространена во всем мире. В местах нахождения гепатита Е наблюдаются два различных фона:
Данное заболевание в основном распространено в странах с низким и средним уровнем дохода с ограниченным доступом к услугам в области водоснабжения, санитарии, гигиены и здравоохранения. В этих районах заболевание возникает как в виде вспышек, так и в виде спорадических случаев. Вспышки обычно следуют за периодами фекального загрязнения источников питьевой воды и могут затрагивать от нескольких сотен до нескольких тысяч человек. Некоторые из этих вспышек происходят в районах конфликтов и чрезвычайных гуманитарных ситуаций, таких как зоны военных действий, а также в лагерях беженцев или внутренне перемещенных лиц, где санитария и безопасное водоснабжение являются особенно серьезными проблемами. Считается, что спорадические случаи также связаны с загрязнением воды, хотя и в меньших масштабах. Случаи заболевания в этих районах вызваны в основном инфекцией вирусом генотипа 1 и гораздо реже вирусом генотипа 2. В районах с более качественной санитарией и водоснабжением заболевание гепатитом Е встречается нечасто и проявляется лишь в виде спорадических случаев. Большинство этих случаев обусловлены вирусом генотипа 3 животного происхождения, заражение которым обычно происходит в результате употребления в пищу не прошедшего достаточную термическую обработку мяса животных (включая печень животных, особенно свиную), и не связаны с заражением воды или других пищевых продуктов. Серологические доказательства предшествующего заражения вирусом были обнаружены в большинстве районов, при этом более высокий уровень серологической распространенности (доля людей с положительным результатом на антитела к ВГЕ) наблюдается в Азии и Африке. Однако присутствие этих антител не означает наличия или повышенного риска заболевания. Полезность таких данных для эпидемиологических целей также может быть ограничена в связи с различной и, возможно, неоптимальной эффективностью имеющихся серологических анализов и возможным (с течением времени) исчезновением антител у лиц, подвергавшихся воздействию вируса. Передача вируса гепатита Е осуществляется через фекально-оральный механизм в результате заражения питьевой воды. Этот путь распространения составляет весьма значительную долю клинических случаев этого заболевания. Факторы риска развития гепатита Е связаны с плохой санитарией, что позволяет вирусу, выделяемому в фекалиях инфицированных лиц, попасть в систему снабжения питьевой водой. Были выявлены и другие пути передачи вируса, но, по всей видимости, они объясняют гораздо меньшее число клинических случаев. Эти пути передачи включают в себя:
Инкубационный период после воздействия ВГЕ составляет от 2 до 10 недель, в среднем от 5 до 6 недель. Инфицированные лица выделяют вирус в период начиная с нескольких дней до начала заболевания и заканчивая 3–4 неделями после него. В районах с высокой эндемичностью заболевания симптоматическая инфекция наиболее распространена среди молодых людей в возрасте 15–40 лет. В этих районах, несмотря на возникновение инфекции у детей, у них часто либо отсутствуют симптомы, либо развивается лишь легкая болезнь без желтухи, которая не диагностируется. К типичным признакам и симптомам гепатита относятся:
Эти симптомы часто не отличаются от симптомов, испытываемых во время любой острой стадии болезни печени, и обычно продолжаются от одной до шести недель. В редких случаях острый гепатит Е может приводить к фульминантному гепатиту (острой печеночной недостаточности) и смертельному исходу. Фульминантный гепатит наиболее часто развивается во время беременности. Беременные женщины с гепатитом Е, особенно во втором и третьем триместре, подвергаются повышенному риску возникновения острой печеночной недостаточности, потери плода и смертельного исхода. Летальность гепатита Е среди беременных может достигать 20–25% в третьем триместре. Случаи хронической инфекции гепатита Е отмечались у иммуносупрессивных лиц, особенно у реципиентов трансплантации органов с применением иммуносупрессивных препаратов, инфицированных вирусом ВГЕ 3 или 4 генотипа. Они остаются редкими. В клиническом отношении случаи гепатита Е не отличаются от других случаев острого вирусного гепатита. Вместе с тем в соответствующих эпидемиологических условиях часто возникают обоснованные предположения о диагнозе, например, если несколько случаев заболевания происходит в населенных пунктах в известных эндемичных районах или в районах с риском заражения воды, если болезнь протекает в более тяжелой форме у беременных женщин или если гепатит А был исключен. Окончательный диагноз инфекции гепатита Е обычно основывается на обнаружении специфических IgM-антител к вирусу в крови человека; как правило, этого достаточно в районах, где распространено заболевание. Для использования в полевых условиях имеются экспресс-тесты. Дополнительные тесты включают полимеразную цепную реакцию с обратной транскрипцией (RT-PCR) для обнаружения РНК вируса гепатита Е в крови и/или стуле; этот анализ проводится в специализированных лабораториях. Такое тестирование особенно востребовано в районах, на территории которых гепатит Е встречается редко, а также в случаях хронической инфекции ВГЕ. Лечения, способного изменить течение острого гепатита Е, не разработано. Заболевание обычно самоограничивается, госпитализация, как правило, не требуется. Главное — избегать неоправданного назначения лекарственных средств. Ацетаминофен/парацетамол и лекарства против рвоты назначать не следует. Однако госпитализация необходима в случае протекания заболевания по фульминантному типу, а также может потребоваться для беременных женщин с выраженными симптомами. Иммуносупресивным пациентам для улучшения состояния показано лечение с использованием рибавирина (противовирусного препарата). В определенных случаях также успешно используется интерферон. Наиболее эффективным методом борьбы с этим заболеванием является профилактика. На уровне групп населения риск передачи ВГЕ и развития заболевания гепатитом В можно снизить с помощью следующих мер:
На индивидуальном уровне риск заражения можно снизить следующим образом:
В 2011 г. в Китае была зарегистрирована рекомбинантная субъединичная вакцина для профилактики гепатита Е. В других странах она еще не получила одобрения. В 2015 г. Стратегическая консультативная группа экспертов ВОЗ (СКГЭ) по иммунизации рассмотрела имеющиеся данные о бремени гепатита Е, а также о безопасности, иммуногенности, эффективности и экономичности лицензированной вакцины против гепатита Е:
На основе обзора СКГЭ был выпущен документ о позиции ВОЗ:
Краткое изложение рекомендаций, содержащихся в этом документе, приводится ниже в разделе о деятельности ВОЗ. ВОЗ опубликовала руководство по выявлению, расследованию и контролю вспышек гепатита Е, связанных с водой.
В кратком изложении, при подозрении на вспышку гепатита Е рекомендуется выполнять следующие действия:
ВОЗ выпустила технический доклад «Вспышки гепатита Е, передающегося через воду: распознавание, расследование и контроль». В нем приводится информация об эпидемиологии, клинических проявлениях и диагностике гепатита Е. Доклад содержит также рекомендации для руководящих органов общественного здравоохранения в отношении реагирования на вспышки инфекции вируса гепатита Е. В 2015 г. Стратегическая консультативная группа экспертов ВОЗ по иммунизации в 2015 г. выпустила доклад с изложением позиции по гепатиту Е, в котором дается обзор имеющихся фактических данных о бремени заболевания, а также относительно безопасности, иммуногенности, действенности и экономической эффективности лицензированной вакцины против гепатита Е. Применительно к использованию вакцины против гепатита Е СКГЭ сформулировала следующие рекомендации:
В настоящее время ВОЗ ведет работу с экспертами и глобальными партнерами по разработке типового протокола относительно использования вакцины против гепатита Е в качестве ответной меры на вспышки заболевания. В составе аналогичных групп также продолжается работа над созданием упрощенного алгоритма по диагностике, сортировке и ведению пациентов во время вспышек. В мае 2016 г. Всемирная ассамблея здравоохранения приняла первую «Глобальную стратегию сектора здравоохранения по вирусному гепатиту на 2016–2021 гг.». В ней подчеркивается важнейшая роль всеобщего охвата услугами здравоохранения и формулируются задачи, которые согласованы с Целями в области устойчивого развития. Стратегия содержит концепцию элиминации вирусного гепатита как проблемы общественного здравоохранения. Это нашло отражение в глобальных задачах по сокращению к 2030 г. числа новых случаев инфицирования вирусным гепатитом на 90% и смертности от вирусного гепатита на 65%. В стратегии изложены меры, которые должны быть приняты странами и Секретариатом ВОЗ для достижения этих целевых задач. Для оказания поддержки странам в достижении глобальных целей по ликвидации гепатита в рамках Повестки дня в области устойчивого развития на период до 2030 г. ВОЗ ведет работу в следующих областях:
Недавно ВОЗ опубликовала «Доклад о ходе работы по ВИЧ, вирусным гепатитам и инфекциям, передаваемым половым путем, 2019 г.», в котором описывается достигнутый прогресс в деле их ликвидации. В докладе приводятся глобальные статистические данные по вирусным гепатитам B и C, показателям новых случаев инфицирования, распространенности хронических инфекций и смертности, вызванных этими двумя широко распространенными вирусами, а также информация об основных действиях, которые осуществлялись в конце 2016 и 2017 гг. Начиная с 2011 г. ВОЗ совместно с национальными правительствами, гражданским обществом и партнерами проводит ежегодные мероприятия, приуроченные к проведению Всемирного дня борьбы с гепатитом (в рамках одной из девяти основных ежегодных кампаний в области здравоохранения) в целях повышения осведомленности и лучшего понимания проблемы вирусного гепатита. Дата 28 июля была выбрана в честь дня рождения ученого, лауреата Нобелевской премии, доктора Баруха Бламберга, который открыл вирус гепатита В и разработал диагностический тест и вакцину против этого вируса. В 2019 г. в рамках проведения Всемирного дня борьбы с гепатитом ВОЗ фокусирует внимание на теме «Инвестиции в ликвидацию гепатита», чтобы подчеркнуть необходимость увеличения финансирования на национальном и международном уровнях для расширения услуг по профилактике, обследованию и лечению гепатита в целях выполнения задач по его ликвидации к 2030 г. источник |