Острый вирусный гепатит – это группа заболеваний, вызывающих расстройство функции печени в организме. В большинстве случаев болезнь возникает под воздействием вируса. Возбудитель проявляет устойчивость к условиям окружающей среды, что является причиной возникновения некоторых трудностей при диагностировании и лечении заболевания.
Причины, от чего может возникнуть острый гепатит, как и его проявления, последствия, во многом зависят от типа возбудителя. Заболевание вызывают вирусы А, В, С, E, F, G, SEN, TTV. Каждый тип возбудителя способен спровоцировать патологические процессы в организме, которые могут различаться характером проявлений, а также возможными осложнениями.
Наиболее распространённые типы острого гепатита – А, В и С. На данный момент существует два основных пути передачи инфекции:
- фекально-оральный – способ передачи вируса гепатита А при попадании в организм здорового человека возбудителя во время бытовых контактов со здоровым человеком;
- парентеральный – способ передачи вирусов гепатитов В и С через кровь.
При фекально-оральном пути передачи проявление заболевания может вызвать целый ряд факторов:
- несоблюдение правил личной гигиены,
- приём в пищу термически необработанных продуктов,
- тесный контакт с переносчиком вируса.
Способы, как проявляется парентеральный путь передачи вируса, включают в себя:
- проникновение возбудителя в организм здорового человека при переливании крови,
- инфицирование ребёнка во время проведения медицинских процедур с повторным использованием инструментов или несоблюдением санитарных правил,
- заражение ребёнка при передаче возбудителя от матери во время беременности или родов.
Проявление острого гепатита также варьируется в зависимости от типа возбудителя. Так, признаки гепатита А характеризуются некоторыми особенностями:
- острая форма заболевания носит ярко выраженный характер;
- первые признаки включают в себя общее недомогание, боль в правом подреберье, нередко тошноту и рвоту;
- острое проявление гепатита А практически всегда сопровождается желтухой – изменением цвета кожных покровов и белковой оболочки глаз.
Признаки острого проявления гепатита В некоторым образом отличаются:
- заболевание начинается с характерных симптомов, при которых возникает тошнота, рвота, повышение температуры, высыпания на коже;
- гепатит В провоцирует увеличение размеров печени и селезенки;
- желтушный период проявляется крайне редко.
Проявления гепатита С у ребёнка распознать сразу удаётся далеко не всегда. Такая сложность связана с некоторыми особенностями протекания заболевания в острой форме:
- острая форма гепатита С чаще всего протекает бессимптомно;
- в редких случаях наблюдается общее недомогание, температура, усталость, головные боли, ухудшение аппетита;
- желтуха проявляется редко.
Отсутствие симптомов в некоторых случаях вызывает определённые трудности при постановке диагноза. В связи с этим вовремя определить тип и степень заболевания удается не всегда.
Диагностировать острое проявление гепатита можно лишь после проведения комплексного обследования. Обязательные медицинские процедуры включают в себя:
- биохимический анализ крови,
- исследование крови на наличие в организме ребёнка антител к вирусу гепатита,
- генетическое исследование для определения присутствия в организме РНК-содержащего вируса.
Такие анализы позволяют определить патологические процессы в организме ребёнка.
Основной перечень осложнений, чем опасен острый гепатит для ребёнка, включает в себя:
- острое протекание заболевания с ярко выраженными симптомами,
- возможность перехода заболевания в хроническую форму,
- развитие печёночной недостаточности,
- угроза развития цирроза печени,
- возможность появления злокачественных новообразований.
Предотвратить такие последствия поможет своевременное обращение к врачу и контроль состояния здоровья ребёнка в течение всего периода заболевания.
Тип и продолжительность лечения зависят от ряда факторов:
- возраста ребёнка,
- типа вирусного гепатита,
- степени и формы заболевания.
Лечить ребёнка врач должен только после проведения комплексной диагностики на основе полученных результатов.
При любых проявлениях острого гепатита ребёнку необходимо обеспечить соответствующий уход. Основные показания, что нужно делать дома при острой форме гепатита, включают в себя некоторые моменты:
- соблюдение постельного режима,
- отказ от физической активности и нагрузок,
- соблюдение щадящей диеты.
При соблюдении рекомендаций опасные и неприятные симптомы пройдут гораздо легче и быстрее.
Лечить острую форму гепатита у ребёнка необходимо, исходя из типа и степени проявлений заболевания:
- гепатит А предусматривает соблюдение щадящего режима: инфекция устраняется самостоятельно с минимальным риском развития хронической формы;
- при гепатите В врач назначает применение противовирусных препаратов с расчётом подходящей для ребёнка дозы;
- гепатит С требует продолжительного медикаментозного лечения, что включает также употребление препаратов для поддержания работы печени.
Чтобы предотвратить появление острого гепатита у ребёнка, необходимо всячески ограждать его от возможных путей заражения вирусом. Профилактические меры включают в себя:
- приучение и соблюдение правил элементарной гигиены с раннего возраста;
- контактов с человеком, больным гепатитом;
- употребление в пищу качественных продуктов питания и чистой питьевой воды;
- осуществление медицинских процедур с использованием новых одноразовых инструментов и с соблюдением стерильности;
- контроль тестирования донорской крови на наличие маркеров вируса гепатита;
- предотвращение детской наркомании.
В качестве профилактического средства от наименее опасного типа заболевания (гепатита А) используется вакцина. Это позволяет выработать в организме ребёнка иммунитет к возбудителю и защитить его от поражения печени в будущем.
источник
ТЕМА: ВИРУСНЫЕ ГЕПАТИТЫ У ДЕТЕЙ
Вирусные гепатиты — острые инфекционные заболевания вызываемые особыми гепатотропными вирусами характеризующиеся поражением в первую очередь ткани печени, а также других органов и систем.
В настоящее время вирусные гепатиты вызываются клинически 5 вариантами вируса: вирус гепатита А (ВГА), вирус гепатита В (ВГВ), вирус гепатита С (ВГС)- очень коварное заболевание с незаметным переходом в цирроз печени, вирус гепатита Д (дельта инфекция, ВГД), вирус гепатита Е (ВГЕ).
В настоящее время на западе выявлены еще несколько типов вирусов гепатита, но клинически у нас с ними мало знакомы. В этиологии вирусных гепатитов имеют значение вирусы G , F и вирусы других инфекционных заболеваний: цитомегаловирус (заражение происходит внутриутробно, рождение происходит с поражением печени и других систем), вирус герпеса (у женщин носителей вируса может происходить внутриутробное заражение плода в виде пороков развития, в том числе и печени), вирус краснухи, вирус Эпштейн-Барра (вызывает также инфекционный мононуклеоз), многие респираторные вирусы и энтеровирусы. Поражение печени происходят параллельно с поражением и пороками развития преимущественно при внутриутробном инфицировании плода указанными возбудителями (ребенок рождается с врожденным гепатитом).
ВИРУСНЫЙ ГЕПАТИТ А — наиболее распространен. Заболевание является кишечной инфекцией, так как инфицирование ребенка происходит энтеральным путем. Вирус попадает в организм через инфицированные предметы обихода, реже с пищей или через инфицированную воду (водный путь заражения). Заболевание носит циклический характер с четкой сменой периодов заболевания и, как правило, наступает выздоровление (к счастью), никогда не переходит в хроническую форму и не заканчивается смертельным исходом.
ТЕЧЕНИЕ ЗАБОЛЕВАНИЯ: диагностике помогает наличие в анамнезе эпидконтакта по гепатиту.
I Инкубационный период (от момента инфицирования до появления первых клинических симптомов) составляет минимально 7 дней и максимально через 50 дней. В среднем инкубационный период составляет 2-3 недели от момента контакта с больным вирусным гепатитом. В этом периоде нет никаких клинических проявлений, но в конце его больной начинает быть наиболее заразным для окружающих, так как вирус выделяется в окружающую среду с фекалиями и мочой, поэтому карантин накладывается на 35 дней, и каждые 10 дней проверяют мочу на трансаминазу.
II Продромальный период (преджелтушный) который длится от нескольких дней до максимум 1-2 недели (в среднем 3-4-5 дней). Характеризуется многообразием клинических симптомов и может протекать по типу:
диспепсического варианта — тошнота, отвращение к пище, особенно мясной, боли в животе различного характера, но преимущественно в правом подреберье, возможно дисфункция кишечника характеризующаяся как диареей, так и задержкой стула, метеоризм, чувство тяжести в эпигастрии и при тяжелых формах возникает рвота, чем тяжелее процесс, тем чаще и продолжительнее рвота (в отличие от острой кишечной инфекции частая рвота при гепатите не характерна). Этот вариант наиболее частый и отмечается в популяции у 60-80% заболевших детей.
Астеновегетативный синдром характеризуется вялостью сонливостью, адинамией, инверсия сна (сонливость днем и бессонница ночью — студенческий синдром), головная боль, повышение температуры и симптомы общей интоксикации.
Гриппоподобный вариант начинается как грипп: повышение температуры до 38 и выше, 0катаральные явления, возможен кашель, насморк, гиперемия в зеве.
Артралгический вариант: жалобы на боли в суставах, мышечные боли (болит все тело) Этот вариант встречается у детей редко.
Для диагностики очень важное значение имеет лабораторное исследование: биохимическое исследование крови на активность гепатоцеллюлярных (печеночно-клеточных) ферментов (АЛТ в норме 0,1 — 0.68 ммоль/час на литр; АСТ (аспартатаминотрансфераза) норма 0.1 — 0.45 ммоль/ час на литр.).
Билирубин общий в норме 5.13 — 20.5 мкмоль/л. Билирубин делится на непрямой билирубин (несвязанный) его норма 3.1 — 17 мкмоль/л, прямой билирубин — 0.86 — 4.3 мкмоль/л). При повышении эти ферментов выше нормы происходит цитолиз печеночных клеток (гепатоцитов) который характеризуется истечением клеточных ферментов из клетки в кровяное русло. В зависимости от уровня ферментов определяется тяжесть вирусного гепатита:
при легкой степени АЛАТ до 16, АСАТ до 7 . Билирубин общий до 51.
среднетяжелая форма АЛАТ 16-32, АСАТ 7-14, билирубин в венозной крови 51-120 мкмоль /л
тяжелая степень АЛАТ 32 и более АСАТ 14 и более, билирубин 120 и выше.
При вирусном гепатите повышается преимущественно прямая фракция билирубина (обезвреженный), в силу сдавления, отека желчных протоков. Только в очень тяжелых случаях, когда повышается непрямая фракция прогноз неблагоприятен (может наступить печеночная кома).
Для установления этиологии гепатита проводится вирусологическое исследование крови на вирусные маркеры. При ВГА самым достоверным признаком является обнаружение в крови у больного особых так называемых НА-антител титр которых нарастает с развитием заболевания. Это повышение идет еще в продромальном периоде пока не наступает желтуха.
III Желтушный период (период разгара), когда появляется сначала едва заметное желтушное прокрашивание склер, слизистой верхнего неба и позднее (через сутки или двое, что зависит от конституции) всей кожи. Интенсивность желтухи зависит от уровня билирубина в крови: желтуха проявляется при уровне билирубина выше 35 мкмоль/л. Параллельно с наступлением желтухи появляется темная моча, нередко раньше желтухи и обесцвеченный стул в связи с нарушением пигментного обмена. Чем быстрее и интенсивней появляется желтуха, тем легче становится самочувствие. С наступлением и разгаром желтухи симптомы интоксикации при ВГА уменьшаются, нормализуется температура, прекращается рвота, улучшается аппетит и общее самочувствие.
Объективно в желтушном периоде врач обнаруживает увеличение печени, край печени заострен, умеренно болезненный из-за натяжения фиброзной капсулы, размеры печени могут быть различны что зависит от возраста и тяжести гепатита.
нижний край +2 см выше нормы
значительно увеличена (спускается в малый таз, очень плотная, достаточно болезненная)
Желтушный период длится 2-3 недели.
IV Период реконвалесценции: улучшается самочувствие, ребенок активный, бодрый, появляется аппетит, желтуха исчезает, размеры печени уменьшаются, и главным критерием выздоровления является нормализация биохимических показателей. По приказу ребенок может быть выписан при показателях ферментов не более 1 ед. (не менее двух анализов). После выписки из стационара ребенок наблюдается врачом поликлиники в течение 6 месяцев. В детское учреждение его выписывают только через 10 дней после осмотра и биохимического обследования, при нормальных показателях ребенок может посещать школу и детский сад. При повышенных показателях находится под дальнейшим наблюдением дома. Если повышенные анализы продолжаются и имеются жалобы, то ребенок вновь должен быть госпитализирован. В течение 6 месяцев нельзя заниматься спортом, тяжелым трудом, соблюдать умеренную диету (исключить жареное, жирные продукты — сало, свинина, сметана, сливки, копчености, экстрактивные бульоны). Рекомендуется добавлять в блюда большие количества растительного масла (особенно оливкового) и минимально исключать животные жиры.
В остром периоде обязательно строгий постельный режим, а далее ограничение физической нагрузки и исключение травмы по правому подреберью. При выраженных симптомах интоксикации рвоте показано недлительная инфузионная терапия: 5% раствор глюкозы, физ. раствор, гемодез по показаниям белковые препараты с добавлением больших доз аскорбиновой кислоты, по показаниям назначаются спазмолитики (но-шпа, эуфиллин внутривенно). Из медикаментозных препаратов следует назначать минимальные количества, так как их токсический эффект (карсил, легалон, эссенциале) которых значительно выше чем гепатопротекторный. По показаниям применяются слабые желчегонные средства, лучше растительные. Симптоматическая терапия.
ВЫВОДЫ ПО ТЕЧЕНИЮ ВГА У ДЕТЕЙ:
ВГА болеют преимущественно дети дошкольного и младшего школьного возраста (3-7 лет)
Заболевание характеризуется выраженной сезонностью, с пиком случаев в октябре — декабре.
В диагностике важное значение имеет семейный контакт, контакт в детских учреждениях и школах.
ВГА у детей имеет циклическое течение с полным выздоровлением без хронизации процесса и смертельных исходов
Особенностью течения ВГА у детей является преобладание безжелтушных форм, тем чаще чем младше ребенок.
Инфицирование происходит парентеральным путем, при гемо и плазмотрансфузиях, переливаниях компонентов крови, и парентеральных манипуляциях (внутривенные инъекции особенно), хирургических операциях, стоматологических манипуляциях, при гинекологических манипуляциях. Вертикальный путь — внутриутробное инфицирование плода от матери (больной, или носительницы вируса) во время беременности, когда ребенок рождается с внутриутробным гепатитом или чаще инфицируется во время родов. В связи с передачей вируса половым путем (концентрация ВГВ очень высока в сперме, влагалищном секрете). Особенностью ВГВ является:
Длительный инкубационный период от 1.5 мес. до 6 мес. В среднем 2 мес. Чем младше ребенок, тем короче инкубационный период.
В патогенезе заболевания имеет место иммунологическая несостоятельность организма ребенка при которой страдает гуморальный и Т-клеточный иммунитет. В отличие от ВГА вирус В не разрушает печеночную клетку, а ее цитолиз происходит через цепь иммунных реакций. ВГВ инкорпорируется в гепатоцит и сидит на мембране, и эта клетка становится чужеродной на которую вырабатываются гуморальные и клеточные факторы защиты: Т-киллеры, аутоантитела, и др. У детей в этой связи течение гепатита В нередко характеризуется хронизацией процесса, развитием цирроза печени, а тяжелых случаях развитием печеночно-клеточной недостаточности со смертельным исходом.
Это заболевание не всегда имеет четкие проявления периодов и протекает в безжелтушном варианте нередко бессимптомно: разрушение печени идет, а ребенок чувствует себя хорошо. Поэтому основное в диагностике принадлежит биохимическому и вирусологическому обследованию всех детей группы риска: дети с заболеваниями крови, получающие гемотрансфузии; больные гемофилией; получившие оперативные вмешательства; дети от родителей, инфицированных ВГВ .
У детей до года вирусный гепатит В может протекать при удовлетворительном состоянии, нормальной температуре, незначительной гепатомегалии что затрудняет диагностику. Основным маркером ВГВ является обнаружение в крови на любых этапах болезни так называемого австралийского антигена НВsAg (поверхностный антиген). Наряду с этим маркером на разных этапах заболевания в крови могут быть обнаружены антитела к ВГВ ( анти НВsAg ) и антитела к другим структурами вируса ( антиCORантитела — антитела в сердцевине ВГВ, анти i- антитела .
Клиническая картина более тяжелая, желтуха более продолжительная. Исход не всегда благоприятный
Его вызывает особый дефектный вирус, который может существовать только в присутствии ВГВ. Заболевание протекает в виде коинфекции (двойное заболевание). Присутствие дельта вируса в крови больного утяжеляет течение заболевания и чаще формируются хронические формы, нередко развивается печеночная кома, со смертельным исходом.
ВИРУСНЫЙ ГЕПАТИТ С — посттрансфузионный. Возникает после массивной гемотрансфузии. Заболевание течет постепенно, малосимптомно, и клиники нет. Этот вирус не навлекает на себя лавину антительной реакции. Он сидит в гепатоцитах и делает свое коварное дело. С течением нескольких месяцев или лет проходящих без жалоб формируется цирроз (в 70% у детей формируется хронический гепатит с циррозом печени, с циррозом в 20-30%).
ВИРУСНЫЙ ГЕПАТИТ Е — энтеральная инфекция, по клинике похож на ВГА, путь инфицирования чаще водный, и заболевают молодые военнослужащие в жарких регионах. В сравнении с ВГА течет тяжелее, длительнее сохранена желтуха, симптомы интоксикации. Особенно опасен этот гепатит для беременных женщин (100% летальность). Лабораторная диагностика такая же+ вирусологическое исследование.
ПРИНЦИПЫ ТЕРАПИИ назначение больших доз интерферона.
В тяжелых случаях у детей до года обязательно включают гормональную терапию (преднизолон в расчете начальной дозы 2 мг/кг/ в сутки на три введения; в зависимости от биохимических показателей доза преднизолона увеличивается или уменьшается вплоть до отмены.). Цель гормональной терапии достичь иммунодепрессивного эффекта. Основное и перспективное направление в лечении ВГВ является применение противовирусных препаратов, и главным образом интерферона (наиболее очищенным препаратом является интерферон А). Курс лечения при ВГС не менее 6 мес. с парентеральным введением препаратов.
источник
Гепатит у детей – это воспаление печени, как правило, вирусного происхождения. Поражение печени у детей чаще всего сопровождается гепатитом «А», «В» или «С».
Влияние вируса гепатита на организм ребенка известно давно, а способы лечения активно применяются в условиях современной медицины.
Сегодняшняя наука различает 8 видов вирусов гепатита. Первые 6 обозначаются английскими буквами из алфавита в порядке очередности от «А» до «G». Два оставшихся малоизученных типа имеют написание в виде аббревиатур SEN (по инициалам первого больного, у которого диагностировали этот вирус в 1999 году) и TTV, которым является посттрансфузионный гепатит с кольцевой структурой вируса.
Дети в 75% случаях болеют гепатитом «А», следующими по данным статистики идут вирусы группы «В» и «С». Именно поэтому медицина большое внимание уделяет изучению причин появления этих трех видов и их симптоматике, предлагает разные способы лечения детей.
Заражение ребенка гепатитом возможно, прежде всего, при проникновении в его организм вирусов. Однако, изменения в работе печени происходят и под влиянием некоторых заболеваний, из-за воздействия токсичных веществ или наличия врожденных патологий. Поражения печени по форме и причинам детских заболеваний традиционно делятся на следующие виды:
- Вирусный гепатит. Данный вид заболевания вызван инфицированием больного вирусом гепатита, имеющим начальную острую форму;
- Хронический гепатит. Инфекционное заражение продолжается более 6 месяцев и может привести к необратимым последствиям, например, к циррозу печени.
Причиной появления хронических заболеваний могут быть врожденные патологии (нарушение обмена веществ), вирусы (чаще всего гепатит группы «В» и «С», Эпштейн-Барр), попадание в организм токсичных веществ, заражение радиацией, реакция на ряд лекарственных препаратов или муковисцидоз.
Ребенок может приобрести вирусное заражение печени на самых ранних этапах жизни — во время внутриутробного развития, рождения и в течение первых месяцев жизни.
Вирусом гепатита группы «В» малыши иногда заражаются, находясь в утробе матери. Мать может быть хроническим носителем этого вида гепатита или заболеть им во время беременности на поздних сроках. Инфицирование возможно и во время родовых контактов из-за одновременного появления травм на слизистой мамы и малыша.
Печень плода и новорожденного может пострадать от фетального гепатита. Если мать злоупотребляет алкоголем и наркотиками во время беременности, бесконтрольно принимает медикаменты с гепатоксичными свойствами, имеет цитатогаловирус, токсоплазмоз, переболела во время вынашивания плода краснухой, ветрянкой или сифилисом, то, как правило, поражения печени малышу не избежать.
Гепатитом «С» дети заражаются во время внутриутробного развития или в ходе родов. Наличие хронической формы вируса у беременной может привести к замедлению развития плода или рождению ребенка недоношенным. По данным ВОЗ, через плаценту гепатит от мамы к малышу передается лишь в 3% случаев. Поэтому самыми распространенными путями проникновения инфекции являются — прохождение через родовые пути и грудное вскармливание. При нем заражение возможно через не зажившие трещины на сосках груди и язвочки или ссадины в ротовой полости у ребенка.
После рождения здорового малыша без инфекций в виде гепатитов, родителям не стоит расслабляться. Как и взрослый человек, ребенок может получить вирусы типа «В» и «С» при переливании крови, проведении пункций и уколов нестерильными инструментами. Родителям нужно быть внимательными как в случае поведения этих процедур, так и при контроле за соблюдением детьми элементарных мер гигиены — мытья грязных рук перед едой. Потому что самым распространенным видом является, безусловно, гепатит «А», вирус которого попадает в организм ребенка через ротовую полость. Грязные руки, игрушки и другие предметы быта, которые содержат инфекцию этого типа, становятся прямыми источниками для заражения.
Возбудителем всем известной желтухи, болезни Боткина, является все тот же гепатит «А». Он может передаться ребенку через бытовой контакт с носителем вируса или попадать в пищеварительный тракт фекально-оральным способом. Любые выделения больного человека переносят инфекцию в виде гепатита «А», его молекулы устойчивы к влиянию окружающей среды: он не боится ультрафиолета, многих химических веществ и выживает при температуре +60°С в течение получаса.
Печень любого человека выполняет одну из множества полезных для организма функций — активное обезвреживание и полное выведение из него вредных веществ. Её клетки с помощью желчи переводят в разряд безвредных все продукты распада, в том числе превращают отработанный им гемоглобин в билирубин, который поступает в кишечник и выводится наружу. Печень участвует во всех видах обменных процессов в организме.
Такой компонент желчи, как билирубин, имеет желто-коричневый цвет, что влияет на обычную окраску каловых масс у ребенка. При поражении печени он не выводится из организма, скапливается и начинает поступать в кровь. Этим объясняются основные симптомы гепатита у детей.
- Желтый цвет кожи, ногтей и склер (белков) глаз из-за большого количества билирубина в крови. Свертываемость крови в виду изменения химического состава изменяется, у больного повышается кровоточивость;
- Светлая окраска кала («белый» кал) из-за неспособности печени выполнять функцию детоксикации организма;
- Коричневый цвет мочи из-за того, что почки начинают брать на себя выведение билирубина;
- Нарушение процессов пищеварения: во рту у ребенка может появляться горечь, иногда наблюдается рвота, метеоризм, может появиться не прекращающаяся изжога.
- Упадок сил и слабость из-за общей интоксикации организма.
При врачебном осмотре дети жалуются на боли или «тяжесть» в правом подреберье, а при пальпации доктор констатирует увеличение печени. Для острой формы вируса характерны резкий скачок температуры тела до 37,5°С, тошнота, рвота, зудящая кожа и, конечно, явная её желтушность.
При хроническом гепатите на теле у ребенка появляются звездочки из лопнувших сосудов, краснеют ладони. Начало болезни может протекать без симптомов или имеет неярко выраженные признаки. Так как при этом процесс развития заболевания идет досрочно долго, то со временем, изменениям подвергаются все системы организма: у ребенка увеличиваются лимфоузлы, появляется боль в суставах, нарушается работа эндокринной системы организма. В печени вместо её родных клеток гепатоцитов, начинает образоваться соединительная ткань, что приводит к развитию фиброза.
Назначения препаратов от вирусного гепатита делает педиатр (или гастроэнтеролог), родители не должны заниматься лечением ребенка, самостоятельно подбирая медикаменты. Врач также может порекомендовать диету, известную как «стол №5», расписать меры для профилактики заболевания на будущее.
Для борьбы с вирусами применяется интерферон, повышающий защитные функции организма, и различные иммуномодуляторы. В лечении детей хорошо зарекомендовали себя противовирусные препараты на основе ламивудина.
Для выведения продуктов распада в качестве помощи для детской печени назначают сорбенты в виде гелей, паст или таблеток активированного угля. Главная цель лечения — восстановление больного органа, поэтому активно используются гепатопротекторы в виде лекарств или БАДов. При застое желчи выписываются желчегонные препараты, часто — природного и растительного происхождения, рекомендуется прием сборов из трав (артишока, бессмертника и др.) Обязателен прием витаминных препаратов, содержащих группы В6 и В12, и спирулины, восполняющие недостаток в детском организме минералов и витаминов.
При хроническом гепатите нужна консультация врача-гепатолога или инфекциониста. В зависимости от причины возникновения заболевания и степени поражения организма они назначают соответствующее лечение.
Родители часто задаются вопросом о том, как предупредить возникновение заболевания. Обезопасить малыша помогут прививки от гепатита группы «В» на первом году жизни, и прививки от гепатита группы «А» — по эпидемическим показаниям. К профилактическим мерам относится соблюдение гигиенических норм, правильное питание, исключающее влияние на печень жирных, жаренных и острых продуктов питания. Повышению иммунитета помогают закаливание, физические упражнения и активный образ жизни.
Детский гепатит чаще всего вызывается вирусами гепатита групп «А», «В» и «С», может протекать в острой форме или иметь вид хронического заболевания. Помощь в борьбе с болезнью способны оказать ребенку и его родителям правильно подобранное лечение, следование рекомендациям врача и соблюдение мер по профилактике заболеваний печени.
Внимание! Употребление любых лекарственных средств и БАДов, а так же применение каких-либо лечебных методик, возможно только с разрешения врача.
источник
Гепатит C у детей – это поражение печени, носящее инфекционно-воспалительный характер. Так как возбудитель, проникший в кровь, недостаточно активен в первое время, иммунная система реагирует на чужеродное вторжение с опозданием, вследствие чего в 80% картин патология трансформируется в хроническую форму.
Процесс диагностики существенно усложняет способность вируса мутировать. Неокрепший организм ребенка с трудом противостоит вирусу, поэтому часто развиваются осложнения, которые впоследствии становятся причиной смерти на фоне отсутствия своевременного лечения.
Причины заражения, классификация вирусного заболевания, клинические проявления и особенности лечения детей – рассмотрим подробно.

Острый вирусный гепатит встречается у детей редко – примерно до 1% от всех случаев заболеваемости, хроническая форма наблюдается в 41% картин.
Возбудителем гепатита выступает вирус, который способен в течение длительного времени (пожизненно) персистировать в организме вследствие высокой мутационной изменчивости, способности подстраиваться или уклоняться от атак иммунитета. Основная мишень – это печеночные клетки.
На фоне заболевания проявляется разрушительный процесс в гепатоцитах, активизируется аутоиммунный и иммунный цитолиз клеток, что провоцирует некрозное поражение и узловую пролиферацию паренхимы железы.
Инфицирование может произойти на фоне разнообразных медицинских процедур, оперативных вмешательств, при гемодиализе, стоматологической терапии (когда врач повторно использует нестерильные медицинские инструменты). Дети подросткового возраста часто заражаются при использовании одной иглы. Как правило, у подростков имеется наркотическая зависимость.
Существует вертикальный путь передачи возбудителя – от матери к ребенку. Если произошло зачатие, когда мама болеет, то есть риск, что у новорожденного будет вирус гепатита C в крови. Заражение может произойти как во время естественных родов, так и кесарево сечения.
Какой вариант безопаснее, даже врачи не могут прийти к единому мнению. Многие уверяют, что естественным путем рожать опаснее, риск выше. Другие же медики придерживаются другой точки зрения, рекомендуя кесарево сечение.
Если болен отец, при этом у мамы нет заболевания, то риск рождения больного ребенка сводится к нулю. Но не исключено инфицирование в дальнейшем, если будет контакт с кровью больного мужчины. Когда у женщины одновременно ВГС и ВИЧ-инфекция, то вероятность инфицрования ребенка свыше 15%.
Заражение подростков происходит при манипуляциях, которые связаны с нарушением целостности кожного покрова. Это нанесение татуировок, пирсинг. Инфицирование происходит через ссадины и микротрещины при использовании общих гигиенических средств – бритвенных принадлежностей, зубных щеток, маникюрных наборов.
Заболевание классифицируется в зависимости от продолжительности. В медицинской практике выделяют острый вид (до полугода) и хронический тип (свыше полугода). Хроническая разновидность патологии чаще всего выступает следствием остро начавшегося гепатита, но развивается как первичный процесс, имеющий вялотекущее течение.
В зависимости от клиники, острая форма гепатита протекает по типичной картине (присутствует симптоматика желтухи) и атипичной (желтуха отсутствует). В детском возрасте чаще диагностируют атипичное течение. Типичное течение бывает в легкой и среднетяжелой форме, очень редко бывает тяжелое и реактивное (злокачественное).
Симптомы гепатита C у детей в виде желтухи выявляются не во всех случаях (примерно 15-40%), «желтушный» период длится около 7-20 дней. Острое течение болезни бывает в 10-20% картин, и частый исход – хронизация патологического процесса.
Хроническое течение долгое время может не проявляться выраженными симптомами, случайно обнаруживается при профилактическом обследовании. На фоне относительно удовлетворительного состояния ребенка и отсутствия жалоб, хронический гепатит C проявляется:
- Увеличением печени в размере.
- Увеличением селезенки (в 60% случаев).
- Астенией.
- Повышенной утомляемостью.
Несмотря на низкую активность хронического заболевания, у пациентов детского возраста выявляется стойкая тенденция к развитию фиброза. Через 12 месяцев после заражения фиброз печени диагностируют в 50% картин, а через 5 лет – в 87% случаев.
К осложнениям хронического гепатита у ребенка относят почечную недостаточность, внутренние кровотечения, разрушение гепатоцитов, тяжелые инфекционные процессы, нарушения функциональности других внутренних органов.
Для выявления заболевания используется комплексная диагностика, включающая в себе визуальный осмотр, сбор анамнеза, пальпацию печени, биохимические и серологические анализы.
Основные методы диагностики вирусного гепатита в детском возрасте:
| Метод диагностики | Описание |
| УЗИ печени | Метод безопасный, относительно информативный, однако позволяет оценить только поверхностные преобразования железы. С помощью УЗИ определяют размеры печени, форму краев, наличие/отсутствие затемнений, очагов. |
| Серологическое исследование | Это ИФА крови. Посредством него определяют наличие антител в крови к вирусному гепатиту C. Они продуцируются в качестве ответной реакции организма на наличие чужеродных агентов. При этом антитела, которые синтезировались однажды, остаются в крови ребенка навсегда. Выработка антител начинается через 60-80 дней после инфицирования. Если ИФА крови положительный, это не означает 100% заражение, возможно инфекция была раньше, и наличие антител говорит об активной борьбе иммунитета. |
| Анализ на иммуноглобулины | Это антитела класса IgM, которые продуцируются через 30 дней после проникновения возбудителя в кровь. На острой стадии их концентрация высокая. Со временем содержание уменьшается. Новый этап увеличения происходит при хронизации процесса. Наличие иммуноглобулинов в крови расшифровывают как острую стадию при хроническом течении заболевания. Когда IgM в крови отсутствуют, но ИФА показывает положительный результат, это означает носительство. |
| ПЦР | Позволяет определить, имеется ли в организме РНК возбудителя. С помощью молекулярной диагностики не только выявляют вирус, но и степень его агрессивности. |
Для постановки точного диагноза всегда проводится несколько исследований, чтобы исключить ложноположительный либо ложноотрицательный результат. Только в крайнем случае ребенку делают биопсию. Проводится под местным наркозом, полой иглой берут микрочастицу печени, изучают в лабораторных условиях.
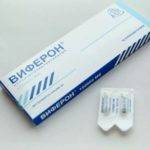
Основная цель – купировать воспалительный процесс в печени. В педиатрической практике применяется комбинированное лечение, включающее лекарства на основе интерферонов, препарат Ремантадин. Эти медикаменты показаны к применению детям старше 7-летнего возраста.
Продолжительность терапевтического курса 24 недели. В тяжелых случаях увеличивают до 48 недель. Курс обусловлен динамикой, реакцией организма на противовирусную терапию. Схема составляется индивидуально с учетом возраста, состояния, сопутствующих болезней.
Детям в возрасте 3-7 лет, когда отсутствуют медицинские противопоказания, рекомендуют терапию с помощью лекарств рекомбинантного интерферона-альфа. Могут назначить Виферон в виде ректальных суппозиториев. Свечи угнетают активность вируса, способствуют повышению иммунного статуса.
Виферон при лечении гепатита C у детей оказывает такие эффекты:
- Противовирусный.
- Иммуномодулирующий.
- Антипролиферативный.
Виферон усиливает действие антибиотиков, может спровоцировать токсическое поражение печени.
При хроническом гепатите рекомендуют Урсосан. Он обладает аналогичными свойствами, может использоваться в комплексе либо как моносредство. Для поддержки печени применяют гепатопротекторы – Карсил, Гепабене (с пяти лет), Эссенциале Форте (с 3 лет).
Не всегда имеется возможность провести необходимое лечение, что связано с рядом противопоказаний. К ним относят хронические болезни в тяжелой форме (сердечная недостаточность, сахарный диабет, некоторые заболевания дыхательной системы). Если в анамнезе трансплантация печени, противовирусные препараты не назначают.
Прогнозы могут быть различные. На фоне острого течения и при своевременном лечении прогноз благоприятный, полное восстановление функциональности печени происходит в течение 12 месяцев. При хроническом течении высока вероятность развития цирроза.
При наличии осложнений и стремительном течении вирусного гепатита повышается риск онкологических процессов, что приводит к летальному исходу. Единственный способ – это пересадка железы.
Рекомендации по профилактике – родители должны следить за инструментами, которые врачи используют при медицинских процедурах, раз в год проходить плановое обследование, необходима вакцинация от гепатита. Подросткам важно объяснить, чем чревато нанесение тату в салоне, который не соблюдает санитарно-гигиенические нормы.
источник
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2017
Острый гепатит В– заболевание человека, вызываемое ДНК-содержащим вирусом с парентеральным механизмом передачи возбудителя-вируса гепатита В (НВV), характеризующееся развитием циклически протекающего паренхиматозного гепатита в различных клинико-морфологических вариантах, с наличием или отсутствием желтухи и возможностью развития хронического гепатита.
Острый гепатит С – инфекционное заболевание, вызываемое РНК – содержащим вирусом (HCV), с гемоконтактным механизмом передачи, протекающее преимущественно как хроническая инфекция с частым развитием цирроза печени и гепатокарциномы.
| МКБ-10 | |
| В 16 | Острый вирусный гепатит В |
| В16.0 | Острый гепатит В с дельта-агентом(коинфекция) с печеночной комой |
| В16.1 | Острый гепатит В с дельта-агентом(коинфекция) без печеночной комы |
| В16.2 | Острый гепатит В без дельта-агента с печеночной комой |
| В16.9 | Острый гепатит В без дельта-агента без печеночной комы |
| В17.0 | Острая суперинфекция дельта-агента на латентное течение гепатита В |
| В17.1 | Острый вирусный гепатит С |
Дата пересмотра протокола: 2013/пересмотр 2017 год.
Сокращения, используемые в протоколе:
| АлАТ | аланинаминотрансфераза |
| АсАТ | аспартатаминотрансфераза |
| Анти-HAV – JgM, JgG | иммуноглобулины M, G против ВГА |
| Анти-HEV– JgM, JgG | иммуноглобулины M, G против ВГЕ |
| в/в | внутривенное введение |
| ВГА | вирусный гепатит А |
| ВГЕ | вирусный гепатит Е |
| ВОП | врачи общей практики |
| ДНК HBV | геном вируса гепатита В |
| ИФА | иммуноферментный анализ |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| ОВГ | острый вирусный гепатит |
| ОВГВ | острый гепатит В |
| ОВГС | острый гепатит С |
| HBsAg | поверхностный антиген вируса гепатита В |
| ОПН | острая печёночная недостаточность |
| ПИ | протромбиновый индекс |
| ПЦР | полимеразная цепная реакция |
| РНК HAV | геном вируса гепатита А |
| РНК HEV | геном вируса гепатита Е |
| СОЭ | скорость оседания эритроцитов |
| ЭКГ | электрокардиограмма |
| ЩФ | щелочная фосфатаза |
| УЗИ | ультразвуковое исследование |
| УД | уровень доказательности |
Пользователи протокола: ВОП,детские инфекционисты, педиатры, врачи скорой медицинской помощи, фельдшера.
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты, которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
| Вид ОВГ | Критерий этиологического диагноза | Форма тяжести* | Критерии оценки тяжести (в желтушный период) |
| Гепатит B | HBsAg, HBeAg, анти – HBcIg M, HBV — ДНК | Легкая | Симптомы интоксикации умеренно выражены. Билирубин общий — до 100 мкмоль/л, ПИ — до 80% |
| Гепатит Д | анти — HDVIgM HDV – РНК | ||
| Средняя | Симптомы интоксикации выражены. Билирубин до 180 мкмоль/л, ПИ 60%-70% | ||
| Гепатит С | анти-HCVIgM HCV — РНК | ||
| Тяжелая | Симптомы интоксикации резко выражены. Билирубин более 180 мкмоль/л, ПИ 40%-60% | ||
| Злокачественная (фульминантная) | Печеночная энцефалопатия, геморрагический синдром, сокращение размеров печени, билирубин-протеиднаядиссоциация ибилирубин-ферментная диссоциация. |
По типу: типичная (желтушная) форма и атипичные формы (безжелтушная, стертая и субклиническая формы)
По течению:
· острое до 3 месяцев;
· затяжное до 6 месяцев;
· хроническое более 6 месяцев.
* Тяжесть болезни определяется в желтушный период, с появлением желтухи самочувствие ухудшается.
Критерии оценки тяжести печеночной энцефалопатии:
| 1 стадия — неврастенический синдром: | • психопатология: реакция на обращение ипатологию сохранена, слабая способность к сосредоточению, истощаемость, эйфория или депрессия. • неврологические симптомы: легкий тремор губ, гиперрефлексия. |
| 2 стадия – сомнолентность: | • психопатология: реакция на обращение заторможена, неадекватное поведение, дезориентация во времении пространстве, сонливость и беспокойство, спутанность сознания. • неврологические симптомы: выраженный тремор губ, гиперрефлексия, нарушение координации, скомканная речь. |
| 3 стадия – сопор: | • психопатология: реакция на обращение снижена, летаргия, пациента еще можно разбудить, афазия, реакция на болевой раздражитель замедлена. • неврологические симптомы: клонические судороги, ригидность и спастичность мышц, атаксия, тремор губ, гиперрефлексия. |
| 4 стадия – кома: | • психопатология: реакции на обращение нет, реакция на болевое раздражениезаметна снижена, и ненаправленная, словесный контакт отсутствует. • неврологические симптомы: спонтанная двигательная активность отсутствует или движения некоординированные, клонические судороги, ригидность и спастичность мышц, сохранены первичные реакции, положительный рефлекс Бабинского. |
| 5 стадия -глубокая терминальная кома: | • психопатология: отсутствует реакция на болевой раздражитель. • неврологические симптомы: тонус мышц вялыйлибо положение сгибанияили разгибания. |
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Диагностические критерии [1,2,3,4,9,11]
| Жалобы: | |
| В преджелтушныйпериод (продолжительность от нескольких часов до 2-3 недель): | • на вялость, слабость, быструю утомляемость, снижение аппетита; • на тошноту, рвоту; • нечасто на повышение температуры тела • возможны боли в суставах и/ или на появление пятнисто-папулезной сыпи. |
| В желтушный период – (продолжительность в среднем 2-3 недели): | • появление желтухи, не сопровождаемой улучшением самочувствия; • нарастание интоксикации, тяжесть и болезненность в области правого подреберья и эпигастрия; • нередко появление зуда кожи; • потемнение цвета мочи и обесцвечивание кала; • носовые кровотечения. |
| Анамнез: | |
| клинические данные: | постепенное начало с симптомов интоксикации/астенизациии диспепсического синдрома, возможно повышение температуры тела, наличие артралгического синдрома и высыпаний, позже потемнение мочи, обесцвечивания кала, желтушное окрашивание склер и кожных покровов. |
| эпидемиологические данные: | для ОВГВ – наличие факта парентеральных вмешательств с применением многоразовых инструментов, посещения стоматолога, эндоскопические вмешательства, переливания крови и кровезаменителей, тесные длительные бытовые контакты с носителями вируса гепатита В, рождение ребенка от матери с HBV – инфекцией, половой путь передачи от партнера с HBV – инфекцией. • для ОВГС – преимущественный путь передачи: переливания крови и кровезаменителей, использование инструментов, загрязненных частицами крови, проведение различных медицинских манипуляций инвазивного характера (оперативные вмешательства, посещение стоматолога, эндоскопические обследования). ВГС чаще встречается у пациентов отделений гемодиализа и гематологии. Рождение ребенка от матери с НСV-инфекцией, а также заражение половым и контактно-бытовыми путями (эти пути в малом проценте случаев) |
| Физикальное обследование: • определение симптомов интоксикации: слабость, возможно повышение температуры не только в преджелтушный период, но и на фоне появления желтухи (при ко-инфекции гепатита В с дельта агентом), со стороны сердечно-сосудистой системы — тахикардия и приглушение тонов сердца; • осмотр кожных покровов и видимых слизистых: желтушная окраска кожных покровов, склер и слизистой неба, экхимозы или петехии, возможно пятнисто-папулезные высыпания, располагающейся симметрично на конечностях, на туловище(синдром Джанноти-Крости), возможен зуд кожных покровов (следы расчесов); • пальпация живота: увеличенные размеры печени и реже селезенки, консистенция плотно-эластичная, край закруглен, болезненность, поверхность гладкая; • желтушность более 3-4 недель, сопровождается зудом кожных покровов при холестатической форме болезни. | |
Особенности клинических проявлений ОВГС: чаще заболевание протекает малосимптомно, поэтому не диагностируется. Если ОВГС имеет типичную форму болезни, то заболевание протекает волнообразно с периодами улучшения и обострения (нарастания интоксикации и желтухи).
Одновременное инфицирование вирусами гепатитов В и D может привести к развитию острой ВГВ/ВГD-ко-инфекции, при этом отмечаются:
· более острое начало заболевания;
· лихорадка, сохраняющаяся на фоне желтухи;
· частое появление полиморфной сыпи, суставных болей;
· увеличение селезенки;
· двух волновое течение заболевания с клинико-ферментативным обострениями;
· преимущественно течение заболевания в среднетяжёлой и тяжёлой формах;
· активность АлАТ выше активности АсАТ, коэффициент де Ритиса более 1 (часто);
· наличие в сыворотке крови маркеров гепатита В и D (HBsAg, анти-HBcIgM в сочетании с анти-ВГD IgM, HBV ДНК,HDV РНК).
| Лабораторные исследования:[1,2,3,4,9,11] | |
| Биохимическое исследование крови: Биохимическое исследование крови на билирубин, АлАТ, АсАТ | – в преджелтушном периоде: · повышение уровня трансаминаз; – в желтушном периоде: · повышение уровня общего билирубина за счет прямой фракции, повышение уровня трансаминаз, коэффициент АлАТ/АсАТ более 1; |
| ОАМ | определение желчных пигментов |
| ОАК | лейкопения или нормальное количество лейкоцитов, лимфоцитоз |
| ИФА крови | HBsAg, HBeAg (при диком штамме вируса) или анти-HBe (при мутантном штамме вируса), aнти-HBcIgM; при ко-инфекции – В с дельта агентом HBsAg, анти-HBcIgM в сочетании с анти-ВГD IgM* |
| ПЦР крови | HBV-ДНК;HCV-РНК, при ко-инфекции: HBV ДНК,HDV РНК |
Примечание*: При гепатите С маркеры при ИФА исследовании появляются поздно, нередко через 3-5 месяцев от начала заболевания: aнти-HCVIgM, IgG (cor,. +NS3-5), поэтому диагностика основывается на ПЦР методе исследования.
| Инструментальные исследования | |
| УЗИ органов брюшной полости | При повторных болях в животе и длительно сохраняющемся желтушном синдроме. |
Показания для консультации специалистов:
· консультация узких специалистов – по показаниям.
Диагностический алгоритм [1,2,3]:
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Острый живот | Наличие болей в животе в первые дни болезни | ОАК, консультация хирурга | Боли в правой подвздошной области, возможно прощупывание инфильтрата в правой подвздошной области. В общем анализе крови лейкоцитоз, нейтрофилез. В биохимическом анализе крови – нормальный уровень АлАТ |
| Надпеченочные желтухи (гемолитические анемии) | Наличие желтухи | ОАК, биохимический анализ крови (общий билирубин, его фракции, АлАТ) | Желтушность кожи и склер, цвет мочи и кала не меняется, уровень АлАТ в норме, повышение уровня билирубина за счет неконьюгированной фракции, в ОАК наличие анемии |
| Механические желтухи | Наличие желтухи, боли в животе | Биохимический анализ крови (общий билирубин, его фракции, АлАТ), ОАК, УЗИ органов брюшной полости, возможно КТ или МРТ | При механической желтухе уровень билирубина повышен за счет коньюгированной фракции, тогда как активность ферментов остается в норме. В ОАК могут быть лейкоцитоз, нейтрофилез, ускоренное СОЭ. В ряде случаев на УЗИ могут определяться тени конкрементов. |
| Функциональныегипербилирубинемии (синдром Жильбера) | Наличие желтухи | Биохимический анализ крови (общий билирубин, его фракции, АлАТ) | В отличие от вирусного гепатита гипербилирубинемия за счет непрямой фракции, при нормальном уровне трансаминаз, нет гепатомегалии, интоксикации. Гипербилирубинемия имеет волнообразный характер |
| Печеночные желтухи (при иерсиниозе, листериозе, инфекционном мононуклеозе и т.д.) | Наличие гепатомегалии, болей в животе, повышения уровня трансаминаз, иногда уровня билирубина. | ОАК, ИФА, бактериологический анализ кала, мочи | Продолжительная лихорадка, умеренно выраженная гипербилирубинемия, в ОАК нередко лейкоцитоз, нейтрофилез, значительно ускоренное СОЭ, поражение других систем и органов. Окончательно выставляется диагноз после лабораторного исследования |
| Поражение печени при болезнях системы крови (лейкоз, лимфогранулематоз) | Гепатомегалия, иногда повышение конъюгированного билирубина | ОАК | При заболеваниях крови: часто повышение температуры тела, геморрагический синдром, увеличение селезенки более выражено, чем печени, увеличение периферических лимфоузлов. В ОАК нарастающая анемия, тромбоцитопения, и другие специфические изменения. |
| Поражение печени при описторхозе и других глистных инвазиях | Желтуха, увеличение печени | ОАК, биохимическое исследование (общий билирубин, его фракции, АлАТ). | При паразитарных исследованиях кроме гепатомегалии и желтухи (не всегда бывает) имеются артралгии, диспепсические проявления, повышение температуры, резкая болезненность печени при почти нормальном уровне трансаминаз. В ОАК – лейкоцитоз, эозинофилия, увеличение СОЭ |
| Поражение печени при сепсисе | Гепатомегалия, желтуха | ОАК, биохимическое исследование (общий билирубин, его фракции, АлАТ), гемокультура | При сепсисе: тяжелое общее состояние, возможно наличие первичного гнойно-воспалительного очага. В б/х анализе – несоответствие высокого уровня конъюгированного билирубина низкой активности трансаминаз. В ОАК — лейкоцитоз, нейтрофилез, ускоренное СОЭ |
| Атрезия желчевыводящих путей | Желтуха, гепатомегалия | Биохимический анализ крови (общий билирубин, его фракции, АлАТ), УЗИ, КТ, МРТ | Желтуха сразу после рождения или в течение месяца, темная окраска мочи и обесцвеченный кал, долгое время нет интоксикации и в биохимическом анализе при нарастании коньюгированнойгипербилирубинемии остаются нормальные показатели трансаминаз. Окончательный диагноз устанавливается при инструментальном исследовании |
Получить консультацию по медтуризму
Получить консультацию по медтуризму
| Декстроза (Dextrose) |
| Диазепам (Diazepam) |
| Допамин (Dopamine) |
| Интерферон альфа 2b (Interferon alfa-2b) |
| Л-орнитин-Л-аспартат (L-Ornithine-L-Aspartate) |
| Лактулоза (Lactulose) |
| Маннитол (Mannitol) |
| Натрия оксибутират (Sodium hydroxybutyrate) |
| Натрия хлорид (Sodium chloride) |
| Пэгинтерферон альфа 2b (Peginterferon alfa-2b) |
| Рибавирин (Ribavirin) |
| Урсодезоксихолевая кислота (Ursodeoxycholic acid) |
| Фуросемид (Furosemide) |
| Цефтриаксон (Ceftriaxone) |
| Цефуроксим (Cefuroxime) |
При ВГВ детям с 1 года применяется препарат Интерферон α2b-человеческий в виде суппозиторий или в виде инъекций п/к (по показаниям, до 2-х лет).
Маршрутизация пациента:
Немедикаментозное лечение:
· Режим: постельный для среднетяжелой, тяжелой форм и полупостельный для легкой степени тяжести;
— Диета: диета — стол 5а, 5 — с сохранением количества белков, жиров, углеводов в возрастных нормативах, их соотношение 1:1:4-5; разгрузочная диета при тяжелой форме от 2 до 3-х дней, а при злокачественной форме до выхода из комы в виде исключения жиров, белков;
дезинтоксикационная терапия – энтерально для легких и среднетяжелых форм гепатита: вода, морсы, компот; щелочная минеральная вода.
Медикаментозное лечение[1,2,3,4,9,10,11,12]Этиотропную терапию ОВГ В и С назначают при безжелтушной форме:
при ВГВ детям с 1 года применяется препарат Интерферон α2b-человеческий (в виде суппозиторий или в виде инъекций п/к – 3 млн МЕ\м 2 три раза в неделю в течение первой недели лечения с последующим повышением дозы до 6 млн МЕ\м 2 –х 3 раза в неделю, продолжительность курса лечения 6 мес),(до 2-х лет,по показаниям);
При ВГС детям от 3 лет и старше применяют пегилированный интерферон α2b – 1,5 мкг/кг 1 раз в неделю п/к в сочетании с рибавирином – 13-15 мг/кг ежедневно, разделяя эту дозу на утреннюю и вечернюю, длительность курса лечения при ОВГС составляет при 2 и 3 генотипе, 24 недели и 48 недель при 1,4,5,6 генотипах.Вирусологический мониторниг, эффективность терапии – см. протокол лечения хронических вирусных гепатитов В и С у детей.
Дезинтоксикационная терапия:
· при среднетяжелой форме: энтеральный путь введения жидкостей (кипяченая вода, натуральные соки, компоты, морсы, щелочная минеральная вода, 5% раствор декстрозы);
· при тяжелой степени тяжести: внутривенная дезинтоксикационная терапия-введение глюкозо — солевых растворов (10% раствор декстрозы, 0,9% раствор натрия хлорида) в объеме 30- 50 мл/кг в сутки.
· при злокачественной форме – в/в введение жидкостей до 100 мл/кг/сутки под контролем диуреза. Назначение сиропа лактулозы: детям в возрасте: от 6 недель до 1 года – по 5 мл, 1-7 лет – по 5-10 мл, 7-14 лет – по 10-15 мл *1- 3 раза в сутки. Для лечения нарушений показателей свертываемости крови применяется СЗП. Для снижения повышенного уровня аммиака в крови назначают L-орнит-L-аспартатот 5 до 20 грамм в сутки в зависимости от возраста. Для предотвращения развития отека головного мозга при ненарушенной функции почек — в/в ведение маннитола из расчета – 0,5- 1,5 грамм/кг в сутки с фуросемидом – суточная доза 1-3 мг/кг/сутки. При судорогах и возбуждении примененяют противосудорожные препараты: Натрия оксибат-20% р-р, разовая доза 50-150 мг/кг; или диазепам 0,5% раствор- 0,1мл/кг – разовая доза;
деконтаминация кишечника при злокачественной форме – высокие очистительные клизмы, повторные промывания желудка.
Антихолестатические средства –урсодезоксихолевая кислота – 10-15 мг/кг/сутки в 2 приема.
Антибактериальную терапию проводят с целью профилактики бактериальных осложнений при злокачественной формой гепатита.
Перечень основных лекарственных средств [4,5,7,8,9,10,11,12]:
| № п/п | Лекарственные средства | Показания | УД |
| Прочие ирригационные растворы | |||
| 2. | Декстроза раствор для инфузий 5 % 200 мл, 400 мл; 10% 200 мл, 400 мл | С целью дезинтоксикации, энтеральное и парентеральное питание | С |
| Солевые растворы | |||
| 3. | Натрия хлорид раствор для инфузий0,9% 100 мл, 250 мл, 400 мл | С целью дезинтоксикации | С |
| Противовирусные препараты для системного применения | |||
| 4. | Рибавирин раствор оральный 40 мг/мл, 100 мл, таблетки и капсулы по 200 мг | Противовирусное действие на РНК вирусы | С |
| Кровезаменители | |||
| 5. | Свежезамороженная плазма | Восполнение дефицита факторов свертывания крови (при ДВС- синдроме по показаниям) | С |
| Растворы с осмодиуретическим действием | |||
| 6. | Маннитол15%, 20% раствор 200 мл | Диуретическое действие | С |
| Интерфероны | |||
| 9. | Интерферон альфа-2b* 3 млн МЕ, 6 млн МЕ порошок лиофилизированный для приготовления инъекционного раствора | Противовирусное, иммуномодулирующее действие | С |
| 10. | Интерферон альфа-2b* порошок лиофилизированный для приготовления раствора для инъекций 3 млн МЕ, 6 млн.МЕ, 9 млн МЕ; суппозитории ректальные 150000 МЕ, 50000 МЕ, 1000000. | Противовирусное, иммуномодулирующее действие | С |
| 11. | Пегинтерферон альфа-2b* порошок лиофилизированный для приготовления раствора для инъекций 50, 80,100, 120 мкг/0,5 мл | Противовирусное, иммуномодулирующее действие | С |
| Гипоазотемическое средство | |||
| 12. | Лактулоза, сироп до 1 года – 5 мл, 1-7 лет – 5-10 мл,7-14 лет – 10-15 мл | Гипоазотемическое действие | С |
NB! *по показаниям, до 2-х лет
Перечень дополнительных лекарственных средств [4,5,7,8,9,10,11,12]:
| № п/п | Лекарственные средства | Показания | УД | |
| Антихолестатическое и гепатопротекторное средство | ||||
| 2. | Урсодезоксихолевая кислота, в дозе 10-15 мг/кг в сутки | При холестазе, при гепатите – мембраностабилизирующее действие | В | |
| Адренергетики и допаминомиметики | ||||
| 3. | Допамин концентрат для приготовления раствора для инфузий 40 мг/мл по 5 мл, 5 мг/мл по 5 мл | Кардиотонический эффект | С | |
| Другие препараты для общей анестезии | ||||
| 4. | Натрия оксибат раствор для инъекций 200 мг/мл по 10 мл | Противосудорожное | ||
| Производные бензодиазепина | ||||
| 5. | Диазепам раствор для внутримышечных и внутривенных инъекций 5 мг/мл по 2 мл | Противосудорожное | В | |
| Антибактериальный препарат-цефалоспориновый ряд | ||||
| 6. | Цефтриаксон- порошок для приготовления раствора для внутривенного и внутримышечного введения 1 г | Инфекционно-воспалительные заболевания, вызванные чувствительными микроорганизмами | А | |
| 7. | Цефуроксим порошок для приготовления раствора для инъекций в комплекте с растворителем 250 мг, 750 мг, 1500 мг | Инфекционно-воспалительные заболевания, вызванные чувствительными микроорганизмами | А | |
Хирургическое вмешательство: нет
Дальнейшее ведение[4]:
· диспансеризация переболевших ОВГ В и С осуществляется в кабинете инфекционных заболеваний или в гепатоцентре территориальной организации здравоохранения с письменной рекомендацией лечащего врача, выдаваемой на руки больному;
· диспансерное наблюдение проводится при ВГВ – 6 месяцев, острым гепатитом С – постоянно, учитывая высокую вероятность хронизации (в том числе при нормальных показателях трансаминаз и отсутствии репликации вируса в крови). Диспансеризация больных ВГВ показана (особенно при наличии HBsAg) в связи с возможностью суперинфицированием Д-инфекцией. Длительность диспансерного наблюдения определяется сохраняющейся ферментемией и клиники гепатита с осмотром через месяц после выписки. Снятие с учета проводится при отсутствии клинических проявлений;
· после перенесенного ОВГ, профилактические прививки противопоказаны в течение шести месяцев после выписки из стационара, кроме (при наличии показаний) противостолбнячного анатоксина и антирабической вакцины
· лицам, перенесшим ОВГ, противопоказаны профилактические прививки в течение шести месяцев после выписки из стационара, кроме (при наличии показаний) противостолбнячного анатоксина и антирабической вакцины.
Индикаторы эффективности лечения:
· купирование интоксикации и желтухи;
· купирование цитолиза;
· при тяжелых формах купирование клинических проявлений ОПН;
· снижение процента хронизации при гепатите С;
· полное выздоровлении.
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ [4]
Показания для плановой госпитализации:
· Легкие и атипичные формы ВГВ и ВГС.
Показания для экстренной госпитализации:
· дети до 1 года;
· наличие общих признаков опасностей у детей до 5 лет (не может пить или сосать грудь, рвота после каждого приема пищи и питья, судороги в анамнезе данного заболевания и летаргичен или без сознания);
· тяжелые и злокачественные формы ВГ.
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2017
- 1. Учайкин В.Ф., Чередниченко Т.В., Смирнов А.В. Инфекционная гепатология: руководство для врачей. Москва, ГЭОТАР-Медиа, -2012. -640с 2. В.Ф. Учайкин, Н.И. Нисевич, О.В. Шамшева. Инфекционные болезни у детей; учебник – М.: ГЭОТАР – Медиа, 2010. – 688 с.: ил. 3. Симованьян Э.Н. Инфекционные болезни у детей. «Справочник в вопросах и ответах», издательство «Феникс» – Ростов н/Д, 2011. – 767 с. 4. Санитарные правила «Санитарно-эпидемиологические требования к организации и проведению санитарно-противоэпидемических (профилактических) мероприятий по предупреждению инфекционных заболеваний». Приказ Министра национальной экономики Республики Казахстан №194, 12 марта 2015 г. 5. EASL. Recommendations on Treatment of Hepatitis C 2014/ Available on http: //www.easl.eu/_newsroom/ latest-news/easl-recommendations-on-treatment-of-hepatitis-c-2014 6. Оказание стационарной помощи детям (Руководство ВОЗ по ведению наиболее распространенных заболеваний в стационарах первичного уровня, адаптированное к условиям РК) 2016г. 450 с. Европа. 7. Большой справочник лекарственных средств / под ред. Л. Е. Зиганшиной, В. К. Лепахина, В. И. Петрова, Р. У. Хабриева. — М.: ГЭОТАР-Медиа, 2011. — 3344 с 8. BNF forchildren 2014-2015 9. Чередниченко Т.В. Современная терапия гепатита С у детей //Эффективная фармакотерапия. «Эпидемиология и инфекции». №1. 2012г. 10. NASPGHAN Practice Guidelines: Diagnosis and Management of Hepatitis C Infection in Infants, Children, and Adolescents Cara L. Mack, y Regino P. Gonzalez-Peralta, z Nitika Gupta, § Daniel Leung, Michael R. Narkewicz, jjEve A. Roberts, Philip Rosenthal, and # Kathleen B. Schwarz — JPGN Volume 54, Number 6, June 2012. 11. Asian-Pacific clinical practice guidelines on the management of hepatitis B: a 2015 update — S. K. Sarin1 -HepatolInt (2016) 10:1–98 DOI 10.1007/s12072-015-9675-4. 12. EASL Recommendations on Treatment of Hepatitis C 2015 European Association for the Study of the Liver ⇑ — Journal of Hepatology 2015 vol. 63 j 199–236
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола:
1) Куттыкужанова Галия Габдуллаевна – доктор медицинских наук, профессор, профессор кафедры детских инфекционных болезней, РГП на ПХВ «Казахский национальный медицинский университет им. С.Д. Асфендиярова».
2) Эфендиев Имдат Муса оглы кандидат медицинских наук, заведующий кафедрой детских инфекционных болезней и фтизиатрии, РГП на ПХВ «Государственный медицинский университет города Семей».
3) Баешева Динагуль Аяпбековна доктор медицинских наук, доцент, заведующая кафедрой детских инфекционных болезней, АО «Медицинский университет Астана».
4) Умешева Кумускуль Абдуллаевна – кандидат медицинских наук, доцент кафедры детских инфекционных болезней, РГП на ПХВ «Казахский национальный медицинский университет им. С.Д. Асфендиярова»
5) Девдариан иХатуна Георгиевна –кандидат медицинских наук, доцент кафедры детских инфекционных болезней, РГП на ПХВ «Карагандинский государственный медицинский университет».
6) Жумагалиева Галина Даутовна –кандидат медицинских наук, доцент руководитель курса детских инфекций, РГП на ПХВ «Западно-Казахстанский государственный университет им. Марата Оспанова».
7) Алшынбекова Гульшарбат Канагатовна – кандидат медицинских наук, и.о.профессора кафедры детских инфекционных болезней, РГП на ПХВ «Карагандинский государственный медицинский университет».
8) Мажитов Талгат Мансурович – доктор медицинских наук, профессор, профессор кафедры клинической фармакологии, АО «Медицинский университет Астана».
Указание на отсутствие конфликта интересов: нет
Рецензенты:
1) Кошерова Бахыт Нургалиевна – доктор медицинских наук, профессор РГП на ПХВ «Карагандинский государственный медицинский университет» проректор по клинической работе и непрерывному профессиональному развитию, профессор кафедры инфекционных болезней, главный внештатный инфекционист МЗ РК.
Указание условий пересмотра протокола: пересмотр протокола через 5 лет и/или при появлении новых методов диагностики/ лечения с более высоким уровнем доказательности.
источник


