Вирус HCV поражает печень и при отсутствии лечения может привести к циррозу и раку. Серьезные осложнения нередко заканчиваются летальным исходом, поэтому заболевание включено в список наиболее опасных патологий. Гепатит С у детей нужно выявлять и лечить как можно раньше.
Это связано с тем, что поврежденные клетки печени быстрее чем у взрослых замещаются соединительной тканью. Такой патологический процесс называется фиброзом, а его последняя стадия — циррозом.
Раннюю диагностику вируса у детей затрудняет отсутствие выраженной симптоматики в начале развития инфекции. HCV успевает мутировать до того, как в организме появляются антитела. В итоге болезнь остается незамеченной долгое время, что приводит к печальным последствиям. Регулярная сдача анализов и проверка у врачей состояния здоровья малыша может помочь выявить болезнь до наступления необратимых изменений.
Из-за опасности вируса будущих мам, инфицированных гепатитом С, интересует вопрос, можно ли родить здорового ребенка? Да, причем благоприятный прогноз наиболее вероятен. Для того чтобы обезопасить своего малыша, необходимо ознакомиться со всеми аспектами патологии и прежде всего возможными путями инфицирования.
Гепатит С может передаться ребенку следующими способами:
- Вертикальным (от матери к ребенку в утробе), если вирусы проникли в матку через плацентарный барьер. Такой путь определяют в диагнозе в том случае, когда болезнь выявлена у новорожденного. Инфицирование в период беременности маловероятно. Дети, рожденные с гепатитом С, сразу имеют антитела к патогену. При этом положительные антитела у новорожденных без позитивного результата анализа ПЦР сами по себе не являются показателем того, что ребенок заразился гепатитом С от матери.
- Интранатальным, когда передача возбудителя произошла в процессе родоразрешения. Ребенок, проходя через родовые пути, соприкасается с биологическими жидкостями. Если в них содержится большое количество РНК-вирусов, то существует высокий риск инфицирования малыша от мамы.
- Лактационным, если гепатит С передается ребенку при кормлении грудью. При этом вирус чаще попадает в организм грудничка не с молоком, а с кровью, выделяемой через трещины в сосках. Однако при высокой вирусной нагрузке возбудители могут присутствовать в грудном молоке в достаточном для заражения количестве.
- Парентеральным, в случае применения в медицинских целях нестерильных инструментов. HCV может проникнуть в кровь при посещении стоматолога, переливании крови, проведении других манипуляций, связанных с нарушением целостности кожных покровов или слизистых.
- Контактным чаще заражаются подростки при посещении маникюрных, тату-салонов. Также вирус может предаться от отца или матери через предметы личной гигиены. Такое бывает, если ребенок напоролся на лезвие, погрыз зубную щетку, на которой есть частицы крови больного, получил царапину ножницами.
Передается ли гепатит от отца ребенку при зачатии? Стоит отметить, что возбудитель HCV не передается при зачатии. Он не проникает внутрь сперматозоида, но может находиться в семенной жидкости при высокой вирусологической нагрузке у мужчины. Таким образом риску заражения подвергается только женщина. При гепатите С мужчине можно иметь детей. Однако лучше воспользоваться процедурой ЭКО.
HCV у детей также опасен для окружающих. Как и взрослые, они могут стать источником инфекции для здоровых людей.
Официально зарегистрированы 6 генотипов гепатита C, маркируемых цифрами, и множество субтипов, обозначаемых буквами латинского алфавита. Самым опасным считается тип 1в, который практически никогда не проявляется в острой форме, тяжело поддается терапии и быстро приводит к осложнениям.
Второй и третий генотипы легче лечатся и вызывают меньше осложнений. Первые три типа распространены в России, а с 4 по 6 чаще всего выявляются в Азии, ЮАР и Африке.
Отличительные особенности генотипов:
| Генотипы и субтипы | Характерные особенности |
| 1 а, в, с | Плохо поддаются лечению интерферонами, курс терапии продолжается от 1 года и более |
| 2 а, в, с, d | Легко лечатся стандартными противовирусными средствами в течение полугода |
| 3 а, в, с, d, e, f | Имеет высокий процент выздоровления, но может привести к жировому перерождению клеток |
| 4 a, b, c, d, e, f, g, h, I, j | Плохо реагирует на терапию стандартными препаратами, необходим индивидуальный подбор лекарств |
| 5 а, 6 а | Недостаточно изучены, находятся в стадии исследований |
По характеру течения детский гепатит С бывает:
- острым, но чаще всего без выраженных симптомов — до 3 месяцев;
- затяжным — до полугода после инфицирования;
- хроническим — от 6 месяцев и более.
Если инфекция приняла хроническое течение, то она может проявляться латентной (бессимптомной) фазой, стадией реактивации (обострением воспаления) и фазой разгара, когда проявляются сильнейшие симптомы интоксикации из-за цирроза.
По проявлениям заболевания выделяют желтушную и атипичную формы. Вторая встречается наиболее часто.
Именно от генотипа и характера течения болезни зависит, как сложится жизнь ребенка с гепатитом С.
У малышей до года заболевание практически сразу переходит в хроническую форму, так как иммунная система еще не окрепла и с опозданием реагирует на присутствие вирусов в крови. Именно от состояния иммунитета зависит, как проявляется гепатит С у ребенка, в острой форме или бессимптомно.
Носительство HCV у новорожденного очень опасно. Если болезнь не была вовремя диагностирована, то уже в возрасте 1 года половина пациентов имеет патологические изменения в печени. К 5 годам железа поражается практически полностью.
При мощном и своевременном иммунном ответе, ярко выражены тяжелые симптомы гепатита С у детей, свойственные также гриппу или ОРВИ:
- острые боли в правом подреберье (жалуется на больной живот);
- головные, суставные боли;
- высокая температура тела;
- горечь во рту;
- повышенная возбудимость, плаксивость;
- нарушение сна.
В дополнение может наблюдаться потемнение мочи с одновременным осветлением кала. По этой особенности заболевания можно заподозрить гепатит C, так как остальные симптомы могут быть следствием других патологий.
Вовремя распознать инфекцию можно по характерным признакам, которые в сочетании друг с другом указывают именно на ВГС.
Основные признаки HCV в детском возрасте:
- пожелтение склер, слизистых и кожи (желтуха);
- частое срыгивание у грудничков;
- плохой аппетит, отказ от пищи;
- сосудистые звездочки на коже (особенно много на животе или плечах);
- слабость мышц, потеря в весе;
- уменьшение печени на фоне увеличения селезенки;
- изменение нормальных показателей крови (общий, биохимический анализы) положительные анализы ИФА, ПЦР.
В запущенных состояниях может развиться глоссит, что заметно по ярко-красному языку или анастомоз (ярко-красные ладошки и стопы).
Если есть подозрение на инфекцию у грудничка, то нужно сразу сообщить об этом на регулярном приеме у педиатра.
Если врач заподозрит у ребенка ВГС, то назначит все необходимые анализы для подтверждения диагноза. Диагностика гепатита С у новорожденных и более старших детей практически ничем не отличается от исследований, проводимых для взрослых. Однако после рождения у грудничков могут сохраняться антитела от инфицированной матери, наличие которых не говорит о болезни. Анти-HCV должны исчезнуть к 3–5 годам.
Главными методами диагностики являются:
- общий анализ крови на выявление воспаления;
- биохимия крови для определения уровней ферментов печени и билирубина;
- иммуноферментный анализ, выявляющий антитела к HCV;
- исследования методом полимеразной цепной реакции (ПЦР): генотипирование и определение вирусологической нагрузки;
- ультразвуковое исследование (УЗИ), показывающее патологические изменения в железе.
Только после прохождения полного обследования возможно поставить окончательный диагноз и назначить адекватную терапию.
На форуме родители часто обсуждают вопросы о том, как лечат детей: в клинике или дома, можно ли вылечить гепатит С без последствий, какие способы лечения самые эффективные.
По данным статистики, около 90% заболевших малышей имеют хроническую форму патологии. При таком положении дел самым важным аспектом становится ранняя диагностика. Если вовремя заметить инфекцию у больного ребенка, то терапия будет менее сложной, а прогноз выздоровления более благоприятным.
Лечение гепатита С медикаментами детям должен назначать и контролировать только врач. Не следует принимать во внимание мнение людей, которые не имеют специального образования.
Назначают препараты после определения генотипа вирусного гепатита С. Врач выбирает лекарство с наименьшими побочными эффектами: Виферон, Интерферон Альфа и аналоги. Что делать, если младенец родился с ВСГ? У новорожденных и грудничков применяется местное лечение в виде ректальных свечей. По достижению трехлетнего возраста в программу терапии включают рибавирин.
Продолжительность лечебного курса зависит от генотипа. Для первого он составляет 1 год, а для второго и третьего достаточно полугода регулярного приема препаратов. При этом вероятность выздоровления у первого генотипа составляет всего 50%, а у двух других более 85%.
В 2018 году было одобрено лечение пациентов, достигших 12 лет, препаратами прямого действия – ледипасвиром и софосбувиром. Терапию проводят всего 3 месяца, а ее эффективность составляет 97 % и более.
Если после 6 месяцев после проведенной терапии результат ПЦР отрицательный, значит можно говорить о полном выздоровлении.
Для того чтобы поддержать больной орган и снизить на него нагрузку, малышей переводят на диету (стол № 5). Детям категорически запрещается кушать кондитерские сладости, сдобу, шоколад, газировку, копчености, солености, жирную пищу.
По решению врача, основная терапия может быть дополнена:
- гепатопротекторами;
- витаминными комплексами;
- антиоксидантами;
- сорбентами.
Приветствуются народные методы лечения медом, мумие, прополисом (при условии отсутствия аллергии), настоями из шиповника, кукурузных рыльцев, морковным, тыквенным соками и другими средствами, которые одобрит доктор.
Не всем детям подходят те или иные лекарства. Среди противопоказаний могут быть заболевания внутренних органов, индивидуальная непереносимость. У каждого препарата есть определенный список ограничений, который врач рассматривает применительно к каждому конкретному случаю.
| Категорические противопоказания | Ограничения |
| При наличии эпилепсии, психозов | В возрасте, младше 2 лет |
| Если есть отклонения от нормы в показателях тромбоцитов и нейтрофилов крови | При наличии патологий аутоиммунного характера |
| Диагностирован декомпенсированный цирроз | Если ребенок страдает декомпенсированным диабетом |
Прогноз лечения хронического гепатита С в детском возрасте зависит от многих факторов: генотипа возбудителя, стадии заболевания, эффективности медикаментозной терапии, наличия осложнений. Чем раньше выявлено заболевание и предприняты необходимые меры, тем выше вероятность полного выздоровления.
Для ответа на вопрос о том, сколько живут дети с ВГС, необходимо знать степень поражения печени. Если есть вероятность ее самовосстановления, то через некоторое время орган приходит в норму и ребенок может жить полноценной жизнью. При необратимых изменениях длительность жизни зависит от того, насколько удается поддерживать функционал железы.
Меры профилактики сводятся к следующим правилам:
- тщательный контроль использования предметов личной гигиены (при наличии взрослого инфицированного члена семьи);
- предупреждение заражения плода во время беременности, родов и грудного вскармливания;
- проведение искусственного зачатия (ЭКО методом ИКСИ) в случае, если заражен только отец;
- стерилизация медицинских инструментов;
- отказ от посещения салонов маникюра, педикюра в период беременности;
- информирование подростков о возможных путях заражения ВГС.
Гепатит С при беременности может иметь неблагоприятные последствия для ребенка в виде инфицирования вирусами. Поэтому при планировании зачатия родителям необходимо сдать анализы крови для исключения такой вероятности. Если беременная пациентка уже больна, то она должна четко следовать всем клиническим рекомендациям врача. Именно этот период особенно опасен, так как возможно развитие врожденного гепатита С.
При наличии инфекции только у отца, детей рожать можно, но при этом лучше прибегнуть к ЭКО (искусственному оплодотворению). Это исключит инфицирование будущей матери, а соответственно и ребенка.
источник
Вирусный гепатит – давно известная, но до сих пор не до конца изученная болезнь. В сущности, это не одно заболевание, а несколько: группа опасных и достаточно распространенных инфекционно-воспалительных заболеваний печени вирусной природы. Довольно часто можно встретить и другие названия этих инфекций: болезнь Боткина; сывороточный, или трансфузионный гепатит; инфекционный, или эпидемический гепатит; инфекционная желтуха.
Все вирусные гепатиты характеризуются увеличением печени, нарушением ее функции, симптомами интоксикации и, зачастую, желтушным окрашиванием кожи и слизистых. Рассмотрим в этой статье симптомы вирусного гепатита у детей, а также лечение этого недуга.
Вирусный гепатит (острая его форма) по частоте занимает 3 место среди инфекционных заболеваний после кишечных инфекций и ОРВИ. А заболеваемость среди детей составляет от 60% до 80% (в разных регионах) от общей заболеваемости гепатитами. Болезнь регистрируется в виде единичных случаев или вспышек, но возможно и возникновение эпидемий.
Вирусные гепатиты представляют опасность не только в остром периоде, но и при переходе в хроническую форму, ведь хронический гепатит (чаще вызванный вирусами В и С) – одна из 10 наиболее частых причин смерти по статистике во всем мире.
Возбудителем гепатита может быть целый ряд вирусов (в настоящее время их известно 8, возможно, их существует и больше): А, В, С, D, E, F, G, SEN, TTV. Каждый из них обладает способностью поражать печеночные клетки и вызывать заболевания, которые отличаются между собой по механизму заражения, клиническим проявлениям, по тяжести течения и исходам.
Чаще гепатит вызывают вирусы А, В, С. У детей наиболее распространен гепатит А (75% от всех случаев гепатита у детей). Остальные типы вирусных гепатитов (F, D, E, G, SEN, TTV) изучены недостаточно.
Вирусы гепатитов крайне устойчивы в окружающей среде: нечувствительны к низкой и высокой температуре (нагревание до 60°С выдерживают 30 мин.), высушиванию, действию многих химических веществ и ультрафиолетовому облучению. Но устойчивость разных вирусов гепатита различна.
Источник вирусов – больной человек или вирусоноситель (лишь при гепатите А здоровых вирусоносителей не бывает), однако механизм заражения различен при разных видах гепатита.
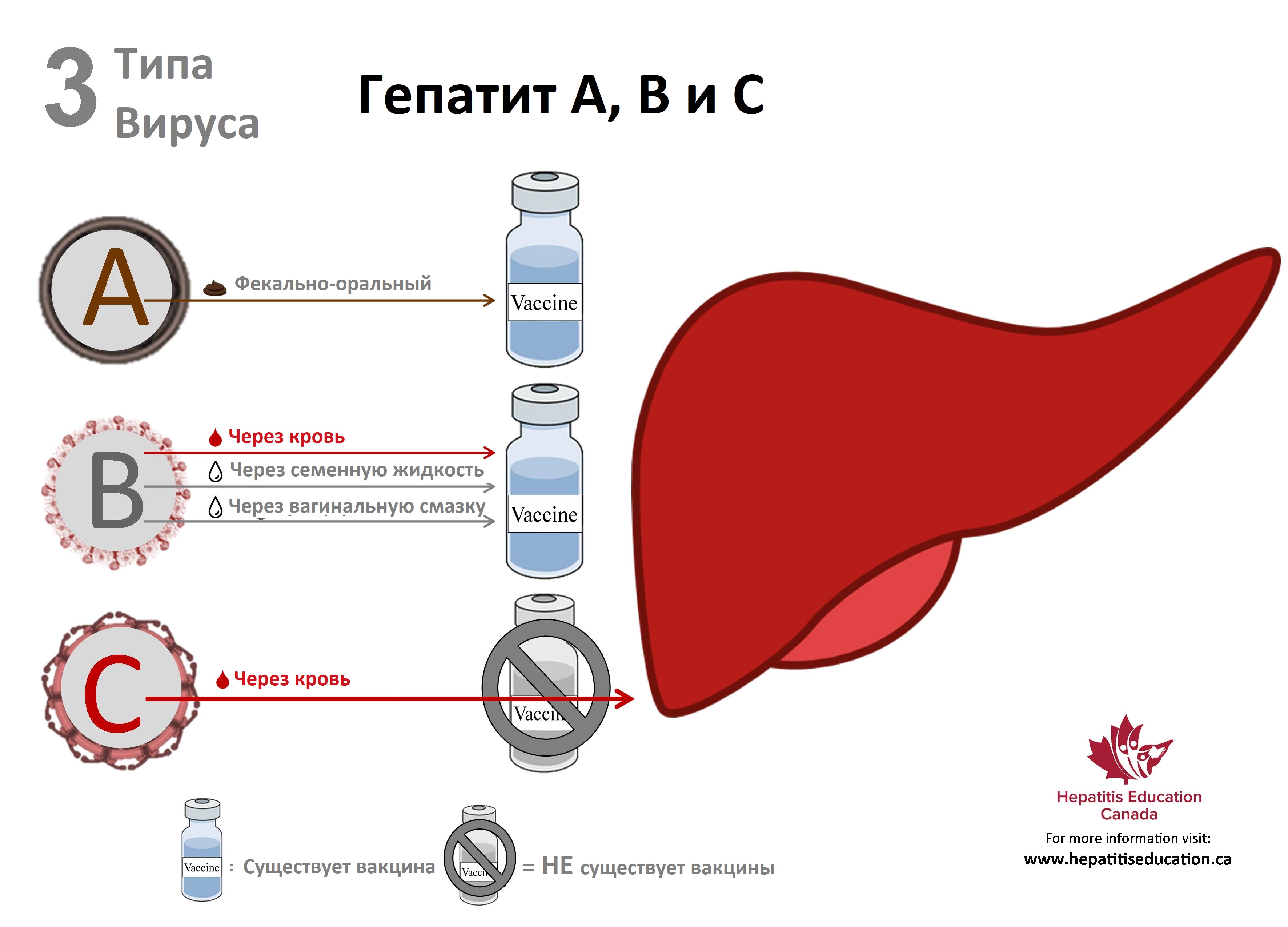
При гепатитах А и Е механизм заражения – фекально-оральный. Вирус выделяется из организма больного с калом и мочой. Через грязные руки или игрушки, загрязненные бытовые предметы вирус попадает в рот ребенка. Входными воротами для инфекции служит пищеварительный тракт.
Пути передачи гепатитов А и Е возможны следующие:
- контактно-бытовой: с помощью грязных рук или игрушек, бытовых предметов вирус попадает через рот в организм ребенка;
- водный: при загрязнении выделениями водоемов возможно возникновение вспышек гепатита с водным путем инфицирования при некачественной системе водоснабжения;
- пищевой: возможно заражение через пищу при несоблюдении правил гигиены лицом, готовившим ее;
- воздушно-капельный путь распространения вирусного гепатита А (признают не все ученые).
Восприимчивость к гепатиту А у детей на первом году жизни минимальна за счет врожденного иммунитета, который к году исчезает. Максимальная восприимчивость – у детей от 2 до 10 лет. Самая высокая заболеваемость детей отмечается с 3 до 9 лет в связи с частыми нарушениями гигиенических правил в этом возрасте.
Для вирусного гепатита А существует осенне-зимняя сезонность, для других видов гепатитов сезонности нет.
Все остальные вирусы гепатита передаются через кровь.
Вирусы гепатитов В и С передаются через даже ничтожно малое количество инфицированной крови. Больной становится заразным уже с конца инкубационного периода.
Заражение детей может произойти при переливании им донорской крови или препаратов крови, полученных от донора-вирусоносителя или (что маловероятно) – от больного в инкубационном периоде болезни. Также дети могут заражаться через некачественно обработанный медицинский инструментарий многоразового пользования (стоматологический, хирургический).
Особенно опасны как источник инфекции больные со стертыми, безжелтушными формами гепатита В и лица с хроническим гепатитом С, которые могут и не знать о своем заболевании, – они не изолируются и продолжают распространять инфекцию.
Вирус В содержится не только в крови, а и в кале, моче, слюне, грудном молоке, слезной жидкости и других биологических жидкостях больного. Но инфицирование ребенка происходит обычно через кровь и, в крайне редких случаях, через слюну матери. В редких случаях заражение может произойти при общем использовании зубных щеток, мочалок и т.д.
Восприимчивость у детей к вирусу В очень высока. Однако, с учетом путей передачи инфекции, заболеваемость детей этим видом гепатита – всего 11% от общего количества вирусных гепатитов. Болеют чаще дети грудничкового возраста (перинатальные случаи), а также дети, получающие лечение в отделении гемодиализа, после пересадки органов, плазмафереза, в онкологических клиниках; дети с иммунодефицитом.
Вирус С передается с инфицированной кровью или препаратами крови. Источником его является не только больной острым или хроническим гепатитом, но и здоровый вирусоноситель.
Возможно заражение плода от матери-вирусоносителя в родах, а также парентеральным путем при использовании колющих и режущих предметов, в том числе медицинских инструментов, некачественно обработанных и содержащих ничтожно малое количество крови на них (при проведении хирургических операций, удалении зубов и др.).
Дети-подростки могут заразиться таким путем при нанесении татуировок, проведении пирсинга, маникюра, при прокалывании ушей для сережек.
В подростковом возрасте вирусные гепатиты В и С могут передаваться половым путем от партнера-вирусоносителя при незащищенных контактах. Подростки, употребляющие наркотические вещества, инъекционно могут также инфицироваться.
Перекрестного иммунитета между разными видами гепатитов нет.
Для вирусного гепатита характерно цикличное течение болезни. В развитии острого вирусного гепатита различают такие периоды:
- инкубационный;
- преджелтушный;
- желтушный;
- период реконвалесценции (выздоровления).
Заболевание может протекать по типичному и атипичному варианту. Типичной является желтушная форма, атипичны стертая, безжелтушная и латентная формы. Течение вирусного гепатита может быть легким, среднетяжелым, тяжелым и злокачественным (фульминантным). Различают также (в зависимости от длительности заболевания) острую, затяжную и хроническую формы гепатита.
Возможно и ациклическое, более длительное течение болезни, когда после улучшения или выздоровления возникают вновь обострения и рецидивы.
Инкубационный период при гепатите А может продолжаться от 7 до 50 дней (чаще он равен 2-4 неделям); при гепатите В – от 1 до 6 месяцев (чаще – 1-1,5 месяца); при гепатите С – от нескольких дней до 26 недель (чаще – 7-8 недель).
Преджелтушный период может протекать по разному типу:
- гриппоподобному, или катаральному;
- гастритическому, или диспепсическому;
- астеновегетативному;
- артралгическому, или ревматоидному.
При гриппоподобном типе болезнь начинается с повышения температуры и появления катаральных проявлений болезни (заложенность носа, кашель, слабость, отсутствие аппетита), носовые кровотечения. Иногда даже при обращении к врачу ребенку в этот период ставят диагноз «ОРВИ».
При гастритическом типе в преджелтушном периоде ребенка беспокоят боли в подложечной области, в правом подреберье, тошнота, отсутствие аппетита, слабость, иногда рвота. Родители чаще пытаются связать эти явления с характером или качеством продуктов питания, подозревают пищевое отравление.
При астеновегетативном варианте отмечается слабость, сонливость, повышенная утомляемость, головная боль, снижение аппетита.
Артралгический синдром в преджелтушном периоде характеризуется выраженными болями в суставах на фоне симптомов интоксикации, могут быть высыпания на коже. Этот вариант преджелтушного периода больше характерен для вирусного гепатита В.
При гепатите А преджелтушный период длится около недели, при парентеральных гепатитах он более длительный (до 2-4 недель).
Уже в конце преджелтушного периода появляется увеличение печени и темный цвет мочи.
Желтушный период гепатита характеризуется появлением и быстрым нарастанием (за 1 или 2 дня) желтушного окрашивания кожи и слизистых. Сначала оно появляется на склерах, слизистой полости рта, лице, туловище, конечностях. В последующем желтушность исчезает в обратном порядке.
При гепатите А желтушность и раньше появляется, и быстрее нарастает до максимального уровня, и быстрее затем исчезает. При гепатите В желтуха появляется после более длительного преджелтушного периода, и нарастает медленно, удерживается более продолжительное время.
Степень выраженности желтушности зависит от степени тяжести гепатита, но в раннем возрасте ребенка такого соответствия может и не быть. При появлении желтухи моча приобретает насыщенно темный цвет (напоминает крепко заваренный чай), а испражнения, наоборот, обесцвечиваются, напоминают белую глину.
При выраженной желтухе может беспокоить кожный зуд. С появлением желтухи самочувствие ребенка, как правило, улучшается, симптомы интоксикации значительно уменьшаются. Размеры печени в этот период увеличены, часто увеличиваются и размеры селезенки. Причем, чем меньше возраст малыша, тем чаще увеличивается селезенка. Со стороны других органов изменения не выражены.
В тяжелых случаях в желтушном периоде отмечаются геморрагические проявления (мелкоточечные кровоизлияния на коже, носовые кровотечения); интоксикация продолжает нарастать. Особенно опасны симптомы поражения ЦНС: беспокойство или вялость, нарушение ритма сна, бессонница, кошмарные сновидения. Может появиться рвота, уменьшение частоты пульса.
Постепенно желтушность исчезает, нормализуются размеры печени, восстанавливается обычный цвет выделений.
Длительность желтушного периода при легкой форме – около 2 недель, при среднетяжелой – до 1 месяца, при тяжелой – около 1,5 месяцев.
Затяжное течение характеризуется более длительным периодом желтухи (3 и более месяцев).
Самая тяжелая форма гепатита – фульминантная (злокачественная), при которой печеночная ткань некротизируется, причем участки некроза (омертвения) могут возникать на любом этапе течения заболевания. Обширность некротических участков связана с массивным образованием антител и аутоиммунным повреждением печени.
Эта тяжелейшая форма гепатита развивается преимущественно у деток на первом году жизни, что, вероятно, связано с несовершенством иммунной системы малыша и большой дозой полученного с кровью вируса.
При этой форме отмечается раннее возникновение и нарастание симптомов интоксикации и поражения ЦНС: вялость в дневное время и беспокойство ночью, рвота, значительное увеличение печени, может возникать потеря сознания. У детей старшего возраста может отмечаться бред. Длительный сон может чередоваться с периодами возбуждения и двигательного беспокойства. Дети могут кричать, вскакивать с постели и пытаться бежать.
В последующем возникают геморрагические проявления: носовые кровотечения, рвотные массы напоминают кофейную гущу (желудочное кровотечение). Появляется одышка, значительное учащение сердечных сокращений, повышается температура в пределах 38° С, возможны судороги. Печень болезненна не только при ощупывании живота, но и в покое.
Далее развивается кома. Печень быстро уменьшается в размерах, появляется характерный приторно-сладковатый запах сырой печени («печеночный запах») изо рта. Количество мочи уменьшается, могут появиться отеки.
Уровень билирубина в крови быстро нарастает, а активность трансаминаз (печеночных ферментов), наоборот, падает. Заболевание чаще всего заканчивается смертью. Если развитие комы удается предупредить, то заболевание приобретает затяжное или хроническое течение. Прогноз при печеночной коме тяжелый, но не безнадежный.
Безжелтушная форма характеризуется всеми проявлениями преджелтушного периода, увеличением печени, но желтуха не появляется и уровень билирубина в крови остается в пределах нормы. У некоторых детей возможно кратковременное потемнение мочи и обесцвечивание кала. Но уровень ферментов в крови (трансаминаз) всегда повышен.
Такие дети представляют опасность для окружающих. Безжелтушные формы чаще характерны для вирусного гепатита А, и диагностируются они обычно при вспышках гепатита в детских коллективах. В спорадических же случаях диагностируются другие заболевания, имеющие подобную симптоматику. При гепатите В также может развиваться безжелтушная форма, которая обычно не распознается, и заболевание переходит в хроническую форму.
Для стертой формы характерны слабо выраженные симптомы типичного течения вирусного гепатита. Отсутствуют или же могут быть легко выраженными проявления преджелтушного периода без симптомов интоксикации; печень слегка увеличивается в размерах. Вирусный гепатит в этих случаях также не всегда диагностируется.
Субклиническая форма характеризуется отсутствием клинических проявлений заболевания и нормальным самочувствием ребенка. Эта форма диагностируется только у детей, имевших контакт с больным вирусным гепатитом, на основании изменений в анализе крови.
Атипичные формы более характерны для вирусного гепатита С. Лишь у каждого третьего ребенка с вирусным гепатитом С имеются клинические проявления в преджелтушном периоде, а у 2/3 детей гепатит протекает в безжелтушной форме, но через несколько лет появляются признаки хронического гепатита.
Период выздоровления длится от нескольких недель до нескольких месяцев. При гепатите А он протекает достаточно быстро, спустя 3-4 недели исчезают проявления болезни и нормализуется самочувствие. Полное восстановление ткани печени наступает спустя 3 месяца (иногда через полгода). Исход гепатита А благоприятный, хронизации процесса не бывает.
При гепатите В выздоровление растягивается иногда до 3 месяцев. В этот период ребенка могут беспокоить тяжесть в правом подреберье, слабость. При осмотре отмечают увеличение печени. Иногда появляются симптомы поражения желчевыводящих путей.
Выздоровление при затяжном течении гепатита затягивается до 4-6 месяцев. Удлиняться могут и желтушный, и послежелтушный периоды болезни. При этом сохраняются увеличение печени, повышение активности трансаминаз. В некоторых случаях билирубин и трансаминазы волнообразно повышаются и снижаются. Разграничить затяжное течение гепатита и хронизацию процесса иногда достаточно сложно.
При негладком течении гепатита могут появиться осложнения, обострения процесса и рецидивы. Осложнения в виде воспалительных процессов в желчном пузыре или желчных ходах развиваются за счет присоединения вторичной микрофлоры. Такие холецистохолангиты отличаются слабо выраженной симптоматикой, длительностью воспалительного процесса. В результате эти воспаления задерживают выздоровление от гепатита и даже способствуют переходу его в хронический.
Обострением называют повторное возникновение или усиление клинических проявлений гепатита после предшествующего улучшения. Обострение может развиться еще во время стационарного лечения или уже после выписки. Оно может проявляться полным набором симптомов или же только ухудшением лабораторных показателей (чаще всего активности ферментов).
Обострение может быть спровоцировано погрешностями в диете, нарушением охранительного режима, присоединением инфекции, приемом лекарств с побочным воздействием на печеночные клетки.
Рецидивом гепатита называется возникновение клинических симптомов гепатита после выздоровления, после длительного отсутствия проявлений заболевания. Причиной рецидива могут стать те же факторы, что и для обострения. Особенно опасны рецидивы в ранние сроки (до 3 месяцев) заболевания, они отличаются тяжестью течения вплоть до развития комы.
Самым неблагоприятным является повторное возникновение обострений или рецидивов. Осложнить течение гепатита могут также сопутствующие заболевания (отит, пневмония, ангина и другие).
Гепатит у грудничков развивается реже, чем в других возрастных категориях детей, но, к сожалению, этот гепатит чаще всего является сывороточным (то есть заражение происходит через кровь), а, значит, более тяжелым.
Особенности этого гепатита:
- Заражение часто происходит трансплацентарно, внутриутробно. При инфицировании в ранние сроки беременности вирус может стать причиной возникновения аномалий развития плода и преждевременных родов.
- Заболевание может развиться еще на этапе внутриутробного развития, и ребенок в этом случае рождается с гепатитом в разном его периоде.
- При обнаружении у новорожденного повышенной активности печеночных ферментов, увеличенных размеров селезенки и печени, можно предположить безжелтушную форму врожденного гепатита.
- Врожденный гепатит у младенцев при рождении может быть уже на подострой и даже на хронической стадии. Крайне редко процесс может находиться на стадии формирования цирроза печени с атрезией (заращением) желчных путей.
- Часто вирусный гепатит у грудничков протекает в виде смешанной вирусно-микробной (чаще стафилококковой) инфекции, что подтверждается данными лабораторного обследования.
- Гепатит, развившийся после рождения ребенка, может протекать в латентной, безжелтушной форме или со слабо выраженной желтухой. В этих случаях заболевание может тоже диагностироваться уже на стадии обострения. Подозрение на гепатит должно возникнуть при выявлении темных пятен от мочи на пеленке, срыгиваний, беспокойства, отказа от груди.
- Вирусный гепатит у грудничков (особенно в течение первого полугодия жизни) отличается тяжестью течения.
- Преджелтушный период может отсутствовать, болезнь начинается остро с подъема температуры до высоких цифр, легких катаральных явлений. Достаточно часто болезнь может начаться с ухудшения аппетита, срыгивания, а у некоторых деток преджелтушный период проявляется только изменением цвета мочи и стула.
- Желтушный период отличается длительностью до месяца и более. Билирубин повышается до высоких цифр. Печень резко и длительно увеличена. Селезенка увеличивается практически у всех малышей, и держится ее увеличение иногда дольше, чем увеличение печени.
- Течение гепатита у грудничков негладкое, развиваются осложнения воспалительного характера, ферментативные обострения болезни.
Помимо клинического осмотра ребенка, в диагностике гепатитов применяются различные методы исследований:
- клинический анализ крови и мочи;
- биохимическое исследование крови;
- иммуноферментный анализ крови;
- серологический анализ крови;
- ПЦР;
- УЗИ органов брюшной полости.
В клиническом анализе крови при вирусном гепатите отмечается снижение числа лейкоцитов, незначительное повышение числа моноцитов, снижение (или нормальные показатели) СОЭ. Повышение количества лейкоцитов и ускорение СОЭ имеет место при фульминантной форме и при наслоении бактериальной инфекции. В моче обнаруживается уробилин, а затем и желчные пигменты.
В биохимическом анализе крови при желтушной форме гепатита отмечается повышение уровня билирубина (в основном за счет прямой фракции) и тимоловой пробы. Уровень гипербилирубинемии учитывается при оценке степени тяжести заболевания. При нарушении оттока желчи (холестазе) повышается активность щелочной фосфатазы и уровень холестерина.
Но основное значение при любой форме гепатита имеет повышение активности печеночных ферментов (АлАт и АсАт) или аминотрансфераз. Причем, АлАт (аланинаминотрансфераза) повышается в большей степени. Повышение активности ферментов свидетельствует о наличии процесса разрушения печеночных клеток.
Активность печеночных ферментов изменяется уже в преджелтушном периоде, что может быть использовано для ранней диагностики гепатита. Большое значение этот показатель имеет и при диагностике атипичных форм заболевания. Определение активности ферментов помогает также диагностировать фульминантную форму гепатита: вначале ферменты резко нарастают, а в терминальной стадии так же резко снижаются при нарастании уровня билирубина.
О тяжести течения гепатита свидетельствуют также понижение уровня протромбина и нарастание аммиака в крови. Большое количество аммиака, по мнению ученых, является одним из факторов, способствующих развитию комы, свидетельствующим о злокачественной форме гепатита.
Серологическое исследование крови позволяет обнаружить иммуноглобулины класса М и G, что позволяет следить за динамикой процесса. Наиболее достоверным подтверждением диагноза является обнаружение в крови маркеров вирусных гепатитов, позволяющих точно установить тип вируса.
Высокочувствительными методами ИФА и РИМ (то есть иммуноферментным и радиоиммунным) можно выявить вирусные антигены и антитела к ним.
УЗИ позволяет определить не только размеры печени и селезенки, но и выявить структурные изменения в печени.
Детей с вирусными гепатитами лечат преимущественно в условиях стационара. Допускается лечение в домашних условиях детей старшего возраста с вирусным гепатитом А в легкой форме.
Проводится комплексное лечение, включающее:
- постельный режим;
- диету;
- симптоматическое лечение (по показаниям): дезинтоксикационная терапия, сорбенты, гепатопротекторы, витамины, желчегонные препараты, антибиотики, кортикостероиды и другие лекарственные средства);
- противовирусные препараты (при парентеральных гепатитах).
В стационаре дети размещаются раздельно в зависимости от типа вируса, чтобы исключить перекрестное заражение. В остром периоде назначается строгий постельный режим до восстановления нормальной окраски мочи. По мере улучшения лабораторных показателей и уменьшения желтушности режим расширяется постепенно.
При выраженной интоксикации проводится дезинтоксикационная терапия – внутривенно вводятся растворы глюкозы и физиологический раствор; назначается прием внутрь сорбентов (Энтеросгель, Фильтрум, Полифепам, активированный уголь).
Глюкокортикостероиды применяют при злокачественных формах гепатитов. При выраженном цитолизе (поражении) печеночных клеток, что подтверждается повышением ферментов в 5 и более раз, применяются противовирусные препараты (Интерферон, Интрон-А, Виферон, Роферон-А и другие). Назначаются также индукторы интерферона, иммуномодуляторы (Циклоферон, Декарис, Тактивин).
С целью поддержания функции печеночной клетки применяются гепатопротекторы:
- Эссенциале Форте, Эссенциале Н – в состав препарата входят фосфолипиды, необходимые для восстановления печеночных клеток.
- Препараты из экстракта расторопши: Силибор, Легалон, Карсил, Мариол и другие – улучшают восстановление клеток печени.
- ЛИВ 52 – состоит из экстрактов различных трав, оказывает восстанавливающее действие на ткани печени.
- Паржин (содержит незаменимую аминокислоту аргинин), Глютаргин – улучшают функцию печени.
Показаны в лечении гепатита и витаминные комплексы, витамины группы В, аскорбиновая кислота. В качестве общеукрепляющего лечения применяются Апилак (маточное молочко) и Спирулина (содержит микроэлементы, аминокислоты, витамины, нуклеиновые кислоты и другие биологически активные вещества).
Желчегонные препараты (Холензим, Хофитол, Фламин) применяются в периоде выздоровления. Фитосборы можно применять только по разрешению лечащего врача.
Диета имеет очень большое значение в лечении гепатита. В качестве первых блюд разрешены вегетарианские супы или супы на третьем бульоне. Мясные блюда (из телятины, курицы, кролика) готовят на пару или подают в отварном виде. Нежирных сортов рыбу также следует готовить на пару. Все колбасные изделия исключаются.
В питании следует использовать растительные жиры. Пищу нужно принимать дробными порциями 4-5 раз в день. В качестве гарнира разрешаются каши, особенно овсяная (обладает липотропным действием), картофель. Разрешены кисломолочные продукты (особенно рекомендован творог). Желательно употребление свежих соков, арбузов, компотов, морсов, свежих фруктов.
Жареные, жирные, острые блюда, приправы, соусы, подливы, орехи, грибы, копченья, шоколад, халва, пирожные, мороженое, яйца исключаются. Можно готовить белковые омлеты. Хлеб можно давать ребенку белый, чуть подсохший. Минеральную негазированную воду разрешается давать после выздоровления.
Диету следует соблюдать ребенку не менее 6 месяцев после перенесенного гепатита.
Вирусный гепатит А у детей протекает в легкой и среднетяжелой форме, заканчивается выздоровлением, и не переходит в хронический гепатит. В то время как вирусный гепатит В чаще имеет среднетяжелую и тяжелую форму, клинические и лабораторные показатели нормализуются не раньше 6 месяцев, а в 5% случаев формируется хронический гепатит.
Гепатит С хотя и протекает легче, чем гепатит В, но хронизация процесса развивается в 80% случаев. Выздоровление чаще наступает при желтушной форме заболевания.
В целом прогноз при гепатите для детей благоприятный. Большинство случаев заканчивается выздоровлением. Летальность меньше 1% (у грудничков она выше). Неблагоприятное течение (возможен летальный исход) при тяжелых формах с развитием комы.
Снижение уровня протромбина и активности трансаминаз в период разгара болезни свидетельствуют о массивном некрозе печеночной ткани – угрожающий симптом.
В период разгара заболевания более опасным является вирусный гепатит В, а по отдаленному исходу – вирусный гепатит С.
На отдаленный прогноз вирусного гепатита оказывают влияние многие факторы: и тип вируса, и тяжесть заболевания, и возраст ребенка, и возникновение ранних рецидивов, и обострения гепатита, и присоединение других инфекций, и соблюдение диеты и режима после выписки.
Исходы вирусных гепатитов разнообразны:
- Полное выздоровление у детей может наступать медленно, примерно у половины переболевших детей выявляются остаточные явления. Одним из них является постгепатитный синдром: у ребенка имеются неприятные ощущения, жалобы, но при осмотре объективных изменений мало. При соблюдении рекомендуемой диеты и режима они постепенно исчезают, но могут и сохраняться годами.
- Другим вариантом остаточных явлений является повышение в течение длительного времени уровня билирубина (свободной его фракции), других проявлений при этом нет. Хоть это и является проявлением функциональной недостаточности печени, но протекает обычно доброкачественно.
- Наиболее частыми остаточными явлениями является патология желчевыводящих путей (холецистит, холангит, дискинезия). Такие изменения желательно выявлять как можно раньше, так как они могут прогрессировать и приводить к развитию гепатохолецистита.
- После перенесенного гепатита могут поражаться и другие органы пищеварительного тракта (дуодениты, панкреатиты).
- Исходом вирусного гепатита помимо выздоровления может быть переход в хроническую форму (гепатит, длящийся дольше 6 месяцев, считается хроническим) и развитие цирроза печени. Такой исход наиболее часто развивается при гепатите С – в 80% случаев.
После перенесенного гепатита дети находятся под наблюдением врача в течение 6-12 месяцев, в зависимости от вида гепатита и тяжести течения. Осмотры врача и обследования позволяют своевременно диагностировать и лечить осложнения при их выявлении. От занятий физкультурой и спортом дети освобождаются на 6 месяцев.
Меры профилактики гепатита А не отличаются от таковых при кишечных инфекциях:
- соблюдение правил личной гигиены;
- обеспечение качественного водоснабжения;
- изоляция больных на весь заразный период (3 недели от появления желтухи, то есть примерно месяц от начала заболевания);
- дезинфекция в очаге инфекции.
Существует и вакцина против гепатита А.
Меры профилактики гепатитов В и С более сложные:
- максимальное использование одноразового медицинского инструментария;
- качественная обработка и стерилизация инструментария многоразового пользования;
- исключение контактов детей с кровью и использованным инструментарием (шприцы, иглы и другие);
- тестирование донорской крови на маркеры вирусных гепатитов;
- тестирование беременных на маркеры вирусных гепатитов;
- разъяснительная работа среди подростков о путях передачи различных типов гепатита и способах их профилактики, формирование здорового образа жизни (недопущение употребления наркотических средств и незащищенных сексуальных контактов);
- вакцинация против гепатита В (вакцина Энджерикс) новорожденных в течение 12 ч. после рождения, затем через 1 мес. и в 6 месяцев. Если же мать является носителем вируса В, то вакцинация ребенка (рожденного здоровым) проводится после рождения и затем в 1 мес., в 2 мес. и в год. Детей, не получавших вакцину в раннем возрасте, можно привить в 13 лет и затем через месяц и через 6 месяцев.
Вакцинируют также детей в семьях, имеющих больных хроническим гепатитом В или носителей австралийского антигена, детей на гемодиализе или получающих часто препараты крови, детей с онко- и гематологической патологией.
Вакцины против других видов гепатита пока не созданы.
Вирусные поражения печени при любом типе гепатита – серьезные заболевания, которые могут оставить след или осложнения на всю жизнь. Поэтому лучше беречь ребенка от этой инфекции: провести вакцинацию от гепатитов А и В и приложить все возможные усилия по формированию здорового образа жизни у любимого чада.
Если все же ребенок заболел вирусным гепатитом, то следует не только пролечить его в стационаре, но и терпеливо и тщательно соблюдать все рекомендации по диете и наблюдению за ребенком после его выписки.
При подозрении на вирусный гепатит нужно обратиться к педиатру, который направит пациента к инфекционисту. После выздоровления ребенок наблюдается у гастроэнтеролога или гепатолога. Важную роль в лечении играет врач-диетолог.
источник
Гепатит – распространенная инфекционная болезнь, поражающая клетки печени. Когда патология у детей принимает хроническую форму, она становится угрозой для жизни. Но если знать характерные симптомы, болезнь реально выявить на ранних сроках и не допустить ее хронизации.

В организм малыша возбудитель гепатита А попадает двумя путями — орально-фекальным и через кровь. У других типов – преимущественно гематогенный путь заражения.
Для подтверждения присутствия вируса проводят анализ крови на биохимию (на билирубин и активность трансаминаз), а также дополнительно исследуют кровь с помощью таких методик, как:
- Иммуноферментной;
- Радиоиммунной;
- ПЦР;
- Коагулограммы (при кровотечении).
При пожелтении кожи выявлению возбудителя также способствует анализ мочи. Аппаратная диагностика заключается в исследовании печени и селезенки ультразвуком.
Диагностические мероприятия проводят на плановых медосмотрах, перед хирургическими вмешательствами и обязательно – если проявились характерные симптомы гепатита. Они зависят от штамма возбудителя, степени и стадии недуга.

При среднетяжелой степени интоксикация более выражена и длится до четырнадцати дней, желтизна кожи и склер спадает примерно через две-три недели, увеличенная печень приходит в норму лишь спустя сорок суток.
В тяжелой стадии желтушность и интоксикация имеют резкое выражение. С изменением цвета кожи состояние ребенка ухудшается. Характерные признаки: замедление пульса, уменьшение выделяемой в течение суток мочи. Сильно увеличивается печень и селезенка.
Недуг типа А обычно протекает в желтушном формате. При нем возможно развитие холестатического вида недуга вследствие желчного застоя внутри печеночных желчевыводящих проходов. Длительность интенсивной желтухи при этом составляет сорок и более дней. Кожный покров становится оттенка шафрана, с прозеленью. Характерная симптоматика:
- Выраженный кожный зуд;
- Потемнение мочи;
- Серовато-белые, обесцвеченные испражнения;
- Отсутствие выраженной интоксикации;
- Небольшое увеличение печени.
Хоть эта разновидность клиники гепатита А и имеет продолжительное течение, но ее исход всегда благоприятен.
Есть и атипичные формы гепатита – безжелтушная, латентная и стертая. Первая отличается отсутствием изменения оттенка кожи, вторая протекает бессимптомно, третья – со слабо выраженными признаками. Возможна хронизация процесса и ацикличное, более долгое прохождение недуга. При нем после улучшения состояние вновь ухудшается.
Самый тяжелый тип заболевания – фульминантный. Его еще называют злокачественным, поскольку ткани печени из-за сильной интоксикации отмирают. Области некроза могут появляться на любой стадии прохождения болезни.
В период инкубации у гепатита А, длящегося от недели до почти двух месяцев, признаки недуга не заметны. Но обнаружить возбудитель в крови уже реально. Дальнейшие стадии проявляются внешней симптоматикой.
Первые признаки гепатита у детей на продромальном – преджелтушном периоде, который продолжается от трех до восьми суток, различаются в зависимости от синдрома:
- Катаральный.Схожи с проявлениями гриппа. Это рост температуры, болевые ощущения в горле, кашель, заложенность носа.
- Диспепсический.Напоминают признаки гастрита или пищевого отравления. Это боли в районе желудка, в боку справа, подташнивание, рвота, утрата аппетита.
- Астеновегетативный.Вялость, капризы, болезненные ощущения в голове.
При любом из вариантов проявления моча становится темнее, а каловые массы – светлее.
Для желтушного периода характерно изменение оттенка кожи, слизистого покрова и склер. Моча в это время становится темно-бурой, а фекалии – белесыми. Печень увеличивается, дотрагиваться до бока больно. Продолжается этот период до двух недель.
Когда желтушность отступает, регистрируют постжелтушный период. Ребенок выздоравливает, но печень все еще больших размеров и анализы плохие. Как только эти показатели улучшаются, начинается период реабилитации. Восстановление длится около трех месяцев.
Симптомы гепатита B у детей схожи с предыдущим вариантом. Инкубационный период здесь от недели до двух. Однако преджелтушная фаза может выражаться в виде артралгического синдрома с суставными болями и сыпью на кожном покрове.
Если в организм малыша проник один из штаммов вируса С, то развиваться до характерных проявлений он будет в среднем 50 суток. Но не факт, что и после его распознают.
Этот недуг опасен бессимптомным протеканием: видимых проявлений гепатита С у детей до 14 лет может и не быть, что ведет к хронизации болезни и разрушению печеночных тканей. Если симптомы гепатита С у детей все же проявились, они обычно выражаются в тошноте, утрате аппетита, изменению оттенка кожи, фекалий и мочи.
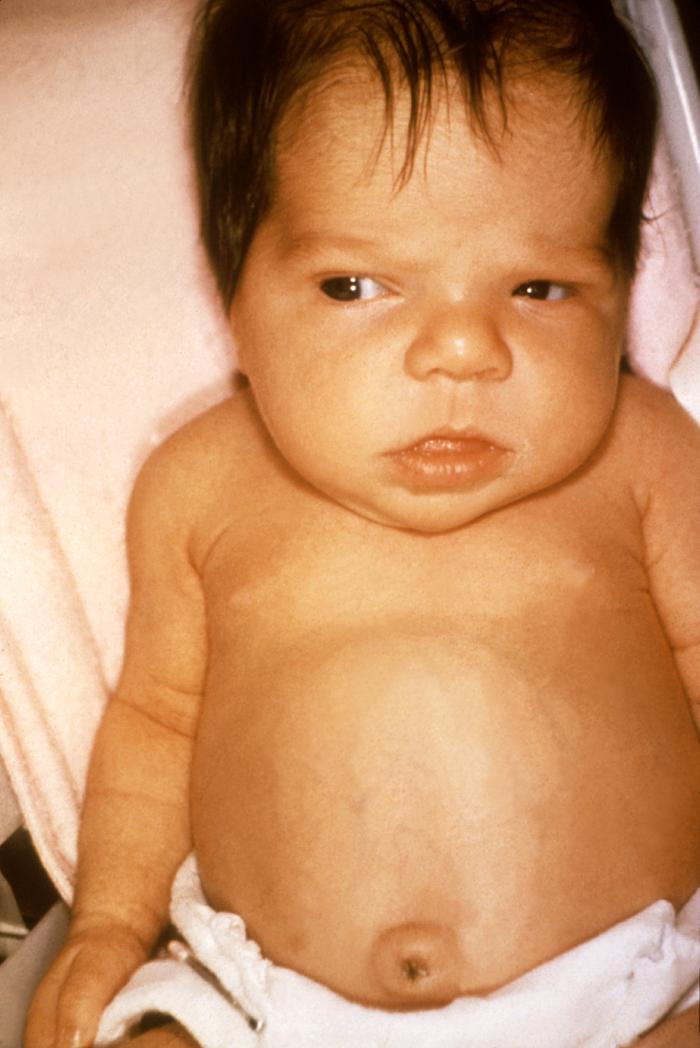
Характерные особенности болезни у младенцев:
- Инфицирование происходит чаще всего внутриутробно либо от матери к ребенку при родах. Проникновение вируса на раннем сроке может вызвать патологии развития и выкидыш.
- Гепатитную желтушность нужно различать с желтухой новорожденных, которая иногда имеет непатологические причины.
- Если у только что появившегося нам свет малыша кожа нормального оттенка, но при этом повышена активность ферментов печени, а сам орган по размерам больше нормы, регистрируют безжелтушный врожденный гепатита.
- Если же желтизна проявилась, при гепатите у младенца она держится долго, не меньше месяца, с высокими показателями билирубина.
Вирусный недуг у малышей до года, особенно у тех, кто не дорос до шести месяцев, протекает крайне тяжело, и отличается микробно-вирусной природой.
При вирусном гепатите назначают противовирусные фармпрепараты («Виферон», «Интерферон», «Интрон-А», «Роферон-А») и иммуномодулирующие средства («Циклоферон», «Т-активин», «Декарис»).
Чтобы поддержать и частично реанимировать клетки печени, используют гепатопротекторы («Эссенциале Форте», «Лив 52», «Карсил», «Мариол») и витаминные препараты группы В, С.
При проявлении токсического гепатита у детей, лечение отравления ядовитыми токсинами идет с помощью внутривенного введения физраствора и глюкозы. Также рекомендованы энтеросорбенты («Энтеросгель», активированный уголь, «Полифепам»). На этапе выздоровления прописывают желчегонные фармпрепараты («Холензим», «Фламин», «Хофитол»).

Вакцинация от гепатита помогает контролировать развитие гепатитов В и А. Прививки против других типов болезни еще не созданы.
Вирусный гепатит – тяжелое заболевание, сильно разрушающее печеночные клетки. В связи с этим после выздоровления медики курируют малыша полгода-год с непременной сдачей анализов крови и регулярными УЗИ. При благоприятном исходе организм крохи полностью восстанавливается. Помните, что поставить правильный диагноз может только врач, не занимайтесь самолечением без консультации и постановки диагноза квалифицированным врачом. Будьте здоровы!
источник
Гепатиты – опасные инфекционные заболевания, которые остро протекают у детей и могут привести к самым печальным последствиям. Наряду с этим, гепатиты сегодня успешно лечатся, главное, вовремя обратиться за помощью и внимательно относиться к предписаниям специалиста.
Мы поговорим о том, как проявляются, диагностируются и лечатся 3 самых распространённых среди детей вида инфекции: гепатиты A, B и C. Передаётся ли гепатит от матери к ребёнку? Насколько важно соблюдать лечебную диету? Всегда ли заболевание сопровождается желтухой? Давайте ответим на все эти вопросы.
Все вирусы гепатита устойчивы к воздействиям окружающей среды, что позволяет им благополучно выдерживать длительные периоды, находясь вне тела носителя. Например, вирус гепатита А способен около полугода прожить в воде, поэтому им так часто заражаются в грязных водоёмах, или употребляя в пищу водных обитателей, не подвергшихся достаточной термической обработке. Хотя достаточно всего лишь 5 минут кипячения, чтобы убить вирус.
Гепатит B проявляет устойчивость ко многим средствам дезинфекции. Во внешней среде с низкой температурой, например, в вашем холодильнике он может жить около 6 лет. Даже кипячение убивает вирус только после получасового воздействия.
Гепатит С – один из самых опасных вирусов – может жить в доме при обычной комнатной температуре до 4 суток. Разрушить его можно, подвергнув двухминутному кипячению или, например, постирав заражённую одежду в течение 30 минут при температуре воды 60 градусов.
Таким образом, гепатитом ребёнок может заразиться, употребляя воду или рыбу из грязных водоёмов, заражённую пищу или просто пребывая в комнате, где есть вирус. Кроме того, инфекция может находиться в овощах, ягодах и фруктах, особенно тех, которые непосредственно контактируют с землёй (клубника, кабачки, морковь).
Также вирус передаётся от человека, заболевшего или носителя, через кровь (посредством заражённых медицинских инструментов, при переливании крови, использовании гигиенических принадлежностей больного). Что касается передачи от матери к ребёнку – наибольшая вероятность такого заражения присутствует, если мама больна гепатитом В, вирус гепатита С таким образом передаётся сравнительно редко. Важно знать, что через грудное молоко вирус не передаётся, однако, ребёнок может заразиться, если на сосках матери есть трещины, и через них выделяется хоть сколько-нибудь крови.
Инкубационные периоды:
- гепатит A — 7-50 дней;
- гепатит B – 7-12 дней;
- гепатит C – 49-56 дней.
Гепатит А в народе называется желтухой. Однако традиционные желтушные симптомы отнюдь не обязательны для этого заболевания. Признаки гепатита А у детей зависят от формы, в которой протекает заболевание. Выделяют следующие виды недуга.
1. Типичная желтушная. В первую неделю у ребёнка поднимается высокая температура, которая несколько дней держится на отметке 38–39 градусов. Возникают боли в животе и голове, часто они не имеют определённой локализации, и малыш не может показать, где именно у него болит. Могут быть тошнота, рвота, слабость, потеря аппетита. Моча темнеет, а кал, напротив, теряет свой нормальный цвет. Печень и селезёнка увеличиваются в размерах.
Вторая неделя несёт с собой проявление желтушных симптомов. Они развиваются постепенно и начинаются с пожелтения склер глаз, слизистых оболочек, ушей и кожи на других частях тела. Затем желтуха достигает пика и идёт на спад. Прочие симптомы также становятся менее выраженными, однако, моча остаётся тёмной, а печень уплотнённой.
2. Желтушная с холестатичеким компонентом. В целом для этой формы характерны те же симптомы, что и для предыдущей. Однако желтушный период более выраженный и длительный + имеет место кожный зуд.
3. Атипичная желтушная. Встречается редко, в основном, у детей подросткового возраста. Симптомы интоксикации практически отсутствуют, зато желтушные признаки и кожный зуд выражены очень сильно.
4. Безжелтушная. Проявляется слабостью, болью в животе, отсутствием аппетита, однако, все эти симптомы выражены незначительно. Бывает и так, что родители вовсе не придают им значения, ввиду неяркого проявления, запуская болезнь.
5. Анаппаратная и субклиническая. Для этой формы характерно абсолютно отсутствие внешних симптомов. Единственно, что может вызвать подозрение – некоторое увеличение размеров печени ребёнка.
Заболевание длится от одной недели до 2 месяцев и может закончиться спонтанно. Период восстановления организма занимает около полугода.
Признаки гепатита B у детей похожи на те, что характерны для вируса типа A. Это слабость, тошнота и рвота, потеря аппетита, горечь во рту. Сюда же относятся боли и вздутие живота, желтуха слизистых и кожных покровов. При длительном течении болезни могут начаться кровотечение из носа и дёсен. Печень и селезёнка увеличиваются в размерах. Моча приобретает тёмный цвет, кал, наоборот, светлеет.
Примечательно, что в периоды ремиссии эти признаки гепатита B менее выражены, а некоторые могут отсутствовать вовсе.
Для гепатита C у детей так же, как и для других форм заболевания, характерны слабость, тошнота, рвота и снижение аппетита. Присутствует боль в животе повышение температуры до 38,5 градусов. При этой форме заболевания желтушные симптомы появляются только у трети заболевших детей. Сначала желтеют склеры глаз, затем слизистые и кожные покровы. Одновременно усиливаются и другие проявления болезни. Темнеет моча, а стул, напротив, обесцвечивается. Печень увеличена и часто болезненна.
Гепатит C у ребёнка может носить острый, затяжной или хронический характер и продолжаться, соответственно, менее 3 месяцев, от 3 до 6 и более полугода. При хроническом течении болезни, она практически никак себя не проявляет, но разрушительно действует на печень. Именно гепатит C ведёт к серьёзным последствиям, например, к развитию у ребёнка цирроз печени, тяжёлых нарушений почек и так далее.
При подозрении на вирусный гепатит у ребёнка родителям необходимо показать малыша педиатру или инфекционисту. Специалист осмотрит маленького пациента и назначит следующие анализы.
- Биохимическое исследование крови. При наличии в крови вируса одного из гепатитов, в ней обнаруживается повышенная концентрация билирубина и печёночных ферментов аспартатаминотрансфераза (АсАТ) и аланинаминторансферазы (АлАТ). Кроме того, имеет место повышенный показатель тимоловой пробы.
- Исследование крови на антитела. Анализ позволяет специалисту определить на какой стадии находится заболевание, и насколько тяжело для организма оно протекает.
- ПЦР, или полимеразная цепная реакция. Показывает, есть ли в крови пациента вирус.
- ИФА, или иммуноферментный анализ. Показывает, насколько активно вирус гепатита развивается в крови ребёнка.
Кроме исследований крови, врач может назначить УЗИ брюшной полости. Этот метод диагностики гепатита у детей позволяет получить сразу несколько показателей:
- размеры печени, селезёнки, жёлчного пузыря и поджелудочной железы;
- размеры сосудов печени и селезёнки;
- патологические процессы, происходящие в этих органах, изменения в их структуре.
Кроме того, УЗИ помогает определить подходящую область для совершения прокола пункционной биопсии печени – ещё одного метода исследования. Биопсия сегодня является одним из самых информативных методов диагностики гепатита. Она проводится быстро, является безопасной и позволяет оценить изменения, происходящие в структуре печени на микроскопическом уровне.
После проведённых анализов и выяснения природы гепатита назначается терапия. В целом, лечение вирусного гепатита у детей видов A, B и C проводится по одним и тем же принципам.
Лечение может осуществляться как в домашних условиях, так и в стационаре. Первый вариант возможен, если болезнь имеет вялотекущий характер, а ребёнок чувствует себя относительно нормально. В противном случае малышу придётся лечь в больницу.
Лечебная стратегия зависит от степени заболевания и состояния маленького пациента. Как правило, терапия носит симптоматический характер и включает следующие препараты:
- энтеросорбенты для вывода токсинов,
- антиоксиданты,
- препараты для улучшения циркуляции крови и обменные процессы,
- противовирусные средства,
- глюкокортикоидные гормоны,
- гепатопротекторы для защиты клеток печени.
Все эти средства лечения гепатиту у детей назначаются врачом только на основе проведённых исследований. Ни в коем случае нельзя заниматься самолечением – это может привести к непредсказуемым негативным последствиям.
Ребёнка выписывают из больницы только после того, как у него исчезнут все симптомы болезни, а печень вернётся к нормальным размерам. Затем, каждые 3 месяца маленький пациент должен будет проходить обследования, и так в течение одного года, если врач не назначит другой срок.
Если малыш находится дома, родители должны соблюдать строгие рекомендации по его лечению, особенно в первое время.
Постельный режим
Полный покой и постельный режим прописаны до тех пор, пока у ребёнка, болеющего вирусным гепатитом, сохраняются какие-либо симптомы интоксикации.
Питьевой режим
Ребёнку необходимо много пить для восстановления водного баланса в организме и вывода токсинов. Так, при среднетяжёлой форме гепатита А дети должны выпивать 1,5–2 литра воды. Конечно, малышу будет тяжело выпить столько жидкости за день, поэтому нормы определяются в индивидуальном порядке. Не стоит заставлять ребёнка пить, если он уже не может, но следить за тем, чтобы он на протяжении дня употреблял жидкость – необходимо.
Это один из основных пунктов в лечении гепатиту у детей. Если у ребёнка имеются признаки интоксикации, 1–2 дня необходимо соблюдать фруктово-сахарную диету. Она должна сопровождаться достаточным объёмом жидкости: 5% раствор глюкозы, подслащённый чай, компот или отвар шиповника. Далее можно водить в рацион кисели, фруктовые, ягодные и овощные соки, а также овощные отвары. Затем добавить протёртую, жидкую молочную кашу. Такая диета, как правило, обеспечивается в условиях стационара.
Когда симптомы токсикоза спадут, и ребёнок будет чувствоваться себя лучше, его можно кормить нежирной рыбой и мясом. Блюда должны быть мягкими, приготовленными на пару или отварными. Прекрасно подходят суфле, пюре, фрикадельки. Также можно водить крупы и овощи в отварном перетёртом виде. Разрешаются молочные и овощные супы. Фрукты и ягоды подаются в виде соков.
При гепатите у детей дальнейшая диета должна соответствовать Столу №5а по номенклатуре Института питания РАМН. Когда состояние ребёнка стабилизируется, его переводят на Стол № 5. Меню этой диеты строится по тем же принципам, что и Стол № 5а. Маме будет полезно с ним ознакомиться, так как диетическое питание должно сохраняться от 6 месяцев до года после выписки ребёнка из больницы. Соблюдать режим питания очень важно, именно от него зависит состояние малыша. Это значит, что маме нужно со всей ответственностью подойти к вопросу. Не будет преувеличением сказать, что теперь здоровье ребёнка всецело находится в руках того, кто организует его питание.
Питание при диете Стол № 5
| Группа продуктов | Наименование рекомендованных продуктов | Разрешённый способ приготовления | Запрещённые продукты |
| Хлеб | Пшеничный | Вчерашней выпечки | Свежий хлеб, изделия из слоёного и сдобного теста, жаренные в масле |
| Мясо | Нежирная; говядина, кролик, индейка и курица без кожи | Отварные, на пару. В виде котлет, кнелей, пюре, суфле и блюд с фаршем | Утка, гусь. Почки, печень. Копчёности, большинство видов колбас |
| Рыба | Нежирная; щука, судак, треска, окунь | Отварная, на пару. В виде котлет, кнелей, пюре, суфле и т.п. | Солёная, копчёная, консервы |
| Супы | Нежирные; на овощном отваре, молочные | Отварные, протёртые | |
| Крупы и макаронные изделия | Все, кроме запрещённых | Отварные. Каши протёртые | Бобовые. Пшеничная, ячневая и перловая каши нежелательны |
| Яйца | Омлет | На пару | Сваренные вкрутую, жареные |
| Фрукты и ягоды | Некислые, невяжущие сорта, сухофрукты | Запечённые, отварные протёртые, кисели, желе, муссы | |
| Овощи | Все, кроме запрещённых | В свежем виде, отварные, запечённые, тушёные; протёртые | Шпинат, редис, щавель, свежий и зелёный лук, редька, чеснок, грибы, маринады |
| Молочные и кисломолочные продукты | Цельное молоко, нежирный и полужирный творог, сметана в качестве заправки для блюд, свежая простокваша, сливочное масло, неострый сыр с низким процентом жирности | В свежем виде; творог можно также подавать в виде запеканок, пудингов и т. п. | Сливки, ряженка и другие продукты с высоким процентом жирности |
| Сладости | Мёд, варенье, пастила, мармелад. Снежки, меренги. Кисели, компоты, муссы, самбуки | Изделия с кремом, мороженое, шоколад | |
| Напитки | Чай, кофе с молоком. Ягодные, фруктовые, овощные соки. Отвары пшеничных отрубей и шиповника. | Тёплые | Черный кофе, какао. Холодные и горячие напитки |
Все блюда и напитки должны быть тёплыми. Высокая или низкая температура пищи ни в коем случае не допускается. Впоследствии степень обработки продуктов (размягчения, протирания) можно уменьшать. Кушать ребёнок должен 5 раз в день небольшими порциями. Это очень важно, чтобы не нагружать печень.
Примерное меню на день
1 завтрак: молочная овсяная каша + творог, заправленный сметаной и сахаром + чай.
Обед: вегетарианский суп из овощей с растительным маслом + отварное куриное мясо в молочном соусе с гарниром из риса + компот.
Полдник: мармелад + отвар шиповника
Ужин: отварная рыба в белом соусе на отваре овощей + картофельное пюре + ватрушка с творогом + чай.
Маме не стоит беспокоиться о неполноценности питания ребёнка после того, как он переболел вирусным гепатитом. Диета Стол № 5 включает все вещества, которые необходимы для полноценного развития растущего организма. Она также позволяет маме готовить множество разнообразных блюд.
Образ жизни в период восстановления
Ребёнку, перенёсшему вирусный гепатит, необходимо воздерживаться от интенсивных физических нагрузок на срок до полугода. Школьников на это время освобождают от уроков физкультуры. Нельзя плавать, кататься на лыжах, бегать. Кроме того, нельзя загорать на солнце.
Однако небольшие нагрузки только способствуют скорейшему выздоровлению. У врача нужно узнать, какой лечебной физкультурой можно заниматься ребёнку. Комплекс упражнений определяется индивидуальными характеристиками состояния маленького пациента и тяжестью течения болезни.
Вирусный гепатит – тяжёлая болезнь, особенно для детского организма. Но если вы будете заботиться о своём малыше, внимательно относиться к его состоянию и строго выполнять все рекомендации врача, совсем скоро его жизнь войдёт в привычное русло, и вы уже не будете вспоминать об отступившей болезни.
источник