Что такое лихорадка? Стадии этого состояния, причины возникновения и симптомы будут рассмотрены ниже. Также мы расскажем вам о том, как лечить заболевание.
Неспецифические патологические процессы, характеризующиеся временным повышением температуры тела из-за динамической перестройки терморегуляционной системы под воздействием пирогенов (то есть элементов, вызывающих жар), называются лихорадкой. В медицине считается, что такое состояние возникло, как защитно-приспособительная реакция человека или животного на инфекцию. Нельзя не отметить и то, что лихорадка, стадии которой будут перечислены ниже, сопровождается не только повышением температуры тела, но и другими явлениями, характерными для инфекционного заболевания.
Ни для кого не является секретом, что многие инфекционные и вирусные болезни сопровождаются подъёмом температуры тела больного. Более того, раньше все заболевания, которые протекали таким образом, называли лихорадкой. Однако специалисты утверждают, что в современном научном понимании такое состояние не является болезнью. Но, несмотря на это, в некоторых названиях нозологических единиц термин всё же присутствует (например, геморрагическая лихорадка Эбола, лихорадка паппатачи, пятнистая лихорадка Скалистых гор и прочее).
Почему поднимается температура при тех или иных заболеваниях? Суть лихорадки состоит в том, что аппарат терморегуляции человека и высших гомойотермных животных отвечает на специфические вещества, называемые пирогенами. В результате этого происходит временное смещение установочной точки гомеостаза (температурного) на более высокий уровень. При этом механизмы терморегуляции сохраняются. В этом и состоит принципиальное отличие гипертермии от лихорадки.
Почему поднимается температура у человека или животного? Причин развития лихорадки существует великое множество. Однако наиболее распространёнными являются следующие:
- Микробы, инфекционно-патогенные вирусы, паразиты. Их продукты жизнедеятельности и составные части представляют собой пирогено- химические вещества, которые воздействуют на центр терморегуляции.
- Неинфекционные причины. Среди них выделяют экзогенные белки: вакцины, сыворотки, яд змей, переливаемая кровь и прочее. Сюда же относятся собственные белки живого организма, которые изменили свои свойства в результате ожога, травмы, распада опухоли, кровоизлияния в ткани.
Почему возникает лихорадка? Болезнь, провоцирующая повышение температуры тела, может быть связана с расстройством теплообмена при нарушении вегетативной работы у подростков, детей и молодых женщин (то есть с термоневрозом). Также лихорадка может возникнуть под влиянием следующих факторов:
- Приём некоторых лекарственных средств. Специалисты утверждают, что ряд медикаментов может влиять на центр терморегуляции, вызывая незначительный подъём температуры тела.
- Наследственное нарушение в процессе терморегуляции. Например, некоторые вполне здоровые дети уже рождаются с температурой 37,2-37,4 градуса. Для них такое состояние является нормой.
- Субфебрильная температура нередко возникает вследствие перегрева, регулярных физических нагрузок, нахождения в душном помещении и сильной жары.
- Эмоциональное перенапряжение и стрессовые ситуации очень часто сопровождаются повышением теплопродукции и активацией гипоталамуса, что способствует возникновению лихорадки.
- Увеличение гормона прогестерона у беременных женщин также вызывает незначительное повышение температуры. При этом другие признаки вирусного или инфекционного заболевания полностью отсутствуют. Такое состояние может удерживаться до конца первого триместра. Однако некоторых представительниц слабого пола субфебрильная температура сопровождает практически всю беременность.
Как было сказано выше, инфекционные и вирусные болезни очень часто способствуют повышению температуры тела. Происходит это под воздействием пирогенов. Именно эти вещества, попадающие в организм извне или же образуясь прямо внутри, вызывают лихорадку. Чаще всего экзогенные пирогены представляют собой элементы инфекционных возбудителей. Самыми сильными из них являются термостабильные капсульные липополисахариды бактерий (грамотрицательных). Такие вещества действуют опосредованно. Они способствуют смещению установочной точки в терморегуляционном центре гипоталамуса. Большинство из них имеет лейкоцитарное происхождение, что напрямую влияет и на другие важные симптомы заболевания. Источником пирогенов являются клетки иммунной системы человека, а также гранулоциты.
В процессе развития лихорадка проходит три основные стадии. На первой – у человека повышается температура, на второй — она удерживается некоторое время, а на третьей — постепенно уменьшается, достигая исходной. О том, как происходят такие патологические процессы, и какие симптомы им присущи, мы расскажем далее.
Первая стадия лихорадки связана с перестройкой терморегуляции, в результате чего теплопродукция начинает значительно превышать теплоотдачу. Ограничение последнего происходит за счёт уменьшения притока тёплой крови в ткани и сужения сосудов на периферии. Больше значение при таком процессе имеет спазм кожных сосудов, а также прекращение потоотделения под влиянием симпатической нервной системы. Признаки лихорадки на первой стадии следующие: побледнение кожи и понижение её температуры, а также ограничение теплоотдачи за счёт излучения. Снижение образования пота не даёт теплу уходить через испарение.
Сокращение мышечных тканей приводит к проявлению феномена «гусиной кожи» у человека и взъерошиванию шерсти у животных. Субъективное чувство озноба связано со снижением температуры кожи, а также раздражением холодовых терморецепторов, расположенных на покровах. От них сигнал поступает в гипоталамус, который представляет собой интегративный центр терморегуляции. После этого он информирует кору головного мозга о ситуации, где и формируется поведение человека: он начинает укутываться, принимать соответствующие позы и т. д. Снижением температуры кожных покровов объясняется и мышечная дрожь человека. Она вызывается активацией центра дрожи, который локализован в продолговатом и среднем мозге.
Вторая стадия лихорадки начинается после достижения установочной точки. Она может протекать несколько часов или дней, а также быть длительной. При этом теплоотдача и теплопродукция уравновешивают друг друга. Дальнейшего повышения температуры тела не происходит.
Кожные сосуды на второй стадии расширяются. Также уходит их бледность. При этом покровы становятся горячими на ощупь, а озноб и дрожь пропадают. Человек на этой стадии испытывает жар. В таком состоянии суточные колебания температуры сохраняются, но их амплитуда довольно резко превышает нормальную.
В зависимости от степени подъёма температуры тела лихорадка во второй стадии подразделяется виды:
- субфебрильная температура – до 38 градусов;
- слабая лихорадка – до 38,5;
- фебрильная или умеренная – до 39 градусов;
- пиретическая или высокая температура – до 41;
- гиперпиретическая или чрезмерная – свыше 41 градуса.
Следует отметить, что гиперпиретическая лихорадка крайне опасна для жизни человека, особенно для маленьких детей.
Снижение температуры тела может быть резким или постепенным. Эта стадия лихорадки начинается после исчерпания запаса пирогенов или же прекращения их образования под воздействием естественных или лекарственных факторов. При падении температуры установочная точка достигает нормального уровня. Это приводит к расширению сосудов на коже. При этом избыточное тепло начинает постепенно выводиться. У человека происходит обильное потоотделение, усиливается перспирация и диурез. Теплоотдача на третьей стадии лихорадки резко превышает теплопродукцию.
В зависимости от изменений суточной температуры тела больного, лихорадка подразделяется на несколько видов:
- Постоянная — это длительное и устойчивое повышение температуры, суточные колебания которой не превышают 1 градус.
- Ремитирующая — заметные суточные изменения могут находиться в пределах 1,5-2 градуса. При этом температура не достигает нормальных цифр.
- Перемежающаяся — такая патология характеризуется быстрым и значительным подъёмом температуры. Она держится в течение нескольких часов, после чего сменяется довольно быстрым падением до нормальных значений.
- Изнуряющая или гектическая — при таком типе суточные колебания могут достигать 3-5 градусов. При этом подъёмы с быстрым спадом повторяются несколько раз на протяжении дня.
- Извращённая — для такой лихорадки характерно изменение суточного ритма с высокими подъёмами в утренние часы.
- Неправильная — характеризуется колебаниями температуры тела в течение дня без определённой закономерности.
- Возвратная — при таком типе чередуются периоды повышения температуры тела с периодами нормальных значений, что длятся в течение нескольких суток.
Следует также отметить, что температура – 35 градусов – не способствует появлению лихорадки. Для выяснения причин такого состояния следует обратиться к доктору.
Низкая температура (35 градусов) не вызывает лихорадку, так как для неё характерен подъём более 37 градусов. Общими признаками такого патологического состояния являются:
- чувство жажды;
- покраснение кожи лица;
- учащённое дыхание;
- ломота в костях, головная боль, немотивированное хорошее настроение;
- плохой аппетит;
- озноб, дрожь, интенсивное потоотделение;
- бред (делирий) и спутанность сознания, особенно у пожилых пациентов;
- раздражительность и плач у детей.
Также следует отметить, что иногда подъём температуры может сопровождаться отёчностью и болевыми ощущениями в суставах, сыпью и появлением волдырей тёмно-красного цвета. В этом случае необходимо сразу же обратиться к доктору.
Как избавиться от такого состояния, как лихорадка, стадии которой были перечислены выше? Для начала доктор должен установить причину подъёма температуры тела, после чего назначить соответствующую терапию. Если требуется, то врач может отправить пациента на дополнительное обследование. При подозрении на серьёзную патологию специалист рекомендует больному госпитализацию. Также для устранения лихорадки пациенту советуют соблюдать постельный режим. При этом запрещается одеваться слишком тепло.
Больному необходимо пить много жидкости. Что касается еды, то ему показана лёгкая и хорошо усваиваемая пища. Измерять температуру тела следует каждые 4-6 часов. При необходимости можно принять жаропонижающее средство. Но это лишь в том случае, если у пациента сильно болит голова, а также наблюдается температура более 38 градусов. Для улучшения состояния больному рекомендуют использовать «Парацетамол». Перед приёмом этого лекарства необходимо внимательно изучить инструкцию. Если лихорадка наблюдается у ребёнка, то ему запрещается давать ацетилсалициловую кислоту. Это связано с тем, что такой препарат может вызывать развитие синдрома Рейе. Это крайне тяжёлое состояние, приводящее к коме или даже к летальному исходу. Вместо этого, малышам для снятия жара рекомендуют медикаменты на основе парацетамола: «Эффералган», «Панадол», «Калпол» и «Тайленол».
источник
Лихорадка – это защитно-приспособительная реакция организма, проявляющаяся в повышении температуры тела. В прошлом этим термином обозначались все заболевания, сопровождающиеся жаром. В современной медицине лихорадка не рассматривается как самостоятельное заболевание, но многие болезни сохранили это обозначение в своем названии.
Лихорадка может вызываться разными причинами и протекать по-разному в зависимости от многих факторов.
- Выделяют инфекционную и неинфекционную лихорадку с учетом фактора, вызвавшего ее.
- По уровню повышения температуры выделяют субфебрильную (до 37,5-37,9 градусов), фебрильную (38-38,9 градусов), пиретическую (39-40,9 градусов) и гиперпиретическую (выше 41 градуса) лихорадку.
- Продолжительность проявления лихорадки определяет подострую, острую и хроническую форму.
- В зависимости от времени возрастания показателей температуры тела лихорадка подразделяется на постоянную, послабляющую, перемежающуюся, волнообразную, неправильную, извращенную.
Лихорадка является главным симптомом, сопровождающим некоторые тяжелые инфекции: крымскую геморрагическую лихорадку, желтую лихорадку, лихорадку Западного Нила, сенную лихорадку, лихорадки Денге, Эбола, Ласса и некоторые другие. Эти виды лихорадок опасны для жизни человека. Некоторые из них мы рассмотрим подробнее.
Субфебрильная лихорадка (или субфебрильная температура) – это постоянно повышенная температура тела в пределах от 37 до 37,9 градусов. При этом продолжительность такого состояния организма – от двух недель до нескольких месяцев.
Если нет никаких других симптомов какого-либо заболевания, то субфебрильная температура может возникать по ряду причин.
- Наследственное нарушение терморегуляции (некоторые здоровые дети рождаются с температурой в пределах 37,1 – 37, 4 градуса, и для них это является нормой).
- Применение некоторых лекарственных препаратов может влиять на центр терморегуляции в головном мозге, вызывая незначительное повышение температуры тела.
- Стрессовые ситуации или эмоциональное перенапряжение могут сопровождаться повышением теплопродукции, активацией гипоталамуса. Следствием может стать субфебрильная лихорадка
- Субфебрильная температура может являться следствием перегрева, частого нахождения в душном помещении или интенсивных физических нагрузок при повышенной температуре окружающей среды.
- Увеличение выработки гормона прогестерона во время беременности вызывает незначительное повышение температуры, которое может удерживаться до конца первого триместра. Но у некоторых женщин субфебрильная температура сопровождает всю беременность.
- Расстройства теплообмена при нарушении вегетативной функции у детей, подростков, молодых женщин (так называемый термоневроз).
Лечение субфебрильной лихорадки может быть начато только в том случае, если точно установлена причина, ее вызывающая. Для этого проводят обследование пациента, и в каждом случае осуществляется индивидуальный подход.
В беседе проясняются вопросы, касающиеся перенесенных заболеваний, приема лекарственных препаратов, недавних путешествий, контакта с животными. Затем назначаются исследования крови, мочи и мокроты. Возможно, потребуется выполнить ЭКГ, рентген органов грудной клетки, УЗИ органов брюшной полости и малого таза.
В каждом конкретном случае назначения врача будут зависеть от состояния здоровья пациента, его жалоб и подозрений на какое-либо заболевание.
По результатам обследования врач уже может назначить лечение. Субфебрильная температура обычно хорошо переносится людьми всех возрастных категорий, поэтому ее снижения не требуется. Самолечение жаропонижающими, антибактериальными препаратами может смазать клиническую картину болезни и затруднить уточнение диагноза, следовательно, без назначения врача не нужно принимать никаких препаратов.
Самое правильное, что может сделать каждый человек, заметивший, что температура его тела держится в рамках субфебрильной уже более двух недель – обратиться к врачу, в первую очередь — терапевту.
Лихорадка Эбола – это острая инфекционная болезнь, которая отличается высокой степенью заразности и частыми летальными исходами. Носителями этого вируса являются грызуны.
Заболевший лихорадкой Эбола человек чрезвычайно опасен, при этом он успевает заразить еще 5-8 человек, прежде чем обнаружит у себя признаки инфекции. Летальность выше, когда вирус получен «из первых рук».
- плохо простерилизованные медицинские инструменты
- прямой контакт с кровью и другими жидкими средами инфицированного человека
- контакт с одеждой и постельным бельем заболевшего человека
- прямой контакт с телом умершего от лихорадки Эбола человека
- зафиксированы случаи инфицирования вирусом от больных шимпанзе и горилл
Вирус попадает в организм через микротравмы кожного покрова и слизистые оболочки верхних дыхательных путей. Лихорадка Эбола опасна тем, что вирус очень быстро передается от заболевшего человека окружающим.
В месте проникновения вируса в организм человека никаких видимых изменений не происходит. Инкубационный период длится до 6 дней. Инфекция быстро охватывает весь организм. Начинается заболевание остро.
- очень сильные головные боли
- озноб
- высокая температура тела
- воспаление миндалин
- боль в мышцах
- диарея
- боль в животе
Чуть позже присоединяются сухой кашель, сопровождающийся колющей болью в груди, нарушения сознания, появляются симптомы обезвоживания организма. На 5-7 день болезни появляется сыпь в виде пятен с узелками внутри, на месте которой остается шелушащаяся кожа.
Вирус оказывает токсическое действие на печень, почки и миокард. Отмечается геморрагический синдром (кровоточивость): носовое, маточное кровотечения, кожные кровоизлияния, рвота кровью, при беременности – выкидыш.
Острая фаза заболевания длится долго – до 3-х недель (в случае последующего выздоровления). До полного выздоровления проходит еще 2-3 месяца.
Вследствие кровотечения, интоксикации и шокового состояния организма на второй неделе заболевания очень часто наступает смерть человека. Вероятность летального исхода напрямую зависит от особенностей вируса – возбудителя лихорадки Эбола. В разных районах показатели смертности могут отличаться.
Симптомы болезни проявляются не сразу, и инфицированный человек может передать вирус окружающим.
Специфическое лечение лихорадки Эбола в медицине пока еще не разработано. В основном лечебные меры направлены на поддержание у человека жизненно важных функций.
В первую очередь, заболевшего человека в обязательном порядке доставляют в медицинское учреждение, где его размещают в инфекционном отделении изолированно от любых контактов.
Все медицинские работники, задействованные в уходе за больным, должны быть предупреждены о возможностях заражения во время выполнения различных процедур.
Поэтому каждый работник должен иметь индивидуальный халат и барьерные методы защиты (перчатки, маски, очки). Все медицинские приспособления и оборудование необходимо тщательно дезинфицировать после применения у больного лихорадкой Эбола.
Для борьбы с обезвоживанием организма применяют внутривенные вливания растворов, содержащих электролиты. Проводится симптоматическое лечение для облегчения состояния больного, но чаще всего любые препараты оказываются малоэффективны.
Вакцина от лихорадки Эбола пока еще не разработана. Вакцины разрабатываются и тестируются, но ни одна из них пока еще не может защитить человека от этого вируса.
Главным методом профилактики лихорадки Эбола является ограничение распространения этого заболевания. Все заболевшие должны быть изолированы, уход за ними необходимо осуществлять при наличии средств индивидуальной защиты от заражения вирусом.
Очень важно отследить их контакты и выявить людей-носителей вируса, чтобы оградить окружающих от дальнейшего распространения инфекции. Обычно таких людей также изолируют в бокс и наблюдают в течение 3-х недель.
Умершие от лихорадки Эбола должны быть погребены быстро и безопасным способом, чтобы избежать заражения в процессе погребального обряда.
Таким образом, лихорадка Эбола – тяжелейшее инфекционное заболевание со смертельным исходом в большинстве случаев. Действенные меры профилактики и лечения этого вида лихорадки находятся еще в стадии разработки.
Лихорадка Денге – острая вирусная инфекция, которая также сопровождается резким повышением температуры тела. Ее еще называют тропической из-за того, что переносчиком вируса являются москиты, а также костоломной – по основному симптому, сопровождающему болезнь.
Москиты заражаются вирусом, укусив больного человека. Есть данные, что источником инфекции могут быть обезьяны и летучие мыши.
Вирус может развиваться в крови насекомых при температуре окружающей среды, превышающей 22 градуса, поэтому распространенность этого заболевания главным образом наблюдается в теплых странах.
Через 5-8 дней после этого комар становится способным заражать болезнью при укусах, и эту возможность он сохраняет до конца своей жизни, продолжительность которой составляет от 1 до 3-х месяцев.
Человек заражается при укусе его комаром – носителем вируса. Попадая в кровь, инфекция довольно быстро распространяется по всему организму, проникая в почки, печень, головной мозг, мышцы и соединительную ткань.
Диагностируется заболевание при помощи анализа крови. Информация о недавнем путешествии в теплые страны может ускорить постановку диагноза. Непосредственно от одного человека к другому вирус лихорадки Денге не передается.
В течение недели после заражения человека инфицированным москитом начинают проявляться симптомы заболевания. За 6-8 часов до появления первых симптомов больной испытывает упадок сил и головную боль, которая с течением времени усиливается.
Болезнь начинается остро, с внезапного повышения температуры тела до высоких показателей (до 40 градусов).
- сильная боль в мышцах и суставах (особенно коленных)
- сильная головная боль
- тошнота, рвота, диарея, боли в области живота
- кашель и насморк
- умеренные кровотечения
- кожная сыпь
- образование кровоподтеков
Иногда бывают случаи, когда симптомы не очень ярко выражены, и течение лихорадки Денге можно перепутать с гриппозным состоянием.
Лечение начинается после точной постановки диагноза. Иммунитет после заболевания сохраняется в течение 2-х лет. Но не исключена возможность заражения другим видом лихорадки Денге (их выделяют четыре) в этот период.
Осложнением лихорадки Денге является геморрагическая форма этой болезни, когда повреждаются лимфатические и кровеносные сосуды, нарушается кровообращение, увеличивается в размерах печень и наблюдаются кровотечения из носа и кровоточивость десен.
Если такая форма болезни будет прогрессировать, это может привести к летальному исходу. Самую большую опасность заболевание представляет для людей с ослабленным иммунитетом и тех, кто ранее уже болел лихорадкой Денге.
Специфических средств, направленных на борьбу с данным заболеванием, не существует. Больной проходит симптоматическую терапию. Ему рекомендовано пить больше жидкости и регулярно контролировать самочувствие, чтобы не допустить осложнений. Нельзя использовать в качестве жаропонижающего средства аспирин, так как это может привести к усилению кровотечения.
Если у больного выявлена геморрагическая форма болезни, то в лечении применяются антибиотики и кортикостероиды, проводятся мероприятия по поддержанию водного баланса в организме.
Изоляция больного лихорадкой Денге не требуется, так как непосредственно от больного человека заразиться невозможно. Большинство заболевших лихорадкой Денге излечиваются, но при геморрагической форме смертность может составлять до 50%.
Вакцина на сегодняшний день от этого вида лихорадки не разработана. Основной способ защиты от инфицирования – борьба с москитами.
- используйте репелленты, даже находясь дома
- не стоит открывать окна для проветривания, если они не защищены специальной сеткой, лучше включить кондиционер
- на прогулку стоит надевать одежду с длинным рукавом и защищать ноги
Также рекомендуется очистить близлежащую территорию от емкостей, в которых могут размножаться москиты. Это любые сосуды, в которых может застаиваться вода.
Особенно беречься от укусов комаров нужно тем, у кого кто-либо из близких заболел лихорадкой Денге. Насекомое может быстро разнести вирус среди всех живущих в доме.
Людям, выезжающим на отдых в тропические и субтропические страны, необходимо проконсультироваться у специалиста о специфических мерах защиты от заболеваний и их симптомах.
Лихорадка всегда является сигналом о том, что в организме произошел какой-то сбой. Конечно, лихорадка, когда показатели на градуснике превышают 38 градусов, свидетельствует о заболевании, которое требует безотлагательного лечения.
Но и субфебрильная лихорадка не должна оставаться без внимания. Может, особо торопиться не нужно, но запланировать посещение врача в ближайшее время жизненно необходимо.
Более подробно о лихорадке Денге вы узнаете из программы Жить Здорово с Еленой Малышевой.
Самые опасные виды лихорадок, среди которых лихорадка Эбола и лихорадка Денге, требуют безотлагательных мер. Ведь иногда речь идет не только о здоровье, но и о жизни заболевшего и окружающих его людей.
источник
- Боль в конечностях
- Боль в мышцах
- Боль в спине
- Головная боль
- Кровоточивость десен
- Мышечная слабость
- Нарушение сна
- Носовые кровотечения
- Озноб
- Отек век
- Повышенная температура
- Пожелтение глазной оболочки
- Пожелтение кожи
- Покраснение лица
- Покраснение плеч
- Покраснение шеи
- Рвота
- Тошнота
- Увеличение печени
- Учащенное сердцебиение
Жёлтая лихорадка (син. амариллез) – представляет собой довольно распространённое и тяжёлое заболевание, которое приводит к нарушению функционирования некоторых внутренних органов, в частности ЖКТ. Возбудителем недуга выступает арбовирус, который переносят членистоногие. Это означает, что человек может заразиться одним из самых простых способов – через укус комара.
В симптоматике преобладает высокая температура, кровоизлияние из ротовой полости, желтушность склер и признаки тяжёлой интоксикации. Помимо этого, выражается большое количество других симптомов.
Диагностика болезни основывается на лабораторных исследованиях крови и мочи пациента. Тем не менее не последнюю роль играет физикальный осмотр клинициста. Лечение проводится консервативными методиками, но в специально предназначенных для опасных инфекций учреждениях.
Жёлтая лихорадка относится к недугам из категории зооантропонозов – это значит, что таким недугом могут болеть как люди, так и животные.
Источником выступает тропический аденовирус, который по размерам не превышает сорока нанометров. Он характеризуется тем, что является довольно устойчивым во внешней среде, без проблем переносит высушивание или длительное влияние низких температур. Инактивация наблюдается лишь при температуре свыше шестидесяти градусов на протяжении десяти минут, а при кипячении – за две секунды. Помимо этого, болезнетворная бактерия достаточно восприимчива к кислой среде.
В человеческом организме вирус может негативно влиять на ткани различных внутренних органов. Именно этим и обуславливается широкое разнообразие симптоматики. Такой микроорганизм может нарушить работу:
- лимфатических тканей – именно лимфоузлы становятся первым сосудом для размножения бактерии при попадании в человеческий организм. После того как период созревания новых особей в лимфоцитах завершится, они проникают в общий кровоток;
- печени и почек – это первые органы, которые поражает возбудитель. При патологическом влиянии на печень происходит отмирание её клеток – гепатоцитов и увеличение её в размерах. В случаях воздействия на почки отмечается значительное снижение суточного объёма выделяемой урины;
- лёгких и селезёнки – при поражении этих органов в них развивается воспалительный процесс. Однако лёгкие вовлекаются в патологический процесс значительно реже;
- головного и костного мозга – влияние болезнетворной бактерии приводит к изменению состава крови и формированию большого количества микроскопических внутренних кровоизлияний. Такое положение вещей требует немедленной медицинской помощи;
- миокарда и сосудов – влияние вируса приводит к развитию большого количества осложнений со стороны сердечно-сосудистой системы.
Второй по распространённости причиной заражения выступает непосредственный контакт здорового человека с кровью заражённого. Примечательно то, что насекомое заразно примерно на протяжении десяти дней с момента укуса больного человека. Однако инфицирование не осуществляется при температуре ниже восемнадцати градусов.
Стоит отметить, что зачастую вспышки заболеваемости жёлтой лихорадкой наблюдаются в странах Африки, Центральной или Южной Америки. В иных регионах недуг диагностируется крайне редко.
По месту возникновения вспышки заражения различают две формы подобного заболевания:
В любой ситуации переносчиком является комар. Единственная разница заключается лишь в том, что в первом случае инфицированию подвергается меньшее число людей.
По мере своего прогрессирования жёлтая лихорадка проходит несколько стадий, который будут отличаться по своей симптоматике. Таким образом, среди этапов стоит выделить:
- первую волну лихорадки;
- фазу ремиссии;
- вторую волну лихорадки;
- выздоровление.
В зависимости от тяжести протекания патологии она делится на:
Инкубационный период варьируется от трёх до шести дней. Однако зарегистрированы случаи, когда он составлял десять суток.
Первая волна болезни продолжается не более недели. В это время выражаются такие симптомы:
- сильный озноб — может длиться от получаса до трёх часов;
- резкое возрастание показателей температуры, вплоть до 40 градусов;
- ярко выраженные головные боли;
- нездоровое покраснение кожи лица, зоны плеч и шеи;
- мышечная слабость и болезненность;
- приобретение кожным покровом и склерами желтоватого оттенка;
- приступы тошноты и рвоты. Иногда в рвотных массах может отмечаться наличие примесей гноя;
- отёчность век;
- болезненность в области спины, в руках и ногах;
- учащение частоты сердцебиения;
- кровоточивость дёсен, вытекание крови из полости носа или рта – из-за наличия таких проявлений заболевание также известно под названием геморрагическая лихорадка;
- нарушение сна;
- гепатоспленомегалия.
Исходом первой волны жёлтой лихорадки может стать либо переход недуга в стадию ремиссии, либо летальный исход.
Фаза ремиссии продолжается от трёх часов до полутора суток. В таких случаях клиническими признаками будут выступать:
- понижение температуры до 37 градусов;
- исчезновение покраснения кожи лица, однако, наличие желтухи сохранится;
- снижение степени выраженности головных и мышечных болей.
При лёгком протекании заболевания ремиссия может плавно перетечь в выздоровление, минуя вторую волну. Стоит отметить, что при молниеносном течении за таким этапом следует формирование тяжёлых последствий и смерть больного.
Симптомы жёлтой лихорадки, характерные для второй волны:
- усиление проявления желтухи;
- развитие кишечных кровоизлияний;
- кашель и одышка;
- снижение АД при слабом пульсе, меньше сорока ударов в минуту;
- возрастание температуры, но показатели будут немного ниже, нежели в первую волну;
- полужидкий стул, имеющий дегтеобразную консистенцию;
- появление точечных кровоизлияний;
- уменьшение суточного объёма выделяемой мочи;
- спутанность сознания;
- синюшность кожного покрова, которая приходит на смену желтухе;
- частые рвотные позывы, при этом массы будут иметь консистенцию кофейной гущи.
Кроме этого, во второй волне нередко отмечается развитие печёночной, сердечно-сосудистой и почечной недостаточности, а также отёк головного мозга, что в значительной степени повышает риск летальности.
Выздоровление считается этапом протекания недуга, поскольку протекает оно довольно медленно. Такой период может занять до девяти дней, а нормальные показатели лабораторных исследований возвращаются лишь спустя несколько месяцев после отступления острой симптоматики. В среднем период полного восстановления длится один месяц.
Установление правильного диагноза основывается на лабораторных изучениях крови и урины пациента. Тем не менее не последнее место в диагностике занимает работа клинициста с пациентом.
Таким образом, первичное диагностирование включает в себя:
- сбор жизненного анамнеза пациента – для выявления факта его контакта с переносчиком вируса или заражённой кровью;
- тщательный физикальный осмотр, направленный на пальпацию передней стенки брюшной полости – для обнаружения гепатоспленомегалии, т. е. одновременного увеличения размеров печени и селезёнки. Кроме этого, врач должен оценить состояние кожного покрова и склер, а также измерить температуру, АД и пульс;
- детальный опрос больного – для получения специалистом полной картины протекания болезни. Степень выраженности симптоматики позволит с точностью определить фазу течения недуга.
Диагностика при помощи лабораторных исследований включает в себя осуществление:
- общего анализа крови – покажет сдвиг лейкоцитарной формулы влево, пониженный уровень нейтрофилов и тромбоцитов. При тяжёлом течении обнаруживается лейкоцитоз. Кроме этого, повышается концентрация азота и калия в крови;
- тестов для определения способности крови к свёртыванию;
- общего анализа урины – укажет на повышение белка, наличие эритроцитов и клеток цилиндрического эпителия;
- биохимии крови – показывает возрастание билирубина и активности ферментов печени;
- ПЦР-тестов;
- серологических анализов, среди которых РНГА, РСК, РТНГ, РНИФ и ИФА.
Выявление болезнетворной бактерии проводится в условиях специально предназначенных лабораторий, по причине особой опасности инфекции. Такая диагностика выполняется при помощи биопроб на животных, выраженных в лабораторных условиях.
Выполнение инструментальных обследований при выявлении жёлтой лихорадки необходимо для подтверждения наличия гепатоспленомегалии и внутренних кровоизлияний. Среди них выделяют:
- радиографию грудины;
- КТ;
- ЭКГ;
- гистологическое изучение биопатов печени.
Установление окончательного диагноза жёлтая лихорадка требует немедленного помещения пациента в инфекционное отделение. Вся терапия недуга сводится к устранению симптоматики и основывается на:
- строгом постельном режиме;
- обильном питье;
- приёме медикаментов;
- дезинтоксикационной терапии;
- гемодиализе – при сильном поражении печени.
Специфического медикаментозного лечения жёлтой лихорадки в настоящее время не разработано. Однако клиницисты предписывают своим пациентам:
- противовоспалительные вещества;
- гепатопротекторы и антигистаминные лекарства;
- антибактериальные и мочегонные средства;
- жаропонижающие препараты;
- противовирусные медикаменты.
При тяжёлом протекании недуга лечение будет включать в себя:
- переливание крови по 150 миллилитров каждые двое суток до момента стабилизации состояния больного;
- введение специальных растворов, которые необходимы для купирования кровоизлияний, нормализации объёма крови;
- внедрение эритроцитов и тромбоцитов, изъятых у доноров.
Если своевременно не провести диагностику или неправильно лечить болезнь, то она чревата развитием тяжёлых осложнений, к которым можно отнести:
- пневмонию и миокардит;
- энцефалит и гангрену мягких тканей;
- отёчность головного мозга или лёгких;
- почечную или печёночную кому;
- шоковое состояние инфекционно-токсического характера;
- присоединение вторичного инфекционного процесса;
- внутриутробное заражение и гибель плода – если пациенткой является беременная женщина;
- повышение риска преждевременной родовой деятельности или самопроизвольного прерывания беременности.
От жёлтой лихорадки существует два типа профилактических мероприятий – специфические и неспецифические.
К первой категории стоит отнести специально предназначенную вакцину от такой болезни. Иммунизации подвергаются лица, проживающие или выезжающие в страны с повышенным распространением недуга. Однако есть несколько противопоказаний для введения вакцины, среди них:
- период вынашивания ребёнка;
- возраст младше девяти месяцев;
- лица с иммунодефицитом или непереносимостью яичного белка, поскольку такое вещество входит в состав лекарства.
Иммунопрофилактика должна быть осуществлена за десять суток до отбытия в эпидемические регионы.
Среди общих рекомендаций относительно профилактики жёлтой лихорадки стоит отметить:
- укрепление иммунной системы;
- исключение контакта с заражённым человеком;
- защиту жилья от комаров, например, при помощи установления москитных сеток на окна и применения различных репеллентов;
- использование специально предназначенных спреев и мазей от насекомых на природе.
Прогноз геморрагической лихорадки благоприятен только при лёгком или среднетяжелом протекании. Тяжёлое течение недуга в половине случаев становится причиной появления опасных осложнений, которые могут привести к смерти человека.
источник
Лихорадка подразделяется по степени подъема температуры на:
— субфебрильную (повышение температуры в пределах 37,1- 37,9° С),
— гиперпиретическую(41°С и выше).
В зависимости от характера колебаний суточной температуры во второй стадии лихорадки ее подразделяют на следующие типы:
П
Послабляющая лихорадка(f. remittens) — суточные колебания температуры превышают 1° С, но снижения ее до нормы не происходит (причины: большинство вирусных и многие бактериальные инфекции, экссудативный плеврит, конечный период брюшного тифа и др.).
Гектическая лихорадка(f. hectica) — суточные колебания температуры тела достигают 3-5° С (причины: сепсис, гнойная инфекция).
Постоянная лихорадка(f. continua) характеризуется высоким подъемом температуры с суточными колебаниями, не превышающими 1°С (причины: брюшной и сыпной тиф, крупозная пневмония и др.).
В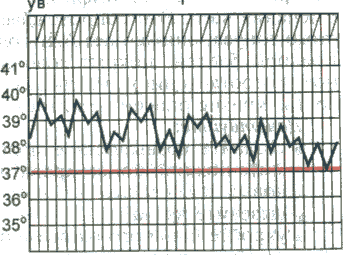
Атипичная лихорадка(f. athypica) характеризуется несколькими размахами температуры в течение суток с полным нарушением циркадного ритма (причина: сепсис).
И
Легкое кратковременное повышение температуры тела не более 37,5-38°С с незакономерными колебаниями (febris ephemera) наблюдается при различных нервноэндокринных расстройствах, при хронических инфекциях.
Измерение температуры окружающей среды вызывает у лихорадящих больных реакции, подобные таковым у здоровых людей, и не влияет существенно на температурную кривую. То же имеет место в случае, когда лихорадящий больной выполняет мышечную работу, сопряженную с повышением теплообразования.
Характерным особенностям температурной кривой при том или ином заболевании ранее приписывалось диагностическое и прогностическое значение. Однако в настоящее время данный показатель уже не является надежным критерием в этом плане, так как естественный ход развития лихорадки и колебаний температуры тела часто искажается под действием лечения антибактериальными и жаропонижающими средствами (П. Н. Веселкин). У стариков, детей раннего возраста и истощенных людей инфекционные болезни могут протекать со слабым развитием лихорадки или при ее отсутствии, что имеет плохое прогностическое значение.
Помощь. Больного необходимо уложить в постель и согреть: накрыть дополнительно одним или несколькими одеялами, обложить грелками с теплой водой, напоить горячим чаем.
Период установившейся высокой температуры
Помощь.Необходимо искусственными средствами увеличить теплоотдачу. Для уменьшения нагревания головы (что очень важно!) на лоб больного надо класть холодное полотенце и часто его менять или прикладывать пузырь со льдом. Подробнее см. Процедуры лечебные. Если озноб полностью прекратился, необходимо больного раскрыть, чтобы усилить теплоотдачу с поверхности тела. Часто обтирать кожу тела влажным полотенцем, смоченным водой или водкой. Можно обмахивать больного полотенцем или простыней, обдувать с помощью вентилятора. Давать обильное питье (компот, соки, морс), в т.ч. потогонное (липовый чай, малиновое варенье), чаще смачивать полость рта жидкостью, лучше кисловатой, например, клюквенным морсом (для отделения слюны). В связи с тем, что в этот период деятельность всех пищеварительных желез подавлена, нельзя насильно заставлять больного есть. Кормление лучше отложить до момента, когда температура упадет. Если больного все-таки надо кормить, то кормление должно быть дробным (частым), небольшими порциями, жидкой или полужидкой пищей, легкоусвояемой, желательно той, которую больной особенно любит. При задержке стула необходимо сделать очистительную клизму. См. раздел Процедуры лечебные. При появлении трещин в углах рта надо смазывать их детским кремом, глицерином или вазелиновым маслом. При появлении бреда или галлюцинаций необходимо тщательное наблюдение за больным, его нельзя оставлять одного, необходима консультация врача. При развитии судорог необходимо срочно вызвать скорую помощь.
3-й период. Снижение температуры
Помощь. Необходимо следить за артериальным давлением, пульсом и общим состоянием больного. При возникновении признаков сердечной слабости надо обложить больного грелками, согреть его, дать крепкий горячий чай или кофе. При падении температуры больному нельзя садиться или вставать. Ножной конец кровати нужно приподнять на 30-40 см, вынуть из-под головы подушку. Надо помнить, что падение температуры часто сопровождается появлением позыва на мочеиспускание! Надо вовремя дать больному утку или судно и предупредить его, чтобы он не пытался самостоятельно идти в это время в туалет. Вспотевшую кожу необходимо протирать теплым влажным полотенцем для удаления пота, который содержит массу вредных веществ, продуктов обмена. После того, как больной пропотеет, надо сменить нательное белье. Иногда, после обильного потения, необходимо сменить и постельное белье.
источник
Лихорадка — повышение температуры тела свыше 37,2°С при измерении в подмышечной впадине.
Лихорадка не является болезнью. Обычно это признак борьбы нашего организма с инфекцией, или же лихорадка может возникать как симптом заболевания неинфекционной природы (например, онкологическое заболевание, инфаркт миокарда, аутоиммунный процесс). Кроме того, лихорадочное состояние может возникнуть после приема таких препаратов, как противозачаточные средства, антибиотики, средства для лечения артериальной гипертензии. Также повышение температуры тела появляется при нарушении равновесия между процессами теплопродукции и теплоотдачи при нормальном состоянии центра терморегуляции (гипоталамуса). Такое состояние возникает при тепловом ударе.
Нормальная температура тела у людей варьирует и зависит от таких факторов, как еда, физическая нагрузка, сон и время суток. Высокое значение температуры достигается около 6 часов вечера и максимально снижается около 3 часов ночи. Разница между утренней и вечерней температурой у здоровых людей не превышает 0,6° С.
В зависимости от причины возникновения выделяют инфекционную и неинфекционную лихорадку.
По степени повышения температура тела бывает:
- субфебрильная (37,2 — 37,9 °С);
- фебрильная (38,0 – 38,9 °С);
- высокая или пиретическая (39,0 – 40,9 °С);
- чрезмерная или гиперпиретическая (41 °С и выше).
Субфебрильная температура не требует медикаментозного вмешательства, прием лекарственных средств при температуре до 38,0 °С рекомендуется лишь в тех случаях, когда имеются субъективные ощущения, приносящие дискомфорт. В остальных случаях, когда температура повышается свыше 38,0 °С, необходимо назначение лекарственных средств, действие которых направлено на нормализацию температуры.
Важно помнить, что лихорадка может быть симптомом не только простуды, но и многих других серьезных заболеваний. Поэтому, даже если удалось самостоятельно в домашних условиях снизить температуру, необходимо все равно обратиться к врачу для выяснения причины, послужившей развитию лихорадочного состояния.
Зачастую человек никак не ощущает незначительный подъем температуры. Однако при температуре выше 38,0 °С чаще всего появляется клиника. Наблюдается покраснение кожных покровов (преимущественно лица) и повышенное потоотделение, за счет чего человека начинает беспокоить жажда. Также лихорадка может сопровождаться головной болью, ощущением ломоты в костях. Происходит учащение частоты дыхания, снижение аппетита, может возникнуть спутанность сознания. Человек становится вялым, малоподвижным, возникает сонливость.
У детей важно различать «красную» и «белую» лихорадки, так как имеются различные подходы в лечении. При первом типе состояние и поведение ребенка нарушается незначительно, кожа розовая, влажная, горячая, конечности теплые. Такая лихорадка чаще встречается у детей и является более благоприятной.
Для второго типа характерно тяжелое общее состояние ребенка, нарушается поведение, появляется вялость, капризность, озноб, бледность и сухость кожи, акроцианоз (синюшный оттенок губ и ногтей), повышение пульса и артериального давления. На ее фоне могут появиться такие грозные осложнения, как фебрильные судороги и токсическая энцефалопатия, которые требуют экстренного обращения к врачу.
Измерение температуры дает возможность выявить лихорадочное состояние и имеет огромное значение для диагностики.
Измерение производится медицинским термометром, который бывает ртутным и цифровым. Перед измерением следует сбить ртутный столбик термометра до 35 – 35,5 °С, проверить состояние подмышечной впадины (она должна быть сухой и без повреждений), а также оценить состояние самого термометра (его целостность, исправность). После этого термометр помещается в подмышечную впадину на 10 минут. При этом плечо должно плотно прилегать к груди, чтобы подмышечная впадина была закрыта. У слабых больных, а также у детей необходимо придерживать руку во время измерения. Нормальной температурой тела при измерении в подмышечной впадине считается 36,4—37,2°С.
Чтобы измерить ректальную температуру, лучше приобрести специальный термометр для этой цели, у которого конец будет не острый, а закругленный.
Измерить ректальную температуру не всегда возможно, существуют и противопоказания. При кишечных расстройствах, задержке стула, воспалительных процессах в прямой кишке, наличии геморроидальных узлов и при анальных трещинах (в период их обострения) – это делать противопоказано.
Положение больного — лежа на боку с приведенными к груди коленями. На конец термометра наносится слой вазелина для предотвращения травматизации прямой кишки. Конец смазанного вазелином термометра погружается в задний проход приблизительно на 2,5 см или до тех пор, пока измерительный наконечник не будет полностью прикрыт. Во время измерения рекомендуется не шевелиться в течение 2-3 минут. Если градусник при измерении ректальной температуры показывает 37,1–37,9 ° С – это нормальная температура.
Иногда производят измерение температуры в полости рта (орально). В этом случае для безопасности измерений лучше использовать электронный термометр. Не стоит измерять температуру орально, если в полости рта есть повреждения. Также получатся искаженные результаты, если в недавнем времени до измерения человек пил холодные или горячие напитки. Термометр помещают под язык, закрывают рот, плотно сжав термометр губами. Нормальная температура под языком — 36,7 -37,4 ° С .
Поскольку лихорадка является признаком, а не самостоятельным заболеванием, стоит обратиться к врачу для постановки диагноза. Для уточнения причины развития лихорадочного состояния назначается ряд исследований: общий анализ крови, общий анализ мочи, биохимический анализ крови, обзорная рентгенограмма органов грудной клетки, ЭКГ и др.
Так как во время подъема температуры происходит нарушение обмена веществ, в следствие чего появляется общая слабость и истощение организма, рекомендован постельный режим. Также следует уделить особое внимание питанию. Пища должна быть легкоусвояемой и высококалорийной. Прием пищи следует делить на 5-6 приемов, предпочтение отдается блюдам, приготовленных в жидком или полужидком виде. Рекомендуется ограничить прием пряных и острых продуктов. Кроме того, любой человек с повышенной температурой должен употреблять много жидкости для предотвращения обезвоживания, а также для ускоренного выведения токсинов из организма.
Если температура поднимается выше 38°С, назначаются жаропонижающие препараты. К ним относятся нестероидные противовоспалительные средства (НПВС). Данная группа препаратов способствует снижению температур и устранению боли, а также обладает противовоспалительным эффектом. С целью снижения температуры предпочтение отдается тем лекарственным средствам, у которых наиболее выражен жаропонижающий эффект. Если температура не достигает 38°С, не следует прибегать к помощи препаратов, так как с такими цифрами лихорадки организм способен самостоятельно бороться без нарушения общего состояния человека.
В случае, когда лихорадка вызвана бактериальной инфекцией, врач назначает антибиотики. Их действие направлено на устранение непосредственной причины заболевания, симптомов которого является лихорадка. Поэтому, в случае грамотного подбора антибиотика, в течение первых 3х дней начала приема препарата должно произойти снижение температуры. Если этого не произошло, препарат подобран неверно, поэтому необходимо заменить его на одного из представителей другой группы антибиотиков. Помимо этого, для облегчения общего самочувствия и ускорения процесса снижения температуры, используются НПВС (совместно с антибактериальными препаратами).
Если повышение температуры тела вызвано тепловым ударом, прием НПВС не рационален. В этом случае главной задачей является охлаждение тела до нормальной температуры для предотвращения повреждения головного мозга и других жизненно важных органов. Для этого подойдут пузыри со льдом, которые помещаются в область подмышечных впадин и подколенных ямок, ванна с холодной водой, прохладные обертывания. Кроме этого, можно опрыскивать тело пострадавшего водой для усиления процесса испарения, что приведет к снижению температуры. Также рекомендуется обильное питье для нормализации водно-солевого баланса.
В лечении лихорадки применяются нестероидные противовоспалительные средства (НПВС), которые обладают жаропонижающим, противовоспалительным и анальгезирующим эффектами. Для снижения температуры предпочтение отдается препаратам с выраженным жаропонижающим эффектом.
- Парацетамол. Препарат с выраженным жаропонижающим эффектом, за счет которого происходит снижение температуры. Хорошо переносится как детьми, так и взрослыми, поэтому часто назначается для лечения лихорадки. Но важно помнить, что длительное применение парацетамола в больших дозах оказывает токсическое действие на печень. Поэтому перед приемом препарата необходимо проконсультироваться с врачом и не допустить превышение максимально рекомендованной дозы. Парацетамол входит в состав многих порошков (Терафлю, ОРВИколд, Фервекс и т.д).
- Аспирин. До сих пор не теряет актуальность из-за своей дешевизны и небольшой токсичности. Но важно помнить, что у детей до 12 лет аспирин противопоказан из-за возможности развития синдрома Рея. Этот синдром характеризуется тяжелой энцефалопатией и токсическим поражением печени, зачастую приводит к летальному исходу.
- Ибупрофен. Выпускается в форме таблеток, сиропа, суспензии, ректальных свечей. Применяется как у взрослых, так и у детей. Обладает умеренным жаропонижающим, противовоспалительным и обезболивающим эффектами. Имеются данные, что ибупрофен способен стимулировать иммунную систему и повышать защитные свойства организма за счет влияния на выработку эндогенного интерферона. В лечении лихорадки уступает парацетамолу, поэтому является препаратом второй линии.
Так как все НПВС в большей или меньшей степени способны влиять на слизистую оболочку желудочно-кишечного тракта с дальнейшим развитием гастрита и язвенной болезни, рекомендуется прием препаратов данной группы исключительно после еды.
Лечение лихорадки народными средствами может проводиться в домашних условиях, однако важно помнить, что повышение температуры тела очень часто сопровождает тяжелые и опасные заболевания, которые требуют немедленной врачебной помощи, поэтому для постановки диагноза и назначения необходимого лечения следует как можно раньше обратиться к врачу.
Сбить температуру и хорошенько пропотеть при простуде помогает теплое и обильное питье. При выделении пота возникает естественная терморегуляция: пот начинает испаряться, и поверхность тела остывает. Средствами, дающими этот эффект, являются ягодные компоты и морсы, которые рекомендуется употреблять в теплом виде. Для приготовления таких напитков подойдет клюква, малина, брусника, шиповник, красная смородина. Морсы и настои из этих ягод являются средством, усиливающим потоотделение, также они богаты витамином С. Помимо этого, витамин С содержится в цитрусовых фруктах: лимонах, апельсинах, грейпфрутах.
Настой из листьев сирени также спасает от лихорадки. Для его приготовления необходимо заранее приготовить 20 листиков, которые заливаются кипятком и настаиваются в течение двух часов. После процеживания настой принимают 2 раза в день по 100мл. Продолжительность курса составляет 10 дней.
Также можно применять жаропонижающие лекарственные растения и травы, например, крапиву, цветы и листья яснотки, цвет бузины, плоды шиповника и рябины, липовый чай. Следует помнить, что при их использовании температура снизится не сразу, а лишь через некоторое время.
Хорошо справляется с повышенной температурой тела клюква. Это весьма эффективное противовоспалительное, противомикробное, мочегонное и тонизирующее средство. Но не стоит забывать, что клюква способна повышать кислотность желудочного сока, поэтому от данного средства следует отказаться тем, кто страдает гастритом, язвенной болезнью желудка и двенадцатиперстной кишки.
Самым популярным народным средством для лечения лихорадки является малина, в народе ее называют природным аспирином. Примечательно, что после заваривания малины кипятком, все ее полезные свойства только усиливаются. Именно поэтому мы привыкли при простуде пить чай с малиной.
Комната, где находится человек с повышенной температурой тела, нужно систематически проветривать. Также необходимо часто менять постельное и нательное белье, особенно если больной пропотел. Пока сохраняется высокая температура, необходимо соблюдать постельный режим.
Помните, что ни в коем случае нельзя заниматься самолечением, а следует обратиться к врачу!
источник
Желтая лихорадка – острая природно-очаговая вирусная инфекция, характеризующаяся тяжелым течением с преобладанием интоксикационного, желтушного и геморрагического синдрома. Желтая лихорадка входит в число особо опасных инфекций. Желтая лихорадка распространяется трансмиссивным путем, ее переносчиками являются комары. Инкубационный период желтой лихорадки составляет около недели. ее клиника включает тяжелую интоксикацию вплоть до нарушений сознания и сердечной деятельности, геморрагический синдром, гепатоспленомегалию, желтушность склер. Лечение больного желтой лихорадкой проводится исключительно стационарно в отделении для особо опасных инфекций.
Желтая лихорадка – острая природно-очаговая вирусная инфекция, характеризующаяся тяжелым течением с преобладанием интоксикационного, желтушного и геморрагического синдрома. Желтая лихорадка входит в число особо опасных инфекций.
Вирус желтой лихорадки – РНК-содержащий, относится к роду Flavivirus, устойчив во внешней среде. Хорошо переносит замораживания и высушивание погибает в течение 10 минут при нагревании до 60 °С, а также легко инактивируется ультрафиолетовым излучением и дезинфицирующими растворами. Плохо переносит кислую среду. Резервуаром и источником инфекции являются животные – обезьяны, сумчатые, грызуны и насекомоядные. Человек может стать источником инфекции только при наличии переносчика.
Заболевание распространяется по трансмиссивному механизму, переносчиками вируса являются комары. В странах Америки желтая лихорадка распространяется комарами рода Наетаgogus, в Африке – Aedes (преимущественно вида A. Aegypti). Комары размножаются вблизи человеческих жилищ, в бочках с водой, искусственных застойных водоемах, затопленных подвалах и т. п. Насекомые заразны с 9-12 дня после укуса больного животного или человека при температуре 25 °С и уже через 4 дня при 37 °С. Передача вируса при температуре окружающей среды менее 18 °С не осуществляется.
В случае попадания крови, содержащей возбудителя, на участки поврежденной кожи или слизистой возможна реализация контактного пути заражения (при обработке туш больных животных). Люди обладают высокой естественной восприимчивостью к инфекции, после перенесения формируется длительный иммунитет. Заболевание относится к карантинным (ввиду особой опасности), случаи возникновения эпидемий желтой лихорадки подлежат международной регистрации.
Вспышки заболевания могут отмечаться в любых зонах ареала распространения переносчика, преимущественно возникают в тропических странах. Распространение лихорадки из очага эпидемии осуществляется при переездах больных и перемещении комаров при перевозке грузов. Эпидемии желтой лихорадки развиваются при наличии трех необходимых условий: носители вируса, переносчики и благоприятные погодные условия.
Вирус проникает в кровь во время кровососания из пищеварительной системы переносчика и в течение инкубационного периода репродуцируется и накапливается в лимфатических узлах. Первые дни заболевания вирус распространяется по организму с током крови, оседая в тканях различных органов (печень и селезенка, почки, костный мозг, сердечная мышца и головной мозг) и поражая их сосудистую систему и вызывая воспаление. В результате нарушения трофики и прямого токсического действия вируса происходит некротическая деструкция паренхимы, повышение проницаемости сосудистой стенки способствует геморрагии.
Инкубационный период желтой лихорадки составляет неделю (иногда 10 дней). Заболевание протекает со сменой последовательных фаз: гиперемии, кратковременной ремиссии, венозного стаза и реконвалесценции. Фаза гиперемии начинается с резкого подъема температуры, нарастающей интоксикации (головная боль, ломота в теле, тошнота и рвота центрального генеза). С прогрессированием интоксикационного синдрома могут отмечаться расстройства центральной нервной деятельности: бред, галлюцинации, нарушения сознания. Лицо больного, шея и плечевой пояс одутловаты, гиперемированы, имеют место многочисленные инъекции склер, слизистые оболочки рта, язык, конъюнктива ярко красные. Пациенты жалуются на светобоязнь и слезотечение.
Отмечаются токсические нарушения сердечной деятельности: тахикардия, сменяющаяся брадикардией, гипотензия. Снижается количество суточной мочи (олигурия), отмечают умеренное увеличение размеров селезенки и печени. В последующем возникают первые признаки развивающегося геморрагического синдрома (кровоизлияния, кровоточивость), склеры приобретают желтушный оттенок.
Фаза гиперемии продолжается около 3-4 дней, после чего наступает кратковременная ремиссия (продолжительностью от нескольких часов до пары дней). Температура нормализуется, улучшается общее самочувствие и объективное состояние больных. При абортивных формах желтой лихорадки в последующем наступает выздоровление, но чаще всего после кратковременной ремиссии температура тела поднимается снова. В целом, лихорадочный период обычно составляет 8-10 дней от начала заболевания. При тяжелом течении после кратковременной ремиссии наступает фаза венозного стаза, проявляющаяся выраженной бледностью и цианотичностью кожных покровов, быстро развивающейся желтухой, распространены петехии, экхиматозы, пурпура. Имеет место гепатоспленомегалия.
Состояние больных значительно ухудшается, выражена геморрагическая симптоматика, больные отмечают рвоту с кровью, мелену (дегтеобразный кал – признак интенсивного кишечного кровотечения), кровотечения из носа, могут отмечаться внутренние кровоизлияния. Обычно прогрессирует олигурия (вплоть до анурии), в моче также отмечают кровянистые примеси. В половине случаев заболевание прогрессирует с развитием тяжелых летальных осложнений. При благоприятном течении наступает продолжительный период реконвалесценции, клиническая симптоматика постепенно регрессирует. Возможно сохранение разнообразных функциональных нарушений при значительной деструкции тканей. После перенесения заболевания сохраняется пожизненный иммунитет, повторных эпизодов не отмечается.
Тяжело протекающая желтая лихорадка может осложниться инфекционно-токсическим шоком, почечной и печеночной недостаточностью. Эти осложнения требуют мероприятий интенсивной терапии, во многих случаях приводят к летальному исходу на 7-9 день заболевания. Кроме того, возможно развитие энцефалита.
В первые дни общий анализ крови показывает лейкопению со сдвигом лейкоцитарной формулы влево, пониженная концентрация нейтрофилов, тромбоцитов. В последующем развивается лейкоцитоз. Тромбоцитопения прогрессирует. Растет гематокрит, повышается содержание азота и калия в крови. Общий анализ мочи отмечает повышение белка, отмечаются эритроциты и клетки цилиндрического эпителия.
Биохимический анализ крови показывает повышение количества билирубина, активности печеночных ферментов (преимущественно АСТ). Выделение возбудителя производят в условиях специализированных лабораторий с учетом особой опасности инфекции. Диагностику производят с помощью биопробы на лабораторных животных. Серологическая диагностика производится следующими методиками: РНГА, РСК. ИФА. РНИФ и РТНГ.
Желтую лихорадку лечат стационарно в инфекционном отделении, специализированном для лечения особо опасных инфекций. Этиотропной терапии данного заболевания в настоящее время не разработано, лечение направлено на поддержание иммунных функций, патогенетические механизмы и облегчение симптомов. Больным показан постельный режим, полужидкая легкоусвояемая пища, богатая калориями, витаминотерапия (витамины С, Р, К). В первые дни можно производит переливание плазмы реконвалесцентных доноров (лечебный эффект незначительный).
В период лихорадки больным переливают кровь в количестве 125-150 мл каждые 2 дня, назначают препараты на основе экстракта печени крупного рогатого скота, железо внутримышечно с целью компенсации потерь крови. В комплексной терапии могут назначаться противовоспалительные (при необходимости – кортикостероидные), антигистаминные средства, гемостатики, сердечно-сосудистые препараты. При необходимости осуществляются реанематологические мероприятия.
Прогноза при желтой лихорадке в случае легкого или абортивного течения благоприятный, при развитии тяжелой клиники – усугубляется. Осложнения инфекции в половине случаев приводят к смерти.
Профилактика заболевания предусматривает контроль за миграцией населения и перевозками грузов с целью исключения возможности завоза желтой лихорадки из эпидемического очага. Кроме того, проводится уничтожение переносчиков желтой лихорадки в населенных пунктах. Индивидуальная профилактика подразумевает использование средств защиты от укусов насекомых. Специфическая профилактика (вакцинация) заключается в ведении живой ослабленной вакцины. Иммунопрофилактика показана лицам любого возраста, планирующим путешествие в эндемичные регионы за 7 -10 дней перед отбытием.
источник