Клещевой энцефалит и боррелиоз – самые опасные заболевания, передаваемые клещами. Ежегодно в России регистрируется 9 тыс. случаев заражения. Инфекцию распространяют европейский лесной, таежный клещ. Определить внешне инфицированного паукообразного нельзя, требуется лабораторная экспертиза.
Паразиты питаются кровью животных, птиц, людей, являются носителями заболеваний вирусного, бактериального происхождения, распространяют яйца гельминтов. Наиболее опасные заболевания – энцефалит, боррелиоз либо болезнь Лайма. Первые симптомы схожи, в последующем патология поражает разные системы, органы.
Природно-очаговая вирусная инфекция. Характеризуется лихорадкой, интоксикацией, поражением серого вещества (энцефалит) либо оболочек головного мозга, спинного (менингит, менингоэнцефалит). Способна привести к стойким неврологическим нарушениям, слабоумию, психологическим осложнениям, параличу, инвалидности, смерти.
Носителями инфекции являются 6 видов иксодовых клещей, в России обитает 2 – европейский лесной, таежный. Массовая активность наблюдается в сырую, теплую погоду. Риск заражения существует с марта по октябрь. Заболеть от зараженного клеща может около 6% пострадавших.
Вирус в большинстве случаев передается через укусы, реже – при употреблении в пищу сырого молока коз, коров. Изначально локализуется в крови, поражает лимфатическую систему. Затем распространяется по всему организму, появляются первые симптомы. Через 7 дней состояние нормализуется, но инфекция продолжает прогрессировать, вирус проникает в печень, селезенку, спинной, головной мозг.
Иные названия – болезнь Лима, боррелиоз, бурулез. Инфекционное заболевание с большим многообразием клинических проявлений. Возбудителями выступает 5 видов бактерий – боррелий типа спирохет. Передаются человеку при укусе инфицированными иксодовыми клещами, находятся в слюне.
Ранние проявления боррелиоза напоминают вирус гриппа, характеризуются лихорадкой, интоксикацией, кожной сыпью. Несвоевременная, неправильная терапия приводит к осложнениям, хроническому течению, заканчивается инвалидностью, смертью.
Возбудитель попадает в организм человека со слюной клеща. На месте укуса появляется воспаление, припухлость, мигрирующая эритема. Из крови бактерии попадают в лимфатические узлы, внутренние органы, локализуются в сердце, легких, печени, мозге. Появление первых симптомов начинается после гибели первых боррелий. В процессе выделяется эндотоксин, который провоцирует ряд иммунологических патологий. Тяжелая стадия болезни заканчивается поражением суставов – артритом.
Если сравнивать, что опаснее – клещевой энцефалит либо боррелиоз, с небольшой разницей по степени опасности превосходит первое заболевание. Клещевой энцефалит лечат противовирусными средствами, результат выздоровления зависит от силы иммунитета, тогда как для терапии болезни Лайма используются антибиотики, которые действуют намного быстрее.
Инкубационный период в обоих случаях длится в среднем 14 дней после укуса клеща. Иногда первые проявления наступают через 20-60 суток. Зависит от силы иммунитета.
Начальные симптомы напоминают грипп:
- лихорадка;
- анорексия;
- недомогание;
- слабость;
- головная боль;
- тошнота;
- рвота;
- боль в мышцах, ломота;
- высокая температура тела – до 40 градусов Цельсия.
Лечение симптоматическое. Через 8 суток состояние нормализуется, но у 30% случаев болезнь продолжает прогрессировать, поражает внутренние органы, системы, наступает 2-я фаза. Вирус внедряется в ЦНС, головной, спинной мозг. Следующие проявления характеризуются:
- мигренью;
- сильными болями, ригидностью мышц шеи;
- расстройством чувствительности;
- нарушением сознания;
- параличем.
При отсутствии квалифицированного лечения наступает слабоумие, инвалидность, смерть.
Симптомы у взрослых могут не иметь яркой клинической картины. Бессимптомное течение болезни заканчивается либо полным выздоровлением, выработкой антител, либо хронической формой. У детей признаки клещевого энцефалита всегда выражены ярко.
Специалисты выделяют 2 периода болезни – ранний (I, II стадия), поздний (III стадия). Первые проявления боррелиоза острые либо подострые:
- резкое повышение температуры тела до 40 градусов Цельсия;
- озноб;
- лихорадка;
- тошнота;
- рвота;
- боль в мышцах;
- утомляемость;
- скованность шейных мышц;
- сухой кашель;
- насморк;
- першение в горле;
- светобоязнь;
- боль в глазах;
- мигрень.
У 80% больных появляется экзема на месте присасывания клеща. Иногда пострадавшие обращаются за помощью к аллергологу, дерматологу. Через несколько дней ухудшается общее самочувствие. Диаметр эритемы от 10 до 60 см. Внутри может наблюдаться скопление гноя, уплотнение. В дополнение появляется кожная сыпь, конъюнктивит.
Часто у больных проявляется миалгия, невралгия, боль в области печени. Первая стадия боррелиза длится 3-30 дней. При адекватной терапии антибиотиками наступает полное выздоровление, при ее отсутствии – переход болезни на следующие стадии с поражением внутренних органов, систем.
Следующие проявления недуга дают о себе знать через 1-3 месяца после первого обострения, характеризуются неврологическими, кардиальными нарушениями.
- сильная, пульсирующая головная боль;
- ригидность мышц шеи;
- слабость;
- зрительная утомляемость;
- нарушение сна;
- нестабильное психоэмоциональное состояние;
- нарушение памяти, концентрации внимания, мыслительной деятельности;
- поражение лицевого нерва;
- слезотечение;
- снижение слуха.
На второй стадии также поражается сердечно-сосудистая система, но характерных черт не имеет.
Последняя фаза боррелиоза наступает у 10% больных, появляется спустя 6 месяцев либо на протяжении 2 лет. Характерные симптомы – поражение суставов, развитие артрита, атопический дерматит, неврологические симптомы, судороги. При хроническом течении разрушаются кости, хрящи, развивается остеопороз, паралич, инвалидность, смерть.
Отличие энцефалита и боррелиоза на начальной стадии несущественное. При болезни Лайма тревожит экзема, кожные высыпания. При клещевом энцефалите симптомы напоминают обычный грипп.
Выявить заболевание можно через 14 дней после укуса инфицированным клещом. Лабораторную диагностику паукообразного проводят сразу после извлечения его из кожи. Используют живого, мертвого клеща либо кусочки его тела.
Для выявления энцефалита от заразного клеща применяют серологический, молекулярно-биологический, вирусологический метод. Определяют наличие антител в крови, реакцию иммунной системы. Проводят дифференциальную диагностику с учетом клинических проявлений, жалоб пациента.
Диагностика боррелиоза осуществляется аналогично. Разница лишь в том, что дополнительно на анализ берут цереброспинальную, синовиальной жидкость. Исследуют кровь на наличие антител к бактериям, ответ иммунной системы.
Специальных методов терапии клещевого энцефалита нет. Для экстренной профилактики вводят иммуноглобулин, получаемый из крови доноров. Основная цель направлена на укрепление иммунитета, чтобы организм смог справиться с заболеванием. При наличии первых симптомов вирусного энцефалита после укуса клеща больного госпитализируют. Терапию проводят противовирусными препаратами, кортикостероидными средствами. В качестве профилактики используют вакцину.
Стойкие неврологические, психиатрические осложнения энцефалита развиваются у 10-20% больных. Летальность составляет 1-2% для европейского подтипа, 20-25% для дальневосточного. Смерть наступает в течение 5-7 дней после возникновения неврологических проявлений.
Лечение клещевого боррелиоза осуществляют антибиотиками группы пенициллинов, Тетрациклином, Доксициклином, Амоксициллином, др. Длительность терапии, дозировку определяет врач. При адекватной терапии выздоровление наступает за 2 недели. Лечение на последних стадиях боррелиоза осложнено большим количеством клинических проявлений. Лекарства подбирают индивидуально в каждом случае.
Благоприятный исход зависит от своевременно начатого квалифицированного лечения, а также от силы иммунитета. Иногда заболевание останавливается на первой стадии, наступает полное выздоровление. На последних стадиях боррелиоза прогнозы страшнее – паралич, инвалидность, смерть. Вакцины нет, профилактика заключается в использовании репеллентов, ношении одежды с затяжками, манжетами.
источник
Клещевой боррелиоз — инфекционное трансмиссивное природноочаговое заболевание, вызываемое спирохетами и передающееся клещами, имеющее наклонность к хроническому и рецидивирующему течению и преимущественному поражению кожи, нервной системы, опорно-двигательного аппарата и сердца.
Впервые изучение заболевания началось в 1975 г в местечке Лайм (США) — отсюда и второе название болезнь Лайма.
Причина заболевания клещевым боррелиозом. Возбудителями клещевого боррелиоза являются спирохеты рода боррелий. Возбудитель тесно связан с иксодовыми клещами и их естественными хозяевами. Общность переносчиков для возбудителей иксодовых клещевых боррелиозов и вирусов клещевого энцефалита обуславливает наличие у клещей, а следовательно у больных, случаев смешанной инфекции.
Географическое распространение клещевого боррелиоза обширно, оно встречается на всех континентах (кроме Антарктиды). Считают весьма эндемичными (постоянное проявление данного заболевания в определенной местности) Ленинградскую, Тверскую, Ярославскую, Костромскую, Калининградскую, Пермскую, Тюменскую области, а также Уральский, Западносибирский и Дальневосточный регионы по иксодовым клещевым боррелиозам. На территории Ленинградской области основными хранителями и переносчиками боррелий являются таежный и европейский лесной клещи. Зараженность возбудителями клещевого боррелиоза клещей — переносчиков в разных природных очагах может варьировать в широком диапазоне (от 5-10 до 70-90%).
Больной клещевым боррелиозом для окружающих не заразен.
Процесс развития клещевого боррелиоза. Заражение клещевым боррелиозом происходит при укусе инфицированным клещем. Боррелии со слюной клеща попадают в кожу и в течение нескольких дней размножаются, после чего они распространяются на другие участки кожи и внутренние органы (сердце, головной мозг, суставы и др.). Боррелии в течение длительного времени (годами) могут сохраняться в организме человека, обусловливая хроническое и рецидивирующее течение заболевания. Хроническое течение болезни может развиться после длительного периода времени. Процесс развития болезни при боррелиозе сходен с процессом развития сифилиса.
Признаки болезни клещевого боррелиоза. Инкубационный период клещевого боррелиоза состовляет — от 2 до 30 дней, в среднем — 2 нед.
Характерным признаком начала заболевания в 70% случаев является появление на месте укуса клещом покраснения кожи. Красное пятно постепенно увеличивается по периферии, достигая 1-10 см в диаметре, иногда до 60 см и более. Форма пятна округлая или овальная, реже неправильная. Наружный край воспаленной кожи более интенсивно красный, несколько возвышается над уровнем кожи. Со временем центральная часть пятна бледнеет или приобретает синюшный оттенок, создается форма кольца. В месте укуса клеща, в центре пятна, определяется корочка, затем рубец. Пятно без лечения сохраняется 2-3 нед, затем исчезает.
Через 1-1,5 мес развиваются признаки поражения нервной системы, сердца, суставов.
Сиптомы клещевого боррелиоза. Появление красного пятна на месте укуса клеща дает основание думать прежде всего о клещевом боррелиозе. Для подтверждения диагноза производится исследование крови.
Лечение клещевого боррелиоза должно проводиться в инфекционной больнице, где прежде всего проводится терапия, направленная на уничтожение боррелий. Без такого лечения болезнь прогрессирует, переходит в хроническое течение, а в ряде случаев приводит к инвалидности.
Лечение клещевого боррелиоза. При нарастании титра специфических антител и отсутствии клинических проявлений болезни после укуса инфицированного клеща антибиотикотерапия не проводится. При ранней инфекции (при наличии мигрирующей эритемы) применяют доксициклин (по 0,1 г 2 раза в сутки внутрь) или амоксициллин (по 0,5-1 г внутрь 3 раза в сутки), длительность терапии 20-30 дней. При развитии кардитов, менингитов антибиотики вводят парентерально (цефтриаксон в/в по 2 г 1 раз в сутки, бензилпенициллин в/в 20 млн ЕД в сутки в 4 введения); длительность терапии 14-30 дней.
Лечение болезни клещевого боррелиоза успешно проводится в клинике НИИ ревматологии РАМН.
Прогноз для жизни благоприятный, однако возможна инвалидизация вследствие поражения нервной системы и суставов.
Переболевшие находятся под медицинским наблюдением в течение 2 лет и обследуются через 3, 6, 12 мес и через 2 года.
Предупреждение клещевого боррелиоза. Ведущее значение в профилактике клещевого боррелиоза имеет борьба против клещей, где используются, как косвенные меры (защитные), так и прямое истребление их в природе.
Защита в эндемичных очагах может быть достигнута с помощью специальных противоклещевых костюмов, имеющих резиновые манжеты, застежки «молнии» и др. Для этих целей можно приспособить обычную одежду, заправив рубашку и брюки, последние в сапоги, плотно подогнать манжеты и т.д. От нападения клещей на открытые участки тела в течение 3-4 часов могут предохранить различные отпугивающие средства — репелленты.
При укусе клещом как можно быстрее — лучше на следующий день следует явиться в инфекционную больницу с удаленным клещом для его исследования на наличие боррелий. С целью предупреждения клещевого боррелиоза после укуса зараженным клещом рекомендуется прием доксициклина по 1 таблетке (0,1 г) 2 раза в день в течение 5 дней (детям до 12 лет не назначается).
Тест на клещевой боррелиоз — тест достаточно простой, его можно провести в кабинете врача, не прибегая к услугам лаборатории, и уже через час получить результат, одобрен Управлением по вопросам качества продовольствия и медикаментов /ФДА/ США.
Тест «ПреВью» на основе препарата, который изготавливает компания «Чембио дайагностик системз«, позволяет своевременно выявить наличие инфекции и поставить правильный диагноз, говорится заявлении ФДА. Тест «распознает» антигены, производимые Боррелиа бургдорфери — бактерией, которая вызывает инфекцию. Особенно актуально появление на рынке этого теста для тех областей, где водятся клещи, переносящие инфекцию.
Клещевой боррелиоз, имеет много общих черт с клещевым энцефалитом. В России в 1999 г болезнь Лайма выявлена на 89 крупных административных территориях, пишет «АиФ. Здоровье». Это означает, что значительная или, возможно, даже большая часть мирового ареала инфекций, которые сейчас фигурируют под общим названием «клещевой боррелиоз», находятся в пределах России.
Заболеваемость болезнью Лайма в РФ составляет 1,7-3,5 на 100 тыс. населения. Заболеть клещевым боррелиозом можно в любом возрасте. Человека заражают боррелиями взрослые иксодовые клещи. При этом заболеваемость клещевым боррелиозом гораздо выше, чем клещевым энцефалитом. Клещевой боррелиоз опасен тем, что он гораздо чаще, чем клещевой энцефалит, дает хронические формы. Взрослые и пожилые люди болеют более тяжело, что объясняется наличием сопутствующей хронической патологии (атеросклерозх, гипертоническая болезнь). Летальные случаи от клещевого боррелиоза до настоящего времени не зарегистрированы.
источник
— инфекционное и трансмиссивное природноочаговое заболевание, вызываемое спирохетами и передающееся клещами , с огромным перечнем клинических проявлений, в большей степени хронического и рецидивирующего течения поражений кожи, нервной системы, опорно-двигательного аппарата и сердца.
Впервые сообщение о заболевании похожем на системный клещевой боррелиоз появились в 1975 году в США, где 1 ноября в штате Коннектикут, в небольшом городке Лайм , были зарегистрированы случаи этой болезни.
В департамент здравоохранения обратились две женщины, дети которых страдали «ювенильным ревматоидным артритом». Было отмечено, что и несколько взрослых страдают также этим заболеванием.
Клещи вида Ixodes способны заразить человека возбудителями вируса боррелиоза.
Симптомы боррелиоза на ранней стадии:
- жар,
- головные боли,
- усталость
- кожная сыпь, называемая мигрирующая эритема ( лат. erythema migrans ).
В некоторых случаях, в присутствии генетической предрасположенности, в патологический процесс вовлекаются ткани суставов , сердце , а также нервная система , глаза . В большинстве случаев симптомы могут быть купированы антибиотиками , в особенности если диагноз и лечение проводятся на ранних стадиях развития болезни.
Неадекватная терапия может привести к развитию «поздней стадии» или хронической болезни Лайма, когда болезнь становится трудноизлечима, становясь причиной инвалидности, или может привести к смерти
Причина заболевания клещевым боррелиозом (болезнью Лайма).
Возбудителями клещевого боррелиоза являются спирохеты рода боррелий , тесно связанных с иксодовыми клещами.
Со слюной к возбудитель системного клещевого боррелиоза проникает в организм человека.
На коже, в месте присасывания клеща, развивается мигрирующая кольцевидная эритема . От места внедрения с током лимфы и крови возбудитель попадает во внутренние органы, суставы, лимфатические образования; периневральный, а в дальнейшем и ростральный путь распространения с вовлечением в воспалительный процесс мозговых оболочек. Погибая, боррелии выделяют эндотоксин, который обуславливает каскад иммунопатологических реакций.
При этом боррелии могут находится в организме человека в течении многих лет вызывая хронические формы заболевания, со многими рецидивами!
Географическое распространение клещевого боррелиоза (болезни Лайма)
Сходные заболевания распространены крайне обширно,фактически все Северное полушарие является зоной риска.
В Российской Федерации наиболее опасными областями являются (по клещевой эндемичности) Ленинградская, Тверская, Ярославская, Костромская, Калининградская, , Тюменская области, Пермский край а также Уральский, Западносибирский и Дальневосточный регионы целиком.
Зараженность возбудителями болезни Лайма клещей может варьир овать в широком диапазоне (от 5-10 до 70-90%), что обуславливается как сезонными так и эпидемиологическими факторами.
Более того ареал обитания клеща расширяется (зафиксированный укусы клещами в Германии и южной Англии), вместе с тем растет и распространение переносимых заболеваний
По стадиям болезнь Лайма делится на 3 стадии:
Первые проявления болезни неспецифичны: озноб, повышение температуры тела, головная боль, ломота в мышцах, светобоязнь, выраженная слабость и утомляемость. Характерна скованность мышц шеи. У части больных появляются тошнота и рвота, в отдельных случаях могут быть катаральные явления: першения в горле, сухой кашель, насморк.
Характерным признаком начала заболевания в 70% случаев является появление на месте укуса клещом покраснения кожи .
Красное пятно постепенно увеличивается по периферии, достигая 1-10 см в диаметре, иногда до 60 см и более. Форма пятна округлая или овальная, реже неправильная. Наружный край воспаленной кожи более интенсивно красный, несколько возвышается над уровнем кожи.
Со временем центральная часть пятна бледнеет или приобретает синюшный оттенок, создается форма кольца. В месте укуса клеща, в центре пятна, определяется корочка, затем рубец. Пятно без лечения сохраняется 2-3 нед, затем исчезает.
Данный момент затрудняет диагностирование,так как может быть классифицирован и как проявление сифилиса.
В ряде случаев,особенно в Европейской части, стадия протекает бессимптомно!
Характерны пульсирующая головная боль, ригидность затылочных мышц, фотофобия , лихорадка обычно отсутствует; больных, как правило, беспокоят значительная утомляемость и слабость. Иногда отмечается умеренная энцефалопатия, заключающаяся в расстройствах сна и памяти, концентрации внимания, и выраженную эмоциональную лабильность. Из черепных нервов чаще поражается лицевой, причем изолированный паралич какого-либо краниального нерва может быть единственным проявлением болезни Лайма. При этой болезни (как при саркоидозе и синдроме Гийена-Барре ) отмечается двусторонний паралич лицевого нерва. Поражение лицевого нерва может протекать без нарушения чувствительности, слуха и слезотечения.
Характерной чертой системного клещевого боррелиоза является сочетание менингита (менингоэнцефалита) с невритами черепных нервов и радикулоневритами.
Обычно через 1-3 месяца после мигрирующей кольцевидной эритемы у 4-10 % больных возникают кардиальные нарушения.
Наиболее частый симптом — нарушение проводимости по типу атриовентрикулярной блокады , включая полную поперечную блокаду, которая является хотя и редким, но типичным проявлением системного клещевого боррелиоза.
Зафиксировать преходящую блокаду довольно трудно из-за его преходящего характера, но снятие ЭКГ желательно у всех пациентов с мигрирующей кольцевидной эритемой, поскольку полной поперечной блокаде обычно предшествует менее выраженные нарушения ритма. При болезни Лайма возможно развитие перикардита и миокардита .
Пациенты ощущают сердцебиение, одышку, сжимающие боли в груди, головокружение.
Возможно появление кожных реакций в виде доброкачественной опухоли лимофцитомы (см.рисунок)
При этом, у значительной части больных, 2 стадии может и не наблюдаться!
III стадия
формируется у 10 % больных через 6 месяцев — 2 года после острого периода. Наиболее изученными в этом периоде являются поражения суставов (хронический Лайм-артрит), поражение кожи (атрофический акродерматит), а также хронические неврологические синдромы напоминающие по срокам развития третичный период нейросифилиса.
В настоящее время ряд этиологически нерасшифрованных заболеваний предположительно связывают с боррелиозной инфекцией, например прогрессирующую энцефалопатию, рецидивирующий менингит, множественный мононеврит, некоторые психозы, судорожные состояния, поперечный миелит, васкулит сосудов мозга. В III стадии выделяют 3 варианта поражения суставов:
- Артралгии;
- Доброкачественный рецидивирующий артрит;
- Хронический прогрессирующий артрит.
Как правило, боли в суставах имеют интермиттирующий характер, длятся в течение нескольких дней, сочетаясь со слабостью, утомляемостью, головной болью. Боли в суставах очень значительной силы могут повторяться несколько раз, но проходят самостоятельно. При втором варианте поражения суставов развивается артрит, часто хронологически связанный с укусом клеща или развитием мигрирующей кожной эритемы. Больных беспокоят боли в животе, головные боли, выявляется полиаденит.
Наиболее встречающийся синдром — артрит, который рецидивировал в течение нескольких лет и приобрёл посредством деструкции костей и хрящей хроническое течение.
Наблюдаются такие изменения как остеопороз, истончение и утрата хряща, реже — дегенеративные изменения .
Среди поражений кожи встречается доброкачественная лимфоцитома , имеющая вид плотного, отёчного, малинового цвета узелка (инфильтрат) и вызывающая болезненные ощущения при пальпации.
Типичный синдром — атрофический акродерматит , вызывающий атрофирование кожи.
Критически необходимо обратится в клиническое учреждение своего региона, к врачу-инфекционисту.
Лечение клещевого боррелиоза должно быть комплексным и профессиональным, включать этиотропные и патогенетические средства в зависимости от стадии.
Если лечение антибактериальными препаратами было своевременно начато уже на I стадии, то резко снижается вероятность развития неврологических, кардиальных и артралгических осложнений.
При ранней инфекции (при наличии мигрирующей эритемы) применяют доксициклин (по 0,1 г 2 раза в сутки внутрь) или амоксициллин (по 0,5-1 г внутрь 3 раза в сутки), длительность терапии 20-30 дней. При развитии кардитов, менингитов антибиотики вводят парентерально (цефтриаксон в/в по 2 г 1 раз в сутки, бензилпенициллин в/в 20 млн ЕД в сутки в 4 введения); длительность терапии 14-30 дней.
На ранних стадиях препаратом выбора считается тетрациклин в дозе 1,0-1,5 г/сутки в течение 10-14 дней. Нелеченая мигрирующая кольцевидная эритема может исчезнуть спонтанно, в среднем через 1 месяц (от 1 дня до 14 месяц), однако антибактериальное лечение способствует исчезновению эритемы в более короткий срок, а главное, может предупредить переход во II и III стадии заболевания.
Пенициллин назначают больным системным клещевым боррелиозом при поражениях нервной системы во II стадии, а в I стадии — при миалгиях и фиксированных артралгиях. Применяются высокие дозы пенициллина — по 20 000 000 ЕД в сутки внутримышечно или в комбинации с внутривенным введением. Однако более эффективным в последнее время считается ампициллин в суточной дозе 1,5-2,0 г в течение 10-30 дней.
Из группы цефалоспоринов самым эффективным антибиотиков при болезни Лайма считается цефтриаксон, который рекомендуется назначать при ранних и поздних неврологических расстройствах, высокой степени атриовентрикулярной блокады, артритах (в том числе хронических). Препарат вводят внутривенно по 2 г 1 раз в сутки в течение 2 недель.
Из макролидов применяется эритромицин, который назначают больным при непереносимости других антибиотиков и в ранние стадии болезни в дозе 30 мл/кг в сутки в течение 10-30 дней. В последние годы получены сообщения об эффективности сумамеда, применяемого у больных с мигрирующей кольцевидной эритемой в течение 5-10 дней.
При Лайм-артрите чаще применяют нестероидные противовоспалительные препараты (плаквинил, напроксин, индометацин, хлотазол), анальгетики, физиотерапию.
Для уменьшения аллергических проявлений используют десенсибилизирующие препараты в обычных дозировках.
Нередко на фоне применения антибактериальных препаратов наблюдается, как и при лечении других спирохетозов, выраженное обострение симптомов болезни (реакция Яриша-Герсгеймера, описанная впервые в XVI веке у больных сифилисом). Обусловлены эти явления массовой гибелью спирохет и выходом эндотоксинов в кровь.
Больным назначают общеукрепляющие средства и адаптогены, витамины группы А, В и С.
Прогноз для жизни благоприятный, однако возможна инвалидизация вследствие поражения нервной системы и суставов. Безусловны ограничения на профессиональную деятельность,связанную с избыточными нагрузками на пораженные органы.
Иногда даже без лечения системный клещевой боррелиоз прекращается на ранней стадии, оставляя после себя «серологический хвост».
Прогностически неблагоприятным в плане выздоровления является сохранение высоких титров IgG-антител к возбудителю. В этих случаях независимо от клинических проявлений болезни рекомендуется проводить повторный курс антибиотикотерапии в сочетании с симптоматическим лечением. В ряде случаев болезнь поэтапно переходит в третичный период, что, возможно, связано с дефектом специфического иммунного ответа или факторов неспецифической резистентности организма. В случае неврологических и суставных поражений прогноз в отношении полного выздоровления неблагоприятен. После перенесенного заболевания рекомендуется диспансерное наблюдение больных в условиях КИЗа в течение года (с проведением клинико-лабораторного обследования через 2-3 недели, 3 месяца, 6 месяцев, 1 год). Если сохраняются кожные, неврологические или ревматические проявления, больного направляют к соответствующим специалистам с указанием этиологии болезни. Вопросы дальнейшей трудоспособности решаются с участием инфекциониста на ВКК поликлиники.
Показания для беременности осложнены.
Несмотря на то, что беременность у женщин с болезнью Лайма может протекать нормально и закончиться родами здорового ребенка, существует возможность внутриутробного инфицирования и возникновения врожденного боррелиоза аналогично врожденному сифилису. Описаны случаи летального исхода у новорожденных через несколько часов после рождения в связи с серьёзной врожденной патологией сердца (стеноз аортального клапана, коарктация аорты, эндокардиальный фиброэластоз), кровоизлияния в мозг и др. На вскрытии в мозге, сердце, печени, легких обнаруживаются боррелии.
Наблюдались случаи мертворождения и внутриутробной гибели плода.
Полагают, что боррелиоз может быть причиной токсикоза беременных.
У значительного числа больных, в ходе медикаментозной терапии, возникает реакция Яриша-Герксгеймера:
повышение температуры, озноб, головные боли, миалгии, местные кожные реакции в области очагов эритемы (приподнятая эритема, увеличение ее размеров, боль и отек).
Более того, в первые дни лечения возникали и отстроченные реакции Яриша-Герксгеймера, проявлявшиеся усилением имевшихся симптомов или появлением новых признаков болезни.
Данная реакция обусловлена интоксикацией организма в следствии массовой гибели спирохет и выходом эндотоксина в кровь.
Поэтому обязательно нужно проводить детоксикацию организма медикаментозно (хорошие отзывы получил препарат Бурбур детокс), пить много воды и отдыхать достаточное количество времени.
Реакция Яриша-Герксгеймера может быть разной интенсивности и если Вы чувствуете резкое ухудшение симптомов обязательно обратитесь к врачу.
В ходе дальнейшей антибиотикотерапии реакция Яриша-Герксгеймера постепенно прекращается.
Единственным способом профилактики является соблюдение правил безопасности при походе в лес,в неблагополучных регионах.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Клещи не любят сырость. Укусов клещей следует ожидать в теплую и не дождливую погоду. Во время укуса клещ вводит особое обезболивающее вещество, поэтому нападение происходит совершенно незаметно. Для укусов выбирают скрытые одеждой и нежные места. Излюбленные места присасывания – локтевые сгибы, волосистая часть головы, ноги и руки, пах.
Клещи относятся к одним из наиболее древних обитателей нашей планеты. Основная пища этих насекомых – перегнившие растения, мелкие насекомые и грибы. Известно не меньше сорока тысяч видов клещей. При этом клещи все еще остаются загадкой для ученых – ежегодно прибавляются все новые описания открытых видов. Некоторые виды питаются только кровью и являются паразитами. Одними из наиболее распространенных представителей этой группы считаются иксодовые клещи. Они населяют все континенты, даже Южный полюс. Опасность укуса клеща заключается в том, что насекомые переносят множество различных заболеваний, о которых будет сказано далее.
Самые серьезные последствия подстерегают после укуса таежного или европейского лесного клещей. Эти виды насекомых достаточно велики по сравнению с другими представителями группы. Питаются они кровью. Жесткий хитиновый панцирь, покрывающий все тело насекомого, растягивается на брюшке, поэтому оно может поглотить довольно много крови и стать похожим на крупную фасолину. Самцы меньше самок и крови поглощают тоже совсем мало – для насыщения им достаточно одного часа. Свою жертву клещи могут почуять «носом» за десять метров, а вот зрением они вообще не обладают.
От момента отложения яйца и до появления взрослой особи проходит три, а то и пять лет. Причем за все эти годы клещ всего несколько раз пьет кровь своих жертв.
Подкарауливают клещи свои жертвы во влажных местах, лесах с хорошей густой травой, не слишком тенистых. Любимые места – это овраги, опушки и тропинки, заросшие травой. Именно на таких тропках и ожидают они свои жертвы, ведь дорожки хранят запахи теплокровных существ.
Клещи-кровососы появляются в середине весны, их популяция очень быстро возрастает и к маю месяцу их максимальное количество, сохраняющееся до самого начала июля. После чего популяция вымирает, но отдельные ее представители могут наблюдаться в природе до начала осени.
Ожидает жертву насекомое на травинке или кустике, высотой до 50 сантиметров. Почуяв объект охоты, насекомое вытягивает вперед лапки и двигает ими, стараясь уцепиться. Делает это он очень быстро, помогают крючки и присоски, которые находятся на лапках.
Нужно запомнить раз и навсегда: ни один клещ не падает на человека или животное сверху. Обнаруженный на спине или голове, он просто приполз туда снизу в поисках наиболее удобного места для присасывания.
Наиболее «вкусные» места находятся на шее, голове у животных и в складках кожи у человека.
Для полного насыщения самке нужна почти неделя. В выборе пищи они непривередливы: подойдут и птицы, и мелкие или крупные млекопитающие, и человек.
Одним из наиболее серьезных последствий является заражение каким-либо заболеванием. Заражение происходит во время питания насекомого. Как только клещ впивается хоботком в тело жертвы, он выпускает свою слюну. Железы, производящие слюну, очень велики. Слюна – это очень важное вещество, которое нужно клещам для множества разнообразных процессов. В первую очередь она «приклеивает» хоботок к телу. Кроме этого, в слюне есть анестетик, делающий прокол безболезненным для жертвы, вещества, деструктурирующие стенки кровеносных сосудов и нарушающие работу местного иммунитета.
Это заболевание, затрагивающее нервную систему. В сложных случаях у пациента развивается паралич и наступает смерть.
Иксодовые клещи, населяющие леса и лесостепи Евразии – это главные переносчики и источники вирусов энцефалита. Заболевание это опасно лишь весной и осенью, так как именно в это время наиболее активны клещи.
Заразиться можно как при укусе клеща, так и при употреблении некипяченого молока зараженных энцефалитом коров или коз.
Разновидность энцефалита, характерная для европейской части, протекает легче и смерть вызывает лишь в 2% случаев. Тогда как у заболевшего этой болезнью на Дальнем Востоке вероятность умереть от болезни составляет 30%.
Основным источником энцефалита являются мелкие грызуны. Они очень легко заболевают, но переносят болезнь практически незаметно. От них же заражается и клещ. Вирусы могут обнаруживаться практически во всех органах и тканях, в том числе и в слюнных железах. При впрыскивании слюны в тело жертвы происходит одновременная передача вируса. Больше всего вирусов содержится в первой густой порции слюны, действующей наподобие цемента.
Вирус энцефалита может переносить клещ любого пола.
Симптомы
Признаки этого заболевания отличаются разнообразием. Появляются они через неделю – две после укуса клещом:
- слабость рук и ног,
- нарушение чувствительности кожи верхней части тела,
- увеличение температуры до 39 – 40 градусов,
- общее ухудшение самочувствия,
- сильная головная боль,
- рвота,
- бессонница,
- покраснение кожи верхней части тела и слизистых оболочек,
- временные ухудшения сознания.
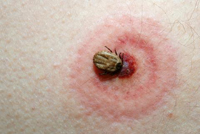
Заразиться клещевым боррелиозом можно практически на любом континенте. В России неблагополучными по этому заболеванию считаются Тюменская, Калининградская, Пермская, Ярославская, Ленинградская, Тверская и Костромская области, Дальний Восток, Западная Сибирь, Урал.
Человек, зараженный клещевым боррелиозом, не является источником опасности для других.
Заражение осуществляется через слюну клеща. Возбудитель очень быстро с током крови проникает практически во все органы и ткани. После чего боррелии могут находиться в организме десятилетиями.
Симптомы
Появляются признаки через 2 – 30 суток после укуса. На месте внедрения вируса появляется большое ярко-алое пятно, которое постепенно увеличивается в диаметре до 10 и даже более сантиметров. Чаще всего пятно бывает правильной круглой или эллипсоидной формы. По краю пятно ограничено выступающим над уровнем тела валиком. Постепенно середина пятна теряет интенсивность окраски и становится голубоватой, покрывается корочкой и шрамом. Через 20 – 30 дней пятно полностью пропадает, а еще через 4 – 6 недель появляются симптомы поражения нервной и других систем.
Основным диагностическим признаком заболевания является пятно. Лечить это заболевание нужно обязательно в стационаре, так как если не уничтожить возбудителя, развивается хроническая форма, влекущая за собой инвалидизацию.

Клещи не только являются переносчиками возбудителя, но даже передают их своему потомству. Заражение осуществляется во время укуса клеща.
Симптомы
В месте проникновения инфекции появляется пузырек. Попав в организм, возбудитель активно размножается и проникает в кровь. Пострадавшего вдруг начинает знобить, у него болит голова, ему очень жарко, он вял, ломит конечности, температура увеличивается до 39 – 40 градусов, его тошнит. На этой стадии пузырек приобретает темно-красный цвет. Тело больного покрывается сыпью, у него увеличена в размерах печень и селезенка, может наблюдаться пожелтение склер и кожных покровов.
Иногда наблюдаются симптомы вовлечения в процесс сердца, органов дыхания. Острый период длится 2 – 6 суток, далее температура нормализуется или почти нормализуется. Состояние пациента улучшается. Но уже через несколько дней начинается второй приступ, ничем не отличающийся от первого. Приступов может быть от четырех до двенадцати. Последующие приступы обычно легче, чем первый.
Диагностируется заболевание с помощью анализа крови. Лечение стационарное. Если человек был до заражения здоров и не истощен, то у него велики шансы полностью выздороветь.

Возбудитель ку-лихорадки может длительное время существовать в окружающей среде, его сложно уничтожить с помощью дезинфекции, кипячения (не меньше 10 минут).
Ку-лихорадку могут переносить как домашние животные, так и дикие. Клещи являются одним из переносчиков возбудителей, причем они передают их и своему потомству.
Заразиться от больного довольно сложно – лишь через мокроту или грудное молоко. В организм возбудитель попадает через органы дыхания, пищеварения, дерму. Вылечившийся человек практически не имеет шансов заразиться еще раз.
Симптомы
Появиться симптомы могут как через несколько дней, так и через месяц после укуса клеща. Обычно начало заболевания стремительное:
- ломота во всем теле,
- головная боль,
- непродуктивный кашель,
- усиленная работа потовых желез,
- отвращение к пище,
- бессонница,
- покраснение лица,
- увеличение температуры тела до 38 – 40 градусов.
Во многих случаях выявляется воспаление легких. Температура может за сутки изменяться несколько раз. Заболевание может протекать в острой, подострой, хронической, а также скрытой форме.
Для постановки диагноза берутся анализы крови, осматривается пациент. Лечится ку-лихорадка только в больнице. Заболевание хорошо поддается медикаментозному лечению.
Симптомы
Все эти заболевания протекают с увеличением температуры тела, кровоизлияниями под кожу, а также во внутренние органы. Инкубационный период составляет для омской и крымской – от 2 до 7 суток, для лихорадки с почечным синдромом – от 10 до 25 дней.

Лучше всего использовать для удаления любой пинцет, удобнее всего хирургический зажим. Захват следует осуществлять как можно ближе к голове. Крепко захватив насекомое, нужно начать выкручивать его и аккуратно вытягивать на себя. Чаще всего пары оборотов достаточно, чтобы полностью вытащить совершенно целого паразита. Не нужно пробовать резко тянуть на себя насекомое – хоботок может оторваться.
Можно удалить насекомое с помощью обычной нитки. Для этого нужно завязать узелок между головой клеща и телом. Получается, что узелок затягивается в основании хоботка. Тянуть за нитку нужно очень аккуратно и медленно. В противном случае насекомое порвется.
Очень важно не сжимать тело насекомого – каким бы способом его не извлекали. Также важно и не оторвать головку клеща, ведь оставшийся в теле хоботок может спровоцировать гнойный процесс. Если при извлечении клеща оторвалась головка, в ней еще могут быть возбудители заболеваний, проникающие в тело человека.
Если после удаления клеща на месте всасывания осталась небольшая черная точка – это значит, что голова оторвалась и ее обязательно нужно удалить. Для этого пораженное место обрабатывается спиртом и с помощью дезинфицированной иглы ранка очищается. После удаления головы нужно смазать ранку спиртом или йодом.
Совершенно бесполезно капать на клеща маслом или спиртом, как рекомендуют некоторые источники. Такие манипуляции могут привести к двум результатам: либо клещ задохнется и останется в ранке, либо он испугается и начнет выделять больше слюны и вместе с ней возбудителей заболеваний.
Приспособления для удаления клещей предпочтительнее пинцетов тем, что тельце насекомого совершенно не сжимается и в рану не выдавливается больше секрета. Таким образом, вероятность заражения снижается.
Приспособления такие производятся зарубежными фирмами, но через интернет-магазины их можно купить в любой стране. Использование приборчика очень простое и оно основано на принципе выкручивания. Но такое приспособление совершенно не сдавливает тельце насекомого в отличие от пинцета.
Это очень неприятное явление, которое может закончиться укусом. Для извлечения насекомого из уха нужно положить пострадавшего, повернуть его голову на бок и влить небольшое количество слегка подогретой воды в ухо, где находится насекомое. Полежать около минуты, после чего повернуть голову на другой бок и подождать, пока вода вытечет и вместе с ней выйдет насекомое. Иногда этого не достаточно, но в таких случаях без медицинской помощи уже не обойтись.
Если укус произошел в эпидемиологически неблагополучных районах, только вытаскиванием клеща дело не обойдется. Даже одного прокола достаточно, чтобы внести в ранку возбудителей заболеваний.
После удаления насекомое следует положить в стеклянную бутылочку и туда же бросить слегка намоченный в воде маленький кусочек ваты. Непременно бутылочку плотно укупорить и держать до отравления в больницу в холодном месте. Чтобы анализ удался, насекомое должно быть доставлено в лабораторию в живом виде.
Существует и методика, позволяющая по части тела насекомого обнаружить заболевания. Но это дорогостоящий метод – ПЦР, который не очень распространен.
Даже если само насекомое инфицировано – это не говорит о том, что укус непременно привел к заражению человека. Исследуется насекомое на всякий случай, чтобы избежать неожиданностей.
Непременно следует обратиться в больницу, если:
- пораженное место очень красно и сильно припухло,
- через 5 – 30 дней после укуса ухудшилось общее самочувствие: увеличилась температура тела, знобит, болит голова, тяжело двигать ею, глаза болят от света.
Этот анализ позволяет обнаружить боррелиоз и клещевой энцефалит. Исследование крови на наличие антител делают и того позже. Антитела к вирусу клещевого энцефалита обнаружатся в крови лишь через 14 дней после укуса, а к боррелиям лишь через 4 недели.
Если территории, где произошел укус, являются эпидемиологически неблагополучными, необходимо произвести срочную профилактику развития тяжелых заболеваний, в первую очередь клещевого энцефалита. Профилактику проводят в обязательном порядке, если лицо не привито от клещевого энцефалита, а также в тех случаях, когда высока вероятность заражения (клещ является носителем вируса, обнаружено сразу несколько клещей).
Лучше всего, если необходимые препараты введены в течение 24 часов с момента укуса. Если же прошло больше четырех дней, профилактика бесполезна.
Для профилактики клещевого энцефалита применяют иммуноглобулин или противовирусные препараты. Эти средства бесполезны при заражении клещевыми боррелиозами и иными заболеваниями, переносимыми клещами.
Иммуноглобулин
На сегодняшний день считается устаревшим препаратом и в развитых странах уже не используется. К минусам его относится дороговизна, а также побочный эффект в виде аллергии.
Иммуноглобулин производится из сыворотки донорской крови. Производят препарат только из крови людей, уже имеющих антитела к вирусу клещевого энцефалита.
Используется как для предупреждения, так и для лечения клещевого энцефалита у лиц разных возрастов.
Препарат эффективен лишь в первые трое суток после возможного заражения. Перед началом использования следует изучить инструкцию, так как у иммуноглобулина есть много противопоказаний, а сам препарат вызывает достаточное количество побочных эффектов.
Используется препарат исключительно по назначению врача. Вливается внутримышечно, дозировка подбирается с учетом веса тела пострадавшего.
Противовирусные средства
Чаще всего используется йодантипирин для пациентов, достигших 14 лет и анаферон для малышей. В том случае, если ни одного из этих препаратов нет, можно воспользоваться любым противовирусным средством, продающимся в аптеке (арбидол, циклоферон, ремантадин).
Йодантипирин представляет собой противовирусное средство, стимулирующее иммунитет, снимающее воспаление. Под действием этого препарата оболочки клеток прекращают пропускать внутрь вирусы. Активизируется выработка альфа и бета интерферонов. Препарат эффективен против вируса клещевого энцефалита, гриппа, парагриппа, везикулярного стоматита, геморрагической лихорадки с почечным синдромом. Используется как для лечения, так и для предупреждения заболеваний. Препарат запрещено употреблять при гиперфункции щитовидной железы.
Ремантадин – принимать его следует, не позже чем через 48 часов после укуса по 100 мг дважды в сутки с промежутком в 12 часов. Длительность приема три дня.
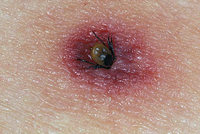
Покраснение при боррелиозе (эритема) появляется спустя 5 – 7 дней после укуса.
Прививка – это эффективный метод предотвращения заражения. Очень показателен пример Австрии, которая занимала первые места на материке по количеству случаев клещевого энцефалита. Но когда была введена тотальная вакцинация, уровень заболеваемости в стране значительно упал. Сегодня там прививается не меньше 80% жителей. Действенность прививки составляет 95%.
В вакцине присутствует умерщвленный вирус клещевого энцефалита. Попав в организм, он запоминается иммунной системой и впоследствии при контакте с этим возбудителем иммунная система моментально его подавляет. Стойкий иммунитет развивается спустя 14 дней после ревакцинации (второй прививки). Вот почему вакцинироваться следует заблаговременно – еще зимой.
Кому желательно вакцинироваться?
- людям, которые населяют неблагополучные по клещевому энцефалиту области,
- людям, собирающимся в путешествие в неблагополучные по этому заболеванию области.
На территории Российской Федерации зарегистрированы шесть видов противоэнцефалитной вакцины, два из них созданы специально для детей.
Прививку следует делать после окончания сезона активности насекомых, то есть с конца осени. Схемы вакцинации для различных вакцин немного различаются. Кроме этого, разработаны экстренные схемы для особых случаев, которые дают возможность получения иммунитета за более короткие сроки.
В особых случаях можно вакцинироваться и в теплое время года, однако следует иметь в виду, что иммунитет появится спустя три – четыре недели после первой прививки. Это время желательно избегать контактов с насекомыми.
Для поддержания иммунитета ревакцинацию следует проводить один раз в три года (одной дозой вакцины). Если же после очередной вакцинации прошло больше 5 лет, необходимо опять проводить двойную вакцинацию.
Страховка от укуса клеща имеет свои особенности по сравнению с другими видами страхования. Так, страховой полис обеспечивает не денежное возмещение при укусе клещом, а ряд медицинских услуг:
1. Пострадавшего примут в специальном медицинском учреждении, занимающемся серопрофилактикой.
2. Клеща снимут.
3. В течение двух – трех суток после укуса пострадавший получит профилактический курс иммуноглобулина.
В зависимости от страховой компании все остальные услуги могут различаться. Например, самый бюджетный вариант страховки предусматривает лишь однократную иммунизацию. При оплате более дорогой страховки можно получить не только полный объем иммунизации, но еще и терапию в больнице, если заболевание разовьется, а также все необходимые медикаменты для постбольничного восстановления.
Страховка может быть индивидуальной, а может быть семейной (один страховой полис оформляется сразу на всех домочадцев).
При оформлении страховки нужно как можно подробнее расспросить обо всех тонкостях у агента. После чего нужно внимательно прочесть договор – некоторые страховые агенты преувеличивают и приукрашают преимущества страхования.
Очень внимательными следует быть при рассмотрении следующих пунктов:
1. Сумма страховки. Это то количество денег, которое будет использовано страховой компанией на медицинскую помощь. Иногда страховщик утверждает, что обеспечивает полную медицинскую помощь и восстановление, но при этом закладывается в договор очень малая сумма денег. В таком случае практически невозможно получить все необходимое. Чтобы рассчитать нужную сумму денег, следует узнать цены на иммунизацию и все необходимые медицинские процедуры.
2. Какие именно услуги включены. Что конкретно берется обеспечить страховая компания? В полисе может быть указана лишь однократная иммунизация. В таком случае бесполезно ожидать большего, даже если сумма страховки достаточно велика. Возникает вопрос: а на что же нужно так много денег? Этот вопрос бывает наиболее актуален при покупке страхового полиса на всю семью.
3. К страховому договору должно быть приложение: перечень всех медицинских учреждений, в которых можно получить помощь по страховке. При этом удобно, если они находятся довольно близко. Есть такие страховые компании, которые обеспечивают услуги по всей территории Вашего государства. Ведь если обратиться за медицинской помощью в учреждение, с которым нет договора, нужно будет оплатить все полученные медицинские услуги.
В большинстве полисов указано, что иммуноглобулин вводится не чаще одного раза в 4 недели. Это продиктовано медицинскими показаниями: вводить этот препарат чаще не только бесполезно, но даже и вредно. На протяжении месяца лекарство действует как своего рода прививка.
Обязательны длинные носки или гольфы, а брючины следует заправлять в сапоги или выбирать с манжетами.
Желательно, чтобы воротник был застегнут достаточно плотно.
Еще одно действенное средство от клещей – это репелленты. Они продаются во многих магазинах и аптеках.
Репеллентом следует обрабатывать те места, на которые клещ попадает в первую очередь – брючины, обувь и ноги до бедра. Репелленты от клещей достаточно токсичны, поэтому желательно избегать попадания их на открытые участки тела.
И третье средство – это бдительность. Периодически следует осматривать друг друга в целях профилактики.
Автор: Пашков М.К. Координатор проекта по контенту.
источник
Энцефалиты – это воспаление головного мозга. Воспалительный процесс характеризуется изменением нейронов и волокон. К энцефалитам относится поражение головного мозга, обусловленное токсическим воздействием на сосуды мозга инфекционных, аллергических и токсических факторов.
Энцефалиты бывают первичные, как самостоятельные заболевания, и вторичные, как осложнения инфекционных заболеваний других органов и систем.
Энцефалиты бывают инфекционные, инфекционно-аллергические, аллергические.
По локализации энцефалиты бывают стволовые, мозжечковые, подкорковые, мезэнцефальные, диэнцефальные.
Лейкоэнцефалиты протекают с преимущественным поражением волокон, полиоэнцефалиты с поражением нейронов, панэнцефалиты протекают с поражением всего вещества мозга.
Это острое первичное вирусное заболевание центральной нервной системы вызывается фильтрующимся вирусом. Относится к нейроинфекциям с природной очаговостью.
Первые эпидемические вспышки клещевого энцефалита наблюдались на Дальнем Востоке, в Приморье. Они были изучены в 1935 году А.Г. Пановым. В 1937 там работала бригада врачей под руководством Л.А. Зильбера. В последующие годы был выделен вирус и подробно описано заболевание, вызываемое им. С 1937 года эту болезнь стали официально называть клещевым, или весенне-летним энцефалитом.
Этиология и эпидемиология
Заболевание вызывается специфическим вирусом, обладающим выраженным нейротропизмом. Размножение вируса происходит в нервных клетках. Вирус патогенен для человека, обезьян, белых мышей, морских свинок, коз, собак. Крупный рогатый скот не заболевает клещевым энцефалитом. По своим размерам вирус является мелким, диаметр его не превышает 30 нм. Он сохраняет свою жизнеспособность при низких температурах. К высоким температурам он неустойчив. При кипячении он погибает через 2 минуты. Выделены следующие штаммы вируса: восточный – это софьин и айна, и западный.
В организм человека вирус проникает через укус клеща, т. е. трансмиссивным путем. Чаще всего это I. ricinus и I. persulcatus. У клещей вирус накапливается в слюнных и репродуктивных железах. Это обусловливает его передачу человеку при укусе, а также потомству клещей. Обитают клещи в тайге, смешанных лесах, там, где имеется густой подлесок. Однако в последние годы наблюдаются случаи укусов инфицированными клещами даже в городах. Зараженность клещей варьирует от 0,5 до 15%. Чаще заражены самки клещей. Природным резервуаром возбудителей являются грызуны: полевые мыши, бурундуки, кролики, ежи, кроты, зайцы. Кусая их, клещи насасывают вирус, который проникает во все органы клеща.
Встречается клещевой энцефалит от Дальнего Востока до предгорий Альп. На Урал и Западную Сибирь приходится до 80% всех заболевших. Заболеваемость клещевым энцефалитом по Иркутской области в 1998 году составила у детей 12,1, у взрослых 20,6 на 100 000 населения. В 2000 году в Иркутской области зарегистрировано 539 больных клещевым энцефалитом, из них 78 – дети, в городе Иркутске прошли лечение в инфекционной больнице 215 человек, из них 33 ребенка. Летальность в области составила 12 человек, в городе Иркутске – 4.
1. Нападение и укус клещами составляет до 80% всех случаев.
2. Употребление сырого молока коз.
Отмечается редкая заболеваемость при укусах клещами аборигенов. Чаще болеют приезжие и жители городов.
Наибольшая заболеваемость отмечается в мае и особенно в 1 и 2 декаду июня. Поэтому заболевание и носит название весенне-летний энцефалит.
Проникая в организм человека, клещ гематогенным путем проникает в ЦНС. В ткани мозга он обнаруживается на 2-3 сутки.
Патологоанатомическая картина характеризуется отеком и гиперемией оболочек мозга. Наиболее значительные изменения обнаруживаются в области продолговатого мозга и шейного отдела спинного мозга. Поражаются передние рога шейного утолщения спинного мозга и ядра черепно-мозговых нервов. Имеются изменения в коре и ближайшем подкорковом белом веществе. Часто в процесс вовлекаются спинномозговые корешки, периферическая нервная система и вегетативные нервные узлы.
Инкубационный период длится 7-14 дней при трансмиссивном пути заражения, 4-7 дней – при алиментарном.
У одной трети больных имеются симптомы продромы – головная боль, лихорадка, утомляемость.
Чаще всего заболевание начинается остро. Температура повышается до 39-40 градусов, появляется озноб, сильная головная боль, рвота. Могут быть боли в мышцах и корешковые боли. В первые дни заболевания отмечается гиперемия кожных покровов, инъекция склер, возможны желудочно-кишечные расстройства и катаральные явления верхних дыхательных путей. С первых дней выражены общемозговые явления (головная боль, рвота, эпилептические припадки), сознание расстраивается вплоть до комы, появляются менингеальные симптомы. У многих больных отмечаются психические нарушения.
Выделяют следующие клинические формы клещевого энцефалита:
1. Инаппарантная, или субклиническая. Клинических признаков поражения нервной системы нет. Диагноз ставится на основании серологических реакций.
2. Стертая форма. Лихорадочный период длится 2-3 дня. Могут быть менингеальные симптомы. Изменений в ликворе нет. По данным серологических реакций отмечается наличие титра АТ к вирусу клещевого энцефалита. Титр определяется дважды с интервалом в 10-14 дней. При повторном исследовании отмечается нарастание титра АТ.
3. Лихорадочная форма. Выраженная лихорадка держится более 4 дней. Отмечаются явления токсикоза. В ликворе определяется повышение давления. По данным серологических реакций выявляется нарастание титра АТ.
4. Менингеальная форма. В клинической картине имеется выраженная лихорадка, сознание больных изменено. Хорошо выражены менингеальные симптомы. В ликворе может быть выраженный лимфоцитарный плеоцитоз, количество белка повышено до 1 г/л.
5. Очаговая форма протекает с острым началом, выраженной лихорадкой. Характерным признаком является очаговое поражение нервной системы.
При поражении передних рогов спинного мозга развивается полиомиелитическая форма. На 3-4 день появляются вялые (периферические) парезы или параличи в мышцах шеи, плечевого пояса, проксимальных отделах рук. Развивается симптом «свисающей головы». В нижних конечностях могут быть проявления спастического пареза.
При поражении ядер черепно-мозговых нервов развивается полиоэнцефалитическая форма. При поражении ядер IX, X, XI, XII пар появляется нарушение глотания, фонации и выговаривания слов. Мышцы языка подвергаются атрофии.
При энцефалитической форме у больных выявляются гемипарезы, насильственные движения. Возможны нарушения сознания и эпилептические припадки.
Полирадикулоневритическая форма протекает с поражением корешков и периферических нервов.
6. При алиментарном пути заражения развивается двухволновой вирусный менингоэнцефалит. Начало заболевания острое, повышается температура до 39-40 градусов, появляются общемозговые симптомы и менингеальные. Через 5-7 дней температура снижается до нормы и остается такой в течение 6-10 дней, после чего вновь поднимается и держится до 10 дней.
Заканчивается заболевание либо полным выздоровлением, либо выздоровлением с дефектом, когда остаются неврологические дефекты в виде слабости, похудания мышц шеи, плечевого пояса и верхних конечностей. В ряде случаев болезнь может принять хроническое течение.
Среди хронических форм наиболее часто встречается кожевниковская эпилепсия, характеризующаяся генерализованными эпилептическими припадками на фоне постоянного миоклонического гиперкинеза в определенной группе мышц. Возможно развитие синдрома бокового амиотрофического склероза, сирингомиелитического синдрома, миоклонус-эпилепсии.
Диагностика клещевого энцефалита основывается:
На данных эпидемиологического анамнеза. Укус клеща в прошлом.
Вирусологическом исследовании крови и ликвора на вирус клещевого энцефалита. Выявление вируса методом ПЦР.
Серологических реакциях: РПГА, РНГА, РН, РТГА. АТ появляются в крови к концу первой недели заболевания. Необходимо исследовать титр антител в парных сыворотках, с интервалом в 2-3 недели, для того чтобы определить наличие продолжающегося патологического процесса.
Лечение клещевого энцефалита
Необходимо соблюдение постельного режима в течение всего лихорадочного периода плюс еще в течение 7 дней. Необходимо исключить переутомление и прием алкоголя, т.к. может произойти усиление воспалительного процесса.
Назначается иммуноглобулин человека против клещевого энцефалита. Доза зависит от формы клещевого энцефалита. При стертой и абортивной форме ежедневно вводится разовая доза 0,1 мг/кг веса в течение 3-5 дней до регресса симптомов. Курсовая доза не менее 21 мл. При менингеальной форме ежедневная разовая доза составляет 0,1 мл/кг с интервалом 10-12 часов не менее 5 дней. Курсовая доза взрослого не менее 70 мл. При очаговых формах препарат вводится в дозе 0,1 мл/кг с интервалом 8-12 часов не менее 5 дней. Курсовая доза не менее 80-130 мл. Препарат вводится ТОЛЬКО ВНУТРИМЫШЕЧНО. Иммуноглобулин противопоказан при бульбарных и дыхательных расстройствах.
Возможно введение РНК-азы по 50 мг 6 раз в день 6-8 дней.
С лечебной целью принимается препарат йодантипирин после присасывания клеща: первые три дня по 300 мг (3 таблетки) 3 раза в день 2 суток, затем по 200 мг 3 раза в день 2 суток, затем по 100 мг 3 раза в день 5 суток.
Имеет смысл назначения ГКС в дозе 1 мг/кг массы тела.
Проводится дегидратация (лазикс, маннитол, диакарб).
Седативные средства, сердечные, анальгетики, витамины.
В восстановительном периоде назначается прозерин, поливитамины, анаболические препараты.
Профилактика клещевого энцефалита
Она включает мероприятия по борьбе и уничтожению клещей и грызунов в эндемичных районах. Для работы в лесах используется специальная одежда, уменьшающая риск укуса клещами. После пребывания в лесу необходимо произвести осмотр тела и одежды.
Проводится специфическая профилактика заболевания путем введения противоэнцефалитной вакцины.
Раньше использовалась вакцина А.А. Смородинцева. Она представляла собой эмульсию мозга мышей, зараженных и заболевших клещевым энцефалитом. Вакцина является безвредной, т.к. вирус, убитый формалином, не вызывает заболевание, а способствует выработке иммунитета.
Схема прививок следующая: в сентябре-октябре вводится 1 мл, через 10 дней еще 1 мл, через 10 дней еще 1 мл, в апреле вводится еще 1 мл. Повторная вакцинация производится через год. Ревакцинация осуществляется 1 раз в 3-5 лет.
В настоящее время для профилактики используется иммуноглобулин человеческий против клещевого энцефалита, содержащий иммуноглобулины класса G. Препарат вводится внутримышечно из расчета 0.1 мл на 1 кг массы тела. Препарат целесообразно вводить не позднее 4-го дня после укуса или за 48 часов до возможного пребывания в эндемичной зоне. Действие препарата продолжается в течение 4 недель.
Проводится специфическая профилактика заболевания путем введения противоэнцефалитных вакцин.
Используется культуральная очищенная инактивированная концентрированная сухая вакцина (ГУП ИЦВЭ г. Москва) двукратно с интервалом не менее 2 месяцев.
Вакцина «FSME immune-inject» (фирма ИММУНО, Австрия) назначается 3-кратно по схеме: 0-й, 1-й–3-й месяцы (возможно сокращение до 14 дней) и третья вакцина через 9-12 месяцев после второй.
Вакцина «Энцепур» (фирма Кайрон-Беринг, Германия) назначается 3-кратно по схеме 0-й, 1-й–3-й месяцы и через 9-12 месяцев после второй вакцинации.
Культуральная инактивированная сорбированная жидкая вакцина против клещевого энцефалита (Томский НПО «Вирион») трехкратно.
Вакцинация заканчивается не позднее 2-й недели до начала эпидсезона (16 апреля).
Лайм-боррелиоз – это группа инфекционных трансмиссивных природноочаговых заболеваний, вызываемых боррелиями и передающихся клещами.
Клинически протекает с преимущественным поражением кожи, нервной системы, опорно-двигательного аппарата, сердца и характеризуется склонностью к хроническому, а также латентному течению.
Первое описание хронического атрофического акродерматита, характерного для боррелиоза, сделал Buchwald в 1883 году. В 1902 году данный синдром получил название болезнь Пика-Гексгеймера. В 1909 году шведский дерматолог Арвид Афцелиус сделал сообщение о случае мигрирующей эритемы у пожилой женщины и связал ее возникновение с присасыванием клеща. Эритема при Лайм-боррелиозе и сегодня носит его имя. В 1946-1976 годах делались попытки лечения кольцевидной эритемы с помощью антибиотика пенициллина, которые имели успех. В 1975 году A. Steere описал вспышку ревматоидных артритов у детей в городе Лайм штата Коннектикут (США) и связал их возникновение с укусом клеща. По названию этого городка заболевание носит название – болезнь Лайма. Возбудитель был открыт спустя 7 лет, в 1982 году W. Burgdorfer обнаружил спирохеты в кишечнике взрослых клещей I. Scapularis. В 1984 году спирохеты были идентифицированы как боррелии.
Возбудитель заболевания – Borrelia burgdorferi – грамотрицательные спирохеты длиной 10-30 мкм, представляющие извитую спираль. В настоящее время выделяют 10 геновидов боррелий, из которых 3 являются патогенными для человека: B. burgdorferi sensu stricto, B. garinii, B. afzelii. В России встречается 1 вид. При электронной микроскопии установлено, что возбудитель имеет на поверхности толстый аморфный мукоидный слой, цитоплазматическую мембрану, периплазматическое пространство, эндофлагеллярный комплекс, протоплазматический цилиндр. На хромосоме находится 853 гена, состоящих из 910725 нуклеотидных пар. Имеется около 30 белков.
Лайм-боррелиоз (ЛБ) относится к группе природноочаговых зоонозов с трансмиссивным механизмом передачи возбудителя.
Случаи заболевания регистрируются на обширной территории Евразии и широко распространены в лесной и лесостепной зонах России. В природных очагах возбудители циркулируют между клещами и дикими животными, заражаясь при укусе клеща друг от друга. Иногда резервуаром могут быть домашние животные – крупный и мелкий рогатый скот.
Клещи-передатчики возбудителей – I. Ricinus и I. Persulcatus. В цикле жизни этих клещей возможна передача от яиц к личинкам, нимфам и взрослым особям. Обитают клещи по обочинам лесных дорог и тропинок, на зарастающих вырубках, по долинам рек. Инфицированность клещей от 10 до 70%. Заражение животных и человека происходит при укусе нимфами или взрослыми самками или самцами клещей. На коже человека клещи чаще всего присасываются в волосистой части затылка, шеи, подмышечной и паховой областях, в области пупка, промежности, под лопатками по ходу позвоночника (там, где одежда менее плотно прилегает к поверхности тела). Самцы могут присасываться кратковременно несколько раз, самки – однократно на несколько суток. Чувство зуда появляется спустя 6-12 часов после присасывания.
Заболеваемость ЛБ в России составляет 4,52-5,71 на 100 000 населения. В 2000 году в Иркутской области болезнью Лайма переболело 338 взрослых и 88 детей. В городе Иркутске переболел 71 взрослый и 26 детей.
Имеется выраженная сезонность заболеваемости: начинаются со 2-3 декады апреля, май, июнь, июль. Иногда возможны случаи заболеваний в сентябре-октябре. До 80% заболевших приходится на апрель-июль.
В течении боррелиозной инфекции выделяют три стадии развития болезни:
Стадия локальной инфекции. Происходит фагоцитоз микроорганизмов. Часть бактерий лизируется и включаются механизмы специфической иммунной защиты, возникает местная воспалительная реакция. Бактериофаги начинают выработку ИЛ-1 бета, 6, 8, фактора некроза опухоли. Возникает диапедез моноцитов и гранулоцитов из сосудистого русла и активация воспалительного процесса. Часть возбудителей способны к размножению внутри кожи.
Стадия диссеминации возбудителя наступает при проникновении боррелий в сосудистое русло.
Стадия органных поражений наступает не менее, чем через 6 месяцев от момента заражения, иногда спустя месяцы и годы. Она характеризуется клиникой поражения различных систем и органов.
Чаще всего в течении заболевания выделяют следующие стадии:
1. Стадия кольцевидной мигрирующей эритемы в месте укуса. На этой стадии у 90% пациентов происходит самостоятельная элиминация возбудителя. Больные предъявляют жалобы на гриппоподобное состояние с мышечными и суставными болями. Общеинфекционный интоксикационный синдром включает лихорадку, общую слабость, головную боль, повышенную утомляемость, раздражительность, нарушение сна. Возможно развитие доброкачественной лимфоцитомы кожи. Иногда выявляются признаки увеличения печени и повышение активности печеночных ферментов.
2. Стадия развивается через 2-10 недель после начала болезни. Характерно исчезновение кольцевидной мигрирующей эритемы. Развиваются признаки поражения внутренних органов: нервной системы, суставов, сердца, глаз и т. д. Со стороны нервной системы возможно развитие двусторонних невритов лицевых нервов, менингитов, менингорадикулоневритов, менингорадикуломиелоэнцефалитов. Со стороны мышечной системы возникают миозиты. Поражение суставов сказывается моно- и олигоартритами. Сердечно-сосудистая система характеризуется возникновением эндомио-перикардитами. Возникают гепатиты. Поражение глаз сказывается ретинитами, воспалением зрительного нерва или увеитом. При поражении желез внешней и внутренней секреции возможно развитие струмита – при поражении щитовидной железы или паротита – при поражении околоушной железы.
3. Стадия поздних органных поражений, или хроническая, расценивается тогда, когда клиническая картина сохраняется более 6 месяцев. Характерно развитие прогрессирующего хронического воспаления в коже, суставах или нервной системе. Развивается атрофический акродерматит в ассоциации с моно(поли)невритами, прогрессирующий энцефаломиелит, цереброваскулярные нарушения. При кожных проявлениях возможно изолированное развитие атрофического дерматита, лимаденомы кожи, бляшечной атрофической склеродермии. Поражение суставов сказывается моно(поли)артритами.
Неврологические симптомы чаще всего появляются на 4-12 месяц болезни.
Иногда выделяют по степеням тяжести легкую, среднюю и тяжелую формы. По течению: острую (до 3 месяцев), подострую (3-6 месяцев) и хроническую стадии (более 6 месяцев).
Неврологическая диагностика во 2-й и 3-й стадиях сопровождается лимфоцитозом и увеличением количества белка в церебро-спинальной жидкости.
При активном процессе в ЦНС в сыворотке выявляется высокий титр IgG антител к B. burgdorferi. Титр как правило положителен во 2-й стадии заболевания и может быть отрицательным в 3-й стадии. Используются методы РНГА, РСК, ИФА.
Из-за наличия перекрестных антигенов при ЛБ могут быть ложноположительные серологические реакции на сифилис и наоборот.
Во второй стадии заболевания при изолированном поражении лицевого нерва и нормальной СМЖ вводят:
Тетрациклин по 500 мг внутрь 4 раза в сутки или доксициклин по 100 мг внутрь 2 раза в сутки в течение 21-30 дней. Беременным, кормящим, детям до 8 лет и при аллергии на тетрациклин вводят амоксициллин по 500 мг внутрь 3 раза в сутки и пробенецид по 500 мг 3 раза в сутки 21-30 дней. При аллергии к пенициллинам используют эритромицин по 250 мг внутрь 4 раза в сутки 21-30 дней.
При изменении в СМЖ, полирадикулоневропатиях или паренхиматозном поражении ЦНС вводят большие дозы пенициллинов парентерально;
Бензилпенициллин 20-24 млн МЕ/сут в/в каждые 4 часа в течение 2-3 недель или цефтриаксон 2 г в/в 1 раз в сутки, или цефотаксим 2 г в/в 3 раза в сутки 14 дней.
Кроме этиотропной терапии проводят патогенетическую: дезинтоксикационную, дегидратирующую, противовоспалительную, физиотерапию при невропатиях и артритах. При поражении сердца – панангин, рибоксин. Витаминотерапия С, Е. Ноотропы. Вазоактивные препараты.
При данных энцефалитах в основном страдает белое вещество мозга в подкорковых отделах, что приводит к нарушению ассоциативных связей и появлению психических расстройств.
Клиника развертывается постепенно после перенесенной инфекции. Дети становятся вялыми, эйфоричными, снижается работоспособность, память. Возможны нарушения высших мозговых функций: развиваются апраксии, агнозии, нарушение письма, счета. Постепенно нарастает слабоумие, при этом наблюдается мозаичность нарушения интеллектуальных функций: нарушение одних при некоторой сохранности других. Может возникать шизофреноподобная симптоматика: негативизм, замкнутость, утрата социальных контактов, навыков. Возникают эпилептиформные припадки. Наблюдается быстрый распад личности. В неврологическом статусе могут быть выявлены спастические параличи, парезы, гиперкинезы, псевдобульбарные, бульбарные расстройства. Характерен прогредиентный тип течения заболевания. Продолжительность заболевания составляет 1-2 года. Летальный исход наступает от дыхательной недостаточности, в эпилептическом статусе, при явлениях децеребрационной ригидности.
Различают следующие формы лейкоэнцефалитов:
Периаксиальный энцефалит Шильдера. Наблюдается диффузная демиелинизация волокон при сохранности осевого цилиндра, пролиферация глии с образованием очагов склероза. Очаги возникают в мозжечке, больших полушариях, стволе. Заболевание начинается в школьном возрасте, реже у взрослых. Возникают психические расстройства, спастический тетарапарез, хореоатетоидные гиперкинезы, снижение слуха, зрения. Больные становятся обездвиженными. Длительность заболевания – 2-3 года.
Подострый склерозирующий лейконцефалит Ван-Богарта. Возникают множественные узелки глиозной пролиферации и очаги демиелинизации в различных отделах головного мозга. Начало в детском возрасте. Различают следующие симптомы заболевания: эмоционально-психические нарушения, эпилептические припадки, расстройства высших мозговых функций, снижение зрения, миоклонические судороги в лице, конечностях, полиморфные гиперкинезы, атаксия, спастические парезы, децеребрационная ригидность, вегетативно-трофические нарушения.
Лечение лейкоэнцефалитов проводится противовоспалительными, противосудорожными средствами, десенсибилизирующими препаратами, витаминами, кортикостероидными гормонами. Важная роль принадлежит профилактике инфекционных заболеваний.
источник