В клинике лейшманиоза у детей младшего возраста различают три периода: начальный, разгар болезни и кахектический. Длительность каждого периода зависит от клинической формы. Болезнь развивается исподволь. Вначале появляются бледность, вялость, анорексия, увеличивается селезенка, затем повышается температура. Отмечается незначительный лейкоцитоз, вскоре — лейкопения, РОЭ ускоряется.
В разгаре болезни нарастают резкая анемия, лейкопения, тромбоцитопения. Кардинальный признак — атипичная лихорадка с двукратным подъемом температуры в течение суток, в далеко зашедших случаях — гектического характера. Характерна плотная консистенция селезенки, увеличение ее размеров вперед и вниз, иногда до малого таза, и вправо до срединной линии. При перисплените селезенка болезненна. Одновременно увеличивается печень. Ребенок вял, кожа его восковидно-бледная.
В кахектическом периоде присоединяются осложнения; кроме истощения, резко увеличен живот, большие отеки, явления геморрагического диатеза, патологические сдвиги крови.
По течению заболевания различают три формы: острая, подострая и хроническая. Острая форма (встречается очень редко) протекает бурно, поражает исключительно детей первого полугодия жизни, продолжительность ее 1,5—2 мес.
Подострая форма чаще поражает детей 2—3 лет, продолжительность ее достигает 5—6 мес.
Хроническая форма поражает преимущественно детей более старшего возраста, встречается чаще других форм и наиболее благоприятна в прогностическом отношении; продолжительность ее от 1 до 1,5—2 лет. При своевременном специфическом лечении заканчивается выздоровлением.
У детей нередки атипичные формы лейшманиоза: безлихорадочная (апиретическая), нормоспленическая (с характерной лихорадкой, но без увеличения селезенки), пневмоническая (с доминирующей на всем протяжении заболевания пневмонией), геморрагическая (с наличием явлений геморрагического диатеза), иктерическая (с признаками гемолитической желтухи), отечная (доминируют отеки).
Диагноз лейшманиоза у детей устанавливают на основании характерной клинической и гематологической картины и нахождения лейшмании в пунктате, полученном путем пункции грудины, лимфатических узлов и селезенки (в самом крайнем случае). Дифференциальный диагноз проводят с малярией, тифопаратифозными заболеваниями, бруцеллезом, висцеральным сифилисом, гриппом, туберкулезом и септическими заболеваниями.
Важно дифференцировать и от столь редких заболеваний, как гемолитическая болезнь Минковского, болезнь Гоше, липоидно-клеточная спленогепатомегалия Нимана — Пика.
Лечение. Наиболее эффективным препаратом является солюсурьмин, применяемый внутримышечно в 5—10% водном растворе, для ускорения лечения — внутривенно в 10% и даже в 20% растворе (см. таблицу).
| Вес тела ребенка (в кг) | Вливания (в мл 20% раствора) | ||
| первое | второе | третье и последующие | |
| 6 | 1,5 | 3 | 4,5 |
| 9 | 2,2 | 4,5 | 6,7 |
| 12 | 3,0 | 4,6 | 9 |
| 15 | 3,7 | 7,5 | 11,2 |
До настоящего времени неизвестны повторные заболевания детским лейшманиозом, однако установлены случаи рецидивов у недостаточно леченных детей. Рецидивы возможны в первое полугодие и в первый год после незаконченного курса лечения. Развитие иммунитета в процессе лечения наступает очень медленно, на что указывает нахождение в пунктатах наряду с патологически измененными лейшманиями также и нормальных.
источник
Диагноз висцерального лейшманиоза подтверждается при обнаружении возбудителя в мазках и при посеве лейкоконцентрата и материала, полученного при пункции селезенки или костного мозга, биопсии печени, пункции или биопсии лимфоузлов. При распространенном в Индии тяжелом висцеральном лейшманиозе и у ВИЧ-инфицированных возбудитель чаще обычного выявляется в моноцитах крови. В пунктате селезенки возбудитель обнаруживается чаще, чем в стернальном пунктате (в 98 и 80—85% случаев соответственно). Пункция селезенки не столь болезненна, но риск осложнений при ней выше. Метод непрямой иммунофлюоресценции позволяет выявить антитела к лейшманиям в 95% случаев.
Чувствительность ИФА и реакции прямой агглютинации превышает 90%. У большинства больных, за исключением страдающих иммунодефицитами (в том числе ВИЧ-инфицированных) и зараженных Leishmania tropica, антитела к лейшманиям обнаруживаются в умеренном или высоком титре.
Результаты кожных проб на аллергические реакции замедленного типа, напротив, становятся положительными лишь после выздоровления. Сегодня поставить диагноз висцерального лейшманиоза можно, не прибегая к пункции внутренних органов или стернальной пункции. Это стало возможным благодаря появлению ПЦР, порог чувствительсти которой — единственный инфицированный макрофаг в 8 мл крови. Исследование среди больных с подтвержденным диагнозом из Индии, Кении и Бразилии показало, что этот метод отличается высокими чувствительностью (90%) и специфичностью (100%). По данным исследования в Судане, ПЦР позволила обнаружить ДНК паразита в 37 из 40 (92%) образцах крови больных висцеральным лейшманиозом
Висцеральный лейшманиоз сопровождается панцитопенией и уменьшением альбумин-глобулинового коэффициента. Последнее изменение обусловлено гипоальбуминемией и гипергаммаглобулинемиеи (преимущественно за счет повышения концентрации IgG), которая развивается в результате выраженной поликлональной активации В-лимфоцитов. Иногда несколько повышена активность аминотрансфераз Лейкопения и анемия (как правило, нормоцитарная нормохромная) отчасти объясняются инфильтрацией паразитами костного мозга и гиперспленизмом. Кроме того, анемии способствуют гемолиз (с положительной пробой Кумбса), кровотечения и гемодилюция. Лейкопения, как правило, сочетается с нейтропенией, выраженной эозинопениеи и относительным лимфоцитозом и моноцитозом.
Дифференциальный диагноз проводят с другими паразитарными инвазиями (такими, как малярия с синдромом тропической спленомегалии, сонная болезнь, шистосомоз и так далее), бактериальными инфекциями (в частности, с милиарным туберкулезом, брюшным тифом и бруцеллезом) и неинфекционными заболеваниями (в частности, с лейкозами, лимфомами, лимфогранулематозом).
Ведущую роль в лечении играют соединения пятивалентной сурьмы используют два препарата: стибоглюконат натрия и меглумина антимонат. Больной должен получать 20 мг/кг/сут пятивалентной сурьмы (максимальная суточная доза 850 мг) в течение 20—28 сут. Ранее считалось, что суточную дозу со временем следует снижать, сегодня от этого подхода отказались. После назначения препаратов необходимо еженедельно определять активность печеночных ферментов, а с 3-й недели лечения — 2 раза в неделю снимать ЭКГ. Лихорадка исчезает уже в первые 4—5 сут лечения. Картина крови на фоне приема препаратов значительно улучшается, в частности возрастает уровень альбумина.
Благоприятным признаком служит появление в крови эозинофилов Однако нормализация лабораторных показателей нередко занимает несколько недель или месяцев. Столь же долго сохраняется спленомегалия. Наиболее достоверный признак стойкого выздоровления — отсутствие рецидива на протяжении по крайней мере 6 мес. Лечение препаратами пятивалентной сурьмы успешно в 80—95% случаев. При рецидиве назначают тот же препарат, но принимать его следует вдвое дольше, чем в предыдущий раз.
Амфотерицин В в дозе 0,5—1,0 мг/кг в/в ежедневно или через день (7—20 мг/кг на курс) эффективен в 98—100% случаев. Липосомный амфотерицин В в дозе 3 мг/кг в/в в течение 5 сут и затем на 10-е сутки был эффективен у 41 больного из 42 (в 98% случаев). В клиническом испытании среди больных с тяжелым висцеральным лейшманиозом, устойчивым к препаратам пятивалентной сурьмы, в 100% случаев был эффективен липидный комплекс амфотерицина В (3 мг/кг через день в/в, всего 5 раз). В Бразилии 20 человек были вылечены холестериновым комплексом амфотерицина В (2 мг/кг/сут в течение 7—10 сут).
Достаточно эффективным считается пентамидин, назначаемый в/в ежедневно или через день в дозе 2—4 мг/кг/сут. Судя по последним данным, препарат дает хорошие результаты при назначении 3 раза в неделю на протяжении 5—9 нед, а побочные эффекты при такой схеме лечения возникают реже.
Некоторым больным после многократных безуспешных попыток лечения препаратами пятивалентной сурьмы в дополнение к ним назначали рекомбинантный интерферон у — мощный активатор макрофагов. В сочетании с препаратами пятивалентной сурьмы можно использовать и паромомицин (15 мг/кг/сут, в/в или в/м). В этом же качестве применяли и аллопуринол внутрь, но результаты были крайне неоднозначны.
источник
По-другому болезнь называют пендинской язвой. Заболевание, вызванное паразитированием возбудителя. Причем поражение при кожном лейшманиозе захватывает кожные покровы и ткани под кожей. При данном заболевании имеют значение раны, которые в большинстве случаев оставляют рубцы.
Рубцы в свою очередь оставляют шрамы. Шрамы обычно не проходят, остаются на всю оставшуюся жизнь. Имеет значение в развитии заболевания территориальный признак, то есть болезнь преимущественно распространена в теплых странах.
Период заражения продолжительный. То есть человек может заразиться в период развития заболевания от четырех дней до двух месяцев. Имеется тенденция отсутствия повторного заражения. У людей, перенесших кожный лейшманиоз, формируется иммунная защита, то есть заразиться повторно невозможно.
Заболевание, к счастью, считается довольно редким. То есть в настоящее время разработаны методики, позволяющие предупредить кожный лейшманиоз. Но влияние неблагоприятных факторов может привести к развитию болезни, особенно на территориях располагающих к инфекции.
Кожный лейшманиоз – инфекционное заболевание, вызванное простейшими паразитами, которые в основном поражают кожные покровы и близлежащие ткани. Следует выделить несколько этапов заражения. Болезнь может протекать в острой форме, а также хронической форме.
При острой форме заболевания многое зависит от назначенного лечения. Обычно за определенный промежуток времени больной идет на поправку. Особенно при наличии должной терапии. Хроническая форма заболевания длится достаточно долго.
Известно, что хроническое течение болезни проявляет себя не сразу. Это заметно затрудняет диагностику кожного лейшманиоза. И ведет за собой тяжелые последствия. Болезнь выявляется поздно, обычно через несколько месяцев.
Какова же основная этиология заболевания? Прежде всего, следует отметить, что болезнь вызвана простейшими паразитами. Источниками заражения при данной патологии являются:
Среди насекомых выделяют москитов. Москиты наиболее встречаемый источник заражения. Причем в данном случае заражение происходит при их укусе. В тоже время выделяют особое значение распространению грызунов.
Грызуны могут вызвать кожный лейшманиоз как носители. Что в данном случае при соприкосновении с ними происходит прямое заражение. Любое соприкосновение с больным человеком также ведет к заражению.
Значительную роль в этиологии заболевания имеет иммунитет. То есть снижение реактивности организма, так или иначе, приводит к заражению данным заболеванием. В группе риска социально неблагополучные слои населения.
Также в группе риска по заражению туристы, которые отдыхают на природе. Преимущественно рядом с озерами. Также заразиться могут рыбаки, которые занимаются уловом рыбы речной или с озера.
Хроническое течение болезни наиболее опасно. Так как именно при данном течении могут образовываться некрозы. То есть отмирание тканей кожи.
Каковы же основные клинические признаки заболевания? Симптоматика кожного лейшманиоза различна. Однако имеются признаки, которые наиболее подтверждают диагноз.
При остром периоде заболевания инкубационный период длиться определенное время. Чаще всего период заражения от нескольких дней до двух месяцев. При хроническом течении болезни период колеблется до нескольких лет.
Преимущественно при остром течении болезни проявляется наличие изъявлений на коже. Особенно в местах внедрения инфекции. Данные изъявления касаются следующей картины:
- узелок красного цвета;
- данный узелок окружен воспалением;
- данное воспаление в виде отечности.
Через определенный промежуток времени образуется язва. Однако язве предшествует некроз ткани. Язва не ограничивается этим процессом, обычно через некоторое время вокруг язвы образуются бугорки.
Через несколько месяцев язва увеличивается в размерах. В результате на ее месте образуется рубец. Если имеется в виду хроническое течение болезни, то симптомы данной стадии касаются следующего:
- возникает на коже инфильтрат;
- в центре его образуется углубление;
- углубление покрыто чешуйками.
Пораженный участок с течением времени затягивается корочкой. Под этой корочкой нередко возникает язва. Возникшее рубцевание заканчивается не сразу. Чаще всего через полтора или два ода.
Следует также отметить, что язва в большинстве случаев имеет жидкость. Чаще всего при ее изъявлении выделяется гнойное содержимое. Однако выделение гнойного содержимого незначительное.
Осложнением заболевания является вторичная инфекция. Чаще данная инфекция имеет бактериальное происхождение. Благодаря чему патологический процесс затягивается на длительное время.
При легком течении болезни инфильтрат исчезает довольно быстро. При этом не остаются рубцы. Соответственно исходом болезни является полное выздоровление больного.
За более подробной информацией вы можете обратиться на сайт: bolit.info
Не затягивайте с обращением к специалисту!
Диагностика при кожном лейшманиозе основана на данных анамнеза. При этом учитывается место проживания больного. В том числе клинические признаки, по которым можно определить болезнь.
Диагностика включает консультацию дерматолога и инфекциониста. Может быть назначен соскоб с кожного покрова. С последующим изучением возбудителя. В том числе широко используют в диагностике кожного лейшманиоза тест на возбудителя. То есть за соскобом следует изучение возбудителя под микроскопом.
В том числе необходимо различать болезнь с другими похожими патологиями. Чаще всего дифференцированная диагностика основывается на сифилитическом поражении. Следует отметить, что соскоб берется близ края язвы, в месте локализации паразита.
Obat leishmaniasis herbal.
Окрашивается соскоб по определенным реакциям. Чаще всего по методу Романовского – Гимзе. Это позволяет обнаружить возбудителя и поставить точный диагноз.
Лабораторная диагностика затруднена. Обычно не выявляются изменения при общей картине крови и мочи. Инструментальная диагностика также не играет роли. В связи с отсутствием поражения внутренних органов.
Возбудитель локализуется преимущественно в кожных покровах. Диагностика при хроническом течении кожного лейшманиоза значительно затруднена. То есть болезнь затягивается на длительное время и симптомы проявляют себя не сразу.
Большую роль в диагностике заболевание имеют эпидемиологические данные. Чаще всего это касается территории эпидемии. Болезнь наблюдается в теплых странах с жарким климатом.
Диагностика также включает анамнез места распространения инфекции. У туристов и рыбаков широко распространено заражение вблизи озер и рек. Эти районы наиболее выделяются по эпидемиологическим данным.
Основным методом профилактики кожного лейшманиоза является неспецифическая методика. Данная методика основана на уничтожении источника паразитов. В данном случае меры по уничтожению москитов следующего характера:
- опыление дустом ДДТ;
- в десяти процентной концентрации.
В том числе имеет значение мера по уничтожению грызунов и сусликов. Также используются определенные препараты по дератизации животных. Это позволяет уменьшить риск заражения среди людей.
Широко используют в профилактике заболевания меры по исключению контакта с больным кожным лейшманиозом. Больного необходимо изолировать. В местах эпидемии кожным лейшманиозом целесообразно провести беседу. Особенно для следующих категорий лиц:
- туристы;
- социально необеспеченные слои населения;
- рыбаки.
Профилактика кожного лейшманиоза включает также укрепление защитных свойств организма. Укрепление иммунной защиты осуществляется следующим способом:
- закаливание организма;
- правильное питание;
- здоровый образ жизни;
- исключение стрессовых ситуаций;
- занятие спортом.
Профилактика кожного лейшманиоза – необходимая мера. Но помимо неспецифической профилактики важно укрепить реактивность ослабленного организма. Только сильный иммунитет способен противостоять заражению, в том числе заражению паразитарного характера.
Активная иммунизация против кожного лейшманиоза пока не разработана. Поэтому при наличии эпидемиологической вспышки необходимо обезопасить себя. Как внешними способами, так и внутренним укреплением организма.
В большинстве случаев методика лечебной терапии зависит от течения болезни. При остром течении кожного лейшманиоза показано применение медикаментозных средств. Данным средством по лечению болезни является норсульфазол.
Норсульфазол используют в определенной дозировке, с определенной длительностью. Чаще всего дозировка препарата составляет по одному грамму три раза в день на протяжении шести или семи дней. В тоже время необходимо использовать одновременно местное воздействие тем же препаратом. Данное воздействие базируется на следующей методике:
- используют порошок норсульфазола;
- присыпают им язву.
Наиболее эффективно также применение при лечении кожного лейшманиоза биомицина. Биомицин применяют четыре раза в день, на протяжении девяти дней. Если течение болезни хроническое, то целесообразно применить дезинфицирующие мази. В данном случае используют следующую группу мазей:
- одна процентная риваноловая;
- одна процентная акрихиновая.
В ранней стадии заболевания уместно пропитывание узелков пяти процентным раствором акрихина. В том числе дополнительно используют пропитывание жидкостью Гордеева. Из данных методов лечения болезни следует, что терапия направлена на местное и внутреннее воздействие медикаментозных препаратов.
Данные медикаментозные средства являются наиболее эффективными. Доказана чувствительность паразита к данным препаратам. Что позволяет своевременно провести лечебный процесс и избавиться от паразита. Дезинфицирующие мази позволяют достичь следующих мероприятий:
- исключить присоединение повторного заражения;
- исключить бактериальную инфекцию;
- способствовать заживлению места внедрения.
Лечение при кожном лейшманиозе также направлено на укрепление защитных свойств организма. При этом имеет особую значимость состояние реактивности организма. Для повышения защитных свойств организма необходимо:
- употреблять витамины;
- полноценно питаться;
- вести здоровый активный образ жизни.
перейти наверх
Кожный лейшманиоз у взрослых проявляется обычно хроническим течением. При этом имеет место затяжная форма заболевания. Болезнь может не выявиться длительное время.
Кожный лейшманиоз у взрослых людей поражает одинаково и мужчин, и женщин. Половая принадлежность при данном заболевании не имеет значимости. Чаще всего у взрослых людей наблюдается территориальный признак. В группе риска по заражению находится следующая категория людей:
Ослабленные люди с низкой реактивностью организма наиболее подвержены кожному лейшманиозу. Поэтому необходимо строго следить за иммунитетом взрослого человека. Социально неблагополучные слои также подвержены заболеванию.
К тому же у взрослых людей чаще проявляются кожные изъявления. Язвы образуются чаще, чем у детей. Форма кожных изъявлений чаще мокрая, чем сухая. При этом выделяется небольшое количество гнойного содержимого.
В лечебном процессе у взрослых людей имеет значение своевременность. Только своевременное обращение за помощью способствует выздоровлению. Методы лечения болезни у взрослых людей включает применение медикаментозные препаратов:
- местное применение;
- применение внутрь.
Нередко осложнением кожного лейшманиоза у взрослых является вторичная инфекция. Вторичная инфекция является следствием не только сниженного иммунитета, но и отсутствия применения антисептических препаратов. У взрослых людей поражение кожи может захватывать небольшие участки тела.
Наиболее неблагоприятно поражение верхних конечностей. Также неблагоприятно поражение лица. Так как на лице остаются шрамы, которые долго напоминают человеку об инфекционном паразитарном заболевании.
Кожный лейшманиоз у детей встречается редко. Однако чаще, чем у взрослых. Причинами заболевания являются москиты. Данные насекомые – переносчики кожного лейшманиоза. Источником заражение может быть и больной человек.
Для детей чаще характерна острая форма заболевания. Однако может присутствовать и длительный процесс заболевания. Ребенок заболевает кожным лейшманиозом обычно в дошкольном и школьном возрасте.
Эта болезнь может быть связана с отсутствием сильного иммунитета. У детей известно, что иммунитет не является сформировавшимся. Особенно в дошкольный период. Течение болезни затяжного характера у детей проявляет себя следующим образом:
Однако рубец образуется не сразу. Проходит длительный промежуток времени от инфильтрата до образования рубца. При наличии у детей явных симптомов заболевания родители должны обратиться к специалистам.
Детский врач может поставить диагноз на основе данных анамнеза. А также на основе клинических симптомов. При этом учитывается район проживания ребенка. Для лечения заболевания у детей применяются:
- антисептические растворы;
- внутримышечные инъекции;
- противомикробные препараты;
- общеукрепляющие средства;
- иммуномодуляторы.
Лечение у детей должно быть комплексное. Важно применение всех указанных препаратов. У ребенка после болезни формируется иммунитет. Но его поддержание играет довольно важную роль.
При кожном лейшманиозе прогноз зависит от многих обстоятельств. Прежде всего, от формы заболевания. При остром течении болезни прогноз наилучший.
При хроническом течении болезни прогноз наихудший. Особенно, если не удалось диагностировать болезнь на начальном этапе заболевания. Что является немаловажным фактом для выздоровления.
Прогноз зависит и от состояния иммунитета. При ослабленном иммунитете прогноз неблагоприятный. При сильной иммунной защите прогноз хороший.
Смертельных исходов обычно не наблюдается. Но исходом кожного лейшманиоза может стать вторичный инфекционный процесс. При этом течение болезни затягивается.
Затяжное течение болезни ведет к снижению работоспособности. А также к снижению качества жизни. Что является немаловажным в развитии болезни у взрослых людей.
Выздоровление наступает при легком течении болезни. При тяжелом течении болезни выздоровление наступает через длительный промежуток времени. Требуется полный спектр лечебных мероприятий.
Чем легче протекает болезнь, тем лучше не только качество жизни, но и выше продолжительность ее. Человек, ослабленный с наличием косметических дефектов, проявляет снижение общего уровня жизни. Ухудшается не только его состояние физическое, но и моральное.
Известно, что здоровье – моральное и физическое оздоровление. Поэтому при кожном лейшманиозе в хронической стадии нельзя говорить о здоровье больного. Лейшманиоз при таком течении приносит массу неудобств человеку.
Благодаря чему снижается продолжительность полноценной жизни. Это не приводит к смерти, но несет в себе вторичные инфекционные процессы. Процессы могут затягиваться на половину жизни больного. Соответственно снижается длительность здоровой и полноценной жизни!
источник
Лейшманиоз — протозойное заболевание человека и животных, которое бывает как острым, так и хроническим, его вызывают паразиты из класса жгутиковых — лейшмании, передающиеся москитами.
Виды лейшманиоза:
Висцеральный лейшманиоз — длительно протекающая болезнь, что проявляется волнообразной лихорадкой, анемией, гепатоспленомегалией, прогрессирующей кахексией.
Виды висцерального лейшманиоза:
- средиземноморский висцеральный лейшманиоз
- калаазар
- восточно-африканский лейшманиоз и пр.
Названные виды лейшманиоза у детей сходны по симптоматике.
Возбудитель висцерального лейшманиоза относится к простейшим, классу жгутиковых. В организме ребенка и взрослого он располагается внутри клеток, в виде неподвижных овальных или круглых форм, что имеют размер 2—6×2—3 мкм.
В организме москита-переносчика развиваются ланцетовидные подвижные формы, что имеют размер 10—20×5—6 мкм и длинные жгутики.
Максимально способствующая росту лейшманий температура составляет 22 °С. Хорошо растут они на кровяных средах. Размножение происходит продольным делением. Для различения видов паразита применяют РА. Особенности заболевания изучают на таких лабораторных животных как мыши, собаки, суслики, крысы и пр. У них при внесении возбудителя в организм развивается генерализованный процесс.
Эпидемиология. Очаги болезни находятся в тропических странах, Средней Азии, в Закавказье и в Казахстане. Источники инфекции: шакалы, собаки, лисицы, грызуны и прочие животные, а также больные люди. Инфекция передается от источника здоровому человеку москитами через укусы.
Люди имеют высокую восприимчивость к обеим видам заболевания, указанным выше. В эндемических очагах большая часть населения переболевает в дошкольном возрасте и приобретает стойкий иммунитет. Повторные болезни – явления редкие.
На месте укуса через 2-4 дня или более (до нескольких недель) появляется зудящая папула. Иногда она покрыта корочкой или чешуйкой. Этот процесс называется первичным аффектом. По крови возбудитель распространяется по организму ребенка, оседая в клетках (макрофагах, Купфера и т. д.). Там лейшмании размножаются, что приводит к системному ретикулоэндотелиозу.
В патогенезе лейшманиоза имеет значение специфическая интоксикация, которую вызывают продукты метаболизма и распада возбудителя болезни.
Патоморфология. Морфологические изменения происходят в печени, селезенке и костном мозге ребенка. В печени на фоне гиперплазии лимфоретикулярной ткани наблюдаются атрофия печеночных балок, дистрофические изменения и некробиоз в гепатоцитах; в селезенке — геморрагические инфильтраты с атрофией капсулы и мальпигиевых телец; в костном мозге — ретикулярная и эритробластическая гиперплазия; в лимфатических узлах —ретикулярная гиперплазия и полнокровие.
При заражении висцеральным лейшманиозом инкубация длится от 20 суток до 12 месяцев. В среднем срок составляет 3-6 месяцев. Болезнь протекает циклами, делится на начальный, анемический, терминальный период. Анемический период – разгар болезни. Терминальный период также известен как кахектический.
Начало болезни постепенное. Отмечают такие симптомы:
- субфебрильная температура тела,
- слабость,
- снижение аппетита,
- увеличение селезенки (не всегда).
Симптомы постепенно становятся более яркими, температура растет. Температурная кривая имеет волнообразный вид (спадает и нарастает).
В анемическом периоде наблюдаются:
- высокие кратковременные подъемы температуры тела до 39—40 °С,
- сильные головные боли,
- поты,
- ознобы,
- увеличение печени и селезенки,
- безболезненность и плотность данных органов при пальпации,
- увеличение лимфатических узлов.
Постепенно состояние больного ребенка ухудшается, возникают проявления анемии. Кожа приобретает восковую бледность, в некоторых случаях – землистый оттенок. Аппетита у ребенка нет, дистрофия прогрессирует. Если не проведено лечение, заболевание переходит в конечную стадию, характеризующуюся резким истощением и отеками. Есть вероятность носовых кровотечений, кровоизлияний в кожу, слизистые, также возможны желудочно- кишечные кровотечения. Отмечается глухость сердечных тонов, тахикардия, понижение артериального давления.
Анализ крови показывает сниженный уровень эритроцитов, гемоглобина. Наблюдаются пойкилоцитоз (изменения формы эритроцитов), анизохромия, анизоцитоз, относительный лиадфоцитоз, лейкопения, моноцитоз, анэозинофилия, тромбоцитопения, повышение СОЭ. Содержание факторов свертывания крови понижено.
Висцеральный лейшманиоз у детей бывает:
По течению болезнь бывает острой или хронической, как это уже отмечалось в определении термина. Острое течение характерно для грудничков и дошкольников. Болезнь начинается с того, что температура ребенка поднимается до уровня 39—40 °С и появляются выраженные симптомы интоксикации. Общая дистрофия и анемия быстро прогрессируют. Если не проведено адекватное лечение вовремя, то смертельный исход случается спустя 3-6 месяцев после начала лейшманиоза. Температура тела длительное время повышена, периодически поднимается еще выше. Может случиться ремиссия лихорадки на протяжении нескольких недель или даже месяцев.
Без лечения симптомы болезни у детей прогрессируют. Печень и селезенка становятся огромными, усиливается анемия и общая дистрофия, а также кахексия. У школьников и подростков бывают стертые формы висцерального лейшманиоза, когда лихорадка не проявляется, незначительно увеличена печень и селезенка, изменений в крови не наблюдается.
Осложнения бывают при тяжелых формах заболевания. Обычно они вызваны присоединением вторичной бактериальной флоры (агранулоцитарной ангины, пневмонии, энтерита и пр.). Редко возможны разрывы селезенки.
Диагноз висцерального лейшманиоза у детей устанавливают на основе характерных симптомов, учитывая эпидемические данные. Также обнаруживают возбудитель заболевания в пунктате костного мозга или лимфатического узла. Серологическую диагностику проводят методами РЛА, РСК, РИФ, биологической пробы на лабораторных белых мышах.
Максимальный лечебный эффект дают препараты сурьмы: солюсурьмин, глюконтим и т. д. Их применяют в дозах, соответствующих возрасту больного ребенка, делаю уколы в мышцу или внутривенно. Курс лечения состоит из 10-20 инъекций.
Если к болезни присоединилась бактериальная флора, назначают антибиотики. Необходима также общеукрепляющая терапия: гемотранефузия, инъекции витаминов. Больной должен придерживаться высококалорийной диеты.
Профилактика висцерального лейшманиоза требует применения комбинированных стратегий. Меры касаются человека, паразита, переносчика (москита) и животного (резервуар инфекции). Стратегия включает такие меры:
- Ранняя диагностика и эффективное ведение случаев заболевания помогают уменьшить распространение заболевания. На сегодняшний день существуют эффективные лекарственные средства, которые эффективно подавляю заболевание.
- Следует бороться с переносчиками: распылять инсектициды, использовать сетки, обработанные инсектицидом, рационально использовать индивидуальную защиту.
- Проводят эпидемический надзор за заболеванием. Важное значение имеет ранее выявления и лечение больных лейшманиозом детей и взрослых. Следует содействовать в проведении мониторинга за распространением болезни.
- Борьба с животными-хозяевами должна быть проведена с учетом местных условий.
- Проводят мобилизацию и санитарное просвещение местных сообществ при проведении эффективных мероприятий, направленных на изменение поведения, и коммуникационных стратегий, адаптированных к местным условиям.
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Висцерального лейшманиоза у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Euro lab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Euro lab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Euro lab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
источник
Лейшманиоз представляет собой протозойную инфекцию с трансмиссивным механизмом распространения, характеризующуюся поражением кожных покровов или внутренних органов внутриклеточными паразитами – лейшманиями. Лейшманиозы подразделяют на висциральные, протекающие с поражением легких, печени, селезенки, сердца, и кожные, проявляющиеся трансформирующимися в очаги изъязвления папулами. Диагностика лейшманиоза осуществляется путем выявления лейшманий в крови пациента (при висцеральной форме) или в отделяемом кожных элементов (при кожной форме).
Лейшманиоз представляет собой протозойную инфекцию с трансмиссивным механизмом распространения, характеризующуюся поражением кожных покровов или внутренних органов внутриклеточными паразитами – лейшманиями.
Лейшманиоз вызываются семнадцатью из более чем двадцати видов простейших паразитов рода Leishmania. Лейшмании развиваются внутри клеток хозяина (преимущественно в макрофагах и элементах ретикулоэндотелиальной системы). В течение своего жизненного цикла им необходимо сменить двух хозяев. В организме позвоночных животных лейшмании находятся в безжгутиковой форме, развиваясь в жгутиковую форму в теле членистоногого. Лейшмании отличаются резистентностью к антибиотикам, и чувствительны к препаратам пятивалентной сурьмы.
Подавляющее большинство лейшманиозов – зоонозы (резервуаром и источником инфекции являются животные), только два вида – антропонозы. Виды животных, участвующих в распространении лейшманиоза, довольно ограничены, поэтому инфекция является природно-очаговой, распространяется в пределах обитания соответствующей фауны: грызунов песчаниковых видов, псовых (лисы, собаки, шакалы), а также переносчиков – москитов. Преимущественно очаги лейшманиоза располагаются в странах Африки и Южной Америки. Большинство из них — развивающиеся, среди 69 стран, где распространен лейшманиоз, 13 являются беднейшими странами мира.
Человек является источником инфекции в случае поражения кожной формой лейшмании, при этом москиты получают возбудителя с отделяемым кожных язв. Висцеральная лейшмания в подавляющем большинстве случаев является зоонозной, москиты заражаются от больных животных. Заразность москитов отсчитывается с пятого дня попадания лейшманий в желудок насекомого и сохраняется пожизненно. Человек и животные контагиозны в течение всего срока пребывания возбудителя в организме.
Лейшманиоз передается исключительно с помощью трансмиссивного механизма, переносчики – москиты, получают инфекцию, питаясь кровью больных животных, и переносят здоровым особям и людям. Человек обладает высокой восприимчивостью к инфекции, после перенесения кожного лейшманиоза сохраняется продолжительный стойкий иммунитет, висцеральная форма такового не формирует.
Возбудитель проникает в толщу кожи человека при укусе москита, формируя в области входных ворот лейшманиозную гранулему. Впоследствии, при висцеральной форме инфекции гранулема рассасывается, а при кожной — прогрессирует в язву. Лейшмании разносятся по организму с током лимфы, поражая регионарные лимфатические узлы. Вдоль лимфатического сосуда паразиты могут формировать лейшманиомы – ряд последовательно располагающихся специфических язв.
В Южной Америке отмечаются формы лейшмании, протекающие с поражением слизистых оболочек ротовой полости, носоглотки и верхних дыхательных путей с грубой деформацией глубоких тканей и развитием полипозных образований. Висцеральная форма лейшманиоза развивается в результате рассеивания возбудителя по организму и попадания в печень, селезенку, костный мозг. Реже – в кишечную стенку, легкие, почки и надпочечники.
Возникающий иммунный ответ подавляет инфекцию, при этом заболевание протекает латентно, либо с маловыраженной симптоматикой. При иммунодефиците, сниженных защитных свойствах лейшманиоз прогрессирует, протекает с выраженной клиникой интоксикационного синдрома, лихорадкой. Размножение паразитов в печени способствуют замещению гепатоцитов фиброзной тканью, в селезенке отмечают атрофию пульпы с участками инфарктов и некротизации. Вследствие поражения костного мозга развивается анемия. В целом висцеральный лейшманиоз, прогрессируя, вызывает общую кахексию.
Лейшманиозы подразделяются на висцеральные и кожные формы, каждая форма, в свою очередь, разделяется на антропонозы и зоонозы (в зависимости от резервуара инфекции). Висцеральные зоонозные лейшманиозы: детский кала-азар (средиземноморско-среднеазиатский), лихорадка дум-дум (распространена в восточной Африке), носоглоточный лейшманиоз (кожно-слизистый, лейшманиоз Нового Света).
Индийский кала-азар является висцеральным антропонозом. Кожные формы лейшманиоза представлены болезнью Боровского (городской антропонозный тип и сельский зооноз), пендинской, ашхабадской язвами, багдадским фурункулом, эфиопским кожным лейшманиозом.
Инкубационный период этой формы лейшманиоза составляет от 20 дней до нескольких (3-5) месяцев. Иногда (довольно редко) затягивается до года. У детей раннего возраста в этот период может отмечаться первичная папула в месте внедрения возбудителя (у взрослых встречается в редких случаях). Инфекция протекает в острой, подострой и хронической формах. Острая форма обычно отмечается у детей, характеризуется бурным течением и без должной медицинской помощи заканчивается летально.
Чаще всего встречается подострая форма заболевания. В начальном периоде отмечается постепенное нарастание общей слабости, разбитости, повышенной утомляемости. Отмечается снижение аппетита, побледнение кожи. В этом периоде при пальпации можно выявить некоторое увеличение размеров селезенки. Температура тела может подниматься до субфебрильных цифр.
Подъем температуры до высоких значений говорит о вступлении заболевания в период разгара. Лихорадка имеет неправильный или волнообразный характер, продолжается в течение нескольких дней. Приступы лихорадки могут сменяться периодами нормализации температуры или снижения до субфебрильных значений. Такое течение обычно продолжается 2-3 месяца. Лимфатические узлы увеличены, отмечается гепато- и, в особенности, спленомегалия. Печень и селезенка при пальпации умеренно болезненны. При развитии бронхоаденита отмечается кашель. При такой форме нередко присоединяется вторичная инфекция дыхательной системы и развивается пневмония.
С прогрессированием заболевания отмечается усугубление тяжести состояния больного, развивается кахексия, анемия, геморрагический синдром. На слизистых оболочках ротовой полости возникают некротизированные участки. Ввиду значительного увеличения селезенки происходит смещение сердца вправо, тоны его глухие, ритм сокращений ускорен. Отмечается склонность к падению периферического артериального давления. С прогрессированием инфекции формируется сердечная недостаточность. В терминальном периоде больные кахексичны, кожные покровы бледные и истонченные, отмечаются отеки, выражена анемия.
Хронический лейшманиоз протекает латентно, либо с незначительной симптоматикой. Антропонозный висцеральный лейшманиоз может сопровождаться (в 10% случаев) появлением на коже лейшманоидов – мелких папиллом, узелков или пятен (иногда просто участки со сниженной пигментацией), содержащих возбудителя. Лейшманоиды могут существовать годами и десятилетиями.
Распространен в тропическом и субтропическом климате. Инкубационный период его составляет 10-20 дней, может сокращаться до недели и удлиняться до полутора месяцев. В области внедрения возбудителя при этой форме инфекции обычно формируется первичная лейшманиома, первоначально имеющая вид розовой гладкой папулы около 2-3 см в диаметре, в дальнейшем прогрессирующей в безболезненный или малоболезненный при надавливании фурункул. Спустя 1-2 недели в лейшманиоме формируется некротический очаг, и вскоре образуется безболезненное изъязвление с подрытыми краями, окруженное валиком инфильтрированной кожи с обильным отделяемым серозно-гнойного или геморрагического характера.
Вокруг первичной лейшманиомы развиваются вторичные «бугорки обсеменения», прогрессирующие в новые язвы и сливающиеся в единое изъязвленное поле (последовательная лейшманиома). Обычно лейшманиомы появляются на открытых участках кожных покровов, их количество может колебаться от единичной язвы до десятков. Нередко лейшманиомы сопровождаются увеличением регионарных лимфоузлов и лимфангитом (обычно безболезненным). Спустя 2-6 месяцев язвы заживают, оставляя рубцы. В целом заболевание, как правило, длиться около полугода.
Отличается значительной распространенной инфильтрацией кожи. Со временем инфильтрат регрессирует, не оставляя последствий. В исключительных случаях отмечаются мелкие язвы, заживающие без заметных рубцов. Такая форма лейшманиоза достаточно редка, обычно отмечается у пожилых лиц.
Наблюдается в основном у детей и молодых людей. При этой форме вокруг послеязвенных рубцов или на них появляются мелкие бугорки, могущие увеличиваться в размерах и сливаться друг с другом. Изъязвляются такие бугорки редко. Язвы при этой форме инфекции оставляют значительные рубцы.
Характеризуется продолжительным инкубационным периодом, который может достигать нескольких месяцев и лет, а также медленным развитием и умеренной интенсивностью кожных поражений.
Длительно протекающий лейшманиоз прогрессирует с развитием пневмонии, нефритов, агранулоцитоза, геморрагического диатеза, а также может осложняться гнойно-некротическими воспалениями.
Общий анализ крови при лейшманиозе показывает признаки гипохромной анемии, нейтропении и анэозинофилии при относительном лимфоцитозе, а также пониженную концентрацию тромбоцитов. СОЭ повышена. Биохимический анализ крови может показать гипергаммаглобулинемию. Выделение возбудителя кожного лейшманиоза возможно из бугорков и язв, при висцеральном — лейшмании обнаруживаются в посеве крови на стерильность. При необходимости для выделения возбудителя производят биопсию лимфоузлов, селезенки, печени.
В качестве специфической диагностики осуществляют микроскопическое исследование, бакпосев на питательной среде NNN, биопробы на лабораторных животных. Серологическая диагностика лейшманиоза проводится с применением РСК, ИФА, РНИФ, РЛА. В периоде реконвалесценции отмечается позитивная реакция Монтенегро (кожная проба с лейшманином). Производится при эпидемиологических исследованиях.
Этиологическое лечение лейшманиоза заключается в применении препаратов пятивалентной сурьмы. При висцеральной форме их назначают внутривенно с нарастанием дозировки на 7-10 дней. В случае недостаточной эффективности терапию дополняют амфотерицином В, вводимым с 5% раствором глюкозы внутривенно медленно. На ранних стадиях кожного лейшманиоза бугорки обкалывают мономицином, сульфатом берберина или уротропином, а также назначают эти препараты в виде мазей и примочек.
Сформировавшиеся язвы являются показанием к назначению мирамистина внутримышечно. Для ускорения заживления язв эффективна лазерная терапия. Препаратами резерва при лейшманиозе являются амфотерицин В и пентамидин, их назначают в случаях рецидивирования инфекции и при резистентности лейшманий к традиционным средствам. Для повышения эффективности терапии можно добавить человеческий рекомбинантный гаммаинтерферон. В некоторых случаях бывает необходимо хирургическое удаление селезенки.
При легко протекающем лейшманиозе возможно самостоятельное выздоровление. Благоприятен прогноз при своевременном выявлении и должных медицинских мерах. Тяжелые формы, инфицирование лиц с ослабленными защитными свойствами, отсутствие лечения значительно ухудшают прогноз. Кожные проявления лейшманиоза оставляют косметические дефекты.
Профилактика лейшманиоза включает меры по благоустройству населенных пунктов, ликвидацию мест расселения москитов (свалок и пустырей, затопленных подвальных помещений), дезинсекцию жилых помещений. Индивидуальная профилактика заключается в использовании репеллентов, других средств защиты от укусов москитов. При обнаружении больного производят химиопрофилактику пириметамином в коллективе. Специфическая иммунная профилактика (вакцинация) производится лицам, планирующим посещение эпидемически опасных районов, а также неимунному населению очагов инфекции.
источник
Лейшманиоз — заболевание, вызываемое простейшими рода лейшмании, переносчиками которых являются москиты.
Это род паразитических одноклеточных животных. В организме теплокровного животного они находятся в стадии безжгутиковой внутриклеточной формы. В организме переносчика и на питательных средах существуют в жгутиковой форме.
Жизненный цикл лейшманий протекает со сменой хозяев — позвоночного животного или человека и москита.
Москит (переносчик заболевания) — это мелкое двукрылое насекомое величиной 1,2-3,7 мм. Он заражается при кровососании инфицированного позвоночного животного или человека. В кишечнике насекомого лейшмании развиваются, размножаются и в течение недели превращаются в заразные формы, которые концентрируются в передних отделах кишечника и хоботке москита.
При повторном кровососании заразные формы (промастиготы) от москита попадают в кровь позвоночного хозяина, поглощаются иммунными клетками. Там они развиваются и размножаются. Клетки, переполненные паразитами, разрушаются, паразиты захватываются другими клетками, где процесс размножения повторяется.
В теплых странах москиты активны круглый год. Это сумеречные и ночные насекомые. В течение 2-3 недель жизни самки питаются кровью и 2-3 раза откладывают яйца.
Основным природным резервуаром паразита являются грызуны и представители семейства псовых.
Существует несколько видов лейшманиоза.
Заболевания, характерные для Европы, Азии, Африки:
- индийский висцеральный (кала-азар),
- средиземноморско-среднеазиатский,
- детский висцеральный,
- зоонозный (сельский) кожный,
- антропонозный (городской) кожный,
- мексиканский кожный.
Для Америки характерны свои виды лейшманиоза:
- мексиканский (язва Чиклеро),
- перуанский (Ута),
- гвианский (лесная фрамбезия),
- панамский,
- кожно-слизистый (эспундия).

Чаще болеют дети 5-9 лет. Переболевшие приобретают стойкий и длительный иммунитет. Повторные заболевания практически не регистрируются. У больных СПИДом лейшманиоз приобретает злокачественное течение и приводит к гибели.
В месте укуса зараженного москита, который является переносчиком заболевания, на коже образуется опухоль. Лейшмании, размножаясь, проникают в лимфатические узлы, затем перемещаются в селезенку, костный мозг, печень, лимфатические узлы кишечника и других внутренних органов.
В результате нарушается работа этих органов и они увеличиваются в размерах. В наибольшей степени поражается селезенка, прогрессирует анемия, которая усугубляется поражением костного мозга.
В ряде случаев у больных развивается так называемый посткала-азарный кожный лейшманиоз — появление на коже лица и других частей тела узелков и пятнистых высыпаний, которые содержат лейшмании. Эти образования сохраняются долгие годы, и больной продолжает оставаться источником заражения на долгое время.
Инкубационный период составляет от 3 недель до 12 месяцев, в редких случаях может достигать до 2-3 лет. Начинается заболевание постепенно.
В период развития заболевания наблюдаются:
- волнообразная лихорадка,
- увеличение селезенки,
- увеличение печени,
- увеличение лимфатических узлов,
- диарея,
- потемнение кожи,
- кровоизлияния в кожу и слизистые оболочки,
- носовые и желудочно-кишечные кровотечения.
При пальпации печень и селезенка плотные, безболезненные.
У ВИЧ-инфицированных заболевание протекает злокачественно и сопровождается невосприимчивостью специфических лечебных препаратов.
Диагноз устанавливают на основе характерных симптомов и подтверждают лабораторными исследованиями.
Лейшмании обнаруживаются в мазках пунктата костного мозга, селезенки или печени. В периферической крови лейшмании находят крайне редко.
Для лечения используют препараты пятивалентной сурьмы — солюсурьмин или меглумина антимонат. Курс лечения — 30 суток. При рецидиве заболевания повторяют через 14 дней.
При тяжелом течении или неэффективности лечения препаратами сурьмы используют препараты второй линии — амфотерицин (для взрослых) и паромомицин (для взрослых и детей).
Другое название — детский лейшманиоз. Заболевание распространено в странах Средиземноморья, единичные случаи зарегистрированы в Азии, Закавказье и Крыму.
Инкубационный период составляет от 1 месяца до 1 года.
Основными отличительными признаками заболевания являются:
- отсутствие кожных высыпаний,
- воспаление лимфатических узлов,
- боли в животе,
- приступы кашля.
Часто сопровождается бактериальной пневмонией. Кожные покровы бледные, имеют землистый оттенок.
Острая и подострая формы встречаются редко, в основном у маленьких детей. Протекают эти формы заболевания тяжело, требуют немедленного лечения и характеризуются резким истощением больного, снижением мышечного тонуса, появлением фурункулов, язвенными поражениями полости рта.
Наиболее частая форма болезни — хроническая, которая наблюдается в основном у детей старшего возраста, реже у взрослых. Эта форма характеризуется более легким течением, приступы сменяются долгими периодами нормального самочувствия. При своевременном лечении наступает полное выздоровление. Даже увеличенные печень и селезенка быстро уменьшаются до нормальных размеров.
Значительное количество случаев заражения протекает бессимптомно или в стертой форме, может наступить спонтанное выздоровление.
У людей с иммунодефицитом, особенно у ВИЧ-инфицированных, болезнь развивается быстро и протекает очень тяжело, плохо поддается лечению и часто приводит к быстрой гибели больного.
Лечение такое же, как при индийском висцеральном лейшманиозе.
Человек не является источником заражения. Основной природный резервуар инфекции — грызуны.
После перенесенного заболевания вырабатывается стойкий пожизненный иммунитет ко всем формам кожного лейшманиоза. Например, на юге Туркменистана большинство местного населения переболевает в детском возрасте.
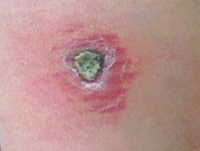
- Заболевание начинается с появления на месте укуса москита бугорка величиной 2-4 мм, окруженного ободком воспаленной кожи.
- На второй день он увеличивается до 8-10, иногда до 15 мм в диаметре.
- Одновременно увеличивается воспалительный отек кожи вокруг него.
- Через 1-2 недели в центре появляется язва с крутыми обрывистыми краями диаметром 2-4 мм.
- Дно язвы неровное, покрытое желтовато-серым или желтовато-зеленым налетом.
- Язвы могут быть множественные при многократных укусах.
- Язвы малоболезненны, однако боли возникают при перевязках или при случайных травмах язв (ударах, нажатии).
- Появление выраженной болезненности язв свидетельствует о присоединении вторичной бактериальной патогенной инфекции.
- На 2-3 месяце язвы очищаются от гноя.
- На 2-6 месяце начинается их рубцевание.
Если заболевание не очень беспокоит больного и не осложняется инфицированием язв, то лечение не проводят, предоставляют болезни естественное развитие.
Препараты используются при осложнении заболевания воспалением лимфатических узлов.
Самым эффективным методом предупреждения заболевания является вакцинация.
Источником заражения является больной человек, дополнительный резервуар — -собаки.
Заболевание встречается в течение всего года. Среди местного населения болеют преимущественно дети, среди приезжих — люди всех возрастов.
Инкубационный период колеблется от 2-4 месяцев до 1-2 лет, иногда продолжается до 4-5 лет.
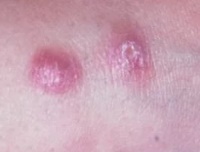
По прошествии этого периода на месте укуса зараженных москитов (чаще на лице и верхних конечностях) появляются малозаметные единичные, реже множественные, бугорки (лейшманиомы) диаметром 2-3 мм с гладкой, блестящей поверхностью.
Они медленно увеличиваются и через 3-4 месяца достигают 5-10 мм в диаметре, приобретая красновато-буроватый цвет с синюшным оттенком.
После нескольких месяцев бугорки могут рассосаться. Однако такое течение заболевания встречается редко.
Как правило, на поверхности бугорка образуется чешуйка, которая затем превращается в в плотно прикрепленную к бугорку желтовато-буроватую корочку.
После отпадения или насильственного снятия корки обнаруживают кровоточащую эрозию или язву. На протяжении длительного времени язва покрыта плотной коркой.
Через 2-4 месяца постепенно начинается рубцевание язв, которое заканчивается в среднем через год после появления бугорка. В некоторых случаях заболевание затягивается на 2 года и более.
У 10% больных развивается вялотекущий хронический туберкулоидный рецидивный кожный лейшманиоз. По симптомам он напоминает туберкулезную волчанку и может длиться десятилетиями. Предположительно причиной этого осложнения является иммунодефицит.
Другим осложнением является пиодермит, развивающийся вследствие присоединения вторичной инфекции.
Прежде всего выясняется находился ли пострадавший в районах распространения этого паразита.
Проводится анализ тканей, взятых из края поражения.
Если заболевание не очень беспокоит больного, то лечение не проводят. На ранних стадиях образования бугорков их можно обработать специфическими препаратами или мазями, содержащими хлорпромазин (2%), паромомицин (15%) или клотримазол (1%).
Лечение туберкулоидного лейшманиоза такое же, как висцерального лейшманиоза, но он плохо поддается терапии. Часто необходимы повторные курсы в комбинации с иммуностимуляторами, витаминами и общеукрепляющими препаратами.
Н2Мексиканский кожный лейшманиоза
Этот вид заболевания распространен в странах Латинской Америки, Мексике, Перу, США.
Иммунитет после перенесенной болезни нестойкий.
Инкубационный период составляет от 2-3 недель до 1-3 месяцев.
Болезнь обычно протекает в относительно легкой форме, образуется одна лейшманиома на открытых, доступных для нападения частях тела. Она заживает без осложнений через несколько месяцев.
Однако при возникновении лейшманиомы на ушной раковине (40% случаев)болезнь принимает длительное, хроническое течение и приводит к деформации ушной раковины.
Известны единичные случаи образования глубоких язв и разрушения хряща носа.
Диагностика и лечение такие же, как при кожном лейшманиозе Европы (городском лейшманиозе).
источник
Острые и хронические протозойные заболевания, вызываемые различными видами лейшманий, передающиеся кровососущими насекомыми (москитами), характеризующиеся преимущественным поражением внутренних органов или кожи — это лейшманиоз (Leishmaniasis). Из этой статьи вы узнаете основные симптомы лейшманиоза, о том как проводится лечение лейшманиоза, а также как протекает висцеральный лейшманиоз и кожный лейшманиоз у детей.
Леишмании принадлежат к типу простейших, классу жгутиковых, семейству трипаносом, роду Leishmania Ross. Род включает 20 видов и подвидов. Наибольшее значение в патологии человека имеет:
- Leishmania tropica — возбудитель кожного лейишаниоза,
- Leishmania do-novani и Leishmania infantum — возбудители висцерального лейшманиоза.
Как происходит заражение лейшманиозом?
В развитии леишмании различают стадию промастиготы (подвижная жгутиковая форма в беспозвоночном хозяине) и стадию амастиготы (неподвижная безжгутиковая форма в позвоночном хозяине). Амастиготы — неподвижные формы, представляющие круглые или овальные тельца длиной 2-5 мкм с четкой цитоплазматической мембраной, ядром, кинетопластом. Промастиготы содержат жгутик, имеют веретенообразную форму клетки с ядром и кинетопластом.
Леишмании — агамные организмы, размножающиеся посредством продольного деления. Жизненный цикл леишмании требует обязательной смены хозяина беспозвоночного и позвоночного. Беспозвоночные хозяева и переносчики леишмании — москиты, кровососущие насекомые из отряда двукрылых Diptera.
Леишмании являются внутриклеточными паразитами и поражают гистиофа-гоцитарную систему хозяина.
Антигенная структура леишмании характеризуется наличием родо-, подродо- и видоспецифических антигенов, которые являются гликопротеинами. Леишмании культивируются на кровяном агаре и других средах в виде промастигот; развиваются в культуре макрофагов, курином эмбрионе и др. Различные виды леишмании дифференцируют при помощи серологических реакций.
Лейшманиозы относятся к трансмиссивным протозойным инфекциям.
Источником инфекции и резервуаром являются собаки, грызуны, дикие животные (лисицы, шакалы).
Механизм передачи: гемо-контактный. Пути передачи лейшманиоза — трансмиссивный (передача возбудителя осуществляется москитами).
Восприимчивость к лейшманиозам — всеобщая.
В странах с тропическим климатом москиты встречаются круглый год, в Средней Азии — в теплое время года (начиная с мая).
Иммунитет у человека стойкий. Повторные заболевания лейшманиозом встречаются крайне редко.
Различают несколько вариантов болезни — висцеральный лейшманиоз и кожный лейшманиоз.
Висцеральный лейшманиоз (кала-азар) — трансмиссивная инфекция, вызывается Leishmania donovani.
Источником заражения человека являются животные (собаки, гербиллы и бурундуки, полосатые хомяки, белки, лисы, шакалы), переносчиком — москиты (Phlebotomus). Входными воротами служит кожа в месте укуса насекомого. Распространение возбудителя в организме происходит лимфо- и гематогенным путем. Инкубационный период — в среднем от 20 дней до 3 — 5 мес., редко — до 2 лет. Висцеральным лейшманиозом болеют преимущественно дети в возрасте от 1 года до 5 лет. В Средиземноморских странах лейшманиозом часто заболевают дети до года, что совпадает с аналогичным заболеванием собак. В нашей стране висцеральный лейшманиоз встречается в республиках Средней Азии и в Закавказье.
Заболевание висцеральным лейшманиозом, характеризуюется волнообразной лихорадкой, прогрессирующей кахексией, гепатоспленомегалией и анемией.
Выделяют следующие варианты висцерального лейшманиоза:
- индийский,
- средиземноморско-среднеазиатский,
- восточно-африканский,
- южно-американский.
Инкубационный период продолжается от 8 недель до 1 года.
Клиника висцерального лейшманиоза у человека характеризуется такими симптомами: длительной лихорадкой с периодами ремиссий, нарастающей кахексией. Основные симптомы лейшманиоза: кожа приобретает темный или восковидный оттенок, иногда становится бледной, волосы выпадают, возможны петехиально-геморрагические высыпания, чаще в области нижних конечностей, развивается миокардиодистрофия. Быстро увеличивается селезенка и печень, что сопровождается увеличением объема живота, иногда с появлением венозной сети. Всегда имеют место гипохромная анемия, лейкопения, повышенная СОЭ, нередко агранулоцитоз. Заболевание может иметь острое, подострое или хроническое течение. Начало преимущественно острое.
Выделяют следующие клинические формы висцерального лейшманиоза:
- индийский кала-азар,
- восточно-африканский,
- средиземноморский висцеральный лейшманиоз.
Как протекает висцеральный лейшманиоз у детей?
- Нагольный период. Заболевание начинается постепенно. Характерно появление симптомов слабости, субфебрильной температуры тела, недомогания, снижения аппетита.
- Период разгара. Основные симптомы лейшманиоза у человека: температура тела повышается до 39 — 40° С, сопровождается ознобами и потами. Характерно значительное увеличение печени и селезенки, а также лимфатических узлов. Состояние больных прогрессивно ухудшается, нарастает анемия. Кожа становится восковидно-бледной с землистым оттенком. Аппетит отсутствует, нарастает дистрофия.
- Кахектигеский период. Характерны такие симптомы, как резкое истощение и отеки. Возможны носовые кровотечения, кровоизлияния в кожу и слизистые оболочки. Прогрессивно нарастает сердечно-сосудистая недостаточность, артериальное давление снижается.
В анализе крови отмечают выраженные признаки тяжелой анемии: снижение количества эритроцитов, гемоглобина, пойкилоцитоз, анизоцитоз; лейкопению, относительный лимфоцитоз, моноцитоз, тромбоцитопению, повышенную СОЭ. Одновременно происходит снижение содержания факторов свертывания крови.
Течение висцерального лейшманиоза
Как правило, заболевание у человека протекает в тяжелой форме. При этом наблюдаются острое начало, подъем температуры тела до 39-40° С, выражены симптомы интоксикации, гепатоспленомегалия. У больных быстро прогрессирует анемия и общая дистрофия.
Через 3-6 мес. при отсутствии специфического лечения лейшманиоза может наступить летальный исход. При хроническом течении болезни отмечается постоянное повышение температуры тела с периодическими подъемами до фебрильных цифр.
Иногда могут наблюдаться ремиссии лихорадки на несколько недель или месяцев. Отмечается постепенное неуклонное ухудшение состояния больного; печень и селезенка достигают больших размеров, нарастает анемия, развивается кахексия.
Осложнения: тяжелым специфическим осложнением является разрыв селезенки.
Диагностика висцерального лейшманиоза у детей
Лейшманиоз у человека может быть диагностирован на основании соответствующей клинической картины, характерных лабораторных данных (лейкопения, гипергаммаглобулинемия), с учетом эпидемической обстановки и подтвержден путем выявления лейшманий в пунктате костного мозга, лимфатического узла, печени, селезенки, реже — в мазках крови. При индийском кала-азаре необходим посев крови на среду NNN-arapa. Диагностическое значение имеют РСК и формоловый тест.
Опорно-диагностические признаки висцерального лейшманиоза:
- характерный эпиданамнез;
- постепенное начало заболевания;
- интермиттирующая лихорадка;
- выраженная гепатоспленомегалия;
- лимфаденопатия;
- прогрессирующая анемия и кахексия.
Лабораторная диагностика висцерального лейшманиоза:
Диагноз висцерального лейшманиоза подтверждается обнаружением лейшманий в пунктате костного мозга или лимфатического узла. Используют серологические реакции (РСК, реакцию латекс-агглютинации, реакцию иммунофлюоресценции), а также проводят биологическую пробу — заражение хомяков или белых мышей.
Дифференциальная диагностика проводится с сепсисом, инфекционным мононуклеозом, малярией, лейкозом, лимфогранулематозом, бруцеллезом.
Лечение висцерального лейшманиоза у детей
Проводят внутримышечное или внутривенное введение раствора пятивалентной сурьмы с глюконовой кислотой.
Чтобы вылечить лейшманиоз используют препараты сурьмы — антимониат меглюмин, солюсурьмин, неостибазан, глюкантим. В тяжелых случаях применяют пентамидин или стильбамидин, амфотерицин В. При наслоении вторичной бактериальной флоры назначают антибиотики широкого спектра действия. Наряду с этим проводят общеукрепляющую и десенсибилизирующую терапию, лечение антибиотиками, гемотрансфузиями.
Борьба с природными резервуарами лейшманий и их переносчиками.
Прогноз лечения. В отношении не леченых форм лейшманиоза прогноз очень плохой. При правильном и своевременном лечении лейшманиоза возможно полное выздоровление; резистентными к лечению являются восточно-африканские формы лейшманиоза.
Кожный лейшманиоз (пендинская язва, болезнь Боровского) — заболевание, вызываемое Leishmania tropica, характеризующееся поражением кожи с изъязвлением и рубцеванием.
Возбудитель кожного лейшманиоза
Входными воротами является кожа. В месте внедрения возбудителя возникает пролиферативный процесс с образованием специфической гранулемы (лейшманиомы). В дальнейшем гранулема некротизируется, изъязвляется и рубцуется.
Источником заражения являются больной человек, собаки, дикие грызуны, переносчиком — москиты рода флеботомус. Инкубационный период — 2 — 3 мес, редко — 2 — 5 лет и больше.
Симптомы кожного лейшманиоза у детей
В нашей стране различают две формы кожного лейшманиоза:
- сухую (антропонозный городской лейшманиоз),
- мокнущую (зоонозный сельский лейшманиоз).
Инкубационный период колеблется от 2-3 мес. до 1 года и более.
В периоде разгара, продолжающегося до 3-5 мес, различают две стадии: бугорка и изъязвления.
Период рубцевания длится до 1,5- 2 лет.
Формы кожного лейшманиоза
- При сухой форме лейшманиоза на месте укуса москита появляется папула (или несколько папул) — безболезненный розовый бугорок величиной до 3 мм. Постепенно через 3-4 мес. папулы увеличиваются в размерах, некротизируются и превращаются в язвы, покрытые корочкой. Вокруг язвы определяется обширная инфильтрация. Стадия язв продолжается до 10-12 мес, затем постепенно происходит их очищение, появление грануляционной ткани и образование рубцов. Процесс имеет длительное течение (до 1 года и более), поэтому болезнь называют «годовиком».
- При мокнущей форме лейшманиоза в месте внедрения возбудителя также образуется бугорок, который быстро увеличивается в размерах и через 1-2 нед. изъязвляется, образуя крупных размеров язву (до 15-20 см). Язва болезненная при пальпации, имеет подрытые края, обильное серозно-гнойное отделяемое (пендинская язва). Около крупных язв могут образоваться мелкие бугорки, которые также изъязвляются, сливаясь друг с другом, образуя сплошные язвенные поверхности. Процесс обратного развития длительный — до 2-3 мес.; полное рубцевание наступает через 6 месяцев и позднее. Прогноз при кожном лейшманиозе у человека благоприятный, но могут оставаться грубые косметические дефекты.
Диагностика кожного лейшманиоза у детей
Опорно-диагностические симптомы кожного лейшманиоза:
- характерный эпиданамнез;
- образование специфических язв на месте укуса москита.
Лабораторная диагностика. Диагноз подтверждается обнаружением лейшманий в материале, полученном со дна язвы. Возможна постановка биопробы на белых мышах.
Дифференциальная диагностика. Кожный лейшманиоз у человека необходимо дифференцировать с сифилисом, трофическими язвами, лепрой и другими поражениями кожи.
Лечение кожного лейшманиоза у детей
Лечение лейшманиоза заключается в применении антимониата меглюмина или пентамидина (местно и внутримышечно). Для лечения сопутствующих микробных процессов применяют антибактериальные препараты. Необходима общеукрепляющая и стимулирующая терапия.
Терапия при небольшом количестве язв только местная (очистка и обработка их антибиотиками). При множественных кожных очагах поражения лечение такое же, как при висцеральной форме; рекомендуются препараты пятивалентной сурьмы, дигидроэметин, мономицин.
Профилактика кожного лейшманиоза
Та же, что при висцеральной форме. Проводят борьбу с москитами, оздоровление природных очагов лейшманиоза. Важное значение имеет раннее выявление и лечение больных.
Прогноз лечения. В целом прогноз лечения лейшманиоза благоприятный. Без лечения язвы существуют около года.
Теперь вы знаете основные причины и симптомы лейшманиоза, а также о том, как проводится лечение лейшманиоза. Здоровья вашим детям!
источник