Лейшманиоз — заболевание, вызываемое простейшими рода лейшмании, переносчиками которых являются москиты.
Это род паразитических одноклеточных животных. В организме теплокровного животного они находятся в стадии безжгутиковой внутриклеточной формы. В организме переносчика и на питательных средах существуют в жгутиковой форме.
Жизненный цикл лейшманий протекает со сменой хозяев — позвоночного животного или человека и москита.
Москит (переносчик заболевания) — это мелкое двукрылое насекомое величиной 1,2-3,7 мм. Он заражается при кровососании инфицированного позвоночного животного или человека. В кишечнике насекомого лейшмании развиваются, размножаются и в течение недели превращаются в заразные формы, которые концентрируются в передних отделах кишечника и хоботке москита.
При повторном кровососании заразные формы (промастиготы) от москита попадают в кровь позвоночного хозяина, поглощаются иммунными клетками. Там они развиваются и размножаются. Клетки, переполненные паразитами, разрушаются, паразиты захватываются другими клетками, где процесс размножения повторяется.
В теплых странах москиты активны круглый год. Это сумеречные и ночные насекомые. В течение 2-3 недель жизни самки питаются кровью и 2-3 раза откладывают яйца.
Основным природным резервуаром паразита являются грызуны и представители семейства псовых.
Существует несколько видов лейшманиоза.
Заболевания, характерные для Европы, Азии, Африки:
- индийский висцеральный (кала-азар),
- средиземноморско-среднеазиатский,
- детский висцеральный,
- зоонозный (сельский) кожный,
- антропонозный (городской) кожный,
- мексиканский кожный.
Для Америки характерны свои виды лейшманиоза:
- мексиканский (язва Чиклеро),
- перуанский (Ута),
- гвианский (лесная фрамбезия),
- панамский,
- кожно-слизистый (эспундия).

Чаще болеют дети 5-9 лет. Переболевшие приобретают стойкий и длительный иммунитет. Повторные заболевания практически не регистрируются. У больных СПИДом лейшманиоз приобретает злокачественное течение и приводит к гибели.
В месте укуса зараженного москита, который является переносчиком заболевания, на коже образуется опухоль. Лейшмании, размножаясь, проникают в лимфатические узлы, затем перемещаются в селезенку, костный мозг, печень, лимфатические узлы кишечника и других внутренних органов.
В результате нарушается работа этих органов и они увеличиваются в размерах. В наибольшей степени поражается селезенка, прогрессирует анемия, которая усугубляется поражением костного мозга.
В ряде случаев у больных развивается так называемый посткала-азарный кожный лейшманиоз — появление на коже лица и других частей тела узелков и пятнистых высыпаний, которые содержат лейшмании. Эти образования сохраняются долгие годы, и больной продолжает оставаться источником заражения на долгое время.
Инкубационный период составляет от 3 недель до 12 месяцев, в редких случаях может достигать до 2-3 лет. Начинается заболевание постепенно.
В период развития заболевания наблюдаются:
- волнообразная лихорадка,
- увеличение селезенки,
- увеличение печени,
- увеличение лимфатических узлов,
- диарея,
- потемнение кожи,
- кровоизлияния в кожу и слизистые оболочки,
- носовые и желудочно-кишечные кровотечения.
При пальпации печень и селезенка плотные, безболезненные.
У ВИЧ-инфицированных заболевание протекает злокачественно и сопровождается невосприимчивостью специфических лечебных препаратов.
Диагноз устанавливают на основе характерных симптомов и подтверждают лабораторными исследованиями.
Лейшмании обнаруживаются в мазках пунктата костного мозга, селезенки или печени. В периферической крови лейшмании находят крайне редко.
Для лечения используют препараты пятивалентной сурьмы — солюсурьмин или меглумина антимонат. Курс лечения — 30 суток. При рецидиве заболевания повторяют через 14 дней.
При тяжелом течении или неэффективности лечения препаратами сурьмы используют препараты второй линии — амфотерицин (для взрослых) и паромомицин (для взрослых и детей).
Другое название — детский лейшманиоз. Заболевание распространено в странах Средиземноморья, единичные случаи зарегистрированы в Азии, Закавказье и Крыму.
Инкубационный период составляет от 1 месяца до 1 года.
Основными отличительными признаками заболевания являются:
- отсутствие кожных высыпаний,
- воспаление лимфатических узлов,
- боли в животе,
- приступы кашля.
Часто сопровождается бактериальной пневмонией. Кожные покровы бледные, имеют землистый оттенок.
Острая и подострая формы встречаются редко, в основном у маленьких детей. Протекают эти формы заболевания тяжело, требуют немедленного лечения и характеризуются резким истощением больного, снижением мышечного тонуса, появлением фурункулов, язвенными поражениями полости рта.
Наиболее частая форма болезни — хроническая, которая наблюдается в основном у детей старшего возраста, реже у взрослых. Эта форма характеризуется более легким течением, приступы сменяются долгими периодами нормального самочувствия. При своевременном лечении наступает полное выздоровление. Даже увеличенные печень и селезенка быстро уменьшаются до нормальных размеров.
Значительное количество случаев заражения протекает бессимптомно или в стертой форме, может наступить спонтанное выздоровление.
У людей с иммунодефицитом, особенно у ВИЧ-инфицированных, болезнь развивается быстро и протекает очень тяжело, плохо поддается лечению и часто приводит к быстрой гибели больного.
Лечение такое же, как при индийском висцеральном лейшманиозе.
Человек не является источником заражения. Основной природный резервуар инфекции — грызуны.
После перенесенного заболевания вырабатывается стойкий пожизненный иммунитет ко всем формам кожного лейшманиоза. Например, на юге Туркменистана большинство местного населения переболевает в детском возрасте.
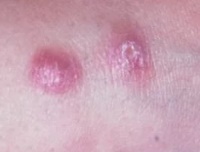
- Заболевание начинается с появления на месте укуса москита бугорка величиной 2-4 мм, окруженного ободком воспаленной кожи.
- На второй день он увеличивается до 8-10, иногда до 15 мм в диаметре.
- Одновременно увеличивается воспалительный отек кожи вокруг него.
- Через 1-2 недели в центре появляется язва с крутыми обрывистыми краями диаметром 2-4 мм.
- Дно язвы неровное, покрытое желтовато-серым или желтовато-зеленым налетом.
- Язвы могут быть множественные при многократных укусах.
- Язвы малоболезненны, однако боли возникают при перевязках или при случайных травмах язв (ударах, нажатии).
- Появление выраженной болезненности язв свидетельствует о присоединении вторичной бактериальной патогенной инфекции.
- На 2-3 месяце язвы очищаются от гноя.
- На 2-6 месяце начинается их рубцевание.
Если заболевание не очень беспокоит больного и не осложняется инфицированием язв, то лечение не проводят, предоставляют болезни естественное развитие.
Препараты используются при осложнении заболевания воспалением лимфатических узлов.
Самым эффективным методом предупреждения заболевания является вакцинация.
Источником заражения является больной человек, дополнительный резервуар — -собаки.
Заболевание встречается в течение всего года. Среди местного населения болеют преимущественно дети, среди приезжих — люди всех возрастов.
Инкубационный период колеблется от 2-4 месяцев до 1-2 лет, иногда продолжается до 4-5 лет.
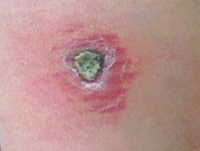
По прошествии этого периода на месте укуса зараженных москитов (чаще на лице и верхних конечностях) появляются малозаметные единичные, реже множественные, бугорки (лейшманиомы) диаметром 2-3 мм с гладкой, блестящей поверхностью.
Они медленно увеличиваются и через 3-4 месяца достигают 5-10 мм в диаметре, приобретая красновато-буроватый цвет с синюшным оттенком.
После нескольких месяцев бугорки могут рассосаться. Однако такое течение заболевания встречается редко.
Как правило, на поверхности бугорка образуется чешуйка, которая затем превращается в в плотно прикрепленную к бугорку желтовато-буроватую корочку.
После отпадения или насильственного снятия корки обнаруживают кровоточащую эрозию или язву. На протяжении длительного времени язва покрыта плотной коркой.
Через 2-4 месяца постепенно начинается рубцевание язв, которое заканчивается в среднем через год после появления бугорка. В некоторых случаях заболевание затягивается на 2 года и более.
У 10% больных развивается вялотекущий хронический туберкулоидный рецидивный кожный лейшманиоз. По симптомам он напоминает туберкулезную волчанку и может длиться десятилетиями. Предположительно причиной этого осложнения является иммунодефицит.
Другим осложнением является пиодермит, развивающийся вследствие присоединения вторичной инфекции.
Прежде всего выясняется находился ли пострадавший в районах распространения этого паразита.
Проводится анализ тканей, взятых из края поражения.
Если заболевание не очень беспокоит больного, то лечение не проводят. На ранних стадиях образования бугорков их можно обработать специфическими препаратами или мазями, содержащими хлорпромазин (2%), паромомицин (15%) или клотримазол (1%).
Лечение туберкулоидного лейшманиоза такое же, как висцерального лейшманиоза, но он плохо поддается терапии. Часто необходимы повторные курсы в комбинации с иммуностимуляторами, витаминами и общеукрепляющими препаратами.
Н2Мексиканский кожный лейшманиоза
Этот вид заболевания распространен в странах Латинской Америки, Мексике, Перу, США.
Иммунитет после перенесенной болезни нестойкий.
Инкубационный период составляет от 2-3 недель до 1-3 месяцев.
Болезнь обычно протекает в относительно легкой форме, образуется одна лейшманиома на открытых, доступных для нападения частях тела. Она заживает без осложнений через несколько месяцев.
Однако при возникновении лейшманиомы на ушной раковине (40% случаев)болезнь принимает длительное, хроническое течение и приводит к деформации ушной раковины.
Известны единичные случаи образования глубоких язв и разрушения хряща носа.
Диагностика и лечение такие же, как при кожном лейшманиозе Европы (городском лейшманиозе).
источник
Многие годы безуспешно боретесь с ПАРАЗИТАМИ?
Глава Института: «Вы будете поражены, насколько просто можно избавиться от паразитов просто принимая каждый день.
Лейшманиоз — одна из так называемых «забытых» болезней, во всяком случае, в цивилизованном мире с развитой медициной. Однако кожный лейшманиоз — напасть, с которой могут столкнуться и люди из благополучных стран, в особенности туристы и специалисты, работающие за границей по контракту.
Заражение кожи лейшманиями менее других форм этой паразитарной инфекции угрожает жизни пациентов, но безвозвратно меняет их жизнь, обезображивая внешность. Когда по запросу «лейшманиоз» поиск по фото в Интернете демонстрирует страшные язвы — речь идет о кожном лейшманиозе.
Для избавления от паразитов наши читатели успешно используют Intoxic. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Лейшманиоз — это паразитарная инфекция, которую провоцируют простейшие организмы, называемые лейшманиями. Транспортируют паразитов в человеческое тело кровососущие насекомые — москиты.
Тропические москиты очень похожи на отечественных комаров, только яйца откладывают во влажную почву, а не в воду.
С одной стороны кожный (дерматотропный) лейшманиоз — экзотическая болезнь, которая бушует там, где живут гориллы и злые крокодилы. С другой стороны, каждый год в России фиксируют несколько случаев малярии, лейшманиоза и других болезней, распространенных «где-то там». Да и не всегда заразиться можно на другом конце света, например, с висцеральным лейшманиозом можно столкнуться в близкой Грузии.
Известно три формы лейшманиоза:
- Висцеральный — наиболее тяжелая разновидность заболевания, вызывающая большинство случаев смерти.
- Слизисто-кожная форма деформирует и разрушает слизистые оболочки рта, носа и горла. Перекидываясь на органы дыхания, болезнь становится смертельной.
- Кожный лейшманиоз — самая распространенная разновидность болезни.
Заразиться с высокой вероятностью можно в регионах планеты с достаточно жарким климатом, где на протяжении 50-ти дней подряд температура воздуха не опускается ниже отметки 20°C. Редкие случаи болезни возможны и в более прохладных местностях.
В разных странах распространены региональные названия кожного лейшманиоза. В России он известен как болезнь Боровского — по имени исследователя, описавшего недуг в 1898 году. Также можно встретить названия пендинская язва, ашхабадка, годовик, пустынно-сельский лейшманиоз и другие.
Науке известно около 20-ти разновидностей лейшманий. Клиническая картина во многом зависит от конкретного паразита.
Болезнь Боровского делится на два подвида:
- остронекротизирующийся, также известный как сельский или зоонозный;
- поздно изъязвляющийся — городской или антропонозный.
Возбудитель первого, Leischmania tropica major, паразитирует в основном на грызунах, обитающих в песчаной местности, и собаках. Второй — дело Leischmania tropica minor, способных паразитировать только у человека, хотя переносчиком обоих разновидностей лейшманий служат одни и те же москиты.
Зоонозная разновидность болезни отличается сезонностью: заболеваемость активизируется весной, достигает пика летом и снижается в холодное время года, когда нет москитов. Городская разновидность не зависит от времени года. Характер антропонозной формы гораздо менее острый — человек может быть носителем лейшманий и источником инфекции, при этом у него самого заболевание может никак не проявляться.
Жизненный цикл лейшманий — это последовательный переход между двумя морфологическими (то есть связанными со строением) формами:
- Способные передвигаться промастиготы паразитируют в теле москитов.
- Неподвижные амастиготы паразитируют внутри клеток тел позвоночных существ, в том числе людей.
Круг природных хозяев лейшманий достаточно широк и помимо людей включает собак, грызунов, кошек, лошадей. В Новом Свете паразиты не гнушаются опоссумами, ленивцами, броненосцами.
С кровью животных лейшмании оказываются в пищеварительной системе насекомых, где в течение недели развиваются промастиготы. Затем паразиты блокируют просвет пищеварительного тракта своих хозяев, мешая им питаться — самки не могут глотать новую кровь. В результате переносчик совершает спастические движения, отрыгивая до тысячи промастигот в ранку от укуса на человеческом теле.
Иммунная система сначала ополчается на пришельцев — лейшманий поглощают лейкоциты нейтрофилы. Но последние вскоре гибнут, после чего их поглощают макрофаги — клетки, чья задача очищать организм от чужеродных элементов.
С лейшманиями макрофаги не умеют справляться, паразиты используют их как природный резервуар. Здесь промастиготы становятся амастиготами.
Питание, бедное железом и рядом других микроэлементов ослабляет иммунную защиту организма и повышает риск заражения.
Вырубка лесов приближает людей к местам обитания москитов, что также ухудшает эпидемиологическую ситуацию. Еще один неблагоприятный фактор — миграции людей без иммунитета в регионы, опасные в отношении лейшманиоза.
Изменения температуры и влажности, характерные для климатического климата последних десятилетий, изменяют привычную эпидемиологическую картину, в результате чего усиливается уровень заболеваемости в новых регионах.
Таблица основных проявлений обоих типов кожного лейшманиоза:
| Подтип | Длительность болезни | Основные проявления |
| Сельский (зоонозный) | 3-8 месяцев | Сужающиеся кверху бугорки с широким основанием на открытых участках кожи. Цвет красно-синюшного, иногда с бурым или желтым оттенком. Через 1-3 месяца образования вскрываются, появляется изъязвление с неровными краями и обильными серозно-гнойными выделениями, которые высыхают плотными корками. |
| Городской (антропонозный) | Тянется годами, отсюда одно из названий «годовик» | Небольшие розовые или красновато-бурые бугорки, количество инфильтрата после вскрытия небольшое. |
Основные разновидности кожного лейшманиоза имеют подвиды, часто существенно отличающиеся в течении, проявлениях и лечении. Туберкулоидный или металейшманиоз считается подвидом антропонозной формы. Кожные поражения в основном появляются на лице, чаще всего болезнь поражает подростков и молодых людей.
Одна из гипотез развития туберкулоидной формы связывает ее с недостаточностью иммунитета, когда хроническая инфекция, травма, переохлаждение и ряд других причин ослабляют защитные силы организма, который теряет способность сопротивляться возбудителю. Болезнь может тянуться годами и хуже других форм поддается воздействию препаратов.
Диффузный и кожно-слизистый лейшманиозы считаются атипичными формами антропонозного кожного лейшманиоза. Болезнь протекает медленно, кожные язвы появляются поздно либо вообще не образуются. Заживление длится до трех лет и дольше.
Начало кожно-слизистого лейшманиоза похоже на обычный антропонозный вариант болезни, но затем очаги распространяются на слизистую оболочку рта, носа, глотки.
Высыпания, которые вызывает диффузный лейшманиоз, склонны сливаться, после чего становятся схожи с кожными образованиями при лепре — современное название проказы. Для этого варианта болезни характерны кожные язвы, слизистые оболочки не затрагиваются. Болезнь без лечения не проходит, но и после него нередки рецидивы.
Еще одна разновидность кожного лейшманиоза может быть вторичной на фоне висцеральной формы инфекции. Она называется PDKL (пост кала-азар кожный лейшманиоз). 5-50% людей, заболевших висцеральным лейшманиозом в Восточной Африке и Индостане спустя полгода после кала-азар (альтернативное название висцеральной формы) отмечают появление характерной сыпи на лице, плечах, туловище. Такие пациенты становятся потенциальным источником инфекции висцерального лейшманиоза.
Первое, что должен сделать врач, к которому обратился пациент с кожными поражениями, вызывающими подозрения насчет лейшманиоза — выяснить о его возможных визитах в эндемичные по заболеванию регионы.
Осложняет своевременную диагностику и отсрочивает начало лечения дефицит информации об экзотических болезнях, к которым относится лейшманиоз у туристов и людей, работающих за границей. Обычно первые проявления болезни начинаются спустя месяцы после возвращения из путешествия, и человеку сложно связать свое состояние с пребыванием за границей, которое прошло без происшествий.
На разных стадиях развития проявления лейшманиоза схожи с поражениями кожи иного происхождения (сифилисом, туберкулоидной волчанкой, саркоидозом, злокачественными поражениями кожи), поэтому с целью диагностики важно определить возбудителя и исключить похожие болезни.
Для поверхностного надреза врач легко сдавливает бугорок или инфильтрат по краям кожного образования на начальной стадии изъязвления. Сделать это нужно своевременно, поскольку при заживлении язвы паразитов обнаружить сложнее.
Небольшое количество ткани и тканевой жидкости соскабливают и готовят мазок для окрашивания по методу Романовского-Гимзе. Протоплазма лейшманий становится светло-голубой, основное ядро красным (возможно с фиолетовым оттенком), а добавочное ядро — фиолетовым.
Для избавления от паразитов наши читатели успешно используют Intoxic. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Наличие в соскобе крови, гноя или отмерших эпителиальных тканей делает его непригодным. При туберкулоидной разновидности редко удается обнаружить лейшмании в свежем соскобе, поэтому врачи используют его для культурального посева. В зависимости от выбранного метода результата приходится ждать от недели до трех.
Помимо очагов кожных поражений, паразитов у человека обнаруживают в макрофагах и в периферической крови.
Среди других диагностических методик может использоваться кожный тест Монтенефо с лейшманином. Эта методика не имеет особой ценности, поскольку в острой фазе болезни всегда дает отрицательный результат. Положительным он становится не ранее, чем через полгода после выздоровления.
Интересный факт: туберкулиновая проба (Манту) при лейшманиозе также всегда показывает отрицательный результат, даже если пациент болен туберкулезом.
Лечение кожного лейшманиоза зависит от стадии заболевания. В раннем периоде, когда кожные поражения выглядят как бугорки на коже, их обкалывают растворами следующих препаратов:
Эффективны примочки и мази на основе этих лекарств.
Когда бугорки вскрываются и образуются язвы, лечение состоит во внутримышечных инъекциях Мономицина. Внутрь назначают прием Аминохинола — препарата, способного нарушать клеточный иммунитет, что приводит к гибели паразитов.
В тяжелых случаях болезни врачи для лечения кожного лейшманиоза назначают лекарства, используемые при висцеральной разновидности болезни. Это препараты пятивалентной сурьмы и Амфотерицин B.
Так выглядит общая схема лечения, но в каждом конкретном случае врачебная стратегия будет зависеть от ряда обстоятельств. Один из них — конкретная разновидность лейшманий. Например, лейшманиоз, привезенный из Нового Света, поддается лечению значительно хуже, чем тот, которым можно заразиться в Африке или Азии.
Даже своевременное применение сильных химиотерапевтических средств не гарантирует быстрое излечение и отсутствие ужасающих шрамов на месте кожных поражений при лейшманиозе. На народные методы, которым не удалось помочь странам третьего мира победить инфекцию, надеяться вовсе не приходится.
Основное направление ВОЗ для борьбы с малярией и лейшманиозом — разработка вакцин, способных предотвратить развитие этих заболеваний. Если работа над вакцинами против малярии и висцерального лейшманиоза еще ведется, то препараты против кожной разновидности болезни уже есть в наличии.
Вакцинирование проводят вне сезона зоонозной формы — осенью и зимой. Для этого под кожу вводят живые промастиготы возбудителя лейшманиоза сельского типа, после чего на коже довольно быстро образуется характерный для болезни кожный бугорок, который не образует язвы и оставляет после себя крошечный малозаметный шрам. В результате формируется иммунитет к обеим основным разновидностям кожного лейшманиоза.
Важно избегать укусов москитов — использовать специальные сетки-пологи над кроватью, обработанные веществами, отпугивающими насекомых, а на улице применять репелленты. Однако заражением чреват всего один пропущенный укус, поэтому эти меры всего лишь дополнительные.
Куда эффективнее снижать общую патогенность среды:
- бороться с грызунами, как основными переносчиками болезни;
- уменьшать зоны размножения москитов — осушать болотистые участки и подвалы зданий, контролировать стихийные скопления мусора.
Международное медицинское сообщество в лице ВОЗ заинтересовано в полной победе над забытыми болезнями, включая лейшманиоз. С этой целью организация поддерживает национальные программы по борьбе с заболеванием, распространяет информацию о лейшманиозе, повышая грамотность населения, собирает статистику, которая облегчает контроль над заболеваемостью и так далее.
Видео о возбудителе, симптомах и лечении лейшманиоза:
Лейшманиоз – паразитарное заболевание, вызванное микроорганизмами рода Leishmania семейства Trypanosomidae класса Mastigophora. Заражение человека происходит путём укуса ранее заражённого кровососущего насекомого. Основной природный резервуар паразитов широкий и зависит от видов лейшманий, охватывая несколько видов млекопитающих от грызунов до человека.
В зависимости от вида паразита заболевание также имеет и разные проявления. Существуют лейшманиоз висцеральной формы, а также кожной и кожно-слизистой. В этой статье речь пойдёт о висцеральном лейшманиозе (см. фото ниже).
Трансмиссивный способ заражения означает, что в ходе своего жизненного цикла паразит сменит несколько хозяев. Начинает свой путь лейшмания в природном очаге, которым является мелкий грызун, лиса, шакал, собака или вовсе другой человек. В теле первичного хозяина микроорганизм проходит амастиготную стадию своего развития.
Когда заражённого субъекта кусает москит, в его пищеварительный тракт вместе с кровью попадают и паразиты. Как правило, на территории Южной Европы, Ближнего Востока, Средней Азии, Северной и Западной Африки заболевание распространяется через укусы москитов из рода Phlebotomus.
В Латинской Америке переносчиком являются москиты из рода Lutzomiya.
Попав в организм промежуточного хозяина, лейшмания развивается дальше, отращивая жгутики и завершая в течение недели тем самым промастиготную стадию своего развития. Повторный укус переносчика уже заражает взрослыми паразитами новый организм, который может оказаться человеческим.
На месте укуса вскоре появляется уплотнение и гранулёма, заполненная множеством лейшманий и погибшими в результате локального фагоцитоза клетками.
Однако при висцеральном лейшманиозе локализация паразита не ограничивается лишь гранулёмой и ближайшими поражёнными лимфоузлами. Бактерии стремятся дальше и заражают внутренние органы, в основном селезёнку и печень.
Также могут быть поражены костный мозг, кишечник, надпочечники и почки. Оказавшись в человеческом теле, лейшмании начинают размножаться, а цикл повторяется заново.
Лейшманиоз может проявиться совершенно по-разному, что зависит от вида паразита, который является возбудителем болезни. Также разные виды лейшманий переносятся разными москитами, распространёнными в конкретных регионах планеты. Ввиду этого можно выделить основные клинические формы заболевания:
- Кожная. Язвенные поражения кожного покрова, оставляющие после излечения косметические дефекты. Воспаление лимфатических узлов. Возбудителями являются микроорганизмы L. aethiopica, L. major, L minor и некоторые другие.
- Кожно-слизистая. Вызывается паразитом L. tropica и представляет собой прогрессирующую форму кожного лейшманиоза, затрагивая слизистую органов дыхания, полости рта, век и так далее.
- Висцеральная. Как правило, в подавляющем большинстве случаев наблюдается на территории Старого Света. Вызван возбудителем висцерельного лейшманиоза в зависимости от региона являются микроорганизмы L. chagasi, L. donovani, L. infantum и некоторые другие. Его жертвам чаще всего являются дети и лица с ослабленным иммунитетом, Как правило, делят висцеральный лейшманиоз на несколько основных разновидностей:
- средиземноморский тип, несмотря на своё название, встречается на большом территориальном промежутке, протянувшемся от Средиземного моря до севера Китая, охватывая почти всю Среднюю Азию, а заражение сопровождается сильным воспалением лимфоузлов и высокой температурой;
- индийский тип, известный также как ассамская лихорадка, кала-азар, лихорадка дум-дум, распространён в Индии, Пакистане и восточных районах Китая, а характеризуется болезнь поражением надпочечников и появлением узелков на коже, в которых сохраняются лейшмании на протяжении многих месяцев;
- восточноафриканский тип, как правило, выражается через появление язвенных поражений на внутренних органах, а основным носителем лейшманий являются люди, проживающие в регионе от Сахары до Экватора.
Посредством кровотока паразиты распространяются от места укуса в лимфатические узлы, вызывая лимфангит и лимфаденит, а также поражают внутренние органы – преимущественно печень и селезёнку, а также костный мозг, кишечник, почки и надпочечники.
Общими признаками для всех типов висцерального лейшманиоза являются увеличение в размерах печени и селезёнки, асцитом, гипертензией кахексией. При оставлении болезни без лечения могут возникнуть язвенно-некротическая ангина, агранулоцитоз, тромбоцитопения и необратимые поражения костного мозга.
При появлении первых симптомов болезни необходимо обратиться к врачу. В России болезнь практически не встречается, поэтому врач может назначить сдачу нескольких анализов для постановки точного диагноза. Для получения достоверного результата обычно проводят биопсию костного мозга, иммуноферментный анализ крови и реакцию связывания комплемента.
После того как была проведена диагностика висцерального лейшманиоза, лечащий врач разрабатывает индивидуальное лечение.
Как правило, терапия осуществляется медикаментозным образом, основываясь на применении препаратов пятивалентной сурьмы при поддержке раствора глюкозы.
Наиболее популярными средствами являются Глюкантим, Пентостам, Солюсурмин, а также Амфотерицин для усиления эффекта. Употребление лекарств осуществляется путём внутривенных и внутримышечных инъекций. В случае возникновения кожных дефектов может быть применена ультрафиолетовая терапия и прогревание.
В тех случаях, когда применение лекарственных препаратов не даёт положительного результата, врач может назначить проведение спленэктомии – операции по удалению повреждённых фрагментов селезёнки.
После проведения процедуры, показатели крови заметно улучшаются, однако организм становится более уязвимым к другим инфекционным заболеваниям.
Успешное лечение болезни на ранних этапов обычно проходит для организма бесследно. В случае длительного развития лейшманиоза существует риск изменений в структуре скелета, повреждения костного мозга, а также нарушение функций некоторых внутренних органов.
источник
В частности, возникает вопрос о резервуарах лейшманиозного вируса. Является ли источником заражения москитов лейшманиями только человек, или есть иные пути получения паразитов москитами? Ed. Sergent, Lemaire и Senevet высказали мысль, что резервуаром изучаемого вируса является алжирский геккон (рептилия) Tarentola mauritanica, от которого москит и почерпает лейшманий; из органов 15,7% исследованных гекконов им удалось выкультивировать жгутиковых типа Leptomonas. Wenyon сомневается в высказанной гипотезе, a Laveran не добился успеха в своих попытках заразить гекконов L. tropica.
Некоторые пресмыкающиеся, например хамелеон, имеют собственных лейшманиеподобных паразитов.
Совсем иные пути в разрешении проблемы эпидемиологии кожного лейшманиоза наметил в последующее время R. Strong; он обнаружил, что паразитирующие в соке молочайных растений (Euphorbia) жгутиковые в Центральной и Южной Америке очень похожи на L. tropica. Н а молочае питается растительный клоп Chariesterus cuspidatus, который и всасывает жгутиковые с молочным соком растения. Если этот клоп делается добычей ящерицы Cnemidophorus lemniscatus, то в ее кишечнике жгутиковые приобретают патогенные свойства. Если привить в кожу обезьяне содержимое кишечника такой ящерицы со жгутиковыми, то на коже развивается язва, содержащая типичные лейшманий.
Жгутиковые молочая патогенны для этого растения; пройдя же через организм насекомого и ящерицы, они приобретают свойства, патогенные для млекопитающих. Эти данные, конечно, нуждаются в проверке и подтверждении, чтобы признать за ними, значение ключа к выяснению эпидемиологии кожного лейшманиоза. Отметим, что заражение молочая жгутиковыми обнаружено в различных странах, в том числе недавно и в СССР (Leptomonas davidi в Поволжье, И. Иофф). Промежуточным хозяином и переносчиком этого паразита в Португалии является клоп Stenocephalus agilis Scop., в в слюнных железах которого развивается инфицирующая форма Leptomonas davidi.
Основные факты, на которых зиждется москитная теория распространения кожного лейшманиоза, по сводке Адлера, заключается в следующем:
1) L. tropica была обнаружена в качестве естественного паразита Phl. papatasii.
2) Лейшманийная стадия L. tropica превращается в лептомонадную жгутиковую форму, которая затем размножается в желудке Phl. papatasii и Phl. sergenti.
3) L. tropica в лептомонадной стадии проявляет тенденцию к занятию в теле москита «передней позиции» — в частности скопляется в хоботке; однако заражение человека через хоботок случается относительно редко.
4) L. tropica становится заразительной для человека после пребывания в течение девяти дней в теле Phl. papatasii при температуре между 19 и 23° С и через 6 дней в теле Рhl. sergenti при t° около 27° С.
5) Культуры L. tropica, которые стали незаразительными для человека, снова приобретают патогенные свойства после прохождения через Phl. papatasii.
6) Phl. papatasii и Phl argentipes имеют бактериологически стерильный пищеварительный тракт. Это обстоятельство весьма способствует пригодности москитов быть хозяевами лейшманий, так как ни L. tropica, ни L. donovanl не могут сколько-нибудь продолжительное время жить вместе с бактериями.
Уже теперь накопились данные, говорящие в пользу того, что разные географические штаммы L. tropica приспособились к определенным видам москитов. Так, в Палестине L. tropica, повидимому, связана с Phi. papatasii, а в Багдаде — с Phl. sergenti.
Передача кожного лейшманиоза происходит или при уколе москитами (редко для Phl. papatasii, обычно — для Phl sergenti), или при раздавливании зараженных москитов на скарифицированной коже, или при внесении инвазирующего материала на слизистые оболочки или в конъюнктиву глаза.
Отделом паразитологии ВИЭМ были организованы продолжительные экспедиционные исследования очага пендинской язвы в долине Мургаба в Туркмении (Н. Латышев) в целях выработки системы мероприятий по ликвидации очагов пендинки в небольших селениях в зоне полупустыни, освояемой в процессе социалистического строительства. Мероприятия строились по линии борьбы с москитами (о чем см. ниже, в главе о москитах). В поисках мест выплода москитов обследовались норы различных диких животных, в частности грызунов. Исследование самих хозяев некоторых нор показало, что много песчанок (Rhombomys opimus) и сусликов (Sperrnophylopsis leptodactylus) спонтанно заражены пендинской язвой. Паразитами от песчанки удалось заразить волонтера, у которого развилась классическая пендинка в месте введения в кожу инфицирующего материала, и обратно, паразитами от человека можно было заразить песчанку; эти эксперименты доказывали тождество лейшманий песчанки и человека (Латышев). Норы этих грызунов (как указывали Я. ВласоЕ и П. Петрищева) являются местом выплода массы москитов.
Дальнейшее обследование москитов из нор грызунов привело к обнаружению до 35 % Phlebotomies с флягеллятными формами лейшманий в желудке и глотке. Сопоставление всех этих фактов приводит Н. Латышева к выводу, что кожный лейшманиоз является типичным зоонозом, т. е. болезнью грызунов, очаги которой поддерживаются в дикой природе независимо от присутствия человека вследствие сообитания в норах грызунов и москитов; последние передают пендинку от одного грызуна к другому.
Когда в зону такого естественного очага пендинки попадает человек, на него могут нападать для кровососания спонтанно-зараженные москиты, почерпнувшие лейшманий от диких грызунов. Финалом является заболевание человека пендинской язвой. Следовательно, естественным рассадником пендинки являются норы диких грызунов. В таком освещении становятся понятными и заболевания людей пендинкой в безлюдных местностях и высокая заболеваемость кожным лейшманиозом небольших поселений во вновь освояемых местах, где контакт человека с дикой природой тесен. Эти же факты властно диктуют необходимость борьбы с москитами не только в биотопах антропургического происхождения, но и в дикой природе в известном радиусе от оздоровляемого селения (Н. Латышев).
источник
Лейшманиоз представляет собой протозойную инфекцию с трансмиссивным механизмом распространения, характеризующуюся поражением кожных покровов или внутренних органов внутриклеточными паразитами – лейшманиями. Лейшманиозы подразделяют на висциральные, протекающие с поражением легких, печени, селезенки, сердца, и кожные, проявляющиеся трансформирующимися в очаги изъязвления папулами. Диагностика лейшманиоза осуществляется путем выявления лейшманий в крови пациента (при висцеральной форме) или в отделяемом кожных элементов (при кожной форме).
Лейшманиоз представляет собой протозойную инфекцию с трансмиссивным механизмом распространения, характеризующуюся поражением кожных покровов или внутренних органов внутриклеточными паразитами – лейшманиями.
Лейшманиоз вызываются семнадцатью из более чем двадцати видов простейших паразитов рода Leishmania. Лейшмании развиваются внутри клеток хозяина (преимущественно в макрофагах и элементах ретикулоэндотелиальной системы). В течение своего жизненного цикла им необходимо сменить двух хозяев. В организме позвоночных животных лейшмании находятся в безжгутиковой форме, развиваясь в жгутиковую форму в теле членистоногого. Лейшмании отличаются резистентностью к антибиотикам, и чувствительны к препаратам пятивалентной сурьмы.
Подавляющее большинство лейшманиозов – зоонозы (резервуаром и источником инфекции являются животные), только два вида – антропонозы. Виды животных, участвующих в распространении лейшманиоза, довольно ограничены, поэтому инфекция является природно-очаговой, распространяется в пределах обитания соответствующей фауны: грызунов песчаниковых видов, псовых (лисы, собаки, шакалы), а также переносчиков – москитов. Преимущественно очаги лейшманиоза располагаются в странах Африки и Южной Америки. Большинство из них — развивающиеся, среди 69 стран, где распространен лейшманиоз, 13 являются беднейшими странами мира.
Человек является источником инфекции в случае поражения кожной формой лейшмании, при этом москиты получают возбудителя с отделяемым кожных язв. Висцеральная лейшмания в подавляющем большинстве случаев является зоонозной, москиты заражаются от больных животных. Заразность москитов отсчитывается с пятого дня попадания лейшманий в желудок насекомого и сохраняется пожизненно. Человек и животные контагиозны в течение всего срока пребывания возбудителя в организме.
Лейшманиоз передается исключительно с помощью трансмиссивного механизма, переносчики – москиты, получают инфекцию, питаясь кровью больных животных, и переносят здоровым особям и людям. Человек обладает высокой восприимчивостью к инфекции, после перенесения кожного лейшманиоза сохраняется продолжительный стойкий иммунитет, висцеральная форма такового не формирует.
Возбудитель проникает в толщу кожи человека при укусе москита, формируя в области входных ворот лейшманиозную гранулему. Впоследствии, при висцеральной форме инфекции гранулема рассасывается, а при кожной — прогрессирует в язву. Лейшмании разносятся по организму с током лимфы, поражая регионарные лимфатические узлы. Вдоль лимфатического сосуда паразиты могут формировать лейшманиомы – ряд последовательно располагающихся специфических язв.
В Южной Америке отмечаются формы лейшмании, протекающие с поражением слизистых оболочек ротовой полости, носоглотки и верхних дыхательных путей с грубой деформацией глубоких тканей и развитием полипозных образований. Висцеральная форма лейшманиоза развивается в результате рассеивания возбудителя по организму и попадания в печень, селезенку, костный мозг. Реже – в кишечную стенку, легкие, почки и надпочечники.
Возникающий иммунный ответ подавляет инфекцию, при этом заболевание протекает латентно, либо с маловыраженной симптоматикой. При иммунодефиците, сниженных защитных свойствах лейшманиоз прогрессирует, протекает с выраженной клиникой интоксикационного синдрома, лихорадкой. Размножение паразитов в печени способствуют замещению гепатоцитов фиброзной тканью, в селезенке отмечают атрофию пульпы с участками инфарктов и некротизации. Вследствие поражения костного мозга развивается анемия. В целом висцеральный лейшманиоз, прогрессируя, вызывает общую кахексию.
Лейшманиозы подразделяются на висцеральные и кожные формы, каждая форма, в свою очередь, разделяется на антропонозы и зоонозы (в зависимости от резервуара инфекции). Висцеральные зоонозные лейшманиозы: детский кала-азар (средиземноморско-среднеазиатский), лихорадка дум-дум (распространена в восточной Африке), носоглоточный лейшманиоз (кожно-слизистый, лейшманиоз Нового Света).
Индийский кала-азар является висцеральным антропонозом. Кожные формы лейшманиоза представлены болезнью Боровского (городской антропонозный тип и сельский зооноз), пендинской, ашхабадской язвами, багдадским фурункулом, эфиопским кожным лейшманиозом.
Инкубационный период этой формы лейшманиоза составляет от 20 дней до нескольких (3-5) месяцев. Иногда (довольно редко) затягивается до года. У детей раннего возраста в этот период может отмечаться первичная папула в месте внедрения возбудителя (у взрослых встречается в редких случаях). Инфекция протекает в острой, подострой и хронической формах. Острая форма обычно отмечается у детей, характеризуется бурным течением и без должной медицинской помощи заканчивается летально.
Чаще всего встречается подострая форма заболевания. В начальном периоде отмечается постепенное нарастание общей слабости, разбитости, повышенной утомляемости. Отмечается снижение аппетита, побледнение кожи. В этом периоде при пальпации можно выявить некоторое увеличение размеров селезенки. Температура тела может подниматься до субфебрильных цифр.
Подъем температуры до высоких значений говорит о вступлении заболевания в период разгара. Лихорадка имеет неправильный или волнообразный характер, продолжается в течение нескольких дней. Приступы лихорадки могут сменяться периодами нормализации температуры или снижения до субфебрильных значений. Такое течение обычно продолжается 2-3 месяца. Лимфатические узлы увеличены, отмечается гепато- и, в особенности, спленомегалия. Печень и селезенка при пальпации умеренно болезненны. При развитии бронхоаденита отмечается кашель. При такой форме нередко присоединяется вторичная инфекция дыхательной системы и развивается пневмония.
С прогрессированием заболевания отмечается усугубление тяжести состояния больного, развивается кахексия, анемия, геморрагический синдром. На слизистых оболочках ротовой полости возникают некротизированные участки. Ввиду значительного увеличения селезенки происходит смещение сердца вправо, тоны его глухие, ритм сокращений ускорен. Отмечается склонность к падению периферического артериального давления. С прогрессированием инфекции формируется сердечная недостаточность. В терминальном периоде больные кахексичны, кожные покровы бледные и истонченные, отмечаются отеки, выражена анемия.
Хронический лейшманиоз протекает латентно, либо с незначительной симптоматикой. Антропонозный висцеральный лейшманиоз может сопровождаться (в 10% случаев) появлением на коже лейшманоидов – мелких папиллом, узелков или пятен (иногда просто участки со сниженной пигментацией), содержащих возбудителя. Лейшманоиды могут существовать годами и десятилетиями.
Распространен в тропическом и субтропическом климате. Инкубационный период его составляет 10-20 дней, может сокращаться до недели и удлиняться до полутора месяцев. В области внедрения возбудителя при этой форме инфекции обычно формируется первичная лейшманиома, первоначально имеющая вид розовой гладкой папулы около 2-3 см в диаметре, в дальнейшем прогрессирующей в безболезненный или малоболезненный при надавливании фурункул. Спустя 1-2 недели в лейшманиоме формируется некротический очаг, и вскоре образуется безболезненное изъязвление с подрытыми краями, окруженное валиком инфильтрированной кожи с обильным отделяемым серозно-гнойного или геморрагического характера.
Вокруг первичной лейшманиомы развиваются вторичные «бугорки обсеменения», прогрессирующие в новые язвы и сливающиеся в единое изъязвленное поле (последовательная лейшманиома). Обычно лейшманиомы появляются на открытых участках кожных покровов, их количество может колебаться от единичной язвы до десятков. Нередко лейшманиомы сопровождаются увеличением регионарных лимфоузлов и лимфангитом (обычно безболезненным). Спустя 2-6 месяцев язвы заживают, оставляя рубцы. В целом заболевание, как правило, длиться около полугода.
Отличается значительной распространенной инфильтрацией кожи. Со временем инфильтрат регрессирует, не оставляя последствий. В исключительных случаях отмечаются мелкие язвы, заживающие без заметных рубцов. Такая форма лейшманиоза достаточно редка, обычно отмечается у пожилых лиц.
Наблюдается в основном у детей и молодых людей. При этой форме вокруг послеязвенных рубцов или на них появляются мелкие бугорки, могущие увеличиваться в размерах и сливаться друг с другом. Изъязвляются такие бугорки редко. Язвы при этой форме инфекции оставляют значительные рубцы.
Характеризуется продолжительным инкубационным периодом, который может достигать нескольких месяцев и лет, а также медленным развитием и умеренной интенсивностью кожных поражений.
Длительно протекающий лейшманиоз прогрессирует с развитием пневмонии, нефритов, агранулоцитоза, геморрагического диатеза, а также может осложняться гнойно-некротическими воспалениями.
Общий анализ крови при лейшманиозе показывает признаки гипохромной анемии, нейтропении и анэозинофилии при относительном лимфоцитозе, а также пониженную концентрацию тромбоцитов. СОЭ повышена. Биохимический анализ крови может показать гипергаммаглобулинемию. Выделение возбудителя кожного лейшманиоза возможно из бугорков и язв, при висцеральном — лейшмании обнаруживаются в посеве крови на стерильность. При необходимости для выделения возбудителя производят биопсию лимфоузлов, селезенки, печени.
В качестве специфической диагностики осуществляют микроскопическое исследование, бакпосев на питательной среде NNN, биопробы на лабораторных животных. Серологическая диагностика лейшманиоза проводится с применением РСК, ИФА, РНИФ, РЛА. В периоде реконвалесценции отмечается позитивная реакция Монтенегро (кожная проба с лейшманином). Производится при эпидемиологических исследованиях.
Этиологическое лечение лейшманиоза заключается в применении препаратов пятивалентной сурьмы. При висцеральной форме их назначают внутривенно с нарастанием дозировки на 7-10 дней. В случае недостаточной эффективности терапию дополняют амфотерицином В, вводимым с 5% раствором глюкозы внутривенно медленно. На ранних стадиях кожного лейшманиоза бугорки обкалывают мономицином, сульфатом берберина или уротропином, а также назначают эти препараты в виде мазей и примочек.
Сформировавшиеся язвы являются показанием к назначению мирамистина внутримышечно. Для ускорения заживления язв эффективна лазерная терапия. Препаратами резерва при лейшманиозе являются амфотерицин В и пентамидин, их назначают в случаях рецидивирования инфекции и при резистентности лейшманий к традиционным средствам. Для повышения эффективности терапии можно добавить человеческий рекомбинантный гаммаинтерферон. В некоторых случаях бывает необходимо хирургическое удаление селезенки.
При легко протекающем лейшманиозе возможно самостоятельное выздоровление. Благоприятен прогноз при своевременном выявлении и должных медицинских мерах. Тяжелые формы, инфицирование лиц с ослабленными защитными свойствами, отсутствие лечения значительно ухудшают прогноз. Кожные проявления лейшманиоза оставляют косметические дефекты.
Профилактика лейшманиоза включает меры по благоустройству населенных пунктов, ликвидацию мест расселения москитов (свалок и пустырей, затопленных подвальных помещений), дезинсекцию жилых помещений. Индивидуальная профилактика заключается в использовании репеллентов, других средств защиты от укусов москитов. При обнаружении больного производят химиопрофилактику пириметамином в коллективе. Специфическая иммунная профилактика (вакцинация) производится лицам, планирующим посещение эпидемически опасных районов, а также неимунному населению очагов инфекции.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Лейшманиоз — облигатные трансмиссивные заболевания, возбудителями которых являются простейшие рода Leishmania. Жизненный цикл лейшманий протекает со сменой хозяев и включает две морфологические формы: амастиготную (безжгутиковую) и промастиготную (жгутиковую). В амастиготной форме лейшманий паразитируют в клетках (макрофагах) природных резервуаров (позвоночные животные) и человека; в промастиготной обитают в различных частях пищеварительного тракта москитов, которые служат их переносчиками и в питательных средах.
Переносчиками лейшманий являются двукрылые насекомые: Старого Света — москиты рода Phlebotomus, Нового Света — рода Lutzomya. Основные природными резервуарами — грызуны и представители семейства псовых.
Область распространения лейшманиозов включает страны с жарким и теплым климатом. Заболевания людей зарегистрированы в 76 государствах Азии, Африки, Южной Европы, Центральной и Южной Америки. Во многих странах лейшманиозы наносят существенный социально-экономический ущерб. В России локальные случаи заболевания лейшманиозами в настоящее время отсутствуют, однако ежегодно регистрируются завозные случаи, среди заразившихся — лица, посетившие страны ближнего и дальнего зарубежья, эндемичные по лейшманиозам. При этом больные выявляются среди граждан как зарубежных государств, так и Российской Федерации, возвратившихся из деловых или туристических поездок в районы с субтропическим или тропическим климатом.
Различают три клинические формы лейшманиозов: кожный, кожно-слизистый и висцеральный. При кожном лейшманиозе поражаются кожные покровы; при кожно-слизистом — кожа и слизистые оболочки, главным образом верхних дыхательных путей, иногда с разрушением мягких тканей и хрящей; при висцеральном лейшманиозе возбудитель локализируется в печени, селезенке, костном мозге и лимфатических узлах. В России чаще всего регистрируются кожный и висцеральный лейшманиозы.

Инфекционный процесс начинается, когда промастиготы проникают в организм хозяина со слюной москитов, которые кусают человека за лицо или конечности. Паразиты поглощаются дермальными макрофагами и вскоре превращаются в амастиготы или микромастиготы, размножающиеся поперечным делением, что в конечном счете приводит к разрыву макрофагов. Этот процесс продолжается продолжительное время, так как освобождающиеся амастиготы поглощаются новыми макрофагами, которые скапливаются в очаге поражения и пролиферируют здесь. Пораженные макрофаги способствуют дальнейшей диссеминации паразитов. Последующее развитие очага поражения зависит от индивидуальных особенностей паразита и состояния иммунных реакций организма хозяина. Положение осложняется тем, что в каждый таксон леишмании может входить несколько отличающихся друг от друга штаммов; тем не менее, обычно каждый вид или подвид леишмании вызывает достаточно характерное заболевание, которое входит в одну из основных групп.
Москит заражается амастиготами леишмании при кровососании на инфицированном позвоночном. В кишечнике москита лейшмании переходят в промастиготную стадию, размножаются продольным делением и развиваются в течение недели, превращаясь в инвазивные формы, которые концентрируются в передних отделах кишечника и в хоботке москита. Развитие промастигот в москитах происходит при температуре свыше 15 °С. При повторном кровососании переносчика про-мастиготы попадают в кровь позвоночного хозяина, фагоцитируются клетками РЭС и превращаются в амастиготы.
Москиты — мелкие двукрылые насекомые, величиной от 1,2 до 3,7 мм. Распространены во всех частях света в тропической и субтропической зонах, в поясе, заключенном между 50° с. ш. и 40° ю. ш. Москиты обитают как в населенных пунктах, так и в природных биотопах. В населенных пунктах местами выплода москитов служат подполья, свалки мусора и другие места, где скапливаются гниющие органические вещества. В природных условиях москиты выплаживаются в норах грызунов, гнездах птиц, пещерах, дуплах деревьев и т.п.
Особенности распространения лейшманий и их циркуляции на эндемичной по лейшманиозам территории тесно связаны с особенностями экологии их переносчиков — москитов. Так, в Старом Свете лейшманиозы распространены в сухих (аридных) территориях — пустынях, полупустынях и оазисах; в Новом Свете — это (за редким исключением) болезни влажного тропического леса.
В населенных пунктах Центральной Азии москиты обычно разлетаются на расстояние всего в десятки метров от мест выплода; на открытой местности распространяются до 1,5 км. В северной части своего ареала москиты имеют одну генерацию и активны с июня по август. В Центральной Азии обычно развиваются две генерации с максимумом численности в начале июня и начале августа. В тропических странах москиты активны целый год. Москиты — сумеречные и ночные насекомые, в течение 2-3 недель своей жизни самки питаются кровью и 2-3 раза откладывают яйца.
Лейшманиозы занимают одно из важнейших мест в тропической патологии. По данным Всемирной организации здравоохранения, лейшманиозы распространены в 88 странах мира, в 32 странах заболевания подлежат обязательной регистрации. По экспертным оценкам, число больных лейшманиозами в мире составляет 12 млн человек. Ежегодно возникает 2 млн новых случаев. Примерно 350 млн человек проживают на эндемичных по лейшманиозам территориях и находятся под угрозой заражения.
Лейшманиозы включены в специальную программу ВОЗ по изучению и борьбе с тропическими болезнями. В некоторых развивающихся странах лейшманиозы могут выступать в качестве фактора, сдерживающего экономическое развитие тех или иных районов.
Существует несколько видов лейшманий, патогенных для человека, которые сходны по своей морфологии, но отличаются по антигенным, молекулярно-биологическим и биохимическим признакам, а также по клинической картине и эпидемиологии вызываемых ими заболеваний.
Можно выделить три основные группы лейшманиозов:
- Кожный лейшманиоз.
- Кожно-слизистый американский лейшманиоз.
- Висцеральный лейшманиоз.
Однако такое деление нельзя считать абсолютным: в ряде случаев возбудители висцеральных форм болезни могут вызывать кожные поражения, а возбудители кожных форм — поражения внутренних органов.
Кожный лейшманиоз впервые описан английским врачом Рососке (1745). Клиническая картина болезни освещалась в трудах братьев Russel (1756), русских военных врачей НА. Арендта (1862) и Л.Л. Рейденрейха («Пендинская язва», 1888).
Большим событием явилось открытие возбудителя кожного лейшманиоза русским военным врачом П.Ф. Боровским (1898). Этот возбудитель также обнаружен американским врачом J.H. Wright (1903). В 1990-1903 гг. W.B. Leishman и С. Donovan обнаружили в селезенке больных индийским лейшманиозом возбудителя висцерального лейшманиоза, который был описан A. Laveran и F. Mesnil (1903) под названием L. donovani, а возбудитель кожного лейшманиоза получил наименование L. tropica в 1909 г.
Только при кожном лейшманиозе заболевание может заканчиваться развитием напряженного стерильного иммунитета и резистентности (устойчивости) к реинвазии. Но даже при этом заболевании паразиты могут иногда персистировать (длительное время сохраняться) в организме больного. Так, например, L. brasiliense могут распространяться и поражать носоглотку через много лет после первичного заболевания. L. tropica могут вызывать хронические рецидивирующие поражения, а у некоторых больных с отягощенным преморбидным фоном при инвазии L. mexicana или L. aethiopica может развиться анергическая форма болезни, известная под названием «диффузный кожный лейшманиоз». Невосприимчивость к реинвазии при наличии текущей инвазии обозначают термином премуниция (синоним нестерильного иммунитета).
Кожный лейшманиоз характеризуется поражениями кожи, которые называются лейшманиомами. Вследствие размножения лейшманий на месте введения их москитами, возникают специфические гранулемы, состоящие из плазматических клеток, нейтрофилов, лимфоидных элементов. Сосуды в области инфильтрата и за его пределами расширены, отмечаются набухание и пролиферация их эпителия. Процесс развития лейшманиомы состоит из трех стадий: бугорка, изъявления и рубцевания. Возможно распространение инфекции по лимфатическим сосудам и развитие лимфангитов и лимфаденитов.
Различают антропонозный и зоонозный кожный лейшманиозы.
Особенности двух типов лейшманиоза
Городской кожный лейшманиоз
Сельский кожный лейшманиоз
Антропонозный ашхабадская язва, годовик, поздно изъязвляющаяся форма («сухая»)
Зоонозный пендинская язва, мургабская язва, остронекротизирующаяся форма, пустынный тип («мокрая»)
Длительный: 2-3-6 месяцев, нередко 1-2 года и более
Короткий: обычно 1-2-4 недели, иногда до 3 месяцев
Небольшая папула-бугорок телесного или бурого цвета
Значительный островоспалительный, часто фурункулоподобный инфильтрат
Время наступления изъязвления
На лице чаще, чем на нижних конечностях
На нижних конечностях чаще, чем на лице
Длительность процесса до эпителизации
Первичные заболевания приходятся на летне-осенние месяцы (июнь — октябрь)
Дикие грызуны пустыни (зооноз)
Преимущественно в городах (Typus urbanus)
В сельских поселках, на окраинах городов и в пустынных местностях
Количество паразитов в гранулах
Вирулентность для белых мышей
С 6-го месяца от начала болезни

Возбудители кожных лейшманиозов описаны Куннигамом (Cuningham, 1884) и Фиртом (Firth, 1891). В 1898 г. П.Ф. Боровский определил, что эти организмы относятся к простейшим. В 1900 г. Райт (Wright) наблюдал аналогичных паразитов в селезенке больного висцеральным лейшманиозом и в 1903 г. впервые опубликовал точное описание этих паразитов и рисунки.
В 1974 г. Jadin сообщил о наличии небольшого жгута у внутриклеточных форм некоторых леишмании (L. tropica, L. donovani, L. brasiliensis), выявленного на микроэлектронограмме. В этой связи наряду с терминами «амастигота» встречается и термин «микромастигота», обозначающий ту же стадию жизненного цикла леишмании.
В организме теплокровных амастиготы и микромастиготы леишмании обнаруживаются в протоплазме клеток ретикулоэндотелиальной системы, способных к фагоцитозу. Они имеют вид мелких овальных или округлых телец размером от 2 до 5 мкм.
Протоплазма окрашивается по Романовскому-Гимза в серовато-голубой цвет. В центральной части или сбоку расположено овальное ядро, которое окрашивается в красный или красно-фиолетовый цвет. Около ядра располагается кинетопласт (круглое зернышко или короткая палочка, лежащая эксцетрично и окрашивающаяся более интенсивно, чем ядро, в темно-фиолетовый цвет). Наличие ядра и кинетопласта является главным признаком, позволяющим отличить леишмании от других образований (тромбоцитов, гистоплазм, дрожжевых клеток и т.д.).
Промастиготы леишмании имеют удлиненную веретеновидную форму; длина их составляет 10-20 мкм, ширина — 3-5 мкм. Ядро, протоплазма и кинегопласг окрашиваются в те же гона, ках и у амастигот. В культурах промастиготы часто собираются кучками в виде розеток, со жгутиками, обращенными к центру (явление агломерации).
В эндемичных районах профилактику лейшманиозов проводят дифференцированно в зависимости от формы заболевания по нескольким направлениям. Для антропонозов (кала-азар, АКЛ) основными мерами профилактики являются: выявление и лечение больных, борьба с москитами в населенных пунктах. Значительно более сложна и трудоемка профилактика висцерального лейшманиоза и ЗКЛ, при которых резервуарами возбудителей и источниками заражения человека являются в основном дикие животные. Профилактические мероприятия в очагах висцерального лейшманиоза включают: активное выявление и лечение больных, обнаружение и уничтожение в населенных пунктах больных собак (возможно лечение ценных пород), ограничение численности диких, хищных животных (лисицы, шакалы и др.) В окрестностях населенных пунктов проводят борьбу с москитами. Мероприятия в очагах ЗКЛ наряду с выявлением и лечением больных направлены на ликвидацию основного резервуара возбудителя в природе — различных видов грызунов и борьбу с норовыми москитами.
Кроме того, для защиты населения в очагах АКЛ и ЗКЛ применяют профилактические прививки живой вирулентной культурой L. major.
Весьма эффективной мерой профилактики лейшманиозов является защита от нападения москитов. Для этого в вечернее время непосредственно перед заходом солнца и в течение всей ночи целесообразно использовать специальные отпугивающие москитов вещества — репелленты, а также полог из мелкоячеистой сетки.
Граждане Украины, выезжающие за пределы страны, могут заразиться лейшманиозами при посещении в активный сезон передачи инфекции (май — сентябрь) стран ближнего зарубежья: Азербайджана (ВЛ), Армении (ВЛ), Грузии (ВЛ), Южного Казахстана (ВЛ, ЗКЛ), Кыргызстана (ВЛ), Таджикистана (ВЛ, ЗКЛ), Туркменистана (ЗКЛ, ВЛ), Узбекистана (ЗКЛ, ВЛ). Эндемичным по висцеральном лейшманиозе следует считать и Крым, где в прошлом регистрировались единичные случаи висцерального лейшманиоза.
Из стран дальнего зарубежья наибольшую опасность в отношении кала-азара представляет Индия, где ежегодно регистрируются десятки тысяч случаев этого заболевания. Висцеральный лейшманиоз чаще всего можно заразиться в странах Среднего, Ближнего Востока и Средиземноморья. Кожный лейшманиоз опасен для граждан, выезжающих в страны Среднего, Ближнего Востока и Северной Африки. В странах Центральной и Южной Америки наряду с висцеральным имеются очаги кожно-слизистого лейшманиоза.
Основной мерой профилактики для граждан, даже на короткое время выезжающих в названные регионы, служит защита от нападения москитов. Кроме того, для предупреждения ЗКЛ можно рекомендовать прививки живой культурой и химиопрофилактику пириметамином. При этом необходимо отметить, что прививки противопоказаны детям до 1 года, больным кожными или хроническими заболеваниями (туберкулез, сахарный диабет и др.) и людям, переболевшим ранее кожным лейшманиозом, а пириметамин — противопоказан при заболеваниях кроветворных органов, почек и беременности.
источник