эпидемии — пандемии — грипп — вич — спид — чума — оспа — свиной грипп — птичии грипп — пандемия гриппа — пандемия свиного гриппа — эпидемия свиного гриппа
| Этиология. Эпидемиология. Механизм заражения — фекально-оральный. Пути передачи инфекции — водный, пищевой и контактно-бытовой. Наиболее часто острые случаи заболевания регистрируются в возрастной группе 15-45 лет. Наблюдаются как спорадические случаи, так и эпидемические вспышки заболевания. За последние 10 лет ежегодная заболеваемость брюшным тифом в России составляла менее 1 на 100 тыс. человек. Брюшному тифу, как и другим кишечным инфекциям, присуще сезонное повышение заболеваемости в летне-осенний период. Патогенез. Клиника. I. Острый брюшной тиф: манифестного и бессимптомного течения. II. Хронический брюшной тиф: манифестного и бессимптомного течения. Острый брюшной тиф манифестного течения может встречаться в типичной и атипичной формах. Типичная форма характеризуется цикличностью течения, в котором могут быть выделены 4 периода: начальный, разгара, разрешения болезни и реконвалесценции. Начальный период — первая неделя болезни, характеризуется преимущественно симптомами интоксикации: наблюдается постепенно или остро (за 1-2 дня) развившаяся гипертермия до 38-39 °С, выраженная слабость, анорексия. В прошлом у многих пациентов имела место головная боль постоянного типа, бессонница ночью и сонливость в дневные часы. У некоторых больных возникает диарея тонкокишечного типа (стул типа «горохового супа»). При физикальном обследовании обращает на себя внимание некоторая заторможенность и адинамия больных. Наблюдается умеренно выраженная бледность и пастозностъ лица. Кожа на фоне повышения температуры тела сухая, при некотором ее снижении — умеренно влажная. Дермографизм стойкий розовый или красный. Наблюдается относительная брадикардия, артериальное давление снижено. При аускультации легких — жестковатое дыхание, непостоянные сухие хрипы. Язык утолщен, с отпечатками зубов на боковых поверхностях. Спинка языка густо покрыта серовато-белым налетом, края и кончик свободны от налета, имеют насыщенно-красный цвет. Зев умеренно гиперемирован. У некоторых больных наблюдается увеличение и гиперемия миндалин. Живот несколько вздут за счет метеоризма. Отмечается болезненность и урчание в илеоцекальной области, причем при пальпации слепой кишки урчание грубое «крупнокалиберное», а при пальпации подвздошной — «мелкокалиберное». Могут быть выявлены признаки мезаденита: укорочение перкуторного звука в илеоцекальной области (симптом Падалки), положительный «перекрестный» симптом Штернберга. К концу начального периода заболевания наблюдается увеличение печени, реже — селезенки. В периферической крови в первые 3 дня болезни отмечается лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ. С 4-5-го дня болезни развивается лейкопения, анэозинофилия, тромбоцитопения, относительный лимфоцитоз, сохраняется повышение СОЭ. В урограмме: протеинурия, микрогематурия, цилиндрурия. С конца первой — начала второй недели заболевания наступает период развара, продолжающийся 1-2 нед. В этот период усиливается интоксикация, и температура тела больных достигает максимально высокого уровня. Наблюдаемая лихорадка может иметь континуальный (вундерлиховский тип), многоволновый (боткинский тип) или одноволновый (типа «наклонной плоскости» по Кильдюшевскому) характер. Больные заторможены, негативны к окружающему. При тяжелом течении болезни может развиться status typhosus — резкая слабость, апатия, адинамия, нарушение сознания, бред, галлюцинации. На 8-10-й день болезни у 55-65% больных возникает экзантема. Она преимущественно локализуется на коже верхних отделов живота и нижних отделов грудной клетки. Сыпь скудная, число ее элементов обычно не превышает 5-6, п о характеру розеолезная, мономорфная. Розеолы, диаметром около 3 мм, несколько возвышаются над уровнем кожи (roseola elevata) и хорошо заметны на ее бледном фоне. Элементы сыпи существуют до 3-4 дней, оставляя после себя чуть заметную пигментацию кожи. Для брюшного тифа характерен феномен «подсыпания» — появление новых розеол на протяжении периода разгара болезни. У некоторых больных наблюдается феномен каротиновой гиперхромии кожи ладоней и стоп (симптом Филипповича) Со стороны сердечно-сосудистой системы: относительная бради-кардия, дикротия пульса, глухость тонов сердца, гипотония. Язык утолщен, обложен серо-коричневатым налетом, с отпечатками зубов по краям. Края и кончик его, по-прежнему, имеют ярко-красный цвет. В тяжелых случаях язык становится сухим и имеет фулигинозный вид. Живот вздут, еще более отчетливыми становятся болезненность и урчание в илеоцекальной зоне, положительные симптомы Падалки и Штернберга. Печень и селезенка увеличены. В разгар болезни, наряду со снижением диуреза, возникает бактериурия, более выражены протеинурия, микрогематурия и цилиндрурия. В периоде разрешения болезни происходит угасание основных клинических проявлений. Температура тела литически снижается, уменьшается интоксикация — появляется аппетит, увлажняется и очищается от налета язык, увеличивается диурез, нормализуется сон, постепенно исчезает слабость, улучшается самочувствие. В периоде реконвалесценции у 7-9% больных может наступить рецидив болезни. Предвестниками рецидива являются субфебрилитет, отсутствие нормализации размеров печени и селезенки, сниженный аппетит, продолжающиеся слабость, недомогание. Рецидив сопровождается теми же клиническими проявлениями, что и основная болезнь, но менее продолжительными. Типичная форма брюшного тифа может иметь легкое, средней тяжести и тяжелое течение. Атипичная форма болезни включает абортивный, стертый и маскированный варианты течения. Абортивный вариант характеризуется типичным для начального периода брюшного тифа течением, но, не достигнув своего полного развития, все симптомы заболевания регрессируют в срок от 5 до 7 дней, и наступает клиническое выздоровление. При стертом варианте («амбулаторный тиф») интоксикация слабо выражена, температуратела субфебрильная, продолжительность ее часто не превышает одной недели. Изменения со стороны внутренних органов выражены слабо, экзантема отсутствует. Маскированный вариант характеризуется своеобразием клинической картины заболевания, в которой резкое преобладание симптомов поражения какого-либо отдельного органа значительно затрудняет диагностику брюшного тифа. К данному варианту течения относятся так называемые пневмотиф, менинготиф, энцефалотиф, колотиф, тифозный гастроэнтерит, холангиотиф, нефротиф. Бессимптомное течение острого брюшного тифа сопровождается бактериовыделением, непревышающем по длительности Змее. К субкпиническому варианту острого бессимп томного течения относятся случаи, характеризующиеся отсутствием каких-либо признаков заболевания в период обследования и в предшествующие ему 3 мес при наличии выделения брюшнотифозных бактерий с калом. Среди лиц с субклиническим вариантом течения в прошлом выявляли достаточно редкие случаи так называемого транзиторноао бактериовыдепения. Его существование признавалось лишь в иммунном организме, ранее привитых против брюшного тифа, при следующих условиях: наличие контакта с источником брюшного тифа, однократного обнаружения только копрокультуры возбудителя, отсутствие перенесенного брюшного тифа в анамнезе или какого-либо лихорадочного заболевания в течение ближайших Зм ее, повторных отрицательных бактериологических исследований кала, мочи, крови, желчи, костного мозга и отсутствие сероконверсии при исследовании сыворотки крови в РН гепатит А (РА) с сальмонеллезными антигенами в динамике. Выделение S. typhi после клинического выздоровления наблюдается при ремэнбалесцентном варианте бессимптомного течения брюшного тифа. Хронический брюшной тиф (манифестное течение) Наличие клиники заболевания, обычно в виде рецидивирующего течения, и сохраняющееся бактериовыделение S. typhi более 3 мес, по окончании острого периода болезни, свидетельствуют в пользу хронического брюшного тифа. Рецидивы болезни при ее хроническом течении мало напоминают острый период заболевания. Они чаще протекают под маской обострения какой-либо очаговой патологии (хронического холецистита, пиелонефрита, энтероколита). В эти периоды резко усиливается бактериовыделение и эпидемиологическая опасность таких больных. Хронический брюшной тиф (бессимптомное течение) К субкпиническому варианту хронического бессимптомного течения относятся случаи, характеризующиеся выделением S. typhi с калом и/или мочой в течение более 3 мес при отсутствии в этот период и предшествующие ему 3 мес каких-либо признаков заболевания. Выделение S. typhi на протяжении более 3 мес после клинического выздоровления наблюдается при реконвалесцентном варианте бессимптомного хронического течения брюшного тифа. Данный вариант нуждается в дифференцировании с рецидивирующим течением хронического брюшного тифа, что возможно лишь при длительном мониторинге. У 3-5% переболевших брюшным тифом формируется хроническое течение данной инфекции. При этом возбудитель с фекалиями и мочой выделяется в течение всей жизни постоянно или периодически. К числу наиболее опасных осложнений брюшного тифа относятся: инфекционно-токсический шок (ИТШ), перфорация кишечных язв и кишечное кровотечение. ИТШ развивается в период разгара болезни. На фоне резкого нарастания интоксикации снижается температура, падает АД, появляется тахикардия, снижается диурез. Смерть наступает при явлениях падения сердечно-сосудистой деятельности. Перфорация кишечника с последующим перитонитом может осложнить течение любой формы брюшного тифа. Это осложнение развивается чаще на 2-4-й неделе болезни. От сроков диагностики зависит успех лечения, поэтому необходимо хорошо знать первые признаки перфорации. Перфорация кишечника у 80% больных брюшным тифом сопровождается болевым синдромом, даже незначительные боли в животе должны быть поводом для тщательного обследования больного и консультации хирурга. При прободении кишечника ухудшается состояние больного, повышается температура тела. Нарастание метеоризма, угнетение перистальтики, локальная мышечная защита в правой подвздошной области являются основанием для подозрения на перфоративное состояние, требующее хирургического вмешательства. При кишечном кровотечении, наблюдающемся в те же сроки, что и перфорация кишечника, внезапно снижается температура тела, отмечаются усиливающаяся бледность кожи и слизистых оболочек, тахикардия, снижение АД, вздутие живота, усиление перистальтики. Появление жидкого черного стула (мелена) или стула со сгустками свежей крови свидетельствует о развившемся кишечном кровотечении. Выписывают больных не ранее 21-го дня нормальной температуры тела после бактериологического исследования кала и мочи не менее 3 раз — через 5 дней после отмены антибиотиков и затем с интервалом в 5 дней. Кроме того, проводят бактериологическое исследование дуоденального содержимого за 7-10 дней до выписки. После выписки переболевшие брюшным тифом состоят на диспансерном учете в кабинете инфекционных заболеваний в течение 3 мес, проводится бактериологическое исследование кала и мочи. Затем наблюдение за реконвалесцентами осуществляет санитарно-эпидемиологическая станция в течение 2 лет (наблюдение за работающими в пищевой промышленности — на протяжении их трудовой деятельности). Больные с хроническими формами брюшного тифа состоят на учете в СЭС пожизненно. Диагностика. Лечение. Сидеть разрешается больным с 7-8-го дня нормальной температуры тела, ходить — с 10-11-го. Необходим тщательный уход за кожей и слизистой оболочкой полости рта. Нужно следить за регулярным отправлением кишечника, категорически запрещается ставить очистительные клизмы без назначения врача. Рекомендуется легкоусвояемая и щадящая желудочно-кишечный тракт пища (стол 4а), с выздоровлением диету расширяют постепенно. К этиотропным препаратам выбора относятся фторхинолоны (ципрофлоксацин по 0,5 г 2 раза в день) и цефтриаксон (роцефин по 1-2 г/сут внутримышечно или внутривенно). Основным этиотропным препаратом резерва остается левомицетин, который назначают внутрь по 0,5 г 4 раза в сутки до 10-го дня нормальной температуры. Для устранения интоксикации применяют инфузионную терапию. При перфорации кишечника проводят срочное хирургическое вмешательство. При кишечном кровотечении показаны абсолютный покой, голод, заместительная и гемостатическая терапия. Эффективного лечения, направленного на эрадикацию возбудителя при хроническом течении брюшного тифа, не разработано. Профилактика. источник Учёные из медицинской школы Университета Мэриленда (США) выяснили, что великий султан Сирии и Египта Саладин скончался в 1193 году от брюшного тифа. Незадолго до этого 55-летний правитель готовился к походу на Багдад, однако внезапная болезнь нарушила его планы. Неизвестный врачам того времени недуг свёл султана в могилу всего за две недели.
Бактерии, вызывающие брюшной тиф, попадают в организм человека с грязной водой и пищей. У заразившихся людей повышается температура, начинают болеть желудок и голова, а также пропадает аппетит. По словам авторов исследования, именно такими симптомами страдал Саладин. Султан Саладин родился в 1138 году. Первый представитель династии Айюбидов, он вошёл в историю как талантливый полководец. Ему удалось завоевать огромную территорию, на которой располагаются современные Египет, Сирия, часть Ирака, Ливан, Йемен и некоторые другие страны Северной Африки. Великий султан возглавил армии Сирии и Египта против вторгшихся на Восток крестоносцев и остановил их наступление. Внезапная смерть не позволила ему завоевать Багдад и восстановить Арабский халифат в границах VII—IX веков. После смерти Саладина созданная им империя распалась на отдельные регионы, каждым из которых стали править его потомки. По мнению специалистов, внезапные вспышки брюшного тифа не раз вершили судьбы целых народов и государств.
По словам эксперта, на протяжении всей истории человечества от брюшного тифа гибли как простые люди, так и государственные деятели. Так, согласно одной из последних версий, от брюшного тифа умер в 1841 году девятый президент США Уильям Генри Гаррисон, хотя ранее считалось, что политика погубила пневмония. Водовозов отметил, что очень сложно выяснить причину смерти человека, жившего несколько веков назад. На сегодняшний день учёные могут вычленить генетический материал возбудителя из сохранившихся останков и установить, каким недугом страдал человек. При отсутствии сохранного генетического материала остаётся строить гипотезы, полагаясь на записи об истории заболевания. По данным специалистов медицинской школы Мэрилендского университета, брюшной тиф по-прежнему остаётся «знаковой» инфекцией: ежегодно по всему миру фиксируется 22 млн случаев заболеваний, из них 200 тыс. — с летальным исходом. «Брюшной тиф в основном распространён в Африке и Юго-Восточной Азии. Эти регионы испытывают самые большие проблемы с чистой питьевой водой. Для остальных стран, в том числе для России, эта инфекция неактуальна. Конечно, и у нас встречаются отдельные случаи заболевания, но чаще всего в Россию инфекцию привозят люди, путешествующие, например, в Индию — страну-чемпион по числу случаев заболевания брюшным тифом», — отметил Водовозов. По словам собеседника RT, в зоне риска — дети в возрасте до пяти лет, у которых организм очень быстро обезвоживается при кишечной инфекции, а также подростки до 18 лет. Однако если пациенту обеспечить надлежащее лечение, то вероятность летального исхода крайне мала. «Кроме того, есть две вакцины против брюшного тифа, рекомендованные ВОЗ, но их эффективность около 55—70%, поэтому их применяют в районах, для которых это заболевание актуально», — заключил Водовозов. источник Источником возбудителя болезни при брюшном тифе является больной человек и бациллоноситель. В зависимости от периода и тяжести болезни эпидемиологическая роль больного различна. Представление о высокой заразительности больного в инкубационном периоде, сложившееся в результате работы Конради и Клингера, большинством исследователей отвергнуто. Заражение в ряде случаев возможно в конце инкубационного периода. Это подтверждается данными лабораторных исследований (редкие находки возбудителя в кале) и эпидемиологических наблюдений (отсутствие или редкость контактных заражений при своевременной госпитализации больных). С наступлением бактериемиии появлением клинических симптомов заразительность больного за счет возрастающего выведения возбудителя с калом, мочой и другими путями резко повышается. В эпид. отношении наиболее опасны больные с атипичным течением брюшного тифа, поскольку они из-за трудности диагностики могут продолжительное время оставаться в коллективе. В периоде реконвалесценции по мере освобождения организма от возбудителя опасность больного для окружающих постепенно уменьшается. У лиц, перенесших брюшной тиф, может возникнуть длительное мочевое и особенно желчное бациллоносительство. Бациллоносители могут выделять с калом и реже с мочой огромное количество возбудителей. Наблюдающаяся периодичность выделения возбудителя из организма бациллоносителя не получила еще рационального объяснения. Эпидемиологическая роль бациллоносителей различна в зависимости от степени контакта с окружающими и соблюдения ими правил личной и общественной гигиены. С ними связаны спорадические случаи и нередко эпидемические вспышки Б. т. По данным разных авторов (Мейер, Клингер, Гандельсман и др.), от 1 /3 ДО У г всех заболеваний брюшным тифом возникает при контакте с бациллоносителями. Наибольшую опасность представляют бациллоносители, работающие в кухнях, столовых, в пищевых предприятиях, в продовольственных магазинах и занятые водоснабжением. Передача возбудителя болезни от больного и бациллоносителя здоровому человеку происходит контактным, водным, пищевым путем и мухами. Нередко распространение возбудителя болезни происходит одновременно несколькими путями. Иногда преобладает один из способов передачи, и это накладывает отпечаток на характер возникшей эпидемии. Независимо от способа передачи возбудитель проникает в организм человека через рот. При контактном пути заражения важную роль играют руки и различные предметы, содержащие возбудителя (белье, посуда, подкладное судно и др.). Для контактных эпидемий большей частью характерно постепенное нарастание заболеваний. По мере увеличения источников заражения за счет появляющихся больных кривая заболеваемости начинает нарастать более круто. Уменьшение числа источников заражения в результате принимаемых мер приводит к постепенному угасанию контактной эпидемии. В ряде случаев скученность и низкий уровень санитарно-комму-нального благоустройства, увеличивая возможность для одновременного заражения большего числа людей, обусловливают более или менее бурное нарастание эпидемической кривой. В эпидемиологии брюшного тифа особое место занимает вода. Она, с одной стороны, может способствовать передаче возбудителя болезни и распространению заболевания. С другой стороны, при недостатке воды или неудовлетворительном качестве ее ограничивается возможность проведения санитарно-гигиенических мероприятий, и это повышает активность других факторов передачи возбудителя болезни. Возбудитель болезни проникает в воду различными путями. Наиболее важным путем инфицирования воды открытых водоемов является спуск фекальных вод. Особенно опасны стоки инфекционных больниц. Хотя в результате процесса самоочищения водоемов попавшие в воду микробы интенсивно отмирают, они все же могут обнаруживаться в воде вниз по течению рек на 25—30—35 км и более от места загрязнения. В. Н. Викторов и др. при массивном загрязнении немноговодной реки в зимнее время наблюдали заболевания брюшным тифом за 135 км от места загрязнения вниз по течению реки. Весьма разнообразны пути инфицирования водопроводной воды (авария на головном сооружении водопровода, отсутствие или недостаточность фильтрации и хлорирования, прорыв в водопроводную сеть канализационных стоков, присоединение к питьевым водопроводам технических водопроводов, снабжающихся неочищенной водой, подсасывание в водопроводную сеть загрязненных грунтовых вод, при негерметичности водопроводной сети и изменениях давления в ней и т. д.). В колодцах вода чаще всего загрязняется нечистотами из негерметичных выгребных и помойных ям, загрязняющих грунтовые воды, грязными водами поверхностного стока — при плохом содержании и очистке выгребных и помойных ям, при стирке белья около колодцев и т. д., при заборе воды индивидуальными ведрами и т. д. В зависимости от водоисточника, интенсивности загрязнения воды, количества населения, пользовавшегося водой, и др. факторов водные эпидемии имеют различный характер. Наиболее изучены эпидемии, связанные с одномоментным инфицированием воды, подаваемой населению. Для таких эпидемий независимо от размера характерно бурное нарастание заболеваний, быстрое снижение заболеваемости после прекращения пользования зараженным водоисточником или обеззараживания воды в нем и наличие так наз. эпидемического хвоста. Нередко эпидемии брюшного тифа может предшествовать волна массовых желудочно-кишечных заболеваний. Несмотря на сходный механизм возникновения водных эпидемий, население поражается брюшным тифом и паратифами обычно в различной степени в зависимости от многих факторов: интенсивность и продолжительность загрязнения воды, пользование кипяченой водой, своевременность и качество противоэпидемических мероприятий и т. д. При загрязнении отдельных участков водопроводной сети заболевания возникают, как правило, на ограниченной территории (квартал, улица и т. д.). Эпидемии брюшного тифа, связанные с заражением колодцев, носят обычно очаговый характер, охватывая главным образом население домов, пользующееся водой из зараженного колодца. При повторных загрязнениях воды в колодце эпидемия может приобрести затяжной характер. Эпидемии, связанные с заражением открытых водоемов, во многом сходны с контактными эпидемиями. При загрязнении воды в реке заболевания наблюдаются в населенных пунктах вниз по течению реки от места загрязнения. Наиболее высокая заболеваемость может обнаруживаться в домах, прилежащих к реке, особенно среди населения, не имеющего других источников водоснабжения. Систематическое заражение воды, используемой для питьевых и хозяйственных целей, проявляется в виде так наз. хронической водной эпидемии, обусловливающей высокие показатели заболеваемости брюшным тифом на протяжении длительного времени. Удельный вес заболеваемости брюшным тифом за счет водного пути передачи в зависимости от санитарно-технического состояния источников водоснабжения и других факторов (спуск сточных вод в водоемы, неудовлетворительная очистка территории, использованные необеззараженные воды и т. д.) может быть различным. При наличии условий для загрязнения воды фекальными стоками влияние водного фактора на заболеваемость брюшным тифом может во много раз превзойти суммарное влияние других факторов. Пищевые эпидемии брюшного тифа по характеру эпидемической кривой имеют некоторое сходство с водными эпидемиями. Однако в зависимости от характера продукта, числа людей, употреблявших его, и других факторов они могут протекать в виде одномоментных взрывов с охватом большого числа людей и в виде групповых заболеваний или рассеянных спорадических случаев. Несмотря на разнообразное проявление, пищевые эпидемии возникают при наличии одних и тех же условий: 1) источника возбудителя болезни — бациллоноситель, реконвалесцент или несвоевременно выявленный больной; 2) санитарно-технических дефектов в оборудовании и содержании пищевого предприятия, способствующих заражению пищевых продуктов; 3) нарушений технологического процесса обработки продуктов и санитарно-гигиенического режима в предприятии. Пищевым эпидемиям брюшного тифа свойственна относительная внезапность возникновения, избирательная поражаемость тех групп населения, которые употребляли инфицированный продукт, чаще всего тяжелое течение заболеваний и высокая летальность. Крупные эпидемии брюшного тифа пищевого происхождения чаще бывают связаны с инфицированным молоком. Молочные эпидемии взрывного характера наблюдаются при централизованном снабжении молоком. Инфицирование небольших партий молока сопровождается спорадическими или групповыми заболеваниями. В ряде случаев такой тип заболеваемости может регистрироваться в течение продолжительного срока, и эпидемия брюшного тифа принимает затяжной характер. Причиной массовых заболеваний могут явиться сливки и приготовленное из них мороженое, торты, пирожные, а также сырковая масса, винегреты, соусы и т. д. Овощи, хлеб и другие продукты могут быть причиной главным образом групповых и спорадических заболеваний. источник Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Брюшной тиф относится к заболеваниям, уровень распространенности которых во многом зависит от социально-экономических условий. Так, в прошлом вспышки этой болезни приходились на период войн, экономического кризиса и других социальных бедствий. С учетом статистических данных Всемирной Организации Здравоохранения, все страны мира в зависимости от распространенности брюшного тифа условно делятся на несколько групп. В первую группу входит Канада, Бельгия, Швеция и другие страны с высоким уровнем экономического развития. В этих регионах на 100 000 человек приходится не больше 1 ежегодного случая этой инфекции. К последней группе относятся такие страны как Чили, Колумбия, Перу. Ежегодно в этих странах регистрируется более 30 случаев заболевания на 100 000 человек. На территории Российской Федерации с 2007 года число случаев брюшного тифа значительно уменьшилось. Если с 2003 по 2006 год ежегодное количество пациентов варьировало от 150 до 180, то с 2007 по 2013 год этот показатель не превышал 80 человек. В 2014 году было зарегистрировано 14 больных (13 взрослых и 1 ребенок). Возбудителем брюшного тифа является Salmonella typhi – подвижная палочка со сложным антигенным строением. Это довольно устойчивая во внешней среде бактерия, которая сохраняется в течение многих месяцев в водоемах, почве, овощах и фруктах, а также в молочных продуктах (в них сальмонеллы могут длительное время размножаться). Бактерии можно убить 96-процентным этиловым спиртом или 3-процентным раствором хлорамина. Основной характеристикой сальмонелл является сложная антигенная структура. Она представлена соматическим и жгутиковым антигеном. Сальмонеллы продуцируют и выделяют сильный эндотоксин, который и определяет клиническую картину заболевания. К антигенной структуре сальмонелл относятся:
Бактерии брюшного тифа способны к L-трансформации, то есть могут переходить в хроническую форму. При этом процессе бактерии как бы засыпают, но сохраняют свои патогенные свойства. Через некоторое время, когда иммунные силы человека снижаются, они вновь активируются. Этим объясняется возможность длительного персистирования (нахождения) бактерий в организме. Брюшной тиф относится к инфекциям с фекально-оральным механизмом передачи, что означает, что проникновение патогенных бактерий в организм происходит преимущественно через рот. Заражение может осуществляться пищевым или водным путем. В почве или воде сальмонеллы сохраняются длительное время, что и делает этот путь заражения наиболее частым. Контактный или бытовой путь заражения встречается исключительно редко, в основном у детей. Это может происходить при непосредственном контакте с источником инфекции (например, ребенок может взять в рот игрушку, которая была заражена сальмонеллами). Попадая через ротовую полость в организм человека, сальмонеллы далее мигрируют в кишечник. Известно, что внедрение возбудителя происходит в подвздошной кишке, которая является отделом тонкого кишечника. Изначально бактерии начинают паразитировать в скоплениях лимфатической ткани подвздошной кишки. Потом вместе с током лимфы они проникают уже в мезентериальные лимфатические узлы. Здесь они также начинают интенсивно размножаться, а достигнув определенной концентрации, проникают в кровь. Находясь в лимфатических узлах, сальмонеллы не только растут и размножаются в них, но и запускают развитие воспалительного процесса. Период времени с момента попадания бактерий в организм и до их выхода в кровь называется периодом инкубации. После его окончания появляются первые симптомы заболевания. Известно, что для возникновения заболевания необходимо, чтобы в желудочно-кишечный тракт попало не менее 10 миллионов микробных клеток. В кишечном тракте их концентрация может достигнуть одного миллиарда. Попадая в кровь, сальмонеллы приводят к развитию бактериемии. Бактериемией называется циркуляции в крови (которая в норме стерильна) бактерий. Этот процесс совпадает с появлением первых симптомов брюшного тифа и окончанием периода инкубации. Чем массивнее бактериемия, тем сильнее и выраженнее симптомы заболевания. Патогенезом называется весь комплекс механизмов, необходимых для развития болезни. При брюшном тифе патогенез реализуется на нескольких этапах. Этапами патогенеза брюшного тифа являются:
Важным моментом в патогенезе брюшного тифа является бактериемия. Она бывает первичной и вторичной. Первичная бактериемия – это, когда сальмонеллы впервые из лимфатических узлов попадают в кровь. Однако когда бактерии попадают в кровь, они гибнут вследствие ее бактерицидного действия. Погибая, они выделяют эндотоксин, который обладает нейротропным действием. Таким образом, часть бактерий, находящихся в кровеносном русле, постоянно погибает и выделяет эндотоксин. Чтобы продлить циркуляцию сальмонелл, из внутренних органов в кровь вновь начинают мигрировать бактерии. Процесс выхода сальмонелл в кровь уже из внутренних органов называется вторичной бактериемией. Таким образом, развивается порочный круг – бактерии выходят в кровь, где они погибают и выделяют эндотоксин, а им на смену поступают новые сальмонеллы из внутренних органов и лимфатических узлов. В то же время, эндотоксин, обладая сильнейшим нейротропным эффектом, определяет клиническую картину брюшного тифа. Эффектами эндотоксина сальмонелл являются:
Все эти эффекты приводят к развитию многочисленных симптомов и обуславливают разнообразную клиническую картину. Источником сальмонеллы тифа для здорового человека в большинстве случаев является бактерионоситель. Носителем называют того, кто практически оставаясь здоровым, не проявляя никаких признаков болезни выделяет в окружающую среду патогенные бактерии. Выделение может продолжаться от нескольких недель до нескольких десятков лет. Данный феномен может объясняться несколькими причинами. В первую очередь, это может быть бактерионоситель-реконвалесцент, то есть выздоравливающий после перенесенного заболевания человек. В период выздоровления бактерионосительство может быть как кратковременным, так и длительным. Кратковременное носительство наблюдается при дизентерии или при дифтерии (от 3 до 4 месяцев). Что касается брюшного тифа, то в данном случае носительство затягивается до 10 лет. Отдельной категорией бактерионосительства являются иммунные носители. Это те лица, которые ранее были привиты. Источником инфекции также могут быть больные с атипичными формами брюшного тифа. В этом случае заболевание протекает без классических симптомов и поэтому не диагностируется вовремя. Люди с такими формами брюшного тифа длительное время лечатся амбулаторно (то есть на дому) и остаются не изолированными от членов семьи. В этом случае, заражение может происходить при употреблении зараженной пищи, воды. Большую опасность представляют собой молочные продукты, так как в них бактерии могут не только длительное время сохраняться, но и размножаться. Восприимчивость населения к брюшному тифу очень высока. В очагах, где регистрируется вспышка брюшного тифа, могут заболевать до 50 – 60 процентов от общего населения.
К периодам (этапам) заболевания брюшного тифа относятся:
Инкубационный период – это период с момента проникновения сальмонелл в организм человека до момента, когда появляются первые симптомы. При брюшном тифе период инкубации, как правило, длится от 9 до 14 дней. Максимально он может затягиваться до 25 дней. За это время попавшие в организм сальмонеллы активно размножаются в слизистой подвздошной кишки и лимфатических узлах. В тот момент, когда бактерии выходят в кровь, инкубационный период заканчивается, и появляются первые признаки заболевания. Длительность этого периода зависит от концентрации изначально попавших в организм микробов и от пути заражения. При пищевом заражении инкубационный период короткий — от 7 до 9 дней, а заболевание отличается высокой тяжестью. Водный путь заражения характеризуется более длительным периодом инкубации. Период угасания основных симптомов начинается с момента снижения температуры, очищения языка, нормализации стула. Все проявления общей интоксикации – головная боль, слабость, разбитость – уходят. Температура тела начинает снижаться, но все еще не доходит до нормы. Несмотря на редукцию симптомов, этот период болезни является очень опасным. Именно в этот момент болезнь может заново проявить себя, то есть возможен рецидив брюшного тифа. Поэтому в период угасания основных клинических симптомов пациент продолжает оставаться в стационаре под постоянным наблюдением.
Симптомами брюшного тифа являются:
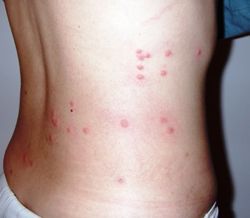
Специфическим проявлением брюшного тифа является сыпь. Она обусловлена нарушением проницаемости кровеносных сосудов и пропитыванием эпидермиса элементами крови. При брюшном тифе сыпь, как правило, розеолезная, а элементом такой сыпи является розеола. Розеола – это округлое красное пятнышко, размером от 1 до 5 миллиметров. Она не шелушится и не создает зуд, а потому не причиняет беспокойства пациенту. Однако, несмотря на это, сам период высыпания сопровождается резким поднятием температуры тела и ухудшением состояния пациента. Сознание пациента еще больше затуманивается, и он становится сонным, вялым, апатичным. При брюшном тифе сыпь появляется на 8 – 9 день от начала заболевания. Она локализуется на верхних отделах живота и грудной клетки. Иногда элементы сыпи могут выступать над уровнем кожи и приобретать четкие границы. Чаще всего сыпь необильная и держится от 3 до 5 дней. Она может исчезнуть уже через один — два дня, но потом вновь появится. При тяжелом течении заболевания сыпь приобретает петехиально-геморрагический характер. Элементы сыпи в данном случае пропитываются кровью, что говорит о неблагоприятном прогнозе. В редких случаях характерная для брюшного тифа сыпь может отсутствовать. Отсутствие сыпи на теле пациента не должно исключать диагноз брюшного тифа. При брюшном тифе из-за специфического поражения сальмонеллами желудочно-кишечного тракта выявляются признаки энтерита. На начальных стадиях отмечается задержка стула, однако уже во время стадии развернутых клинических проявлений присутствует стул энтерического характера (то есть понос). У некоторых же больных остаются запоры. Живот больного брюшным тифом вздут, при пальпации болезненный. В умеренных и тяжелых случаях развивается парез кишечника, для которого характерно полное отсутствие перистальтизма. При этом газы и кишечное содержимое скапливаются в просвете кишечника, делая живот напряженным и болезненным. В результате специфического воздействия эндотоксина сальмонелл на нервные окончания в слизистой кишечника развиваются трофические и сосудистые изменения. Они, в свою очередь, приводят к нарушению питания слизистого слоя кишечника и развитию трофических язв. Трофические язвы – это те, которые развиваются вследствие нарушенного питания (трофики) слизистой оболочки. В своем развитии язвы проходят несколько этапов. Этапами развития язв являются:
Все эти стадии могут следовать одна за другой без развития последствий для слизистой оболочки кишечного тракта. Однако, при формировании обширных и глубоких язв течение брюшного тифа осложняется кишечным кровотечением. Происходит это вследствие перфорации (прободения) язвы слизистой. В этом случае целостность оболочек кишечника нарушается, а вместе с ними и тех кровеносных сосудов, которые в них заложены. Нарушение целостности кровеносных сосудов приводит к излитию крови в просвет кишечника, что и является причиной кишечного кровотечения. Кишечное кровотечение при брюшном тифе, как правило, встречается на 3 – 4 недели от начала заболевания. Неотъемлемым симптомом перфорации кишечной язвы является боль. Пациент предъявляет жалобы на внезапно появившуюся боль острого характера. Часто боли локализуются внизу животу справа, но могут быть и разлитыми. Болевой синдром сопровождается выраженным напряжением мышц живота, учащенным дыханием и падением артериального давления. Симптомы перфорации язвы ярко выражены при умеренных формах брюшного тифа. Объясняется это тем, что сознание пациента в этом случае не сильно затуманено, и болевая чувствительность сохраняется. Если же кишечное кровотечение начинается на фоне высокой температуры и затуманенного сознания пациента, то клиника его очень стертая. При осмотре выявляется выраженное защитное напряжение мышц живота. Живот плотный болезненный, движения брюшной стенки во время акта дыхания еле заметны или вовсе отсутствуют. Появляются признаки раздражения брюшины, такие как симптом Щеткина-Блюмберга. После того как бактерии брюшного тифа выходят в кровь, они разносятся с током крови по всему организму к различным органам и системам. Так, вместе с током крови они попадают в печень, селезенку, почки, сердце. Поражение сердца Следствием поражения сердца, является гипоксия или же кислородное голодание, нарушение водно-электролитного баланса, гиповолемия (уменьшение объема циркулирующей крови). Поражение почек и легких Еще одним следствием гиповолемии является шоковое легкое. При этом синдроме в альвеолах легких скапливается большое количество жидкости. Таким образом, легкие заполняются не воздухом, а водой, что лежит в основе отека легких. Пациенту становится трудно дышать, нарастает одышка. Брюшной тиф часто путают с сыпным тифом, что является неверным. Сыпной тиф – это острое инфекционное заболевание, которое вызывается бактериями рода риккетсий. В отличие от брюшного тифа это заболевание не относится к кишечным инфекциям. Для сыпного тифа характерно преимущественное поражение нервной и сердечно-сосудистой системы. Передается данная инфекция, в основном через, вшей, чаще всего платяных и реже головных. Заражение происходит через укусы этих насекомых. Сами же вши заражаются от больных людей. Таким образом, платяные вши являются переносчиками заразы. После того как вошь укусила больного человека, она может прожить от 30 до 45 дней. Укус вши является очень болезненным, из-за чего человек начинает болезненно расчесывать место укуса. Расчесывая укус, он втирает фекалии вши в кожу, посредством чего и происходит заражение. Далее риккетсии проникают в кровоток и разносятся кровью по всему организму. Мишенью для риккетсий являются эндотелиальные клетки, то есть структурные элементы сосудистой стенки. Развиваясь внутри сосудистой стенки, риккетсии разрушают ее, что приводит к деструкции кровеносных сосудов. Для сыпного тифа характерен феномен васкулита, то есть поражение эндотелиальной стенки сосудов. Это и обуславливает развитие в клинической картине заболевания таких симптомов как кровоизлияния в кожные покровы и в слизистые, увеличение селезенки, снижение артериального давления. Еще одной отличительной особенностью сыпного тифа является поражение нервной системы. Сознание пациента спутанное, иногда могут развиваться признаки менингизма. Крайне тяжелым проявлением сыпного тифа является тифозный статус. Во время него у пациента отмечается психомоторное возбуждение, расстройства памяти, прогрессирует бессонница. Если же пациент засыпает, то ему сняться кошмарные сновидения. Иногда может развиваться бред, галлюцинации и другие психотические симптомы. В эту категорию входят те последствия, которые характерны только для брюшного тифа. Наибольшим значением среди специфических последствий этого заболевания обладает инфекционно-токсический шок. Развивается такое состояние в разгар заболевания по причине массового поступления в кровь токсинов, которые выделяют брюшнотифозные бактерии. Эти токсины провоцируют спазм сосудов, в результате чего циркуляция крови нарушается. Также токсины способствуют усиленному выбросу в кровь адреналина и других гормонов, которые усиливают сосудистый спазм. Кровь перестает выполнять свою транспортную функцию, что приводит к ишемии тканей (недостаточному кровоснабжению тканей) и к метаболическому ацидозу (повышенному содержанию в крови кислых продуктов). Все это становится причиной дегенеративных (разрушительных) изменений органов и тканей, отеков и других патологических состояний, которые могут привести к летальному исходу. Начинается инфекционно-токсический шок с увеличения температуры тела и развивается в несколько этапов. Этапами инфекционно-токсического шока являются:
В эту группу входят заболевания, которые могут выступать в роли последствий не только брюшного тифа, но и других болезней. Брюшнотифозные бактерии кроме кишечника могут поражать и другие органы, провоцируя воспалительные процессы. Ситуация усложняется, когда к первичному воспалению присоединяется вторичная бактериальная инфекция. К неспецифическим последствиям брюшного тифа относятся:
Основными симптомами, наличие которых вызывает подозрение на брюшной тиф, являются:
Когда у пациента наблюдаются подобные симптомы в течение 5 – 6 дней, необходимо сдать лабораторные анализы на брюшной тиф и пройти ряд диагностических исследований, посредством которых выявляется возбудитель заболевания. Анализы на брюшной тиф назначаются как с целью выявления возбудителя болезни, так и для определения степени тяжести заболевания и контроля эффективности лечения. К анализам, которые назначаются при диагностике брюшного тифа, относятся:
Результаты общеклинических анализов указывают на присутствие воспалительного процесса в организме, на степень дегидратации и состояние организма больного в целом. |
|
Общеклинические анализы при брюшном тифе
Общеклинические анализы при брюшном тифе назначаются с момента обращения больного к врачу. Изменения в анализах не являются специфическими для данного заболевания, однако они помогают определить состояние организма больного в целом. Основными анализами являются гемограмма и общий анализ мочи.
Возможными изменениями клинического анализа крови при брюшном тифе являются:
- умеренное повышение лейкоцитов (белых клеток крови);
- лейкопения (уменьшение числа лейкоцитов);
- отсутствие эозинофилов (подвида лейкоцитов);
- умеренное повышение числа лимфоцитов (подвида безъядерных лейкоцитов);
- умеренное ускорение оседания эритроцитов.
Число лейкоцитов может быть повышенным только в первые дни заболевания. На протяжении последующей недели болезни их уровень резко падает. Лейкопения сохраняется на весь период выраженной клинической картины брюшного тифа.
Возможными изменениями в общем анализе мочи при брюшном тифе являются:
- присутствие белка;
- высокий уровень эритроцитов (красных клеток крови);
- высокий уровень цилиндров.
Ранняя специфическая диагностика брюшного тифа начинается с бактериологических исследований на основе посевов. В качестве материала для посева выступают различные биологические жидкости организма.
К биологическим жидкостям, которые используют для посева при брюшном тифе, относятся:
- кровь;
- моча;
- каловые массы;
- содержимое двенадцатиперстной кишки (желчь);
- грудное молоко.
Возбудителя брюшного тифа можно также обнаружить при бактериологическом исследовании розеол и костного мозга.
Для постановки диагноза забор биологических жидкостей должен проводиться до начала этиотропной терапии.
Посев крови
При ранней диагностике брюшного тифа чаще всего прибегают к посеву крови, в которой возбудитель легко обнаруживается даже в период инкубации. Лучше всего выполнять забор крови в период повышения температуры тела. В случае начала антибактериальной терапии кровь берется непосредственно перед тем как вводится следующая доза препарата. До 20 миллилитров крови засеваются на специальные жидкие питательные среды. Наиболее часто используемой средой для посева крови при брюшном тифе является среда Раппопорта, состоящая из бульона на основе желчи с добавлением глюкозы и специального красителя. Питательную среду с кровью помещают на 10 дней в инкубатор с температурой в 37 градусов Цельсия. Лаборанты проверяют посевы каждый день на наличие признаков роста бактериальных колоний – помутнение жидкости, изменение ее окраски. Если по окончании десяти дней рост отсутствует, результат анализа отрицательный. Если обнаруживаются признаки роста колоний, производят высевы на плотные среды в чашках Петри. Новые посевы вновь инкубируют при 37 градусах Цельсия в течение суток. В итоге на поверхности плотной среды разрастаются бактериальные колонии, которые подлежат идентификации при помощи ряда биохимических тестов. Параллельно с этим определяется также чувствительность бактерий к различным антибактериальным препаратам. Окончательные результаты гемокультуры получают через четверо суток.
Посев мочи
Исследование мочи на выявление возбудителя брюшного тифа можно проводить на протяжении всего периода болезни. Учитывая тот факт, что возбудитель выделяется с мочой непостоянно и кратковременно, посевы мочи следует повторять каждые 5 – 7 дней. Собранная моча должна быть доставлена в лабораторию для засева не позже двух часов с момента забора. Чем дольше хранится материал, тем больше шансов отмирания возбудителя или роста других бактерий. Урокультура получается тем же путем засева и инкубации, как и гемокультура.
Посев каловых масс
Посевы каловых масс для диагностики брюшного тифа выполняют, начиная со второй недели болезни. Забор испражнений производится при помощи стерильного шпателя, проволочной петли или ложечки. Для перевозки материала используется стерильный контейнер. В лаборатории готовится копрокультура путем посева кала на плотные питательные среды и инкубации при 37 градусах Цельсия в течение 18 – 24 часов.
Серологические анализы при диагностике брюшного тифа выявляют в крови больного особые антигены и антитела. Существует несколько основных антигенов, которые обнаруживаются при исследовании крови пациента.
Основными антигенами, которые обнаруживаются в крови больного при брюшном тифе, являются:
- О-антиген;
- Н-антиген;
- Vi-антиген.
О-антигены и Vi-антигены представлены частицами оболочек возбудителя, а Н-антигены являются структурными элементами жгутиков.
В качестве антител выступают особые белки, которые вырабатываются иммунной системой человека для нейтрализации антигенов возбудителя. Высокие уровни антител указывают на формирование стойкого иммунитета к возбудителю, что наблюдается в период выздоровления либо при бактерионосительстве. Антигены и антитела определяются в крови больного с помощью особых серологических реакций.
К реакциям серологического обследования на брюшной тиф относятся:
- реакция Видаля;
- реакция непрямой гемагглютинации;
- реакции флюоресцирующих антител.
Серологическую диагностику брюшного тифа проводят не раньше второй недели болезни.
Реакцией Видаля называется реакция прямой агглютинации (склеивания), которая позволяет определить присутствие О-антигена в сыворотке больного. Данная реакция широко применяется при диагностике брюшного тифа, однако она не является специфической, давая ложноположительные результаты за счет распознавания других видов сальмонелл. Для реакции Видаля необходимо 2 – 3 миллилитра венозной крови – обычно из локтевой вены. Кровь оставляют на некоторое время в пробирке до ее полного свертывания. Стерильным шприцем отсасывается образовавшаяся на поверхности сыворотка и помещается в другую пробирку. Реакция агглютинации состоит в поэтапном разведении сыворотки больного до соотношения 1 к 800 и добавлении специального диагностикума (антитела к искомым антигенам).
Этапами реакции Видаля являются:
- наполнение ряда пробирок по 1 миллилитру физиологического раствора;
- добавление 1 миллилитра сыворотки в первую пробирку и получение разведения 1 к 50;
- отсос пипеткой из первой пробирки 1 миллилитра и добавление его во вторую пробирку – получается разведение 1 к 100;
- повтор манипуляций до получения растворов в соотношении 1 к 800;
- добавление специального диагностикума в каждую пробирку;
- двухчасовая инкубация при 37 градусов Цельсия;
- последующее содержание пробирок при комнатной температуре в течение суток.
Реакция агглютинации проявляется в виде образования небольшого осадка на дне пробирки. Реакция Видаля является положительной, если агглютинация присутствует в пробирке с разведением 1 к 200 и более. Положительный результат может указывать не только на присутствие болезни, но и на возможное носительство. Для дифференциации этих состояний реакция повторяется через 5 – 6 дней. Если агглютинация появляется в пробирках с высокими титрами антител, это указывает на наличие болезни. У бактерионосителей титры антител не меняются при повторных исследованиях.
Реакция непрямой гемагглютинации
Реакция непрямой гемагглютинации является более специфической и чувствительной для диагностики брюшного тифа. С ее помощью определяются все три основных антигена возбудителя. В качестве диагностикума выступают эритроциты, сенсибилизированные к антигенам сальмонеллы. Методика выполнения реакции схожа с техникой реакции Видаля, однако разведения начинаются с 1 к 10. Гемагглютинация проявляется в виде образования осадка красного цвета на дне пробирки, похожего на перевернутый зонтик. Положительной считается реакция, при которой осадок образовался в пробирке с разведением 1 к 40 и более. При последующих анализах через 5 и 10 дней титры антител увеличиваются в 2 – 3 раза, особенно О-антител. Повышение титра Vi- и Н-антител наблюдается у больных в период выздоровления. Их уровень также может быть высок у носителей.
Реакции флюоресцирующих антител
С первых дней болезни возбудителя можно опознать при помощи реакций флюоресцирующих антител. Эти реакции заключаются в обнаружении антигенов возбудителя при помощи антител, отмеченных флюоресцирующими веществами. В биологический диагностический материал (кровь, кал, моча) добавляют «маркированные» антитела и изучают его при помощи специальных микроскопов. Когда антитело связывается с антигеном возбудителя, в микроскопе видно свечение. Предварительные результаты реакций готовы в течение одного часа, а окончательные – через 10 – 20 часов. Реакции флюоресцирующих антител достаточно специфичны и высокочувствительны, однако используются редко в диагностике брюшного тифа.
источник
 Брюшной тиф – это острое инфекционное заболевание с преимущественным поражением желудочно-кишечного тракта, которое вызывается бактериями рода сальмонеллы. Брюшной тиф относится к категории антропонозных заболеваний, что означает, что возбудитель данной патологии способен существовать только в организме человека.
Брюшной тиф – это острое инфекционное заболевание с преимущественным поражением желудочно-кишечного тракта, которое вызывается бактериями рода сальмонеллы. Брюшной тиф относится к категории антропонозных заболеваний, что означает, что возбудитель данной патологии способен существовать только в организме человека. В клинической картине брюшного тифа различают несколько этапов. Каждый из этих этапов (или периодов) характеризует определенный механизм патогенеза. Например, инкубационный период, соответствует периоду диссеминации бактерий брюшного тифа в лимфатических узлах. Момент выхода бактерий в кровь сопровождается появлением первых симптомов и соответствует начальному периоду заболевания.
В клинической картине брюшного тифа различают несколько этапов. Каждый из этих этапов (или периодов) характеризует определенный механизм патогенеза. Например, инкубационный период, соответствует периоду диссеминации бактерий брюшного тифа в лимфатических узлах. Момент выхода бактерий в кровь сопровождается появлением первых симптомов и соответствует начальному периоду заболевания.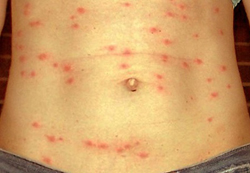 Брюшной тиф характеризуется многочисленными клиническими симптомами. Наличие тех или иных признаков заболевания зависит от формы и тяжести брюшного типа. Все симптомы могут быть выражены слабо, умеренно или крайне тяжело. Также симптомы могут варьировать в зависимости от характера течения заболевания. Брюшной тиф может протекать циклически и с периодами обострениям (рецидивирующий характер течения).
Брюшной тиф характеризуется многочисленными клиническими симптомами. Наличие тех или иных признаков заболевания зависит от формы и тяжести брюшного типа. Все симптомы могут быть выражены слабо, умеренно или крайне тяжело. Также симптомы могут варьировать в зависимости от характера течения заболевания. Брюшной тиф может протекать циклически и с периодами обострениям (рецидивирующий характер течения). За счет ярко выраженных клинических признаков заболевания врачи устанавливают предварительный диагноз брюшного тифа еще до результатов лабораторных исследований. Информация об эпидемиологической обстановке также способствует установлению предварительного диагноза.
За счет ярко выраженных клинических признаков заболевания врачи устанавливают предварительный диагноз брюшного тифа еще до результатов лабораторных исследований. Информация об эпидемиологической обстановке также способствует установлению предварительного диагноза.