Цель занятия: Изучить свойства возбудителя и методы микробиологической диагностики актиномикоза.
1. Изучить морфологические особенности возбудителя в патологическом материале и в
2. Ознакомиться с культуральными свойствами A. bovis.
Материалы и оборудование: Окрашенные микроскопические препараты из актиномиком, культуры возбудителя актиномикоза на плотных питательных средах, а также таблицы.
Классификация:
Секция – 14, неспорообразующие внутриклеточные Г “+” палочки;
Порядок – Actinomycetales — нитевидные, ветвящиеся клетки;
Возбудитель актиномикоза — бактерия A. bovis. Актиномикоз — хронически протекающая болезнь животных и человека, характеризующаяся образованием в различных тканях плотных, четко ограниченных припухлостей — актиномиком, подверженных некротическому распаду. Наиболее восприимчивы к актиномикозу крупный рогатый скот, болеют также лошади, овцы, свиньи и другие виды животных. У человека актиномикоз вызывается другим видом бактерий — A. israelii.
При подозрении на актиномикоз в лабораторию направляют пораженные лимфатические узлы в 30%-ном растворе глицерина, взятый стерильно гной из абсцессов. Материал для исследований должен быть свежим. Бактериологический диагноз устанавливают на основании результатов микроскопии препаратов из нативного неокрашенного материала и препаратов, окрашенных по Граму. Если микроскопическое исследование дает положительный результат, то этого достаточно для постановки диагноза. При отрицательном результате микроскопии производят высевы на питательные среды с целью выделения культуры возбудителя.
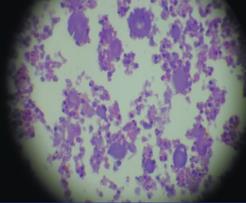
Рис.17 Друзы актиномицетов, окрашенные по Граму
Микроскопия. Для A. bovis характерно различие морфологии бактерий в препаратах из пат. материала и в чистой культуре. В пат. материале отыскивают твердые, серовато-белые зернышки с зеленоватым оттенком — друзы, которые представляют собой скопление клеток возбудителя. Их промывают в дистиллированной воде и переносят на предметное стекло в каплю с 10—20 %-ным раствором NaOH или КОН и выдерживают в течение 15 минут или слегка подогревают над пламенем горелки. Затем в препарат вносят каплю 50%-ного водного раствора глицерина, накрывают его покровным стеклом («раздавленная капля») и исследуют под микроскопом под малым увеличением или с помощью иммерсионной системы Друза имеет гомогенный центр, состоящий из густо переплетенных нитевидных палочек, булавовидно-утолщающихся к периферии. В препарате, окрашенном по Граму, центр друзы окрашивается в фиолетовый цвет (грамположительно), а периферическая часть — в розовый (грамотрицательно). Такая микроскопическая картина характерна и имеет диагностическое значение. Друзы в экссудате могут быть не всегда, несмотря на наличие отдельных клеток возбудителя. В препаратах из 10—15-дневных культур, выращенных на питательных средах и окрашенных по Граму, A. bovis имеет вид грамположительных палочек; они неподвижные, неспорообразующие, некислотоустойчивые.
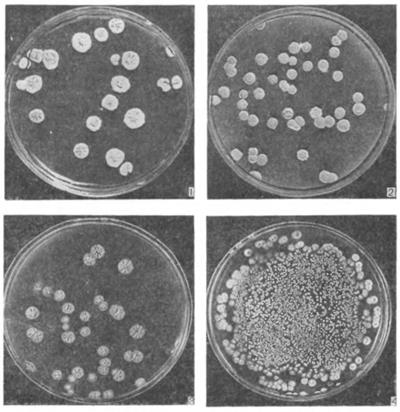
Для культивирования A. bovis используют МПА с 1% глюкозы, среду Китта-Тароцци, полужидкий МПА с 1% глюкозы, кровяной или сывороточный агар. Темпера-турный оптимум +37—38°С. Возбудитель может расти в аэробных и анаэробных условиях; рост замедленный, макроскопически видимые колонии появляются через 7-14, а иногда через 15—30 дней культивирования. На МПА с глюкозой в аэробных условиях колонии в начале роста белые, мягкой консистенции с ровными краями, нередко с клиновидными выступами по периферии.
Рис.18 Колонии актиномицетов на поверхности агара.
Со временем ониприобретают светло-коричневую окраску, становятся сухими, плотными, с неровной поверхностью и врастающие в глубь среды. В анаэробных условиях на глюкозном агаре формируются гладкие, выпуклые, непрозрачные влажные колонии. На кровяном МПА с 1% глюкозы в анаэробных условиях вокруг колоний видна слабая зона гемолиза. На полужидком МПА — колонии желтовато-белого цвета, округлые. В сывороточном рост характеризуется образованием осадка в виде зернышек. Это густое скопление нитей мицелия. По мере старения культуры на поверхности бульона появляется морщинистая пленка желтоватой окраски. МПБ В мазках из культур, выращенных в анаэробных условиях, преобладают короткие палочки, а в аэробных — нити и цепочки из палочек; и те и другие окрашиваются грамположительно.
A. bovis ферментирует с образованием кислоты глюкозу, левулезу, галактозу, глицерин. Разжижает желатин.
Биопроба: Вырочшую культуру используют для внутримышечного заражения крольчат, которых через 3-4 недели убивают и исследуют с целью диагностики.
Контрольные вопросы:
1. Патматериал и порядок исследования на актиномикоз;
2. Питательные среды для культивирования возбудителя актиномикоза.
3. Морфологические, культуральные и тинкториальные свойства возбудителя
Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).
Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ — конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.
Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого.
источник
Актиномикоз – это затяжная инфекция, вызывающая появление язв и абсцессов на коже и в мягких тканях человеческого организма. Актиномикоз обычно развивается на таких участках тела, как рот, нос, горло, легкие, желудок или кишечник. В других участках тела заболевание развивается редко, и обычно только тогда, когда не затрагивает поверхность кожи. И хотя инфекция не заразна, она может распространяться от первоначально зараженной зоны тела на другие его участки.
Актиномикоз распространен в основном в тропических регионах мира. Заболевание вызывается семейством бактерий, известных под названием Аctinomycetaceae. В большинстве случаев бактерии обитают на слизистой оболочке рта, горла, пищеварительной системы и влагалища (у женщин).
Актиномикоз вызывают бактерии под названием Actinomyces israelii. Эта бактерия в нормальных условиях обитает в носу и горле человека, не вызывая инфекции. Для развития заболевания бактерия должна присоединиться к другой бактерии, попадающей в организм из-за повреждений кожи или других оболочек (например, слизистой). Следующие типы бактерий необходимы Actinomyces israelii для развития актиномикоза:
- Actinomyces naeslundii;
- Actinomyces viscosus;
- Actinomyces odontolyticus.
Бактерии Actinomycetaceae являются анаэробными, а это означает, что они могут размножаться только на тех участках тела, куда поступает малое количество кислорода, в частности, глубоко в тканях. Кроме того, актиномицеты имеют еще одну особенность – они не выживают вне организма человека. Это означает, что актиномикоз не заразен. Актиномицеты не могут выжить в средах, богатых кислородом, а значит во рту или в ЖКТ они не опасны. Однако, если бактериями удастся проникнуть в слизистую оболочку (например, если она травмирована), то они достаточно быстро попадают вглубь тканей и во внутренние органы. Поскольку глубокие слои различных тканей внутренних органов содержат малое количество кислорода, актиномикоз развивается там достаточно быстро и поражает близлежащие здоровые ткани.
Поскольку заболевание прогрессирует крайне медленно, актиномикоз по праву считается грибковой инфекцией. Эта инфекция достаточно редко встречается в Европе и США, а вот в густонаселенных тропических регионах мира актиномикоз — не такое уж редкое явление.
Кто рискует заразиться актиномикозом? Прежде всего, это люди, пренебрегающие стоматологической помощью при травмах челюсти или серьезных инфекциях ротовой полости, люди с иммунодефицитом, а также страдающие от недоедания.
Теоретически актиномикоз может развиваться на любом участке внутренних тканей. Однако условия, способствующие развитию инфекции, определяют четыре основных типа актиномикоза:
- шейно-лицевой актиномикоз;
- торакальный (грудной) актиномикоз;
- абдоминальный актиномикоз (в области живота);
- тазовый актиномикоз.
Шейно-лицевой актиномикоз
При развитии такого типа актиномикоза инфекция развивается внутри шеи, челюстей и ротовой полости. В прошлом этот тип актиномикоза был известен как челюстной актиномикоз. В большинстве случаев орально-шейный актиномикоз провоцируется проблемами с зубами, например, кариесом или травмой челюстей. Одной из наиболее распространенных причин шейно-лицевого актиномикоза является оральный абсцесс. Если у пациента был или наблюдается в настоящее время оральный абсцесс, необходимо срочно обратиться к врачу.
Шейно-лицевой актиномикоз является наиболее распространенным типом актиномикоза, заболеваемость составляет 50-70% от всех случаев заболевания.
Торакальный актиномикоз
При торакальном (грудном) типе актиномикоза инфекция развивается внутри легких или дыхательных путей. Большинство случаев торакального актиномикоза, по мнению медиков, вызвано случайным вдыханием капель зараженной жидкости. Торакальный актиномикоз составляет примерно 15-20% от общего числа случаев заболевания.
Абдоминальный (брюшной) актиномикоз
В этом случае инфекция развивается внутри брюшной полости (живота). Этот тип актиномикоза может иметь довольно широкий диапазон возможных причин. Он может развиваться в качестве вторичного осложнения после общей инфекции, например, после аппендицита или случайного проглатывания постороннего предмета, например куриной кости. Частота брюшного актиномикоза – около 20%.
Тазовый актиномикоз
Инфекция развивается внутри таза. Как правило, таким видом актиномикоза болеют только женщины, потому что бактерии, содержащиеся в женских половых органах, инфицируют внутренние органы таза. Случаи возникновения тазового актиномикоза в основном связаны с долгосрочным использования внутриматочной спирали (ВМС). Тазовый актиномикоз обычно наступает только в том случае, если спираль остается внутри дольше срока, рекомендованного производителем. Частота возникновения тазового актиномикоза – 10%.
После того, как актиномикоз начинает активно развиваться во рту, у больного в челюсти хорошо прощупывается твердый комок. Пальпация, как правило, безболезненна. Актиномикоз приводит к образованию абсцессов, в месте абсцесса кожа обретает красный цвет (как после ушиба). Актиномикоз может также вызвать мышечные спазмы челюсти или такое сжатие челюсти, при котором нельзя открыть рот в обычном порядке.
- лихорадка, потеря веса, образование «шишек» на шее или лице, язвы на языке или во рту;
- кашель, избыток гноя в пазухах, гнойные выделения из носа;
- боль в груди при кашле, хрипы;
- выделения из влагалища у женщин, боль внизу живота.
Возможные осложнения при актиномикозе
Долгосрочные осложнения
Развиваясь в мягких тканях, актиномикоз может поразить также любую кость из расположенных рядом. Иногда, например, при нахождении инфекции в носовых пазухах, может потребоваться хирургическое удаление поврежденной кости и тканей.
Потенциальные осложнения
В редких случаях актиномикоз из носовых пазух может распространиться на головной мозг. Это может привести к такому серьезному заболеванию, как менингит.
Абсцессы при актиномикозе
В попытке остановить распространение заболевания иммунная система человека, являясь естественным механизмом защиты от инфекции, посылает борющиеся с чужеродными бактериями клетки к источнику заражения. Однако лейкоциты зачастую неспособны убить бактерии, и быстро погибают, накапливаясь в виде гноя в месте локализации инфекции. Потерпев неудачу при попытке убить актиномицеты, иммунная система пытается ограничивать распространение инфекции, формируя защитный барьер вокруг места нагноения. В результате развивается нарыв (абсцесс), заполненный гноем. Пытаясь противостоять инфекции, иммунная система тем самым способствует образованию новых абсцессов. Однако Actinomycetaceae способны проникать сквозь защитный барьер абсцесса и перемещаться в здоровую ткань.
Синусовые пазухи
Организм в конечном итоге будет пытаться избавиться от гноя, поэтому из носовых пазух может начаться выделение гноя. Актиномицеты также могут содержаться в гнойных массах, и выходить наружу вместе с выделениями из носа. Бактерии актиномицеты обычно имеют форму небольших гранул желтого цвета, поэтому в медицинской практике называются «гранулами серы».
Актиномикоз обычно диагностируется путем изучения состава жидкостей или образцов пораженных тканей любой из частей тела. Под микроскопом актиномицеты выглядят как желтоватые гранулы.
Наилучшим средством лечения актиномикоза являются антибиотики.
Высокие дозы пенициллина позволяют победить инфекции. Если у пациента аллергия на пенициллин, врачи назначают другие виды антибиотиков, например тетрациклин, клиндамицин или эритромицин. Для полного выздоровления пациенту иногда требуется принимать антибиотики в общей сложности в течение года.
Любые кожные высыпания, а также абсцессы, являющиеся следствием инфекции, необходимо лечить или удалять хирургическим путем, поскольку только так можно будет избежать повторного заражения. Женщинам будет необходимо отказаться от дальнейшего использования внутриматочной спирали. При первых признаках актиномикоза необходимо обращаться к врачу, таким образом, можно избавиться от необходимости хирургического вмешательства.
Одним из наиболее эффективных средств профилактики актиномикоза является соблюдение гигиены полости рта. Регулярное посещение стоматолога позволит выявить потенциальные слабые места, которые могут быть в дальнейшем подвергнуты воздействию инфекции.
Тазовый актиномикоз можно предотвратить, если не использовать внутриматочную спираль дольше срока, рекомендованного производителем и гинекологом. Женщинам необходимо посещать своего врача раз в полгода при проблемах со здоровьем, и не реже раза в год при отсутствии проблем со здоровьем.
По материалам:
Actinomycosis — PubMed Health. (n.d.). National Center for Biotechnology Information.
Actinomycosis: A rare soft tissue infection. (n.d.). Dermatology Online Journal; Jason F Okulicz, MD, FACP, FIDSA Director, HIV Medical Evaluation Unit, Infectious Disease Service, San Antonio Military Medical Center; Associate Professor of Medicine, F Edward Hebert School of Medicine, Uniformed Services University of the Health Sciences; Clinical Associate Professor of Medicine, University of Texas Health Science Center at San Antonio; Adjunct Clinical Instructor, Feik School of Pharmacy, University of the Incarnate Word.
Так ли вредна Coca-Cola, как об этом говорят?
источник
Актиномикоз является подострым или, скорее, хроническим гранулематозным заболеванием, которое обычно вызывает нагноение и формирование абсцесса, а также имеет тенденцию образовывать свищевые ходы. Заболевание встречается у человека и животных. В дополнение к классическим патогенам A. bovis и A. israelii, актиномикотические поражения может вызвать разнообразное число видов других ферментативных актиномицетов. Большинство этих агентов принадлежит роду Actinomyces, но некоторые — члены рода Propionibacterium или Bifidobacterium. Кроме того, все типичные актиномикотические поражения, в дополнение к патогенным актиномицетам, содержат разнообразные бактерии. Таким образом, термин «актиномикоз» скорее определяет полиэтиологический воспалительный синдром, чем просто заболевание, относящееся к отдельному патогенному микроорганизму. Чтобы избегать представления дополнительных этиологических терминов и остаться бактериологически правильными, было предложено обозначить группу близко связанных воспалительных процессов термином «актиномикозы» в множественном числе (Schaal и Beaman 1984, Schaal 1996).
К актиномикозу восприимчивы крупный рогатый скот, реже — свиньи, овцы, козы и лошади. Болезнь регистрируется в течение всего года. Чаще она возникает в стойловый период при кормлении животных сухими кормами, а также осенью при выпасах на стерне, когда не исключены повреждения слизистой оболочки ротовой полости.
3аражение актиномикозом происходит с внедрением свободноживущего актиномицета в организм животного, а также грибков, населяющих ротовую полость и желудочно-кишечный тракт. Чаще всего болезнетворный грибок попадает в ткани тела животного через повреждения слизистой оболочки или кожного покрова остями или соломой злаков во время еды. Возможно и аэрогенное заражение, что подтверждается первичным актиномикозом легких.
После того как грибок проник в организм, он вызывает в месте проникновения воспалительный процесс с последующим образованием гранулемы. Дальнейшее развитие процесса приводит к тяжелым поражениям органов и тканей, что резко отражается на жизнедеятельности организма и возможностях использования животного для пищевых целей.
В 
Это желтоватые (с красноватым или коричневатым оттенком) частички, напоминающие при небольших увеличениях цветную капусту. Под микроскопом после легкого сдавления между предметным и покровным стеклом можно видеть, что они составлены из различного числа сферических долей, которые представляют нитевидные актиномикотические микроколонии, сформированные in vivo и в целом образуют структуру типа цветной капусты. Ткани вокруг обычно инфильтрированы полиморфоядерными лейкоцитами.
Полностью раздавленные и окрашенные по Граму гранулы при большом увеличении показывают, что материал состоит из групп грам-положительных, переплетеных ветвящихся нитей мицелия. Окрашенные мазки могут также содержать разнообразное число других грам-положительных и грам-отрицательных палочек и кокков, которые представляют сопутствующую флору, а также многочисленные лейкоциты. Преимущественно в тканевом материале, и менее часто в гнойном отделяемом, можно наблюдать, что наконечники периферийных нитей в грануле закрыты булавоподобным слоем гиалинового материала, который может помочь отдифференцировать актиномикотические друзы от сходных частиц другого (микробного и немикробного) происхождения. Следует подчеркнуть, что термин «серные гранулы», довольно широко применяемый для обозначений актиномикотических друз, имеет отношение только к желтому цвету частиц, а вовсе не к высокому содержанию в них серы.
При окраске гематоксилин-эозином центральная часть друзы окрашивается в синий цвет, а колбы в розовый.
Встречаются друзы, у которых кайма из колбообразных клеток отсутствует.
Актиномицеты образуют на плотных питательных средах несептированный одноклеточный мицелий, который имеет вид ветвящихся тонких нитей, достигающих 1000-600 мкм в длину и около 0,5-1,2 мкм в поперечнике. Хорошо окрашиваются анилиновыми красителями.
В молодых культурах мицелий однороден, в старых — появляются вакуоли, зернистость, капельки жира, оболочка становится хрупкой, легко ломается, что приводит к образованию палочковидной формы.
источник
Актиномикоз – инфекционное заболевание, возбудителем которого являются актиномицеты (лучистые грибы). Протекает в острой и хронической форме, проявляется как плотные гранулемы, свищи и абсцессы, поражает кожу и внутренние органы. Для диагностики используется посев на питательные среды, он позволяет обнаружить характерный мицелий в отделяемом и рост специфических колоний. Для лечения используются иммуностимуляторы и антибиотики, назначается облучение кожи ультрафиолетом и электрофорез. В тяжёлых случаях требуется хирургическое вмешательство – лечение свищей, вскрытие абсцессов, дренирование поражённых полостей.
Возбудители актиномикоза – лучистые грибы Actinomyces albus, Actinomyces bovis, Actinomyces israelu, Actinomyces violaceus. При наличии питательной среды они активно размножаются и образуют колонии различной формы с выступами, похожими на лучи. Этот вид патогенных микроорганизмов встречается не только у людей, но и у животных. Чаще всего – в виде желтоватых комочков (друз) диаметром 1-2 мм. При рассмотрении через микроскоп в центре комочков видны скопления нитей мицелия, по краям – вздутия в форме колб. Встречаются друзы без лучевидных выступов. Лучистые грибы погибают при воздействии бензилпенициллина, левомицетина, стрептомицина, тетрациклина, эритромицина. Инкубационный период может длиться от нескольких дней до нескольких лет. Поэтому длительное время самочувствие при актиномикозе не ухудшается, а болезнь никак не проявляется.
- Шейно-лицевая (челюстно-лицевая).
- Кожная.
- Костно-суставная.
- Торакальная.
- Абдоминальная.
- Мочеполовая.
- Нервная (актиномикоз ЦНС).
- Мицетома (мадурская стопа или актиномикоз стопы).
- Другие, более редкие формы.
Актиномикоз распространён повсеместно, им болеют люди и сельскохозяйственные животные. Возбудитель заболевания присутствует в окружающей среде, в микрофлоре человека – во рту, на миндалинах, слизистой ЖКТ. Существуют внутренние и внешние способы заражения. Как выглядят различные формы актиномикоза, можно увидеть на представленных ниже фото.
С момента попадания лучистых грибов в организм до появления первых симптомов может пройти несколько недель и даже лет. На начальном этапе образуются багровые или синюшные инфильтраты шаровидной формы (уплотнения, напоминающие атеромы). Они вызывают эстетический дискомфорт, но не ухудшают самочувствия. Через некоторые время уплотнения размягчаются, а потом вскрываются. Внутри инфильтратов образуются свищи, из них выделяется кровянистый гной. Иногда внутри свищей обнаруживаются крупинки жёлтого цвета – это и есть скопления болезнетворных грибов. Со временем развивается некроз, на месте свищей образуются язвы. К характерным симптомам можно отнести и кашель. Сначала он сухой, потом переходит во влажный с выделением мокроты, запах которой похож на запах земли. При переходе в хроническую форму уплотнения и свищи появляются на груди, пояснице и бёдрах. Если появились симптомы актиномикоза, нужно немедленно обратиться к врачу и получить квалифицированное лечение.
Название возбудителей болезни говорит о том, что они образуют колонии в виде скопления нитей с колбовидными отростками. При окрашивании гематоксилин-эозином скопления становятся синими, а лучи – розовыми. Благодаря этому под микроскопом колонии приобретают весьма необычный вид. Болезнетворные грибы (актиномицеты) присутствуют в нормальной микрофлоре человека, но в спокойном состоянии они не представляют опасности. Их можно обнаружить в ротовой полости, на зубном налёте при кариесе, на миндалинах, бронхах, в желудке, прямой кишке и анусе. В природе лучевидные грибы присутствуют в почве, воде, сухой траве. Поэтому заражение может иметь как экзогенный (размножение грибов на поверхности кожи), так и эндогенный характер – развитие болезни изнутри организма. Самое эффективное средство борьбы с лучистыми грибами – антибактериальные препараты. Во многих случаях источник инфицирования выявить невозможно. Иногда – это контакт с носителем актиномикоза, иногда – инфекция из окружающей среды.
- Контактный (бытовой).
- Воздушно-капельный.
- Аэрогенный (при вдыхании заражённой пыли).
- Попадание в организм с продуктами питания, водой.
При отсутствии благоприятных для актиномицетов условий некоторое время они остаются в состоянии покоя, (сапрофитное существование). При патогенном влиянии они активно размножаются, вызывают местное воспаление, происходит гематогенное или лимфогенное распространение инфекции по всему организму.
У мужчин актиномикоз диагностируется в два раза чаще, чем у женщин, в группу риска входят мужчины и женщины в возрасте от 21 года до 40 лет. Эффективность и результаты лечения зависят от иммунной системы, частота заболеваний увеличивается в холодное время года.
Согласно статистике актиномикоз у детей в 15% случаев поражает лёгкие, в 20% – кишечник, в 50% – лицо и шею. Поражённая область становится синюшной, плотной на ощупь. В очагах поражения возникают свищи с гноем светло-жёлтого цвета. В большинстве случаев это челюстно-лицевой или костный актиномикоз. Его разделяют на кожный, подкожный и кожно-мышечный, первичный и вторичный. Провоцирующий фактор при первичном – больные зубы, при вторичном – поражение мягких тканей. Типичной клинической картиной актиномикоза у детей считается актиномикотическая гранулема.
Что касается костной ткани, то у детей она устойчива к некротическому процессу. Однако при активном течении болезни накапливается большое количества гноя, что приводит к рассасыванию костей, образованию в них полостей и свищей. Костный актиномикоз имеет две формы. Для первой характерны ярко выраженные пластические изменения, для второй – незаметные на первый взгляд некротические процессы в костной ткани (костный абсцесс). На начальном этапе заболевание не имеет характерных признаков, поэтому выявить его очень сложно.
Чтобы снизить риск заболевания, нужно, в первую очередь, следить за состоянием зубов ребёнка. При своевременном диагностировании и лечении кожа и кости восстанавливаются. Чтобы излечить ребёнка, требуется длительная комплексная терапия с перерывами на 1-2 месяца.
Диагностировать заболевание может только врач. Имеют значение травмы, хронические инфекции, хирургические операции. На начальной стадии актиномикоз выявить сложно, поэтому подтвердить диагноз можно только при характерном поражении кожи. Для этого назначаются лабораторно-инструментальные исследования:
- Выделяется культура актиномицетов в гнойном содержимом свищей.
- Изучаются посевы на среду Сабуро.
- Проводится микроскопический анализ выращенных колоний.
Предварительный результат можно получить через 3 дня, окончательный – через 12 дней.
Помимо этого, может потребоваться выделение культуры актиномицетов. Макроскопически обнаруживают гранулемы, гнойные преобразования и распад тканей. Микроскопически выявляют распад клеток и некроз, фиброз и волокнистые структуры вокруг очагов поражения.
Различают 2 стадии актиномикоза – начальную (деструктивную) и вторичную (деструктивно-продуктивную). В первом случае наблюдается образование грануляционной ткани, склонность к нагноениям и распаду клеток, во втором – присоединение плазматических, лимфоидных, ксантомных, эпителиоидных клеток, коллагеновых волокон, друз.
- РИФ (реакция иммунофлуоресценции для определения видов актиномицетов).
- РСК с актинолизатом (реакция связывания комплемента).
- Рентген (при подозрении на поражение внутренних органов).
- УЗИ (при абдоминальной форме заболевания).
- Клинический анализ крови, анализ мочи, биохимический анализ крови (вспомогательные методы).
Лечение актиномикоза – комплекс мер, направленных на снятие симптомов и устранение причин. Максимальный эффект обеспечивает сочетание антибиотиков и иммунных препаратов. Схема лечения зависит от формы и степени заболевания.
- При шейно-лицевой (челюстно-лицевой) форме – феноксиметилпенициллин (по 2 г в сутки в течение 6 недель), тетрациклин (по 0,75 г 4 раза в сутки в течение 4 недель или по 3 г в сутки первые 10 дней, потом 0,5 г 4 раза в сутки ещё 3 недели), эритромицин (по 0,3 г 4 раза в сутки в течение 6 недель).
- При абдоминальной форме и актиномикозе лёгких – бензилпенициллин внутривенно (10000000 единиц в сутки и более в течение 1-1,5 месяцев), потом – феноксиметилпенициллин (2-5 г в сутки в течение 2-5 месяцев).
- При развитии вторичной стафилококковой инфекции – диклоксациллин или антибиотики тетрациклиновой группы, анаэробной – метронидазол.
- При нарушении работы иммунной системы – актинолизат подкожно или внутримышечно (3 мл 2 раза в неделю в течение 3 месяцев, на курс – не меньше 20 инъекций).
- При эмпиеме и абсцессе – хирургическое вмешательство (вскрытие, дренирование).
- При повреждении лёгочной ткани – лобэктомия.
Наиболее эффективные при лечении актиномикоза препараты – антибиотики тетрациклиновой группы, феноксиметилпенициллин и эритромицин. Устойчивых к ним актиномицетов на сегодняшний день нет.
Важно понимать, что средства народной медицины – это вспомогательная мера при медикаментозной терапии, но никак не отдельный способ избавиться от болезни. Основу лечения составляют антибиотики, повышают эффективность и закрепляют результат – рецепты народной медицины, однако применять их можно только после консультации с врачом.
- Репчатый лук. Очистите луковицу, перетрите в кашицу, отожмите. Смазывайте повреждённые участки кожи, используйте только свежевыжатый сок.
Чеснок. 6 зубчиков мелко нарезанного чеснока залейте 250 мл спирта или водки, оставьте на 2-3 дня в тёмном прохладном месте, потом храните в холодильнике в закрытом виде. - Смазывайте поражённые участки или накладывайте компрессы, разбавив дистиллированной водой в пропорции 1:2.
- Элеутерококк. Готовая настойка продаётся в аптеке. Принимайте 2 раза в сутки по 40 капель, это повысит иммунитет и ускорит процесс выздоровления.
- Эвкалипт. Смешайте по 2 ст. ложки берёзовых почек, листьев полевого хвоща и эвкалипта, залейте 500 мл кипятка. При желании добавьте мелиссу и зверобой, дайте настояться, процедите. Выпивайте по 60 мл каждый раз после еды.
Самой лёгкой формой заболевания считается челюстно-лицевой актиномикоз, однако даже его лечение не исключает развития рецидивов. При отсутствии лечения могут возникнуть опасные для здоровья и жизни осложнения. В том случае, если грибок поражает внутренние органы, несвоевременная терапия может привести к тяжёлым состояниям и летальному исходу. В целом прогноз на выздоровление благоприятный, чтобы избежать осложнений, нужно находиться под наблюдением врача, выполнять его рекомендации, принимать меры профилактики.
Профилактика актиномикоза не требует больших усилий, достаточно вести здоровый образ жизни, отказаться от вредных привычек, следить за здоровьем и выполнять простые правила. Чтобы не заболеть или ускорить выздоровление:
- Соблюдайте правила гигиены.
- Своевременно лечите зубы, ЖКТ.
- Как можно раньше уничтожайте всевозможные очаги инфекции, проводите санацию.
- Поддерживайте иммунитет, не допускайте переохлаждения и слишком частых простуд.
- Проходите профилактические медосмотры.
При бронхиальной астме, хронических энтероколитах, циррозе печени, болезни Крона и других сопутствующих хронических заболеваниях регулярно посещайте врача. Помните: если вовремя не диагностировать актиномикоз кожи и других органов, если не получить медицинскую помощь на начальной стадии, болезнь может привести к летальному исходу. Непоправимый вред здоровью нанесёт самолечение, а также использование средств
источник
Разнообразные микроорганизмы, заселяя практически любую природную среду, незримо сопутствуют человеку на протяжении всей его жизни. Обитая в почве, воде, воздухе, на растениях, на стенах жилых и производственных помещений, микроорганизмы постоянно контакт
Разнообразные микроорганизмы, заселяя практически любую природную среду, незримо сопутствуют человеку на протяжении всей его жизни. Обитая в почве, воде, воздухе, на растениях, на стенах жилых и производственных помещений, микроорганизмы постоянно контактируют с человеком. И, как следствие, некоторые из них приспособились к жизни на коже, слизистых и внутренних полостях человека (желудочно-кишечном тракте, верхних отделах дыхательных путей, урогенитальных путей и т. п.), образуя в местах обитания сложные ассоциации со специфическими взаимоотношениями. Организм человека в норме содержит сотни видов микроорганизмов: бактерии, простейшие, вирусы, грибы. Условно-патогенные микроорганизмы составляют нормальную микрофлору человека, не причиняя ему вреда. Термин «нормальная микрофлора» объединяет микроорганизмы, более или менее часто выделяемые из организма здорового человека. Провести четкую границу между сапрофитами и патогенными микробами, входящими в состав нормальной микрофлоры, часто невозможно. Все микробы, обитающие в организме человека, одновременно пребывают в этих двух состояниях. Любой из них может быть причиной инфекционных процессов. Безобидные «помощники» (лактобактерии, бифидобактерии) при высокой степени колонизации способны вызывать заболевания. И наоборот, патогенные бактерии (пневмококки, менингококки, клостридии) колонизируя поверхности органов человека, не вызывают инфекции, чему способствуют конкуренция сформировавшейся ранее микрофлоры и защитные свойства макроорганизма.
Одним их таких «двойных» агентов нормобиоты человека являются актиномицеты.
Они широко распространены в окружающей среде: в почве, воде, в том числе в водопроводной и ключевой, в горячих минеральных источниках, на растениях, на каменистых породах и даже в пустынях. В организме человека актиномицеты сапрофитируют на коже, в ротовой полости, зубном налете, лакунах миндалин, верхних дыхательных путях, бронхах, на слизистой оболочке желудочно-кишечного тракта, влагалища, анальных складок и т. д.
Термин актиномицеты (устаревшее название лучистые грибки) распространяется в настоящее время на широкий круг грамположительных аэробных и микроаэрофильных бактерий, обладающих способностью к формированию ветвящегося мицелия с характерным спороношением, атакже палочек неправильной формы и кокковидных элементов, которые образуются в результате фрагментации мицелия.
К актиномицетам относятся бактерии родов Actinomyces, Actinomadura, Bifidobacterium, Nocardia, Micromonospora, Rhodococcus, Streptomyces, Tsukamurella и др.
Переходу актиномицетов из сапрофитического в паразитическое состояние способствуют снижение иммунозащитных сил организма, наличие тяжелых инфекционных или соматических заболеваний (хронической пневмонии, гнойного гидраденита, диабета и т. д.), воспалительные заболевания слизистых оболочек полости рта, респираторного и желудочно-кишечного тракта, оперативные вмешательства, длительное применение внутриматочных контрацептивов, переохлаждение, травмы и др.
В таких случаях развивается актиномикоз — хроническое гнойное неконтагиозное заболевание, обусловленное формированием характерных синюшно-красных, а затем багровых инфильтратов плотной консистенции с множественными очагами флюктуации и свищами с гнойным отделяемым в мягких и костных тканях практически любых локализаций. Длительность инкубационного периода может колебаться от 2–3 недель до нескольких лет (от времени инфицирования до развития манифестных форм актиномикоза).
Ведущим в развитии актиномикоза является эндогенный способ, при котором возбудитель проникает в ткани из мест его сапрофитического обитания, чаще всего через пищеварительный тракт и полость рта (кариозные зубы, десневые карманы, крипты миндалин). Наиболее благоприятные условия для внедрения актиномицетов создаются в толстой кишке, вследствие застоя пищевых масс и большей вероятности травматизации стенки. При экзогенном способе возбудители проникают в организм из окружающей среды аэрогенно или при травматических повреждениях кожи и слизистых оболочек.
Распространение актиномицетов из первичного очага поражения происходит контактным путем по подкожной клетчатке и соединительнотканным прослойкам органов и тканей. Возможен также и гематогенный путь при прорыве актиномикотической гранулемы в кровеносный сосуд.
Основными возбудителями актиномикоза являются Actinomyces israelii, A. bovis, Streptomyces albus, Micromonospora monospora; нокардиоза («атипичного актиномикоза») и мицетомы — Nocardia asteroides, N. brasiliensis. Список выявляемых патогенных актиномицетов расширяется. В современной литературе все чаще описываются случаи актиномикоза, вызванного редкими видами: Actinomyces viscosus, A. graevenitzii, A. turicensis, A. radingae, A. meyeri, A. gerencseriae, Propionibacterium propionicum и др.
В возникновении и формировании актиномикотического процесса также существенную роль играют сопутствующие аэробные и анаэробные бактерии. Большинство случаев актиномикоза обусловлены полимикробной флорой. Обычно наряду с актиномицетами выделяют Staphylococcus spp., Streptococcus spp., Fusobacterium spp., Capnocytophaga spp., Bacteroides spp., представителей семейства Enterobacteriaceae и др. Присоединение гноеродных микроорганизмов обостряет течение актиномикоза, изменяет его клиническую картину, способствует распространению процесса.
Клиническая картина актиномикоза разнообразна, встречается во всех странах в практике врачей различных специальностей (стоматологов, хирургов, дерматологов, гинекологов и др.). Основные локализации — челюстно-лицевая (до 80%), торакальная, абдоминальная, параректальная, мицетома (мадурская стопа). Кроме того, актиномикотические поражения проявляются не только в классическом виде с характерной инфильтрацией тканей, абсцессами и свищами, но и в виде доминирующей патогенной флоры неспецифического воспалительного процесса, осложняющего течение основного заболевания.
Актиномицеты могут играть активную роль в этиологии хронического тонзиллита. Небные миндалины колонизируются актиномицетами при хроническом тонзиллите и в ассоциации с другими бактериями часто провоцируют воспалительные реакции. Вследствие стоматологических процедур может возникнуть актиномикотическая бактеримия полости рта. В 30% случаев от 80% выявленных бактеримий определяется актиномикотическая природа стоматита, этиологическими агентами которого являются сапрофиты ротовой полости — A. viscosus, A. odontolyticus и A. naeslundi. Присоединяясь к местной патогенной флоре, актиномицеты способствуют развитию длительно незаживающего воспалительного процесса при угревой сыпи, трофических язвах, гиперемиях, мацерациях и мокнутиях на коже. Обладая высокой степенью колонизации кишечника, они являются одним из основных агентов дисбактериоза. Обобщая все вышеизложенное, нужно отметить, что бактерии из обширной группы актиномицетов могут фигурировать как участники любых инфекционных и воспалительных проявлений организма человека от дерматита до эндокардита.
Таким образом, актиномикоз, отличающийся многообразием локализаций и клинических проявлений, нужно своевременно диагностировать и возможно эффективно лечить, зная закономерности патогенетического развития, предрасполагающих факторов инфицирования, характеристик возбудителей и методов лечения.
Однако диагностика и лечение заболеваний, связанных с участием актиномицетов, являются предметами единичных специализированных лабораторий и клиник в мире. Трудности в их дифференциальной диагностике служат препятствием широкой известности этих микроорганизмов в клинической практике.
Диагностика актиномикоза
Достоверным признаком актиномикоза является обнаружение характерных актиномикотических друз в виде маленьких желтоватых зерен, напоминающих крупинки песка, в гное из свищей, в биоптатах пораженных тканей. В нативном (не окрашенном) и гистологических препаратах друзы хорошо видны на фоне гнойного детрита в виде лучистых образований с более плотным гомогенно-зернистым центром из тонкого, густо переплетенного мицелия (фото 1). За способность образовывать радиально расположенные нити мицелия, часто с «колбочками» на концах, актиномицеты и были названы в свое время «лучистыми грибами». Ведущее значение в образовании друз — тканевых колоний актиномицетов — имеет ответная реакция макроорганизма на антигены, секретируемые актиномицетами в окружающую среду. Друзообразование способствует замедлению диссеминации возбудителя в пораженном организме, а также локализации патологического процесса. Для актиномикоза характерны специфические тканевые реакции: гранулематозное продуктивное воспаление, лейкоцитарная инфильтрация, микроабсцессы, «ячеистая» структура тканей, специфическая гранулема, окруженная полинуклеарами, гигантскими и плазматическими клетками, лимфоцитами и гистиоцитами.
В организме больных друзы развиваются не на всех этапах заболевания и свойственны не каждой разновидности «лучистого гриба», поэтому их находят не всегда, и отсутствие друз на начальных этапах диагностики не отрицает актиномикоз. Кроме того, эти образования способны спонтанно лизироваться, обызвествляться, деформироваться, кальцинироваться и подвергаться другим дегенеративным изменениям.
Друзы не образуются при нокардиозе. В тканях Nocardia обнаруживается в виде тонких нитей мицелия 0,5–0,8 мкм и палочковидных форм такой же толщины. Благодаря своей кислотоустойчивости Nocardia хорошо окрашивается по Граму–Вейгерту в синий цвет и по Цилю–Нильсену — в красный: все это позволяет проводить дифференциальную диагностику между актиномикозом и нокардиозом, т. к. это диктуется различием методов лечения при этих болезнях.
Важное значение для верификации актиномикоза любых локализаций имеет микробиологическое исследование, которое включает микроскопию и посев патологического материала на питательные среды. Оптимальная температура для роста 35–37°С.
При микроскопии клинического материала и выросших культур, окрашенных по Граму или метиленовой синькой, актиномицеты выглядят как ветвистые нити длиной 10–50 мкм или представлены полиморфными короткими палочками 0,2–1,0×2–5 мкм, часто с булавовидными концами, одиночные, в парах V- и Y-образной конфигураций и в стопках. Грамположительные, но часто окрашивание не типичное, в виде четок.
Многие аэробные актиномицеты хорошо растут на обычных бактериологических средах — мясо-пептонном, триптиказо-соевом, кровяном и сердечно-мозговом агарах. Для выявления микроаэрофильных видов используют тиогликолевую среду. Культуральные признаки актиномицетов весьма разнообразны. На плотных агаровых средах колонии по размерам напоминают бактериальные — диаметром 0,3–0,5 мм. Поверхность колоний может быть плоской, гладкой, бугристой, складчатой, зернистой или мучнистой. Консистенция тестовидная, крошковатая или кожистая. Многие актиномицеты образуют пигменты, придающие колониям самые различные оттенки: сероватые, синеватые, оранжевые, малиновые, зеленоватые, коричневые, черновато-фиолетовые и др.
Клинические аэробные изоляты, например Nocardia asteroids и Streptomyces somaliensis, на богатой питательной среде дают так называемый атипичный рост — плотные кожистые колонии, обычно не опушенные столь типичным для штаммов воздушным мицелием и без спороношения. Для проявления дифференцировки, образования характерных спор и пигментов требуются специальные среды: с коллоидным хитином, почвенным экстрактом или отварами растительных материалов.
В жидкой питательной среде чистые культуры микроаэрофильных актиномицетов образуют взвешенные в субстрате беловатые «комочки». Среда остается прозрачной. При бактериальных примесях — среда мутная, гомогенная.
Описание клинических случаев «нетипичного» актиномикоза
За период 2007 года под нашим наблюдением находилось 25 больных с различными клиническими формами актиномикоза. Среди обследованных пациентов было 12 женщин и 13 мужчин (в возрасте 15–25 лет — 4 человека, 26–35 лет — 4 человека, 36–45 — 2, 46–55 — 5 человек и 56–66 лет — 10 человек).
Помимо «классического» актиномикоза челюстно-лицевой, подмышечной и паховой областей в свищевой стадии нами были диагностированы актиномикотические осложнения различных патологических процессов. Так, например, актиномицеты обнаруживались в вагинальном отделяемом у больной с неспецифическим кольпитом и вульвовагинитом, что серьезно утяжеляло течение основного заболевания, требовало проведения неоднократного курса противовоспалительной терапии. Актиномицеты в диагностически значимом количестве были выявлены при воспалительных процессах в полости рта (в соскобах с зева, миндалин, языка), при отомикозе, при длительно незаживающих мацерациях и гиперемии кожи в перианальной области, со слизистых оболочек ампулы прямой кишки. Присоединение актиномицетов к гноеродной микробиоте трофических язв значительно утяжеляло течение заболевания, осложняло процесс лечения таких больных, замедляя регрессию очагов поражения. У пациентов с угревой болезнью при вскрытии очагов воспаления в себуме нередко обнаруживались актиномицеты, присутствие которых способствовало развитию затяжного течения заболевания.
Под нашим наблюдением находилась больная К., 43 лет с редким случаем первичного актиномикоза кожи мягких тканей паховых областей, свищевая форма.
Больна в течение 1 года, когда появились изменения в паховой области слева вследствие постоянного натирания кожи неудобным нижним бельем. К врачам не обращалась. Ухудшение в декабре 2007 г., когда появились 2 язвы, свищи с гнойным отделяемым. Консультирована дерматологом, который заподозрил неопластический процесс. Обследована онкологом, паразитологом. Диагноз онкологического или паразитарного заболевания установить не удалось. Направлена к микологу с подозрением на глубокий микоз. При осмотре: очаг поражения расположен в левой паховой области размером около 1,7×5 см, функционируют 2 свища со скудным гнойным и сукровичным отделяемым. Больная обследована в микологической лаборатории института им. Е. И. Марциновского ММА им. И. М. Сеченова на актиномикоз и бактериальную инфекцию. В исследуемом патологическом материале при микроскопии препаратов обнаружены актиномицеты, палочки, кокки, лептотрихии. При посеве гнойного отделяемого из свищей на питательные среды получен рост актиномицетов и кокковой флоры.
Диагноз актиномикоза кожи и мягких тканей верифицирован. Больная проходит наблюдение и лечение у миколога.
Больной Н., 24 лет с диагнозом угревая болезнь, актиномикоз (фото 2).
Жалобы на высыпания на коже туловища с детства. Достоверно можно говорить о давности заболевания 10 лет, когда в 14-летнем возрасте был установлен диагноз угревая болезнь. Больной лечился наружными средствами и антибиотиками различных групп с временным эффектом. Общее состояние в настоящее время осложнилось хроническим гастритом. При осмотре: кожа туловища, лица, спины поражены воспалительными элементами (папуло-пустулезная сыпь, открытые и закрытые комедоны), в некоторых местах сливного характера, инфильтрация кожи и мягких тканей. При микроскопическом исследовании себума из элементов угревой сыпи у больного обнаружены кокки и единичные палочки. В посеве из исследуемого материала в условиях микологической лаборатории (фото 3).
Диагноз: угревая болезнь, актиномикоз лица, туловища, спины кожи и мягких тканей вторичного характера, инфильтративная форма в стадии умеренно выраженного обострения. В настоящее время больному проводится лечение микологом в поликлинике института им. Е. И. Марциновского ММА им. И. М. Сеченова.
Лечение больных актиномикозом проводится комплексное в различных сочетаниях в зависимости от локализации и клинических проявлений — препаратами йода, антибиотиками, иммунокоррегирующими и общеукрепляющими средствами, актинолизатом, проводят местное лечение мазями, физиотерапевтическими процедурами и хирургическим вмешательством.
Йодистые препараты (до 3 г йодистого калия в день), ранее доминирующие в терапии актиномикоза, в настоящее время могут применяться в комбинации с антибиотиками или рентгенотерапией, как дополнительное средство для размягчения и рассасывания инфильтрата.
Ведущее место в лечении актиномикоза занимают антибиотики. Наиболее часто используются антибактериальные препараты из группы тетрациклинов, пенициллинов, карбопенемов, линкозаминов, аминогликозидов, цефалоспоринов, действующими веществами которых являются гентамицин, амикацин, тобрамицин, линкомицин, левофлоксацин, цефаклор, цефалексин. Хорошо себя зарекомендовали препараты «Панклав», «Флемоксин Солютаб», «Юнидокс Солютаб» и др. Необходим длительный курс антимикробной терапии (от 6 месяцев до 1 года) и высокие дозы препаратов. Традиционная терапия актиномикоза включает внутривенное введение пенициллина в дозе 18–24 миллионов ЕД ежедневно в течение 2–6 недель, с последующим пероральным приемом пенициллина, амоксициллина или ампициллина в течение 6–12 месяцев. В более легких случаях, в частности при шейно-челюстно-лицевом актиномикозе, достаточно менее интенсивного лечения короткими курсами антибактериальной терапии. Имеется опыт эффективного краткосрочного лечения актиномикоза имипенемом в течение 6–10 недель и цефтриаксоном ежедневно в течение 3 недель. Антимикробную терапию продолжают некоторое время после исчезновения симптоматики для предотвращения рецидива.
При лечении актиномикоза также необходимо учитывать присоединяющуюся патогенную микрофлору, которая может проявлять повышенную резистентность к антибиотикам, что объясняется длительным предшествующим применением различных химиопрепаратов. С целью воздействия на сопутствующую флору используют метронидазол (Метрогил, Трихопол, Эфлоран) и клиндамицин (Далацин, Климицин). Хороший противовоспалительный эффект показывает применение сульфаниламидных препаратов (ко-тримоксазол, сульфадиметоксин, сульфакарбамид). При присоединении микотической инфекции назначают противогрибковые препараты: флуконазол, итраконазол, тербинафин, кетоконазол и др.
Иммунокоррегирующие средства. Для коррекции иммунодефицита показан Диуцифон внутрь — по 0,1 г 3 раза в день или внутримышечно в виде 5%-го раствора по 5 мл через день в течение 3–4 недель. По нашему мнению, также хорошо зарекомендовал себя иммунокоррегирующий препарат «Циклоферон» — 2 мл внутримышечно через день, 10 дней.
Общеукрепляющая терапия стимулирует реактивность организма и повышает эффективность иммунотерапии. Дезинтоксикационная терапия проводится внутривенными растворами Гемодеза, 5% раствором глюкозы и др. С целью активации регенерации применяется аутогемотерапия — еженедельно, всего на курс 3–4 переливания. Витамины назначают в среднетерапевтических дозах.
Иммунотерапия Актинолизатом способствует накоплению специфических иммунных тел и улучшает результаты лечения, позволяя снизить объем антибактериальных средств и избежать нежелательных побочных воздействий. Актинолизат вводят внутримышечно 2 раза в неделю по 3 мл, на курс 25 инъекций, курсы повторяют 2–3 раза с интервалом в 1 месяц.
В качестве местной терапии показано мазевое лечение с антибактериальными препаратами указанных групп, промывание свищей растворами антисептиков, препаратами фуранового типа, введение 1%, 2%, 5% спиртового раствора йода, которые способствуют очищению актиномикозных очагов и ликвидации воспалительных явлений.
Физиотерапевтические процедуры. В стадии формирования очага проводят электрофорез кальция хлорида и Димедрола. После вскрытия очагов при остаточных инфильтратах назначают электрофорез йода, Лидазы, флюкторизацию. Ультразвук применяется непосредственно на область очага поражения по общепринятой схеме в течение 12–25 дней (в зависимости от состояния больного и очага поражения) с интервалами в 3–4 месяца.
Хирургическое лечение проводится на фоне консервативной терапии и заключается в радикальном иссечении очагов поражения в пределах видимо здоровых тканей. При невозможности проведения радикальной операции (например, при шейно-челюстно-лицевом актиномикозе) показано вскрытие и дренирование очагов абсцесса.
источник
Учитывая тот факт, что при актиномикозе, как человека, так и животных, из актиномиком в опытах, проведённых в лабораторных условиях высеваются культуры вышеперечисленных возбудителей, будет уместным дать белее подробную характеристику этих микроорганизмов.
Характеристика Proactinomyces israeli (Kruse).
Синонимы: Actinomyces israeli; Streptothrix israeli Kruse, 1896; Discomyces israeli Gedoels, 1902; Streptothrix spitzi Lignieres, 1903; Actinomyces bovis Wright, 1905; Discomyces bovis Brumpt, 1906; Actinobacterium israeli Sampietro, 1908; Cohnistreptothrix israeli Pinoy, 1911; Nocardia israeli Castellani and Chalmere, 1913; Brevistreptothrix israeli Lignieres, 1924; Proactinomyces israeli Negroni, 1934; Corynebacterium israeli Radtke; Actinomyces hominis; Nocardia actinomyces Trew; Streptothrix israeli Ros. Dor.; Actinomyces israeli Lachner Sandoval, 1940. Первоначально выделен из актиномикомы человека Вольфом и Израелем [237] в 1891 г.
Считается [ ], что данный микроорганизм является возбудителем «истинного»актиномикоза человека, домашних и диких животных. Он поражает у крупного рогатого скота преимущественно кости челюсти, у свиней молочную железу, а у человека – системные органы.
A. israeli – грамположительный ветвящийся бактериоподобный микроорганизм, факультативный анаэроб (микроаэрофил), не образует спор и капсул, неподвижен. В организме больного может образовывать друзы. В тканях, пораженных актиномикозом, возбудитель чаще обнаруживается в виде друз сероватого, слегка желтоватого, беловато-серого, желтовато-серого цвета, мелких, величиной с булавочную головку, часто заметны невооруженным глазом. Размер друз колеблется от 20 — 40 до 150 — 320µ. Средний размер друз по Н. А. Ефимовой [34] равен 60 – 80 µ, а – поперечника колб, в их верхней трети – 3,0 – 3,5 µ. По данным Райта [239] друзы в актиномицетном гное оставались жизнеспособными от 18 – 22 дней. Друзы могут быть круглой или неправильной формы. Некоторые друзы состоят из нескольких колоний и вследствие петрификации могут быть твердыми. С диагностической целью достаточно их увеличение в 50 – 100 раз, но детально их можно рассмотреть при увеличении в 400 раз.
Центр друзы состоит из сплетения нитей, толщиной до 1µ, палочковидных элементов и круглых образований, окрашиваются по Граму положительно. Плазма внутри нитей мицелия и палочковидных образований довольно часто распадается на короткие фрагменты – круглые образования, которые после разрушения оболочки нитей становятся как бы самостоятельными клетками – кокками («спорами»).
По периферии гранулы некоторые нити мицелия могут иметь характерные утолщения, так называемые колбы, которые окрашиваются эозином и не окрашиваются по Граму. В некоторых друзах колбы располагаются лучеобразно, более крупные друзы при микроскопии представляют картину бесформенного нагромождения грибковых клеток. В патологическом материале утолщение нитей мицелия встречаются не всегда, а друзы иногда отсутствуют [ ].
По данным Г. О. Сутеева [59] при исследовании патологического материала от 403 лиц, больных актиномикозом, друзы были обнаружены у 265 – 63,2%, мицелий – у 38 – 9,4%, одновременно и друзы и мицелий – у 17 – 4,2%.
Хорошо развитый мицелий обычно встречается в друзах из патологического материала человека, у животных же нитчатая часть друзы, состоящая только из одних колб, слабо развита или совсем отсутствует [Мари, 44].
Обнаружение друз дает основание с большей вероятность. диагностировать актиномикоз, однако по Розебури [206,207] «получение чистой культуры A. israeli является более убедительной диагностической процедурой».
Этиология лучистых образований и колб до конца еще не выяснена. Друзы находили при актинобациллезе, туберкулезе, паратуберкулезе, стафилококкозе, бруцеллезном орхо-эпидидимите северных оленей, проказе, микозах (при мукоровом и аспергилловом), при введении в ткани подопытных животных убитых культур актиномицетов, палочек туберкулеза [ ]. Также образование эозинофильного вещества, наподобие колб, наблюдали вокруг яиц паразитирующего червя (шистозомы), личинок габронем, вокруг хламидиоспор головни в легких крупного рогатого скота при естественном заболевании, а также в легких, экспериментально зараженных ею кроликов. Аналогичное явление наблюдалось при введении в ткани кроликов частиц металлов теллурия и ванадия.
В связи с вышеперечисленным можно сделать некоторые выводы. Во-первых – друзы являются производными микроорганизмов; во – вторых – они являются защитным приспособлением макроорганизма против ряда чужеродных агентов – бактерий, грибов, червей. К. Иванов (148) рассматривает этот процесс как преципитацию белков.
В культуре A. israeli может встречаться в совершенно различных формах: в одних случаях иметь ветвление, а в других – совершенно не иметь ветвления. Это различие определяется наличием шероховатых R и гладких L – форм колоний. R – формы, выросшие на поверхности агара или в его глубине, или в бульоне, дают ветвящиеся нити. Однако необходимо отметить, что шероховатые и гладкие колонии также дают и дифтероидные бациллы с утолщениями на конце, которые складываются в Y и V элементы с намеком на ветвление.
По данным зарубежных авторов – Эриксон (111,112,113), Томсон (230) – колонии R – формы присущи анаэробным актиномицетам, выделенным от человека больного актиномикозом, а L – формы свойственны актиномицетам, выделенным от крупного рогатого скота. Главное различие таких штаммов заключается в следующем: морфологически – в более выраженном полиморфизме штаммов, выделенных от человека, в особенности в виде твердых колоний на потных питательных средах, в то время как штаммы от крупного рогатого скота более константные, мягкие, гладкие; физиологически – в большей способности штаммов, полученных от человека, ферментировать сахара; серологически – в отсутствии перекрестной реакции между типами штаммов. (Эйнсуорт и Остуик, 77)
В противоположность этому мнению Конант (95) считает штаммы человека и крупного рогатого скота идентичными. Последнее мнение очевидно более вероятно, ибо Томпсон (230), а также Эриксон (113) выделяли штаммы A. israeli, как от крупного рогатого скота, так и от свиней. Кроме того, Эриксону (113) приходилось наблюдать переход типичного «шероховатого» штамма A. israeli, выделенного от человека, в «гладкий» мягкий штамм, типа A. bovis.
Биохимические свойства. A. israeli продуцирует кислоту без газа в широком ряду углеводов (112,143,168,189,221). Практически все штаммы A. israeli, выделенные как из очагов, так и из ротовой полости, в одинаковой мере хорошо ферментируют глюкозу, лактозу, галактозу, салицин, мальтозу, декстрин, иновит и не ферментируют инулин, маннит и дульцит. По данным Неслунда (187,188) некоторые штаммы обладают протеолитическим действием, большинство авторов приходят к выводу, что A. israeli лишен этих свойств (112,168,172,189).
Линьер (168) считает, что A. israeli не образует индола, тогда как Негрони (189) нашел, утверждает, что индол образуется в незначительных количествах. Согласно данным этих исследователей A. israeli образует сероводород в глюкозном агаре, содержащем печеночный экстракт, гемолизует эритроциты человека, но не цельную кровь и кровь кроликов. Большинство же исследователей отрицают наличие гемолитических свойств у A. israeli. Пигменты или антимикробные субстанции, подобные тем, которые получают из непатогенных актиномицетов у этого микроорганизма не были получены (234).
Серологические свойства. Эриксон (1130 нашел отличие между штаммами, выделенными от человека и штаммами – от крупного рогатого скота. Ирлиер (107), Магнуссон (173) различают три серологических типа A. bovis: тип А характерный для крупного рогатого скота, тип В и С, характерный для свиней.
Слак (216,217) в результате изучения агглютинационных свойств штаммов анаэробных актиномицетов, выделенных от больных актиномикозом: человек – 11 штаммов; крупный рогатый скот – 5 штаммов; лошадей – 2 штамма; свиней – 1 штамм, а также из тонзилярных крипт человека, пришел к выводу, что они микроскопические родственники. Им было отмечено наличие агглютинационных связей в титре с антигеннами, приготовленными из штаммов Nocardia, Corynebacterium, Lactobacillus и отсутствием таковых у Streptomyces griseus.
Позднее в 1955 г. Слак (218), изучая 20 штаммов анаэробных актиномицетов, выделенных от человека и крупного рогатого скота, разделил их на две серологические группы: А и В – для животных и человека.
Химические свойства. Изучая химическую структуру 4-х штаммов A. israeli Квапинский (162) нашел, что они состоят, в основном, из жировой, нуклеиновой и полисахаридной фракций. Фракция жиров содержит 0,22 – 0,4% фосфора, стеариновую, пальмитиновую и олеиновую кислоты. В нуклеиновой фракции имеется 74,3 – 88,0% протеина, 0,87 – 2,0% дезоксирибонуклеиновой кислоты, 1,3 – 2,25% пентозы и 14 различных аминокислот. Полисахаридная фракция состоит состоит из 47 – 925 глюкозы. Автор отмечает, что A. israeli не содержит фенилаланина, но эта аминокислота была обнаружена у различных микроорганизмов, включая микобактерий, коринебактерий, стрептококков и актиномицетов.
Культивирование. A. israeli — — анаэроб, микроаэрофил, лучше растет при 37 оС и не растет при 22 оС. Оптимальная рН среды от 7,2 до 7,6 (42,55,92,186).Выращивание удается на ряде питательных сред, из которых наиболее приемлемы: яичная или глицерин-яичная среда (112), среда Любинского (189), сердечно-мозговой настой, к которому добавляется 2% агара (207), тиогликолевая среда Бруэрса (86), обычный мясопептонный агар с 1% глюкозой, глицериновый, печеночный, картофельный, кровяной и сывороточный агары (42,55,58). Также описан метод культивирования A. israeli в диализированной жидкой среде при свободном доступе кислорода.
Устойчивость. A. israeli легко погибает при умеренном нагревании: за 1 час при 60° (92) или за 30 минут при 60 — 65° (189). Культуры в вакууме и холодильнике остаются жизнеспособными 3 – 4 месяца. Свежевыделенные штаммы на агаре в пробирках, содержащиеся в холодильнике, должны пересеваться через 2 недели, в то время как некоторые штаммы сохраняются при этих условиях до месяца.
Методы выделения. Для выделения A. israeli из актиномикозного материала большинство исследователей вносят друзы в толщу столбика высотой до 10 см, расплавленного, а затем охлажденного до 45 — 50° глюкозного агара. После застывания агара в пробирку добавляется слой стерильного вазелинового масла высотой 1,0 – 1,5 см. Посевы выдерживаются при температуре 37°. Рекомендуется перед посевом производить отмывку друз стерильным физиологическим раствором в чашках Петри или пробирках. Кроме того, Н. А. Ефимова (34) отмытые друзы подвергает ультрафиолетовому облучению в течение 1 – 1,5 минуты.
Розебури (207) получил хороший результат, используя для выделения культуры 2% сердечно-мозговой агар в чашках Петри и в атмосфере с 5% углекислым газом в анаэробных условиях. Выросшие колонии анаэробного актиномицета затем пересивались на 1% агар с 1% глюкозой.
Большинство исследователей вносят в агар не раздавленными, тогда как некоторые (207) рекомендуют раздавливать друзы перед посевом о внутренний край пробирки.
Культуры анаэробного актиномицета во всех случаях посева развивается медленно, ее рост наблюдается не ранее, чем через 4 – 7 суток, также существуют данные, что рост происходит через 10 – 45 сутки (207,42).
Получение культуры A. israeli сопряжено со значительными трудностями, потому что рост наблюдается далеко не всегда. В отношении характерен пример Бонстрема (87), который, производя однажды более 700 посевов (из патологического материала при челюстной форме актиномикоза крупного рогатого скота), получил рост только в 12 пробирках.
По данным Сутеева (59) при исследовании 403 случаев актиномикоза человека, культуры анаэробных и аэробных актиномицетов были выделены в 186 случаях – 46,15. Из них анаэробные культуры были получены только в 53 случаях – 28,6%, аэробные – в 105 – 56,7%, одновременно анаэробные и аэробные – в 28 – 15,0%. Из 105 аэробных культур выделено 37 лизирующихся и 68 нелизирующихся форм аэробных актиномицетов. Поэтому выделение культуры исследователи рекомендуют проводить на возможно большем количестве пробирок.
источник