Вскрытие поддиафрагмального абсцесса задним доступом (по Мельникову). Вскрытие поддиафрагмального абсцесса передним доступом
Доступ к вскрытию поддиафрагмального абсцесса применяется в зависимости от локализации абсцесса—задний или передний. Чреспле-вральный и чрезбрюшинный способы вскрытия поддиафрагмальных абсцессов в большинстве случаев оставлены, так как чресплевральный часто осложняется гнойным плевритом с высокой летальностью, а чрезбрюшинный — развитием перитонита со всеми последствиями.
Вскрытие поддиафрагмального абсцесса задним доступом (по Мельникову).
Производят разрез длиной 10 см по ходу XII ребра, которое (рис. 141, а, б, в, г, д ) обнажают и резецируют с сокращением надкостницы. Между XII и XI ребрами обычно хорошо виден белесоватый плевральный листок синуса. Осторожно, преимущественно тупо, плевральный синус смещают кверху и подхватывают тупым широким крючком кверху. Если при этом случайно повреждается синус, отверстие его захватывают пеаном и перевязывают или зашивают, прихватывая для герметизации лежащие выше межреберные мышцы и лежащую ниже диафрагму. Ниже плеврального синуса через диафрагму пунктируют абсцесс и вскрывают. В рану вводят корнцанг, которым расширяют отверстие и удаляют содержимое абсцесса. В полость абсцесса вводят резиновые дренажи. Рану ушивают послойно до дренажей.
Задним доступом обычно вскрывают абсцессы, расположенные как в заднем внебрюшинном поддиафрагмальном пространстве, так и в задне-верхнем отделе внутрибрюшинного поддиафрагмального пространства. Во всех случаях не вскрывают ни плевральную, ни брюшинную полости.
141. Вскрытие поддиафрагмалъного абсцесса по Мельникову.
а -разрез; б — поднадкостничная резекция ребра; ъ —пункция гнойника; г — вскрытие его; д — дренирование.
Вскрытие поддиафрагмального абсцесса передним доступом.
Доступ используется в тех случаях, когда абсцесс локализуется кпереди, между диафрагмой и печенью. Проводят разрез параллельно и выше реберной дуги на протяжении 2—3 реберных хрящей (рис. 142, а, б, в, г, д), последние обнажают и резецируют до перехода в костную часть ребер, соблюдая осторожность, чтобы не повредить расположенный под ними плевральный синус. Плевральный синус отсепаровывают от диафрагмы кверху. Рассекают диафрагму до брюшинного листка, реберные концы прикрывают верхним краем диафрагмы, фиксируя ее отдельными кетгутовыми швами. Абсцесс пунктируют иглой через брюшину и по игле вскрывают. В полость его вводят корнцанг, рану расширяют. Полость абсцесса дренируют обычно двумя резиновыми дренажами. Рану ушивают послойно до дренажей.
При передних поддиафрагмальных абсцессах наиболее целесообразно не резецировать реберные хрящи, а сделать разрез параллельно реберной дуге и ниже ее на 1,5 см в правом подреберье до брюшины. Вследствие абсцесса печень смещается книзу и увеличивается; брюшина становится более плотной. Брюшину осторожно отсепаровывают от диафрагмы над печенью до абсцесса. После пункции и получения гноя брюшину над абсцессом рассекают, содержимое абсцесса извлекают (отсосом) и полость дренируют тампонами с резиновыми круглыми дренажами. Рану частично ушивают до дренажей. В тех случаях, когда диагностическая лапаротомия была сделана срединным разрезом через брюшную полость, вскрывать абсцесс не следует. Брюшину зашивают и верхнюю часть ее осторожно отсепаровывают над печенью до абсцесса и последний вскрывают. Нижнюю часть апоневроза и кожи зашивают до дренажей.
142. Вскрытие поддиафрагмального абсцесса спереди.
а— разрез, б—резекция реберной дуги, в, г — рассечение диафрагмы и подшивание ее и закрытие хрящей, д — вскрытие и дренирование абсцесса
источник
Поддиафрагмальное пространство ограничено сверху, сзади, с боков диафрагмой, спереди – брюшной стенкой. Печень разделяет его на под- и надпеченочное пространства, а серповидной связкой – на изолированные правое и левое поддиафрагмальные пространства. Выбор хирургического доступа к этим абсцессам проводят с учетом топографии диафрагмы, плевры, легкого, почки. Анатомические взаимоотношения правого реберно-диафрагмального синуса представлены на рис. 1,2,3.
Венечная связка печени делит надпеченочное пространство на передний и задний отделы. Правое нижнее поддиафрагмальное пространство ограничено сверху нижнее поверхностью печени, сзади и снизу – поверхностью правой почки, печеночной кривизной толстой кишки, поперечно-ободочной кишкой и ее брыжейкой, слева – круглой связкой печени.
|
|
|
Венечная и левая треугольная связки печени сливаются сзади с диафрагмальной, и здесь имеется только одно верхнее поддиафрагмальное пространство, нижнее же расположено под левой долей печени и разделено во фронтальной плоскости печеночно-желудочной связкой (малым сальником), желудком, желудочно-селезеночной связкой на передненижнее (преджелудочковое) и задненижнее пространства (сальниковая сумка, которая через сальниковое отверстие сообщается с печеночной сумкой). Поддиафрагмальные абсцессы не имеют четких границ, которые формируются в процессе развития воспаления и образованию спаек, сращений, учитывать локализацию абсцессов необходимо при определении хирургического доступа, метода дренирования и т.д.
Абсцессы имеют определенную локализацию (Рис. 4) с характерной клинической и рентгенологической картиной. По анатомическому принципу их можно классифицировать следующим образом, учитывая положение гнойника по отношению к своду диафрагмы.
|
Правосторонние поддиафрагмальные абсцессы:
1. Передневерхний (кпереди от вершины диафрагмы);
2. Задневерхний (кзади от вершины диафрагмы до венечной связки);
3. Задненижний (кзади от венечной связки);
Левосторонние поддиафрагмальные абсцессы:
1. Верхний (над левой долей печени);
2. Передненижний (под левой долей печени, абсцесс поджелудочной сумки);
3. Задненижний (абсцесс сальниковой сумки);
4. Околоселезеночный абсцесс.
Срединные, центральные поддиафрагмальные абсцессы (образуются после резекции желудка):
2. Задний внебрюшинный (центральный), ограниченный листками венечной связки.
Внебрюшинные правосторонние нижние абсцессы:
Правосторонние поддиафрагмальные абсцессы встречаются в 6-7 раз чаще левосторонних, причем половина их приходится на передневерхнюю локализацию. Срединный абсцесс может быть осложнением резекции желудка, когда нарушены нормальные анатомические взаимоотношения органов поддиафрагмального пространства. Пересечение печеночно-желудочной связки открывает доступ для гноя к срединной (центральной) части диафрагмы, которая и определяет верхнюю границу абсцесса, справа и сзади скопление гноя ограничено левой долей печени, слева – культёй желудка, спереди – брюшной стенкой и снизу – поперечной ободочной кишкой и ее брыжейкой.
Поддиафрагмальный абсцесс вскрывают кратчайшим путем, экстраплеврально, обеспечивая адекватные условия для дренирования. Выбор доступа к поддиафрагмальному абсцессу определяется его локализацией, при этом следует учитывать последующие условия для дренирования: разрез должен производиться у нижнего полюса абсцесса. Передние доступы, особенно при больших размерах гнойников, не обеспечивают хорошего дренирования и поэтому их дополняют контрапертурой. Внеплевральные доступы удобны для подхода к поддиафрагмальным абсцессам любой локализации, кроме низкорасположенных. Эти абсцессы более целесообразно вскрывать внебрюшинно через разрез брюшной стенки.
Вскрытие срединного (центрального) поддиафрагмального абсцесса и абсцесса прегастральной сумки не представляет трудностей и производится через отграничивающие гнойник от нижнего этажа брюшной полости. Таким отграничивающим барьером являются поперечная ободочная кишка с ее брыжейкой и спайки, образовавшиеся между этой кишкой, большим сальником и брюшиной передней брюшной стенки. Распустив кожные швы и раскрыв рану, рассекают апоневроз и брюшину, начиная с верхнего конца рубца в надчревной области. Частично раскрывают рану и производят обследование гнойника пальцем, вскрывают, удаляют отсосом гной, расширяют рану на протяжении, достаточном для хорошего дренирования.
Вскрытие переднего или передневерхнего правосторонних поддиафрагмальных абсцессовпроизводят из переднего или бокового доступа. Разрез длиной 10-12 см начинают от наружного края прямой мышцы живота и продолжают кнаружи и книзу параллельно реберной дуге. Боковой доступ проходит параллельно дуге. Боковой доступ проходит параллельно реберной дуге от среднеключичной до средней подмышечной линии. Рассекают наружную и внутреннюю косые мышцы живота до поперечной фасции и предбрюшинной клетчатки. Тупо отслаивают брюшину пальцем или инструментом, используя при необходимости гидравлическую препаровку тканей, проникают в пространство между диафрагмой и фасцией, отслаивают последнюю вместе с брюшиной. Пальцем пальпируют гнойник, вскрывают и сразу же аспирируют гной электроотсосом (Рис. 4.).
Если гнойник не обнаружен, производят пункцию. Полость абсцесса обследуют пальцем, разделяют перемычки, тяжи, старясь не разрушать сформировавшуюся капсулу. Если при ревизии оказывается, что полость гнойника больших размеров и занимает не только переднее, но и задневерхнее пространство, расположена высоко под куполом диафрагмы, то дренирование ее из переднего и бокового разреза будет явно недостаточным. В этих случаях необходимо наложить контрапертуру, чтобы обеспечить адекватное дренирование ее из переднего и или бокового разреза будет явно недостаточным. В этих случаях необходимо наложить контрапертуру, чтобы обеспечить адекватное дренирование в положение больного на спине. Через контрапертуру дренируют самую нижнюю точку абсцесса. В тех случаях, когда полость гнойника доходит до серповидной связки печени, что определяется корнцангом, проведенным по верхней поверхности печени до наружного края серповидной связки, последнюю протыкают или обходят снаружи, корнцанг проводят под 12 ребро. Концом инструмента выпячивают кожу, рассекают ее, корнцанг выводят наружу. Рану расширяют, опорожняют гнойник. Обратным движением корнцанга проводят дренажную трубку, которую фиксируют одним швом к коже. Подобный метод дренирования рекомендован И. Литтманом (1970) и применяют его при обширных гнойниках, расположенных в задневерхнем надпеченочном пространстве, или же в случаях, когда абсцесс захватывает одновременно переднее- и задневерхние отделы надпеченочного пространства.
При обширных гнойниках, занимающих передневерхнее или боковое пространства, когда показано дополнительное дренирование, оно может быть выполнено следующим образом. Дополнительный разрез кожи 2-3 см производят на 5-6 см кнаружи от края первого внебрюшинно проводят корнцанг и мышцы расслаивают. Разводят края раны, обнажают брюшину и рассекают ее или тупо, проникая в полость абсцесса у нижнего края его. Показанием для подобного дренирования служат большие абсцессы, распространяющиеся в задневерхний, боковой отделы правого надпеченочного пространства. В таких случаях при исследовании полости гнойника палец или инструмент уходит за купол печени и дренирование через передний или боковой разрезы будет недостаточным. Из переднего доступа можно вскрыть передневерхний, из бокового – задневерхний абсцессы.
Вскрытие задненижнего правостороннего поддиафрагмального абсцесса производят из подплеврального трансдиафрагмального доступа Больной находится в положении на левом боку с валиком под нижними ребрами, левая нижняя конечность согнута в коленном суставе и приведена к животу.
Кожный разрез 12 см проводят по ходу 12 ребра, пересекают широчайшую мышцу спины, обнажают и поднадкостнично резецируют 12 ребро. При резекции ребра соблюдают осторожность, чтобы не повредить плевру. Далее меняют направление разреза, который проводят ниже и параллельно краю плеврального синуса по проекционной линии, идущей горизонтально от остистого отростка 1 поясничного позвонка. При этом рассекают нижнюю заднюю зубчатую мышцу, в косом направлении ложе 12 ребра и спереди межреберную мышцу. Обнажают нижнезаднюю поверхность диафрагмы, которую пересекают в горизонтальном направлении, затем пальцем и тупферами отслаивают от диафрагмы париетальный листок брюшины, продвигаясь по направлению вверх и кпереди по задней поверхности почки и печени.
Нащупав указательным пальцем гнойник (если пальпаторно не удается определить положение гнойника, прибегают к пункции), изолируют салфетками окружающие ткани и абсцесс вскрывают. Постепенно с перерывами удаляют гной электроотсосом. Полость гнойника обследуют пальцем, разделяют перемычки и вводят дренажную трубку.
Внеплевральный доступ к поддиафрагмальному пространству по Мельниковуприменим для вскрытия верхнепередних, задневерхних высоких поддиафрагмальных абсцессов и внебрюшинных право- и левосторонних околоселезеночных абсцессов. По существу этот доступ к поддиафрагмальным гнойникам является универсальным. Больной находится в положении на левом боку с валиком под левым нижнереберным отделом грудной клетки с согнутой в коленном суставе и приведенной к животу левой нижней конечностью и вытянутой правой. Разрез 13-15 см проводят по ходу 10 ребра между передний и задний подмышечной линиями. Рассекают кожу, подкожную клетчатку, поверхностную фасцию, заднюю нижнюю зубчатую мышцу. На протяжении 8-10 см резецируют поднадкостнично 9-10 ребра и у нижнего края разреза вскрывают преддиафрагмальный промежуток, а выше в виде складки плевры определяется плевральный синус, соединенный тяжами с краем ребер. Преддиафрагмальное пространство расширяют, мобилизовав плевральный синус пересечения соединительнотканных тяжей, синус отодвигают тупо кверху на 2-3 см за счет отслаивания плевры от грудной стенки и диафрагмы. Для предупреждения разрывов плевры ее отслаивают вместе с фасцией; если плевра повреждена, ее ушивают отдельными швами вместе с прилежащими тканями. А.В. Мельников рекомендовал накладывать швы через плевральный синус и диафрагму.
Диафрагму рассекают по ходу волокон на всю длину разреза и края ее подшивают к мышцам грудной стенки. Отслаивают внутрибрюшную фасцию вместе с париетальной брюшиной; обнаружив абсцесс его вскрывают, осушают и дренируют трубкой диаметром 10-12 см. Если гнойник не удается обнаружить, то отслаивают брюшину в сторону от разреза и производят пункцию иглой с пустым шприцем. Обнаружив гной, вскрывают абсцесс и дренируют его полость.
Чрезбрюшинный срединный и подреберный доступприменяют для вскрытия подпеченочных абсцессов, а иногда передних надпеченочных, если они являются случайной находкой во время операции. Речь идет о тех случаях релапаротомий, когда ближайший послеоперационный период после вмешательства на желчных путях, желудке, двенадцатиперстной кишке осложнился гнойно-воспалительным процессом, при этом в подреберье, надчревной области определяется воспалительный инфильтрат, гиперемия кожи. К этому времени, как правило, гнойник в брюшной полости отграничен спайками. Если при вскрытии брюшной полости в правом подреберье обнаружен передний поддиафрагмальный абсцесс, то определяют его положение, границы и принимают меры, предупреждающие возможность инфицирования брюшной полости. Отдельными узловыми швами подшивают свободный край печени к нижнему краю раны брюшной стенки, к латеральному отделу подводят марлевые тампоны, изнутри гнойник ограничен серповидной связкой. После этого абсцесс вскрывают и дренируют.
Задненижний левосторонний поддиафрагмальный абсцесс (абсцесс сальниковой сумки), причиной которого могут быть гнойный панкреатит, перфорация язвы задней стенки желудка, вскрывают чрезбрюшинно и дренируют через окно в желудочно-ободочной связке. Верхнесрединным лапаротомным доступом вскрывают брюшную полость, желудочно-ободочную связку рассекают, предварительно отграничив от брюшной полости салфетками место вскрытия связки. Если абсцесс прилежит к связке или гной находится в сальниковой сумке свободно, его удаляют отсосом, осушают полость сумки и края разреза связки подшивают по всей окружности к париетальной брюшине. Если абсцесс в сальниковой сумке сформирован, отграничен спайками, то края рассеченной связки подшивают к париетальной брюшине до вскрытия абсцесса. Через сформированный канал диаметром 5-7 см дренируют сальниковую сумку резиновой трубкой и марлевыми тампонами. Рану брюшной стенки ушивают до тампонов. Если имеются затеки гноя к желудочно-ободочной связке, к сальниковому отверстию, то гной удаляют и подводят дренажи к местам локализации затеков.
Дата добавления: 2015-04-11 ; просмотров: 4377 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Когда внутреннее инфекционное воспаление тканей, сопровождаемое их разрушением и гнойным расплавлением, классифицируется как поддиафрагмальный абсцесс, это означает, что гнойник (ограниченное капсулой скопления гноя) расположен в подреберной зоне брюшной полости – в пространстве между разделяющей грудную и брюшную полости диафрагмой и верхней частью таких абдоминальных органов, как печень, селезенка, желудок и поперечная ободочная кишка.

По статистике, более чем в 83% случаев образование поддиафрагмальных абсцессов непосредственно связано с острыми формами заболеваний органов брюшной полости; и в двух третях случаев это результат оперативного вмешательства при данных болезнях.
У 20-30% пациентов поддиафрагмальный абсцесс образуется после удаления перфорированного гнойного аппендицита; 50% – после операций, связанных с желудком, двенадцатиперстной кишкой, желчным пузырем и желчными путями; практически у 26% – при гнойном воспалении поджелудочной железы.
Менее чем в 5% случаев поддиафрагмальный абсцесс развивается без предрасполагающих обстоятельств.
Правостронние поддиафрагмальные абсцессы диагностируются в 3-5 раз чаще, чем левосторонние; доля двусторонних очагов нагноения не превышает 4-5% случаев.

Согласно данным клинической хирургии, в большинстве случаев причины поддиафрагмального абсцесса связаны с операциями: по поводу прободной язвы желудка или двенадцатиперстной кишки; острого перфорированного аппендицита; удаления кист или желчного пузыря (холецистэктомии); удаления из желчевыводящих протоков камней (холедохолитотомии) или реконструкции протоков; спленэктомии (удаления селезенки) или резекции печени. Образование поддиафрагмального абсцесса является крайне опасным осложнением таких операций.
Также поддиафрагмальный абсцесс могут вызвать комбинированные травмы торакоабдоминальной локализации; острые воспаления желчного пузыря, желчных путей или поджелудочной железы (гнойный панкреатит). Абсцесс данной локализации может быть результатом прорыва внутрипеченочного пиогенного или амебного абсцесса или гнойной эхинококковой кисты. В редких случаях нагноительный процесс обусловлен паранефритом или генерализованной септикопиемией.
Как правило, абсцесс в поддиафрагмальной зоне формируется внутри брюшной полости в виде переднего, верхнего, заднего, преджелудочного, надпеченочного или околоселезеночного абсцессов. Также они могут быть срединными, право- и левосторонними (чаще – правосторонними, то есть над печенью).
Отмечается расположение гнойника за брюшиной – в клетчатке ретроперитонеального пространства, которое занимает место ниже диафрагмы вплоть до расположенных ниже органов малого таза. Такой забрюшинный поддиафрагмальный абсцесс возникает из-за инфекции, попадающей сюда с током лимфы или крови при гнойном воспалении аппендикса, поджелудочной железы, надпочечников, почек или кишечника.

источник
В последние годы значительно вырос уровень оказания хирургической помощи населению. Стали выполняться сложные оперативные вмешательства, в том числе с использованием эндоскопической техники не только в клиниках, но и в других лечебных учреждениях. Поэтому будущий врач должен быть хорошо знаком с достижениями современной хирургии, в совершенстве знать как традиционные, так и новые методы лечения больных.
Преподавание частной хирургии проводится на 4–м и 5–м курсах, во время прохождения субординатуры на различных кафедрах хирургического профиля. Существующие непрерывность, последовательность обучения создают возможность комплексного и целостного изучения данного предмета, отходя от схем к более сложным формам патологии и методам хирургического лечения.
Учебник «Клиническая хирургия» соответствует программе курса госпитальной хирургии. В нем изложены наиболее сложные формы патологии и методы лечения заболеваний органов грудной и брюшной полостей, магистральных сосудов, эндокринной системы.
При написании учебника авторы старались излагать материал на современном уровне, с учетом последних достижений науки и практики, находящих все более широкое применение в хирургии.
Авторы с глубокой благодарностью примут критические замечания и пожелания читателей, направленные на улучшение содержания книги.
Подциафрагмальные абсцессы развиваются в 0,4–0,5% случаев, бывают одиночными и множественными, В зависимости от локализации поддиафрагмальные абсцессы подразделяются на право– и левосторонние (по отношению к серповидной связке печени), передние и задние (по отношению к венечной связке печени), внутрии забрюшинные. Причинами образования поддиафрагмальных гнойников являются оставление в брюшной полости экссудата, проникновение инфекции в поддиафрагмальное пространство лимфо– или гематогенно. Часто они осложняют течение пилефлебита. Первые симптомы поддиафрагмального абсцесса могут появляться как в раннем послеоперационном периоде, так и спустя 1–2 недели.
Пациентов беспокоят боли в нижних отделах правой половины грудной клетки и верхнем этаже брюшной полости (иногда с иррадиацией в правую лопатку и плечо), слабость, потливость, гипертермия, сухой кашель. При осмотре находят вынужденное положение больных: полусидячее, на боку с приведенными к животу ногами. Грудная клетка на стороне поражения отстает при дыхании. Межреберные промежутки на уровне 9–11–го ребер над областью абсцесса выбухают (симптом В. Ф. Войно–Ясенецкого). Надавливание на область 9–11–го ребер болезненно (симптом М. М. Крюкова). Эпигастральная область втягивается при вдохе и выпячивается при выдохе (симптом парадоксального дыхания, симптом Дюшена). Перкуторно на стороне поражения над диафрагмой отмечается притупление перкуторного звука (в связи с наличием реактивного плеврита). При газосодержащих абсцессах в случае проведения перкуссии от верхушки легкого книзу устанавливают чередование перкуторного звука (симптом Берлоу): перкуторный легочной тон над неизмененной легочной тканью; укорочение перкуторного тона вследствие имеющегося реактивного плеврита; тимпанит над областью газового пузыря абсцесса; тупость, соответствующая уровню жидкости в абсцессе.
На обзорной рентгенограмме грудной клетки и поддиафрагмальных пространств у больных с газосодержащим абсцессом обнаруживают высокое стояние, ограничение подвижности правого купола диафрагмы, газовый пузырь с уровнем жидкости под ним, перемещающимся при изменении положения тела. В случае безгазовых гнойников рентгенологическая картина представлена высоким стоянием, малой подвижностью купола диафрагмы, реактивным плевритом.
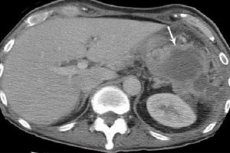
Во время УЗИ определяется четко отграниченное скопление жидкости под куполом диафрагмы.
Диагноз заболевания уточняется после проведения диагностической пункции выявляемого поддиафрагмального образования. Информативность пункции возрастает в случае ее выполнения под контролем УЗИ или рентгеноскопии.
Проводится хирургическое лечение. Гнойники вскрываются, опорожняются и дренируются внеплеврально, внебрюшинно, реже чрезбрюшинно и чресплеврально.
Наиболее широко применяется внеплевральный доступ А. В. Мельникова. Его сущность состоит в резекции над областью абсцесса одного–двух ребер на протяжении 5–6 см, рассечении задней стенки ложа ребра, отслойке в spatium praediaphragmaticum плеврального синуса кверху, рассечении диафрагмы вдоль раны с подшиванием ее верхнего края к мышцам грудной клетки, опорожнении абсцесса после рассечения fascia endoabdominalis и париетальной брюшины. Поскольку spatium praediaphragmaticum определяется по всей окружности прикрепления диафрагмы к грудной клетке, доступ А. В. Мельникова применяется для вскрытия как передних, так и задних абсцессов.
Для лечения больных передним поддиафрагмальным абсцессом разработан внебрюшинный доступ ПарийскогоКлермона: в правом подреберье параллельно реберной дуге производят разрез брюшной стенки до поперечной фасции. Затем последнюю вместе с брюшиной отслаивают от диафрагмы до области абсцесса.
При чрезбрюшинном доступе поддиафрагмальные абсцессы вскрываются после тщательного отграничения места операции от свободной брюшной полости из верхнесрединного разреза передней брюшной стенки или разреза, параллельного правой реберной дуге.
Чресплевральный метод лечения используется крайне редко из–за своей травматичности и опасности развития эмпиемы плевры. Он предполагает вскрытие грудной полости после резекции двух ребер (8–го и 9, 9 и 10–го). Далее при наличии сращений плевральных листков они тупо отслаиваются книзу до диафрагмы. Диафрагма над абсцессом рассекается. Если сращения листков плевры нет, то плевральная полость изолируется от возможного проникновения гноя. С этой целью реберная плевра и все ткани реберного ложа подшиваются к диафрагме.
В связи с совершенствованием методов ультразвуковой диагностики абсцессы могут дренироваться путем проведения в их полость одно– или двухходовых трубок через троакар под контролем УЗИ.
источник
ПДА — есть скопление гноя в пространстве между диафрагмой и нижележащими органами. Чаще его развитие наблюдается между диафрагмальным листком брюшины и прилежащими органами (начинается по типу перитонита). Это так называемый внутрибрюшинный ПДА. Реже абсцесс располагается внебрюшинно, начинаясь в забрюшинном пространстве по типу флегмоны.
Причины. Поддиафрагмальный абсцесс вызывается стафилококком, стрептококком, кишечной палочкой и является осложнением заболеваний желудка, желчных путей и печени, деструктивного аппендицита, тупых травм и ранений живота, хирургических вмешательств.
Клиническая картина • Боли в подрёберной области, усиливающиеся при глубоком вдохе, с иррадиацией в лопатку или надплечье • Боли в области грудной клетки, чаще справа. При расположении абсцесса близко к передней брюшной стенке болевой синдром более выражен • Тошнота, икота • Вынужденное положение больного на спине, на боку или полусидя • Температурная кривая носит гектический характер • Озноб, потливость • При длительном течении — пастозность кожи, выбухание межрёберных промежутков в зоне локализации абсцесса (обычно IX–XI справа) • Тахикардия • Одышка • При пальпации — ригидность мышц верхних отделов брюшной стенки и болезненность по ходу межрёберных промежутков • Симптомы раздражения брюшины, как правило, отсутствуют.
Методы исследования • Анализ периферической крови — нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ • Посев крови на стерильность • Рентгенологическое исследование органов грудной и брюшной полостей •• Высокое стояние и ограничение подвижности купола диафрагмы •• Наличие уровня жидкости под диафрагмой, смещение соседних органов •• В лёгких — ателектазы, пневмонические фокусы в нижних сегментах •• Выпот в плевральной полости на стороне поражения • КТ, УЗИ, радиоизотопное сканирование с использованием 67Ga.
Лечение оперативное — вскрытие и дренирование абсцесса. При выборе доступа имеет значение точная локализация гнойника.
При передних поддиафрагмальных гнойниках используют внебрюшинное вскрытие его по Клермону-разрез по ходу реберной дуги. Доходят до поперечной фасции, отслаивают ее до зоны размягчения и вскрывают гнойник. Полость промывают и дренируют двухпросветным дренажем для активной аспирации с промыванием. При задней локализации используют внеплеврапьный доступ по ложу XII ребра после его иссечения.
Осложнения: сепсис, прорыв гнойника в свободную брюшную или плевральную полость.
Некоторые признаки аппендицита (боли в животе, тошнота, рвота) присутствуют при обычном течении беременности, что затрудняет диагностику заболевания.
Клинические проявления острого аппендицита в первой половине беременности почти не отличаются от таковых вне беременности. Существенные затруднения в диагностике возникают во второй половине беременности. В этом случае болевой синдром, свойственный аппендициту, иногда отождествляют с болями, часто возникающими во второй половине беременности вследствие растяжения связочного аппарата матки. Внимательный расспрос позволяет установить начало болей в эпигастральной области и постепенное смещение их к месту локализации червеобразного отростка (симптом Кохера—Волковича).
При обследовании живота необходимо учитывать локализацию червеобразного отростка, смещаемого кверху по мере увеличения сроков беременности. Локальная болезненность при остром аппендиците во второй половине беременности определяется не в подвздошной области, а значительно выше. Вследствие растяжения брюшной стенки увеличенной маткой локальное напряжение мышц выражено слабо. На поздних сроках беременности, когда слепая кишка и её отросток находятся позади увеличенной матки, могут быть отрицательными и другие симптомы раздражения брюшины: Щёткина-Блюмберга, Воскресенского. В этот период, как правило, хорошо выражены симптомы Образцова и Бартомье—Михельсона, выявляют также и обратный симптом Ситковского (усиление болей при положении на правом боку из-за давления увеличенной матки на воспалённый червеобразный отросток).
Температурная реакция выражена слабее, чем вне беременности. Количество лейкоцитов умеренно повышается, но при этом необходимо учитывать, что лейкоцитоз до 12109/л у беременных — распространённое явление.
При любой форме острого аппендицита у беременных для проведения аппендэктомии применяют общую анестезию. В качестве оперативного доступа в первой половине беременности пользуются разрезом Волковича—Дьяконова. Во второй половине беременности этот доступ модифицируют по принципу: чем больше срок беременности, тем выше разрез. В последние недели беременности разрез проводят выше гребня подвздошной кости вследствие значительного смещения слепой кишки и червеобразного отростка кверху. Оперативная тактика при любой форме острого аппендицита у беременных не отличается от общепринятых принципов его лечения.
В послеоперационном периоде, помимо обычной терапии, необходимо назначить лечение, направленное на профилактику преждевременного прерывания беременности.
38. Язвенная болезнь желудка и 12-перстной кишки. Патогенез, клиника, причины неудач консервативного лечения. Группы риска. Язвенная болезнь — общее полиэтиологическое заболевание, склонное к рецидивированию, характерной морфологической особенностью которого является возникновение язвенного дефекта в слизистой оболочке желудка или двенадцатиперстной кишки. С современной точки зрения, патогенез язвенной болезни представляется как результат нарушения равновесия между факторами “агрессии” и факторами “защиты” слизистой оболочки желудка и двенадцатиперстной кишки. Факторы агрессии 1.Кислотно-пептический фактор. 2.Травматизация. 3.Гастродуоденальная дисмоторика., которая приводит к ускоренной, избыточной и нерегулярной эвакуации из желудка в двенадцатиперстную кишку кислого желудочного содержимого с агрессией кислотно-пептического фактора по отношению к слизистой луковице двенадцатиперстной кишки. И наоборот, при замедленной эвакуации наблюдается стаз желудочного содержимого в антруме с избыточной стимуляцией продукции гастрина; возможен рефлюкс дуоденального содержимого в желудок за счет антиперистальтики двенадцатиперстной кишки и зияние привратника с разрушением слизисто-бикарбонатного барьера желудка детергентами (желчными кислотами), поступающими из двенадцатиперстной кишки и усиленными ретродиффузией Н+ ионов через слизистую оболочку желудка с ее повреждением. Возникает локальный тканевой ацидоз и некроз ткани с образованием язвенного дефекта. Расстройство секреторной и двигательной активности желудка и двенадцатиперстной кишки индуцируется и поддерживается психосоматическими факторами (отрицательные эмоции, психическое перенапряжение, страх). 4.Литическое действие желчных кислот. 5.НР-инфекция.
В процессе жизнедеятельности Н. pylori выделяются уреаза, геликобак-терные цитотоксины, аммиак, кислородные радикалы. Под влиянием указанных факторов ослабляется защитный слизисто-бикарбонатный барьер, снижается резистентность слизистой оболочки по отношению к агрессивному действию желудочного сока. На этом фоне образуются язвы и эрозии, приобретающие хронический рецидивирующий характер.
6. Лекарственные препараты
Злоупотребление алкоголем, курение, прием нестероидных противовоспалительных препаратов способствуют ослаблению защитного слизисто-бикарбонатного барьера, усилению агрессии и язвообразованию.
Факторы защиты 1. Слизистый гель. 2. Активная регенерация. 3. Достаточное кровоснабжение.
При язвенной болезни в сосудах слизистой оболочки желудка и двенадцатиперстной кишки наблюдаются интраваскулярные, васкулярные и периваскулярные изменения, которые сочетаются с нарушениями свертывающей и противосвертывающей систем крови, повышением проницаемости сосудов, нарушением обмена биогенных агентов, затруднением притока артериальной крови и веностазом, что приводит к микротромбозам, замедлению кровотока и гипоксии слизистой оболочки желудка и двенадцатиперстной кишки. 4. Антродуоденальный кислотный тормоз. 5. Выработка бикарбонатных ионов Существуют и иммунологические факторы защиты, которым также отводится определенная роль в патогенезе язвенной болезни. Лизоцим, интерферон, трансферрин и другие белки, обладающие бактерицидными свойствами, находящиеся в слюне, желудочном, панкреатическом и кишечном соке, способствуют поддержанию нормальной бактериальной флоры в желудочно- кишечном тракте и физиологическом пищеварении. Опираясь на вышеизложенные положения, можно обосновать концепцию патогенеза язвенной болезни желудка и двенадцатиперстной кишки. Суть ее заключается в том, что при массированном воздействии различных внешнесредовых этиологических факторов и их сочетаний, особенно у лиц с наследственно-конституциональной предрасположенностью к этому заболеванию, происходит “срыв” до того надежных механизмов, обеспечивающих автоматизм функционирования и саморегуляцию группы органов гастродуоденохолангиопанкреатической системы; при этом нарушаются взаимосвязи и синхронизация их секреторной и двигательной активности, что создает условия для агрессии кислотно-пептического фактора на ограниченном участке слизистой с пониженной резистентностью в результате действия местных патогенетических факторов (микротромбоз, ишемия, повреждение слизистой Helicobacter pylori и т.п.). Возникшая язва становится постоянным источником импульсации в вышележащие отделы управления и адаптивной саморегуляции, осуществляющие контроль висцеральных функций организма и мобилизующие механизмы саногенеза для самоограничения язвенного процесса, ликвидации язвы и коррекции нарушений в системе местной саморегуляции. Это предупреждает возможность образования новых язв, поскольку механизмы заболевания и выздоровления (восстановления, компенсации нарушенных функций) запускаются патогенными факторами одновременно.
Клиника. . Основным симптомом язвенной болезни является боль. Она имеет связь с приемом пищи, периодичность в течение суток, сезонность обострения (весной, осенью). Ранние боли провоцируются приемом острой, грубой пищи, появляются через 0,5—1 ч после еды; уменьшаются и исчезают после эвакуации содержимого из желудка. Ранние боли наблюдаются при язве желудка.
Поздние боли возникают через 1 , 5 — 2 ч после еды (иногда через больший промежуток времени), купируются приемом пищи, антацидов или антисекреторов. Они чаще возникают во второй половине дня, обычно наблюдаются при локализации язвы в двенадцатиперстной кишке и пилорическом отделе желудка.
«Голодные» боли появляются спустя 6—7 ч после еды и исчезают после очередного приема пищи. Они наблюдаются у больных с дуоденальными и пилорическими язвами. Близкими к «голодным» являются «ночные» боли, появляющися в период с 11 ч вечера до 3 ч утра и исчезающие после приема пищи (молоко и др.) или после рвоты кислым желудочным соком.
У больных с язвами тела желудка боли локализуются в эпигастральной области (больше слева); при язве в кардиальном и субкардиальном отделах — в области мечевидного отростка. У больных с пилорическими и дуоденальными язвами боли локализуются в эпигастральной области справа от срединной линии. При постбульбарных (внелуковичных) язвах боли могут локализоваться в области спины и правой подлопаточной области.
При язвах кардиального и субкар-диального отделов желудка они могут иррадиировать в область сердца, левую лопатку, грудной отдел позвоночника. У больных с язвами двенадцатиперстной кишки отмечается нередко иррадиация болей в поясничную область, под правую лопатку, в межлопаточное пространство.
Характер и интенсивность болей различны: тупые, ноющие, «режущие», жгучие, схваткообразные и т. д. Эквивалентом болевого синдрома является ощущение давления, тяжести, распирания в эпигастральной области. Интенсивность болей весьма различна: от неясных, неопределенных до сильных, заставляющих больного принимать вынужденное положение (с приведенными к животу согнутыми ногами, на боку, на животе и т. д.).
Характерным симптомом язвенной болезни является рвота, которая возникает обычно на высоте болей (нередко больные искусственно вызывают рвоту для устранения болевых ощущений).Изжога. Отрыжка. В период обострения язвенной болезни желудка при поверхностной пальпации живота определяют умеренную болезненность в эпигастральной области или в правой ее части. При язвах пилорического отдела желудка и двенадцатиперстной кишки наряду с болезненностью выявляют умеренную резистентность прямых мышц живота в эпигастральной области. Выраженное мышечное напряжение в сочетании с резкой болезненностью при поверхностной пальпации наблюдается при осложнениях язвенной болезни (перидуоденит, пенетрация, перфорация).
При глубокой пальпации определяется болезненность в эпигастральной области (справа или слева от срединной линии в зависимости от локализации язвы). Перкуторно определяемые на передней брюшной стенке зоны болезненности обычно соответствуют локализации язвы.
При неосложненной язвенной болезни двенадцатиперстной кишки рано начатое адекватное медикаментозное лечение у большинства больных обеспечивает стойкую ремиссию при впервые выявленной язве, рецидивах до 2 раз в год, а также у пациентов с неизлеченной инфекцией Н. pylori. Но даже при этих условиях остается группа больных, которым непрерывная поддерживающая терапия противоязвенными препаратами показана: 1) при безуспешности прерывистого курса лечения с рецидивами язвы 3 раза и более в год; 2) при осложненном течении болезни (кровотечение или перфорация в анамнезе); при эрозивном рефлюкс-эзофагите, а также грубых Рубцовых изменениях в стенках двенадцатиперстной кишки и желудка в анамнезе.
источник
Поддиафрагмальный абсцесс — ограниченное скопление гноя между диафрагмой и внутренними органами: желудком, печенью, селезенкой, почками, кишечником.
Поддиафрагмальное пространство ограничено сверху, сзади, с боков диафрагмой, спереди — брюшной стенкой. Печень разделяет его на под- и надпеченочное пространства, а серповидная связка печени — на изолированные правое и левое поддиафрагмальные пространства. Хирургический доступ к поддиафрагмальным абсцессам выбирают с учетом топографии диафрагмы, плевры, легкого, почки.
Венечная связка печени делит надпеченочное пространство на передний и задний отделы. Правое нижнее поддиафрагмальное пространство ограничено сверху нижней поверхностью печени, сзади и снизу — поверхностью правой почки, печеночной кривизной толстой кишки, поперечной ободочной кишкой и ее брыжейкой, слева — круглой связкой печени.
Венечная и левая треугольная связки печени сливаются сзади с диафрагмой. Здесь имеется только одно верхнее поддиафрагмальное пространство. Нижнее поддиафрагмальное пространство расположено под левой долей печени и разделено во фронтальной плоскости печеночно-желудочной связкой (малым сальником), желудком, желудочно-селезеночной связкой на передненижнее (преджелудочное) и задненижнее пространства (сальниковая сумка, которая через сальниковое отверстие сообщается с подпеченочным пространством).
Поддиафрагмальные абсцессы не имеют четких границ, которые формируются в процессе развития воспаления и образования спаек, сращений, но локализацию абсцесса необходимо учитывать при определении выбора хирургического доступа, метода дренирования и т.д.
В связи с особенностями топографии поддифрагмального пространства абсцессы имеют определенную локализацию с характерной клинической и рентгенологической картиной. По анатомическому принципу их можно классифицировать следующим образом.
I. Правосторонние поддиафрагмальные абсцессы:
• передневерхний (кпереди от вершины диафрагмы);
• задневерхний (кзади от вершины диафрагмы до венечной связки);
• задненижний (кзади от венечной связки);
• нижний (подпеченочный).
II. Левосторонние поддиафрагмальные абсцессы:
• верхний (над левой долей печени);
• передненижний (под левой долей печени, абсцесс преджелудочной локализации);
• задненижний (абсцесс сальниковой сумки);
• околоселезеночный абсцесс.
III. Срединные, центральные поддиафрагмальные абсцессы (образуются после резекции желудка):
• левосторонний;
• задний внебрюшинный (центральный), ограниченный листками венечной связки.
IV. Внебрюшинные правосторонние нижние абсцессы.
Абсцессы локализуются под диафрагмой, в забрюшинной клетчатке.
Правосторонние поддиафрагмальные абсцессы встречаются в 6-7 раз чаще левосторонних, причем половина из них приходится на передневерхнюю локализацию. Срединный абсцесс может быть осложнением резекции желудка, когда нарушены нормальные анатомические взаимоотношения органов поддиафрагмального пространства. Пересечение печеночно-желудочной связки открывает гною путь к срединной (центральной) части диафрагмы, которая и определяет верхнюю границу абсцесса. Справа и сзади скопление гноя отграничено левой долей печени, слева — культей желудка, спереди — брюшной стенкой и снизу — поперечной ободочной кишкой и ее брыжейкой.
Основная причина (75 %) поддиафрагмальных абсцессов — хирургические вмешательства: операции на желчных путях, желудке, поджелудочной железе, толстой кишке. Это опасное послеоперационное осложнение с высоким риском развития сепсиса. Среди всех внутри-брюшных абсцессов наиболее часто встречаются поддиафрагмальные, затем абсцесс дугласова пространства и межкишечные абсцессы.
Непосредственной причиной поддиафрагмальных абсцессов, связанных с оперативным вмешательством, является инфицирование поддиафрагмального пространства после операции вследствие попадания кишечного, желудочного содержимого, желчи, гноя при несостоятельности анастомозов, некрозе стенки органа. Возможно инфицирование во время операции, и в дооперационном периоде — распространение инфицированного содержимого брюшной полости при перфорации полого органа, перитоните, разрыве органа при травме, нагноении гематомы. Выпот под диафрагмой вначале может быть стерильным, а затем происходит его инфицирование контактным, гематогенным, лимфогенным путем.
Поддиафрагмальный абсцесс возможен у больных любого возраста и пола, он чаще вызывается стафилококком, Е. coli, стрептококком.
Абсцесс может располагаться в брюшной полости и в забрюшинном пространстве, чаще всего — под правым куполом диафрагмы над печенью, как справа, так и слева от серповидной связки печени, В гнойный процесс может вовлекаться и сальниковая сумка при панкреатите. При гнойнике под левым куполом диафрагмы селезенка, селезеночный изгиб толстой кишки оттесняются книзу.
При забрюшинном расположении поддиафрагмального абсцесса его ограничивают диафрагма, почки, а сам гнойник находится в рыхлой забрюшинной клетчатке. При внутрибрюшинном расположении гнойника, источником инфицирования служит воспалительный процесс, переходящий с соседних органов (желчный пузырь, желудок, печень и пр.). В забрюшинное поддиафрагмальное пространство гной чаще попадает по лимфатическим путям при гнойном воспалении червеобразного отростка, органов малого таза, кишечника.
Контактным путем инфекция попадает в забрюшинное пространство при воспалении поджелудочной железы, почек. Через систему воротной вены инфекция может проникнуть в печень, а затем в поддиафрагмальное пространство. Воспалительный инфильтрат при поддиафрагмальном абсцессе состоит из соседних органов, участка диафрагмы, предлежащих к гнойнику. Воспалительный конгломерат окружен соединительнотканной капсулой с наложениями фибрина и воспалительной лейкоцитарной инфильтрацией.
Постоянные боли локализуются в правом и левом подреберьях, эпигастральной области, иррадиируют в спину, лопатки, шею, усиливаются при движении. Кроме того, беспокоят сухой кашель, слабость, одышка, повышенная утомляемость, икота, отрыжка. Лихорадка гектического типа, температура повышается порой до 40 °С с ознобами. Общее состояние обычно тяжелое, положение в постели вынужденное.
Обращают на себя внимание отставание при дыхании половины грудной клетки с больной стороны, западение эпигастральной области при вдохе и выбухание при выдохе, что связано с параличом диафрагмы. Дыхание учащенное, поверхностное. В нижних отделах грудной клетки с пораженной стороны отмечаются болезненность при пальпации, напряжение мышц живота и болезненность в верхней части. Перкуторно можно выявить высокое стояние и неподвижность диафрагмы. Выслушивают ослабление дыхания в нижних отделах легких с пораженной стороны, шум трения плевры (при вовлечении в процесс плевры), усиление голосового дрожания.
Большую помощь в диагностике оказывают рентгенологический и ультразвуковой методы исследования.
Рентгенологически определяются высокое стояние купола диафрагмы, ее малоподвижность или неподвижность, выпот в плевральной полости на стороне поражения. Газ располагается над уровнем жидкости. При двухмерном ультразвуковом сканировании можно обнаружить полость с содержимым, вокруг которого имеется плотная капсула. Подвижность диафрагмы ограничена.
В крови отмечают лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ.
Поддиафрагмальный абсцесс следует дифференцировать с острыми заболеваниями органов брюшной полости и забрюшинного пространства (холецистит, панкреатит, пиелонефрит и пр.), экссудативным и сухим плевритом, инфекционными заболеваниями (брюшной тиф). Помочь в диагностике могут рентгенологическое исследование и УЗИ, а также пункция, которую лучше производить под рентгенологическим, ультразвуковым или компьютерно-томографическим контролем.
Оперированным больным делают рентгенографию в прямой и боковой проекциях. При поддиафрагмальном абсцессе определяют объемное образование, уровень жидкости, газовый пузырь в поддиафрагмальном пространстве. Косвенные признаки: высокое стояние купола диафрагмы, скопление жидкости в плевре, ателектазы базальных сегментов легкого. При многоосевом исследовании в вертикальном положении больного определяют ограничение подвижности и высокое расположение диафрагмы, иногда газовый пузырь, скопление жидкости в реберно-диафрагмальном синусе. К косвенным признакам относят смещение и нечеткость контуров смежных органов.
УЗИ в раннем послеоперационном периоде можно проводить у постели больного. Метод позволяет определить или исключить ограниченное или распространенное скопление жидкости в брюшной полости.
Сонография может подтвердить абсцесс, но не исключить его, не дифференцирует инфицированные и неинфицированные скопления жидкости в поддиафрагмальном пространстве. К достоинствам метода следует отнести возможность динамического наблюдения в послеоперационном периоде.
КТ имеет преимущества перед УЗИ, но для ее проведения необходима специальная подготовка; при использовании контрастных веществ метод позволяет определить не только локализованные скопления жидкости, но и ее происхождение (гематома, гной, серозная жидкость) по плотности.
Пункция жидкостного образования под ультразвуковым наведением или контролем КТ разрешает многие диагностические сомнения. Она позволяет определить происхождение жидкости, получить материал для бактериологического исследования, удалить гной, промыть полость гнойника раствором антисептика, подвести дренаж для последующей санации. Как диагностический инвазионный метод его используют тогда, когда все другие неинвазивные методы не дали результатов.
В период формирования поддиафрагмального абсцесса можно ограничиться консервативной терапией — антибактериальной, дезинтоксикационной, инфузионной. С помощью пункций можно удалять экссудат и вводить в полость антисептики. Пункционное лечение сформировавшегося поддиафрагмального абсцесса нецелесообразно из-за малой эффективности и большой вероятности осложнений.
Оперативный доступ к гнойнику зависит от его расположения. От правильного установления локализации поддиафрагмального абсцесса и рационального оперативного доступа к нему зависит и успех лечения.
При правосторонних передневерхнем и нижнем (подпеченочном) абсцессах (наиболее частая локализация) основной доступ правосторонний подреберный. Левосторонние (верхний, преджелудочный (передненижний), задненижний (абсцесс сальниковой сумки) вскрывают чрезбрюшинным доступом, используя верхнесрединную лапаротомию. Для вскрытия и дренирования высоких правосторонних абсцессов (верхнепереднего, задневерхнего) и левосторонних — верхнего и околоселезеночного абсцессов, а также забрюшинных поддиафрагмальных абсцессов удовлетворяет внеплеврально-внебрюшинный доступ Мельникова.
Внеплеврально-внебрюшинный подход осуществляют по ходу VIII—IХ ребер сбоку или по ходу XI—XII ребер сзади с их резекцией. Диафрагму обнажают, отслаивая плевральный синус вверх. При таком оперативном доступе инфицирование плевральной и брюшной полостей исключено, что делает его предпочтительным при соответствующей локализации абсцесса.
Поддиафрагмальный абсцесс вскрывают кратчайшим путем, экстраплеврально и экстраперитонеально, обеспечивая адекватные условия для дренирования. Доступ к поддиафрагмальному абсцессу определяется его локализацией, следует учитывать условия для дренирования: разрез производят у нижнего полюса абсцесса.
Передние доступы, особенно при больших гнойниках, не обеспечивают хорошего дренирования, поэтому их дополняют контрапертурой. Внеплевральные доступы удобны для подхода к поддиафрагмальным абсцессам любой локализации, кроме низко расположенных.
Вскрытие срединного (центрального) поддиафрагмального абсцесса и абсцесса прегастральной сумки не представляет трудностей и производится через срединную рану или по рубцу. Не следует разрушать спайки, отграничивающие гнойник от нижнего этажа брюшной полости. Таким же отграничивающим барьером являются поперечная ободочная кишка с ее брыжейкой и спайки, образовавшиеся между этой кишкой, большим сальником и брюшиной передней брюшной стенки. Распустив кожные швы и раскрыв рану, рассекают апоневроз и брюшину, начиная с верхнего конца рубца в надчревной области. Частично раскрывают рану и обследуют гнойник пальцем, удаляют отсосом гной. Рану расширяют на протяжении, достаточном для хорошего дренирования.
Вскрытие переднего или передневерхнего правосторонних поддиафрагмальных абсцессов производят из переднего или бокового доступа. Разрез длиной 10—12 см начинают от наружного края прямой мышцы живота и продолжают кнаружи и книзу параллельно реберной дуге. Боковой доступ проходит параллельно реберной дуге от среднеключичной до средней подмышечной линии. Рассекают наружную и внутреннюю косые мышцы живота до поперечной фасции и предбрюшинной клетчатки.
Отслаивают брюшину тупым путем пальцем или инструментом, используя при необходимости гидравлическую препаровку тканей, проникают в пространство между диафрагмой и фасцией, отслаивают фасцию вместе с брюшиной. Пальцем пальпируют гнойник, вскрывают и аспирируют гной электроотсосом.
Если гнойник не обнаружен, производят пункцию инфильтрата и по игле вскрывают его. Полость абсцесса обследуют пальцем, разделяют перемычки, тяжи, стараясь не разрушать сформировавшуюся капсулу. Если при ревизии оказывается, что полость гнойника большая и занимает не только переднее, но и задневерхнее пространство, расположена высоко под куполом диафрагмы, то ее дренирование из переднего или бокового разреза будет явно недостаточным. В этих случаях необходимо наложить контрапертуру, чтобы обеспечить адекватное дренирование в положении больного на спине.
Через контрапертуру дренируют самую нижнюю точку абсцесса. Если полость гнойника доходит до серповидной связки печени, что определяется котраптером, проведенным по верхней поверхности печени до наружного края серповидной связки, эту связку протыкают или обходят снаружи, корнцанг проводят под XII ребро. Концом инструмента выпячивают и рассекают кожу, корнцанг выводят наружу. Рану расширяют, гнойник опорожняют. Обратным движением корнцанга проводят дренажную трубку, которую фиксируют одним швом к коже.
Подобный метод дренирования применяют при обширных гнойниках, расположенных в задневерхнем надпеченочном пространстве, или тогда, когда абсцесс захватывает одновременно передне- и задневерхние отделы надпеченочного пространства (Литтман П., 1970).
При менее обширных гнойниках, занимающих передневерхнее или боковое пространство, дополнительное дренирование можно выполнить следующим образом. Дополнительный разрез кожи длиной 2-3 см производят на 5-6 см кнаружи от края первого разреза при переднем доступе. По направлению ко второму разрезу из первого внебрюшинно проводят корнцанг и мышцы расслаивают. Разводят края раны, обнажают брюшину и рассекают ее или проходят тупым путем, проникая в полость абсцесса у его нижнего края.
Показанием для подобного дренирования служат абсцессы, распространяющиеся в задневерхний и боковой отделы правого надпеченочного пространства. В таких случаях при исследовании полости гнойника палец или инструмент уходит за купол печени и дренирование через передний или боковой разрезы будет недостаточным.
Из переднего доступа можно вскрыть передневерхний, из бокового — задневерхний абсцесс, чрезбрюшинно вскрывают нижний (подпеченочный) абсцесс.
Вскрытие задненижнего правостороннего поддиафрагмального абсцесса производят из подплеврального трансдиафрагмального доступа. Больного укладывают на левый бок с валиком под нижними ребрами, левая нога согнута в коленном суставе и приведена к животу.
Кожный разрез длиной около 12 см проводят по ходу XII ребра, пересекают широчайшую мышцу спины, обнажают и поднадкостнично резецируют XII ребро. При резекции ребра важно не повредить плевру. Далее меняют направление разреза, который проводят ниже и параллельно краю плеврального синуса по проекционной линии, идущей горизонтально от остистого отростка I поясничного позвонка.
Рассекают нижнюю заднюю зубчатую мышцу, в косом направлении ложе XII ребра и спереди межреберную мышцу. Обнажают нижнезаднюю поверхность диафрагмы, которую пересекают в горизонтальном направлении, а затем пальцем и тупферами отслаивают от диафрагмы париетальный листок брюшины, продвигаясь по направлению вверх и кпереди по задней поверхности почки и печени.
Нащупав указательным пальцем гнойник (если пальпаторно не удается определить положение гнойника, прибегают к пункции), изолируют салфетками окружающие ткани и абсцесс вскрывают. Постепенно с перерывами удаляют гной электроотсосом. Полость гнойника обследуют пальцем, разделяют перемычки и вводят дренажную трубку.
Внеплевральный доступ к поддиафрагмальному пространству по Мельникову применим для вскрытия высоких верхнепередних, задневерхних поддиафрагмальных абсцессов, правого и левого внебрюшинных и околоселезеночного абсцессов. По существу этот доступ к поддиафрагмальным гнойникам является универсальным.
Больного укладывают на левый бок с валиком под левым нижнереберным отделом грудной клетки с согнутой в коленном суставе и приведенной к животу левой ногой и вытянутой правой. Разрез кожи длиной 13-15 см производят по ходу X ребра между передней и задней подмышечными линиями. Рассекают кожу, подкожную клетчатку, поверхностную фасцию, заднюю нижнюю зубчатую мышцу. На протяжении 8-10 см резецируют поднадкостнично IX и X ребра и у нижнего края разреза вскрывают диафрагмальный промежуток, а выше в виде складки плевры определяется плевральный синус, соединенный тяжами с краем ребер.
Преддиафрагмальное пространство расширяют, мобилизовав плевральный синус путем пересечения соединительнотканных тяжей, синус отодвигают тупым путем кверху на 2—3 см в результате отслаивания плевры от грудной стенки и диафрагмы. Для предупреждения разрывов плевры ее отслаивают вместе с фасцией; если плевра повреждена, ее ушивают отдельными швами вместе с прилежащими тканями. А.В. Мельников рекомендовал накладывать швы через плевральный синус и диафрагму.
Диафрагму рассекают по ходу волокон на всю длину разреза и ее края подшивают к мышцам грудной стенки. Внутрибрюшную фасцию отслаивают вместе с париетальной брюшиной; обнаружив абсцесс, его вскрывают, осушают и дренируют трубкой диаметром 10—12 мм. Если гнойник не удается обнаружить, то отслаивают брюшину в сторону от разреза и производят пункцию поддиафрагмального пространства иглой с пустым шприцем. Обнаружив гной, вскрывают абсцесс и дренируют его полость.
Подреберным чрезбрюшинным доступом справа вскрывают подпеченочные абсцессы, а иногда передние надпеченочные, если они становятся случайной находкой во время операции. Верхнесрединный, лапаротомный доступ применяют при левосторонних абсцессах. Это релапаротомии при осложнении гнойно-воспалительным процессом ближайшего послеоперационного периода после вмешательства на желчных путях, желудке, двенадцатиперстной кишке. В подреберье, надчревной области определяются воспалительный инфильтрат и гиперемия кожи. К этому времени, как правило, гнойник в брюшной полости отграничен спайками.
Если при вскрытии брюшной полости в правом подреберье обнаружен передний поддиафрагмальный абсцесс, то определяют его положение, границы и принимают меры, предупреждающие инфицирование брюшной полости. Отдельными узловыми швами подшивают свободный край печени к нижнему краю раны брюшной стенки, к латеральному отделу подводят марлевые тампоны. Изнутри гнойник ограничен серповидной связкой. После этого абсцесс вскрывают и дренируют.
Задненижний левосторонний гюддиафрагмальный абсцесс (абсцесс сальниковой сумки), причиной которого могут быть гнойный панкреатит, перфорация язвы задней стенки желудка, вскрывают чрезбрюшинно и дренируют через окно в желудочно-ободочной связке. Верхнесрединным лапаротомным разрезом вскрывают брюшную полость, желудочно-ободочную связку рассекают, предварительно отграничив от брюшной полости салфетками место вскрытия связки.
Если абсцесс прилежит к связке или гной находится в сальниковой сумке, его удаляют отсосом, осушают полость сумки и края разреза связки подшивают по всей окружности к париетальной брюшине. Если абсцесс в сальниковой сумке сформирован, отграничен спайками, то края рассеченной связки подшивают к париетальной брюшине до вскрытия абсцесса. Через сформированную бурсостому диаметром 5—7 см дренируют сальниковую сумку трубкой и марлевыми тампонами. Рану брюшной стенки ушивают до тампонов. Если имеются затеки гноя к селезенке, к сальниковому отверстию, то гной удаляют через сальниковую сумку и подводят соответственно дополнительные дренажи.
В послеоперационном периоде лечение проводят также, как и при любом другом гнойном заболевании: обеспечивают адекватный отток содержимого, промывают и обрабатывают полости антисептическими растворами, применяют протеолитические ферменты и физические факторы, проводят дезинтоксикационную, инфузионную и антибактериальную терапию.
Поддиафрагмальный абсцесс при несвоевременном, неправильном лечении может привести к сепсису.
При консервативном лечении поддиафрагмального абсцесса прогноз неблагоприятен, при ранней диагностике и своевременном оперативном вмешательстве исходы благоприятные.
источник