Заболевание печени с хроническим течением, при котором происходит полная перестройка печеночной ткани и сосудистого русла называют циррозом. Прогноз и тяжесть недуга зависит от развития осложнений. Чаще всего цирроз осложняется портальной гипертензией (ПГ).
Портальная гипертензия при циррозе печени сопровождается образованием узлов и рубцовой ткани, в результате чего железа перестаёт справляться со своими функциями. Кроме того, нарушается функциональность портальной (воротной) вены, после чего давление в сосуде повышается. А это опасно не только для здоровья, но и для жизни пациента. По этой причине важно как можно раньше диагностировать и провести грамотное лечение патологии.
Синдром, который характеризуется повышением давления в воротной вене (ВВ) называют портальной гипертензией. Портальную систему образуют венозные стволы, которые соединяются между собой рядом с печенью. Этот крупный сосудистый ствол собирает кровь из желудка, поджелудочной железы, селезёнки, кишечника, после чего транспортирует её к «воротам» печени.
Система ВВ состоит из мелких сосудов, которые приводят кровь в портальную вену, и внутрипечёночных сосудов. Длина портальной вены (ПВ) составляет 8 см, а диаметр – около 1,5 см.
Когда этот показатель увеличивается, то стенки сосуда расширяются, становятся более тонкими. То есть возникает портальная гипертензия.
Вследствие повышения давления расширяются и истончаются вены пищевода, сосудистое сплетение кардиального отдела желудка, сосуды анального отверстия, пупка. Из-за этого ПГ часто осложняется кровотечениями и другими опасными симптомами.
Как уже упоминалось, при ПГ на фоне цирроза происходит замещение печеночной ткани на соединительную. То есть, структура железы изменяется, образуются ложные дольки и регенераторные узлы. Соединительная ткань образует большое количество перегородок, которые разделяют капилляры. Как следствие, движение крови во внутрипеченочных сосудах нарушается, приток крови к печени преобладает над оттоком и давление повышается.
Справка. Когда показатели давления в ПВ достигают 25–30 мм рт. ст., то кровь начинает отходить по портокавальным анастомозам (малые сосудистые сплетения между ветками воротной, нижней, верхней полой венами).
Происходит расширение мелких сосудов, которые принимают большое количество крови. Боковые ветви кровеносных сосудов не могут справиться с избыточным объёмом крови, сопротивление кровотоку увеличивается и давление в ВВ повышается.
Синдром портальной гипертензии (СПГ), в зависимости от площади поражённой зоны, разделяют на 2 вида:
- Тотальная. Затрагивает всю систему ВВ.
- Сегментарная. Охватывает один участок портальной системы.
Очаг поражения может размещаться в любой области железы.
При циррозе вероятность СПГ достигает 70%, хотя патологию могут спровоцировать разные болезни.
Медики выделяют следующие формы ПГ, в зависимости от места локализации очага заболевания:
- Предпеченочная возникает в 3% случаев. На фоне сепсиса и воспалительных процессов в брюшном пространстве развивается тромбоз (закупорка вен тромбом) сосудов, который нарушает кровоток в портальной системе и селезёночных венах. Также патологию могут спровоцировать новообразования.
- Внутрипеченочная. По медицинской статистике, эта форма СПГ возникает на фоне цирроза в 80% случаев. В зависимости от локализации нарушения кровотока, внутрипеченочную ПГ делят на предсинусоидальную, синусоидальную, постсинусоидальную.
- Постепеченочная ПГ диагностируется в 10% случаев. Эта форма заболевания связана с синдромом Бадда-Киари (сужение или закупорка печеночных вен, нарушение оттока крови из печени).
- Комбинированная ПГ встречается крайне редко и имеет тяжёлое течение. У больного нарушается кровоток во всех сосудах печени.
Важно определить причину портальной гипертензии, чтобы провести грамотную терапию.
Передпеченочная ПГ может быть вызвана тромбозом воротной или селезёночной вены, сужением или полным отсутствием ВВ. Кровообращение в системе ПВ нарушается вследствие сжимания сосуда опухолями. Кроме того, СПГ может возникнуть вследствие прямого слияния артерий и вены, которая уносит кровь из них, из-за чего усиливается кровоток.
Внутрипечечночная ПГ может быть вызвана следующими патологиями:
- Первичный билиарный цирроз.
- Туберкулёз.
- Шистосоматоз (гельминтоз, который провоцируют шистосомы).
- Саркоидоз Бека (доброкачественный системный гранулематоз).
- Фокальная нодулярная гиперплазия печени.
- Поликистоз печени.
- Вторичный метастатический рак железы.
- Заболевания крови, при которых в костном мозге увеличивается концентрация эритроцитов, лейкоцитов, тромбоцитов.
- Фульминантный гепатит, который сопровождается функциональной недостаточность печени, отмиранием гепатоцитов и т. д.
- Алкогольная болезнь печени.
- Веноокклюзионная болезнь (закупорка мелких вен).
- Идиопатическая портальная гипертензия.
Причины развития постепеченочной ПГ:
- Нарушение оттока крови, венозный застой в железе вследствие обструкции её сосудов.
- Застойная недостаточность правожелудочкового типа.
- Тромбоз нижней полой вены.
- Усиление воротного кровообращения.
- Увеличение кровотока в селезёнке.
- Наличие прямого тока крови из артерии в ПВ.
Смешанная форма ПГ возникает на фоне билиарного цирроза, хронического активного гепатита или цирроза, который сопровождается закупоркой ПВ.
СПГ на фоне цирроза делят на 4 стадии, в зависимости от степени нарушения кровообращения и клинических проявлений. Каждая стадия патологии сопровождается особыми признаками, которые становятся более выраженными по мере её прогрессирования.
Начальная или доклиническая. Специфические клинические проявления отсутствуют, поэтому чтобы установить диагноз нужно провести специальные исследования. Симптомы портальной гипертензии на 1 стадии:
- расстройства стула (понос чередуется с запором), избыточное газообразование;
- тошнота;
- болезненные ощущения в эпигастральной области, вокруг пупка;
- повышенная утомляемость, вялость.
Умеренная или компенсированная. Эта стадия проявляется такими же симптомами, как и предыдущая, только они становятся более выраженными. У больного появляется ощущение распирания живота, после употребления небольшой порции пищи желудок переполняется. Проявляется гепатомегалия (увеличение печени) и спленомегалия (увеличение селезёнки).
Выраженная или декомпенсированная. Признаки портальной гипертензии на 3 стадии:
- расстройства пищеварения;
- отёчность;
- асцит (скопление жидкости в брюшном пространстве);
- спленомегалия;
- кровоизлияния из слизистых оболочек рта и носа.
Справка. Чтобы уменьшить отёчность и количество жидкости в брюшной полости, принимают мочегонные средства и соблюдают диету. Кровотечения возникают редко или вообще отсутствуют.
На последней стадии развиваются осложнения, по которым возможно определить диагноз даже после визуального осмотра:
- появляется «голова медузы», то есть вследствие варикоза вен передней стенки живота из-под кожи выпирают сосуды;
- с помощью инструментальной диагностики можно выявить расширение вен, которые находятся в нижней части пищевода;
- развивается или обостряется геморрой;
- длительные и многократные кровоизлияния из поражённых варикозом венозных сосудов пищевода, желудка, анального отверстия.
Кроме того, увеличивается отёчность и нарастают симптомы асцита, которые уже невозможно уменьшить с помощью диуретиков и питания.
На последней стадии повышается вероятность желтухи (окрашивание кожи и белков глаз в жёлтый оттенок). В запущенных случаях развивается печёночная энцефалопатия (нервно-психические расстройства вследствие печеночной недостаточности).
Для выявления портальной гипертензии на фоне цирроза в первую очередь проводят визуальный осмотр, собирает анамнез. Кроме того, большое диагностическое значение имеют следующие факторы: образ жизни пациента, питание, наличие вредных привычек, генетических или хронических болезней, новообразований, приём медикаментов, контакт с токсинами.
Справка. Пальпация (прощупывание живота) поможет определить болезненные участки живота. С помощью перкуссии (простукивание) можно определить габариты печени и селезенки.
При асците или кровоизлияний врачу легче диагностировать СПГ на фоне цирроза. Но для выявления её причины назначаются лабораторные исследования:
- Клинический анализ крови помогает определить уменьшение количества тромбоцитов, лейкоцитов, эритроцитов.
- С помощью печеночных проб врач выявляет патологические изменения, которые обычно появляются при гепатите или циррозе.
- ИФА (иммуноферментный анализ) и ПЦР (метод полимеразной цепной реакции) проводиться для выявления вирусных и аутоиммунных гепатитов.
- Необходимо выявить количество железа в крови и печени, уровень церулоплазмина (медьсодержащий белок), концентрацию меди в моче и печеночной ткани.
- Коагулограмма покажет снижение свертываемости крови, что свидетельствует о нарушении функциональности печени.
С помощью клинического анализа мочи определяют функциональность почек и мочевыделительных путей.
Чтобы оценить работу печени и портальной системы, назначают инструментальные исследования:
- Эндоскопические исследования. ФГДС желудка позволяет осмотреть пищевод и желудок с помощью эндоскопа. Рекотоскопия – это исследование прямой и начального отдела сигмовидной кишки. С помощью эндоскопической диагностики можно выявить варикозное расширение вен.
- С помощью ультразвуковых исследования выявляют диаметр воротной, селезёночной вены, оценивают проходимость ПВ. Также УЗ-диагностика помогает определить габариты железы, состояние печеночной ткани и селезёнки. С помощью дуплексного сканирования оценивают кровоток в крупных артериях, выявляют тромбоз, обструкцию сосудов, обходные ветви сосудов.
- Рентгенография. Эзофагография позволяет исследовать пищевод с контрастным веществом. С помощью ангиографии и гепатосцинтиграфии определяют размер, состояние печеночной ткани, а также выявляют СПГ. КТ позволяет детально исследовать внутренние органы и кровеносные сосуды в разных проекциях.
- МРТ – это сложный, но безопасный метод диагностики, во время которого не применяют ионизирующее излучение и радиоактивные вещества.
- Биопсия железы. Сотрудник лаборатории изучает фрагменты ткани печени, которые извлекают с помощью тонкой иглы. Это исследование позволяет определить выраженность фибротических изменений.
Если во время инструментального исследования врач заметил, что расширены вены в нижней трети пищевода или на дне желудка, то это свидетельствует о вероятности кровоизлияний. Такая опасность существует, если во время эндоскопии специалист выявил точечные кровоизлияния на варикозных узлах. Если у пациента с диагнозом СПГ появилась сильная тяга ко сну, раздражительность или ухудшилась память, то его отправляют к психоневрологу. Это необходимо, чтобы предупредить или уменьшить симптомы энцефалопатии.
Лечение портальной гипертензии при циррозе печени должно быть комплексным. Главная задача терапии – устранить или компенсировать основную патологию (цирроз). Для этой цели применяют консервативные и хирургические методы. Пациента нужно госпитализировать, постоянно наблюдать за его состоянием.
Чтобы уменьшить давление в портальной вене и остановить прогрессирование синдрома, назначают следующие лекарственные средства:
- Нитраты. Эти препараты расслабляют гладкую мускулатуру в стенках кровеносных сосудов, провоцируют отток крови в капиллярах, как следствие портальное давление снижается.
- Β-адреноблокаторы сокращают частоту, силу сокращений миокарда, а также количество крови, которое выбрасывает сердце.
- Октреотид сужает артерии, которые формируют объём портального кровотока. Применяется Октреотид при кровоизлияниях.
- Вазопрессин – это мощное лекарственное средство, которое провоцирует сужение артерий. Препарат применяют только по медицинским показаниям, так как во время его приёма существует вероятность инфаркта миокарда или кишечника. Часто Вазопрессин заменяют Глипрессином и Терлипрессином, которые обладают не такими опасными побочными явлениями.
Диуретики применяют для устранения избыточного количества жидкости. Синтетические заменители лактулозы используют для того, чтобы очистить кишечник от вредных веществ, которые появляются в результате расстройства функциональности железы.
Как правило, для этой цели используют Ципрофлоксацин, Цефалоспорин. Эти препараты вводят внутривенно на протяжении 1 недели.
Во время лечения СПГ при циррозе пациент должен соблюдать диету:
- Суточное количество соли – около 3 г. Это необходимо, чтобы избежать накопления лишней жидкости. Особенно это касается пациентов с отёчностью и асцитом.
- Рекомендуется уменьшить количество белковой пищи в рационе. За день больной может употребить не более 30 г белка. При соблюдении этого правила уменьшается вероятность энцефалопатии.
- Больной должен исключить из рациона жирные, жареные, острые блюда, копчёности, консервные изделия. Кроме того, категорически противопоказаны алкогольные напитки.
Соблюдая эти правила, пациент уменьшит нагрузку на печень и сможет избежать опасных осложнений.
Операцию при циррозе, осложнённом ПГ, проводят в таких случаях:
- Варикоз вен портальной системы с высокой вероятностью кровоизлияний.
- Спленомегалия, на фоне которой разрушаются эритроциты.
- Асцит, который не удаётся устранить с помощью мочегонных препаратов.
Чтобы устранить эти осложнения ПГ врачи проводят следующие операции:
- Во время спленоренального шунтирования хирург формирует анастомоз (искусственный обходной путь) из селезёночной вены, которая проходит печень и соединяется с нижней полой веной.
- При портсистемном шунтировании врач накладывает анастомоз, который используется как дополнительный путь для кровотока.
- Деваскуляризация – это оперативное вмешательство, во время которого удаляют кровоточащие варикозно расширенные вены дистального отдела пищевода и кардиального участка желудка. Во время хирургического вмешательства врач перевязывает поражённые сосуды, как следствие, риск кровоизлияния снижается.
При варикозе вен назначают следующие операции: ушивание поражённых сосудов, склерозирование (введение в вену препарата, который перекрывает кровоток), лигирование варикозно расширенных вен (наложение на сосуд латексного кольца), тампонада (сдавливание) расширенных вен баллонным зондом.
Чтобы компенсировать недостаток объёма крови после кровоизлияния, применяют следующие препараты:
- Эритроцитная масса.
- Плазма, выделенная из донорской крови.
- Плазмозамещающие растворы.
- Гемостатические средства, которые останавливают кровотечение.
При гиперспленическом синдроме (увеличение селезёнки, повышение концентрации клеточных элементов в костном мозге, снижение уровня форменных элементов в периферической крови) принимают стимуляторы лейкопоэза и аналоги гормонов надпочечников. Кроме того, проводят эмболизацию селезёночной артерии, а в отдельных случаях принимается решение об удалении селезёнки.
Лечение асцита брюшной полости проводят с применением антагонистов гормонов коры надпочечников, диуретических средств и водорастворимых белков.
Важно. Энцефалопатия грозит инвалидизацией или летальным исходом, поэтому при появлении нервно-психических расстройств следует срочно провести грамотную терапию. Для этой цели применяют антибиотики, лактулозу. Кроме того, пациент должен соблюдать диету. В крайнем случае проводиться трансплантация печени.
При ПГ на фоне цирроза повышается вероятность следующих негативных реакций:
- Внутренние кровоизлияния. Если рвотные массы коричневые, то кровь истекает из желудочных вен, если красная – из пищевода. Чёрный стул с резким запахом и алая кровь свидетельствует о повреждении сосудов прямой кишки.
- Поражение ЦНС. Больной жалуется на бессонницу, повышенную утомляемость, перепады настроения, замедление реакций, обмороки.
- Обструкция бронхов рвотными массами, может вызвать смерть от удушья.
- Функциональная недостаточность почек и другие заболевания мочевыделительной системы.
- Заболевания печени и почек, при которых возникают расстройства мочеиспускания. Суточный объём мочи уменьшается до 500 мл и менее.
- Увеличение грудных желез или железы у мужчин, вследствие гормонального дисбаланса. У пациентов мужского пола увеличивается грудь, становятся более тонкими конечности, снижается половая функция.
Справка. Одно из самых грозных последствий СПГ – это кровотечение из варикозных вен пищевода и желудка, которое очень тяжело остановить.
Кроме того, ПГ при циррозе осложняется гиперспленическим или гепаторенальным (нарушение функций почек на фоне тяжёлых поражений печени), гепатопульмональным (отдышка даже в состоянии покоя) синдромом, печеночной энцефалопатией, формированием грыж, воспалением брюшной полости бактериальной природы.
Прогноз при СПГ на фоне цирроза зависит от вида и степени тяжести патологии.
Внепечёночную ПГ легче вылечить, при своевременной и грамотной терапии пациенты могут прожить около 15 лет.
Чтобы предупредить ПГ при циррозе нужно соблюдать следующие правила:
- Провести вакцинацию от гепатита В.
- Исключить из жизни вредные привычки (злоупотребление алкоголем, курение, приём наркотических средств).
- Отказаться от препаратов, которые негативно влияют на печень.
- Правильно питаться, исключить из меню вредную пищу (жареное, жирное, кондитерские изделия, острые приправы, копчёности и т. д.).
Справка. После установления диагноза ПГ на фоне цирроза следует регулярно проходить медицинские обследования, вовремя лечить обостряющиеся болезни, соблюдать рекомендации доктора.
Чтобы избежать осложнений СПГ, нужно проводить фиброгастродуоденоскопию 1 раз за год больным, у которых отсутствуют симптомы варикоза вен пищеварительных органов. При появлении признаков варикозного расширения, исследование могут назначать чаще.
Исходя из всего вышесказанного, СПГ на фоне цирроза – это очень опасная патология, которая грозит опасными осложнениями. Наиболее тяжёлое течение имеет внутрипеченочная ПГ, которая часто заканчивается летально. Важно выявить симптомы заболевания на ранней стадии, провести комплексное лечение, соблюдать диету, отказаться от вредных привычек. Только в таком случае пациент сможет остановить патологические процессы и продлить себе жизнь. Наиболее радикальный метод лечения СПГ при циррозе – это трансплантация печени, однако эта операция далеко не всем доступна и не гарантирует успешного результата.
источник
Каждый цирроз печени приводит к появлению синдрома портальной гипертензии. По своей сути это объединение нескольких симптомов, которые обусловлены повышением давления в воротной вене, а также ее обструкцией. Нарушение кровотока затрагивает все уровни сосудов.
Существует довольно много факторов, которые могут спровоцировать этот синдром. Они объединены в несколько групп.
- Различные заболевания печени, которые связаны с повреждением функциональных элементов печени. К таким заболеваниям относятся следующие: поражение печени паразитами, хронический гепатит любого вида, опухоль печени.
- Заболевания, связанные с застоем и уменьшением притока желчи в двенадцатиперстную кишку. К ним относятся следующие болезни. Первичный билиарныйцирроз печени, опухоли желчных протоков, камни в желчном пузыре, повреждение и защемление желчных протоков вследствие хирургического вмешательства, воспаление головки поджелудочной железы.
- Токсические поражения печени различными ядами. К ним относятся грибы, алкоголь, некоторые медицинские препараты.
- Сильные травмы, поражения сердца и сосудов, обширные ожоги.
- Критическое состояние организма вследствие самых разных факторов.
- Кровотечения в области пищевода или желудочно-кишечного тракта.
- Чрезмерное употребление седативных препаратов, а также транквилизаторов.
- Диуретиеская терапия.
- Употребление алкоголя.
- Чрезмерное употребление животного белка.
- Хирургическое вмешательство.
На сегодняшний день механизм развития портальной гипертензии еще не изучен полностью. Основная связь, которую отмечают ученые – повышение гидромеханического сопротивления в воротной вене. Этот процесс косвенно связан с деструктивными явлениями, которые происходят в печени. Именно поэтому основная причина портальной гипертензии – цирроз. Печень вырабатывает соединительную ткань в увеличенном количестве, заменяя ей функциональные клетки. В результате этого процесса и развивается печеночная недостаточность.
На самом деле механизмов возникновения портальной гипертензии великое множество. Наиболее частыми из них являются:
- механическая обструкция кровеносных сосудов;
- объемный кровоток в кровеносных сосудах портальной системы становится значительно больше;
- увеличение гидромеханического сопротивления в сосудах печени и воротной вены;
- наличие обходных и боковых сосудов, соединяющих воротную вену с системным кровотоком.
По одной из классификаций вид портальной гипертензии зависит от обширности зоны, которую она охватывает. По этой классификации синдром бывает двух видов:
- тотальная (охватывает всю сосудистую потальную систему);
- сегментарная (затрагивает лишь часть портальной кровеносной системы).
Очаг заболевания может находиться в разной области печени. В связи с этим существует деление синдрома по локализации.
- Предпеченочная (3% от всех случаев). Возникает из-за нарушения кровообращения в сосудах портальной и селезеночной вен, что обуславливается сдавливанием самих вен, тромбозом или обструкцией.
- Внутрипеченочная (возникает в 85% случаев). Это вид портальной гипертензии, который в свою очередь делится на 3 подвида: предсинусоидальный, синусоидальный и постсинусоидальный. Это все названия блоков, в которых и находится первопричина синдрома. В первом случае препятствие для кровотока находится перед капиллярами-синусоидами. Во втором – в самих синусоидальных сосудах внутри печени. В третьем случае – уже после них.
- Постпеченочная портальная гипертензия (10% случаев). Она непосредственно связана с синдромом Бадда-Киари (нарушение кровотока по венам в печени).
- Смешанная форма. Это самый редкий случай портальной гипертензии и самый запущенный. В этом случае препятствия возникают во все областях печени.
Специалисты в области медицины выделяют 4 стадии развития портальной гипертензии.
- Начальная. Только начинают проявляться признаки и симптомы синдрома.
- Компенсированная (умеренная). Увеличивается селезенка, вены пищевода расширяются, однако, жидкость в брюшной области еще не скапливается.
- Декомпенсированная (выраженная). Помимо увеличения селезенки в размерах растет и печень. Появляется свободная жидкость в области живота.
- Портальная гипертензия осложняется открытым кровотечением из расширенных вен, которые затронула болезнь. Возникает сильная печеночная недостаточность.
На самой ранней стадии развития портальной гипертензии наблюдается расстройство системы пищеварения:
- метеоризм;
- жидкий стул и запоры;
- ухудшение аппетита;
- постоянное чувство переполненности желудка;
- тошнота и рвота;
- сильные боли в области желудка, правого подреберья;
- слабость;
- желтушный цвет кожных покровов и слизистой оболочки глаз;
- слабость;
- повышенная утомляемость;
- снижение массы тела.
Порой случается так, что пациент не чувствует проявлений синдрома, и тогда первым симптомом становится увеличение селезенки. Запущенность этого процесса напрямую зависит от степени засоренности воротной вены и увеличения давления в ней. Могут открываться внутренние кровотечения в желудочно-кишечном тракте. В этом случае селезенка уменьшается в размерах. Портальная гипертензия может быть осложнена снижением уровня выработки белых кровяных телец, которые отвечают за свертываемость крови.
Асцит (накопление свободной жидкости в брюшной области) при портальной гипертензии характеризуется повышенной устойчивостью ко всем методам терапии. Проявляется симптом «голова медузы» (от пупка в разные стороны расходится сеть синих вен, образуя характерный рисунок). Появляются отеки лодыжек, увеличивается живот.
Одним из самых опасных симптомов, которые наиболее точно характеризуют портальную гипертензию, является внутреннее кровотечение из вен желудка, прямой кишки и пищевода. Их появление нельзя предсказать даже при помощи медицинского оборудования, поэтому они всегда внезапны как для пациента, так и для врачей. Они имеют обильный характер и быстро приводят к нехватке железа в организме человека. Кровотечение из вен пищевода и желудка определяется по кровавой рвоте. При выделении крови из вен прямой кишки из заднего прохода появляется кровь алого цвета. Эти внутренние кровотечения могут быть спровоцированы травмами, увеличением внутрибрюшного давления и снижением свертываемости крови.
Чтобы с высокой долей вероятности выявить наличие у пациента портальной гипертензии, необходимо тщательно изучить показания самого больного, клиническую картину, анализы и провести целый комплекс исследований при помощи специального оборудования.
- В первую очередь необходимо провести осмотр пациента. Врач осмотрит и прощупает брюшную область. Его задача выявить наличие или отсутствие свободной жидкости в брюшной области, болевых ощущений при пальпировании, узловых образований в тканях печени, околопупочной грыжи. Также будет проведен осмотр кожных покровов и слизистых оболочек глаз на наличие желтушного оттенка, покраснения ладоней и стоп.
- После осмотра и изучения жалоб пациента будет назначен анализ крови. При портальной гипертензии он покажет низкий уровень железа, уменьшение количества лейкоцитов и эритроцитов и других кровяных телец. Биохимический анализ крови в случае появления этого синдрома покажет уровень ферментов печени, антител и иммуноглобулинов.
- На рентгеновском снимке врач сможет определить состояние вен в области пищевода. Будет проведена диагностика состояния желудка при помощи гастродуоденоскопии, а также ректоманоскопия – обследование прямой кишки на наличие повреждений. Это необходимо, чтобы определить стадию портальной гипертензии и быть готовым к возможным внутренним кровотечениям.
- Степень развития портальной гипертензии определяется при помощи измерения портального давления.
- Ультразвуковое исследование брюшной полости поможет определить размеры селезенки и печени, а также наличия свободной жидкости (асцита).
- Обследование степени обструкции вен.
- Диагностика объемов воротной вены. При увеличенном размере наличие портальной гипертензии можно утверждать почти со 100% вероятностью.
- Последним этапом диагностики будет оценка состояния системы кровеносных сосудов внутри печени.
Важным элементом диагностики портальной гипертензии является наличие венозных шумов, которые прослушиваются в области пупка или мечевидного отростка. Место, где этот шум выражен сильнее всего можно уловить легкую вибрацию при прощупывании. Шум может усиливаться при повышении активности пациента.
Развитие синдрома портальной гипертензии может привести к нескольким серьезным осложнениям.
- Внутренние кровотечения относятся к этой категории (рвота коричневого цвета – показатель кровотечения из вен в области желудка, красного – из пищевода, каловые массы черного цвета со зловонным запахом и выделение алой крови – повреждение вен прямой кишки);
- Поражение центральной нервной системы. Оно проявляется главным образом в бессоннице, повышенной утомляемости, раздражительности, депрессии, заторможенных реакциях, потерями сознания. Это осложнение грозит летальным исходом.
- Закупорка бронхов из-за вдыхания рвотных масс. Может привести к удушению.
- Почечная недостаточность, заболевания, связанные с выделительной системой.
- Сильнейшее поражение печени и почек, которое сопровождается снижением функции мочеиспускания. Суточное выделение мочи падает до уровня меньше, чем 500 мл.
- Гинекомастия. Это комплекс симптомов, который связан с нарушением гормонального фона мужчин. Происходит феминизация. У мужчин начинают расти грудные железы, утончаются конечности, появляются женские признаки. Значительно ухудшается половая функция. Наблюдается ухудшение потенции и эрекции, невозможно совершить полноценный половой акт.
На ранней стадии портальной гипертензии актуально консервативное лечение. Врач назначает следующие препараты:
- «Анаприлин»;
- «Атенолол»;
- «Нитросорбид»;
- «Нитроглицерин»;
- «Моноприл»;
- «Сулодексид» и другие.
Эти препараты призваны облегчить ход болезни, снизить симптомы и замедлить развитие синдрома. Необходимо сказать, что портальная гипертензия неизлечима в принципе. Можно лишь облегчить симптомы и продлить жизнь пациента, но исход уже предсказуем.
Лечение портальной гипертензии в первую очередь направлено на устранение угрозы для жизни пациента, а также уменьшение вероятности появления осложнений (скопления свободной жидкости в брюшной области, внутренних кровотечений и прочих). Параллельно с лечением проводится полное обследование организма пациента. Это необходимо для выяснения причины возникновения заболевания и для ее устранения. Также необходим постоянный контроль хода развития болезни для расширения медицинской практики, так как портальная гипертензия до сих пор не до конца изучена.
При наступлении той стадии портальной гипертензии, когда симптомы ярко выражены и появляются осложнения, врачи прибегают к хирургическому вмешательству. При сильных внутренних кровотечениях из вен в области желудка проводится неотложная операция, так как это осложнение может быстро привести к летальному исходу. Скопление свободной жидкости в брюшной области и расширение вен пищевода – это показания к проведению плановой операции. Противопоказаниями являются:
- беременность;
- туберкулез на поздней стадии;
- раковая опухоль;
- возрастные ограничения;
- заболевания, связанные с сердцем.
Для того чтобы остановить внутренне кровотечение из вен желудка и пищевода, применяются препараты из следующего списка:
Эти препараты при помощи эндоскопа вводят в вены желудка и пищевода. Они благотворно влияют на стенки сосудов, скрепляя их и останавливая кровотечение. Этот метод считается самым эффективным. Улучшение наступает в 85% случаев. Могут также выполняться другие операции: от перевязки вен желудка и пищевода до пересадки печени.
Прогноз при возникновении этого синдрома всегда обусловлен видом и степенью развития заболевания. При внутрипеченочной портальной гипертензии с большой долей вероятностью можно предсказать фатальный исход. Летальный исход обуславливается печеночной недостаточностью, сильным внутренним желудочно-кишечным кровотечением или совокупностью этих факторов.
При внепеченочной гипертензии прогноз более благоприятный. В этом случае синдром носит доброкачественный характер. Пациенты, страдающие этим заболеванием, могут прожить еще до 15 лет даже после проведения операции при качественном комплексном лечении.
Этот синдром может быть спровоцирован какой-либо болезнью из нижеприведенного списка или же сам спровоцировать появление этого заболевания. В любом случае все они непосредственно связаны с печенью..
- Цирроз печени в любой форме. Если на начальных стадиях цирроз печени может быть разных видов, то на последних стадиях все сводится к одним и тем же симптомам и последствиям – портальной гипертензии.
- Онкологические заболевания печени.
- Аномалии системы капилляров, отходящих от воротной вены.
- Тромбоз печеночных вен.
- Болезнь Бадда-Киари.
- Сердечная недостаточность.
- Травмы живота и инфекции.
Существует первичная и вторичная профилактика. Первая отличается от второй тем, что проводится до возникновения портальной гипертензии. Вторичная, относится уже к предотвращению осложнений
Первичная профилактика включает в себя комплекс мероприятий, которые направлен на предотвращение возникновения болезней, приводящих к синдрому портальной гипертензии. Это может быть вакцинация от вирусных заболеваний, полный отказ от употребления алкоголя, ведение здорового образа жизни и недопущение возникновения патологий, которые пришлось бы лечить препаратами, содержащими токсичные для печени вещества и другие меры.
Смысл вторичной профилактики заключается в оперативном лечении болезней, которые сопровождают синдром портальной гипертензии. Она включает в себя довольно большой комплекс мероприятий.
- 1 раз в 1-2 года проводится осмотр и изучение стенок желудка, а также внутренней поверхности пищевода посредством фиброэзофагогастродуоденоскопии (ФЭГДС). При подтверждении расширения вен желудка и пищевода назначается соответствующее лечение, а сеансы обследования повторяются с интервалом в 1 месяц.
- Диета. Помимо аксиоматичного отказа от употребления алкоголя, вводится диета, которая учитывает наличие в пище токсичных для печени веществ. Врачи исключают прием медицинских препаратов, которые содержат этиловый спирт в любых количествах или токсины.
- Применение лекарственных средств, которые помогают при нарушениях работы печени, а также препаратов, регулирующих содержание необходимых веществ в крови и удаление лишних.
Мнение всех врачей насчет самолечения и лечения при помощи различных народных методов сводится к одному. Портальная гипертензия – это острое состояние, которое требует исключительно медикаментозного лечения. Народные рецепты являются неэффективными и неспособны привести к положительному результату при любом исходе. Нельзя проводить лечение и в домашних условиях, так как осложнения и обострения возникают внезапно и без срочной медицинской помощи имеют все шансы закончиться летальным исходом уже через несколько минут после начала.
Как известно, лечение портальной гипертензии связано с приемом препаратов, которые содержат сильнейшие химические вещества. Они могут негативно повлиять на развитие малыша и привести к выкидышу или врожденным мутациям. Также беременность является противопоказанием при операции, а в случае возникновения неотложной ситуации будет непросто принять решение о сохранении беременности. По этой причине доверить этот вопрос вы можете только высококвалифицированному специалисту, который грамотно взвесит все за и против.
Подводя итог, необходимо сказать, что портальная гипертензия – это крайне опасное патологическое состояние, которое возникает, по большому счету, из-за токсического повреждения печени. Поэтому необходимо избегать повышенных нагрузок на печень, регулярно проходить обследование и контролировать состояние всего организма в целом. Если в вашей печени будут запущены деструктивные процессы – это процесс уже не обратить. Будьте внимательны к себе, о вашем здоровье никто не позаботится, кроме вас.
- Много способов перепробовано, но ничего не помогает.
- И сейчас Вы готовы воспользоваться любой возможностью, которая подарит Вам долгожданное хорошее самочувствие!
Эффективное средство для лечения печени существует. Перейдите по ссылке и узнайте что рекомендуют врачи!
источник
Цирроз печени — процесс отмирания клеток печени, которые постепенно в запущенной форме может привести к различным осложнениям, таким как:
- асцит;
- кровотечение (сопровождается рвотой алой кровью и понижением АД);
- развитие инфекции и перитонита;
- печеночная энцефалопатия (нервно-психические нарушения, возникающие на фоне портосистемного шунтирования);
- печеночная кома (потеря сознания, нарушение дыхания и кровотока);
- рак печени.
Асцит при циррозе печени — появление между органами жидкости брюшной полости. При таком диагнозе размеры брюшной полости заметно увеличиваются, вследствие чего нарушается функциональная работоспособность таких особо важных органов как сердца и легких. Развитию такого заболевания в 15% случаев способствуют различные хронические патологии внутренних органов и в 75% случаев — цирроз печени. Выявить асцит можно двумя способами: или при осмотре врача, или через УЗИ и КТ.
Если Вам поставили такой диагноз, то нужно быть готовым к тому, что лечение может потребоваться на протяжении всей жизни.
К причинам появления асцита, помимо вышеперечисленных, относят еще и:
- амилоидоз, гломерулонефрит — проблемы, связанные с почками;
- карциноматоз — поражение (рак) желудка или кишечника, а также гинекологических органов;
- туберкулез;
- мезотелиома:
- опухоли яичников и кисты;
- микседема;
- ревматизм, красная волчанка;
- панкреатит;
- перитонит — воспаление брюшины;
- повышенное давление в воротниковой вене печени.
К такому заболеванию как асцит предрасположены люди:
- злоупотребляющие спиртными напитками;
- набивающие татуировки;
- которым производили переливание крови;
- страдающие вирусным гепатитом любого типа;
- у которых повышен уровень холестерина;
- которые колят себе наркотические препараты в вену.
Данное заболевание, как правило, возникает внезапно, но бывает, что и постепенно. Основные симптомы в основном проявляются после того, как в брюшной полости скопилось более 1 литра воды. Поэтому к основным симптомам асцита относят:
- боли в области живота;
- ощущение “шарика” в брюшной части — живот приобретает шарообразную форму и немного отвисает вниз; если человек лежит, то живот распределяется равномерно в бока;
- выпячивание пупка и появление растяжек (как при беременности);
- увеличение веса с ростом живота;
- ощущение дискомфорта при сгибании;
- метеоризм и изжога;
- сильная одышка даже при медленной ходьбе;
- отек ног.
Если Вы обнаружили у себя хоть один из этих симптомов — немедленно обратитесь к врачу. Так как своевременное оказание медицинской помощи поможет быстрее облегчить болевые ощущения. Но необходимо также помнить, что при белковой недостаточности асцит симптомы могут быть пропадающими или незначительными. Но все равно отек конечностей и выпячивание живота должно Вас насторожить и сподвигнуть на обследование всего организма.
Также следует знать, что последствия цирроза печени — запущенного асцита являются поводом для появления портальной гипертензии — скарификация кровотока в печени и усиление давления в воротной вене. Симптомы такого заболевания очень схожи с спленомегалией и асцитом и сопровождаются дилатацией вен желудка и пищевода, а также желудочно-кишечным кровотечением.
У портальной гипертензии существует несколько фаз заболевания:
- начальная;
- умеренная — без асцита, наблюдается незаметная дилатация вен пищевода;
- выраженная — отечно-асцитический синдром;
- болезнь с осложнениями — наблюдаются кровотечения с ярко выраженной печеночной недостаточностью и перитонитом.
Основными факторами возникновения портальной гипертензии выявляются:
- увеличение размеров селезенки;
- появление эрозий желудка;
- жидкость только в животе (брюшной полости) — асцит;
- проблемы с ЖКТ.
Стоит отметить, что при первом кровотечении при портальной гипертензии 65% — летальный исход, у оставшихся 35% наблюдается рецидив болезни, поэтому в скором времени они тоже умирают. Этот период длится от пары дней до 6 месяцев.
При запущенных стадиях цирроза печени появляется рак печени. Также этому способствует вирусный гепатит — в 28% случаев, хронический алкоголизм — в 14% случаев. Цирроз печени может протекать бессимптомно и в ремиссии, поэтому обнаружить рак возможно лишь на позднем сроке, когда вылечить его практически невозможно. Да, существует много способов лечения: медикаментозный, лучевой и так далее, но в запущенных стадиях это уже малоэффективно. Диагностируется рак с помощью УЗИ и ТК, где выявляются объемы печени и величина опухоли.
Основными симптомами рака печени является внезапное ухудшение состояния здоровья, стремительное похудение — уменьшение массы тела (буквально за 5 — 7 дней), ощущение острой боли с правой верхней области живота.
Однозначно установить диагноз “рак печени” помогает биопсия новообразования, которая проводится через кожу или лапароскопию. При раке печени на фоне цирроза печени прогноз печальный и неутешительный. Поэтому в некоторых случаях в запущенных стадиях можно считать, что цирроз печени — это рак.
При циррозе, если его вовремя не диагностировать, рано или поздно возникнут осложнения:
- связанные с асцитом:
- нарушение сознания и расстройство когнитивной функции;
- перитонит на фоне сепсиса и стафилококка;
- безрезультатное снижение веса;
- нарушение функций почек, которое может привести к летальному исходу;
- выделение жидкости через пупочную грыжу.
Продолжительность жизни с таким диагнозом варьируется от 3 месяцев до 3 лет — 25% больных, но, как показывает медицинская практика, исключения составляют и 8 лет на фоне диуретических препаратов.
- связанные с портальной гипертензией:
- разрушение селезенкой клеток крови;
- понижение уровня гемоглобина;
- кровотечение — тромбоцитопение, сопровождается снижением уровня тромбоцитов;
- появление скрытых желудочно-кишечных кровотечений;
- снижение количества белых клеток в крови;
- повреждение головного мозга (продолжительность жизни не более года);
- появление грыжи;
- гепаторенальный синдром (разновидность почечной недостаточности), приводит чаще всего к желтухе;
- пожелтение кожи и декомпенсация (необратимый процесс течения болезни).
Переживают данное заболевание не более 40% больных в течение трех лет. У большинства больных летальный исход наступает намного раньше.
- связанные с раком печени:
- нагноение и отслоение опухоли;
- кровотечение из опухоли — чаще всего приводит в смерти;
- отравление организма человека желчными кислотами;
- сдавливание опухолью крупных сосудов, тем самым блокируя подачу крови организму.
Прогноз при раке не самый благоприятный, но врачи в любом случае борются за жизнь пациента. поэтому шанс выжить и удержать болезнь в ремиссии есть всегда.
Все осложнения — это печальная картина. Если Вам не безразлично свое здоровье, не запускайте свои “болячки” и не доводите их до хронической стадии. Цирроз печени — серьезное заболевание, на начальном этапе оно лечится и очень успешно. Но стоит только сделать один неправильный шаг в процессе лечения и можно поплатиться жизнью. Поэтому, уважаемые читатели, берегите себя и свое здоровье! И никогда не болейте!
источник
Портальная гипертензия при циррозе печени представляет собой совокупность симптомов проявляющихся при осложненном течении патологического процесса в железе.
Развитие портальной гипертензии при циррозе является результатом формирования на поверхности органа узлов состоящих из рубцовой ткани, в результате чего нарушается работа не только паренхиматозной ткани печени, но и воротной вены. Такое нарушение в работе сосудистой системы проявляется повышением давления в этом крупном венозном сосуде кровеносной системы организма.
В развитии цирроза с портальной гипертензией выделяются 4 стадии, которые отличаются тяжестью, выражающейся в степени нарушения нормального кровообращения не только в тканях печени, но и в других органах системы пищеварения.
Именно по этой причине лечение портальной гипертензии при циррозе печени и заболеваний, способствующих развитию патологического состояния должно осуществляться как можно раньше.
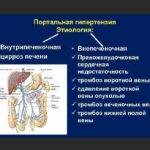
Предпеченочная характеризуется повышением давления на участке венозного сосуда до проникновения его в ткани органа. Внутрипеченочная форма недуга делится на пресинусоидальную, синусоидальную, постсинусоидальную разновидности. Эта форма заболевания возникает на участках венозного сосуда, расположенных в тканях железы.
Постпеченочная форма патологического процесса формируется на участках сосудистой системы, доставляющих кровь в просвет нижней полой вены или непосредственно в этом сосуде.
Смешанная форма характеризуется повышением кровяного давления одновременно в нескольких участках портальной вены.
Развитие цирроза печени с портальной гипертензией в предпеченочной форме может быть спровоцировано следующими недугами и состояниями:
- тромбозом портальной или селезеночной вены;
- стенозом или развитием врожденной атрезии портальной вены;
- компрессией портального венозного сосуда формирующимися новообразованиями;
- прямым слиянием артериальных сосудов и портальной вены уносящей кровь, что приводит к усилению кровяного давления в ней.
Причинами появления внутрипеченочной ПГ могут являться следующие недуги:
- Первичный билиарный цирроз.
- Туберкулез.
- Шистомотоз.
- Саркоидоз.
- ПГ, развивающаяся по неустановленным причинам.
- Развитие нодулярной гиперплазии регенеративного типа, возникающей в результате венопатии.
- Развитие поликистозной патологии.
- Метастазы, способствующие разрушению печеночной паренхимы.
- Развитие миелопролиферативных патологий.
- Появление и прогрессирование острого фульминантного гепатита.
- Гепатит, спровоцированный употреблением алкоголя.
- Прогрессирование венооклюзионной болезни.
- Появление нецирротического портального фиброза печеночной ткани.
Постпеченочная разновидность патологического процесса возникает и развивается в результате появления следующих патологий и нарушений:
- синдром Бадда-Киари;
- правожелудочковая сердечная недостаточность;
- возникновение закупорки нижней полой вены;
- усиление кровотока в портальной вене;
- усиление интенсивности кровотока в сосудистой системе селезенки;
- появление артериально-портальной венозной фистулы, в результате чего кровь из артерии транспортируется напрямую в воротную вену.
Причины формирования смешанной разновидности ПГ следующие:
- Прогрессирование билиарного цирроза печени.
- Развитие хронического активного гепатита.
- Цирроз печени, который сопровождается процессом тромбоза различных ветвей портального венозного сосуда кровеносной системы организма.
Появление и прогрессирование патологического процесса в любой его разновидности сопровождается целым комплексом характерных симптомов и признаков.
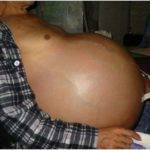
Наиболее часто ПГ может выражаться в появлении у больного целого комплекса симптомов.
Наиболее характерными симптомами, сопровождающими развитие патологии, являются следующие:
- увеличение объема селезенки;
- варикозное расширение сосудов пищеварительного тракта и околопупочной области, а также области ануса;
- накопление жидкости в брюшной полости – развитие асцита;
- диспепсические расстройства, которые могут проявляться ухудшением аппетита, вздутием живота, позывами к рвоте и появлением чувства тошноты, болевыми ощущениями в области пупка, появление урчащих звуков и чувства переливания в животе.
В процессе развития патологического нарушения выделяются несколько степеней.
В зависимости от стадии развития патологии у больного регистрируется появление тех или иных признаков и симптомов:
- Первая фаза носит название доклинической. Для стадии характерно появление тех симптомов, которые сопровождают заболевания и состояния, вызывающие гипертензию в венозном сосуде. Основными проявления являются появление тяжести в области правого подреберья, умеренного метеоризма и хронической усталости.
- Клиническая стадия является второй в прогрессировании недуга и проявляется симптомами патогенеза, сопровождающими включение естественных компенсаторных механизмов, направленных на устранение патологического отклонения. На этой стадии наблюдается появление ощущения тяжести и болевых ощущений в области расположения печени и верхней части брюшной полости. Больной в этот период может ощущать насыщение даже при приеме совсем небольших порций пищи. Проведение пальпации позволяет выявить увеличение размера печени и селезенки.
- Развитие портальной гипертензии при циррозе печени 3 степени характеризуется тем, что естественные компенсаторные механизмы не способны купировать возникающие нарушения, которые связаны с повышением кровяного давления в портальной вене. Развивается декомпенсированная форма патологии. Для этой стадии патологического процесса характерно накопление жидкости в брюшной полости, но возникновения кровотечений из патологически расширенных венозных сосудов еще не наблюдается.
- Последняя степень развития гипертензии сопровождается появлением выраженного асцита и кровотечениями из расширенных венозных сосудов. На этой стадии заболевания оно очень тяжело поддается воздействию медикаментозной терапии.
В процессе прогрессирования у больного регистрируются признаки появления и прогрессирования гепатоспленомегалии, что может провоцировать преждевременное разрушение эритроцитов и возникновение у больного анемии и кровотечений спровоцированных снижением количества тромбоцитов.
Для постановки достоверного диагноза применяется целый комплекс исследований. В процессе проведения диагностики требуется использование как лабораторных, так и инструментальных методов проведения обследования.
Лабораторными методами являются:
- общий анализ крови и мочи;
- исследование системы свертывания крови;
- биохимический анализ крови;
- определение маркеров гепатитов;
- определение суточного диуреза.
Инструментальные методы, применяемые при обследовании, являются следующие:
- УЗИ органов брюшной полости.
- КТ.
- МРТ.
- Рентгеноконтрастные исследования.
- Эластография.
- Эхо-КГ.
- Биопсия печени.
Врач делает выбор необходимых методов диагностики и выдает направление на обследование в зависимости от выявленных симптомов патологии.
По результатам проведенного обследования определяется курс и схема проведения терапевтических мероприятий.

Помимо этого рекомендации лечащего врача могут включать применение диетотерапии и средств народного лечения в качестве вспомогательной терапии при проведении лечебных мероприятий.
Помимо этого может в случае необходимости применяться хирургическое вмешательство.
В качестве консервативного метода лечения патологического состояния могут применяться препараты, входящие в разные фармакологические группы – гормоны гипофиза, бета-аденоблокаторы, мочегонные средства, антибиотики, синтетические аналоги лактулозы.
Гормональные препараты способствуют сужению артериол, что снижает давление в портальной вене. Бета-блокаторы снижают интенсивность и силу сокращений сердца, что способствует снижению давления в кровеносной системе.
Мочегонные средства обеспечивают вывод излишков жидкости из организма и препятствуют появлению отечности. Антибиотики применяются при выявлении бактериальной инфекции. Назначение синтетических аналогов лактулозы позволяет провести выведение токсических соединений из кишечника, эти соединения скапливаются в результате появления сбоев в функционировании печени
Применение диетотерапии при проведении лечебных мероприятий
Обязательным пунктом проведения терапии патологии является соблюдение строгой диеты. Всем больным с признаками патологии рекомендуется полностью исключить из рациона поваренную соль или уменьшить ее количество до 3 г в сутки.
Помимо этого следует в рацион включить достаточное количество белков. Введение этого компонента в достаточном количестве позволяет избежать развития такого осложнения как печеночная энцефалопатия.
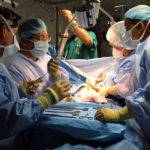
В качестве методов хирургического лечения применяется спленоренальное шунтирование, портосистемное шунтирование, деваскуляризация дистального отдела пищевода и кардиальной части желудка и пересадка донорской печени.
Помимо этого может применяться ушивание варикозно расширенных сосудов, склеротерапия лигирование венозных сосудов и баллонная тампонада.
При выявлении кровотечений, после их купирования может проводиться вливание эритроцитарной массы, плазмы и кровоостанавливающих средств.
Прогноз развития патологии зависит от большого количества факторов. При развитии внепеченочной формы недуга прогноз является доброкачественным. Наиболее опасной формой патологии является внутрипеченочная разновидность патологии, очень часто развитие этой формы приводит к летальному исходу, который провоцируется появлением обширных кровотечений из сосудов органов пищеварения.
источник
Одним из серьезных осложнений цирроза печение поздней стадии является портальная гипертензия. Это недуг вызван увеличением давления в воротной вене. Патология приводит к асциту, внутренним кровотечениям, а также к варикозу вен желудка и пищевода.
Обнаруживается синдром при помощи рентгена и УЗ-исследования. На последней стадии больному оказывается только паллиативная помощь. Лечение, преимущественно, проводят хирургическим путем.
Однако, даже пересадка печени не дает абсолютной гарантии в выздоровлении. При незначительных отклонениях удается исправить положение при помощи консервативных методов.

Портальной гипертензией называют комплекс симптомов, возникших на фоне цирроза печение, приводящий к нарушению кровотока в воротной вене и провоцирующий повышение давления. Воротная вена называется так, потому что расположена у ворота печени.
В этот сосуд собирается кровь от всех одиночных органов брюшной полости: селезенки, желудка, верхней части кишечника. Далее кровь попадает в печень. Это самый крупный сосуд шириной до 15 мм и длинной до 80 мм.
Нормальным считается давление в портальной вене от 5 до 10 мм рт ст. При повышении его до 12 мм рт ст говорят о начале гипертензии. Если давление поднимается еще выше, то начинается варикозное расширение вен пищевода и желудка. К развитию патологии приводит обширное повреждение паренхимы печени, которое наблюдается при циррозе.
Причина развития гипертензии при циррозе — нарушение кровообращения. В норме при попадании в воротную вену кровь попадает в более мелкие поддольковые вены и возвращается в кровоток через венозную систему печени.
У больных циррозом данный механизм нарушен. В ткани органа образуется большое число перегородок, состоящих и соединительных клеток. Это препятствует оттоку крови из печени и, как следствие, вызывает повышение давления.
На начальном этапе патология компенсируется за счет развития коллатерального кровообращения. Простыми словами, отток крови из воротной вены происходит в обход печени, через вены брюшной стенки, пищевода, желудка. Но долго это продолжаться не может, поэтому развивается варикоз данных сосудов, начинается внутрибрюшное кровотечение.
По локализации очага поражения врачи выделяют два вида ПГ:
| Тотальная | Поражена воротная вена полностью. |
| Сегментарная | Поврежден отдельный участок вены. |
Очаг заболевания образуется в разных участках сосуда, что определяет следующие виды ПГ:
| Предпеченочный | Возникает у 3 пациентов из 100 из-за воспаления или сепсиса в пространстве брюшины. Воспалительный процесс провоцирует тромбоз вен, который и приводит к нарушению кровотока. Также причиной могут быть опухоли печени. |
| Внутрипеченочный | Развивается у 80% больных циррозом. Обычно протекает по синусоидальному типу. |
| Подпеченочный | Диагностируется у 10% пациентов вследствие сдавления или закупорки нижней полой вены. |
| Смешанный | Кровоток нарушен как в венах печени, так и в сосудах вне органа. |
Выделяют 4 стадии патологии:
| Первая (функциональная) | Имеет обратимый характер, поддается лечению. |
| Вторая (компенсированная) | Селезенка больного немного увеличена, вены пищевода расширены, асцита нет. |
| Третья (декомпенсированная) | Выраженная спленомегалия, отеки, признаки асцита. |
| Четвертая (необратимая) | Сопровождается осложнениями в виде кровотечения, варикоза, печеночной недостаточности, перитонита. |

Симптомы ПГ зависят от стадии процесса и вида заболевания. На начальном этапе внешние признаки отсутствуют, а симптоматика схожа с проявлениями других заболеваний. Установить диагноз можно только на основании лабораторных и инструментальных исследований.
Признаки начальной стадии ПГ:
- Диарея или запор в сочетании с усиленным газообразованием.
- Умеренная тошнота.
- Болезненные ощущения в центральной части живота.
- Чрезмерная утомляемость.
- Потеря веса и аппетита.
На втором этапе гипертензии вышеперечисленные симптомы сохраняются и усиливаются. У больного наблюдаются:
- Вздутие живота после приема маленького количества пищи.
- Увеличение размеров печени и селезенки, которое обнаруживается при пальпации.
На третьем этапе возникают симптомы, которые напрямую указывают на развитие заболевания:
- Полное нарушение пищеварения. Пациент на может нормально принимать пищу.
- Асцит (накопление жидкости в животе). Поэтому объем живота больного резко увеличивается.
- Селезенка становится очень большого размера, это видно даже внешне.
- Кровотечения их носа, десен, горла.

Четвертая стадия проявляется следующими симптомами:
- Выпирание сосудов на передней брюшной стенке, так называемая, «голова медузы».
- Выраженный геморрой.
- Желудочные и кишечные кровотечения.
- Сильный асцит, который не проходит под действием мочегонных средств.
- Отечность.
- Желтуха.
- Энцефалопатия, развившаяся на фоне острой печеночной недостаточности.
Первоначально врач может поставить диагноз на основании внешних признаков и жалоб пациента. На ПГ указывает расширение вен на животе, пупочная грыжа, геморрой, увеличенный живот, сильные отеки. Если у пациента выражены симптомы энцефалопатии: сонливость, раздражительность, ухудшение когнитивных функций, то ему требуется консультация невролога и психиатра.
Второй этап — проведение лабораторной диагностики. Он включает в себя:
- Общий анализ мочи, крови. В крови обнаруживается снижение тромбоцитов, лейкоцитов, эритроцитов.
- Печеночные пробы. Диагностируются изменения, характерные для цирроза печени.
- Анализ на свертываемость. При ПГ свертываемость снижена.
- Иммуноферментный анализ крови. Проводят при подозрении на вирусный гепатит.
Лабораторная диагностика всегда дополняется инструментальными исследованиями:
| УЗИ печени и селезенки | Позволяет оценить размеры органов, диаметр вены. |
| Дуплексное сканирование сосудов | С его помощью оценивают кровоток, обнаруживают закупорку вен. |
| Рентген с контрастом | Помогает оценить состояние пищевода, структуру печени, проходимость основных сосудов. |
| МРТ | Обнаруживает новообразования на стадии доклинических проявлений. |
| Фиброгастроскопия | Проводится для диагностики изменений в желудке и двенадцатиперстной кишке. |
| Ректоскопия | Исследует состояние прямой кишки и выявляет варикозное расширение вен кишечника. |
| Биопсия печени | Оценивает стадию цирроза и выраженность изменений фиброзной ткани. |
Смотрите видео УЗИ портальной гипертензии:
Терапия портальной гипертензии проводится в условиях стационара. Больной должен находиться под постоянным наблюдением врача. На начальном этапе возможно консервативное лечение. На более поздних стадиях применяют радикальные меры.
Для снятия симптомов портальной гипертензии назначают следующие препараты:
| Гормональные средства | Снимают воспаление, способствуют сужению сосудов и нормализации давления. |
| Нитраты (Нитроглицерин, Изосорбид) | Способствуют нормализации сокращений гладкой мускулатуры сосудов. |
| Бета-аденоблокаторы (Акридилол, Атенолол) | Уменьшают число сердечных сокращений, поэтому снижается объем крови, проходящий через печень. |
| Соматостатины (Октреотид) | При варикозе значительно снижают вероятность кровотечений. |
| Пептидные гормоны (Вазопрессин) | Способствуют обратному всасыванию жидкости в каналах почек, за счет чего достигается диуретический эффект, сужает сосуды, уменьшает проницаемость капилляров. |
| Диуретики (Фуросемид, Диакарб) | Выводят излишнюю жидкость из организма, предотвращают развитие асцита. |
| Средства с лактулозой (Нормазе, Лактувит) | Удаляют из кишечника продукты обмена и токсины. |
При сильном кровотечении ставят капельницы с Викасолом или проводят переливание плазмы и эритроцитарной массы для восполнения объема крови.
Лечение портальной гипертензии народными средствами не проводят. Их можно применять в комплексной терапии. Обычно назначают отвары трав для предупреждения асцита и снятия давления:
- Отвар корней одуванчика. 20 гр сухого сырья запаривают стаканом кипятка, остужают, выпивают в течение дня за несколько приемов.
- Смесь из равных частей ромашки, плодов шиповника, крапивы и тысячелистника заваривают кипятком, томят на водяной бане 15 минут, остужают и процеживают. Пьют по 50 мл до 3 раз в день между приемами пищи.
- Выжать сок из свежей свеклы, пить по 1/3 стакана 3 раза в сутки до еды.

Коррекция питания необходима, чтобы снизить нагрузку на пищеварительный тракт и предотвратить развитие печеночной энцефалопатии. В меню больного уменьшают количество белка и сокращают соль до минимума.
Рацион пациента состоит из:
- Злаковых.
- Нежирного мяса.
- Кисломолочных продуктов.
- Тушеных овощей и овощных супов.
- Жирное мясо.
- Фастфуд.
- Соленые, копченые, маринованные, острые блюда.
- Какао, кофе, шоколад.
- Газированные напитки, алкоголь.
- Грубые острые овощи: редис, редька, щавель, лук.
- Жирные острые соусы.
- Свежий белый хлеб.
Все блюда следует готовить на пару или методом запекания. В день должно быть 5-6 приемов пищи малыми порциями. Из жидкостей рекомендованы некрепкий чай, отвар шиповника, вода, не концентрированные компоты и кисели.

Радикальные методы применяют, когда консервативное лечение оказывается неэффективным. Показаниями к операции являются: кровотечения, выраженный асцит, сильное увеличение селезенки.
Терапия ПГ проводится при помощи следующих методов:
- Спленоренального шунтирования. Устанавливается стома в обход печеночных сосудов из вены селезенки.
- Портсистемного шунтирования. Анастомоз является дополнительным путем кровотока.
- Деваскуляции с удалением селезенки. Перевязывают пораженные вены, проводят полную резекцию селезенки. Это снижает риск кровотечений.
- Трансплантации донорской печени. Выполняется, если невозможно применить вышеперечисленные методики.
На последней стадии лечение ПГ паллиативное. Направлено на облегчение страданий пациента, так как никакие методики уже не принесут положительных результатов. Выполняют дренирование брюшной полости с целью устранения излишков жидкости.

Профилактика ПГ бывает первичной и вторичной. Первичная — это предупреждение заболеваний, которые провоцируют развитие патологии (гепатит, цирроз). Первичные меры профилактики:
- Здоровый образ жизни.
- Отказ от вредных привычек.
- Избегание воздействия химических средств.
- Профилактика вирусных гепатитов при помощи вакцинации.
Вторичная профилактика проводится для предупреждения рецидива и осложнений патологии. Пациентам рекомендуется:
- Раз в полгода проходить УЗИ печени и фиброгастроскопию.
- Соблюдать диету.
- Вовремя лечить заболевания, которые могут спровоцировать обострение ПГ.
- Принимать назначенные врачом препараты.
При циррозе печение обычно развивается внутрипеченочная гипертензия. Ее прогноз неблагоприятный. Даже при адекватном лечении в конечном итоге развиваются осложнения, приводящие к смерти пациента.
Самые частые осложнения ПГ:
- Обширные кровотечения.
- Острая почечная и печеночная недостаточность.
- Энцефалопатия.
- Перитонит, сепсис.
Продолжительность жизни пациента не превышает 3 лет.
Портальная гипертензия — одно из серьезных осложнений цирроза. Вследствие нарушения кровотока происходит повышение давления в сосудах, варикозное расширение печеночных вен. У больного развиваются смертельно опасные осложнения в виде асцита, кровотечения, перитонита, острой недостаточности почек и печени.
Вылечить патологию невозможно, так как большая часть печени поражена. Замедлить прогрессирование болезни удается при помощи консервативного или хирургического лечения. На последней стадии больному оказывается только паллиативная помощь. Самый радикальный метод — пересадка печени, но и он не гарантирует стопроцентный результат.
Смотрите видео о портальной гипертензии:
источник

