Методические указания для студентов к практическому занятию № 10.
Тема: Парамиксовирусы. Вирусы парагриппа человека и эпидемического паротита.
Цель: Изучение лабораторной диагностики парагриппа и эпидемического паротита.
Модуль 3. Общая и специальная вирусология.
Содержательный модуль 14. Специальная вирусология.
Тема 10:Лабораторная диагностика парагриппа человека и эпидемического паротита.
Актуальность темы:
Вирусы парагриппа
Парагрипп (paragrip — англ., paragrippe — франц.) — острое респираторное вирусное заболевание, характеризующееся умеренно выраженной общей интоксикацией, поражением верхних дыхательных путей, преимущественно гортани.
Таксономия. Впервые выделены в 1956 г. РНК-содержащие вирусы относятся к семейству Paramyxoviridae, роду Paramyxovirus, представлены 5 серотипами.
Морфология, антигенная структура. Вирусы парагриппа относятся к группе РНК-содержащих парамиксовирусов. Морфология вирусов отличается полиморфизмом, чаще встречаются вирионы округлой формы диаметром 100-300 нм. Вирусы имеют сложноорганизованную структуру, состоят из сердцевины, содержащей РНК и белки, и наружной липопротеидной оболочки с шипиками. В настоящее время известно 4 типа вирусов парагриппа, выделенных от человека. Им не свойственна, как вирусам гриппа, вариабельность антигенной структуры. Обладают гемагглютинирующей активностью.
Культивирование. Парагриппозные вирусы агглютинируют эритроциты человека (0 группы), кур, морских свинок, обезьян. Специфические иммунные сыворотки тормозят реакцию гемагглютинации. Гемагглютинирующие и комплементсвязывающие антитела строго специфичны.
Резистентность. Вирусы нестойки во внешней среде, при комнатной температуре сохраняются не более 4 ч, а полная их инактивация происходит после 30-минутного прогревания при температуре 50°С. Вирусы парагриппа хорошо репродуцируются в культурах клеток, вызывая характерный цитопатический эффект (слияние клеток и образование многоядерных клеток, называемых симпластами или синцитием), а также феномен гемадсорбции.
Восприимчивость животных. В естественных условиях непатогенны для животных.
Эпидемиология. Резервуаром и источником инфекции является человек, больной клинически выраженной или стертой формой парагриппа. Инфекция передается воздушно-капельным путем. Вирусы типов 1, 2 и 3 распространены повсеместно и вызывают заболеваемость в любое время года. Парагриппозные вирусы обусловливают до 20% острых респираторных заболеваний у взрослых и до 30% — у детей.
Патогенез и клиническая картина. Воротами инфекции являются слизистые оболочки респираторного тракта, особенно носа и гортани, где возникают выраженные воспалительные изменения. Глотка и трахея вовлекаются в процесс реже и в меньшей степени. Парагриппозные вирусы репродуцируются в клетках эпителия дыхательных путей, разрушая при этом сами клетки. Размножившиеся вирусы и продукты распада эпителиальных клеток частично проникают в кровь, способствуя развитию лихорадки и других симптомов интоксикации, которая при парагриппе слабо выражена. У детей из-за отека слизистой оболочки гортани и ее воспалительной инфильтрации может возникнуть синдром «ложного крупа». В возникновении пневмоний, как и при гриппе, существенную роль играет наслоившаяся бактериальная флора.
Инкубационный период колеблется от 2 до 7 дней, чаще 3—4 дня. У большинства больных парагрипп протекает как кратковременное заболевание (не более 3—6 дней), без выраженной общей интоксикации. Заболевание возникает остро лишь у половины больных, у остальных оно начинается исподволь, из-за чего больные не всегда обращаются за медицинской помощью в первый день болезни. Интоксикация при парагриппе выражена нерезко, но отмечается у большинства больных. Беспокоит субфебрильная температура тела, общая слабость, головная боль. В клинической картине преобладают признаки поражения верхних отделов респираторного тракта. Частыми проявлениями парагриппа являются боли и першение в горле, заложенность носа, сухой кашель, симптомы ринофарингита. Ларингит и трахеит у взрослых встречаются сравнительно редко (14—20%), значительно чаще у детей. Кроме того, у них может возникнуть острый ларингит с синдромом стеноза гортани («ложный круп»).
Наиболее частым осложнением как у детей, так и у взрослых является пневмония. С ее появлением процесс приобретает остролихорадочный характер со значительным повышением температуры, ознобом, сильной головной болью, болями в груди, усиленным кашлем с выделением мокроты, иногда с примесью крови. Выслушиваются звучные мелкопузырчатые влажные хрипы, чаше над нижними долями легких. Изменения в легких обусловлены вторичной бактериальной флорой и удерживаются до 3-4 нед и более.
Иммунитет. Иммунитет непродолжительный, типоспецифический.
Лабораторная диагностика. Выделение вирусов из отделяемого носоглотки проводят в культурах клеток, идентифицируют с помощью РН, РИФ, РТГА, РСК. Для лабораторного подтверждения диагноза наиболее быстрым является обнаружение вирусных антигенов в эпителиальных клетках слизистой оболочки носа с помощью иммунофлюоресцентного метода. Более четкие результаты дает серологический метод. При помощи РТГА и РСК исследуют парные сыворотки, взятые с интервалом 10—14 дней. Нарастание титра антител к какому-либо типу парагриппозных вирусов в 4 и более раз подтверждает диагноз. Однако серологический метод пригоден лишь для ретроспективной диагностики.
Лечение. Больные с неосложненным течением парагриппа получают симптоматическое лечение в амбулаторно-поликлинических условиях (на дому). При развитии осложнений (3-4% всех больных) лечение проводится в инфекционном стационаре.
Прогноз при парагриппе благоприятный. Выписка реконвалесцентов проводится после полного клинического выздоровления.
Профилактика парагриппа в большей мере основана на проведении всех противоэпидемических мероприятий, необходимых при воздушно-капельных инфекциях.
ВИРУС ЭПИДЕМИЧЕСКОГО ПАРОТИТА
Эпидемический паротит (синонимы: свинка, заушница; mumps — англ.) Parotitis epidemica (от греч. раrа — около, otos — ухо) — острая вирусная болезнь; характеризуется лихорадкой, общей интоксикацией, увеличением одной или нескольких слюнных желез, нередко поражением других органов и центральной нервной системы. Вирус впервые выделен в 1934 г.
Таксономия. РНК-содержащий вирус относится к семейству Paramyxoviridae, роду Paramyxovirus.
Морфология, антигенная структура. По морфологии и структурной организации антигенов сходен с другими парамиксовирусами. Вирионы полиморфны, округлые вирионы имеют диаметр 120-300 нм. Вирус содержит РНК, обладает гемагглютинирующей, нейраминидазной и гемолитической активностью. Антигенная структура вируса стабильна. Он содержит антигены, способные вызвать образование нейтрализующих и комплементсвязывающих антител.
Культивирование. Вирус агглютинирует эритроциты кур, уток, морских свинок, собак и др. В лабораторных условиях вирус культивируется на 7—8-дневных куриных эмбрионах и клеточных культурах. О размножении вирусов в культурах клеток свидетельствуют образование гигантских многоядерных клеток — симпластов, формирование цитоплазматических включений, способность пораженных клеток к гемадсорбции. К вирусу чувствительны первично трипсинизированные культуры клеток почки морской свинки, обезьян, сирийского хомяка, фибробласты куриных эмбрионов. Лабораторные животные малочувствительны к вирусу паротита, только у обезьян удается воспроизвести заболевание, сходное с паротитом человека.
Резистентность. Вирус нестоек, инактивируется при нагревании, при ультрафиолетовом облучении, при контакте с жирорастворителями, 2% раствором формалина, 1% раствором лизола, спиртом, температуре 50 0 С.
Восприимчивость животных. В естественных условиях вирус паротита не вызывает заболеваний у животных. В эксперименте удается воспроизвести заболевание, сходное по клиническим проявлениям с паротитом человека, только у обезьян.
Эпидемиология. Эпидемический паротит распространен повсеместно. Источником инфекции являются больные с клинически выраженными и стертыми формами инфекции. Больной становится заразным за 1—2 дня до появления клинических симптомов и в первые 5 дней болезни. После исчезновения симптомов болезни пациент незаразен. Из организма больного вирус выделяется со слюной. Механизм передачи — аэрогенный, хотя полностью нельзя исключить возможность передачи через загрязненные предметы (например, игрушки). Восприимчивость к инфекции высокая (приближается к 100%). Чаще болеют дети. Лица мужского пола болеют паротитом в 1,5 раза чаще, чем женщины. Заболеваемость характеризуется выраженной сезонностью (индекс сезонности 10). Максимум заболеваемости приходится на март—апрель, минимум — на август—сентябрь. Через 1—2 года наблюдаются периодические подъемы заболеваемости. Встречается в виде спорадических заболеваний и в виде эпидемических вспышек. У 80—90% взрослого населения в крови можно обнаружить противопаротитные антитела, что свидетельствует о широком распространении этой инфекции (у 25% инфицированных инфекция протекает инаппарантно). После введения в практику иммунизации живой вакциной заболеваемость эпидемическим паротитом значительно снизилась.
Патогенез. Входными воротами инфекции служит слизистая оболочка верхних дыхательных путей (возможно, миндалины). Возбудитель проникает в слюнные железы не через околоушный (стенонов) проток, а гематогенным путем. Вирусемия является важным звеном патогенеза паротита, что доказывается возможностью выделения вируса из крови уже на ранних этапах болезни. Вирус разносится по всему организму и находит благоприятные условия для размножения (репродукции) в железистых органах, а также в нервной системе. Поражение нервной системы и других железистых органов может наступать не только после поражения слюнных желез, но и одновременно, раньше и даже без поражения их (очень редко). Удавалось выделить вирус паротита не только из крови и слюнных желез, но и из тестикулярной ткани, из поджелудочной железы, из молока больной паротитом женщины. При паротите в организме вырабатываются специфические антитела (нейтрализующие, комплементсвязывающие и др.), обнаруживаемые в течение нескольких лет, и развивается аллергическая перестройка организма, сохраняющаяся очень долго (возможно, в течение всей жизни).
Инкубационный период продолжается от 11 до 23 дней (чаще 15—19 дней). У некоторых больных за 1-2 дня до развития типичной картины болезни наблюдаются продромальные явления в виде разбитости, недомогания, болей в мышцах, головной боли, познабливания, нарушения сна и аппетита. С развитием воспалительных изменений слюнной железы все симптомы интоксикации становятся более выраженными, отмечаются признаки, связанные с поражением слюнных желез, — сухость во рту, боли в области уха, усиливающиеся при жевании, разговоре.
Эпидемический паротит может протекать в различных клинических формах.
1. Неосложненные: поражение только слюнных желез, одной или нескольких.
2. Осложненные: поражение слюнных желез и других органов (менингит, менингоэнцефалит, панкреатит, орхит, мастит, миокардит, артриты, нефрит).
Б. Инаппарантная форма инфекции.
В. Резидуальные явления эпидемического паротита: атрофия яичек; бесплодие; диабет; глухота; нарушение функций ЦНС (менингит, энцефалит), миокарда, суставов, почек.
По тяжести течения: легкие (в том числе стертые и атипичные); среднетяжелые; тяжелые.
В типичных случаях лихорадка достигает максимальной выраженности на 1—2-й день болезни и продолжается 4—7 дней, снижение температуры чаще происходит литически. Характерный симптом болезни — поражение слюнных желез (у большинства больных околоушных). Область увеличенной железы болезненна при пальпации. Увеличение слюнной железы быстро прогрессирует и в течение 3 дней достигает максимума. На этом уровне припухлость держится 2—3 дня и затем постепенно (в течение 7—10 дней) уменьшается.
Осложнения. При эпидемическом паротите осложнения чаше проявляются в поражении железистых органов и центральной нервной системы. При заболеваниях детей одним из частых осложнений является серозный менингит. Как правило, симптомы поражения нервной системы появляются после воспаления слюнных желез, но возможно и одномоментное поражение слюнных желез и нервной системы (у 25-30%). У некоторых больных, помимо менингеальных симптомов, развиваются признаки энцефалита (менингоэнцефалит) или энцефаломиелита. У больных отмечается нарушение сознания, вялость, сонливость, неравномерность сухожильных и периостальных рефлексов, парезы лицевого нерва и др.
Орхиты чаще наблюдаются у взрослых. Частота их зависит от тяжести болезни (при среднетяжелых и тяжелых формах орхиты возникают примерно у половины больных). Признаки орхита отмечаются на 5—7-й день от начала заболевания и характеризуются новой волной лихорадки (до 39—40°С), появлением сильных болей в области мошонки и яичка, иногда иррадиирующих в нижние отделы живота. Яичко увеличивается, достигая размеров гусиного яйца. Лихорадка держится 3—7 дней, увеличение яичка — 5—8 дней. Затем боли проходят, и яичко постепенно уменьшается в размерах. В дальнейшем (через 1-2 мес) могут появиться признаки атрофии яичка, которые отмечаются у 50% больных, перенесших орхит (если не назначались кортикостероиды в начале развития осложнения).
Острый панкреатит развивается на 4—7-й день болезни. Появляются резкие боли в эпигастральной области, тошнота, многократная рвота, лихорадка, при осмотре у некоторых больных отмечается напряжение мышц живота и симптомы раздражения брюшины.
Поражение органа слуха иногда приводит к полной глухоте. Первым признаком служит появление шума и звона в ушах. О лабиринтите свидетельствуют головокружение, рвота, нарушение координации движений. Обычно глухота бывает односторонней (на стороне поражения слюнной железы). В периоде реконвалесценции слух не восстанавливается.
Артриты развиваются примерно у 0,5% заболевших, чаще у взрослых, причем у мужчин чаще, чем у женщин. Наблюдаются они впервые 1—2 нед после поражения слюнных желез, хотя возможно появление их и до изменения желез. Поражаются чаще крупные суставы (лучезапястные, локтевые, плечевые, коленные и голеностопные). Суставы опухают, становятся болезненными, в них может появиться серозный выпот. Длительность артрита чаще 1—2 нед, у отдельных больных симптомы артрита сохраняются до 1-3 мес.
В настоящее время установлено, что вирус паротита у беременных может обусловить поражение плода. В частности, у детей отмечается своеобразное изменение сердца — так называемый первичный фиброэластоз миокарда. Другие осложнения (простатиты, маститы, тиреоидиты, бартонилиты, нефриты, миокардиты) наблюдаются редко.
Иммунитет. После перенесенной болезни формируется стойкий пожизненный иммунитет. Дети в первые 6 мес жизни имеют пассивный естественный иммунитет и не болеют паротитом.
Лабораторная диагностика. В качестве исследуемого материала можно использовать слюну, отделяемое носоглотки, мочу, при поражениях ЦНС — спинномозговую жидкость.
Экспресс-метод диагностики — РИФ. Вирус выделяют в культурах клеток или на куриных эмбрионах. Идентификацию выделенного вируса осуществляют с помощью РИФ, РН, торможения гемадсорбции, РТГА, РСК. Для серодиагностики используют РТГА, РСК, ИФА.
Иммунофлюоресцентные методы позволяют обнаружить вирусы на клеточной культуре уже через 2—3 дня (при стандартном методе исследования — лишь через 6 дней). Иммунофлюоресцентный метод позволяет обнаружить вирусный антиген непосредственно в клетках носоглотки, что дает возможность наиболее быстро получить ответ. Серологические методы позволяют выявить нарастание титра антител только через 1—3 нед от начала заболевания, для чего используют различные методы. Наиболее информативным является твердофазный иммуноферментный анализ, более поздние результаты получают с помощью более простых реакций (РСК и РТГА). Исследуют парные сыворотки; первая берется в начале болезни, вторая — спустя 2—4 нед. Диагностическим считается нарастание титра в 4 раза и более. Может быть использована внутрикожная проба с антигеном (аллергеном). Диагностическим считается переход отрицательной пробы в положительную. Если кожная проба будет положительной уже в первые дни болезни, то это свидетельствует о том, что человек ранее перенес паротит.
Лечение. Лечение эпидемического паротита симптоматическое.
Прогноз благоприятный, летальные исходы бывают очень редко (1 на 100 000 заболевших); однако следует учитывать возможность глухоты и атрофии яичек с последующей азоспермией.
Профилактика и мероприятия в очаге. Больных эпидемическим паротитом можно лечить дома. Госпитализируют больных тяжелыми осложненными формами, а также по эпидемиологическим показаниям. Изолируют больных дома в течение 9 дней. В детских учреждениях, где выявлен случай заболевания паротитом, устанавливается карантин на 21 день.Дезинфекция в очагах паротита не проводится.
Для специфической профилактики используют живую паротитную вакцину из аттенуированного штамма Ленинград-3 (Л-3), разработанную А.А. Смородинцевым. Вакцина вводится парентерально (однократно, подкожным или внутрикожным методом) детям в возрасте 18 мес. Детям, контактировавшим с больным паротитом, не болевшим и не привитым ранее, можно срочно провести прививку паротитной вакциной (при отсутствии клинических противопоказаний).
Конкретные цели:
1. Ознакомиться с биологическими свойствами и классификацией парамиксовирусов
2. Описывать эпидемиологию и патогенез вирусов парагриппа и паротита.
3. Изучить методы микробиологической диагностики заболеваний, вызванных вирусами парагриппа и паротита.
4. Ознакомится с методами профилактики заболеваний, вызванных вирусами парагриппа и паротита
1. Проводить дифференциацию вирусов парагриппа и паротита
2. Забирать материал для исследования от больных с заболеваниями, вызванными вирусами парагриппа и паротита.
3. Выделять и проводить идентификацию вирусов парагриппа и паротита.
4. Трактовать результаты микробиологического исследования клеточных культур в норме и с ЦПД вирусов парагриппа.
5. Трактовать результаты серологического исследования сыворотки больных с заболеваниями, вызванными вирусами парагриппа и паротита..
Теоретические вопросы:
1. Строение вирусов парагриппа и эпидемического паротита.
2. Пути заражения и патогенез парагриппа и эпидемическкого паротита. Элементы клиники.
4. Лабораторная диагностика парагриппа и эпидемическкого паротита.
5. Специфическая терапия и профилактика парагриппа и эпидемическкого паротита.
Практические задания, выполняемые на занятии:
1. Микроскопия микропрепаратов из клеточных культур в норме и с ЦПД вирусов парагриппа и паротита.
2. Зарисовка демонстрационных микропрепаратов в протокол.
1. Пяткін К.Д., Кривошеїн Ю.С. Мікробіологія з вірусологією та імунологією.– Київ.: Вища шк., 1992.– 431с.
2. Воробьев А.В., Биков А.С., Пашков Е.П., Рыбакова А.М. Микробиология.– М.: Медицина, 1998.– 336с.
3. Медицинская микробиология /Под ред. В.И. Покровского.– М.: ГЭОТАР-МЕД, 2001.– 768с.
4. Медицинская микробиология, иммунология и вирусология /Учебник для медицинских ВУЗов, Санкт–Петербург «Специальная литература», 1998.– 592 с.
5. Тимаков В.Д., Левашев В.С., Борисов Л.Б. Микробиология /Учебник.– 2-е изд., перераб. и доп.– М.: Медицина, 1983,- 512с.
Дополнительная литература:
1. Тiтов М.В. Iнфекцiйнi хвороби.- К., 1995.– 321с.
2. Шувалова Е.П. Инфекционные болезни.- М.: Медицина, 1990.- 559 с.
4. Гайдаш І.С., Флегонтова В.В. Медична вірологія.– Луганськ, 2002.– 357 с.
Короткие методические указания к практическому занятию:
В начале занятия проводится проверка уровня знаний студентов по теме.
Самостоятельная работа состоит из изучения методов микробиологической диагностики заболеваний, вызванных парамиксовирусами. Студенты изучают схему классификации парамиксовирусов, знакомятся с методами идентификации вирусов. Далее студенты учатся трактовать результаты серологического исследования сыворотки больных парагриппо и паротитом. Затем студенты зарисовывают микропрепараты и дают необходимые пояснения. В состав самостоятельной работы входит также микроскопия демонстрационных препаратов и их зарисовка, заполнение протокола.
В конце занятия проводится тестовый контроль и анализ итоговых результатов самостоятельной работы каждого студента.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Увлечёшься девушкой-вырастут хвосты, займёшься учебой-вырастут рога 9510 — 

195.133.146.119 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
Позовем мы к тебе докторов.
Пропишут они тебе валерьянки,
Сложное медицинское имя болезни — эпидемический паротит — в быту почти
не применяется. Большинство родителей и множество врачей традиционно
используют другое название — свинка. Больные дети, и особенно переболевшие,
это слово не очень любят: легко себе представить ехидные шуточки
одноклассников, получивших информацию о том, что у Пети была свинка.
Восприимчивость к «свинскому» вирусу заметно ниже, чем таковая при кори
и ветрянке, но довольно велика — около 50%. Размножается вирус в железистой
ткани и поражает, таким образом, почти все железы организма — половые,
слюнные, поджелудочную, щитовидную. Изменения в работе большинства желез
редко достигают того уровня, при котором начинают возникать конкретные
жалобы и симптомы, но слюнные железы поражаются в первую очередь и сильнее
всего, при чем не только околоушные, но и подчелюстные 108 .
Началу заболевания редко предшествуют какие-либо жалобы. Первыми
признаками болезни почти всегда являются боли и припухлость в области
околоушной железы, которые нарастают в течение не более трех дней. Далее и
боли, и припухлость начинают уменьшаться и за период от трех до семи дней
Что желательно знать:
* у 30-40% заразившихся вирусом, никаких признаков болезни не возникает
(бессимптомные формы). Поэтому избежать свинки, прячась от больных, — не
всегда удается. Единственно приемлемый путь профилактики — прививки;
* эпидемический паротит практически не нуждается в лечении, а при
сильных болях и высокой температуре необходимости в приеме лекарств, более
сильных, чем аспирин, анальгин и парацетамол, как правило, не возникает.
Реальная помощь родителей может проявиться лишь в том, что ребенку будет
предлагаться пища, которую легко жевать (жевать при свинке больно);
* болезнь наиболее опасна у мальчиков в периоде полового созревания
(поражение яичек); но в любом случае, даже если родители не сомневаются в
диагнозе, даже если не нужна справка в школу или детский сад, даже если
ребенок неплохо себя чувствует — в обязательном порядке необходимо
наблюдение врача, поскольку проявления болезни могут быть весьма серьезными,
вплоть до панкреатита, нефрита, менингоэнцефалита, артритов и глухоты из-за
поражения слухового нерва (к счастью все это бывает редко); 109
* больной свинкой заразен за 1-2 дня до появления первых признаков
болезни и в течение 9 дней после ее начала (максимальное выделение вируса —
ВИРУСНЫЙ ГЕПАТИТ
«Природу легче всего подчинить, повинуясь ей»
Словосочетание «вирусный гепатит» с медицинского языка на человеческий
переводится довольно просто — воспаление печени, вызванное вирусами. В то же
время, название болезни «вирусный гепатит» подразумевает совершенно
определенное заболевание, и такое положение вещей требует некоторого
уточнения. Дело в том, что воспаление печени может возникать при очень
многих вирусных инфекционных болезнях — при ветряной оспе, при инфекционном
мононуклеозе, при герпетической инфекции, при СПИДе, в конце концов. Но во
всех перечисленных случаях (а список далеко не полный) поражение печени
является лишь одним из многих других проявлений болезни.
Называя же болезнь «вирусный гепатит» и, описывая ее различных
возбудителей, врачи имеют ввиду совершенно конкретную вирусную инфекцию, при
которой именно поражение печени является главным и определяющим признаком
В настоящее время изучено и описано уже несколько вирусов, способных
вызывать вирусный гепатит. Различные вирусы и, соответственно,
вызываемые ими гепатиты принято обозначать буквами (А, В, С и т.д.).
Понятно, что вирус гепатита А будет вызывать болезнь, которая так и
называется — вирусный гепатит А. За каждой буковкой кроется совершенно
конкретный вирус и совершенно конкретная болезнь, имеющая свои
многочисленные особенности — и в распространенности среди населения, и в
путях передачи инфекции, и в сроках инкубационного периода, и в тяжести
самого заболевания, и в количестве осложнений.
Попадая в организм человека, любой вирус вообще и вирусы гепатита в
частности поражают совершенно определенные клетки, именно те, которые он
(вирус) может заставить работать на себя. Очевидно, что конкретная клетка не
в состоянии выполнять свои основные функции и с этим связаны конкретные
симптомы конкретной болезни. При вирусных гепатитах такой клеткой является
гепатоцит — основная клетка печени. Чем больше гепатоцитов поразил вирус,
тем меньше способности человеческой печени к выполнению своих функций, тем
тяжелее и опаснее болезнь.
Все изученные к настоящему времени вирусные гепатиты можно с
уверенностью разделить на две основные группы, отличающиеся друг от друга по
Первая группа — типичные кишечные инфекции имеющие так называемый
«фекально-оральный» путь передачи — к ним относятся вирусный гепатит А и
Вторая группа — типичные кровяные инфекции — путь передачи — кровь и
другие жидкие среды организма (слюна, сперма, грудное молоко). Представители
этой группы — вирусный гепатит В, вирусный гепатит С и вирусный гепатит (
Теперь несколько слов про каждый из перечисленных гепатитов.
* ВИРУСНЫЙ ГЕПАТИТ А. Одна из самых распространенных кишечных инфекций,
уровень заболеваемости которой теснейшим образом связан с
санитарно-гигиеническим состоянием конкретной территории, особенно (. ) с
качеством питьевой воды. Восприимчивость к этому вирусу всеобщая, т.е. любой
человек, имеет реальные шансы заразиться; перенесенная болезнь оставляет
очень длительный, практически пожизненный иммунитет, а дети до 14 лет болеют
в 3 раза чаще, чем взрослые. С учетом особенностей заражения (водный путь)
понятно, что чем больше потребление воды, тем больше шансов инфицироваться.
Неудивительно, что в конце лета и в начале осени имеет место подъем
заболеваемости — летом воды надо много, и именно летом легче всего
заразиться. Ну а поскольку инкубационный период при гепатите А, как правило,
составляет от 4 до 6 недель, то вполне понятно, что минимальная
заболеваемость имеет место в начале лета, а к осени все, кто выпил не то что
надо было, как раз и заболеют.
* ВИРУСНЫЙ ГЕПАТИТ Е. Тоже кишечная инфекция, почти идентичная по всем
параметрам гепатиту А, но распространенная больше в странах Азии и Африки.
Если для того, чтобы заразиться гепатитом А теоретически достаточно
проглотить один единственный вирус, то при гепатите Е инфицирующая доза
(т.е. количество вирусов необходимых для заражения) должна быть довольно
большой. Именно поэтому гепатитом Е редко заражаются бытовым путем (через
грязные руки), но часто (естественно там, где вирус распространен) через
системы водоснабжения. Эпидемиологи считают, что высокая заболеваемость
гепатитом А следствие плохого санитарного состояния систем водоснабжения, а
заболеваемость гепатитом Е — свидетельство очень плохого состояния указанных
систем. Неудивительны в этой связи эпидемии гепатита Е в азиатских странах,
когда количество заболевших исчисляется десятками тысяч человек. Отрадно
заметить, что у нас гепатит Е встречается довольно-таки редко, и это вселяет
оптимизм и веру в светлое будущее отечественных систем водоснабжения.
* ВИРУСНЫЙ ГЕПАТИТ В. Относится к инфекциям, наиболее значимым в
социальном и экономическом отношении. По данным ВОЗ более 1 миллиарда людей
инфицированы вирусом гепатита В, при этом заболевают ежегодно более 50 млн.,
Как мы уже отметили, вирус гепатита В передается через зараженную кровь
и (реже) половым путем. Не следует заблуждаться касательно того, что, если
Вы не обращались за медицинской помощью и тщательно выбирали половых
партнеров, то болезнь Вам не грозит. Для заражения достаточно мельчайшей
капельки крови и, порой, источником заражения является общая зубная щетка
или страстные поцелуи. Нередки случаи инфицирования при проведении
косметических процедур, прокалывании ушей, нанесении татуировок,
использовании общих бритв, хотя на первом месте, и это однозначно,
лечебно-диагностические медицинские процедуры — операции, инъекции,
Инкубационный период при гепатите В заметно более длительный, чем при
гепатите А — от 2-х до 6-ти месяцев. В целом, гепатит В отличается
наибольшей из всех вирусных гепатитов тяжестью болезни — у 10% больных после
перенесенного острого гепатита развивается хронический гепатит, нередко
заканчивающийся циррозом печени. Очень важным моментом в распространении
заболевания является тот факт, что от 5 до 10% людей перенесших гепатит В
становятся хроническими носителями (и распространителями) вируса.
Если заболевание беременной женщины гепатитом А для плода не опасно, то
при гепатите В, риск заражения и плода и новорожденного очень высок.
* ВИРУСНЫЙ ГЕПАТИТ С. Распространяется так же, как гепатит В, но
протекает несколько легче. Вовсе не является редкостью — до 15% всех
вирусных гепатитов связаны именно с гепатитом С.
* ВИРУСНЫЙ ГЕПАТИТ ДЕЛЬТА. Очень (!) страшный вариант вирусного
гепатита. Особенностью дельта вируса является тот факт, что размножаться и
вызывать болезнь он способен только в присутствии вируса гепатита В. Таким
образом, печень поражают одновременно два вируса, и, упрощенно говоря,
дельта вирус как бы усиливает поражающий эффект вируса гепатита В с самыми
Отличить по симптомам болезни один вирусный гепатит от другого почти
невозможно (для этого проводятся довольно сложные лабораторные
исследования). В то же время, не очень сложные исследования позволяют с
уверенностью ответить на вопрос — есть вирусный гепатит или нет?
Существует 3 типичных симптома, характерных для любого вирусного
1. Желтуха (желтушное окрашивание кожи и слизистых оболочек);
Другие проявления болезни могут быть весьма разнообразными — повышение
температуры, рвота, тошнота, понос, боли в животе, головная боль.
Нередки относительно легкие, безжелтушные формы болезни, когда только
анализы могут позволить врачу правильно поставить диагноз.
Ни один врач, даже самый опытный, и даже располагающий результатами
самого наилучшего обследования, не может прогнозировать течение болезни — и
сроки выздоровления, и тяжесть заболевания, и вероятность осложнений, вплоть
до развития цирроза печени, в очень малой степени зависят от усилий
медицинских работников и определяются всего лишь тремя факторами:
* Способностью организма «постоять за себя».
* Точностью, с которой больной выполняет врачебные назначения.
К огромному сожалению, возможности медицины в лечении вирусных
гепатитов очень невелики. Больные с тяжелыми формами заболевания и с
выраженной печеночной недостаточностью лечатся в реанимационных отделениях
инфекционных стационаров. Лечение это очень сложное, очень дорогое и, как
это ни печально, часто не очень эффективное. Способов борьбы непосредственно
с вирусами еще не придумали, поэтому цель лечения — уменьшение нагрузки на
печень и коррекция тех расстройств, которые имеют место при печеночной
недостаточности (токсикоз, нарушения свертывания крови, расстройства
источник
Паротит эпидемический (parotitis ep > Эпидемический паротит (синонимы: свинка, заушница; mumps — англ.; Mumps — нем.; parotidite epidemique — франц.) — острая вирусная болезнь; характеризуется лихорадкой, общей интоксикацией, увеличением одной или нескольких слюнных желез, нередко поражением других органов и центральной нервной системы.
Этиология. Возбудитель относится к парамиксовирусам (семейство Раrатуxoviridae, род Paramyxovirus). Вирионы полиморфны, округлые вирионы имеют диаметр 120–300 нм. Вирус содержит РНК, обладает гемагглютинирующей, нейраминидазной и гемолитической активностью. Вирус агглютинирует эритроциты кур, уток, морских свинок, собак и др. В лабораторных условиях вирус культивируется на 7–8-дневных куриных эмбрионах и клеточных культурах. К вирусу чувствительны первично трипсинизированные культуры клеток почки морской свинки, обезьян, сирийского хомяка, фибробласты куриных эмбрионов. Лабораторные животные малочувствительны к вирусу паротита, только у обезьян удается воспроизвести заболевание, сходное с паротитом человека. Вирус нестоек, инактивируется при нагревании, при ультрафиолетовом облучении, при контакте с жирорастворителями, 2% раствором формалина, 1% раствором лизола. Аттенуированный штамм вируса (Л–З) используют в качестве живой вакцины. Антигенная структура вируса стабильна. Он содержит антигены, способные вызвать образование нейтрализующих и комплементсвязывающих антител, а также аллерген, который можно использовать для постановки внутрикожной пробы.
Эпидемиология. Источником инфекции является только человек (больные манифестными и инаппарантными формами паротита). Больной становится заразным за 1–2 дня до появления клинических симптомов и в первые 5 дней болезни. После исчезновения симптомов болезни пациент незаразен. Вирус передается воздушно-капельным путем, хотя полностью нельзя исключить возможность передачи через загрязненные предметы (например, игрушки). Восприимчивость к инфекции высокая. Чаще болеют дети. Лица мужского пола болеют паротитом в 1,5 раза чаще, чем женщины. Заболеваемость характеризуется выраженной сезонностью (индекс сезонности 10). Максимум заболеваемости приходится на март–апрель, минимум — на август–сентябрь. Через 1–2 года наблюдаются периодические подъемы заболеваемости. Встречается в виде спорадических заболеваний и в виде эпидемических вспышек. В детских учреждениях вспышки продолжаются от 70 до 110 дней, давая отдельные волны (4–5) с промежутками между ними, равными инкубационному периоду. У 80–90% взрослого населения в крови можно обнаружить противопаротитные антитела, что свидетельствует о широком распространении этой инфекции (у 25% инфицированных инфекция протекает инаппарантно). После введения в практику иммунизации живой вакциной заболеваемость эпидемическим паротитом значительно снизилась.
Патогенез. Воротами инфекции служит слизистая оболочка верхних дыхательных путей (возможно, миндалины). Возбудитель проникает в слюнные железы не через околоушный (стенонов) проток, а гематогенным путем. Вирусемия является важным звеном патогенеза паротита, что доказывается возможностью выделения вируса из крови уже на ранних этапах болезни. Вирус разносится по всему организму и находит благоприятные условия для размножения (репродукции) в железистых органах, а также в нервной системе. Поражение нервной системы и других железистых органов может наступать не только после поражения слюнных желез, но и одновременно, раньше и даже без поражения их (очень редко). Удавалось выделить вирус паротита не только из крови и слюнных желез, но и из тестикулярной ткани, из поджелудочной железы, из молока больной паротитом женщины. В зависимости от локализации возбудителя и выраженности изменений того или иного органа клинические проявления заболевания могут быть весьма разнообразными. При паротите в организме вырабатываются специфические антитела (нейтрализующие, комплементсвязывающие и др.), обнаруживаемые в течение нескольких лет, и развивается аллергическая перестройка организма, сохраняющаяся очень долго (возможно, в течение всей жизни).
Симптомы и течение. Инкубационный период продолжается от 11 до 23 дней (чаще 15–19 дней). У некоторых больных за 1–2 дня до развития типичной картины болезни наблюдаются продромальные явления в виде разбитости, недомогания, болей в мышцах, головной боли, познабливания, нарушения сна и аппетита. С развитием воспалительных изменений слюнной железы все симптомы интоксикации становятся более выраженными, отмечаются признаки, связанные с поражением слюнных желез, — сухость во рту, боли в области уха, усиливающиеся при жевании, разговоре.
Эпидемический паротит может протекать в различных клинических формах, что особенно важно при диагностике данного заболевания. Общепринятой классификации клинических форм эпидемического паротита нет. Рядом авторов (С. Д. Носов, Н. И. Нисевич и др.) предлагались классификации болезни, однако они имели существенные недостатки и не нашли широкого практического применения. Более удачной была классификация В. Н. Реморова.
Мы предлагаем следующую классификацию клинических форм эпидемического паротита.
1. Неосложненные: поражение только слюнных желез, одной или нескольких.
2. Осложненные: поражение слюнных желез и других органов (менингит, менингоэнцефалит, панкреатит, орхит, мастит, миокардит, артриты, нефрит).
легкие (в том числе стертые и атипичные);
Б. Инаппарантная форма инфекции.
В. Резидуальные явления эпидемического паротита:
нарушение функций центральной нервной системы.
В классификации манифестных форм эпидемического паротита использовано два критерия: наличие или отсутствие осложнений и тяжесть заболевания. Далее указана возможность инаппарантного (бессимптомного) течения инфекции и впервые выделены в классификации резидуальные явления, которые длительно (чаще пожизненно) сохраняются после элиминации вируса паротита из организма больного. Необходимость этого раздела определяется тяжестью последствий паротита (бесплодие, глухота и др.), о которых практические врачи часто забывают.
К неосложненным формам отнесены те случаи болезни, когда поражены только слюнные железы (одна или несколько). При осложненных формах поражение слюнных желез также является обязательным компонентом клинической картины, но, кроме того, развивается поражение других органов, чаще желез (половых, поджелудочной, молочных и др.), а также нервной системы (менингит, энцефалит, синдром Гийена–Барре), миокарда, суставов, почек.
Критерии тяжести течения болезни связаны с выраженностью лихорадки, признаков интоксикации, а также наличием или отсутствием осложнений. Неосложненный эпидемический паротит протекает обычно легко, реже бывает средней тяжести, а при тяжелых формах всегда отмечаются осложнения (нередко множественные).
К легким формам паротита относятся заболевания, протекающие с субфебрильной температурой тела, с отсутствием или слабо выраженными признаками интоксикации, без осложнений. Среднетяжелые формы эпидемического паротита характеризуются фебрильной температурой (38–39,9°С), длительной лихорадкой и выраженными симптомами общей интоксикации (озноб, головная боль, артралгия и миалгия), значительным увеличением слюнных желез, чаще — двусторонним паротитом, наличием осложнений. Тяжелые формы эпидемического паротита характеризуются высокой температурой тела (40°С и выше), длительным ее повышением (до 2 нед и более), резко выраженными признаками общей интоксикации: астенизация, резкая слабость, тахикардия, снижение АД, нарушение сна, анорексия и др. Паротит почти всегда двухсторонний, осложнения, как правило, множественные. Токсикоз и лихорадка протекают в виде волн, каждая новая волна связана с появлением очередного осложнения. Иногда тяжелое течение наблюдается не с первых дней болезни.
В типичных случаях лихорадка достигает максимальной выраженности на 1–2-й день болезни и продолжается 4–7 дней, снижение температуры чаще происходит литически. Характерный симптом болезни — поражение слюнных желез (у большинства больных околоушных). Область увеличенной железы болезненна при пальпации. Боль особенно выражена в некоторых точках: впереди мочки уха, позади мочки уха (симптом Филатова) и в области сосцевидного отростка. Большое диагностическое значение имеет симптом Мурсу — воспалительная реакция слизистой оболочки в области выводного протока пораженной околоушной железы. При увеличенной слюнной железе отмечается и поражение кожи над ней (в зависимости от степени увеличения). Кожа становится напряженной, лоснится, припухлость может распространиться и на шею. Увеличение слюнной железы быстро прогрессирует и в течение 3 дней достигает максимума. На этом уровне припухлость держится 2–3 дня и затем постепенно (в течение 7–10 дней) уменьшается.
Осложнения. При эпидемическом паротите осложнения чаще проявляются в поражении железистых органов и центральной нервной системы. При заболеваниях детей одним из частых осложнений является серозный менингит. Частота этого осложнения превышает 10%. На паротитный менингит приходится около 80% всех серозных менингитов у детей. У лиц мужского пола менингит развивается в 3 раза чаще, чем у женщин. Как правило, симптомы поражения нервной системы появляются после воспаления слюнных желез, но возможно и одномоментное поражение слюнных желез и нервной системы (у 25–30%). У 10% больных менингит развивается раньше воспаления слюнных желез, а у отдельных больных паротитом менингеальные признаки не сопровождаются выраженными изменениями слюнных желез (вероятно, к моменту развития менингита нерезко выраженные изменения слюнных желез уже прошли). Менингит начинается остро, нередко бурно (чаще на 4–7-й день болезни): появляется озноб, вновь повышается температура тела (до 39°С и выше), беспокоит сильная головная боль, рвота, вскоре развивается выраженный менингеальный синдром (ригидность затылочных мышц, симптомы Кернига, Брудзинского). Цереброспинальная жидкость прозрачная, вытекает под давлением, содержание белка повышается до 2,5 г/л, цитоз до 1000 в 1 мкл, содержание хлоридов и сахара обычно не изменено, иногда может выпасть пленка фибрина. Симптомы менингита и лихорадки исчезают через 10–12 дней, санация ликвора происходит медленно (до 1,5–2 мес).
У некоторых больных, помимо менингеальных симптомов, развиваются признаки энцефалита (менингоэнцефалит) или энцефаломиелита. У больных отмечается нарушение сознания, вялость, сонливость, неравномерность сухожильных и периостальных рефлексов, парезы лицевого нерва, вялость зрачковых рефлексов, пирамидные знаки, гемипарезы.
Орхиты чаще наблюдаются у взрослых. Частота их зависит от тяжести болезни (при среднетяжелых и тяжелых формах орхиты возникают примерно у половины больных). Признаки орхита отмечаются на 5–7-й день от начала заболевания и характеризуются новой волной лихорадки (до 39–40°С), появлением сильных болей в области мошонки и яичка, иногда иррадиирующих в нижние отделы живота. Яичко увеличивается, достигая размеров гусиного яйца. Лихорадка держится 3–7 дней, увеличение яичка — 5–8 дней. Затем боли проходят, и яичко постепенно уменьшается в размерах. В дальнейшем (через 1–2 мес) могут появиться признаки атрофии яичка, которые отмечаются у 50% больных, перенесших орхит (если не назначались кортикостероиды в начале развития осложнения). При паротитном орхите в качестве редкого осложнения наблюдался инфаркт легкого, как следствие тромбоза вен простаты и тазовых органов. Еще более редким, но крайне неприятным осложнением паротитного орхита является приапизм (длительная болезненная эрекция полового члена с наполнением кровью пещеристых тел, не связанная с половым возбуждением).
Острый панкреатит развивается на 4–7-й день болезни. Появляются резкие боли в эпигастральной области, тошнота, многократная рвота, лихорадка, при осмотре у некоторых больных отмечается напряжение мышц живота и симптомы раздражения брюшины. Характерно повышение активности амилазы мочи, которое сохраняется до месяца, тогда как другие симптомы панкреатита наблюдаются в течение 7–10 дней.
Поражение органа слуха иногда приводит к полной глухоте. Первым признаком служит появление шума и звона в ушах. О лабиринтите свидетельствуют головокружение, рвота, нарушение координации движений. Обычно глухота бывает односторонней (на стороне поражения слюнной железы). В периоде реконвалесценции слух не восстанавливается.
Артриты развиваются примерно у 0,5% заболевших, чаще у взрослых, причем у мужчин чаще, чем у женщин. Наблюдаются они впервые 1–2 нед после поражения слюнных желез, хотя возможно появление их и до изменения желез. Поражаются чаще крупные суставы (лучезапястные, локтевые, плечевые, коленные и голеностопные). Суставы опухают, становятся болезненными, в них может появиться серозный выпот. Длительность артрита чаще 1–2 нед, у отдельных больных симптомы артрита сохраняются до 1–3 мес.
В настоящее время установлено, что вирус паротита у беременных может обусловить поражение плода. В частности, у детей отмечается своеобразное изменение сердца — так называемый первичный фиброэластоз миокарда.
Другие осложнения (простатиты, оофориты, маститы, тиреоидиты, бартонилиты, нефриты, миокардиты, тромбоцитопеническая пурпура) наблюдаются редко.
Диагноз и дифференциальный диагноз. В типичных случаях распознавание эпидемического паротита трудности не представляет. Поражение околоушных слюнных желез при других инфекционных заболеваниях является вторичным и имеет характер гнойного поражения. Другие заболевания желез (рецидивирующий аллергический паротит, болезнь Микулича, камни протоков слюнных желез, новообразования) характеризуются отсутствием лихорадки и длительным течением. Наибольшую опасность представляют случаи, когда врач принимает за паротит токсический отек шейной клетчатки при токсической или субтоксической дифтерии зева. Однако внимательный осмотр больного, в частности фарингоскопия, позволяет без труда дифференцировать эти заболевания.
Большие трудности представляет дифференциальная диагностика осложненных форм эпидемического паротита, особенно если поражение слюнных желез выражено не резко или отсутствует.
Паротитный серозный менингит следует дифференцировать от серозных менингитов другой этиологии, прежде всего от туберкулезного и энтеровирусного. Помогает в диагностике тщательное обследование слюнных желез и других железистых органов (исследование амилазы мочи), наличие контакта с больным эпидемическим паротитом, отсутствие заболевания паротитом в прошлом. Туберкулезный менингит характеризуется наличием продромальных явлений, относительно постепенным началом и прогрессирующим нарастанием неврологической симптоматики. Энтеровирусные менингиты встречаются в конце лета или начале осени, когда заболеваемость эпидемическим паротитом резко снижена.
Острый панкреатит приходится дифференцировать от острых хирургических заболеваний брюшной полости (острый холецистит, аппендицит и др.). Орхиты дифференцируют от туберкулезного, бруцеллезного, гонорейного и травматического орхита.
Из лабораторных методов подтверждения диагноза наиболее доказательным является выделение вируса паротита из крови, смывов из глотки, секрета околоушной слюнной железы, цереброспинальной жидкости и мочи. Иммунофлюоресцентные методы позволяют обнаружить вирусы на клеточной культуре уже через 2–3 дня (при стандартном методе исследования — лишь через 6 дней). Иммунофлюоресцентный метод позволяет обнаружить вирусный антиген непосредственно в клетках носоглотки, что дает возможность наиболее быстро получить ответ. Серологические методы позволяют выявить нарастание титра антител только через 1–3 нед от начала заболевания, для чего используют различные методы. Наиболее информативным является твердофазный иммуноферментный анализ, более поздние результаты получают с помощью более простых реакций (РСК и РТГА). Исследуют парные сыворотки; первая берется в начале болезни, вторая — спустя 2–4 нед. Диагностическим считается нарастание титра в 4 раза и более. Может быть использована внутрикожная проба с антигеном (аллергеном). Диагностическим считается переход отрицательной пробы в положительную. Если кожная проба будет положительной уже в первые дни болезни, то это свидетельствует о том, что человек ранее перенес паротит.
Лечение. Этиотропного лечения нет. Гипериммунная специфическая сыворотка не давала терапевтического эффекта и не предупреждала развития осложнений. Важной задачей лечения является предупреждение осложнений. Необходимо соблюдение постельного режима не менее 10 дней. У мужчин, не соблюдавших постельный режим в течение 1-й недели, орхит развивался в 3 раза чаще (у 75%), чем у лиц, госпитализированных в первые 3 дня болезни (у 26%). Для профилактики панкреатитов, кроме того, необходимо соблюдать определенную диету: избегать переедания, уменьшить количество белого хлеба, макарон, жиров, капусты. Диета должна быть молочно-растительной. Из круп лучше употреблять рис, разрешается черный хлеб, картофель.
При орхитах возможно раньше назначают преднизолон в течение 5–7 дней, начиная с 40–60 мг и уменьшая дозу каждый день на 5 мг, или другие кортикостероиды в эквивалентных дозах.
При менингите применяют такой же курс лечения кортикостероидами. Предложение использовать для лечения паротитных менингитов внутримышечное введение нуклеаз не имеет научного обоснования, эффективность этого метода пока никем не доказана. На течение паротитного менингита благоприятное влияние оказывает спинномозговая пункция с извлечением небольшого количества ликвора. Некоторое значение имеет умеренная дегидратационная терапия. При остром панкреатите назначают жидкую щадящую диету, атропин, папаверин, холод на живот, при рвоте — аминазин, а также препараты, ингибирующие ферменты, в частности контрикал (трасилол), который вводят внутримышечно (медленно) в растворе глюкозы, в первый день 50 000 ЕД, затем 3 дня по 25 000 ЕД/сут и еще 5 дней по 15 000 ЕД/сут. Местно — согревающие компрессы.
Прогноз благоприятный, летальные исходы бывают очень редко (1 на 100 000 заболевших); однако следует учитывать возможность глухоты и атрофии яичек с последующей азоспермией. После паротитных менингитов и менингоэнцефалитов длительное время наблюдается астенизация.
Профилактика и мероприятия в очаге. Больных эпидемическим паротитом можно лечить дома. Госпитализируют больных тяжелыми осложненными формами, а также по эпидемиологическим показаниям. Изолируют больных дома в течение 9 дней. В детских учреждениях, где выявлен случай заболевания паротитом, устанавливается карантин на 21 день. Дезинфекция в очагах паротита не проводится.
Для специфической профилактики используют живую паротитную вакцину из аттенуированного штамма Ленинград-3 (Л-З). Профилактическим прививкам против эпидемического паротита в плановом порядке подлежат дети в возрасте от 15 мес до 7 лет, не болевшие ранее паротитом. Если данные анамнеза недостоверны, ребенок подлежит прививке. Прививку проводят однократно, подкожным или внутрикожным методом. При подкожном методе вводят 0,5 мл разведенной вакцины (одну прививочную дозу растворяют при этом в 0,5 мл растворителя, приложенного к препарату). При внутрикожном способе вакцину вводят в объеме 0,1 мл безыгольным инъектором; в этом случае одну прививочную дозу разводят в 0,1 мл растворителя. Детям, контактировавшим с больным паротитом, не болевшим и не привитым ранее, можно срочно провести прививку паротитной вакциной (при отсутствии клинических противопоказаний).
источник
Эпидемический паротит (свинка, заушница) традиционно относят к числу «детских» инфекций, поскольку возбудитель заболевания, обладающий достаточно высоким индексом контагиозности, способен к быстрому распространению преимущественно среди детского контин
Эпидемический паротит (свинка, заушница) традиционно относят к числу «детских» инфекций, поскольку возбудитель заболевания, обладающий достаточно высоким индексом контагиозности, способен к быстрому распространению преимущественно среди детского контингента. Однако этот факт не исключает возможность развития заболевания у взрослых. Недостаточное внимание врачей к особенностям течения данного заболевания у взрослых таит в себе серьезную опасность из-за возможности поражения, в частности, нервной системы и репродуктивного аппарата мужчин.
Эпидемический паротит (ЭП) представляет собой острое системное вирусное инфекционное заболевание, регистрируемое чаще у детей школьного возраста и характеризующееся преимущественным поражением слюнных желез, а также других железистых органов и нервной системы.
Возбудителем эпидемического паротита (ЭП) является вирус, принадлежащий к семейству Paramyxovirus, для которого характерен выраженный полиморфизм: его размеры могут варьировать от 100 до 600 нм, а по форме представлять округлые, сферические или неправильные элементы. Геном вируса представлен одноцепочечной спиралевидной РНК, окруженной нуклеокапсидом. Антигенная структура вируса стабильна, и на сегодняшний день известен только один его серотип. Вирус обладает нейроминидазной, гемолитической и гемагглютинирующей активностью, которые связаны с гликопротеинами HN и F.
In vitro вирус ЭП культивируется на различных клеточных культурах млекопитающих и куриных эмбрионах.
Вирус ЭП нестоек во внешней среде и проявляет исключительную чувствительность к высокой температуре, ультрафиолетовому излучению, высушиванию и дезинфицирующим веществам.
Несмотря на то что в экспериментальных условиях удается воспроизвести заболевание у некоторых видов млекопитающих (прежде всего, на обезьянах), считается, что «естественным хозяином» вируса ЭП является только человек с клинически манифестными, стертыми или субклиническими формами заболевания. Выделение вируса инфицированным больным начинается уже в конце инкубационного периода (за пять—семь дней до начала заболевания) и продолжается вплоть до девятого дня от появления первых клинических признаков заболевания. Таким образом, средний период контагиозности больного для окружающих составляет около двух недель. Наиболее активное выделение вируса во внешнюю среду происходит в первые три—пять дней заболевания. В остром периоде заболевания вирус ЭП обнаруживается в слюне, а в случае развития менингита — в ликворе. Кроме того, установлено, что вирус может обнаруживаться в других биологических секретах больных: крови, моче, грудном молоке и в пораженной железистой ткани.
Восприимчивость человека к паротитной инфекции оценивается достаточно высоко (около 100%) и сохраняется на этом уровне на протяжении всей жизни, если пациент ранее не перенес ЭП или не был против него вакцинирован (см. рисунок 1). Крайне редко регистрируются случаи заболевания у детей до шести месяцев и у лиц старше 50 лет.
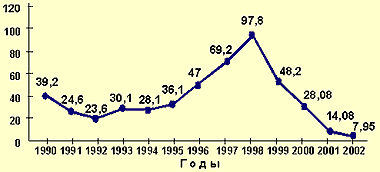 |
| Рисунок 1. Динамика заболеваемости эпидемическим паротитом в России с 1990 по 2002 гг. в показателях на 100 тыс. населения. |
Первичной локализацией возбудителя на слизистой верхних дыхательных путей с последующим поражением слюнных желез определяется воздушно-капельный путь распространения инфекции. Кроме того, допускается возможность передачи возбудителя путем прямого контакта с игрушками или посудой, контаминированных инфицированной слюной, однако следует помнить, что такой путь передачи может быть реализован только в детском коллективе, поскольку вирус ЭП нестоек во внешней среде. Одним из факторов, ускоряющих распространение вируса ЭП, является наличие сопутствующих острых респираторных инфекций — за счет существенного повышения выделения возбудителя во внешнюю среду.
ЭП относится к «управляемым» инфекциям, уровень заболеваемости которых зависит от проведения вакцинации. Но на сегодняшний день только в 38% стран мира вакцинация против ЭП включена в национальные прививочные календари (Galazka A. M. et al., 1999). Вакцинация против ЭП значимо повлияла на показатели заболеваемости. До введения обязательной вакцинации ЭП имел эпидемическое распространение преимущественно среди детей младшего школьного возраста. Подъем заболеваемости был типичен для осенних и зимних месяцев, а эпидемии повторялись через каждые два—пять лет. Из-за постоянной циркуляции вируса среди детского контингента, к 15 годам антитела к вирусу ЭП в сыворотке крови обнаруживались более чем у 90% детей. Внедрение обязательной вакцинации способствовало весомому (в десятки раз) снижению заболеваемости ЭП. В то же самое время была отмечена тенденция к изменению возрастной структуры заболевших: на фоне уменьшения заболеваемости детей вырос удельный вес заболеваемости взрослых пациентов. В условиях обязательной вакцинации случаи эпидемического распространения вируса ЭП стали регистрироваться в организованных коллективах старшей возрастной группы (воинский контингент, учащиеся колледжей и т. д.) (Caspall K. et al., 1987).
После перенесенного заболевания у больных формируется напряженный пожизненный иммунитет. В литературе имеются лишь отдельные описания повторных случаев заболевания ЭП. Хотя длительность поствакцинального иммунитета изучена недостаточно хорошо, большинство исследователей также указывают на его достаточную продолжительность.
Особую группу составляют дети до года, защита которых от заболевания ЭП обеспечивается наличием трансплацентарных специфических антител (IgG) к вирусу ЭП. Активный трансплацентарный транспорт иммуноглобулинов класса G начинается уже в шесть месяцев беременности и быстро нарастает к ее концу. В сыворотке крови плода концентрация IgG превышает материнские уровни в соотношении 1,2-1,8 : 1. В течение первого года жизни титры IgG к вирусу ЭП медленно снижаются и в возрасте от девяти до 12 месяцев выявляются только у 5,2% наблюдаемых (C. Nicoara et al., 1999).
Многие исследователи указывают на то, что хотя, в целом, уровень заболеваемости ЭП снижается, риск появления нозокомиальных форм болезни возрастает, что объясняется поздним выявлением больных, у которых заболевание протекает с развитием серозного менингита, орхита, оофарита и других осложнений (C. Aitken, D. J. Jeffries, 2001).
Воздушно-капельным путем распространения вируса ЭП определяются входные ворота инфекции: слизистая рото- и носоглотки. Экспериментально установлено, что прививка вируса ЭП на слизистую оболочку носа или щеки приводит к развитию заболевания. Первичная вирусная репликация происходит в эпителиальных клетках верхних дыхательных путей и сопровождается распространением вируса в назофарингеальные и регионарные лимфоузлы с последующей виремией и системной диссеминацией вируса. Фаза виремии непродолжительная и не превышает трех–пяти дней. В этот период происходит распространение вируса в различные органы и ткани (слюнные, половые, поджелудочную железы, центральную нервную системы и др.), воспалительная реакция в которых и определяет клинические проявления заболевания.
Несмотря на то что характер патологических изменений в пораженных органах до сих пор недостаточно изучен, в последнее время особое внимание исследователи обращают на поражение железистых клеток, тогда как ранее ведущим патоморфологическим субстратом поражения рассматривали развивающиеся в органах интерстициальный отек и лимфогистиоцитарную инфильтрацию. Исследования показывают, что хотя для острого периода типично развитие отека и лимфоцитарной инфильтрации интерстициального пространства железистой ткани, однако вирус ЭП одновременно может поражать и саму железистую ткань. Так, исследование J. Aiman соавт. (1980) показало, что при орхите, помимо отека, поражается и паренхима яичек (клетки Leydig), что обуславливает уменьшение выработки андрогенов и нарушение сперматогенеза (R. Le Goffic et al., 2003). Сходный характер поражения описан и в том случае, когда оказался затронут островковый аппарат поджелудочной железы, результатом чего может быть его атрофия с развитием диабета.
В процессе развития заболевания в организме вырабатываются специфические антивирусные антитела, нейтрализующие вирус и препятствующие его проникновению в клетки. Имеются наблюдения, что дисбаланс формирующегося клеточно-гуморального иммунитета при ЭП чаще наблюдается у лиц с более тяжелыми и осложненными формами заболевания.
Период инкубации при ЭП, в среднем, составляет 18—20 дней, хотя он может быть как укороченным (до 7—11 дней), так и более продолжительным (до 23—25 дней).
Многочисленные наблюдения показывают, что клинические проявления ЭП могут широко варьировать. Так, типичные формы ЭП (с поражением слюнных желез) регистрируются только у 30—40% инфицированных, в то время как около 40—50% заболевших переносят ЭП в атипичной форме с преобладанием неспецифических респираторных признаков болезни, а у 20% пациентов он протекает вообще субклинически. Некоторые авторы указывают на то, что процент субклинических форм среди переболевших может достигать 30%. С возрастом у пациентов увеличивается частота стертых форм заболевания, а соотношение типичных и стертых форм составляет среди детей 7—9 лет — 1:1; 10–14 лет — 1:3; и 15–19 лет — 1:11 (В. А. Постовит, 1997). Четкого объяснения данного феномена пока не существует, если не принимать во внимание традиционного — о наличии у пациентов разной степени выраженности специфического противопаротитного иммунитета.
Для ЭП типично острое начало заболевания, хотя у 15% взрослых и 5% детей заболевание может манифестировать с короткого (до одних суток) продромального периода, который крайне редко может удлиняться до двух-трех суток. Для него типичны неспецифические проявления в виде общего недомогания, головной боли, миалгий, чувства познабливания, субфебрильной температуры, анорексии и катаральных явлений.
Типичная форма ЭП характеризуется поражением слюнных желез, регистрируемых уже в первые сутки заболевания. Хотя при ЭП могут поражаться любые слюнные железы, тем не менее более специфично для этого заболевания вовлечение околоушных слюнных желез, которое у 70—80% пациентов имеет двустороннюю локализацию. При этом следует помнить, что синхронность поражения околоушных слюнных желез не типична, и интервал времени между поражением одной и другой железы может составлять от одних до трех суток.
В большинстве случаев у больных отмечается комбинированный характер поражения с вовлечением в процесс не только околоушных, но и подчелюстных и подъязычных слюнных желез. Изолированное поражение подчелюстных и подъязычных слюнных желез хотя и возможно, однако представляет большую редкость.
Развитие воспаления в слюнных железах, как правило, сопровождается лихорадкой, хотя описаны случаи, когда ЭП протекал без повышения температуры тела или с субфебрилитетом. Практически одновременно с повышением температуры до 39-40°С больные отмечают болевые ощущения в области околоушных слюнных желез, особенно при жевании и открывании рта. Болевые ощущения в области проекции околоушных слюнных желез предшествуют развитию отека железы у подавляющего большинства заболевших (свыше 90%). К числу ранних клинических признаков ЭП относится симптом Филатова (обнаружение болевых точек). Уже в течение первых суток у больных в области проекции околоушной слюнной железы появляется небольшая припухлость. Достаточно быстро (в течение нескольких часов) развивается отек, который может распространяться на область сосцевидного отростка, кпереди на щеку и на область шеи. По мере увеличения околоушной слюнной железы, мочка уха на стороне поражения поднимается вверх, придавая лицу больного типичную «грушевидную» форму. Отек околоушной железы с момента начала заболевания нарастает в течение трех—пяти дней. Кожа в области проекции воспаленной слюнной железы напряжена, лоснится, однако ее цвет не изменен. У больных отмечается умеренная болезненность при пальпации пораженной железы.
В этот период больные часто жалуются на шум и боль в ухе (на стороне поражения), что обусловлено сдавливанием отечной железой евстахиевой трубы, их беспокоят затруднения при глотании и разговоре. Описанный при ЭП симптом Мурсу (небольшая гиперемия и отек слизистой в области устья выводного стенонова протока) может выявляться, по данным разных авторов, от 5 до 80 и более процентов случаев.
Как показывают исследования последних лет, лимфатический аппарат также вовлекается в процесс при ЭП, тем не менее увеличение регионарных лимфатических узлов у больных выявляется довольно редко (от 3 до 12%), что отчасти можно объяснить тем, что камуфлируется развивающимся отеком на стороне поражения. Развитие гепатолиенального синдрома для ЭП также не типично.
Лихорадочная реакция у больных ЭП сохраняется в течение всего периода разгара заболевания, которому соответствует развивающийся отек пораженной слюнной железы. Наблюдения показывают, что у детей разрешение отека происходит уже к девятому дню болезни, тогда как у взрослых оно может наступать несколько позднее. Пролонгирование лихорадочной реакции у больных ЭП, возможно, связано с последовательным вовлечением в патологический процесс других слюнных желез либо другой локализацией процесса (орхит, ЦНС и др.). Хотя для ЭП типично одноволновое течение заболевания, описаны случаи, когда у больных регистрировались две и даже три волны заболевания.
Согласно традиционным представлениям, иная локализация патологического процесса при ЭП (кроме слюнных желез) рассматривается как осложнение заболевания. Хотя эти поражения действительно регистрируются в более поздние сроки, тем не менее современные исследования позволяют рассматривать их как более тяжелые варианты течения заболевания (В. И. Покровский, С. Г. Пак, 2003), поскольку они обусловлены специфической тропностью вируса ЭП (см. таблицу 1).
| Таблица 1. Варианты локализации инфекционного процесса у больных ЭП. | |
| Органы поражения | Частота регистрации |
| Орхит/орхоэпидидимит (у мальчиков в постпубертатном периоде) | 15-35 % |
| Оофорит (у девочек в постпубертатном периоде) | |
| Поражение ЦНС: | |
| — менингиты | 15 % |
| — энцефалиты |
В. А. Малов, доктор медицинских наук, профессор источник |