Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Для болезни Боткина, или гепатита А, лечение направлено на восстановление пораженных тканевых структур печени. Гепатит А является острым инфекционным заболеванием, которое сопровождается общей интоксикацией организма.
В начале ХХ века такое вирусное проявление называлось катаральной желтухой. По мнению медиков, считалось, что болезнь развивается вследствие воспалительного процесса в желчных протоках, вызванного закупоркой слизью двенадцатиперстной кишки. Однако профессор Петербургской медико-хирургической академии Боткин С.П. при исследовании общей клинической картины описал болезнь по-другому. Отслеживая симптоматику заболевания, он пришел к выводу, что, вследствие вирусного обострения, поражается в первую очередь печень. Это стало прорывом в области вирусологии. Таким образом, вирус гепатита А стали называть еще и болезнью Боткина.
Вирусный агент, вызывающий гепатит А, до конца еще не выявлен. С большой долей вероятности можно утверждать, что вирусное поражение гепатитом А очень устойчиво к внешней среде. Имея кислотоустойчивую оболочку, защитный слой желудочно-кишечного тракта (ЖКТ) ему не страшен.
Структурно-молекулярное строение вирусной бактерии сохраняется в водной среде. Поэтому основная причина эпидемиологического заражения заключается в загрязненных источниках питьевой воды. Передаваться бактерии гепатита А могут воздушно-капельным способом, а также через кровь или контактно-бытовым путем.
Проникая в кишечник, бактерицидная палочка всасывается в кровь, а затем, распространяясь по организму, попадает в печень. Период инкубации после поражения вирусным агентом составляет до 35 дней. В этот период у больного нет ярко выраженной симптоматики заболевания. Существует несколько видов проявления болезни Боткина: легкая форма (до 65%), средней тяжести (до 30%) и тяжелый тип (до 5 %).
Симптомы проявления заболевания:
- Температура тела достигает 38-38,5°С.
- Процесс воспаления организма сопровождается общей вялостью и усталостью.
- Нарушение стула сопровождается рвотными и тошнотными позывами.
- Ощущаются болевые приступы в области правого подреберья. При пальпации заметно увеличение печени.
- Отсутствие аппетита и сонливость.
- Кожный покров и глазное яблоко имеют желтоватый цвет.
Очень часто поражение гепатитом А воспринимается как простудное заболевание. Острая форма проявляется. после ярко выраженного желтушного периода. В этом момент тело покрывается желтым цветом, моча становится темной, а кал обесцвечивается.
Такая симптоматика предусматривает госпитализацию больного и немедленное лечение гепатита А. Желтушный период может продолжаться от 3 до 6 недель. В среднем заболевание длится около 40 дней. Течение болезни зависит от устойчивости иммунной системы организма человека. Поражает вирусный гепатит не только взрослых, но и детей. Причем маленькие пациенты такой вид заболевания переносят особенно тяжело.
Точно диагностировать вирусное поражение печени и установить окончательный диагноз можно при помощи биохимического исследования крови пациента. Выявить вирус помогает специальный анализ, проведенный методом полимеразной цепной реакции. Антитела класса IgM проявляются в крови после острой фазы заболевания, поэтому могут быть выявлены после 2 недель заражения. Все зависит от индивидуальных особенностей организма человека. Появление таких антител говорит о том, что организм выработал иммунитет и сохранит устойчивость к вирусной агрессии в течение всей жизни.
Установить точный диагноз заболевания и назначить методы эффективного лечения может только профильный специалист. Для этого больной подвергается полной госпитализации в инфекционное отделение больницы или клиники.
Во время лечения применяются различные фармакологические препараты, направленные на усиление защитных функций печени. Современная гепатология предусматривает симптоматическое лечение, применяя медицинские препараты, которые направлены на снятие спазмолитических состояний в области брюшной полости. К таким относится папаверин и викасол. При тяжелых или затяжных формах болезни назначаются фармакологические препараты стероидной группы: преднизолон или триамсинолон.
При любой форме обострения вирусной инфекцией гепатита больному назначается постельный режим и рекомендованное диетическое питание. Суточное потребление жидкости должно быть не менее 3 литров. Важным элементом в лечении болезни является поддержание водно-солевого баланса организма. Для этого широко применяется введение препаратов с оптимальным содержанием глюкозы.
При улучшении общего состояния, подтвержденном данными лабораторного обследования, больной выписывается домой. На протяжении месяца рекомендуется наблюдение общего состояния у лечащего врача. Следует избегать больших физических нагрузок и соблюдать назначенную диету. Очень важно, чтобы в этот период больному была оказана поддержка семьи и окружающих людей. Общее эмоциональное состояние человека очень сильно влияет на процесс выздоровления.
Медикаментозное лечение, назначенное врачом, можно сочетать с народными методами лечения. Перед тем как применять лечение в домашних условиях, необходимо получить консультацию у профильного специалиста. Самолечение вирусного гепатита А приводит к тяжелым осложнениям, а порой и к летальному исходу. Существует множество способов лечения народными средствами. Все они основаны на применении лекарственных трав или натуральных продуктов питания. Действенность таких способов лечения проверена временем. Вот несколько эффективных рецептурных советов:
- Капуста. Каждые 2-3 часа перед едой следует выпивать по стакану сока квашеной капусты. Курс лечения рассчитан до полного выздоровления.
- Вишня. Залить горсть сухих фруктовых плодов 1/2 стакана воды. Варить в течение 10 минут. Принимать отвар следует за час до еды, 3 раза в день. Лечение рассчитано на 10 дней. После этого необходимо провериться у врача.
- Высушенные листья лесного ореха измельчить и настоять в 250 мл сухого вина, в течение 12 часов. Принимать по 50 г каждые 2 часа в течение дня. Курс лечения рассчитан на две недели.
- Ежевика. Отвар из этой лесной ягоды окажет хорошее противовирусное действие на организм. Залить 2 ст. ложки листьев ежевики 1/2 стакана кипятка и настоять в течение часа. После этого отвар необходимо процедить и принимать по 50 мл 3 раза в день. Отвар рекомендуется употреблять не менее 2 недель.
- Бессмертник. Взять 50 г сухого растения и кипятить в литре воды. Настоять в течение 1 часа и процедить. Принимать до полного выздоровления по 30-50 мл 3 раза в день.
- Полова. Горсть овсяной соломы кипятить в литре воды. После этого процедить и остудить. Принимать по стакану 3 раза в день до еды.
Любые способы лечения фитотерапией не заменят комплексного медикаментозного лечения.
Поэтому следует каждую неделю проходить обследование и консультироваться у лечащего врача.
Наиболее действенным профилактическим мероприятием является своевременная противовирусная вакцинация от гепатита. Это позволяет защитить организм от внезапных вспышек заболевания и обеспечит иммунное усиление организма. Вакцинация является необходимостью для людей, чей род занятий связан с постоянными контактами с водной средой. При посещении стран и регионов, в которых регистрируются вспышки вирусной инфекции, вакцинация обязательна. Для предотвращения заражения следует соблюдать правила личной гигиены: чаще мыть руки перед едой, подвергать термической обработке овощи и фрукты, пить кипяченую воду. Следует пользоваться индивидуальными предметами личной гигиены. Все эти простые правила помогут избежать инфекционного заражения гепатита А.
источник
Острый гепатит – это патологическое изменение, спровоцированное определёнными этиологическими факторами, которое приводит к поражению тканей печени. Если лечение не будет начато своевременно, то возможен переход заболевания в хроническую стадию, развитие сопутствующих заболеваний и даже летальный исход. Клиницисты отмечают, что в 90% случаев острый гепатит имеет вирусную, лекарственную или токсическую этиологию. Ограничений касательно возраста и половой принадлежности нет. Частота летальных исходов среди молодых людей не превышает 0,1%, при условии отсутствия сопутствующих болезней. С возрастом этот показатель существенно возрастает, что обусловлено не столько самим острым гепатитом, сколько сопутствующим заболеванием на фоне ослабленной иммунной системы.
Клиницисты выделяют следующие этиологические факторы, которые могут привести к развитию этого заболевания:
- попадание в организм вирусной инфекции;
- длительное лечение «тяжёлыми» медикаментозными препаратами — антибиотики, гормональные, противотуберкулёзные, ингибиторы МАО;
- алкоголизм;
- токсическое отравление;
- поражение организма ядами;
- сепсис;
- мононуклеоз;
- облучение организма;
- сильные ожоги;
- паразитарные заболевания.
Так как основным путём передачи острого вирусного гепатита является контакт между здоровым и больным человеком, следует выделить отдельно людей, которые попадают в группу повышенного риска:
- имеют беспорядочные, незащищенные половые контакты;
- у которых отмечаются множественные микротравмы кожи;
- делающие себе внутривенные инъекции, сюда же можно отнести людей, которые страдают наркоманией;
- имеют прямой контакт с кровью человека (медицинские учреждения, салоны татуировок, пирсинга и тому подобные) без перчаток;
- часто сдают кровь на анализ или являются донором, при этом не контролируя стерильность используемых инструментов;
- используют чужие средства гигиены (полотенца, бритвы, зубные щётки);
- проживают в одном доме с заражённым человеком.
Следует отметить и то, что более расположены к поражению вирусным гепатитом те, у кого ослаблена иммунная система на фоне перенесённых заболеваний, длительного приёма медикаментозных препаратов или токсического (в частности алкогольного) отравления.
По характеру развития различают такие формы недуга:
Острая форма гепатита имеет ярко выраженную симптоматику, поддаётся лечению, может иметь довольно благоприятные прогнозы при условии своевременно начатой терапии.
Хронические гепатиты длительное время могут протекать вовсе бессимптомно, плохо поддаются терапии, часто приводят к формированию осложнений, не исключение и летальный исход.
По характеру течения клинической картины различают три формы развития острого гепатита:
В зависимости от разновидности вируса, различают такие клинические формы недуга:
- острый вирусный гепатит А — передаётся фекально-оральным путём. Инкубационный период длится до 1 месяца, полное выздоровление наступает через 2–3 месяца;
- острый гепатит Е – передаётся таким же путём, как предыдущий вид и характеризуется высоким риском летального исхода. Инкубационный период длится от 2 недель до 1 месяца. При условии своевременно начатой терапии полное выздоровление наступает через 1–2 месяца;
- острый вирусный гепатит В — может передаваться бытовым, половым или трансплацентарным путём и через кровь. Инкубационный период длится, в среднем от 2 до 4 месяцев, реже до полугода. Полное выздоровление наступает через 6 месяцев и более;
- острый вирусный гепатит D – не является самостоятельным недугом. Такой формой может заболеть человек, который инфицирован предыдущим видом вируса;
- острый вирусный гепатит С – передаётся такими же путями, как и гепатит В. Инкубационный период составляет от двух до 26 недель.
Кроме этого, выделяют такие формы этого заболевания:
- острый алкогольный гепатит – спровоцирован длительным и чрезмерным употреблением спиртных напитков, часто приводит к циррозу печени;
- острый токсический гепатит – эта форма недуга развивается из-за потребления медикаментов, которые имеют высокую гепатотоксичность;
- острый бактериальный гепатит — развивается из-за воздействия патологических микроорганизмов на печёночную ткань, часто на фоне уже имеющихся инфекционных заболеваний;
- острый герпесный гепатит — провоцируется вирусом простого герпеса, редко переходит в хроническую форму.
Некоторые формы острого гепатита, помимо общих симптомов, имеют свои характерные проявления.
К общим симптомам острого гепатита следует отнести такие:
- повышение температуры тела без видимой на то причины;
- слабость, утомляемость даже при минимальных физических нагрузках;
- нарушение работы ЖКТ — нестабильный стул, тошнота со рвотой;
- желтушность кожных покровов и слизистых оболочек.
Для острого вирусного гепатита А характерны следующие признаки:
- резкое ухудшение самочувствия;
- боль, ощущение тяжести в области правого подреберья;
- горечь во рту;
- моча приобретает тёмный насыщенный цвет, кал обесцвечивается;
- желтушность кожного покрова наблюдается в течение двух недель;
- признаки общей интоксикации организма.
Симптоматика острого гепатита С может иметь такие характерные признаки:
- боли распирающего характера в области правого подреберья;
- головокружение, головная боль;
- сыпь по телу, зуд;
- нарушение сна;
- боль в мышцах.
Острый вирусный гепатит С — одна из самых опасных форм, так как в большинстве случаев может протекать бессимптомно, что приводит к поздней диагностике.
Проявление вышеописанных клинических картин не всегда может указывать на развитие именно острой формы гепатита. Поэтому при таких проявлениях следует обращаться к врачу, а не заниматься самолечением, так как это может привести к необратимому патологическому процессу и даже летальному исходу.
Изначально проводится физикальный осмотр, со сбором анамнеза заболевания и жизни.
В программу диагностики могут входить такие лабораторно-диагностические методы обследования:
- общий и биохимический анализ крови;
- общий анализ мочи;
- иммуноферментный анализ;
- ПЦР-тест;
- серологический анализ;
- компьютерная томография органов брюшной полости;
- УЗИ органов брюшной полости;
- морфологическое исследование биоптата печени.
На основании результатов обследования врач может выявить этиологию заболевания, поставить окончательный диагноз и определить наиболее эффективную тактику лечения.
Лечение острых гепатитов комплексное, с обязательной диетотерапией, для исключения обострения недуга. Также назначается строгий постельный режим и обильное питье.
Медикаментозная терапия может включать в себя приём таких препаратов:
- спазмолитики;
- гепатопротекторы;
- противовирусные;
- иммуностимулирующие.
При тяжёлом течении острого гепатита терапия может включать в себя следующее:
- гемодиализ;
- инфузионная терапия;
- заменное переливание крови.
Диета при остром гепатите подразумевает исключение из рациона следующего:
- жирная, острая, кислая, слишком солённая пища;
- жареное, слишком приправленное;
- спиртное и суррогаты.
Химический состав пищи, потребляемый больным в сутки должен соответствовать следующим требованиям:
- 90 гр жиров, 30 из них растительного происхождения;
- 350–400 гр углеводов;
- 100 гр белков, из них 60 гр животного происхождения;
- не более 4 гр соли в сутки.
Консистенция пищи должна быть жидкой, перетёртой или пюреобразной. Блюда должны употребляться только тёплыми, в небольшом количестве, но часто (4–5 раз в день), с интервалом между приёмами не менее 2,5 часа.
Обязательно нужно соблюдать питьевой режим. Суточное количество жидкости (сюда не входят супы) должно быть не менее двух литров. Оптимально для этого подходит тёплая минеральная вода без газа.
При тяжёлых стадиях развития острого гепатита, с циррозом печени или началом онкологического процесса, проводится паллиативное лечение, направленное на снятие острой симптоматики и максимально возможное улучшение качества жизни больного.
Прогноз заболевания будет зависеть от формы острого гепатита, характера течения болезни и этиологии. В любом случае, если терапия не будет начата своевременно, то возможно развитие таких осложнений:
- рак;
- цирроз печени;
- печёночная недостаточность и энцефалопатия.
При любой клинической форме гепатита есть высокий риск развития летального исхода.
Для профилактики этого недуга следует придерживаться таких рекомендаций:
- при проведении инъекций использовать только одноразовые шприцы;
- свести к минимуму риск травмирования кожных покровов;
- использовать только личные средства для гигиены;
- половой контакт со случайными партнёрами должен быть только с использованием презерватива;
- перед приёмом пищи обязательно нужно мыть руки с мылом.
Также следует систематически проходить профилактическое медицинское обследование и не заниматься самолечением при плохом самочувствии.
источник
Медицинский справочник болезней
Вирусный гепатит — инфекционное заболевание печени, вызывающее диффузное воспаление печеночной ткани.
При гепатите в воспалительный процесс вовлекается вся печень и в результате нарушаются функции печени, что проявляется различными клиническими симптомами. Гепатиты могут быть инфекционными, токсическими, лекарственными и другими.
Вирусные гепатиты относятся к самым распространенным заболеваниям в мире.
В большинстве случаев протекает субклинически и диагностируется только на основании дополнительных исследований, включая лабораторные данные. Спектр клинических проявлений очень варьирует.
Острые вирусные гепатиты могут быть вызваны разными типами вирусов.
К ним относятся — вирус гепатита А, В, С, Е, Д и другие вирусы.
Причины Гепатитов.
Частые причины гепатитов:
- Вирусный гепатит А (энтеральный, через рот),
- Вирусный гепатит В и С(парентеральные, через кровь),
- Алкоголь.
Менее частые причины гепатитов:
- Вирус гепатита Е ( энтеральный) ,
- Вирус Эпштейна-Барра,
- Лекарства.
- Вирус гепатита Д (дельта), цитомегаловирус, вирус простого герпеса, вирусы Коксаки А и В, эховирус,аденовирус (Ласса), флавивирус (желтая лихорадка), лептоспироз, риккетсия (тифус), химические вещества, токсины грибов.
Пути заражения.
Инфекции передаются от больного человека к здоровому.
Гепатит А – кал, слюна;
Гепатит В – кровь, сперма, слюна, перинатальный (заражение ребенка от матери);
Гепатит С – кровь;
Гепатит Е – кал, слюна;
Гепатит Д – кровь, сперма.
Инкубационный период по продолжительности значительно варьирует.
Гепатит А – от 2 до 6 недель;
Гепатит В – от 8 до 24 недель;
Гепатит С – от 6 до 12 недель;
Гепатит Е – от 2 до 8 недель;
Гепатит Д – не установлен.
Симптомы Острых Вирусных Гепатитов .
Эпидемичность характерна для гепатита А и Е.
Продромальный (инкубационный) период характеризуется слабостью, анорексией, отвращением к табаку, тошнотой, миалгией, лихорадкой. Эти симптомы более типичны для острых вирусных гепатитов и редко встречается при других гепатитах.
При появлении желтухи симптомы продромального периода обычно ослабевают, часто моча становится темной, стул светлым, иногда появляется кожный зуд, чаще при алкогольном гепатите с холестазом.
Внепеченочные проявления, включая артралгию, артриты и уртикарную сыпь — встречается обычно только при вирусном гепатите В. При этой форме в желтушном периоде, как правило, также ухудшается общее самочувствие, в отличие от вирусного гепатита А, при котором в желтушном периоде в состоянии больных наступает улучшение.
Обьективные физикальные данные.
- Желтуха (безжелтушные формы диагностируются только на основании лабораторных данных, включая определение сывороточных маркеров вирусов).
- Гепатомегалия (увеличение печени), печень при пальпации «мягкой» консистенции.
- Отсутствуют внепечоночные «знаки» хронических заболеваний печени (печеночные ладони, сосудистые «звездочки» и др.), за исключением острого алкогольного гепатита, развившегося на фоне хронического или цирроза печени.
- Спленомегалия не является характерной для большинства острых гепатитов. Она нередко выявляется при остром гепатите, вызванном вирусом Эпштейна-Барра (инфекционный мононуклеоз) и риккетсиозными инфекциями.
Диагностика Вирусных Гепатитов.
Исследования.
Повышение уровня АлАТ и АсАТ более, чем в 10 раз выше нормы является надежным тестом острого гепатита.
Билирубин повышается при тяжелом течении.
Нейтропения часто выявляется при вирусных гепатитах, особенно в продромальный период.
Гемолитическая анемия иногда наблюдается при остром вирусном гепатите В.
Выраженный холестаз, характеризующийся желтухой и кожным зудом, не является характерным для острых вирусных гепатитов, часто втречается при алкогольном гепатите. Надо исследовать уровень ЩФ в крови. При холестазе ее уровень возрастает в 3 раза и более нормы.
Ферментная диагностика.
Определение уровня сывороточных ферментов: трансаминазы, лактатдегидрогеназы, амилазы.
Уровень этих ферментов повышается при острых диффузных поражениях, острых гепатитах, постнекротическом циррозе.Существенное повышение этих ферментов наблюдается также и при некоторых хронических гепатитах, при портальном и билиарном циррозе.
Серологические исследования.
- Всем больным необходимо исследовать антитела к вирусу гепатита А класса Ig M и HBsAg.
- HBeAg должен быть исследован у HBsAg положительных больных для оценки инфекциозности (фазы релаксации вируса).
- Д-антиген необходимо исследовать у HBsAg положительных больных, у наркоманов и при тяжелом течении гепатита.
- Тесты для вируса гепатита С проводятся, если отсутствуют сывороточные маркеры на вирус гепатита А и В.
Есть предположение о существовании других форм вирусных гепатитов (F, G ), т.е. ни А ни В ни С.
Инструментальная диагностика.
- Ультразвуковая: диффузные поражения, очаговые изменения.
- Лапараскопия. В тяжелых случаях, при острой необходимости вводят и под контролем берется биоптат.
- Рентген имеет меньшее значение, но в некоторых случаях проводится.
- Пальпация, определение контуров.
Доля Риделя. У астеников краевая часть правой доли в виде язычка свисает вниз. Это доля Риделя, которую можно принять за опухоль, блуждающую почку, желчный пузырь.
В диагностике решающее имеет клиника: осмотр, пальпация, перкуссия, жалобы.
Исходы.
Полное выздоровление при острых гепатитах обычно наступает в течение нескольких недель, реже месяцев. Усталость и анорексия (отсутствие аппетита) часто сохраняется у большинства больных на длительный период. Острый вирусный гепатит В, С и Д нередко переходят в хроническую форму .
Фульминантная печеночная недостаточность, обусловленная массивными некрозами, почти никогда не бывает при вирусном гепатите А и втречается примерно в 1% случаев при вирусном гепатите В, в 2% при вирусном гепатите С и более часто при вирусном гепатите Д. Острые гепатиты иногда характеризуются рецидивирующим течением.
Наиболее неблагоприятный исход острого гепатита — хронизация болезни.
Специфических методов лечения не существует и поэтому большинству больных проводится базисное лечение (см.лечение хронических вирусных гепатитов, ниже).
- Постельный режим не является обязательным для большинства больных.
- Тщательное соблюдение личной гигиены (мытье рук, раздельная посуда и т.д.).
- Госпитализация необходима при тяжелом течении болезни и при отсутствии возможности обеспечения режима в домашних условиях. Уход за больным должен предусматривать меры, исключающие передачу инфекции (дезинфекция, работа в перчатках и т.д.)
- Строгая Диета не обязательна, но нужно исключить из рациона жиры, пить соки.
Контактные с больными лица.
- При вирусном гепатите А лица, находящиеся в контакте с больным, обычно к моменту появления желтухи уже могут быть инфицированы и потому в изоляции и лечении не нуждаются. С профилактической целью возможно введение в/м введение им человеческого Ig (5 мл однократно).
- Сексуальные партнеры больных вирусным гепатитом В подлежат обследованию с определению сывороточных маркеров и при их отсутствии этим лицам показано введение Рекомбинированной HBV вакцины. Возможно введение Гипериммунного HBVиммуноглобулина в течение 2-4 недель.
Наблюдения за больными, перенесшими острый гепатит.
- Воздержание от приема алкоголя до полной нормализации функции печени (нормализация АлАТ, АсАТ, ГГТП и др.), но небольшое количество алкоголя (4-8 порций в неделю) не оказывает отрицательное влияние на течение восстановительного периода. Полное воздержание от алкоголя необходимо только при алкогольных гепатитах.
- Умеренная физическая активность может возобновлена после исчезновения симптомов болезни.
- Повторное исследование печеночных ферментов, в основном АлАТ и АсАТ проводят через 4-6 недель от начала болезни, и если они остаются неизмененными, то в дальнейшем их повторяют через 6 месяцев. Увеличение уровня трансаминаз более, чем в 2 раза через 6 месяцев, является основанием для проведения углубленного исследования, включая биопсию печени.
Иммунизация.
Гепатит А.
Пассивная иммунизация в/м введением 5 мл нормального человеческого Ig является эффективным в течении 4 месяцев. Она проводится с профилактической целью.
1. Лицам, отправляющимся в эпидемиологические регионы (Индонезия, Средний Восток, Южная Америка, Мексика и др.).
2. Лицам, находящемся в; тесном контакте с больными.
Гепатит В.
Пассивная иммунизация проводится лицам находящемся в тесном контакте с больными. В/м введение гипериммунного HBV иммуноглобулина по 500 ЕД дважды с интервалом в 1 месяц.
ХРОНИЧЕСКИЕ ВИРУСНЫЕ ГЕПАТИТЫ.
Хронический Вирусный Гепатит В.
Развивается в исходе острого вирусного гепатита В.
Вирус гепатита В (ВГВ) не оказывает цитопатогенного эффекта на гепатоциты, а их повреждение связано с иммунопатологическими реакциями. Резкое усиление иммунного ответа приводит не только к массивным повреждениям паренхимы печени, но и к мутации генома вируса, что приводит в дальнейшем к деструкции гепатоцитов в течении продолжительного времени. Возможно воздействие вируса и вне печени: мононуклеарные клетки, половые железы, щитовидная железа, слюнные железы (иммунологическая агрессия).
Симптомы ХВГ- В.
Ассоциируется астеновегетативным синдромом (слабость, утомляемость, нервозность и др.), похуданием, транзиторной желтухой, геморрагиями, болями в правом подреберье, диспепсическими расстройствами (вздутие в животе, флатуленция, неустойчивый стул и др.). У части больных с низкой активностью процесса заболевание может протекать бессимптомно.
Из обьективных симптомов — гепатомегалия.
Появление «сосудистых звездочек», печеночных ладоней, спленомегалии, кожного зуда, транзиторного асцита свидетельствует, как правило, о трансформации в цирроз печени (ЦП). У небольшого количества больных ХВГ-В обнаруживаются внепеченочные системные проявления (артрит, васкулит, нефрит, «сухой синдром» и др.).
Возможны повышение СОЭ и лимфопения, увеличение уровня сывороточных аминотрансфераз (до 2-5 и более норм пропорциально активности воспаления), высокая гипербилирубинемия, гипояльбумин- и гипопротромбинемия, хестериемия, увеличение щелочной фосфотазы ( не более 2-х норм) и гамма-глобулинов. В сыворотке обнаруживаются маркеры фазы репликации вируса (HbeAg, анти -HBg Ig M, ДНК-вируса).
Развивается в исходе острого вирусного гепатита С, хронизация у 50% больных. Вирус оказывает на гепатоциты цитапатогенный эффект.
Симптомы ХВГ- С.
У большинства больных характеризуется умеренно выраженным астеническим и диспептическим синдромами, гепатомегалией. Течение болезни волнообразное с эпизидами ухудшения, когда на этом фоне появляются геморрагические проявления (носовые кровотечения, геморрагическая сыпь), умеренная желтуха, боли в правом подреберье и др. ХВГ-С может оставаться в активной форме до 10 и более лет без трансформации в ЦП. Внепеченочные проявления могут быть обычно при переходе в ЦП.
Отмечается увеличение активности аминотрансаминаз, уровень которых колеблется, не достигая 10-кратного увеличения даже в период заметного ухудшения состояния больного, изредка отмечается умереная и транзиторная гипербилирубинемия. Выявление РНК-вируса и антител к нему потверждает этиологическую роль вируса гепатита С.
Заболевание является исходом ОВГ-Д, протекающего в виде суперинфекции у больных ХВГ-В.
Вирус Д оказывает на гепатоциты цитопатогенный эффект, непрерывно поддерживает активность, а следовательно, и прогрессиривание патологического процесса в печени, подавляет репликацию вируса гепатита В.
Симптомы ХВГ- Д.
У большинства характеризуется тяжелым течением с выраженными симптомами печеночно-клеточной недостаточности (выраженная слабость, сонливость днем, бессоница ночью, кровоточивость, падение мссы тела и др.). У большинства появляется желтуха, кожный зуд. Печень, как правило, увеличена, но при высокой степени активности ее размеры уменьшаются. Нередко убольных появляются системные поражения. В большинстве случаев заболевание приобретает прогрессирующее течение с быстрым формированием ЦП.
При исследовании обнаруживаются некрозы паренхимы. В крови отмечается постоянное повышение активности активности аминотрансфераз, билирубина, реже щелочной фосфотазы (обычно не боле 2-х норм). У большинства выявляются умеренная гипергаммаглобулинемия, дисиммуноглобулинемия, увеличение СОЭ.
При переходе в ЦП в крови выавляются маркеры интеграции вируса гепатита Д и антитела к нему (Ig G, Ig M).
Всем больным проводится базисная терапия, протививирусная терапия.
Основные компоненты базисной терапии являются диета, режим, исключение приема алкоголя, гепатотоксических лекарств, вакцинации, сауны, профессиональных и бытовых вредностей, лечение сопутствующих заболеваний органов пищеварения и других органов и систем.
- Диетадолжна быть полноценной: 100-120 г белка, 80-90 г жиров, из них 50% растительного происхождения, 400-500 г углеводов. При назначении диеты необходимо учитывать индивидуальные привычки больного, переносимость пищевых продуктов и сопутствующие заболевания органов пищеварения.
- Курсовое лечение Антибактериальными препаратами , невсасывающимися и не оказывающими гепатотоксический эффект (один из следующих препаратов — стрептомицина сульфат, левомицетина стеарат, канамицина моносульфат, фталазол, сульгин внутрь, 5-7 дней).
- С последующим приемом Биологических прапаратов(бификол, лактобактерин, бифидум-бактерин, бактисубтил — один из препаратов) в течении 3-4 недель.
- Одновременно назначают Ферментные препараты, не содержащие желчные кислоты, которые оказывают повреждающее действие на гепатоциты.
- Дезинтоксикационные мероприятия.
1) Внутривенное капельное введение по 200-400 мл Гемодеза в течение 2-3 дней,
2) Внутрь Лактулозу (нормазу) по 30-40 мл 1-2 раза в день,
3) Возможно 500 мл 5% в/в раствора Глюкозы с Витамином С по 2-4 мл и с Эссенциале 5,0 мл.
Продолжительность базисной терапии в среднем 1-2 месяца. - Противовирусная терапия.
В противовирусной терапии ведущая роль принадлежит Альфа-Интерферону, который оказывает иммуномоделирующий и противовирусный эффекты — угнетает синтез белков вируса, усиливает активность естественных киллеров. Показан при гепатитах В и С.
Показания для назначения Альфа-Интерферона:
Абсолютные: хроническое течение, наличие в сыворотке крови маркеров репликации HBV (HbeAg и HBV- ДНК), повышение уровня сывороточных аминотрансфераз более чем в 2 раза. Дозы и схемы лечения зависят от активности процесса, уровня сывороточной ДНК HBV. - Пегасиспоказан при вирусных гепатитах В и С. Применяют и при комбинированной и при монотерапии.
- Зеффикс (Ламивудин) высокоактивен при вирусном гепатите В.
- Ребетол, в комбинированной терапии с Альфа-Интерфероном при вирусном гепатите С.
- Копегус,в комбинированной терапии при вирусном гепатите С с Альфа-Интерфероном и Пегасисом.
источник
Острые вирусные гепатиты (ОВГ) составляют группу самых распространенных заболеваний печени. Ежегодно в мире фиксируется 1–2 млн смертельных исходов ОВГ. Острый вирусный гепатит может выступать как самостоятельная нозологическая форма (гепатиты
Острые вирусные гепатиты (ОВГ) составляют группу самых распространенных заболеваний печени. Ежегодно в мире фиксируется 1–2 млн смертельных исходов ОВГ.
Острый вирусный гепатит может выступать как самостоятельная нозологическая форма (гепатиты А, В, С, D, E, F) и как «спутник» общей вирусной инфекции (герпетической, аденовирусной, инфекции, вызываемой вирусом Эпштейна–Барра, и др.).
По механизму заражения, биологическим особенностям возбудителей и характеру течения острые вирусные гепатиты можно разделить на две группы.
Первая группа — ОВГ с энтеральным (фекально-оральным) механизмом заражения. Основные пути передачи — водный, пищевой, контактно-бытовой. Возбудителями в этих случаях являются безоболочечные вирусы: вирус гепатита А (HAV — hepatitis A virus), вирус гепатита Е (HEV) и предположительно вирус гепатита F (HFV). ОВГ с энтеральным механизмом заражения разрешается без формирования вирусоносительства.
Вторая группа — ОВГ с парентеральным механизмом заражения. Возбудители гепатита этого типа — вирусы гепатитов B, C, D, G (соответственно, HBV, HCV, HDV, HGV) — имеют оболочку. Особенностью течения болезни является наклонность к персистенции вирусов и развитию хронического поражения печени.
Прежде чем перейти к рассмотрению особенностей острой инфекции вирусом гепатита А, целесообразно кратко рассмотреть некоторые клинические особенности, присущие всем острым вирусным гепатитам.
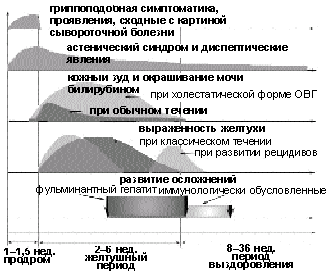
Клиническая картина ОВГ характеризуется широким спектром проявлений. Однако можно выделить следующие основные типы течения ОВГ: самоограничивающийся, фульминантный (молниеносный), холестатический, рецидивирующий (рис. 1).
 |
| Рисунок 1. Динамика клинических проявлений при ОВГ |
Cамоограничивающийся (циклический) тип течения ОВГ. Тяжесть течения болезни варьирует от субклинических до тяжелых форм. Независимо от этиологии заболевания, характерно его начало с продромального периода, во время которого у больного появляются неспецифические общие (астения) и желудочно-кишечные (снижение аппетита, тошнота, рвота, боли в правом подреберье, изменения стула) симптомы; могут отмечаться гриппоподобные явления. В редких случаях развивается синдром, подобный сывороточной болезни (кожные сыпи, артралгии, симметричная артропатия, полимиозит). Длительность продромального периода составляет 7–10 дней. Следует отметить, что в подавляющем большинстве случаев возникновение симптоматики продромального периода вследствие ее неспецифичности ни пациент, ни врач не связывают с развивающимся ОВГ, и изменения в состоянии больного расцениваются как острое респираторное заболевание, грипп, пищевая токсикоинфекция или переутомление.
Выраженность продромальных явлений уменьшается с развитием желтушного периода (периода разгара болезни), в котором выделяют фазы нарастания, максимального развития и уменьшения желтухи. Появлению желтухи предшествует потемнение мочи. В фазу нарастания желтухи может отмечаться преходящий кожный зуд. В этот период общее самочувствие пациента обычно улучшается, выраженность астении уменьшается. При осмотре выявляют умеренно увеличенную болезненную печень, непостоянным признаком является увеличение селезенки и лимфатических узлов заднешейной группы. Длительность желтушного периода составляет от 1–2 дней до нескольких месяцев (в среднем — 2–6 нед).
Начиная с острого периода инфекции, у пациента могут манифестировать разнообразные внепеченочные проявления, имеющие иммунокомплексное происхождение (кожные сыпи, артралгии, хронический мембранозный гломерулонефрит, узелковый артериит, миокардит, синдром Гийена–Барре, эссенциальная смешанная криоглобулинемия). Возможно, их развитие обусловлено также изменением функций мононуклеарных фагоцитов.
В ряде случаев даже в разгар болезни она может протекать стерто, без желтухи и заметного изменения цвета мочи и кала. Поэтому даже в этот период ОВГ может остаться нераспознанным.
В крови обнаруживают увеличение активности аланиновой аминотрансферазы (АЛТ) и аспарагиновой аминотрансферазы (АСТ) в 10–100 раз, а также увеличение концентрации билирубина в 2–10 раз (количественное соотношение «общий билирубин / прямой билирубин» близко таковому при механической желтухе, что отражает развитие внутриклеточного холестаза).
Достоверной связи между степенью повышения активности сывороточных трансаминаз и тяжестью поражения печени не выявлено.
Тяжесть течения ОВГ в большей степени отражает не столько выраженность гипербилирубинемии, сколько длительность желтушного периода.
Уровень щелочной фосфатазы, протромбиновый индекс и уровень сывороточного альбумина обычно остаются в пределах нормы. Наблюдается лейкопения с развитием относительного лимфоцитоза или без него.
Гистологические изменения в печени в фазе разгара ОВГ включают: гидропическую баллонную дистрофию и некрозы гепатоцитов, апоптозные тельца, сходные с тельцами Каунсильмена, эндофлебит центральных венул, мононуклеарную инфильтрацию портальных трактов (в составе инфильтрата преобладают цитотоксические лимфоциты и клетки — натуральные киллеры) с сегментарным разрушением терминальной пластинки и паренхимы долек. Клетки Купфера увеличены в размерах, содержат липофусцин и клеточный детрит.
Фаза реконвалесценции продолжается 2–12 мес и сопровождается остаточными астеновегетативными и диспепсическими проявлениями. В этой фазе в течение нескольких месяцев происходит новообразование соединительной ткани в портальных и перипортальных зонах ацинуса.
При отсутствии нормализации клинико-лабораторных параметров в течение 3 мес болезнь расценивают как «ОВГ затянувшегося течения».
Фульминантный гепатит. Такое течение отражает острый массивный лизис инфицированных клеток с ускоренной элиминацией вируса на фоне чрезмерной активации иммунной системы. Сроки развития — 2–8 нед от начала ОВГ. Данные о риске развития фульминантного течения ОВГ в зависимости от этиологии представлены в таблице.
Клиническая картина характеризуется быстрым нарастанием признаков печеночной недостаточности (желтуха, печеночная энцефалопатия, коагулопатия, асцит, анасарка), развитием полиорганной недостаточности (респираторный дистресс-синдром взрослых, гипотензия, нарушения сердечного ритма, гепато-ренальный синдром). При динамическом осмотре отмечается уменьшение размеров печени.
При лабораторном исследовании выявляют тяжелую коагулопатию, лейкоцитоз, гипонатриемию, гипокалиемию, гипогликемию. Уровни билирубина и трансаминаз значительно повышены. При повторных исследованиях уровни трансаминаз могут снижаться до нормы, несмотря на прогрессирование заболевания.
Биопсию печени при фульминантном гепатите проводят редко из-за наличия противопоказания — тяжелой коагулопатии. Гистологическая картина изучена на аутопсийном материале; в подобных случаях выявляют массивные участки некроза паренхимы (с тотальным вовлечением ацинуса) и коллапс ретикулярной стромы.
Летальность при этой форме течения ОВГ составляет около 60%. Основными причинами смерти являются отек мозга и легких, массивное желудочно-кишечное кровотечение.
Холестатический гепатит. Такой вариант течения наиболее характерен при инфекции, обусловленной HAV. Характерный клинический симптом — выраженная желтуха, которая сохраняется в течение 2–5 мес и сопровождается кожным зудом и лихорадкой. У части больных отмечаются длительный период снижения или полного отсутствия аппетита и диарея.
Характерно значительное повышение уровней билирубина (до 20 раз) и щелочной фасфатазы в крови. Уровни трансаминаз умеренно повышены и могут достигать нормальных значений на фоне сохраняющегося холестаза.
При гистологическом исследовании печени выявляют дистрофию и некроз гепатоцитов, воспалительную инфильтрацию, такую же, как при самоограничивающемся течении гепатита, большое количество желчных цилиндров в расширенных желчных канальцах, накопление билирубиновых гранул в гепатоцитах и их псевдогранулярную трансформацию. Прогноз при этой форме течения гепатита обычно благоприятный.
Рецидивирующий гепатит. Основной этиологический фактор при этой клинической форме ОВГ — это HAV.
На фоне разрешения острого гепатита или уже после клинического выздоровления у больного повторно появляются клинико-лабораторные признаки, наблюдающиеся в остром периоде, включая иммунологически опосредованные внепеченочные проявления (см. выше). Гистологические признаки соответствуют таковым при самоограничивающемся течении гепатита. Заболевание заканчивается выздоровлением.
Представляется, что с предшествующим ОВГ могут быть патогенетически связаны такие патологические состояния, как синдром Гийена–Барре, апластическая анемия, панмиелофтиз.
В случае развития ОВГ на фоне уже имеющегося хронического заболевания печени может наблюдаться выраженная декомпенсация функции печени. Если причины резкого ухудшения состояния больного с хронической патологией печени, нарастания уровня трансаминаз и билирубина неясны, следует заподозрить присоединение ОВГ.
При самоограничивающемся течении госпитализация больного не является обязательной в том случае, если у него отсутствуют многократная рвота, анорексия, диарея (которые могут привести к дегидратации и нарушениям электролитного обмена), а также если ухаживающие за пациентом на дому способны обеспечить необходимые санитарно-противоэпидемические меры. В течение всего периода течения ОВГ необходим периодический врачебный контроль состояния больного для своевременного распознавания фульминантной формы течения.
Следует обеспечить пациенту достаточную калорийность пищи и прием жидкости в нужном объеме. Необходимости придерживаться строгих диетических предписаний нет. В острой фазе болезни противопоказано употребление алкоголя. Целесообразно избегать интенсивных или длительных физических нагрузок. Степень физической и умственной активности во многом определяется самочувствием пациента.
Специфических методов лекарственной терапии не разработано. В ряде случаев по показаниям назначают противорвотные средства, спазмолитики, анальгетики, при дегидратации проводят инфузионную терапию (внутривенное введение раствора глюкозы). Кортикостероиды, в связи с опасностью повышения частоты хронизации инфекции, не показаны.
При ОВГ С и ОВГ G показано проведение противовирусной терапии для снижения риска формирования хронической инфекции.
При появлении признаков развития фульминантного гепатита необходима срочная госпитализация больного, по возможности в гепатологические центры, где возможно проведение трансплантации печени. В клинике устанавливают наблюдение за состоянием пациента, проводят контроль рН, содержания электролитов и глюкозы в крови, мониторинг центрального венозного и внутричерепного давления, осуществляют мероприятия по поддержанию жизненно важных функций и лечение осложнений. В частности, назначают маннитол при прогрессировании отека мозга, антибиотики для подавления кишечной микрофлоры и лечения инфекционных осложнений. При отсутствии положительной динамики больного готовят к трансплантации печени.
При холестатическом варианте течения с целью уменьшения выраженности кожного зуда и ускорения разрешения холестаза проводят лечение преднизолоном (30 мг/сут в течение 3 нед) или препаратами урсодеоксихолевой кислоты. Возможно назначение холестирамина и антигистаминных средств.
Рекомендации по ведению пациента с рецидивирующим гепатитом аналогичны тем, которые даются при самоограничивающемся течении заболевания.
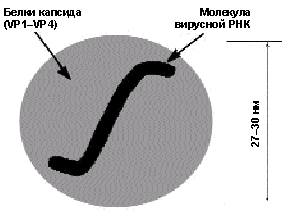
Возбудитель. HAV представляет собой РНК-содержащий вирус из группы Picornaviridae (подкласс Hepatovirus), не имеющий оболочки, диаметром 27–30 нм, с кубической симметрией (рис. 2). Белки капсида образуют 60 центромер. Одноцепочечная линейная молекула РНК кодирует структуру белков капсида, протеаз Р2, Р3 и РНК-полимеразы. Идентифицирован один серотип и несколько генотипов HAV.
 |
| Рисунок 2. Схематическое изображение строения вируса гепатита А |
Эпидемиология. Источником заражения является больной ОВГ А.
Вирус выделяется из организма больного в течение 1–2 нед в преджелтушном и по меньшей мере 1 нед — в желтушном периоде.
HAV обладает высокой устойчивостью во внешней среде.
Механизм передачи инфекции — преимущественно фекально-оральный. Число случаев заражения парентеральным (при переливании крови инфицированного донора) и половым (у гомосексуалистов, рассматриваемый как фекально-оральный) путем небольшое. Нельзя полностью исключить возможность воздушно-капельной передачи. Вертикальная передача вируса (от матери плоду) не установлена.
Восприимчивость к инфекции высокая. Уровень заболеваемости значительно различается в разных регионах. В странах Восточной Европы он составляет в среднем 250 случаев на 100 тыс. населения в год. В северных широтах выражена сезонность заболеваемости с повышением в осенне-зимний период. ОВГ А регистрируется спорадически, в виде вспышек или в виде эпидемий, которые в развивающихся странах возникают с периодичностью 4–5 лет.
Основные факторы риска развития ОВГ А: перенаселенность, несоблюдение правил гигиены, поездки за рубеж, контакты с больным в быту, гомосексуальные контакты, контакты с детьми из детских садов, наркомания.
Инкубационный период — среднем 30 (15–50) дней.
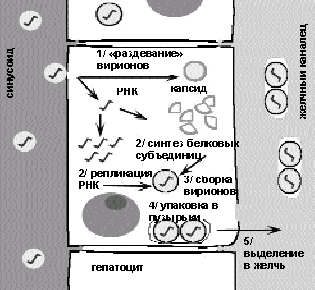
Патогенез. Из желудочно-кишечного тракта вирус попадает в печень. Вирионы реплицируются в цитоплазме гепатоцита и выделяются в желчь (рис. 3).
 |
| Рисунок 3. Репликация HAV в клетках печени |
Лизис гепатоцитов опосредован иммунным ответом на инфекцию при участии цитотоксических Т-лимфоцитов и/или механизма антителозависимой клеточно-опосредованной цитотоксичности. Предполагается, что HAV не обладает значительной прямой цитопатогенностью.
Клиническая картина. Субклиническое течение, часто под маской острого гастроэнтерита, как правило (до 90% случаев), наблюдается у детей. У взрослых ОВГ А обычно протекает в манифестной форме.
В продромальном периоде возможна лихорадка (до 39° С). С появлением желтухи отмечается улучшение самочувствия.
В острый период может наблюдаться кореподобная или сходная с крапивницей кожная сыпь. В целом частота внепеченочных проявлений существенно ниже, чем при ОВГ В или С.
В фазе реконвалесценции у незначительного числа больных развиваются преходящий асцит, не являющийся неблагоприятным прогностическим признаком, а также преходящая протеинурия и гематурия. Происхождение этих симптомов не установлено.
Для ОВГ А наиболее характерно развитие холестатических форм с мучительным кожным зудом. Чаще, чем при других ОВГ, наблюдаются рецидивы, особенно в детском возрасте. Они развиваются спустя 30–90 дней от начала болезни, что связано, как предполагают, с повторным заражением или реактивацией первичной инфекции. Картина рецидива напоминает таковую при первой атаке, с повторным выделением вируса. Рецидивы заканчиваются выздоровлением, изредка сопровождаются артритом, васкулитом, криоглобулинемией. Прогнозировать развитие рецидива можно по отсутствию тенденции к снижению уровня сывороточной АЛТ.
Серологическая диагностика. В крови, кале, дуоденальном содержимом в остром периоде может быть обнаружен антиген HAV (HААg) с помощью реакции иммунофлюоресценции, метода фиксации комплемента, радиоиммунного метода или иммуноферментного метода (ELISA). Однако в клинической практике эти методики не нашли широкого применения.
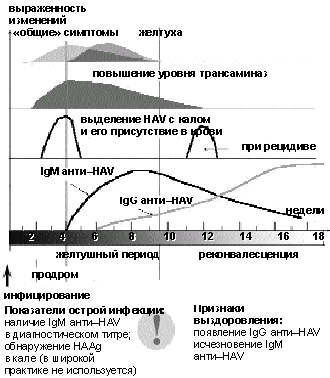
Наиболее доступными методами вирусологической диагностики служит выявление антител классов IgM и IgG к вирусу.
Высокоспецифичные для ОВГ А анти-HAV класса IgM можно обнаружить в сыворотке крови на протяжении всей острой фазы болезни и последующих 3– 6 мес (до 1 года в низком титре).
Анти-НАV класса IgG, по всей вероятности, обеспечивают стойкий иммунитет и сохраняются в течение всей жизни после перенесенного ОВГ А.
Течение и прогноз. Длительность заболевания в среднем составляет 6 нед. Как правило, больные выздоравливают без специального лечения.
Вероятность летального исхода не превышает 0,001%.
Хронизации инфекции не наблюдается. Функция и гистологическая картина печени обычно нормализуются в течение 6 мес.
 |
| Таблица Риск развития острой печеночной недостаточности при острых вирусных гепатитах |
Среди осложнений описано развитие мезангиопролиферативного гломерулонефрита с нефротическим синдромом. Имеются данные о пусковой роли ОВГ А в развитии аутоиммунного гепатита I типа у лиц с нарушениями функции Т-лимфоцитов-супрессоров.
Профилактика. Неспецифические методы профилактики включают изоляцию больных и лиц, контактировавших с ними на протяжении 2 последних недель преджелтушного и 1 нед желтушного периода, дезинфекцию предметов, которыми пользуется больной, мытье рук, соответствующую кулинарную обработку пищи во время болезни.
Профилактические меры до контакта с больным (профилактика с «отсроченным эффектом») включают в себя активную иммунизацию инактивированной HAV-вакциной.
Вакцинация показана жителям областей с низким и средним уровнем заболеваемости, лицам, входящим в группы риска: выезжающим в эндемичные районы; пациентам, которым часто производят инъекции лекарственных препаратов; детям и молодым людям, проживающим в условиях скученности; военнослужащим; пациентам с хроническими заболеваниями печени; работникам лабораторий, контактирующим с HAV; гомосексуалистам; иногда — работникам детских учреждений и предприятий пищевой промышленности.
Режим дозирования: взрослым старше 19 лет — введение вакцины в два этапа по 1440 Elisa Units (EU) с перерывом в 6–12 мес. Детям старше 2 лет вакцинацию проводят с использованием трехэтапного режима — по 360 ЕU c перерывом в 1 и 6–12 мес, — или двухэтапного — по 720 ЕU с перерывом в 6–12 мес.
Однократная вакцинация обеспечивает иммунитет в течение 1 года, повторная («усиливающая») — в течение 5-10 лет.
Профилактическая эффективность вакцины составляет 95–100%. Иммуногенность весьма высока: почти у 100% здоровых пациентов вакцина вызывает продукцию анти-HAV (у 85% вакцинированных — в течение 15 дней). Переносимость хорошая. Отсутствует опасность заражения других лиц после вакцинации.
Введение живой аттенуированной вакцины также служит эффективным способом профилактики ОВГ А, однако он еще не нашел широкого применения.
 |
| Рисунок 4. Изменения серологических показателей при ОВГ А |
Профилактические меры после контакта с больным (профилактика с «немедленным эффектом») подразумевают проведение пассивной иммунизации сывороточным иммуноглобулином. Показания к ее проведению: внутрисемейные и близкие контакты с больным ОВГ А (иммунизируют, в том числе и грудных детей). Не применяют при случайных спорадических контактах вне дома. Иммунизация больших групп оправдана при реальной опасности возникновения эпидемий.
Режим дозирования иммуноглобулина: 0,02 мл/кг массы тела вводят в дельтовидную мышцу не позднее 14 дней после контакта с больным.
Метод может быть также использован для быстрой иммунизации лиц, выезжающих в эндемичные районы, но в более высокой дозе — 0,06 мл/кг массы тела (предварительно желательно определить у пациента наличие анти-HAV в крови).
При сохранении напряженной эпидемиологической обстановки возможна повторная иммунизация.
Эффективность пассивной иммунизации в предупреждении клинически манифестных форм ОВГ А составляет 100% при введении до контакта и 80–90% — при введении в пределах шести дней после контакта. Переносимость иммуноглобулина оценивается как хорошая.
Возможны одновременное проведение активной и пассивной вакцинации с контралатеральным введением (при выезде в эндемичные районы), а также одновременная активная вакцинация против гепатитов А и В.
Ю.О. Шульпекова, кандидат медицинских наук
ММА им. И. М. Сеченова, Москва
По вопросм литературы обращайтесь в редакцию.
источник
Острый вирусный гепатит представляет собой диффузное воспаление печени, вызванное специфическими гепатотропными вирусами, характеризующимися разными путями передачи и эпидемиологией. Неспецифический продромальный период при вирусной инфекции сопровождается анорексией, тошнотой, часто лихорадкой и болью в правом верхнем квадранте живота. Часто развивается желтуха, обычно после того, как другие симптомы начинают исчезать. В большинстве случаев инфекция разрешается спонтанно, но иногда прогрессирует в хронический гепатит. В редких случаях острый вирусный гепатит прогрессирует с развитием острой печеночной недостаточности (фульминантный гепатит). Соблюдение гигиены может предотвратить заражение острым вирусным гепатитом. В зависимости от специфичности вируса профилактика до и после заболевания может проводиться путем вакцинации или применения сывороточных глобулинов. Лечение острого вирусного гепатита гепатита, как правило, симптоматическое.
Острый вирусный гепатит является широко распространенным и важным заболеванием во всем мире, имеющим различную этиологию; каждый вид гепатита имеет свои клинические, биохимические и морфологические особенности. Инфекции печени, вызванные другими вирусами (например, вирусом Эпштейна-Барр, вирусом желтой лихорадки, цитомегаловирусом), вообще не называют острым вирусным гепатитом.

По крайней мере пять специфических вирусов вызывают острый вирусный гепатит. Причины острого вирусного гепатита могут быть и другие, неизвестные, вирусы.
Отдельные заболевания или возбудители, вызывающие воспаление печени
Заболевания или возбудители
У новорожденных: гепатомегалия, желтуха, врожденные дефекты. У взрослых: мононуклеозоподобное заболевание с гепатитом; возможно после переливания крови
Инфекционный мононуклеоз. Клинический гепатит с желтухой в 5-10 %; субклиническое поражение печени в 90-95 %. Острый гепатит у молодых (важно)
Желтуха с общей интоксикацией, кровотечениями. Некроз печени с небольшой воспалительной реакцией
Редко гепатит, вызванный вирусами herpes simplex, ЭХО, Коксаки, кори, краснухи или ветряной оспы
Гранулематозная реакция печени с прогрессирующими некротическими абсцессами
Тяжелое инфекционное осложнение портальной пиемии и холангита; также возможен гематогенный путь или прямое распространение. Различные микроорганизмы, особенно грамотрицательные и анаэробные бактерии. Заболевание и интоксикация, только умеренная дисфункция печени. Дифференцировать от амебиаза
Печень часто бывает вовлечена. Гранулематозная инфильтрация. Обычно проявления субклинические; редко желтуха. Диспропорциональное повышение уровня щелочной фосфатазы
Незначительный очаговый гепатит при различных системных инфекциях (часто, обычно субклиническое течение)
Гистоплазмоз (болезнь Дарлинга)
Гранулемы в печени и селезенке (обычно субклиническое течение), с последующей кальцификацией
Гранулематозная инфильтрация при криптококкозе, кокцидиомикозе, бластомикозе и других
Имеет важное эпидемиологическое значение, часто без выраженного расстройства стула. Обычно одиночный большой абсцесс с расплавлением. Увеличенная, болезненная печень с умеренной дисфункцией. Дифференцировать от пиогенного абсцесса
Гепатоспленомегалия в эндемичных областях (главная причина). Желтуха отсутствует или умеренная, если нет выраженного гемолиза
Трансплацентарная инфекция. У новорожденных: желтуха, поражение ЦНС и другие системные проявления
Инфильтрация ретикулоэндотелиальной системы паразитом. Гепатоспленомегалия
Билиарная обструкция взрослыми особями, гранулемы в паренхиме, вызванные личинками
Инвазия билиарного тракта; холангит, конкременты, холангиокарцинома
Острый: предполагает гепатомегалию, лихорадку, эозинофилию. Хронический: билиарный фиброз, холангит
Перипортальная гранулематозная реакция на яйца с прогрессирующей гепатоспленомегалией, pipestem fibrosis (фиброз Симмерса), портальная гипертензия, варикоз вен пищевода. Гепатоцеллюлярная функция сохранена; не является истинным циррозом печени
Синдром висцеральной миграции личинки. Гепатоспленомегалия с гранулемами, эозинофилия
Острая лихорадка, прострация, желтуха, кровотечение, поражение почек. Некроз печени (часто умеренный, несмотря на тяжелую желтуху)
Врожденный: неонатальная гепатоспленомегалия, фиброз. Приобретенный: вариабельное течение гепатита во вторичной стадии, гуммы с неравномерным рубцеванием в третичной стадии
Боррелиоз. Общие признаки, гепатомегалия, иногда желтуха
Идиопатический гранулематозный гепатит
Активное хроническое гранулематозное воспаление неизвестной этиологии (потипусаркоидоза). Общие признаки (могут доминировать), лихорадка, недомогание
Гранулематозная инфильтрация (общие признаки, обычно субклиническое течение); редко желтуха. Иногда прогрессирующее воспаление с фиброзированием, портальной гипертензией
Язвенный колит, болезнь Крона
Сочетается с заболеваниями печени, особенно при язвенном колите. Включает перипортальное воспаление (перихолангит), склерозирующий холангит, холангиокарциному, аутоиммунный гепатит. Небольшая корреляция с активностью процесса в кишечнике или лечением
Вирусный гепатит А — пикорнавирус, содержащий однонитевую РНК. Инфекция HAV является самой частой причиной острого вирусного гепатита, особенно распространена среди детей и подростков. В некоторых странах более 75 % взрослых подвергаются экспозиции HAV, прежде всего за счет фекально-орального пути передачи, поэтому гепатит этого типа встречается в районах с низкой гигиеной. Перенос инфекции через воду и пищу и эпидемии наблюдаются наиболее часто в слаборазвитых странах. Иногда источником инфекции может быть съедобный инфицированный сырой моллюск. Встречаются также спорадические случаи, обычно в результате контакта человек-человек. Вирус выводится из организма с калом раньше, чем развиваются симптомы острого вирусного гепатита А, и обычно этот процесс заканчивается спустя несколько дней после появления симптомов; таким образом, когда гепатит проявляется клинически, вирус уже не обладает инфекционностью. Хроническое носительство HAV не описано, гепатит не принимает хронического течения и не прогрессирует в цирроз печени.
Вирусный гепатит В является сложным и наиболее полно охарактеризованным вирусом гепатита. Инфекционная частица состоит из вирусного ядра и внешней поверхностной оболочки. Ядро содержит циркулярную двойную спираль ДНК и ДНК-полимеразу, репликация происходит в ядре зараженного гепатоцита. Поверхностная оболочка образуется в цитоплазме, по неизвестным причинам в большом избытке.
HBV — вторая по частоте причина острого вирусного гепатита. Недиагностированные инфекции встречаются часто, но распространены гораздо меньше, чем инфекции HAV. Вирусный гепатит В наиболее часто передается парентерально, обычно через инфицированную кровь или препараты крови. Стандартное обследование донорской крови на гепатит В (определение поверхностного антигена HBsAg) практически исключило возможность передачи вируса при переливании крови, но остается опасность инфицирования через общую иглу при введении наркотиков. Риск инфекции HBV повышен среди пациентов отделений гемодиализа и онкологических отделений, а также у больничного персонала, контактирующего с кровью. Непарентеральный путь инфицирования характерен для половых контактов (гетеро и гомосексуальных), а также в закрытых учреждениях, таких как психиатрические больницы и тюрьмы, но инфекционность данного вируса намного ниже инфекционности HAV, а путь передачи часто остается неизвестным. Роль укусов насекомых в передаче не выяснена. Во многих случаях острый гепатит В возникает спорадически при невыясненном источнике.
По неизвестным причинам HBV иногда ассоциируется прежде всего с некоторыми внепеченочными проявлениями, включая узелковый полиартериит и другие заболевания соединительной ткани, мембраноз-ный гломерулонефрит и идиопатическую смешанную криоглобулинемию. Патогенетическая роль HBV при этих заболеваниях неясна, но предполагаются аутоиммунные механизмы.
Хронические носители HBV создают мировой резервуар инфекции. Распространенность широко варьирует и зависит от ряда факторов, включая географические зоны (например, менее 0,5 % в Северной Америке и Северной Европе, более 10 % в некоторых регионах Дальнего Востока). Часто происходит прямая передача вируса от матери ребенку.
Вирус гепатита С (HCV) содержит однонитевую РНК и относится к семейству флавивирусов. Существует шесть основных подтипов HCV, которые различаются по последовательности аминокислот (генотипов); эти подтипы различаются в зависимости от географической зоны, по своей вирулентности и ответу на терапию. HCV может также изменять аминокислотную структуру с течением времени в организме инфицированного пациента (квазивиды).
Инфекция обычно передается через кровь, прежде всего при использовании наркоманами общей иглы для введения внутривенных препаратов, но также при татуировке и бодипирсинге. Передача вируса при половом контакте и прямая передача от матери ребенку относительно редки. Передача вируса при переливании крови стала большой редкостью после введения скринингового обследования донорской крови. Некоторые спорадические случаи встречаются у пациентов без очевидных факторов риска. Распространенность HCV изменяется с географией и другими факторами риска.
Вирусный гепатит С иногда наблюдается одновременно со специфическими системными заболеваниями, включая идиопатическую смешанную криоглобулинемию, позднюю кожную порфирию (приблизительно 60-80 % пациентов с порфирией имеют HCV, но только у некоторых пациентов вирусный гепатит С развивается порфирия) и гломерулонефрит; механизмы не выяснены. Кроме того, вирусный гепатит С выявляется у 20 % пациентов с алкогольной болезнью печени. Причины такой высокой ассоциации неясны, так как только в ряде случаев наркомания сочетается с алкоголизмом. У этих пациентов вирусный гепатит С и алкоголь действуют синергически, усиливая повреждение печени.
Вирусный гепатит Д, или дельта-фактор, является дефектным РНК-содержащим вирусом, репликация которого может происходить только в присутствии HBV. В редких случаях наблюдается в виде коинфекции с острым гепатитом В или в виде суперинфекции при хроническом гепатите В. Пораженный гепатоцит содержит дельта-частицы, покрытые HBsAg. Распространенность HDV варьирует в широком диапазоне в зависимости от географического региона, в некоторых странах существуют локализованные эндемические очаги. К группе относительно высокого риска относятся лица, употребляющие внутривенные наркотики, но, в отличие от HBV, HDV не распространен среди гомосексуалистов.
Вирусный гепатит Е представляет собой РНК-содержащий вирус с энтеральным путем передачи. Вспышки острого гепатита Е зарегистрированы в Китае, Индии, Мексике, Пакистане, Перу, России, центральной и северной Африке и вызваны попаданием в воду вируса вместе с нечистотами. Эти вспышки имеют эпидемиологические особенности, подобные эпидемиям HAV. Наблюдаются также и спорадические случаи. Не отмечено вспышек в США или в Западной Европе. Как и гепатит A, HEV не вызывает хронический гепатит или цирроз печени, хроническое носительство отсутствует.
Острая инфекция имеет прогнозируемые фазы развития. Острый вирусный гепатит начинается с инкубационного периода, в течение которого вирус размножается и распространяется бессимптомно. Продромальная, или преджелтушная, фаза имеет неспецифические симптомы острого вирусного гепатита, такие как выраженная анорексия, недомогание, тошнота и рвота, часто наблюдаются лихорадка и боли в правом верхнем квадранте живота, иногда крапивница и артралгии, особенно при инфекции HBV. Спустя 3-10 дней моча темнеет, возникает желтуха (желтушная фаза). Общие симптомы острого вирусного гепатита часто регрессируют, самочувствие пациента улучшается, несмотря на прогрессирующую желтуху. В течение иктеричной фазы печень обычно увеличена и болезненна, но край печени остается мягким и гладким. Умеренная спленомегалия наблюдается у 15-20 % пациентов. Желтуха обычно достигает максимума между первой и второй неделями и затем исчезает в течение от 2 до 4 недель (фаза восстановления). Аппетит восстанавливается после первой недели. Острый вирусный гепатит, как правило, разрешается спонтанно спустя 4-8 недель.
Иногда острый вирусный гепатит протекает по типу гриппоподобного заболевания без желтухи, что является единственным проявлением инфекции. Это наблюдается чаще, чем гепатит с желтухой, при инфекции HCV и у детей с инфекцией HAV.
У некоторых пациентов может наблюдаться рецидивирующий гепатит, характеризующийся рецидивом симптомов в течение фазы восстановления. Проявления холестаза могут развиться в течение желтушной фазы (холестатический гепатит), но они обычно разрешаются. В случае персистирующего течения, несмотря на общий регресс воспаления, желтуха может длительное время сохраняться, приводя к повышению уровня щелочной фосфатазы и появлению кожного зуда.
HAV часто не вызывает желтуху и не проявляется никакими признаками. Он почти неизменно разрешается после острой инфекции, хотя может быть ранний рецидив.
HBV вызывает широкий спектр заболеваний печени, от субклинического носительства до тяжелого или фульминантного острого гепатита, особенно у пожилых людей, смертность у которых может достигать 10-15 %. При хронической инфекции HBV в конечном итоге может развиться гепатоцеллюлярная карцинома, даже без предшествующего цирроза печени.
Вирусный гепатит С может протекать бессимптомно в течение острой фазы инфекции. Степень тяжести часто меняется, с обострениями гепатита и волнообразными повышениями уровня аминотрансфераз в течение нескольких лет или даже десятилетий. HCV имеет самый высокий риск развития хронического процесса (приблизительно 75 %). Хронический гепатит является обычно бессимптомным или с незначительными проявлениями, но всегда прогрессирует к циррозу печени у 20-30 % пациентов; цирроз печени до своей манифестации часто развивается десятилетиями. Гепатоцеллюлярная карцинома может быть следствием HCV-индуцированного цирроза печени и очень редко является результатом хронической инфекции без цирроза (в отличие от инфекции HBV).
Острая инфекция HDV обычно протекает как необычно тяжелая острая инфекция HBV (коинфекция), как обострение при хроническом носительстве HBV (суперинфекция) или как относительно агрессивно протекающая хроническая инфекция HBV.
HEV может иметь тяжелое течение, особенно у беременных.
В продромальном периоде острый вирусный гепатит напоминает различные неспецифические вирусные заболевания, в связи с чем диагностика острого вирусного гепатита затруднена. У пациентов без желтухи и при подозрении на гепатит при наличии факторов риска вначале исследуются неспецифические функциональные печеночные тесты, включая аминотрансферазы, билирубин и щелочную фосфатазу. Обычно подозрение на острый гепатит возникает только в желтушный период. Поэтому необходима дифференциальная диагностика острого вирусного гепатита от других заболеваний, вызывающих желтуху.
Как правило, острый вирусный гепатит дифференцируется от других причин желтухи по повышению ACT и АЛТ (обычно > 400 МЕ/л). Уровень АЛТ, как правило, выше уровня ACT, но абсолютной корреляции уровней ферментов с тяжестью клинического течения почти нет. Уровни ферментов повышаются рано в продромальной фазе, пик повышения предшествует максимальному проявлению желтухи, а снижение происходит медленно в течение периода восстановления. Билирубин в моче обычно предшествует желтухе. Гипербилирубинемия при остром вирусном гепатите может быть выражена в разной степени, определение фракций билирубина не имеет никакой клинической ценности. Щелочная фосфатаза обычно повышается умеренно; значительное ее повышение может указывать на внепеченочный холестаз и требует инструментального обследования (например, УЗИ). Биопсии печени в общем не требуется, если диагноз не вызывает сомнений. Если результаты лабораторных тестов предполагают острый гепатит, особенно если АЛТ и ACT > 1000 МЕ/л, исследуется MHO. Манифестация портосистемной энцефалопатии, геморрагический диатез и пролонгирование MHO указывают на фульминантный гепатит.
Если имеется подозрение на острый вирусный гепатит, необходимо верифицировать его этиологию. Сбор анамнеза может быть единственной возможностью диагностики лекарственного или токсического гепатита. Анамнез должен также выявить факторы риска вирусного гепатита. Продромальные боли в горле и диффузная аденопатия могут указывать на инфекционный мононуклеоз, а не вирусный гепатит. Алкогольный гепатит предполагает злоупотребление алкоголем в анамнезе, постепенное развитие симптомов, наличие сосудистых звездочек или признаков хронического злоупотребления алкоголем либо хронического заболевания печени. Уровни аминотрансфераз редко превышают 300 МЕ/л, даже в тяжелых случаях. Кроме того, в отличие от алкогольного поражения печени, при вирусном гепатите АЛТ обычно выше ACT, хотя это не является надежным дифференциально-диагностическим признаком. В сомнительных случаях отличить алкогольный гепатит от вирусного помогает биопсия печени.
Пациентам с подозрением на вирусный гепатит следует выполнить следующие исследования для идентификации вируса гепатита А, В или С: анти-HAV IgM, HBsAg, IgM к ядерному антигену вируса гепатита В (анти-НВс IgM) и анти-HCV. Если некоторые из них окажутся положительными, может потребоваться дальнейшее серологическое исследование для дифференциальной диагностики острого гепатита от перенесенной ранее или хронической инфекции. Если серология предполагает гепатит В, обычно проводится анализ на е-антигены гепатита В (НВеАд) и анти-НВе для более точного прогнозирования течения заболевания и проведения антивирусной терапии. При тяжелом течении серологически подтвержденного HBV проводится анализ на анти-HDV. Если пациент недавно находился в эндемическом очаге, должен быть проведен анализ на анти-HEV IgM.
HAV присутствует в сыворотке только в течение острой инфекции и не обнаруживается известными клиническими тестами. Антитела IgM обычно появляются рано при развитии инфекции, и их титр достигает максимума приблизительно через 1-2 недели после развития желтухи, постепенно снижаясь в течение нескольких недель; это сопровождается появлением протективных антител IgG (анти-HAV), которые сохраняются, как правило, в течение всей жизни. Таким образом, IgM являются маркером острой инфекции, тогда как анти-HAV IgG просто указывают на перенесенный HAV и наличие иммунитета к данной инфекции.

источник
