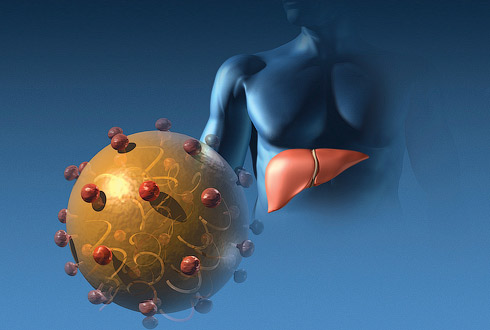
Необходимо отметить, что среди всей инфекционной патологии в России ВГ наносят наибольший экономический ущерб на 1 случай заболевания, а по суммарному экономическому ущербу уступают только гриппу и ОРЗ. Последнее десятилетие, с одной стороны, характеризовалось новейшими достижениями в молекулярной биологии, вирусологии, генной инженерии, что позволило открыть новые гепатотропные вирусы, более детально изучить патогенез, значительно усовершенствовать систему диагностики и разработать новые подходы к противовирусной терапии и специфической профилактике вирусных гепатитов. С другой стороны, в частности в России, происходило изменение этиологической структуры ВГ вследствие влияния нескольких процессов: подверженного резким колебаниям уровня заболеваемости гепатитом А, увеличения заболеваемости гепатитом В, введения методов диагностики и регистрации гепатита С, возникновения и прогрессирующего увеличения числа микст-гепатитов, 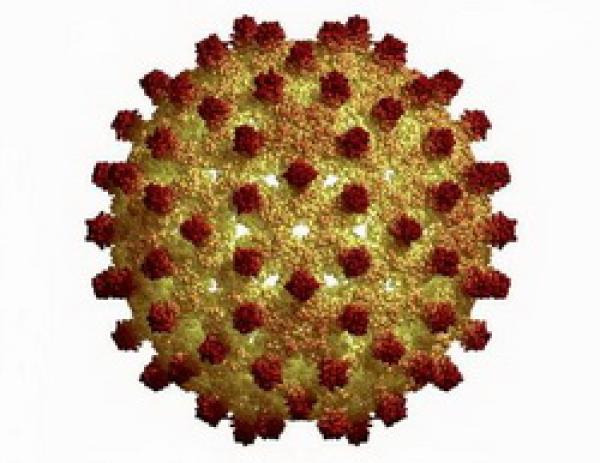
Вирусные гепатиты (ВГ) — группа инфекционных заболеваний, характеризующихся преимущественным поражением печени. В настоящее время выделяют вирусный гепатит А (ГА), вирусный гепатит В (ГВ), С (ГС), D(ГD), Е(ГЕ), возбудители которых различаются по таксономическим признакам, а заболевания — по эпидемиологическим, патогенетическим особенностям и по вероятности перехода в хронические формы. Недавно открыт ВГ гепатит G (rG), а также новые вирусы (TTV, SEN), роль которых в поражении печени еще малоизучена.
Гепатиты В, С, D и G распространяются парентеральным путем. Это предполагает более низкую активность механизмов передачи инфекции, осуществляемых при переливаниях крови или ее компонентов, при инвазивных диагностических и лечебных процедурах, при внутривенном введении наркотиков и т. п. Возможны половой, анте-, пери- или постнатальный, а также ге-моперкутанный пути заражения. Более низкая активность механизмов передачи возбудителей этой группы заболеваний компенсируется длительной вирусемией инфицированных, недостаточной манифестацией заболевания (ГС) и хронизацией патоло гического процесса, что в конечном итоге ведет к увеличению численности популяции «вирусоносителей».
Гепатотропность возбудителей ВГ объясняет сходность клинических проявлений, общность методов диагностики и патогенетической терапии, а также систем реабилитации и диспансерного наблюдения реконвалесцентов. Для всех ВГ характерны общие патогенетические процессы в печени в виде цитолитиче-ского, холестагического и иммуновоспалительного синдромов.
Цитолиз гепатоцитов различной степени выраженности закономерно развивается при ВГ разной этиологии. Он может быть обусловлен прямым цитопатическим либо иммуноопосре-дованным (ГВ) действием вирусов. В основе цитолиза лежит нарушение внутриклеточных метаболических процессов, активация прооксидантных и угнетение антиоксидантных систем клеток. В результате на мембранах гепатоцитов происходит накопление свободных радикалов, усиливается перекисное окисление липидов, что приводит к повышению их проницаемости, выходу из гепатоцитов внутриклеточных ферментов (аминотрансфераз и др.), ионов калия. Последние заменяются натрием и кальцием, что ведет к задержке жидкости и набуханию клеток, изменению их pH, нарушению окислительного фосфорилирова-ния со снижением биоэнергетического потенциала гепатоцитов. В результате нарушаются их весьма разнообразные функции, в том числе детоксицирующая, синтетическая, ухудшаются утилизация глюкозы, эстерификация холестерина, процессы переами-нирования и дезаминирования аминокислот.
Наиболее ранним проявлением цитолитического синдрома является повышение активности в сыворотке крови таких внутриклеточных ферментов, как аланинаминотрансфераза (АлАТ), аспартатаминотрансфераза (АсАТ), холинэстераза, сорбитде-гидрогеназа, аргиназа и др. Повышенный уровень сывороточного железа также рассматривается как маркер цитолиза при заболеваниях печени.
Клинически значимым отражением нарушения пигментного обмена, детоксицирующей и секреторной функции печени является гипербилирубинемия, обусловленная снижением процессов захвата свободного билирубина гепатоцитами, его глюкурониди-рования и экскреции в желчные пути.
Угнетение синтетической функции печеночных клеток приводит к гипоальбуминемии, уменьшению практически всех факторов свертывания крови, особенно протромбина, ингибиторов коагуляции и фибринолиза. При критическом падении коагуляционного потенциала появляются кровоизлияния, а в тяжелых случаях — массивные кровотечения (геморрагический синдром).
В случаях тяжелого цитолитического синдрома процесс дезинтеграции мембран распространяется на внутриклеточные органеллы. В результате нарушения целостности лизосом-ных мембран происходит массивный выход протеолитических ферментов — гидролаз, что ведет к саморазрушению клеток, которое может приобрести характер своеобразной цепной реакции с развитием острой печеночной недостаточности.
Холестаз отражает нарушение оттока желчи, как правило, в результате снижения секреторной функции печеночных клеток (гепатоцеллюлярный холестаз) и причем в сочетании с цитолизом. В крови накапливаются не только различные фракции билирубина, но и желчные кислоты, холестерин, экскреторные ферменты (щелочная фосфатаза, гамма-глутамилтранспептидаза — ГГТП и др.) и некоторые микроэлементы, в частности, медь.
Синдром общей инфекционной интоксикации не всегда соответствует уровню гипербилирубинемии. В начальном (преджелтуш-ном) периоде он может быть отражением фазы вирусемии и проявляться лихорадкой, недомоганием и другими свойственными ему общими симптомами. В периоде разгара существенное значение имеет цитолитический синдром с нарушением детоксицирующей функции гелатоцитов (анорексия, тошнота, рвота, слабость, вялость и т. п.). С его углублением и развитием острой печеночной недостаточности интоксикация приобретает черты специфических нарушений функций центральной нервной системы, проявляющихся в так называемой инфекционно-токсической или печеночной энцефалопатии.
Общность патофизиологических процессов позволяет классифицировать ВГ (табл. 1) по клинической форме, степени тяжести и характеру течения. В последние годы нередко диагностируются микст-гепатиты (чаще гепатиты В+С), что обусловлено общими механизмами инфицирования. По клиническим проявлениям гепатиты могут быть манифестными (желтушные, безжелтушные) и латентными, или бессимптомными (субклинические, инаппарантные).
источник
Определение
Вирусные гепатиты– группа инфекционных болезней человека, вызываемых различными вирусами, имеющими разнообразный механизм передачи и различные исходы. Эти болезни объединяет то, что все они протекают циклами; вызывающие их вирусы являются гепатотропными и центральное место в клинической картине болезни занимает поражение печени (гепатит).
Классификация
В настоящее время выделяют 7 нозологических форм вирусных гепатитов: А, В, С, D, Е, F, G. Кроме того, существует группа плохо изученных не дифференцированных гепатитов, объединенных под общим названием «ни А, ни В»
Гепатиты А, Е и F имеют фекально-оральный механизм передачи инфекции, остальные отнесены к кровяным или трансмиссивным инфекциям
Вирусные гепатиты занимают 3 место по частоте случаев заболевания, пропуская, вперед только ОРИ и ОКИ, рассеяны и распространены повсеместно и в последнее время наблюдается тенденция к их росту, особенно кровяных гепатитов, что в первую очередь связано с эпидемией наркомании в мире и России.
В настоящее время, несмотря на все достижения медицины и фармакологии не удается предотвратить летальных исходов болезней, вызванных вирусами В и D, и в некоторых регионах страны они доходят до 20%. Вирусные гепатиты В, C и D могут иметь хроническую форму течения болезни, которые обычно заканчиваются циррозом печени или гепатоцеллюлярной карциномой.
Экономический ущерб от вирусных гепатитов в нашей стране составляет в год 250-300 миллионов долларов.
Историческая справка
Более 100 лет назад С.П. Боткин впервые высказал мысль об инфекционной природе желтухи, и впоследствии острый гепатит, протекающий с проявлением желтухи, в честь ученого назвали болезнью Боткина. Но только спустя полвека стали замечать, что имеются сывороточные и не сывороточные гепатиты, которые поделили на инфекционный и сывороточный. В 1967 году Блюмберг обнаружил токсин оболочки вируса B у аборигена Австралии и назвал его «австралийский антиген». В 1973 году был выделен ДНК — содержащий вирус, который в дальнейшем назвали вирусом B. В 1977году почти одновременно обнаружили вирусы D и А и уже в начале 80-х годов из группы гепатотропных вирусов выделили вирусы C, Е, F и G.
Ведущие синдромы вирусных гепатитов
Лихорадка всегда присутствует при вирусных гепатитах. Но имеет свои отличительные особенности.
Для гепатитов с фекально-оральным механизмом передачи лихорадка всегда предшествует желтухе и практически не наблюдается в разгар болезни.
Для кровяных гепатитов наоборот – отмечается увеличение проявления лихорадки и по мере нарастания тяжести инфекционного процесса она может нарастать.
Интоксикация
Интоксикация при вирусных гепатитах тоже имеет свои отличительные особенности. При гепатитах с фекально-оральным механизмом передачи интоксикация наиболее ярко выражена в начале болезни и практически не видна в разгар. При кровяных инфекциях наоборот отмечается нарастание интоксикации, по мере прогрессирования инфекционного процесса.
Желтуха (иктерия)
Паренхиматозная желтуха является одним из ведущих синдромов гепатитов. Появление желтухи связано с нарушением пигментного обмена и накоплением в сыворотки крови не прямого и прямого билирубина. Желтуха чаще наблюдается при кровяных гепатитах и реже при гепатитах с фекально-оральным механизмом передачи инфекции. При паренхиматозной желтухе цвет кожных покровов чаще бывает желто-шафрановый, реже желто-зелёный. Сначала желтуха появляется на слизистых оболочках рта, особенно в подъязычной области, затем – на слизистых оболочках глаз, лице, туловище и, наконец, на конечностях. Степень выраженности желтухи обычно соответствует степени тяжести течения инфекционного процесса.
Ведущий местный синдром вирусных гепатитов. Характеризуется увеличением размеров печени (гепатомегалия), реже сочетается с увеличением селезёнки (гепатоспленомегалия) и болью в правой подрёберной области. Нижний край печени чаще всего выступает из-под края реберной дуги, плотной эластической консистенции и болезненный при пальпации.
Диспепсия также часто наблюдается при вирусных гепатитах. Обычно она проявляется в виде расстройства аппетита, горечью во рту, отвращением к запаху пищи (особенно жирной) и тошнотой
Дата добавления: 2016-10-23 ; просмотров: 1245 | Нарушение авторских прав
источник
Несмотря на очевидную значимость, до настоящего времени нет общепринятой клинической классификации вирусных гепатитов. Вместе с тем, разноречивость классификационных формулировок диагноза дезориентирует практических врачей. Совершенно очевидно, что только на основе единой классификации можно сравнительно оценить заболеваемость вирусными гепатитами разной этиологии, учесть их тяжесть и исходы. Сокращенные, как образно обозначил в свое время А.Ф.Билибин, «мини-диагнозы», без указания формы и тяжести болезни, особенностей течения не содержат той информации, которая призвана служить руководством к действию и определять терапевтическую тактику врача, в частности необходимый объем помощи. В Нижегородском гепатологическом центре уже много лет принята классификация вирусных гепатитов, полагаем, отвечающая целям и задачам клинической практики (схема 1). В ней учитываются этиология гепатита и манифестность инфекционного процесса, выделяется преобладающий патологический механизм, оцениваются тяжесть, течение и исходы болезни. Учет этих параметров оценки в своей совокупности обеспечивает необходимую полноту формулировки диагноза. Данная клиническая классификация может быть использована для всей группы острых вирусных гепатитов разной этиологии. Критерии классификации хронических и фульминантных форм вирусных гепатитов дополнительно обсуждены в гл. 6, 7.
Классификация вирусных гепатитов (критерии и формы)
Этиология. Прежде всего важно уже по данным первичного осмотра больных с учетом эпиданамнеза и клинических проявлений болезни поставить предварительный нозологический диагноз. По крайней мере врач должен к этому стремиться. Наиболее полно это удается реализовать уже на госпитальном этапе с учетом результатов специфических диагностических методов исследования — индикации маркеров возбудителей. Принятый в клинической практике прежних лет суммарный диагноз вирусного гепатита без уточнения его этиологии неправомерен. Он не определяет тактику врача, не содержит информации, необходимой для прогнозирования течения и исходов болезни, выбора терапевтических препаратов и плана проведения профилактических мероприятий. В.М.Жданов и Е.А.Пакторис уже давно справедливо подчеркивали, что «говорить о вирусных гепатитах, не дифференцируя их на инфекционный (гепатит А) и сывороточный (гепатит В), все равно, что говорить о тифах, не выделяя брюшного и сыпного». На современном этапе задача этиологической диагностики существенно усложнилась в связи с дополнительным выделением вирусных гепатитов С, D , Е, а в самое последнее время G ( GBV — C ). Критерии разграничения вирусных гепатитов разной этиологии приведены в последующих главах.
Микст-гепатиты. Строго типоспецифический характер иммунитета определяет возможность сочетанных и дополнительных заражений другими вирусами с развитием микст-гепатитов. С наибольшей частотой регистрируются сывороточные микст-гепатиты HBV / HDV , HBV / HCV , HCV /GBV-C, возможен и HBV / HDV / HCV гепатит и др. Развитие микст-гепатита может явиться фактором, отягощающим течение болезни, а в известной мере и определяющим его исход (Логинов А.С. и др., 1995). Этому соответствуют и материалы Нижегородского гепатологического центра (Соболевская О.Л., 1995). Поэтому в клинической практике всегда важно стремиться к комплексному обследованию больных, единственно обеспечивающему диагностику микст-гепатитов. При установлении микст-гепатита важно оценить фазу развития каждой инфекции, установить острое или хроническое ее течение, и таким образом разграничить ко- и суперинфекцию. Только на этой основе можно обосновать адекватную программу терапии. Коинфекция соответствует сочетанному заражению обоими вирусами, суперинфекция — наслоению новой инфекции. В последнем случае в соответствии с принятыми статистическими формами ранее развившийся хронический гепатит рассматривается как сопутствующее заболевание (Рахманова А.Г. и др., 1995). Наиболее полно изучен микст-гепатит B + D (гл.8).
Манифестность инфекционного процесса. Как показано на схеме, в зависимости от наличия или отсутствия клинических проявлений болезни выделяют манифестные и латентные формы вирусных гепатитов. Последние, в свою очередь, подразделяются на субклиническую и инаппарантную (вирусоносительство). Основные критерии разграничения приведены в таблице 8.
Клинически манифестные формы. Диагностируются на основании выявления у больных любых симптомов, субъективных или объективных, независимо от степени их выраженности.
Таблица 8. Критерии разграничения клинически манифестных и латентных форм вирусных гепатитов
Параклинические неспецифические признаки
Субклиническая форма. Устанавливается при полном отсутствии клинических проявлений болезни, в том числе гепатомегалии. Основанием для диагноза служит выявление специфических маркеров вирусов в сочетании с повышенным содержанием печеночноспецифических и индикаторных ферментов, прежде всего АлАТ, а также характерными патоморфологическими изменениями в печени. В зависимости от продолжительности и характера регистрируемых отклонений разграничивают острую и хроническую субклиническую форму гепатита.
Инаппарантная форма (вирусоносительство). Устанавливается путем выявления специфических маркеров возбудителей при полном отсутствии не только клинических, но и иных — биохимических, морфологических — признаков развития инфекционного процесса. Истинное, так называемое «здоровое» вирусоносительство всегда не продолжительно, транзиторно. Длительное носительство вирусов, более 6 мес, по существу соответствует развитию хронического гепатита соответствующей этиологии (гл. 6, 8, 9).
Преобладающий патологический механизм. Определяет развитие желтушной или безжелтушной формы вирусных гепатитов. Природа желтухи при гепатитах неоднородна, она может быть обусловлена цитолизом гепатоцитов, либо развитием холестаза . Уточнение преобладающего патологического механизма цитолиза или холестаза весьма важно для обоснования плана лечения больного, выбора наиболее рациональных терапевтических средств.
Цитолиз гепатоцитов. Наиболее универсальный патологический механизм, закономерно развивающийся при вирусных гепатитах разной этиологии -А, В, С, D , Е . Сущность процессов, лежащих в его основе, неоднозначна. Он может быть обусловлен прямым цитопатическим действием вируса, например при ГА, или явиться результатом иммуноопосредованных механизмов, как при ГВ. В зависимости от степени выраженности цитолиз гепатоцитов может протекать с желтухой и без желтухи, что и получило отражение на схеме.
Холестаз. Понятие прежде всего функциональное, характеризующее нарушение оттока желчи. Соответственно, в печени и крови накапливаются не только желчные пигменты (билирубинглюкурониды), как это имеет место при желтухах цитолитической природы, но и другие компоненты желчи — желчные кислоты, холестерин, экскреторные ферменты, а при длительном холестазе и медь. Холестаз может иметь самое разное происхождение (схема 2). В зависимости от локализации первопричины дифференцируют внутри- и внепеченочный холестаз. Внепеченочный холестаз обусловлен обтурацией внепеченочных желчных путей. Более сложен и вариабелен патогенез внутрипеченочного холестаза, лежащего в основе холестатических гепатитов и первичного билиарного цирроза печени. Их даже выделяют в самостоятельную, так называемую «билиарную болезнь печени» (Подымова С.Д., 1993). При вирусных гепатитах холестаз возникает в результате нарушения секреторной функции печеночных клеток (гепатоцеллюлярный холестаз), причем всегда в сочетании с цитолизом. Присоединение признаков холестаза меняет картину болезни и всегда заслуживает внимания. Появление желтухи, само по себе, еще не свидетельствует о развитии холестаза. Существенно реже признаки холестаза выявляются при безжелтушных формах гепатита. Критерием холестаза в этом случае служат данные ультразвукового исследования печени, выявление расширенных желчных протоков.
Формы болезни. Чаще встречается цитолитическая желтушная форма, которая рассматривается как типичная. Крайне редко регистрируется холестатическая желтушная форма. Она характеризуется развитием гепатоканаликулярного холестаза и классифицируется как атипичная. Критерием разграничения служит преобладание цитолитического или холестатического синдромов. Промежуточной является цитолитическая желтушная форма с холестатическим компонентом.
Желтушная типичная. Протекает с выраженными клиническими проявлениями цитолитического синдрома. Объективным биохимическим маркером цитолитического процесса являются энзимные тесты. Сочетание желтухи с цитолитическим синдромом подтверждает ее печеночно-клеточный характер, что имеет важное дифференциально-диагностическое значение.
На примере типичной желтушной формы особенно хорошо прослеживается цикличность течения вирусных гепатитов, четко разграничиваются 3 периода: преджелтушный, желтушный и восстановительный. Критериями их разделения служит сначала появление, а затем исчезновение желтухи (по данным визуальной оценки). Пороговый уровень гипербилирубинемии, при котором появляется желтушное окрашивание покровов, составляет 30-35 мкмоль/л. Контроль за показателями обмена билирубина позволяет более точно оценить течение желтухи. Сначала гипербилирубинемия прогрессивно нарастает, преимущественно за счет связанной фракции. Билирубиновый показатель достигает 65-75%. По достижении пика, чаще сразу, реже — спустя несколько дней, уровень гипербилирубинемии начинает снижаться. К моменту исчезновения желтухи общее содержание билирубина в крови падает до нормального или близкого к нему уровня (20-25 мкмоль/л), уменьшается доля связанной фракции, билирубин перестает обнаруживаться в моче. Появляется сначала «пестрый», а затем стабильно окрашенный кал с положительной реакцией на стеркобилин. Прекращение ахолии подтверждается и возобновлением уробилинурии. Характерна динамика сдвигов с двумя пиками уробилинурии, разграничиваемыми длительной билирубинурией.
Восстановление желчеотделения знаменует перелом в течении гепатита, соответствующий в клинике инфекционных болезней понятию кризиса. Наступление кризиса характеризуется не только уменьшением желтухи, обычно несколько запаздывающим, сравнительно с нормализацией окраски кала и посветлением мочи, но прежде всего — улучшением общего состояния больных. Быстро уменьшаются признаки интоксикации, улучшаются самочувствие, настроение, нормализуется сон, появляется аппетит, исчезают желудочный дискомфорт, чувство тяжести в правом подреберье, очищается язык, увеличивается диурез. Это соответствует уменьшению цитолитического процесса. Отметим, что, сравнительно с быстрым снижением уровня билирубина в крови, динамика гиперферментемии практически всегда запаздывает. В меньшей степени наступление кризиса сказывается на характеристике гепатоспленомегалии.
Желтушная типичная с холестатическим компонентом. Ее отличия от типичной цитолитической желтушной формы не столь очевидны. При данной форме более постоянны жалобы на зуд кожи, желтуха более интенсивная, кризис наступает позже. Длительность желтушного периода составляет 3-4 нед, что определяет увеличение общей продолжительности болезни. Желтухе соответствует высокий уровень гипербилирубинемии с повышенным содержанием билирубинглюкуронидов. С другой стороны, интенсивность гипертрансаминаземии относительно меньшая. Характерно отчетливое повышение уровня щелочной фосфатазы.
Желтушная атипичная. По своей характеристике близка к механической желтухе, по терминологии Е.М.Тареева соответствует «холестатическому» или «холангиолитическому» гепатиту. При вирусных гепатитах наблюдается крайне редко у больных пожилого возраста. Клинические проявления свидетельствуют о нарушении желчеотделения на уровне внутрипеченочных желчных ходов. Причиной развития внутрипеченочного холестаза может явиться повышенная проницаемость мембран гепатоцитов с возникновением прямых соединений с желчными капиллярами (гепатоцеллюлярный холестаз), а возможно и распространение вирусной инфекции на клетки холангиол (гепатоканаликулярный холестаз). В любом случае происходит сгущение желчи, повышение ее вязкости, что дополнительно обуславливает затруднение ее отделения. Этому соответствует характерное для больных с атипичной желтушной формой гепатита увеличение в крови не только связанной фракции билирубина, но и всех других компонентов желчи — желчных кислот, фосфолипидов, b -липопротеидов, холестерина, экскреторных ферментов. Ведущим клиническим проявлением становится желтуха, которая достигает преимущественной интенсивности и, самое главное, существенно большей продолжительности — до 30-40 дней и больше. Желтуха сопровождается упорным мучительным зудом кожи, при типичной желтушной форме не достигающим такой интенсивности. Проявления интоксикации минимальны, поэтому зуд кожи становится ведущей, иногда единственной жалобой больных. Зуд кожи объективизируется следами расчесов на теле. Выраженному зуду соответствуют также высокие показатели экскреторных ферментов -щелочной фосфатазы и гаммаглутамилтранспептидазы. Гепатомегалия той же степени выраженности, что и при типичной форме. К особенностям атипичной формы следует отнести субфебрилитет в фазу желтухи, обычно в пределах 37.0-37.5°, а также тенденцию к повышению СОЭ. При типичной желтушной форме болезни оба эти признака отсутствуют. При лабораторном обследовании больных с атипичной желтушной формой обращает внимание несоответствие значительного увеличения содержания билирубина, сравнительно с невысоким повышением АлАТ (билирубин-трансаминазная диссоциация). Такое соотношение характеризует преобладание синдрома холестаза.
Безжелтушная. Наиболее полно изучена при ГА (гл.10). Соответствует полному отсутствию клинических признаков желтухи, включая не только желтушное окрашивание кожных покровов, но и субиктеричность склер, холурию и ахолию. Безжелтушная форма при всех вирусных гепатитах острого и, особенно, хронического течения развивается чаще чем желтушная. Об этом свидетельствуют результаты целенаправленных скрининговых исследований, проводимых в эпидочагах. В клинической практике вне эпидемических очагов спорадические безжелтушные формы вирусных гепатитов большей частью остаются нераспознанными, особенно у взрослых. Так, в Нижегородском гепатологическом центре среди госпитализированных больных вирусными гепатитами удельный вес безжелтушных форм составил всего 2%. Такое несоответствие свидетельствует не только об особых трудностях диагностики безжелтушных форм вирусных гепатитов, но, полагаем, в неменьшей степени, об отсутствии должной нацеленности широких масс врачей на их распознавание. Вместе с тем, учитывая, что все вирусные гепатиты являются антропонозами, больные, взрослые и дети, остающиеся в коллективах, становятся важнейшими источниками поддержания высокого эпидемического потенциала.
Клинические проявления безжелтушной формы гепатита в известной мере близки преджелтушной фазе болезни. Больные отмечают слабость, головные боли, нарушение сна, быструю утомляемость. Дети начинают капризничать. Как и в преджелтушном периоде, с первых дней болезни ухудшается аппетит, появляются чувство горечи во рту, неприятные ощущения, иногда боли в подложечной области, тошнота, реже рвота. Характерна обложенность языка, реже наблюдается дисфункция кишечника — задержка или, наоборот, послабление стула. Все симптомы большей частью выражены нерезко, что, собственно, и определяет позднюю обращаемость к врачу. Объективные данные при безжелтушных формах ограничиваются в основном увеличением печени, иногда в сочетании с увеличением селезенки. При острых вариантах печень мягкой консистенции, чувствительна к пальпации. Увеличение селезенки в основном устанавливается по данным перкуссии.
Тяжесть болезни. В клинической практике до настоящего времени нет единых подходов к оценке тяжести острых вирусных гепатитов. Этим определяется широкий диапазон данных о частоте тяжелых форм гепатитов, публикуемых в литературе. Согласно данным НИИ вирусологии им. Д.И.Ивановского, и это совпадает с нашими материалами, число таких больных не превышает 3%. При острых вирусных гепатитах преимущественная тяжесть течения регистрируется при ГВ и FD . Доля тяжелых форм при ГА, ГС, ГЕ (за исключением беременных женщин) существенно меньшая. При оценке тяжести болезни, разграничении легких, среднетяжелых и тяжелых форм болезни, нередко учитывают длительность желтушного периода и общую продолжительность болезни. Но это ретроспективные показатели, а оценка тяжести, установление формы болезни важны для проспективного обоснования терапевтической программы. Поэтому тяжесть состояния больного важно оценить уже на этапе первичного осмотра. При этом учитываются степень выраженности синдрома интоксикации, наличие геморрагий, возможные отягощающие факторы, а также некоторые лабораторные показатели.
Синдром общей интоксикации. Понятие интоксикации — сугубо клиническое. Оно соответствует клиническим проявлениям реакции организма на накопление и циркуляцию токсинов. В отличие, например, от желтухи, интенсивность которой в значительной мере соответствует уровню гипербилирубинемии, степень выраженности токсикоза можно оценить только клинически. В инфекционной клинике учет синдрома интоксикации традиционно служит важнейшим критерием характеристики состояния больных и оценки тяжести болезни. Наличие и степень выраженности синдрома интоксикации основывают на детальном анализе жалоб больных (слабость, потливость, повышенная утомляемость, отсутствие аппетита, поташнивание, рвота, головные боли, головокружение, «мушки» перед глазами, нарушение сна). Информативны угнетенное состояние, вялость, адинамия, лабильность настроения, у детей плаксивость. В целях регламентации оценки синдрома интоксикации в нашей клинике был принят вкладыш в историю болезни с перечнем основных симптомов, в котором фиксировалась их ранговая оценка (++, +, -). Такая практика способствовала более объективному разграничению тяжелых и среднетяжелых, среднетяжелых и легких форм гепатита.
Геморрагический синдром. Достигает наибольшей степени выраженности при фульминантной форме вирусных гепатитов (гл.7, 11). При некомагенных формах тяжелого течения наблюдаются только мелкие единичные кровоизлияния в кожу и конъюнктиву, кровоточивость десен, необильные носовые, маточные кровотечения, микрогематурия. Их выявление всегда требует расспроса больных и детального осмотра кожи и слизистых оболочек, исследования мочи. Редко отмечаются признаки диапедезного кишечного кровотечения. В диагностике геморрагического синдрома важны также результаты эндотелиальных функциональных проб (симптомы «щипка», «жгута»). При легкой форме гепатита любые признаки геморрагического синдрома отсутствуют.
Отягощающие факторы. Могут определить преимущественную тяжесть течения вирусных гепатитов разной этиологии (гл. 5, 8, 9, 10, 11). Отягощающие факторы наиболее полно изучены при ГВ (табл. 13). К ним следует отнести широкий круг экологических факторов, развитие микст-гепатитов и др., которые потенциально могут способствовать более тяжелому течению вирусных гепатитов. Отягощение преморбидного фона может быть связано с сопутствующими хроническими заболеваниями (иммунодефицитные состояния, системные заболевания крови, сахарный диабет,туберкулез), злоупотреблением алкоголем, наркоманией, беременностью. Преимущественная тяжесть течения гепатита у беременных женщин наиболее полно изучена при HEV-инфекции (гл. 11). Однако в гиперэндемичных регионах она устанавливается и при гепатитах иной этиологии. Так, в Узбекистане в 1986-87 гг, наиболее неблагополучных по ГВ, суммарная смертность от всей группы вирусных гепатитов среди женщин детородного возраста (20-29 лет) была в 5-7 раз выше, чем среди мужчин того же возраста (Шарапов М.Б., 1995). Должны учитываться также физическая активность и несоблюдение диеты в начальном периоде болезни, неадекватная терапия, в частности неоправданный прием различных медикаментов, развитие лекарственной болезни, присоединение острых интеркуррентных заболеваний. Определенное значение имеет учет возраста заболевших. В педиатрической практике широко известна преимущественная тяжесть течения ГВ у детей первого года жизни, особенно недоношенных и ослабленных другими инфекциями. Более тяжелое течение гепатита отмечается и среди лиц пожилого возраста. Роль отягощающих факторов не всегда очевидна и в каждом конкретном случае требует детального всестороннего анализа.
Лабораторные критерии оценки тяжести. В более ранний период при оценке тяжести вирусных гепатитов значение придавали практически всем рутинным диагностическим тестам -энзимным, пигментным, белковым. По традиции прежних лет и в современной клинической практике нередко рекомендуется уровень гипербилирубинемии до 85 мкмоль/л рассматривать как критерий установления легких, до 170 мкмоль/л — среднетяжелых и более высокие показатели — тяжелых форм гепатита. Многолетние материалы нашей клиники, основанные на результатах комплексного изучения показателей обмена билирубина у 700 больных ГА и ГВ, свидетельствуют о том, что эти критерии весьма условны. У многих больных уровень гипербилирубинемии не характеризует тяжесть течения болезни. Несоответствие особенно очевидно при желтушных формах гепатита, протекающих с холестатическим компонентом.
В наших исследованиях была также показана малая прогностическая информативность энзимных тестов. У 585 больных вирусными гепатитами разной тяжести изучался широкий комплекс сывороточных ферментов (АлАТ, АсАТ, Ф1ФА, уроканиназа). Достоверных различий в результатах обследования больных с легкой и среднетяжелой, а также тяжелой и среднетяжелой формами гепатита не установлено.
Недостаточно надежна оценка тяжести гепатита по данным белковых проб, в частности результатам определения сулемового титра. Значительное его снижение (меньше 1.5 мл) соответствует выраженной диспротеинемии и косвенно подтверждает тяжесть болезни. Однако столь выраженные изменения сулемового титра возникают в более поздние сроки, при первичном обследовании больных они фиксируются крайне редко, а менее существенные мало показательны.
Из числа различных лабораторных тестов в оценке тяжести вирусных гепатитов наиболее информативен контроль за показателями свертывающей системы (Шувалова Е.П., Рахманова А.Г., 1996). В нашей практике учитывалось содержание прокоагулянтов — протромбина (фактор II), проакцелерина (фактор V) и проконвертина (фактор VII). Исследования, проведенные у 416 больных острым гепатитом В, подтвердили существенные различия в результатах, полученных при разной тяжести болезни (рис. 3, Ждакова И.В.).
Показательна и суммарная оценка аминокислотного спектра крови путем вычисления коэффициента азотистого баланса (соотношение содержания аминокислот с разветвленной цепью — валин, лейцин, изолейцин и ароматических — тирозин, фенилаланин). При обследовании 315 больных острым ГВ данный коэффициент при тяжелой форме болезни составил в среднем 0.6, при среднетяжелой — 0.79 и легкой -1.16 при норме — 1.28 (Орзикулов А.О., 1991).
Течение инфекционного процесса. Оценка течения инфекционного процесса при вирусных гепатитах представляет важнейший критерий классификации, имеющий определяющее прогностическое значение. Разграничивают острое (циклическое или прогредиентное) течение и хроническое течение.
Острое циклическое. Представляет оптимальный вариант течения инфекции с быстрым, в пределах 1-1.5 мес, прекращением репликации вируса, его элиминацией и полной санацией организма. Этот вариант характеризует благоприятной исход в выздоровление. Такое течение инфекционного процесса рассматривают как саморазрешающееся (в зарубежной литературе — self limited benign liver disease ), свидетельствующее об отсутствии угрозы хронизации. Вместе с тем, при циклическом варианте возможно развитие тяжелой и даже особотяжелой формы болезни. Циклическое течение инфекционного процесса наблюдается при вирусных гепатитах разной этиологии. При некоторых (гепатиты А, Е) циклическое течение является основным, при других (гепатиты В, С, D ) — представляет один из возможных вариантов.
Рис. 3. Кривые распределения содержания протромбина при разной тяжести острого гепатита В
Острое прогредиентное. Прогностически менее благоприятно. Фаза активной репликации вируса сохраняется в течение 1.5-3 мес. Дальнейшее течение инфекционного процесса неоднозначно. Оно может завершиться прекращением активной репликации вируса, санацией организма — т.е. исходом в выздоровление. С другой стороны, у определенной части больных с прогредиентным течением инфекционного процесса происходит трансформация острого гепатита в хронический. В этом случае прогредиентное течение инфекционного процесса соответствует стадии, предшествующей развитию хронического гепатита. Возможно раннее его установление позволяет заблаговременно прогнозировать угрозу хронизации, что имеет принципиально важное значение для проведения превентивной терапии, направленной на ее предупреждение. Прогредиентное течение в основном наблюдается при вирусных гепатитах с парентеральным механизмом заражения — В, С, D. При гепатитах А и Е иногда отмечают затяжное течение, однако практически всегда заканчивающееся выздоровлением.
Установление прогредиентного течения инфекционного процесса при сывороточных гепатитах требует обязательного контроля за специфическими маркерами возбудителей, причем теми из них, которые характеризуют репликативную активность вируса — вирусной ДНК (РНК), антигенными маркерами. Контроль за неспецифическими показателями, характеризующими функциональное состояние печени, в частности АлАТ, сам по себе, для этой цели недостаточен. Их динамика позволяет оценить ход репаративных процессов в печени, завершенность или незавершенность цитолиза гепатоцитов, но не характеризует течение инфекционного процесса. Приходится учитывать, что затяжное течение болезни, о чем свидетельствуют повышение АлАТ и отклонения других неспецифических тестов, не обязательно соответствует прогредиентному течению инфекционного процесса. Эти понятия всегда следует разграничивать. Во избежание ошибок и возникла необходимость в разной терминологии — затяжное течение болезни и прогредиентное течение инфекционного процесса.
Хроническое. Устанавливается при продолжении инфекционного процесса с отсутствием санации организма на протяжении 6 мес и больше. Регистрируется исключительно при сывороточных гепатитах В, С, D. У таких больных происходит трансформация острого вирусного гепатита в хронический. Такой временной критерий соответствует Международной классификации болезней печени (гл. 6).
Патоморфология печени. Внедрение в клиническую практику прижизненной пункционной биопсии печени явилось важнейшим этапом становления современной гепатологии, позволившим глубже оценить патоморфологические изменения, развивающиеся при разных заболеваниях, по существу выделить группу болезней печени. Пункционная биопсия стала практически обязательным компонентом комплексного обследования больных с патологией печени (Логинов А.С. и др., 1996; Серов В.В., 1996). Большое внимание традиционно уделяют патоморфологическим изменениям в печени, особенно в классификации хронических форм вирусных гепатитов. Морфологический контроль биоптатов позволил получить важную информацию об особенностях патологических изменений, развивающихся при вирусных гепатитах А, В, С, D, Е в разные фазы развития инфекционного процесса ( Серов В.В., 1994; Scheuer P . J ., 1994; Sherlock Sh ., Dooley J ., 1996 и др.). Так, при острых вирусных гепатитах выявление пятнистого некроза печени соответствует адекватной иммунной реакции, направленной на уничтожение вируссодержащих клеток и купирование инфекционного процесса. L . Bianchi (1996) его даже характеризует как «искоренитель». Соответствующие материалы приведены в последующих главах при обсуждении особенностей морфогенеза при гепатитах разной этиологии. Здесь ограничимся перечнем основных патоморфологических изменений, которые с разной частотой и разной значимостью могут регистрироваться при острых и хронических формах вирусных гепатитов (схема 3). Наибольшее практическое значение имеет уточнение обширности и характеристики некроза печени (фокальный, пятнистый, зональный, мостовидный, милиарный, лобулярный, портальный, перипортальный, субмассивный, массивный).
Как показано на схеме, наряду с некробиотическими процессами — некрозом гепатоцитов разной обширности, патоморфологические изменения в печени при вирусных гепатитах могут быть обусловлены и другими причинами. В литературе последних лет обсуждается, в частности, возможное значение ускоренного апоптоза печеночных клеток ( Watson A . J . M ., 1997). Сам термин «апоптоз» восходит к временам Древней Греции и фигурально понимается как «осенняя потеря листьев», т.е. соответствует идее физиологической инволюции жизни. Современную концепцию апоптоза как стереотипной формы «запрограммированной смерти клеток», «молчаливого исхода клеток» сформулировали в 60-70 -е годы R . Lockshin , A . Willie , J . Kerr , A . Currie . Широко проводившиеся исследования позволили разработать электронно-микроскопические критерии оценки процессов апоптоза, установить их иммуногенетическую координацию (Bar P.R., 1996; Losser M-R, Payer D., 1996; Novak J., 1996). Имеются данные, свидетельствующие, что вирусы гепатитов при хроническом течении инфекции ускоряют процессы апоптоза, что приводит к сокращению жизни гепатоцитов. Этот механизм может в значительной мере способствовать хронизации инфекционного процесса, определять темпы прогрессирования патоморфологических изменений в печени. Получены, в частности, доказательства роли дисрегуляции апоптоза в онкогенезе индуцированной HBV — и HCV-гепатоцеллюлярной карциномы (гл. 6, 9).
При хроническом течении сывороточных гепатитов первостепенное значение имеет оценка мезенхимальной реакции, в частности процессов фиброзирования печени. Такая характеристика, особенно в условиях динамического наблюдения, важна для прогнозирования угрозы формирования цирроза печени. В этих целях, наряду с морфологическими исследованиями биоптатов печени, используют и неинвазивные методы контроля, позволяющие сократить число повторных пункций печени. В последние годы наибольшее признание в этом отношении получил учет динамики содержания в крови пептида Ш типа проколлагена (Р-Ш-Р) и гиалуроновой кислоты (Тгеро С. et al., 1994; Roberts S . et al ., 1997; Savada A . et al ., 1997; Takamatsu S . et al ., 1997; Tong M . et al ., 1997; Verban H . et al ., 1997; Watane A . A . et al ., 1997). Информативность контроля за АлАТ в оценке фиброзирования печени весьма относительна ( Mathurin P . et al., 1997).
При вирусных гепатитах, как уже было отмечено, важен контроль за морфологическими критериями холестаза. Холестатический компонент возможен практически при всех вирусных гепатитах (гл. 5, 6, 8, 9, 10, 11).
В гепатологической литературе широко обсуждаются априорные трудности морфологической оценки биоптатов печени в связи с очень небольшим объемом исследуемого материала, не обязательно характеризующим изменения печени в целом ( Sherlock Sh ., Dooley J ., 1996). Наиболее информативна не «слепая», а прицельная пункционная биопсия печени, требующая ее сочетания с лапароскопией ( Cardi M . et al., 1997). Кроме всего прочего, она позволяет уменьшить число осложнений, связанных с самой техникой биопсии ( Glaser J ., Pausch J ., 1995). Трудности трактовки результатов исследования биоптатов печени подтверждаются неоднозначными оценками одного и того же препарата, которые дают разные морфологи. В целях регламентации оценки патоморфологических изменений в печени рекомендовано рассчитывать так называемый «Индекс гистологической активности» ( Histological activity index ), включающий интегральную ранговую характеристику внутриклеточного и лобулярного некроза, портального воспаления и фиброзирования ( Knodell , 1981; Desmet 1994; Ishak 1995).
Однако и такая система регламентированной интегральной оценки, как показали специально проведенные контрольные исследования, не всегда обеспечивает преимущественную надежность патогистологического контроля ( Bedossa P . et al., 1996). При прогредиентном и хроническом течении инфекционного процесса дополнительные затруднения могут возникнуть при проведении морфологических исследований непосредственно по окончании курса лечения (гл. 6). В этом случае временное улучшение с уменьшением воспалительных изменений в печени может привести к неоправданной либерализации оценки. Поэтому выявленные в печени морфологические изменения могут быть правильно оценены в обязательном сопоставлении с динамикой клинических данных и результатов лабораторных исследований, прежде всего специфических маркеров вирусов-возбудителей. Наиболее информативен морфологический контроль, включающий определение вирусной ДНК (РНК) и антигенов вирусов в цитоплазме и ядрах гепатоцитов. Повторные ультрасонографические исследования печени могут иметь лишь вспомогательное значение при выполнении прицельной биопсии печени, не заменяя морфологические (инвазивные) методы контроля ( Cardi M . et al., 1997).
источник
По клинике, лабораторной диагностике, лечению и диспансеризации
При вирусных гепатитах
Общие положения
1. Основные понятия, используемые в настоящей инструкции:
1) Стандартное определение случая острого вирусного гепатита (А, Е, В, С, Д): вирусный гепатит — это острое воспаление печени с длительностью меньше 6 месяцев, при наличии специфических маркеров.
2) Энтеральный механизм — передача инфекции через желудочно-кишечный тракт. Вирус проникает в организм с загрязненной водой, пищевыми продуктами, через грязные руки.
3) Парентеральный механизм — передача инфекции при переливании крови, инъекциях и других манипуляциях, сопровождающихся нарушением целостности кожных покровов и слизистых, а также от матери ребенку при прохождении через родовые пути.
Классификация острых вирусных гепатитов
(Международная статистическая классификация болезней и проблем, связанных со здоровьем, X пересмотр)
2. Вирусные гепатиты с энтеральным механизмом передачи:
1) острый вирусный гепатит А;
2) острый вирусный гепатит Е.
3. Вирусные гепатиты с парентеральным механизмом передачи:
1) острый вирусный гепатит В;
2) острый вирусный гепатит D;
3) острый вирусный гепатит С.
4. Вирусные гепатиты неустановленной этиологии.
Клинические проявления острых вирусных гепатитов (далее — ОВГ) не имеют существенных различий ни в возрастном, ни в этиологическом аспекте.
1) Субклиническая — нет клинических проявлений болезни, однако в крови больных выявляются специфические маркеры вирусов в сочетании с повышенным содержанием аланинаминотрансферазы (далее — АЛТ).
2) Инаппарантная форма ОВГ (вирусоносительство) — полное отсутствие клиники, нормальные показатели АЛТ. Выявляются специфические маркеры вирусов.
3) Манифестная диагностируется на основании субъективных и объективных клинических симптомов характерных для острого вирусного гепатита. Манифестные формы ОВГ имеют цикличное течение, включающее преджелтушный (продромальный), желтушный (разгар) и период реконвалесценции. Преджелтушный период характеризуется совокупностью клинических симптомов, представленных гриппоподобным, астеновегетативным, диспептическим, артралгическим и смешанным синдромами. В периоде разгара заболевания появляется желтушное окрашивание кожных покровов и слизистых, гепатомегалия.
4) Типичная желтушная циклическая – сочетание желтухи с цитолитическим синдромом с четким разграничением 3-х периодов болезни.
5) Типичная желтушная с холестатическим компонентом – желтуха более интенсивная, высокая билирубинемия, незначительная трансаминаземия, имеется тенденция к повышению показателя щелочной фосфатазы (далее — ЩФ). Более продолжителен желтушный период болезни.
6) Атипичная желтушная – наблюдается редко, у больных пожилого возраста. Желтуха интенсивная с выраженным зудом кожи. Гипербилирубинемия, гиперхолестеринемия, повышена ЩФ и гаммаглютаминтранспептидаза. Тенденция к ускорению скорости оседания эритроцитов и субфебрилитет в желтушном периоде.
7) Атипичная безжелтушная – полное отсутствие желтухи. Клинические симптомы не выражены и близки преджелтушному периоду, гепатомегалия. Специфические маркеры вирусных гепатитов в сочетании с повышенным уровнем АЛТ.
Вирусный гепатит А чаще протекает в виде безжелтушной, субклинической и инаппарантной формы.
Безжелтушная форма при всех ОВГ и, особенно, хроническом течении встречается чаще, чем желтушная.
8) Острая циклическая – в течение 1-1,5 месяцев прекращается репликация (размножение) вируса, он элиминируется (выводится) из организма и наступает полная санация. Для гепатитов А и Е – это типичное течение болезни. При гепатитах В, С и Д – один из возможных вариантов.
9) Острое прогредиентное течение ОВГ – фаза активной репликации вируса сохраняется 1,5-3 месяца. Завершение инфекционного процесса неоднозначное: либо санация организма с исходом в выздоровление, либо трансформация в хроническое течение. Прогредиентное течение в основном при гепатитах В, С и Д. При гепатитах А и Е иногда отмечается затяжное течение при отягощенном преморбидном фоне, но завершается полным выздоровлением.
Течение ОВГ может быть легким, среднетяжелым и тяжелым. Существует злокачественное течение – фульминантный гепатит. Преимущественно тяжелое течение регистрируется при гепатитах В и Д. Доля тяжелых форм при гепатитах А, С и Е (кроме беременных) значительно меньше.
1) Легкое течение — отсутствует интоксикация или она слабо выражена. Желтуха легкая. Величина протромбинового индекса (далее — ПИ) в пределах нормы. Содержание общего билирубина не выше 80 — 85 микромоль/литр.
2) Среднетяжелое течение — характеризуется умеренно выраженными симптомами интоксикации. Желтуха умеренная. ПИ снижается до 60%. Содержание общего билирубина в пределах 100 — 180 микромоль /литр.
3) Тяжелое течение — отмечается выраженная интоксикация центральной нервной системы, нарушение ритма сна, эйфория или сонливость, вялость, анорексия, повторная рвота, геморрагический синдром, интенсивная желтуха, тахикардия, снижение суточного диуреза, ПИ ниже 55%. Содержание общего билирубина превышает 180 микромоль/литр, достигая 400, 1/8 от общего билирубина составляет свободная фракция. Альбумин сыворотки крови снижается до 47 — 45%, повышено содержание гаммаглобулинов.
7. Фульминантный (злокачественный) гепатит с массивным и субмассивным некрозом печени.
Сверхострый вариант соответствует подлинно фульминантному течению ОВГ с развитием печеночной комы и летальным исходом на 1-8 день болезни;
Острый – продолжительность до 28 дней от начала болезни.
Подострый (субмассивный) вариант, когда развитию некроза печени предшествует период обычного течения ОВГ в сроки 15 дней – 12 недель до энцефалопатии.
Фульминантное течение при гепатите А встречается в 0,01 — 0,5%, гепатите В — 0,5-1,0%, гепатите С — 0,5-1%, гепатите Д — 1-25% и гепатите Е — 2% (15-25% у беременных) случаев. Летальность высокая: 80-100%.
1) отек – набухание головного мозга;
2) массивное желудочно-кишечное кровотечение;
3) острая почечная недостаточность, острая дыхательная недостаточность;
4) генерализованная вторичная инфекция.
Достоверный этиологический диагноз вирусных гепатитов устанавливается только путем выявления специфических маркеров в сыворотке крови больных.
Вирусный гепатит А
9. Республика Казахстан относится к региону с высокой эндемичностью распространения вирусных гепатитов. Ежегодно, в разных областях республики от 60 до 90% случаев заболеваний приходится на вирусный гепатит А (далее — ВГА), наиболее высокий уровень ее регистрируется среди детей младших возрастов. В ряде регионов регистрируются водные вспышки, с последующим распространением инфекции контактно-бытовым путем.
10. Инкубационный период в среднем составляет 35 дней (диапазон 7-50 дней).
1) контактно-бытовой (в семьях и организованных коллективах);
2) через контаминированную воду, пищу (алиментарный);
12. Желтушные формы — удельный вес среди возрастных групп составляет:
1) у детей младше 6 лет – менее 10%;
2) у детей от 6 до 14 лет – 40-50%;
3) у лиц старше 14 лет – 70-80%.
13. Клинические исходы ВГА:
1) острый гепатит А в 99% приводит к выздоровлению;
2) тяжелые формы, нередко с летальным исходом, характерны для взрослых, иногда регистрируются у больных микст-инфекцией, когда больные хроническими вирусными гепатитами В и С заражаются гепатитом А;
3) редкие осложнения: фульминантный, холестатистический, рецидивирующий гепатит;
4) хронизация при ВГА отсутствует.
14. Лабораторная диагностика. Серологические маркеры ВГА:
1) Антитела класса IgM к ВГА (IgM anti-HAV) указывают на острую инфекцию ВГА и могут сохраняться в течение 6 месяцев после перенесенного заболевания; у многих больных исчезают в течение 3 месяцев.
2) Общие антитела к ВГА (anti-HAV total) указывают на перенесенную ранее инфекцию или на наличие иммунитета к ВГА (после перенесенного заболевания или вакцинации); у большинства больных сохраняется в течение жизни.
Вирусный гепатит Е
15. Инкубационный период вирусного гепатита Е (далее — ВГЕ) в среднем составляет 40 дней (диапазон 20-60 дней).
16. Путь передачи вируса гепатита Е — водный.
17. Эпидемический процесс при ВГЕ характеризуется:
1) эпидемическими вспышками водного происхождения с интервалами 7-8 лет;
2) взрывным характером заболеваемости;
3) преимущественным поражением лиц молодого возраста 15-29 лет;
4) низкой квартирной очаговостью;
5) летальностью до 20% в третьем триместре беременности.
18. Начало подъема заболеваемости характерно для летних месяцев, что связано с наибольшим водопотреблением и максимальным загрязнением грунтовых вод, являющихся источником хозяйственно-питьевого водоснабжения.
19. Лабораторная диагностика. Серологические маркеры ВГЕ:
1) антитела класса IgM к ВГЕ (IgM anti-HEV) указывают на острую инфекцию ВГЕ;
2) антитела класса IgG к ВГЕ (IgG anti-HEV) указывают на перенесенную инфекцию; у большинства больных сохраняется в течение жизни.
Вирусный гепатит В
20. Инкубационный период вирусного гепатита В (далее — ВГВ) в среднем составляет 60-90 дней (диапазон от 45 до 180 дней).
21. Желтушные формы регистрируются у детей в возрасте до 5 лет в 10%, детей старше 5 лет и взрослых — в 30-50%.
22. Вирус гепатита В вызывает как острое, так и хроническое заболевание.
23. Пути передачи – парентеральный (переливание крови, манипуляции, сопровождаемые повреждением слизистых оболочек и кожных покровов, бытовой контакт через микротравмы), половой, а также от инфицированной матери ребенку при прохождении родовых путей.
24. Клинические исходы ВГВ зависят от возраста, в котором произошло заражение. Острая инфекция проявляется клиническими симптомами менее чем у 10 % детей, впервые столкнувшихся с возбудителем в возрасте до 5 лет. Однако при этом, хроническая форма болезни развивается в 30-90 % случаях. У детей старше 5 лет и взрослых острая манифестная инфекция возникает у 30-50% заразившихся вирусом гепатита В, но только у 5-10% инфицированных развивается хроническое заболевание.
25. Исходы острого ВГВ – выздоровление, хронизация с переходом в цирроз печени (далее — ЦП) и развитием гепатоцеллюлярной карциномы.
27. Серологические маркеры ВГВ:
1) HBsAg — поверхностный антиген указывает на острую или хроническую форму инфекции;
2) anti-HBs total — антитела к HBsAg указывают на естественный контакт с вирусом в прошлом (перенесенное заболевание) или поствакцинальный иммунитет;
3) изолированные IgG anti-HBc — антитела к HBcAg указывают на ранее перенесенную инфекцию, IgG anti-HBc в сочетании с другими маркерами HBV инфекции — показатель хронического вирусного гепатита;
4) IgM anti-HBc — антитела IgM к HBcAg указывает на острую инфекцию, выявляются в крови в течение 3-6 месяцев;
5) HBeAg — антиген гепатита В указывает на высокую инфекционность;
6) anti-HBe – указывают на сероконверсию или наличие мутантного вируса.
7) ПЦР-DNA-HBV указывает на наличие ДНК вируса гепатита В.
Вирусный гепатит Д
28. Вирус гепатита Д — дефектный, для репродукции которого необходимо присутствие вируса гепатита В, поэтому вирусный гепатит Д (далее – ВГД) протекает в виде:
1) ко-инфекции (одновременное заражение ВГВ и ВГД);
2) суперинфекции (наслоение ВГД на текущую ВГВ инфекцию, как правило, хроническую).
29. ВГД имеет острое (15%) и хроническое (70-80%) течение.
30. Фульминантные формы при ко-инфекции — 10%, при суперинфекции — 20%. На желтушные формы приходится 50-70%.
31. Осложнения и исходы: наиболее часто развивается острая печеночная энцефалопатия и прогрессирующий цирроз печени.
32. Серологическими маркерами BГД являются IgM anti-HDV, total anti-HDV.
Вирусный гепатит С
33. Инкубационный период вирусного гепатита С (далее — ВГС) в среднем составляет 180-210 дней (с колебаниями от 14 до 780 дней).
34. Источники инфекции: больные острой и хронической формой заболевания.
35. Пути передачи аналогично ВГВ.
36. Желтушные формы имеют место в 10-20% случаев. В 90% случаев ВГС является причиной посттрансфузионных гепатитов.
37. Клинические исходы: выздоровление (в 15%), переход в хроническую форму (в 75% — 85%).
38. Серологическим маркером ВГС является total anti-HCV, anti-HCV (IgM, IgG) .
39. Исходы: цирроз печени (в 25-50%), гепатоцеллюлярная карцинома (в 15-20%).
источник
(академик Н.И.Нисевич, академик В.Ф.Учайкин)
| Этиология | Тип | Форма тяжести | Течение |
| Вирусный гепатит А Вирусный гепатит Е Вирусный гепатит В Вирусный гепатит D (Дельта-инфекция) Вирусный гепатит С Вирусный гепатит G (GBV-A,GBV-B,GBV-C) Вирусный гепатит TTV (transfusen transmissen virus) Вирусный гепатит неуточненной этиологии | Типичный Атипичный: — безжелтушный; — стертый; — субклинический | Легкая Среднетяжелая Тяжелая Фульминантная (злокачественная) | Острое (до 3 мес.) Затяжное (до 6 мес.) Хроническое (более 6 мес.) |
ЭНТЕРАЛЬНЫЕ ВИРУСНЫЕ ГЕПАТИТЫ У ДЕТЕЙ.
КЛАССИФИКАЦИЯ.
Международная классификация болезней (М.К.Б. – Х.)
В. 15.0 Гепатит А с печеночной комой
В. 15.9 Гепатит А без печеночной комы
В. 17 Другие острые вирусные гепатиты
В. 17.8 Другие уточненные острые вирусные гепатиты
В. 19 Вирусный гепатит неуточненный
В. 19.0 Неуточненный вирусный гепатит с печеночной комой
В. 19.9 Неуточненный вирусный гепатит без печеночной комы
ВИРУСНЫЙ ГЕПАТИТ А.
Вирусный гепатит А (ВГА) – острое инфекционное заболевание, вызываемое РНК-содержащим вирусом, относящимся к семейству пикорнавирусов рода энтеровирусов с фекально-оральным механизмом заражения, характеризующееся острым началом, кратковременными симптомами интоксикации, быстро преходящими нарушениями печеночных функций, циклическим течением и, как правило, доброкачественным течением.
Возбудитель – вирус гепатита А (Hepatitis A virus, НАV)– энтеровирус тип 72, относится к роду Enterovirus, семейству Picornaviridae, имеет диаметр около 28 нм (от 28 до 30 нм).
Рис. Вирус гепатита А при электронной микроскопии.
РНК вируса гепатита А упакована в безоболочечный икосаэдральный нуклеокапсид, сформированный структурными белками VP1, VP2, VP3, VP4.
Рис. Строение вируса гепатита А.
Геном ВГА представлен однонитчатой РНК позитивной полярности, протяженностью около 7500 нуклеотидов, имеющей одну открытую рамку считывания, кодирующую структурные и нечтруктурные белки.
Рис.Строение генома вируса гепатита А.
Установлено наличие, по крайней мере, 7 различных генотипов вируса гепатита А (I-VII), при этом у человека встречаются генотипы I, II, III и VII.
НАV выявляется в сыворотке крови, желчи, фекалиях и цитоплазме гепатоцитов у зараженных лиц в конце инкубации, продромальном и начальной фазе периода разгара болезни и крайне редко в более поздние сроки. НАV устойчив во внешней среде: при комнатной температуре может сохраняться в течение нескольких недель или месяцев, а при 4°С – несколько месяцев или лет. НАV инактивируется при кипячении в течение 5 мин, чувствителен к формалину и ультрафиолетовому облучению, относительно устойчив к хлору.
Эпидемиология.
Источником инфекции чаще всего являются больные с бессимптомной (субклинический и инаппарантный варианты) формой, безжелтушным и стертым течением инфекции или больные, находящиеся в инкубационном, продромальном периодах и начальной фазе периода разгара болезни, в фекалиях которых обнаруживаются HAV.
Ведущий механизм заражения ВГА – фекально–оральный, реализуемый водным, пищевым и контактно–бытовым путями передачи.
Восприимчивость к ВГА всеобщая. Наиболее часто заболевание регистрируют у детей старше 1 года (особенно в возрасте 3-12 лет и в организованных коллективах) и у молодых лиц (20-29 лет). Дети до 1 года маловосприимчивы к заражению ввиду сохранения у них пассивного иммунитета, переданного от матери. У людей в возрасте старше 30-35 лет вырабатывается активный иммунитет, подтверждаемый обнаружением антител к вирусу (Anti–HAV IgG) в сыворотке крови 60-97% доноров.
Рис. Распространенность гепатита А.
ВГА свойственно сезонное повышение заболеваемости в летне-осенний период. Наряду с сезонным отмечается и циклическое повышение заболеваемости ВГА через 3-5, 7-20 лет, что связано с изменением иммунной структуры популяции хозяев вируса.
ВГА – острая циклическая инфекция, характеризующаяся четкой сменой периодов.После заражения НАV из кишечника проникает в кровь и далее в печень, где после фиксации к рецепторам гепатоцитов проникает внутриклеточно. На стадии первичной репликации отчетливых повреждений гепатоцитов не обнаруживается. Новые поколения вирусов выделяются в желчные канальцы и далее поступают в кишечник и выделяются с фекалиями во внешнюю среду. Часть вирусной массы проникает в кровь, обусловливая развитие интоксикационной симптоматики продромального периода. Повреждения гепатоцитов, возникающие в ходе дальнейшего течения ВГА, обусловлены не репликацией вируса, а иммуноопосредованным цитолизом. В периоде разгара ВГА морфологическое исследование позволяет выявить воспалительные и некробиотические процессы, происходящие преимущественно в перипортальной зоне печеночных долек и портальных трактах. Эти процессы лежат в основе развития основных клинико-биохимических синдромов: нарушения пигментного обмена (обмена билирубина), цитолитического, мезенхимально-воспалительного и холестатического.
При вирусных гепатитах нарушения в пигментном обмене развиваются, прежде всего, на этапе экскреции гепатоцитом конъюгированного (связанного) билирубина. Главной причиной нарушения экскреции билирубина следует считать поражение ферментных систем и снижение энергетического потенциала гепатоцитов. Образующийся в гепатоцитах конъюгированный билирубин в конечном итоге поступает не в желчный капилляр, а непосредственно в кровь.
К лабораторным признакам цитолитическского синдрома относят повышение активности ферментов АлАТ и АсАТ (аланинамино- и аспартатаминотрансферазы), уровня железа в сыворотке крови, снижение синтеза альбумина, протромбина и других факторов свертывания крови, эфиров холестерина. Начальным этапом цитолитического синдрома является повышение проницаемости мембраны гепатоцитов. Это обусловливает выход в кровь прежде всего АлАТ – фермента, находящегося в цитоплазме печеночной клетки. Повышение активности АлАТ – ранний и надежный индикатор повреждения гепатоцита. Однако следует подчеркнуть, что цитолитический синдром развивается в ответ на любое повреждающее воздействие (токсины вирусов, микробов, гипоксия, медикаменты, яды и пр.), поэтому повышение активности АлАТ характерно не только для вирусных гепатитов.
Мезенхимально–воспалительный синдром характеризуется повышением уровня α и γ-глобулинов всех классов, изменением коллоидных проб (снижение сулемового титра и повышение показателя тимоловой пробы). Холестатический синдром проявляется повышением в крови уровня связанного билирубина, желчных кислот, холестерина, меди, активности щелочной фосфатазы, а также билирубинурией, уменьшением (исчезновением) уробилиновых тел в моче.
Благодаря действию комплексных иммунных механизмов (усиление интерферонопродукции, активизация естественных киллеров, антителопродукция и активность антителозависимых киллеров) репликация вируса прекращается, и происходит его элиминация из организма человека. Для ВГА не характерны ни длительное присутствие вируса в организме, ни развитие хронической формы болезни. Однако иногда течение заболевания может быть модифицировано в случаях коинфекции или суперинфекции другими гепатотропными вирусами. У лиц с генетической предрасположенностью возможно развитие хронического активного аутоиммунного гепатита 1-го типа.
Различают следующие формы ВГА:
– по степени выраженности клинических проявлений: бессимптомная (субклиническая и инаппарантная), манифестная (желтушная), безжелтушная, стертая;
– по длительности течения: острая, затяжная;
– по степени тяжести течения: легкая, средней тяжести, тяжелая;
– осложнения: рецидивы, обострения, поражения желчевыводящих путей;
– исходы: выздоровление без остаточных явлений, с остаточными явлениями – постгепатитный синдром, затяжная реконвалесценция, поражение желчных путей (дискинезия, холецистит).
В манифестных случаях болезни выделяют: инкубационный, преджелтушный (продромальный), желтушный периоды и период реконвалесценции.
Клиника.Инкубационный период ВГА составляет в среднем 35 дней (от 7 до 50 дней). Продромальный (преджелтушный) период, продолжительностью в среднем 5–7 дней, характеризуется острым началом с повышения температуры тела до 38-40°С в течение 1-3 дней, головной болью, снижением аппетита, тошнотой и чувством дискомфорта в эпигастральной области. Спустя 2-4 дня отмечается изменение окраски мочи, приобретающей цвет темного пива или крепкого чая. В этот период увеличивается печень, пальпация которой становится весьма чувствительной, и иногда (у 10-20 % больных) – селезенка. При биохимическом исследовании выявляют повышение активности АлАТ.
Период разгара продолжается в среднем 2-3 недели. Как правило, возникновение желтухи сопровождается ахолией кала, снижением температуры тела до нормального или субфебрильного уровня, уменьшением головной боли и других общетоксических проявлений, что служит важным дифференциально-диагностическим признаком ВГА. В первую очередь приобретают желтушное окрашивание слизистая оболочка полости рта (уздечка языка, твердое небо) и склеры, в дальнейшем — кожа; при этом, как правило, степень желтушности соответствует тяжести болезни. При обследовании больных в этот период, наряду с желтухой, отмечаются астенизация, тенденция к брадикардии и гипотензии, глухость сердечных тонов, обложенностъ языка, увеличение печени, край которой закруглен и болезнен при пальпации. В 20% случаев имеет место небольшое увеличение селезенки. Фаза угасания желтухи протекает обычно медленнее, чем фаза нарастания, и характеризуется постепенным исчезновением признаков болезни.
Рис. Клинические проявления вирусного гепатита, типичного.
Период реконвалесценции, продолжительность которого весьма вариабельна: от 1-2 до 6-12 мес. В это время у больных нормализуется аппетит, ликвидируются астеновегетативные нарушения, восстанавливаются размеры печени, селезенки и функциональные печеночные тесты. У 5-10% больных наблюдается затяжное течение болезни, продолжительностью до нескольких месяцев, характеризующееся монотонной динамикой клинико-лабораторных показателей. Затяжное течение у подавляющего большинства больных заканчивается выздоровлением.
В период угасания симптомов у отдельных пациентов наступают обострения болезни, проявляющиеся ухудшением клинических и лабораторных показателей. Рецидивы возникают в период реконвалесценции через 1-3 мес. после клинического выздоровления и нормализации функциональных тестов, характеризуются повторными клинико-биохимическими изменениями. Больные с затяжным течением ВГА, обострениями и рецидивами болезни нуждаются в тщательном обследовании для исключения возможной сочетанной инфекции (ВГВ и др.) и связанной с ней хронизацией процесса.
Исход ВГА. Обычно благоприятный. Полное выздоровление наблюдается у 90% больных, у остальных отмечаются остаточные явления в виде гепатофиброза, астеновегетативного (постгепатитного) синдрома, поражения билиарной системы при неизмененных функциональных печеночных тестах. После перенесенного ВГА иногда наблюдается синдром Жильбера, характеризующийся повышением в сыворотке крови уровня свободного билирубина при отсутствии изменений в других биохимических тестах.
ВИРУСНЫЙ ГЕПАТИТ Е.
Синонимы: вирусный гепатит ни А ни В с фекально-оральным механизмом передачи.
Вирусный гепатит Е (ВГЕ) – антропонозное вирусное заболевание с фекально-оральным механизмом заражения, склонное к эпидемическому распространению, протекающее преимущественно в доброкачественных циклических формах, но с большой частотой неблагоприятных исходов у беременных.
Возбудитель – вирус гепатита Е (Hepatitis Е virus, НЕV), относится к семейству Hepeviridae, роду Hepevirus. Частицы вируса представляют собой округлые образования диаметром около 32 нм (от 27 до 34 нм) без наружной оболочки.
Рис. Вирус гепатита Е при электронной микроскопии.
Геном ВГЕ представлен однонитчатой РНК позитивной полярности, протяженностью около 7500 нуклеотидов. Вирус гепатита Е генетически неоднороден: по мнению разных авторов, существует от 4 до 8 генотипов ВГЕ.
Эпидемиологические данные указывают на значительно меньшую вирулентность возбудителя по сравнению с НАV, что объясняет необходимость больших доз НЕV для заражения.
Эпидемиология.
Резервуаром и источником возбудителя инфекции является больной человек, выделяющий вирусы с фекалиями преимущественно в ранние сроки заболевания. Механизм заражения фекально–оральный. Основное значение имеет водный путь передачи инфекции, что определяет в основном эпидемическое распространение инфекции. Значительно реже, чем при ВГА, наблюдается спорадическая заболеваемость, обусловленная алиментарным и контактно-бытовым путями передачи возбудителя.
Восприимчивость к НЕV всеобщая. Преимущественно поражаются взрослые, особенно в возрасте 15-29 лет, представляющие наиболее активную часть трудоспособного населения. НЕV наиболее опасен в плане прогноза летального исхода для беременных женщин.
Для ВГЕ эндемичны районы с жарким климатом и крайне плохим водоснабжением населения. Заболевание широко распространено в Азии и Африке. Известны эндемичные районы в Туркмении, Узбекистане, Кыргызстане, Таджикистане.
Заболевание может протекать в виде исключительно мощных водных эпидемий, охватывающих в течение сравнительно короткого периода времени многие десятки тысяч людей (взрывной характер эпидемии). Первое предположение о существовании вирусного гепатита с фекально-оральным механизмом передачи, этиологически отличающегося от ВГА, возникло при ретроспективном расследовании крупной водной вспышки гепатита в Индии в 1955-1956гг. Вспышка охватила 35 тыс. жителей. Отличительной особенностью вспышек ВГЕ является избирательная и высокая летальность среди беременных во второй половине беременности.
После перенесенного заболевания, по-видимому, формируется напряженный типоспецифический иммунитет.
источник