Что такое вирусный гепатит С, как он проявляется, чем он опасен? Как передается вирус и можно ли вылечить гепатит С? Какие врачи лечат и с чего начинать лечение?
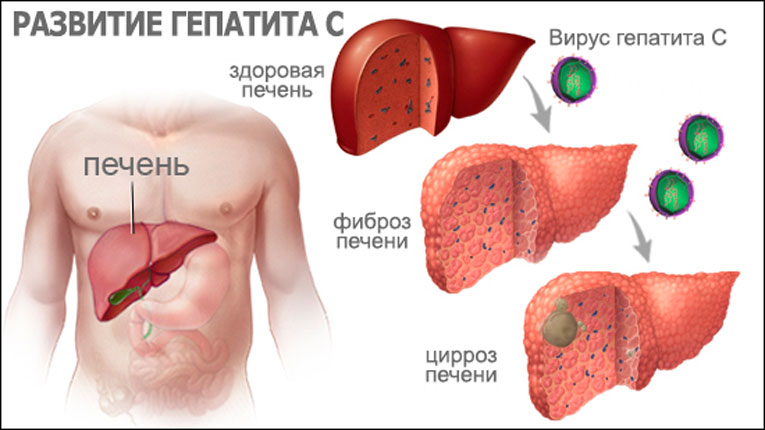
Гепатит С ( Вирусный Гепатит С) — воспалительное заболевание печени, вызванное вирусом HCV (Hepatitis C Virus). Болезнь может протекать как в острой, так и хронической форме. Хронический вирусный гепатит С, в течение многих лет, протекает без симптомов, что делает болезнь особенно опасной. Вирус HCV использует для репликации здоровые клетки печени, в результате чего клетки разрушаются и замещаются фиброзной тканью. В отсутствии лечения гепатита С, вероятность развития самых неблагоприятных последствий, таких как цирроз и рак печени, резко возрастает. Именно поэтому так важно своевременно выявить заболевание и начать терапию. Современные противовирусные препараты позволяют излечить гепатит С полностью.
Заболевание чаще всего протекает бессимптомно, однако возможны некоторые неспецифические проявления:
- усталость, повышенная утомляемость;
- тошнота, потеря аппетита.
- тяжесть в правом подреберье;
- боли в суставах;
- нарушения сна;
- кожный зуд.
В развитых странах заболеваемость вирусным гепатитом С составляет около 2 % населения. В России число заболевших – около 5 млн., во всем мире – около 500 млн. человек. С каждым годом эти цифры растут, что связано с распространением наркомании и внутривенным введением наркотиков.
Вирус передается через кровь. Заразиться вирусом можно при нанесении татуировок, пирсинге, посещении маникюрного кабинета, медицинских манипуляциях с кровью, в том числе при переливании крови, введении препаратов крови, операциях, на приеме у стоматолога. Также заражение возможно при общем использовании зубных щеток, бритвенных приборов, маникюрных принадлежностей. Подробнее…
Заражение половым путем происходит редко, так же как и передача вируса от матери во время беременности. Кормление грудью не запрещено при гепатите С, но следует соблюдать осторожность при появлении крови на сосках.
При бытовых контактах заразиться вирусом гепатита С невозможно. Вирус не передается воздушно-капельным путем, при рукопожатии, объятиях и использовании общей посуды. Больные вирусным гепатитом С не нуждаются в изоляции, не представляют опасности для окружающих. В России они, однако, освобождаются от призыва в армию.
Для определения в крови вируса гепатита С необходимо сдать анализ на антитела Anti-HCV, который показывает был ли когда-либо контакт с вирусом. Стоимость анализа 550 руб.
- Anti-HCV — отрицательный — контакта не было
- Anti-HCV — положительный — контакт был
Наличие антител не означает наличие в крови вируса, и при положительном результате Anti-HCV, делается ПЦР анализ HCV-РНК, по результатам которого мы определяем присутствует ли в крови вирус гепатита С. Стоимость анализа 750 руб.
Запишитесь на бесплатную консультацию для назначения обследования. АНОНИМНО.
После попадания вируса в организм человека, он с током крови поступает в печень, заражает печеночные клетки и там размножается.
Вирус гепатита С отличается генетической изменчивостью и способностью к мутациям. Существует 6 основных генотипов вируса и более 40 подтипов. Именно поэтому вирусу зачастую удается «обмануть» иммунную систему, что приводит к развитию хронического вирусного гепатита С.
Гепатит С является одной из главных причин, приводящих к пересадке печени, вот почему его лечение лучше не откладывать.
Существует две формы вирусного гепатита С: острая и хроническая . Острая форма чаще всего проходит бессимптомно и диагностируется только случайно при обнаружении в крови маркеров острого гепатита С – анти-HCV-IgM, который сохраняется в крови не больше 6 месяцев после заражения вирусом.
После перенесенного острого вирусного гепатита C возможно три варианта развития событий:
- Примерено у 20 % пациентов происходит полное выздоровление;
- У 20 % пациентов развивается неактивный хронический вирусный гепатит С с отсутствием лабораторных маркеров воспалительного процесса в печени;
- У остальных 60 % наблюдается хронический гепатит с клиническими и лабораторными проявлениями поражения печени.
Переход заболевания в хроническую форму происходит незаметно. Повреждение печени с годами нарастает и у пациента формируется фиброз печени с последующим нарушением функции печени. Болезнь прогрессирует медленно, годами. У пациентов с активным гепатитом риск формирования цирроза в течение 20 лет достигает 20 %, из них у 5 % развивается рак печени.
Симптомы могут вовсе не появляться до перехода заболевания в цирроз. Однако у некоторых пациентов возникают неспецифические, то есть характерные и для других заболеваний, симптомы: хроническая усталость, слабость, утомляемость.
Возможны также внепеченочные проявления вирусного гепатит С, например, заболевания кожи, почек, суставов.
Какой период после заражения должен пройти, чтобы лабораторные маркеры вирусного гепатита С проявились в анализах?
Антитела к вирусу гепатита С появляются через три месяца, а РНК вируса в крови (анализ методом ПЦР) – через 1-2 недели с момента заражения.
Можно. Это излечимое заболевание. Вероятность выздоровления зависит от корректности плана лечения и может достигать 99%.
Результат, однако, зависит не только от квалификации и опыта врача, но и от самого пациента и его готовности выполнять назначения.
Стандартное обследование дает полную информацию о вирусе, его генотипе и вирусной нагрузке, а также детальное представление о состоянии печени. Для этого проводятся биохимические анализы крови с установлением структурного и функционального состояния печеночных клеток, УЗИ, оценка степени фиброза (методами Фиброскан, ФиброМакс, Фибротест).
Важной и необходимой частью обследования является исключение противопоказаний для назначения терапии, так как инструкция к противовирусным препаратам запрещает их назначение при ряде сопутствующих патологий.
Для лечения вирусного гепатита следует обращаться к врачам-гепатологам. Крайне важно, чтобы у врача был опыт лечения вирусного гепатита С, так как, несмотря на существование международных стандартов терапии, лечение зачастую сопровождается побочными эффектами от препаратов и не всегда дает стопроцентный результат. Именно поэтому процесс терапии требует грамотных решений врача, а следовательно, его опыт и квалификация крайне важны.
Чем раньше начата терапия, тем лучше ее прогноз. Однако, личные обстоятельства пациента, такие, как скорость развития заболевания и его общее состояние, также приходится учитывать. Одним из основных факторов является степень поражения тканей печени (фиброза), которая оценивается специалистами по шкале от 0 до 4. Степень 4 соответствует циррозу.
Чаще всего заболевание протекает без симптомов, тем не менее, риск активации процесса и переход к циррозу велик, особенно при повышении в крови печеночных проб (АЛТ, АСТ). Именно поэтому человек с вирусом гепатита С нуждается в наблюдении врача.
Международным стандартом лечения вирусного гепатита С является комбинированная терапия препаратами интерферона и рибавирина. Дозы препаратов и длительность лечения подбираются врачом индивидуально в зависимости от многих факторов (см. Лечение вирусного гепатита С ).
В последнее время появились новейшие препараты прямого противовирусного действия, значительно увеличивающие возможность полного выздоровления. Терапия новыми препаратами назначается по индивидуальным схемам.
источник
Начиная с 40 – х годов ХХ века была доказана вирусная природа гепатита А, который протекает как кишечная инфекция (с энтеральным механизмом передачи, например, через воду). Затем в 1965 году был открыт первый из антигенов вируса гепатита В, который имеет парентеральный механизм, и передается через кровь. Затем выяснилось, что часть вирусных острых поражений печени не вызывается ни тем, ни другим возбудителем. Так, в 1977 году был открыт вирус дельта, или D. Это удивительный вирус, который не может размножаться без помощи возбудителя гепатита В.
Тем не менее, это не остановило исследователей, и с 1989 года известен еще один вирус, возбудитель парентерального гепатита С. После этого продолжались еще открытия, на свет появились вирусы гепатитов G, F, E. Но только за вирусным гепатитом С закрепилось поэтическое наименование – «ласковый убийца». С чем связано это название? Есть ли какие – то особенности течения острого и хронического гепатита С у женщин, или нет? Как отражается заболевание на беременности? Наконец, как лечить его, и каков прогноз?
Гепатит С – это вирусное заболевание, вызывающее воспалительное поражение печени, которое протекает в двух формах: острой и хронической. Говоря об этом, всегда нужно помнить, какой вариант мы имеет в виду. Острый процесс характеризуется легким течением, и часто проходит незамеченным. Часто у пациентов и пациенток нет не только желтухи, но и вообще никаких жалоб. Такое течение называют субклиническим.
Но было бы полбеды, что это поражение переносится на ногах. Именно потому, что вирус гепатита С неспособен вызывать сильное иммунное воспаление, он и не формирует иммунный ответ. В результате итог острого вирусного гепатита С довольно печальный: в 85 – 90% он «тихо и незаметно» переходит в хроническую форму, а у трети пациентов спустя много лет возникает цирроз печени и рак, который является шестой причиной смертности в высокоразвитых странах.
- Кроме того, существует несколько генотипов вируса, некоторые из них прогностически неблагоприятны.
Вирусный гепатит С относится к парентеральным (кровяным) инфекциям. Чтобы произошло заражение, нужно получить существенно больше вирусов, чем при гепатите В, который более заразен. Поэтому при бытовом общении, при половых контактах и даже при рождении ребенка женщиной, инфицированной гепатитом С, риск заражения является низким.
Конечно, заразиться можно и при переливании «аварийной» крови, при несоблюдении правил инъекций и инфузий в стационарах, но все эти варианты являются исключением из общего правила. Шанс заразиться через заведомо зараженную иглу составляет от 4 до 10% при уколе.
Вирус гепатита С обладает прямым цитопатическим действием на клетки печени, чего не происходит при заражении острым гепатитом В. Но при этом массивного некроза и разрушения клеток не происходит, поскольку иммуногенность вируса низкая, и он «обманывает» иммунитет, постоянно обновляя свою антигенную структуру. Вследствие этого он и ускользает от иммунного надзора.
Характерным примером может являться терминатор из жидкого металла, в культовом боевике «Терминатор – 2», который мог принимать любой вид. Именно так и ведет себя вирус в организме. Конечно, это вовсе не значит, что он маскируется под кишечную палочку – скорее, он продуцирует массу клонов, немного похожих друг на друга, как агенты в «Матрице».
Важно, что эта скорость к мутациям существенно превышает скорость размножения: вирусы мутируют в покое, каждый «своим образом». Поэтому на свет возникают новые поколения, с которыми иммунная система бороться уже не в состоянии.
Кроме этого, вирус способен блокировать иммунный ответ, заставляя организм вырабатывать пептиды, тормозящие работу лимфоцитов. Все это существенно затрудняет борьбу организма с инфекцией, и во многих случаях обуславливает переход в хроническую форму.
Проявления, на которые стоит обратить внимание!
Как уже говорилось, симптомы гепатита С в острой форме часто так и остаются нераспознанными. Этому способствует неопределенный и «размазанный» инкубационный период, который чаще всего составляет полтора месяца, но может и затягиваться до трех.
В том случае, если нет желтухи, то чаще всего беспокоят астеновегетативные и диспептические проявления: возникает слабость, вялость, утомляемость, снижение работоспособности. Иногда возникает тяжесть в правом подреберье, снижение аппетита. В том случае, если имеется желтуха, то (как правило) это эпизод легкий и быстро преходящий. Иногда и заметить ее трудно (склеры субиктеричны, легкое потемнение мочи и обесцвечивание кала), которые могут остаться незамеченными.
В том случае, если ВГС протекает в выраженной форме, и женщина «поймалась» на желтухе, то 80% случаев течения болезни являются легкими. Тяжелые осложнения, свойственные другим вариантам гепатитов (фульминантное течение, острая печеночная недостаточность) являются крайне редкими.
Важно помнить, что первые симптомы и признаки гепатита С у женщин являются настолько расплывчатыми, что только у внутривенных наркоманок может быть определенная настороженность и целенаправленный их поиск. В остальных случаях, когда женщина действительно случайно заразилась, скажем, на приеме у гинеколога, она не придает значения симптомам безжелтушного течения. Ведь объяснить слабость и вялость можно чем угодно, например, гормональными нарушениями или особенностями цикла.
Поэтому выставить диагноз острого ВГС можно своевременно только лишь по следующим данным:
- Умеренное повышение АЛТ в биохимическом анализе крови;
- Положительный анализ ПЦР – на РНК ВГС, либо появлением антител к вирусу гепатита С с одновременным отсутствием антител к особому неструктурному белку вируса NS 4, который появляется позже, и говорит о хронизации процесса.
Выздоравливают после острого гепатита С только 10 – 15 % всех заболевших. В остальных случаях возникает хронизация процесса. Поэтому именно хронический гепатит С является социально – экономической проблемой, в том числе вопросы лечения хронического гепатита С у женщин.
Тех, кто думает, что течение ВГС в хронической форме отличается «особым цинизмом» и страшной клинической картиной, ждет разочарование. На самом деле, это течение такое же – то есть стертое и бедное по своим симптомам. Но, в конце концов, поскольку вирус обладает большой циррозогенностью, происходит перестройка печени, и возникает или цирроз, или рак печени – гепатоцеллюлярная карцинома.
Проявляется хроническое течение у женщин (в большинстве случаев) лишь многолетним выделением вируса в кровь при отсутствии каких – либо жалоб. Пожалуй, только после застолья и алкогольной нагрузки у этих пациенток появляется незначительная тяжесть в подреберье справа.
Если женщина знает о поражении и регулярно наблюдается, то выясняется, что в крови постоянно циркулируют антитела к вирусу, обнаруживается сам вирус. Периодически повышается уровень АЛТ: процесс разрушения гепатоцитов течет «волнами». При УЗИ можно выявить увеличение селезенки (незначительное), а при биопсии печени – вялотекущий процесс, который вызывает неуклонное постепенное фиброзирование, или замещение рабочей паренхимы печени ее «опорным скелетом» — стромой. Об этом подробно написано в статье о циррозе печени.
Такое спокойное течение на протяжении ряда лет может резко оборваться, особенно на фоне регулярного приема алкоголя и продолжения внутривенного введения наркотиков. При этом происходит суперинфекция новыми мутантными штаммами вируса, что полностью дезорганизует иммунную систему.
В течении со временем появляются новые симптомы – печень уплотняется и увеличивается, как и селезенка. Становятся частыми небольшие эпизоды повышения температуры, и возникают различные внепеченочные проявления. К наиболее частым маркерам ВГС относят:
- васкулиты (воспаления сосудов);
- гломерулонефрит;
- фиброз легких;
- узелковый периартрит;
- ревматоидный артрит;
- поражения глаз – увеиты и кератиты;
- синдром Шегрена.
У пациентов может быть быстрое, злокачественное течение при невысоком уровне вирусемии и цитолиза. Поэтому главным «анализом», определяющим прогноз, является биопсия печени.
Выше писалось, что ВГС не такой заразный, как ВГВ. Поэтому вначале нужно решить вопрос: какова вероятность заражения ребенка? Для этого нужно определить вирусную нагрузку – посмотреть, сколько у беременной женщины есть вирусных частиц в крови. В том случае, если число больше 2 млн копий, то риск заражения составляет 30% (через плаценту), а если 1 млн и ниже – то при нормально текущей беременности и при отсутствии патологии плаценты вполне возможны самопроизвольные роды: риск заражения минимален.
Если вирус в крови не обнаруживается, а присутствуют только антитела, то ребёнок не заразится – это говорит как раз о том, что женщина выздоровел после острого гепатита С, попав в эти 15%.
Гепатит С у беременных женщин с высокой вирусной нагрузкой является показанием для проведения кесарева сечения, но сама беременность не является процессом, утяжеляющим течение болезни. Поэтому самым главным является исследование на гепатит С на этапе планирования беременности.
Особенность лечения гепатита у женщин проявляется только в случае беременности, о котором сказано выше. Терапиюя острого гепатита С (если, конечно, своевременно удалось его выявить) немного отличается от гепатита В. Практически не нужна дезинтоксикация и гепатопротекция, поскольку выраженной клиники нет. Пациентка вполне может находиться на диете (стол № 5), и этого вполне достаточно. Исключают алкоголь. Иногда требуется назначение обильного витаминного питья.
Главным принципом лечения острого ВГС является назначение противовирусной терапии. Цель – снизить риск трансформации острого процесса в хронический, и это удается: пациенты на противовирусной терапии втрое реже страдают хроническим течением болезни. Применяются препараты интерферона – от 3 млн МЕ ежедневно, в течение 3 дней, затем эту дозу вводят трижды в неделю, в течение месяца.
Используют альфа – интерферон, также в дозировке 3 млн МЕ трижды в неделю, на протяжении года. В итоге стабильная ремиссия устанавливается у 15 – 30% пациентов. Это, конечно, не самый лучший результат. Если сочетать интерферон с приемом рибавирина (1 г в сутки на протяжении 6 мес), то шанс появления ремиссии достигает 65%, и в среднем, равен 50%.
Существуют и иные схемы, например, введение 5 – 6 млн МЕ интерферона ежедневно, в течение месяца, с переходом на стандартную схему (в последующие 11 мес), позволяют добиться ремиссии в 70% случаев.
Стоит несколько сказать о стоимости лечения. Так, годичный курс лечения инерфероном в стандартной дозе составит 432 млн МЕ в год, или около 550 тысяч рублей. При пользовании дженериков эта стоимость снижается вдвое. Прием рибавирина «утяжеляет» эту схему, но ненамного: так, стоимость «Ребетола» — оригинального препарата составляет 150 руб в день, то есть еще дополнительно 27 тысяч рублей на курс.
В настоящее время на рынке появилось несколько препаратов, которые непосредственно предназначены для лечения ВГС. Например, это комбинация софосбувира и ледипасвира, препарат «Хаврони», который пока можно приобрести только за рубежом. Он предназначен для воздействия на самый «тяжелый» геном вируса, который наиболее быстро вызывает цирроз и рак. Курс лечения составляет по одной таблетке в день на протяжении 3 месяцев, при месячной стоимости в 27 тысяч долларов США.
Гепатокарцинома, или в просторечии, рак печени, обладает быстрым ростом и чаще всего дает метастазы в легкие. Это третья по частоте встречаемости злокачественная опухоль «благодаря» вирусному гепатиту С.
Риск ее возникновения повышается при употреблении алкоголя, при ожирении и наличии диабета 2 типа, а также в случае присоединения хронического вирусного гепатита В.
Симптомами появления опухоли служат появление асцита (скопления жидкости в брюшной полости), появление желтухи, внутренних кровотечений, лихорадки и прогрессирующего снижения веса. Усиливается слабость, потеря аппетита
Лечение рака наиболее успешно при пересадке печени, поскольку тогда решается проблема с многолетним хроническим поражением печени. Но это возможно только на ранних стадиях, когда ресурсы организма достаточны, чтобы пережить трансплантацию.
Вне зависимости от того, проявляется гепатит С у конкретного пациента, или нет, исход зависит от степени фиброза тканей печени, а это можно определить только по биопсии. Кроме этого, намного быстрее цирроз возникает при наличии других воспалительных поражений печени – вирусных и алкогольных. Следует пояснить, что после заражения спустя 14 – 15 лет пациентка имеет развернутый хронический гепатит с наличием внепеченочных симптомов.
источник
Гепатит С – вирусное инфекционное заболевание печени, передающееся трансфузионно, отличающееся легким, зачастую субклиническим, реже среднетяжелым течением в фазе первичного инфицирования и склонностью к хронизации, циррозу и озлокачествлению. В большинстве случаев гепатит С имеет безжелтушное малосимптомное начало. В связи с этим он может оставаться не диагностированным в течение нескольких лет и выявляется, когда в тканях печени уже развивается цирроз или происходит злокачественная трансформация в гепатоцеллюлярный рак. Диагноз гепатита С считается достаточно обоснованным при выявлении в крови вирусной РНК и антител к ней в результате повторных исследований методом ПЦР и различными видами серологических реакций.
Гепатит С – вирусное инфекционное заболевание печени, передающееся трансфузионно, отличающееся легким, зачастую субклиническим, реже среднетяжелым течением в фазе первичного инфицирования и склонностью к хронизации, циррозу и озлокачествлению. Вирусный гепатит С вызывается РНК-содержащим вирусом семейства Flaviviridae. Склонность этой инфекции к хронизации обуславливается способностью возбудителя пребывать в организме продолжительное время, не вызывая интенсивных проявлений инфекции. Как и остальные флавивирусы, вирус гепатита С способен, размножаясь, формировать квазиштаммы, имеющие разнообразные серологические варианты, что мешает организму формировать адекватный иммунный ответ и не позволяет разработать эффективную вакцину.
Вирус гепатита С не размножается в клеточных культурах, что не дает возможности детально изучить его устойчивость во внешней среде, однако известно, что он немного более устойчив, нежели ВИЧ, погибает при воздействии ультрафиолетовых лучей и выдерживает нагревание до 50 °С. Резервуаром и источником инфекции являются больные люди. Вирус содержится в плазме крови больных. Заразны как страдающие острым или хроническим гепатитом С, так и лица с бессимптомно протекающей инфекцией.
Механизм передачи вируса гепатита С – парентеральный, преимущественно передается через кровь, но иногда может происходить заражение и при контакте с другими биологическими жидкостями: слюной, мочой, спермой. Обязательным условием для заражения является непосредственное попадание достаточного количества вируса в кровь здорового человека.
В подавляющем большинстве случаев в настоящее время заражение происходит при совместном употреблении наркотиков внутривенно. Распространение инфекции среди наркоманов достигает 70-90%. Лица, употребляющие наркотики, являются наиболее опасным в эпидемическом плане источником вирусного гепатита С. Кроме того, риск заражения инфекцией возрастает у больных, получавших медицинскую помощь в виде многократных переливаний крови, хирургических мероприятий, парентеральных инъекций и пункций с применением нестерильного инструментария многократного пользования. Передача может осуществляться при нанесении татуировок, пирсинге, порезах во время маникюра и педикюра, манипуляций в стоматологии.
В 40-50% случаев не удается отследить способ заражения. В медицинских профессиональных коллективах заболеваемость гепатитом С не превышает таковую среди населения. Передача от матери к ребенку осуществляется тогда, когда в крови матери накапливается высокая концентрация вируса, либо при сочетании вируса гепатита С с вирусом иммунодефицита человека.
Возможность развития гепатита С при единичном попадании малого количества возбудителя в кровоток здорового человека невелик. Половой путь передачи инфекции реализуется редко, в первую очередь — у лиц с сопутствующей ВИЧ-инфекцией, склонных к частой смене половых партнеров. Естественная восприимчивость человека к вирусу гепатита С в значительной степени зависит от полученной дозы возбудителя. Постинфекционный иммунитет недостаточно изучен.
Инкубационный период вирусного гепатита С колеблется в пределах от 2 до 23 недель, иногда затягиваясь до 26 недель (что обусловлено тем или иным путем передачи). Острая фаза инфекции в подавляющем большинстве случаев (95%) не проявляется выраженной симптоматикой, протекая в безжелтушном субклиническом варианте. Позднее серологическое диагностирование гепатита С может быть связано с вероятностью «иммунологического окна» — периода, когда, несмотря на имеющуюся инфекцию, антитела к возбудителю отсутствуют, либо титр их неизмеримо мал. В 61% случаев вирусный гепатит диагностируется лабораторно спустя 6 и более месяцев после первых клинических симптомов.
Клинически манифестация вирусного гепатита С может проявляться в виде общей симптоматики: слабость, апатия, пониженный аппетит, быстрое насыщение. Могут отмечаться местные признаки: тяжести и дискомфорт в правом подреберье, диспепсия. Лихорадка и интоксикация при вирусном гепатите С являются довольно редкими симптомами. Температура тела если и поднимается, то до субфебрильных значений. Интенсивность проявления тех или иных симптомов часто зависит от концентрации вируса в крови, общего состояния иммунитета. Обычно симптоматика незначительна и больные не склонны придавать ей значение.
В анализе крови в острый период гепатита С нередко отмечают пониженное содержание лейкоцитов и тромбоцитов. В четверти случаев отмечается кратковременная умеренная желтуха (часто ограничивается иктеричностью склер и биохимическими проявлениями). В дальнейшем при хронизации инфекции эпизоды желтухи и увеличения активности печеночных трансфераз сопровождают обострения заболевания.
Тяжелое течение вирусного гепатита С отмечается не более чем в 1% случаев. При этом могут развиваться аутоиммунные нарушения: агранулоцитоз, апластическая анемия, невриты периферических нервов. При таком течении вероятен летальный исход в доантительном периоде. В обычных случаях вирусный гепатит С протекает медленно, без выраженной симптоматики, годами оставаясь недиагностируемым и проявляясь уже при значительной деструкции ткани печени. Часто впервые больным ставят диагноз гепатита С, когда уже имеют место признаки цирроза или гепатоцеллюлярного рака печени.
Осложнения вирусного гепатита С – это цирроз и первичный рак печени (гепатоцеллюлярная карцинома).
В отличие от вирусного гепатита В, где возможно выделение вирусного антигена, клиническая диагностика вирусного гепатита C производится с помощью серологических методик (антитела IgM к вирусу определяются с помощью ИФА и РИБА), а также определением в крови вирусной РНК с помощью ПЦР. При этом ПЦР осуществляется дважды, поскольку есть вероятность ложноположительной реакции.
При выявлении антител и РНК можно говорит о достаточной достоверности диагноза. Определение в крови IgG может означать как наличие вируса в организме, так и ранее перенесенную инфекцию. Пациентам с гепатитом С назначается проведение биохимических проб печени, коагулограммы, УЗИ печени, а в некоторых сложных диагностических случаях — биопсия печени.
Терапевтическая тактика при гепатите такая же, как и при вирусном гепатите В: прописана диета №5 (ограничение жиров, в особенности тугоплавких, при нормальном соотношении белков и углеводов), исключение продуктов, стимулирующих секрецию желчи и печеночных ферментов (соленая, жареная, консервированная пища), насыщение рациона липолитически активными веществами (клетчатка, пектины), большое количество жидкости. Полностью исключается алкоголь.
Специфическая терапия вирусного гепатита – это назначение интерферона в сочетании с рибавирином. Продолжительность терапевтического курса – 25 дней (при стойком к противовирусной терапии варианте вируса возможно удлинение курса до 48 дней). В качестве профилактики холестаза в комплекс терапевтических мер включают препараты урсодеоксихолиевой кислоты, а в качестве антидепрессанта (поскольку психологическое состояние больных нередко сказывается на эффективности лечения) – адеметионин. Действие противовирусной терапии напрямую зависит от качества интерферонов (степени очистки), интенсивности терапии и общего состояния больного.
По показаниям базисную терапию могут дополнять оральной дезинтоксикацией, спазмолитическими средствами, ферментами (мезим), антигистаминными препаратами и витаминами. При тяжелом течении гепатита С показана внутривенная дезинтоксикация растворами электролитов, глюкозы, декстрана, при необходимости терапию дополняют преднизолоном. В случае развития осложнений курс лечения дополняется соответствующими мерами (лечение цирроза и рака печени). При необходимости производят плазмаферез.
При должном лечении выздоровлением заканчивается 15-25% случаев заболевания. Чаще всего гепатит С переходит в хроническую форму, способствуя развитию осложнений. Смерть при гепатите С, как правило, наступает вследствие цирроза или рака печени, летальность составляет 1-5% случае. Менее благоприятен прогноз сочетанной инфекции вирусами гепатита В и С.
Общие меры профилактики гепатита С включают тщательное соблюдение санитарного режима в медицинских учреждениях, контроль над качеством и стерильностью переливаемой крови, а также санитарный надзор над учреждениями, оказывающими услуги населению с использованием травматических методик (татуаж, пирсинг).
Помимо прочего, ведется разъяснительная, просветительская деятельность среди молодежи, рекламируется индивидуальная профилактика: безопасный секс и отказ от наркотиков, осуществление медицинский и иных травматических процедур в сертифицированных учреждениях. Среди наркоманов распространяются одноразовые шприцы.
источник
Так ли страшен вирусный гепатит С, как об этом кричат заголовки? Гепатит сегодня лечится успешней простатита!
Сегодня мы попытаемся простым языком ответить на вопрос «гепатит – что же это такое?» Вообще, гепатит – это довольно общее название болезней печени. Гепатиты бывают самого различного происхождения:
- вирусный
- бактериальный
- токсический (лекарственный, алкогольный, наркотический, химический)
- генетический
- аутоминунный
В этой статье мы будем говорить только о вирусных гепатитах, которые, к сожалению, довольно распространены и признаны социально значимыми болезнями, которые приводят к повышенной смертности и потере трудоспособности. Самую большую опасность вирусные гепатиты представляют из-за бессимптомного длительного течения вплоть до запущенных стадий. Поэтому, несмотря на появление нового поколения лекарств, вирусные гепатиты представляют серьезную проблему, так как уже на стадии цирроза печени, последствия зачастую имеют необратимый характер.
Как мы уже писали выше, гепатит может быть вызван, как вирусом, так и другой причиной. Каким же вирусом может быть вызван гепатит? Вирусов, вызывающих гепатит печени несколько, одним из наиболее опасных являются вирусы гепатита В (HVB) и гепатита С (HCV). В этой статье мы уделим внимание HCV-инфекции. Основные моменты, о которых важно знать:
- Вирус гепатита С (ВГС) может обеспечивать свое существование и репликацию (размножение) только попав в «плодородную почву», которой для него являются клетки печени – гепатоциты. Остальные органы также могут поражаться вирусом, однако этот процесс протекает малоактивно и может вызвать патологию этих органов человека лишь при длительном (десятки лет) течении заболевания.
- Вирус состоит из двух оболочек, которые содержат в себе генетический код в виде РНК и несколько видов белков (протеинов), необходимых для жизненного цикла вируса: протеазы, репликазы и полимеразы.
- При диагностике выявляют более 6 генотипов вируса и несколько подтипов, которые говорят о солидном возрасте HCV инфекции. Различные генотипы локализованы по регионам, в странах СНГ и Европе распространены генотипы 1, 3 и генотип 2. Различные генотипы обладают разной устойчивостью к лечению. Хуже лечится генотип 3. На тактику лечения также иногда важны и поддтипы генотипов (чаще всего обозначаются буквами a, b)
- ВГС характеризуется частотой мутаций, что приводит к возникновению устойчивости к лечению, если во время терапии не удалось подавить инфекцию до конца.
Печень – это самый крупный орган человека, который обеспечивает обмен веществ в организме. Гепатоциты – «кирпичики» печени образуют так называемые «балки», одна сторона которых выходит к кровеносному руслу, а другая – к желчным протокам. Печеночные дольки, которые состоят из балок, содержат в себе, кровеносные и лимфатические сосуды, а также каналы оттока желчи.
При попадании в кровеносную систему человека, вирус достигает печени и попадает в гепатоцит, который, в свою очередь, становится источником производства новых вирионов, которые используют ферменты клетки для своего жизненного цикла. Иммунная система человека обнаруживает пораженные вирусом клетки печени и уничтожает их. Таким образом, клетки печени разрушаются силами иммунной системы. Содержимое разрушенных гепатоцитов попадает в плазму крови, что выражается повышением ферментов АЛТ, АСТ, билирубина в биохимических тестах.
Печень производит необходимые в процессе обмена вещества в организме человека:
- желчь, необходимую для расщепления жиров в процессе пищеварения
- альбумин, который выполняет транспортную функцию
- фибриноген и другие вещества, которые отвечают за свертываемость крови.
Кроме этого, печень накапливает витамины, железо и другие полезные для организма вещества, нейтрализует токсины и перерабатывает всё, что попадает к нам с пищей, воздухом и водой, накапливает гликоген – своеобразный энергетический ресурс организма.
Печень является самовосстанавливающимся органом и заменяет поврежденные клетки новыми, однако, при гепатите печени, сопровождающемся сильным воспалением, которое наблюдается при присоединении токсического воздействия, клетки печени не успевают восстанавливаться, а вместо них образуются рубцы в виде соединительной ткани, которые вызывают фиброз органа. Фиброз характеризуется от минимального (F1) до цирроза (F4), при котором нарушается внутреннее строение печени, соединительная ткань затрудняет кровоток через печень, что приводит к портальной гипертезии (повышению давления в кровеносной системе) — в итоге возникают риски желудочных кровотечений и смерти больного.
Гепатит С передается через кровь:
- контакт с кровью инфицированного человека (в больницах, стоматологии, тату-салонах, косметических кабинетах)
- в быту гепатит С передается также только при контакте с кровью (использование чужих лезвий, маникюрных инструментов, зубных щеток)
- при травмах, связанных с кровотечением
- при половых контактах в случаях, связанных с нарушением слизистых покровов партнеров
- при родах от матери ребенку, если кожные покровы малыша контактировали с кровью матери.
Гепатит С не передается
- воздушно-капельным путем (в общественных местах при кашле, чихании, купании и т.д.)
- при объятиях, рукопожатии, пользовании общей посудой, пищей или напитками.
Сегодня ученым не удалось создать вакцину от гепатита С, в отличии от вакцин для гепатита А и В, однако есть несколько перспективных исследований в этой области. Поэтому для того, чтобы не заболеть, нужно выполнять ряд профилактических мер:
- избегать контакта Ваших кожных покровов с чужой кровью, даже высохшей, которая может оставаться на медицинских и косметологических инструментах
- применять презервативы при сексуальных контактах
- женщины, планирующие беременность, должны пройти лечение до родов
- пройти вакцинацию от гепатитов А и B.
Услышав о гепатите С, многие пытаются найти его симптомы у себя, однако нужно знать, что в большинстве случаев заболевание протекает бессимптомно. Симптомы в виде желтухи, потемнения мочи и осветления кала могут проявляться только лишь на стадии цирроза печени, ит то – далеко не всегда. При подозрении на заболевание в первую очередь нужно сделать анализ на антитела к гепатиту методом иммуноферментного анализа (ИФА). Если он окажется положительным, то для подтверждения диагноза требуется дальнейшее обследование.
Если анализ на гепатит отрицательный, то это не значит, что можно успокоиться, так как в случае «свежей» инфекции анализ может быть ошибочным, так как антитела не вырабатываются мгновенно. Чтобы полностью исключить гепатит, нужно повторить тест через 3 месяца.
В первую очередь нужно проверить есть гепатит или нет, так как антитела могут остаться и после выздоровления. Для этого нужно сделать анализ на сам вирус, который называется «качественный тест на РНК вируса гепатита С методом ПЦР». Если этот тест положительный – то гепатит С есть, если отрицательный – то нужно будет повторить его через 3 и 6 месяцев, чтобы полностью исключить инфекцию. Также рекомендуется сделать биохимический анализ крови, который может указать на воспаление в печени.
Во-первых, примерно у 20% инфицированных гепатит С заканчивается выздоровлением, у таких людей в течение жизни обнаруживаются антитела к вирусу, однако самого вируса в крови нет. Таким людям лечение не требуется. Если же вирус все-таки определяется и имеются отклонения в биохимических показателях крови, немедленное лечение показано далеко не всем. У многих HCV-инфекция в течение нескольких лет не вызывает серьезных проблем с печенью. Однако все больные должны пройти противовирусную терапию, в первую очередь это касается тех, у кого имеется фиброз печени или внепеченочные проявления гепатита С.
При длительном течении гепатита С (обычно это 10-20 лет, однако возможны проблемы и через 5 лет) развивается фиброз печени, который может привести к циррозу печени, а затем – к печеночному раку (ГЦК). Скорость развития цирроза печени может увеличиться при употреблении алкоголя и наркотиков. Кроме этого длительное течение болезни может вызвать серьезные проблемы со здоровьем, не связанные с печенью. Нам часто задают вопрос – «Умру ли я, если не буду лечиться?». В среднем от момента инфицирования до смерти от цирроза или рака печени проходит от 20 до 50 лет. За это время можно умереть от других причин.
Диагноз «цирроз печени» (ЦП) — сам по себе не приговор. ЦП имеет свои стадии и, соответственно, прогнозы. При компенсированном циррозе практически нет симптомов, печень несмотря на изменения структуры, выполняет свои функции, а больной не испытывает жалоб. В анализе крови могут наблюдаться снижение уровня тромбоцитов, а УЗИ определяет увеличение печени и селезенки.
Декомпенсированный цирроз проявляется снижением синтетической функции печени, выраженной тромбоцитопенией, снижением уровня альбумина. У больного может скапливаться жидкость в брюшной полости (асцит), появляться желтуха, отекают ноги, появляются признаки энцефалопатии, возможны внутренние желудочные кровотечения.
Тяжесть цирроза, как и его прогноз, принято оценивать по баллам системы Чайлд Пью:
| Показатель | Баллы | ||
| 1 | 2 | 3 | |
| Асцит | Нет | Небольшой | Умеренный/ большой |
| Энцефалопатия | Нет | Небольшая/ умеренная | Умеренная/ выраженная |
| Уровень билирубина, мг/дл | 3,0 | ||
| Уровень альбумина, г/л | >3,5 | 2,8–3,5 | 6,0 |
Сумма баллов:
- 5–6 соответствует классу цирроза печени А;
- 7–9 баллов — B;
- 10–15 баллов — C.
При сумме баллов менее 5 средняя продолжительность жизни пациентов составляет 6,4 года, а при сумме 12 и более — 2 месяца.
На скорость появления цирроза печени влияют:
- Возраст больного. Если инфекция произошла в возрасте после сорока лет, то болезнь прогрессирует быстрее
- У мужчин цирроз развивается быстрее, чем у женщин
- Злоупотребление алкоголем значительно ускоряет цирротический процесс
- Лишний вес приводит к ожирению печени, что ускоряет фиброз и цирроз органа
- Генотип вируса также влияет на патологический процесс. По некоторым данным, третий генотип – самый опасный в этом плане
Ниже приведена диаграмма скорости развития цирроза у больных гепатитом С
Важно знать, что заражение при половых контактах происходит редко, поэтому, как правило, женщина беременеет от инфицированного партнера, при этом не происходит ее инфицирования. Если же больна будущая мама, то риск передачи инфекции ребенку при родах составляет 3-4%, однако он может быть выше у мам с ко-инфекцией ВИЧ или некоторыми другими инфекционными заболеваниями. Также на риск инфекции влияет концентрация вируса в крови у больного человека. Лечение до беременности исключит риск заболевания ребенка, при этом беременность должна наступать лишь после 6 месяцев от окончания терапии (особенно если в схеме лечения присутствовал рибавирин).
При гепатите не стоит чрезмерно нагружать организм, хотя никаких прямых доказательств влияния занятиями спортом на течение болезни нет. Большинство врачей рекомендуют умеренные занятия спортом – плавание в бассейне, пробежки, йога и даже силовые тренировки с адекватным подходом. Желательно исключить травматические виды спортf, при которых может произойти нарушение кожных покровов больного человека.
источник
Вирусный гепатит является наиболее распространённой болезнью печени, которая выражается в глобальном повреждении органа и нарушении его функционирования. Всего классифицируют пять видов этого заболевания, каждый из которых поражает гепатоциты (клетки печени), вызывая воспалительные процессы и возможность развития серьёзных осложнений. Данной болезнью могут заболеть как ребёнок, так и взрослый. Вирус гепатита может передаваться различными способами, гепатит способен протекать в разной форме: молниеносной, острой, хронической и затяжной. Такие формы характерны для типа А, В, С и D. Тип Е встречается гораздо реже и преобладает в жарких регионах, где инфицирование происходит водным путём.
Абсолютно все виды заболевания передаются от заражённого человека к больному. В зависимости от типа вируса инфекция распространяется двумя способами: фекально-оральным и парентеральным путём. Для гепатитов А и Е характерен первый вариант.
Такой способ передачи означает:
- употребление заражённой питьевой воды;
- совместное с больным принятие пищи (овощи, фрукты, ягоды);
- несоблюдения правил личной гигиены (грязные руки);
- использование совместных с инфицированным бытовых предметов;
- половой контакт с заражённым.

- Переливание крови. Процедура представляет угрозу, если медицинские работники пренебрегли предварительным обследованием доноров. Такое случается по халатности медперсонала или в экстренной ситуации, когда требуется немедленное переливание, а времени на анализы нет. Также это распространённое явление в странах, где существует острая необходимость в донорской крови.
- Пересадка органов. В большинстве случаев все доноры тщательно проверяются, и лишь после осуществляется пересадка. Но в экстренных ситуациях врач может пренебречь проверкой и провести пересадку без неё.
- Использование одноразовых шприцев группой людей. Такие явления наблюдаются у наркоманов, принимающих препараты инъекционно. В редких случаях использовать одноразовый шприц может медицинский работник из-за своей невнимательности или халатности.
- Непосредственный контакт с носителем при наличии повреждённых кожных покровов. Стоматологи, травматологи и хирурги постоянно взаимодействуют с больными людьми, поэтому им нужно придерживаться правил безопасности. С инструментами инфекция попадает в организм через порезы, ранки на теле.
- Беспорядочные половые акты без использования контрацептивов. Если мужчина или женщина ведёт беспорядочную половую жизнь, то они могут стать носителями инфекции. Вирусы способны длительное время персистировать в клетках организма. Обнаружить их удаётся только после окончания инкубационного периода.
- Во время беременности. В редких случаях инфекционное заболевание передаётся от матери к плоду. Чтобы избежать дальнейшего развития болезни, врач проводит своевременную вакцинацию малыша. Современные вакцины обеспечивают надёжную защиту на длительный срок.
Первые проявления гепатитов В, С и D могут возникнуть через 6 месяцев, когда болезнь приобретает хроническую форму, поэтому необходимо регулярно проводить диагностику всего организма. Тип А и Е проявляется уже на вторую неделю и отличается рядом симптомов, обнаружив которые, больной должен обратиться в специализированную клинику или больницу.
Чтобы понять, что такое вирусные гепатиты и как они влияют на организм, необходимо изучить механизм развития болезни. После попадания в организм патогенные вирусы атакуют клетки печени, связываясь с белковыми веществами на мембране. После проникновения возбудителя внутрь происходит замена генома здоровых гепатоцитов на генетический материал вирусов.
После замены генома начинается активное воспроизведение (репликация)вирусов, что приводит к глобальному поражению печени.
Вирусный гепатит относится к опасным патологиям печени, которые требуют курсовой медикаментозной терапии. Игнорирование болезни может привести к тяжёлым последствиям, когда требуется экстренная пересадка печени.
В большинстве случаев первые признаки различных типов гепатита схожи между собой.
К таким симптомам относят:
- Диспепсические расстройства. Это периодические рвоты и тошнота. У больного пропадает аппетит, изменяется вкус еды, ему не нравятся любимые продукты. Беспокоит чувство тяжести, наблюдается горечь во рту и неприятная отрыжка.
- Недомогание и общая слабость. Больной становится безразличен ко всему, затяжная апатия и стрессы преобладают над нормальным состоянием. Со временем появляется агрессия и раздражительность без весомого повода.
- Болезненные ощущения в правом подреберье, которые сопровождаются дискомфортом, чувством распирания. Это результат резкого увеличения печени в размерах. Со временем данное ощущение будет усиливаться.
- Иктеричность. Желтуха характерна лишь для некоторых видов гепатита. Пожелтение проявляется на кожных покровах и слизистых, а также на склерах глаз.
- Изменения цвета каловых масс и мочи. Фекалии становятся белого цвета, а моча приобретает тёмно-коричневую окраску.
- Геморрагические проявления. При тяжёлом течении болезни могут возникать кровотечения из носа и рта. Также сосудистые геморрагии могут наблюдаться по всему телу.
Данная симптоматика указывает на развитие гепатитов различных типов, которые требуют немедленного лечения.
Наиболее распространённый вид патологии, который характеризуется минимальными осложнениями и легко излечим. Гепатит А ещё называют болезнью Боткина или «болезнью грязных рук». Передача инфекции происходит чаще всего через питьевую воду и еду.
Как правило, люди самостоятельно поправляются от данного заболевания и вырабатывают стойкий иммунитет к любому подвиду этого типа гепатитов. Проявляется патология уже через неделю, в некоторых случаях инкубационный период может затянуться на несколько месяцев. Это зависит от иммунитета человека и физиологических данных.

- головные боли;
- повышенная слабость;
- мышечная боль;
- подъём температуры тела;
- снижение аппетита вплоть до его отсутствия;
- бессонница;
- позывы на рвоту и тошнота.
Такие симптомы проявляются у больного на протяжении 1-2 недель, после чего они исчезают. Полное выздоровление наблюдается уже до конца 3 недели. В крайних случаях врач может назначить внутривенное введение растворов для дезинтоксикации , которые справятся с токсическим влиянием на печень.
ДНК вируса гепатита В имеет вид кольца из двух нитей, на поверхности которых содержится антиген HBsAg. Патоген попадает в организм здорового человека парентеральным путём и в первую очередь поражает печень. Беспорядочные половые связи, переливание крови и совместное использование нестерильных инструментов приводит к инфицированию.
Гепатит В проявляется через 6 месяцев и больше. За длительный инкубационный период вирус успевает произвести не одно поколение, что приводит к хроническому воспалению печени. К наиболее опасным осложнениям относят цирроз, карциному и печёночную кому.

- слабость и недомогание, человек становится апатичным и вялым;
- геморрагический синдром (кровотечения из дёсен, повышенная проницаемость сосудов по всему телу);
- диарея, рвота и тошнота;
- увеличение печени и селезёнки в размерах;
- пожелтение кожных покровов и склер глаз;
- изменение цвета мочи и кала.
После того как у человека появляется такая симптоматика, врач назначает диагностическое обследование. Это может быть компьютерная и магнитно-резонансная томография. Полученные фото с серией снимков оцениваются специалистом, после чего ставится точный диагноз.
Гепатит С – болезнь вирусного генеза, которая поражает клеточные структуры печени, протекает обычно бессимптомно, часто приводит к хроническому воспалению органа, циррозу или раку печени. При этом вирус отличается особой характеристикой – он легко мутирует, имеет больше 10 подвидов, поэтому учёные до сих пор не смогли создать противовирусную вакцину. Современные лекарственные средства могут эффективно воздействовать на патогенов.
Как и гепатит В, болезнь передаётся через кровь и другие биологические жидкости и отличается длительным инкубационным периодом.

- постоянная слабость;
- повышение температуры тела;
- расстройства пищеварения;
- суставные и мышечные боли;
- увеличение печени.
Для точного определ ения гепатита С используют такие тест ы , как иммуноферментный анализ и полимеразная цепная реакция, состояние печени выясняют с помощью инструментальных способов исследования.
Заболевание вирусной этиологии, которое протекает в тяжёлой форме и быстро приводит к развитию цирроза печени. Самостоятельным не бывает. Размножение вирусов возможно только при наличии гепатита В. Инфицирование происходит через биологические жидкости человека: кровь, сперму и слюну.
При тяжёлом течении болезни наблюдаются следующие симптомы:
- повышенная утомляемость;
- резкое снижение веса;
- диспепсические расстройства;
- болезненные ощущения в правом подреберье;
- наличие свободной жидкости в брюшной полости;
- пожелтение кожи и слизистых;
- кровоточивость дёсен.
Чтобы определить данное заболевание, проводят лабораторно-инструментальное обследование.

Большую опасность вирус представляет для беременных женщин. Воспалительные процессы в печени в большинстве случаев приводят к прерванной беременности. Поэтому после того как у женщины обнаруживают данную патологию, её отправляют в стационар под постоянное наблюдение. На фоне заболевания начинает развиваться почечная недостаточность, которая может привести к летальному исходу.
Изучением и разработкой противовирусных лекарств занимаются микробиология и эпидемиология. Исследование природы вирусов, их строения и свойств, и разработка соответствующих препаратов на биологическом материале патогенов актуальны и по сегодняшний день.
Учёные детально изучают вирусные гепатиты, их симптомы и способы лечения. На основе биологического материала вирусных клеток они разрабатывают вакцины с содержанием небольшого количества очищенных антигенов, функция которых состоит в стимулировании активной работы защитных сил организма против данной патологии. Вакцинацию производят с рождения, чтобы в дальнейшем человек был защищён от инфекции на длительное время.

Иногда больные прибегают к народным методам лечения. Такие действия могут привести к осложнениям и побочным явлениям, так как некоторые растения обладают выраженным токсическим эффектом. Поэтому предварительно следует получить одобрение лечащего врача и определить возможные противопоказания.
Практически все типы вирусов приводят к следующим осложнениям:
- Цирроз печени. Необратимый процесс, который характеризуется замещением здоровых клеток паренхимы на фиброзную и соединительную ткань. В результате этих структурных изменений печень уменьшается в размерах, меняет свою плотность и становится бугристой. У человека появляется металлический вкус и горечь во рту, которая усиливается в утреннее время.
- Гепатоцеллюлярная карцинома или рак печени. Патология возникает вследствие злокачественной трансформации гепатоцитов. Здоровые клетки печени перерождаются в раковые из-за чрезмерного повреждающего воздействия на них.
- Печёночная недостаточность. Данная патология возникает вследствие глобального поражения паренхимы печени, развития интоксикации, что приводит к почечной энцефалопатии. Поражённый орган прекращает выполнять свои обычные функции и становится несостоятельным.
- Холецистит. Воспалительное заболевание жёлчного пузыря, которое возникает вследствие воспалительных процессов в соседних органах и как осложнение желчнокаменной болезни.
Развитие данных заболеваний связано с несвоевременным лечением и тяжёлыми хроническими формами болезни. Чтобы предотвратить осложнения и избежать летального исхода, больному следует вовремя проходить диагностику и следовать указаниям врача.
Классическое течение вирусных гепатитов представляет собой четыре этапа, неизменно связанных между собой:
- Инкубационный период. Длительность этого этапа зависит от физиологических данных человека, состояния его иммунитета и количества вирусов, которые попали в организм. Наименее короткий период у типа А и Е, он составляет около 2 недель. Самый длинный инкубационный период у типа С, он может составлять несколько месяцев и больше.
- Преджелтушный этап. После инкубационного периода начинают проявляться первые признаки, по которым довольно сложно выявить наличие болезни. Это постоянная усталость, расстройства сна, диспепсические расстройства и мышечные боли.
- Желтушная стадия. В период иктеричности наблюдается сильная интоксикация всего организма, состояние больного ухудшается. Начинают желтеть кожные покровы, склеры глаз и другие слизистые. Изменяется цвет мочи до тёмно-коричневого, а кал становится белым и глиняным.
- Стадия выздоровления. Начинается данный период с медленного исчезновения всех неприятных симптомов. Печень уменьшается в размерах, проходят носовые кровотечения и иктеричность. Пациент выходит из затяжной депрессии.
Полное выздоровление наблюдается тогда, когда биохимические анализы крови подтвердят нормализацию всех показателей.
Чтобы избежать заражения гепатитом вирусной этиологии, необходимо придерживаться следующих правил безопасности:
- своевременное вакцинирование от типа А и В;
- не пренебрегать правилами личной гигиены;
- употреблять только чистую питьевую воду, хорошо вымытые овощи и фрукты;
- не использовать чужие бытовые предметы, которые контактировали с кожными покровами других людей;
- избегать сомнительныхтату-салонов;
- отказаться от употребления наркотиков.
Каждый человек регулярно должен проходить полный медицинский осмотр, чтобы точно знать о состоянии своего здоровья.
источник
Современная медицина использует классификацию гепатитов по причинам возникновения болезни. Согласно этой классификации, различают следующие виды гепатитов.
1. Вирусный, или инфекционный, гепатит с разновидностями:
• гепатит А; • гепатит В; • гепатит С; • гепатит D; • гепатит Е; • гепатит G.
2. Токсический гепатит с разновидностями:
• алкогольный гепатит; • лекарственный гепатит; • гепатиты при отравлении различными химическими веществами.
3. Инфекционный гепатит как компонент желтой лихорадки, цитомегаловирусной инфекции, краснухи, эпидемического паротита, инфекции вируса Эпштейна — Барр, герпеса, лихорадки Ласса, СПИДа.
4. Бактериальный гепатит возникает при лептоспирозе, сифилисе.
5. Гепатиты как следствие аутоиммунных заболеваний:
• аутоиммунный гепатит — разрушение тканей печени собственной иммунной системой организма.
6. Лучевой гепатит (компонент лучевой болезни) — редкая форма гепатита, развивающаяся при воздействии на организм больших доз ионизирующего излучения.
Наиболее часто встречается вирусный, или инфекционный, вид гепатита.
Чаще других встречаются вирусные гепатиты.
Гепатит может быть первичным, и в этом случае он является самостоятельным заболеванием, или вторичным — тогда он представляет собой проявление другой болезни.
Развитие первичного гепатита связано с воздействием гепатотропных факторов — вирусов, алкоголя (алкогольный гепатит), лекарственных средств (медикаментозный гепатит) или химических веществ (токсический гепатит).
Гепатит может быть врожденным заболеванием (фетальный гепатит); причинами являются вирусная инфекция, несовместимость крови матери и плода и другие.
Вторичный гепатит возникает на фоне внедрения инфекций, интоксикаций, при заболеваниях желудочно — кишечного тракта, диффузных болезнях соединительной ткани как одно из их проявлений.
В 1994 году в Лос-Анджелесе принята новая классификация заболеваний печени, в которой основное внимание уделено вирусным и аутоиммунным формам.
В настоящее время открыто и изучено несколько разновидностей вирусов, вызывающих воспаление клеток печени (гепатит) у человека. Ими могут быть цитомегаловирус, вирус Эпштейна-Барра и другие. Но к началу 1970-х годов стало известно о двух вирусах гепатита, имеющих различные пути заражения. Один вирус, передающийся фекально-оральным путем, получил название «вирус гепатита А», а второй, передающийся через кровь, — «вирус гепатита В».
В дальнейшем было открыто еще несколько вирусов гепатитов человека; все они, по рекомендации экспертной группы Всемирной организации здравоохранения, получили название буквами от С до G.
Во всем мире гепатиты В, С и D рассматриваются как профессиональные заболевания медицинских работников, имеющих дело с кровью больных.
В народе заболевания, вызванные вирусами гепатита, принято называть «желтухой». И действительно, основным клиническим признаком любого гепатита является желтый цвет кожи, слизистых оболочек и склер глазных яблок.
Наиболее изученным является вирусный гепатит А, который является частым гостем в детских школьных и дошкольных коллективах. Не обходит стороной этот вирус и больницы, где ослабленные различными болезнями люди являются легкой добычей для него. И тем не менее это заболевание относится к числу тех, пути передачи которых до сих пор недостаточно изучены. Частота вирусного гепатита в России составляет 4 тыс. на 100 тыс. населения, и этот показатель постоянно растет.
Острый вирусный гепатит является наиболее частым среди серьезных инфекционных болезней печени. Он связан с несколькими типами вирусов, которые вызывают воспаление печени. Инфицирование гепатитом А обычно заканчивается полным выздоровлением и приобретением иммунитета к данному вирусу. Симптомы гепатита В, более серьезной инфекции, являются обычно более сильными и постоянными (хотя все типы вирусного гепатита могут быть бессимптомными). Гепатит С является наиболее частой причиной хронического гепатита. Гепатит Е похож на гепатит А, но встречается только у людей, живущих на побережье Индийского океана. Гепатит D поражает только тех, кто уже был инфицирован гепатитом В.
Хотя нет никакого определенного способа лечения этих заболеваний, большинство пациентов выздоравливает через какое-то время. Некоторые люди становятся переносчиками гепатита В, С или D, то есть остаются инфицированными еще долгое время после того, как пройдут все симптомы. В некоторых случаях и гепатит В, и гепатит С могут привести к хроническому гепатиту, циррозу и раку печени.
Проводятся анализы крови на наличие вируса или антител к вирусу.
Хронический гепатит характеризуется продолжительным воспалением печени и разрушением (некрозом) клеток печени, которые продолжаются более шести-двенадцати месяцев. Симптомы могут быть умеренными, неопределенными или совсем отсутствовать. Хронический гепатит может прогрессировать медленно и может пройти неожиданно, через несколько месяцев или даже лет. У некоторых пациентов он может принять более опасную форму, потому что разрушение клеток печени приводит к развитию рубцовой ткани в печени (цирроз печени) и может в конечном счете привести к отказу печени. Однако для некоторых пациентов методы терапии позволяют вылечить болезнь или замедлить ее развитие.
Гепатит А также известен под названием болезни Боткина, так как этот врач одним из первых высказал предположение об инфекционной природе заболевания, определяющей его эпидемический характер. Многие годы, вплоть до обнаружения возбудителя, болезнь носила имя этого великого ученого. А вообще гепатит А известен как желтушная болезнь еще со времен Гиппократа. У этой разновидности гепатита есть только острая форма.
Наиболее высокий уровень заболеваемости гепатитом А бывает у детей в возрасте до 15 лет, при этом каждые 5—10 лет случаются крупные эпидемии. Во время эпидемии вирус очень легко распространяется среди малолетних детей, в результате чего примерно у 30—50% детей младше 5 лет позднее обнаруживаются признаки перенесенного заболевания.
Особое место по распространенности и интенсивности заболевания среди населения занимает вирусный гепатит А. Сегодня гепатит А оценивается как кишечная инфекция, при которой главным путем передачи является водный. Однако для внутрибольничных вспышек гепатита А характерен фекально-оральный, пищевой и бытовой пути передачи.
В госпитале ветеранов войны одного из крупных городов России произошел такой случай.
В одном из терапевтических отделений гепатитом А заболело 9 мужчин из разных палат. Случай внутрибольничного заражения гепатитом немедленно стали расследовать эпидемиологи. Первоначально возникла версия, что виноваты продукты питания или вода. Поэтому обследованию подвергся пищеблок больницы. Однако дальнейшее расследование показало, что все девять заболевших гепатитом вместе курили в туалете. Таким образом, фекально-оральный путь заражения больше не вызывал сомнения.
Люди, находясь в больнице, возможно, теряют бдительность, полагая, что в больнице все стерильно. Этот факт говорит о важности соблюдения мер личной гигиены, в том числе и мытья рук после туалета.
Безусловно, что вирусный гепатит серьезно ухудшает прогноз заболевания, по поводу которого пациент попал на лечение. Тем более что в процесс вовлекается печень, важный орган, в котором происходит обезвреживание и выведение опасных веществ, образующихся при лекарственной терапии.
По механизму распространения гепатит А относится к кишечным инфекциям. Наиболее часто, примерно в 63% случаев, вирус гепатита А передается через воду, затем, примерно в 33% случаев — контактно-бытовым путем, и только в 4% случаев через пищу. Особенно опасным временем, когда возникают вспышки гепатита А, является весенний паводок. В этот период фильтры в очистных сооружениях водозаборов часто не справляются со своей задачей, и загрязненная вода может появиться в водопроводных сетях.
Вирус гепатита А содержит рибонуклеиновую кислоту и имеет размеры 25—28 нанометров (нм). По этим признакам его относят к семейству пикорнавирусов, получившему свое название от сочетания итальянского слова pico — «маленький» и русской аббревиатуры РНА — рибонуклеиновая кислота.
В отличие от других возбудителей вирусных гепатитов, вирус гепатита А не изменяет свою структуру, в природе существует только один его серологический тип, то есть тип, определяемый наличием тех или иных антител. Так вот, специфическими лабораторными признаками гепатита А являются антитела, которые появляются в сыворотке крови уже в начале заболевания и сохраняются в течение 3—6 месяцев. Кроме того, поверхностный белок вируса гепатита А можно обнаружить в фекалиях больных людей за 7—10 дней до появления внешних признаков заболевания. Этот фактор используют для ранней диагностики и выявления источников инфекции.
Вирус гепатита А отличается высокой устойчивостью к воздействию неблагоприятной внешней среды, способен длительное время сохраняться в почве, воде и на предметах домашнего обихода. Он может оставаться жизнеспособным в морозильной камере холодильника в течение нескольких лет, несколько месяцев при температуре +4 °С и несколько недель при комнатной температуре. Однако вирус чувствителен к ультрафиолетовому облучению и к хлорированию воды, а кипячение убивает его в течение 5 минут.
Как же происходит развитие заболевания в тканях печени и в организме в целом? Вирус гепатита А проникает в организм человека через слизистую оболочку желудочно-кишечного тракта. Сначала он размножается во внутренней оболочке тонкой кишки, затем через кровь попадает в печень, где внедряется в клетки печени гепатоциты, которые начинают разрушаться при размножении вируса. Образовавшиеся при этом продукты распада токсичны, и, воздействуя на ткани и органы больного, в том числе нервную систему, наносят им вред.
По мере развития заболевания клетки печени разрушаются не только от воздействия самого вируса, но также вследствие реакции иммунной системы организма. Она принимает разрушенные вирусом собственные клетки за чужие и уничтожает их средствами своей иммунологической защиты, вызывая воспалительный аутоиммунный процесс. Вирус гепатита А вызывает сильную ответную реакцию в организме со стороны иммунной системы. Все это приводит к накоплению антител в крови и способствует освобождению организма от возбудителя болезни. Этот период обычно совпадает с появлением желтухи, поэтому больные гепатитом А опасны для окружающих в преджелтушный период и во второй половине инкубационного периода болезни. Инкубационным периодом считается скрытый период любого инфекционного заболевания, который начинается со времени проникновения возбудителя в организм и заканчивается появлением первых симптомов заболевания.
У гепатита А есть только острая форма, которая не завершается хронической формой болезни и переходом в цирроз и рак печени. Однако в том случае, если печень уже была поражена алкоголем, наркотиками или токсичными лекарственными препаратами, а также при истощении, у больных нередко наблюдается быстрая, прямо-таки молниеносная форма болезни, приводящая к острой печеночной недостаточности.
Среди других разновидностей вирусного гепатита гепатит А считается наиболее благоприятным для больных, так как не имеет тяжелых последствий. Его инкубационный период длится от 7 до 50 дней, но в среднем — 15—30 дней. Симптомы гепатита А всегда одинаковы и их немного. Это, казалось бы, должно облегчить лечащему врачу задачу быстрой постановки точного диагноза. Однако все осложняет то обстоятельство, что и другие разновидности вирусного гепатита в период острого протекания имеют такие же или сходные симптомы. Поэтому необходимы лабораторные анализы крови или других выделений, взятых у больного, для выявления возбудителя заболевания.
Само протекание гепатита А можно разделить на несколько периодов.
Начальный или преджелтушный период продолжается от 4 до 7 дней и характеризуется симптомами, похожими на симптомы простуды. В этот период у больного быстро повышается температура, появляются озноб, боль и ломота в мышцах и суставах. Реже бывают нарушения работы органов пищеварения, но могут исчезать аппетит, возникать боли в подложечной области, появляться тошнота и рвота. Болезнь также может выражаться в снижении работоспособности, раздражительности, сонливости, головной боли и головокружении.
Желтушный период характеризуется появлением желтушности склер, то есть постоянным желтоватым цветом белков глаз, слизистых оболочек полости рта, а позднее и кожных покровов. Интенсивность желтого цвета быстро нарастает и в большинстве случаев уже через неделю достигает своего максимума. Обычно за 1—2 дня до появления желтухи больные обращают внимание на то, что моча темнеет, а кал светлеет.
С появлением желтухи у больных исчезают некоторые симптомы болезни, например нормализуется температура, но сохраняются общая слабость и пониженный аппетит. При последующем обследовании больных врачи обычно обнаруживают у них увеличение и уплотнение края печени, а в крови — повышенное содержание общего билирубина и снижение количества лейкоцитов.
Нужно учесть, что желтуха — это всего лишь внешнее проявление гепатита А и бывает она далеко не у всех. Многие из заразившихся людей переносят заболевание в так называемой бессимптомной форме. Количество таких случаев составляет 90—95% у детей и 25—50% у взрослых.
У гепатита А есть еще фулминантная, или молниеносная, форма. Она возникает тогда, когда организм не справляется со все нарастающими расстройствами печени. Это тяжелая и опасная форма, характеризующаяся острой печеночной недостаточностью, а так как процесс протекает очень быстро, то даже при своевременном направлении больного в лечебное учреждение с этим состоянием очень трудно справиться. Даже при интенсивной терапии более 50% больных молниеносной формой гепатита погибают в результате печеночной комы.
Внешне фулминантная форма проявляется различными нарушениями в центральной нервной системе, вызванными действием накапливающихся в организме токсических продуктов. Сначала отмечаются незначительные изменения психики: происходит быстрая смена настроения, поведение больных становится агрессивным. И все это время изо рта чувствуется характерный запах аммиака. В дальнейшем из-за поражения кровеносных сосудов происходят кровоизлияния в различных органах, появляется рвота цвета кофейной гущи, а также черный кал. В дальнейшем наступает глубокое угнетение сознания, которое может перейти в опасную для жизни печеночную кому. Такое состояние характеризуется полной потерей сознания, расстройством функций всех органов чувств, нарушением процесса обмена, кровообращения, дыхания и отсутствием рефлексов. К счастью, из общего числа случаев заболевания гепатитом А фулминантная форма не превышает 0,5%.
За желтушным периодом следует фаза выздоровления. В это время улучшается общее состояние больного, снижается желтушность кожи и слизистых, светлеет моча, а кал приобретает обычную окраску. Также начинают приходить в норму биохимические показатели крови. Сначала нормализуется содержание билирубина и протромбина, позднее снижается активность печеночных ферментов, а через 20—25 дней с момента появления желтухи все анализы крови обычно становятся нормальными.
Такое течение вирусного гепатита А проходит примерно у 90—95% больных. В остальных случаях болезнь приобретает волнообразный характер. Это выражается в одном или двух обострениях в течение от 1 до 3 месяцев с начала болезни. В более поздние сроки обострения также бывают, но гораздо реже. При обострениях, наступающих после улучшения, общее состояние больного вновь ухудшается, исчезает аппетит, усиливаются неприятные ощущения в области печени, темнеет моча, обесцвечивается кал, нарастает интенсивность желтушности кожи, повышается активность печеночных ферментов.
Безжелтушные формы гепатита А обычно протекают легко. Их длительность редко превышает один месяц. Но даже при затянувшемся восстановлении заболевание почти всегда заканчивается полным выздоровлением. Все люди, однажды болевшие гепатитом А, приобретают стойкий, как правило, пожизненный иммунитет к этой разновидности гепатита.
Вирусный гепатит В по способу передачи возбудителя, в отличие от гепатитов А и Е, относится к так называемым сывороточным гепатитам. Это значит, что заразиться такой болезнью можно при контакте с кровью, слюной, спермой, вагинальными выделениями, потом и слезами людей, инфицированных этим вирусом. Заразиться можно как от больных с острой и хронической формой гепатита В, так и от носителей инфекции, то есть от людей, больных в скрытой форме. Гепатит В опасен еще и тем, что от 2 до 10% впервые зараженных взрослых людей становятся постоянными носителями вируса. У детей эти показатели еще выше. Кроме того, в дальнейшем у 20% таких больных развивается цирроз печени, а у 30% — первичный рак печени.
Самым интересным и опасным из вирусов гепатита является вирус гепатита В (ВГВ). Вирус гепатита В имеет очень сложную структуру, несмотря на свои маленькие размеры, всего 42 нм в диаметре. Это ДНК-содержащий вирус. Оболочка вируса построена из частиц поверхностного антигена, благодаря чему присутствие этой опасной инфекции в организме можно распознать специальными тест-системами. Это так называемый «австралийский антиген» (HBgAg).
Больше всего внимания медики уделяют изучению этого вируса. Дело в том, что именно гепатит В представляет серьезную опасность для человечества. Каждый год более миллиона человек на планете умирает от осложнений острого или хронического гепатита В. Этот вирус является одной из причин возникновения первичного рака печени, а также не менее тяжелого осложнения — цирроза печени. По данным ВОЗ, ежегодно от цирроза печени умирает около двух миллионов человек. Особенно страшно, если развивается молниеносная форма гепатита В. По статистике, она может возникнуть у 0,5-1 % заболевших. В подобной ситуации современная медицина не может помочь человеку. Гепатит В утяжеляет другие заболевания, особенно если возникает как внутрибольничная инфекция.
Первое описание вспышки гепатита В относится к 1883-1884 годам, когда в Бремене заболели желтухой 191 человек из 1289, которым сделали прививки от оспы. Инкубационный период болезни составил 60 дней, что свидетельствовало о заражении вирусом гепатита через кровь.
Вирус гепатита В обладает колоссальной активностью и устойчивостью во внешней среде. Чтобы произошло заражение, достаточно крайне малого объема заразного материала — 10- 7 мл.
Так, в медицинской литературе описан случай возникновения в доме престарелых «мочалочного гепатита В» в благополучной Швеции. Кожа у стариков тонкая, и нажим мочалкой может повлечь за собой нарушение ее целостности и появление крови. Если мочалка одна на всех, то возникает реальная угроза возникновения вспышки ВГВ.
Вирус гепатита В может передаваться не только при переливании крови или при использовании недостаточно стерильных медицинских инструментов, но и с предметами быта общего пользования: мочалками, зубными щетками, носовыми платками и полотенцами. Заразиться гепатитом В может, любой человек, в крови которого отсутствуют антитела к вирусу. В связи с тем, что инкубационный период развития клинических проявлений этого заболевания может доходить до б месяцев, то выяснить источник заражения вирусом бывает довольно сложно.
По данным профессора Л. И. Шляхтенко, у 65% больных хронический гепатит В формируется бессимптомно и выявляется чаще всего в далеко зашедшей форме. Такие больные могут стать источниками внутрибольничного заражения других пациентов, и именно эта категория больных является своеобразным депо вируса.
Однако от гепатита В больше всего страдают медики. К счастью, благодаря своевременным разработанным противоэпидемическим мероприятиям (тестирование крови доноров и пациентов хирургических отделений на наличие вирусов гепатита, использование одноразовых инструментов) в последние годы резко уменьшилось количество внутрибольничных случаев гепатита. Если в 1990 году в больницах были заражены до 50-60% больных гепатитами В и С, то в 1997 году — только 5-17% (данные Минздрава РФ). Заболеваемость гепатитом В среди привитых уменьшилась в 10-30 раз.
| Вирус гепатита В | |
| Естественный механизм | Искусственный |
| 1. Передача вируса через кровь непосредственно от человека к человеку: через ссадины, порезы и даже микротравмы. 2. Бытовой контакт: общие расчески, бритвы, мочалки, полотенца и пр. 4. Новорожденному от инфицированной матери. | 1. В медицинских учреждениях при переливании крови, инъекциях, плазмаферезе, эндоскопических исследованиях и др. 2. Вне медицинских учреждений при введении наркотических средств, при косметических процедурах. Механизмы и пути передачи вируса гепатита В в настоящее время достаточно хорошо изучены. Известны два пути передачи: естественный и искусственный. На рис. 3 показана схема передачи вируса гепатита В. С начала 1990-х годов в России рост заболеваемости гепатитом В обусловлен искусственными путями передачи, реализующимися вне медицинских учреждений. Экономический ущерб, наносимый в России гепатитами В и С, огромен. Подсчитано, что на лечение больных вирусными гепатитами В, С, D, Е и G ежегодно тратится около 700 миллионов рублей (1998 г.). Способы передачи гепатита В сходны с передачей ВИЧ-инфекции, однако заражающая способность, а также частота передачи болезни его несравнимо выше. Заразиться гепатитом В можно через нарушения целостности кожных и слизистых покровов, например, при переливании инфицированной донорской крови, применении плохо стерилизованного медицинского инструмента или инструментов в парикмахерских и косметических кабинетах. Также возможна передача возбудителя плоду в утробе матери, если та заразилась во время беременности. Вирус передается и при родах от больной матери к новорожденному. Нередко жертвой этой инфекции становятся наркоманы, использующие многоразовые шприцы. Вирус гепатита В отличается исключительно высокой заражающей способностью. Заражение возможно при попадании в кровь здорового человека очень малых объемов крови больного. Достаточно всего 0,1—0,5 от одной миллионной доли литра. Кроме этого, заражению способствует большая живучесть вируса. Он достаточно устойчив к неблагоприятным условиям окружающей среды и к различным физическим и химическим методам воздействия. Так, при комнатной температуре вирус сохраняется в течение 3 месяцев, в холодильнике — до 6 месяцев, в замороженном виде — от 15 до 20 лет, а в высушенной плазме крови — до 25 лет. В кипящей воде вирус живет до 30 минут, в 1—2% -ном растворе хлорамина — до 2 часов, в 1,5%-ном растворе формалина — в течение недели. Вирус также устойчив к воздействию эфира, ультрафиолетового излучения. Однако в 80-градусном этиловом спирте вирус гепатита В погибает в течение 2 минут. Но это вовсе не значит, что в целях профилактики нужно злоупотреблять алкоголем. Вирус гепатита В содержит дезоксирибонуклеиновую кислоту (ДНК) и относится к семейству гепаднавирусов, то есть к вирусам, имеющим собственную ДНК. Вирус гепатита В обозначен как гепаднавирус типа I. Существует три типа вирусных частиц гепатита В, которые можно рассмотреть только под электронным микроскопом. Среди них частицы Дейна, названные в честь открывшего их ученого, имеющие оболочку диаметром около 42 нм. Затем — более мелкие сферические частицы диаметром от 18 до 22 нм, количество которых в десятки тысяч раз больше, чем количество частиц Дейна. И наконец, нитевидные частицы диаметром около 20 нм и длиной до 200 нм. Из всех перечисленных частиц только частицы Дейна способны заражать клетки. Они имеют белково-жировую оболочку, содержащую вирусные поверхностные белки, называемые HBs-антигенами. В крови больных гепатитом В их скапливается так много, что концентрация HBs-антигена достигает огромной цифры 1012/мл. Такая концентрация в конечном итоге позволяет врачам напрямую определить гепатит В, исходя из количества вирусного антигена в сыворотке крови. HBs-антигены выявляют с помощью иммуноферментного анализа. Вирус гепатита В также содержит еще несколько антигенов, по наличию которых можно установить присутствие вируса в организме и поставить точный диагноз. Первые симптомы гепатита В появляются в период от 6 недель до 6 месяцев после заражения и очень схожи с симптомами гепатита А. Их можно распознать только с помощью исследования крови. Начальный период гепатита проявляется симптомами обычного ОРЗ. Потом возникают типичные признаки: потеря аппетита, тошнота, рвота, боли в верхней части живота, появление желтухи, потемнение мочи и обесцвечивание кала. У новорожденных гепатит В в 90—95% случаев протекает бессимптомно. В отличие от гепатитов А и Е гепатит В имеет как острую, так и хроническую формы. Как правило, острая форма заканчивается выздоровлением. Однако в 1—2% случаев заболевание развивается в молниеносный гепатит, смертность от которого составляет 63—93%. При длительном течении острый гепатит В с вероятностью 5—10% может перейти в хронический гепатит, который, в свою очередь, может привести к циррозу и раку печени. Вероятность хронической инфекции у детей от 1 до 5 лет составляет 25—50%, а у детей, которые заразились гепатитом при родах — 90%. В отличие от инфекции, вызванной гепатитом А, при гепатите В процесс разрушения клеток печени, содержащих вирусные частицы, происходит малоактивно. Это препятствует их полному очищению от вируса, и заболевание приобретает вялотекущий характер, что с большой вероятностью может привести к хронической форме. Отмирающие клетки печени постепенно замещаются соединительной тканью, и активно функционирующих печеночных клеток становится все меньше и меньше. В результате в какой-то момент печень перестает нормально работать, в организме накапливаются токсины, что приводит к поражению других органов, в первую очередь — центральной нервной системы. Этот процесс очень длительный, он продолжается много лет и постепенно заканчивается циррозом печени. Само протекание гепатита В можно разделить на несколько периодов. Инкубационный период продолжается от 42 до 180 дней, в среднем 60—120 дней. В это время болезнь никак себя не проявляет. Начальный, или преджелтушный, период вирусного гепатита В проходит так. В половине случаев заболевание начинается без значительного повышения температуры. Такой период длится от 1 до 2 недель, симптомы выражены умеренно. У 30—35% больных по ночам и в утренние часы наблюдаются боли в крупных суставах, у 10—12% больных могут появляться высыпания на коже, сохраняющиеся в течение 1—2 дней. Следующий, желтушный, период обычно продолжается 3—4 недели и характеризуется стойкостью симптомов болезни. В это время иногда бывают довольно резкие боли в правом подреберье, сохраняется слабость, ухудшается аппетит, нередко у больного бывает тошнота и даже рвота. В 20% случаев отмечается кожный зуд. При обследовании печени врач всегда обнаруживает, что она увеличена, то же самое, как правило, происходит и с селезенкой. При тяжелом течении болезни возможно проявление острой печеночной недостаточности. За желтушным периодом следует фаза выздоровления. Но полностью больные выздоравливают только в 75—90% случаев. Поэтому после предполагаемого исцеления необходимо провести дополнительное клиническое обследование, чтобы выявить возможные изменения в организме. У хронической формы гепатита В симптомы чаще всего слабо выражены. Врач обычно ставит диагноз на основании результатов лабораторных анализов и биопсии печени. Хронический гепатит В почти всегда протекает без желтухи. Первыми признаками болезни служат жалобы больных на быструю утомляемость, нарушение сна, ухудшение общего самочувствия, слабость, головную боль, плохую переносимость обычных физических нагрузок, чувство усталости уже в утренние часы, потливость, отсутствие ощущения бодрости после ночного сна. В дальнейшем появляются жалобы на работу органов пищеварения, ухудшается аппетит, становится непереносимой жирная пища, во рту ощущается горечь, в области желудка — тяжесть. Периодически может подниматься температура. В клетках крови тоже происходят изменения, поэтому на коже легко появляются мелкие кровоизлияния, синяки, сосудистые звездочки. Десны тоже начинают кровоточить, из носа часто идет кровь. Для постановки диагноза врачи проводят ультразвуковое обследование больного, биохимические анализы крови, которые помогают выявить увеличение печени, сужение печеночных вен, признаки поражения желчного пузыря и селезенки, показывают повышение фермента аланинаминотрансфераза (AЛT), снижение протромбинового индекса, увеличение скорости оседания эритроцитов. Особенностью гепатита В является наличие так называемого «здорового» носительства HBs-антигена. Считается, что это особая форма хронической инфекции гепатита В. Ее механизм заключается в способности вируса встраиваться в геном клетки печени человека, но встраиваться не в полном объеме, а лишь в виде фрагмента. Такую интегрированную ДНК вируса можно обнаружить при биопсии печени у многих людей: от абсолютно здоровых людей до пациентов с первичным раком печени. Вирусный гепатит С — наиболее тяжелая форма из всех известных на сегодня вирусных гепатитов. До 1989 года, когда был открыт вирус гепатита С, эта разновидность болезни входила в группу так называемых гепатитов «ни А, ни В», к которой относились также гепатиты Е, D и G. В мире гепатит С считают одним из самых коварных и опасных заболеваний нашего времени. Заразиться им очень легко, а распознать можно только с помощью специальных анализов крови. Гепатит опасен прежде всего потому, что в итоге он приводит к циррозу и раку печени, которые, к счастью, возникают не всегда. Вирус гепатита С называют «ласковым убийцей». Такое название он заслужил в связи с высокой летальностью (смертностью) и медленным течением со стертыми симптомами. Инфекция, обусловленная вирусом гепатита С, в настоящее время широко распространена в мире. Исследования, проведенные в отношении гепатита С, показали, что это заболевание имеет много общего с гепатитом В: те же пути передачи вируса и источники заболевания, те же группы риска и такое же «смертельно опасное течение ». При заражении человека вирусом гепатита С в организме возникает ответная реакция со стороны иммунокомпетентных клеток (клетки иммунитета), которая характеризуется выработкой антител к вирусу. Вот эти антитела и можно зафиксировать в крови заразившегося человека с помощью специальных тест-систем. Правда, не все люди, имеющие в крови антитела к вирусу гепатита С, могут считаться больными острым гепатитом С, особенно если у них нет клинических проявлений болезни. В подобных случаях прибегают к более тщательному обследованию на наличие в крови некоторых компонентов самого вируса (РНК — рибонуклеиновой кислоты) специальными методиками. Но лишь в последние 10-15 лет ушедшего тысячелетия врачи научились хорошо распознавать различные варианты вирусного гепатита. А 20 лет назад это было достаточно сложно. Чаще всего медики выявляют у одного и того же больного острым гепатитом и вирус В, и вирус С, что, безусловно, утяжеляет состояние больного, течение болезни и прогноз на будущее. В связи с тем, что вирусы гепатита В и С имеют одни пути передачи — в основном через кровь и при половых контактах, то нередко инфицированными этими вирусами оказываются люди, больные заболеваниями, передающимися половым путем (венерическими болезнями). Риску инфицирования этими вирусами (гепатита В и С) подвергаются и больные злокачественными лимфомами. Это связано со значительным количеством инъекций различных лекарств, применяемых для лечения этой болезни. Кроме того, известны сведения, что развитие инфекции, вызванной вирусом гепатита С, сопровождается угнетением естественной противоопухолевой устойчивости, играющей важную роль в «надзоре» за возникающими злокачественными клетками и в процессе появления опухолевых метастазов. Возможно, именно поэтому многие исследователи отмечали высокую смертность и более тяжелое течение рака молочной железы у больных, инфицированных вирусами гепатита. Вирус гепатита С в отличие от вируса гепатита В содержит рибонуклеиновую кислоту и относится к семейству флавивирусов. Его размеры примерно 50—70 нм. Так как вирус открыт не так давно, ученые еще не нашли возможность накапливать его в больших количествах вне организма человека. Поэтому пока нет возможности изучения его свойств в лабораторных условиях, а следовательно, и разработки эффективной вакцины, как это сделано в случае вируса гепатита В. Кроме того, ученые выяснили, что на сегодняшний день вирус гепатита С имеет 6 разновидностей, пронумерованных цифрами от 1 до 6, и более ста подтипов, обозначаемых сочетанием цифры и латинской буквы, например, 1а, 2а и т. д. Каждый из подтипов обладает своими характерными особенностями, поэтому способы борьбы с ними могут сильно отличаться. Особенностью вируса гепатита С является также его изменчивость в ходе заболевания даже у одного и того же больного. Это помогает вирусу противостоять лекарствам и защищаться от иммунной системы организма человека. Гепатит С имеет как острую, так и хроническую формы заболевания. Главным источником заражения гепатитом С являются уже больные им люди, особенно когда нет ярко выраженных симптомов болезни. Основную группу риска составляют наркоманы, вводящие наркотики с помощью шприца. Передача вируса через половые контакты окончательно не доказана и является одним из активно обсуждающихся в последнее время вопросов о механизме передачи вируса гепатита С. Предполагается, что заражение при половом акте может происходить только через микротравмы слизистых оболочек. Ведь пока нет убедительных данных о наличии вируса гепатита С в семенной жидкости и вагинальном секрете. Заражение гепатитом С ребенка от матери вполне возможно, хотя и мало вероятно. Вероятность того, что плод или новорожденный будут инфицированы своими матерями, составляет не более 1—5%. Если заражение произошло в период внутриутробного развития плода, начиная с 28-й недели беременности, в период родов или в первые 7 суток жизни ребенка, вирус длительное время остается незамеченным и проявляется лишь в зрелом возрасте. Вирус гепатита С встречается и в слюне, но пока нет достоверных данных о возможности заражения при поцелуях, однако передача вируса от человека человеку после укуса уже доказаны. Медицинские работники при случайном контакте с кровью или слюной больных также могут заразиться, а передача инфекции от больного к больному может произойти через загрязненные анестезиологические трубки. Высокую вероятность заражения имеют больные, находящиеся на постоянном лечении с помощью аппарата «искусственная почка». Однако в 20—40% случаев причины заражения вирусом гепатита С остаются неизвестными, по крайней мере их не удается связать со всеми известными факторами риска. Все это говорит о возможности распространения вируса гепатита С иными путями. Симптомы гепатита С ярко не проявляются или вообще отсутствуют. Зачастую болезнь выявляют случайно, когда люди проходят обследование по поводу других заболеваний. Полное развитие гепатита С может занять около 13 лет, и признаки печеночной недостаточности могут проявиться только на стадии цирроза печени. Из общих симптомов наиболее типичные: длительная слабость и утомляемость, астенический синдром, незначительная тяжесть в правом подреберье, которая возникает, как правило, при нарушении режима питания и физическйх нагрузках. Но эти симптомы неспецифичны и могут принадлежать другим видам гепатита. Обычно инкубационный период гепатита С составляет от 20 до 150 дней, но в среднем — 40— 50 дней. Течение болезни условно можно разделить на три стадии — острую, скрытую, или латентную, и стадию реактивации, то есть повторного проявления болезни. Время острой фазы — не более б месяцев. Болезнь в это время может протекать как незаметно для больного, так и с явными внешними проявлениями. Но чаще всего острый гепатит С диагностируется случайно и характеризуется достаточно высокой активностью трансаминаз печени. Нередко увеличение АЛТ бывает в 10 раз и более при отсутствии жалоб больного и каких-либо внешних признаков болезни. К симптомам острого гепатита С также можно добавить интоксикацию, отсутствие аппетита, слабость, тошноту, иногда — боли в суставах. Позднее может развиться желтуха, с появлением которой активность трансаминаз снижается. Возможно увеличение печени и селезенки. Но в целом при гепатите С интоксикация и повышение трансаминаз выражены слабее, чем при гепатитах А и В. Острая фаза гепатита С может закончиться выздоровлением. Так бывает чаще всего при желтушном варианте, однако при гепатите С он встречается гораздо реже, чем при гепатите В. У гепатита G очень редко отмечается молниеносное развитие болезни. Но это может произойти при одновременном заражении и вирусом гепатита В или у тех, кто уже имеет заболевание печени, например цирроз, или после пересадки печени на фоне лечения иммуносупрессантами. Острая фаза гепатита С у большинства больных сменяется латентной. В этот период вирус может годами жить в организме. Латентное течение заболевания характеризуют как хроническое. Оно может продолжаться до 10 и даже 20 лет. Иногда хронический гепатит находят, когда уже развились его необратимые формы. К сожалению, в течение латентного периода большинство больных считают себя здоровыми, оставаясь потенциальными источниками инфекции. Врачи считают, что хронических носителей вируса гепатита С по крайней мере в два раза больше, чем носителей вируса гепатита В. Во время протекания скрытой фазы гепатита С при обследовании у больного могут быть выявлены незначительное увеличение и уплотнение печени и селезенки, а при анализах крови — лишь небольшое повышение уровня АЛТ и периодическое выявление РНК вируса гепатита С. Необходимо учесть, что продолжительность скрытой фазы заметно сокращается при наличии таких отягчающих обстоятельств, как злоупотребление алкоголем, токсических и лекарственных поражениях печени или сопутствующих заболеваний. Фаза повторного заболевания гепатитом С может наступить тогда, когда человек уже забыл, что когда-то болел. По статистике, новая вспышка болезни возникает в среднем через 14 лет, а цирроз печени — через 18. В этот период особенно характерны такие симптомы заболевания, как вялость, недомогание, быстрая утомляемость, учащающееся снижение трудоспособности, бессонница в сочетании с сонливостью в дневные часы, чувство тяжести в правом подреберье, ухудшение аппетита. Больные также могут начать худеть, и у них могут отмечаться небольшие подъемы температуры. При обследовании у врача обнаруживаются увеличение и уплотнение печени, а в более поздние сроки — увеличение селезенки. Эта стадия протекает в форме периодической смены этапов обострения и ремиссии. В 1977 году М. Ризетто с сотрудниками выделил из крови больного гепатитом (желтухой) дельта-антиген. Этот тип гепатита вызывается вирусом D (дельта), размножение которого в организме человека зависит от наличия вируса гепатита В. Поэтому эти два типа гепатита очень тесно связаны между собой, обусловливая очень тяжелую инфекцию. Вирусы гепатита В и D могут либо одновременно разрушать клетки печени, либо последовательно. Инфицирование вирусом гепатита D может произойти при проведении обычных инъекций, чаще всего в больничных отделениях гастроэнтерологического и гепатитного профиля, в которых и концентрируются больные острыми и хроническими формами гепатита. Гепатит D имеет те же симптомы, что и другие виды гепатитов. Однако более тяжелое течение болезни наблюдается при заражении вирусом гепатита дельта уже больных гепатитом В. В начальном периоде присоединения вируса D неуклонно нарастают признаки интоксикации организма (слабость, отсутствие аппетита, тошнота, рвота, интенсивные боли в животе). Желтуха при таком двойном заражении исчезает очень медленно. Кроме того, на длительный срок остается значительное увеличение печени. В результате достаточно часто возникает хронический гепатит в активной форме, который сохраняется от одного до шести лет. Определить поражение вирусом гепатита D можно с помощью специальных исследований, по наличию в крови зараженного человека антител. Вирус гепатита D является уникальным дефектным РНК-содержащим вирусом, проявляющим свои болезнетворные свойства исключительно в присутствии вируса гепатита В. При генетическом анализе гепатита D выявлены три основных генотипа вируса: I, II и III. Гепатит D, или дельта-гепатит, отличается от всех остальных форм вирусного гепатита тем, что его вирус не может размножаться в человеческом организме самостоятельно. Для этого ему нужен «вирус-помощник», которым обычно становится вирус гепатита В. По этому признаку гепатит D можно считать не самостоятельным заболеванием, а болезнью-спутником, осложняющей течение гепатита В. Когда эти два вируса появляются в организме больного, возникает тяжелая форма заболевания, называемая суперинфекцией. Ее течение напоминает течение гепатита В, но осложнения встречаются чаще и протекают тяжелее. Вирус гепатита D — сферическая частица с диаметром от 28 до 39 нм, состоящая из ядра и внешней оболочки, образованной поверхностным антигеном вируса В. Заражение гепатитом D происходит только при непосредственном попадании вируса в кровь, далее он вместе с кровью попадает в печень. Механизм повреждения клеток печени вирусом гепатита D до конца не ясен. Однако принято считать, что ведущее значение в этом процессе занимает прямое цитопатогенное действие вируса. При заражении вирусом гепатита D у больного появляются симптомы острого поражения печени и интоксикации. В большинстве случаев болезнь протекает тяжелее, чем во время заражения вирусом гепатита другого вида. Продолжительность инкубационного периода составляет от 3 до 7 недель. Симптомы преджелтушной фазы заболевания схожи с симптомами гепатита В. Это повышенная утомляемость, вялость, потеря аппетита, тошнота, иногда повышенная температура, артралгия и т. д. При суперинфекции преджелтушный период короче, чем при гепатите В, и составляет, как правило, всего 4—5 дней. Более чем у половины таких больных на 15—32 день от начала желтухи регистрируется повторное повышение уровня трансаминаз, нарастание интоксикации, боли в правом подреберье, увеличение размеров печени. Острый гепатит D может закончиться выздоровлением, а может — развитием хронического гепатита. Но хронический гепатит D не имеет характерных симптомов. Имеется лишь несколько признаков, среди которых желтуха, слабость, крупные «звездочки» на лице, спине, верхнем плечевом поясе, увеличение печени и селезенки с уплотнением их консистенции. Почти у всех больных кровоточат десны, часты носовые кровотечения, склонность к появлению гематом. Кроме того, у больных хроническим гепатитом D, особенно в периоды обострения, происходит изменение иммунологических показателей: уменьшается количество Т-лимфоцитов и снижается их функциональная активность. Общее течение заболевания имеет волнообразный характер с чередованием периодов обострения и ремиссий. Самое необычное в вирусных гепатитах — то, что ученые открывают все новые и новые разновидности этого опасного возбудителя. Уже изучены вирусы гепатита Е и G (джи). До выявления вируса гепатита Е эта разновидность болезни входила в группу так называемых гепатитов «ни А, ни В», к которой относились также гепатиты С, D и G. Механизм распространения вируса гепатита Е такой же, как у гепатита А. Болезнь передается через воду и от больного человека, который выделяет вирус с фекалиями. Заболеть гепатитом Е можно в любом возрасте, но чаще всего болеют молодые люди в возрасте от 15 до 30 лет. У заболевания есть осенне-зимняя сезонность и только острая форма, хронической формы заболевания не зарегистрировано. Наибольшее распространение вирус гепатита Е получил в странах с жарким климатом и крайне плохим водоснабжением населения. Этот вид вируса является представителем группы гепатитов «ни-А, ни-В». Распространяется этот вирус водным путем. Заболевают вирусным гепатитом Е преимущественно дети. При этом инкубационный период составляет 30-40 дней. Правильный диагноз установить можно при специальных исследованиях на маркеры вирусных гепатитов. Специфических методов лечения этого заболевания пока не найдено, поэтому применяется комплекс лечебных мер, как при гепатите, вызванном вирусом типа А. Обычно течение вирусного гепатита Е более легкое, чем вирусного гепатита А. На сегодняшний день разработаны методы эффективной защиты только от вирусов гепатита А и В. Любому человеку нужно знать, что он может предпринять, чтобы избежать заражения вирусными гепатитами не только в быту, но и при получении медицинской помощи. Возбудитель гепатита Е, так же как и вирус гепатита А, содержит рибонуклеиновую кислоту и относится к РНК-содержащим вирусам, покрытым оболочкой. Его диаметр чуть больше — 32—34 нм. Вирус гепатита Е по сравнению с вирусом гепатита А менее устойчив к термическим и химическим воздействиям. Специфическими лабораторными признаками гепатита Е служит обнаружение в сыворотке крови антител класса IgM (анти-HEV IgM), выявленных с помощью иммуноферментного анализа в остром периоде заболевания. Если для того чтобы заразиться гепатитом А, теоретически достаточно занести в организм с едой или водой только один-единственный вирус, то при гепатите Е количество вирусов, необходимых для заражения, должно быть довольно большим. Именно поэтому гепатитом Е редко заражаются через грязные руки, гораздо чаще это происходит через системы водоснабжения. Гепатит Е также переносится свиньями и может передаваться от животного к человеку через пищу. Тяжесть течения болезни зависит от того, в какой степени поражены клетки печени. При гепатите Е значительно чаще встречаются смертельные случаи, чем при гепатите А и остром гепатите В. Умирает до 5% больных. Особенно опасен гепатит Е для беременных женщин, у которых он более чем в 60% случаев принимает острую форму. Более 20% случаев заболевания беременных гепатитом Е заканчивается летальным исходом. Инкубационный период продолжается от 20 до 65 дней, в среднем — около 35 суток. Течение гепатита Е, так же как и гепатита А, можно разделить на несколько этапов. Начальный, или преджелтушный, период составляет 5—6 дней. Заболевание начинается с постепенного расстройства пищеварения, ухудшения общего самочувствия, в некоторых случаях — с непродолжительного повышения температуры. Симптомы гепатита Е похожи на симптомы гепатита А, за исключением резкого повышения температуры. В конце начального периода у больных усиливаются отсутствие аппетита, общая слабость, тошнота, ноющие боли в правом подреберье и «сосание под ложечкой». Следующий, желтушный, период гепатита Е длится в течение 2—3 недель и, в отличие от гепатита А, характеризуется тем, что с появлением желтухи самочувствие больных не улучшается. Гораздо чаще отмечаются среднетяжелые и тяжелые формы заболевания. Особенно тяжело гепатит Е протекает у беременных во второй половине беременности. Заболевание у них в 20—25% случаев может принимать злокачественное течение в фулминантной, то есть молниеносной, форме с быстрым развитием поражения клеток печени и острой печеночной недостаточности. При этом наблюдается усиленный распад эритроцитов. Часто болезнь доходит до летального исхода, но даже если мать и выздоравливает, плод практически всегда погибает. Период выздоровления при гепатите Е наступает спустя 2—4 недели от начала заболевания. Если не было осложнений, начинается постепенное развитие обратного процесса, вплоть до полного выздоровления больного. После перенесенного гепатита Е формируется достаточно устойчивый иммунитет, но, в отличие от гепатита А, он не пожизненный. Вирус гепатита G был открыт совсем недавно, в 1995 году, поэтому на сегодняшний день его свойства мало изучены. Но ученые всего мира активно продолжают свои исследования и уже достигли некоторых результатов. Например, у гепатита G много общего с гепатитом С. Он также передается от больного человека к,здоровому через кровь, половым путем или от инфицированной матери ребенку. Инкубационный период составляет от 2 недель до 6 месяцев. Вирус гепатита G распространен повсеместно, но, по имеющимся данным, он не так опасен, как другие разновидности гепатита. Например, болезнь протекает мягко, и для нее не характерно присущее гепатиту С развитие цирроза и рака печени. Вирус гепатита G содержит рибонуклеиновую кислоту, относится к семейству флавивирусов и имеет 5 генотипов. Чаще всего гепатит G протекает в бессимптомной форме с нормальными показателями биохимических параметров крови. Это делает его похожим на вирус гепатита С. По мнению некоторых исследователей, гепатит G является смешанной с гепатитом С инфекцией и делает течение последней более тяжелым. Течение острого гепатита G может закончиться как выздоровлением, так и переходом к хронической форме. Единственным эффективным и надежным способом защитить себя и своих детей от вирусного гепатита А и В является вакцинация. В целях профилактики гепатита А как в России, так и во многих странах мира используют иммуноглобулин. Этот препарат получают из крови доноров. Он представляет собой концентрат защитных белков (антител), нейтрализующих вирус. В России применяют и иммуноглобулин с повышенным содержанием антител. Имеются данные об его более высокой эффективности, по сравнению с нормальным препаратом. Однако профилактика гепатита с помощью иммуноглобулинов оказалась не столь надежной, как этого бы хотелось. Кроме того, введенные внутримышечно противовирусные антитела циркулируют в крови всего 4-6 месяцев, по истечении же этого срока человек снова становится незащищенным перед вирусом. Поэтому надежно и на длительный период предотвратить вирусную желтуху может только вакцинация. Если сделать прививку, то в обозримом будущем можно будет не бояться по крайней мере двух вирусов — А и В, поскольку в настоящее время разработаны и применяются вакцины, защищающие от этих вариантов гепатита. Единственное препятствие — это высокая стоимость этих вакцин. Хотя здоровье или жизнь вообще бесценны. В России до недавнего времени была только импортная вакцина против гепатита А, поэтому одна доза ее оценивалась в 35 долларов США. Но в конце 2000 года стало известно, что у нас появилась отечественная вакцина, и есть надежда, что она будет отличаться от зарубежной только ценой, а не качеством. Эта вакцина носит название «Геп А-ин-ВАК». Исследования, проведенные в Московском государственном НИИ стандартизации и контроля медицинских биологических препаратов имени Л. А. Тарасевича, показали, что при трехкратной вакцинации пациентов с интервалами 0-1-2 месяца вакцина была безопасна и обладала высокой профилактической эффективностью. Она представляет собой смесь убитых, очищенных вирусов гепатита А. Вводится вакцина внутримышечно. В большинстве регионов России вакцинация против гепатита А проводится на коммерческой основе. В вакцинопрофилактике гепатита В в России также достигнуты немалые успехи. Помимо большого количества импортных препаратов, создана и с успехом применяется отечественная вакцина. Вакцина против гепатита В производится по самой передовой технологии, она не содержит крови или самого вируса. В связи с последним обстоятельством вакцинация не может вызвать заболевания. Полный курс вакцинации состоит из трех прививок, которые делают по определенным схемам. Самая распространенная из них: 0-1-6 месяцев. Таким образом, защитный уровень антител к вирусу гепатита В вырабатывается в организме привитого только спустя 6 и более месяцев после начала вакцинации. Более того, все дети, родившиеся от инфицированных или больных гепатитом В матерей, буквально в первые часы жизни получают экстренные прививки от этого вируса. Одновременно детям вводят иммуноглобулин против гепатита В. В 2000 году этот препарат был впервые выпущен государственным предприятием бакпрепаратов Санкт-Петербургского НИИЭМ им. Л. Пастера. Иммуноглобулин представляет собой концентрат уже готовых антител, полученных из крови обследованных и провакцинированных доноров. Эти антитела должны защитить новорожденного на период выработки собственных антител к вирусу, а этот период может составить от двух до четырех месяцев. Безусловно, что прививки против гепатита проводятся на платной основе. По самым скромным подсчетам, россиянину вакцинация против гепатита В может обойтись в 600 и более рублей. Надежной защиты от гепатитов других разновидностей на сегодняшний день нет. Поэтому, если вы вообще не привиты от гепатита или привиты от гепатита В, но не имеете иммунитета к другим разновидностям вируса, то неплохо запомнить следующее: • находясь в больнице, необходимо помнить, что стерильность там только видимая, поэтому необходимо соблюдать правила личной гигиены (прежде всего чаще мыть руки), не пользоваться расческами, полотенцами, бритвенными принадлежностями и другими предметами обихода вашего соседа по палате; • если вам принесли в больницу фрукты, необходимо их тщательно мыть перед употреблением; • если вы посетили процедурный кабинет, следите за тем, чтобы все манипуляции выполнялись одноразовыми инструментами; • женщинам для посещения гинеколога будет безопасней приобрести собственный гинекологический набор (зеркало, перчатки и т.д.). Набор можно купить в аптеке или в магазинах, где продают предметы ухода за больными; • если вам требуется помощь стоматолога, проследите, чтобы все манипуляции осуществлялись индивидуальным набором инструментов; • не стесняйтесь спросить доктора, как стерилизуются инструменты многоразового пользования, ведь речь идет о вашем здоровье! Если вы запомните эти нехитрые советы, тo у вас будет больше шансов не заразиться гепатитом. Если вам не удалось избежать заражения вирусным гепатитом, то после проведенного лечения и выписки из больницы очень многое будет зависеть от вас самих. Необходимо строго выполнять рекомендации врача для того, чтобы не допустить перехода острого гепатита в хроническую форму, чтобы нормализовались функция иммунной системы и деятельность печени. В первый месяц после лечения в больнице по поводу острого вирусного гепатита полезно один раз в неделю делать дюбаж («слепое» зондирование печени). Спустя месяц процедуру можно делать реже, всего один раз в месяц. Это предупредит обострения процесса. Дюбаж проводится утром натощак. Для этого необходимо иметь 1 стакан теплой, без газов минеральной воды (Ессентуки №4, 17, Нафтуся, Джермук, Славянская, Смирновская), полстакана изюма или других сладких сухофруктов, мед или грелку. Дюбаж противопоказан при желчнокаменной болезни! Необходимо лечь на правый бок и в течение 30 минут пить минеральную воду мелкими глотками, заедая сухофруктами. После этого область правого подреберья обмазать медом или положить теплую грелку. При использовании меда намазанный участок кожи необходимо закрыть вощеной бумагой. Находиться в таком положении еще около двух часов. Если после окончания процедуры не будет стула, то надо сделать очистительную клизму. Для проведения дюбажа (по рекомендации профессора Лесиовской Е. Е., 2000) вместо минеральной воды можно применять холосас (шиповник майский) в дозировке 1 чайная ложка на 100 мл кипяченой теплой воды. Для этой цели также могут подойти 200 мл 1-2%-ного раствора карловарской соли или 100 мл 20%-ного раствора сорбита (или ксилита) или 100 мл 10-25%-ного теплого раствора магния сульфата. Лечение вирусных гепатитов разных видов имеет много общего. Это связано прежде всего с тем, что для всех вирусов-возбудителей этой инфекции существует один главный объект поражения — клетки печени (гепатоциты). Поэтому развитие заболевания происходит во многом по схожему сценарию. Основными принципами лечения хронических вирусных гепатитов являются: непрерывность, комплексность, а также индивидуальный подход к назначению лекарственных средств. Ранняя диагностика разновидности вирусного гепатита и правильно подобранное лечение значительно увеличивают шанс больного на полное выздоровление. Но все равно заболевшие острыми вирусными гепатитами все без исключения проходят курс лечения в инфекционных отделениях больничных стационаров. Больных гепатитами А и Е помещают отдельно от заразившихся гепатитами В, С и D. Это делается для того, чтобы исключить попадание в организм другого вируса и не усугубить болезнь. Находясь в больнице с диагнозом «вирусный гепатит в острой форме», больные с легким и среднетяжелым течением болезни должны соблюдать полупостельный режим, а с тяжелым — постельный. Горизонтальное положение тела способствует улучшению кровоснабжения печени и ускоряет восстановительные процессы в ней. Лечащий врач в этот период для разгрузки печени от токсинов назначает различные энтеросорбенты. Это могут быть микрокристаллическая целлюлоза или АНКИР-Б, гидролизная целлюлоза — полифепан, билигнин, угольные гранулированные сорбенты типа СКН-П, КАУ, СУГС и подобные им. Одновременно с ними, для улучшения общего функционирования печени, да и всего организма в целом, учитывая состояние пациента, назначается прием различных поливитаминов. Среди них, например, «Гексавит», «Ундевит», «Декамевит» и другие. Больные вирусным гепатитом должны строго соблюдать общие правила гигиены, в том числе гигиену полости рта и кожи. Если кожа начинает часто зудеть, нужно протирать ее раствором пищевого уксуса, разбавленным в соотношении 1:2, или 1%-ным раствором ментолового спирта. Перед сном полезен горячий душ. Для больных также важна регулярность стула, так как его задержка способствует накоплению в организме токсических веществ. Следует стремиться к тому, чтобы стул был ежедневно, а при его задержке можно принимать на ночь слабительные средства растительного происхождения, сульфат магния или пищевой сорбит. При ухудшении состояния больного, если будет необходимо, к уже назначенным лекарственным средствам могут быть добавлены пепсидил, абомин, фестал, панзинорм и другие ферментные препараты для усиления пищеварительной функции желудка и поджелудочной железы. Можно также через капельницу вводить смесь раствора глюкозы с раствором аскорбиновой кислоты, инсулином и рибоксином. При строгом постельном режиме полезны дыхательная гимнастика и массаж. Больным с тяжелым течением вирусного гепатита нужна интенсивная терапия. Им необходимо вводить белки плазмы крови и кровезаменителей или специальные растворы, предназначенные для лечения больных с печеночной недостаточностью. Дополнительно назначается лечение кислородом под повышенным давлением в барокамере, а при непосредственной угрозе жизни больных переводят в реанимационное отделение. Возбудителем гепатитов являются вирусы, а значит, методы лечения больных будут представлять собой борьбу с вирусами и называться противовирусной терапией. Все процедуры будут направлены на ликвидацию причины гепатитов и предупреждение перехода болезни от острой формы заболевания к хронической. При вирусных гепатитах А и Е, для которых характерно острое, но почти всегда кончающееся выздоровлением течение болезни, противовирусные средства обычно не назначают. В остальных случаях используют два класса противовирусных средств: химиопрепараты, еще называемые синтетическими нуклеозидами, и интерфероны. Из химиопрепаратов чаще всего используют ретровир и фамцикловир. Что же касается интерферонов, то к ним относятся препараты, содержащие защитный белок, вырабатываемый различными клетками человеческого организма в ответ на заражение его вирусами. Эти препараты универсальны и способны препятствовать размножению в клетках самых различных вирусов. Существуют три основных класса интерферонов, обозначаемых греческими буквами альфа, бета и гамма. Альфа-интерферон вырабатывается лейкоцитами, бета-интерферон — фибробластами, а гамма-интерферон — клетками иммунной системы — макрофагами. В настоящее время для лечения хронических гепатитов В и С используется только альфа-интерферон. Вместо интерферонов могут быть назначены их индукторы, то есть препараты, которые способствуют выработке в организме собственного интерферона. К ним относятся неовир или циклоферон и амиксин. Однако у некоторых больных интерферон вызывает побочные эффекты. Наиболее частыми являются повышение температуры тела, общая слабость, головная боль, потеря аппетита, ломота в мышцах и суставах, потливость. В общем, симптомы, характерные для гриппа. Также бывает поражение щитовидной железы. При хроническом гепатите В назначают альфа-интерферон. Но большего эффекта можно добиться, если сочетать интерферон с его индукторами или синтетическими нуклеозидами. При хроническом гепатите D лечение также проводят альфа-интерфероном, сочетая его с синтетическими нуклеозидами. Среди синтетических нуклеозидов особенно можно выделить ламивудин, адефовир и тенофовир. Но наука не стоит на месте. В настоящее время для более эффективного лечения вирусных гепатитов разработаны препараты, содержащие интерферон, химически связанный с высокомолекулярным полимером полиэтиленгликолем. Эти препараты называют пегилированными интерферонами. Их применение позволяет замедлить процесс высвобождения интерферона в организме и увеличить продолжительность его действия. Вирусный гепатит С — наиболее тяжелая форма заболевания из всех известных на сегодняшний день видов вирусных гепатитов. Поэтому о лечении этого заболевания расскажем отдельно. Лечение гепатита С требует строго индивидуального подхода к больному. Здесь учитывается буквально все: возраст пациента, переносимость им лекарственных препаратов, наличие и степень проявления нежелательных побочных аффектов, связанных с проводимым лечением, длительность заболевания, разновидность вируса и многое другое. Важным аспектом успешного завершения лечения является осознанное желание пациента лечиться, а также его оптимистическое отношение к предстоящей длительной и упорной борьбе за свое здоровье. Препараты для лечения гепатита С можно разделить на несколько групп. В первую группу препаратов входят рекомбинантные и природные альфа-интерфероны: человеческий лейкоцитарный интерферон, вэллферон, виферон, реаферон, роферон-А, интрои-А, интераль, реальдирон и другие. Их противодействие заболеванию основано на торможении размножения вирусов и стимуляции иммунной системы организма. Во вторую группу входят ингибиторы обратной транскриптазы. Среди них такие аналоги нук-леозидов, как ламивудин, ацикловир, рибавирин, ребетол, рибамидил, видарабин, лобукавир, соривудин и другие. Эти вещества блокируют синтез вирусных ДНК и РНК, заменяя собой натуральные нуклеозиды и тем самым тормозя размножение вируса. Третью группу составляют интерфероногены циклоферон, неовир, ремантадин, амантадин и другие. Механизм их воздействия заключается в стимуляции выработки организмом дополнительного количества своих собственных интерферонов. Так как вирус гепатита С был выделен только в 1989 году, его свойства до конца не изучены, а значит, нет и универсального средства для лечения этого заболевания. Наряду с традиционными лекарствами от гепатита, по мере накопления данных о вирусе гепатита С в мире появляются все новые и новые лекарственные препараты. Например, по данным недавно проведенных клинических исследований, комбинированное лечение нитроном А и рибавирином может стать для большинства больных единственным путем спасения. Интересным направлением считается использование интерферона в сочетании со снижением уровня железа в крови в результате кровопусканий. Недавно опубликованные данные свидетельствуют об обнадеживающих результатах такого лечения. Снижение уровня железа само по себе приводит к значительному уменьшению активности АЛТ в крови. Совсем недавно ученые установили, что для размножения вирусу необходимы особые ферменты — протеазы. Значит, использование препаратов, блокирующих их работу, может быть настоящим прорывом в лечении гепатита С. Исследования по их поиску активно ведутся, и не исключено, что уже в ближайшее время эти средства будут найдены. Вирусный гепатит из тех болезней, что серьезно подрывают здоровье, и оправиться после него удается далеко не сразу, так как клетки печени медленно восстанавливают свою работоспособность. Поэтому для нормализации работы печени необходимо провести специальное восстановительное лечение, называемое реабилитацией. Такое лечение необходимо для предупреждения неблагоприятного развития заболевания у больных, находящихся на стадии выздоровления после вирусных гепатитов. Для этого используют специальные санатории или инфекционные и терапевтические отделения лечебных учреждений. На реабилитации человек должен находиться в течение трех недель после легкой формы заболевания и в течение месяца после среднетяжелой формы болезни. При поступлении больного в реабилитационное отделение проводится тщательное обследование и делаются всевозможные лабораторные анализы. На следующий день у больного начинаются различные процедуры, назначенные лечащим врачом. Строгое выполнение режима является основой реабилитационных мероприятий. Они включают в себя диетическое питание, витаминотерапию, медикаментозные средства, занятия лечебной физкультурой с элементами физической подготовки, физиотерапию и трудотерапию. После проведения восстановительного лечения дальнейшая реабилитация людей, перенесших вирусные гепатиты, производится в санатории. Здесь комплекс восстановительных мероприятий включает следующие элементы: лечебное питание, лечение минеральными водами, бальнеотерапию, то есть наружное лечение природными или искусственно приготовленными минеральными водами, теплолечение, физиотерапию, лечебную физкультуру, климатолечение, психотерапию, диспансерное наблюдение. Есть два типа профилактики гепатита А: неспецифическая и специфическая. Неспецифическая профилактика — это соблюдение правил личной гигиены, поддержание чистоты в доме, борьба с бытовыми насекомыми, в частности с мухами. Совершенно недопустимо, чтобы мухи могли свободно проникать в комнату больного и садиться на его вещи и остатки пищи. Большое значение в деле профилактики имеет также общественная гигиена: регулярная уборка улиц, своевременный вывоз мусора, борьба с крысами. Нужно помнить, что заболевшие гепатитом А опасны для окружающих уже с первого дня болезни. Поэтому таких людей необходимо как можно раньше изолировать, а при подозрении на острый гепатит А врач должен немедленно поместить больного в инфекционное отделение. Если человек с подозрением на вирусный гепатит вынужден оставаться дома, его необходимо максимально изолировать от членов семьи. Те из домашних, кто ухаживает за такими больными, должны особенно тщательно соблюдать правила личной гигиены, а входя в комнату к больному, надевать халат или специальную одежду. У больного должны быть отдельная посуда, предметы ухода, у детей — игрушки. Ежедневно их следует окатывать крутым кипятком, затем на 30 минут опускать в таз с 2%-ным раствором хлорамина, потом промывать в чистой воде и высушивать. Пол в комнате, где находится больной, нужно ежедневно мыть горячей водой. После посещения больным туалета унитаз дезинфицируется 10—20%-ным раствором хлорной извести. Помимо перечисленного есть еще несколько несложных правил, которые следует помнить, чтобы избежать распространения гепатита А: • больные, независимо от тяжести заболевания, наиболее заразны в конце инкубационного периода и весь преджелтушный период. С появлением желтухи они практически не опасны для окружающих; • в момент обострения хронического гепатита больной также выделяет вирус с мочой и фекалиями и поэтому опасен для окружающих; • все, близко общавшиеся с больным гепатитом, должны находиться под наблюдением врача в течение 45 дней; • для недопущения осложнений и перехода болезни в хроническую форму необходимо во время острой фазы болезни и в первые 6—12 месяцев после выздоровления строго придерживаться рекомендованной врачом диеты, отказаться от алкоголя и свести к минимуму физические нагрузки. Специфическая профилактика гепатита А — вакцинация. На сегодняшний день это наиболее действенный способ борьбы с ним. Вакцинация прежде всего необходима детям, так как они играют главную роль в распространении гепатита А. Уже через месяц после введения вакцины уровень антител у детей и подростков достигает 94—98%. Затем медленно, в течение года, уровень антител падает. Через 6—12 месяцев проводится повторная вакцинация, которая вызывает сильную иммунную реакцию организма и обеспечивает защиту человека от вируса гепатита А как минимум на 20 лет. Профилактические меры, проводимые с помощью иммуноглобулина, гораздо менее эффективны. Защита от гепатита А происходит только в 85% случаев и на несравнимо меньший срок: от 3 до 5 месяцев. Кроме детей вакцинацию против гепатита А должны проходить люди, имеющие высокую вероятность заразиться и заболеть, например тот, кто направляется в районы с высокой заболеваемостью, включая военных, медицинских работников и лиц, страдающих хроническими заболеваниями печени и крови. Для гепатита В также есть два вида профилактики: неспецифическая и специфическая. Неспецифическая профилактика включает в себя мероприятия, направленные прежде всего на защиту от прямого контакта с кровью других людей. В микроскопических количествах кровь может остаться на каких-либо предметах, принадлежащих больным. Вот несколько правил, которые относятся к мерам неспецифической профилактики гепатита В: • при проведении инъекций использовать только одноразовые шприцы; • не пользоваться чужими маникюрными принадлежностями, бритвами и зубными щетками; • не носить чужие серьги, а уши прокалывать только в медицинских учреждениях или косметических салонах; • делать татуировку рекомендуется только в косметических салонах с хорошей репутацией; • во время секса пользоваться презервативами. Специфической профилактикой гепатита В также является вакцинация. Для этого есть два типа препаратов: вакцина и человеческий иммуноглобулин с высокой концентрацией антител к HBs-антигену. Вакцина способна обеспечить длительную защиту и вводится один или два раза. Иммуноглобулин защищает на 3—6 месяцев и применяется при необходимости обеспечения вторичной профилактики гепатита В. В соответствии с международными рекомендациями в первую очередь проводить вакцинацию необходимо людям, относящимся к следующим группам риска: • медицинским работникам, имеющим постоянные контакты с кровью и ее компонентами, например, хирургам, акушерам-гинекологам, лаборантам, стоматологам, персоналу учреждений службы крови, гемодиализных центров и другим. Студенты медицинских институтов и училищ должны закончить вакцинацию до окончания обучения и начала практики; • пациентам гемодиализных, гематологических, онкологических, туберкулезных отделений; • лицам, которым регулярно переливают кровь, ее компоненты; • лицам, употребляющим наркотики внутривенно; • мужчинам, имеющим сексуальные контакты с мужчинами, бисексуалам, сексуально активным мужчинам и женщинам, имеющим инфекции, передающиеся половым путем; лицам, ведущим беспорядочную половую жизнь; • заключенным; • больным с хроническими заболеваниями печени; • ВИЧ-инфицированным. Вакцинация новорожденных проводится в соответствии с приказом Министерства здравоохранения РФ № 229 от 27.06.2001 года. Новорожденные вакцинируются в течение первых 12 часов после рождения, вторая прививка должна быть через месяц, третья — через 6 месяцев. Детям, родившимся от матерей — носителей вируса гепатита В или больных в третьем триместре беременности, вакцина вводится четыре раза: первый раз в течение первых 12 часов после рождения, второй раз — через месяц, третий раз — через 2 месяца после рождения и четвертый раз — в возрасте одного года. Вирусы гепатитов В и D тесно взаимосвязаны, поэтому все профилактические мероприятия, направленные на снижение заболеваемости гепатитом В, одновременно уменьшают и распространение гепатита D. Сложность борьбы с вирусным гепатитом С заключается в отсутствии препаратов для его специфической профилактики. Несмотря на многочисленные исследования, проводимые во всем мире, значительных успехов в создании вакцины пока не достигнуто. Это связано прежде всего с высокой изменчивостью вируса гепатита С: большим количеством генотипов и серотипов вируса. Но профилактика гепатита С все же возможна. К профилактическим мерам можно отнести следующие: • качественное и своевременное тестирование крови лабораторными методами; • использование одноразовых шприцев и прочих медицинских инструментов; • при отсутствии одноразовых медицинских инструментов необходимо тщательно стерилизовать инструменты многоразового пользования; • сократить до минимума число переливаний крови; • повышение общего профессионального уровня медицинских работников. Больных, зараженных вирусом гепатита С, необходимо вакцинировать также против гепатитов А и В, иначе при заражении этими вирусами течение гепатита С будет проходить гораздо тяжелее. Для профилактики заболевания гепатитом G вакцины пока не существует, поэтому для предупреждения инфицирования вирусом гепатита G следует придерживаться тех же правил, что и для профилактики вирусного гепатита С. Вакцина для вирусного гепатита Е еще не создана, поэтому основным в профилактике этого вида гепатита будет улучшение социально-бытовых условий жизни и, прежде всего, водоснабжения, а также меры, исключающие фекальное заражение. Возможно использование иммуноглобулина, но он должен содержать анти-HEV. Санитарно-гигиенические меры, направленные против вирусного гепатита А, будут также способствовать и профилактике вирусного гепатита Е. Токсические гепатиты — это гепатиты, которые могут быть вызваны действием практически любых химических веществ, включая металлы, а также лекарства и алкоголь. Химические вещества могут стать причиной как острого, так и хронического поражения печени, причем такие вещества, как дихлорэтан, четыреххлористый углерод, хлороформ, чаще всего оказывают непосредственное гепатотоксическое действие, в то время как уксусная кислота, мышьяк, медный купорос влияют на функционирование гепатоцитов опосредованно, нарушая их гомеостаз. Инсектициды могут поступать в организм через дыхательные пути и пищеварительный тракт и наряду с общетоксическим эффектом оказывать отравляющее влияние на печень. Поражение печени при острой интоксикации имеет характер жирового перерождения и проявляется увеличением и болезненностью печени. Чувствительность к тому или иному препарату у каждого человека индивидуальная. Особенно тяжелые формы гепатита развиваются при отравлении ядом бледной поганки, белым фосфором, парацетамолом, четыреххлористым углеродом, промышленными ядами. Причиной лекарственного гепатита чаще всего становятся следующие лекарственные препараты: галотан, метилдопа, изониазид, рифампицин, пиразинамид и другие противотуберкулезные препараты, фенитоин,вальпроат натрия, зидовудин, кетоконазол, нифедипин, ибупрофен, индометацин, амиодарон, гормональные контрацептивы, аллопуринол, азатиоприн. Лекарства, поражающие печень, разделяют на две группы: истинно токсичные для печени и способные вызывать повышенную чувствительность лишь у отдельных пациентов. К препаратам первой группы относятся фторотан, изониазид, рентгеноконтрастные средства, производные тестостерона. К препаратам второй группы — оральные контрацептивы, содержащие эстрогены и гестагены, антибиотики группы пенициллина, эритромицин, производные тетрациклина. Факторами риска при применении лекарств являются наличие у больного хронического заболевания печени, возраст, аллергические реакции на те или иные лекарственные препараты в прошлом, наследственность, заболевания аутоиммунной природы. Алкогольный гепатит возникает у людей, долгое время злоупотребляющих спиртными напитками. Этиловый спирт, принимаемый ими в больших количествах, поражает ткани печени. Также алкогольный токсический гепатит вызывается спиртосодержащими техническими жидкостями. Поэтому, покупая алкогольные напитки, необходимо быть уверенным в их качестве. Токсический гепатит может протекать как в острой, так и в хронической форме. Время проявления симптомов зависит от количества попавшего в организм вредного вещества, но обычно не превышает 48 часов. Симптомы сходны с симптомами вирусного гепатита: потеря аппетита, тошнота, рвота, темная моча, возможно, боли в животе, кал глинистого цвета, иногда с примесью гноя. Клинические и морфологические проявления лекарственного гепатита весьма разнообразны. На фоне приема лекарств появляются общая слабость, тошнота, тяжесть в правом подреберье, желтуха с кожным зудом. Характерными признаками также служат гепатомегалия — увеличение печени до таких размеров, что она начинает прощупываться ниже реберного края, и холестаз — нарушение поступления желчи в кишечник. Иногда признаком лекарственного гепатита могут быть только изменения в биохимических анализах крови. Продолжительность желтушного периода — от 1 недели до нескольких месяцев. Острый лекарственный гепатит чаще возникает через 5—8 дней после начала медикаментозной терапии и по своим симптомам также напоминает вирусный. Преджелтушный период характеризуется снижением двигательной активности, чрезмерной мышечной слабостью, потерей сил, переутомлением, снижением или полным отсутствием аппетита, нарушением функций пищеварения. Желтушный период проявляется прекращением поступления желчи в двенадцатиперстную кишку, потемнением мочи, сильным увеличением печени, так, что она прощупывается ниже реберного края, повышением уровня билирубина, активностью аминотрансфераз. Продолжение приема препарата может способствовать переходу острого гепатита в хронический. Алкогольный гепатит характеризуется ухудшением самочувствия, увеличением размеров печени, развитием асцита, увеличением печеночных проб, характерных для легкой формы алкогольного гепатита. Тяжелые формы могут сопровождаться значительным увеличением печеночных проб, увеличением времени протромбина, развитием желтухи и печеночной недостаточностью. Алкогольный гепатит может развиться у пациентов с алкогольным циррозом печени. Сам по себе алкогольный гепатит не ведет к развитию цирроза печени, однако цирроз гораздо чаще встречается у людей, злоупотребляющих алкоголем. Также у больных с алкогольным гепатитом значительно выше риск заболевания вирусным гепатитом С. Острый алкогольный гепатит развивается, как правило, после употребления значительных доз спиртного. Начало заболевания происходит с повышением температуры до 38,5 °С, тошнотой, рвотой, горечью во рту, болями в правом подреберье, снижением аппетита, вздутием живота и периодическими расстройствами стула. Через 1—2 суток появляется желтуха, причем возникает она сразу же после приема алкоголя, а потом быстро исчезает. Одновременно у больных могут наблюдаться явления хронического алкоголизма: непроизвольные ритмичные движения конечностей, головы, языка и других частей тела, боли, слабость, нарушение чувствительности в нижних конечностях, психические расстройства в виде эмоциональной неустойчивости. Также может появиться асцит — скопление жидкости в брюшной полости. В зависимости от глубины процесса алкогольный гепатит длится от 1 до 3 месяцев и заканчивается выздоровлением или переходом в цирроз печени. В протекании и развитии острых профессиональных токсических гепатитов, в отличие от вирусного гепатита А, имеется ряд особенностей, имеющих большое значение для их диагностики. Так, для острых токсических гепатитов характерно отсутствие увеличения селезенки и снижения числа лейкоцитов в крови, меньше выражено расстройство пищеварительной системы. Кроме того, острый профессиональный токсический гепатит протекает на фоне других клинических проявлений, характерных для той или иной интоксикации. Своевременное лечение обычно приводит к довольно быстрому, через 2—4 недели, выздоровлению и восстановлению функции печени. Клиническая картина хронического токсического гепатита весьма скудна. Больные жалуются на снижение аппетита, горечь во рту, тупую боль в правом подреберье, усиливающуюся после острой и жирной пищи, неустойчивый стул. Боль в правом подреберье может носить приступообразный характер и отдаваться в правую лопатку и руку. Отмечается желтушность склер, реже — кожных покровов, умеренное увеличение печени, ее болезненность при пальпации, положительные симптомы раздражения желчного пузыря. Изменяется белковый спектр сыворотки крови. Но помимо внешних признаков и анализа крови для диагностики профессионального токсического гепатита может использоваться метод биопсии печени. Диагноз лекарственного гепатита ставится после исключения вирусного гепатита, желчнокаменной болезни, опухолей печени, поджелудочной железы и желудка и при наличии приема соответствующего медикамента. При лекарственном гепатите происходят изменения в биохимических анализах крови: повышается уровень билирубина, активность трансаминаз и щелочной фосфатазы, фракции глобулинов белка. Выздоровление наступает после прекращения приема препаратов, вызвавших лекарственный гепатит. При их повторном приеме гепатит может развиться вновь. Острый алкогольный гепатит обязательно связан с алкогольным эксцессом, увеличением печени, обнаруживаемом при пальпации и ультразвуковом исследовании, и диффузными изменениями ее структуры. При биохимическом анализе крови наблюдается повышение уровня активности специфических проб: аланииаминотрансферазы, гам-ма-глутаминпептидазы, повышение билирубина, нарушение белкового состава в виде понижения альбуминов и повышения фракции гамма-глобулинов. Более точный диагноз можно поставить при осмотре печени через лапароскоп с биопсией печени. Лечение проводится в стационаре. При попадании ядовитых веществ внутрь делается промывание желудка с последующим введением 150 мл вазелинового масла или 30—60 г солевого слабительного. В первые сутки после отравления необходимо сочетание методов форсированного диуреза с использованием мочевины, маннитола, фуросемида и других диуретиков. При наличии симптомов интоксикации делают переливание крови. При сильно выраженных формах или обострении хронического гепатита применяют сирепар, прогепар, гепалон. При хроническом токсическом поражении печени легкой степени лечение проводят в амбулаторных условиях. Прописывают лечебное питание, желчегонные средства, дуоденальное зондирование, витаминотерапию. Лечение лекарственных гепатитов представляет собой сочетание рациональной диеты с медикаментозной и фитотерапией. В диете больного должно быть от 40 до 100 г белка в сутки. Введение в рацион растительных масел обеспечивает желчегонный эффект, активирует гликолиз, улучшает обмен холестерина, способствует поступлению в организм ненасыщенных жирных кислот, жирорастворимых витаминов. Можно давать больному сливочное масло, нежирное мясо и рыбу, молочные продукты. Если появилась тяжелая печеночная недостаточность, жиры, копчености, маринады из рациона следует полностью исключить. Благоприятное влияние на печень оказывает употребление арбузов, дыни, тыквы и кабачков, в которых содержится повышенное количество витаминов и минералов, необходимых для нормализации работы печени. Также во время — комплексного медикаментозного лечения помимо детоксикации и витаминотерапии большое значение имеют гепатопротекторы. Лечение алкогольного гепатита печени начинается с прекращения употребления алкоголя. Первые две-три недели только постельный режим. Назначается диета № 5, обязательно большое количество фруктовых соков. Назначаются витамины группы В внутримышечно, метионин, липокаин, карсил или эссенциале в инъекциях и капсулах. После купирования клинических проявлений гепатита больному рекомендуется полностью отказаться от употребления спиртных напитков. Профилактика токсических гепатитов сводится к соблюдению мер техники безопасности на производстве при работе с вредными и токсическими веществами. Необходимо проходить регулярное обследование, а при малейших недомоганиях срочно обращаться к врачу. Предотвращение развития лекарственного гепатита — сложная и на сегодняшний день до конца не решенная задача. Быстрый рост количества новых медицинских препаратов, применяемых на практике и часто недостаточно тщательное их апробирование, возрастание численности населения пожилого и старческого возраста, изменение в иммунной системе людей — все это способствует увеличению количества побочных эффектов при использовании лекарственных препаратов. Выявление связи поражения печени с приемом того или иного препарата представляет значительные трудности. Поэтому необходимо широкое внедрение в практику функциональных проб печени при любом подозрении на наличие побочного эффекта лекарственного средства. При отсутствии заболевания печени изменение показателей функциональных проб печени требует пристального внимания, а при необходимости — отмены препарата. Во всех случаях появления признаков заболевания печени следует рассматривать вероятность побочного эффекта применяемого лекарственного средства, особенно когда речь идет о заболевании, напоминающем вирусный гепатит, у больных среднего и пожилого возраста. Снижение частоты тяжелых побочных реакций возможно только при исследовании эффективности препаратов с широким участием лиц всех возрастных групп и больных с заболеваниями печени. Основные принципы профилактики острого алкогольного гепатита и других алкогольных поражений печени сводятся к борьбе с пьянством и алкоголизмом. Проводится обследование пациентов, склонных к частому употреблению алкоголя, на поликлиническом уровне, включая функциональные пробы печени, а в случае выявления характерных изменений — обследование и лечение в условиях стационара с обязательной консультацией нарколога. Необходимо как можно быстрее освобождать больного от алкогольной зависимости и, по возможности, восстанавливать нарушенные функции печени. Это предотвратит прогрессирование заболевания, сохранит здоровье и продлит жизнь больному. Аутоиммунный гепатит — воспаление печеночной ткани, обусловленное аутоиммунными нарушениями. В печени образуются аутоантитела к участкам клеток печени — ядрам клеток, микро-сомам, гладким мышцам. Чаще болеют девушки и молодые женщины, реже заболевание встречается у мужчин и женщин после 50 лет. Причины, вызывающие развитие аутоиммунного гепатита, не установлены окончательно. До сих пор отсутствует единая точка зрения на причины этого заболевания. На сегодняшний день медицина склоняется к ведущей роли различных вирусов в инициации аутоиммунных процессов в печени. Это могут быть вирусы гепатитов различных групп, вирусы герпеса, цитомегаловирус. К синонимам аутоиммунного гепатита относятся иммуноактивный и люпоидный гепатиты. В зависимости от наличия тех или иных аутоантител выделяют три основных типа аутоиммунных гепатитов. Аутоиммунный гепатит 1-го типа характеризуется наличием антинуклеарных антител, антител против волокон гладкой мускулатуры и актина. Термин «аутоиммунный гепатит 1-го типа» заменил прежние определения «люпоидный гепатит» и «аутоиммунный хронический активный гепатит». Это наиболее часто встречающаяся форма заболевания. Аутоиммунный гепатит 2-го типа характеризуется наличием антител к микросомам клеток печени и почек. Встречается преимущественно у детей в возрасте от 2 до 14 лет. Имеются данные о быстром перерастании в цирроз печени. Аутоиммунный гепатит 3-го типа характеризуется наличием антител к растворимому печеночному антигену. Более чем у половины больных первые симптомы аутоиммунного гепатита появляются в возрасте от 10 до 30 лет. Второй пик заболеваемости приходится на период после менопаузы. Чаще всего заболевание развивается постепенно, проявляясь вначале неспецифическими симптомами. Среди них — снижение работоспособности, боль в суставе, но без его опухания и каких-либо иных симптомов артрита, желтуха. У некоторых больных начало заболевания протекает латентно и диагноз устанавливается случайно, уже на стадии выраженного поражения печени, а у 10—20% — на стадии цирроза. Иногда начало болезни напоминает картину острого вирусного гепатита: резкая слабость, снижение или полная потеря аппетита, тошнота, выраженная желтуха, иногда лихорадка. Встречаются случаи быстрого и внезапного развития симптомов гепатита с появлением печеночной недостаточности. Также могут быть варианты с преимущественными внепеченочными проявлениями, протекающие под прикрытием системной красной волчанки, ревматоидного артрита, системных васкулитов и т. д. Если аутоиммунный гепатит вовремя не распознать и не начать лечить, болезнь начинает постепенно прогрессировать, часто случаются рецидивы, состояние печени ухудшается. Затем у больного возникает и начинает прогрессировать желтуха, увеличивается температура тела, появляется постоянная боль в области печени, печень увеличивается. На коже образуются мелкие и крупные кровоизлияния. Обнаруживается увеличение селезенки. При аутоиммунном гепатите патология не ограничивается только изменениями в печени. У больных могут в различных местах увеличиваться лимфатические узлы, часто болят суставы, причем процесс развивается от небольших болевых ощущений во многих суставах до выраженного поражения сустава, сопровождающегося отеком сустава и нарушением его функции. Также возникают боли в мышцах, происходит их уплотнение. Может начаться поражение почек, вплоть до развития хронического гломерулонефрита. Иногда бывает воспаление сердечной мышцы — миокардит. При аутоиммунном гепатите частота перехода к циррозу печени выше, а прогноз развития болезни серьезнее, чем у больных хроническим вирусным гепатитом. Однако аутоиммунный гепатит не всегда протекает по классической схеме, и отсутствие традиционных симптомов сильно затрудняет диагностику, а значит, и оказание своевременной помощи больным. У людей с нетипичной симптоматикой аутоиммунного гепатита имеются признаки аутоиммунного процесса, но в целом они не отвечают критериям, позволяющим точно или с большой вероятностью поставить нужный диагноз. У таких больных могут одновременно присутствовать симптомы как аутоиммунного гепатита, так и другого хронического заболевания печени. Это так называемые смешанные синдромы. Нетипичные формы аутоиммунного гепатита встречаются в любом возрасте как у мужчин, так и у женщин, но чаще — у женщин до 40 лет. Основным критерием диагностики аутоиммунного гепатита служит быстрая положительная реакция на кортикостероиды — стероидные гормоны, производимые исключительно корой надпочечников, и иммуносупрессивную терапию, то есть на лечение с помощью одного или нескольких лекарственных препаратов, направленное на подавление иммунной системы. Такая реакция нехарактерна для хронических вирусных гепатитов. Дополнительным подтверждением диагноза могут быть лабораторные исследования крови. При аутоиммунном гепатите в ее биохимическом анализе отмечается повышение печеночных ферментов, увеличение тимоловой пробы, билирубина, нарушается содержание в крови белковых фракций. Также обнаруживаются изменения в крови? характерные для системных воспалительных процессов, выявляются различные аутоантитела. Маркеры вирусных гепатитов при этом не выявляются. Для диагностики нетипичных форм аутоиммунного гепатита важно выявить их сходство с аутоиммунным гепатитом. Эти разновидности заболевания обычно протекают вяло, для них характерна неспецифическая симптоматика, в частности повышенная утомляемость, суставные и мышечные боли. Типичные для гепатита биохимические показатели сочетаются с лабораторными показателями, характерными для холестаза, или преобладают над ними, больной может испытывать сильный кожный зуд. Ксантелазмы — подкожные образования желтоватого цвета в виде бляшек и сильная пигментация кожи встречаются редко. Биопсия печени при диагностике нетипичных форм аутоиммунного гепатита не дает однозначного ответа. С ее помощью выявляются лишь отклонения от нормы, которые следует рассматривать только с учетом соответствующей клинической картины. Лечение аутоиммунного гепатита осуществляется с использованием как лекарственных препаратов, так и методов экстракорпоральной гемокоррекции: объемный плазмаферез, криоаферез, экстракорпоральная фармакотерапия. Экстракорпоральная гемокоррекция — это современное направление в медицине, основанное на направленной модификации компонентов крови больного с целью нейтрализации или удаления веществ, вызывающих или поддерживающих заболевание. Основным объединяющим технологическим приемом при проведении этих методов является создание временного дополнительного контура циркуляции крови вне организма, в котором и происходит модификация ее компонентов. В качестве дополнительной поддержки рекомендуются витаминные препараты. Данные методы используют как при лечении самого заболевания, так и в комплексной терапии. Медикаментозные методы лечения включают в себя поддерживающие курсы иммуносупрессивных препаратов, то есть препаратов для искусственного угнетения иммунитета. При необходимости назначается гормональная терапия и иммунодепрессивные препараты: преднизолон и азитиоприн. После основного лечения больной должен регулярно, не реже чем раз в 4 месяца, проходить контрольные осмотры и лабораторные обследования. Витаминотерапия предусматривает 2—3 раза в год курсы лечения витаминами группы В, липамидом и легалоном. При появлении признаков рецидива, например желтухи, повышении активности аминотрансфераз, повышении билирубина или увеличении глобулинов в крови, необходимо возобновить терапию в стационарных условиях. При установленном диагнозе аутоиммунного гепатита назначаются кортикостероидные гормоны — преднизолон или сочетание их с азатиоприном. Преднизолон обладает широким спектром действия, влияет на все виды обмена веществ, дает ярко выраженный противовоспалительный эффект. Азатиоприн подавляет активные иммунокомпетентные клетки и способствует гибели специфических воспалительных клеток. Лечение начинают с высоких доз, затем переходят на поддерживающие, которые пациент должен принимать до 3 лет. Затем, при отсутствии признаков прогрессирования гепатита, гормональную терапию постепенно отменяют. Абсолютные противопоказания к применению кортикостероидных гормонов при аутоиммунном гепатите отсутствуют. Относительными противопоказаниями служат выраженная почечная недостаточность, очаговая инфекция, сахарный диабет, язвенная болезнь, злокачественная гипертония, варикозное расширение вен желудка и пищевода. Лучевой гепатит — редкая форма гепатита, развивающаяся при воздействии на организм больших доз ионизирующего излучения. Время начала формирования лучевого гепатита приходится на 3—4 месяц болезни, когда костномозговое поражение обычно уже ликвидировано. Его клиническая характеристика отличается некоторыми особенностями: желтуха возникает без характерных для нее симптомов, содержание желчного пигмента билирубина в крови невысокое, уровень аминотрансфераз повышен в пределах 200—250 единиц, ярко выражен кожный зуд. Процесс проходит волнообразно на протяжении нескольких месяцев с постепенным уменьшением тяжести. Во время очередной волны усиливается зуд, немного повышается уровень билирубина и сильнее проявляется активность ферментов сыворотки крови. В дальнейшем процесс может прогрессировать и через много лет привести больного к гибели от цирроза печени. Прогноз развития болезни считается хорошим, хотя никаких специфических лечебных средств пока не найдено. Лечение кортикостероидными гормонами только усугубляет все патологические признаки, включая биохимические показатели. источник |