Сыпь, похожая на ветрянку, возникает и при заражении другими заболеваниями. Похожие симптомы появляются, если пациент заболел коклюшем, оспой, краснухой, дерматитом, герпесом, корью или опоясывающим лишаем. Кроме того, подобную сыпь можно обнаружить у некоторых людей при аллергической реакции на раздражитель.
Это заболевание считается одним из самых страшных и опасных в мире. В наше время, благодаря лечению и прививкам, в мире крайне редко возникают очаги инфекции. Пробы вируса находятся только в специальных хранилищах в России и США. Раньше ветряную оспу считали легкой разновидностью натуральной оспы, однако позже ученые и медики выявили гораздо больше различий. В настоящее время доказано, что ветряная оспа (ветрянка) — это абсолютно другое заболевание.
Оспа сильно бушевала в разные периоды истории. Больше всего от нее пострадали такие страны, как Китай, Африка, Индия. Это вирусное заболевание передается через предметы быта и воздушно-капельным путем. Вирус очень устойчив к окружающим условиям: при сильном морозе или жаре он живет до года и способен выдержать даже засуху. После смерти инфицированного человека вирус оставался на высушенных ранках, поэтому тела сжигали.
Основными симптомами заболевания являются:
- волдыри на теле и красные пятна;
- корочки, которые оставались от лопнувших волдырей;
- лихорадка и жар;
- раны и гнойники.
Каждые две недели ситуация ухудшалась, что сопровождалось волнами сильной боли. Когда на теле возникали гнойные раны, это означало, что пациент скоро умрет, если не начать лечение.
В качестве профилактики оспы всем детям делают прививки. Для лечения этого заболевания разработаны такие препараты, как иммуноглобулин и метисазон.
Краснуха — это заболевание, которое также похоже на ветрянку.
Вирусное заболевание чаще всего проходит в детском возрасте, причем достаточно легко.
Однако существуют редкие случаи, когда болеют взрослые люди и болезнь протекает тяжело. Вирус очень неустойчив: он погибает от ультрафиолета за 12 минут. Краснуху можно подхватить воздушно-капельным путем от инфицированного пациента.
Единственным общим симптомом является красная сыпь на теле. Заболевание может проходить по-разному, в зависимости от индивидуальных показателей человека. Первые 2 недели симптомы не определяются. На 12 день можно заметить постепенное распространение красных пятен на теле.
Как только появились пятна, сразу повышается температура тела. Лимфоузлы увеличиваются в размерах и становятся слишком чувствительными. В целом по симптомам болезнь похожа на обычную простуду. Отличительный признак — красная сыпь.
Для предотвращения заражения делают вакцины в младшем возрасте. Однако прививка может действовать только до 14 лет, потом ее нужно обновлять. К тому же вакцина вызывает множество побочных эффектов и не дает стопроцентной защиты от вируса. Разработаны такие препараты для лечения краснухи, как Эрвевакс, Рудивакс и прочие.
Высыпания также могут возникать и при кори, так что ее запросто можно перепутать с ветрянкой. Подхватить заболевание можно в любом возрасте. Вирус переносится на здорового человека воздушно-капельным путем.
Симптомы похожи на грипп или простуду, кроме одного признака — сыпи. У пациента возникает сильный кашель, слабость, повышается температура тела до 39 градусов. Конъюнктива краснеет, небо покрывается волдырями, появляются красные пятна на теле, которые через 4 дня начинают шелушиться.
Лечиться нужно дома, на стационарное лечение допускаются только пациенты с тяжелой формой заболевания. Во время жара и лихорадки необходимо постоянно лежать. Препаратов, способных вылечить корь, не существует. Можно только облегчить симптомы, само заболевание проходит самостоятельно. Обязательно нужно есть фрукты, овощи. Если есть кашель, то подойдет отхаркивающее средство. Нельзя открывать окна, так как это раздражает глаза. Можно капать в глаза Альбуцид 3 раза в сутки.
Основным средством профилактики является вакцинация. Она защищает до 15 лет. Среди осложнений после кори выделяют бронхит, бронхиолит, кератоконъюнктивит и пневмонию. Редко появляется гепатит, миокардит и гломерулонефрит.
Чаще всего инфекционным заболеванием такого типа болеют дети. Заражение происходит воздушно-капельным путем. Коклюш развивается очень быстро. Его главное отличие от ветрянки — это риск повторного заболевания.
Первым звоночком является усталость, слабость и недомогание. Но выявить на первом этапе заболевание сложно. Позже возникают более явственные симптомы. Человек сильно мучается от грубого кашля, который может привести к удушью. Среди симптомов наблюдается насморк и повышенная температура. Пациент становится раздражительным. Кашель постоянно усиливается, возникают толчки. В такие периоды язык сильно высовывается, а вены на шее разбухают.
Хотя от таких приступов кашля человек может умереть, коклюш все же не считают смертельно опасным заболеванием. Лечение проводится в домашних условиях. Если болезнь перешла в тяжелую стадию или если пациент младше 1 года, то лечение проводится в стационарном режиме. Антибиотики используют в случае начала острой стадии.
Чаще всего применяют эритромицин и азитромицин. Можно задействовать левомицетин и тетрациклин. Но не все они разрешены детям. Необходимо соблюдать постельный режим, выходить на недолгие прогулки, употреблять витамины. Нужно устранить все причины, которые вызывают кашель.
Опоясывающий герпес, или лишай, достаточно распространенное заболевание, так как практически каждый человек на планете заражен вирусом герпеса, который может не проявляться в течение всей жизни. Вирус, который вызывает ветрянку, тот же самый, что и вирус, который является причиной развития герпеса. Но у детей может возникнуть только ветрянка, а вот взрослые могут дополнительно переболеть и опоясывающим лишаем.
Ветрянка в основном не лечится. А вот с лишаем необходимо бороться, иначе он не пройдет. Но препарата, который полностью может устранить заболевание, еще не разработали, хотя прошло уже столько десятилетий. Симптомы практически такие же, как и у ветрянки, однако зуд будет гораздо сильнее. К тому же в местах, где появляются расчесы, кожа сильно болит. Болевые ощущения связаны с тем, что вирус поражает нервы. Весь процесс лечения может занимать полтора месяца. Врач устраняет нагноения и обрабатывает пораженные ткани, чтобы вирус не распространялся. Можно принимать специальные препараты, которые могут снять боль.
Но начать их применение нужно не позже пятого дня с момента появления первых высыпаний. Купаться во время протекания заболевания нельзя, так как вирус можно разнести по всему телу, в результате чего начнется вторая волна болезни.
Единственное, что спасает от вируса, это укрепление иммунитета. Вирус может всю жизнь находиться в теле человека, но быть пассивным благодаря хорошей иммунной защите.
Сыпь красного цвета возникает на коже из-за раздражителей окружающей среды. Существует два вида заболевания: дерматит и таксидермия. К первому типу относится появление прыщей, угрей, перхоти, а также экзема, нейродермит и прочее. Чаще всего заболевание быстро проходит.
Основные симптомы заболевания — это пузыри на теле, жар и лихорадка, зуд, жжение, воспаления и отечность. При их появлении необходимо обратиться к врачу. Симптомы могут исчезать при устранении основного раздражителя. Похожие симптомы возникают и из-за аллергической реакции организма на внешние раздражители.
При появлении первых симптомов таких заболеваний ни в коем случае нельзя выходить на улицу и контактировать с другими людьми. Эти болезни очень заразны. Врача необходимо вызвать на дом.
источник
Человек, ни разу в жизни не болевший ветрянкой – скорее, исключение из правил. Большинство населения переносит ее в дошкольном и младшем школьном возрасте.
Заболевание очень заразное , раньше его считали разновидностью черной (натуральной) оспы, которая уносила тысячи жизней. Что же из себя представляет ветрянка?
История возникновения заболевания уходит вглубь веков. Люди болеют ветрянкой давно.
Почему название болезни похоже на инфекцию совсем другой природы – черную оспу? Просто их симптоматика схожа, поэтому ветрянку принимали за более легкую форму натуральной оспы.
Что собой представляет эта болезнь:
- Ветряной оспой называют острое инфекционное заболевание, спровоцированное вирусом Varicella Zoster. Он относится к 3-у типу вирусов герпеса, обладает способностью быстрой передачи по воздуху.
- Практически любой человек подвержен заражению этой инфекцией. Иммунитетом обладают лишь дети первых месяцев жизни. Об особенностях ветрянки у грудничков и новорожденных мы писали тут.
- В международной классификации болезней ветряную оспу обозначают как В01. Для других ее разновидностей используются свои коды по МКБ-10. Например, ветрянку с менингитом классифицируют как В01.0, с энцефалитом – В01.1 и так далее.

Попав в организм через слизистые, вирус проникает в кровеносную систему, затем размножается на кожных покровах больного.
Инфицированный ветряной оспой превращается в носителя вируса еще в инкубационном периоде, до того, как проявятся характерные симптомы болезни. С каких первых признаков начинается ветрянка узнаете из следующей публикации.
Механизм передачи болезни прост: есть источник инфекции, то есть больной, который является переносчиком вируса. Он способен заразить всех, кто оказался в непосредственной близости от него.
Каков период заражения ветрянкой? Инфицированный распространяет вирус с последних дней инкубационного периода.
По его окончании у него на коже начинают появляться высыпания. И пока не пройдет неделя после обнаружения последних пузырьков, от больного можно заразиться.
Не везде принято изолировать заболевшего ветрянкой от коллектива. В России в детских садах и школах объявляют карантин – всех, кто имел контакт с больным, отправляют домой. Во многих зарубежных странах этого не делают, считая, что лучше дать детям переболеть.
Доказано, что взрослыми этот недуг и переносится тяжелее, и последствия может иметь более опасные.
Какие существуют пути передачи инфекции:
-
воздушно-капельный – таким путем вирус распространяется чаще всего. Выделение возбудителя во внешнюю среду происходит при чихании, кашле, разговоре. Он быстро проникает в организм того, кто находится рядом с больным. Особенно велика скорость распространения в детском коллективе, где малыши играют, принимают пищу, спят в одном помещении;
- контактный – в основном в период острого протекания болезни, когда жидкость из лопнувших пузырьков попадает на кожу другого человека. В этой субстанции высока концентрация вируса ветрянки;
- от матери к плоду – такие случаи заражения через плаценту (так называемый вертикальный путь) не часты, но опасность инфицировать будущего ребенка у беременной женщины существует (советуем почитать нашу статью по этой теме).
Человек, переболевший ветряной оспой, уже не является переносчиком инфекции. Но, если у взрослого проявится рецидив Varicella Zoster (опоясывающий лишай), то он может заразить ребенка ветрянкой.
Через третьих лиц заболевание не передается, заражение происходит именно от больного. Вирус ветряной оспы во внешней среде очень не устойчивый.
Инфицированные дети легко заражают и сверстников, и взрослых. Нередко родители заболевают вслед за своими инфицированными малышами.
Риск заболеть в домашних условиях велик, если по соседству кто-то является активным носителем инфекции. Вирус способен проникнуть с одного этажа на другой, из комнаты в комнату, через вентиляционные ходы.
Рекомендуем также ознакомиться с нашими другими публикациями, в которых мы рассказывали можно ли заболеть ветрянкой второй раз, а также сколько дней длится данное заболевание — тут.
О том, каковы основные причины возникновения герпеса на губе, можно узнать из этой статьи.
Диета при атопическом дерматите у детей подробно рассмотрена в данной публикации.
Когда у ребенка появились высыпания на теле и слизистых, поднялась температура, родители зачастую не могут понять, с какой инфекцией они столкнулись. Одно и то же проявление бывает у разных болезней. Чем же отличается ветрянка от других заболеваний?
-
температура может быть более высокой при ветрянке, до 40°С, а при краснухе не превышает 39°С;
- отличия и в характере сыпи – если это краснуха, то высыпания будут розовыми или ярко-красными , а для ветрянки характерны пузырьки с жидкостью;
- разная локализация высыпаний – при ветрянке могут поражаться слизистые разных органов: ротовой полости, трахеи, почек, мочевого пузыря. При краснухе в этих местах сыпи не бывает;
- сыпь при ветряной оспе может вызвать бактериальные воспаления кожи, для краснухи это не характерно;
- ветрянке не свойственны катаральные явления , а краснуха сопровождается насморком, болью в горле, кашлем;
- краснуха вызывает увеличение всех лимфатических узлов, а ветряная оспа – только шейных.
- разное расположение сыпи – при ветрянке высыпания могут быть по всему телу, а при Коксаки – в характерных местах, из-за чего эту инфекцию назвали синдром «рука-нога-рот»;
- вирус Коксаки не сопровождается высыпаниями на голове , в ее волосистой части. Это характерно именно для ветряной оспы;
- пузырьки при инфекции Коксаки не так сильно зудят, как при ветрянке, но зато вызывают болевые ощущения;
- при ветряной оспе не бывает боли в мышцах, а для Коксаки это характерно. Также эта инфекция может сопровождаться рвотой и сильной диареей.
О других симптомах и методах лечения вируса Коксаки читайте в этой статье.
-
различия в характере высыпаний – аллергия поражает только кожные покровы, а ветрянка – еще и слизистые. Инфекция начинается с нескольких маленьких прыщиков, количество которых постепенно увеличивается. Сыпь аллергическая сразу проявляется множественными образованиями;
- везикулы (пузырьки) для аллергии не характерны, в отличие от ветрянки . При этой инфекции пузырьковая сыпь постепенно вскрывается, превращаясь в язвочки, которые потом покрываются корочками и постепенно исчезают;
- после приема антигистаминов аллергическая реакция стихает, сыпь дальше не распространяется. Употребление таких препаратов при ветрянке лишь уменьшает зуд, высыпания могут появляться вновь;
- разная сопутствующая симптоматика – ветрянка характеризуется признаками инфекции: высокой температурой, ознобом, слабостью, головной болью. При аллергии возникают слезоточивость, покраснение глаз, кашель, чихание.
Рекомендуем ознакомиться с фото проявлений аллергического дерматита в следующем материале.
- корь и ветряная оспа вызваны разными вирусами, кроме отличающихся признаков, для первой характерно более тяжелое течение и опасные последствия, вплоть до риска смертельного исхода;
- температура при кори может подниматься до более высоких показателей;
- корь сопровождается насморком, болью в глазах, пятнышками на слизистых ротовой полости, ветрянке такие проявления не свойственны;
- при кори высыпания не бывают водянистыми, как при ветряной оспе . В первом случае сыпь возникает вначале на лице, переходя затем на кожные покровы тела, во втором – начинается с волосистой зоны головы, быстро распространяясь на все тело;
- сыпь при кори может из отдельных образований сливаться в пятна, которые шелушатся и затем пропадают, не оставляя следов на коже.
-
особенности сыпи при скарлатине – она мелкая, точечная, густо локализованная , не превращается в водянистую, как при ветряной оспе. Возникает вначале на руках, преимущественно в кожных складках, затем подмышками, в паховой зоне;
- скарлатине свойственны признаки ангины, воспаление миндалин, боль при глотании. Возможны рвота и лихорадка;
- скарлатину можно отличить по характерному признаку – покрытому язвочками красного цвета языку ;
- педиатр с опытом диагностирует скарлатину по лицу – бледный носогубный треугольник контрастирует с ярко-красными губами и щеками.
Даже при наличии некоторых знаний о детских болезнях родителям легко можно спутать симптомы разных инфекций. Поэтому диагноз ставить должен только специалист.
Рекомендуем к прочтению подробный материал о симптомах и методах лечения ветрянки у взрослых и детей по этой ссылке.
Защититься от ветряной оспы можно при помощи вакцины. Но, если человек уже переболел в детстве, прививка ему не нужна (о вакцинации против ветряной оспы мы писали тут). Правда, не все знают о своих перенесенных детских болезнях.
Как же быть – вариантов несколько:
- простейший способ – узнать у старших родственников, болели ли вы ветрянкой. Скорее всего, мама и бабушка не забудут этот эпизод вашей биографии;
- но эта информация может иногда быть недостоверной или вообще отсутствовать – бывает, что просто не у кого спросить. В таком случае можно обратиться к медицинской карте – там хранится информация о детских болезнях ее владельца;
- если и этот вариант не сработал – карточка утеряна или записи неразборчивы, остается самый верный способ выяснить истину – сдать анализ крови .

Суть его в обнаружении антител к вирусу Varicella Zoster, которые на всю жизнь остаются в организме. Точность анализа довольна высока.
Антитела – это белки, которые производит иммунная система в качестве ответной реакции на вирус, проникающий в организм.
Если результаты анализа укажут на наличие антител к ветрянке, можно сделать вывод о том, что человек уже перенес эту инфекцию.
Характеристика заболевания складывается на основе первичного диагностирования – визуального осмотра и сбора анамнеза, а также лабораторных анализов.
Отличить ветрянку от прочих инфекций поможет дифференциальная диагностика. Этот метод важен, учитывая, что симптоматика заболевания схожа с признаками прочих вирусных заражений.
Таких обследований несколько. Их проводят в лабораторных условиях для подтверждения первоначального диагноза, поставленного на основе визуального осмотра:
-
Сдача общего анализа крови помогает выявить уровень лейкоцитов. Если он понижен, это указывает на возможное наличие инфекции.
- ИФА – иммуноферментный анализ , который выявляет в сыворотке крови иммуноглобулины двух типов. Обнаружение белков IgМ говорит о наличии в настоящее время активного вируса в организме. Антитела IgG – свидетельство того, что человек уже переболел ветряной оспой и приобрел иммунитет к болезни.
- ПЦР – анализ полимеразной цепной реакции . Он позволяет обнаружить наличие ДНК вируса в организме. Исследование назначается, когда присутствует инфекционный процесс, а также для подтверждения наличия именно вируса ветрянки.
Необходимость каждого из анализов определяет врач, он выписывает направление на лабораторное обследование и проводит расшифровку данных.
Правильно и доступно расшифровать результаты анализов – задача лечащего врача:
- если показатели IgM и IgG отрицательные, значит, человек никогда не болел ветряной оспой и на данный момент также не болен, но иммунитета у него нет;
- IgM положительный, а IgG в крови не обнаружен – ветрянка присутствует в острой стадии;
- IgM не выявлены, а IgG присутствуют – есть иммунитет к инфекции, то есть, человек уже переболел ветряной оспой;
- наличие в крови обоих антител свидетельствует об активизации вируса, но уже в виде опоясывающего лишая (подробнее о нем мы рассказывали здесь).
Причины, симптомы, методы лечения и профилактики, а также фото герпеса на теле на начальной стадии представлены в этом материале.
Лучшие шампуни от себорейного дерматита на голове рассмотрены в нашем обзоре.
Насколько опасна ветряная оспа? Какие осложнения могут возникнуть после перенесенной инфекции? Одинаковы ли последствия заболевания у детей и взрослых?
Тогда могут остаться небольшие рубцы или шрамы на коже. Некоторые из них рассасываются, а глубокие останутся навсегда.
Бывает, что ветряная оспа вызывает более серьезные последствия :
- пневмонии (бактериальные и вирусные), сопровождающиеся высокой температурой и кашлем;
- ларингиты и трахеиты – результат поражения слизистой дыхательных путей;
- у мужчин возможно развитие воспаления крайней плоти и головки пениса. У женщин не исключены вульвиты;
- если вирус ветряной оспы поразил нервные клетки и мозговые оболочки, может развиться энцефалит и менингит. Несмотря на тяжелую симптоматику, правильная терапия способствует полному восстановлению в течение нескольких недель;
- из прочих осложнений возможно развитие артритов, нефритов, гепатитов, миокардитов, параличей, эпилептических припадков.
Что касается летальности заболевания – несмотря на расхожее мнение о безобидности ветрянки, смертельный исход не исключен .

- гангренозной;
- буллезной;
- генерализованной;
- геморрагической.
На процесс выздоровления от ветрянки и отсутствие осложнений влияют состояние иммунитета и наличие сопутствующих болезней. Детям до полугода и пожилым людям летальные исходы грозят чаще.
Так что, вроде бы безобидная детская болезнь ветрянка может быть довольно опасной.
Предотвратить нежелательные последствия инфекции помогут укрепление защитных сил организма и ранняя диагностика заболевания.
Подведет итог всему вышесказанному следующее видео от «Азбуки здоровья»:
источник
Ветрянку часто называют «обычной» детской инфекционной болезнью, через которою должны пройти все ребята. Многие родители даже специально водят своих чад к человеку-источнику хвори, чтобы дитя переболело в столь юном возрасте и больше не вспоминало о красных прыщиках по всему телу. Но, когда начинает болеть взрослый, особенно если это беременная женщина, ветряная оспа уже не кажется такой безобидной и быстротечной болезнью. Она становится довольно мучительным и опасным заболеванием.
Зачастую, ветрянка у взрослых протекает в тяжелой или среднетяжелой форме. Чем старше человек, тем опаснее для него Varicella zoster. Заболевание у беременных проходит так же, как и в остальных людей, но есть высокая опасность для плода.
К первым симптомам вируса можно отнести резкое поднятие температуры тела, вплоть до 39 градусов. На теле начинают появляться маленькие водянистые прыщики, окруженные красным ореолом. Сыпь, в основном, проявляется сначала на туловище, а потом распространяется вверх по рукам, шеи, голове. Бывает и такое, что зудящие прыщики есть даже на слизистых рта, деснах.
У беременных эта вирусная болезнь может протекать по-разному. Все зависит от иммунитета женщины. Само собой разумеется, что он и так понижен из-за присутствия в организме чужеродных клеток плода. Но, когда иммунитет укреплен, то болезнь может пройти даже без температуры и риска для плода.
Особенно опасно заболевание ветряной оспой в ранний период беременности, когда плод еще не полностью сформирован. Неправильная диагностика болезни и немедикаментозное лечение может привести к самопроизвольному выкидышу или развитию аномалий плода. К счастью, это бывает не так часто, как в случае с краснухой.
Если женщина заболела перед самыми родами или через пару дней после них, ребенок может получить антитела к ветрянке только после пяти суток. Получается, что детеныш совсем незащищен перед вирусом, который может передаться от мамы. У новорожденных болезнь проходит очень тяжело и может перейти в пневмонию, воспаления тканей головного мозга и поражения других внутренних органов.
Беременная женщина в первые дни после заражения начинает чувствовать недомогание, ломоту в теле, боль в суставах, лимфоузлы могут заметно увеличится и беспокоить. Сначала может и в голову не прийти, что это ветряная оспа. Но, повод обратится к врачу уже есть — лимфоузлы. Иногда появляется даже рвота, тошнота – это интоксикация организма. День-два, и начинает подсыпать по некоторым участкам кожи – сомнения уже совсем нет.
Когда врачи все же диагностировали болезнь у беременной женщины, они назначают иммуноглобулины. Они способствуют смягчению симптомов болезни, предотвращают появлению разного рода инфекций. Чтобы зуд не сильно беспокоил, доктор прописывает антигистаминные препараты. Пузырьки на теле можно обработать зеленкой, чтобы они быстрее подсыхали. В этот период будет полезным постельный режим и молочно-растительная диета, а также – обильное питье. При соблюдении всех этих пунктов, вирус ветряной оспы проходит быстрее и не так мучительно.
Кто болел этим вирусом в детстве, тому не обязательно соблюдать профилактические меры. А вот если вы еще не знакомы с ветрянкой, тогда в период беременности старайтесь не посещать места большого скопления людей. Если у вас уже есть дети, позаботьтесь об прививке от ветряной оспы. Кстати, вакцинация во время беременности невозможна, так что лучше подумать об этом (по возможности) за пару месяцев до наступления.
Если вдруг вам пришлось контактировать с человеком, у которого похожи симптомы, описанные выше, тогда попросите врача сделать вам укол иммуноглобулина. Лекарство поможет избежать заражения, если оно попало в организм в течение четырех суток после общения с больным.
источник
С гриппом знаком, наверное, каждый из нас — это заболевание приходит «в гости» каждую зиму, мигрируя из южного полушария в северное. И каждый визит заканчивается эпидемией: вирус гриппа мутирует так быстро, что спустя год иммунной системе человека приходится заново учиться справляться с болезнью.
«Рядовая» эпидемия гриппа убивает несколько сотен тысяч человек, а ее жертвами обычно становятся уже ослабленные ранее люди — дети и старики, беременные женщины, и те, кто уже страдает серьезными заболеваниями. Но в 1918 году человечество столкнулось с гриппом, который убивал молодых и совершенно здоровых людей — причем убивал миллионами, выкашивая целые небольшие города.
Несмотря на название, «испанский грипп», вероятно, возник в самом начале 1918 года в Китае, откуда попал в США. 11 марта на базе в форте Райли вирус заразил более 500 солдат, готовившихся принять участие в Первой мировой. Все им быстро стало легче и подразделение отправилось на кораблях в Европу.
Так «испанка» попала в почти идеальное место. Миллионы солдат находились в окопах, где не соблюдались элементарные правила гигиены и была недоступна медицинская помощь. В тылу также не хватало врачей и лекарств — все лучшее уходило на фронт. По морю, железным и автомобильным дорогам мчались конвои, которые вместе с военным грузами доставляли и разносчика болезни.
К концу апреля грипп охватил Францию, откуда за два с небольшим месяца распространился по всей Европе. Из-за войны правительства запрещали газетам нагнетать панику, поэтому вслух о эпидемии стали говорить лишь когда заболевание достигло нейтральной Испании — отсюда и название. До конца лета вирус достиг Северной Африки и Индии, а затем затих.
В конце августа «испанка» двинулась обратно — она поразила часть Африки, вернулась в Европу, на кораблях переправилась в США, а к зиме охватила почти весь мир, кроме Мадагаскара, Австралии и Новой Каледонии. И на этот раз вирус начал убивать. Скорость развития болезни пугала даже видавших многое врачей: в считанные часы температура поднималась до сорока градусов, начинались боли в голове и мышцах, а затем болезнь добиралась до легких, вызывая сильнейшую пневмонию. Уже на второй-третий день некоторые гибли от остановки сердца, которое не могло поддерживать расстроенный организм. Другие держались до двух недель, погибая уже из-за пневмонии.
Очевидцы «испанки» описывают картину, которой могут позавидовать сценарии многих фильмов-катастроф. В Индии небольшие города превращались в призраков, где погибло все население. В Великобритании в разгар войны встали многие заводы, а в Дании и Швеции на некоторое время перестали работать телеграф и телефон — просто из-за того, что некому было работать. Со сбоями работали железные дороги — машинисты некоторых поездов умирали в пути.
Попытки создать вакцину не увенчались успехом, не было и средств, чтоб поддержать больного, ослабив симптомы инфекции и дав организму самому справиться с вирусом. Общество пыталось защититься организационными мерами: были отменены все массовые мероприятия, магазины начали торговать «через окошко», в которое клиент просовывал деньги и получал товар, а в небольших американских городках случайного прохожего могли и пристрелить, если патрулю из сознательных граждан казалось, что он похож на больного.
Эпидемия «испанки» продержалась до конца 1919 года, причем третья ее волна не тронула лишь бразильский остров Маражо в устье реки Амазонки. Вирус заразил более четверти населения планеты, а смертность по разным оценкам составила от 50 до 100 миллионов — то есть 2,5-5% всего тогдашнего населения планеты.
Побежденный монстр. Натуральная оспа
Оспа, сейчас уже отсутствует в природе — это первое заболевание, полностью побежденное человеком. Впервые эпидемии оспы были подробно описаны на Ближнем востоке — в IV веке болезнь прокатилась по Китаю, затем появилась в Корее, а в 737 году эпидемия потрясла Японию, где по некоторым источникам погибло до трети населения. Тогда же вирус начал проникать в Европу.
Оспа в считанные дни обезображивает своего носителя, покрывая тело множеством язв. Заразиться при этом можно не только воздушно-капельным путем, но и через одежду, постельное белье, посуду, на которые возбудитель попадал из язв. В средневековой Европе оспа в какой-то момент стала почти постоянным спутником человека. Некоторые врачи утверждали, что ей должен переболеть каждый, а полицейские отсутствие следов оспы указывали как особую примету при розыске подозреваемого. От оспы умирал каждый восьмой заразившийся, а среди детей смертность достигала 30%. В «спокойные» годы болезнь уносила от 800 тысяч до полутора миллионов жизней, не щадя при этом и выздоровевших — помимо шрамов от язв, которые оставались на всю жизнь, зараза нередко приводила к слепоте.
Еще ужасней оказалась эпидемия оспы в Америке, куда вирус попал с колонизаторами. Если иммунитет европейцев был хоть как-то знаком с заболеванием, то для индейцев новый вирус оказался смертельно опасным сюрпризом — в некоторых племенах от оспы гибли до 80-90% заразившихся. По сути европейцы применили своеобразное биологическое оружие — оспа, а также другие болезни, вроде малярии, тифа и кори, шли впереди завоевателей, уничтожая целые деревни и ослабляя индейцев. В развитой империи инков оспа убила не менее 200 тысяч из шестимиллионного населения, ослабив империю настолько, что испанцы смогли завоевать ее небольшим отрядом.
Первые попытки лечить оспу предпринимались в Индии и Китае еще в VIII-X веках — врачи искали больного, у которого оспа протекала в слабой форме, а затем заражали «ослабленным» вирусом здоровых. В Европе этот способ опробовали в начале XVIII века, но получили спорные результаты — оставался небольшой процент людей, которых прививка, наоборот, заражала и даже убивала. Они становились разносчиками болезни, так что в некоторых случая лечение само приводило ко вспышкам эпидемии.
Настоящая вакцина была открыта в конце того же века, когда английский врач Эдвард Дженнер начал прививать пациентам вакцину коровьей оспы. Этот вирус был неопасен для человека, но вызывал иммунитет от «настоящей» оспы. Лекарство оказалось сравнительно дешево в производстве и применении, став популярным в Европе. Но и вирус не собирался сдаваться без боя. Вакцина нередко оказывалась некачественной, плюс не сразу научились делать повторную вакцинацию через несколько десятков лет. Последний серьезный удар оспа нанесла в 1871-73 годах, когда смертность в Европе поднялась до того же уровня, что и веком ранее.
Ко второй половине XX века оспу удалось вытеснить из развитых стран. Болеть продолжили только в Азии, Африке и Южной Америке, откуда вирус регулярно пытался прорваться обратно. Для окончательной победы в 1967 году Всемирная организация здравоохранения стартовала беспрецедентную программу ценой в 1,2 миллиарда долларов (в ценах 2010 года), целью которой стала вакцинация минимум 80% населения проблемных стран — именно такой уровень считался достаточным для остановки распространение вируса.
Программа затянулась почти на десять лет, но закончилась успехом — последний больной оспой был зарегистрирован в 1977 году в Сомали. На сегодняшний день оспа не существует в природе — образцы вируса хранятся лишь в двух лабораториях в США и России.
Черный убийца. Эпидемия чумы 1346-53 годов
С 1312 года на Земле начался малый ледниковый период — температура резко упала, а дожди и заморозки уничтожали урожай за урожаем, вызвав жуткий голод в Европе. Ну а в 1346 году пришла еще одна напасть — страшная болезнь. Кожа подхвативших заразу начинала покрываться «бубонами» — воспалившимися и распухшими до огромных размеров лимфоузлами. Больные бились в жуткой лихорадке, а многие кашляли кровью — это значило, что болезнь дошла до легких. Шансы выздороветь были минимальны — по современным подсчетам смертность составляла более 90%.
Позже историки назовут эту болезнь «Черной смертью» — вероятно, из-за количества погибших (словом «черная» при переводе заменили «много людей»). На самом же деле речь идет о известной многим чуме.
Природным носителем чумной палочки являются грызуны. По наиболее популярной теории, эпидемия чумы началась около 1320 года неподалеку от нынешней границы Китая и Монголии — плохой климат и голод выгнали грызунов из их традиционных мест проживания, заставив искать еду возле людских жилищ. Блохи, проживавшие на грызунах, стали все чаще кусать людей — и так бактерия стала заражать людей. На телах, в складках одежды и в грузах торговцев маленькие разносчики стали путешествовать от поселения к поселению, разнося болезнь все дальше.
В 1331 году чума дошла до китайской провинции Хэнань, где погубила 90% населения. Заболевание продолжило распространяться по территории Китая и Индии, а в 1346 году торговые корабли принесли чуму в Крым. В одном из источников говорится, что во время осады генуэзской крепости на месте нынешней Феодосии ордынский хан Джанибек применил нечто вроде биологического оружия, с помощью катапульт забросив зараженные трупы на территорию поселения. Впрочем, многие исследователи считают эту историю малореальной.
Корабли надолго стали главным разносчиком болезни — торговые суда, на которых в живых оставались десятки человек, останавливались в первых попавшихся портах. Так весной 1347 года чума добралась до Константинополя, где убила до 90% жителей. Оттуда болезнь пошла в Александрию и дальше в Африку, а также на территорию современной Италии, добравшись к январю до Венеции — здесь власти впервые попытались дать чуме отпор, запретив массовые мероприятия, организовав карантинные зоны для зараженных и захоронение трупов. Но даже такие меры не помогли спасти население — в Венеции умерло до 60% жителей.
В 1348 году чума распространилась во Францию и Англию. Любопытно, что болезнь долгое время не трогала Шотландию — но прослышав о страданиях своих давних противников, шотландцы не удержались и устроили набег на англичан. Войско было разбито, а вернувшиеся назад солдаты принесли болезнь в свои дома. К 1353 году чума прошла почти по значительной части Европы, Африки и Ближнего востока, а затем отступила. Но до конца века случилось еще несколько более слабых вспышек эпидемии.
Медики XIV века оказались беспомощны перед чумой. Врачи рекомендовали носить на шее «ожерелье» из фекалий (отпугивает болезнь), разбрасывали по улицам мертвых собак (опять же, запах должен отпугнуть болезнь), пригоняли в города стада лошадей (их дыхание должно очистить атмосферу). Заразу из больных пытались вытянуть с помощью магнитов, а иногда бубоны на теле вскрывали и прижигали раскаленной кочергой, что зачастую кончалось смертью от болевого шока. Единственным эффективным методом против лекарства было бегство подальше от зараженных районов — и будучи людьми образованными, многие врачи одними из первых покинули свои посты.
На их место пришли так называемые «чумные доктора». Обычно это были посредственные медики, недавние студенты, а также просто шарлатаны, которых власти заманивали больший зарплатой (кстати, их эффективность оставалась такой же, как у обычных врачей — примерно никакой). Не желая погибнуть, чумные доктора облачались в защитные костюмы, максимально закрывавшие тело — кстати, это действительно немного помогало от блох, переносивших заразу. В какой-то момент (скорее всего, уже после окончания «Черной смерти») появился единый стандарт одежды, который почти каждый наверняка видел в фильмах и играх — длинный плащ, широкополая шляпа и маска в виде птичьего клюва, куда помещались ароматные травы, «отпугивавшие» болезнь.
Чумной доктор на гравюре Поля Фюрста, написанной в 1656 году
Чумные доктора были не единственными необычными персонажами, рожденными эпидемией. Появились секты религиозных фанатиков — флагеллантов и бьянок. Первые считали, что победить чуму можно лишь с помощью самоистязания, по мнению вторых, для этого было достаточно носить белые одежды, молиться и поститься. Представители обеих сект путешествовали из города в город, устраивая массовые шествия, что только помогало разносить заразу. В итоге флагеллантов серьезно ограничили в правах, а бьянок запретили, для гарантии спалив нескольких предводителей на кострах. Самым же необычным явлением была хореомания, когда люди сбивались в большие толпы и начинали корчиться в диком танце, останавливаясь лишь после полного изнеможения. Научного объяснения хореомании не существует, но скорее всего речь идет о массовом психозе, вызванном страхом перед болезнью.
Самые осторожные исследователи считают, что «Черная чума» унесла не менее 60 миллионов жизней — то есть четверть (!) всего населения Земли. Европа лишилась примерно трети населения (до 25 миллионов погибших), а в странах вроде Норвегии и Исландии выжило лишь 30% людей. Социальные и экономические последствия эпидемии ощущались еще несколько сотен лет. «Черная смерть» даже изменила генетический состав человечества — стала чаще встречаться первая группа крови, владельцы которой меньше болели чумой.
Открытие антибиотиков и современных методов вакцинации, казалось бы, надежно оградило человечество от эпидемий, подобных описанным выше. Но расслабляться рано. Смертность от геморрагической лихорадки Эбола, вирус которой был открыт совсем недавно — в 1976 году — достигает 80-90%, а ни одно лекарство от нее пока не прошло клинические испытания. К счастью, вирус Эболы неохотно передается от человека к человеку — поэтому небольшие эпидемии вспыхнули лишь в Африке с отсталой медициной и слабой гигиеной. Нет гарантий, что в следующий раз нам повезет так же сильно, и что очередная агрессивная версия гриппа не сделает с настоящим Нью-Йорком.
источник
Человек часто сталкивается с появлением на коже различного рода высыпаний. Но только в некоторых случаях она несет опасность. Разберемся в типах заболеваний, которые могут возникать наряду с подобным симптомами. Сыпь, похожая на ветрянку встречаются не так часто, так как пузырьки при поражении возбудителем герпеса Варицела Зостер имеют особый характер течения.
Сначала определимся, в каких случаях на поверхности кожи обнаруживается сыпь. Для многих родителей и взрослых людей могут быть неотличимы признаки таких заболеваний как:
- герпес, скарлатина;
- корь, краснуха;
- дерматит, аллергия;
- оспа, опоясывающий лишай.
Современная тенденция увеличения количества аллергиков, которые реагируют на различные вещества и условия окружающей среды, усложняет диагностику вирусных и прочих инфекций. Ведь они похожи по визуальным характеристикам сыпи, в том числе и на ветрянку.
Черная оспа в прошлые века унесла сотни тысяч жизней. Во времена вспышек эпидемии инфекция поражала всех без разбору: маленьких детей, молодых людей и стариков. Но благодаря разработке вакцин, содержащих ослабленные вирусы натуральной оспы, ситуация изменилась. И уже к концу 20-го века эта болезнь практически полностью была искоренена из жизни мирового сообщества. Массовые прививки новорожденных детей проводятся до сих пор, так как профилактика новых вспышек оспы еще необходима.
Симптомом натуральной оспы является не только сыпь, похожая на ветрянку, но и острые недомогания в виде:
- интоксикации организма;
- повышенной температуры тела;
- гнойных язв в очагах сыпи.
Если у больного наблюдалось развитие нагноений, то без предоставления специального лечения он вскоре погибал. Профилактикой осложнений при этой инфекции является прием иммунноподдерживающих препаратов и противовирусных средств на основе метисазона.
Заражение натуральной оспой происходит воздушно-капельным путем и через предметы обихода. Ранее предполагалось, что ветрянка имеет такую же причину заболевания и похожее течение, но вскоре было доказано обратное. Ветрянка имеет похожую сыпь, но вызывает ее совершенно другой микроорганизм.
Различием ДНК-содержащих вирусов является их стойкость к внешней среде. Ведь источник натуральной оспы может жить вне организма носителя очень долго. Например, он легко переносит жару и холод, а при морозе способен существовать несколько месяцев.
Вирус ветряной оспы – третий тип, герпес Зостер – становится очень нестоек при попадании в окружающее пространство. Под воздействием ультрафиолета и при нагревании он быстро погибает. Но самым эффектным способом уничтожения возбудителей ветрянки выступают движущиеся потоки свежего воздуха. Поэтому наиболее часто распространение и заражение людей происходит в закрытых помещениях. Ранее ветрянкой болели в основном дети младшего возраста, попадая под влияние возбудителей в группах детских садов и прочих образовательных учреждений.
Из-за нестабильного существования вирусов герпеса Зостер в пространстве, в очагах поражения не проводятся санитарно-профилактические процедуры и специальная обработка поверхностей и предметов. Достаточно тщательного проветривания и влажной уборки в комнате.
Краснуха – это привычная детская болезнь с проявлением красной сыпи на теле. Из-за высокого процента людей, переболевших в раннем возрасте, эта инфекция редко встречается у взрослых. Но, если первые переносят краснуху в легкой форме, то вторые получают значительные осложнения и тяжелые последствия. Это заболевание имеет следующие характеристики:
- инкубационный период – 12 дней;
- недомогания, похожие на простуду;
- острые явления в виде жара, интоксикации;
- широко распространяющуюся по телу сыпь.
Во время этой инфекции ребенок чувствует небольшие расстройства самочувствия, а иногда болезнь проходит в асимптоматической форме. То есть часть детей болеют краснухой без каких-либо признаков. А родители выздоровевшего ребенка даже не будут знать о болезни. Начальная стадия сыпи очень похожа на начало развития кори или скарлатины. Лечение проводится с помощью препаратов нового поколения: Эрвевакс и Рудивакс.
Сегодня краснуха практически не встречается в группах детей, так как действует программа их обязательной вакцинации в раннем возрасте. Условием эффективной защиты с помощью искусственно приобретенного иммунитета является постановка прививки ребенку до достижения 14-ти лет. Иначе иммунная защита будет недостаточно стабильной и потребуется повторная вакцинация.
Во время кори появляется сыпь, похожая на ветрянку. Вероятность появления болезни у ребенка такая же, как и взрослого. Поэтому сегодня от кори делаются прививки, входящие в комплексную вакцинацию.
При заражении воздушно-капельным методом, у человека могут наблюдаться все симптомы, сопровождающие вирусные инфекции: грипп, ОРЗ и другие. Больной при этом ощущает такие физические явления:
- сильную слабость;
- кашель, насморк;
- покраснение слизистой гортани, глаз.
Волдыри на эпителии и поверхности кожи имеют красный оттенок и держатся около 4 суток. Затем структура сыпи изменяется, и клетки кожи восстанавливаются, оставляя шелушащиеся частицы. Течение кори иногда проходит легко, особенно в раннем детском возрасте и, в целом, похоже симптомами на ветрянку.
Специфического лечения от кори не существует, но с этим вирусом вполне справляется организм и иммунная система. При этом вырабатываются естественные антитела, и у человека остается стабильная пожизненная защита. В случае тяжелого течения инфекции могут развиться такие осложнения:
- пневмония, бронхит;
- конъюнктивит, гломерулонефрит;
- миокардит, гепатит и прочие болезни.
При сильном жаре или лихорадке во время кори нужно обязательно соблюдать постельный режим. В остальном, показания к помощи больному такие же, похожие на снижение признаков ветрянки. Сбивать температуру выше 39 С у ребенка можно Парацетамолом или Ибупрофеном.
Так как при кори поражается конъюнктива глаза, то для профилактики ее воспаления применяются капли Альбуцида (закапывать в глаза 3 раза в сутки). Главным средством защиты от этого заболевания является вакцинация, которая проводится детям раннего возраста.
Еще одним из инфекционных заболеваний, против которых применяются прививки, является коклюш. По текущим признакам эта бактериальная инфекция немного похожа на ветрянку, но сыпь на теле для специалиста будет определенно соответствовать диагнозу ветряной оспы.
При коклюше человек страдает от сильного кашля. Он является основным симптомом. Во время острых припадков случаются даже потери сознания, и возникает риск удушья.
Методы лечения этого заболевания включают устранения симптоматических проявлений. Это снижение кашля с помощью лекарственных препаратов, а также применение антибиотиков. Родителям следует знать, что самолечение очень опасно для малышей с подобными симптомами.
Только врач может определить, какое лекарство может помочь в данной ситуации. Поэтому при любом подозрении на вирусную или бактериальную инфекцию у ребенка, нужно вызвать врача на дом, и особенно внимательно следить за состоянием его здоровья.
Сегодня для многих актуальна проблема кожных реакций на какие-либо раздражающие факторы. Это могут быть дерматологические проявления на вещества, входящие в состав или скапливающиеся в:
- пищевых продуктах;
- растениях и цветах;
- домашней пыли;
- шерсти животных;
- во время действия холода, излучения солнца;
- лекарствах и очень многих других аллергенов.
Дерматиты во время аллергии, как правило, похожи друг на друга. Они выглядят как покраснения на коже в местах контакта с активным негативным компонентом. Так же может быть мелкая сыпь и зуд, которые быстро пропадают, сразу же после устранения источников их возникновения.
Именно для этой инфекции характерна сыпь, похожая на ветрянку. И не только похожая, а одна и та же. Почему так? Потому что возбудитель герпеса, который вызывает ветряную оспу, является также причиной возникновения опоясывающего лишая.
Варицелла Зостер на самом деле не исчезает полностью из организма после выздоровления от ветрянки. Он блокируется антителами в клетках нервных узлов, ожидая удобного момента. При сильном падении иммунитета, во время серьезной болезни или стрессе, агенты герпеса активизируются и поражают нерв, возле которого находились. Сыпь при этом локализована в определенном месте и выглядит точно так же, как при ветрянке в детстве.
Опоясывающим герпесом чаще всего страдают старики и ослабленные люди. Если такой человек во время острого периода болезни обнимет ребенка, то последний практически на 100% заразится ветрянкой.
Элементы высыпаний при остальных заболеваниях только визуально похожи на ветрянку. Ведь герпес отличается от них именно этим симптомом. Определяется это дерматотропным характером возбудителей.
Четыре стадии сыпи проходит с начала острой болезни. Розовые небольшого размера точки появляются на лице или животе, постепенно поражая все большую площадь кожи. За несколько часов человек может покрыться очагами сыпи по всему телу, включая слизистые оболочки.
Пятна превращаются в плотные пузыри с прозрачной жидкостью внутри. Они увеличиваются и, в конце концов, лопаются, оставляя мокнущую ранку. После ее подсыхания наступает период восстановления кожи под корочкой. Но в это же время на чистых участках возникают новые элементы, поэтому период выздоровления может затянуться до 2-3 недель.
Специалист способен распознать ветрянку по виду сыпи и поставить диагноз, если заболевание протекает в типичной форме. Поэтому не сомневайтесь в помощи врача, когда требуется определить причину плохого состояния ребенка и непонятной сыпи на его коже.
источник
Краснуху и ветряную оспу (ветрянку) причисляют к детским инфекциям. Действительно, в дошкольном и младшем школьном возрасте эти болезни переносятся довольно легко, а вот взрослым заражаться ими нежелательно. На какие симптомы надо обратить внимание? Как выглядит сыпь при ветрянке и краснухе? В чем может заключаться лечение и уход? Делают ли от краснухи и ветрянки прививки? Вот самое важное, что надо знать родителям об этих вирусных инфекциях.
Среди детских инфекционных болезней краснуха занимает почетное второе место, уступая только простудным заболеваниям. Как с ней бороться?
Поначалу эта болезнь напоминает простуду, да и действует она главным образом на дыхательную систему организма. В первые дни у малыша заметно увеличиваются лимфоузлы за ушами, на шее и на затылке; они становятся плотными на ощупь и побаливают. Затем к этой картине присоединяется насморк и небольшой кашель, поднимается температура, ребенок становится вялым и сонливым. А через пару дней на коже возникает характерная сыпь — мелкие розоватые пятнышки; именно по ней педиатры и опознают краснуху.
Пятнышки быстро покрывают спину и попку малыша, переходят на ноги и руки, выбирают места под коленями и на сгибах локтей. Сыпь не чешется и не беспокоит ребенка, а через несколько дней исчезает сама собой, не оставляя ни пятен, ни шелушения. Но чаще всего краснуха проявляет себя только одним симптомом: либо сыпью, либо увеличенными лимфоузлами, либо небольшой температурой.
Даже если вам кажется, что у ребенка обычная простуда, все равно вызовите врача, а до его приезда не пытайтесь лечить малыша самостоятельно. Большинство детей переносят краснуху легко.
Из-за скрытного характера краснухи ее легко спутать с другими болезнями — ОРВИ, аллергией, скарлатиной или корью. Иногда поставить точный диагноз на глаз бывает трудно даже докторам. В этом случае, чтобы поскорее определиться с причиной болезни, может потребоваться анализ крови малыша.
Еще одно коварное свойство краснухи состоит в том, что ее вирус может жить в организме, никак не проявляясь, две-три недели. Все это время малыш хорошо чувствует себя и продолжает общаться со сверстниками, но уже через неделю становится для них опасным.
По воздуху инфекция может перейти к другим детям и даже к взрослым — например, когда заболевший ребенок чихает или кашляет. А легче всего вирусы краснухи распространяются в первые дни болезни, когда ситуация похожа на обычную простуду и родители еще не успели разобраться, что же происходит с их чадом. Чаще всего вспышки заболевания возникают зимой и весной, когда защитные силы организма ослабевают.
Специальные антивирусные препараты против краснухи врачи назначают редко — только если болезнь проходит тяжело. А чаще всего педиатры подбирают лечение, исходя из конкретных проблем. Например, если у ребенка высокая температура, доктор пропишет ему жаропонижающее на основе парацетамола; при боли в горле подберет полоскание. А если кроха склонен к аллергии, назначит противоаллергические препараты, чтобы вирус краснухи не обострил уже существующую проблему. Сыпь на коже пройдет сама собой — пятна не нужно мазать ни кремом, ни мазями.
Даже если краснуха не слишком беспокоит малыша и он в целом чувствует себя хорошо, ему придется недельку посидеть дома и обойтись без прогулок. В это время крохе не стоит встречаться с другими детьми, да и общение со старшими тоже нужно ограничить. Ведь заразиться от ребенка могут и подростки, и взрослые (не болевшие краснухой), а у них болезнь проходит гораздо тяжелее, чем у малышей.
Особенно опасен вирус для беременных — он может серьезно сказаться на развитии будущего ребенка. Кстати, именно поэтому прививка от краснухи входит в календарь вакцинаций многих стран, в том числе и России. Если женщина не получала эту прививку в детстве, врачи рекомендуют сделать ее на этапе планирования беременности.
Маленьким детям препарат против краснухи чаще всего вводят вместе с вакцинами от кори и паротита (свинки). Такую комплексную прививку должны сделать малышу дважды: первый раз — когда ему исполнится 1 год, а затем — перед поступлением в школу, в 6 лет.
Этой инфекцией можно переболеть только раз в жизни, и в детстве она переносится легче всего. Поэтому, если малыш заразился ветряной оспой, серьезная опасность ему не грозит. Ваша задача — уменьшить дискомфорт от болезни и ускорить выздоровление.
Ветряную оспу, или ветрянку, причисляют к так называемым детским инфекциям. В основном ею болеют дети от 3 до 10 лет. Это не означает, что ветряной оспой не может заболеть взрослый. Если в детстве он умудрился избежать заражения, теперь это очень вероятно, поскольку болезнь чрезвычайно заразна. Вирус герпеса, который ее вызывает, распространяется воздушно-капельным путем. Он летуч и с потоками воздуха способен проникать в соседние помещения и даже на верхние этажи зданий. Именно за способность распространяться буквально с ветром эта инфекция и получила свое название.
Болезнь начинается спустя одну-три недели после заражения. У крохи повышается температура (до 38—39°С). Малыш ощущает общее недомогание: возникает слабость, снижается аппетит, может болеть голова, а уже на вторые сутки на коже появляется сыпь.
Вначале это маленькие красноватые пятнышки, которые очень скоро превращаются в пузырьки, наполненные мутноватой или прозрачной жидкостью. Через пару дней пузырьки покрываются корочкой, которая отпадает, не оставляя следов. Небольшие рубцы могут образоваться лишь в случае нагноения или при расчесывании, а также при неоднократном сдирании корочек.
Сыпь при ветрянке распространяется по всему телу. Иногда пузырьки появляются на слизистых оболочках рта, глотки, глаз, половых органов. Кожа при этом может сильно чесаться. Цикл появления новых пузырьков в то время, как старые подсыхают, повторяется несколько раз. В итоге на теле ребенка можно наблюдать одновременно и пятнышки, и бугорки, и пузырьки, и корочки.
Обычно с каждой новой волной у ребенка повышается температура и ухудшается общее состояние. Примерно через 3-10 дней от начала болезни появление новых пузырьков прекращается, и малыш постепенно идет на поправку.
Лечение ветрянки симптоматическое: врач старается облегчить симптомы заболевания (лихорадку, головную боль, кожный зуд), не воздействуя на первопричину.
Чаще всего ветрянка протекает достаточно легко и лечится дома. Желательно, чтобы первые несколько дней ребенок провел в постели. Ему нужно как можно больше пить, а пища должна быть максимально легкой. Отдать предпочтение стоит овощам, фруктам и кисломолочным продуктам. Мясные бульоны и сладости лучше исключить.
Нательное и постельное белье малыша надо менять каждый день. Чтобы он не расчесывал прыщики, ногти ему лучше стричь коротко, а на тело надевать одежду с длинными рукавами и штанинами из легких натуральных тканей.
Один-два раза в день малыша можно ставить под душ или сажать в ванну. Температура воды не должна превышать 36−37°С. Мочалкой и губкой пользоваться нельзя. После ванны кожу малыша нужно промокнуть чистой пеленкой и ни в коем случае не растирать.
Новые пузырьки следует мазать раствором бриллиантовой зелени. Если высыпаний мало, они не чешутся и не воспаляются, их можно не обрабатывать. При сильном кожном зуде педиатр может назначить антигистаминное (противоаллергенное) средство.
источник
Летом 1978 года зафиксирован последний известный случай оспы, который унес жизнь 40-летней Дженет Паркер, медицинского фотографа. Каким же же образом болезнь, которая в то время считалась искорененной по всему миру, вспыхнула во втором крупнейшем городе Великобритании?
11 августа 1978 Дженет Паркер почувствовала, что ей плохо.
В последующие несколько дней состояние госпожи Паркер — медицинского фотографа с кафедры анатомии медицинского факультета Бирмингемского университета — резко ухудшилось. На спине, руках, ногах и лице появились невыразительные красные пятна.
Вызвали врача, который диагностировал ветрянку.
Впрочем, мать миссис Паркер Гильда Виткомб не поверила врачу. Ее дочь перенесла ветрянку в раннем детстве, а большие волдыри, которые появлялись у нее на теле были совсем другие.
Лучше ей не становилось, и 20 августа женщину госпитализировали в инфекционную больницу Кэтрин де Барнс, что в Солигалли.
К тому времени госпожа Паркер настолько ослабла, что не могла даже стоять на ногах без помощи.
«Помню, я подумала, что выглядит она очень плохо. Сыпь была ужасной», — вспоминает профессор Дебора Симмонз, которая первой из медперсонала осмотрела миссис Паркер.
«Тогда считалось, что оспы в мире уже нет».
Только после детального осмотра в истории болезни Джанет появилось страшное слово «вариола» — научное название оспы. Вскоре худшие страхи врача подтвердились.
Натуральная оспа, последний случай которой был зафиксирован в 1977 году в Сомали, вдруг вернулась.
Эта болезнь знакома человечеству уже тысячи лет и внушала страх по всему миру, убивая около трети инфицированных.
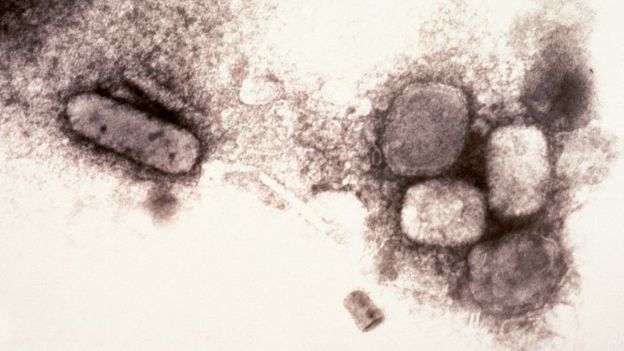
Только в ХХ веке от нее умерло около 300 млн человек.
У тех, кто переболел и выжил, обычно оставались на коже отметины — оспины.
Для устранения болезни провели мировую кампанию по вакцинации, возглавляемую Всемирной организацией здравоохранения (ВОЗ), и по состоянию на начало 1970-х гг. Оспа случалась очень редко.
В 1978 году ВОЗ как раз собиралась официально провозгласить, что оспы в мире больше нет.

И где ее никак не ожидали, так это в Великобритании. В течение пяти лет до случая с Паркер здесь никто не болел оспой. Поэтому новость о возвращении этой болезни вызвала сильный международный резонанс.
«Это был шок. Оспу почти провозгласили побежденой — было уже известно о таких планах», — говорит профессор Аласдер Геддес, который в то время был консультантом по инфекционным заболеваниям в больнице Восточного Бирмингема.
«Этой болезни очень боялись. Не только в Бирмингеме, но и в правительстве, и в ВОЗ была паника — неужели оспа вернется?»
Услышав новости из Бирмингема, ВОЗ решила сделать все, чтобы устранить риски. Вместе со СМИ, представители этой организации заполонили город.
«Очень-очень быстро здесь появилась сначала британская, а потом и международная пресса», — говорит Геддес. Это стало «большой международной проблемой».

«Приехало много чиновников из ВОЗ. Конечно, они были обеспокоены».
«Инкубационный период оспы достаточно длинный — около 12 дней. Поэтому нам пришлось около двух недель волноваться, не появятся ли новые случаи».
Медики взялись за решительные действия — прежде всего, вакцинировали и поместили под карантин ближайших к Джанет людей.
Боясь, что болезнь распространится дальше, чиновники подробно расспросили мужа Джанет — Джозефа Паркера — и его родителей Гильду и Фредерика Виткомб обо всех недавние дела их семьи.
Похожим профилактическим процедурам подвергли всех, кто имел контакт с миссис Паркер — сантехника, который приходил чинить ей умывальник, персонал больницы, больничного капеллана и врачей амбулатории, которые консультировали ее еще до госпитализации.
По состоянию на 28 августа, только через две недели после того, как у Джанет Паркер появились признаки болезни, более 500 человек получили экстренную вакцинацию.
И у всех на уме был один вопрос: как она заразилась?
В то время на медицинском факультете Бирмингемского университета (где работала госпожа Паркер) действовала лаборатория по исследованию оспы — одна из немногих, уполномоченных ВОЗ. Начальником лаборатории был профессор Генри Бедсон.
В тот же вечер, когда у миссис Паркер диагностировали оспу, профессор Бедсон помогал профессору Геддесу исследовать ее анализы.
«Генри, что ты там видишь? — спросил я, но он не ответил, — вспоминает Аласдер Геддес. — Тогда я легонько отодвинул его от микроскопа и заглянул туда сам. Я увидел крошечные кирпичики — типичный вид вируса оспы».

«Генри был в ужасе, ведь не оставалось сомнений, что вирус каким-то образом сбежал из лаборатории и заразил Джанет Паркер».
«Думаю, как только он это увидел, так все понял. Он знал, откуда пришел вирус и что будет дальше», — говорит профессор Симмонз.
«При таких обстоятельствах, откуда еще он мог взяться? Была еще теория, что вирус проник в вентиляционную систему, но если так, почему заболела только одна женщина?»
Все взгляды сошлись на профессоре Бедсоне, говорит профессор Марк Поллен, автор книги «Последние дни оспы: бирмингемская трагедия».
49-летний профессор — всемирно признанный эксперт по оспе — чувствовал себя «крайне подавленно».
«Журналисты ходили толпой, а под домом Бедсона разбили лагерь. Но он был настоящим героем — старался, как только мог, чтобы освободить мир от оспы», — говорит профессор Поллен.
Время шло, госпожа Паркер оставалась в изоляции, но его состояние постепенно ухудшалось.

Она почти ослепла на оба глаза из-за язв, а кроме того, врачи диагностировали у нее почечную недостаточность.
Со временем развилось еще и воспаление легких, и миссис Паркер перестала говорить.
5 сентября, когда она была в больнице, умер ее 77-летний отец Фредерик. Причиной смерти стал сердечный приступ, очевидно вызванный переживаниями за больную дочь. Впрочем, поскольку он был на карантине, аутопсии не проводили, боясь заражения оспой.
Узнав об этой первой, хотя косвенное жертве оспы, профессор Бедсон на следующий день пошел в кладовую своего дома в бирмингемском пригороде Гарборн и покончил с собой.
Он оставил записку с такими словами: «Мне жаль, что я обманул доверие, с которым мои друзья и коллеги относились ко мне и моей работе».
В 1977 году ВОЗ отклонила прошение Бедсона об использовании его лаборатории в исследовании и хранении вируса оспы.
До этого, в 1966 году, в этой же лаборатории произошла аналогичная вспышка. Медицинский фотограф Тони Макленнан, работавший в тех же помещениях, что и Паркер заразился оспой в мягкой форме, которая не была диагностирована в течении по меньшей мере восьми недель и не меньше двенадцати человек заразились от него,так как он не был в карантине.
Правительство немедленно начало расследование заражения Паркер. Случай был рассмотрен в парламенте, что привело к радикальным изменениям в изучении опасных патогенов в Великобритании. На университет было заведено уголовное дело по нарушению законодательства в области здравоохранения и безопасности.
Пятью днями после самоубийста Бедсона, 11 сентября в 3 часа. 50 мин. умерла Джанет Паркер.

Болезнь унесла свою последнюю жертву.
У матери миссис Паркер были «очень слабые проявления оспы» (словами профессора Геддеса), и 22 сентября её выписали из больницы здоровой.
Она не попала на похороны ни мужа, ни дочери.
16 октября 1978 Бирмингем объявили «свободным от оспы»; однако никто так и не дал исчерпывающего ответа на вопрос о том, как Джанет Паркер заразилась.
В октября 1979 года трое судей магистратского суда Бирмингема закрыли дело о том, что персонал Бирмингемского университета якобы нарушил «Закон о безопасности на рабочем месте» — «за недостатком улик».
Джозеф Паркер, муж Джанет, после судебного разбирательства, получил 25 тысяч фунтов в качестве компенсации.
Таким образом профессора Бедсона реабилитировали.
В 1980 году по заказу правительства провели еще одно расследование этого дела, выводы которого были опубликованы в «Отчете Шутера» (по фамилии руководителя исследования). Джанет Паркер «несомненно» заразилась оспой в лаборатории, решили ученые.
Рассекреченный отчёт руководителя правительственной комиссии профессора Шутера отмечал, что Бедсон не информировал власти об изменениях в его исследованиях, которые могли повлиять на безопасность. Шутер обнаружил, что Консультативная группа опасных патогенов дважды осматривала лабораторию и разрешила исследования натуральной оспы, несмотря на то, что оборудование лаборатории было далеко от требуемого по закону.
Несколько сотрудников лаборатории не имели специальной подготовки. Бедсон даже позволил выпускнику школы работать с натуральной оспой в качестве стажёра после всего девяти месяцев подготовки. Инспекторы ВОЗ сообщили Бедсону, что оборудование лаборатории не соответствует стандартам ВОЗ, но рекомендовали только изменения в некоторых процедурах.
Бедсон лгал ВОЗ о снижении объёмов работ, хотя с 1973 года объёмы исследований только росли, так как Бедсон старался успеть как можно больше до закрытия лаборатории, после отклонения прошения в 1977 году.
Вирус мог перекинуться на нее одним из трех путей: воздушным через вентиляционную систему, через личный контакт или через контакт с зараженным оборудованием.
По одной из версий Джанет Паркер не была вакцинирована от оспы. В докладе делается вывод, что вероятно миссис Парке была заражена штаммом Абид, названным в честь трёхлетнего пакистанского мальчика, одного из жертв этого штамма.
С этим штаммом активно работали в лаборатории 24 и 25 июля 1978 года. Выращенный вирус поднялся по вентиляционным каналам в комнату отделения анатомии, которая использовалась для телефонных звонков. 25 июля Паркер провела там гораздо больше времени чем обычно, заказывая фотоматериалы, так как приближался конец финансового года.
Однако теория, что вирус распространился через вентиляцию «не казалась вероятной никому из тех, кто владел информацией», говорит профессор Поллен.
«Почему же она умерла, почему болезнь так ее подкосила?» — до сих пор удивляется профессор Симмонз.
Впрочем, она добавляет: «Если 40 лет назад нам не удалось узнать, что именно произошло, сейчас оно уже не прояснится».
Со временем «жизнь вернулась в привычное русло», говорит профессор Симмонз.

До сих пор, вспышек оспы больше не было.
В 1980 году, через два года после смерти госпожи Паркер, чиновники официально заявили, что оспы в мире больше нет. Эта болезнь покорилась медицине.
Это был самый пример того, как весь мир объединился, чтобы преодолеть инфекционную болезнь.
Такое выдающееся достижение стало возможным благодаря сотрудничеству многих стран.
Как говорит профессор Лоуренс Янг с медфакультета Университета Ворика: «Эта болезнь трагически сказывалась на человеческой жизни — разрушала её, вызывала увечья. То, что мы победили оспу и сумели её искоренить, — огромное достижение».

Эдвард Дженнер — английский ученый, живший в XVIII веке. Он разработал первую в мире вакцину — от оспы.
В 1796 году Дженнер заметил, что доярки, которые болели коровью оспу, потом почти никогда не заражались оспой натуральной. Коровья оспа очень похожа на натуральную, но менее опасна.
Тогда он собрал гной из пустул от коровьей оспы на руках одной из доярок и умышленно инфицировал ним маленького мальчика.
Мальчик ненадолго заболел, но потом поправился и выработал устойчивость против заражения как коровьей, так и натуральной оспое. В будущем Дженнер сделал несколько попыток его инфицировать, но безрезультатно.
Итак, Дженнер первым в мире провел вакцинацию от инфекционной болезни.
источник
 воздушно-капельный – таким путем вирус распространяется чаще всего. Выделение возбудителя во внешнюю среду происходит при чихании, кашле, разговоре. Он быстро проникает в организм того, кто находится рядом с больным. Особенно велика скорость распространения в детском коллективе, где малыши играют, принимают пищу, спят в одном помещении;
воздушно-капельный – таким путем вирус распространяется чаще всего. Выделение возбудителя во внешнюю среду происходит при чихании, кашле, разговоре. Он быстро проникает в организм того, кто находится рядом с больным. Особенно велика скорость распространения в детском коллективе, где малыши играют, принимают пищу, спят в одном помещении; О том, каковы основные причины возникновения герпеса на губе, можно узнать из этой статьи.
О том, каковы основные причины возникновения герпеса на губе, можно узнать из этой статьи. температура может быть более высокой при ветрянке, до 40°С, а при краснухе не превышает 39°С;
температура может быть более высокой при ветрянке, до 40°С, а при краснухе не превышает 39°С; различия в характере высыпаний – аллергия поражает только кожные покровы, а ветрянка – еще и слизистые. Инфекция начинается с нескольких маленьких прыщиков, количество которых постепенно увеличивается. Сыпь аллергическая сразу проявляется множественными образованиями;
различия в характере высыпаний – аллергия поражает только кожные покровы, а ветрянка – еще и слизистые. Инфекция начинается с нескольких маленьких прыщиков, количество которых постепенно увеличивается. Сыпь аллергическая сразу проявляется множественными образованиями; особенности сыпи при скарлатине – она мелкая, точечная, густо локализованная , не превращается в водянистую, как при ветряной оспе. Возникает вначале на руках, преимущественно в кожных складках, затем подмышками, в паховой зоне;
особенности сыпи при скарлатине – она мелкая, точечная, густо локализованная , не превращается в водянистую, как при ветряной оспе. Возникает вначале на руках, преимущественно в кожных складках, затем подмышками, в паховой зоне; Сдача общего анализа крови помогает выявить уровень лейкоцитов. Если он понижен, это указывает на возможное наличие инфекции.
Сдача общего анализа крови помогает выявить уровень лейкоцитов. Если он понижен, это указывает на возможное наличие инфекции. Причины, симптомы, методы лечения и профилактики, а также фото герпеса на теле на начальной стадии представлены в этом материале.
Причины, симптомы, методы лечения и профилактики, а также фото герпеса на теле на начальной стадии представлены в этом материале.