Особенности проведения анализов на ветрянку: методы диагностики, правила подготовки, расшифровка показателей
После попадания вируса ветряной оспы в организм человека первые изменения в крови происходят в течение нескольких часов. На теле появляются папулы, свидетельствующие о развитии инфекции. В некоторых случаях ветрянка протекает бессимптомно, сопровождается интоксикацией и атипичной сыпью. При ослабленном иммунитете возможен рецидив болезни, которая в этом случае называется «опоясывающий лишай». Чтобы правильно определить тип кожных высыпаний или диагностировать ветряную оспу, необходимо сдать анализы на антитела к вирусу варицелла-зостер.
В детском возрасте клиническая картина проявления болезни практически не вызывает сомнений в постановке диагноза, и при этом ветряная оспа переносится легче. У взрослых пациентов высока вероятность осложнений, иногда болезнь сопровождается гнойным конъюнктивитом или стоматитом. В тяжелых случаях возможно развитие сепсиса или энцефалита.
Анализ крови на ветрянку важно сделать по следующим показаниям:
- Изменения кожного покрова у человека, не переболевшего ветрянкой, когда нельзя точно поставить диагноз без лабораторного обследования.
- Рецидив инфекции с симптоматикой других кожных болезней. Опоясывающий лишай может прогрессировать на фоне постоянных стрессов, переутомления, интоксикации, ВИЧ-инфицирования – состояний, которые ослабляют защитные силы пациента. При этом кожные высыпания сопровождаются болевыми ощущениями (зачастую в области грудной клетки, на лице).
- Во время планирования беременности для избежания осложнений в период вынашивания плода. Наличие в крови у женщины иммуноглобулина G (Yg G) свидетельствует о выработанном иммунитете к ветряной оспе, поэтому риск заражения ребенка в утробе минимален. При отсутствии Yg G существует опасность развития осложнений при беременности. Будущей маме необходимо соблюдать профилактические меры или пройти вакцинацию.
По желанию пациента анализ выполняется для уточнения перенесенной болезни в детстве. Факт ветряной оспы подтверждают антитела класса G в крови.
Некоторые изменения в организме, связанные с попаданием вируса варицелла-зостер, можно увидеть по общему или биохимическому анализам крови. Однако для получения надежного и точного результата используются специфические методики определения активной фазы ветряной оспы или выработанного иммунитета к инфекционному заболеванию. Цена на процедуру варьируется в пределах 800-850 рублей.
Метод экспресс-диагностики (прямой, косвенный, с комплементом) помогает выявить наличие и распределение антител/антигенов в организме. Характеризуется точностью и быстротой получения результата.
Дифференциальная диагностика проводится с помощью иммуноферментного анализа. На основании наличия антител G или M определяется:
- острая стадия развития болезни;
- перенесенное заболевание в прошлом;
- полное отсутствие контакта с вирусом.
Иммуноглобулины M появляются в крови через 4-7 дней после проникновения возбудителя и находятся в организме около 2 недель, в то время как антитела G остаются у носителя навсегда и предупреждают риск повторного заболевания.
Нормы показателей Yg G или Yg M в крови пациента не существует. Определенное количество иммуноглобулинов вырабатывается индивидуально для каждого человека. Образец изучается с использованием диагностических титров, которые помогают определить стадию инфицирования.
Анализ подтверждает присутствие варицелла-зостер в крови, при этом вирус определяется при минимальных проявлениях недуга. Результаты ПЦР можно забирать на следующий день, однако они не содержат детальной информации об острой или хронической стадии заболевания. Преимуществом этого метода является возможность сдачи для анализа любого биологического материала: крови, слюны, мокроты.
Вирусологический тест на ветрянку проводят путем взятия жидкости из пузырьков на теле пациента. Такой способ исследования занимает длительное время и проводится в редких случаях, когда болезнь протекает с осложнениями.
Для исследования на ПЦР, РИФ, ИФА берется образец венозной крови. Анализ показывает достоверные данные, если перед сдачей соблюдены следующие правила:
Анализ на ветряную оспу проводится в лаборатории в утреннее время с 8:00 до 11:00.
Расшифровку полученных данных делает врач, однако общие сведения, которые пациент может понять самостоятельно, приведены ниже:
- Положительный результат ПЦР свидетельствует о наличии вируса ветряной оспы в организме.
- Антитела Ig M демонстрируют острую фазу заболевания.
- Иммуноглобулины Ig G подтверждают наличие иммунитета к ветрянке вследствие ранее перенесенной болезни.
Дополнительно могут назначаться анализы крови и мочи, позволяющие оценить общее состояние пациента и тяжесть заболевания:
- Общий анализ крови показывает сниженное количество лейкоцитов и увеличенное значение лимфоцитов.
- В биохимическом анализе отмечается повышение фермента АлАТ, свидетельствующее о размножении вируса в печени.
- В случае осложненного течения болезни в моче повысится белок и эритроциты.
По результатам анализов выставляется диагноз и подбирается оптимальная схема терапии.
Дополнительно могут назначаться анализы крови и мочи, позволяющие оценить общее состояние пациента и тяжесть заболевания:
Несколько десятков лет назад диагностика ветряной оспы представляла трудности в связи с необходимостью исключения натуральной оспы. Когда в 1980 г. натуральная оспа была полностью ликвидирована, распознавание ветрянки значительно облегчилось. Диагностика основывается в основном на медицинской истории и наружном осмотре.
Составление медицинской истории при диагностике ветряной оспы
Для диагностики ветряной оспы необходимо выяснить:
- болен ли ветрянкой кто-либо из живущих рядом с пациентом;
- длительность времени с момента контакта пациента с другим больным ветрянкой;
- состояние иммунной системы как у больного, так и у его родных;
- наличие осложнений (головная боль, рвота, сонливость).
Наружное исследование больного ветрянкой
При наружном осмотре необходимо исключить:
- везикулезный риккетсиоз, являющийся в отличие от ветряной оспы не вирусным, а паразитарным заболеванием. Для риккетсиоза характерно появление сыпи, идентичной сыпи от ветрянки, но есть и отличительные признаки:
- первичный аффект (папула, язва, гнойник) на месте укуса клеща;
- генерализованная лимфопатия – увеличение лимфатических узлов по всему организму;
- опоясывающий лишай, характер сыпи которого несколько отличается от характера сыпи ветряной оспы;
- укусы блох и других насекомых также похожи на ветряную сыпь, но при ветрянке она появляется и на слизистых оболочках (энантема).
Лабораторные исследования на предмет подтверждения ветрянки
В крайних случаях при необходимости подтверждения диагноза проводятся специфические лабораторные исследования, поскольку общелабораторные методы (исследования крови и мочи) при диагностике ветряной оспы не несут информации. К специфическим методам диагностики относятся следующие.
- Световая микроскопия содержимого элементов кожной сыпи с серебрением реактивов.
- Парные сыворотки крови подвергаются серологическим исследованиям на предмет обнаружения антигенов тканей:
- РТГА – применяется для обнаружения вируса;
- РСК – для обнаружения активности антител против возбудителя.
В крайних случаях при необходимости подтверждения диагноза проводятся специфические лабораторные исследования, поскольку общелабораторные методы (исследования крови и мочи) при диагностике ветряной оспы не несут информации. К специфическим методам диагностики относятся следующие.
Диагностика ветряной оспы, как правило, не представляет трудности. Диагностика основывается на данных осмотра, на данных эпидемиологического анамнеза, лабораторных и вспомогательных данных.
Выявление контакта с больным ветряной оспой или с больным опоясывающим герпесом. Важно, сколько дней прошло с момента контакта. Врач попросит вспомнить о возможных проблемах, которые снизили бы защитные силы организма.
- продромальный период отсутствует или выражен слабо,
- повышение температуры с возникновением сыпи,
- с появлением сыпи температура нормализуется,
- сыпь начинается с волосистой части головы,
- сыпь появляется без всякого порядка,
- высыпания заканчивается через 6-7 дней,
- на ладонях и подошвах сыпи не бывает,
- трансформация пятна в пузырек совершается в течение нескольких часов,
- пузырек однокамерный и спадается при проколе,
- пузырьковое содержимое прозрачное, инфильтрации у оснований пузырьков нет,
- на одном и том же участке можно увидеть и пузырьки, и пятна, и корочки (феномен «ложного полиморфизма»),
- пятна ярко – красные,
- при скудности высыпания элементы разбросаны по всему телу.
- осмотр глаз – если ли язвочки (ветряночный конъюнктивит),
- осмотр полости рта (ветряночный стоматит),
- осмотр суставов – припухлость, болезненность (ветряночный артрит, бурсит);
- аускультация легких – хрипы (ветряночная пневмония) и жалобы на кашель;
- головокружение, шаткость походки, дрожание конечностей, непроизвольное движение глаз свидетельствуют о присоединении ветряночного энцефалита или менингита.
- общий анализ крови неспецифичен, но в крови выявляется лейкопения и лимфоцитоз, СОЭ обычно без изменения, то есть данные свидетельствуют об интоксикации организма – чем она выше, тем изменения существеннее;
- в иммуноферментном анализе определение антител класса IgM, которые появляются через 4—7 дней после заражения и будут сохраняться до 2-х месяцев. Также определяются антитела класса IgG, которые начинают синтезироваться на 2—3-й неделе и сохраняются в крови всю жизнь.
- вирусологический метод выявляет вирус ветряной оспы в пузырьковой жидкости и в слущивающихся повреждениях кожи;
- экспресс –методы благодаря иммунофлюоресцентной реакции позволяют обнаружить антигены в соскобах, взятых у основания пузырьков;
- благодаря генетическим методам определяют вирус ДНК в крови, в спинномозговой и везикулярной жидкости.
- осмотр глаз – если ли язвочки (ветряночный конъюнктивит),
- осмотр полости рта (ветряночный стоматит),
- осмотр суставов – припухлость, болезненность (ветряночный артрит, бурсит);
- аускультация легких – хрипы (ветряночная пневмония) и жалобы на кашель;
- головокружение, шаткость походки, дрожание конечностей, непроизвольное движение глаз свидетельствуют о присоединении ветряночного энцефалита или менингита.
1. Вирусологический метод – выделение возбудителя ветрянки из пузырьков и слущивающихся повреждений кожи. Но он требует времени и используется только в спорных случаях.
2. Экспресс-метод – РИФ (реакция иммунофлюоресценции), с помощью него проводят обнаружение вирусных антител.
3. Серологический — ИФА (иммуноферментный анализ) – направлен на обнаружение специфических антител IgM и G к вирусу ветряной оспы; М- появляются ещё в инкубационном периоде (ч/з 4-7 дней от момента заражения) и сохраняются в течении 2 месяцев, Их присутствие говорит об остром периоде; G –появляются на 2-3 неделе и сохраняются пожизненно, они свидетельствуют о иммунизации, т.е о защите.
4. Генетический метод – использование ПЦР (полимеразная цепная реакция) направлена на обнаружение ДНК вируса.
5. Общеклинические анализы: ОАК (↓Лц, ↑Лф, нормальное СОЭ). Иммунологическое обследование: ↓Т-лимфоцитов, нарушение В-клеточного звена, ↑активности Нф и макрофагов, ↑ЦИК (циркулирующие иммунные комплексы).
На самом деле перечисленные методы диагностики используются врачами не часто, зачастую диагноз ставится на основании жалоб и осмотра, при котором оценивается характер высыпаний, что в общем то не правильно, а анализы назначают уже в случае осложнений.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Увлечёшься девушкой-вырастут хвосты, займёшься учебой-вырастут рога 9386 — | 7448 — или читать все.
81.177.33.213 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
На самом деле перечисленные методы диагностики используются врачами не часто, зачастую диагноз ставится на основании жалоб и осмотра, при котором оценивается характер высыпаний, что в общем то не правильно, а анализы назначают уже в случае осложнений.
Ветряная оспа – острое инфекционное заболевание вирусной этиологии, характеризующееся возникновением характерной пузырьковой сыпи в фоне общего интоксикационного синдрома.
Ветряную оспу вызывает вирус Varicella Zoster семейства герпесвирусов, он же – вирус герпеса человека 3 типа. Это ДНК-содержащий вирус, мало устойчивый во внешней среде, способный к репликации только в организме человека. Инактивация вируса происходит довольно быстро при воздействии солнечного света, ультрафиолетового облучения, при нагревании, высушивании. Резервуаром и источником ветряной оспы являются больные люди в течение 10 последних дней инкубационного периода и пятых-седьмых суток периода высыпания.
Ветряная оспа передается воздушно-капельным путем. Распространение вируса с мелкодисперсным аэрозолем, выделяемым больными при кашле, чихании, разговоре, возможно на достаточно большое расстояние в пределах комнаты, вероятен занос с током воздуха в смежные помещения.
Ветряная оспа у лиц с ослабленной иммунной системой протекает в тяжелой форме, способствует развитию осложнений, вторичному инфицированию, обострению хронических заболеваний. При беременности вероятность передачи ветрянки от матери плоду составляет в первые 14 недель 0,4% и увеличивается до 1% вплоть до 20 недели, после чего риск заражения плода практически отсутствует. В качестве эффективной профилактической меры беременным женщинам, болеющим ветряной оспой, назначают специфические иммуноглобулины, помогающие снизить вероятность передачи инфекции ребенку до минимума. Более опасна ветряная оспа, развившаяся за неделю до родов и в последующий после родов месяц.
Люди обладают высокой восприимчивостью к инфекции, после перенесения ветряной оспы сохраняется напряженный пожизненный иммунитет. Дети первых месяцев жизни защищены от инфекции полученными от матери антителами. Ветрянкой чаще всего болеют дети дошкольного и младшего школьного возраста, посещающие организованные детские коллективы. Порядка 70-90% населения переболевают ветряной оспой в возрасте до 15 лет. Заболеваемость в городах более чем в 2 раза выше, чем в сельских населенных пунктах. Пик заболеваемости ветрянкой приходится на осенне-зимний период.
Сыпь при ветряной оспе вызывает интенсивный зуд, при расчесывании возможно инфицирование везикул с формированием пустул. Пустулы при заживании могут оставить после себя рубец (оспину). Неинфицированные везикулы рубцов не оставляют, после отделения корочек обнаруживается здоровый новый эпителий. При нагноении сыпных элементов общее состояние обычно ухудшается, интоксикация усугубляется. Сыпь у взрослых обычно более обильна, и в подавляющем большинстве случаев из везикул формируются пустулы.
Диагностика ветряной оспы в клинической практике производится на основании характерной клинической картины. Общий анализ крови при ветряной оспе неспецифичен, патологические изменения могут ограничиваться ускорением СОЭ, либо сигнализировать о воспалительном заболевании. Если диагностика затруднена или высыпания являются нетипичными, например, у пациентов с ослабленным иммунитетом, тогда рекомендуется лабораторное подтверждение.
Вирусологическое исследование подразумевает обнаружение вируса при световой микроскопии содержимого везикул после окраски серебрением (мазок Тцанка). Серологическая диагностика производится с помощью РСК, РТГА в парных сыворотках крови, или определение ДНК VZV (Varicella Zoster Virus) с помощью метода прямой иммунофлюоресценции — ПИФ (моноклональные антитела к антигену вируса, меченые флюоресцеином (флуюоресцентный микроскоп), или полимеразной цепной реакции (ПЦР). Материал для исследования — соскобы кожи из основания везикул и везикулярная жидкость. Также надежным подтверждением диагноза является выделение вируса в культуре клеток, однако, вирусная культура, хотя и очень специфическая, но чтобы получить результат потребуется 1-2 недели. Существуют методы иммунноферментного анализа на определение иммуноглобулинов IgM и IgG, по результатам которых можно увидеть, что при первичном заражении на 5-7 день болезни вырабатываются IgM, а через 10-14 дней – IgG. IgM исчезают через 1 месяц, а IgG циркулируют в крови носителя пожизненно.
Поскольку методы ИФА и ПЦР широко доступны и дают очень специфические и чувствительные результаты из массива клинических образцов, это наиболее надежные методы подтверждения инфекции.
Профилактика ветряной оспы заключается в предупреждении заноса инфекции в организованные детские коллективы, для чего при выявлении случаев заболевания производятся карантинные мероприятия. Больных изолируют на 9 дней с момента появления высыпаний, контактировавшие с больными дети разобщаются на 21 день. В случае если день контакта с больным точно определен, ребенок не допускается в детский коллектив с 11 по 21 день после контакта. Контактным детям, не болевшим ранее ветряной оспой, с ослабленным иммунитетом в качестве профилактической меры назначают противоветряночный иммуноглобулин.
Последнее время стала применяться вакцинация против ветряной оспы. В противоэпидемической практике с этой целью используются вакцины Варилрикс (Бельгия) и Окавакс (Япония).
Эпидемиологический надзор включает учёт и регистрацию заболевших, анализ эпидемиологических проявлений инфекции и проведение выборочного серологического скрининга населения.
Ветряная оспа передается воздушно-капельным путем. Распространение вируса с мелкодисперсным аэрозолем, выделяемым больными при кашле, чихании, разговоре, возможно на достаточно большое расстояние в пределах комнаты, вероятен занос с током воздуха в смежные помещения.
источник
Клинико-лабораторная диагностика ветряной оспы. Дифференциальная диагностика с натуральной оспой на догоспитальном этапе.
Инкубационный период от 10 до 21 дня (чаще 14—17 дней). Начальный (продромальный) период короткий, не имеет выраженной клиники, продолжается около суток (реже два дня): умеренной слабости, недомогания, ухудшения аппетита, субфебрильной температуры. Обычно признаки остаются незамеченными и кажется, что болезнь сразу начинается с появления сыпи. Период высыпания наиболее характерное проявление. Первые элементы сыпи могут появиться на любом участке кожи. В отличие от натуральной оспы лицо поражается позже туловища и конечностей и сыпь здесь менее выражена.
Элементы сыпи появляются у больных ветряной оспой как бы отдельными толчками с интервалом в 24—48 ч. Новые элементы появляются между старыми и общее число их увеличивается. Толчкообразность высыпания объясняет и полиморфизм экзантемы. Отдельные элементы проделывают следующую динамику развития. Вначале появляется пятно округлой или овальной формы диаметром от 5 до 10 мм, затем чаще в центре пятна появляется папула, которая превращается в везикулу, заполненную прозрачным содержимым. Образовавшиеся пузырьки имеют различную форму (округлую, куполообразные, продолговатые). Размеры пузырьков от булавочной головки до 8—10 мм в диаметре. Пузырьки довольно мягки на ощупь. В течение последующих 1—2 суток везикула переходит в стадию подсыхания. Иногда содержимое везикулы подсыхает и образуется поверхностная корочка, которая быстро отпадает. В других случаях содержимое пузырька мутнеет; образуется пустула, формируется и понемногу сморщивается светло-коричневая корочка, которая к б—8-му дню отпадает, не оставляя после себя рубцов. Но иногда остаются небольшие рубцы, которые чаще исчезают, лишь в некоторых случаях остаются стойкие рубцы, заметные в течение нескольких лет. Не всегда элементы сыпи проделывают весь цикл развития. Иногда на стадии пятна начинается обратное развитие, иногда успевает образоваться папула, но без образования везикулы элементы сыпи исчезают. Такое развитие отмечается обычно при последнем толчке высыпания (чаще бывает 3—4 таких толчка), интервал между первым и последним высыпанием обычно равняется 8 дням. Общее количество элементов сыпи у отдельных больных существенно различается, чаще колеблется от 20 до 70 элементов. Некоторые авторы отмечают как минимум 10 элементов и как максимум 800 элементов сыпи. Время, которое проходит от появления первых элементов сыпи и до отпадения корочек, обычно равно 2—3 нед.
Характерным проявлением ветряной оспы является развитие элементов сыпи не только на коже, но и на слизистых оболочках (энантема). Она появляется в те же сроки, что и экзантема, но наблюдается лишь у части больных (у 20—30%). Энантема располагается на твердом нёбе, на слизистых оболочках щек, деснах, языке, на задней стенке глотки, а у девочек даже на слизистых оболочках половых органов. Ветряночные пузырьки напоминают герпес или афты, однако пузырьки быстро повреждаются и образуются небольшие поверхностные язвочки (эрозии).
Проявления общей интоксикации в периоде высыпания выражены слабо. Может быть небольшое повышение температуры (иногда кратковременные повышения температуры тела совпадают с появлением новых высыпаний). Может болезнь протекать и при нормальной температуре, а при более тяжелых, редко встречающихся, формах температура может быть в пределах до 39 °С и выше. Температура держится чаще 3—6 дней.
Диагноз и диф диагноз. Распознавание ветряной оспы в настоящее время существенно облегчается тем, что отпала необходимость дифференцировать с натуральной оспой, которая уже давно ликвидирована. Дифференцировать необходимо от везикулезного риккетсиоза, который встречается редко и лишь в определенных районах. Характерно появление первичного аффекта в месте ворот инфекции, генерализованной лимфаденопатии, что не характерно для ветряной оспы. С герпетической сыпью и высыпаниями при опоясывающем лишае дифференцировать также не представляет трудностей по характеру сыпи (группа тесно расположенных мелких пузырьков на общем воспалительном основании). Иногда сходные элементы появляются в результате укусов блох и других насекомых, но в этих случаях нет общих проявлений, сыпь однотипная, кроме сыпи на коже при ветряной оспе появляется и энантема. К специфическим лабораторным методам прибегать обычно нет необходимости. Из специфических методов наиболее надежным подтверждением диагноза является выделение вируса в культуре тканей, а также по 4-кратному нарастанию титра специфических антител.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Ветрянка (ветряная оспа) является острым системным заболеванием, обычно у детей, вызываемым вирусом варицелла зостер (герпесвирус человека 3-го типа). Заболевание обычно начинается с умеренных общих симптомов, за которыми быстро появляются высыпания на коже, быстро распространяющиеся и проявляющиеся пятном, папулой, везикулой и корочкой. Диагноз клинический. Лица с риском осложнений получают постэкспозиционную профилактику иммуноглобулином и, если заболевание развивается, лечатся противовирусными препаратами (валацикловир, фамцикловир, ацикловир). Вакцинация эффективна.

Источник вируса — больной от последнего дня инкубационного периода до 5-го дня после появления последних высыпаний. Основной путь передачи — воздушно-капельный. Вирус способен распространяться на расстояния до 20 м (через коридоры в соседние комнаты квартиры и даже с одного этажа на другой). Возможен вертикальный механизм передачи вируса через плаценту. Восприимчивость к ветряной оспе очень высокая (минимум 90%), за исключением детей первых 3 мес жизни, у которых сохраняется пассивный иммунитет.
Заболеваемость характеризуется выраженной сезонностью, достигая максимума в осенне-зимние месяцы. Болеют преимущественно дети. Постинфекционный иммунитет напряжённый, поддерживается персистенцией вируса в организме. При снижении его напряжённости возникает опоясывающий герпес.

Причина ветряной оспы — вирус ветрянки Varicella zoster virus семейства Herpesviridae. Размер вируса от 150 до 200 нм, он находится в ветряночных пузырьках в первые 3-4 дня болезни; после 7-го дня обнаружить вирус не удаётся. Геном имеет двуспиральную линейную молекулу ДНК, липидную оболочку. Вирус репродуцируется только в ядре инфицированных клеток человека. Установлена идентичность вируса, вызывающего опоясывающий герпес, и вируса ветряной оспы. В окружающей среде вирус неустойчив и быстро погибает, в капельках слизи, слюны вирус сохраняется не более 10-15 мин. Нагревание, солнечные лучи, УФ-излучение быстро инактивируют его.
Ветрянка очень контагиозна и распространяется воздушно-капельным путем, особенно во время продрома и во время раннего периода высыпаний. Заразный период определяется от 48 часов с момента первых высыпаний до появления корочек. Прямая передача (от носителей) невозможна.
Эпидемические вспышки возможны зимой и ранней весной и имеют 3-4 цикла. У новорожденных может быть иммунитет, вероятно, трансплацентарный, до 6 месяцев.

Входные ворота вируса ветрянки — слизистые оболочки верхних дыхательных путей, где происходит репликация вируса, далее по лимфатическим путям возбудитель проникает в кровь. В конце инкубационного периода развивается виремия. Вирус фиксируется в клетках эктодермального происхождения, преимущественно в эпителиальных клетках кожи и слизистых оболочек дыхательных путей, ротоглотки. Возможно поражение межпозвоночных ганглиев, коры мозжечка и больших полушарий, подкорковых ганглиев. В редких случаях при генерализованной форме поражается печень, лёгкие, ЖКТ. В коже вирус вызывает формирование пузырьков, заполненных серозным содержимым, в котором вирус находится в высокой концентрации. При тяжёлых генерализованных формах болезни везикулы и поверхностные эрозии обнаруживают на слизистых оболочках ЖКТ, трахеи, мочевого пузыря и почечных лоханок, уретры, конъюнктивь: глаз. В печени, почках, лёгких и ЦНС выявляют мелкие очаги некроза с кровоизлияниями по периферии.
В патогенезе значительную роль отводят клеточному иммунитету, в основном системе Т-лимфоцитов, при угнетении которой наблюдают более тяжёлое течение болезни. После стихания острых проявлений первичной инфекции вирус пожизненно персистирует в спинальных нервных ганглиях.

Инкубационный период ветряной оспы длится от 10 до 21 дня, при введении нормального иммуноглобулина человека может удлиняться до 28 дней.
Продромальные симптомы ветрянки чаще отсутствуют, редко отмечают кратковременный субфебрилитет на фоне ухудшения общего самочувствия. Везикулы появляются обычно одновременно с повышением температуры или на несколько часов позднее. При обильной экзантеме температура может повышаться до 39 С и выше. Высыпания появляются волнами на протяжении 2-4 дней и сопровождаются подъёмом температуры. Сыпь локализована на лице, волосистой части головы, туловище и конечностях.
На ладонях и подошвах она встречается только при обильных высыпаниях. Элементы сыпи вначале имеют вид мелких макуло-папул, которые в течение нескольких часов превращаются в везикулы круглой или овальной формы, и размер 2-5 мм. Они располагаются поверхностно и на неинфильтрированном основании, стенка их напряжена, блестяща, содержимое прозрачно, но в некоторых везикулах мутнеет. Большинство везикул окружено узкой каймой гиперемии. Везикулы подсыхают через 2-3 дня. на их месте образуются корочки, которые отпадают через 2-3 нед. После отпадения корочек рубцов, как правило, не остаётся. Высыпания наблюдаются и на конъюнктиве, слизистых оболочках ротоглотки, иногда гортани, половых органов. Пузырьки на слизистых быстро превращаются в эрозии с желтовато-серым дном, которые через несколько дней эпителизируются. Высыпания на слизистой оболочке гортани и трахеи, сопровождаемые отёком слизистой оболочки, могут вызывать грубый кашель, охриплость голоса, в редких случаях явления крупа. Высыпания на слизистой оболочке половых губ представляют угрозу развития вульвовагинита. Высыпания часто сопровождаются увеличением лимфатических узлов.
К концу первой недели болезни одновременно с подсыханием везикул нормализуется температура, улучшается самочувствие больного. В это время многих больных беспокоит кожный зуд.
В гемограмме в период высыпания наблюдают небольшую лейкопению и относительный лимфоцитоз. СОЭ обычно не увеличена.
У иммунокомпетентных детей ветряная оспа редко протекает тяжело. У взрослых и иммуноскомпрометированных детей инфекция может иметь тяжелое течение. Умеренная головная боль, невысокая температура и недомогание могут быть выраженны 11-15 дней после заражения и длятся около 24-36 часов с момента появления высыпаний. Эти проблемы наиболее вероятны у пациентов в возрасте старше 10 лет и особенно тяжело протекают у взрослых.

Различают следующие клинические формы ветряной оспы:
- типичные;
- атипичные:
- рудиментарная;
- геморрагическая;
- гангренозная;
- генерализованная.
- лёгкие;
- среднетяжёлые;
- тяжёлые:
- с выраженной общей интоксикацией;
- с выраженными изменениями на коже.
Выделяется типичная и атипичная ветрянка (ветряная оспа). К типичной относят случаи с характерной сыпью. Чаще всего типичная ветрянка протекает в лёгкой и среднетяжёлой форме. Тяжёлая форма болезни возникает редко, чаще у ослабленных детей и взрослых, для неё характерна длительная ремиттирующая лихорадка до 6-8 сут. Отмечают такие симптомы ветрянки, как: головную боль, возможна рвота, менингеальный синдром, нарушение сознания, артериальная гипотензия, судороги. Сыпь обильная, крупная, метаморфоз её замедлен, возможны элементы с пупковидным вдавлением в центре, напоминающие элементы сыпи при натуральной оспе.
К атипичным формам относят рудиментарную, буллёзную, геморрагическую, гангренозную и генерализованную ветряные оспы.
Рудиментарную форму чаще наблюдают у детей, получавших иммуноглобулины, плазму в период инкубации. Сыпь необильная, розеолёзно-папулёзная с единичными очень мелкими везикулами. Общее состояние не нарушается.
Геморрагическая форма ветрянки встречается очень редко у резко ослабленных больных, страдающих гемабластозом или геморрагическими диатезами, на фоне приёма глюкокортикоидов и цитостатиков. На 2-3-й день высыпания содержимое пузырьков приобретает геморрагический характер. Появляются кровоизлияния в кожу и слизистые оболочки, носовые кровотечения и другие проявления геморрагического синдрома. Возможен летальный исход.
Очень редко встречается гангренозная форма ветряной оспы. Она развивается у истощённых больных, при плохом уходе, создающем возможность возникновения вторичной инфекции. Вначале отдельные пузырьки принимают геморрагический характер, затем в окружении их возникает значительная воспалительная реакция. В последующем образуется геморрагический струп, после отпадения которого обнажаются глубокие язвы с грязным дном и крутыми или подрытыми краями. Язвы, вследствие прогрессирующего гангренозного распада ткани, увеличиваются, сливаются, принимая значительные размеры. Нередко возникают осложнения гнойно-септического характера. Общее состояние больного тяжёлое, течение болезни длительное.
Генерализованная (висцеральная) форма. Встречается главным образом у новорождённых, иногда у взрослых с иммунодефицитом. Характерна гипертермия, интоксикация, поражение внутренних органов. Летальность высокая. На вскрытии обнаруживают мелкие очаги некроза в печени, лёгких, поджелудочной железе, надпочечниках, тимусе, селезёнке, костном мозге.
Ветрянка представляет опасность для плода и новорождённого. Если заболевание у женщины возникло в конце беременности, возможны преждевременные роды и мертворождения. При заболевании ветряной оспой в ранние сроки беременности может произойти внутриутробное заражение плода с развитием у него различных пороков развития. Вероятность заболевания новорождённых составляет 17%, их гибели — 30%. Врождённая Ветрянка (ветряная оспа) протекает тяжело. сопровождаясь тяжёлыми висцеральными поражениями.

Может присоединяться вторичная бактериальная инфекция (стрептококки и стафилококки), вызывает целлюлит и редко стрептококковый токсический шок. Самое частое осложнение ветрянки (ветряной оспы) — бактериальная суперинфекция, вызванная Streptococcus pyogenes и Staphylococcus aureus. При этом содержимое везикул нагнаивается, формируя пустулы. Возможно развитие импетиго или буллёзной пиодермии.
Пневмония может осложнять тяжелую ветряную оспу у взрослых, новорожденных и иммуноскомпрометированных лиц любого возраста, но не у маленьких детей с достаточной иммунокомпетентностью. Описаны случаи «ветряночной» (вирусной) пневмонии, которая развивается в первые 3-4 дня болезни. Больные жалуются на одышку, боль в грудной клетке при дыхании, кашель с кровянистой мокротой, высокую температуру. Объективно отмечают цианоз кожного покрова, признаки бронхита, бронхиолита, а в некоторых случаях может развиться отёк лёгких. Патологическая картина в лёгких может напоминать милиарный туберкулёз (так как в лёгких выявляют множественные милиарные узелки). Из специфических осложнений наиболее серьёзными считают поражения нервной системы различной локализации — энцефалиты, менингоэнцефалиты, оптикомиелиты и миелиты, полирадикулоневриты, серозные менингиты. Наиболее характерен ветряночный энцефалит, на долю которого приходится около 90% неврологических осложнений.
Могут встречаться миокардиты, транзиторные артриты и гепатиты, геморрагические осложнения.
Энцефалопатия встречается менее чем в 1 случае на 1000 больных, обычно при разрешении болезни или в течение первых двух недель. Чаще всего эти симптомы ветрянки (ветряной оспы) разрешаются, хотя редко могут продолжаться длительно или привести к смерти. Одним из наиболее частых неврологических осложнений является острая постинфекционная мозжечковая атаксия. Поперечный миелит, паралич черепных нервов, проявления, подобные множественному склерозу, также могут иметь место. Редким, но очень тяжелым осложением у детей может быть синдром Рея, который начинается на 3-8-й день после начала сыпи, прием аспирина увеличивает риск. У взрослых в 1-2 случаях на 1000 больных встречается энцефалит, который может угрожать жизни.
Частота развития энцефалита не зависит от тяжести течения болезни. Чаще всего осложнения возникают на 5-8-й дни болезни. Описаны случаи развития энцефалита во время высыпания и даже до появления сыпи. Отмечено, что чем раньше начинается энцефалит, тем тяжелее он протекает. Энцефалит манифестирует остро с нарушения сознания, судорогами лишь у 15-20% больных. В остальных случаях доминирует очаговая симптоматика, которая нарастает в течение нескольких дней. Наиболее характерны мозжечковые и вестибулярные нарушения. Отмечают атаксию, тремор головы, нистагм, скандированную речь, интенционный тремор, дискоординацию. Возможны пирамидные знаки, гемипарезы, парезы черепных нервов. Редко наблюдают спинальную симптоматику. в частности, тазовые расстройства. Менингеальный синдром выражен слабо или отсутствует. У части больных в спинно-мозговой жидкости обнаруживают лимфоцитарный плеоцитоз, увеличение количества белка и глюкозы. Течение болезни доброкачественное так как нейроциты страдают редко, лишь при развитии энцефалита в ранние сроки. Неблагоприятные отдалённые последствия редки.

источник
Ветряная оспа – острое инфекционное заболевание вирусной этиологии, характеризующееся возникновением характерной пузырьковой сыпи в фоне общего интоксикационного синдрома.
Ветряную оспу вызывает вирус Varicella Zoster семейства герпесвирусов, он же – вирус герпеса человека 3 типа. Это ДНК-содержащий вирус, мало устойчивый во внешней среде, способный к репликации только в организме человека. Инактивация вируса происходит довольно быстро при воздействии солнечного света, ультрафиолетового облучения, при нагревании, высушивании. Резервуаром и источником ветряной оспы являются больные люди в течение 10 последних дней инкубационного периода и пятых-седьмых суток периода высыпания.
Ветряная оспа передается воздушно-капельным путем. Распространение вируса с мелкодисперсным аэрозолем, выделяемым больными при кашле, чихании, разговоре, возможно на достаточно большое расстояние в пределах комнаты, вероятен занос с током воздуха в смежные помещения.
Ветряная оспа у лиц с ослабленной иммунной системой протекает в тяжелой форме, способствует развитию осложнений, вторичному инфицированию, обострению хронических заболеваний. При беременности вероятность передачи ветрянки от матери плоду составляет в первые 14 недель 0,4% и увеличивается до 1% вплоть до 20 недели, после чего риск заражения плода практически отсутствует. В качестве эффективной профилактической меры беременным женщинам, болеющим ветряной оспой, назначают специфические иммуноглобулины, помогающие снизить вероятность передачи инфекции ребенку до минимума. Более опасна ветряная оспа, развившаяся за неделю до родов и в последующий после родов месяц.
Люди обладают высокой восприимчивостью к инфекции, после перенесения ветряной оспы сохраняется напряженный пожизненный иммунитет. Дети первых месяцев жизни защищены от инфекции полученными от матери антителами. Ветрянкой чаще всего болеют дети дошкольного и младшего школьного возраста, посещающие организованные детские коллективы. Порядка 70-90% населения переболевают ветряной оспой в возрасте до 15 лет. Заболеваемость в городах более чем в 2 раза выше, чем в сельских населенных пунктах. Пик заболеваемости ветрянкой приходится на осенне-зимний период.
Сыпь при ветряной оспе вызывает интенсивный зуд, при расчесывании возможно инфицирование везикул с формированием пустул. Пустулы при заживании могут оставить после себя рубец (оспину). Неинфицированные везикулы рубцов не оставляют, после отделения корочек обнаруживается здоровый новый эпителий. При нагноении сыпных элементов общее состояние обычно ухудшается, интоксикация усугубляется. Сыпь у взрослых обычно более обильна, и в подавляющем большинстве случаев из везикул формируются пустулы.
Диагностика ветряной оспы в клинической практике производится на основании характерной клинической картины. Общий анализ крови при ветряной оспе неспецифичен, патологические изменения могут ограничиваться ускорением СОЭ, либо сигнализировать о воспалительном заболевании. Если диагностика затруднена или высыпания являются нетипичными, например, у пациентов с ослабленным иммунитетом, тогда рекомендуется лабораторное подтверждение.
Вирусологическое исследование подразумевает обнаружение вируса при световой микроскопии содержимого везикул после окраски серебрением (мазок Тцанка). Серологическая диагностика производится с помощью РСК, РТГА в парных сыворотках крови, или определение ДНК VZV (Varicella Zoster Virus) с помощью метода прямой иммунофлюоресценции — ПИФ (моноклональные антитела к антигену вируса, меченые флюоресцеином (флуюоресцентный микроскоп), или полимеразной цепной реакции (ПЦР). Материал для исследования — соскобы кожи из основания везикул и везикулярная жидкость. Также надежным подтверждением диагноза является выделение вируса в культуре клеток, однако, вирусная культура, хотя и очень специфическая, но чтобы получить результат потребуется 1-2 недели. Существуют методы иммунноферментного анализа на определение иммуноглобулинов IgM и IgG, по результатам которых можно увидеть, что при первичном заражении на 5-7 день болезни вырабатываются IgM, а через 10-14 дней – IgG. IgM исчезают через 1 месяц, а IgG циркулируют в крови носителя пожизненно.
Поскольку методы ИФА и ПЦР широко доступны и дают очень специфические и чувствительные результаты из массива клинических образцов, это наиболее надежные методы подтверждения инфекции.
Профилактика ветряной оспы заключается в предупреждении заноса инфекции в организованные детские коллективы, для чего при выявлении случаев заболевания производятся карантинные мероприятия. Больных изолируют на 9 дней с момента появления высыпаний, контактировавшие с больными дети разобщаются на 21 день. В случае если день контакта с больным точно определен, ребенок не допускается в детский коллектив с 11 по 21 день после контакта. Контактным детям, не болевшим ранее ветряной оспой, с ослабленным иммунитетом в качестве профилактической меры назначают противоветряночный иммуноглобулин.
Последнее время стала применяться вакцинация против ветряной оспы. В противоэпидемической практике с этой целью используются вакцины Варилрикс (Бельгия) и Окавакс (Япония).
Эпидемиологический надзор включает учёт и регистрацию заболевших, анализ эпидемиологических проявлений инфекции и проведение выборочного серологического скрининга населения.
источник
Редко можно встретить взрослого, который никогда не болел ветрянкой. Связано это с тем, что её возбудитель легко передаётся от человека к человеку, поэтому даже мимолётный контакт с больным ветряной оспой приводит к развитию патологии. По мнению врачей, переболеть ветрянкой лучше в детском возрасте, так как именно у малышей от 4 до 10 лет наблюдается наиболее лёгкое течение заболевания.
Ветрянка является острым инфекционным заболеванием, передающимся воздушно-капельным путём (при кашле, чихании). Возбудитель болезни — вирус Varicella Zoster — при попадании в организм распространяется по всей кровеносной системе, затем закрепляется на коже больного и начинает размножаться.

В отличие от нас, в Европе, например, больного ребёнка не переводят на карантин, так как, по мнению медиков, лучше переболеть ветряной оспой в детском возрасте.
После заражения у человека формируется к вирусу стойкий иммунитет, то есть переболеть ветряной оспой можно только один раз.
Длительность инкубационного периода у ребёнка составляет 7–21 дней. В этот период симптоматика полностью отсутствует. После этого наступает продромальный период, который характеризуется:
В некоторых случаях продромальный период может отсутствовать.
Далее следует период высыпаний, который может сопровождаться резким повышением температуры (держится долгое время). Появляются красные пятнышки размером с булавочную головку, которые со временем увеличиваются. Спустя несколько часов формируются пузырьки с ровными краями и прозрачным содержимым. Именно по сыпи и распознают ветрянку у ребёнка.
За несколько часов сыпь покрывает всё тело, вызывая невыносимый зуд. Родителям следует объяснить малышу, что чесаться нельзя, так как в ранку может попасть инфекция. Если ребёнок ещё не может контролировать себя, то ему надевают хлопчатобумажные варежки.
В течение трёх дней пузырёк высыхает, образуя сухую корку тёмно-красного оттенка, которая отпадает приблизительно через две недели. После неё может остаться небольшой след бледно-розового цвета, который впоследствии также исчезает. Тем временем кожа продолжает покрываться новыми высыпаниями.
Постепенно болезнь отступает, и симптомы ветряной оспы проявляются слабее.
Помните! Существует большое количество инфекционных детских заболеваний, для которых также характерна сыпь. Поэтому при первых же проявлениях болезни обратитесь к врачу.
Пациент считается заразным ещё в течение пяти дней после появления последнего пузырька. Как правило, прогноз ветряной оспы благоприятный, но если развивается её буллёзная, геморрагическая или же гангренозная форма, то это может привести к осложнениям в виде энцефалита, миокардита, пиодермий, лимфаденитов.
Легче всего заболевание переносят дети от 4 до 10 лет. А вот у подростков 12–16 лет оно протекает в более тяжёлой форме.
Принято различать 3 степени тяжести заболевания:
- Лёгкая. На коже ребёнка появляются единичные прыщи в течение всего двух—трёх дней. Всё тело сыпью не покрывается. Температура не повышается, общее самочувствие малыша при этом не ухудшается;
- Средняя. Наблюдается повышение температуры до 39°C. Ребёнок жалуется на головную боль, он не может заснуть, его мучает сильный зуд. Высыпания на коже довольно обильные. Новые прыщики продолжают появляться ещё пять — семь дней;
- Тяжёлая. Из-за новых высыпаний ещё больше поднимается температура, которая может достигать 40°C. Пациент жалуется на сильную головную боль, тошноту, у него наблюдаются рвота, понос. Прыщики продолжают появляться ещё семь—десять дней. Сыпью покрываются слизистые рта, носа, а также половые органы.
Если корку регулярно обрабатывать, то она исчезнет бесследно. Если же в рану проникает вторичная инфекция, то впоследствии на месте ранок остаются шрамы.
Высыпания продолжают появляться примерно 10 дней.
У взрослых ветряная оспа протекает в более тяжёлой форме. Кроме того, у них повышается риск развития осложнений. Поэтому, если в детском возрасте удалось избежать заболевания, лучше заблаговременно сделать прививку от ветрянки.
Прививка от ветряной оспы не гарантирует того, что человек не заразится, но если инфицирование всё же произойдёт, то течение болезни будет более лёгким.
Из-за ослабленного иммунитета и изменений гормонального фона у беременной создаётся благоприятная среда для развития инфекций. Симптомы болезни, возникшей в период вынашивания ребёнка, не отличаются от общих признаков ветряной оспы.
В данном случае опасно не само заболевание, а возможные осложнения. Наибольший риск представляет инфицирование в первом и третьем триместрах.
На ранней стадии беременности происходит формирование будущих органов и их систем. Ветрянка может привести к поражению коры головного мозга, стать причиной микрофтальмии или гипоплазии.
Ветряная оспа не является показанием для искусственного прерывания беременности.
Как правило, специалист ставит диагноз на основании жалоб пациента и визуального осмотра. В спорных ситуациях могут быть проведены следующие исследования:
- вирусологическая диагностика — позволяет определить возбудителя болезни;
- экспресс-метод РИФ (реакции иммунофлюоресценции) – помогает распознать вирусные антитела;
- иммуноферментный анализ (ИФА) — с помощью него можно обнаружить специфические антитела относительно вируса ветрянки;
- общий анализ крови — пониженный уровень лейкоцитов.
Все эти методики используют крайне редко, так как в большинстве случаев врач уже после визуального осмотра может поставить диагноз.
Симптомы ветрянки схожи с проявлениями других инфекционных заболеваний, поэтому необходимо провести дифференциальную диагностику.
| Симптомы | Ветряная оспа | Краснуха | Скарлатина | Корь | Потница |
| Инкубационный. период | 7–21 день | 14–23 дня | 2–5 дней | 9–21 дней | 1–2 дня |
| Продромальная стадия | часто протекает бессимптомно | часто протекает бессимптомно |
|
| часто протекает бессимптомно |
| Характер сыпи | напоминают «звёздное небо» | имеют средний размер, анемичный ободок, не сливаются | очень мелкие, густо расположенные, папулезные | мелкие или крупнопятнистые, диссеминированные или сливающиеся, иногда слегка папулезные | редкие маленькие или красные, умеренно покрывающие воспалённый участок кожи |
| Локализация высыпаний | лицо и тело | лицо | паховая область | лицо | живот, шея, ноги, в местах складок |
Ветрянка сама по себе не представляет опасности, но при ослабленном иммунитете она может вызвать серьёзные осложнения. Вот почему нужно укреплять иммунную систему, заниматься спортом и правильно питаться.
источник
Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи. Возбудителем ветряной оспы является вирус крупных размеров
Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи.
Возбудителем ветряной оспы является вирус крупных размеров (от 150 до 200 нм) из семейства Herpetosviridae. Этот вирус в большом количестве содержится в ветряночных пузырьках в первые 3-4 дня болезни, затем его количество быстро снижается, и после 7-го дня обнаружить его не удается.
В настоящее время установлена идентичность вируса, вызывающего опоясывающий герпес, и вируса ветряной оспы. Вирус имеет центральное ядро, липидную оболочку, содержит ДНК. Живет и размножается только в человеческом организме. К основным свойствам вируса относятся его летучесть и чрезвычайно малая устойчивость. Во внешней среде вирус быстро погибает, в капельках слизи, слюны сохраняется не более 10–15 мин; нагревание, солнечные лучи, УФ-излучение быстро инактивируют его.
Ветряная оспа встречается повсеместно и является чрезвычайно контагиозным заболеванием со 100-процентной восприимчивостью. Источник инфекции — больные ветряной оспой, иногда опоясывающим лишаем. Больные ветряной оспой становятся заразными в конце инкубационного периода (за 48 ч до появления сыпи) и продолжают представлять опасность для окружающих до 5-го дня с момента появления последнего элемента сыпи. Механизм передачи — воздушно-капельный, при этом вирус выделяется в огромном количестве при кашле, разговоре, чихании. Возможен вертикальный механизм передачи вируса плоду от матери, болевшей ветряной оспой в период беременности. Ветряной оспой болеют преимущественно дети в возрасте от 1 до 10 лет, причем пик заболеваемости приходится на 3-4 года.
Входными воротами инфекции является слизистая оболочка верхних дыхательных путей. Размножаясь на слизистых оболочках, вирус в конце инкубационного периода попадает в кровь, обусловливая вирусемию. С током крови он разносится по всему организму. Возбудитель фиксируется преимущественно в эпителии кожи и слизистых оболочек, где, размножаясь, приводит к появлению патогномоничной для ветряной оспы сыпи.
Вирус не только дерматотропен, но,в известной степени, и нейротропен, что проявляется в его способности вызывать поражения со стороны нервной системы. Пузырьки при ветряной оспе образуются в результате вакуолизации клеток с очень незначительной сетчатостью. На ранних стадиях ядра пораженных клеток содержат сферические эозинофильные включения (тельца Тиццера). В процессе дегенерации ядер эти тельца выходят в цитоплазму. Клеточные вакуоли быстро сливаются со смежными, образуя везикулу. Вначале везикула бывает многокамерной, состоит из маленьких полостей, отделяемых друг от друга клеточными тяжами, которые в дальнейшем быстро разрываются благодаря наполнению везикул жидкостью. Поражается в основном мальпигиевый слой. Изменения на слизистых оболочках носят тот же характер, что и в эпидермисе. Элементы сыпи на слизистых оболочках при ветряной оспе не оставляют после себя рубцов, так как некроз эпителия при ветряной оспе обычно не проникает глубже герминативного слоя.
В течении ветряной оспы выделяют 4 периода: инкубационный, продромальный, периоды высыпания и образования корочек. Инкубационный период составляет при ветряной оспе 10–21 день. Продромальные явления могут отмечаться в течение 1-2 сут до начала высыпания. При этом больной испытывает недомогание, снижается аппетит, возникают головная боль, тошнота, иногда рвота. Если продромальный период отсутствует, то заболевание начинается с появления сыпи. Период высыпания у большинства больных протекает без особых нарушений общего состояния. Лихорадка совпадает с периодом массового появления сыпи, при этом у взрослых она достигает значительных цифр. Высыпания появляются толчкообразно, поэтому лихорадка может носить волнообразный характер.
Первые элементы сыпи могут появиться на любом участке тела, но чаще на лице, волосистой части головы, спине, реже — на животе, груди, плечах, бедрах. На ладонях и подошвах сыпь, как правило, отсутствует.
Клинический пример: больной С.,23 года, студент, обратился к участковому врачу с жалобами на повышение температуры до 38,8°С , головную боль, слабость, недомогание, высыпания на лице, волосистой части головы, туловище и конечностях. Со слов пациента, он заболел два дня назад; возникли недомогание, слабость, температура повысилась до 37,4°С. На следующий день состояние ухудшилось, температура поднялась до 38,0°С, отмечалась головная боль, была однократно рвота. К вечеру появилась обильная сыпь (рис. 1).
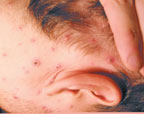 |
| Рисунок 1. Полиморфная сыпь при ветряной оспе на лице и волосистой части головы |
Объективно: состояние средней тяжести. Температура тела — 39,0°С. На коже лица, волосистой части головы, туловище, конечностях имеется обильная полиморфная сыпь. На одном участке можно встретить папулы, везикулы, пустулы. Беспокоит кожный зуд. Слизистая ротоглотки гиперемирована, на мягком небе и язычке отмечаются в небольшом количестве везикулы и эрозии. Пальпируются увеличенные болезненные лимфатические узлы шеи. В легких дыхание везикулярное, хрипов нет. ЧДД — 22/мин. Тоны сердца приглушены, ритм правильный. ЧСС — 92/мин. АД — 90/60 мм рт. ст. Язык сухой, обложен белым налетом. Живот при пальпации мягкий, безболезненный во всех отделах. Печень, селезенка не увеличены. Мочевыделение не нарушено. Менингеальной, очаговой неврологической симптоматики нет. В группе, где учится пациент, отмечались подобные случаи болезни.
Учитывая острое начало болезни, наличие лихорадки, симптомов интоксикации, а также полиморфной сыпи на волосистой части головы, лице, туловище, конечностях и слизистой ротоглотки(рис. 2), пациенту можно поставить предварительный диагноз «ветряная оспа».
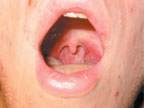 |
| Рисунок 2. Эрозия на слизистой ротоглотки |
Элементы ветряной оспы проходят следующие стадии развития: пятна, папулы, везикулы, корочки. Вначале появляется красное пятнышко размером от булавочной головки до чечевичного зерна круглой или овальной формы. В течение нескольких часов пятна приобретают характер папул с четко очерченным контуром. Через несколько часов либо на следующий день в центре элементов образуется пузырек-везикула с ровными краями и прозрачным серозным содержимым. В случае нагноения везикул образуются пустулы, при этом отмечается глубокое поражение кожи, что может приводить к образованию небольших западений в центре пустул, которые оставляют рубцы. Нередко отмечаются высыпания на конъюнктивах глаз, слизистой оболочке рта (твердом небе, слизистой оболочке щек, деснах, язычке, задней стенке глотки), иногда гортани и половых органах. Ветряночные пузырьки напоминают афты, однако везикулы быстро повреждаются, образуя небольшие поверхностные язвочки (эрозии). Для ветряной оспы характерны многократные высыпания, появляющиеся в несколько приемов, последовательно, в течение 2–5 дней. Такое волнообразное высыпание приводит к тому, что на одном и том же ограниченном участке кожи отмечаются элементы ветряной оспы, находящиеся на различных этапах развития, что придает ветряной оспе полиморфный характер. Помимо специфического высыпания в некоторых случаях в продромальном периоде ветряной оспы отмечается появление на коже продромальной сыпи, английское ее название «rash» («реш»), которая предшествует ветряночному высыпанию. Продромальная сыпь обычно появляется на груди, изредка на верхних конечностях, реже — на лице. Она не обильна, эфимерна, бывает скарлатиноподобной, кореподобной, реже носит геморрагический или эритематозный характер.
В зависимости от течения различают следующие клинические формы ветряной оспы.
Типичные и атипичные. Среди атипичных, в свою очередь, различаются следующие формы: рудиментарная, геморрагическая, буллезная, гангренозная, генерализованная.
По тяжести формы заболевания могут быть легкие, средние и тяжелые. Последние бывают: а) с выраженной общей интоксикацией; б) с выраженными изменениями на коже.
При типичной форме общее состояние больного страдает редко, температура кратковременно повышается до 37-38°С, обычно в период массового высыпания. Полиморфизм сыпи хорошо выражен. Общая продолжительность высыпания при типичной форме составляет 3–5 дней. Энантема наблюдается в 70% случаев. Осложнения встречаются редко.
При атипичном течении ветряной оспы отклонения от обычного возможны как в стороны легких (рудиментарных), так и редко встречающихся тяжелых форм болезни с необычными кожными проявлениями, нередко с летальным исходом.
Рудиментарная форма протекает без сыпи или со скудным высыпанием, при этом элементы сыпи не достигают своего полного развития, ограничиваясь только появлением мелких красных пятнышек. Иногда сыпь может состоять всего лишь из нескольких папул и мелких, едва заметных пузырьков, при этом полиморфизм сыпи слабо выражен. Высыпания на слизистых также единичны.
При геморрагической форме на 2-3- день болезни высыпания наблюдается скопление геморрагического содержимого в пузырьках при одновременном появлении петехий и крупных кровоизлияний на коже и слизистых оболочках. Возможны кровотечения из десен, носа и желудочно-кишечного тракта. Корочка, образующаяся при этой форме, черного цвета, глубоко находящаяся в коже, нередко изъязвляется (рис. 3).
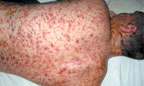 |
| Рисунок 3. Полиморфные высыпания с геморрагическим компонентом у больного ветряной оспой |
Эта форма болезни наблюдается у больных с предшествующими геморрагическими явлениями — при капилляротоксикозе, болезни Верльгофа.
При буллезной форме на коже наряду с типичными ветряночными пузырьками наблюдаются большие дряблые, тонкостенные пузырьки с желтовато-мутным содержимым, которые подсыхают медленнее, чем обычно, и образуют корочку или же, лопаясь, превращаются в длительно не заживающие мокнущие поверхности. При буллезной форме самостоятельно образованные пузырьки, быстро увеличиваясь по периферии, могут сливаться в большие пузыри.
Для гангренозной формы характерен прогрессирующий некроз. Через несколько дней после появления везикул вокруг некоторых из них появляются гангренозные ободки, распространяющиеся по периферии. Пузырьки круглые, крупные, диаметром в несколько сантиметров, наполненные гнойно-кровянистым содержимым. После вскрытия на их месте образуется некротический струп, при отторжении которого обнаруживаются долго не заживающие язвы различной глубины с подрытыми краями, с грязным гнойным дном. Для этой формы характерна выраженная интоксикация, высокая летальность. Гангренозная форма наблюдается редко, главным образом у детей со сниженной реактивностью организма.
Генерализованная (висцеральная) форма возникает при лечении стероидными гормонами, у людей, ослабленных тяжелыми заболеваниями. Характерно поражение внутренних органов. Течение болезни очень тяжелое, нередко с летальным исходом.
Ветряная оспа считается доброкачественным заболеванием, однако в ряде случаев могут развиться осложнения (примерно у 5% больных), иногда очень тяжелые.
Среди осложнений ветряной оспы наиболее часты различные гнойные поражения кожи — абсцессы, фурункулы, флегмоны. В основе гнойных осложнений кожи лежит суперинфекция стафилококками или стрептококками. Одной из частых причин инфицирования является расчесывание больным зудящих мест кожи. В большинстве случаев входными воротами гнойной инфекции становится поврежденный ветряночный пузырек.
Менее распространенные осложнения: энцефалит, миокардит, пневмония, кератит, нефрит, артрит, гепатит.
Клинически выраженная картина ветряночной пневмонии — одна из особенностей ветряной оспы взрослых. При этом непосредственно перед высыпанием, чаще одновременно с массовым высыпанием и повышением температуры, у больного появляются одышка, цианоз, кашель с кровянистой мокротой, боли в груди. Физикальные изменения часто отсутствуют или очень незначительны. На рентгенограмме видны обильные мелкие очажки на всем протяжении. Клинические проявления пневмонии наблюдаются в течение 7–10 дней, рентгенологические изменения — до 1-2 месяцев.
Поздние ветряночные энцефалиты появляются чаще во время угасания сыпи с 5–15-го дня болезни, но могут возникать и позже. Для поздних ветряночных энцефалитов обычны более плавное развитие и независимость от характера высыпания и тяжести течения ветряной оспы. Одновременно с кратковременными подъемами температуры у больных к концу ветряночного высыпания наблюдаются вялость, головная боль, рвота, а через несколько дней основные симптомы. Энцефалиты могут быть различной локализации: атактические формы, миелиты и энцефаломиелиты, энцефалиты с поражением психики, изолированное поражение нервов, менингоэнцефалиты, при этом чаще регистрируется атактический синдром. Наблюдались поздние ветряночные энцефалиты с парезом конечностей и полной временной потерей зрения. Среди энцефалитов, дающих менее благоприятный прогноз, можно упомянуть формы с поражениями подкорковых узлов. К исключительно редким последствиям ветряночных менингоэнцефалитов относится поражение психики с последующей идиотией. Для ветряночного энцефалита и других неврологических осложнений ветряной оспы характерна обратимость процесса.
Поражение почек — редкое осложнение. Нефрит при ветряной оспе чаще появляется на 2-й неделе к концу высыпания. Он начинается остро: с подъема температуры до высоких показателей, рвоты, головной боли и болей в животе. Изменения в моче бывают умеренными и выражаются в появлении незначительного количества белка, небольшой гематурии, единичных цилиндров. Это осложнение протекает легко и к 12–15-му дню болезни исчезает.
Ветряная оспа представляет значительную опасность для будущих матерей, особенно в первые месяцы беременности. Возможно патологическое влияние на развитие плода, иногда выкидыш, в поздние сроки могут возникнуть тяжелые висцеральные формы ветряной оспы у новорожденных, способные привести к летальному исходу.
Диагностика ветряной оспы в типичных случаях не представляет затруднений. Диагноз устанавливается, главным образом, на основании клиники, при этом учитываются данные эпидемиологического анамнеза. Из лабораторных методов используют вирусоскопический, вирусологический, молекулярно-биологический и серологический. Вирусоскопический метод заключается в окрашивании содержимого пузырька серебрением, вирус обнаруживается с помощью обычного светового микроскопа.
Основным вирусологическим методом можно считать ПЦР, так как она очень информативна. Этим способом определяют ДНК-вируса. Кроме того, можно выделить вирус в культуре тканей, но данный метод очень дорогостоящий и занимает много времени. Из серологических методов используют РСК, РИМФ и ИФА.
Ветряную оспу следует дифференцировать с натуральной оспой, опоясывающим герпесом, полиморфной экссудативной эритемой, импетиго, везикулезным риккетсиозом (табл. 1).
Большое место в терапии больного занимают гигиенические мероприятия, цель которых — предотвращение вторичной инфекции. В период высыпания и лихорадки требуется соблюдение постельного режима. Элементы сыпи смазывают раствором анилиновых красителей: 1-2% водным или спиртовым растворами бриллиантового зеленого, генцианового фиолетового, метиленового синего. Очень хорошо смазывать элементы сыпи водными растворами марганцовокислого калия в разведении 1:5000 или 2-3% йодной настойки. При поражении слизистых полости рта необходимо полоскание слабым раствором марганцовокислого калия. Афты смазывают раствором бриллиантового зеленого. Эффективна обработка 3% раствором перекиси водорода. Для уменьшения зуда кожу можно смазывать глицерином, обтирать водой с уксусом или спиртом. Показаны антигистаминные препараты (псило-бальзам, фенистил). При тяжелой форме заболевания с выраженными симптомами интоксикации проводится дезинтоксикационная терапия. Эффективны в отношении лечения ветряной оспы противовирусные препараты (ацикловир, видарабин) (табл. 2). Антибиотики при ветряной оспе назначают в случае присоединения вторичной бактериальной инфекции и гнойных осложнений.
Общая профилактика ветряной оспы заключается в своевременной диагностике, ранней изоляции больного с последующим проветриванием и влажной уборкой помещения. Изоляция больного прекращается через 5 дней после появления последнего свежего элемента сыпи. Дети до 7 лет, вступавшие в контакт с больными ветряной оспой, не болевшие и посещающие детские учреждения, изолируются до 21-го дня с момента контакта.
- Зубик Т. М. и др. Дифференциальная диагностика инфекционных болезней. — Л., 1991.
- Руководство по инфекционным болезням // Под ред. Ю. В. Лобзина. — СПб., 2001.
- Юнусова Х. А., Шамсиев Ф. С. Ветряная оспа. — М., 1999.
- Баран В. М., Талапин В. И. Фармакотерапия инфекционных болезней. — Минск, 1995.
- Детские инфекционные болезни // Под ред. В. В. Фомина. — Екатеринбург, 1992.
- Беренбейн Б. А. и др. Дифференциальная диагностика кожных болезней. — М., 1989.
- Соринсон С. Н. Неотложные состояния у инфекционных больных. — Л.: Медицина, 1990.
Т. К. Кускова, кандидат медицинских наук
Е. Г. Белова, кандидат медицинских наук
Т. Э. Мигманов, кандидат медицинских наук
Московский медико-стоматологический университет
источник