Желтая лихорадка – острое заболевание вирусной этиологии с природной очаговостью, передаваемое комарами, и характеризующееся тяжелой интоксикацией, геморрагическими проявлениями и поражением жизнеобеспечивающих органов человека – печени, почек. Название «желтая» связано с частым развитием у больных такого симптома как желтуха.
Большая часть заболевших желтой лихорадкой регистрируется в странах с тропическим и субтропическим климатом. Выделяют два типа желтой лихорадки:
1) Эндемический (распространен в сельской местности или джунглях),
2) Эпидемический (преимущественное распространение в городах, антропонозный).
Желтая лихорадка является особо опасной инфекцией (ООИ), относится к карантинным болезням, подлежащим международной регистрации. Выезд в эндемичные по желтой лихорадке страны требует наличия международного свидетельства о вакцинации от данной инфекции.
Природные очаги желтой лихорадки располагаются в тропических зонах Южной Америки и Африки. По данным ВОЗ эндемичными в настоящий момент являются 45 стран Африки и 13 стран Южной и Центральной Америки, примерами которых служат: Конго, Судан, Сенегал, Боливия, Перу, Бразилия, Мексика, Камерун, Нигерия, Замбия, Уганда, Сомали и другие.
Эндемичные страны по желтой лихорадке
Болезнь опасна развитием вспышек среди населения. Например, в 2012 году во время вспышки в Судане заболело 850 больных, 171 из которых со смертельным исходом. Вспышки в эндемичных странах возникают ежегодно. Единственной профилактической мерой является вакцинация, благодаря которой снижается заболеваемость населения.
Желтую лихорадку вызывает арбовирус из семейства Flaviviridae рода Flavivirus. Геном вируса содержит РНК. Штаммы из различных мест Африки и Америки генетически не однородны.
Вирус во внешней среде мало устойчив, быстро погибает при воздействии высокой температуры и обычных дез.средств. Вирус длительно сохраняется в замороженном состоянии и при высушивании.
Вирус желтой лихорадки отнесен к 1 группе патогенности (все виды работ с такими вирусами проводятся в максимально изолированных лабораториях). Вирус может быть выделен из крови больного желтой лихорадкой в течение первых трех дней болезни с использованием белых мышей и обезьян, а также из печени и селезенки в секционных (смертельных) случаях.
Главный источник и резервуар инфекции при джунглевой форме желтой лихорадки – дикие животные (обезьяны, опоссумы, сумчатые, грызуны и другие), а при городской форме – человек.
Заразный период источника у животных определить невозможно, у человека же этот период начинается незадолго до появления клинических признаков заболевания, длится в течение 3-4 дней.
Переносчиками вируса желтой лихорадки являются комары, как домашние, так и дикие. Комары становятся заразными через 9 – 12 дней после кровососания при температуре окружающей среды до 25° С, через 7 дней при 30 градусах, через 4 дня при 37 градусах, при температуре ниже 18 градусов комар теряет способность передавать вирус. Соответственно, чем более жаркий климат, тем быстрее комар становится заразным. При отсутствии комаров больной человек для окружающих не заразен. Заболеваемость возрастает после сезона дождей, когда увеличивается популяция комаров.
Механизм передачи возбудителя – трансмиссивный, переносчики в городских очагах – комары Аеdes aegypti, в джунглях некоторые другие представители этого рода. Возможны контактный и парентеральный пути передачи (через инфицированную кровь). Зарегистрированы случаи лабораторного заражения.
Переносчик желтой лихорадки
Естественная восприимчивость людей высокая, болеют как дети, так и взрослые. В эндемичных странах местное население имеет латентную (бессимптомную) иммунизацию небольшими дозами вируса, они не заболевают, а иммунитет развивается.
После перенесенной инфекции в случае благоприятного исхода развивается стойкий иммунитет (до 6 лет и более).
При укусе вирус через лимфатическую систему попадает в лимфоузлы, близкие к месту укуса (регионарные), в которых происходит его размножение (у человека инкубационный период – 3-6 дней).
Трансмиссивный путь заражения желтой лихорадкой
Затем вирус гематогенно (через кровь) распространяется по всему организму и вызывает поражение печени, селезенки, почек, костного и головного мозга (у больного период вирусемии — 3-5 дней). Обращает внимание излюбленное поражение вирусом сосудов этих органов, итогом которого будет повышение проницаемости сосудов капиллярного русла. Наряду с этим развивается поражение клеток: дистрофия и некроз клеток печени, почек. Безусловным и тяжелым является внутренний геморрагический синдром (кровоизлияния во внутренние органы – селезенка, сердце, головной мозг, кишечник, легкие). Очевидно, что такие тяжелые поражения нередко не совместимы с жизнью.
Период инкубации (с момента инфицирования до появления симптомов болезни) в среднем длится от 3-х до 6-и дней. Типичное течение желтой лихорадки имеет своеобразный «двухволновый» характер с 3 периодами:
1) начальный;
2) период ремиссии (улучшения);
3) период венозного стаза (резкое ухудшение).
Также выделяют несколько форм тяжести: легкую, среднетяжелую, тяжелую и молниеносную.
1. Начальный (лихорадочный) период длится 3-4 дня. Болезнь начинается остро, характеризуется резким подъемом температуры с максимальным уровнем до 40° уже в первый день болезни. Больных беспокоит озноб, выраженная головная боль, мышечные боли в области спины и конечностей, рвота, нередко повторная, жажда, общая слабость. Пульс учащен до 130 в минуту, АД нормальное, тоны сердца приглушены. Для пациентов желтой лихорадкой в начальном периоде характерна так называемая «амарильная маска» (покраснение лица, шеи, конъюктив и склер глаз – инъекция сосудов, отеки век, одутловатое лицо, губы припухшие).
Больных раздражает яркий свет, беспокоит нарушения сна. Пациенты раздражительны, кожа горячая, сухая. Часто нет критики к своему состоянию, но есть испуг и эйфория. Печень и селезенка увеличеныв размерах, болезненны при пальпации. В периферической крови – нейтропения и лимфопения, СОЭ не увеличена. В моче – протеинурия.
На 3-й день болезни появляется желтуха (сначала желтеют склеры глаз, затем слизистые рта, век и кожные покровы).
Желтуха при желтой лихорадке
Быстро присоединяются нарушения гемодинамики (артериальное давление падает, кожа приобретает синюшный оттенок). Больному становится хуже: появляются начальные проявления геморрагического синдрома – кровоточивость десен, носовые кровотечения, примесь крови в стуле и рвотных массах. У пациента сильно урежается пульс. При тяжелом течении болезни в этот период больной может погибнуть.
2. При более легком течении болезни наступает период ремиссии (на 4-5 сутки от начала болезни): снижается температура, состояние улучшается, прекращается рвота. Такой период может длится от нескольких часов до суток и при легком течении больной поправляется. Чаще же наблюдаются тяжелые формы и наступает 3-й период.
3. Период венозного застоя (длится 3-4 суток). Температура вновь повышается, желтуха усиливается, также как и становятся более выраженными геморрагические проявления: носовые, маточные, желудочно-кишечные кровотечения, на коже появляются крупные геморрагии.
Больной желтой лихорадкой
Быстро развивается острая почечная недостаточность с выраженной альбуминурией (белок в моче), олигурией (снижение диуреза), возможна анурия (отсутствие диуреза). Артериальное давление падает, тоны сердца приглушены, пульс до 40 ударов в минуту, экстрасистолия, возможен коллапс. Размеры печени увеличены, становится плотной, резко болезненной при пальпации из-за растяжения капсулы печени. При биохимическом обследовании крови: повышаются показатели прямого и непрямого билирубина, АЛТ, снижается содержание лейкоцитов до 1,5-2,5 тыс. в 1 мкл, отмечается нейтропения и лимфопения. Замедляется свертываемость крови, повышается СОЭ. Данные изменения наиболее характерны для 6-7 день болезни. Это критический период для больного, в моче количество белка увеличивается до 10 г/л, появляются зернистые и гиалиновые цилиндры.
Летальный исход наступает в 50% случаев, чаще от острой почечной недостаточности с развитием уремической комы (отек головного мозга, потеря сознания) и токсического энцефалита, реже от печеночной комы или сердечнососудистой недостаточности (миокардита).
При благоприятном течении болезни с 8-9 дня заболевания общее состояние постепенно улучшается, наступает период выздоровления (реконвалесценции), нормализуются лабораторные показатели. Небольшая слабость в виде остаточного явления сохраняется в течение недели.
Осложнениями желтой лихорадки являются: пневмонии, абсцесс почек, энцефалит, может быть гангрена мягких тканей, возможен летальный исход.
Если Вы находитесь в эндемичной стране или приехали недавно (3-6 дней) из нее, то появление первого симптома – высокой температуры в первый день болезни должно Вас заставить обратиться к врачу. Никакое самолечение не допустимо! Только срочная госпитализация!
Предварительный диагноз выставляется на основании:
1) Прибытия или нахождения в эндемичном регионе (страны Африки и Южной Америки) – тропики и субтропики;
2) Симптомов болезни («седловидная» или «двухволновая» температурная кривая, геморрагический синдром, желтуха, поражение почек, печени и селезенки);
3) Лабораторных данных: (в биохимии – увеличение билирубина, АЛТ, АСТ, мочевины, креатинина, в общем анализе крови – угнетение ростков кроветворения – снижение лейкоцитов, нейтрофилов, лимфоцитов, снижение тромбоцитов, ускорение СОЭ, в моче – белок, цилиндры, эритроциты) и прочее.
Двухволновая температурная кривая при желтой лихорадке
Окончательный диагноз подтверждается специфическими лабораторными данными при
исследовании крови подозрительного на желтую лихорадку пациента, взятой до 3-4го дня болезни.
1) Биологический метод (путем внутримозгового заражения новорожденных или молодых белых мышей).
2) Экспресс-диагностика, основанную на индикации антигена — проводят с помощью метода ИФА, результат через 3 часа.
3) Из серологических реакций используют РН, РСК, РТГА,РНГА, ставят парными сыворотками, взятыми к концу первой недели болезни и спустя 2-3 дня.
4) При летальном исходе гистологически исследуется печень, где выявляются очаги субмассивного и массивного некроза печеночных долек и ацидофильные тельца Каунсильмена.
Желтую лихорадку дифференцируют с гриппом, вирусными гепатитами, тропической малярией, желтушной формой лептоспироза, лихорадкой Денге, клещевым возвратным тифом, крымской геморрагической лихорадкой, с геморрагическими лихорадками Ласса, Эбола, Марбург.
1. Организационно-режимные мероприятия. Госпитализация всех больных в стационар и строгий постельный режим! Нарушение данного пункта может стоить человеку жизни. Диета молочно-растительная с комплексом витаминов (С, В).
2. Этиотропного (противовирусного) лечения нет.
3. Патогенетическое и симптоматическое лечение:
— дезинтоксикация (глюкозо-солевые растворы, растворы альбумина);
— профилактика и лечение геморрагического синдрома (преднизолон, аминокапроновая кислота, коллоидные растворы, по показаниям переливание крови);
— при почечной недостаточности (дегидратация, стимуляция диуреза, по показаниям гемодиализ);
— при поражении печени (детоксикация организма – гепасол, гепатопротекторы, глюкоза и др.)
— при наслоении вторичных бактериальных инфекций назначают антибиотики.
Профилактические мероприятия направлены на предупреждение заноса инфекции из-за рубежа.
1) Проводят уничтожение комаров и мест их выплода, защиту от них помещений и использования
индивидуальных средств защиты.
2) В качестве средства иммунопрофилактики используется однократная иммунизация живой
ослабленной вакциной, преимущественно из штамма 17-D (0,5 мл в разведении 1:10 подкожно), лиц в возрасте от 9 мес. и старше, проживающих на эндемичных территориях или намеревающихся посетить их, с ревакцинацией через 10 лет. Иммунитет вырабатывается с 10 дня после вакцинации и с 1 – после ревакцинации. В России используется одна вакцина российского производства, отвечающая требованиям ВОЗ. За рубежом назначается вакцина «Стамарил Пастер» производствава «Авентис Пастер» (Франция).
Всем вакцинированным выдается международное свидетельство о вакцинации или ревакцинации против желтой лихорадки, которое является индивидуальным и заполняется на английском и французском языках. Свидетельство становится действительным с 10го дня после вакцинации и в течение 10 лет.
Вакцинация рекомендована людям, выезжающим в страны: Ангола, Аргентина, Бенин, Гвинея-Бисау, Боливия, Бразилия, Буркина Фасо, Бурунди, Венесуэла, Габон, Гамбия, Гана, Гвинея, Гуана, Демократическая Республика Конго, Камерун, Кения, Колумбия, Конго, Кот-д’Ивуар, Либерия, Мавритания, Мали, Нигер, Нигерия, Панама, Парагвай, Перу, Руанда, Сенегал, Судан, Суринам, Съера-Леоне, Того, Уганда, Французская Гвиана, Центральная Африканская Республика, Чад, Эквадор, Экваториальна Гвинея, Эфиопия, Южный Судан.
источник
Екатерина Ручкина 22 августа 2017
Желтая лихорадка – особо опасная вирусная инфекция, распространенная в странах Южной Америки и Центральной Африки. Единственным способом защиты от болезни является специфическая прививка. Каждый, кто собирается посетить опасные регионы, должен предоставить международный сертификат о вакцинации.
Коренное население эндемичных районов испокон веков страдало от этого недуга. Однако, люди которые постоянно заражаются малыми дозами вируса, как правило болеют легко или вовсе обладают иммунитетом.
Столкновение европейцев с желтой лихорадкой проявило ее смертоносность. С XVI – XVII веков, со времени завоевания и колонизации Южной Америки и Карибских островов, там постоянно вспыхивали эпидемии, уносившие тысячи жизней.
В конце XIX века было установлено, что инфекцию переносят комары рода Эдес эгипти. Началось планомерное уничтожение этих насекомых, что заметно сократило количество заболевших.
В 40-х годах XX века началась вакцинация (препарат создал вирусолог Макс Тейлор), которая позволила еще более снизить опасность эпидемий.
Выделяют два типа циркуляции вируса желтой лихорадки в природе:
- В диких районах, в тропических лесах инфекция содержится в крови обезьян и других животных. Комар, укусивший такое животное, может перенести вирус человеку. Такую ситуация можно сравнить с иммунизацией (прививками) – многие местные жители не заболевают лихорадкой, но вырабатывают пожизненный иммунитет.
- В городах вирус передается от больного человека, которого кусает комар. Известны редкие случаи заражения при попадании инфицированной крови, заражения сотрудников вирусологической лаборатории. Но основным путем распространения недуга остается трансмиссионный – при укусах комаров. Поэтому больной должен находиться под москитной сеткой в течение первых четырех дней, когда в его крови сохраняется вирус.
Надо отметить, что, чем выше температура окружающей среды, тем быстрее вирус размножается внутри комара, а значит, он может заразить человека. Если на улице прохладно (от +17 градусов и ниже), то распространения инфекции вообще не происходит. Однако в регионах распространения недуга при тропическом климате температура, как правило, держится на отметках +25 и выше.
Инкубационный период болезни длится от 3 до 10 дней. За это время вирус концентрируется в лимфатических узлах, ближайших к месту укуса комаром. Там он размножается, достигает высокой концентрации и поступает в кровоток.
Первые проявления желтой лихорадки совпадают с периодом вирусемии (распространения по организму с кровью). Типичное течение характеризуется резким повышением температуры тела (вплоть до 41 градуса), ломотой в мышцах и костях, головными болями и головокружением, рвотой, слабостью. Лицо больного становится одутловатым, отечным. Кожа, конъюнктива – краснеют.
Далее вирус поражает сосуды, обеспечивающие питание и дыхание во всех жизненно-важных органах:
- Печени и почках;
- Костном мозге и селезенке;
- Головном и спинном мозге;
- И так далее.
Сосуды и капилляры истончаются, становятся слишком проницаемы. Из-за этого возможны мелкие и массированные кровоизлияния. Кожа и белки глаз заболевшего окрашиваются в желтый цвет (из-за поражения печени, этот симптом дал название лихорадке).
При легком течении, после первой волны лихорадки, к четвертому дню, наступает облегчение – период ремиссии. Но у многих больных такое «просветление» оказывается скоротечным или вовсе отсутствует.
Следующий период недуга характеризуется тяжелым поражением кровотока. Нарушается венозный отток. Внутренние органы перестают функционировать, страдают от кровоизлияний. Именно эти явления чаще всего приводят к смерти пациента.
Летальность желтой лихорадки варьируется от 5% до 60% в зонах эпидемий.
При благоприятном развитии ситуации к исходу 8 – 9 дня болезнь начинает отступать, состояние улучшается.
Чтобы поставить правильный диагноз, важно сопоставить данные опроса пациента с его состоянием:
- если человек недавно (в течение недели) находился в местах распространения желтой лихорадки, не пройдя вакцинацию;
- если у пациента на фоне лихорадки наблюдается поражение печени и почек, селезенки;
- если есть данные о нарушениях свертываемости крови, – все это должно навести специалиста на мысль об особо опасной инфекции.
Далее проводятся лабораторные исследования функций основных органов, экспресс-определение вируса в крови (результат получают в течение трех часов).
Важно: сам заболевший для окружающих не опасен. Если температура воздуха ниже +18 градусов, то и комары не будут являться переносчиками инфекции. Если же температура воздуха выше +18 градусов, то следует немедленно поместить пациента на кровать под москитным пологом и всячески предохранять его от укусов комаров. Такой карантин должен длиться 4 дня от первых симптомов заболевания (период вирусемии).
Специфического лечения желтой лихорадки нет. Обязателен постельный режим, контроль и поддержание основных функций организма. Необходимо поддерживать обмен веществ, водно-солевой баланс, удерживать свертываемость крови на нормальном уровне.
В странах, эндемичных желтой лихорадке, постоянно проводятся мероприятия по уничтожению комаров. Население поголовно вакцинируют, разъясняют, как обезопасить себя от укусов насекомых.
Вакцина от желтой лихорадки признана одной из самых безопасных. Ее нельзя вводить только младенцам, младше 9 месяцев, беременным, людям с тяжелой непереносимостью куриного белка и тяжелыми поражениями иммунной системы (СПИД). При этом, если регистрируется эпидемия, то вакцинацию младенцам разрешают с 6 месяцев, а также, прививают беременных.
Все, кто собирается посетить опасные регионы, должны за десять дней до выезда пройти вакцинацию. После прививки выдается свидетельство, которое остается действительным в течение десяти лет.
Иммунитет вырабатывается стойкий, многолетний. Часто исследователи говорят о пожизненном иммунитете к желтой лихорадке.
источник
Желтая лихорадка: эпидемиология, клиника,
диагностика, порядок действия на догоспитальном этапе
Желтая лихорадка (ЖЛ) – зооантропонозная природно-очаговая вирусная инфекционная болезнь, требующая проведения мероприятий по санитарной охране территории города Москвы и характеризующаяся двухфазным течением, геморрагическим синдромом, поражением печени и почек.
Болезнь эндемична на обширных территориях Южной и Центральной Америки, Центральной, Западной и отчасти Восточной Африки в зоне влажных тропических лесов. Ареал ЖЛ достаточно четко установлен и занимает обширные пространства Экваториальной Африки и Южной Америки. Здесь имеются теплокровные носители вируса и переносчики — комары рода Aedes, а также благоприятные климатические условия для циркуляции возбудителя. По данным ВОЗ, ежегодно регистрируется примерно 200 тыс. больных, у 30 тыс. из них болезнь заканчиваются летальным исходом. Около 90% случаев ЖЛ приходится на Африку. В природных очагах возбудитель ЖЛ может передаваться комарами человеку от обезьян и от больного.
Существуют две эпидемиологические формы ЖЛ – зоонозная (джунглевая, сельская, природно-очаговая, где источник возбудителя – обезьяны) и антропонозная (городская, где резервуар инфекции – человек).
Возбудитель — РНК-содержащий вирус из семейства Flaviviridae, рода Flavivirus.
Основным переносчиком вируса в дождевом лесу Африки являются комары Aedes africanus, а также комары других видов. В очагах Южной Америки переносчиками вируса являются комары родов Haemagogus и Sabethes. Заболевания людей регистрируются спорадически.
Летальность составляет 5-10%, но может повышаться до 25-40%, при тяжёлой форме — до 80%.
Основные эпидемиологические признаки
Инкубационный период – 3 — 6 суток, реже удлиняется до 9 — 10 суток.
Источник инфекции — различные виды обезьян (капуцины, ревуны, паукообразные обезьяны), сумчатые тушканчики, больной человек.
Механизм передачи возбудителя — трансмиссивный, переносчики в городских очагах – комары Aedes aegypti, в джунглях – некоторые виды лесных комаров.
• пребывание в странах Африки, Центральной и Южной Америки, при отсутствии в анамнезе сведений о прививке против этой инфекции;
• нахождение на транспортном средстве, следующем из указанных выше регионов мира;
• погрузочно-разгрузочные работы в морском порту или аэропорту, на транспорте, прибывшем из эндемичных стран при наличии в трюмах, грузовых отсеках комаров — специфических переносчиков возбудителей жёлтой лихорадки.
Основные клинические признаки — заболевание начинается остро, температура тела за 1 — 2 дня повышается до 39 — 40 о С, затем наступает короткий период ремиссии, вслед за которым развивается гепатонефротоксическая стадия с геморрагическими проявлениями (кровотечения из носа и дёсен, «чёрная» рвота, кровь (старая или свежая) в кале, желтуха, анурия, прогрессирующая протеинурия, уремическая кома, гипотония, шок). Смертельный исход наступает через 10 дней от начала заболевания.
Заболевание может протекать в лёгкой абортивной форме, а также в бессимптомной форме.
Жёлтую лихорадку дифференцируют от малярии с помощью исследования толстой капли крови (наличие малярийного плазмодия).
От лихорадки Паппатачи — по наличию инъекции сосудов склер при последней. По наличию мучительных болей в спине и суставах, лимфаденита, эритематозной сыпи при лихорадке Денге.
От геморрагических лихорадок по раннему проявлению геморрагического синдрома и наличию в разгар болезни нейтрофильного лейкоцитоза при них, а также по наличию бледного носогубного треугольника и отсутствию отёчности губ.
От иктерогеморрагического лептоспироза по характерным для него болям в икроножных мышцах, наличию менингеальных симптомов, нейтрофильного лейкоцитоза.
От вирусного гепатита отличается жёлтая лихорадка по наличию при ней симптомов поражения почек, геморрагического синдрома при неяркой желтухе.
Ежегодно Всемирная организация здравоохранения публикует перечень стран, в которых существует наличие риска передачи желтой лихорадки ( приложение №1), а также перечень стран, при въезде в которые требуется наличие международного свидетельства о вакцинации против желтой лихорадки для туристов ( приложение №2).
Профилактическая вакцинация против ЖЛ является единственным и самым надежным средством предупреждения заболевания. В соответствии с положениями Международных медико-санитарных правил лица, подвергшиеся вакцинации, получают международное свидетельство о вакцинации, которое действительно в течение десяти лет.
Лица, совершающие поездку, у которых отсутствуют свидетельства о вакцинации против желтой лихорадки, въезжаующие на территорию стран, где присутствуют переносчики желтой лихорадки, совершающие поездки из стран, имеющие риски передачи желтой лихорадки, могут быть подвергнуты карантину на шесть дней, медицинскому обследованию или иным профилактическим мерам, вплоть до отказа во въезде в страну, в соответствии со статьей 31 Международных медико-санитарных правил.
Перечень кабинетов иммунопрофилактики в городе Москве, имеющих разрешение ДЗМ на проведение вакцинации против желтой лихорадки в 2014 г. ( приложение №3).
В связи с тем, что на территории Российской Федерации отсутствуют природные очаги желтой лихорадки и возможен только завоз данного заболевания из эндемичных территорий задачами эпидемиологического надзора за ЖЛ являются:
— своевременное выявление больных и адекватное их лечение с соблюдением мер биологической безопасности при ведении больных;
• осуществление своевременной лабораторной и клинической диагностики;
• выявление источника инфекции, путей передачи и условий, способствующих заражению;
• готовность медицинских организаций на случай появления больных;
• охват населения информационно-разъяснительной работой и её совершенствование;
• слежение за динамикой популяций носителей и переносчиков возбудителя инфекции;
Сигнальными эпидемиологическими признаками заболевания ЖЛ являются:
• укус комаром или контакт с ним (снятие, раздавливание);
• пребывание в странах Африки, Центральной и Южной Америки, при отсутствии в анамнезе сведений о прививке против этой инфекции;
• нахождение на транспортном средстве, следующем из указанных выше регионов;
• проведение инструментальных манипуляций больным с подозрением на ЖЛ, взятие и исследование материала:
• уход за больными с подозрением на ЖЛ.
Порядок действий медицинского персонала СС и НМП им. А.С. Пучкова в случае выявления больного (трупа) с подозрением па ЖЛ определен приказом Станции от 30.11.2010 г. № 5198 «Об обеспечении мероприятий по предупреждению заноса и распространения инфекционных (паразитарных) болезней, требующих проведения мероприятий по санитарной охране территории города Москвы на СС и НМП им. А.С. Пучкова» и предусматривает:
• способ и порядок передачи информации (в рабочее и нерабочее время) вышестоящему руководству о выявления больного (трупа) с подозрением на ЖЛ;
• схему оповещения и сбора специалистов (в рабочее и нерабочее время);
• определение функциональных обязанностей и действий каждого специалиста при выявлении больного (трупа);
• определение порядка госпитализации больных в инфекционные стационары (отделения), материально-техническое их оснащение и обеспечение средствами лечения и дезинфекции;
• обеспечение мер противоэпидемической безопасности работы медицинского персонала;
• определение порядка передачи биологического материала or больного (трупа) для проведения лабораторной диагностики (серологических, молекулярно-биологических, вирусологических исследований);
• подготовку медработников по вопросам эпидемиологии, клиники, лечения и профилактики ЖЛ.
1. Заместителям главного врача (с местом работы в РО), заведующим подстанциями и старшим врачам подстанций, персоналу отдела ОККМП и БМД поручаю:
• Информацию изучить со все медицинским персоналом на семинарах, совещаниях.
• Обеспечить исполнение приказа Станции от 30.11.2010 г. № 5198 «Об обеспечении мероприятий по предупреждению заноса и распространения инфекционных (паразитарных) болезней, требующих проведения мероприятий по санитарной охране территории города Москвы на СС и НМП им. А.С. Пучкова».
• В план проведения занятий на 2014 год включить тренировочные занятия с вводом условного больного КГЛ.
• Об исполнении доложить до 30.04.2014 г.
источник
Несмотря на то, что прививка от жёлтой лихорадки изобретена 60 лет назад, эпидемии в Африке до сих пор время от времени случаются из-за того, что иммунизация в городах бывает недостаточной.
Если вы собираетесь отправиться в африканскую страну, находящуюся ниже Сахары, лучше озаботиться вакцинацией. Профилактика этой болезни очень важна, так как она может привести к гепатиту и серьёзно повредить вашу печень. На самом деле, основные симптомы жёлтой лихорадки — жёлтуха и жар — появляются от того, что вирус повреждает печень. Это заболевание может привести и к другим повреждениям внутренних органов, причём к летальным, поэтому принять меры безопасности — это вопрос жизни и смерти.
Жёлтая лихорадка — это вирусная инфекция, которая приводит к повреждениям органов, особенно, печени. Ежегодно регистрируется около 200000 случаев 30000 из которых умирает. Количество случаев за последнее время критически возросло, из-за того, что города растут, климат меняется, но иммунизация населения зачастую низкая. По данным ВОЗ в Латинской Америке риск заразиться жёлтой лихорадкой самый высокий в мире.
Так что вызывает жёлтую лихорадку? Чаще всего её передают инфицированные комары через укус.
 Как передаётся жёлтая лихорадка?
Как передаётся жёлтая лихорадка?
В большинстве случаев люди заражаются жёлтой лихорадкой, когда их кусает инфицированный комар. Вирус может передаваться и напрямую через инфицированного человека, через грязные иглы, например. Никак иначе это заболевание от человека к человеку не передаётся.
У некоторых инфицированных симптомы жёлтой лихорадки не появляются. Обычно инфекция имеет 3 стадии. Первая начинается через несколько дней после укуса комара и может включать в себя следующие симптомы:
- Головная боль
- Дегидратация
- Боль в мышцах и суставах
- Боль в спине
- Потеря аппетита
- Рвота
- Симптомы, похожие на простуду
- Жар
- Озноб
После начальной фазы большинству пациентов становится лучше, и зачастую болезнь дальше не развивается. Однако примерно у 15-25% пациентов состояние снова ухудшается и переходит на третью, более серьёзную стадию. При этой фазе могут проявиться следующие симптомы:
- Сильный жар
- Дегидратация
- Внутренние кровотечения
- Шоковое состояние
- Кровотечение из глаз, рта и носа
- Кровавый стул
- Кровавая рвота
- Желтуха — пожелтение кожи и глаз
- Покраснение языка, глаз и лица
- Воспаление печени или гепатит
- Полиорганная недостаточность
- Судорожные припадки
- Кома
- Смерть
Эти симптомы вирусной геморрагической лихорадки, она повреждает внутренние органы и кровеносную систему. Такое состояние опасно для жизни пациента. Около половины пациентов с третьей стадией жёлтой лихорадки не выживает.
Но тому, кто выжил, потребуется пожизненная медицинская помощь, потому что некоторые из органов, включая сердце, лёгкие, почки или печень, могут серьёзно пострадать. Пациентам, у кого пострадали почки, может потребоваться пожизненный гемодиализ. Если вследствие жёлтой лихорадки пострадало сердце, придётся постоянно принимать медикаменты или проходить другое лечение, чтобы не допустить сердечную недостаточность или инфаркт. Даже когда жёлтая лихорадка отступает, жизнь больного может критически измениться.
Жёлтая лихорадка чаще встречается в Африке и в центральной и южной Америке. Эти области эндемичны по жёлтой лихорадке. В западной Африке и южной Америке её уровень распространённости особенно высок. По данным центра контроля и профилактике болезней среди тех, кто не был вакцинирован и пробыл в западной Африке всего 2 недели, жёлтой лихорадкой заражаются 50 из 100000. Среди людей, которые провели двухнедельный отпуск в южной Америке, заражаются 5 из 100000.
Страны с особенно высоким уровнем распространённости жёлтой лихорадки:
- Бенин
- Камерун
- Республика Конго
- Кот’д-Ивуар
- Буркина Фасо
- Гана
- Габон
- Гвиана
- Центральноафриканская республика
- Либерия
- Мали
- Ангола
- Нигер
- Руанда
- Демократическая республика Конго
- Сан-Томе и Принсипи
- Того
Помимо этих стран к этому списку можно добавить некоторые страны Африки ниже Сахары, а также страны центральной и южной Америки. Жители городов более подвержены вирусу. В России все случаи жёлтой лихорадки привозные. В нашей стране эта инфекция известна давно. Ещё в 1805 году бы издан указ с её описанием и информацией о необходимости защиты портовых городов от этой болезни. Самая крупная эпидемия жёлтой лихорадки в России была во время строительства Панамского канала, тогда переболело 500 тыс. человек.
Единственная возможность узнать, что вы заразились жёлтой лихорадкой — посетить врача. Если вы были в стране, где распространено это заболевание, а после этого у вас появился жар или другие симптомы, сразу же обратитесь к врачу. Доктор уточнит симптомы и проведёт анализы на жёлтую лихорадку. Также могут быть проведены анализы для проверки повреждений печени или других органов. При появлении первых симптомов важно сразу же обратиться к врачу, потому что без лечения лихорадка может привести к непоправимым последствиям.
Лечения как такового нет, если лишь симптоматическая терапия, и последняя должна быть своевременной. Если вас поразил этот вирус, врачи посоветуют госпитализироваться, чтобы было проще наблюдать за вашими симптомами и оказывать помощь в зависимости от состояния.
Например, вам могут дать лекарства для снижения температуры и от боли в мышцах, а также могут поставить капельницу для лечения дегидратации. Если вы регулярно принимаете противовоспалительные медикаменты, которые «разжижают» кровь, такие как аспирин, их приём нужно будет прекратить. Такие медикаменты повышают риск внутренних кровотечений при данном заболевании. Если ваше состояние ухудшается из-за повреждения органов, в больнице врачи смогут вам помочь.
Так как от этого вируса нет лечения, важно сделать прививку от жёлтой лихорадки до того, как ехать в страну с высоким риском заражения. Более того, чтобы попасть в некоторые страны, вам понадобится международное свидетельство о вакцинации с записью о прививке от жёлтой лихорадки.
Как и у любой прививки, у вакцины от жёлтой лихорадки есть побочные эффекты. Эта вакцина живая, поэтому несёт больше рисков, чем инактивированные прививки. У некоторых пациентов проявляются симптомы, похожие на простуду, у других могут развиться серьёзные аллергические реакции. Иногда на вакцину развиваются реакции, угрожающие жизни пациента. Если после прививки ваше состояние изменилось, немедленно обратитесь к врачу.
Помните, что любая вакцина эффективна не на 100%. Некоторые вакцинированные всё равно могут заразиться жёлтой лихорадкой.
Как правило, врачи рекомендуют всем путешественникам старше 9 месяцев, которые направляются в страны, эндемичные по жёлтой лихорадке, обязательно вакцинироваться. Однако во избежание серьёзных побочных эффектов, перед вакцинацией следует посоветоваться с врачом, если:
- У вас есть проблемы с иммунной системой из-за ВИЧ или другого состояния
- Вы проходите лечение от рака или любое другое сложное для организма лечение
- У вас рак или ремиссия
- Имеете проблемы с тимусом
- Вам 65 лет или более
- Вам нужно сделать прививку ребёнку младше 9 месяцев
- У вас бывали аллергические реакции на прививку от жёлтой лихорадки или на любые другие прививки
- У вас есть аллергия на желатин, курицу или яйца
- Вы беременны или собираетесь забеременеть
- Вы занимаетесь грудным кормлением
Если ваш врач считает, что вам противопоказано делать прививку от жёлтой лихорадки, так как риск серьёзных побочных эффектов слишком высокий, лучше пересмотреть свои планы. Если вам всё-таки необходимо поехать в страну с высоким риском заражения данным вирусом, вам может понадобится запись о противопоказании в международном свидетельстве о вакцинации, в некоторые страны вас могут просто не пропустить.
Вакцина становится активной примерно через 10 дней, и большинство врачей рекомендуют сделать прививку хотя бы за 10 дней до путешествия. Некоторые доктора советуют сделать прививку вообще за месяц, чтобы прошли все возможные побочные эффекты от прививки. Дополнительное время на восстановление может потребоваться, даже если у вас после вакцинации всего лишь симптомы, похожие на простуду. Лучше остаться дома и оправиться, иначе всё удовольствие от путешествия может сойти на нет.
Прививка от жёлтой лихорадки работает 10 лет, соответственно, как бы часто вы не ездили в страны, где распространено это заоблевание, вам нужно будет делать прививку раз в 10 лет. Если вы хотите узнать подробнее о риске заражения и о побочных эффектов вакцинации, лучше обратитесь к врачу.
Как не заразиться жёлтой лихорадкой во время путешествий? Лучшая профилактика — избегать укусов комаров. Защититься помогут следующие советы:
- Используйте репелленты. Эффективнее всего те, что содержат ДЭТА, IR3535, пикаридин, масло лимона и эвкалипта. Всегда проверяйте срок годности и чётко следуйте инструкциям.
- Наносите репеллент на одежду, палатку, москитные сетки на окнах в отеле и любые другие москитные сетки.
- Обязательно используйте москитные сетки на окнах того места, где собираетесь жить. Регулярно проверяйте сетки на предмет повреждений.
- Ночью опрыскивайте репеллентами все москитные сетки. Это дополнительно вас защитит.
- Надевайте кофты с длинными рукавами и длинные штаны. Максимально укрывайте свою кожу, чтобы у комаров не было ни шанса на укус. Одежду лучше выбирать светлых оттенков. Светлые цвета комары хуже воспринимают, ко всему прочему, такая одежда предохранит вас от перегрева.
- На рассвете и на закате старайтесь не ходить в области с высоким количеством комаров. Именно в это время суток эти насекомые наиболее активны.
Избежать всех укусов комаров практически невозможно, записывайте в специальный журнал все свои поездки и регистрируйте там все укусы насекомых, которые заметите на себе. Если у вас появятся любые необычные симптомы, эти записи помогут врачам поставить правильный диагноз.
Большинство людей заражаются жёлтой лихорадкой через укус комара. Если вы уменьшите количество комаров вокруг себя, то значительно снизите риск укусов и заражения. Несмотря на то, что в России нет природных очагов жёлтой лихорадки, из эндемичных зон нередко возвращаются путешественники, заражённые этим вирусом или другими болезнями. Местные комары могут переносить заболевания от этих путешественников здоровым людям.
Помимо жёлтой лихорадки жёлтолихорадочный комар может также переносить лихорадку денге и чикунгунью. Если на вашем участке есть комары, у вас есть риск заразиться. Профилактика жёлтой лихорадки должна начинаться с уменьшения популяции комаров на вашем дворе.
Лучший метод защиты — снижение количества комаров вокруг себя. Если вы хотите снизить риск укусов и заражений заболеваниями, есть несколько шагов по уменьшению популяции комаров.
Самый первый и самый простой шаг — уменьшить количество мест, комфортных для размножения комаров. Эти насекомые любят откладывать свои яйца во влажных и тёплых местах. Для появления тысяч яиц и личинок достаточно озера, пруда и любого (даже минимального) объёма стоячей воды. Подобные места, а также тенистые области можно ликвидировать на своём участке. Особенное внимание следует обратить на:
- Стоячую воду в шинах
- Птичьи поилки
- Рвы и канавы
- Стоячую воду в цветочных горшках и других контейнерах
- Дождевые бочки
- Высокую траву
В некоторых случаях может не быть возможности ликвидировать стоячую воду. Например, вы можете не иметь возможности убрать бассейн с соседского участка или осушить болота в округе. В таком случае могут помочь ловушки для комаров.
Ловушки служат для уменьшения популяции комаров (особенно, когда участок окружён высоким непроницаемым забором), они отлавливают именно самок. Именно самки пьют кровь, она нужна им для откладывания яиц. Уже через несколько недель работы ловушки будет заметно снижение количества комаров. Всемирная организация здравоохранения отмечает, что наиболее эффективная профилактика жёлтой лихорадки — контроль количества комаров.
Вам не нужны какие-то сложные системы для уменьшения количества кровососов рядом с домом. Ловушки от компании Mosquito Magnet испускают нагретый и увлажнённый углекислый газ вместе с дополнительным аттрактантом. Когда комары подлетают к ловушке, их засасывает внутрь, где они высыхают и умирают. Это безопасная альтернатива химическим спреям.
Если комбинировать ловушки от компании Mosquito Magnet с репеллентами и уничтожением стоячей воды, то количество комаров на вашем участке критически снизится (особенно, если ваш двор окружён достаточно высоким забором). Разве не здорово насладиться летним отдыхом без комариных укусов? Вы не только защититесь от неприятных зудящих волдырей, но и не заразитесь трансмиссивными заболеваниями.
Защитите свою семью, домашних животных и гостей от болезней, переносимых комарами с ловушкой Mosquito Magnet — длительное, научно доказанное решение.
источник

Желтая лихорадка включена в число особо-опасных инфекций, к которым относятся чума, холера. Она впервые была зарегистрирована в 1648 году на острове Юкатан, где отмечалась резкое повышение заболеваемости в виде эпидемии.
Возбудителем желтой лихорадки является РНК-содержащий арбовирус (Viscerophilus tropicus), который представляет семейство Флавивирусы («желтые вирусы», к которым также относятся возбудители лихорадки Денге и западного Нила). Он имеет небольшие размеры, которые не превышают 17-25 нм, неустойчив во внешней среде, быстро погибает при температуре выше +60° С, после воздействия ультрафиолетового облучения, дезинфицирующих средств. Вирус лучше сохраняется при низких температурах, в течение длительного времени (более 1-го года) сохраняет жизнеспособность при замораживании или высушивании.
Источником инфекции являются животные носители вируса (обезьяны, представители рода сумчатых, насекомоядных, грызунов) и больной человек. Патология характеризуется трансмиссивным (через укус) путем передачи. Распространение инфекции происходит комарами (самки комаров вида Aedes aegypti в Африке, рода Наетаgogus в Южной Америке). Основным условием является наличие в структурах пищеварительной системы вируса, который попадает туда после укуса больного животного или человека. В зависимости от эпидемиологических особенностей выделяют 2 формы желтой лихорадки:
- Лихорадка джунглей – источник больное животное (преимущественно обезьяны), заболевание регистрируется
нечасто, эпидемии нет.
- Лихорадка населенных пунктов – возбудитель комарами передается только человека, что часто сопровождается эпидемической вспышкой заболеваемости.
Комары становятся заразными на 8-11 день после укуса больного человека или животного. Чем теплее воздух, тем меньше период времени, в течение которого комары становятся заразными. Если температура воздуха (в том числе ночью) снижается менее +17° С, то вирус не передается. Данные особенности определяют то, что желтая лихорадка встречается на местности с жарким климатом.
Во время укуса заразного комара вирус попадает в кровь человека, после чего проникает в регионарные лимфоциты. В них происходит первичное накопление количества вирусных частиц, которые повторно выходят в кровь, распространяются во все ткани и органы организма, в клетках которых происходит размножение возбудителя. Это сопровождается воспалительной реакцией, поражением мелких сосудов с развитием кровоизлияний в тканях. В первую очередь страдают паренхиматозные органы, к которым относится печень, селезенка, почки. По мере усиления активности специфического противовирусного иммунитета количество возбудителей уменьшается и наступает выздоровление человека. При тяжелом течении инфекционного процесса на фоне выраженной интоксикации развиваются выраженные кровоизлияния в органы с последующим повышением вероятности летального исхода.
Инкубационный период в среднем составляет 1 неделю (возможно увеличение длительности до 10 дней). Условно выделяется 4 фазы течения инфекции, к которым относятся:
- Гиперемия – лихорадка, развитие интоксикации с отсутствием аппетита, тошнотой, периодической рвотой, ломотой в теле. При тяжелой интоксикации возможно изменение функционального состояния центральной нервной системы с галлюцинациями, бредом, отсутствием ориентации человека во времени и пространстве, нарушениями сознания различной степени выраженности. Лицо и шея больного человека становятся одутловатыми, сосуды склер глаз инъецированы, видимые слизистые оболочки имеют ярко красное окрашивание. Отмечается учащение сокращений сердца (тахикардия), уменьшение объема выводимой из организма мочи (олигурия). Фаза длится 3-4 дня.
- Стадия ремиссии – характеризуется объективным и субъективным улучшением состояния человека, нормализацией температуры тела. При легком течении на этой стадии наступает выздоровление. При более тяжелом течении отмечается ухудшение состояния и переход в следующую стадию.
- Стадия заcтоя крови в венах – на фоне интоксикации с повторной лихорадкой развивается бледность и синюшность кожи, которые обусловлены застоем крови в венах. Затем развивается желтуха, склеры, кожа и видимые слизистые оболочки приобретают желтое окрашивание, вследствие чего заболевание получило соответствующее название,
увеличивается печень и селезенка в размерах (гепатоспленомегалия). При тяжелом течении появляются точечные кровоизлияния в коже и слизистых оболочках, во внутренних паренхиматозных органах, структурах нервной системы (головной и спинной мозг). В этом случае вероятность смерти повышается, особенно на фоне инфекционно-токсического шока.
- Реконвалесценция – стабильное улучшение состояния человека с постепенным улучшением функционального состояния всех органов и систем. В этот период происходит увеличение активности специфического иммунитета с постепенным уменьшением количества возбудителей.
Осложненное течение заболевания включает воспалительную реакцию вещества головного мозга с развитием вирусного энцефалита. Присоединение кровотечений во внутренние органы может стать причиной летального исхода на 7-9 день заболевания.
Достоверная диагностика основана на лабораторном выявлении роста активности (титр) антител к арбовирусу, которое проводится при помощи нескольких лабораторных исследований (РСК, ИФА).
Для оценки функционального состояния печени и почек назначается клинический анализ крови (снижение количества нейтрофилов), мочи (появление белка), печеночные пробы (повышение активности ферментов печеночных трансаминаз, концентрации билирубина). На основании всех результатов проведенных диагностических исследований лечащий врач делает заключение о характере и тяжести заболевания.
Специфическая терапия на сегодняшний день отсутствует. Лечение включает мероприятия, направленные на облегчение состояния человека, а также улучшение функционального состояния всех органов и систем, для чего назначаются:
- Постельный режим.
- Диета, включающая нежирную калорийную пищу, которая хорошо усваивается и содержит в своем составе достаточное количество витаминов и минералов.
- Дезинтоксикация организма с внутривенно капельным вливанием физиологического раствора, глюкозы.
- Назначение антигистаминных средств (уменьшают выраженность воспалительной реакции), нестероидных
противовоспалительных медикаментов (снижают температуру тела).
- Переливание плазмы крови, взятой у людей реконвалесцентов (содержит антитела против арбовируса). Эффективность данной методики на сегодняшний день остается сомнительной. Считается, что ее применение позволяет предотвратить тяжелое течение патологии.
Лечение инфекции проводится только в условиях инфекционного отделения медицинского стационара. Тяжелое течение заболевания требует перевода пациента с палату интенсивной терапии. Выписка из стационара осуществляется только после нормализации всех показателей функционального состояния организма человека, а также при условии отсутствия эпидемиологической опасности (в крови уже нет вирусов).
На законодательном уровне профилактика включает государственный контроль за перемещением людей (контроль въезда из неблагополучных в эпидемиологическом отношении стран). Также перед поездкой в страны с жарким климатом проводится обязательная вакцинация (введение вакцины, содержащей живые, но ослабленные арбовирусы).
Прогноз при легком и абортивном течении заболевания благоприятный. При тяжелом течении патологии существует риск летального исхода, спровоцированного массивными кровоизлияниями во внутренние органы.
источник
Вопросы-ответы
17 июня 2016 г.
Желтая лихорадка распространена в 47 эндемических странах Африки и Центральной и Южной Америки. Около 90% ежегодно регистрируемых случаев заболевания приходится на Африку к югу от Сахары.
Инфицированный человек, совершающий поездку из района, где распространена желтая лихорадка, может ввести заболевание в страну, свободную от желтой лихорадки, но болезнь может легко распространяться только в случае, если в этой стране встречаются виды комаров, способные передавать ее, особые климатические условия и животный резервуар, необходимый для ее поддержания.
Вирус желтой лихорадки передается инфицированными комарами, чаще всего вида Aedes — этот же комар распространяет вирусы Зика, чикунгуньи и денге. Комары рода Haemogogus распространяют также желтую лихорадку и встречаются, в основном, в джунглях. Комары инфицируются вирусом при укусах инфицированных людей или обезьян. Болезнь не распространяется при контактах от человека человеку.
Комары размножаются в тропических лесах, влажных и полувлажных условиях, а также около резервуаров со стоячей водой и вблизи поселений городского типа. Усиленные контакты между людьми и инфицированными комарами, особенно в городских районах, где люди не были вакцинированы против желтой лихорадки, могут приводить к эпидемиям.
Особое беспокойство вызывают вспышки болезни, протекающие в перенаселенных районах с плохими службами водоснабжения и утилизации отходов, что способствует размножению комаров.
Инкубационный период желтой лихорадки составляет от 3 до 6 дней. Симптомы обычно появляются в две стадии.
На первой, «острой», стадии появляются повышенная температура, мышечные боли с сильной болью в пояснице, головная боль, озноб, потеря аппетита и тошнота или рвота. У большинства пациентов состояние улучшается, и через 3-4 дня симптомы проходят.
Однако у небольшой доли людей в течение 24 часов после первоначальной ремиссии начинается вторая, более токсичная, стадия. У них резко повышается температура, развивается желтуха и появляется боль в области живота с рвотой и ухудшением функции почек. Могут происходить кровотечения изо рта, носа, глаз или желудка с появлением крови в рвотных массах и фекалиях. Половина пациентов, у которых развилась вторая стадия болезни, умирают в течение 10-14 дней, остальные выживают со значительными повреждениями органов.
Специального лечения желтой лихорадки нет, но надлежащая поддерживающая терапия симптомов, таких как дегидратация, высокая температура и инфекции, улучшает показатели выживаемости. Сопутствующие бактериальные инфекции можно лечить антибиотиками. Желтую лихорадку можно предотвращать с помощью чрезвычайно эффективной вакцины, обеспечивающей защиту на всю жизнь.
Диагностировать желтую лихорадку сложно (особенно на ранних стадиях) из-за того, что ее симптомы можно принять за симптомы других распространенных болезней, таких как малярия, денге, лептоспироз и вирус Зика, а также за отравление. Врачи, осматривающие пациента, не могут определить желтую лихорадку по одним лишь симптомам, особенно в районах, где одновременно распространены многие из этих болезней.
Для подтверждения предполагаемого диагноза желтой лихорадки необходимы лабораторные тесты. С помощью тестирования крови можно выявить антитела, вырабатываемые в ответ на желтую лихорадку, которые подтверждают инфекцию. Для выявления вируса в образцах крови или в тканях печени, взятых посмертно, используется ряд других методик. Для проведения этих тестов необходимы лабораторные сотрудники, прошедшие особую подготовку, а также специализированное оборудование и материалы.
Основным средством для борьбы с желтой лихорадкой является вакцина. Вакцина против желтой лихорадки безопасна и доступна по стоимости, одна доза обеспечивает пожизненный иммунитет к этой болезни. Для предотвращения вспышек в пострадавших районах уровень охвата вакцинацией должен достигать, как минимум, 80% населения, подвергающегося риску.
Борьба с комарами может также способствовать профилактике желтой лихорадки и имеет жизненно важное значение в ситуациях, когда уровни охвата вакцинацией низкие или вакцина на данный момент недоступна. Борьба с комарами включает уничтожение мест, где комары могут размножаться, и уничтожение взрослых особей и личинок с помощью инсектицидов в районах с высокой плотностью комаров.
Участие местных сообществ в таких мероприятиях, как очистка водостоков в домашних хозяйствах и использование крышек для емкостей с водой, где могут размножаться комары, очень важно и эффективно для борьбы с комарами.
Вакцинация является единственной важнейшей мерой профилактики желтой лихорадки. Вакцина используется на протяжении многих десятилетий, является безопасной и доступной по стоимости и обеспечивает эффективный иммунитет к желтой лихорадке в течение 10 дней для более 90% вакцинированных людей и в течение 30 дней для 99% вакцинированных людей. Одна доза обеспечивает защиту на всю жизнь и стоит менее двух долларов США.
Побочные эффекты вакцины против желтой лихорадки, как правило, легкие и могут включать головную боль, мышечные боли и незначительное повышение температуры. Серьезные побочные эффекты регистрируются редко.
В странах, где распространена желтая лихорадка, ВОЗ настоятельно рекомендует проводить регулярную вакцинацию для всех людей старше 9 месяцев. Во время эпидемии, когда проводится массовая кампания вакцинации, вакцину предоставляют каждому взрослому и ребенку старше 6 месяцев (при условии, что риск заражения выше, чем риск неблагоприятных последствий вакцинации).
ВОЗ рекомендует вакцинацию для всех людей, совершающих поездки (за несколькими исключениями) в районы, где существует риск желтой лихорадки. Лица, совершающие поездки, у которых отсутствие вакцинации обосновано с медицинской точки зрения, должны иметь удостоверение соответствующих органов.
Многие страны перед выдачей визы требуют предоставления доказательства о вакцинации против желтой лихорадки, особенно если люди приезжают из районов, эндемичных по желтой лихорадке, или посещали такие районы. Рекомендуется хранить свидетельство о вакцинации в надежном месте и брать его с собой в зарубежные поездки.
В число людей, не подлежащих регулярной вакцинации, входят:
- дети в возрасте менее 9 месяцев (или менее 6 месяцев во время вспышек, когда риск заболевания превышает риск неблагоприятных реакций на вакцину);
- беременные женщины (в обычное время за исключением вспышек);
- люди с тяжелой аллергией на яичный белок; и
- люди с тяжелым иммунодефицитом.
Обычно между вакцинацией и развитием иммунитета к вирусу желтой лихорадки проходит от 10 до 14 дней. На протяжении этих 10–14 дней в районах, эндемичных по желтой лихорадке, крайне важно принимать дополнительные меры индивидуальной защиты от комаров. В них входит ношение защитной одежды, использование обработанных инсектицидом надкроватных сеток во время сна, в том числе дневного, и использование рекомендованных репеллентов.
Свидетельство о вакцинации против желтой лихорадки действительно начиная с 10-го дня после введения вакцины пациенту.
В чрезвычайных ситуациях, в связи с ограниченными глобальными запасами вакцины, часто бывает сложно получить достаточное количество доз вакцины для защиты всего подверженного риску населения. Запас вакцин на случай чрезвычайной ситуации находится в ведении основанной в 2001 г.
Международной координационной группы по поставкам вакцины для борьбы с желтой лихорадкой. Задача МКГ — проверять, отвечают ли квалификационным критериям страны, запрашивающие доступ к запасам для борьбы со вспышкой болезни, и принимать решение об объеме направляемой вакцины.
Кто отвечает за поставку вакцин против желтой лихорадки для плановой иммунизации и массовых профилактических кампаний?
Надзорные функции в связи с учетом и поставкой вакцин против желтой лихорадки для плановой иммунизации выполняют ВОЗ и ЮНИСЕФ. Инициатива по борьбе с желтой лихорадкой (ИБЖЛ), реализуемая ВОЗ и ЮНИСЕФ, обеспечивает координацию действий по борьбе с желтой лихорадкой на глобальном уровне. Задачи инициативы — предупреждать вспышки желтой лихорадки и гарантировать поставки вакцин.
Функции инициативы по борьбе с желтой лихорадкой — контроль мероприятий по борьбе с желтой лихорадкой на глобальном уровне и определение приоритетов при плановой иммунизации, профилактических кампаниях и вспышках болезни, в том числе в связи с поставкой вакцин против желтой лихорадки.
источник
Желтая лихорадка – острая природно-очаговая вирусная инфекция, характеризующаяся тяжелым течением с преобладанием интоксикационного, желтушного и геморрагического синдрома. Желтая лихорадка входит в число особо опасных инфекций. Желтая лихорадка распространяется трансмиссивным путем, ее переносчиками являются комары. Инкубационный период желтой лихорадки составляет около недели. ее клиника включает тяжелую интоксикацию вплоть до нарушений сознания и сердечной деятельности, геморрагический синдром, гепатоспленомегалию, желтушность склер. Лечение больного желтой лихорадкой проводится исключительно стационарно в отделении для особо опасных инфекций.
Желтая лихорадка – острая природно-очаговая вирусная инфекция, характеризующаяся тяжелым течением с преобладанием интоксикационного, желтушного и геморрагического синдрома. Желтая лихорадка входит в число особо опасных инфекций.
Вирус желтой лихорадки – РНК-содержащий, относится к роду Flavivirus, устойчив во внешней среде. Хорошо переносит замораживания и высушивание погибает в течение 10 минут при нагревании до 60 °С, а также легко инактивируется ультрафиолетовым излучением и дезинфицирующими растворами. Плохо переносит кислую среду. Резервуаром и источником инфекции являются животные – обезьяны, сумчатые, грызуны и насекомоядные. Человек может стать источником инфекции только при наличии переносчика.
Заболевание распространяется по трансмиссивному механизму, переносчиками вируса являются комары. В странах Америки желтая лихорадка распространяется комарами рода Наетаgogus, в Африке – Aedes (преимущественно вида A. Aegypti). Комары размножаются вблизи человеческих жилищ, в бочках с водой, искусственных застойных водоемах, затопленных подвалах и т. п. Насекомые заразны с 9-12 дня после укуса больного животного или человека при температуре 25 °С и уже через 4 дня при 37 °С. Передача вируса при температуре окружающей среды менее 18 °С не осуществляется.
В случае попадания крови, содержащей возбудителя, на участки поврежденной кожи или слизистой возможна реализация контактного пути заражения (при обработке туш больных животных). Люди обладают высокой естественной восприимчивостью к инфекции, после перенесения формируется длительный иммунитет. Заболевание относится к карантинным (ввиду особой опасности), случаи возникновения эпидемий желтой лихорадки подлежат международной регистрации.
Вспышки заболевания могут отмечаться в любых зонах ареала распространения переносчика, преимущественно возникают в тропических странах. Распространение лихорадки из очага эпидемии осуществляется при переездах больных и перемещении комаров при перевозке грузов. Эпидемии желтой лихорадки развиваются при наличии трех необходимых условий: носители вируса, переносчики и благоприятные погодные условия.
Вирус проникает в кровь во время кровососания из пищеварительной системы переносчика и в течение инкубационного периода репродуцируется и накапливается в лимфатических узлах. Первые дни заболевания вирус распространяется по организму с током крови, оседая в тканях различных органов (печень и селезенка, почки, костный мозг, сердечная мышца и головной мозг) и поражая их сосудистую систему и вызывая воспаление. В результате нарушения трофики и прямого токсического действия вируса происходит некротическая деструкция паренхимы, повышение проницаемости сосудистой стенки способствует геморрагии.
Инкубационный период желтой лихорадки составляет неделю (иногда 10 дней). Заболевание протекает со сменой последовательных фаз: гиперемии, кратковременной ремиссии, венозного стаза и реконвалесценции. Фаза гиперемии начинается с резкого подъема температуры, нарастающей интоксикации (головная боль, ломота в теле, тошнота и рвота центрального генеза). С прогрессированием интоксикационного синдрома могут отмечаться расстройства центральной нервной деятельности: бред, галлюцинации, нарушения сознания. Лицо больного, шея и плечевой пояс одутловаты, гиперемированы, имеют место многочисленные инъекции склер, слизистые оболочки рта, язык, конъюнктива ярко красные. Пациенты жалуются на светобоязнь и слезотечение.
Отмечаются токсические нарушения сердечной деятельности: тахикардия, сменяющаяся брадикардией, гипотензия. Снижается количество суточной мочи (олигурия), отмечают умеренное увеличение размеров селезенки и печени. В последующем возникают первые признаки развивающегося геморрагического синдрома (кровоизлияния, кровоточивость), склеры приобретают желтушный оттенок.
Фаза гиперемии продолжается около 3-4 дней, после чего наступает кратковременная ремиссия (продолжительностью от нескольких часов до пары дней). Температура нормализуется, улучшается общее самочувствие и объективное состояние больных. При абортивных формах желтой лихорадки в последующем наступает выздоровление, но чаще всего после кратковременной ремиссии температура тела поднимается снова. В целом, лихорадочный период обычно составляет 8-10 дней от начала заболевания. При тяжелом течении после кратковременной ремиссии наступает фаза венозного стаза, проявляющаяся выраженной бледностью и цианотичностью кожных покровов, быстро развивающейся желтухой, распространены петехии, экхиматозы, пурпура. Имеет место гепатоспленомегалия.
Состояние больных значительно ухудшается, выражена геморрагическая симптоматика, больные отмечают рвоту с кровью, мелену (дегтеобразный кал – признак интенсивного кишечного кровотечения), кровотечения из носа, могут отмечаться внутренние кровоизлияния. Обычно прогрессирует олигурия (вплоть до анурии), в моче также отмечают кровянистые примеси. В половине случаев заболевание прогрессирует с развитием тяжелых летальных осложнений. При благоприятном течении наступает продолжительный период реконвалесценции, клиническая симптоматика постепенно регрессирует. Возможно сохранение разнообразных функциональных нарушений при значительной деструкции тканей. После перенесения заболевания сохраняется пожизненный иммунитет, повторных эпизодов не отмечается.
Тяжело протекающая желтая лихорадка может осложниться инфекционно-токсическим шоком, почечной и печеночной недостаточностью. Эти осложнения требуют мероприятий интенсивной терапии, во многих случаях приводят к летальному исходу на 7-9 день заболевания. Кроме того, возможно развитие энцефалита.
В первые дни общий анализ крови показывает лейкопению со сдвигом лейкоцитарной формулы влево, пониженная концентрация нейтрофилов, тромбоцитов. В последующем развивается лейкоцитоз. Тромбоцитопения прогрессирует. Растет гематокрит, повышается содержание азота и калия в крови. Общий анализ мочи отмечает повышение белка, отмечаются эритроциты и клетки цилиндрического эпителия.
Биохимический анализ крови показывает повышение количества билирубина, активности печеночных ферментов (преимущественно АСТ). Выделение возбудителя производят в условиях специализированных лабораторий с учетом особой опасности инфекции. Диагностику производят с помощью биопробы на лабораторных животных. Серологическая диагностика производится следующими методиками: РНГА, РСК. ИФА. РНИФ и РТНГ.
Желтую лихорадку лечат стационарно в инфекционном отделении, специализированном для лечения особо опасных инфекций. Этиотропной терапии данного заболевания в настоящее время не разработано, лечение направлено на поддержание иммунных функций, патогенетические механизмы и облегчение симптомов. Больным показан постельный режим, полужидкая легкоусвояемая пища, богатая калориями, витаминотерапия (витамины С, Р, К). В первые дни можно производит переливание плазмы реконвалесцентных доноров (лечебный эффект незначительный).
В период лихорадки больным переливают кровь в количестве 125-150 мл каждые 2 дня, назначают препараты на основе экстракта печени крупного рогатого скота, железо внутримышечно с целью компенсации потерь крови. В комплексной терапии могут назначаться противовоспалительные (при необходимости – кортикостероидные), антигистаминные средства, гемостатики, сердечно-сосудистые препараты. При необходимости осуществляются реанематологические мероприятия.
Прогноза при желтой лихорадке в случае легкого или абортивного течения благоприятный, при развитии тяжелой клиники – усугубляется. Осложнения инфекции в половине случаев приводят к смерти.
Профилактика заболевания предусматривает контроль за миграцией населения и перевозками грузов с целью исключения возможности завоза желтой лихорадки из эпидемического очага. Кроме того, проводится уничтожение переносчиков желтой лихорадки в населенных пунктах. Индивидуальная профилактика подразумевает использование средств защиты от укусов насекомых. Специфическая профилактика (вакцинация) заключается в ведении живой ослабленной вакцины. Иммунопрофилактика показана лицам любого возраста, планирующим путешествие в эндемичные регионы за 7 -10 дней перед отбытием.
источник

 Как передаётся жёлтая лихорадка?
Как передаётся жёлтая лихорадка?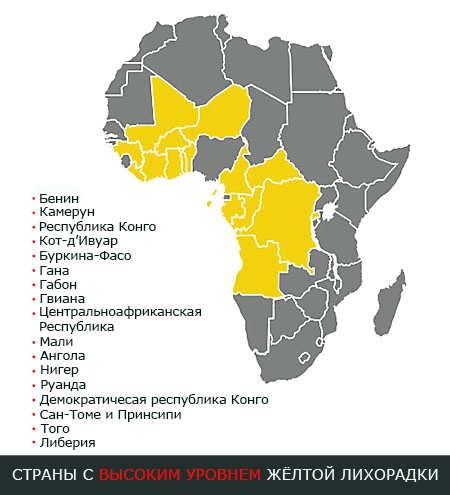

 нечасто, эпидемии нет.
нечасто, эпидемии нет. увеличивается печень и селезенка в размерах (гепатоспленомегалия). При тяжелом течении появляются точечные кровоизлияния в коже и слизистых оболочках, во внутренних паренхиматозных органах, структурах нервной системы (головной и спинной мозг). В этом случае вероятность смерти повышается, особенно на фоне инфекционно-токсического шока.
увеличивается печень и селезенка в размерах (гепатоспленомегалия). При тяжелом течении появляются точечные кровоизлияния в коже и слизистых оболочках, во внутренних паренхиматозных органах, структурах нервной системы (головной и спинной мозг). В этом случае вероятность смерти повышается, особенно на фоне инфекционно-токсического шока. противовоспалительных медикаментов (снижают температуру тела).
противовоспалительных медикаментов (снижают температуру тела).