Сестринский процесс при ревматизме у детей. Информация о заболевании: ревматизм — инфекционно-аллергическое заболевание соединительной ткани с преимущественным поражением сердца. Чаще заболевают дети и подростки в возрасте 7-15 лет. За последние десятилетия заболеваемость значительно снизилась, так как широко применяется лечение и профилактика ревматизма антибиотиками.
Развитие заболевания связано с инфицированием организма ребенка бета-гемолитическим стрептококком группы А, который обнаруживается в мазке из зева 80-90 % детей и подростков, больных ревматизмом. Провоцируют развитие ревматизма различные острые инфекции носоглотки и верхних дыхательных путей стрептококковой этиологии. Основное значение имеют ангины.
Для развития ревматизма необходимо не только инфицирование стрептококком, но и генетическая наследственная предрасположенность организма ребенка.
Основными механизмами развития патологического процесса при ревматизме являются прямое токсическое действие стрептококковых экзотоксинов на соединительную ткань и развитие иммунопатологических процессов на стрептококковые антигены.
Для ревматизма характерно поражение сердца, суставов и головного мозга.
Поражение сердца ревмокардит, развивается при первой атаке у 80-90 % детей и подростков, характеризуется развитием эндомиокардита и формированием пороков сердца в результате склерозирования эндокарда и деформации клапанов. Чаще поражается митральный клапан с формированием комбинированного митрального порока сердца: митральная недостаточность наблюдается у детей, а в пубертатном периоде присоединяется митральный стеноз.
Поражение суставов развивается у 70-80 % детей и подростков. Чаще поражаются коленные и голеностопные суставы. При назначении противовоспалительной терапии наступает быстрая положительная динамика. Изменения в суставах при ревматизме обратимы.
Поражение головного мозга при ревматизме — малая хорея, развивается у 15-25 % детей и подростков, характеризуется поражением подкорковых ядер головного мозга. Редко, но развивается более распространенный ревматический энцефалит.
Для детей и подростков характерно острое или подострое течение ревматизма с высокой активностью. При остром течении начало заболевания острое, длительность атаки 1-2 мес., активность процесса выраженная, быстрое обратное развитие. При подостром течении — продолжительность атаки до 2-3 мес., активность процесса умеренная.
В настоящее время у большинства детей и подростков ревматизм заканчивается полным выздоровлением.
Субъективные методы обследования:
Характерные жалобы:
— ревмокардит: повышение температуры тела, снижение аппетита. слабость, недомогание; сердцебиение и одышка при физической нагрузке;
— артрит: сильные боли в пораженных суставах;
— малая хорея: эмоциональная лабильность, непроизвольные беспорядочные подергивания мышц конечностей, гримасничанье, мышечная слабость, неловкие движения, нарушение походки, почерка.
Анамнез заболевания: развивается через 2-4 нед. после перенесенной острой стрептококковой инфекции, начало острое или подострое с повышения температуры тела до субфебрильных цифр.
Анамнез жизни: в семье заболевшего ребенка есть больные ревматизмом или хронической стрептококковой инфекцией.
Объективные методы обследования:
Осмотр: самочувствие ребенка нарушено, субфебрильная лихорадка; кожные покровы бледные, при физической нагрузке появляется тахикардия и одышка: отечность, локальная гиперемия и гипертермия пораженных суставов: раздражительность, плаксивость, гиперкинезы мимических мышц лица и конечностей, невнятная и нечеткая речь, мышечная гипотония, движения не координированные.
Результаты лабораторных методов диагностики (из амбулаторной карты или Истории болезни).
Общий анализ крови: нейтрофильный лейкоцитоз и увеличение соэ.
Биохимический анализ крови: появление С-реактивного белка.
Высокие титры антитоксических противострептококковых антител в крови.
У пациента с ревматизмом нарушаются физиологические потребности: поддерживать температуру тела, поддерживать общее состояние, двигаться, есть, спать, отдыхать, общаться. Появляются проблемы, требующие решения.
Существующие проблемы, обусловленные общей интоксикацией-.
— повышение температуры тела, снижение аппетита, слабость, недомогание.
Существующие проблемы, обусловленные ревматическим воспалением оболочек сердца и суставов:
— усиление слабости, недомогание:
— появление тахикардии и одышки при физической нагрузке;
— сильные артралгии, отечность, локальная гиперемия и гипертермия.
Существующие проблемы, обусловленные ревматическим поражением головного мозга:
— эмоциональная лабильность, раздражительность, плаксивость, изменчивость настроения;
— нарушение сна;
— гиперкинезы — непроизвольные беспорядочные подергивания мышц конечностей, мимических мышц лица, усиливаются при волнении. исчезают во время сна;
— дизартрия — невнятная, нечеткая речь;
— рассеянность, снижение памяти;
— нарушение координации движений: они порывистые, неловкие. изменяются походка и почерк:
— мышечная гипотония.
Возможные потенциальные проблемы:
1. Риск развития миокардиосклероза.
2.Риск развития сердечной недостаточности.
3. Риск формирования пороков сердца.
Сестринские вмешательства.
Цель ухода: Способствовать выздоровлению, не допустить развитие осложнений.
План ухода:
1.Обеспечивать организацию и контроль над соблюдением режима:
постельного (2-3 нед); палатного (от 3-4 нед.до 6 мес.) в зависимости от тяжести заболевания.
Реализация ухода:
Независимые вмешательства:
1. Провести беседу с пациентом и /или родителями о заболевании и профилактике осложнений
2. Объяснить пациенту и /или родителям о необходимости соблюдения назначенного режима
3. Контролировать наличие горшка (судна) в палате для пациента
4. Предупредить пациента и/или родителей о том, что ребенок должен мочиться в горшок или судно.
Мотивация:
Охрана ЦНС от избыточных внешних раздражителей. Создание щадящего режима для сердца, суставов, обеспечение максимальных условий комфорта. Уменьшение боли. Удовлетворение физиологической потребности выделять продукты жизнедеятельности.
2. Организация досуга
Реализация ухода:
Рекомендовать родителям принести любимые книги, игры и др.
Мотивация:
Создание комфортных условий для соблюдения режима
3.Создание комфортных условий в палате
Реализация ухода:
1. Контролировать проведение влажной уборки и регулярного проветривания
2. Контролировать регулярность смены постельного белья
3. Контролировать соблюдение тишины в палате
Мотивация:
Удовлетворение физиологических потребностей во сне и отдыхе
4. Оказание помощи в проведении гигиенических мероприятий, и приеме пищи
Реализация ухода:
1.Провести беседу о необходимости соблюдения гигиены.
2.Рекомендовать родителям принести зубную пасту, расческу, чистое сменное белье
Мотивация:
Обеспечение санитарно-гигиенических мероприятий. Потребность быть чистым.
5. Обеспечивать организацию и контроль над соблюдением питания.
При сердечной недостаточности — диета № 10 — с ограничением поваренной соли, жидкости,
разгрузочные дни.
Реализация ухода:
Независимые вмешательства:
— Проведение беседы с пациентом/родителями об особенностях питания
— Рекомендовать родителям приносить продукты с большим содержанием углеводов фрукты, овощи, печенье; не кормить ребенка насильно, если он отказывается от пищи
— Осуществлять контроль выпитой жидкости
Мотивация:
Удовлетворение физиологической потребности в пище.
6. Выполнять назначения врача: введение антибиотиков; прием нестероидных противовоспалительных препаратов; глюкокортикостероидов: аминохинолиновых производных: препаратов калия; витаминов; препаратов, улучшающих обменные процессы в миокарде; При малой хорее дополнительно — седативные препараты; Сбор мочи и кала на лабораторные исследования
Реализация ухода:
Зависимые вмешательства:
— Вводить антибиотики и давать все лекарственные препараты в назначенной дозе, регулярно по времени
-Объяснить пациенту и/или родителям о необходимости введения антибиотиков, приема противовоспалительных и других лекарственных препаратов
— Провести беседу с пациентом и/или родителями о возможных побочных эффектах лекарственных препаратов
— Провести беседу с пациентом и/или родителями о необходимости регулярного проведения лабораторных исследований крови, мочи; и инструментальных методов исследования: ЭКГ, ФКГ, ЭхоКГ
— Научить родных и /или пациента правилам сбора мочи; обеспечить посудой для сбора мочи; контролировать сбор мочи
— Перед инструментальными исследованиями успокоить ребенка и родителей, объяснить цель и ход проведения, рассказать как себя должен вести ребенок.
Мотивация:
Этиотропное лечение. Ликвидация стрептококковой инфекции.Профилактика осложнений. Раннее выявление побочных эффектов. Контроль эффективности проводимого лечения. Психологическая поддержка.
7. Обеспечивать динамическое наблюдение за реакцией пациента на лечение
Реализация ухода:
Независимое вмешательство:
— Измерение температуры тела утром и вечером
— Контроль физиологических отправлений
— Контроль ЧД. ЧСС. АД
— При ухудшении общего состояния срочно сообщить лечащему или дежурному врачу
Мотивация:
Контроль эффективности проводимого лечения и ухода. Раннее выявление и профилактика осложнений.
При правильной организации сестринского ухода выздоровление ребенка наступает в установленные сроки, пациент выписывается в удовлетворительном состоянии под наблюдение ревматолога в детской поликлинике или на долечивание в санаторий.
Пациент и его родители должны знать об особенностях режима, питания, физической нагрузки, которые должен соблюдать ребенок после выписки из стационара, о необходимости диспансерного учета и строгом соблюдении всех рекомендаций.
Разработана трехэтапная система лечения ревматизма.
Первый этап при острой атаке ревматизма — лечение в кардиологическом или ревматологическом стационаре.
Второй этап лечения ревматизма — долечивание ребенка после выписки из стационара в местном кардиоревматологическом санатории до полного купирования активности ревматизма.
Третий этап лечения многолетнее диспансерное наблюдение кардиоревматологом в детской поликлинике по месту жительства.
Длительность наблюдения за пациентами, перенесшими атаку ревматизма без формирования порока сердца 5 лет. Пациенты с ревматическими пороками сердца на учете находятся постоянно.
Составляется индивидуальный план проведения лечебных мероприятий: регулярные осмотры врачами кардиологом, ЛОР и стоматологом; лабораторные и инструментальные исследования, вторичная и текущая профилактика.
Цели диспансеризации: полное выздоровление без формирования порока сердца пациентов с первичным ревмокардитом, предупреждение рецидивов ревматизма и прогрессировать пороков сердца. При сформированных пороках сердца пациентов направляют на консультацию к кардиохирургу для решения вопроса о хирургическом лечении.
Профилактика ревматизма
Первичная
Цель: Предупреждение развития ревматизма у детей и подростков
Характеристика лечебных мероприятий:
1. Повышение естественного иммунитета организма:
— рациональное питание:
— рациональный режим дня:
— закаливание;
— рациональная;
— физкультура и спорт;
— профилактика вредных привычек
2. Ранняя диагностика острых и хронических стрептококковых инфекций
3. Своевременная изоляция и проведение лечения с применением антибактериальной, противовоспалительной и десенсибилизирующей терапии
Вторичная
Цель: Предупреждение рецидивов ревматизма у детей и подростков, перенесших атаку
Характеристика лечебных мероприятий:
1.Диспансерное наблюдение у кардиоревматолога
2.Круглогодичная бициллинопрофилактика: введение бициллина — 5 доз 1 раз в 3 нед. в течение 3 лет, если порок сердца не сформировался; в течение 5 лет, при формировании порока сердца
3.Сезонная профилактика: весной и осенью дополнительно назначаются салицилаты, витамины,
санация хронических очагов инфекции у специалистов — ЛОР и стоматолога
4.Текущая профилактика: комплексная терапия интеркуррентных инфекций у больных ревматизмом в неактивную фазу.
источник
Данное заболевание входит в группу болезней под названием коллагинозы, при которых происходит диффузное повреждение коллагено-соединительной ткани.
Ревматизм рассматривают, как постинфекционное осложнение тонзиллита, ангины или фарингита, вызванных бета-гемолитическим стрептококком группы А. Проявляется системным поражением соединительной ткани, но преимущественно оболочек сердца. Ревматизм лишь лижет суставы, но кусает сердце.
Кроме поражения сердца поражаются суставы, кожа, мозг, сосуды, печень, почки, легкие. При ревматическом поражении воспаление носит пролиферативный характер, т.е. образуются ревматические узелки.
— осложнение после стрептококковой инфекции
— наследственность (часто у подростков)
— неправильное лечение больных с ангинами
Сущность изменений (патогенез):
Бета-гемолитический стрептококк группы А имеет способность выделять специальные неклеточные токсины (антигены — АГ) — чужеродное вещество для организма. В организме начинают вырабатываться антитела, обладающие патогенетическим действием. При этом в кровь выделяются БАВ (гистамин и гистаминоподобные вещества) — повреждающие факторы коллагено-соединительной ткани.
Исходя из определения — основное повреждение в сердце. Повреждаются все оболочки сердца. Эндокар и миокард — поражаются обязательно. Называется ревмокардит. Перикард — в тяжелых случаях. Называется панкардит.
— субфебрильная температура (длительная)
— колющие боли в области сердца
— тупые ноющие боли в области сердца — усиливаются при нагрузке
— одышка при нагрузке
— перебои в работе сердца (экстрасистолы)
— значительно страдает трудоспособность
Но так бывает не всегда. Очень часто этот процесс протекает латентно.
Особенности:
— поражаются крупные суставы
— нессиметрично
— воспаление острое со всеми проявлениями
— летучесть боли
— после явного воспаления остаточных явлений в виде деформации — нет
Поражение нервной системы:
Возникает в оболочках клеток, ревматические узелки. Проявляется синдромом Хоррея. Чаще у детей до 15 лет. Проявляется гиперкинезами — беспорядочными насильствинными движениями различных мышц групп. В дальнейшем возникает мышечная гипотония. Характерно: все происходит во время бодрствования. Вегетативное расстройство — давление, пульс и т.д. Психопатические изменения.
Могут появиться патологические элементы 2-х видов:
1) кольцевидная эритема
2) ревматиеские узелки (плотные, белые) — чаще под коленом и на руках
После болезни — могут исчезать.
Поражение легких и печени — редко. Связаны с поражением сосудов. Так же и поражение почек.
1) острая ревматическая лихорадка — заканчивается как с пороком, так и без
2) повторная ревматическая лихорадка — различная степень активности
Каждая повторная лихорадка приводит к образованию новых пороков сердца.
— общий анализ крови
— биохимия крови (повышение уровня альфа-2 и гамма-глобулинов)
— появление в крови специфических веществ, показывающих на повреждение ткани (серомукоид, фибрин, гаптоглабин, це-реактивный белок)
— ОАМ (протеин и гемотурия)
— иммунологическое исследование крови (повышенный титр антистрептококковых антител, а так же снижение колличества Т-лимфоцитов, Т-супрессоров, повышенный уровень иммуноглобулинов)
— допплерграфия (эхокардиография)
— ЭКГ
— фонокардиография
— рентген сердца с заполнением пищевода контрастом (барием)
При обострении или при острой лихорадке — постельный режим, который назначается врачом до уменьшения боли (не менее двух недель, в норме — 3-8 недель). М/с следит за соблюдением этого режима. Вне обострения больному показано ограничение физической нагрузки.
Больные должны избегать переохлаждения.
Диета № 10 -ограничивается количество пищи, увеличивается частота. Пища богата витаминами и белком с ограничением поваренной соли и углеводов.
При наличии болей в суставах — под сустав подкладывают специальные валики.
— подавление стрептококковой инфекции (а/б пеницилинового ряда синтетического происхождения не менее 10 дней — макролиды — Кларитромицин, Зитролид)
— санация миндалин (КУФ, промывание и т.д)
— нестероидные противовоспалительные препараты (НПВС) — побочные: раздражение желудка -> после еды, выводятся в неизмененном виде через почки; принимают длительно; аналоги: назилат, найз
— в тяжелых случаях — глюкокортикоиды; побочные — раздражение ЖКТ, повышают АД, развивается разрастание жировой ткани в верхней половине туловища; назначают по схеме, нельзя резко прекращать
— антигистаминные препараты (Димедрол, Супрастин..)
Первичная — профиллактика, направленная на предотвращение болезни:
— Правильное лечение больных с ангиной. По приказу — лечение на дому, соблюдая постельный режим. Больных нужно лечить а/б. В комплексе лечения — антигистаминные препараты. После стихания процесса больного через 10 дней приглашают в поликлинику, пациент сдает ОАК и ОАМ и ему однократно вводится в/м а/б пролонгированного действия в виде суспензии (Реторпен). Пациента берут на учет на 1 месяц.
— Санация хронических очагов инфекции.
— Закаливание и рациональное питание.
Вторичная профилактика — предупреждение обострения. Деспансерное наблюдение. Их активно вызывают на прием. Количетво вызвов зависит от периода болезни. Во время вызова назначают дополнительные обследования. Обязательно назначается противорецидивное лечение: ежемесячное введение Реторпена. Продолжительность зависит от периода болезни. Применяют иммунодепрессанты — Делагил, Плаквинил.
Третичная профилактика — предоствращение осложнений. Неспецифическая терапия.
Последнее изменение этой страницы: 2016-12-27; Нарушение авторского права страницы
источник
Сестринская помощь при острой ревматической лихорадке (этиология, проблемы пациента, диагностика, лечение, особенности ухода, профилактика, реабилитация)
Острая ревматическая лихорадка(синонимы ревматическая болезнь, болезнь Буйо-Сокольского).Понятие об эндо-, мио-, перикардитах.
Острая ревматическая лихорадка (ОРЛ) —токсико-иммунологическое системное воспалительное заболевание соединительной ткани с преимущественной локализацией процесса в оболочках сердца, развивающееся после перенесенной острой стрептококковой инфекции у предрасположенных к нему лиц.
Этиология.Этиологический фактор – В-гемолитический стрептококк группы А. Способствующими факторами являются женский пол; возраст 7-15 лет; переохлаждение, плохие материально-бытовые условия, плохое питание, отягощенная наследственность (случаи ревматизма у близких родственников), наличие хронических очагов стрептококковой инфекции (хронический тонзиллит,кариозные зубы).
Патогенез.Инфекция играет роль пускового механизма. Стрептококк вырабатывает вещества, которые обладают кардиотоксическим действием. Они повреждают мышечные волокна, основное вещество соединительной ткани и подавляют фагоцитоз. Происходит активация автоиммунного механизма – появление аутоантител к миокарду, формирование иммунных комплексов и усугубление воспалительного процесса под действием биологически активных медиаторов воспаления (гистамин, серотонин и др.).
^ Патолого-анатомическая картина.Для ОРЛ характерно развитие в соединительной ткани (в эндокарде, миокарде, около суставов и т.д.) ревматических гранулем, узелков. Гранулема названа именем ученых, впервые ее описавших, Ашоффа и Талалаева.
Гранулема проходит 4 фазы развития:
1 фаза – мукоидного набухания (около 2-х недель);
2 фаза – фибриноидные изменения (3 недели);
3 фаза – образование ревматических гранулем (3-4 месяца);
4 фаза — склерозирование гранулемы с нарушением целостности окружающих тканей, что может привести к деформации клапанов сердца и образованию пороков (при локализации гранулем в клапанах);
- В мышцах сердца – к кардиосклерозу;
- В легких – к пневмонии, экссудативному плевриту;
- В почках – к очаговому или диффузному нефриту;
- В нервной системе – васкулитам, поражению мозговых оболочек, нервных стволов.
Весь период развития воспалительного процесса в соединительной ткани занимает от 6 месяцев до 1 года.
Классификация
Выделяют:
• Клинические варианты:
острая ревматическая лихорадка;
повторная острая ревматическая лихорадка.
• Клинические формы:
Основные: кардит, артрит, хорея, кольцевидная эритема, ревматические узелки.
Дополнительные: лихорадка, артралгии,серозиты, абдоминальный синдром.
Степени активности: минимальная, умеренная, высокая.
Исход:выздоровление;
хроническая ревматическая болезнь сердца без порока сердца;
хроническая ревматическая болезнь сердца с пороком сердца.
Клиника острой ревматической лихорадки.
В типичных случаях ОРЛ начинается в школьном и подростковом возрасте спустя 1-2 недели после перенесенной острой или обострения хронической стрептококковой инфекции (ангины, фарингита, тонзиллита). Повышается температура тела до 38С и более с сильным потоотделением. Появляются: слабость, чувство разбитости, головная боль, плохой сон и аппетит. Остальные клинические симптомы обусловлены наличием поражения какого-либо из органов: сердца – ревмокардит; суставов – артрит; нервной системы – малая хорея; кожи – кольцевидная эритема, ревматические узелки. Могут быть поражены все эти органы одновременно или какой-либо из них.
Латентное течение характеризуется отсутствием клинико-лабораторных признаков и выявляется случайно при обнаружении приобретенного порока сердца во время профосмотра.
Осложнения: формирование порока сердца, острая и хроническая сердечная недостаточность.
Прогноз при ревматической болезни определяется в основном состоянием сердца (наличие и тяжесть порока сердца, степень миокардиосклероза и расстройства кровообращения).
Диагностика.
studopedia.org — Студопедия.Орг — 2014-2019 год. Студопедия не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования (0.001 с) .
источник
Ревматизм–воспаление соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе.
Развитие ревматизма тесно связано с предшествующей острой или хронической носоглоточной инфекцией, вызванной стрептококком, прямым или опосредованным повреждающим воздействием его компонентов и токсинов на организм с развитием иммунного воспаления.
За избирательное поражение клапанов сердца и миокарда с развитием иммунного асептического воспаления ответственны противострептококковые антитела, перекрестно реагирующие с тканями сердца (молекулярная маскировка).
Немаловажную роль отводят генетическим факторам, что подтверждается более частой заболеваемостью детей из семей, в которых кто-то из родителей страдает ревматизмом.
Ревматическое поражение сердца – это одна из главных причин смерти (в США по этой причине умирают примерно 50 000 человек каждый год). Часто это заболевание начинается именно в холодное время года, в основном в северных широтах. Ревматизм не относится к эпидемическим заболеваниям, хотя предыдущая ему стрептококковая инфекция может принимать характер эпидемии. По этой причине ревматизм может начаться сразу у группы людей – к примеру, в школах, детских домах, больницах, военных лагерях, иногда в семьях бедных, в тесных условиях проживания.
Бактериологические и серологические исследования показали что ревматизм – это особая аллергическая реакция на инфицирование одним из бета-гемолитическихстрептококков группы А. На протяжении месяца 2,5 % перенесших стрептококковую инфекцию начинают болеть острым ревматизмом. Часто такие заболевания как ангина, скарлатина, родильная горячка, острое воспаление среднего уха, рожа предшествуют развитию ревматизма. Организм не вырабатывает иммунитет к инфекции, на повторное инфицирование начинается повторная атака ревматизма.
Причины ревматизма
Причинами развития ревматизма является активация болезнетворных микроорганизмов, в основном бета – гемолитического стрептококка группы А. Именно его считают главным виновником в развитии и патогенезе ревматической болезни. В первую очередь болезнь развивается на фоне стрептококковой инфекции. Далее, исследование крови показывают большое количество антител к микроорганизмам данной группы. Профилактика ревматизма успешно осуществляется антибактериальными препаратами. Так мы и выяснили действительную причину этого коварного заболевания.
Теперь можно рассмотреть, что происходит в организме человека. К примеру, когда человек переболел ангиной, он подвергся стрептококковой инфекции. Обычно у человека вырабатывается устойчивый иммунитет к антигенам этого микроорганизма. Однако если защитные силы организма снижены, то иммунитет не вырабатывается. При вторичном проникновении стрептококков в организм происходит сложный иммунный ответ. В итоге аутоиммунных реакций происходит повреждение своей соединительной ткани.
Симптомы ревматизма
По прошествии трёх недель после перенесённой стрептококковой инфекции, протекающей иногда достаточно легко, в некоторых случаях даже практически незаметно, начинается острое заболевание. Симптомами острого ревматизма считаются повышение температуры тела иногда до 40 градусов, учащение пульса, озноб, повышенная потливость, упадок сил, опухшие и болезненные суставы. В первую очередь страдают более крупные и активно используемые суставы. Далее воспаление распространяется на остальные суставы, нередко симметрично. Суставы сильно опухают, краснеют, на ощупь горячие, при надавливании и при движении ощущается боль. Обычно воспалительный процесс не приводит к стабильным изменениям в суставах. Пульс частый, аритмичный, отмечается боль в груди, дилатация (расширение) сердца, иногда прослушивается шум трения перикарда – это свидетельствует о поражении сердца.
Ревматизм характеризуется многообразием проявлений и вариабельностью течения. Как правило, он возникает в школьном возрасте, реже у дошкольников и практически не встречается у детей младше 3 лет.
· В типичных случаях первые признаки ревматизма в виде лихорадки, признаков интоксикации (утомляемость, слабость, головная боль), болей в суставах и других проявлений заболевания выявляются через 2–3 недели после ангины или фарингита.
· Одними из наиболее ранних признаков ревматизма являются боли в суставах, выявляемые у 60-100% заболевших (ревматоидный артрит).
· Ревматоидному артриту свойственно острое начало, вовлечение крупных или средних суставов (чаще коленных, голеностопных, локтевых), быстрое обратное развитие процесса.
· Признаки поражения сердца определяются в 70-85% случаев. Жалобы сердечного характера (боли в области сердца, сердцебиение, одышка) отмечаются при выраженных сердечных нарушениях.
· Чаще, особенно в начале заболевания, наблюдаются разнообразные астенические проявления (вялость, недомогание, повышенная утомляемость).
К более редким симптомам ревматизма относится аннулярная сыпь и ревматические узелки.
Аннулярная сыпь (кольцевидная эритема) – бледно-розовые неяркие высыпания в виде тонкого кольцевидного ободка, не возвышающиеся над поверхностью кожи и исчезающие при надавливании. Сыпь обнаруживается у 7-10% больных ревматизмом преимущественно на пике заболевания и обычно носит нестойкий характер.
Подкожные ревматоидные узелки – округлые, плотные, малоподвижные, безболезненные, единичные или множественные образования с локализацией в области крупных и средних суставов, остистых отростков позвонков, в сухожилиях. В настоящее время встречаются редко, преимущественно при тяжелой форме ревматизма, сохраняясь от нескольких дней до 1–2 месяцев.
Боли в животе, поражение легких, почек, печени и других органов при ревматизме в настоящее время встречается крайне редко, в основном при тяжелом его течении.
Фото: кольцевидная экзема как признак ревматизма
Диагностика
На ЭКГ нередко выявляются нарушения ритма.
Рентгенологически (помимо не всегда выраженного увеличения сердца) определяются признаки снижения сократительной функции миокарда, изменение конфигурации сердца.
Лабораторные показатели у больных ревматизмом отражают признаки стрептококковой инфекции, наличие воспалительных реакций и иммунопатологического процесса.
В активную фазу определяются: лейкоцитоз со сдвигом влево, увеличение СОЭ, нередко – анемия; повышение показателей серомукоида, дифениламиновой реакции; диспротеинемия с гипергаммаглобулинемией; повышение титров АСГ, АСЛО, увеличение иммуноглобулинов (Ig) класса A, M и G; С-реактивный белок (СРБ), циркулирующие иммунные комплексы, антикардиальные антитела.
Лечение ревматизма
Лечение ревматизма основывается на раннем назначении комплексной терапии, направленной на подавление стрептококковой инфекции и активности воспалительного процесса, а также на предупреждении развития или прогрессирования порока сердца.
Реализацию этих программ осуществляют по принципу этапности:
· I этап – стационарное лечение,
· II этап – долечивание в местном кардио-ревматологическом санатории,
· III этап – диспансерное наблюдение в поликлинике.
1. На I этапе в стационаре больному назначают лекарственное лечение, коррекцию питания и лечебную физкультуру, которые определяются индивидуально с учетом особенностей заболевания и прежде всего тяжести поражения сердца.
В связи со стрептококковой природой ревматизма лечение проводят пенициллином.
· Антиревматическая терапия предусматривает один из нестероидных противовоспалительных препаратов (НПВП), который назначают изолированно или в комплексе с гормонами в зависимости от показаний.
· Противомикробную терапию пенициллином проводят в течение 10–14 дней.
· При наличии хронического тонзиллита, при частых обострениях очаговой инфекции продолжительность лечения пенициллином увеличивают или дополнительно используют другой антибиотик – амоксициллин, макролиды (азитромицин, рокситромицин, кларитромицин), цефуроксимаксетил, другие цефалоспорины в возрастной дозировке.
· НПВП применяют не менее 1–1,5 месяцев до устранения признаков активности процесса.
· Преднизолон в начальной дозе назначают в течение 10–14 дней до получения эффекта, затем суточную дозу снижают по 2,5 мг каждые 5–7 дней под контролем клинико-лабораторных показателей, в последующем препарат отменяют.
· Длительность лечения хинолиновыми препаратами при ревматизме составляет от нескольких месяцев до 1–2 лет и более в зависимости от течения заболевания.
В условиях стационара проводят также устранение хронических очагов инфекции, в частности, операцию по удалению миндалин, осуществляемую через 2–2,5 месяца от начала заболевания при отсутствии признаков активности процесса.
2. Основной задачей на II этапе является достижение полной ремиссии и восстановление функциональной способности сердечно-сосудистой системы.
В санатории продолжают начатую в стационаре терапию, лечат очаги хронической инфекции, осуществляют соответствующий лечебно-оздоровительный режим с дифференцированной двигательной активностью, лечебной физкультурой, закаливающими процедурами.
3. III этап комплексной терапии ревматизма предусматривает профилактику рецидивов и прогрессирования заболевания.
С этой целью используют препараты пенициллина продленного действия, преимущественно бициллин-5, первое введение которого осуществляют еще в период стационарного лечения, а в последующем – 1 раз в 2–4 недели круглогодично.
Регулярно, 2 раза в год, проводят амбулаторное обследование, включающее лабораторные и инструментальные методы; назначают необходимые оздоровительные мероприятия, лечебную физкультуру.
При ревматизме без вовлечения сердца бициллинопрофилактику проводят в течение 5 лет после последней атаки.
В весенне-осенний период наряду с введением бициллина показан месячный курс НПВП.
Профилактика
Если своевременно начать лечение пенициллином, то вероятность развития заболевания сводится к минимуму. Во избежании повторных атак стрептококковой инфекции (в случае посещения школ или зимой) людям с высокой восприимчивостью к этой инфекции рекомендуют 1–2 грамма сульфазина каждый день на протяжении месяца или одну инъекцию бициллина (пенициллина долгого действия) в месяц.
Профилактика ревматизма подразделяется на первичную и вторичную.
Первичная профилактика направлена на предупреждение ревматизма и включает:
1. Повышение иммунитета (закаливание, чередование нагрузки и отдыха, полноценное питание, др.)
2. Выявление и лечение острой и хронической стрептококковой инфекции.
3. Профилактические мероприятия у предрасположенных к развитию ревматизма детей: из семей, в которых имеются случаи ревматизма или других ревматических заболеваний; часто болеющих носоглоточной инфекцией; имеющих хронический тонзиллит или перенесших острую стрептококковую инфекцию.
Вторичная профилактика направлена на предупреждение рецидивов и прогрессирования заболевания у больных с ревматизмом в условиях диспансерного наблюдения.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Как то на паре, один преподаватель сказал, когда лекция заканчивалась — это был конец пары: «Что-то тут концом пахнет». 8205 — 

195.133.146.119 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
Определение и распространенность ревматической лихорадки. Этиология и патогенез, классификация, клинические симптомы, диагностика и осложнения. Особенности лечения заболевания, профилактика и прогноз. Сестринский уход при ревматической лихорадке.
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru/
Ревматическая лихорадка до сих пор остается важной проблемой для многих. Подчеркивая необходимость ее многогранного изучения, А.И. Нестеров писал: «Ревматизм не принадлежит к числу заболеваний, которые проносятся ураганом эпидемий. Он не поражает воображение статистикой смертельных катастроф, как инфаркт миокарда и гипертоническая болезнь. Эти обстоятельства, трудности диагностики и несовершенство современного учета приводят к недооценке действительной опасности и тяжелейших последствий ревматизма для здоровья народа».
На протяжении XX столетия отмечались закономерное снижение среднестатистических показателей заболеваемости и распространенности ревматической лихорадки. В Российской Федерации (по данным Госстатистики РФ) пятилетний (1999 — 2003г) анализ показателей заболеваемости острой ревматической лихорадки (OPJI), хронических ревматических болезней сердца (ХРБС) и ревматических пороков сердца (РПС) выявил, что общее количество больных OPJI и рецидивами заболевания уменьшилось на 28-30%, а число впервые в жизни диагностируемых РПС за этот период не снизилось, а даже возросло на 28%. Следовательно, проблема ревматической лихорадки в России по-прежнему требует к себе пристального внимания.
ревматической лихорадка сестринский
1. Определение и распространенность ОРЛ
Острая ревматическая лихорадка (ОРЛ) — системное воспалительное заболевание соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе, развивающееся в связи с острой А-стрептококковой носоглоточной инфекцией у предрасположенных к нему лиц главным образом в возрасте 7-15 лет.
Имеющиеся на сегодняшний день данные ВОЗ свидетельствуют о высокой (от 20 до 50%) распространенности инфекций верхних дыхательных путей, вызванных стрептококками группы А среди школьников. Таким образом, сохраняется потенциальная возможность развития ОРЛ у предрасположенных к ней лиц в основном молодого возраста. Данный факт полностью подтвердился в середине 80-х годов, когда в США разразилась вспышка ОРЛ среди детей в континентальных штатах (Юта, Огайо, Пенсильвания). Причем в большинстве случаев заболевали дети из семей, годовой достаток которых превышал средний по стране. Примечательно, что диагноз ОРЛ в большинстве случаев был поставлен с опозданием. В результате тщательного анализа сложившейся ситуации были названы наиболее вероятные причины данной вспышки, среди которых далеко не последнюю роль сыграл так называемый врачебный фактор. Основными причинами вспышки ОРЛ в США в 1985-1987 гг. явились: ослабление настороженности врачей в отношении ОРЛ, недостаточное знание клинической симптоматики острой фазы болезни вследствие редкой ее встречаемости, неполное обследование и лечение больных со стрептококковым тонзиллитом/фарингитом, а также изменение вирулентности («ревматогенности») стрептококка. Как справедливо отметил G.H.Stollerman, молодые врачи никогда не видели больных с ОРЛ, не предполагали возможности циркуляции стрептококка в школьных коллективах, не знали об определяющем профилактическом значении пенициллина и часто вообще не предполагали, что при тонзиллитах или фарингитах нужно применять антибиотики.
Причиной ОРЛ является бета-гемолитический стрептококк группы А. После окончания инфекционного воспаления верхних дыхательных путей (фарингит, ангина) стрептококкового генеза развивается осложнение в виде ревматического воспаления, т.е. ОРЛ. В патогенезе ОРЛ важны 3 аспекта:
1) особенности возбудителя заболевания;
2) особенности взаимодействия стрептококка группы А и организма человека;
3) особенности человеческого организма, в котором развивается заболевание.
Бета-гемолитический стрептококк группы А (Streptococcus pyogenes, Streptococcus haemolyticus) представлен в природе 80-ю штаммами. Однако, не все штаммы стрептококка группы А способны вызвать ОРЛ. Известно, что штаммы, вызывающие импетиго, никогда не вызывают ОРЛ. Чаще других с ревматизмом ассоциируются штаммы М1, М3, М5, М6, М14, М18, М19, М24, М27, М29. Предполагают, что эти штаммы стрептококка несут “фактор ревматогенности”, но четких подтверждений этому предположению пока нет. Бета-гемолитический стрептококк группы А имеет большой набор биологически активных веществ, которые секретируются во внешнюю среду или связаны с клеткой, обеспечивая вирулентность стрептококка. Экзогенные токсины ( эритрогенный токсин, гемолизины: стрептолизин-S и стрептолизин — О, гиалуронидаза, протеиназа) обладают пирогенными, цитотоксическими, иммунореактивными свойствами, обусловливающими деструкцию окружающих тканей, выработку антитоксических антител, снижение фагоцитарной активности нейтрофилов. Капсула стрептококка, обладая гидрофильностью, экранирует поверхностные белки стрептококка, что затрудняет распознавание их иммунокомпетентными клетками и эффективность опсонизации возбудителя. В клеточную стенку стрептококка входят различные белки, липотейхоевая кислота, петидогликан, полисахарид. Наиболее поверхностно расположен М-протеин (определяющий штамм стрептококка), являющийся важнейшим фактором вирулентности, которая обеспечивается антифагоцитарной активностью М-протеина. Липотейхоевая кислота вместе с М-протеином входит в состав фимбрий стрептококка, с помощью которых возбудитель прикрепляется к эпителию слизистой оболочки верхних дыхательных путей. Частично липотейхоевая кислота выделяется стрептококком во внешнюю среду в свободном состоянии и оказывает цитотоксическое действие на фибробласты, клетки миокарда и почек. Пептидогликан в комплексе с полисахаридом угнетают миграцию гранулоцитов и микрофагов, оказывают лейкотоксическое и эритротоксическое действие, потенцируют воспалительный процесс в печени, миокарде, синовиальной оболочке.
Считают, что стрептококковая инфекция, как бы, “запускает” аутоиммунный процесс у генетически предрасположенных людей.
В настоящее время обсуждается мультифакторная (полигенная) природа предрасположенности к ревматизму, связанная с возрастной иммуноэндокринной реактивностью, проявляющейся особой чувствительностью к стрептококковой инфекции, длительностью иммунного ответа на стрептококковые антигены, аутоиммунных реакций, формированию пороков сердца.
Среди лиц, перенесших стрептококковую инфекцию верхних дыхательных путей, ревматизм развивается лишь в 3-4% (в условиях эпидемии) или в 0,3% (при спорадических заболеваниях) случаев. Чаще заболевание возникает в семьях больных ревматизмом (в 3 раза), чем в популяции в целом, что свидетельствует о наличии генетической предрасположенности к ревматизму. В настоящее время выявлен специфический аллоантиген В-лимфоцитов D8/17, являющийся генетическим маркером, определяющим наследственную предрасположенность к развитию негнойного осложнения стрептококковой инфекции в виде ОРЛ, т.е. предопределяющий особую реакцию иммунной системы.
О большей распространенности ревматизма среди родственников больных ревматизмом известно давно, но лишь в последние годы была обоснована генетическая детерминированность этой болезни носительством аллоантигена В-лимфоцитов Д 8/17, который определяется в 96.0-98.0% у больных ревматизмом, в 40.3% — у здоровых кровных родственников, в 66.7% у детей от больных матерей, в 11.8% — у некровных родственников и в 9.5% случаев — у здоровых людей.
Исследования, посвященные изучению ассоциаций ОРЛ с определенными HLA антигенами, выявили большое разнообразие результатов в зависимости от особенностей изучаемых популяций. Имеются данные об ассоциации ОРЛ с HLA антигенами А11, В35, DR2, DR4, DR5, DR7. У больных с поражением клапанов чаще выявляется HLAA3, а при поражении аортального клапана — В15.
Кроме генетической предрасположенности, для развития ревматического воспаления необходима сенсибилизация организма к стрептококку, т.е. повторное инфицирование возбудителем. Этим объясняется тот факт, что дети раннего возраста (до 3 лет) ревматизмом не болеют.
Таким образом, в развитии острой ревматической лихорадки принимает участие ряд факторов. Бета-гемолитический стрептококк группы А, обладающий ревматогенными, т.е. перекрестно реагирующими антигенами, запускает процессы иммунного воспаления в сенсибилизированном и предрасположенном к нему организме человека.
1. Обусловлена длительной циркуляцией формирующихся иммунных комплексов и их фиксаций в органах и тканях.
2. Многочисленные внутриклеточные и внеклеточные (экзоферменты) антигены стрептококка оказывают непосредственное повреждающее действие на ткани, в том числе на миозин мышечного волокна, воздействует на иммунные регуляции с развитием иммунопатологического процесса.
Опираясь на знания о современных представлениях патогенеза ревматизма Столлерман (1997) дал следующее определение ревматизма: ревматическая лихорадка — постинфекционное осложнение А-стрептококкового фарингита (ангины) у предрасположенных лиц в связи с развитием аутоиммунного ответа на эпитомы стрептококка и перекрестной реактивности со схожими эпитопами тканей человека (в коже, суставах, сердце и мозге).
Итак, развитие ОРЛ определяется:
1) прямым токсическим повреждением миокарда “кардиотропными» БГСА- ферментами;
2) иммунным ответом на БГСА-антигены, приводящем к синтезу противострептококковых антител, перекрестно реагирующих с антигенами поражаемых тканей человека («феномен молекулярной мимикрии»).
По-видимому, перекрестно реагирующие антитела, как и многочисленные аутоантитела и ЦИК возбуждают иммунопатологический процесс с отложением иммуноглобулинов и комплемента в тканях сердца и других поражаемых органов, развитием иммунного асептического воспаления и фиброза.
Однако при ревматическом иммунопатологическом процессе большое значение имеют и нарушения клеточно-опосредственного иммунитета, проявляющиеся в инфильтрации пораженных кардиальных структур лимфоцитами и макрофагами. Макрофаги являются антигенпредставляющими клетками, играющими ключевую роль в местном повреждении и в индукции кооперативного иммунного ответа.
Таким образом, среди механизмов патогенеза ревмокардита большое значение имеют как особая реактивность всех звеньев иммунной системы с продукцией перекрестно-реагирующих антител и ЦИК, их фиксация в тканях, активация макрофагальнолимфоидных клеточных элементов, так и непосредственное повреждение аутологичных антигенов соответствующими антигенами стрептококка с последующим развитием деструкции и фиброза, формированием воспаления кардиосклероза, вальвулосклероза и пороков сердца.
Современная классификация ОРЛ включает:
1. Клинический вариант: острая РЛ (ОРЛ), повторная РЛ (ПРЛ).
2. Клинические проявления: кардит, артрит, хорея, кольцевидная эритема, подкожные узелки.
3. Вовлеченность сердца: без поражения сердца, ревматическая болезнь сердца (без порока, с пороком, неактивная фаза).
4. Выраженность хронической сердечной недостаточности: ХСН I, II A, II Б, III ст., ФК I, II, III, IV.
Период после стрептококковой инфекции является латентным и протекает бессимптомно, либо с признаками затянувшейся реконвалесценции.
В большинстве случаев через 1,5 — 4 недели, после перенесенной стрептококковой носоглоточной инфекции возникает любое из характерных проявлений. Больные часто предъявляют конституциональные жалобы, включающие лихорадку, слабость, быструю утомляемость, потливость, анорексию и уменьшение массы тела.
Острота начальной стадии ОРЛ зависит от возраста больных. В детском возрасте более чем в половине случаев через 2—3 недели после ангины внезапно температура повышается до фебрильной, появляются симметричные мигрирующие боли в крупных суставах (чаще всего коленных) и признаки кардита (перикардиальные боли, одышка, сердцебиение и др.).
Столь же остро, по типу «вспышки”, ОРЛ развивается у школьников среднего возраста, перенесших эпидемическую БГСА — ангину. У остальных детей наблюдается моносиндромное течение с преобладанием признаков артрита или кардита или (редко) хореи.
Для подростков и молодых людей характерно постепенное начало: после стихания клинических проявлений ангины появляются субфебрильная температура, артралгии в крупных суставах или умеренные признаки кардита.
Исключение составляют солдаты-новобранцы, перенесшие эпидемическую БГСА — ангину, у них наблюдается острое развитие заболевания.
Термическая кривая не имеет определенности, отмечаются следующие типы лихорадки:
Ш одноволновая, выражающаяся одним восходящим периодом, затем стабилизацией и, наконец, спадом, продолжительностью 7-14 дней.
Ш многоволновая, продолжающаяся в течение недель и месяцев.
Ш беспрерывная, когда температура постоянно повышена в течении нескольких месяцев, уже не сочетаясь с суставными явлениями.
Ш гиперпиретическая, представляющая тот тип лихорадки, которая достигает 41-42, но встречается чрезвычайно редко.
Лихорадка подскакивает вверх в зависимости от суставных вспышек и является одним из самых достоверных симптомов. Если лихорадка наступает до появления суставных признаков, ее можно считать продолжением продромального заболевания или выражением латентного кардита. Повышение температуры вне суставных приступов может наводить на подозрение о висцерализации.
Пульс — чаще тахикардия, соответствующая температуре. Тахикардия лишь частично объясняется лихорадкой, чрезмерная и упорная тахикардия может свидетельствовать о кардите.
Брадикардия требует проверки ЭКГ и степени проводимости в a — v узле.
Поты у больного ревматизмом имеют некоторые особенности.
Они обильные, имеют едкий, кислый запах, преобладают ночью и ведут к истощению больного.
Период развернутых клинических проявлений
Затем наступает период клинически развернутой болезни. Центральное место в клинической картине ревматической лихорадки занимает поражение сердца, которое определяет нозологическую специфичность процесса и исход болезни в целом. В патологический процесс возможно вовлечение всех трех оболочек сердца: миокарда, эндокарда, перикарда.
Характеризуется вовлечением в процесс всех оболочек сердца, при этом поражение миокарда — почти обязательный признак болезни. Поскольку на фоне текущего миокардита не всегда легко распознать вальвулит, а тем более пристеночный или хордальный эндокардит, как и нередко стерто-протекающий перикардит, в клинической практике распространен термин “ревмокардит” — обобщающие понятие поражения сердца при ревматизме.
До настоящего времени сведения о частоте поражения миокарда весьма противоречивы. Данные некоторых зарубежных исследователей свидетельствуют о том, что в острой фазе ревмокардит возникает в 3-38% случаев, по другим данным — в 48-73 %. Отечественные ревматологи находят в активной фазе ревматизма кардит в 89-100% случаев. Такую разноречивость в частоте проявления кардита можно объяснить различными методическими подходами и критериями, используемыми клиницистами.
Ревмокардит может быть первичным (первая атака) и возвратным (повторные атаки), со сформировавшимся клапанным пороком или без него.
При первичной ревматической лихорадке у детей кардит развивается в 79-83% случаев, у взрослых — в 90-93 % случаев. При повторной ОРЛ у взрослых ревмокардит развивается в 100% случаев.
Ревмокардит характеризуется последовательным вовлечением в патологический процесс миокарда, эндокарда, перикарда. Возможно развитие изолированного диффузного или очагового миокардита, эндомиокардита, панкардита. Клинические проявления ревмокардита определяются преимущественным поражением той или иной оболочки сердца, степенью общей активности ревматического процесса и характером течения заболевания.
Одним из важных критериев ревмокардита, особенно впервые выявленного, является положительная динамика клинических симптомов под влиянием противоревматической терапии.
А.И. Нестеров предложил руководствоваться тремя клиническими градациями ревмокардита:яркий (выраженный), умеренно и слабо выраженный.
Морфологическую основу процесса составляет диффузное, преимущественно экссудативное поражение миокарда, которое у 1/3 больных сопровождается поражением эндокарда, а в 10% — перикарда.
Клинические симптомы ревмокардита.
Одышка и ортопноз могут отсутствовать при минимально или умеренно выраженном кардите. При достаточной активности процесса часто сочетание с перикардитом.
Кардиалгия. Характерны длительные колющие, ноющие боли в области сердца, обычно без иррадиации, тяжесть в области сердца.
Кардиомегалия. В большинстве случаев находят увеличение сердца, не всегда выявляемое физикально. Рекомендуют производить R-графию грудной клетки. При первичном кардите увеличение размеров сердца выявляется в 31% случаев, а при возвратном — 63%.
Снижение сократительной способности миокарда (выявляется на ЭХО-кардиографии), при первичном — 21%, при возвратном — 31%.
Характерна обратная динамика увеличения размеров сердца, особенно при первичном ревмокардите.
Аритмии: ощущение перебоев:
— Синусовая тахикардия (100 и более сокращений в 1 мин.). Число сердечных сокращений регистрируют в покое.
— Фибрилляция предсердий возникает, как правило, при появлении признаков стенозирования митрального клапана.
— Наджелудочковые или желудочковые (редко) экстрасистолы.
— Блокада атриовентрикулярной проводимости с электрокардиографически определяемым удлинением интервала PQ свыше 0,2 с или появлением периодов Венкебаха.
Снижение звучности первого тона на верхушке сердца, появление 3-го и 4-го тона и шумов, ритм “галопа” — характерные признаки ревмокардита. Нежный “дующий” систолический шум с тенденцией к нарастанию интенсивности и проводящийся в подмышечную область — показание к неотложной активной медикаментозной противовоспалительной терапии Появление новых шумов, динамика ранее существующих.
Низкочастотный мезодиастолический шум:
— лучше всего прослушивается в положении больного лежа на левом боку при задержке дыхания на выдохе;
— при остром ревмокардите с митральной регургитацией часто следует за III тоном или заглушает его.
Базальный протодиастолический шум, характерный для аортальной регургитации, может быть одним из симптомов острого ревмокардита:
— начинается сразу после II тона;
— имеет высокочастотный дующий убывающий характер;
— лучше всего прослушивается вдоль левого края грудины после глубокого выдоха при наклоне больного вперед.
Изолированное поражение аортального клапана без шума митральной регургитации не характерно для острого ревматического кардита, но не исключает его наличия
Признаки застойной сердечной недостаточности. Редко наблюдают при первичном кардите, намного чаще они сопутствуют возвратному ревмокардиту. Особенно надо обращать внимание на появление застойной сердечной недостаточности у лиц молодого возраста.
По рекомендации АКА, основным критерием ревмокардита является эндокардит,точнее — вальвулит, достоверным признаком которого является возникновение новых шумов при неизменяющихся размерах сердца или изменение существующих шумов.
До настоящего времени нет однозначного ответа по вопросу причин формирования пороков сердца и их прогрессирования. Одни считают, что пороки сердца могут формироваться только в результате активного ревматического процесса и являются исходом ревматического эндокардита, а появление новых пороков сердца или их прогрессирование также могут быть только результатом возвратного ревмокардита (эндокардита). Обострения же ревматического процесса связаны с носоглоточными инфекциями, вызванными стрептококками, к которым организм не имеет типоспецифических защитных М-антител.
Другие считают, что ревматизм является особой формой хронической стрептококковой инфекции с постоянной персистенцией L-форм стрептококков, способных в определенных условиях реверсировать в патогенные формы и предполагают, что, при мерно, в 30% случаев атаки ревматизма не связаны с острыми носоглоточными и респираторными болезнями, а обуславливаются неспецифическими факторами: переохлаждением, стрессами, хирургическим вмешательствам и др., которые запускают иммунопатологические процессы и развивается возвратный ревмокардит.
Имеются сторонники гипотезы о прогрессировании пороков сердца и без активации ревматического процесса, считающие, что деформация клапанов происходит за счет гемодинамических нарушений вследствие развития фиброзных отложений на дефектных клапанах, процессов тромбообразования и утолщения створок клапанов.
Они также считают, что в молодом возрасте эволюция пороков происходит за счет рецидивов ревмокардита, а в пожилом — вследствие гемодинамических нарушений и атеросклеротического процесса. Но имеется мнение о том, что тромботические наслоения атеросклеротического генеза на клапанах сердца могут приводить лишь к неполному замыканию клапанов и относительному сужению клапанного отверстия, в то время как в результате ревматического процесса поражается соединительно-тканная основа клапана с вовлечением фиброзного кольца, что приводит к истинному сужению митрального или аортального клапанного отверстия, а «бородавчатые» отложения ревматического генеза на клапанах сердца также приводят к клапанной недостаточности и в то же время служат показателями активного ревматического процесса, его экссудативной фазы.
перемещение верхушечного толчка. В результате ревматического вальвулита формируются пороки сердца.
78% поражение митрального клапана,
7% — поражение аортального клапана,
Нужно иметь в виду возможность быстрого развития детского первичного стеноза.
Разработаны допплер-эхокардиографические диагностические критерии ревматического эндокардита.
Часто сочетается с панкардитом.
Характерно сочетание с плевритом и пневмонией (плевроперикардиальные спайки).
1-я форма — острый фибринозный (сухой). Для него характерно внезапное начало, сильные боли (иногда задне-грудные, абдоминальные), лихорадка, перикардиальный шум.
2-я форма — экссудативный (серозный) перикардит. Для него характерны: боль “коронарного” типа, диспноэ (соответствующее количеству жидкости), тахипноэ, ортопноэ. С появлением жидкости боль уменьшается, шум трения перикарда также уменьшается или исчезает, глухие тоны. При серозном перикардите иногда возможно раздражение возвратного нерва, в таких случаях больного будет беспокоить кашель. При аскультации — очень глухие тоны сердца. При рентгенологическом исследовании обнаруживается “графинообразная” форма сердца.
Ревматический перикардит имеет благоприятное течение и на фоне противоревматической терапии экссудат быстро рассасывается. Исходом ревматического перикардита могут быть небольшие спайки между листками перикарда, однако, полного их сращения, развития слипчивого перикардита, “панцирного сердца” не возникает, что отличает ревматический перикардит от бактериального (коккового) и туберкулезного.
Типичный реактивный синовит с выпотом жидкости в полость сустава, отечностью и покраснением периартикулярных тканей, иногда с выраженной болью, болезненностью и ограничением активных и пассивных движений.
Характерные признаки ревматического полиартрита:
1. Поражение крупных суставов (коленных, голеностопных, локтевых, плечевых и намного реже — лучезапястных).
2. Симметричность поражения.
3. Мигрирующий, летучий характер артрита (убедиться в этом практически невозможно, так как после назначения лечения в подавляющем большинстве случаев в течение нескольких часов происходит инволюция артрита).
4. Полная обратимость суставного синдрома. Отсутствие изменений на рентгенограммах, восстановление функции суставов.
5. Следует иметь в виду, что ревматические заболевания часто сочетаются, и в клинической картине заболевания часто могут появляться различные “наслоения”. Так, у больного ревматизмом может развиться остеоартрит или ревматоидный артрит со всеми характерными суставными изменениями. Иногда, после повторных ОРЛ симптомы поражения суставов проходят не полностью. В этих случаях развивается фиброз капсул суставов, ульнарная девиация пальцев кисти, формируется артропатия Жаку. Иногда даже с эрозированием суставных поверхностей костей.
6. При ревматизме, чаще при повторных атаках, нередко возникает не артрит, а полиартралгия.
7. В настоящее время установлено, что 25% ревматических артритов — это сейчас моноартрит или поражение мелких суставов кистей и стоп, особенно у юношей. У них же м.б. необычное поражение грудинно-ключичного сочленения.
Ревматический артрит чаще развивается в сочетании с кардитом или хореей. Однако он может протекать изолированно, отличаясь более длительным, чем при типичной ОРЛ, течением, слабым ответом на противовоспалительную терапию. В таких случаях по рекомендациям АКА постстрептококковый артрит, при условии исключения артритов другой этиологии, следует рассматривать как вариант ОРЛ, со всеми вытекающими последствиями в тактике проведения лечения, профилактики и диспансерного наблюдения за больными. В.А. Насонова призывает не переоценивать значение артрита. Если это ОРЛ, то, как правило, симптоматика разнообразна.
Малая хорея (или хорея Сиденхэма).
Чаще встречается у детей. Нечастое появление ревматического поражения ЦНС, а именно стриарной системы. Может предшествовать первой ревматической атаке, сочетаться с ней или развиваться после нее. Для хореи характерна пентада симптомов: гиперкинезы, мышечная дистония, нарушения статики и координации, сосудистая дистония, нарушения психики. Особенно характерен гиперкинез мышц при их гипотонии.
Клиническая картина складывается из:
хаотических непроизводных подергиваний конечностей и мимической мускулатуры. Характерно полное исчезновение симптоматики во сне.
внезапно меняется и психическое состояние ребенка: развивается эгоистичность, эмоциональная неустойчивость или, напротив, пассивность, рассеянность, утомляемость, агрессивность.
Гиперкинезы проявляются гримасничанием, невнятностью речи, дизартрией, нарушением почерка, невозможностью удержать предметы сервировки стола при еде, общим двигательным беспокойством.
Вследствие мышечной гипотонии ребенок не может сидеть, ходить, нарушается процесс глотания, физиологические отравления и т.д. (псевдопаралитическая форма хореи).
Среди отдельных клинических признаков хореи описывают симптомы “дряблых плеч” (при поднимании больного за подмышки голова глубоко погружается в плечи).
Симптом Черни (втяжение подложечной области при вдохе),
Симптом “глаз и языка Филатова” (невозможность одновременно закрыть глаза и высунуть язык).
Симптом “хореической руки” — сгибание в лучезапястном и разгибание в пястно-фаланговых и межфаланговых суставах вытянутой вперед руки.
Симптом Гордона (задержка обратного сгибания голени при вызывании коленного рефлекса в результате тонического напряжения четырехглавой мышц бедра).
Хореические гиперкинезы усиливаются при волнениях, реже при физической нагрузке.
Сухожильные рефлексы при малой хорее несколько повышены, иногда выявляются не резко выраженный клонус стоп.
При мышечной гипотонии рефлексы отсутствуют.
Диагноз ревматической хореи может быть поставлен невропатологом после исключения других причин поражения нервной системы (системная красная волчанка, хорея Геттингтона и др.)
Кольцевидная (аннулярная) эритема.
Это бледные розовато-красные пятна диаметром до 5-7 см с четкими, не всегда ровными краями. Никогда не зудящие. Встречается у 6-12% больных. Не возвышаются над кожей, бледнеют при надавливании. Характерна локализация на коже груди, живота, спины, конечностей, но не на лице. Спонтанное исчезновение и (редко) рецидивирование. В основе ее лежит васкулит. Не оставляет после себя следов.
Кольцевидная эритема отражает высокую степень сенсибилизации организма к стрептококковой инфекции и поэтому может наблюдаться не только при ревматизме, но и при любых состояниях, обусловленных стрептококком (декомпенсированный тонзиллит, стрептококковый гломерулонефрит и др.).
Узловатая (нодозная) эритема для ревматизма нехарактерна.
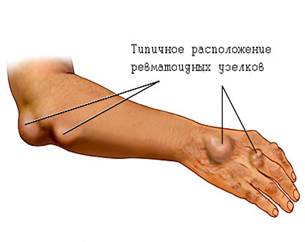
Подкожные ревматические узелки
Размером от зерна до горошины с локализацией в периартикулярных тканях могут появиться в период ревматической атаки (их наблюдают у 3-6% больных). В отличие от РА характерно отсутствие центрального некроза. Они не вызывают у больных беспокойства, безболезненны, кожа над ними не изменена. Инволюция узелков происходит в период от нескольких дней до нескольких недель. Иногда они обнаруживаются на затылочной области, области остистых отростков позвонков.
При ОРЛ могут развиваться ревматические серозиты, васкулиты, свидетельствующие как об активности процесса, так и о его системности.
Ревматическая пневмония или легочный васкулит.
Наблюдается преимущественно у детей. Обращает внимание одышка, малая выраженность аускультативной симптоматики при отсутствии притупления перкуторного звука, кашель, лихорадка, отхождение мокроты. Есть тяжелые формы течения. Рентгенологически определяют мелкие множественные очаги уплотнения или двусторонний прикорневой процесс, напоминающий “крылья бабочки”.
При васкулите — кашель, кровохарканье, значительное коли чество влажных хрипов при аускультации в отсутствие каких-либо перкуторных из менений. Диффузное усиление лёгочного рисунка при рентгенологическом исследовании. Характерна резистентность к антибиотикотерапии, эффективность противовоспалительной терапии. Однако не всегда легко провести дифференциальную диагностику с застойными явлениями в лёгких, особенно при возвратном ревмокардите на фоне порока сердца.
Нередко может развиваться уже в начале болезни, как правило, с небольшим выпотом, регистрируемым рентгенологически.
Боль в груди, кашель, диспноэ.
При аускультации: шум трения плевры, лёгкие субкрепитирующие хрипы.
Для ревматического плеврита характерна большая тенденция к осумкованию (из-за обилия фибрина). При осумковании воз никает исчезновение дыхательного шума в нижне-задней области
Плевральная жидкость — серозно-фибринозная (реакция Ривальта — положительная).
Обратная эволюция на салицилаты очень хорошая.
Редкий признак болезни, наблюдаемый у детей и связанный с ревматическим перитонитом. Клиническая симптоматика характеризуется внезапным появлением диффузных или локализованных болей в животе, сопровождающихся тошнотой, реже рвотой, задержкой стула или его учащением. Боли носят мигрирующий характер, различные по выражен ности, сопровождаются лихорадкой, небольшим напряжением брюшной стенки, болезненностью при пальпации. Перитонеальные симптомы ис чезают через несколько дней, обычно рецидивов не бывает.
Поражения почек разнообразны: от преходящего мочевого син дрома (альбуминурия, гематурия) в связи с инфекционным нефритом до диффузного гломерулонефрита.
Маломанифестная симптоматика ревматического гломерулонефрита -главная причина редкой .диагностики в клинике этого системного при знака ревматизма
Конъюнктивиты. Эписклериты. Морфологические изменения выступают в виде отека, тургесценции коллагеновых волокон, околососудистой инфильтрации, подконьюктивальной, эписклеральной и склеральной экстравазации эритроцитов в сосудистую оболочку и в реснитчатое тело.
Морфологически выявляют наличие фибриноидного вещества в центре селезеночных фолликул, гипертрофию лимфатических желез. При гистологическом анализе — наличие фибробластов.
Эндокринные сдвиги — это почва для возникновения болезни. Кроме того, эндокринные изменения могут возникать по ходу болезни. Эндокринные сдвиги, как правило, содействуют активации процесса и усугублению сердечной недостаточности. Возможны гипоталамические нарушения. Гипофизарные нарушения, дисфункция коры надпочечников.
Миалгии, интерстициальный ревматический миозит
Клинико-диагностические критерии ОРЛ Киселя-Джонса:
I. Большие (ревматическая клиническая пентада):
1) ревмокардит (преимущественно эндомиокардит);
2) полиартрит (преимущественно крупных суставов, мигрирующий характер, без остаточных деформаций, рентгенологически негативный);
3) малая хорея (гипотонико-гиперкинетический синдром вследствие поражения полосатого тела подкорки головного мозга);
4) ревматические узелки (периартикулярные подкожные узловатые уплотнения);
5) анулярная эритема (кольцевидные покраснения кожи туловища и проксимальных отделов конечностей).
1) клинические: лихорадка, артралгии;
2) лабораторно-инструментальные: а) лабораторные (СРБ, СК, ДФА, СМ, АСЛО, АСГН); б) инструментальные (увеличение интервала PQ на ЭКГ)
При ОРЛ отмечаются увеличение СОЭ, тенденция к лейкоцитозу, повышение показателей серомукоида, положительный тест на С-реактивный белок (СРБ), диспротеинемия с уменьшением количества альбуминов и нарастанием уровня глобулиновых фракций за счет повышения содержания г-глобулинов.
При серологических исследованиях выявляют повышенные или повышающиеся в динамике титры антистрептококковых антител. При этом повышение титров АСЛ-О наблюдается в 80% случаев ОРЛ, анти-ДНКазы В и АСГ — в 95-97% случаев. Титры антистрептококковых антител должны измеряться трижды через двухнедельные интервалы. Двукратное повышение титра может рассматриваться как диагностически значимое.
Отражением аутоиммунных процессов является увеличение всех классов иммуноглобулинов (А, М и G), выявление циркулирующих иммунных комплексов (ЦИК).
При бактериологическом исследовании мазка из зева в 15-20% случаев обнаруживают в-гемолитический стрептококк группы А. Однако положительные результаты бактериологических исследований не позволяют дифференцировать активную инфекцию от стрептококкового носительства.
Лабораторные показатели, как правило, имеют прямую связь со степенью активности ревматического процесса, за исключением хореи, когда, несмотря на выраженные клинические проявления, они могут оставаться в пределах нормальных значений.
Инструментальные методы исследования
ЭКГ важна для уточнения характера нарушения сердечного ритма и проводимости (часто экстрасистолы, предсердно-желудочковые блокады I-II степени). Для ревматического миокардита характерна быстрая динамика ЭКГ — в течение 1-2 нед (в отличие от миокардиодистрофии, кардиомиопатии).
Фонокардиография позволяет выявить ослабление I тона, появление дополнительных III и IV тонов, систолический шум в области верхушки сердца, базальный протодиастолический шум, при формировании порока сердца — соответствующие изменения.
Эхокардиография (ЭхоКГ) необходима для выявления клапанной патологии сердца и перикардита, дифференциальной диагностики с кардиомиопатиями, а также для исключения пролапса митрального клапана как функциональной патологии.
К основным осложнениям ревматизма относят:
Ш Формирование клапанного порока сердца.
Ш Развитие застойной сердечной недостаточности.
Ш Тромбоэмболии (особенно при появлении фибрилляции предсердий).
Ш Возникновение септического эндокардита.
I. Лечение должно быть трехэтапным, что, к сожалению, не всегда соблюдается.
1 этап. Лечение активной фазы проводят в стационаре.
2 этап. Восстановительное лечение в условиях пригородного санатория или на больничном листе (завершение лечения, начатого в стационаре).
3 этап. Диспансерное наблюдение и профилактическое лече ние.
II. Принципиально разделение на активную и неактивную фазу.
III. По-возможности — более ранняя диагностика — при этом лучше эффект терапии.
V. Комплексная терапия (этиологическая, патогенетическая, восстановительная, симптоматическая.
Стационарное лечение (1 этап).
Больной находится в стационаре 6-8 недель при первичном кардите, и даже более — при возвратном (в среднем 40-45 дней).
Этот этап включает в себя:
3) Медикаментозное лечение.
5) Иногда — хирургическое лечение.
В первые 7-10 дней больной при лёгком течении должен соблюдать полупостельный режим.
Весь период острых и подострых явлений и при выраженных явлениях кардита — строгий постельный режим.
Длительность строгого режима определяется общими показаниями болезни, степенью поражения сердца и недостаточностью кровообращения.
Ко времени выписки больного следует перевести на свободный режим, близкий к санаторному. Кроме того, желательно, нахождение в тёплых (18-20°) и малых палатах.
— Диета должна соответствовать столу № 10.
— Эти больные не нуждаются в специфической диете.
— Необходима достаточно калорийная и легкоусвояемая пища.
— Ограничение жидкости и поваренной соли (на 1/3 или 1/2), особенно при недостаточности кровообращения и назначении гормонов.
— Желательно некоторое ограничение углеводов, особенно в периоде начинающейся клинической ремиссии.
— В связи с дезорганизацией соединительной ткани и белкового метаболизма необходимо: 1-2 г белка на 1 кг веса.
— Витамин С. Он участвует в строительстве основного вещества соединительной ткани, в фибриллярных элементах, а также в синтез гормонов надпочечников, в окислительно-восстановительных процессах. Необходимо 0,3-0,6 г и выше в сутки, так как возникает дефицит витамина С в течение 1 — 1,5 месяцев, а далее в половинной дозе до 12 недель.
— Витамин B1 — 1,0 мл 6% раствора
— Витамин В6 — 1,0 мл 5% раствора в/м через день в течение одного месяца.
— Соли калия (фрукты, овощи). Они необходимы для работы мышцы сердца, оказывают мочегонный эффект.
Принципы медикаментозной терапии:
— Использование средств и методов десенсибилизирующей и антивоспалительной терапии.
— Восстановление общей реактивности организма.
— Симптоматическая терапия (при недостаточности кровообращения и т. д.).
— Борьба с очагами инфекции.
— В последующем — функционально-восстановительная терапия.
— противовоспалительное и десенсибилизирующее действие;
— влияют на повышенную проницаемость капилляров, клеточные мембраны;
— угнетают выработку антител;
— снижают процессы сенсибилизации и аутосенсибилизации.
Преднизолон — 20-30 мг в сутки.
Триамсинолон — 12-16-20 мг в сутки.
Дексаметазон — 2-3 — 3,5 мг. Дексаметазон больше подходит для поддерживающей терапии, в остром периоде — не годится, лучше при РА.
Диспансерное наблюдение (3 этап)
Этот этап предусматривает последующее диспансерное наблюдение и профилактическое лечение больного ревматизмом.
1. Осуществление лечения, направленного на окончательную ликвидацию активного ревматического процесса.
2. Проведение симптоматической терапии нарушений кровообращения и больных с пороками сердца, решение совместно с кардиохирургом вопросов хирургической коррекции пороков.
3. Решение вопросов реабилитации, трудоспособности, трудоустройства.
4. Осуществление вторичной профилактики ревматизма, предупреждение рецидивов заболевания
Это комплекс общегосударственных мероприятий, направленных на улучшение условий жизни населения, укрепление службы здравоохранения и повышение санитарной культуры.
Цель первичной профилактики — организация комплекса индивидуальных, общественных и общегосударственных мер, направленных на ликвидацию первичной заболеваемости ревматизмом, т.е недопущение заболеваемости ревматизмом здоровых лиц. Особо выделяют следующее:
1. Борьба со стрептококковой инфекцией:
1) Выявление носителей (обязательное бактериологическое исследование при носоглоточных инфекциях).
2) Обязательное лечение стрептококковых носоглоточных инфекций антибиотиками:
3). Меры борьбы со стрептококковым окружением.
Учитывая пик заболеваемости в подростковом возрасте, высокий риск развития ревматизма в семьях больных, вспышки стрептококковой инфекции, перечисленные мероприятия приоритетно проводить в детс ких и подростковых коллективах (особенно закрытых) и в семьях, где есть больные ревматизмом.
Проводится иммунизация против стрептококка группы А. Синтезирована вакцина, которая будет содержать эпитопы М-протеинов «ревматогенных» штаммов стрептококков, не вступающих в перекрестную реакцию с тканевыми антигенами сердца человека. Применение такой вакцины в рамках первичной профилактики ОРЛ целесообразно, в первую очередь, у лиц с генетическими маркерами, указывающими на предрасположенность к заболеванию.
5). Меры общего повышения защитных сил организма
Спорт, закаливание, гимнастика.
По окончании курса лечения ОРЛ, сразу же начинается ее вторичная профилактика. У больного з-4 раза в году определяют антитела к сердечно-реактивному антигену. В периоды нарастания титра антител проводят бициллинопрофилактику.
1. Её проводят с целью недопущения рецидивов заболевания у лиц, уже перенесших острую ревматическую лихорадку.
2. Ей подлежат все больные, перенесшие достоверный рев матический процесс в течение последних 5 лет и по индивидуальным показаниям те, кто перенес ревматическую атаку более чем 5 лет назад.
3. Антибиотики — основа профилактики повторных ревматических атак.
Наиболее эффективной лекарственной формой бензатин бензилпенициллина является экстенциллин. Исследования, проведенные в институте ревматологии РАМН и Государственном научном центре по антибиотикам, показали, что этот препарат обладает явными фармакокинетическими преимуществами в сравнении с бициллином-5 по основному параметру — длительности поддержания адекватной противострептококковой концентрации бензилпенициллина в сыворотке крови пациентов.
В условиях вторичной профилактики обязательным является проведение текущей профилактики ревматизма.
Текущая профилактика заключается в назначении антибактериальных препаратов, к которым чувствителен стрептококк, всем больным, перенесшим ОРЛ, при интеркуррентных инфекционных заболеваниях и малых операциях (экстракция зуба, аборт, тонзиллектомия и др.) в терапевтических дозах. При малых операциях пероральный прием антибиотиков может быть заменен парентеральным введением бензилпенициллина в течение 5 дней с последующим введением бициллина-1 в стандартных дозах.
Прогноз заболевания определяют эффективность лечения первичного ревмокардита и наличие осложнений.
2. Сестринский уход при ревматической лихорадке
Ухаживая за больным ревматизмом, медицинская сестра должна ознакомиться с планом его обследования, особенностями диетического, медикаментозного и немедикаментозного лечения, возможными побочными эффектами. Некоторые больные попадают на стационарное лечение с выраженным болеем в суставах, нарушением их функций, повышением температуры тела, сопровождающееся значительной потливостью. Все это требует максимального внимания к больному, терпения, выдержки, доброжелательности, сочувствия. Постель больного должна быть удобной, мягкой. Болезненные суставы необходимо защитить от возможных микротравм. По назначению врача на суставы накладывают согревающие компрессы (сухие, спиртовые, с медицинской желчи). В случае значительной потливости больного возникает потребность часто обтирать его теплым полотенцем и менять белье. Белье должно быть теплой, менять ее следует быстро, не переохлаждая больного.
Медицинская сестра обеспечивает выполнение назначений врача, следуя медицинской этики и медицинской деонтологии. Она поощряет больного к приему лекарственных средств, напоминает больному, как принимать их (до или после еды, чем запивать), следит за побочными эффектами лечения (диспепсические расстройства и боль в груди во время лечения, аллергические реакции), сообщает об их возникновении врачу.
В острый период болезни особенно внимательно следует следить за кожей, за ее чистотой. Каждый раз перед приемом пищи надо дать больному вымыть руки. Открытые части тела нужно мыть ежедневно утром и вечером.
Кожу других частей тела протирают полотенцем, смоченным теплой водой или дезинфицирующим раствором (спиртом, наполовину разведенным водой, одеколоном, камфорным спиртом). Особое внимание обращают на складки кожи, места повышенного потоотделения. После этого кожу тщательно протирают чистым сухим полотенцем. Возвращать больного в постели следует очень осторожно, чтобы не травмировать суставы.
Питание больного в острый период болезни проводится в палате.
Давать пищу нужно часто, небольшими порциями. Ограничивают углеводы (сахар, сладкие фрукты), чтобы не увеличивать аллергическое состояние больного, а также соль (5-6 г в сутки).
Если у больного являются отеки, медицинская сестра ежедневно записывает данные о суточный диурез и количество выпитой жидкости, включая и жидкую пищу.
Медицинская сестра следит за чистотой в палате. Во время проветривания больного следует хорошо укрыть одеялом, а голову прикрыть полотенцем. Проветривая, нельзя делать сквозняков.
При наличии запоров применяют очистительную клизму. Нужно подмывать больного 2-3 раза в день, особенно после физиологических испражнений.
После затихания острого периода и уменьшения боли в суставах, больной должен быть на полупостельный режиме, с ограниченной физической активностью. Он может самостоятельно поворачиваться, садиться в постели и вставать из него, выполнять легкие гимнастические упражнения под наблюдением медицинской сестры.
3.1 Пример сестринского ухода при ревматоидном артрите
Пациент У. 64 лет находится на лечении в хирургическом отделении с диагнозом ревматоидный артрит, жалуется на боли в коленных, правом локтевом, лучезапястных суставах и в мелких суставах кистей, утреннюю скованность движений в этих суставах в течение 30-40 минут. Болен 6 лет. Заболевание характеризуется постепенным вовлечением в процесс различных суставов: сначала мелкие суставы кистей и коленные, затем другие.
Объективно: проксимальные межфаланговые и коленные суставы деформированы, движения в них ограничены в объеме, болезненные. Лучезапястные суставы увеличены в объеме, кожа над ними гиперемирована, горячая на ощупь, движения затруднены из-за болей. Отмечается атрофия межкостных мышц в области тыла кистей и мышц голеней. Со стороны внутренних органов патологических отклонений не определяется.
Алгоритм действий медсестры:
Ш вызов врача для оказания квалифицированной помощи;
Ш обеспечить физический и психический покой, исключение раздражителей (звуковых и световых);
Ш обеспечить доступ свежего
Ш воздуха или оксигенотерапию для уменьшения гипоксии;
Ш придать положение с приподнятым изголовьем для обеспечения оттока крови на периферию;
Ш поставить горчичники на икроножные мышцы с целью расширения периферических сосудов;
Ш поставить на лоб холодный компресс для предотвращения отёка головного мозга;
Ш по назначению врача ввести противовоспалительные лекарственные препараты: индометацин, вольтарен, ортофен, бруфен;
Ш наблюдать за внешним видом, пульсом, АД с целью контроля состояния.
Изучив необходимую литературу, можно сделать выводы:
1. Острая ревматическая лихорадка (первой атакой) и рецидивы ХРБС возникают у юношей и лиц молодого возраста в организованном коллективе в 90% случаях после ангины, в основном, в первое полугодие службы
2. Типичные яркие клинические симптомы ревматической лихорадки у больных разного возраста проявляются с разной частотой: у военнослужащих молодого возраста, находящихся в условии закрытого коллектива при острой ревматической лихорадке (первая атака) — у 100%, при рецидиве — у 69,2%; в среднем и зрелом возрасте при ОРЛ —у 75%, а при рецидиве — у 25,7%; в пожилом при рецидиве — у 25 % больных.
3. Латентное течение заболевания увеличивается с возрастом: у 7,7% больных молодого возраста с рецидивом заболевания и — у 16,1% ревматическими пороками сердца; в среднем и зрелом возрасте при рецидиве -у 36,1% и — у 50,5% ревматическими пороками сердца; в пожилом возрасте — у 52,9% больных РПС.
4. У половины больных ревматическими пороками сердца среднего, зрелого и пожилого возраста не было сведений о ревматической лихорадки в анамнезе, кроме ангин. У больных хроническими ревматическими болезнями, сердца рецидивы заболевания вызваны реинфекцией БГСА или активизацией эндогенной инфекцией БГСА — рецидив заболевания следовал после переохлаждения, физического переутомления, а у 23,0% больных факторы не были установлены.
5. Больные среднего, зрелого и пожилого возраста — в 51,4% случаях нуждаются в оперативном лечении ревматических пороков сердца. Для исключения постоперационных осложнений, в том числе, выраженного ревмокардита необходимо превентивное лечение антибактериальными препаратами.
6. Выраженный рестеноз митрального отверстия в течение 10 лет после операции развился у 6,2 мужчин и 35,0% женщин среднего и зрелого возраста, через 20 лет еще — у 9,3% мужчин и 20,0% соответственно. Умеренный рестеноз выявлен у 84,5% мужчин и 30% женщин. Аортальный порок после операции на сердце сформировался в течение 10-15 лет у 25,0% мужчин и 15,0% женщин, что указывает на вялотекущий ревмокардит в течение этого периода, несмотря на отсутствие клинико-лабораторных признаков активности ревматического процесса.
7. Причинами смерти больных ревматической лихорадкой среднего и пожилого возраста явились: нарушение мозгового кровообращения, инфекционный эндокардит, онкологические заболевания, инфаркт миокарда.
8. Длительное переживание, цитопатическое действие в культуре ткани, склонность к внутриклеточному паразитизму, реверсия Ь — форм в исходные бактериальные формы высокой вирулентности, выделение их из организма, свидетельствуют о роли этих форм в хронизации вялотекущего ревмокардита.
9. Отмечена корреляция частоты высеваемости БГСА со слизистой зева, титров стрептококкового антигена и противострептококковых антител в зависимости от степени активности ревматического процесса и срока проведения исследования от начала заболевания. Так, у больных острой ревматической лихорадкой и рецидивами заболевания, с высокой степенью активности ревматического процесса, частота высеваемости составляла 47,0%, 48,0% в начале заболевания с постепенным снижением показателей в течение двух недель до 18,0%. Высеваемость БГСА со слизистой носоглотки у больных ревматической лихорадкой в молодом возрасте выше, чем в пожилом 42,0% и 11,3%.
1) Бурова Л.А., Нагорнев В.А., Пигаревский П.В. и др. Новые представления о механизмах иммунопатологических состояний стрептококковой этиологии // Вестн. РАН. 1996. — № 11. — С. 28-34.
2) Быкова В.П. Морфофункциональная организация небных миндалин как лимфоэпителиального органа // Вестн. отоларингол. 1998. — № 1. — С.41-45.
3) Васин В.А., Чумаченко П.А.,Ухов Ю. И и соавт. К вопросу о патоморфозе ревматизма. // Ж. Научно- практическая ревматология. Тезисы 111 съезда ревматологов России. №;2001. С.74.
источник
