Опубликовано: 24 июн в 10:09
Вы до сих пор терпите ГАСТРИТ? Нужно лечить не следствие, а причину — рассказывает Ольга Кировцева.
Принципы применения препаратов от язвы двенадцатиперстной кишки основываются на комплексном подходе. Эффективность этого направления доказана как теоретически, так и практически. Благодаря недавно разработанным методам и внедрению их в массовую терапию, больным намного реже назначается хирургическое вмешательство, а на ранних стадиях избавиться от болезни можно в кратчайшие сроки.
При комплексной терапии используются следующие лекарственные средства:
Противопротозойные препараты (Тринидазол). Он назначается для полной эрадикации хеликобактерной инфекции.
Антибиотики (Кларитромицин, Метронидазол, Амоксициллин, Тетрациклин ). Предназначены эти лекарства для борьбы с бактерией Хеликобактер. Лечение язвы двенадцатиперстной кишки антибиотиками подразумевает комбинирование нескольких таких средств с иными препаратами. Антибиотики при язве играют огромную роль в лечении заболевания, поскольку у 90% больных причиной развития патологии является именно Хеликобактер.
Гастропротекторы (Сукральфат, Сукрас, Вентер, Кеал). Они обладают обволакивающим свойством, угнетая пагубное воздействие кислоты.
Антисекреторные препараты при язве двенадцатиперстной кишки: блокаторы Н2-гистаминорецепторов (Фамотидин, Квамател, Ранитидин), М1-холинолитики (Пирензепин, Гастроцепин), ингибиторы протонной помпы (Эзомепразол, Нольпаза, Омепразол, Омез). При язве двенадцатиперстной кишки они применяются для угнетения секреции.
Больше никаких вздутий, диарей, изжоги, тяжести и других симптомов ГАСТРИТА! Наши читатели для лечения гастрита уже используют этот метод. Читать далее
Прокинетики (Ганатон, Мотилиум, Мотилак, Метоклопрамид). Лекарственные средства этой группы призваны стимулировать желудочно-кишечную моторику. Такие таблетки при язве двенадцатиперстной кишки применяют для лечения тошноты, изжоги, тяжести в животе.
Анальгетики (Баралгин, Кеторол). Использование анальгетиков подразумевает улучшение физического состояния больного за счет угнетения болевого синдрома.
Висмутосодержащие (Вис-нол, Викалин, Викаир, Де-Нол). Лечение язвы двенадцатиперстной кишки препаратами висмута позволяет создать на слизистой оболочке некий защитный слой, который предотвращает пагубное воздействие желудочного сока на воспаленную область и угнетает влияние хеликобактерной инфекции.
Антацидные средства (Маалокс, Фосфалюгель). Эти препараты от язвы 12 перстной кишки облегчают проявление жжения и боли. Лекарства этой группы не избавляют от причины заболевания, а только угнетают симптомы.
Витаминные комплексы и препараты, которые способствуют улучшению питания клеток слизистой оболочки. Такие таблетки при язве двенадцатиперстной кишки (Актовегин и витамины группы В) назначаются для поддержания местного иммунитета и ускорения процесса выздоровления.
Одним из самых первых симптомов появления патологических образования в органах ЖКТ является боль. Обезболивающие таблетки при язве двенадцатиперстной кишки применяются для снятия болевых ощущений. Они влияют непосредственно на очаг проявления болей и способны быстро купировать их. К таким препаратам следует отнести таблетки Но-шпа, Дротаверин, Парацетамол.
Некоторые пациенты интересуются — можно ли употреблять Парацетамол при язве двенадцатиперстной кишки? Множество стран мира, которые уже отказались от аспирина и анальгина из-за их пагубного влияния на слизистые оболочки ЖКТ, полностью заменили их парацетамолом. Это обезболивающее средство, которое обладает жаропонижающим эффектом и способно бороться с воспалительными процессами, не повреждая слизистых оболочек желудка и 12 перстной кишки. Существует только ограничение на его длительный прием. Употреблять нужно по рекомендации врача.
Сегодня популярным лекарством для профилактики образования тромбов является препарат Кардиомагнил. Следует отметить, что основным активным веществом этого лекарства выступает Ацетилсалициловая кислота (нестероидное средство), которая противопоказана при заболеваниях органов ЖКТ. Поэтому применять Кардиомагнил при язве двенадцатиперстной кишки не рекомендуется.
- Вы устали от болей в животе, тошноты и рвоты…
- И эта постоянная изжога…
- Не говоря уже о расстройствах стула, чередующихся запорами…
- О хорошем настроении от всего этого и вспоминать тошно…
Поэтому рекомендуем вам прочитать историю Ольги Кировцевой о ее излечении от ГАСТРИТА. Читать далее »
Елена Малышева: Заболевания ЖКТ уходят мгновенно! Поразительное открытие в лечении язвы, гастрита, панкреатита, колиты, дисбактериоза, кишечных инфекций и многих других заболеваний. .
Уже много лет я ежедневно появляюсь на экранах Ваших телевизоров и не раз мы говорили о проблемах желудочно-кишечного тракта. Было много сказано про методы лечения болезней желудка! Мы, в нашей передаче, часто говорим о хирургии и медикаментозных процедурах, но очень редко затрагиваем народные методы. Причем не просто рецепты от бабушек, а то, что признали в научной среде, ну и конечно же признанное нашими телезрителями. Сегодня мы поговорим об исцеляющем воздействии чаев.
Наверняка Вы сейчас в недоумении, о каких еще исцеляющих чаях может идти речь, в лечении желудочно-кишечного тракта? Действительно, как обычный чай может помочь в лечении столь серьезных заболеваниях как язва, гастрит, панкреатит и т.д. Если Вы помните, то несколько выпусков назад я рассказывала про возможность запуска регенерации организма, при помощи воздействия на определенные рецепторы клеток нашего организма. Так вот, для излечения ЖКТ и не только, нужно запустить процесс возврата , то есть вернуть клетки к исходному состоянию. Ведь медицина, в большинстве своем — это борьба со следствием. А нужно устранить именно причину и вернуть организм к исходному состоянию. Именно поэтому, после приема правильной дозировки определенных веществ, которые содержатся в напитке Монастырский Чай . почти все пациенты чувствуют легкость, будто заново родились. Мужчины, в свою очередь, ощущали прилив сил, стойкую потенцию, мощный прилив энергии, стали лучше высыпаться.
Чайная терапия помогает справиться с такими страшными болезнями, как язва, гастрит, колит, панкреатит, дисбактериоз, проблема со стулом и т.д. Когда у нас проблемы, болезни ЖКТ разрушают организм, а когда все хорошо, то организм приходит в тонус. То есть вся система напрямую влияет на состояние организма. И эта связь помогает максимально эффективно бороться с болезнью.
И как же это работает, спросите Вы? Объясню. Чайная терапия, при помощи конкретных веществ и антиоксидантов воздействуют на определенные рецепторы, которые отвечают за ее регенерацию и работоспособность. Происходит перезапись информации о больных клетках на здоровые. В итоге, организм начинает процесс оздоровления, а именно возвращает, как мы говорим, к точке здоровья .
На данный момент существует единственный центр собирающий и продающий этот Монастырский Чай — это небольшой монастырь в Беларуси. О нем очень много говорят и по нашему каналу, и по другим. И не зря, скажу я Вам! Это не какой-нибудь простой чай, а уникальная смесь из самых редких и мощных натуральных целебных веществ. Этот чай доказал свою эффективность не только пациентам, но и науке, которая признала его действенным препаратом. Болезни желудочно-кишечного тракта уходят за 10-15 дней, как показали исследования. Главное — четко следовать указаниям в методике!
Мы пригласили в студию Игоря Крылова, одного из тысяч пациентов которым помог Монастырский Чай :
Игорь Крылов: С каждым днем я чувствовал улучшение. Язва отступала семимильными шагами! К тому же происходило общее оздоровление организма: панкреатит перестал беспокоить, я смог себе позволить есть практически все, что захочу. Я поверил! Я понял, что для меня это единственный выход! Потом и вовсе все закончилось, головные боли прошли. По окончанию курса я стал абсолютно здоров! Пол-нос-тью. Главное в чайной терапии — это комплексное воздействие. Классическое лечение НЕ убирает ПЕРВОПРИЧИНУ заболевания, а только борется с его внешними проявлениями. А Монастырский Чай ВОССТАНАВЛИВАЕТ ВЕСЬ ОРГАНИЗМ, в то время, как наши врачи вечно засыпают сложными непонятными терминами и вечно пытаются впарить дорогие препараты, от которых нет никакого толку… Как я уже сказал, все это испробовал на себе лично
Елена Малышева: Игорь, расскажите подробнее про процесс лечения!
Игорь Крылов: В сам Белорусский монастырь я не смог поехать, поэтому заказал Монастырский Чай на этом сайте. чтобыы его получить, заполните свои данные на сайте, оставьте рабочий номер телефона, чтобы с Вами смогли связаться и обговорить детали. Я получил чай через 4 дня, он пришел в закрытом конверте, без опознавательных знаков. Средство стоит копейки, относительно той цены, которую я потратил на лечение и потратил бы еще больше, если б не заказал этот чай! Инструкция есть, поэтому в методике можно легко разобраться. Уже после первого приема чувствуется улучшение. Попробуйте сами и Вы поймете меня.
Елена Малышева: Спасибо Игорь, наши операторы разместят ссылку на сайт Белорусского монастыря, чтобыы оформить заказ.
Как видите, путь к здоровью не такой трудный. Монастырский чай можете заказать здесь. Это официальный сайт.
Оригинальный Монастырский Чай можно заказать только на официальном сайте, который опубликован ниже. Этот продукт имеет все необходимые сертификаты и проверен на эффективность. В странах СНГ очень много подделок, заказав которые Вы не получите эффект.
Многие из нас принимают медицинские средства для понижения температуры сразу же после появления неприятных симптомов простуды, гриппа или другого недомогания. Но это не совсем правильно. Если существует необходимость снизить температуру тела у детей, то прием жаропонижающих препаратов может быть назначен врачом в таких случаях:
- Если появилась ломота в теле и головная боль, а температура у малыша внезапно поднялась до 39 градусов.
- При появлении фебрильных судорог и повышении температуры до 38 градусов.
- Для лечения болезней легких и сердца с повышением температуры до 38 градусов и выше.
- Если во течение первых трех месяцах жизни у младенца внезапно повышается температура.
Для лечения взрослых пациентов необходимо начинать прием подобных лекарственных средств, если температура тела поднимается выше 38,5 градусов, в теле появляется недомогание, болит голова, появляется тошнота или рвота.
Ангина является инфекционной болезнью, при которой очень часто поднимается температура. Температура во время ангины может быть субфебрильной (не выше 38 градусов) и фебрильной (от 38 до 39 градусов). Обычно, уже на четвертый-пятый день заболевания высокая температура начинает спадать.
Прежде всего, необходимо помнить, что субфебрильную температуру во время ангины сбивать не рекомендовано. Врачи считают, что организм больного, таким образом, борется с инфекцией. Но фебрильную температуру сбивать нужно. При не слишком высоких показателях (до 38 градусов) помогает парацетамол, анальгин, ибупрофен. Препараты с этими активными компонентами должны быть в каждой семейной аптечке. А вот аспирин, который так часто используется для снижения температуры тела, во время ангины принимать запрещено. Он может вызвать серьезные осложнения, особенно у детей (синдром Рея).
Далее мы рассмотрим несколько известных жаропонижающих лекарственных средств от ангины.
Гриппостад. Лекарство на основе двух активных компонентов: аскорбиновой кислоты и парацетамола. Выпускается в форме порошка. Парацетамол отличается эффективным жаропонижающим и обезболивающим действием, а аскорбиновая кислота помогает нормализовать окислительно-восстановительные процессы.
Дозировка препарата устанавливается лечащим врачом. Она зависит от состояния больного, а также его массы тела и возраста. В одной дозе (один пакетик порошка) есть 600 мг парацетамола. Обычно назначается один пакетик через каждые шесть часов.
Если у пациента была диагностирована фенилкетонурия, портальная гипертензия, дефицит глюкозы, острые или хронические болезни почек и печени, лейкопения, тромбоцитопения, анемия принимать Гриппостад запрещено. Стоит с осторожностью принимать вместе с другими лекарственными средствами, в которых присутствует парацетамол.
Прием данного лекарства может стать причиной развития аллергических реакций, эпигастральных болей, тошноты, тромбоцитопении, анемии, агранулоцитоза.
Нурофен. Лекарство на основе активного компонента ибупрофена. Отличается жаропонижающим, обезболивающим, противовоспалительным эффектом.
Если у пациента есть диагностированный острый или хронический гастрит, язвенная болезнь желудка или / и двенадцатиперстной кишки, таблетки Нурофен необходимо принимать во время еды. Пить препарат рекомендовано не больше одной таблетки три-четыре раза в 24 часа. Запивать препарат достаточным количеством жидкости, желательно молоком. Не превышать максимальную дневную дозу – 6 таблеток.
Если у больного была диагностирована аллергия на ибупрофен, бронхиальная астма, язва желудка и двенадцатиперстной кишки, кровотечения в ЖКТ, сердечные заболевания, неправильная работа печени и почек, гемофилия, непереносимость фруктозы, употреблять Нурофен запрещено. Не принимать беременным женщинам и детям до шести лет.
Обратите внимание, что принимать Нурофен с ацетилсалициловой кислотой и другими нестероидными противовоспалительными препаратами запрещено. С осторожностью принимать таблетки с тромболитическими средствами и антикоагулянтами.
Прием данного средства может вызывать желудочно-кишечные кровотечения, аллергию, агранулоцитоз, желтуху, тошноту, диарею, колит, печеночную недостаточность, пептическую язву, бронхиальную язву, аллергический ринит.
Анальгин. Анальгетик, производное пиразолона. Отличается жаропонижающим, анальгетическим, противовоспалительным эффектом.
Дозировка Анальгином является следующей: не более 500 мг препарата разделяют на два-три приема в 24 часа. Суточная доза не может превышать 3 г препарата. Для лечения детей дозировка устанавливается согласно возрасту и массе тела пациента.
Если у больного была диагностирована непереносимость анальгина, острые или хронические патологии печени или почек, заболевания крови, дефицит глюкозы, принимать средство запрещено. Таблетки Анальгин могут стать причиной развития аллергии, кожной сыпи, агранулоцитоза, лейкопении, отека Квинке.
При отравлении часто повышается температура тела. Таким образом, организм пытается быстрее избавиться с токсинами, которые попали в него. Высокая температура помогает ускорить обмен веществ, улучшить кровообращение и микроциркуляцию крови в органах, ускорить процесс выведения токсинов.
Если при отравлении температура тела не повышается выше 38 градусов, то специалисты не рекомендуют ее сбивать. Когда она начинает увеличиваться, на помощь придут самые разнообразные жаропонижающие средства. Но при этом очень важно правильно рассчитать их дозу, так как нагружать печень в то время, когда организм пытается вывести токсины, не стоит.
Для простоты восприятия информации, данная инструкция по применению препарата Жаропонижающие препараты переведена и изложена в особой форме на основании официальной инструкции по медицинскому применению препарата. Перед применением ознакомьтесь с аннотацией, прилагающейся непосредственно к медицинскому препарату.
Описание предоставлено с ознакомительной целью и не является руководством к самолечению. Необходимость применения данного препарата, назначение схемы лечения, способов и дозы применения препарата определяется исключительно Лечащим врачом. Самолечение опасно для Вашего здоровья.
источник
Температура при язве желудка не является характерным признаком заболевания и встречается преимущественно в случае развития осложнений или при сопутствующих недугах и болезнях, которые сами по себе могут провоцировать образование язвенных дефектов. В этих ситуациях температура разнообразна и может повышаться от 37 °С до 40 °С и выше.
При классическом течении болезни температура при язве желудка остается нормальной. Однако может ли быть ее повышение до субфебрильной или более высоких цифр, зависит от общего состояния организма и тех патологических процессов, которые протекают в данный момент.
Флегмона желудка. Язва – лишь одна из причин, вызывающих образование флегмоны. В этом случае она развивается тогда, когда защитные свойства желудочного сока и слизистой оболочки снижаются, и возбудители инфекции попадают в стенку органа. Обычно флегмону вызывают:
- стафилококки;
- стрептококки;
- кишечная палочка;
- или какие-либо анаэробные бактерии.
Заболевание чаще встречается у мужчин в возрасте 40-60 лет и может протекать локально с формированием абсцесса конкретной области желудка, а также поражать весь орган и распространяться на двенадцатиперстную кишку, пищевод.
- Острая форма флегмоны характеризуется повышением температуры до 40 °С, многократной рвотой, резкой болью в эпигастральной области, которая уменьшается в вертикальном положении. Если же своевременно не оказана помощь, то уже спустя 3-4 дня происходит перфорация (прободение) желудка и возникает воспаление брюшины – перитонит.
- При хронической флегмоне периоды обострения чередуются с состоянием относительного затишья (ремиссии), температура достигает сравнительно невысоких цифр и появляется периодически.
Рак желудка. Бывают ситуации, когда язва малигнизируется, т. е. перерождается в рак. По мере роста опухоли происходит всасывание продуктов распада тканей в кровь, что также сопровождается высокой или умеренной лихорадкой.
Прободение или пенетрация язвы. Прободение – это формирование отверстия вследствие того, что язвенный дефект углубляется. В этом месте стенка желудка становится все тоньше и тоньше до тех пор, пока не образуется отверстие, через которое содержимое изливается в брюшную полость или окружающие ткани. При этом человек испытывает сильную боль (как удар кинжалом).
- Зачастую такое состояние сопровождается развитием перитонита, который также может вызывать повышение температуры.
- Пенетрация – это когда прободение язвы происходит в какой-либо орган, например, двенадцатиперстную кишку. При этом лихорадка наблюдается в случае присоединения инфекции и развитии воспаления.
Хронические болезни легких. В случае легочной недостаточности образование язвенных дефектов возможно из-за длительного кислородного голодания (гипоксии) слизистой оболочки желудка. Как правило, такие язвы меньше болят и тревожат больного, однако при обострении болезни легких также повышается температура.
Инфаркт миокарда. Часто сопровождается возникновением так называемых острых (стрессовых) язв желудка. При этом, начиная со второго дня, уже сам по себе инфаркт вызывает повышение температуры до 37-38 °С, которая длится до 7 дней.
Ожоговая болезнь. При обширных ожогах в желудке образуются язвы Курлинга, названные так в честь их первооткрывателя. Характер температуры в этой ситуации будет зависеть от степени тяжести самой ожоговой болезни и наличия/отсутствия инфицирования ран бактериальной флорой.
Человек, страдающий язвенной болезнью, одновременно может иметь любое другое острое или хроническое сопутствующее заболевание, при котором повышается температура.
- грипп, ОРВИ;
- ветрянка, корь;
- ангина;
- острые септические состояния;
- менингит, энцефалит;
- острое кишечное травление;
- острый бактериальный гастрит;
- брюшной тиф;
- пневмония;
- малярия и пр.
- ревматоидный артрит;
- пиелонефрит;
- лейкозы;
- туберкулез;
- карциноидный синдром;
- ревматизм;
- остеомиелит;
- хронические абсцессы в любых органах;
- любые другие болезни, сопровождающиеся повышением температуры.
Зачастую появление болей в области желудка при их обострении свидетельствует также и о прогрессировании язвенной болезни, что требует соответствующего лечения.
- Если обострилась язвенная болезнь и поднялась температура более 38,5 °С, то полностью противопоказан прием аспирина, парацетамол используют в тех случаях, когда это разрешено врачом. Как правило, при лихорадке вне обострения по рекомендации доктора можно использовать (но не длительно!) Мелоксикам, Целекоксиб и препараты на основе парацетамола – Панадол, Ибуклин и др. При этом часто приходится принимать дополнительные средства для снижения кислотности, в частности, Ранитидин.
- Обратите внимание на лекарственную форму препарата – вместо таблеток лучше использовать сироп, а свечи или инъекции являются еще лучшим вариантом, потому что «обходят» желудок стороной.
- В случае высокой температуры, при выраженных болях в животе, плохом общем самочувствии следует вызвать скорую помощь.
- Прежде чем принимать жаропонижающие, когда обострилась язва, попробуйте сбить температуру, используя такие простые методы, как обтирание конечностей уксусом.
- Если все-таки нужно принять жаропонижающее внутрь, делайте это не на пустой желудок, а таблетки запивайте молоком.
Так как язвенная болезнь сама по себе не вызывает повышение температуры, то основные меры следует направить на лечение заболевания, которое привело к лихорадке.
Если температура держится долго, то обязательно следует показаться врачу и пройти комплексное обследование. Именно углубленная лабораторно-инструментальная диагностика позволит выявить точную причину существующей лихорадки и затем получить эффективное лечение.
Как правило, длительная лихорадка возможна в сочетании с язвой при следующих заболеваниях:
- хронический сепсис;
- туберкулез;
- различные инфекционные болезни с образованием хронических гнойных очагов – абсцессы легких, эмпиема плевры и т. п.;
- онкозаболевания.
источник
Язва желудка – это хроническая патология, часто рецидивирующая, основным признаком которой является формирование язвенного дефекта в стенке желудка, проникающего в подслизистый слой. Протекает эта патология с чередованием периодов обострения и ремиссии.
В развитых странах частота встречаемости заболевания составляет примерно 10-15% среди населения, а это очень большие цифры. Также отмечается тенденция роста патологии среди женщин, хотя раньше считалось, что язва желудка – это преимущественно мужское заболевание. Страдают этой патологий в основном люди от 30 до 50 лет.
| Заражение Хеликобактер пилори (Helicobacter pylori) | Основная причина развития заболевания. Эта спиралевидная бактерия вызывает 45-75% всех случаев язвы желудка. Источником заражения является больной человек или бактерионоситель. Передаваться микроб может через: |
- слюну (при поцелуе)
- грязную посуду
- пищу зараженную воду
- плохо простерилизованные медицинские инструменты (например, фиброгастроскоп)
- от матери к плоду
- неселективные нестероидные противовоспалительные препараты – ацетилсалициловая кислота (аспирин), диклофенак, индометацин, ибупрофен, кетопрофен, бутадион;
- кортикостероиды – преднизолон, дексаметазон, бетаметазон, метилпреднизолон;
- цитостатики – имуран, азатиоприн, фторурацил;
- препараты калия – калия хлорид, панангин, аспаркам;
- антигипертензивные препараты центрального действия – резерпин.
- гиперпаратиреоз
- туберкулез
- болезнь Крона
- хроническая почечная недостаточность
- сахарный диабет
- саркоидоз
- рак легких
- хронический вирусный гепатит
- цирроз печени
- панкреатит
- хронический бронхит
- целиакия
- сифилис
- все виды шоков
- обширные ожоги
- обморожения
- сепсис
- острая почечная и печеночная недостаточность
- травмы
- негативные эмоции
- постоянные стрессы
- грубые погрешности в питании
- злоупотребление алкоголем и сигаретами
- финансовое благополучие
| По локализации выделяют: | По числу язвенных поражений: | По размеру дефекта: | По стадиям развития: |
|
|
|
|
Признаки патологии могут быть довольно разнообразны, зависят они от размеров и месторасположения дефекта, индивидуальной чувствительности к боли, фазы болезни (обострение или ремиссия), наличия осложнений, возраста больного и сопутствующей патологии.
Боль — основной признак при язве желудка. Болевой синдром имеет некоторые особенности:
- боль может быть ранней (в первые пару часов после еды, если дефект располагается в теле или кардии желудка), поздней (более двух часов, обычно при локализации в привратнике), тощаковой или голодной (беспокоят до приема пищи) и ночной (появляются обычно во второй половине ночи);
- боль может появляться и исчезать, в зависимости от активности воспалительного процесса;
- боль имеет тенденцию к весенне-осеннему обострению;
- по характеру она может быть острой, режущей, тянущей, колющей, тупой и так далее;
- боль проходит после приема антисекреторных медикаментов и антацидов;
- интенсивность ее различная, от легкого недомогания до нестерпимых ощущений;
- обычно испытывает боль в эпигастрии, левой половине грудной клетки, за грудиной, левой руке или в спине. Атипичной локализацией боли является правое подреберье, поясничная область, малый таз.
Следует помнить, что около 20% пациентов не имеют болевого синдрома. Обычно такое происходит в старческом возрасте, при сахарном диабете, приеме НПВС.
Другие признаки язвенной болезни:
- изжога – ощущение жжения в надчревной области. Причиной ее появления является попадание агрессивного кислого желудочного содержимого в просвет пищевода;
- тошнота и рвота – вызваны нарушением моторики желудка. Рвота возникает через пару часов после приема пищи и вызывает облегчение;
- отрыжка – внезапный непроизвольный заброс малого количества желудочного сока в полость рта. Характеризуется она кислым или горьким ощущением во рту. Возникает отрыжка из-за нарушения работы кардиального сфинктера.
- снижение аппетита – появляется из-за нарушения моторной функции ЖКТ либо человек осознанно отказывается от еды из-за боязни появления боли;
- запоры – задержка испражнений более 2х суток. Возникают из-за повышенной секреции соляной кислоты и задержки продуктов в желудке;
- чувство тяжести в животе , возникающее после еды;
- быстрое насыщение ;
- ощущение вздутия живота .
Как и многие другие болезни, язва желудка может иметь осложнения, порой довольно опасные. К ним относятся:
Пенетрация – это разрушение стенки желудка, при этом дном язвы становится расположенный рядом орган. Обычно это поджелудочная железа. Соляная кислота и пепсин разрушают ее структуру, вызывая острый деструктивный панкреатит. Первыми симптомами пенетрации является резкая опоясывающая боль в животе, лихорадка и повышение в крови альфа-амилазы.
Перфорация – это разрушение стенки органа и попадание его содержимого в брюшную полость или забрюшинное пространство. Возникает в 7-8% случаев. Нарушение целостности стенки может спровоцировать поднятие тяжестей, тяжелый физический труд, употребление жирной и острой пищи, выпивка. Клиническая картина характеризуется всеми признаками разлитого перитонита (общая слабость, боль в животе на всем протяжении, интоксикация и другие).
Диагностировать перфорацию желудка помогает обзорная рентгенография брюшной полости в вертикальном положении! На ней можно увидеть дисковидное просветление (газ) под куполом диафрагмы.
Малигнизация – это перерождение язвы в рак желудка. Встречается это осложнение нечасто, примерно у 2-3% больных. Примечательно то, что язвы двенадцатиперстной кишки никогда не трансформируются в злокачественную опухоль. При развитии рака пациенты начинают терять в весе, у них появляется отвращение к мясной пищи, аппетит снижен. Со временем появляются симптомы раковой интоксикации (лихорадка, тошнота, рвота), бледность кожных покровов. Человек может терять вес вплоть до кахексии (полное истощение организма).
Стеноз привратника возникает, если язвенный дефект локализуется в пилорическом отделе. Привратник – это самая узкая часть желудка. Частые рецидивы приводят к рубцеванию слизистой и сужению пилорического отдела. Это приводит к нарушению прохождения пищи в кишечник и ее застой в желудке.
Выделяют 3 стадии стеноза привратника:
- компенсированная – у пациента появляется чувство тяжести и переполнения в надчревной области, частая отрыжка кислым, но общее состояние остается удовлетворительным;
- субкомпенсированная – больные жалуются, что даже небольшой прием пищи вызывает ощущение распирания и тяжести в животе. Рвота случается часто и приносит временное облегчение. Пациенты худеют, бояться кушать;
- декомпенсированная – общее состояние тяжелое или крайне тяжелое. Съеденная пища больше не проходит в кишечник из-за полного сужения привратника. Рвота обильная, многократная, случается сразу же после употребления продуктов. Больные обезвожены, у них наблюдается потеря массы тела, нарушение электролитного баланса и рН, мышечные судороги.
Желудочно-кишечное кровотечение возникает из-за разрушения стенки сосуда на дне язвы (см. причины кровотечения из заднего прохода). Это осложнение довольно часто встречается (около 15% пациентов). Клинически оно проявляется рвотой «кофейной гущей», меленой и общими признаками кровопотери.
Рвота «кофейной гущей» получила свое название из-за того, что кровь, попадая в просвет желудка, вступает в химическую реакцию с соляной кислотой. И на вид она становится коричнево-черной с мелкими крупинками.
Мелена – это дегтеобразный или черный стул (см. причины кала черного цвета). Цвет кала обусловлен также взаимодействием крови с желудочным соком. Однако, следует помнить, что некоторые медикаменты (препараты железа, активированный уголь) и ягоды (ежевика, черника, черная смородина) могут окрашивать стул в черный цвет.
Общие признаки кровопотери включают в себя общую бледность, снижение артериального давления, тахикардию, одышку. Кожа покрывается липким потом. Если кровотечение не купировать, человек может потерять слишком много крови и умереть.
Заподозрить язвенную болезнь врачу помогают жалобы больного и анамнез заболевания. Однако, чтоб точно диагностировать болезнь, терапевты назначают ряд специальных процедур.
- Общий анализ крови — Уменьшение количества эритроцитов и гемоглобина (анемия), повышение СОЭ
- Фиброэзофагогастродуоденоскопия (ФЭГДС) — С помощью специальной резиновой трубки с камерой (фиброгастроскопа) врач может собственными глазами увидеть состояние слизистой оболочки пищеварительного тракта. Также этот метод позволяет провести биопсию стенки органа, то есть отщипнуть от нее небольшой кусочек.
- Рентгенография желудка с контрастом — Методика в настоящее время несколько устарела. Суть ее заключается в следующем: больной выпивает контрастную бариевую смесь. Затем врач-рентгенолог проводит ряд снимков, которые показывают, как продвигается контраст по слизистой. Картина язвенного дефекта обычно описывается как «симптом ниши».
- рН-метрия и суточное мониторирование рН желудочного сока — Это инвазивная и болезненная методика, позволяющая оценить, насколько агрессивен желудочный сок по отношению к слизистой оболочки.
- Серологический — Выявление антител в крови к H.pylori
- Радионуклидный уреазный дыхательный тест — Основан на выделении микробом мочевины, которые выходит с воздухом. Методика является безопасной, для обнаружения хеликобактера необходимо лишь подышать в специальный контейнер.
- Каловый тест — Обнаружение антигена хеликобактера в стуле, используется для определения эффективности лечения
- Быстрый уреазный тест — Проводится после фиброгастроскопии. Полученный кусочек слизистой тестируют особым индикатором, который выявляет H.pylori
Терапия этой болезни является многокомпонентной. Обязательным является эрадикация (уничтожение) Хеликобактер пилори, уменьшение кислотности желудочного сока, устранение неприятным симптомов (изжога, тошнота) и предотвращение осложнений.
Когда была доказана связь язвенной болезни Хеликобактер пилорис, лечение не обходится без подключения антибиотиков. Ранее считалось, что лечение должно длиться до полного исчезновения микроба, что подтверждалось:
- анализом крови на антитела
- посевом
- уреазным тестом при ФГДС
Затем выяснилось, что вызывают заболевание не все виды Хеликобактера, и полного их уничтожения добиться невозможно, поскольку при гибели их в 12-перстной кишке и желудке, он перемещается ниже в кишечник, приводя к воспалению и сильному дисбактериозу. Также возможно повторное заражение при пользовании общей посудой и во время процедуры ФГДС, которые следует выполнять только по строгим показаниям.
На сегодняшний день целесообразно проводить 1 или 2 курса терапии антибиотиками, если после первого курса бактерия не погибла, выбирается другая схема лечения, используются следующие препараты:
- Макролиды (Кларитромицин)
- Полусинтетические пенициллины (Амоксициллин)
- Тетрациклином
- Производные нитроимидазола (Метронидазол) при доказанном инфицировании Хеликобактером
- Антациды — Алмагель, маалокс, сукральфат, кеаль. Они обволакивают слизистую оболочку, также нейтрализуют соляную кислоту и обладают противовоспалительным действием.
- Блокаторы Н2-гистаминовых рецепторов — Ранитидин, ринит, фамотидин, квамател. Блокаторы гистаминовых рецепторов препятствуют действию гистамина, взаимодействует с париетальными клетками слизистой и усиливает выделение желудочного сока. Но их практически перестали использовать, поскольку они вызывают синдром отмены (когда после прекращения терапии симптомы возвращаются).
- Блокаторы протонной помпы — Омепразол, омез, пантопразол, рабепразол, эзомепразол, лансопразол, контролок, рабелок, нексиум (см. более полный список язва 12 -перстной кишки). Блокируют Н + /К + -АТФазу или протонный насос, тем самым препятствуя образованию соляной кислоты.
- Синтетические аналоги простагландина Е 1 Мизопростол, сайтотек. Угнетают секрецию соляной кислоты, увеличивает образование слизи и бикарбонатов.
- Селективные блокаторы М-холинорецепторов (пиренципин, гастроцепин) снижают выработку соляной кислоты и пепсина. Применяются как вспомогательная терапия при выраженных болях, среди побочных эффектов сухость во рту и сердцебиение.
- Сукральфат (вентер) — создает защитное покрытие на дне язвы
- Натрия карбеноксолон (биогастрон, вентроксол, кавед-с) помогает ускорить восстановление слизистой оболочки.
- Коллоидный субцинат висмута — Де-нол. Образует пептидновисмутовую пленку, которая выстилает стенку желудка. Помимо этого ион висмута оказывает бактерицидное действие по отношению к хеликобактеру.
- Простогландины синтетические (энпростил) стимулируют восстановление клеток и слизеобразование.
- Успокоительные средства (Тенотен, валериана), антидепрессанты (амитриптилин). транквилизаторы (седуксен, элениум, тазепам).
- Прокинетики — Домперидон, мотилиум, метоклопрамид, церукал, итоприд, праймер. Улучшают моторику пищеварительного тракта, способствую прохождению пищи в кишечник.
- Спазмолитики — Мебеверин (дюспаталин), дротаверин, но-шпа. Устраняют спазм мышечных клеток стенки желудка, уменьшают болевой синдром.
- Пробиотики — Энтерожермина, бифиформ, линекс (см. список пробиотиков). Назначаются при антибиотикотерапии.
Курс лечения язвы желудка 2-6 недель в зависимости от общего состояния и размеров дефекта.
Уничтожение H.pylori способствует лучшему рубцеванию язвенного дефекта. Это первый шаг лечения язвенной болезни. Существует две основных схемы антибактериальной терапии. Назначаются они пошагово, то есть лекарства первой линии не сработали, тогда пробуют вторую схему.
1я линия эрадикации (в течение недели):
- Ингибиторы протонной помпы по 20 мг дважды в день.
- Полусинтетические пенициллины (Амоксициллин) по 1000 мг дважды в день или производные нитроимидазола (Метронидазол) по 500 мг также дважды в день.
- Макродиды (Кларитромицин) по 500 мг дважды в сутки.
В случае неудачи предлагается 2я линия эрадикации (1 неделя):
- Ингибиторы протонной помпы по 20 мг дважды в день.
- Производные нитроимидазола (Метронидазол) по 500 мг также трижды в день.
- Висмута субцитрат (Де-нол) по 120 мг 4 раза в сутки.
- Тетрациклины (Тетрациклин) по 0,5г 4 раза в день.
В настоящее время врачи разрабатывают новые методы лечение патологии. Уже проходит тестирование вакцина против хеликобактера. Для лучшего заживления дефекта слизистой оболочки используют цитокиновые препараты, трефоилевые пептиды и факторы роста.
К пище выдвигаются два основных требования: она должна быть полноценной и щадить слизистую оболочку от химического и физического повреждения. Рекомендуется кушать 5-6 раз в сутки, небольшими порциями. Блюда должны быть мелко измельченными или жидкие, не горячие и не холодные, в вареном или пареном виде (см. подробную статью о питании — что можно есть при язве и гастрите).
- слизистые супы из круп (овсяная, манная, рисовая)
- нежирные сорта мяса (индюшатина, курятина, телятина) без кожи и фасций, рыбу
- жидкие протертые каши
- сливки, творог
- яйца всмятку, омлет на пару
- сливочное масло
- кисели, протертые пюре, муссы, компоты из фруктов и ягод
- мед
- хлеб и хлебобулочные изделия
- некоторые овощи и фрукты – капуста, бобовые, помидоры, редька, крыжовник, финики, цитрусовые и так далее
- соусы, пряности
- консервы
- чай, какао, кофе
- мясные бульоны
- алкоголь
- жареное, копченое, соленое, острое
Изжогу помогут снять свежее молоко, сода, отвар из корня аира, все виды орехов, порошок гороха и сок моркови (см. лекарства от изжоги). Для нейтрализации соляной кислоты, содержащейся в желудочном соке, используют свежий картофельный сок. Для этого необходимо натереть корнеплод на терке и процедить полученную массу через марлю. Принимают картофельный сок по пол стакана за час до завтрака в течение недели.
Способствуют выздоровлению и лечение травами. Лекари рекомендуют настои кипрея, тысячелистника, сушеницы болотной, листьев земляники и яблони, семян льна, почек осины, березового гриба чаги.
Целебными свойствами обладает также особый травяной сбор, в который входят корневище девясила, цветки ромашки, тысячелистник, чистотел, сушеница болотная, семя льна, корень солодки, плоды шиповника. Все травы нужно хорошо промыть, просушить и залить кипятком. Принимать желательно по столовой ложке за 10 минут до приема пищи. Положительный результат не заставит себя ждать.
источник
Опубликовано в журнале:
«Русский медицинский журнал», 2011, ТОМ №19, № 18, с. 1-7
Профессор Л.И. Дворецкий
1 МГМУ имени И.М. Сеченова
Лихорадка – один из древнейших защитно–приспособительных механизмов организма в ответ на действие патогенных раздражителей, главным образом инфекционных агентов.
Издавна у постели лихорадящего больного перед врачами всех времен возникало две проблемы, требующие по возможности быстрого принятия решения – диагностическая и терапевтическая. Основная проблема, разумеется, заключалась в распознавании причины лихорадки, а следовательно, в выборе адекватного лечения (этиотропная, патогенетическая, симптоматическая терапия). Другая задача касалась воздействия на лихорадку как на симптом (симптоматическая терапия), влияющий на состояние больного, на различные органы и системы. По мере прогресса медицинской науки обе проблемы и поныне сохраняют актуальность и клиническое значение во врачебной практике.
В данной статье предполагается рассмотреть современное состояние проблемы симптоматического лечения лихорадки с использованием жаропонижающих средств, независимо от ее причины, а также с позиций современного понимания механизмов лихорадочной реакции организма.
Патофизиология лихорадки
Повышение температуры тела является одной из приспособительных реакций живого организма в ответ на воздействие разнообразных патогенных факторов (инфекции, эндотоксины, опухоли, конфликты в иммунной системе, травмы и повреждения, отравления, физические факторы и др.). Показано, что у млекопитающих при повышении температуры тела повышается фагоцитоз, продукция антител, выработка интерферона, стероидных гормонов и альдостерона, что позволяет рассматривать лихорадку как биологически целесообразную реакцию [1].
Терморегуляция представляет собой процесс, в котором участвует целый континиум нервных структур и соединительных нервных волокон, исходящих из гипоталамуса и лимбической системы и идущих через нижние отделы ствола головного мозга и ретикулярную формацию в спинной мозг и симпатические ганглии. Главную роль в процессе терморегуляции играет участок головного мозга, расположенный в переднем гипоталамусе и в преоптической области, более известный, еще со студенческой скамьи как центр терморегуляции, предназначенный для регулирования температуры тела в норме и патологии [2].
Следует различать понятия «лихорадка» и «гипертермия», которые иногда употребляются как синонимы при обозначении одного и того же состояния. В основе повышения температуры тела при лихорадке и гипертермии лежат разные механизмы. Лихорадка представляет собой сложный патофизиологический ответ организма на различные патогенные воздействия в виде повышения температуры тела, опосредуемого цитокинами, наряду с образованием реактантов острой фазы и активацией многих систем (иммунной, эндокринной и др.). В отличие от лихорадки, гипертермия – нерегулируемое повышение температуры тела, в котором пирогенные цитокины непосредственного участия не принимают, а жаропонижающие средства при этом оказываются неэффективными. Иными словами, гипертермия представляет собой сбой терморегуляторного гомеостаза, при котором происходит неконтролируемая выработка тепла, недостаточная теплоотдача или нарушение терморегуляции на уровне гипоталамуса [3]. Теплопродукция может повышаться при тиреотоксикозе и феохромоцитоме. Причиной гипертермий могут быть лекарственные препараты (ингибиторы моноаминоксидазы (МАО), трициклические атидепрессанты, нейролептики, М–холиноблокаторы, антипаркинсонические препараты). Особое место среди гипертермий занимает так называемая злокачественная гипертермия – наследственное заболевание, характеризующееся избыточным накоплением ионов кальция в миоплазме, что вызывает длительную контрактуру мышц. Длительное мышечное сокращение вызывает значительное повышение температуры тела под влиянием анестетиков и мышечных релаксантов (триггерные агенты). Гипертермия развивается обычно во время или после анестезии. В таблице 1 представлены основные признаки лихорадки и гипертермии.
Таблица 1. Основные признаки лихорадки и гипертермии
| Основные признаки | Лихорадка | Гипертермия |
| Величина температуры тела | Обычно до 40°С | Часто выше 40°С |
| Патофизиологический механизм | Высвобождение пирогенных цитокинов под влиянием экзогенных пирогенов | Повышенное высвобождение тепла |
| Механизмы терморегуляции | Сохранены | Нарушены |
| Основные причины | Инфекции, опухоли, системные васкулиты, медикаменты | Перегревание, лекарства, нарушение ЦНС, тиреотоксикоз, феохромоцитома, злокачественная гипертермия |
| Эффект жаропонижающих препаратов | Обычно эффективны | Отсутствует |
| Прогноз | Зависит от основного заболевания | Летальность до 20% при злокачественной гипертермии |
Схема лихорадочной реакции у человека в ответ на воздействие различных патогенных факторов представлена на рисунке 1. Данная схема заимствована из статьи А.И. Воробьева и М.Д. Бриллиант [1], одной из первых, посвященных проблеме лихорадок неясного генеза в клинической практике.
| Рис. 1. Схема развития лихорадочной реакции [1] | Рис. 2. Гипотетическая модель лихорадочной реакции [3] Повышение температуры тела происходит при участии экзогенных и эндогенных пирогенов и их взаимодействии друг с другом. Экзогенные пирогены представлены микроорганизмами, токсинами и другими продуктами микробного происхождения (липополисахариды), а также неинфекционными антигенами, иммунными комплексами. Эндогенные пирогены – это клеточные цитокины, являющиеся главным медиатором лихорадки. Под воздействием экзогенных пирогенов происходит стимуляция клеток, главным образом нейтрофилов, моноцитов, макрофагов, вырабатывающих эндогенный пироген (пирогенные цитокины). Способностью к выработке эндогенного пирогена обладают опухолевые клетки (лимфопролиферативные опухоли, рак почки, печени и др.). Этим, по–видимому, и объясняется наличие лихорадки у данной категории пациентов, причем нередко опережающей другие симптомы болезни [4]. В настоящее время известно 11 цитокинов, обладающих пирогенной активностью. К наиболее важным пирогенным цитокинам относятся: интерлейкин–1 (ИЛ–1), интерлейкин–6 (ИЛ–6), фактор некроза опухоли–α (ФНО–α), γ–интерферон [5]. Указанные цитокины находятся в тесном взаимодействии друг с другом: некоторые из них в одних условиях усиливают экспрессию других цитокинов или их рецепторов, а в других – снижают ее. Согласно одной из гипотез, предполагается, что при взаимодействии между пирогенными цитокинами и их рецепторами в преоптической области происходит активация фосфолипазы А2, с высвобождением арахидоновой кислоты в качестве субстрата для циклооксигеназного пути. Некоторые цитокины могут вызывать такой эффект посредством прямого увеличения экспрессии циклооксигеназы, в результате чего образуются метаболиты арахидоновой кислоты – простагландина (ПГ) Е2 и ПГF2a [3,6]. Последний легко проникает через гематоэнцефалический барьер и может служить медиатором, активирующим термочувствительные нейроны с последующим повышением температуры тела (рис. 2). Негативные эффекты лихорадки Будучи биологически целесообразной реакцией организма, свидетельствующей о неблагополучии и направленной на борьбу с патогенами, в частности инфекцией, лихорадка в то же время может вызывать целый ряд негативных последствий у пациентов всех возрастных групп. Такие ситуации могут возникать у больных при наличии тяжелой сопутствующей патологии и риске ее декомпенсации на фоне лихорадки, а также в случаях индивидуальной плохой переносимости высокой температуры. Негативные последствия повышения температуры тела до фебрильных цифр сводятся к следующим:
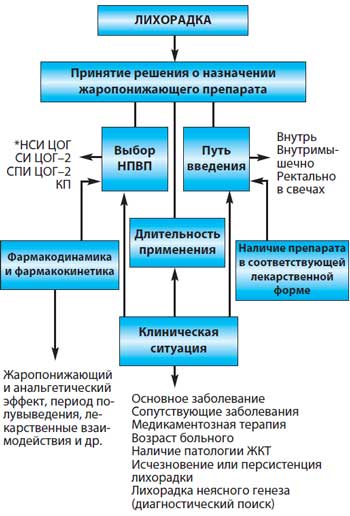
Вышеуказанные негативные последствия лихорадки могут оказывать особенно неблагоприятное воздействие на больных, страдающих различными сердечно–сосудистыми, неврологическими и другими заболеваниями. С учетом этого лихорадка у данной категории пациентов требует купирования или ослабления ее проявлений, т.е. симптоматического лечения. Медикаментозные способы купирования лихорадки основаны на знаниях и понимании механизмов повышения температуры тела при различных патологических процессах. Жаропонижающий эффект препаратов осуществляется на уровне центра терморегуляции при их взаимодействии с так называемыми медиаторами повышения температуры – «посредниками» между эндогенным пирогеном (пирогенными цитокинами) и температурными рецепторами преоптической области гипоталамуса. Одним из таких «посредников» является ПГ Е2, производное арахидоновой кислоты. Так, например, салицилаты необратимо связываются с синтетазой простагландина, а глюкокортикоиды подавляют синтез ПГ Е2, ингибируя фосфолипазу А2. Таким образом, мишенью всех антипиретиков является ПГ Е2, а возможно, и другие метаболиты арахидоновой кислоты. Вместе с тем жаропонижающие препараты не оказывают антипиретического действия при повышении температуры, не связанной с пирогенными цитокинами, например при гипертермиях, обусловленных уменьшением теплоотдачи (атропиновая гипертермия, злокачественная гипертермия, тепловой удар при перегревании и др.) История жаропонижающих средств Усилия врачей всех эпох медицины сводились к уменьшению выраженности лихорадки, снижению температуры тела и облегчению состояния больного даже при невозможности воздействовать на основную причину лихорадки. Способы купирования лихорадки были многообразны и диктовались исключительно клиническим опытом медиков, а также самих пациентов и их окружающих. Достаточно указать на воздействие низких температур непосредственно на тело больного (холодные компрессы, обертывания, пузыри со льдом и др.), использование некоторых химических веществ. Иногда эмпирически применяемые у лихорадящих больных «лекарства» оказывались в последующем именно этиотропными препаратами. Об этом свидетельствует опыт использования коры хинного дерева, которая веками применялась индейцами как жаропонижающее средство. С 1632 г. иезуитский миссионер Бернабе Кобо дал первое описание «иезуитской коры» и привез ее в Европу, где кору стали с успехом применять у лихорадящих больных. Оказалось, что эффект наблюдался только при лихорадках у больных малярией. Это происходило задолго до того, как в 1880 г. французский военный врач Шарль Лаверан предположил, что малярия вызывается простейшими, за что был удостоен впоследствии Нобелевской премии. В 1763 г. было сделано первое научное сообщение о жаропонижающем действии препарата, полученного из ивовой коры. Позже было установлено, что активным началом этого препарата является салицин, на основе которого в лабораториях немецкой компании Bayer, ранее производившей лишь анилиновые красители и учрежденной в 1863 г. коммерсантом Фридрихом Байером и владельцем небольшой красильни Иоганном Вескоттом, была создана ацетилсалициловая кислота (АСК), появившаяся в немецких аптеках в 1899 г. под торговым названием «аспирин». Однако задолго до появления на фармацевтическом рынке аспирина компанией Bayer был разработан препарат с жаропонижающими свойствами. Принятый в 1884 г. на службу в компанию 23–летний Карл Дуйсберг, вставший в последующем у руля корпорации, поручил одному из научных сотрудников разработать лекарство на базе паранитрофенола – побочного продукта производства красок, лежавшего на складе мертвым грузом. Так в 1887 г. на свет появился жаропонижающий препарат, для которого Дуйсберг придумал фирменное имя – фенацетин. Это лекарство широко использовалось в качестве жаропонижающего и анальгетического средства несколько десятков лет и лишь в 60–70–е гг. ХХ в. из–за негативных побочных эффектов было полностью изъято из употребления. К тому времени на фармацевтическом рынке появился новый препарат – парацетамол, который позиционировался как жаропонижающее и болеутоляющее средство, более безопасное по сравнению с АСК для детей и лиц с «язвенным анамнезом» [10]. В 1955 г. начались продажи парацетамола в США («Тайленол»), а в 1956 году – в Великобритании («Панадол»). Небезынтересно отметить, что это оказалось вторым рождением парацетамола, который является метаболитом фенацетина и был синтезирован в 1877 г. Однако только в 1887 г. (время внедрения в клиническую практику фенацетина) он был применен у больных Джозефом фон Мерингом. В 1893 г. автор опубликовал результаты клинического применения парацетамола и фенацетина (ацетанилида), утверждая, что парацетамол, в отличие от фенацетина, обладает способностью вызывать метгемоглобинемию. Это и открыло дорогу фенацетину, а парацетамол оказался забытым на десятилетия. В 1949 г. удалось установить, что фенацетин действительно метаболизируется в парацетамол, а метгемоглобинемия возникает у людей в основном под действием другого метаболита – фенилгидроксиламина. Было также высказано предположение, что загрязнение парацетамола 4–аминофенолом (веществом, из которого он был синтезирован фон Мерингом) могло стать причиной ложных выводов [7]. Это и привело к «повторному открытию» парацетамола [6]. Наконец фенацетин уступил место парацетамолу, который относительно широко стали применять после изъятия из оборота амидопирина и фенацетина. Появилось множество парацетамолсодержащих комбинированных лекарственных форм, в том числе в сочетаниях с ацетилсалициловой кислотой, метамизолом, кодеином, кофеином и другими препаратами. Лекарственные препараты с жаропонижающим эффектом Первые попытки воздействовать на лихорадку с помощью лекарственных средств связаны с применением ацетилсалициловой кислоты, уже с момента легализации ее в качестве лекарственного препарата. Однако с учетом ставших впоследствии известными фармакологических свойств АСК жаропонижающий эффект препарата в ряде случаев мог быть обусловлен не только и не столько его антипиретическими свойствами, но и воздействием на механизмы воспаления, одним из проявлений которого оказывалась лихорадка. АСК до сих пор служит препаратом номер один при лечении многих заболеваний, в том числе используется как жаропонижающее средство. Правда, показания к ее применению при лихорадке в последнее время были серьезно пересмотрены, особенно в педиатрической практике в связи с риском возникновения у детей синдрома Рея. В настоящее время АСК вытесняют другие жаропонижающие препараты, в первую очередь парацетамол. Парацетамол ингибирует синтез простагландинов, блокируя обе формы фермента циклооксигеназы (ЦОГ–1 и ЦОГ–2), причем действует преимущественно в ЦНС, воздействуя на центры боли и терморегуляции. Предполагается также, что препарат селективно блокирует ЦОГ–3, которая находится только в ЦНС, не влияя на ЦОГ–1 и ЦОГ–2, расположенные в других тканях. Этим объясняется выраженный анальгетический и жаропонижающий эффекты и низкий противовоспалительный [8]. Отсутствие блокирующего влияния на синтез простагландинов в таких тканях обусловливает отсутствие у него отрицательного влияния на слизистую оболочку желудочно–кишечного тракта (ЖКТ) и водно–солевой обмен (задержка ионов Na+ и воды). В отличие от АСК и других нестероидных противовоспалительных препаратов (НПВП), парацетамол не вызывает существенных побочных эффектов, прежде всего эрозивно–язвенных процессов в желудке, и поэтому остается предпочтительным для купирования лихорадки. Вместе с тем жаропонижающий эффект парацетамола был менее выраженным по сравнении с НПВП. Однако у АСК есть преимущества перед ним, когда речь идет о лихорадке у пациента с тяжелым поражением печени (в частности, при хроническом алкоголизме) и некоторых других состояниях. Вслед за АСК и парацетамолом арсенал жаропонижающих средств пополнялся новыми препаратами из группы НПВП, в частности производными индолуксусной кислоты (индометацин), фенилускусной кислоты (диклофенак), пропионовой кислоты (ибупрофен, кетопрофен, напроксен), оксикамы (пироксикам, мелоксикам), производные гетероарилуксусной кислоты (кеторолак) и др. Ибупрофен синтезирован и зарегистрирован в 1962 г., а с 1974 г. стал применяться в США в качестве болеутоляющего и жаропонижающего препарата. Самым ярким моментом в истории ибупрофена было получение в 1985 г. Королевской награды в знак признания научно–технических достижений в разработке этого препарата. В 1966 г. арсенал НПВП пополнился диклофенаком, а в дальнейшем были синтезированы пироксикам, напроксен. Комбинированное использование двух препаратов из группы НПВП обычно не считается рациональным, так как возможны нежелательные реакции со стороны желудочно–кишечного тракта. Вместе с тем, поскольку жаропонижающий эффект парацетамола был менее выраженным по сравнению с НПВП, с клинической точки зрения казалось логичным использовать комбинацию парацетамола с одним из НПВП (ибупрофеном), когда при суммировании обезболивающего эффекта побочные явления не усиливаются. Таким образом, ибупрофен является НПВП, обладающим противовоспалительным, жаропонижающим и обезболивающим действием, а парацетамол оказывает обезболивающее и жаропонижающее действие. Эффективность комбинации этих препаратов выше, чем отдельных компонентов. Парацетамол и ибупрофен, входящие в состав комбинированного препарата Ибуклин ® , полностью отвечают критериям высокой эффективности и безопасности и официально рекомендуются ВОЗ и национальными программами в качестве жаропонижающих средств [WHO, 1993; S. M. Lesko et al., 1997; Практические рекомендации для врачей Российской ассоциации педиатрических центров, 2000]. Ибуклин ® имеет существенные преимущества перед монопрепаратами – парацетамолом и ибупрофеном, т.к. в комбинированном препарате сочетается быстрое начало действия и длительный жаропонижающий эффект [13]. Ибуклин ® содержит 400 мг ибупрофена и 325 мг парацетамола. Препарат оказывает жаропонижающее, противовоспалительное, анальгезирующее действие, обусловленное неселективным ингибированием ЦОГ–1 и ЦОГ–2 и подавлением синтеза ПГ. Ибуклин ® применяется внутрь по 1 таблетке 3 раза/сут. (не более 6 таблеток в сутки). Длительность лечения – не более 3 дней в качестве жаропонижающего средства. Помимо купирования лихорадочного синдрома, препарат может быть использован в лечении болевого синдрома средней интенсивности. Препарат отпускается по рецепту врача. Кроме того, зарегистрирована детская форма препарата Ибуклин юниор, содержащая 100 мг ибупрофена и 125 мг парацетамола. Ибуклин юниор отпускается по рецепту врача. Возможность комбинированного применения ибупрофена и парацетамола в педиатрической практике оценивалась в рандомизированном исследовании у 146 детей в возрасте от 6 мес. до 6 лет [9]. За 24 ч комбинация ибупрофена и парацетамола снизила продолжительность лихорадочного периода на 4,4 ч по сравнению с парацетамолом и на 2,5 ч по сравнению с ибупрофеном. Побочные эффекты при всех вариантах терапии существенно не различались. Тактика применения жаропонижающих препаратов При принятии решения о назначении антипиретиков с целью купирования лихорадки врач должен отдавать себе отчет в том, что подобная терапия в данной ситуации носит исключительно симптоматический характер (если назначение НПВП не имеет целью достижение противовоспалительного эффекта, например, при артритах различного происхождения). При легкой или умеренной лихорадке жаропонижающие препараты назначают только детям с фебрильными припадками, беременным, а также больным с сердечной и дыхательной недостаточностью или сосудистым поражением головного мозга. Необоснованное применение жаропонижающих препаратов не дает возможности проследить за динамикой температуры, а противовоспалительное действие НПВП может маскировать проявления местной инфекции, затрудняя своевременную диагностику, а также способствует ее распространению. Следует помнить о биологической целесообразности лихорадочной реакции, а также о том, что отсутствие повышения температуры при инфекции свидетельствует о вероятности иммунодефицита и является неблагоприятным прогностическим фактором. Поэтому показаниями к назначению жаропонижающих средств являются не столько высокие цифры температуры тела, сколько ее плохая переносимость и риск возможного негативного влияния высокой температуры на различные органы и системы у больных с сопутствующей патологией и факторами риска. Принятие решения о назначении жаропонижающего средства требует ответа на следующие вопросы:
При выборе препарата среди НПВП следует учитывать не только жаропонижающие свойства, но также и анальгетический эффект, поскольку болевые ощущения (головные боли, миалгии, артралгии и др.) нередко сопутствуют лихорадке. В таблице 2 представлены основные характеристики наиболее часто используемых НПВП, оцениваемые в порядке убывания того или иного свойства. Таблица 2. Сравнительная характеристика основных НПВП [10]
Большой выбор НПВП, обладающих жаропонижающими свойствами, ставит перед врачом проблему выбора препарата не только с точки зрения его антипиретического эффекта, но и минимального побочного действия. При выборе НПВП необходимо учитывать безопасность препарата, в том числе риск ульцерогенного эффекта, гепатотоксичность, цитопеническое действие, нефротоксичность, возможность взаимодействия с другими медикаментами, фармакокинетику препарата (длительность полувыведения, связь с белками, биодоступность и др.). При этом потенциальный риск развития побочных эффектов даже при кратковременном приеме препаратов может превышать их жаропонижающий эффект. Поэтому принятие решения о назначении антипиретиков должно быть взвешенным с учетом конкретной клинической ситуации, знаний особенностей фармакодинамики и фармакокинетики препаратов, имеющихся в распоряжении врача. Путь введения НПВП должен обеспечивать оптимальную терапевтическую концентрацию препарата в крови, минимизировать риск побочных эффектов со стороны ЖКТ, быть удобным для применения и комфортным для пациента. С целью жаропонижающего эффекта используется прием препаратов внутрь, внутримышечные инъекции, внутривенные вливания и введение ректальных суппозиториев. Пероральный прием НПВП является наиболее распространенным, но влечет за собой наибольший риск побочных эффектов со стороны ЖКТ (до 15%) [11]. Это зависит от продолжительности печеночной рециркуляции, определяющей длительность контакта со слизистой ЖКТ, что и приводит к гастроэнтерологической токсичности НПВП. С учетом этого при выборе перорального пути назначения НПВП предпочтение следует отдавать препаратам с коротким периодом полувыведения, быстрым всасыванием и быстрой элиминацией (ибупрофен, кетопрофен, диклофенак). Быстрая абсорбция способствует скорому наступлению жаропонижающего эффекта, а короткий период полувыведения снижает риск аккумуляции НПВП. Внутримышечное (или внутривенное) введение НПВП с целью купирования или ослабления лихорадки широко практикуется врачами из–за более быстрого достижения жаропонижающего эффекта, а также в расчете на меньший риск гастроэнтерологической токсичности. Следует отметить, что различные побочные эффекты НПВП, в том числе и со стороны желудка, обусловлены не местным воздействием препарата, а ингибицией ЦОГ–1 независимо от способов введения их больному. Вместе с тем при внутримышечном введении часто назначаемого диклофенака возможно развитие мышечных некрозов в местах инъекций, а при длительном внутримышечном введении увеличивается риск возникновения инфильтратов и абсцессов мягких тканей. Кроме того, применение инъекционных форм является экономически более затратным. Лекарственные формы НПВП в виде ректальных суппозиториев, применяемые в качестве жаропонижающих средств, имеют целый ряд преимуществ, в частности абсорбция лекарственного препарата через кровеносную и лимфатическую систему, отсутствие влияния пищи и других медикаментов на биодоступность НПВП, уменьшение риска побочных эффектов со стороны ЖКТ, особенно при патологии желудка, двенадцатиперстной кишки, высокая биодоступность, сравнимая с таковой при внутримышечном введении. Не следует назначать АСК детям при вирусных инфекциях из–за опасности развития синдрома Рейе (обычно он развивается при гриппе и ветряной оспе, реже – при энтеровирусных инфекциях). Кроме того, АСК обладает антиагрегантным и антифагоцитарным действием, поэтому лучше применять парацетамол. Он почти не угнетает циклооксигеназу в периферических тканях и поэтому не обладает противовоспалительным действием; при окислении парацетамола в ЦНС образуется мощный ингибитор циклооксигеназы, который и отвечает за жаропонижающее действие препарата. В плане быстроты начала действия и длительности жаропонижающего эффекта комбинация ибупрофена (400 мг) + парацетамола (325 мг) (Ибуклин ® ) более эффективна в сравнении с монопрепаратами [13]. Продолжительность применения жаропонижающих средств определяется главным образом клинической ситуацией. В большинстве случаев, например при ОРВИ, инфекциях ЛОР–органов, длительность назначения НПВП для купирования лихорадки не превышает нескольких дней. В то же время у больных с различными бактериальными инфекциями при сохраняющейся лихорадке на фоне неэффективной антибактериальной терапии потребность в назначении НПВП может быть более длительной. Особое место занимают так называемые лихорадки неясного генеза, причина которых нередко остается нерасшифрованной в течение длительного времени, а сохраняющаяся лихорадка требует более продолжительного использования НПВП. В подобных ситуациях важное значение приобретает эффективность жаропонижающего действия, удобство применения и главное – безопасность используемого препарата. Необходимость более длительного применения должна определяться клинической ситуацией (переносимость препарата, риск развития побочных эффектов, наличие и тяжесть сердечно–сосудистой, психоневрологической патологии и др.). Алгоритм принятия решений при назначении НПВП у больных с лихорадкой представлен на рисунке 3. Рис. 3. Алгоритм принятия решений при назначении НПВП у больных с лихорадкой [12]
источник |