Лихорадка неясного генеза. Алгоритм диагностического поиска в клинике внутренних болезней. Тактика ведения пациентов.
Поскольку лихорадка является универсальной реакцией на самые разные поражения организма, невозможен какой-то единый однонаправленный диагностический поиск.
Для проведения квалифицированной дифференциальной диагностики у лихорадящих больных терапевту необходимо знать клинические проявления и особенности течения не только многочисленных заболеваний внутренних органов, но и смежную патологию, являющуюся компетенцией инфекционистов, онкологов, гематологов, фтизиатров, невропатологов и нейрохирургов. Трудности увеличиваются от того, что не существует прямой зависимости между высотой лихорадки и объективно обнаруживаемыми данными.
На первом этапе схемы диагностического поиска нужно проанализировать анамнестические сведения, провести тщательный клинический осмотр больного и выполнить простейшие лабораторные исследования.
При сборе анамнеза обращается внимание на профессию, контакты, перенесенные заболевания, аллергические реакции в прошлом, предшествующий прием медикаментов, вакцинации и т. п. Выясняется характер лихорадки (уровень температуры, тип кривой, ознобы).
В процессе осмотра анализируется состояние кожи, слизистых оболочек, нёбных миндалин, лимфоузлов, суставов, венозной и артериальной системы, легких, печени и селезенки. Тщательный клинический осмотр помогает обнаружить пораженный орган или систему, на что в последующем должен быть направлен поиск причины лихорадочного синдрома.
Выполняются простейшие лабораторные исследования: общий анализ крови с определением уровня тромбоцитов и ретикулоцитов, общий анализ мочи, исследуются общий белок и белковые фракции, сахар крови, билирубин, АсАТ, АлАТ, мочевина.
Всем лихорадящим больным с неясным диагнозом для исключения тифопаратифозных заболеваний и малярии назначается исследование крови на гемокультуру, реакцию Видаля, РСК, на малярию (толстая капля), антитела к ВИЧ.
Проводится рентгенография (не рентгеноскопия!) органов грудной клетки, снимается ЭКГ.
Если на данном этапе выявлена патология какой-либо системы или конкретного органа, дальнейший поиск ведется целенаправленно по оптимальной программе. В случае если лихорадка является единственным или ведущим синдромом и диагноз остается неясным, необходимо перейти к следующему этапу поиска.
С лихорадящим пациентом следует провести беседу, чтобы при повышении температуры тела он не впадал в панику и не становился «рабом термометра».
При моносимптомной гипертермии на фоне нормальных лабораторных показателей нужно исключить: искусственную гипертермию, тиреотоксикоз и нарушения центральной терморегуляции. Субфебрилитет может возникать после тяжелого рабочего дня, эмоционального стресса и физической нагрузки.
При наличии изменений лабораторных показателей с учетом клинических проявлений, особенностей реакции крови, характера лихорадочной кривой к диагностическому процессу могут быть привлечены соответствующие специалисты. Если нужно, больной может быть консультирован инфекционистом, гинекологом, гематологом, ЛОР-врачом, онкологом и другими специалистами. Однако осмотр больного узким специалистом с целью уточнения диагноза не снимает ответственности и необходимости полноты обследования лечащим врачом.
Если причина лихорадки остается неясной, нужно перейти к следующему этапу поиска. С учетом возраста, состояния больного, характера температурной кривой и картины крови врач должен сориентироваться относительно природы лихорадки и отнести ее к одной из групп: инфекционная или соматическая.
В клинической практике наиболее часто встречаются лихорадки инфекционного происхождения. В эту группу включаются гипертермии при бактериальных, вирусных и паразитарных инфекциях.
При инфекционной лихорадке (тифопаратифозные инфекции и малярия исключены на предшествующих этапах диагностики) следует помнить в первую очередь о возможности туберкулезного процесса ввиду распространенности заболевания и серьезности последствий недиагностированных случаев. Больному проводятся рентгенография легких и томография, реакция Манту, неоднократный посев мокроты на бациллы Коха. Кроме поражений легких возможен туберкулез других локализаций.
При подозрении на бактериальную инфекцию, о чем свидетельствуют и лабораторные данные (лейкоцитоз, нейтрофилез со сдвигом влево, токсическая зернистость нейтрофилов), осуществляется посев крови на стерильность. Забор крови на стерильность и гемокультуру не регламентируется ни временем суток, ни приемом пищи. Следует делать неоднократные заборы (до 5 в течение суток), особенно в период подъема температуры тела.
Со второй недели заболевания возможно проведение серологических реакций. В случае необходимости осуществляются дуоденальное зондирование, посев мокроты, мочи, кала и желчи.
Наиболее часто инфекционная гипертермия неясного генеза наблюдается при сепсисе и первичном инфекционном эндокардите. Особенно опасно пропустить у больного менингококковую инфекцию, сопровождающуюся характерными клиническими симптомами.
При подозрении на вирусную природу заболевания показано при возможности проведение серологических реакций (РСК, РИГА и др.). Диагностическое нарастание титра вируснейтрализующих антител в парных сыворотках обеспечивает расшифровку диагноза. Однако результат вирусологических исследований бывает готов не ранее чем через 10 дней, когда клинические проявления инфекции могут исчезнуть.
Для диагностики паразитарных лихорадок (трихинеллез, токсоплазмоз и др.) важны сведения эпидемиологического анамнеза. Учитываются типичные клинические проявления. Для подтверждения диагноза, его верификации применяются специальные методы диагностики, характерные для конкретной паразитарной инфекции. Определенное значение придается эозинофилии крови.
Эпидемиологический анамнез важен также для выявления экзотических (тропических) болезней, протекающих на ранних стадиях с лихорадочным синдромом.
При гипертермии, сопровождающейся сухостью и чувством жжения в полости рта, гиперемией слизистых оболочек, «заедами» в углах губ, необходимо исследование на грибковую флору для исключения у больного кандидозного сепсиса.
В случае длительной лихорадки без локальных данных, исключения сепсиса и инфекционного эндокардита, повышения СОЭ и наличия умеренной анемии почти всегда речь идет об опухолевом процессе или диффузных болезнях соединительной ткани.
Обычно соматические лихорадки протекают на фоне потери массы тела, отчетливого повышения СОЭ, изменений других лабораторных показателей.
Для исключения диффузных болезней соединительной ткани, в редких случаях протекающих моносимптомно, назначается исследование крови на ревматоидный фактор, волчаночные клетки, антитела к ДНК, антинуклеарный фактор, иммуноглобулины. При необходимости проводится кожно-мышечная биопсия. Дополнительную информацию для дифференциальной диагностики аутоиммунных и инфекционных лихорадок дает исследование НСТ-теста. Его уровень заметно повышен при инфекционной патологии.
При подозрении на опухолевую природу гипертермии осуществляются дополнительные исследования для исключения гемобластозов (сюда относится и лимфогранулематоз) и злокачественных опухолей. Выявление цитопении или тромбоцитопении, М-градиента при электрофорезе белков сыворотки, геморрагического синдрома и других характерных для гемобластозов клинических проявлений служит показанием к трепанобиопсии или стернальной пункции и исследованию миелограммы. Наличие увеличенных лимфатических узлов — важный аргумент в пользу проведения биопсии узла. При имеющихся предпосылках показана рентгенография средостения.
Для исключения диагноза злокачественных опухолей применяются ультразвуковое исследование органов брюшной полости и специальные рентгенологические методы исследования (холецистография, экскреторная урография, рентгеноскопия желудка, ирригоскопия). При необходимости выполняются эндоскопическое исследование желудка и кишечника, радиоизотопное сканирование печени. В отдельных случаях проводится ангиографическое исследование органов брюшной полости или забрюшинного пространства.
Для диагностики интра- и ретроперитонеальных образований, абсцессов и увеличенных лимфоузлов брюшной полости при возможности осуществляется сцинтиграфия с цитратом галлия. В настоящее время для диагностики злокачественных опухолей широко применяют компьютерную томографию.
В случае, если все этапы диагностического поиска пройдены, однако причина лихорадочного синдрома остается неясной, показана лапаротомия. При существовании сомнений относительно наличия у больного скрытого туберкулезного процесса на данном этапе диагностики допустимо назначение пробной (тестирующей) туберкулостатической терапии.
Изредка встречаются ситуации, когда, несмотря на проведение всесторонних исследований и использование доступных методов, консультаций специалистов, причина гипертермии остается неясной. В подобных исключительных случаях устанавливается наиболее вероятный по клиническим и лабораторным данным диагноз и осуществляется дальнейшее наблюдение за больным в динамике. При появлении новых симптомов проводится повторное или дополнительное обследование.
Таким образом, поиск причины лихорадочного синдрома — трудная и ответственная задача. Установление ошибочного диагноза предопределяет неправильную врачебную тактику, что может привести к непоправимым последствиям. В каждом случае лихорадки неясного генеза врач не должен уповать на результаты бессистемно проведенных многочисленных исследований, а доверяться фактам и логике, придерживаться определенной схемы диагностического поиска.
источник
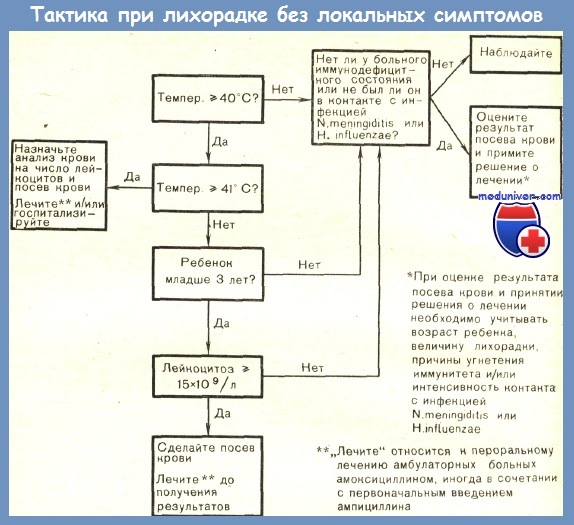
Важную часть обследования ребенка с лихорадкой неустановленного происхождения составляют правильно проведенные лабораторные исследования.
Если не назначить вовремя необходимые лабораторные исследования, можно опоздать с постановкой правильного диагноза. В то же время ненужные лабораторные тесты связаны с лишними материальными затратами, дискомфортом больного, а иногда и с определенным риском для него. По данным Lohr, лабораторные методы, включая рентгенографию, помогли в постановке правильного диагноза у 31 из 54 детей с лихорадкой неустановленного происхождения.
Лабораторные исследования должны назначаться обоснованно и логично. В первую очередь следует проводить те пробы, которые вероятнее всего дадут положительные результаты. Диагностические процедуры, сопровождающиеся значительным риском для ребенка, следует отложить до тех пор, пока не будет проведено предварительное наблюдение и другие лабораторные методы не окажутся бесполезными.
Необходимо учитывать стоимость каждого исследования, но при этом следует помнить, что каждый дополнительный день госпитализации может стоить больше, чем несколько лабораторных тестов.
Диагностические тесты по возможности следует назначать с учетом анамнестических данных, результатов физикального обследования или показателей предварительных лабораторных исследований. Однако при недостатке клинических данных для точного определения объема лабораторного обследования разумно провести серию доступных тестов, разделенных на этапы, или стадии, причем каждый последующий этап следует осуществлять после получения результатов предыдущего.
Предлагаемую ниже схему нужно рассматривать лишь как общее руководство для таких ситуаций и не обязательно жестко придерживаться ее при диагностике всех случаев лихорадки неустановленного происхождения.
Первый этап анализов при лихорадке неустановленного происхождения:
— Общий анализ крови (ОАК)
— Скорость оседания эритроцитов (СОЭ)
— Общий анализ и посев мочи
— Туберкулиновая кожная проба
— Рентгенография органов грудной клетки
— Противоточный иммуноэлектрофорез (ПИЭФ)
— Посев крови
Спинномозговая пункция (проводится в зависимости от таких факторов, как возраст ребенка, длительность и величина лихорадки, клиническая картина заболевания).
Как только поставлен рабочий диагноз лихорадки неустановленного происхождения, эту начальную группу лабораторных тестов необходимо выполнить как можно быстрее либо в поликлинических условиях, либо сразу же при поступлении больного в стационар. Если вероятность наличия гнойной инфекции очень мала, то можно обойтись без ПИЭФ.
Повышенная СОЭ хотя и не имеет большого дифференциально-диагностического значения, тем не менее является важным показателем развития воспалительного процесса. Кроме того, если у ребенка СОЭ повышена, то маловероятно, что причиной этого являются тепловые заболевания (гипертиреоз и т. д.) или ложная лихорадка. Повышение СОЭ отмечается более чем у 75% детей при лихорадке неустановленного происхождения, вызванной новообразованиями или заболеваниями соединительной ткани.
Спинномозговая пункция необходима у детей грудного возраста с лихорадкой неустановленного происхождения, особенно если лихорадка сохраняется в течение нескольких недель. Feigin показал, что в 20 из 63 случаев у детей при лихорадке неустановленного происхождения были выявлены изменения в ликворе, характерные для инфекционного процесса, при полном отсутствии каких-либо аменингеальных симптомов. Но автор не привел ни возраст своих больных, ни длительность лихорадки.
Необходимо произвести посев крови на стерильность для выявления как аэробной, так и анаэробной флоры. При этом особое внимание следует уделить тщательному соблюдению стерильности. Если больной получает антибиотики, то в культуру крови нужно ввести вещества, разрушающие эти антибиотики.
Второй этап анализов при лихорадке неустановленного происхождения:
— Посевы крови (повторные, множественные и включающие специальные среды)
— Исследование мазка крови на наличие микроорганизмов
— Посев кала
— Спинномозговая пункция (если не была выполнена ранее)
— Рентгенография органов грудной клетки (повторить, если предыдущие результаты были отрицательными)
— ПИЭФ (если не был выполнен ранее)
— OAK (повторно)
— СОЭ (повторно)
— Белки сыворотки крови
— Биохимическое исследование печени
— Антинуклеарные антитела
— Офтальмологическое обследование с помощью щелевой лампы и непрямой ретиноскопии
— Титр сывороточных антител против возбудителей сальмонеллеза, туляремии, орнитоза, трихиноза, бруцеллеза, токсоплазмоза, лихорадки Ку, гистоплазмоза, кокцидиоидомикоза
— Антигены сывороточного гепатита — Сканирование печени и селезенки — Галлиевая сцинтиграфия
— Ультразвуковое обследование брюшной полости (не обязательно)
Некоторые тесты необходимо провести повторно. ОАУ и СОЭ следует повторять каждые 5—7 дней, даже при ранее нормальных показателях.
Туберкулиновую пробу следует повторно провести через 10—14 дней после первого отрицательного результата; если он снова окажется отрицательным, то необходимо взять большее по концентрации разведение очищенного туберкулина. Следует провести многократные посевы достаточно большого количества крови для выявления как аэробных, так и анаэробных возбудителей.
При необходимости нужно использовать специальные среды для микроорганизмов, таких, как лептоспиры и спириллиум. Необходимо повторить рентгенографию органов грудной клетки, если последний снимок сделан более 5 дней назад. По данным Feigin, у 5 больных с ранее нормальной рентгенограммой органов грудной клетки при повторном исследовании были обнаружены выраженные рентгенологические изменения.
Такие методы исследования, как сканирование печени и селезенки, ультразвуковое исследование брюшной полости, галлиевая сцинтиграфия всего тела, чаще дают дополнительные сведения и редко имеют решающее значение в диагностике. Один такой метод может помочь обнаружить патологические изменения, не выявленные другим.
Указанные выше тесты позволяют обнаружить внутрибрюшные, забрюшинные, внутрипеченочные и внутригрудные образования, такие, как опухоли, лимфоузлы или абсцессы. Они могут выявить скрытый остеомиелит. Область применения этих современных методов исследования у детей с лихорадкой неустановленного происхождения пока не определена. При отсутствии специфических симптомов их ценность довольно низка, но все же они позволяют получить информацию, которую трудно добыть любыми другими неинвазивными методами.
Habibian показал, что галлиевая сцинтиграфия всего тела у взрослых — чувствительный метод при лихорадке неустановленного происхождения, поскольку он получил с его помощью положительные результаты у 17 из 22 больных. По данным Quinn, компьютерная томография (КТ) брюшной полости позволила обнаружить специфические патологические процессы (абсцесс, опухоль, гематома и пр.) у 23 из 78 взрослых больных с лихорадкой неустановленного происхождения, а неспецифические изменения (ге-патомегалия или спленомегалия) еще у 8 больных.
Хотя обе эти работы показывают, что сканирование дает полезную, а подчас и определяющую информацию, они не содержат материалов о том, как часто эти методы исследования дают положительные результаты при отсутствии клинических признаков или симптомов заболевания.
Третий этап анализов при лихорадке неустановленного происхождения:
— Обзорная рентгенография костей
— Сканирование костей с помощью технеция
— Рентгенография придаточных пазух носа
— Клизма с барием
— Рентгенография верхних отделов желудочно-кишечного тракта и тонкого кишечника
— Пункция костного мозга
— КТ брюшной полости
— Внутривенная пиелография
— Эхокардиография
— Биопсия печени
Данные методы объединены в эту группу либо из-за их малой эффективности при обследовании больных без специфических симптомов, либо ввиду их инвазивности (в том числе и. значительной лучевой нагрузки).
Если сканирование с галлием ранее дало отрицательные результаты, то маловероятно, что сканирование костей с использованием технеция или обычная рентгенография окажутся полезными. Рентгенография придаточных пазух носа и внутривенная пиелография имеют низкую диагностическую ценность при обследовании больных без соответствующих клинических проявлений, а рентгенологическое исследование тонкого и толстого кишечника связано со значительным радиационным воздействием.
Диагностическое значение чрескожной биопсии печени у детей при лихорадке неустановленного происхождения без признаков гепатомегалии не определено, но, вероятно, очень мало. Даже у взрослых число положительных результатов незначительно. По материалам Mitchell, чрескожная биопсия оказала помощь при постановке диагноза у 6 из 43 взрослых с лихорадкой неустановленного происхождения, но у всех 6 больных имелись некоторые нарушения функции печени, а у 4 из них была гепатомегалия.
Аспирированный костный мозг необходимо не только подвергнуть микроскопическому исследованию, но и произвести его посев на наличие пиогенных бактерий, микобактерий, грибов и вирусов.
Эхокардиография позволяет диагностировать эндокардит, миокардит, миксому предсердия.
Роль таких методов исследования, как биопсия лимфатических узлов, лимфоангиография и диагностическая лапаротомия, настолько мала, а сами исследования столь инвазивны, что при обследовании детей с лихорадкой неустановленного происхождения эти тесты не используются. Исключение составляют те ситуации, когда имеются четкие клинические или лабораторные показания к их проведению.
В настоящее время на смену этим инвазивным методам приходят радиологические тесты и методы сканирования, упомянутые в первой и второй группе лабораторных исследований.
источник
Лихорадка неясного генеза – это состояние, которое характеризируется повышением температуры тела свыше 38 градусов на протяжении 3 недель, и при этом рутинные методы исследования не выявляют причины её возникновения.
Примерно в 35% случаев причиной длительной лихорадки неясного генеза являются инфекции, 20% – онкологические заболевания, 15% – коллагенозы.
В 15% случаев этиологическая причина длительной лихорадки неясного генеза остается неизвестной. Более подробно о том, какие заболевания могут протекать под маской длительной лихорадки неясного генеза, а также о правильной диагностической тактике врача читайте на estet-portal.com в этой статье.
Не смотря не то, что в наше время существует четкий диагностический алгоритм лихорадки неизвестного генеза, многие врачи назначают «лихорадящим» пациентам множество дорогостоящих и необоснованных анализов.
Согласно EMB Guidelines «Prolonged fever in the adult», пациентам с длительной лихорадкой неизвестного генеза в первую очередь необходимо исключить следующие заболевания, проводя соответствующие исследования:
1. Пневмония (Рентгенография органов грудной полости и аускультация). Рентгенография органов грудной полости также полезна в плане диагностики туберкулеза, саркоидоза, альвеолита или новообразований легких как возможных причин длительной лихорадки;
2. Инфекция мочевыводящих путей (общий анализ мочи и бактериологическое исследование мочи). Общий анализ мочи может также быть полезным в плане диагностики эпидемической нефропатии, нефрита или новообразований почек как возможных причин длительной лихорадки;
3. Верхнечелюстной синусит (УЗИ или рентгенологическое исследование верхнечелюстной пазухи).
Следите за нашими новостями в Instagram
Собирая анамнез заболевания у пациента с длительной лихорадкой, врач должен помнить о важных вопросах, которые обязательно необходимо выяснить у пациента.
К ним относятся:
1. Страна и условия проживания, а также последние путешествия пациента;
2. Наличие в анамнезе у пациента туберкулеза и пороков клапанов сердца;
3. Характер сексуальной жизни, наличие незащищенных половых контактов;
4. Употребление инъекционных наркотиков;
5. Стоматологические вмешательства в предыдущие месяцы;
6. Ревматические заболевания у близких родственников;
Таким образом, согласно EMB Guidelines «Prolonged fever in the adult», пациенту с длительной лихорадкой неизвестного генеза в первую очередь должны быть проведены такие исследования:
1. Общий анализ мочи и бактериологическое исследование мочи;
2. Общий анализ крови с лейкоцитарной формулой и ШОЕ;
4. Определение уровня АЛТ, АСТ;
5. Тест на ВИЧ (после информированного согласия пациента);
6. Анализ на определение антинуклеарных антител, ревматоидного фактора, АЦЦП (антитела к циклическому цитрулиновому пептиду);
9. Рентгенография или УЗИ верхнечелюстной пазухи.
Вышеперечисленные методы исследования являются первичными для пациентов с длительной лихорадкой неизвестного генеза и позволяют выявить этиологическую причину заболевания в большинстве случаев.
Но в некоторых случаях все первичные методы исследования также могут оказаться неинформативными, что является показанием к проведению вторичных диагностических тестов.
Вторичные диагностические исследования направлены на поиск причины лихорадки неясного генеза, когда первичные тесты не дали какой-либо полезной диагностической информации.
Вторичные диагностические исследования включают:
1. Серологические исследования (в соответствии с историей заболевания и имеющимися симптомами): диагностика иерсиниоза, туляремии, болезни Лайма, вирусного гепатита, мононуклеоза, Корнельской лихорадки;
2. Определение уровня гормонов щитовидной железы;
3. Культуральное исследование крови;
4. Культуральное исследование кала;
Довольно часто причиной длительной лихорадки неясного генеза являются абсцессы брюшной полости и таза, к которым пациента могут предрасполагать проведенные в прошлом абдоминальные, гинекологические операции, травмы, дивертикулез и перитонит.
В таких случаях диагностическую ценность имеют культуральное исследование крови, УЗИ ОБП и малого таза. Иногда для подтверждение диагноза требуется проведение сцинтиграфии всего тела с аутологичными лейкоцитами, меченными технецием — Tc99m или индием — In111.
Таким образом, существует множество причин развития лихорадки неясного генеза, но наиболее распространённые включают инфекцию, коллагеноз и онкологические заболевания.
Напоследок нам хотелось бы выделить список заболеваний, которые наиболее часто маскируются под диагноз «лихорадка неизвестного генеза». К ним относятся:
1. Туберкулез (легочные и внелегочные формы);
b. Инфекция мочевыводящих путей;
c. Внутрибрюшные инфекции (холецистит, аппендицит, абсцессы);
e. Абсцессы грудной полости (легких, средостения);
j. Аденовирусная инфекция, цитомегаловирусная инфекция или инфекция, вызванная вирусом Коксаки В;
m. Хламидийная инфекция (пситтакоз, орнитоз);
4. Инфекции, связанные с инородными предметами, имплантированными в организм (эндопротезами);
7. Подострый тиреоидит и гипертиреоз;
8. Гематологические заболевания;
9. Сосудистый тромбоз, легочная эмболия
11. Лекарственная лихорадка, вызванная такими препаратами, как Аллопуринол, Каптоприл, Циметидин, Клофибрат, Эритромицин, Гепарин, Гидралазин, Гидрохлортиазид;
12. Злокачественный нейролептический синдром, серотониновый синдром;
13. Аллергический альвеолит;
14. Анкилозирующий спондилоартрит;
16. Системная красная волчанка (СКВ);
17. Ревматическая лихорадка;
18. Узловатый периартериит;
20. Воспалительные заболевания кишечника: болезнь Крона, язвенный колит;
21. Цирроз печени, алкогольный гепатит;
22. Онкологические заболевания: лейкемия, рак поджелудочной железы и желчных протоков, рак почки (гипернефрома), саркома, лимфома.
Правильный, этапный диагностический подход к определению причины лихорадки неизвестного генеза помогает врачу найти причину состояния в большинстве случаев.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
В 1987 г. было описано 12 случаев возникновения своеобразного синдрома, который проявлялся как периодическая лихорадка, сопровождаемая фаригнитом, афтозным стоматитом, а также шейной аденопатией. В англоязычных странах его стали обозначать по начальным буквам данного комплекса проявлений (periodic fever, aphthous stomatitis, pharingitis and cervical adenitis) – PFAPA-синдром. Франкоязычные же статьи часто называют эту болезнь синдром Маршалла.

Данная болезнь чаще отмечается у мальчиков (примерно 60%). В основном синдром начинает проявляться примерно в 3-5 лет (средний показатель: 2,8-5,1 лет). Но при этом нередки и случаи развития болезни у 2-летних детей – к примеру, среди 8 исследуемых больных у 6-ти приступы лихорадки наблюдались ещё в возрасте 2-х лет. Был также случай у 8-летней девочки, когда за 7 мес. до обращения к врачам у неё возникли симптомы болезни.

Причины развития синдрома периодической лихорадки в наши дни ещё не изучены полностью.
Сейчас учёные обсуждают несколько наиболее вероятных причин развития данной болезни:
- Активизация латентных инфекций в организме (такое возможно при стечении определённых факторов – вследствие снижения иммунологической реактивности дремлющий вирус в организме человека «просыпается» с развитием лихорадки и других симптомов синдрома);
- перешедшее в хроническую стадию бактериальное заражение миндалин нёба или горла – продукты микробной жизнедеятельности начинают воздействовать на иммунную систему, из-за чего развивается приступ лихорадки;
- аутоиммунная природа развития патологии – иммунная система больного принимает клетки собственного организма за чужеродные, что и провоцирует повышение температуры.

Синдром периодической лихорадки отличает чётко очерченная периодичность лихорадочных приступов – они повторяются регулярно (в основном каждые 3-7 нед.).
В более редких случаях промежутки длятся 2 недели или больше 7-ми. Исследования указывают на то, что в среднем промежутки между возникающими приступами поначалу длятся 28,2 суток, а за год у больного наблюдается 11,5 приступов. Есть сведения и о более продолжительных перерывах – в 30 случаях они длились в пределах 3,2 +/- 2,4 мес., французские же исследователи давали срок 66 дней. Существуют также наблюдения, в которых интервалы длятся в среднем примерно 1 мес., а изредка 2-3 мес. Такие отличия в продолжительности свободных промежутков, скорее всего, связаны с тем, что с течением времени они начинают удлиняться.
В среднем период между 1-м и последним случаем приступа равен 3 годам и 7 месяцам (погрешность +/- 3,5 года). В основном приступы повторяются на протяжении 4-8 лет. Следует отметить, что после исчезновения приступов никаких остаточных изменений у больных не остаётся, в развитии, а также росте таких детей не происходит никаких нарушений.
Температура во время приступа в основном равна 39,5 0 -40 0 , а иногда даже доходит до 40,5 0 . Жаропонижающие средства помогают лишь на короткий период времени. Перед повышением у пациента температуры нередко наблюдается непродолжительный продромальный период в виде недомоганий с общими расстройствами – ощущением разбитости, сильной раздражительностью. У четверти детей возникает озноб, у 60% болит голова, а ещё у 11-49% возникают артралгии. Появление боли в животе, в основном несильной, отмечается у половины больных, а ещё у 1/5 части наблюдается рвота.
Совокупность симптомов, по которому была названа данная патология, наблюдается не у всех пациентов. Чаще всего в таком случае обнаруживается шейная аденопатия (88%). Шейные лимфоузлы в этом случае увеличиваются (иногда до размера в 4-5 см), на ощупь они тестоватые и слабо чувствительные. Увеличившиеся лимфатические узлы становятся заметными, а по окончании приступа довольно быстро уменьшаются и пропадают – буквально через несколько дней. Прочие группы лимфоузлов остаются неизменными.
Фарингит также наблюдается достаточно часто – его диагностируют в 70-77% случаев, причём следует отметить, что в некоторых случаях у больного преобладают слабые катаральные формы, а в иных – присутствуют наложения вместе с выпотом.
Реже проявляется афтозный стоматит – частота подобных проявлений 33-70%.
Приступ лихорадки обычно продолжается в течение 3-5 суток.
При фебрильных приступах может возникать лейкоцитоз в умеренных формах (примерно 11−15х10 9 ), а уровень СОЭ повышается до 30-40 мм/ч, как и уровень СРБ (до показателя 100 мг/л). Подобные сдвиги стабилизируются довольно быстро.
Данный синдром обычно развивается только у детей, но в отдельных случаях диагностироваться и у взрослого человека.
Среди возможных осложнений данного синдрома:
- Общий анализ крови показывает нейтропению (понижение числа лейкоцитов (белые кровяные тельца) в крови);
- Частые приступы поноса;
- Возникают высыпания на кожном покрове;
- Воспаляются суставы (развивается артрит);
- Проявления неврологических нарушений (судороги, резкие головные боли, возникновение обмороков и пр.).

Синдром периодической лихорадки обычно диагностируется следующим образом:
- Врач анализирует жалобы пациента и анамнез болезни – выясняет, когда появились приступы лихорадки, есть ли у них определённая периодичность (если есть, какова она). Также определяют наличие у больного афтозного стоматита, шейной лимфаденопатии или фарингита. Ещё один важный симптом – появляются ли признаки болезни в интервалах между приступами;
- Далее проводится обследование пациента – доктор определяет увеличение лимфоузлов (либо при пальпации, либо по внешнему виду (когда они увеличиваются до размера 4-5 см)), а также нёбных миндалин. У больного наблюдается покраснение горла, а на слизистой ротовой полости иногда возникают язвочки белёсого цвета;
- У пациента берут кровь на общий анализ – чтобы определить уровень лейкоцитов, а также СОЭ. Помимо этого выявляется сдвиг в левую сторону лейкоцитарной формулы. Данные симптомы свидетельствуют о том, что в организме имеется воспалительный процесс;
- Также проводится и биохимический анализ крови, чтобы определить повышение показателя СРБ, а помимо этого фибриногена – этот признак является сигналом начала развития воспаления. Увеличение данных показателей говорит о развитии острой воспалительной реакции организма;
- Обследование у отоларинголога и аллерголога-иммунолога (для детей – детских специалистов этих профилей).
Существуют также случаи развития семейных форм данного синдрома – к примеру, у двоих детей из одной семьи наблюдались признаки болезни. Но отыскать генетическое нарушение, которое характерно конкретно для синдрома периодической лихорадки, на данном этапе ещё не удалось.

Синдром периодической лихорадки необходимо отличать от тонзиллита в хронической форме, который протекает с частыми периодами обострения и других болезней, таких как: ювенильный идиопатический артрит, болезнь Бехчета, циклическая нейтропения, семейная Средиземноморская лихорадка, семейная лихорадка Хиберниан и синдром гиперглобулинемии D.
Помимо этого его нужно дифференцировать с циклическим кроветворением, которое помимо причины развития периодической лихорадки может быть и самостоятельным заболеванием.
Довольно сложной может быть дифференциальная диагностика этого синдрома с так называемой армянской болезнью.
Схожие симптомы имеет также ещё одна редкая болезнь – периодический синдром, который ассоциируется с ФНО, в медицинской практике обозначаемый аббревиатурой TRAPS. Данная патология имеет аутосомно-рецессивную природу – она возникает из-за того, что ген проводника 1 ФНО подвергается мутации.

Лечение синдрома периодической лихорадки имеет много нерешенных вопросов и дискуссий. Использование антибиотиков (пенициллины, цефалоспорины, макролиды и сульфонамиды), нестероидных противовоспалительных препаратов (Парацетамол, ибупрофен), ацикловира, ацетилсалициловой кислоты и колхицина оказалось малоэффективным, помимо сокращения времени лихорадки. Напротив, использование оральных стероидов (преднизолон или преднизолон) вызывает резкое разрешение лихорадочных эпизодов, хотя и не предотвращает развитие рецидивов.
Употребление в процессе лечения ибупрофена, парацетамола, а также колхицина не может обеспечить стойкий результат. Было определено, что рецидивы синдрома проходят после проведения тонзилэктомии (в 77% случаев), но при этом выполненный во Франции ретроспективный анализ показал, что эта процедура оказывалась эффективной только в 17% всех случаях.
Есть вариант с применением циметидина – подобное предложение основано на том, что данное лекарство может блокировать деятельность Н2 проводников на Т-супрессорах, а помимо этого стимулировать выработку IL10 и ингибировать — IL12. Такие свойства способствуют стабилизации баланса между Т-хелперами (тип 1 и 2). Данный вариант лечения позволял увеличить период ремиссии у ¾ пациентов при малочисленном тестировании, но при больших количествах эта информация не подтвердилась.
Исследования показывают, что использование стероидов (например, преднизолон в одноразовой дозе 2 мг/кг либо на протяжении 2-3 дней в снижающейся дозировке) быстро стабилизирует температуру, но при этом они не способны избавить от рецидивов. Существует мнение, что воздействие стероидов может сокращать продолжительность периода ремиссии, но всё равно именно их сейчас обычно выбирают в качестве лекарства от синдрома периодической лихорадки.
Так как сейчас нет точных сведений о причинах развития синдрома PFAРA, не существует и комплекса методов профилактики этого заболевания.

Синдром периодической лихорадки является неинфекционной патологией, при которой развиваются острые приступы лихорадки, имеющие высокую периодичность. При правильной постановке диагноза прогноз благоприятный – удаётся быстро справиться с острыми приступами, а в случае доброкачественности болезни ребёнку может даже не понадобиться тонзилэктомия.

источник
Лихорадка неясного генеза (ЛНГ) – клинический диагноз, обозначающий патологическое состояние, основным проявлением которого является лихорадка выше 38°С, длительностью 3 недели и более, причину которой не удается установить после проведения обследования с помощью общепринятых (рутинных) методов.
1. Инфекционные болезни – причина ЛНГ в 30-50% случаев (наиболее часто это туберкулез, ИЭ, вызванный медленно растущими микроорганизмами или не подтвержденный высевом гемокультуры, гнойный холецистохолангит, пиелонефрит, абсцессы брюшной полости, септический тромбофлебит вен таза, ЦМВ инфекция, вирус Эпштейна-Барра, первичная инфекция ВИЧ).
2. Онкологические заболевания – причина ЛНГ в 20-30% случаев (наиболее часто это лимфомы, лейкемия, метастазы рака яичников)
3. Системные заболевания соединительной ткани – причина ЛНГ в 10-20% случаев (СКВ, РА, перемежающийся артериит, ЮРА у взрослых, васкулиты)
4. Другие причины ЛНГ (лекарственная лихорадка, повторные ТЭЛА, энтериты, саркоидоз, симуляция лихорадки и др.)
В настоящее время инфекционные болезни – наиболее частая причина ЛНГ, доля системных васкулитов являются наиболее частой причиной ЛНЭ, доля системных заболеваний соединительной ткани осталась прежней, а онкологических заболеваний уменьшилась. У 10% взрослых причина ЛНГ остается невыясненной.
Принципы диагностики ЛНГ, применяемые после проведенных рутинных методов диагностики:
1. Тщательный анамнез и физикальное обследование:
– характерная сыпь на коже и слизистых может указывать на ИЭ
– увеличение л. у., гепатомегалия требует их биопсии и гистологического исследования
– увеличение объема брюшной полости может свидетельствовать о наличии внутрибрюшных абсцессов
– ректальное и вагинальное исследование позволяет исключить наличие абсцесса или воспалительного процесса органов малого таза
– исследование сердца позволяет выявить предрасполагающие условия для развития ИЭ
Обязательно динамическое наблюдение за появлением новых симптомов (увеличением новых групп л. у., возникновением аускультативных признаков ИЭ, сыпи и др.).
Отдельно следует помнить о симулированной лихорадке, вызываемой искусственно самим пациентом. Ее диагноз должен рассматриваться в любом случае ЛНГ, особенно у молодых женщин или лиц с медицинским образованием, при удовлетворительном состоянии, несоответствии температуры и пульса. При подозрении симуляции лихорадки необходимо обращать внимание на отсутствие суточных колебаний температуры, проводить термометрию в присутствии медсестры или врача, использовать электронный термометр для немедленного получения результатов.
2. Лабораторные методы исследования:
А) три забора крови для посева (желательно до применения АБ), посев мочи и мокроты
Б) определение уровня АТ к ВЭБ и ЦМВ, особенно класса IgМ, в парных сыворотках (один образец сыворотки забирается в острой фазе заболевания, замораживается и оставляется для исследования, второй образец сыворотки забирается через 2-4 недели после первого; диагностическое значение имеет нарастание титра АТ в 4 раза и более); лихорадочные агглютинины выявляются в агглютинационных тестах с Salmonella spp., Brucella spp., Francisella tularensis и Proteus.
Возможности серологической диагностики ряда инфекций:
– при продолжительности лихорадки > 3 недель большинство вирусных инфекций можно исключить, за исключением ВЭБ и ЦМВ
– токсоплазмоз – диагноз подтверждается обнаружением IgМ при РИФ
– риккетсиозы – диагноз подтверждается агглютинационными тестами с одним или несколькими антигенами Proteus vulgar, которые перекрестно реагируют с основными риккетсиями
– ку-лихорадка – выявляется при ИФА (наиболее чувствительна), РИФ, РСК
– легионеллез – подтверждается выделением культуры методом прямой флуоресценции бактерий в мокроте, бронхиальном аспирате, плевральном выпоте или тканях.
– пситтаркоз – диагностируется при четырехкратном увеличением титра АТ в РСК
В) исследование антинуклеарных и др. АТ для выявления коллагенозов
Г) исследование СОЭ: часто повышено при эндокардите, злокачественных новообразованиях; при очень высокой СОЭ (> 100 мм/ч) у пожилых необходимо исключить артериит височных артерий (характерны головные боли, нарушения зрения, миалгии, напряженные при пальпации височные артерии, диагноз подтверждается двусторонней биопсией височных артерий)
3. Инструментальные методы исследования:
А) биопсия л. у. (проводится при увеличении л. у. для исключения злокачественных и гранулематозных заболеваний), печени (проводится при гепатомегалии для вывления гранулематозного гепатита), кожи (узелки на коже и сыпь могут наблюдаться при метастатических процессах или васкулитах), артерий (для исключения артериита височных артерий и др.)
Б) рентгенологические исследования с контрастированием (экскреторная урография для выявления гипернефромы, абсцессов и туберкулеза почек, выявить до 93% случаев туберкулеза почек, обзорная рентгенография органов брюшной полости для выявления межкишечных абсцессов, ирригоскопия и др.)
В) радиоизотопные исследования (сканирование с изотопами галлия, индия и др.) для выявления ряда опухолей
Г) УЗИ: Эхо-КГ – обнаружение вегетаций при ИЭ, миксом сердца, УЗИ органов брюшной полости и малого таза – выявление абсцессов и опухолей, расслаивающейся аневризмы брюшного отдела аорты
Д) КТ – эффективный и чувствительный метод диагностики абсцессов головного мозга, брюшной полости и грудной клетки, МРТ – применяется для диагностики токсоплазмозного энцефалита, гнойного эпидурита и сложных случаев остеомиелита.
Е) диагностическая лапароскопия – проводится по строгим показаниям при обнаружении клинических или лабораторно-инструментальных признаков заболевания органов брюшной полости для уточнения диагноза или с целью лечения
В настоящее время на первый план в диагностике выходят детальный сбор анамнеза, выявление лабораторных маркеров воспаления признаков и применение методов прямой визуализации (УЗИ, КТ, МРТ); актуальность рентгеноконтрастных и изотопных методов снижается.
4. Пробное лечение – предпринимается ТОЛЬКО после всестороннего обследования, проведения посевов, при наличии клинических и лабораторных данных, указывающих на вероятную причину заболевания, при отсутствии определенного диагноза (при подозрении на ТБ – 2-3-х недельный курс противотуберкулезной терапии с последующей оценкой эффективности, при подозрении на ИЭ – АБ по жизненным показаниям, желательно пенициллины + аминогликозиды, при подозрении на ЛНГ опухолевого генеза температура снижается индометацином и др.)
В настоящее время принято выделять 4 основных варианта ЛНГ:
1) «классический» вариант ЛНГ
2) ЛНГ на фоне нейтропений
4) ЛНГ, связанные с ВИЧ-инфекцией (микробактериозы, ЦМВ инфекция, криптококкоз, гистоплазмоз)
Основные заболевания 1-ой группы, проявляющиеся ЛНГ:
1) инфекционно-воспалительные заболевания
А) туберкулез – одна из самых частых причин ЛНГ; трудность диагностики обусловлена патоморфозом ТБ, атипичностью течения, увеличением частоты разнообразных неспецифических проявлений (лихорадка, суставной синдром, узловая эритема и др.), нередкой внелегочной локализацией; иногда лихорадка является единственым признаком заболевания, особенно при милиарном ТБ, диссеменированном ТБ с наличием различных внелегочных поражений (мезентериальных л. у., серозных оболочек и др.); для постановки диагноза необходимо тщательное исследование различных биологических материалов (мокрота, бронхоальвеолярная жидкость, промывание воды желудка, полостные экссудаты и др.), ПЦР, биопсия л. у., печени (обязательно поражается при гематогенно-диссеминированном ТБ) и др., проведение пробной туберкулостатической терапии (минимум 2 препарата, один из которых – изониазид) с оценкой эффекта через 2-3 недели
Б) нагноительные заболевания брюшной полости (абсцессы брюшной полости и таза – поддиафрагмальный, подпеченочный, внутрипеченочный, межкишечный, внутрикишечный, тубоовариальный, паранефральный, абсцесс предстательной железы, холангиты, апостематозные нефриты) – симптоматика со стороны органов брюшной полости может быть невыраженной или вообще отсутствовать (особенно у пожилых); факторы риска в анамнезе (операции, травмы живота, заболевания кишечника типа дивертикулеза, ЯК, болезни Крона), желчевыводящих путей (холелетиаз, стриктуры протоков) и др.; для верификации диагноза используют УЗИ, КТ, диагностическую лапароскопию и лапаратомию
В) ИЭ – чаще всего в основе ЛНГ первичный эндокардит у пожилых больных; факторы риска в анамнезе (наркомания, пороки сердца, операции на клапанах); на ИЭ могут указывать нарушения мозгового кровообращения, рецидивирующая ТЭЛА, появлении признаков СН; для верификации диагноза – многократное микробиологическое исследование крови, тщательная Эхо-КГ
Г) остеомиелит (чаще в позвоночнике, костях таза, стоп) – лихорадочный синдром часто единственное проявление в дебюте заболевания; ориентирами, позволяющими предположить остеомиелит, могут быть указания в анамнезе на травмы скелета, занятия спортом, балетом и др.; для верификации диагноза обязательны рентгенологическое исследование соответствующих участков скелета, КТ, радиоизотопное сканирование костей с помощью 99Тс и других изотопов, биопсия кости
2) опухолевые заболевания – с учетом вероятности наличия при ЛНГ опухоли любой локализации онкологический поиск должен быть нацелен не только на самые уязвимые «опухолевые мишени», но и на другие органы, особенно учитывая минимальные местные проявления заболевания в начальных стадиях; на опухоль могут указывать ряд неспефицических симптомов (рецидивирующая эритема, гипертрофическая остеоартропатия, мигрирующий тромбофлебит и др. паранеопластические проявления); онкопоиск у больных с ЛНГ должен включать неинвазивные методы обследования (УЗИ, КТ, МРТ), радиоизотопное сканирование л. у., скелета, органов брюшной полости, пункционные биопсии, эндоскопические методы, в том числе лапароскопию, иммунологические методы исследования для выявления некоторых специфических опухолевых маркеров (a-фетопротеина при первичном раке печени, СА 19–9 при раке поджелудочной железы, СЕА при раке толстой кишки, PSA при раке предстательной железы и др.
3) системные заболевания – лихорадка часто предшествует суставным или системным поражениям; важно правильно оценить все симптомы, даже если они кажутся неспецифическими и связываются с самой лихорадкой (миалгии, мышечная слабость, головная боль и др. могут указывать на дерматомиозит, ревматическую полимиалгию, височный артериит и др.); при высокой вероятности системного заболевания возможно пробное лечение ГКС в малых дозах (15–20 мг/сут).
А) тромбофлебит глубоких вен конечностей, таза, рецидивирующие ТЭЛА – в анамнезе недавние роды, костные переломы, операции, МА, СН; лихорадка купируется гепарином в течение 48-72 ч
Б) лекарственные лихорадки (АБ, цитостатики, хинидин, карбамазепин, галоперидол, ибупрофен, аллопуринол и др.) – может возникать через различные промежутки времени (дни, недели) после назначения ЛС, исчезает после отмены препарата в течение нескольких дней
источник
1 Государственное бюджетное образовательное учреждение высшего профессионального образования «Оренбургская государственная медицинская академия» Министерства здравоохранения и социального развития Российской Федерации Кафедра поликлинической терапии АЛГОРИТМ ДИАГНОСТИКИ ПРИ ЛИХОРАДКЕ И СУБФЕБРИЛИТЕТЕ НЕЯСНОГО ГЕНЕЗА Учебное пособие Оренбург
2 УДК : Г.Г. Багирова, Л.В. Сизова, Э.Р. Сагитова Алгоритм диагностики при лихорадке и субфебрилитете неясного генеза: Учебное пособие. Оренбург, с. Рецензенты: Галяутдинов Г.С. д.м.н, профессор кафедры терапии и кардиологии ГБОУ ВПО «Казанский государственный медицинский университет» Министерства здравоохранения и социального развития Российской Федерации Пименов Л.Т. д.м.н., профессор, заведующий кафедрой «Врач общей практики и внутренних болезней с курсом скорой медицинской помощи» ГБОУ ВПО «Ижевская государственная медицинская академия» Министерства здравоохранения и социального развития Российской Федерации Пособие содержит материал, необходимый для дифференциальнодиагностического поиска причин лихорадки и субфебрилитета неясного генеза. Учебное пособие предназначено для интернов, ординаторов и врачей, обучающихся в системе дополнительного профессионального образования, по специальностям: Терапия и Общая врачебная практика (семейная медицина). Учебное пособие рассмотрено и рекомендовано к печати РИС ОрГМА
3 3 СПИСОК СОКРАЩЕНИЙ АБ антибиотики АД артериальное давление АЛТ аланинаминотрансфераза АСТ аспартатаминотрансфераза АЦЦП антитела к циклическому цитруллинированному пептиду АМЦВ антитела к модифицированному цитруллинированному виментину ГКС глюкокортикостероиды ИФА иммуноферментный анализ КТ компьютерная томография ЛНГ лихорадка неясного генеза МРТ магнитно-резонансная томография НПВП нестероидные противовоспалительные препараты ОАК общий анализ крови ОАМ общий анализ мочи ПЦР полимеразная цепная реакция РА ревматоидный артрит РФ ревматоидный фактор СКВ системная красная волчанка СНГ субфебрилитет неясного генеза СОЭ скорость оседания эритроцитов УЗИ ультразвуковое исследование УПА узелковый полиартериит ЧДД частота дыхательных движений ЧСС частота сердечных сокращений ЭКГ электрокардиография ЭхоКГ эхокардиография
4 4 СОДЕРЖАНИЕ Введение Определение и классификация лихорадки неясного генеза. 6 Механизмы развития лихорадки Диагностический поиск при лихорадке неясного генеза Особенности лихорадки неясного генеза в пожилом и старческом возрасте. 40 Атипично протекающие заболевания.. 42 Периодические лихорадки Ошибки при трактовке данных дополнительного обследования больных с лихорадкой неясного генеза Неверифицированная лихорадка неясного генеза. 48 Субфебрилитет неясного генеза Особенности диагностики туберкулеза при субфебрилитете неясного генеза. 52 Особенности диагностики вирусных заболеваний при субфебрилитете неясного генеза Особенности диагностики паразитарных заболеваний при субфебрилитете неясного генеза. 55 Лечебная тактика при лихорадке Прогноз при лихорадке неясного генеза Заключение Вопросы для самоподготовки Тестовые задания. 65 Ситуационные задачи Эталоны ответов к тестовым заданиям и ситуационным задачам. 87 Рекомендуемая литература
5 5 ВВЕДЕНИЕ Лихорадки, лихорадочные состояния встречаются достаточно часто и являются важным, универсальным диагностическим симптомом, за которым скрываются различные и порой жизнеопасные заболевания. Подобные пациенты представляют для врача немалые клинические и деонтологические проблемы (трудность диагностики, неясность диагноза, задержка с лечением на неопределенный срок), требуют больших экономических затрат в связи с широким объемом проводимого обследования, нередко дорогостоящего, в ряде случаев с длительным пребыванием в стационаре. Для обозначения подобных ситуаций и предложен термин «лихорадка неясного генеза» (ЛНГ). Однако о синдроме ЛНГ правомерно говорить только при наличии определенных критериев, а не во всех случаях повышения температуры, являющейся проявлением различных заболеваний, диагностируемых сравнительно быстро, по совокупности имеющейся симптоматики. В пособии описаны проблемы, связанные с этой клинической ситуацией, обращено внимание на наиболее частые заболевания и причины, лежащие в основе рассматриваемого синдрома. Цель изучаемой темы сформировать представление о механизмах развития лихорадки и обучить алгоритму диагностического поиска причин лихорадки и субфебрилитета неясного генеза.
6 6 ОПРЕДЕЛЕНИЕ И КЛАССИФИКАЦИЯ ЛИХОРАДКИ НЕЯСНОГО ГЕНЕЗА Термином ЛНГ обозначают нередко встречающиеся в клинической практике ситуации, при которых лихорадка является основным или единственным признаком различных заболеваний, диагноз которых остается неясным после проведения обычного, а в ряде случаев и дополнительного обследования. Основными критериями, позволяющими расценить клиническую ситуацию как ЛНГ, являются: 1) повышение температуры выше 38,3 о С при повторных измерениях; 2) продолжительность лихорадки более 3 недель при условии исключения острых инфекций и отсутствия локальной симптоматики; 3) невозможность установить диагноз, несмотря на обследование пациента в течение недели. Определяя клиническую ситуацию как ЛНГ, следует строго придерживаться вышеуказанных критериев, отграничив от всех других случаев повышения температуры. Исходя из этих критериев, в рамки синдрома ЛНГ не следует включать случаи так называемых неясных субфебрилитетов, которые часто неправомерно обозначаются как ЛНГ. Между тем, неясные субфебрилитеты занимают особое место в клинической практике и требуют иного диагностического подхода. В большинстве случаев они являются одним из проявлений вегетативной дисфункции, впрочем, могут отражать и наличие туберкулезного процесса. Выявление дополнительного симптома или синдрома позволяет сузить круг предполагаемой патологии. В целом, обследование больного с ЛНГ часто требует его длительного наблюдения в динамике, в ходе которого могут быть выявлены изменения в течении заболевания. При этом следует учитывать, что на течение болезни может оказать влияние
7 7 широкое и бесконтрольное применение лекарств (особенно антибиотиков и глюкокортикостероидов). Кроме того, сами лекарства могут быть причиной развития ЛНГ. Спектр болезней, лежащих в основе ЛНГ, широк и включает: генерализованные или локальные инфекционно-воспалительные процессы (30-50% всех случаев ЛНГ); опухолевые заболевания (20-30%); системные заболевания соединительной ткани (10-20%); прочие заболевания, разнообразные по этиологии, патогенезу, методам диагностики, лечения и прогнозу (10-20%); Приблизительно у 10% больных причину лихорадки расшифровать не удается, несмотря на тщательное обследование с использованием современных информативных методов. В настоящее время повышается число ЛНГ, причем пик приходится на возраст лет. ЛНГ встречается в 3 раза чаще у женщин, чем у мужчин. Причины ЛНГ разнообразны. Самые распространенные причины повышения температуры приведены ниже: 1. Искусственная лихорадка 2. Конституциональная гипертермия 3. Общая инфекция: — сепсис — туберкулез — брюшной тиф — бруцеллез — менингококковый сепсис — малярия 4. Очаговая инфекция: — апикальная гранулема
8 8 — поддиафрагмальный абсцесс — холангит и абсцесс печени — пиелонефрит — паранефрит — бронхоэктазы с нагноением 5. Системные болезни соединительной ткани: — системная красная волчанка — ревматоидный артрит — узелковый полиартериит 6. Опухоли: — опухоли почек — опухоли печени — лимфогранулематоз — лимфосаркома — рак толстой кишки — лейкоз 7. Другие болезни: — крови и кроветворных органов — тромбофлебит — хронический гепатит — тиреотоксикоз — лекарственная лихорадка — гипоталамический синдром — болезнь Крона Болезни, при которых лихорадка закономерно осложняется ознобом 1. Сепсис 2. Бактериальный эндокардит 3. Образование абсцесса в любом органе
9 9 4. Бактериальная пневмония 5. Тромбофлебит и перифлебит (гнойный) 6. Холангит (гнойный) 7. Малярия 8. Бронхоэктазии 9. Рожа 10. Паранефрит и пиелонефрит 11. Острый лейкоз 12. Эмпиема плевры Очевидно, что разработка однозначно интерпретируемой и применимой как на амбулаторном, так и на стационарном этапах обследования пациента классификации ЛНГ чрезвычайно затруднена. С помощью этой классификации должен решаться ряд задач: от решения вопроса, где должно проводиться обследование больного (поликлиника, стационар) и выбора профиля отделения, в которое госпитализируют пациента (принципиально важно выделение группы с потенциально контагиозными инфекциями, подлежащей изоляции в инфекционных больницах), до определения предполагаемого объема обследования и методов, применяемых в первую очередь. Классификация ЛНГ должна быть основана на четких клинических, анамнестических и лабораторных признаках, которые позволили бы использовать ее в полном объеме на этапе первичной медицинской помощи. Наиболее часто используется классификация ЛНГ, приведенная в таблице 1. Данная классификация подразумевает выделение «классического» варианта ЛНГ, встречающегося чаще всего, развивающегося у пациентов без характерных особенностей анамнеза, и, по-видимому, являющегося наиболее диагностически трудным, а также ЛНГ с нейтропенией, нозокомиальной ЛНГ и ВИЧ-ассоциированной ЛНГ.
10 10 Классификация ЛНГ Таблица 1 Вариант Особенности Возможные причины Классическая Ассоциированная с нейтропенией Нозокомиальная ВИЧассоциированная Температура тела 38,3 о С Продолжительность 3 недель Диагноз неясен в течение 3 дней пребывания в стационаре или после 3 амбулаторных визитов к врачу Нейтрофилы 11 11 МЕХАНИЗМЫ РАЗВИТИЯ ЛИХОРАДКИ Повышение температуры при вышеуказанных патологических процессах обусловлено в конечном итоге воздействием на центр терморегуляции, располагающийся в переднем гипоталамусе эндогенного пирогена, относящегося по современным представлениям к интерлейкину- 1 (рис. 1). Последний продуцируется макрофагами, нейтрофилами, моноцитами и в меньшей степени эозинофилами в процессе иммунного ответа на появление различных микроорганизмов (экзогенные пирогены бактерии, грибы, вирусы, их токсины), немикробных антигенов, избытка иммунных комплексов, сенсибилизированных Т-лимфоцитов, эндотоксинов различного происхождения, продуктов клеточного распада и др. Экзогенные пирогены Опухоли Активация моноцитов, макрофагов, нейтрофилов Эндогенные пирогены лейкоцитарного происхождения Передний гипоталамус (центр терморегуляции) Теплопродукция Теплоотдача Повышение температуры тела Рис. 1. Механизмы ЛНГ
12 12 Способностью продуцировать эндогенный пироген обладают также клетки некоторых злокачественных опухолей (гипернефромы, гепатомы, лимфопролиферативных опухолей и лейкозов, особенно макрофагальномоноцитарной природы и др.). Факт продукции пирогена опухолевыми клетками подтверждается исчезновением лихорадки вскоре после начала химиотерапии лейкозов или хирургического удаления опухоли. Лихорадка центрального происхождения обусловлена непосредственным раздражением центра терморегуляции гипоталамуса в результате острого нарушения мозгового кровообращения, опухоли, черепно-мозговой травмы. Положительные эффекты лихорадки: снижается продукция (в 50 раз и более) многих вирусов, и оказывается бактериостатический эффект на микробы (замедляются ферментные процессы в них, замедляется их размножение и выживание). Лихорадка стимулирует противомикробную защиту организма: повышает фагоцитоз, усиливает синтез антител и интерферона. Часто степень лихорадки является индикатором активности болезни. Негативное влияние лихорадки: на сердечно-сосудистую систему повышение температуры тела на 1 о С приводит к росту частоты сердечных сокращений (ЧСС) на 10 ударов в 1 мин, что ухудшает работу сердца (повышается скорость процессов метаболизма, потребление миокардом кислорода). Лихорадка наиболее опасна для лиц пожилого возраста с явной или скрытой цереброваскулярной патологией. Они часто умирают при гриппозной лихорадке от декомпенсации кардиальной системы; на дыхательную систему повышается частота дыхательных движений (ЧДД) в 2-3 раза. Лихорадка усиливает гипоксическую вазоконстрикцию, что увеличивает нагрузку на правый желудочек сердца; на пищеварительную систему снижается аппетит и секреция
13 13 желез, появляется сухость во рту и атония кишечника (запоры, метеоризм); на обмен веществ при росте температуры тела на 1 о С основной обмен повышается на 10%. Появляется отрицательный азотистый баланс, идет распад белка за счет интоксикации, дегенеративных и воспалительных изменений в тканях на фоне инфекционного процесса. В целом лихорадка чаще является патологическим процессом, вредным для организма. Так, длительная лихорадка ослабляет многие физиологические функции.
14 14 ДИАГНОСТИЧЕСКИЙ ПОИСК ПРИ ЛИХОРАДКЕ НЕЯСНОГО ГЕНЕЗА Лица с субфебрилитетом могут обследоваться в амбулаторных условиях, а больные с лихорадкой неясного генеза нуждаются в госпитализации в инфекционную больницу. Тщательно собранный анамнез имеет первостепенное значение. Следует выяснить: когда появилась лихорадка, какими симптомами сопровождалась, остро или постепенно, какова переносимость лихорадки. Необходимо уточнить, какие события предшествовали повышению температуры: переохлаждение, травма, иногда ранение, операция или инструментальное обследование, инвазивное или эндоскопическое, контакт с инфекционными больными, путешествие и пр.; другие проявления, такие как: рвота, расстройство стула, мочеиспускания, другие болезни. Следует выяснить все перенесенные и фоновые хронические заболевания, предшествующее медикаментозное лечение, вакцинации, интоксикации, пребывание в стационаре. При этом следует всегда использовать эмпирическое правило: чем дольше продолжается лихорадка, тем меньше шансов, что она связана с инфекционным заболеванием. У обратившегося за медицинской помощью может быть искусственная лихорадка, которая вызывается путем манипуляций с термометром, приема йода на сахаре, а также с помощью введения под кожу или в мочевые пути различных пирогенных веществ. Во всех случаях при подозрении на искусственную лихорадку для ее объективизации следует измерять температуру в присутствии медицинского персонала, обращать внимание на несоответствие кривой температуры и частоты пульса, а также относительно удовлетворительное состояние и малую эмоциональность таких больных, несмотря на
15 15 кажущуюся серьезность заболевания. Нормальными показателями температуры тела являются: в подмышечной впадине 35,8-37,0 С, оральная 35,8-37,3 С, ректальная 36,1-37,8 С. Необходим также внимательный осмотр кожных покровов с целью выявления возможных инфильтратов, следов от «тайных» инъекций, которые больные производят сами себе. Следует помнить, что родственники (родители) могут также активно включаться в поиск болезни. Поэтому следует критически относиться к любой полученной от родственников информации. Причиной гипертермии может быть конституциональная лихорадка («термоневроз»), которая характеризуется следующими особенностями: 1. Температура субфебрильная. 2. Не снижается антипиретиками. 3. Молодой возраст. 4. Чаще встречается у женщин. 5. Как правило, выражены симптомы вегетативной дистонии. 6. Нередко провоцируется эмоциональными и физическими факторами. 7. Неопределенные жалобы. 8. «Асимметрия» температуры. Лекарственная лихорадка может встречаться в 3-5% случаев различных побочных реакций на медикаменты, причем часто она является единственным клиническим проявлением лекарственного осложнения. Наиболее часто лихорадка возникает при применении следующих групп лекарственных средств: антимикробные препараты (пенициллины, цефалоспорины, тетрациклины, эритромицин, нитрофураны, изониазид, сульфаниламиды, амфотерицин B); цитостатические препараты (блеомицин, L-аспарагиназа);
16 16 сердечно-сосудистые препараты (альфа-метилдопа, хинидин, прокаинамид, гидралазин, каптоприл, гидрохлортиазид, нефракционированный гепарин, нифедипин); препараты, действующие на центральную нервную систему (фенобарбитал, карбамазепин, галоперидол); желудочно-кишечные средства (метоклопрамид, слабительные, содержащие фенолфталеин); противовоспалительные препараты (аспирин, ибупрофен); другие препараты (йодистые, антигистаминные, аллопуринол, пеницилламин и др.). Единственным признаком, позволяющим квалифицировать лихорадку как лекарственную, следует считать ее исчезновение после отмены подозреваемого препарата. Нередко нормализация температуры происходит только через несколько дней после отмены, в частности, при нарушениях лекарственного метаболизма, замедленной экскреции препарата, а также при поражении почек и печени. В большинстве случаев при сохраняющейся лихорадке на протяжении недели после отмены препарата ее лекарственная природа становится маловероятной. Диагностический поиск при ЛНГ может быть представлен в виде нескольких последовательных этапов (рис. 2). На I этапе врач на основании первичного осмотра и данных лабораторного исследования (общий анализ крови (ОАК), общий анализ мочи (ОАМ), рентгенологическое исследование грудной клетки, электрокардиография (ЭКГ), некоторые биохимические исследования крови, в частности, на билирубин, аланинаминотрансферазу (АЛТ) и аспартатаминотрансферазу (АСТ), щелочную фосфатазу, белки острой фазы и др.) должен выявить дополнительные клинико-лабораторные признаки, которые наряду с лихорадкой могут иметь место у больного в зависимости от характера имеющейся патологии.
17 17 ДИАГНОСТИЧЕСКИЙ ПОИСК ПРИ ЛНГ I этап: ПЕРВИЧНЫЙ ОСМОТР И ОБСЛЕДОВАНИЕ Истинная лихорадка Искусственная лихорадка? ПРЕДВАРИТЕЛЬНОЕ ОБСЛЕДОВАНИЕ: 1. Анамнез 2. Физикальное обследование 3. Анализ крови общий и биохимический (белки острой фазы, билирубин, трансаминазы) 4. Анализ мочи общий и бактериологический посев мочи 5. Рентгенография органов грудной клетки 6. Ультразвуковое исследование органов брюшной полости Лекарственная лихорадка (отмена всех медицинских препаратов) или конституциональная гипертермия? II этап: ФОРМУЛИРОВАНИЕ ДИАГНОСТИЧЕСКОЙ ГИПОТЕЗЫ III этап: ДОПОЛНИТЕЛЬНОЕ ОБСЛЕДОВАНИЕ Трехчасовая термометрия Исследование крови на ВИЧ-инфекцию и сифилис (реакция микропреципитации) Бактериологический посев крови на стерильность Исключение туберкулеза Консультации специалистов (инфекционист, гинеколог, невропатолог, гематолог, по показаниям проктолог, эндокринолог, кардиолог, ревматолог, уролог, хирург, стоматолог, оториноларинголог и др.) Дополнительные серологические (исследования на сальмонеллез, бруцеллез, болезнь Лайма, брюшной тиф), иммунологические тесты (исследования крови на антинуклеарный фактор, LE-клетки, ревматоидный фактор и др.) Исследование функции щитовидной железы Функциональные легочные пробы Электрокардиография, эхокардиография Эзофагогастродуоденоскопия, ректороманоскопия Рентгенография придаточных пазух носа Рентгенография костей и суставов Рентгенография черепа Пункция костного мозга Дополнительное прицельное обследование в стационаре: Компьютерная томография органов грудной клетки Компьютерная томография брюшной полости Колоноскопия, исследование тонкой кишки Лапароскопия Бронхоальвеолярный лаваж Динамическая сцинтиграфия легких IV этап: ФОРМУЛИРОВКА ДИАГНОЗА или в случае неясности диагноза НАБЛЮДЕНИЕ, ПОЛНОЕ СИСТЕМНОЕ ОБСЛЕДОВАНИЕ, ЛЕЧЕНИЕ EX JUVANTIBUS (показано только при ухудшении состояния больного) Рис. 2. Алгоритм диагностического поиска при ЛНГ
18 18 При проведении лабораторных исследований ОАК должен включать подсчет ретикулоцитов и тромбоцитов, так как ретикулоцитоз может быть начальным признаком гемолиза, а тромбоцитоз или тромбоцитопения первыми проявлениями рака или гемобластоза соответственно. Самая частая ошибка при обследовании больных с ЛНГ заключается в том, что больного обследуют только один раз. Сбор анамнеза и осмотр следует проводить неоднократно, потому что не все симптомы возникают одновременно. В поиске причин лихорадки в ряде случаев помогают температурные кривые (рис. 3). Рис. 3. Типы температурных кривых при некоторых лихорадочных заболеваний
19 19 При объективном обследовании следует уделить особое внимание следующему: — осмотр кожи, — офтальмоскопия, — осмотр и пальпация поверхностных височных артерий, — осмотр и пальпация в проекции придаточных пазух носа, — осмотр полости рта, исследование зубов (перидонтит), — аускультация сердца (сердечные шумы, шум трения перикарда), — исследование органов дыхания (симптомы уплотнения легочной ткани, плеврит), — осмотр и пальпация живота (увеличение и болезненность при пальпации печени, селезенки, почки), — ректальное и вагинальное исследования, — пальпация лимфоузлов (шейные, надключичные, подмышечные и паховые), — исследование вен ног (тромбоз). Дополнительные клинико-лабораторные признаки, имеющие диагностическое значение у лихорадящего больного 1) кожные проявления (эритема, розеолы, папулы, узелки, геморрагии и др.); 2) лимфаденопатия (локальное регионарное или диффузное увеличение периферических лимфоузлов); 3) респираторные симптомы (кашель, отделение мокроты, одышка, аускультативные признаки); 4) симптомы со стороны ЛОР-органов (выделения из носа, ушей, изменения в зеве); 5) кишечные симптомы (диарея, кровь и слизь в кале); 6) увеличение печени;
20 20 7) увеличение селезенки; 8) суставной синдром (артрит, артралгии); 9) кардиальные симптомы (нарушения ритма, сердечная недостаточность, аускультативные признаки, перикардит); 10) урогенитальные симптомы (резь и боли при мочеиспускании, выделения из мочеполовых путей); 11) неврологические симптомы (менингеальные знаки, очаговая и общемозговая симптоматика); 12) гематологические синдромы (анемия, ретикулоцитоз, нейтропения, лимфоцитоз); 13) мочевой синдром (лейкоцитурия, гематурия, протеинурия); 14) рентгеноторакальные синдромы (легочный инфильтрат, плевральный выпот, внутригрудная лимфаденопатия) менее 3 недель; На этом этапе обследования можно выделить следующие ситуации (табл. 2-11).
21 21 ЛНГ (+) кожные поражения Таблица 2 Причина ЛНГ Клинические симптомы Заболевания, требующие исключения Лекарственная Лекарственные сыпи: аллергическая реакция крапивница, изъязвления слизистой, отек Квинке, артралгии, эозинофилия, связь с приемом лекарств и исчезновение лихорадки через ч после отмены лекарства; повторное назначение его вызывает рецидив лихорадки Узловатая Резко болезненное, Туберкулез, саркоидоз, эритема красноватое, плотное ревматическая лихорадка, высыпание, часто на рак у пожилых, бедрах, голени; обычно лекарственную появляется после аллергию вирусной инфекции, приема лекарств Паранеопластические Кольцевая эритема, Онкологический поиск кожные синдромы черный акантоз, герпетиморфный дерматит Примечание: учитывать дерматомиозит, системную красную волчанку (СКВ), узелковый полиартериит (УПА), ревматоидный артрит (РА).
22 22 Заболева- ние Острая ревматическая лихорадка Ограничение подвижности, припухание, «летучие» боли и гипертермия пораженных суставов; кратковременность суставного синдрома; панкардит; хорея; кольцевидная эритема; подкожные узелки; нет потрясающих ознобов; часто ревматизм в анамнезе В начале первым симптомом может быть лихорадка без артрита; чаще полиартрит (трех и более суставов), особенно кистей рук; утренняя скованность; атрофия межкостных мышц; подкожные узелки; деформация суставов; рентгенологические симптомы (остеопороз, эрозии, сужение суставной щели) Асимметричная локализация артрита, преимущественное поражение суставов нижних конечностей; обратимость поражения; склонность к рецидивам Ревматоидный артрит Реактивный артрит ЛНГ (+) суставно-мышечный синдром Клинико-лабораторные симптомы Методы обследования Таблица 3 (+) острофазовые тесты, повышен титр антистрептолизина-о, ЭКГ (удлинение PQ, QT), ЭхоКГ ОАК: повышена скорость оседания эритроцитов (СОЭ), анемия; (+) латекс-тест на ревматоидный фактор (РФ), иммуноферментный анализ (ИФА) крови на IgM РФ, антитела к циклическому цитруллинированному пептиду (АЦЦП) и/или модифицированному виментину (АМЦВ), рентгенография, УЗИ, магнитнорезонансная томография (МРТ) суставов Выявление антител к хламидии, микоплазме, уреаплазме ИФА крови, выявление возбудителей в соскобе из уретры/цервикального канала ПЦР методом, УЗИ суставов
23 23 Заболева- ние Синдром Рейтера СКВ Системная склеродермия Клинико-лабораторные симптомы Артралгия у молодых лиц, конъюнктивит, уретрит; течение подострое Лихорадка, резистентная к антибиотикам (АБ), но чувствительная к нестероидным противовоспалительным препаратам (НПВП), глюкокортикостероидам (ГКС); кожные проявления; полисерозиты (перикардит, плеврит); лимфоаденопатия; язвы полости рта, поражения почек; незначительный артрит; могут быть неврологические симптомы (психоз, эпилептические припадки); в 80% случаев болеют женщины Склеродермическое поражение кожи туловища, склеродактилия, рубцы на подушечках пальцев, кальциноз мягких тканей, синдром Рейно, телеангиэктазии, дисфагия (особенно при глотании твердой пищи) Продолжение таблицы 3 Методы обследования ОАК: возможен умеренный лейкоцитоз, повышена СОЭ. Выявление антител к хламидиям ИФА крови, хламидий, гонококков в мазках методом полимеразной цепной реакции (ПЦР), серологические исследования на сальмонеллы, шигеллы, чаще односторонний сакроилеит на рентгенограмме костей таза с захватом крестцово-подвздошных сочленений ОАК: повышение СОЭ, анемия, лейкопения 0,5 г/сут; рентгенография органов грудной клетки (плеврит), ЭхоКГ (перикардит) (+) острофазовые тесты, увеличение α-глобулинов, рентгенография пищевода (расширение пищевода), рентгенография легких (симметричный базальный пневмосклероз), рентгенография суставов (остеолиз ногтевых фаланг)
24 24 Заболева- ние Дерматомиозит В начале может быть только лихорадка и интоксикация; полиморфность симптомов: пятнистые поражения кожи: полиневриты, гипертония, миалгия (чаще боли в ногах), абдоминальный синдром, стенокардия, похудание (более 4 кг), удушье, поражения почек Нераспознанный рак легких Клинико-лабораторные симптомы Кожные симптомы («очки вокруг глаз», «лиловое лицо», гиперпигментация открытых частей тела); дисфагия (с аспирационными пневмониями); миастения (стреляющие боли при ходьбе); болезненные уплотнения кожи и мышц, которые нельзя взять в складку; приступообразная лихорадка; поражения внутренних органов (миокард, легкие, почки) Узелковый полиартериит Артралгия, гипертрофическая легочная остеоартропатия Продолжение таблицы 3 Методы обследования Биопсия кожи, мышц; повышение креатинфосфокиназы и выделения с мочой креатинина (из-за распада мышц) ОАК: лейкоцитоз, высокая эозинофилия и СОЭ; биопсия кожи, подкожных узелков Цитология мокроты, рентгенография и томография легких в динамике; КТ
25 25 Заболевание Острый лейкоз Хронический лимфолейкоз Лимфогранулематоз Инфекционный мононуклеоз Реактивный острый лимфаденит Саркоидоз Рентгенография легких, биопсия лимфоузла Хронический туберкулезный лимфаденит ЛНГ (+) лимфаденопатия (увеличенные лимфоузлы) Клинико-лабораторные симптомы Увеличены размеры селезенки, язвеннонекротические поражения слизистых, геморрагический синдром. Может быть прелейкоз (лейкопения, анемия, тромбоцитопения) Пожилой возраст, увеличены размеры селезенки, лимфоцитоз, клетки Гумбрехта, аутоиммунный гемолиз Трудности возникают при вовлечении в процесс лимфоузлов, недоступных для пальпации (брюшная полость, малый таз, средостение). Ночная потливость, кожный зуд. В период лихорадки увеличиваются лимфоузлы, а после ее снижения их размеры уменьшаются. Нет местного воспалительного очага, пальпируются лимфоузлы, потеря веса на фоне относительно удовлетворительного состояния Молодой возраст, ангина, увеличение заднешейных лимфоузлов, симптомы воспаления, хорошее самочувствие несмотря на лихорадку, увеличение селезенки Наличие местного воспалительного очага, обратное развитие в ходе лечения (или спонтанное) Частое двухстороннее увеличение бронхолегочных лимфоузлов, поражение легких (диссеминация), большие очаги в печени, узловая эритема, иридоциклит, отрицательные туберкулиновые пробы и Манту Наличие факторов риска, молодой возраст, имеются петрификаты в легких, часто увеличение мезентериальных лимфоузлов или ворот легких; (+) эффект от туберкулостатической терапии Таблица 4 Методы обследования Бластные клетки, если их нет исследование костного мозга Исследование костного мозга Гистологическое исследование лимфоузлов, лапаротомия при внутрибрюшной локализации лимфоузлов ОАК: лимфоцитоз, мононуклеары Выявить очаг и его характер Гистологическое исследование лимфоузла
26 26 Заболевание Нагноительные процессы в брюшной полости Болезнь Крона Неспецифический язвенный колит Рак желудка, кишечника, поджелудочной железы Острый гепатит Туберкулезный перитонит (поражения мезентериальных лимфоузлов) ЛНГ (+) боли в животе Клинико-лабораторные симптомы Анамнез: недавние операции на брюшной полости, интоксикация, анемия, местные симптомы. Так, острый холангит часто бывает у полных женщин с желчнокаменной болезнью (ЖКБ) (с периодическими температурными «свечками» и с ознобами) В начале болезни, в 40% случаев других симптомов кроме лихорадки нет; боли в животе, постоянные поносы, молодой возраст, анемия, мальабсорбция и частые внекишечные поражения Поносы с кровью, практически всегда поражается прямая кишка Могут быть самые разные «маски»; часто пожилой возраст, чередование поносов с запорами, похудание, анемия Нет эффекта от лечения АБ, может быть желтуха или симптомы сепсиса; тяжесть и боли в правом подреберье, тошнота и рвота Общие и неопределенные местные симптомы в животе; резко положительная реакция Манту; диспепсия, понос, асцит, туберкулез в анамнезе, петрификаты в легких Методы обследования Таблица 5 Лейкоцитоз со сдвигом влево, УЗИ, КТ органов брюшной полости, лапароскопия, лапаротомия Колоноскопия, биопсия толстого кишечника То же Фиброгастродуоденоскопия с биопсией, ирригоскопия, УЗИ поджелудочной железы, пальпация прямой кишки, лапароскопия Увеличены: билирубин, АЛТ и АСТ, УЗИ, лапароскопия Туберкулиновые пробы, (+) эффект туберкулостатической терапии, УЗИ
27 27 Заболевание Хронический активный гепатит Холангит Абсцесс печени Первичный или метастатический рак печени Заболевание Сепсис (инфекционный эндокардит) ЛНГ (+) увеличение печени Клинико-лабораторные симптомы Геморрагический синдром, желтуха, увеличенная селезенка (+) симптомы системного поражения (суставы, плевра, почки и др.), нарушения функциональных проб печени Наличие в анамнезе ЖКБ, приступы ознобов, преходящая желтуха, увеличение селезенки, лейкоцитоз, рост щелочой фосфатазы и гаммаглутамилтранспептидазы Гектическая лихорадка с ознобами, клиника зависит от локализации (внутрипеченочный абсцесс протекает без боли; субкапсулярный с болями), увеличение размеров печени вверх Длительная лихорадка, твердая, неровная поверхность увеличенной печени, асцит, похудание. Может быть первичный очаг опухоли ЛНГ (+) увеличение селезенки Клинико-лабораторные симптомы Мягкая, увеличенная селезенка, потрясающие ознобы, выраженная потливость и интоксикация, геморрагический синдром, анемия, изменения в моче, может быть наличие первичного очага и гипотония. Трудность получения (+) культуры крови связана с недостаточной бактериемией, непостоянством пребывания микроба в крови Ознобы, инфаркт селезенки, левосторонний плевральный выпот Таблица 6 Методы обследования Вирусные маркеры гепатита, АСТ, АЛТ, гаммаглутамилтранспептидаза, биопсия печени Посев желчи, холангиография, УЗИ УЗИ, лапароскопия, лейкоцитоз, анемия УЗИ, лапароскопия, поиск первичного очага Таблица 7 Методы обследования Посев крови, лейкоцитоз со сдвигом влево, токсическая зернистость нейтрофилов, ускорено СОЭ Абсцесс УЗИ, КТ, селезенки лапароскопия Примечание: учитывать милиарный туберкулез, острый лейкоз, хронический лимфолейкоз, СКВ, лимфогранулематоз
28 28 ЛНГ (+) поражение легких, плевры, средостения Таблица 8 Заболевание Клинико-лабораторные симптомы Методы обследования Пневмония: микоплазменная, Выраженная внелегочная симптоматика, устойчивость к пенициллинам, цефалоспоринам и положительный, Рентгенография легких в динамике, бактериологические легионе- обрывающий эффект от макролидов и серологические лезная исследования Туберкулез легких (милиарный) Бронхогенный рак Течение (вспышка-ремиссия), рентгенологические симптомы, (+) туберкулиновые пробы, (+) бациллы Коха (БК) в мокроте и смывах бронхов, (+) эффект от туберкулостатиков Длительная лихорадка связана со вторичной инфекцией; упорный сухой кашель, похудание, кровохарканье, боли в грудной клетке; атипичные клетки в мокроте Рентгенография легких, бактериологическое исследование мокроты на БК Рентгенография легких, томография, КТ, бронхоскопия Синдром Геморрагическая пневмония, лихорадка, Рентгенография Гудпасчера кровохарканье, одышка, легких (очаговые, гематурия, анемия сливные тени), лейкоцитоз Заблокированный Резистентность к лечению АБ; после Рентгенологически аб- прорыва появление большого (до прорыва) сцесс легких количества гнойной мокроты, инфильтрат интоксикация, анемия, лейкоцитоз с плотным ядром Бронхоэктазы Потрясающие ознобы, проливной Рентгенография, с нагно- пот, волнообразная лихорадка, много КТ, томография, ением мокроты, кровохарканье бронхоскопия Плеврит СКВ, рак легких (плевры) Пункция плевры, рентгенография, торакоскопия Тромбоэмболия легочной артерии Гранулематоз Вегенера Наличие факторов риска (перенесенные операции, длительный постельный режим, тромбофлебиты вен голени); боль, одышка, лихорадка Язвенно-некротические поражения носоглотки, поражение трахеи и бронхов, почек, пульмонит, лихорадка, стойкая к АБ Рентгенография сканирование легких, ЭКГ и Рентгенография легких, биопсия пораженных тканей, анализы мочи Примечание: учитывать лимфогранулематоз и саркоидоз легких.
29 29 Заболе- вание Инфекционный эндокардит (острый или подострый) Неспецифический аортоартериит (болезнь Такаясу) Височный артериит (болезнь Хортона) ЛНГ (+) поражение сердечно-сосудистой системы Симптомы поражения эндомиокарда и порока сердца Часто в анамнезе: исходные пороки сердца, потрясающие ознобы, поражение аортального (митрального) клапанов сердца, увеличение селезенки, инфекционно-токсическая анемия, тромбоэмболические осложнения, узелки Ослера, пятна Лукина и Джэнуэя Молодой возраст, нет пульса на пораженных артериях, повышено артериальное давление, снижение зрения, перемежающая хромота конечностей, систолический шум в пораженных зонах (над- и подключичной артерией) Возраст старше 50 лет, «новый» тип головной боли, боли в челюсти, языке, изменения височной артерии, припухлость и болезненность узелков в височнотеменной области, болезненность волосистой части головы, нарушения зрения Таблица 9 Методы обследования Кровь на гемокультуру, ЭхоКГ (наличие вегетаций на клапанах и формирующиеся пороки сердца) Доплерография, ангиография Доплерография, ангиография, биопсия Таблица 10 Заболевание Апластическая анемия Аутоиммунная гемолитическая анемия ЛНГ (+) анемия Клинико-лабораторные Методы обследования симптомы Язвенно-некротические поражения Пункция костного мозга слизистых, геморрагический (мало клеток) синдром, лейкопения, тромбоцитопения Лихорадка связана с распадом ОАК: (+) проба Кумбса при эритроцитов, желтушность кожи, приобретенной анемии, увеличены печень и селезенка, темная моча, повышен уробилин мочи; повышены ретикулоциты крови, лейкоцитоз, увеличен непрямой билирубин пункция костного мозга (увеличение эритробластического ростка в костном мозге за счет незрелых форм эритро- и нормобластов)
30 30 Заболева ние В12- дефицитная анемия Нагноительные процессы (абсцессы) Сепсис, острый лейкоз, рак желудка или кишечника Гипернефрома Клинико-лабораторные симптомы Пожилой возраст, лейкопения, тромбоцитопения, макроцитоз, атрофический гастрит, Гунтеровский глоссит, неврологические расстройства (нарушения чувствительности атаксия) Интоксикация, наличие тяжелого фонового заболевания (рак, иммунодефицит), прием ГКС, пожилой возраст Боли в животе, анорексия, запоры, похудание, снижение сывороточного железа Исходно длительная беспричинная лихорадка. Выраженное снижение аппетита, похудание, гематурия (внезапно, на фоне хорошего самочувствия), умеренные боли в пояснице, гипертония, прощупывание почки Продолжение таблицы 10 Методы обследования ОАК: эритроциты с базофильной зернистостью, кольца Кебота, тельца Жолли; цветовой показатель > 1,0, пункция костного мозга (мегалобласты) Рентгенография, УЗИ, пункционные исследования Рентгенография, УЗИ, анализ кала на скрытую кровь УЗИ почек, КТ, рост щелочной фосфатазы в крови
31 31 Заболевание Острый и обострение хронического пиелонефрита, абсцесс почек Туберкулез почек Гипернефрома ЛНГ (+) мочевой синдром Клинико-лабораторные симптомы Весьма часто кроме длительной лихорадки нет клиники (особенно у детей и стариков). Ознобы, боли в пояснице, дизурия, гипертония, анемия. Часто в анамнезе мочекаменная болезнь, аденома простаты, сахарный диабет Часто туберкулез в анамнезе, (+) туберкулиновые пробы, скрытая анурия, анемия, БК (+) в моче У 12% больных может быть только беспричинная лихорадка. Обычно отмечается похудание плюс триада: гематурия, боль, прощупывание опухоли; может быть гипертония Таблица 11 Методы обследования Проба по Нечипоренко, бактериологическое исследование мочи, активные лейкоциты, рентгенография и УЗИ почек Рентгенография и УЗИ почек, БК (+) в моче Рентгенография, УЗИ и КТ почек Примечание: учитывать сепсис, УПА, инфекционный эндокардит.
32 32 На II этапе диагностического поиска c учетом выявленных при первичном осмотре клинико-лабораторных симптомов врач должен уметь предположить наличие заболевания или группы заболеваний, т.е. сформулировать предварительную диагностическую гипотезу. Предварительная диагностическая гипотеза должна базироваться на соответствии имеющейся у больного симптоматики основным клиниколабораторным проявлениям предполагаемых заболеваний. Степень вероятности выдвинутой предварительной диагностической гипотезы на 2 этапе может быть различной. В одних случаях диагностика возможна на основании типичной клинической и лабораторной картины заболевания. В то же время в другой ситуации требуется проведение дифференциальной диагностики с назначением в связи с этим соответствующих дополнительных методов исследования. В некоторых случаях на данном этапе может быть установлен окончательный диагноз и диагностический поиск заканчивается. Например, при наличии в периферической крови бластных клеток диагностируется острый лейкоз, при снижении абсолютного числа гранулоцитов в крови менее 750 клеток в 1 мм агранулоцитоз и т.д. Цель III этапа заключается в умении построить и реализовать программу обследования больного, т.е. обосновать назначение и провести дополнительные наиболее информативные для данного случая методы исследования, подтверждающие предварительную диагностическую гипотезу. Для этого необходимо знать диагностическую ценность и разрешающую способность различных методов исследования, используемых при обследовании больных с наличием лихорадки. Так, кровь исследуют на реакцию Видаля (на 12 день от начала лихорадки) (брюшной тиф), реакцию связывания комплемента (РСК) и Райта-Хадельсона (бруцеллез); гемокультуру (стерильность); антитела к вирусу иммунодефицита человека; «толстую каплю» и мазок (малярия,
33 33 возвратный тиф); РСК с микоплазменными антигенами; НВS-антигены; РСК с рикетсиями Бернета (Q-лихорадка) и др. Программы обследования больных включают консультации смежных специалистов (невропатологи, фтизиатры, инфекционисты и др.), проведение дополнительных методов исследования рентгенотомографических, эндоскопических, бактериологических, иммунологических, а также ряда инвазивных методов пункционной и тканевой биопсии, ангиографии, лимфографии, лапароскопии, диагностической лапаротомии и торакотомии. Последовательность выполнения этих методов определяется характером предполагаемой патологии, диагностической информативностью, степенью опасности и инвазивности метода, и наконец, его экономичностью. Так, у больного с лихорадкой в сочетании с болями в животе при отсутствии диагностической информации после рентгенологического обследования желудка, кишечника, мочевыводящей системы следует провести фиброгастро- и колоноскопию, при отрицательных данных показано проведение контрастной или изотопной лимфографии (для исключения лимфопролиферативного заболевания с поражением забрюшинных лимфоузлов), КТ или МРТ, далее лапароскопии с прицельной биопсией печени. В случае отсутствия диагностической информации указанных выше методов нужно ставить вопрос о диагностической лапаротомии. В некоторых случаях, например у больного с лихорадкой в сочетании с увеличением одного лимфоузла (при исключении лимфаденита) или наличием кожных узелков, наиболее информативным методами является морфологическое исследование соответствующей ткани, полученной с помощью биопсии, что сокращает также время обследования и избавляет больного от многих ненужных методов исследования. При этом следует отметить, что большинство инвазивных методов обследования доступны только в условиях стационара.
34 34 При отсутствии диагностической информации после выполнения соответствующей программы на каждом этапе обследования следует пересмотреть диагностическую гипотезу внутри каждой группы и с учетом полученных данных построить новую программу обследования. Однако необходимо помнить, что многие методы исследования дают «ложноотрицательные» результаты: в таких случаях врач должен проявить настойчивость в проведении соответствующего исследования для расшифровки ЛНГ. IV этап диагностического поиска заключается в том, что на основании данных первичного осмотра, результатов рутинного и дополнительных методов исследования следует сформулировать развернутый клинический диагноз, включающий основное заболевание, проявляющееся лихорадкой, его осложнения, соответствующую патологию и т.д. Для этого необходимо правильно интерпретировать полученные на предыдущем этапе данные дополнительного обследования. Правильная трактовка чрезвычайно важна, поскольку, с одной стороны, ошибка может привести к неправильной диагностике, а с другой, к усложнению и запоздалому распознаванию основного, часто тяжелого заболевания, требующего быстрого начала соответствующей терапии. Примерная схема диагностического поиска причины ЛНГ с комментариями к ней приведена на рисунке 4.
35 35 Лихорадка неясного генеза 1 Микробиологическое исследование крови, мочи, мазка из ротоглотки 2 культура выделена культура не выделена эндокардит 3, сепсис, рентгенографическое исследование грудной клетки пиелонефрит, синусит, туберкулез патология выявлена патология не выявлена оценить активность печеночных ферментов туберкулез 4, саркоидоз, лимфома 5 ферменты в норме тест на антитела к ВИЧ 6 выявлены отклонения оценить активность амилазы/липазы антитела отсутствуют антитела присутствуют активность в норме активность повышена оценить лекарственный анамнез СПИД / СПИД-ассо- гепатит панкреатит циированный комплекс пациент не принимал препараты оценить наличие фебрильных агглютининов и их титры агглютинины отсутствуют пациент принимал аллергизирующие или пирогенные препараты агглютинины присутствуют лекарственная лихорадка 7 болезнь Лайма, сальмонеллез, тиф, бруцеллез микроскопия толстого мазка крови результат положителен бабезиоз / малярия отсутствие изменений оценить СОЭ есть изменения метастазы злокачественных новообразований 8, остеомиелит СОЭ более 50 мм/ч СОЭ менее 50 мм/ч анализ на антинуклеарный фактор КТ брюшной полости и таза антинуклеарный фактор отсутствует антинуклеарный фактор найден отклонений нет биопсия костного мозга / посев на стерильность есть изменения системная красная волчанка эхокардиография абсцесс, гепатома, гипернефрома 12, лимфома, опухоли таза отклонений нет обнаружены изменения эндокардит, перикардит, миксома 9 есть изменения аортография отклонений нет обнаружены изменения лимфома, лейкоз, отклонений нет туберкулез васкулит 10, узелковый полиартериит рентгенологические изменения ЖКТ отклонений не выявлено болезнь Стилла, аортит, гигантоклеточный артериит,периодическая болезнь 11 вирус Эпштейна-Барра, выделение вирусной результат положителен найдены изменения цитомегаловирус, токсоплазмоз культуры, циклическая нейтропения, искусственная опухоль, воспалититры антител 13 результат лихорадка, скрытое злокачественное отрицателен тельные заболевания новообразование, периодическая кишечника лихорадка, причина не выяснена 14 Рис. 4. Примерная схема диагностического поиска причины ЛНГ
36 36 Примечание: 1 Регуляция температуры тела отличный показатель общего состояния здоровья. Хотя «нормальная» температура может варьировать между разными лицами, отклонение от нормального индивидуального характера температурной кривой, как правило, является признаком заболевания. Переедание, интенсивные физические нагрузки, овуляция и менструация могут вызывать заметное повышение температуры тела, однако, такое повышение кратковременно и имеет предсказуемое течение. В целом лихорадкой называется повышение температуры выше 37,2 о С при оральном измерении или выше 37,8 о С при ректальном измерении. Лихорадка, продолжающаяся менее чем 1 нед, практически всегда связана с какой-либо формой инфекции. Лихорадка же, которая продолжается более чем 1 нед, как правило, связана с каким-либо серьезным заболеванием. Если лихорадка продолжается более чем 3 нед и подъемы температуры превышают 38,3 о С, а диагноз после рутинного физикального обследования остается неясным, то такая лихорадка называется лихорадкой неясного генеза (ЛНГ). В 90% случаев причинами ЛНГ являются серьезные инфекции, злокачественные новообразования и диффузные заболевания соединительной ткани. Для выявления причины ЛНГ может потребоваться обширное обследование. 2 Микробиологические исследования крови и секретов организма, мазка из ротоглотки являются основой обследования при ЛНГ. Помимо получения культур обычных бактерий, следует также использовать специальные методы для выделения культур грибов и кислотоустойчивых бактерий. Очень важны правильный выбор сред для посевов и методы сбора материала. В большинстве крупных исследований показано, что 30 35% случаев ЛНГ являются результатом ранее недиагностированной инфекции. 3 У пациентов с ЛНГ следует всегда подозревать эндокардит. Особенно подвержены развитию эндокардита лица с какой-либо патологией
37 37 клапанов сердца, особенно если они незадолго до появления ЛНГ подвергались процедурам, связанным с возможностью бактериемии, таким как абдоминальные, гинекологические, стоматологические операции, операции на мочевыводящих путях. В группе риска развития эндокардита находятся также инъекционные наркоманы и лица, получающие внутривенно лекарственные препараты; у них, преимущественно, поражаются правые отделы сердца. Бактериемия при эндокардите часто является интермиттирующей, и для выявления микроорганизмов могут потребоваться неоднократные посевы крови на стерильность. В большинстве исследований было показано, что для диагностики эндокардита более чем у 90% больных требуется 6-кратный посев крови. У иммуноскомпрометированных больных и лиц, получающих какие-либо препараты внутривенно, всегда следует проводить посев крови на грибковые микроорганизмы. 4 Туберкулез одна из наиболее частых причин ЛНГ. Длительное течение лихорадки может указывать на появление внелегочных очагов заболевания. Наиболее частая внелегочная локализация инфекции печень, костный мозг и почки. 5 Среди злокачественных новообразований наиболее часто сопровождаются лихорадкой лимфомы. Лихорадка более типична для неходжкинских лимфом. У пациентов с лимфомами лихорадку, как правило, сопровождают другие системные проявления, такие как потеря веса, анорексия, ночная потливость. 6 Для выявления в крови антител к вирусу иммунодефицита человека (ВИЧ) существует несколько методов. Самый распространенный из них энзим-сцепленный иммуносорбентный анализ (ELISA). Хотя этот тест очень чувствителен, в 10 15% случаев он дает ложноположительные результаты. Для подтверждения ВИЧ-инфицирования следует провести любой другой тест, чаще всего это Вестерн-блот. Обнаружение антител к
38 38 ВИЧ указывает лишь на присутствие вируса в организме, однако, принято считать, что у подавляющего большинства лиц ВИЧ-инфицирование приведет к развитию полной картины синдрома приобретенного иммунодефицита (СПИД). 7 Лихорадка одна из форм аллергической реакции на многие лекарственные препараты. Лихорадка патогенетически может быть связана с классической сывороточной болезнью или может быть проявлением иммунологически-опосредованной формы васкулита. Лихорадку аллергического типа может вызывать большинство антибиотиков. Другие препараты, которые могут вызывать лекарственную лихорадку, это аллопуринол, каптоприл, гепарин, гидралазин, гидантоины, метилдопа, прокаинамид, пропилтиоурацил, хинин и хинидин. 8 Часто сопровождается лихорадкой метастазировавший рак легких, поджелудочной железы и желудка. 9 Миксомы сердца редкие первичные опухоли. В большинстве случаев они локализуются в левом предсердии. Чаще миксомы встречаются у женщин и развиваются, как правило, в середине жизни. Миксомы часто сопровождаются лихорадкой, слабостью, артралгиями и увеличенной СОЭ; подобные проявления часто заставляют выставить ошибочный диагноз хронической инфекции. Ключами к диагнозу являются пароксизмальная позиционная сердечная недостаточность и повторные тромбоэмболии в большом круге кровообращения или системе легочной артерии. 10 Системный васкулит достаточно частая причина ЛНГ, объясняющая приблизительно 10% ее случаев. Эта форма васкулита сопровождается другими симптомами выраженными миалгиями, артралгиями и иногда сыпью. У некоторых пациентов с этим синдромом наблюдается очень высокая лихорадка.
источник