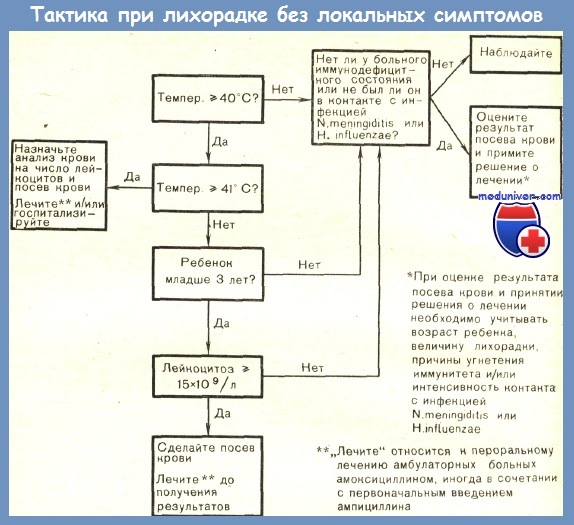
Важную часть обследования ребенка с лихорадкой неустановленного происхождения составляют правильно проведенные лабораторные исследования.
Если не назначить вовремя необходимые лабораторные исследования, можно опоздать с постановкой правильного диагноза. В то же время ненужные лабораторные тесты связаны с лишними материальными затратами, дискомфортом больного, а иногда и с определенным риском для него. По данным Lohr, лабораторные методы, включая рентгенографию, помогли в постановке правильного диагноза у 31 из 54 детей с лихорадкой неустановленного происхождения.
Лабораторные исследования должны назначаться обоснованно и логично. В первую очередь следует проводить те пробы, которые вероятнее всего дадут положительные результаты. Диагностические процедуры, сопровождающиеся значительным риском для ребенка, следует отложить до тех пор, пока не будет проведено предварительное наблюдение и другие лабораторные методы не окажутся бесполезными.
Необходимо учитывать стоимость каждого исследования, но при этом следует помнить, что каждый дополнительный день госпитализации может стоить больше, чем несколько лабораторных тестов.
Диагностические тесты по возможности следует назначать с учетом анамнестических данных, результатов физикального обследования или показателей предварительных лабораторных исследований. Однако при недостатке клинических данных для точного определения объема лабораторного обследования разумно провести серию доступных тестов, разделенных на этапы, или стадии, причем каждый последующий этап следует осуществлять после получения результатов предыдущего.
Предлагаемую ниже схему нужно рассматривать лишь как общее руководство для таких ситуаций и не обязательно жестко придерживаться ее при диагностике всех случаев лихорадки неустановленного происхождения.
Первый этап анализов при лихорадке неустановленного происхождения:
— Общий анализ крови (ОАК)
— Скорость оседания эритроцитов (СОЭ)
— Общий анализ и посев мочи
— Туберкулиновая кожная проба
— Рентгенография органов грудной клетки
— Противоточный иммуноэлектрофорез (ПИЭФ)
— Посев крови
Спинномозговая пункция (проводится в зависимости от таких факторов, как возраст ребенка, длительность и величина лихорадки, клиническая картина заболевания).
Как только поставлен рабочий диагноз лихорадки неустановленного происхождения, эту начальную группу лабораторных тестов необходимо выполнить как можно быстрее либо в поликлинических условиях, либо сразу же при поступлении больного в стационар. Если вероятность наличия гнойной инфекции очень мала, то можно обойтись без ПИЭФ.
Повышенная СОЭ хотя и не имеет большого дифференциально-диагностического значения, тем не менее является важным показателем развития воспалительного процесса. Кроме того, если у ребенка СОЭ повышена, то маловероятно, что причиной этого являются тепловые заболевания (гипертиреоз и т. д.) или ложная лихорадка. Повышение СОЭ отмечается более чем у 75% детей при лихорадке неустановленного происхождения, вызванной новообразованиями или заболеваниями соединительной ткани.
Спинномозговая пункция необходима у детей грудного возраста с лихорадкой неустановленного происхождения, особенно если лихорадка сохраняется в течение нескольких недель. Feigin показал, что в 20 из 63 случаев у детей при лихорадке неустановленного происхождения были выявлены изменения в ликворе, характерные для инфекционного процесса, при полном отсутствии каких-либо аменингеальных симптомов. Но автор не привел ни возраст своих больных, ни длительность лихорадки.
Необходимо произвести посев крови на стерильность для выявления как аэробной, так и анаэробной флоры. При этом особое внимание следует уделить тщательному соблюдению стерильности. Если больной получает антибиотики, то в культуру крови нужно ввести вещества, разрушающие эти антибиотики.
Второй этап анализов при лихорадке неустановленного происхождения:
— Посевы крови (повторные, множественные и включающие специальные среды)
— Исследование мазка крови на наличие микроорганизмов
— Посев кала
— Спинномозговая пункция (если не была выполнена ранее)
— Рентгенография органов грудной клетки (повторить, если предыдущие результаты были отрицательными)
— ПИЭФ (если не был выполнен ранее)
— OAK (повторно)
— СОЭ (повторно)
— Белки сыворотки крови
— Биохимическое исследование печени
— Антинуклеарные антитела
— Офтальмологическое обследование с помощью щелевой лампы и непрямой ретиноскопии
— Титр сывороточных антител против возбудителей сальмонеллеза, туляремии, орнитоза, трихиноза, бруцеллеза, токсоплазмоза, лихорадки Ку, гистоплазмоза, кокцидиоидомикоза
— Антигены сывороточного гепатита — Сканирование печени и селезенки — Галлиевая сцинтиграфия
— Ультразвуковое обследование брюшной полости (не обязательно)
Некоторые тесты необходимо провести повторно. ОАУ и СОЭ следует повторять каждые 5—7 дней, даже при ранее нормальных показателях.
Туберкулиновую пробу следует повторно провести через 10—14 дней после первого отрицательного результата; если он снова окажется отрицательным, то необходимо взять большее по концентрации разведение очищенного туберкулина. Следует провести многократные посевы достаточно большого количества крови для выявления как аэробных, так и анаэробных возбудителей.
При необходимости нужно использовать специальные среды для микроорганизмов, таких, как лептоспиры и спириллиум. Необходимо повторить рентгенографию органов грудной клетки, если последний снимок сделан более 5 дней назад. По данным Feigin, у 5 больных с ранее нормальной рентгенограммой органов грудной клетки при повторном исследовании были обнаружены выраженные рентгенологические изменения.
Такие методы исследования, как сканирование печени и селезенки, ультразвуковое исследование брюшной полости, галлиевая сцинтиграфия всего тела, чаще дают дополнительные сведения и редко имеют решающее значение в диагностике. Один такой метод может помочь обнаружить патологические изменения, не выявленные другим.
Указанные выше тесты позволяют обнаружить внутрибрюшные, забрюшинные, внутрипеченочные и внутригрудные образования, такие, как опухоли, лимфоузлы или абсцессы. Они могут выявить скрытый остеомиелит. Область применения этих современных методов исследования у детей с лихорадкой неустановленного происхождения пока не определена. При отсутствии специфических симптомов их ценность довольно низка, но все же они позволяют получить информацию, которую трудно добыть любыми другими неинвазивными методами.
Habibian показал, что галлиевая сцинтиграфия всего тела у взрослых — чувствительный метод при лихорадке неустановленного происхождения, поскольку он получил с его помощью положительные результаты у 17 из 22 больных. По данным Quinn, компьютерная томография (КТ) брюшной полости позволила обнаружить специфические патологические процессы (абсцесс, опухоль, гематома и пр.) у 23 из 78 взрослых больных с лихорадкой неустановленного происхождения, а неспецифические изменения (ге-патомегалия или спленомегалия) еще у 8 больных.
Хотя обе эти работы показывают, что сканирование дает полезную, а подчас и определяющую информацию, они не содержат материалов о том, как часто эти методы исследования дают положительные результаты при отсутствии клинических признаков или симптомов заболевания.
Третий этап анализов при лихорадке неустановленного происхождения:
— Обзорная рентгенография костей
— Сканирование костей с помощью технеция
— Рентгенография придаточных пазух носа
— Клизма с барием
— Рентгенография верхних отделов желудочно-кишечного тракта и тонкого кишечника
— Пункция костного мозга
— КТ брюшной полости
— Внутривенная пиелография
— Эхокардиография
— Биопсия печени
Данные методы объединены в эту группу либо из-за их малой эффективности при обследовании больных без специфических симптомов, либо ввиду их инвазивности (в том числе и. значительной лучевой нагрузки).
Если сканирование с галлием ранее дало отрицательные результаты, то маловероятно, что сканирование костей с использованием технеция или обычная рентгенография окажутся полезными. Рентгенография придаточных пазух носа и внутривенная пиелография имеют низкую диагностическую ценность при обследовании больных без соответствующих клинических проявлений, а рентгенологическое исследование тонкого и толстого кишечника связано со значительным радиационным воздействием.
Диагностическое значение чрескожной биопсии печени у детей при лихорадке неустановленного происхождения без признаков гепатомегалии не определено, но, вероятно, очень мало. Даже у взрослых число положительных результатов незначительно. По материалам Mitchell, чрескожная биопсия оказала помощь при постановке диагноза у 6 из 43 взрослых с лихорадкой неустановленного происхождения, но у всех 6 больных имелись некоторые нарушения функции печени, а у 4 из них была гепатомегалия.
Аспирированный костный мозг необходимо не только подвергнуть микроскопическому исследованию, но и произвести его посев на наличие пиогенных бактерий, микобактерий, грибов и вирусов.
Эхокардиография позволяет диагностировать эндокардит, миокардит, миксому предсердия.
Роль таких методов исследования, как биопсия лимфатических узлов, лимфоангиография и диагностическая лапаротомия, настолько мала, а сами исследования столь инвазивны, что при обследовании детей с лихорадкой неустановленного происхождения эти тесты не используются. Исключение составляют те ситуации, когда имеются четкие клинические или лабораторные показания к их проведению.
В настоящее время на смену этим инвазивным методам приходят радиологические тесты и методы сканирования, упомянутые в первой и второй группе лабораторных исследований.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Иногда встречаются случаи, когда у пациента повышается температура тела (более 38° C) практически на фоне полного здоровья. Такое состояние может быть единственным признаком заболевания, причем многочисленные исследования не позволяют определить какую-либо патологию в организме. В данной ситуации врач, как правило, ставит диагноз – лихорадка неясного генеза, и после этого назначает более детальное обследование организма.
Лихорадка невыясненной этиологии R50 (кроме родовой и послеродовой лихорадки, а также лихорадки новорожденных).
- R 50.0 – лихорадка, сопровождающаяся ознобом.
- R 50.1 – стойкая лихорадка.
- R 50.9 – нестойкая лихорадка.
- Системные обширные инфекционные болезни:
- туберкулез;
- тифозные заболевания (сыпной, брюшной, эндемический и пр.);
- поражение сальмонеллой, шигеллой;
- мальтийская лихорадка (бруцеллез);
- иерсиниозы, хламидиозы;
- бореллиоз;
- болезнь Франсиса (туляремия);
- сифилитическая инфекция;
- лептоспироз;
- малярийная болезнь;
- цитомегаловирус, токсоплазма, гистоплазма, мононуклеоз;
- СПИД;
- сепсис.
- Локализованные инфекционные болезни:
- воспаление эндокарда, тромботическое воспаление сосудов;
- абсцессы, бронхоэктазы;
- гепатит, холангит;
- инфекционные поражения мочевыводящих путей и половой сферы;
- остеомиелит, стоматологические инфекционные заболевания.
- Опухолевые процессы:
- злокачественные заболевания крови или лимфы (лейкемия, лимфогранулематоз);
- опухоли печени, почек, легких, пищеварительной системы;
- метастазирование опухолей.
- Соединительнотканные патологии:
- гранулематоз;
- СКВ;
- ревматизм;
- периартериит.
- Лекарственные синдромы (злокачественная гипертермия, экстрапирамидные расстройства).
- Патологии пищеварительных органов (язвенное воспаление кишечника, алкогольная интоксикация, цирроз).
- Саркоидоз.

Основным (зачастую и единственным) присутствующим признаком лихорадки неясного генеза считается повышение температурных показателей. На протяжении длительного периода повышение температуры может наблюдаться без сопутствующих симптомов, либо протекать с ознобом, усиленным потоотделением, кардиологическими болями, одышкой.
- Обязательно присутствует повышение температурных значений.
- Тип повышения температуры и температурные характеристики, как правило, мало помогают раскрыть картину заболевания.
- Могут присутствовать другие признаки, которые обычно сопровождают повышение температуры (боли в голове, сонливость, ломота в теле и пр.).
Температурные показатели могут быть различными, в зависимости от типа лихорадки:
- субфебрильная (37-37,9°C);
- фебрильная (38-38,9°C);
- пиретическая (39-40,9°C);
- гиперпиретическая (41°C >).
Длительная лихорадка неясного генеза может быть:
- острая (до 2-х недель);
- подострая (до полутора месяцев);
- хроническая (более полутора месяцев).
Повышенная температура у ребенка – наиболее распространенная проблема, с которой обращаются к педиатру. Но какую именно температуру у детей следует считать лихорадкой?
Врачи отделяют лихорадку от просто высокой температуры, когда показатели превышают 38°C у грудных детей, и выше 38,6°C – у старших детей.
У большей части маленьких пациентов лихорадка бывает связана с вирусной инфекцией, меньший процент детей болеют воспалительными заболеваниями. Часто такие воспаления затрагивают мочевыводящую систему, либо наблюдается скрытая бактериемия, что в дальнейшем может осложниться сепсисом и менингитом.
Чаще всего возбудителями микробных поражений в детском возрасте становятся такие бактерии:
- стрептококки;
- грам (-) энтеробактерии;
- листерии;
- гемофильная инфекция;
- стафилококки;
- сальмонеллы.
Наиболее часто микробные инфекции поражают детей в первое полугодие жизни: особенно подвержены таким заболеваниям недоношенные новорожденные.

По результатам лабораторных анализов:
- общий анализ крови – изменения количества лейкоцитов (при гнойной инфекции – сдвиг лейкоцитарной формулы влево, при вирусном поражении – лимфоцитоз), ускорение СОЭ, изменение численности тромбоцитов;
- общий анализ мочи – лейкоциты в моче;
- биохимия крови – повышенное содержание СРБ, повышенное содержание АЛТ, АСТ (заболевания печени), Д-димер фибриногена (ТЭЛА);
- бакпосев крови – демонстрирует возможность бактериемии или септицемии;
- бакпосев мочи – для исключения почечной формы туберкулеза;
- бакпосев бронхиальной слизи или фекалий (по показаниям);
- бактериоскопия – при подозрении на малярию;
- комплекс диагностики на туберкулезную инфекцию;
- серологические реакции – при подозрении на сифилис, гепатит, кокцидиоидомикоз, амебиаз и пр.;
- тест на СПИД;
- обследование щитовидной железы;
- обследование при подозрении системных болезней соединительной ткани.
По результатам инструментальных исследований:
- рентгенограмма;
- томографические исследования;
- сканирование костной системы;
- ультразвуковое исследование;
- эхокардиография;
- колоноскопия;
- электрокардиография;
- пункция костного мозга;
- биопсии лимфоузлов, мышечной или печеночной ткани.
Алгоритм диагностики лихорадки неясного генеза вырабатывается доктором в индивидуальном порядке. Для этого у пациента определяется хотя бы один дополнительный клинический или лабораторный симптом. Это может быть заболевание суставов, пониженный уровень гемоглобина, увеличение лимфатических узлов и пр. Чем больше будет обнаружено таких вспомогательных признаков, тем легче будет установить правильный диагноз, сузив круг предполагаемых патологий и определяя целенаправленную диагностику.

Дифференциальный диагноз, как правило, разделяют на несколько основных подгруппы:
- инфекционные заболевания;
- онкология;
- аутоиммунные патологии;
- прочие заболевания.
При дифференциации обращают внимание не только на симптомы и жалобы пациента на данную минуту, но и на те, которые были до этого, но уже пропали.
Необходимо брать во внимание все болезни, которые предшествовали лихорадке, в том числе и оперативные вмешательства, травмы, психоэмоциональные состояния.
Важно уточнить наследственные особенности, возможность приема каких-либо лекарственных средств, тонкости профессии, недавние путешествия, информацию о сексуальных партнерах, о присутствующих дома животных.
В самом начале диагностики необходимо исключить преднамеренность лихорадочного синдрома – не так уж редко встречаются случаи задуманного введения пирогенных средств, манипуляций с градусником.
Большое значение имеют кожные высыпания, проблемы с сердцем, увеличение и болезненность лимфоузлов, признаки нарушений глазного дна.

источник
Лихорадка неясного генеза (ЛНГ) – клинический диагноз, обозначающий патологическое состояние, основным проявлением которого является лихорадка выше 38°С, длительностью 3 недели и более, причину которой не удается установить после проведения обследования с помощью общепринятых (рутинных) методов.
1. Инфекционные болезни – причина ЛНГ в 30-50% случаев (наиболее часто это туберкулез, ИЭ, вызванный медленно растущими микроорганизмами или не подтвержденный высевом гемокультуры, гнойный холецистохолангит, пиелонефрит, абсцессы брюшной полости, септический тромбофлебит вен таза, ЦМВ инфекция, вирус Эпштейна-Барра, первичная инфекция ВИЧ).
2. Онкологические заболевания – причина ЛНГ в 20-30% случаев (наиболее часто это лимфомы, лейкемия, метастазы рака яичников)
3. Системные заболевания соединительной ткани – причина ЛНГ в 10-20% случаев (СКВ, РА, перемежающийся артериит, ЮРА у взрослых, васкулиты)
4. Другие причины ЛНГ (лекарственная лихорадка, повторные ТЭЛА, энтериты, саркоидоз, симуляция лихорадки и др.)
В настоящее время инфекционные болезни – наиболее частая причина ЛНГ, доля системных васкулитов являются наиболее частой причиной ЛНЭ, доля системных заболеваний соединительной ткани осталась прежней, а онкологических заболеваний уменьшилась. У 10% взрослых причина ЛНГ остается невыясненной.
Принципы диагностики ЛНГ, применяемые после проведенных рутинных методов диагностики:
1. Тщательный анамнез и физикальное обследование:
– характерная сыпь на коже и слизистых может указывать на ИЭ
– увеличение л. у., гепатомегалия требует их биопсии и гистологического исследования
– увеличение объема брюшной полости может свидетельствовать о наличии внутрибрюшных абсцессов
– ректальное и вагинальное исследование позволяет исключить наличие абсцесса или воспалительного процесса органов малого таза
– исследование сердца позволяет выявить предрасполагающие условия для развития ИЭ
Обязательно динамическое наблюдение за появлением новых симптомов (увеличением новых групп л. у., возникновением аускультативных признаков ИЭ, сыпи и др.).
Отдельно следует помнить о симулированной лихорадке, вызываемой искусственно самим пациентом. Ее диагноз должен рассматриваться в любом случае ЛНГ, особенно у молодых женщин или лиц с медицинским образованием, при удовлетворительном состоянии, несоответствии температуры и пульса. При подозрении симуляции лихорадки необходимо обращать внимание на отсутствие суточных колебаний температуры, проводить термометрию в присутствии медсестры или врача, использовать электронный термометр для немедленного получения результатов.
2. Лабораторные методы исследования:
А) три забора крови для посева (желательно до применения АБ), посев мочи и мокроты
Б) определение уровня АТ к ВЭБ и ЦМВ, особенно класса IgМ, в парных сыворотках (один образец сыворотки забирается в острой фазе заболевания, замораживается и оставляется для исследования, второй образец сыворотки забирается через 2-4 недели после первого; диагностическое значение имеет нарастание титра АТ в 4 раза и более); лихорадочные агглютинины выявляются в агглютинационных тестах с Salmonella spp., Brucella spp., Francisella tularensis и Proteus.
Возможности серологической диагностики ряда инфекций:
– при продолжительности лихорадки > 3 недель большинство вирусных инфекций можно исключить, за исключением ВЭБ и ЦМВ
– токсоплазмоз – диагноз подтверждается обнаружением IgМ при РИФ
– риккетсиозы – диагноз подтверждается агглютинационными тестами с одним или несколькими антигенами Proteus vulgar, которые перекрестно реагируют с основными риккетсиями
– ку-лихорадка – выявляется при ИФА (наиболее чувствительна), РИФ, РСК
– легионеллез – подтверждается выделением культуры методом прямой флуоресценции бактерий в мокроте, бронхиальном аспирате, плевральном выпоте или тканях.
– пситтаркоз – диагностируется при четырехкратном увеличением титра АТ в РСК
В) исследование антинуклеарных и др. АТ для выявления коллагенозов
Г) исследование СОЭ: часто повышено при эндокардите, злокачественных новообразованиях; при очень высокой СОЭ (> 100 мм/ч) у пожилых необходимо исключить артериит височных артерий (характерны головные боли, нарушения зрения, миалгии, напряженные при пальпации височные артерии, диагноз подтверждается двусторонней биопсией височных артерий)
3. Инструментальные методы исследования:
А) биопсия л. у. (проводится при увеличении л. у. для исключения злокачественных и гранулематозных заболеваний), печени (проводится при гепатомегалии для вывления гранулематозного гепатита), кожи (узелки на коже и сыпь могут наблюдаться при метастатических процессах или васкулитах), артерий (для исключения артериита височных артерий и др.)
Б) рентгенологические исследования с контрастированием (экскреторная урография для выявления гипернефромы, абсцессов и туберкулеза почек, выявить до 93% случаев туберкулеза почек, обзорная рентгенография органов брюшной полости для выявления межкишечных абсцессов, ирригоскопия и др.)
В) радиоизотопные исследования (сканирование с изотопами галлия, индия и др.) для выявления ряда опухолей
Г) УЗИ: Эхо-КГ – обнаружение вегетаций при ИЭ, миксом сердца, УЗИ органов брюшной полости и малого таза – выявление абсцессов и опухолей, расслаивающейся аневризмы брюшного отдела аорты
Д) КТ – эффективный и чувствительный метод диагностики абсцессов головного мозга, брюшной полости и грудной клетки, МРТ – применяется для диагностики токсоплазмозного энцефалита, гнойного эпидурита и сложных случаев остеомиелита.
Е) диагностическая лапароскопия – проводится по строгим показаниям при обнаружении клинических или лабораторно-инструментальных признаков заболевания органов брюшной полости для уточнения диагноза или с целью лечения
В настоящее время на первый план в диагностике выходят детальный сбор анамнеза, выявление лабораторных маркеров воспаления признаков и применение методов прямой визуализации (УЗИ, КТ, МРТ); актуальность рентгеноконтрастных и изотопных методов снижается.
4. Пробное лечение – предпринимается ТОЛЬКО после всестороннего обследования, проведения посевов, при наличии клинических и лабораторных данных, указывающих на вероятную причину заболевания, при отсутствии определенного диагноза (при подозрении на ТБ – 2-3-х недельный курс противотуберкулезной терапии с последующей оценкой эффективности, при подозрении на ИЭ – АБ по жизненным показаниям, желательно пенициллины + аминогликозиды, при подозрении на ЛНГ опухолевого генеза температура снижается индометацином и др.)
В настоящее время принято выделять 4 основных варианта ЛНГ:
1) «классический» вариант ЛНГ
2) ЛНГ на фоне нейтропений
4) ЛНГ, связанные с ВИЧ-инфекцией (микробактериозы, ЦМВ инфекция, криптококкоз, гистоплазмоз)
Основные заболевания 1-ой группы, проявляющиеся ЛНГ:
1) инфекционно-воспалительные заболевания
А) туберкулез – одна из самых частых причин ЛНГ; трудность диагностики обусловлена патоморфозом ТБ, атипичностью течения, увеличением частоты разнообразных неспецифических проявлений (лихорадка, суставной синдром, узловая эритема и др.), нередкой внелегочной локализацией; иногда лихорадка является единственым признаком заболевания, особенно при милиарном ТБ, диссеменированном ТБ с наличием различных внелегочных поражений (мезентериальных л. у., серозных оболочек и др.); для постановки диагноза необходимо тщательное исследование различных биологических материалов (мокрота, бронхоальвеолярная жидкость, промывание воды желудка, полостные экссудаты и др.), ПЦР, биопсия л. у., печени (обязательно поражается при гематогенно-диссеминированном ТБ) и др., проведение пробной туберкулостатической терапии (минимум 2 препарата, один из которых – изониазид) с оценкой эффекта через 2-3 недели
Б) нагноительные заболевания брюшной полости (абсцессы брюшной полости и таза – поддиафрагмальный, подпеченочный, внутрипеченочный, межкишечный, внутрикишечный, тубоовариальный, паранефральный, абсцесс предстательной железы, холангиты, апостематозные нефриты) – симптоматика со стороны органов брюшной полости может быть невыраженной или вообще отсутствовать (особенно у пожилых); факторы риска в анамнезе (операции, травмы живота, заболевания кишечника типа дивертикулеза, ЯК, болезни Крона), желчевыводящих путей (холелетиаз, стриктуры протоков) и др.; для верификации диагноза используют УЗИ, КТ, диагностическую лапароскопию и лапаратомию
В) ИЭ – чаще всего в основе ЛНГ первичный эндокардит у пожилых больных; факторы риска в анамнезе (наркомания, пороки сердца, операции на клапанах); на ИЭ могут указывать нарушения мозгового кровообращения, рецидивирующая ТЭЛА, появлении признаков СН; для верификации диагноза – многократное микробиологическое исследование крови, тщательная Эхо-КГ
Г) остеомиелит (чаще в позвоночнике, костях таза, стоп) – лихорадочный синдром часто единственное проявление в дебюте заболевания; ориентирами, позволяющими предположить остеомиелит, могут быть указания в анамнезе на травмы скелета, занятия спортом, балетом и др.; для верификации диагноза обязательны рентгенологическое исследование соответствующих участков скелета, КТ, радиоизотопное сканирование костей с помощью 99Тс и других изотопов, биопсия кости
2) опухолевые заболевания – с учетом вероятности наличия при ЛНГ опухоли любой локализации онкологический поиск должен быть нацелен не только на самые уязвимые «опухолевые мишени», но и на другие органы, особенно учитывая минимальные местные проявления заболевания в начальных стадиях; на опухоль могут указывать ряд неспефицических симптомов (рецидивирующая эритема, гипертрофическая остеоартропатия, мигрирующий тромбофлебит и др. паранеопластические проявления); онкопоиск у больных с ЛНГ должен включать неинвазивные методы обследования (УЗИ, КТ, МРТ), радиоизотопное сканирование л. у., скелета, органов брюшной полости, пункционные биопсии, эндоскопические методы, в том числе лапароскопию, иммунологические методы исследования для выявления некоторых специфических опухолевых маркеров (a-фетопротеина при первичном раке печени, СА 19–9 при раке поджелудочной железы, СЕА при раке толстой кишки, PSA при раке предстательной железы и др.
3) системные заболевания – лихорадка часто предшествует суставным или системным поражениям; важно правильно оценить все симптомы, даже если они кажутся неспецифическими и связываются с самой лихорадкой (миалгии, мышечная слабость, головная боль и др. могут указывать на дерматомиозит, ревматическую полимиалгию, височный артериит и др.); при высокой вероятности системного заболевания возможно пробное лечение ГКС в малых дозах (15–20 мг/сут).
А) тромбофлебит глубоких вен конечностей, таза, рецидивирующие ТЭЛА – в анамнезе недавние роды, костные переломы, операции, МА, СН; лихорадка купируется гепарином в течение 48-72 ч
Б) лекарственные лихорадки (АБ, цитостатики, хинидин, карбамазепин, галоперидол, ибупрофен, аллопуринол и др.) – может возникать через различные промежутки времени (дни, недели) после назначения ЛС, исчезает после отмены препарата в течение нескольких дней
источник
Лихорадка неясного генеза – это состояние, которое характеризируется повышением температуры тела свыше 38 градусов на протяжении 3 недель, и при этом рутинные методы исследования не выявляют причины её возникновения.
Примерно в 35% случаев причиной длительной лихорадки неясного генеза являются инфекции, 20% – онкологические заболевания, 15% – коллагенозы.
В 15% случаев этиологическая причина длительной лихорадки неясного генеза остается неизвестной. Более подробно о том, какие заболевания могут протекать под маской длительной лихорадки неясного генеза, а также о правильной диагностической тактике врача читайте на estet-portal.com в этой статье.
Не смотря не то, что в наше время существует четкий диагностический алгоритм лихорадки неизвестного генеза, многие врачи назначают «лихорадящим» пациентам множество дорогостоящих и необоснованных анализов.
Согласно EMB Guidelines «Prolonged fever in the adult», пациентам с длительной лихорадкой неизвестного генеза в первую очередь необходимо исключить следующие заболевания, проводя соответствующие исследования:
1. Пневмония (Рентгенография органов грудной полости и аускультация). Рентгенография органов грудной полости также полезна в плане диагностики туберкулеза, саркоидоза, альвеолита или новообразований легких как возможных причин длительной лихорадки;
2. Инфекция мочевыводящих путей (общий анализ мочи и бактериологическое исследование мочи). Общий анализ мочи может также быть полезным в плане диагностики эпидемической нефропатии, нефрита или новообразований почек как возможных причин длительной лихорадки;
3. Верхнечелюстной синусит (УЗИ или рентгенологическое исследование верхнечелюстной пазухи).
Следите за нашими новостями в Instagram
Собирая анамнез заболевания у пациента с длительной лихорадкой, врач должен помнить о важных вопросах, которые обязательно необходимо выяснить у пациента.
К ним относятся:
1. Страна и условия проживания, а также последние путешествия пациента;
2. Наличие в анамнезе у пациента туберкулеза и пороков клапанов сердца;
3. Характер сексуальной жизни, наличие незащищенных половых контактов;
4. Употребление инъекционных наркотиков;
5. Стоматологические вмешательства в предыдущие месяцы;
6. Ревматические заболевания у близких родственников;
Таким образом, согласно EMB Guidelines «Prolonged fever in the adult», пациенту с длительной лихорадкой неизвестного генеза в первую очередь должны быть проведены такие исследования:
1. Общий анализ мочи и бактериологическое исследование мочи;
2. Общий анализ крови с лейкоцитарной формулой и ШОЕ;
4. Определение уровня АЛТ, АСТ;
5. Тест на ВИЧ (после информированного согласия пациента);
6. Анализ на определение антинуклеарных антител, ревматоидного фактора, АЦЦП (антитела к циклическому цитрулиновому пептиду);
9. Рентгенография или УЗИ верхнечелюстной пазухи.
Вышеперечисленные методы исследования являются первичными для пациентов с длительной лихорадкой неизвестного генеза и позволяют выявить этиологическую причину заболевания в большинстве случаев.
Но в некоторых случаях все первичные методы исследования также могут оказаться неинформативными, что является показанием к проведению вторичных диагностических тестов.
Вторичные диагностические исследования направлены на поиск причины лихорадки неясного генеза, когда первичные тесты не дали какой-либо полезной диагностической информации.
Вторичные диагностические исследования включают:
1. Серологические исследования (в соответствии с историей заболевания и имеющимися симптомами): диагностика иерсиниоза, туляремии, болезни Лайма, вирусного гепатита, мононуклеоза, Корнельской лихорадки;
2. Определение уровня гормонов щитовидной железы;
3. Культуральное исследование крови;
4. Культуральное исследование кала;
Довольно часто причиной длительной лихорадки неясного генеза являются абсцессы брюшной полости и таза, к которым пациента могут предрасполагать проведенные в прошлом абдоминальные, гинекологические операции, травмы, дивертикулез и перитонит.
В таких случаях диагностическую ценность имеют культуральное исследование крови, УЗИ ОБП и малого таза. Иногда для подтверждение диагноза требуется проведение сцинтиграфии всего тела с аутологичными лейкоцитами, меченными технецием — Tc99m или индием — In111.
Таким образом, существует множество причин развития лихорадки неясного генеза, но наиболее распространённые включают инфекцию, коллагеноз и онкологические заболевания.
Напоследок нам хотелось бы выделить список заболеваний, которые наиболее часто маскируются под диагноз «лихорадка неизвестного генеза». К ним относятся:
1. Туберкулез (легочные и внелегочные формы);
b. Инфекция мочевыводящих путей;
c. Внутрибрюшные инфекции (холецистит, аппендицит, абсцессы);
e. Абсцессы грудной полости (легких, средостения);
j. Аденовирусная инфекция, цитомегаловирусная инфекция или инфекция, вызванная вирусом Коксаки В;
m. Хламидийная инфекция (пситтакоз, орнитоз);
4. Инфекции, связанные с инородными предметами, имплантированными в организм (эндопротезами);
7. Подострый тиреоидит и гипертиреоз;
8. Гематологические заболевания;
9. Сосудистый тромбоз, легочная эмболия
11. Лекарственная лихорадка, вызванная такими препаратами, как Аллопуринол, Каптоприл, Циметидин, Клофибрат, Эритромицин, Гепарин, Гидралазин, Гидрохлортиазид;
12. Злокачественный нейролептический синдром, серотониновый синдром;
13. Аллергический альвеолит;
14. Анкилозирующий спондилоартрит;
16. Системная красная волчанка (СКВ);
17. Ревматическая лихорадка;
18. Узловатый периартериит;
20. Воспалительные заболевания кишечника: болезнь Крона, язвенный колит;
21. Цирроз печени, алкогольный гепатит;
22. Онкологические заболевания: лейкемия, рак поджелудочной железы и желчных протоков, рак почки (гипернефрома), саркома, лимфома.
Правильный, этапный диагностический подход к определению причины лихорадки неизвестного генеза помогает врачу найти причину состояния в большинстве случаев.
источник
Шейным лимфаденитом называют остро возникшее увеличение шейн.
Классификация лихорадки неясного генеза (FUO) Таблица 1
Инфекции, злокачественные опухоли, коллагеновые сосудистые заболевания
Продолжительность >3 недель
Наличие как минимум трех амбулаторных визитов к врачу или проведение трех суток в стационаре
Энтероколит, вызванный Clostridium difficile (антибиотик-ассоциированная диарея), лекарственно-индуцированная лихорадка, легочная эмболия, септический тромбофлебит, синусит
Начало лихорадки в стационаре, ≥24 часов от поступления.
Отсутствие диагноза после трех суток поиска
Оппортунистические бактериальные инфекции (то есть инфекции бактериальными возбудителями, не вызывающими болезней у людей с сохранным иммунитетом), аспергиллез, кандидоз, герпетическая инфекция
Абсолютное количество нейтрофилов ≤ 500 кл в мм 3
Отсутствие диагноза после трех суток поиска
Цитомегаловирус, Микобактериальная внутриклеточная инфекция (специфическая инфекция ВИЧ-инфицированных пациентов в стадии СПИДа), пневмония, вызванная Pneumocystis carinii, лекарственно-индуцированная лихорадка, саркома Капоши, лимфома
Продолжительность> 4 недель для амбулаторных больных,> 3-х дней для стационарных больных
Дифференциальный диагноз FUO обычно разбивается на четыре основных подгруппы: инфекции, злокачественные новообразования, аутоиммунные состояния и прочие (см. таблицу 2).
Основные причины лихорадки неясного генеза. Таблица 2
Болезнь Стилла у взрослых
Воспалительные заболевания
толстого кишечника
Вирус иммунодефицита человека
Гепатит (алкогольный,
гранулематозный или волчаночный)
Среди множества инфекционных заболеваний, способных вызывать FUO, туберкулез (особенно внелегочные формы) и абсцессы брюшной/тазовой области являются наиболее распространенными.
Врачи первичного звена сталкиваются с разными случаями, когд.
Из-за существенного увеличения продолжительности жизни, а также достижений в области диагностики и лечения болезней, обычных в этой группе населения, злокачественные новообразования стали частым явлением у пожилых пациентов. Злокачественные новообразования нередко трудно диагностировать, особенно такие, как хронические лейкозы, лимфомы, почечно-клеточный рак и рак с метастазами. Именно эти виды рака часто вызывают лихорадку неясного генеза.
Ревматоидный артрит и ревматизм являются воспалительными заболеваниями, которые раньше были самой частой причиной FUO, однако с развитием серологической диагностики эти заболевания, как правило, теперь диагностируется более оперативно. На этом фоне такие болезни как Болезнь Стилла у взрослых и височный артериит — стали наиболее распространенными аутоиммунными причинами FUO, потому что они остаются весьма труднодиагностируемыми даже с помощью лабораторных исследований.
Мультисистемные воспалительные заболевания, такие как височный артериит и ревматическая полимиалгия, особенно часто являются причиной FUO у пациентов старше 65 лет.
Самой частой причиной FUO в этой группе является медикаментозная (лекарственно-индуцированная) лихорадка. Это состояние является частью реакции гиперчувствительности к конкретным препаратам, таким как диуретики, обезболивающие препараты, антиаритмические средства, противосудорожные препараты, седативные средства, некоторые антибиотики (цефалоспорины), антигистаминные препараты, барбитураты, салицилаты, и сульфонамиды (см. таблицу 3).
Осложнения цирроза и гепатита (алкогольного, гранулематозного или волчаночного), также могут являться потенциальными причинами FUO. Тромбоз глубоких вен хотя и является редкой причиной FUO, однако должен быть исключен у таких пациентов с помощью доплеровского исследования вен. Искусственная лихорадка должна быть заподозрена у пациентов с медицинским образованием или большим опытом общения с медицинскими работниками, при наличии психиатрических симптомов, и при продолжительности лихорадки более шести месяцев.
Даже после проведения всех необходимых методов диагностики – отсутствие окончательного диагноза у пациента с FUO – не является редкостью; по статистике около 20% случаев остаются без диагноза. Однако, если самое тщательное исследование не выявило причины FUO, то прогноз такого пациента, как правило, благоприятный.
Стартовый подход к пациенту с лихорадкой неясного генеза включает в себя: полный подробный анамнез, физикальный осмотр и базовые дополнительные методы обследования (ОАК, ОАМ, рентгенограмма/флюорография легких, осмотр гинеколога для женщин). Первым шагом диагностики является изучение анамнеза лихорадки и документирование ее модели (см рисунок 1).
Различают следующие основные модели лихорадки: постоянная, ремиттирующая (послабляющая), интермиттирующая (перемежающаяся), извращенная, гектическая (истощающая) и неправильная.
Симптомы настораживающие в отношении туберкулеза. Тактика де.
- Развернутый клинический (общий) анализ крови.
- Биохимический анализ: АЛС, АСТ, СРБ, ЩФ, билирубины
- Общий анализ мочи
- Посев мочи и/или крови на стерильность.
- проба Манту
- рентгенограмма легких или флюорография
- УЗИ брюшной полости и органом малого таза — по показаниям.
Простые «симптомы-подсказки», найденные во время стартового тестирования, часто позволяют врачу склониться к одной из больших групп FUO, сконцентрировать и оптимизировать усилия. Дальнейшие диагностические исследования — должны быть логичным продолжением зародившихся диагностических гипотез; не следует скатываться к бессистемному назначению дорогостоящих и/или инвазивных методов.
Кожная проба с туберкулином — недорогой скрининговый тест, который должен быть назначен всем пациентам с лихорадкой неясного генеза. Однако сам по себе этот метод не может быть достаточным обоснованием туберкулезной этиологии лихорадки, или наличия активного туберкулеза. Рентгенограмма грудной клетки также должна быть проведена всем таким пациентам для выявления возможной инфекции, коллагеновых сосудистых заболеваний, или злокачественных новообразований. Если рентгенограмма не дала нужных сведений, а подозрение на эти болезни сохраняется — возможно назначение более конкретных методов исследования: серологических, УЗИ, компьютерной томографии (КТ), магнитно-резонансной томографии (МРТ) и изотопного сканирования.
УЗИ брюшной полости и органов малого таза, как и КТ — могут быть назначены и на первом этапе диагностики при уверенном подозрении на заболевания органов этих полостей. Эти методы, вкупе с прицельными биопсиями — значительно снижают необходимость в инвазивных методиках (лапароскопии, биопсии и др)
МРТ следует отложить на последующие этапы, и применять лишь когда в этом возникла необходимость или диагноз остается неясным. Использование радионуклеотидных методов — оправданно при некоторых воспалительных или опухолевых болезнях, однако совершенно бесполезно при коллагеновых сосудистых заболеваниях и других болезнях.
источник
Под лихорадкой неясного генеза (ЛНГ) понимаются клинические случаи, характеризующиеся стойким (более 3 недель) повышение температуры тела выше 38°С, которое является главным или даже единственным симптомом, при этом причины заболевания остаются неясными, несмотря на интенсивное обследование (обычными и дополнительными лабораторными методиками). Лихорадки неясного генеза могут быть обусловлены инфекционно-воспалительными процессами, онкологическими заболеваниями, болезнями обмена веществ, наследственной патологией, системными болезнями соединительной ткани. Диагностическая задача состоит в выявлении причины повышения температуры тела и установлении точного диагноза. С этой целью проводят расширенное и всестороннее обследование пациента.
Под лихорадкой неясного генеза (ЛНГ) понимаются клинические случаи, характеризующиеся стойким (более 3 недель) повышение температуры тела выше 38°С, которое является главным или даже единственным симптомом, при этом причины заболевания остаются неясными, несмотря на интенсивное обследование (обычными и дополнительными лабораторными методиками).
Терморегуляция организма осуществляется рефлекторно и является показателем общего состояния здоровья. Возникновение лихорадки (> 37,2°С при подмышечном измерении и > 37,8 °С при оральном и ректальном) связано с ответной, защитно-адаптационной реакцией организма на болезнь. Лихорадка — один из самых ранних симптомов многих (не только инфекционных) заболеваний, когда еще не наблюдается других клинических проявлений болезни. Это служит причиной трудностей в диагностики данного состояния. Для установления причин лихорадки неясного генеза требуется более обширное диагностическое обследование. Начало лечения, в т. ч. пробного, до установления истинных причин ЛНГ назначается строго индивидуально и определяется конкретным клиническим случаем.
Лихорадка продолжительностью менее 1 недели, как правило, сопровождает различные инфекции. Лихорадка, длящаяся более 1 недели, обусловлена, скорее всего, каким — либо серьезным заболеванием. В 90 % случаев лихорадка вызвана различными инфекциями, злокачественными новообразованиями и системными поражениями соединительной ткани. Причиной лихорадки неясного генеза может быть атипичная форма обычного заболевания, в ряде случаев причина повышения температуры так и остается невыясненной.
В основе лихорадки неясного генеза могут лежать следующие состояния:
- заболевания инфекционно-воспалительного характера (генерализованные, локальные) – 30 — 50% от всех случаев (эндокардит, пиелонефрит, остеомиелит, абсцессы, туберкулез, вирусные и паразитарные инфекции и др.);
- онкологические заболевания — 20 – 30% (лимфома, миксома, гипернефрома, лейкемия, метастазированый рак легких, желудка и др.);
- системные воспаления соединительной ткани – 10 -20% (аллергический васкулит, ревматизм, ревматоидный артрит, болезнь Крона, системная красная волчанка и др.);
- прочие заболевания — 10 – 20% (наследственные заболевания и болезни обмена веществ, психогенные и периодические лихорадки);
- недиагностируемые заболевания, сопровождающиеся лихорадкой – примерно 10% (злокачественные образования, а также случаи, когда лихорадка проходит спонтанно или после применения жаропонижающих или антибактериальных средств).
Механизм повышения температуры тела при заболеваниях, сопровождающихся лихорадкой, следующий: экзогенные пирогены (бактериальной и небактериальной природы) воздействуют на центр терморегуляции в гипоталамусе посредством эндогенного (лейкоцитарного, вторичного) пирогена – низкомолекулярного белка, вырабатываемого в организме. Эндогенный пироген оказывает влияние на термочувствительные нейроны гипоталамуса, приводя к резкому повышению теплопродукции в мышцах, что проявляется ознобом и снижением теплоотдачи за счет сужения сосудов кожи. Также экспериментально доказано, что различные опухоли (лимфопролиферативные опухоли, опухоли печени, почек) могут сами вырабатывать эндогенный пироген. Нарушения терморегуляции иногда могут наблюдаться при повреждениях ЦНС: кровоизлияниях, гипоталамическом синдроме, органических поражениях головного мозга.
Выделяют несколько вариантов течения лихорадки неясного генеза:
- классический (известные ранее и новые заболевания (болезнь Лайма, синдром хронической усталости);
- нозокомиальный (лихорадка появляется у больных, поступивших в стационар и получающих интенсивную терапию, спустя 2 и более суток после госпитализации);
- нейтропенический (количество нейтрофилов кандидозе, герпесе).
- ВИЧ-ассоциированный (ВИЧ-инфекция в сочетании с токсоплазмозом, цитомегаловирусом, гистоплазмозом, микобактериозом, криптококкозом).
По уровню повышения различают температуру тела:
- субфебрильную (от 37 до 37,9 °С),
- фебрильную (от 38 до 38,9 °С),
- пиретическую (высокую, от 39 до 40,9 °С),
- гиперпиретическую (чрезмерную, от 41°С и выше).
По длительности лихорадка может быть:
- острой — до 15 дней,
- подострой — 16-45 дней,
- хронической – более 45 дней.
По характеру изменений температурной кривой во времени различают лихорадки:
- постоянную — в течение нескольких суток наблюдается высокая (
39°С) температура тела с суточными колебаниями в пределах 1°С (сыпной тиф, крупозная пневмония, и др.);
Основной (иногда единственный) клинический симптом лихорадки неясного генеза – подъем температуры тела. В течение долгого времени лихорадка может протекать малосимптомно или сопровождаться ознобами, повышенной потливостью, сердечными болями, удушьем.
Необходимо точно соблюдать следующие критерии в постановке диагноза лихорадки неясного генеза:
- температура тела у пациента 38°С и выше;
- лихорадка (или периодические подъемы температуры) наблюдаются 3 недели и более;
- не определен диагноз после проведенных обследований общепринятыми методами.
Пациенты с лихорадкой являются сложными для постановки диагноза. Диагностика причин лихорадки включает в себя:
- общий анализ крови и мочи, коагулограмму;
- биохимический анализ крови (сахар, АЛТ, АСТ, СРБ, сиаловые кислоты, общий белок и белковые фракции);
- аспириновый тест;
- трехчасовую термометрию;
- реакцию Манту;
- рентгенографию легких (выявление туберкулеза, саркоидоза, лимфомы, лимфогрануломатоза);
- ЭКГ;
- Эхокардиографию (исключение миксомы, эндокардита);
- УЗИ брюшной полости и почек;
- МРТ или КТ головного мозга;
- консультация гинеколога, невролога, ЛОР-врача.
Для выявления истинных причин лихорадки одновременно с общепринятыми лабораторными анализами применяются дополнительные исследования. С этой целью назначаются:
- микробиологическое исследование мочи, крови, мазка из носоглотки (позволяет выявить возбудителя инфекции), анализ крови на внутриутробные инфекции;
- выделение вирусной культуры из секретов организма, ее ДНК, титров вирусных антител (позволяет диагностировать цитомегаловирус, токсоплазмоз, герпес, вирус Эпштейн-Барра);
- выявление антител к ВИЧ (метод энзим – сцепленного иммуносорбентного комплекса, тест Вестерн – блот);
- исследование под микроскопом толстого мазка крови (для исключения малярии);
- исследование крови на антинуклеарный фактор, LE-клетки (для исключения системной красной волчанки);
- проведение пункции костного мозга (для исключения лейкоза, лимфомы);
- компьютерная томография органов брюшной полости (исключение опухолевых процессов в почках и малом тазу);
- сцинтиграфия скелета (выявление метастазов) и денситометрия (определение плотности костной ткани) при остеомиелите, злокачественных образованиях;
- исследование желудочно–кишечного тракта методом лучевой диагностики, эндоскопии и биопсии (при воспалительных процессах, опухолях в кишечнике);
- проведение серологических реакций, в том числе реакции непрямой гемагглютинации с кишечной группой (при сальмонеллезе, бруцеллезе, болезни Лайма, тифе);
- сбор данных об аллергических реакциях на лекарственные препараты (при подозрении на лекарственную болезнь);
- изучение семейного анамнеза в плане наличия наследственных заболеваний (например, семейной средиземноморской лихорадки).
Для постановки верного диагноза лихорадки могут быть повторно проведены сбор анамнеза, лабораторные исследования, которые на первом этапе могли быть ошибочными или неправильно оцененными.
В том случае, если состояние пациента с лихорадкой стабильное, в большинстве случаев следует воздержаться от лечения. Иногда обсуждается вопрос о проведении пробного лечения пациенту с лихорадкой (туберкулостатическими препаратами при подозрении на туберкулез, гепарином при подозрении на тромбофлебит глубоких вен, легочную эмболию; антибиотиками, закрепляющимися в костной ткани, при подозрении на остеомиелит). Назначение глюкокортикоидных гормонов в качестве пробного лечения оправдано в том случае, когда эффект от их применения может помочь в диагностике (при подозрении на подострый тиреодит, болезнь Стилла, ревматическую полимиалгию).
Крайне важно при лечении пациентов с лихорадкой иметь информацию о возможном ранее приеме лекарственных препаратов. Реакция на прием медикаментов в 3-5% случаев может проявляться повышением температуры тела, причем быть единственным или главным клиническим симптомом повышенной чувствительности к лекарствам. Лекарственная лихорадка может появиться не сразу, а через некоторый промежуток времени после приема препарата, и ничем не отличаться от лихорадок другого генеза. Если есть подозрение на лекарственную лихорадку, требуется отмена данного препарата и наблюдение за пациентом. При исчезновении лихорадки в течение нескольких дней причина считается выясненной, а при сохранении повышенной температуры тела (в течении 1 недели после отмены медикамента) лекарственная природа лихорадки не подтверждается.
Существуют различные группы препаратов, способных вызвать лекарственную лихорадку:
- противомикробные препараты (большинство антибиотиков: пенициллины, тетрациклины, цефалоспорины, нитрофураны и др., сульфаниламиды);
- противовоспалительные средства (ибупрофен, ацетилсалициловая к-та);
- лекарственные средства, применяемые при заболеваниях ЖКТ (циметидин, метоклопрамид, слабительные, в состав которых входит фенолфталеин);
- сердечно-сосудистые лекарственные препараты (гепарин, альфа-метилдопа, гидралазин, хинидин, каптоприл, прокаинамид, гидрохлортиазид);
- препараты, действующие на ЦНС (фенобарбитал, карбамазепин, галоперидол, хлорпромазин тиоридазин);
- цитостатические препараты (блеомицин, прокарбазин, аспарагиназа);
- другие лекарственные препараты (антигистаминные, йодистые, аллопуринол, левамизол, амфотерицин В).
источник
Лихорадка неясного генеза (ЛНГ) – клинический случай, при котором повышение температуры тела является ведущим либо единственным признаком, а его причины не удается установить с помощью стандартного исследования и дополнительных методик.
Терморегуляция человеческого организма осуществляется рефлекторно. Лихорадка (гипертермия) диагностируется в том случае, если показатель температуры тела превышает:
- при измерении в подмышечной впадине – 37,2 °C;
- орально или ректально – 37,8 °C.
Повышение температуры – защитно-адаптационная реакция организма на болезнь. Оно может быть обусловлено различными патологическими процессами. Как правило, лихорадка выступает одним из ряда симптомов заболевания. Но в некоторых случаях она является единственным или ведущим клиническим признаком, в связи с чем возникают сложности в установлении ее этиологии.
Самые частые причины лихорадки неясного генеза:
- инфекционно-воспалительные заболевания (40% случаев) – туберкулез, вирусные инфекции, гельминтозы, эндокардит, пиелонефрит, абсцессы, остеомиелит;
- онкологические недуги (20%) – лейкемия, рак легких или желудка с метастазами, лимфома, гипернефрома;
- системные патологии соединительной ткани (20%) – ревматизм, артрит, волчанка, аллергический васкулит, болезнь Крона;
- другие болезни (10%) – наследственные, метаболические, психогенные.
В 10% случаев причину ЛНГ выявить не удается. Как правило, это происходит при атипичном течении распространенного заболевания или при развитии нестандартной реакции на фармакологические средства.
Лекарственная лихорадка может появиться спустя 2-3 дня после приема препарата. Группы медикаментов, которые чаще всего вызывают гипертермию:
- антибиотики;
- нестероидные противовоспалительные средства;
- слабительные с фенолфталеином;
- препараты для улучшения функционирования сердечно-сосудистой системы;
- фенобарбитал, галоперидол и другие лекарства, влияющие на ЦНС;
- цитостатики.
Лихорадка неясного генеза у детей чаще всего возникает на фоне инфекционных патологий и болезней соединительной ткани.
Основные признаки лихорадки неясного генеза:
- температура тела выше нормальных показателей;
- продолжительность – для взрослых – более 3 недель, для детей – более 8 дней;
- невозможность поставить диагноз после рутинного обследования.
Во многих случаях наблюдаются патологические симптомы, обусловленные нарушением терморегуляции и интоксикацией, – озноб, потливость, ощущение нехватки воздуха, боль в сердце.
В зависимости от особенностей состояния пациента выделяют несколько типов ЛНГ.
- классическая (возникает при известных науке заболеваниях);
- нозокомиальная (появляется у людей, находящихся в интенсивном отделении стационара дольше 2 дней);
- нейтропеническая (число нейтрофилов в крови ниже 500 на 1 мкл);
- ВИЧ-ассоциированная (сочетается с заболеваниями, характерными для ВИЧ-инфицированных людей).
Исходя из уровня повышения температуры (°C):
- субфебрильная (37,2-37,9);
- фебрильная (38-38,9);
- пиретическая (39-40,9);
- гиперпиретическая (выше 41).
По типу изменения температуры:
- постоянная (суточные изменения не превышают 1 °С);
- послабляющаяся (колебания в течение дня составляют 1-2 °С);
- перемежающаяся (периоды нормальной и повышенной температуры продолжительностью 1-3 дня чередуются);
- гектическая (резкие перепады температуры);
- волнообразная (ежедневно температура постепенно снижается, а затем повышается);
- извращенная (утром температура выше, чем вечером);
- неправильная (без закономерностей).
Длительная лихорадка неясного генеза может продолжаться дольше 45 дней, ее классифицируют как хроническую.
Алгоритм диагностического поиска в случае лихорадке неясного генеза:
- сбор анамнеза – установление симптомов, уточнение времени возникновения гипертермии, выяснение перечня принимаемых медикаментов, выявление семейных (наследственных) заболеваний;
- физикальное обследование – аускультация и перкуссия грудной клетки, пальпация внутренних органов, осмотр ротовой полости, глаз и ушей, проверка рефлексов;
- базовые лабораторные и инструментальные исследования;
- применение дополнительных методов.
Стандарты диагностики лихорадки неясного генеза включают следующие основные лабораторные исследования:
- клинические анализы крови, мочи, кала;
- коагулограмму;
- биохимию крови;
- туберкулиновую пробу;
- аспириновый тест (при инфекционной природе температуры она нормализуется после приема антипиретиков).
Базовые инструментальные методы:
- рентгенография легких;
- ЭКГ, ЭхоКГ;
- УЗИ мочеполовой системы и почек;
- КТ или МРТ мозга.
Дополнительные способы диагностики:
- микробиологический анализ мочи, крови, мазка из носоглотки – дает возможность выявить возбудителя инфекции;
- анализ на ВИЧ;
- определение титров вирусных антител в крови – позволяет выявить вирус Эпштейна-Барр, токсоплазмоз;
- пункция костного мозга;
- КТ брюшной полости;
- фиброгастродуоденоскопия;
- аллергопробы и так далее.
Дифференциальная диагностика лихорадки неясного генеза основана на рассмотрении следующих заболеваний:
- бактериальных – синусита, пневмонии, туберкулеза, бруцеллеза, остеомиелита, мастоидита, абсцесса, сальмонеллеза, туляремии, лептоспироза;
- вирусных – гепатита, цитомегаловирусной инфекции, СПИДа, мононуклеоза;
- грибковых – кокцидиоидомикоза;
- смешанных – малярии, люэса, болезни Лайма, горной лихорадки;
- опухолевых – лейкоза, лимфомы, нейробластомы;
- связанных с поражением соединительной ткани – ревматической лихорадки, волчанки, болезни Стилла;
- прочих – воспалительных патологий ЖКТ, тиреоидита, синдрома Кавасаки, побочных действий лекарств.
При стабильном состоянии пациента лечение лихорадки неясного генеза не осуществляется. В тяжелых случаях проводится пробная терапия, суть которой зависит от предполагаемого заболевания:
- туберкулез – противотуберкулезные препараты;
- тромбофлебит глубоких вен, легочная эмболия – гепарин;
- остеомиелит, инфекционные патологии – антибиотики;
- вирусные инфекции – иммуностимуляторы, интерферон;
- тиреоидит, болезнь Стилла, ревматическая лихорадка – глюкокортикоиды.
При подозрении на лекарственную гипертермию следует отменить принимаемый пациентом медикамент.
Прогноз ЛНГ зависит от основного заболевания.
Предупреждение лихорадки неясного генеза:
- разумный прием лекарственный средств;
- адекватное лечение соматических патологий.
источник