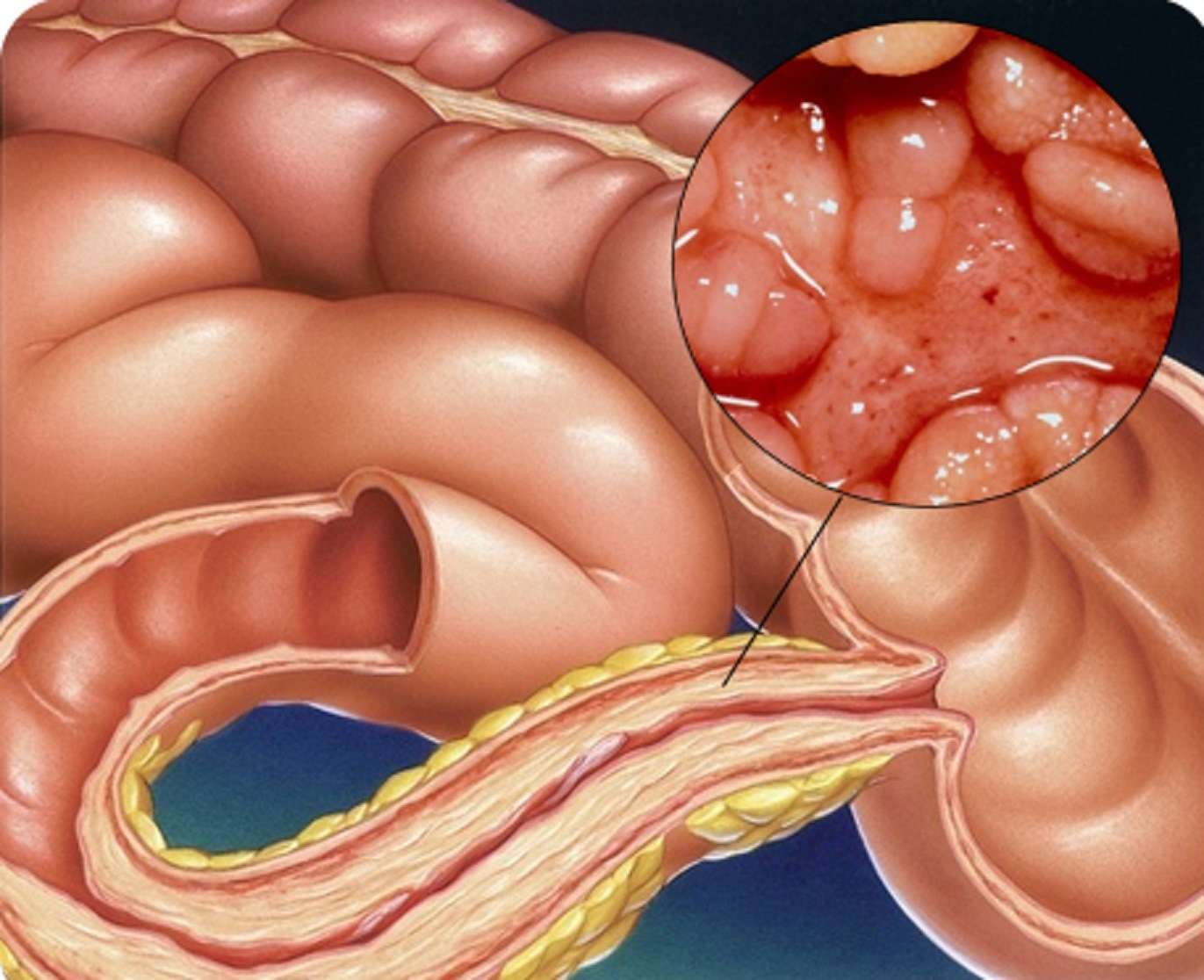
Воспаление кишечника – собирательный термин, который объединяет разнообразные по своим проявлениям и этиологии заболевания. Все они затрагивают один или несколько отделов кишечника, поражая его слизистую оболочку и нарушая такую важную функцию, как переваривание пищи. Воспалительный процесс вызывает гиперемию пораженного участка слизистой, от чего нарушается производство пищеварительных ферментов и переработка питательных веществ.
Воспаление кишечника само по себе не может пройти
Среди всех заболеваний ЖКТ воспаление кишечника занимает второе место по частоте возникновения, оно поражает все возрастные и социальные группы, встречается с одинаковой частотой у мужчин и у женщин. По месту локализации воспаление подразделяется на такие заболевания:
- Энтерит – воспалительный процесс поражает тонкий кишечник.
- Дуоденит – воспаление затрагивает 12-перстную кишку.
- Колит – воспаление возникает в толстом кишечнике.
- Энтероколит – воспаление распространяется практически на весь кишечник.
Эти заболевания могут быть острыми и хроническими, в зависимости от этого к ним должен быть совершенно разный подход и методика лечения.
У острого и хронического воспаления тонкого кишечника (энтерита) причины возникновения и симптомы различны, поэтому имеет смысл рассмотреть их по отдельности. Причинами острого энтерита могут быть:
- Инфекции (брюшной тиф, холера, сальмонеллез, редко грипп).
- Банальное переедание, а так же чересчур острая или слишком грубая пища.
- Отравление мышьяком или сулемой, другими ядами, ядовитыми грибами (мухомор, бледная поганка, ложные опята).
- Употребление токсически неблагополучных продуктов: косточковые плоды, икра скумбрии, печень щуки, налима.
- Переохлаждение организма, употребление очень холодного питья (прямо в соответствии с народной приметой «Не пей холодного – кишки простудишь»).
- Полигиповитаминоз.
Начинается острый энтерит с тошноты и рвоты, поноса, сопровождаемого спазмами, сильного урчания в животе.
Немного позднее появляется общая слабость, чувство недомогания, больного бросает в холодный пот, температура неуклонно повышается. Спустя несколько часов нарастают проявления интоксикации: сильнейшая головная боль, усиление рвоты и тошноты. Острый энтерит имеет несколько другие причины появления:
- Нерегулярное и неполноценное питание.
- Алкоголизм.
- Работа на вредных производствах.
- Злоупотребление острыми приправами.
- Хроническая бытовая интоксикация, злоупотребление слабительными.
- Бесконтрольный и длительный прием антибиотиков.
- Лямблиоз, гельминтоз.
- Пищевая аллергия.
Симптомы хронического энтерита не такие яркие, как при острой форме, однако доставляют много неприятных ощущений. Сразу после еды возникает чувство распирания живота, тошнота, тупые схваткообразные боли вокруг пупка, урчание и переливание в кишечнике. На протяжении суток может быть 15-20 позывов к дефекации, которая выражается в зловонном кашицеобразном стуле с пузырьками газа и кусочками непереваренной пищи.
Стул напоминает по своей консистенции глину, имеет светло-желтый цвет. После дефекации может быть резкая слабость, дрожание рук, человека бросает в холодный пот. Практически всегда при энтерите наблюдается непереносимость молока, вздутие живота и понос после его приема – обычное явление.
Колит может протекать и в хронической форме
При этом типе воспаления кишечника так же встречается острое и хроническое течение болезни. Причины острого колита:
- Сальмонеллез, дизентерия.
- Пищевые не бактериальные отравления.
- Грубые погрешности в рационе питания (редко).
При остром колите больной испытывает сильнейшие позывы к дефекации по 15-20 раз в сутки, стул жидкий, с примесями крови и слизи. В живое урчит, появляются спазмы или тянущие боли, температура около 38 градусов и выше, язык обложенный и сухой, с грязно-серым налетом.
Причинами хронического колита могут быть те же факторы, что и при остром, к ним присоединяются дисбактериоз из-за приема антибиотиков, поражение слизистой толстого кишечник из-за токсического воздействия соединений мышьяка, ртути, фосфора, свинца. Симптомы хронического течения болезни:
- Хронические запоры и поносы.
- Ощущение неполного опорожнения кишечника.
- Болезненный акт дефекации, ложные позывы.
- В кале имеются комочки, покрытые хлопьями слизи, тяжами, прожилки крови, «овечий кал» в виде шариков.
- Тупые ноющие боли в боковых и нижних отделах живота после еды.
- Отрыжка, горечь во рту.
Испытывая все эти симптомы, человек слабеет, худеет, становится не в состоянии полноценно трудиться.
Воспаление 12-перстной кишки чаще всего встречается у мужчин. Острая форма болезни нередко протекает в комбинации с гастритом и энтеритом, может осложняться кровотечением, перитонитом (вследствие прободения кишечника) и острым панкреатитом. Хронический дуоденит сочетается с пищевой аллергией, лямблиозом, хроническим панкреатитом, язвенным поражением кишечника и желудка. При дуодените больной ощущает такие проявления болезни:
- Боли под ложечкой.
- Тошноту и рвоту, снижение или отсутствие аппетита.
- Распирание и чувство полноты в верхних отделах живота после еды.
Если не соблюдать диету и прописанное врачом лечение – заболевание протекает очень длительно, с частыми обострениями.
Гастроэнтеролог — врач, который лечит заболевания ЖКТ
Заниматься лечением воспаления кишечника должен гастроэнтеролог, к которому следует обратиться при появлении вышеуказанных симптомов в любой степени их проявления. Для уточнения диагноза и для того, чтобы исключить похожие по симптоматике заболевания другого профиля (онкология, инфекции), врач назначает обследование. Оно может включать в себя:
- Эндоскопия желудка и 12-перстной кишки с биопсией слизистой в случае необходимости – анализируется состояние слизистой оболочки.
- Колоноскопия – при помощи колоноскопа, введенного через прямую кишку, оценивается локализация воспаления в толстом кишечнике.
- Анализ крови на СОЭ (скорость оседания эритроцитов)- оценивается интенсивность воспалительного процесса.
- Копрограмма – оценка ферментативной функции кишечника.
- Исследование кала на отсутствие или наличие бактерий, их чувствительность к группам антибиотиков.
При остром энтерите необходима госпитализация, в условиях стационара обязательно проводится промывание желудка при помощи зонда, очищение кишечника слабительными. Острая интоксикация купируется капельным введением раствора Рингера, Трисоль, глюкозы. Флора кишечника восстанавливается при помощи Интестопана, Бификола, Колибактерина, Энтеросептола.
При хроническом энтерите антибактериальные средства не применяются во избежание дисбактериоза. Флора восстанавливается с помощью Линекса, Бифидумбактерина, Лактобактерина. Используются Панзинорм, Мексаза, Абомин, аналоги Энтеросептола, Интестопана. Понос останавливают такими препаратами, как Имодиум, Лоперамид.
Острые колиты инфекционного происхождения лечат в специализированном отделении стационара, где больные проходят курс антибактериальной терапии. При других формах колитов назначаются обволакивающие препараты (Каолин), вяжущие средства (препараты Висмута), ферментные препараты (Бификол, Колибактерин, Линекс).
При хроническом колите – главный уклон терапии направлен на нормализацию кишечной микрофлоры. Предварительно больному поводят минимально возможный короткий курс антибиотиков для уничтожения патогенных микроорганизмов. Затем происходит лечение эубиотиками и пробиотиками.
С метеоризмом борются при помощи Полифепана, Эспумизана или активированного угля. Спазмы снимает Папаверин (в виде ректальных свечей), Но-шпа, его аналог Дротаверин. Для профилактики обезвоживания принимают Регидрон. Обязателен прием витаминов группы С, В ,А, К.
Воспаление кишечника можно вылечить с помощью диеты
Диета – непременное условие, без которого невозможно полное выздоровление. Иногда ее приходится соблюдать несколько месяцев, лет или даже на протяжении всей жизни. Острые проявления воспаления кишечника обязательно требуют 1-2 суточного голодания. После этого в рацион разрешается вводить нежирный бульон с сухариками из белого хлеба, слизистые протертые каши на воде.
Во время голодания нужно в большом количестве пить несладкий чай или минеральную воду. При хроническом энтерите и колите питаться нужно дробно, 5-6 раз в день, из рациона исключаются тугоплавкие жиры, сало, продукты с грубой клетчаткой, пиво, квас, сливы, капуста, виноград. Рекомендуемые продукты:
- Паровые котлеты и фрикадельки овощи, сваренные на пару.
- Протертые каши и пюре.
- Отварное нежирное перекрученное мясо.
- Кисели и компоты из фруктов и ягод, обладающих дубильным эффектом (черная смородина, черника, гранаты).
Ограничивается употребление соли, полностью исключается алкоголь, жареные, копченые, маринованные продукты, употребление пряностей и острых приправ – все что раздражающе действует на слизистую кишечника.
Лечение воспаления кишечника будет эффективным, если при первых признаках болезни обратиться к врачу, соблюдать диету и тщательно выполнять назначения гастроэнтеролога. Для профилактики воспаления нужно соблюдать правила гигиены, разнообразно питаться, употреблять полезные продукты, не иметь вредных привычек.
О воспалительных заболеваниях кишечника расскажет и видеоматериал:
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
источник
3. Современное представление о понятиях «энтерит», «колит». Классификация неинфекционных энтеритов и колитов.
Неинфекционные энтериты и колиты это группа различных по этиологии и патогенезу воспалительно-дегенеративных заболеваний, чаще всего слизистой оболочки тонкой и (или) толстой кишок с нарушением всех функций кишечника.
Хронический энтерит – это хроническое полиэтиологическое воспалительное заболевание тонкой кишки с нарушением ее функции, структурными изменениями слизистой оболочки, а при длительном течении – ее атрофией.
С современных позиций хронический энтерит рассматривается скорее как «энтеропатия», с преимущественно дистрофическими дегенеративными, а в последствии и атрофическими изменениями тонкой кишки. Сам термин «хронический энтерит» во многом условен и не отражает сущности патологических изменений тонкой кишки, где менее всего представлены воспалительные нарушения как таковые. При этом гистологически, наряду с весьма умеренной воспалительной инфильтрацией, обнаруживается отечность ворсинок, укорочение части из них, уплощение поверхности эпителия со сглаженностью границ между остальными клетками. Как правило, со временем развивается атрофия слизистой оболочки, она истончается, происходит уплощение ворсинок и на большем или меньшем протяжении они вообще отсутствуют. Такую кишку образно называют «лысой». При электронной микроскопии выявляется недостаточная зрелость энтероцитов, как следствие нарушения процессов клеточной пролиферации и дифференцировки.
Хронический колит – это хроническое воспалительное заболевание толстого кишечника с нарушением его функции и развитием дистрофических и атрофических изменений слизистой оболочки.
Этиопатогенез хронических энтероколитов:
систематические алиментарные нарушения;
производственные интоксикации (соли тяжелых металлов и др.).
бытовые интоксикации (длительное употребление лекарственных средств, употребление алкоголя, никотина);
сопутствующие энтериты при панкреатите, гастрите, холецистите;
Под влиянием этиологических факторов происходит развитие воспалительных и дистрофических процессов в слизистой оболочке кишечника, нарушение пищеварительной и моторной функции.
3. Другие неинфекционные гастроэнтериты и колиты.
4. Радиационный колит и гастроэнтерит.
5. Токсический колит (свинец, мышьяк, цинк, ртуть, фосфор и др.).
6. Медикаментозный энтерит и колит (НПВП, цитостатики, антибиотики, ГКС и др.).
7. Аллергический гастроэнтерит и колит.
Алиментарный фактор, гельминтозы, лямблиоз является фактором, предрасполагающим к развитию энтероколита.
При хронических гастритах, панкреатитах, гепатитах, циррозах печени, ферментопатиях, ишемии кишечника, дисбактериозе могут имеет место вторичные энтероколиты.
К основным клиническим синдромам энтерита относятся болевой синдром (боль носит обычно тупой, нередко спастический характер, локализируется в околопупочной области), синдром кишечной диспепсии (метеоризм, переливания и урчание в животе), синдром недостаточности пищеварения (мальдигестия), синдром недостаточности всасывания (мальабсорбции) и энтеритный копрологический синдром (см. диагностика энтероколита).
Клиника хронических энтеритов включает местные и общие симптомы.
Для местного энтерального синдрома характерны следующие клинические симптомы.
Расстройства стула. Для хронического энтерита наиболее характерна диарея, частота стула колеблется от 4-6 до 20 раз в сутки. Иногда больные отмечают бурные позывы к дефекации сразу после еды, при этом испражнения обильные, водянистые. Дефекация может сопровождаться общей слабостью, дрожанием рук, тахикардией, снижением артериального давления.
Количество кала при хроническом энтерите увеличено (полифекалия), кал жидкий или кашицеобразный, светло-желтого цвета, содержит кусочки непереваренной пищи, мышечных волокон (креаторея). Наличие крови и слизи в кале нехарактерно. При большом содержании жира (стеаторея) кал становится серым, глинистым, блестящим, мазевидным. Преобладание гнилостных процессов обусловливает зловонный запах и щелочную реакцию кала. При бродильных процессах в кишечнике каловые массы пенистые, с пузырьками газа, имеют кислую реакцию.
Появление диареи при хроническом энтерите обусловлено:
— повышением осмотического давления в полости тонкой кишки;
— ускорением пассажа кишечного содержимого;
— недостаточной абсорбцией желчных кислот в тонкой кишке.
При легкой и среднетяжелой форме хронического энтерита диарея обусловлена преимущественно усилением экссудации, при тяжелой форме заболевания — кишечной гиперсекрецией и увеличением осмотического давления в полости тонкой кишки.
Метеоризм. Метеоризм наиболее выражен во второй половине дня (на высоте кишечного пищеварения), сопровождается умеренными болями в животе разлитого характера, которые усиливаются после еды и уменьшаются после отхождения газов и дефекации. При метеоризме живот увеличивается в объеме, больному мешает пояс, ремень, ощущается затруднение дыхания. При перкуссии живота отмечается распространенный тимпанит. Метеоризм часто сопровождается болями в области сердца, сердцебиениями, иногда па-роксизмальной тахикардией. Нередко метеоризм усиливается после приема сладкого молока и блюд, его содержащих.
Боли в животе. Боли в животе при хроническом энтерите не являются ведущим симптомом, но наблюдаются довольно часто. Они локализуются вокруг пупка (при преимущественном поражении тощей кишки), в правой подвздошной области (при преимущественном поражении подвздошной кишки); нередко боли распространяются по всему животу.
При хроническом энтерите возможны следующие типы болей в животе:
— дистензионные (вследствие метеоризма);
Спастические боли обусловлены спастическими сокращениями тонкого кишечника и носят приступообразный характер, локализуются вокруг пупка.
Боли вследствие метеоризма — обычно постоянного характера, связаны с раздутием кишки газами и уменьшаются после отхождения газов и дефекации.
Мезентериальные боли обусловлены развитием неспецифического мезаденита. Эти боли носят постоянный характер, не связаны с едой, не купируются холинолитиками, спазмолитиками, не исчезают после дефекации и отхождения газов. Боли располагаются по ходу брыжейки тонкой кишки в направлении: правая подвздошная область — область пупка — левое подреберье. При вовлечении в воспалительный процесс брыжейки тонкого кишечника проявляется пальпаторная болезненность в следующих точках:
— точка Пергеса — слева и выше пупка на уровне XII грудного и I поясничного позвонка;
— точки Штернберга — 1 — в илеоцекальной области, 2 — выше пупка справа на уровне II поясничного позвонка.
Кроме того, при развитии мезоаденита появляется перекрестный симптом Штернберга. Методика определения симптома следующая. С помощью глубокой скользящей пальпации правой рукой прощупывают слепую кишку и отодвигают ее кнаружи и несколько книзу. Не отпуская правой руки, левой рукой ощупывают правую подвздошную область медиальнее смещенной слепой кишки. При воспалении мезентериальных лимфатических узлов здесь обнаруживается четкая болезненность. Если же боль обусловлена воспалением слепой кишки, то медиально от нее болезненности нет.
Боли вследствие ганглионита. При хроническом энтерите возможно вовлечение в патологический процесс ганглиев вегетативной нервной системы. В этом случае боли носят своеобразный колючий характер, они постоянные, не уменьшаются после дефекации и отхождения газов, а также после применения спазмолитиков.
Боли смешанного характера обусловлены сочетанием причин, вызывающих боли в животе. Чаще всего это сочетание спастических болей и болей, обусловленных метеоризмом.
Характерными местными проявлениями хронического энтерита являются урчание в животе, непереносимость сладкого молока, что проявляется метеоризмом, диареей после приема молока и блюд его содержащих. Это обусловлено либо аллергией к молоку, либо недостатком в кишечнике лактазы (врожденным или приобретенным), расщепляющей молочный сахар — лактозу.
При объективном исследовании больного можно выявить следующие характерные проявления местной энтеральной симптоматики:
— обложенность языка серовато-белым налетом;
— вздутие живота, преимущественно в центральных отделах (при выраженном метеоризме) или западение в различных отделах живота (при выраженной диарее).
В. П. Образцов указывал в своих лекциях на следующие характерные признаки хронического энтерита:
— громкое урчание при пальпации слепой кишки, что обусловлено поступлением жидкого содержимого тонкого кишечника в слепую кишку; особенно это выражено при недостаточности илеоцекального клапана. В норме слепая кишка при пальпации не урчит, потому что содержимое в ней достаточно густое;
— урчание при пальпации терминального отрезка подвздошной кишки;
— спастические сокращения терминального отрезка подвздошной кишки.
Общий энтеральный синдром. Общий энтеральный синдром развивается при среднетяжелой и тяжелой формах заболевания и обусловлен развитием синдромов мальдигестии (нарушение пищеварения в тонком кишечнике) и мальабсорбции (нарушение всасывательной способности кишечника).
Больные жалуются на общую слабость, недомогание, снижение работоспособности, раздражительность, плохой аппетит, ухудшезе памяти, головные боли, головокружение. У многих больных развивается функциональный демпинг-синдром (характерен для энтерита с преимущественным поражением подвздошной кишки). Он заключается в том, что после приема пищи, особенно богатой углеводами, вследствие быстрого пассажа пищи по кишечнику, быстрого всасывания углеводов и раздражения инсулярного аппарата возникают явления гиперинсулинизма: потливость, дрожание рук, сердцебиение.
У больных хроническим энтеритом сухая, шелушащаяся, бледная или сероватого цвета кожа, тургор и эластичность ее снижены, пигментные пятна на лице, шее, тусклые, ломкие ногти, иногда по типу «часовых стекол», легко выпадающие волосы. Язык с отпечатками зубов по краям, иногда малиново-красный, потрескавшийся, сосочки атрофированы («лакированный язык»).
В связи с синдромами мальабсорбции и мальдигестии развиваются нарушения всех видов обмена.
Методы диагностики энтероколитов.
Диагноз энтероколита выставляется на основании жалоб больного, анамнестических данных, клинических синдромов заболевания и результатов лабораторных и инструментальных исследований.
в общем анализе крови при тяжелом течении могут быть признаки анемии;
при биохимическом исследовании крови выявляются гипопротеинемия, гипонатрийемия, гипохолестеринемия, снижение содержания железа;
исследование кала выявляет энтеритный копрологический синдром: полифекалия, кусочки непереваренной пищи, слизь, стеаторея, креаторея, амилорея, пузырьки газа, кислая или щелочная реакция, дисбактериоз;
— специальные методы исследования всасывательной функции кишечника, основанные на введении в кишечник ряда веществ (через рот) и последующим их определением в крови, моче, кале, слюне или в выдыхаемом воздухе.
для определения всасывания углеводов проводят пробу с Д-ксилозой (5г), с последующим определением ее содержания в моче;
для определения всасывания жиров проводят нагрузку липидами (100г) с последующим определением их содержания в кале (проба ван де Камера);
для исследования всасывания белков больному дают принять альбумин, меченный I с последующим определением радиоактивности крови.
Для исследования выделительной функции тонкой кишки наиболее простым тестом, позволяющим определить выделение белка, является проба Трибуле (выявление белка в кале с помощью раствора сулемы); более точный метод исследования – электрофореграмма кала для определения растворимого белка.
Для исследования двигательной функции тонкой кишки наиболее доступным методом является определение пассажа сульфата бария. В норме бария сульфат заполняет тощую кишку через 25-30 минут, подвздошную кишку – через 3-4 часа, всю толстую кишку — через 34 часа, полное опорожнение толстой кишки происходит через 48-72 часа. При энтерите моторная функция усилена.
Для исследования пищеварительной функции тонкой кишки определяют активность энтерокиназы и щелочной фосфатазы в кале и дуоденальном содержимом. В норме в дуоденальном содержимом активность энтерокиназы составляет 48-225 ЕД/мл, щелочной фосфатазы – 10-45 ЕД/мл. При хроническом энтерите эти показатели снижены.
Инструментальные методы диагностики энтеритов и колитов.
Ирригоскопия: характерна неравномерность заполнения барием толстой кишки, уменьшение количества складок.
Ректороманоскопия и колоноскопия: характерна картина воспаления и различной степени атрофии слизистой кишечника.
Рентгенологическое исследование тонкой кишки: отмечается неравномерный диаметр просвета тонкой кишки, сегментация контрастного вещества, ускоренный его пассаж.
источник
Кишечные заболевания сегодня считаются самыми неприятными, поскольку они приносят людям очень много дискомфорта и проблем. Энтерит и колит — это два воспалительных заболевания кишечника, которые имеют характерные различия между собой.
Энтерит – это заболевание, которое поражает тонкий кишечник, в то время как колит базируется в толстом кишечнике. Клиническое течение этих двух заболеваний отличается между собой. Так, энтерит проявляет себя слишком частыми поносами, что в итоге приводит к обезвоживанию организма. Характерным отличием колита от энтерита можно назвать то, что в каловых массах присутствует слизь, а также кровяные частицы. А также, во время колита пациенты жалуются на схваткообразные болевые ощущения в районе живота.
Придя на приём к врачу, многих пациентов интересует вопрос, в чём разница энтерита и энтероколита. На самом деле всё довольно просто и особой разницы между этими двумя понятиями нет. Так, медики говорят о том, что энтероколит обозначает процесс одновременного воспаления как тонкого, так и толстого кишечника.
Если сравнивать энтерит и колит, то они отличаются между собой характером болевых ощущений. Так, в первом случаи пациенты жалуются на тупые и тянущие боли. А во втором болевые ощущения характеризуются более интенсивным проявлением.
Говоря об особенностях энтерита и язвенного колита, следует сказать о том, что последний характеризуется появлением язвенных новообразований на толстой кишке, что в следствие приводит к кровотечениям. Точный диагноз язвенный колит врач может поставить на основании данных микроскопии и биопсии.
Смотрите видео о воспалении слизистой оболочки кишечника.
В период лечения энтерита и энтероколита пациентам назначают строгий постельный режим. Только в тяжелых случаях пациента могут госпитализировать. Человеку промывают желудок через зонд, а затем после промывания через этот зонд вводят около 20-25 граммов сульфата магния, который растворяют в 1/2 стакана воды.
В некоторых случаях уместно использовать методы народного лечения. Так, чтобы минимизировать симптомы энтерита у взрослых можно использовать микроклизмы с лекарственными растениями. При поносах уместно применять настои из коры дуба или черемухи. При сильном вздутии живота поможет ромашковый отвар. Иногда при запорах помогает облепиховое масло.
Особое внимание следует уделить особенностям лечения энтерита у детей, поскольку их терапия характеризуется особой сложностью. Так, для симптоматической терапии медики назначают следующие группы препараты:
- Жаропонижающие.
- Спазмалитики для ликвидации болевых ощущений в животе.
Если ребёнок переживает тяжёлое течение болезни, то ему назначают антибиотики и парентеральное питание. Рекомендовано употреблять витамины в особенности группы В и С. В обязательно порядке терапия дополняется ферментными средствами. По завершении курса антибактериального лечения, медики назначают специальные медикаменты, которые нормализуют микрофлору кишечника. Широко применяют физиотерапевтическое лечение, которое поможет восстановить компенсаторные, а также регулирующие механизмы кишечника. К таким методикам относятся:
- Облучение ультрафиолетом область живота.
- Диатермия.
К факторам, которые могут спровоцировать развитие энтерита и энтероколита можно отнести ослабления организма в результате различных заболеваний. А также к таким факторам можно отнести психическое и физическое перенапряжение.
Лечением кишечных болезней занимается гастроэнтеролог. Именно к этому специалисту нужно идти при первых же симптомах энтерита и колита. Чтобы поставить максимально точный диагноз специалист проводит ряд исследований, которые помогают исключить похожие по симптомам заболевания. Для установки точного диагноза энтерит и колит кишечника используются следующие диагностические методики:
- эндоскопия полости желудка;
- колоноскопия. С помощью специального прибора колоноскопа, который вводится через прямую кишку, врач оценивает уровень локализации воспаления;
- анализ плазмы крови СОЭ. Поможет оценить уровень интенсивности воспалительного процесса в организме;
- копрограмма. Врач может оценить ферментативную деятельность кишечника;
- лабораторные исследования каловых масс. Поможет выявить уровень чувствительности бактерий к разным группам антибиотиков.
Как показывает практика, главное в лечении энтерита и колита, это своевременная диагностика. Только в таком случае специалист сможет подобрать наиболее эффективный курс терапии и в итоге его работа закончится полным выздоровлением пациента.
Говоря о симптомах энтерита и энтероколита, следует сказать о том, что у пациентов часто фиксируют сочетание запоров и поносов. Иногда пациенты жалуются на то, что иногда после систематичных жидких выделений в дальнейшем у них происходит задержка стула на два-три дня. Бывали случаи, когда нарушения стула возникали в результате психо-эмоциональной перегрузки или как результат изменения питания. В подобных ситуациях речь идёт непросто о воспалении кишечника, а о нарушении его главной двигательной функции. Если более детально рассматривать симптомы энтерита и энтероколита, то в первом случае пациенты говорят о таких жалобах, как:
- Чувство распирания желудка после каждого приёма пищи. Даже в случае употребления незначительного количества продуктов.
- Учащенные позывы к дефекации.
- Болевые ощущения в районе пупка.
- К признакам энтерита можно отнести чувство слабости и дрожания рук после завершения опорожнения кишечника.
В большинстве случаев у людей с диагнозом энтерит констатируется непереносимость молочных продуктов.
В заключение следует сказать о том, что прогноз заболевания зависит от причины, которая его спровоцировала. В основном острый энтерит заканчивается через пару дней полным выздоровлением. Но, также бывают случаи, когда острая форма перерастает в хроническую, что характерно более сложным течением.
Делитесь своим опытом лечения энтерита совместно с другими заболеваниями кишечника в комментариях. А также смотрите видео о том, что делать, если у ребенка болит живот.
источник
Отличие энтерита от колита. Клиническая картина и лечение воспалительных заболеваний в разных отделах кишечника
Энтерит – это воспаление тонкого кишечника, в то время как колит – это воспаление толстой кишки. Энтерит и колит редко протекают раздельно, чаще всего патологический процесс захватывает весь кишечник и проявляется симптомами энтероколита.
По характеру течения энтериты, колиты и энтероколиты бывают острыми и хроническими.
Причиной острых воспалительных процессов в кишечнике чаще всего является инфекция, например, сальмонеллы, дизентерийные амебы, шигеллы, энтеровирусы, вибрион холеры и другие возбудители кишечных инфекций. Нередко энтериты, колиты и энтероколиты возникают в результате отравления микробными ядами, как при пищевой токсикоинфекции, или отравления растительными и химическими ядами, например, при употреблении ядовитых грибов, косточек плодовых деревьев, нитратов, соединений мышьяка.
Иногда энтериты и энтероколиты возникают при нарушении питания — переедании или употреблении большого количества острой или слишком грубой пищи, блюд, обильно сдобренных раздражающими слизистую кишечника приправами, при злоупотреблении спиртными напитками.
Энтериты, энтероколиты и колиты могут быть проявлениями аллергии. В этом случае их развитию предшествует употребление в пищу продукта-аллергена, часто земляники, яиц, крабового мяса, или прием лекарственных препаратов, например, брома, йода, сульфаниламидов, антибиотиков.
Хронический энтерит — это синдром, который характеризуется нарушением функции тонкого кишечника, сопровождается кишечным расстройством и патологией обмена веществ. В классификации ВОЗ хронический энтерит не упоминается, его место занимает синдром «мальабсорбции», и в диагнозе наряду с этим принято указывать причину заболевания. Среди причин развития хронического энтерита важнейшее место занимают такие нарушения, как пищевая аллергия, нарушения питания, хроническая интоксикация и недостаточность кровообращения тонкого кишечника при общей сосудистой недостаточности. Развитие заболевания, в целом, связано с непосредственным действием повреждающего фактора на стенку кишки, развитием дисбактериоза кишечника, приводящего к нарушению процессов расщепления пищи и всасывания продуктов переваривания, накоплению токсических продуктов обмена, и развитием аллергических реакций на эти токсины.
Хронический колит – это длительно текущее воспалительное заболевание, нередко дополняющее клиническую картину хронического энтерита. Как самостоятельное заболевание он может быть диагностирован только при тщательном обследовании пациента и гистологическом исследовании тканей толстой кишки. Обычно диагноз «хронический колит» ставится при невозможности уточнить причину заболевания.
Хронический колит может быть следствием перенесенных острых кишечных инфекций, например, дизентерии или иерсениоза, шигеллеза, сальмонеллеза. Его причиной могут быть глистные инвазии, дисбактериоз, радиационное, токсическое воздействие. Иногда колиты возникают при нарушениях обмена веществ, при выведении организмом токсических продуктов обмена через пищеварительный тракт, например, как при подагре или уремии. Колиты аллергической природы возникают на фоне приема лекарственных препаратов, повышенной чувствительности организма к некоторым продуктам жизнедеятельности бактерий. Причиной колита может стать злоупотребление слабительными средствами, клизмами, прием нестероидных противовоспалительных средств, антибиотиков. Как в случае с хроническим энтеритом, в основе развития хронического колита лежит дисбактериоз, приводящий к нарушению двигательной и секреторной функции толстой кишки.
ТЕМА: ХРОНИЧЕСКИЙ ЭНТЕРИТ И КОЛИТ.
Возник этот термин на рубеже прошлого столетия, когда к этой группе стали относить заболевания, не связанные с острым инфекционным процессом. Характеризовался этот синдром следующими симптомами: поносы, диспепсия, похудание. В последующем из этой группы заболеваний были вычленены такие заболевания как опухоли кишечника доброкачественные и злокачественные.
Исторически так сложилось, что во врачебной среде этот термин задержался. Правильнее называть подобные состояния как хронический энтерит и хронический колит, давая определенную характеристику по этиологическому фактору.
Нарушение всасывания в кишечника и пищеварения связаны с определенными изменениями, которые идут на определенном протяжении. При этом выделяют группы с нарушением переваривания, недостаточностью ферментов, нарушения всасывания, усиление перистальтики. И все это ведет к диарее. При этом важное значение в понимании синдрома нарушения пищеварения и всасывания в тонкой кишке придается количеству и качеству соков, которые выделяются в просвет кишки. При этом соки выделяются не только железами внешней секреции, но и клетками желудка, кишки. На протяжении всего кишечника происходит выделение соков и всасывание. Причины нарушения нарушения пищеварения в кишечнике:
Хронические бактериальные инфекции. Важно отметить, что эти инфекции возможно были детскими.
Классификация заболеваний кишечника.
Интерстициальные ферментопатии — нарушения переваривания
Малдигестии: нетропическая спру, целиакия, непереносимость некоторых продуктов (белков, углеводов).
Нарушение всасывания — синдром мальабсорбции. Связан с определенной непереносимостью (глюкозы, фруктозы и т.д.). нарушение всасывания аминокислот, витаминов,
Тропическая спру, туберкулез, сифилис кишечника,
При всех этих заболеваниях встречается диспепсия. Понятие диспепсии собирательное — отрыжка, тяжесть в животе, вздутие, боли в животе различной локализации (как правило колющие боли, мигрирующие боли).
Расстройства пищеварения, которые приводят к непереносимости к пищевым продуктам (развитие рвоты на прием определенного продукта), диарейный синдром на определенную пищу, аллергия (кожные проявления) после приема пищи.
Результатом таких состояний могут быть и невротические расстройства. У таких больных в клинике ведущим является невроз. И такие больные мигрируют между гастроэнтерологом, невропатологом и терапевтом, а помощи получают мало.
Так как все эти заболевания в своем патогенезе имеют нарушение резорбции, то это ведет к нарушению поступления в организм веществ: нарушение витаминного обмена, электролитного баланса, кахексии и т.п.
Эти виды синдромов могут встречаться при всех видах заболеваний, которые были перечислены, или некоторые синдромы будут ведущими в клинической картине того или иного заболевания. Большую роль в пищеварении играет флора. Если проявлениям дисбактериоза придавали мало внимания, то сейчас подсчитано что дисбактериоз тонкой кишки встречается крайне редко, потому что флора в кишечнике постоянно обновляется, уничтожается за счет действия ферментов, проникает в клетки и затем слущивается. Как правило дисбактериоз носит транзиторный характер, который не определяет характер течения заболевания. А вот флора толстой кишки заселяясь однажды, сопровождает его всю оставшуюся жизнь. Если поменять эту флору, то получить повторное заселение флорой идентичной предыдущей практически не возможно.
Большое значению придают замене флоры бродильной на гнилостную в дистальных отделах кишке. При развитии гнилостной флоры происходит отравление организма. Диагностика и лечение дисбактериоза крайне сложны.
Надо отметить, что не только заболевания кишечника, но и другие заболевания пищеварительного тракта, могут давать нарушения по диспепсийному типу, поэтому когда вопрос касается дифференциальной диагностики, то нужно учитывать и эти заболевания.
Хронический энтерит, еюнит . Это обычно состояния после длительного инфекционного заболевания, в частности, сальмонеллез, вирусные инфекции, поэтому есть всегда связь с активным инфекционным процессом, который характеризовался повышением температурой, анорексией, интоксикацией, понижением веса, в последующем волнообразным течением подобных состояний. В этом случае необходимо сделать посевы, найти инфекционные агенты которые вызывают подобные состояния, с тем чтобы провести правильную санацию. Санацию проводят антибиотиками широкого спектра (пенициллин, тетрациклиновый ряд). Часто бактериальные энтерит сопровождаются и другими изменениями — амебиаз, хламидийная инфекция и др. В данном случае для санации применю энтерожил или его аналоги. Дозировки препаратов вариабельны — от 6-9 г в сутки. Метронидазол по 0.25 4 раза в сутки.
Аллергический энтерит протекает на фоне выраженные аллергических расстройств по любому типу. Например, также как при бронхиальной астме существуют предастматические состояния, так и при энтерите существуют предэнтеритные состояния — непереносимость определенных пищевых продуктов, чаще всего это белковые продукты — яйца, шоколад. Кожные проявления и проявления со стороны слизистых — сыпи, вазомоторные риниты и др. Все это вместе на протяжении жизни может накапливаться и характеризоваться диарейным синдромом. Доказать аллергический энтерит можно только давая продукты, которые провоцируют данное состояние. Диагноз ставят на основании наблюдения за реакцией на различные пищевые продукты и исключением инфекционной природы.
Радиоционный энтерит бывает 2 типов:
инкорпоральное попадание нуклеидов — чаще с питьевой водой, или с продуктами. Накопление радионуклеидов происходит в определенных тропных зонах, в частности попадая через кишечник они адсорбируются, повреждают клетку — изменяется регенерация эпителия, изменяется флора, что постепенно приводит к синдрому мальабсорбции — нарушение всасываемости белков, жиров, углеводов и т.д.
равномерное поражение нуклеидами. Клиническая картина энтерита более яркая — с кровотечением, со слущиванием эпителия по чулочному типу, рвота, интоксикация.
Лечение радиоционного энтерита крайне трудно так как нуклеиды накапливаются в определенных зонах (цезий — в костях, медь, железо — в печени и т.д.). В лечении используется сорбция крови, плазмеферез, сорбенты (полифепан и др.) и лечение синдромов при заболевании (борьба с кровоточивостью, с витаминной и белковой недостаточностью и др.).
Хронический колит. Разделяется по зонам поражения: транзверзит, сигмоидит, проктосигмоидит. Этиологические факторы в принципе те же. Диарейный синдром характеризуется некоторыми особенностями — появляется небольшое количество слизи, кал неоформленный. Появляются другие синдромы — при поражении толстой кишки — дополнительно можно видеть вирусную флору (пенистый стул, с резким запахом). Колитический синдром может характеризоваться появлением кала типа овечьего, различной консистенции с большим количество слизи, есть элементы крови (лейкоциты, эритроциты) и слущенный эпителий. Чем дистальнее колит, тем больше элементов крови в кале (так как она не переваривается). Колитический синдром необходимо дифференцировать с большим количеством заболеваний толстой кишки:
болезнь Крона (встречается довольно редко). Имеют значение наследственный фактор и возможно вирусная инфекция. Проявляется болезнь Крона кишечной симптоматикой и внекишечной симптоматикой (анемия, общее недомогание, артриты, снижение веса, глазная симптоматики — атрофия зрительного нерва). У таких больных часто наблюдается кровотечение из кишечника. При болезни Крона слизистая выглядит как булыжная мостовая, что связано, с тем, что морфологически происходи атрофия клеток эпителия, изъязвления, и возникают борозды (что хорошо видно при рентгенографическом исследовании, эндоскопическом исследовании). Диагностика болезни Крона на основе клинических проявлений и потверждения гранулематоза кишечника, пропитывания стенки кишечника форменными элементами крови (лейкоцитарно-нейтрофильная ассоциация), большие макрофаги. В лечении на первом плане стоит дезинтоксикация, борьба с кровотечением (желатиноль, витамин С, эпсилоаминокапроновая кислота и др.). При массивных кровотечения применяют плазму. Кроме того, применяют хирургические методы лечения, так как эти изменения могут приводить к осложнениям (изъязвление с прободением, непроходимость тонко- и толстокишечная, спаечная болезнь. В комплекс терапии включают сульфосалазин, препараты содержащие антибиотики. Заболевание начинается в среднем возрасте, прогноз малоблагоприятный. Заболевание может ввести к малигнизации (эпителиальные опухоли).
Язвенный колит также протекает со сходной симптоматикой с болезнью Крона(см следующую лекцию). Диагноз ставится на основании микроскопии, биопсии. Заболевание характеризуется появлением язвенного поражения толстой кишки, кровотечением.
Заболевания кишечника, носящие функциональный характер — например дисфункция толстой кишки. В первую очередь это атеросклеротическое поражение кишечника — атрофия слизстой, нарушение питание кишки. Неврастенический синдром, также проявляется болями, диспепсией, иногдами поносами (“медвежья болезнь”).
Необходимо дифференцировать энтеральный синдром и колитический. Необходимо проводить копрологическое исследование.
Дифференциальная диагностика гипо- и гипермоторных нарушений толстой кишки.
Клинически синдром проявляется болями в животе, иногда до рвоты, отказа пищи. При гипермоторных нарушениях при пальпации обнаруживают сокращения толстой кишки, кишка как бы перистальтирует под рукой. В данном случае хорошо пальпируется поперечноободочная кишка, сигмовидная, слепая кишка. При гипомоторных нарушения толстая кишка расширена. При рентгенологическом исследовании гипермоторные нарушения проявляются глубокой гаустрацией, сужением кишки,усилением перистальтики. При гипомоторных нарушения кишка растянута, гаустрация не выражена, кишка выглядит как труба. Эти функциональные расстройства имеют разную природу. При гипермоторной дискинезии наблюдается как правило неврастенический синдром. При гипомоторной дискинезии — чаще нарушение питания кишки. Осмотр кала: фрагментированный кал, шнурообразный — при гипермоторной дискинезии (часто ее раньше называли спастическим колитом — это неправильное название потому что колитического синдрома нет).
Ректологическое исследование: при пальцевом исследовании прямой кишки — прямая кишка и в том, и другом случае пустая и расширенная, иногда болезненность. При колоноскопии: слизистая при гипермоторной дискинезии: видна перистальтика, спазмы, быстро меняется окраска при осмотре; при гипомоторной дискинезии: атрофические изменения слизистой — слизистая тусклая, с просовидными включениями (фолликулярные атрофические нарушения), возможна кровоточивость при контакте с ректороманоскопом. Раньше применяли исследование перистальтики (амплитуда перистальтики). Эти все изменения приходится дифференцировать с колитическим синдромом. При дискинезиях нет копрологических изменениях.
Болезнь Уипля ( Whipple disease, липодистрофия ,). Заболевание вообщем-то неизвестной этиологии, достаточно редкое. Имеет значение наследственная предрасположенность. Описано около 500 случаев за последние 100 лет. Характеризуется изменениями по диарейному типу, или по типу недостаточности всасывания или переваривания, при биопсии можно увидеть тучные макрофагы, лимфоциты, макроциты, которые содержат большое количество гистамина, серотонина. И эти клетки выделяют в окружающую среду БАВ, провоцируя воспалительный синдром. В последующем образуются некрозы, язвы и потом сужение кишки.
Долихоколон (долихосигма). Встречается довольно широко и характеризуется аномальным развитием кишки. Встречается у 8% населения, у женщин чаще. Характеризуется развитием колита, который в начале протекает как гипомоторный колит, а затем приобретает воспалительный характер — после лекарственной терапии (назначение клизм, изменение микрофлоры, то есть провокация дисбактериоза). Заболевание протекает с высокой интоксикацией, часто развиваются аллергические проявления (шелушение, сыпь на коже). Может развиваться динамическая непроходимость — запоры на 1 — 1.5 недели. Назначение одного слабительного препарата в настоящее не практиуется — назначают препараты, нарушающие всасывание из просвета кишки увеличивая количество каловых масс, и преператы содержащие клетчатку, которая увеличивает количество каловых масс.
Туберкулез кишечника . Диагноз ставится на основании колитического синдрома, или энтерального синдрома. Необходимо подтверждение бактериологическое. Кроме этого, заболевание потверждается биопсией. Протекает тяжело. Чаще у лиц среднего и пожилого возраста. Требует активного лечения в применением противотуберкулезных препаратов.
Таким образом, диагноз хронический колит или энтерит следует ставить в случае исключения всех других, со специфической симптоматикой.
грыжа пищеводного отверстия диафрагмы
различные изменения опухолевого генеза
заболевания имеющие в клинике диспептическую окраску, но не связанную с кишкой — например абдоминальный инфаркт миокарда, нижнедолевые пневмонии, и др.
Хроническая почечная недостаточность.
Диагностика опухолей кишечника является одновременно трудной и необходимой. Часто опухоли дают синдром интоксикации, диарейный синдром, анемический то есть дают сходную симптоматику с другими заболеваниями. В настоящее время гистологические методы исследования в диагностике опухолей выходят на первое место. Опухоли тонкой кишки встречаются довольно редко, в основном доброкачественные (аденома, липома, шванома и др.). в 50% всех опухолей составляет рак тонкой кишки и саркомы. Этиология рака тонкой кишки до конца не изучена. Существуют факторы риска: заболевания кишечника другой локализации — поражение желудка, когда нагрузка на кишку гораздо больше (происходит механическая травма). Также к факторам риска относятся употребление пережаренной, сырой пищи, грубой пищи (вяленая рыба, мясо). Для рака тонкой кишки присущи несколько синдромов:
в ряде случае опухоль сопровождается лихорадкой
Злокачественные опухоли двенадцатиперстной кишки встречаются еще реже. К ним относятся опухоли Фатерова соска. Клиническим проявлением такой опухоли является механическая желтуха, развитие интоксикации, образование камней, кахексия, анемия и т.д. Опухоль Фатерова соска часто проявляется впервые только желтухой, а все остальные симптомы проявляются намного позже. Увеличение билирубина неравномерно — отмечается повышение и снижение уровня билирубина, что связано с подвижностью опухоли, реканализацией опухоли, распадом. Диагностика: фиброгастроскопия с биопсией. Эту опухоль дифференцируют с раком головки поджелудочной железы, раком дистального отдела холедоха, раком печени и заболеваниями печени (гепатит, цирроз). В дифференциальной диагностике рака Фатерова соска и головки поджелудочной железы важным является то, что желтуха при опухоли поджелудочной железы идет по нарастающей (билирубин постоянно повышается) — что ведет к прокрашиванию кожи в шафрановый цвет. При опухоли Фатерова соска желтуха минимальна, часто ремитирующая. Необходимо также дифференцировать опухоль Фатерова соска с гемолитическими желтухами (однако гемолиз пароксизмален, ввиде приступа). Различают 4 стадии опухолевого роста при раке двенадцатиперстной кишки, как и при других опухолях. В диагнозе указывается локализация, поражение лимфатических узлов, гематогенные метастазы. Лечение — хирургическое (радикальная операция — панкреатодуоденальная резекция, паллиативная операция — холецистоэнтероанастомоз).
Другие злокачественные опухоли представлены — карциноидами. Кроме того встречаются рак, саркомы. Кроме того нередко встречается лимфогранулематоз тонкой кишки, который часто приходится дифференцировать с раком.
Первичный рак встречается до 2% случаев заболевания раком кишечника. Различают две основные формы рака: кольцевидный рак, с ранним стенозированием и инфильтративный рак, с инфильтрацией рака за пределы органа (обычно аденокарциномы). Начальный период заболевания растягивается на несколько лет. Опухоли дистального отдела характеризуются упорными болями в нижней части живота, что требует дифференциальной диагностики с опухолями малого таза. Иногда определяется шум плеска, особенно при непроходимости, редко встречаются чаши Клойбера. Изъязвление сопровождается кровотечением, и когда наступает кровотечение при поражении тонкой кишки, то надо дифференцировать опухоль с язвенным колитом, болезнью Крона, кровотечением из язвы желудка и двенадцатиперстной кишки, вен пищевода. Наиболее типичным диагностическим моментом является факт поступления пациента с признаками анемизации и кровоточивости, с определением в кале скрытой крови. УЗИ не показательна в данном случае, фиброгастроскоп проходит в эту зону с трудом, поэтому есть еще один диагностический момент — лапароскопия. Саркомы встречаются еще реже, но чаще у лиц молодого возраста. Больные жалуются на дискомфорт, снижение аппетита, похудание, отставание в росте у детей. При этом прогрессирует анемия, нарастает СОЭ. Чем более молодой возраст, тем трудней поставить диагноз. Исследование проводится с контрастными веществами.
Также встречает лимфогранулематоз тонкой кишки, как правило он редко бывает изолированным. Диагноз изолированного лимфогранулематоза тонкой кишки ставится на 3-4 стадиях, потому что в данном случае проявления лимфогранулематоза не классические. Диагноз ставится как находка, либо врачом, который хорошо знает это заболевание.
Доброкачественные опухоли тонкой кишки обычно подвижны, легко смещаемы, при пальпации безболезненны, не дают интоксикации, анемизации, но могут в силу своих размером сдавливать сосуды — пульсирующая опухоль (иногда даже в данном случае предполагают аневризму аорты). Некроз доброкачественной опухоли — редкое явление — только при большом росте, когда опухоль достигает больших размеров наступает нарушение питание опухоли. Лечение таких опухолей хирургическое и симптоматическое — переливание эритроцитарной массы, витамины и т.д. Прогноз для жизни при доброкачественных опухолях — благоприятный, особенно при полипозном росте. Полипы на широкой ножке могут малигнизироваться.
Опухоли толстой кишки. Эти опухоли, как правило злокачественные. Доброкачественные опухоли как правило полипы — по типу цветной капусты, нашлепки и др. Провокация опухолевого роста — это как правило вирусные поражения, в сочетании с бактериальными. Лечение полипоза проводится фиброколоноскопическим методом, лазеротерапией. Иногда при полипах может вознинкуть тяжелое состояние — резкий болевой синдром, непроходимость, анемизация.
Злокачественные опухоли толстой кишки — это чаще рак и саркомы. Клинически они малоотличимы, поэтому более информативно инвазивные методы. Эти опухоли характеризуются быстрым прогрессирующим ростом. Считается что опухоли кишки чаще возникают в людей хорошо питающихся, особенно рафинированной пищей. До 16% случаев опухолей кишки встречается рак толстой кишки. Морфологически рак представляет цилиндроклеточную аденокарциному. Опухоль медленно растет, но быстро метастазирует. Правосторонняя опухоль постоянно дает интоксикацию, температурную реакцию. Отмечено, что левосторонние опухоли чаще обладает эндофитным ростом, метастазирование на более поздних стадиях. В том и другом случае заболевание сопровождается кишечной диспепсией — журчание, вздутие, болевой синдром, позднее присоединяются запоры. Запоры чередуются с поносами. Поносы связаны с непереносимостью пищевых продуктов, а также развития дисбактериоза на фоне опухолевого роста. Патологические примеси (кровь, слизь) встречаются чаще при левосторонних опухолях, опухолях прямой кишки. Различают 4 стадии опухолевого роста. Дополнительными методами исследования в данном случае является УЗИ, рентгенография с контрастным веществом.
Диагностика также основывается на сборе жалоб пациента, исследования крови (прогрессирующая анемия, высокая СОЭ). Ректороманоскопия — при низком расположении опухоли. Окончательный диагноз ставится при биопсии.
Легче диагностируются опухоли правой стороны толстой кишки, так как они дают больше клиники.
Лечение не только хирургическое, но и применяется полихимиотерапия (циклофосфан, сабрезин). Препараты вводятся внутривенно, в ткани окружающие опухоль (лучше вводить расспылением). Можно вводить в свищи.
Опухоли прямой кишки. Встречаются чаще после 40 лет. Чаще доброкачественные опухоли — фибромы, липомы, гемангиомы, лейомиом. Гемангиомы необходимо дифференцировать с геморроем. Растут опухоли в виде полипов. Опухоль является причиной развития нарушения кровоснабжения в этом регионе. Факторами ведущими в развитию опухоли являются: наличие колита в анамнезе, нарушение иннервации, кровоснабжения, наличие других заболеваний кишечника. Существуют теории вирсного происхождения полипа.
Классификация полипозных опухолей толстой кишки:
гладкие с прорастанием в подслизистый слой
Полип может иметь тонкую или толстую ножку. Чаще малигнизируются дольчатые, ворсинчатые п олипы с широким основанием. Малигнизация связана с вирусным поражением, и постоянным раздражающим механическим фактором. Полипы требуют наблюдения — исследование через 6 месяцев ректороманоскопия с биопсией. Иногда полипы сопровождаются резко выраженным болевым синдромом, особенно расположении близко к анусу, что связано с мощным кровоснабжением, иннервацией этой области. Полип может ущемляться, и некротизироваться. Выпадение полипа — редкое являние. Копрологические полипы дают много слизи, слущенный эпителий, редко кровь, в отличие от раковых опухолей. Лечение проводится лазеротерапией, или иссечением полипа через ректороманоскоп.
Лечение нехирургическое: микроклизмы с чистотелом, ромашкой. Микроклизмы — это клизмы до 12 мл, ставятся медленно, почти капельно. Предполагается полное всасывание.
Необходима дифференциальная диагностика с трещинами заднего прохода, которые также сопровождаются болевым синдромом, кровоточивостью, мучительными болями при дефекации. В лечении трещин также рекомендуется применять микроклизмы, с добавлением масел, глицерина.
Рак прямой кишки . Имеет довольно широкое распространение. Является ведущим злокачественным поражением кишки. Клиника: длительные запоры, хронический проктит, сигмоидит, незаживающие свищи. К предраковым заболеваниям относят анальные лейкоплакии, полипы. Рак ампуллярной области, чаще всего встречается в виде грибовидного разрастания, с изъязвлением. Надампуллярный рак может быть плоским, принимать кольцевидную форму. Быстро изъязвляется. Рост как правило экзофитный с инфильтрацией.
Клиника: кровянистые выделения, кровь смешана с каловыми массами, чаще алая. В то время как при трещине анального отверстия кровь на кале, не смешана с ним. При значительном росте опухоли запоры сменяются поносами, недержанием кала, что связано с прорастанием опухолью сфинктера. Быстро нарастает интоксикация, больные быстро приходят к кахексии. Рак этой области метастазирует медленно, и он более доброкачественен чем рак толстой кишки. Важное место наряду с жалобами, анамнезом имеет пальцевое исследование прямой кишки, ректороманоскопия. Проводят бимануальное исследование, особенно при малых опухолях. Контрастное исследование: часто бывает показательно, но надо помнить, что у больных может быть недержание кала.
Всем больным с подозрением на опухоль толстой кишки, прямой кишки обязательно необходимо исследование печени, потому что в печень как правило идут ранние метастазы.
Наряду с хирургическим лечением проводят полихимиотерапию. Прогноз относительно благоприятный при ранней диагностике.
ТЕМА: ХРОНИЧЕСКИЙ ЭНТЕРИТ И КОЛИТ.
Возник этот термин на рубеже прошлого столетия, когда к этой группе стали относить заболевания, не связанные с острым инфекционным процессом. Характеризовался этот синдром следующими симптомами: поносы, диспепсия, похудание. В последующем из этой группы заболеваний были вычленены такие заболевания как опухоли кишечника доброкачественные и злокачественные.
Исторически так сложилось, что во врачебной среде этот термин задержался. Правильнее называть подобные состояния как хронический энтерит и хронический колит, давая определенную характеристику по этиологическому фактору.
Нарушение всасывания в кишечника и пищеварения связаны с определенными изменениями, которые идут на определенном протяжении. При этом выделяют группы с нарушением переваривания, недостаточностью ферментов, нарушения всасывания, усиление перистальтики. И все это ведет к диарее. При этом важное значение в понимании синдрома нарушения пищеварения и всасывания в тонкой кишке придается количеству и качеству соков, которые выделяются в просвет кишки. При этом соки выделяются не только железами внешней секреции, но и клетками желудка, кишки. На протяжении всего кишечника происходит выделение соков и всасывание. Причины нарушения нарушения пищеварения в кишечнике:
1. Хронические бактериальные инфекции. Важно отметить, что эти инфекции возможно были детскими.
Классификация заболеваний кишечника.
1. Дискинезия тонкой кишки
2. Дискинезия толстой кишки
3. Интерстициальные ферментопатии — нарушения переваривания
4. Малдигестии: нетропическая спру, целиакия, непереносимость некоторых продуктов (белков, углеводов).
5. Нарушение всасывания — синдром мальабсорбции. Связан с определенной непереносимостью (глюкозы, фруктозы и т.д.). нарушение всасывания аминокислот, витаминов,
7. Тропическая спру, туберкулез, сифилис кишечника,
· При всех этих заболеваниях встречается диспепсия. Понятие диспепсии собирательное — отрыжка, тяжесть в животе, вздутие, боли в животе различной локализации (как правило колющие боли, мигрирующие боли).
· Расстройства пищеварения, которые приводят к непереносимости к пищевым продуктам (развитие рвоты на прием определенного продукта), диарейный синдром на определенную пищу, аллергия (кожные проявления) после приема пищи.
· Результатом таких состояний могут быть и невротические расстройства. У таких больных в клинике ведущим является невроз. И такие больные мигрируют между гастроэнтерологом, невропатологом и терапевтом, а помощи получают мало.
· Так как все эти заболевания в своем патогенезе имеют нарушение резорбции, то это ведет к нарушению поступления в организм веществ: нарушение витаминного обмена, электролитного баланса, кахексии и т.п.
Эти виды синдромов могут встречаться при всех видах заболеваний, которые были перечислены, или некоторые синдромы будут ведущими в клинической картине того или иного заболевания. Большую роль в пищеварении играет флора. Если проявлениям дисбактериоза придавали мало внимания, то сейчас подсчитано что дисбактериоз тонкой кишки встречается крайне редко, потому что флора в кишечнике постоянно обновляется, уничтожается за счет действия ферментов, проникает в клетки и затем слущивается. Как правило дисбактериоз носит транзиторный характер, который не определяет характер течения заболевания. А вот флора толстой кишки заселяясь однажды, сопровождает его всю оставшуюся жизнь. Если поменять эту флору, то получить повторное заселение флорой идентичной предыдущей практически не возможно.
Большое значению придают замене флоры бродильной на гнилостную в дистальных отделах кишке. При развитии гнилостной флоры происходит отравление организма. Диагностика и лечение дисбактериоза крайне сложны.
Надо отметить, что не только заболевания кишечника, но и другие заболевания пищеварительного тракта, могут давать нарушения по диспепсийному типу, поэтому когда вопрос касается дифференциальной диагностики, то нужно учитывать и эти заболевания.
Хронический энтерит, еюнит . Это обычно состояния после длительного инфекционного заболевания, в частности, сальмонеллез, вирусные инфекции, поэтому есть всегда связь с активным инфекционным процессом, который характеризовался повышением температурой, анорексией, интоксикацией, понижением веса, в последующем волнообразным течением подобных состояний. В этом случае необходимо сделать посевы, найти инфекционные агенты которые вызывают подобные состояния, с тем чтобы провести правильную санацию. Санацию проводят антибиотиками широкого спектра (пенициллин, тетрациклиновый ряд). Часто бактериальные энтерит сопровождаются и другими изменениями — амебиаз, хламидийная инфекция и др. В данном случае для санации применю энтерожил или его аналоги. Дозировки препаратов вариабельны — от 6-9 г в сутки. Метронидазол по 0.25 4 раза в сутки.
Аллергический энтерит протекает на фоне выраженные аллергических расстройств по любому типу. Например, также как при бронхиальной астме существуют предастматические состояния, так и при энтерите существуют предэнтеритные состояния — непереносимость определенных пищевых продуктов, чаще всего это белковые продукты — яйца, шоколад. Кожные проявления и проявления со стороны слизистых — сыпи, вазомоторные риниты и др. Все это вместе на протяжении жизни может накапливаться и характеризоваться диарейным синдромом. Доказать аллергический энтерит можно только давая продукты, которые провоцируют данное состояние. Диагноз ставят на основании наблюдения за реакцией на различные пищевые продукты и исключением инфекционной природы.
Радиоционный энтерит бывает 2 типов:
· инкорпоральное попадание нуклеидов — чаще с питьевой водой, или с продуктами. Накопление радионуклеидов происходит в определенных тропных зонах, в частности попадая через кишечник они адсорбируются, повреждают клетку — изменяется регенерация эпителия, изменяется флора, что постепенно приводит к синдрому мальабсорбции — нарушение всасываемости белков, жиров, углеводов и т.д.
· равномерное поражение нуклеидами. Клиническая картина энтерита более яркая — с кровотечением, со слущиванием эпителия по чулочному типу, рвота, интоксикация.
Лечение радиоционного энтерита крайне трудно так как нуклеиды накапливаются в определенных зонах (цезий — в костях, медь, железо — в печени и т.д.). В лечении используется сорбция крови, плазмеферез, сорбенты (полифепан и др.) и лечение синдромов при заболевании (борьба с кровоточивостью, с витаминной и белковой недостаточностью и др.).
Хронический колит. Разделяется по зонам поражения: транзверзит, сигмоидит, проктосигмоидит. Этиологические факторы в принципе те же. Диарейный синдром характеризуется некоторыми особенностями — появляется небольшое количество слизи, кал неоформленный. Появляются другие синдромы — при поражении толстой кишки — дополнительно можно видеть вирусную флору (пенистый стул, с резким запахом). Колитический синдром может характеризоваться появлением кала типа овечьего, различной консистенции с большим количество слизи, есть элементы крови (лейкоциты, эритроциты) и слущенный эпителий. Чем дистальнее колит, тем больше элементов крови в кале (так как она не переваривается). Колитический синдром необходимо дифференцировать с большим количеством заболеваний толстой кишки:
· болезнь Крона (встречается довольно редко). Имеют значение наследственный фактор и возможно вирусная инфекция. Проявляется болезнь Крона кишечной симптоматикой и внекишечной симптоматикой (анемия, общее недомогание, артриты, снижение веса, глазная симптоматики — атрофия зрительного нерва). У таких больных часто наблюдается кровотечение из кишечника. При болезни Крона слизистая выглядит как булыжная мостовая, что связано, с тем, что морфологически происходи атрофия клеток эпителия, изъязвления, и возникают борозды (что хорошо видно при рентгенографическом исследовании, эндоскопическом исследовании). Диагностика болезни Крона на основе клинических проявлений и потверждения гранулематоза кишечника, пропитывания стенки кишечника форменными элементами крови (лейкоцитарно-нейтрофильная ассоциация), большие макрофаги. В лечении на первом плане стоит дезинтоксикация, борьба с кровотечением (желатиноль, витамин С, эпсилоаминокапроновая кислота и др.). При массивных кровотечения применяют плазму. Кроме того, применяют хирургические методы лечения, так как эти изменения могут приводить к осложнениям (изъязвление с прободением, непроходимость тонко- и толстокишечная, спаечная болезнь. В комплекс терапии включают сульфосалазин, препараты содержащие антибиотики. Заболевание начинается в среднем возрасте, прогноз малоблагоприятный. Заболевание может ввести к малигнизации (эпителиальные опухоли).
· Язвенный колит также протекает со сходной симптоматикой с болезнью Крона(см следующую лекцию). Диагноз ставится на основании микроскопии, биопсии. Заболевание характеризуется появлением язвенного поражения толстой кишки, кровотечением.
· Заболевания кишечника, носящие функциональный характер — например дисфункция толстой кишки. В первую очередь это атеросклеротическое поражение кишечника — атрофия слизстой, нарушение питание кишки. Неврастенический синдром, также проявляется болями, диспепсией, иногдами поносами (“медвежья болезнь”).
· Необходимо дифференцировать энтеральный синдром и колитический. Необходимо проводить копрологическое исследование.
Дифференциальная диагностика гипо- и гипермоторных нарушений толстой кишки.
Клинически синдром проявляется болями в животе, иногда до рвоты, отказа пищи. При гипермоторных нарушениях при пальпации обнаруживают сокращения толстой кишки, кишка как бы перистальтирует под рукой. В данном случае хорошо пальпируется поперечноободочная кишка, сигмовидная, слепая кишка. При гипомоторных нарушения толстая кишка расширена. При рентгенологическом исследовании гипермоторные нарушения проявляются глубокой гаустрацией, сужением кишки,усилением перистальтики. При гипомоторных нарушения кишка растянута, гаустрация не выражена, кишка выглядит как труба. Эти функциональные расстройства имеют разную природу. При гипермоторной дискинезии наблюдается как правило неврастенический синдром. При гипомоторной дискинезии — чаще нарушение питания кишки. Осмотр кала: фрагментированный кал, шнурообразный — при гипермоторной дискинезии (часто ее раньше называли спастическим колитом — это неправильное название потому что колитического синдрома нет).
Ректологическое исследование: при пальцевом исследовании прямой кишки — прямая кишка и в том, и другом случае пустая и расширенная, иногда болезненность. При колоноскопии: слизистая при гипермоторной дискинезии: видна перистальтика, спазмы, быстро меняется окраска при осмотре; при гипомоторной дискинезии: атрофические изменения слизистой — слизистая тусклая, с просовидными включениями (фолликулярные атрофические нарушения), возможна кровоточивость при контакте с ректороманоскопом. Раньше применяли исследование перистальтики (амплитуда перистальтики). Эти все изменения приходится дифференцировать с колитическим синдромом. При дискинезиях нет копрологических изменениях.
Болезнь Уипля ( Whipple disease, липодистрофия ,). Заболевание вообщем-то неизвестной этиологии, достаточно редкое. Имеет значение наследственная предрасположенность. Описано около 500 случаев за последние 100 лет. Характеризуется изменениями по диарейному типу, или по типу недостаточности всасывания или переваривания, при биопсии можно увидеть тучные макрофагы, лимфоциты, макроциты, которые содержат большое количество гистамина, серотонина. И эти клетки выделяют в окружающую среду БАВ, провоцируя воспалительный синдром. В последующем образуются некрозы, язвы и потом сужение кишки.
Долихоколон (долихосигма). Встречается довольно широко и характеризуется аномальным развитием кишки. Встречается у 8% населения, у женщин чаще. Характеризуется развитием колита, который в начале протекает как гипомоторный колит, а затем приобретает воспалительный характер — после лекарственной терапии (назначение клизм, изменение микрофлоры, то есть провокация дисбактериоза). Заболевание протекает с высокой интоксикацией, часто развиваются аллергические проявления (шелушение, сыпь на коже). Может развиваться динамическая непроходимость — запоры на 1 — 1.5 недели. Назначение одного слабительного препарата в настоящее не практиуется — назначают препараты, нарушающие всасывание из просвета кишки увеличивая количество каловых масс, и преператы содержащие клетчатку, которая увеличивает количество каловых масс.
Туберкулез кишечника . Диагноз ставится на основании колитического синдрома, или энтерального синдрома. Необходимо подтверждение бактериологическое. Кроме этого, заболевание потверждается биопсией. Протекает тяжело. Чаще у лиц среднего и пожилого возраста. Требует активного лечения в применением противотуберкулезных препаратов.
Таким образом, диагноз хронический колит или энтерит следует ставить в случае исключения всех других, со специфической симптоматикой.
· грыжа пищеводного отверстия диафрагмы
· различные изменения опухолевого генеза
· заболевания имеющие в клинике диспептическую окраску, но не связанную с кишкой — например абдоминальный инфаркт миокарда, нижнедолевые пневмонии, и др.
· Хроническая почечная недостаточность.
Диагностика опухолей кишечника является одновременно трудной и необходимой. Часто опухоли дают синдром интоксикации, диарейный синдром, анемический то есть дают сходную симптоматику с другими заболеваниями. В настоящее время гистологические методы исследования в диагностике опухолей выходят на первое место. Опухоли тонкой кишки встречаются довольно редко, в основном доброкачественные (аденома, липома, шванома и др.). в 50% всех опухолей составляет рак тонкой кишки и саркомы. Этиология рака тонкой кишки до конца не изучена. Существуют факторы риска: заболевания кишечника другой локализации — поражение желудка, когда нагрузка на кишку гораздо больше (происходит механическая травма). Также к факторам риска относятся употребление пережаренной, сырой пищи, грубой пищи (вяленая рыба, мясо). Для рака тонкой кишки присущи несколько синдромов:
· в ряде случае опухоль сопровождается лихорадкой
Злокачественные опухоли двенадцатиперстной кишки встречаются еще реже. К ним относятся опухоли Фатерова соска. Клиническим проявлением такой опухоли является механическая желтуха, развитие интоксикации, образование камней, кахексия, анемия и т.д. Опухоль Фатерова соска часто проявляется впервые только желтухой, а все остальные симптомы проявляются намного позже. Увеличение билирубина неравномерно — отмечается повышение и снижение уровня билирубина, что связано с подвижностью опухоли, реканализацией опухоли, распадом. Диагностика: фиброгастроскопия с биопсией. Эту опухоль дифференцируют с раком головки поджелудочной железы, раком дистального отдела холедоха, раком печени и заболеваниями печени (гепатит, цирроз). В дифференциальной диагностике рака Фатерова соска и головки поджелудочной железы важным является то, что желтуха при опухоли поджелудочной железы идет по нарастающей (билирубин постоянно повышается) — что ведет к прокрашиванию кожи в шафрановый цвет. При опухоли Фатерова соска желтуха минимальна, часто ремитирующая. Необходимо также дифференцировать опухоль Фатерова соска с гемолитическими желтухами (однако гемолиз пароксизмален, ввиде приступа). Различают 4 стадии опухолевого роста при раке двенадцатиперстной кишки, как и при других опухолях. В диагнозе указывается локализация, поражение лимфатических узлов, гематогенные метастазы. Лечение — хирургическое (радикальная операция — панкреатодуоденальная резекция, паллиативная операция — холецистоэнтероанастомоз).
Другие злокачественные опухоли представлены — карциноидами. Кроме того встречаются рак, саркомы. Кроме того нередко встречается лимфогранулематоз тонкой кишки, который часто приходится дифференцировать с раком.
Первичный рак встречается до 2% случаев заболевания раком кишечника. Различают две основные формы рака: кольцевидный рак, с ранним стенозированием и инфильтративный рак, с инфильтрацией рака за пределы органа (обычно аденокарциномы). Начальный период заболевания растягивается на несколько лет. Опухоли дистального отдела характеризуются упорными болями в нижней части живота, что требует дифференциальной диагностики с опухолями малого таза. Иногда определяется шум плеска, особенно при непроходимости, редко встречаются чаши Клойбера. Изъязвление сопровождается кровотечением, и когда наступает кровотечение при поражении тонкой кишки, то надо дифференцировать опухоль с язвенным колитом, болезнью Крона, кровотечением из язвы желудка и двенадцатиперстной кишки, вен пищевода. Наиболее типичным диагностическим моментом является факт поступления пациента с признаками анемизации и кровоточивости, с определением в кале скрытой крови. УЗИ не показательна в данном случае, фиброгастроскоп проходит в эту зону с трудом, поэтому есть еще один диагностический момент — лапароскопия. Саркомы встречаются еще реже, но чаще у лиц молодого возраста. Больные жалуются на дискомфорт, снижение аппетита, похудание, отставание в росте у детей. При этом прогрессирует анемия, нарастает СОЭ. Чем более молодой возраст, тем трудней поставить диагноз. Исследование проводится с контрастными веществами.
Также встречает лимфогранулематоз тонкой кишки, как правило он редко бывает изолированным. Диагноз изолированного лимфогранулематоза тонкой кишки ставится на 3-4 стадиях, потому что в данном случае проявления лимфогранулематоза не классические. Диагноз ставится как находка, либо врачом, который хорошо знает это заболевание.
Доброкачественные опухоли тонкой кишки обычно подвижны, легко смещаемы, при пальпации безболезненны, не дают интоксикации, анемизации, но могут в силу своих размером сдавливать сосуды — пульсирующая опухоль (иногда даже в данном случае предполагают аневризму аорты). Некроз доброкачественной опухоли — редкое явление — только при большом росте, когда опухоль достигает больших размеров наступает нарушение питание опухоли. Лечение таких опухолей хирургическое и симптоматическое — переливание эритроцитарной массы, витамины и т.д. Прогноз для жизни при доброкачественных опухолях — благоприятный, особенно при полипозном росте. Полипы на широкой ножке могут малигнизироваться.
Опухоли толстой кишки. Эти опухоли, как правило злокачественные. Доброкачественные опухоли как правило полипы — по типу цветной капусты, нашлепки и др. Провокация опухолевого роста — это как правило вирусные поражения, в сочетании с бактериальными. Лечение полипоза проводится фиброколоноскопическим методом, лазеротерапией. Иногда при полипах может вознинкуть тяжелое состояние — резкий болевой синдром, непроходимость, анемизация.
Злокачественные опухоли толстой кишки — это чаще рак и саркомы. Клинически они малоотличимы, поэтому более информативно инвазивные методы. Эти опухоли характеризуются быстрым прогрессирующим ростом. Считается что опухоли кишки чаще возникают в людей хорошо питающихся, особенно рафинированной пищей. До 16% случаев опухолей кишки встречается рак толстой кишки. Морфологически рак представляет цилиндроклеточную аденокарциному. Опухоль медленно растет, но быстро метастазирует. Правосторонняя опухоль постоянно дает интоксикацию, температурную реакцию. Отмечено, что левосторонние опухоли чаще обладает эндофитным ростом, метастазирование на более поздних стадиях. В том и другом случае заболевание сопровождается кишечной диспепсией — журчание, вздутие, болевой синдром, позднее присоединяются запоры. Запоры чередуются с поносами. Поносы связаны с непереносимостью пищевых продуктов, а также развития дисбактериоза на фоне опухолевого роста. Патологические примеси (кровь, слизь) встречаются чаще при левосторонних опухолях, опухолях прямой кишки. Различают 4 стадии опухолевого роста. Дополнительными методами исследования в данном случае является УЗИ, рентгенография с контрастным веществом.
Диагностика также основывается на сборе жалоб пациента, исследования крови (прогрессирующая анемия, высокая СОЭ). Ректороманоскопия — при низком расположении опухоли. Окончательный диагноз ставится при биопсии.
Легче диагностируются опухоли правой стороны толстой кишки, так как они дают больше клиники.
Лечение не только хирургическое, но и применяется полихимиотерапия (циклофосфан, сабрезин). Препараты вводятся внутривенно, в ткани окружающие опухоль (лучше вводить расспылением). Можно вводить в свищи.
Опухоли прямой кишки. Встречаются чаще после 40 лет. Чаще доброкачественные опухоли — фибромы, липомы, гемангиомы, лейомиом. Гемангиомы необходимо дифференцировать с геморроем. Растут опухоли в виде полипов. Опухоль является причиной развития нарушения кровоснабжения в этом регионе. Факторами ведущими в развитию опухоли являются: наличие колита в анамнезе, нарушение иннервации, кровоснабжения, наличие других заболеваний кишечника. Существуют теории вирсного происхождения полипа.
Классификация полипозных опухолей толстой кишки:
· гладкие с прорастанием в подслизистый слой
Полип может иметь тонкую или толстую ножку. Чаще малигнизируются дольчатые, ворсинчатые п олипы с широким основанием. Малигнизация связана с вирусным поражением, и постоянным раздражающим механическим фактором. Полипы требуют наблюдения — исследование через 6 месяцев ректороманоскопия с биопсией. Иногда полипы сопровождаются резко выраженным болевым синдромом, особенно расположении близко к анусу, что связано с мощным кровоснабжением, иннервацией этой области. Полип может ущемляться, и некротизироваться. Выпадение полипа — редкое являние. Копрологические полипы дают много слизи, слущенный эпителий, редко кровь, в отличие от раковых опухолей. Лечение проводится лазеротерапией, или иссечением полипа через ректороманоскоп.
Лечение нехирургическое: микроклизмы с чистотелом, ромашкой. Микроклизмы — это клизмы до 12 мл, ставятся медленно, почти капельно. Предполагается полное всасывание.
Необходима дифференциальная диагностика с трещинами заднего прохода, которые также сопровождаются болевым синдромом, кровоточивостью, мучительными болями при дефекации. В лечении трещин также рекомендуется применять микроклизмы, с добавлением масел, глицерина.
Рак прямой кишки . Имеет довольно широкое распространение. Является ведущим злокачественным поражением кишки. Клиника: длительные запоры, хронический проктит, сигмоидит, незаживающие свищи. К предраковым заболеваниям относят анальные лейкоплакии, полипы. Рак ампуллярной области, чаще всего встречается в виде грибовидного разрастания, с изъязвлением. Надампуллярный рак может быть плоским, принимать кольцевидную форму. Быстро изъязвляется. Рост как правило экзофитный с инфильтрацией.
Клиника: кровянистые выделения, кровь смешана с каловыми массами, чаще алая. В то время как при трещине анального отверстия кровь на кале, не смешана с ним. При значительном росте опухоли запоры сменяются поносами, недержанием кала, что связано с прорастанием опухолью сфинктера. Быстро нарастает интоксикация, больные быстро приходят к кахексии. Рак этой области метастазирует медленно, и он более доброкачественен чем рак толстой кишки. Важное место наряду с жалобами, анамнезом имеет пальцевое исследование прямой кишки, ректороманоскопия. Проводят бимануальное исследование, особенно при малых опухолях. Контрастное исследование: часто бывает показательно, но надо помнить, что у больных может быть недержание кала.
Всем больным с подозрением на опухоль толстой кишки, прямой кишки обязательно необходимо исследование печени, потому что в печень как правило идут ранние метастазы.
Наряду с хирургическим лечением проводят полихимиотерапию. Прогноз относительно благоприятный при ранней диагностике.
Хронические воспалительные заболевания кишечника занимают большое место среди болезней системы пищеварения. В.П. Образцов в 1896 году разделил воспалительные заболевания кишечника на энтериты и колиты.
Поражение тонкой и толстой кишки часто сочетается, что дало основание для объединения их под термином энтероколит.
ХРОНИЧЕСКИЙ ЭНТЕРИТ (Enteritis chronica) – это распространенное заболевание тонкой кишки характеризуется расстройством кишечного пищеварения и всасывания, воспалительными и дистрофическими изменениями тонкой кишки, в большинстве своем диффузное, т.е. поражается тощая и подвздошная кишка.
Эндогенные причины : хроническая почечная недостаточность, хронические гастриты с пониженной секреторной функцией, резецированный желудок, панкреатит, гепатит, холецистит. Причиной энтеритов могут быть генетически обусловленные энзимные дефекты слизистой оболочки тонкой кишки.
Патогенез . Указанные этиологические факторы повреждают слизистую оболочку тонкой кишки, нарушая ее структуру и ультраструктуру, вызывая расстройство пищеварения как полостного (начальные стадии гидролиза), так и заключительного (мембранного), что обусловливает вначале местные «кишечные» признаки заболевания, а затем общие. Недостаточный гидролиз пищевых веществ ведет к снижению их резорбции, а в связи с нарушением активного транспорта может страдать всасывание и полностью гидролизированных веществ. Развивается алиментарная недостаточность, которая клинически проявляется «синдромом недостаточности всасывания» (malabsorption syndrome) – значительным снижением усвоения белка, углеводов, жира, витаминов и микроэлементов.
Клиника . Клинические симптомы хронического энтерита разделяются на энтеральные и внекишечные (симптомы нарушенного общего состояния).
Местные (кишечные) признаки – диарея, плохая переносимость ряда пищевых продуктов, метеоризм, боли в средней части живота, около пупка, урчание. Указанные симптомы нарастают во второй половине дня, т.е. в период наибольшей активности пищеварительных процессов. Вздутие обусловлено интенсивными бродильными или гнилостными процессами, повышенным газообразованием, нарушением абсорбции и удаления газа вследствие изменений в стенке кишечника. Метеоризм часто сопровождается сердцебиением, болями в области сердца, одышкой (главным образом рефлекторное влияние). Боли в околопупочной области чаще обусловлены метеоризмом, реже спазмами кишечника.
Наиболее характерный симптом хронического энтерита – расстройство стула, поносы. Стул может быть жидким или кашицеобразным от двух-четырех и до пятнадцати раз в сутки с кусочками непереваренной пищи, но без видимой слизи. Могут быть бурные позывы на стул вскоре после еды с отделением обильных водянистых зеленых испражнений; во время стула и сразу после него наступает резкая слабость, головокружение, тошнота, холодный пот, дрожание конечностей, тахикардия, падение АД вплоть до коллапса (еюнальная диарея). В ряде случаев поносы могут отсутствовать. Аппетит чаще понижен. У большинства больных наблюдается непереносимость молока.
При осмотре больного язык нередко обложен белым налетом с отпечатками зубов по краям. Отмечается вздутие или западение живота, преимущественно в околопупочной области, болезненность при пальпации в средней части живота, громкое урчание и шум плеска при пальпации слепой кишки – симптом Образцова. Наличие плеска в слепой кишке обусловлено перегрузкой слепой кишки недостаточно переваренными остатками пищевого химуса, особенно углеводами, продуктами бродильного и гнилостного брожения, поступающими вместе с газами из тонкой кишки.
При пальпации живота отмечается болезненность, нередко выраженная, слева и выше пупка на уровне XII грудного и I поясничного позвонка «точка Поргеса».
Симптомы нарушенного общего состояния организма проявляются снижением массы тела, трофическими изменениями кожи, ногтей, выпадением волос, полигиповитаминозом. При выраженной недостаточности витамина А нарушается сумеречное зрение, при дефиците витамина В1 – ощущение ползания мурашек, жжение и покалывание кожи, похолодание конечностей, слабость в ногах (полиневриты).
При недостаточности витамина В2 – ангулярный стоматит, хейлит, своеобразный дерматит кожи лица (крыльев носа, носогубных складок, ушей), покраснение и болезненность губ и языка. При недостаточности никотиновой кислоты развивается глоссит с расстройством вкусовых ощущений и пощипывания языка, покраснение языка (малиновый язык), при этом язык отечен, с атрофией сосочков, наличием эрозий и трещин, может быть пигментация открытых участков кожи – кистей рук, лица и шеи, непроизвольные мышечные подергивания, боли в костях.
В сыворотке крови наблюдается снижение концентрации калия, кальция и белка. У некоторых больных развивается железодефицитная анемия.
У больных с тяжелым течением энтерита (третья степень тяжести) развивается истощение, остеопороз, гипопротеинемия с отеками, функциональная недостаточность эндокринных желез, живот вздут, при пальпации определяется урчание в петлях кишечника.
Диагностика . На первом месте по диагностической ценности стоит расспрос больного. Тщательный расспрос дает достаточную информацию для постановки диагноза и выбора добавочных методов исследования. Необходим целенаправленный осмотр больного.
Лабораторные исследования . При копрологическом исследовании следует обращать внимание на характер стула, его цвет, количество, наличие непереваренной пищи. При выраженных гнилостных процессах – зловонный запах и щелочная реакция кала, при бродильных – испражнения пенистые, с пузырьками газа и кислой реакцией. Микроскопия кала выявляет в большом количестве мышечные волокна (креаторея), внеклеточный крахмал (амилорея), нейтральный жир, жирные кислоты и мыла (стеаторея).
Симптом креатореи может быть использован для диагностики энтерита только при отсутствии заболевания поджелудочной железы и нормальной секреторной функции желудка. Указанный энтеральный копрологический синдром наблюдается не у всех больных энтеритом. У ряда больных хроническим энтеритом исследование кала может не обнаружить отклонений от нормы. Данные копрологического анализа при диагностике заболеваний тонкой кишки следует учитывать в сочетании с клинической картиной заболевания.
В анализах мочи при выраженных гнилостных процессах может быть микропротеинурия и микрогематурия.
В уточнении диагностики энтерита имеет значение изучение нарушения ферментативной деятельности, включая пристеночное пищеварение.
Тонкая кишка – наименее доступный орган для эндоскопического исследования. С помощью дуодено- и колонофиброскопов следует проводить эндоскопию постбульбарного отдела двенадцатиперстной кишки и терминального отдела подвздошной кишки. При гистологическом исследовании слизистой оболочки у больных хроническим энтеритом выявляются воспалительные и дистрофические изменения с исходом в атрофию энтероцитов и ворсин. С помощью гистохимических методик можно выявить снижение или отсутствие кишечных ферментов.
При исследовании периферической крови у больных со второй и третьей степенью тяжести часто определяется гипохромная (железодефицитная) или смешанная (железо-В12-фолиеводефицитная) анемия, может быть лейкопения или лейкоцитоз, иногда нейтрофилез, ускорение СОЭ.
Рентгенологическое исследование позволяет исключить сегментарные и опухолевые поражения тонкой кишки, изучить структуру складок и моторно-эвакуаторную функцию.
Хронические энтериты могут протекать как с повышенным, так и с пониженным кишечным тонусом.
У больных легкими, а иногда и средней тяжести энтеритами тонус и моторная деятельность тонкой кишки резко ослабляются, а для больных тяжелыми формами энтерита характерны гипертония и гиперкинезия тонкой кишки. Общее продвижение контрастного вещества по тонкой кишке при энтеритах в большинстве случаев ускоряется и через 1,5-2 часа барий может быть не только в дистальных отделах тонкой кишки, но в значительном количестве в толстой, главным образом, в слепой и начальной части восходящей кишки. Может наблюдаться и задержка двигательной функции с образованием длительных илеостазов. Задержка двигательной функции сопровождается значительным накоплением жидкости.
За счет усиленных процессов экссудации, брожения и нарушения всасывания рентгенологически по ходу тонкой кишки определяются мелкие горизонтальные уровни жидкости с газовыми скоплениями над ними. Указанные функциональные признаки энтерита могут считаться диагностическими, при подтверждении другими методами исследования (копрограмма). Рентгеноморфологические изменения при энтеритах сводятся к стойкой деформации рельефа слизистой оболочки тонкой кишки, с резко выраженным набуханием слизистой, ведущей к сужению просвета кишки задержке контрастной бариевой взвеси. При выраженном отеке, избытке слизи и жидкости рельеф слизистой может быть смазанным и нечетким.
Особенно ценный рентгеноморфологический признак хронического энтерита – единичные мелкопятнистые образования на рельефе слизистой оболочки тонкой кишки (зернисто-узелковый рельеф) – отображение очагового отека слизистой, закупорки и набухания отдельных кишечных желез, гипотрофии солитарных фолликулов и пейеровых бляшек. Выявление зернисто-узелкового рельефа отмечается при рентгенологическом исследовании в условиях искусственной гипотонии.
Дифференциальный диагноз хронического энтерита должен проводиться с заболеваниями, сопровождающимися упорной диареей и истощением. Необходимо исключить заболевания, при которых нарушения функции кишечника носят вторичный характер. Это эндокринные заболевания – тиреотоксикоз, болезнь Симмондса, болезнь Аддисона, сахарный диабет. Гормонально активные опухоли, болезни желудка, печени и поджелудочной железы, сопровождающиеся нарушением переваривания пищевых веществ, ишемический абдоминальный синдром с недостаточностью кровообращения в системе верхней брыжеечной артерии.
Необходимо провести дифференциальный диагноз с заболеваниями толстой кишки. При колите местные симптомы (вздутие, урчание, боли) в основном локализуются в подвздошных областях и боковых отделах живота, а при энтерите – в околопупочной области. Для колитов характерно наличие тенезмов, чувство неполного опорожнения кишечника, слизь в кале и изменение физических свойств толстой кишки, болезненность и спазмирование ее отрезков. У больных колитом и дискинезиями толстой кишки отсутствует синдром нарушенной абсорбции.
При неспецифическом язвенном колите отмечается наличие крови и слизи в кале. При ректороманоскопии, колоноскопии и ирригоскопии выявляются язвенно-деструктивные изменения в толстой кишке, контактная кровоточивость, что не свойственно хроническому энтериту. Дифференциальная диагностика хронического энтерита должна проводиться и с заболеваниями тонкой кишки – туберкулезом тонкой кишки, болезнью Крона, амилоидозом, лимфомой и первичными иммунодефицитами, мезаденитом, целиакией взрослых и др.
При туберкулезном поражении кишечника в анамнезе указание на туберкулезный процесс, поражается преимущественно илеоцекальный отдел, терминальный отрезок подвздошной и слепой кишки болезненны при пальпации. Отмечается уплотнение, бугристость, плохая подвижность кишки, повышается температура тела, потливость, нередко положительный синдром Штернберга, положительные туберкулиновые пробы, туберкулезные микобактерии в кале. При рентгенологическом исследовании могут быть найдены обызвествленные мезентериальные лимфатические узлы, дефекты наполнения в илеоцекальной области, симптом Штирлина, изъязвление, стенозирование.
Спру – в отличие от энтерита при спру характерный белесоватый стул. Наличие афт на слизистой оболочке щек, мягкого и твердого неба. Более выражены эндокринопатии и изменения нервной системы (периферический полиневрит, поражение боковых столбов спинного мозга и т.д.), обнаружение большого количества дрожжевых грибков типа Monilia в кале. В анализах крови – гиперхромная анемия с макронормобластическим типом костномозгового кроветворения, вплоть до мегалобластического.
При регионарном энтерите (болезнь Крона) поражается чаще терминальный отдел тонкой кишки, могут быть полиартралгии и узловатая эритема. Характерны рентгенологические признаки (выпрямление и развернутость пораженных кишечных петель, сглаженность рельефа, признаки изъязвления, стенозирования), осложнения – наружные и внутренние свищи.
Амилоидоз кишечника – имеется хроническое воспаление с гнойными очагами, признаками поражения других органов и систем организма (почек, печени и т.д.), положительной пробой с конгорот. Прижизненная аспирационная биопсия слизистой оболочки кишки с последующим гистохимическим исследованием выявляет амилоид.
Мезаденит в отличие от энтерита характеризуется стойким болевым синдромом, усилением боли при клизмах, дефекации, физическом напряжении, ходьбе, кашле. Локализация боли в околопупочной области и реже в нижнем отделе правой половины живота – увеличенные мезентериальные лимфатические узлы. При рентгенологическом исследовании выявляются петрификаты в этих зонах.
При проведении дифференциального диагноза требуется исключить злокачественные опухоли тонкого кишечника – рак, саркому, лимфогранулематоз, карциноид тонкой кишки. Указанные опухоли встречаются редко, но иметь их в виду необходимо. При наличии опухолевого процесса часто обращает на себя внимание интоксикация, изменения в крови (анемия, повышение СОЭ), увеличение лимфатических узлов.
При лимфогранулематозе – нередко лихорадка и кожный зуд. При карциноиде тонкой кишки – упорные поносы, вследствие повышенной продукции 5-окситриптамина (серотонин, энтерамин) клетками карциноида, своеобразные «приливы» – в течение нескольких секунд наступает пурпурное окрашивание лица, исчезающее через 2-3 минуты. У больных возникает ощущение жара и общее недомогание. При подозрении на опухолевый процесс необходимо провести детальное рентгенологическое исследование кишечника, аспирационную биопсию и биопсию лимфатических узлов.
Течение и прогноз . Энтерит протекает волнообразно. Периоды обострения сменяются ремиссией. При выраженных частых обострениях заболевание приобретает прогрессирующее течение, нарушается общее состояние (похудание, анемия, гиповитаминоз, трофические расстройства), присоединяются осложнения в виде ахилии, панкреатической недостаточности, эндокринной и т.д. Может наступить летальный исход от истощения или присоединения банальных инфекций.
Трудоспособность при легком и средней тяжести течения энтерите, за исключением периодов обострения, сохранена. Необходимо исключить тяжелый физический труд, нервно-психические перенапряжения, труд, связанный с перегреванием или переохлаждением и профессиональными вредностями. При тяжелом течении энтерита больные утрачивают трудоспособность.
ХРОНИЧЕСКИЙ НЕЯЗВЕННЫЙ КОЛИТ (Colitis chronica) — воспалительное и дистрофическое поражение слизистой оболочки толстой кишки, сопровождающееся нарушением моторной и секреторной функций.
Этиология . Среди этиологических факторов хронического колита ведущее значение придается перенесенным острым кишечным заболеваниям (чаще всего бациллярная дизентерия), а также инвазии простейшими, гельминтами. Большое значение имеет алиментарный фактор – нерегулярное, однообразное питание, злоупотребление алкоголем, острыми блюдами, длительное применение щадящих диет, бедных растительной клетчаткой.
Нередко хронический колит развивается вторично у больных язвенной болезнью, холециститом, гастритом, панкреатитом, гинекологическими заболеваниями (аднексит), простатитом, тонзиллитом и др. Причинами хронического колита могут быть химические агенты, некоторые лекарственные препараты, врожденные аномалии (долихосигма, дивертикуллез). Частой причиной развития хронического колита является кишечный дисбактериоз.
Наиболее распространены колиты смешанной этиологии, например, сочетание инфекционного и алиментарного факторов. Функциональные расстройства кишечника, в первую очередь дискинезии его, предрасполагают к развитию воспалительного процесса в кишечнике.
Патогенез . В патогенезе хронического колита большую роль играют ослабление неспецифических иммунологических механизмов, аллергический компонент, сенсибилизация к аутомикрофлоре, дисбактериоз, появление бактериальных штаммов с повышенной вирулентностью.
Важное значение имеют предшествующие функциональные нарушения в толстой кишке (дискинезии, избыточное отделение слизи, нервно-эндокринные нарушения и др.).
Патологические изменения в толстой кишке неспецифичны и имеют стереотипный характер, независимо от причин, ведущих к их развитию: дистрофические изменения эпителия толстой кишки, вплоть до атрофии, выраженная клеточная инфильтрация слизистой и мышечного слоя, расширение или атрофия крипт, увеличение бокаловидных клеток, полнокровие капилляров, соединительно-тканные разрастания. Следует еще раз подчеркнуть, что в патогенезе хронических колитов ведущую роль играет изменение иммунобиологического состояния организма, в том числе естественного иммунитета и сенсибилизации к аутомикрофлоре.
Клиника . Клиническую картину хронического колита определяет уже не инфекционный агент, который чаще всего отсутствует, а степень нарушения моторно-эвакуаторной, секреторной, экскреторной и всасывательной функций толстого кишечника, а также локализация воспалительного процесса (панколит, левосторонний или правосторонний колит, илеотифлит и проктосигмоидит).
Одним из ведущих и постоянных симптомов колита является болевой синдром. Боли могут быть различного характера, чаще ноющие, преимущественно в нижней части живота, по фланкам, или по ходу толстой кишки. Они могут быть разлитыми, появляются и усиливаются при позывах на дефекацию и ослабевают после нее и отхождения газов.
Тупые боли нередко сменяются интенсивными схваткообразными. При наличии выраженного воспаления с сопутствующим спазмом в прямой кишке возникает своеобразная боль, «словно сидишь на шиле». При вовлечении серозной оболочки (перивисцерит) и регионарных лимфоузлов (мезаденит) боли становятся постоянными, усиливаются при движении, после очистительных клизм и тепловых процедур. У больных колитом часто наблюдается вздутие живота, распирание в нем, нарушение стула – самый характерный признак хронического колита. Наблюдается чередование поносов и запоров, «ложные поносы» – частые позывы с последующим выделением небольших количеств кашицеобразного или жидкого кала со слизью, ощущением неполного опорожнения кишечника после дефекации.
Позывы на опорожнение кишечника возникают преимущественно в утренние часы с короткими интервалами или сразу же после еды (повышенный гастроцекальный рефлекс), из общих проявлений – слабость, головная боль, иногда подъем температуры тела. Общее состояние, как правило, страдает мало. Незначительная потеря в весе и признаки витаминной недостаточности при хронических колитах могут быть связаны с длительным соблюдением щадящей неполноценной диеты и быстро исчезают при полноценном питании. У больных часто отмечаются вегетативные расстройства и разнообразные изменения со стороны центральной нервной системы в виде депрессивного, тревожного ипохондрического синдромов, канцерофобии.
При пальпации живота удается выявить болезненность по ходу толстой кишки, чаще наибольшая болезненность в области сигмовидной и поперечно-ободочной кишок. Отмечается чередование спазмированных и атоничных отделов толстой кишки.
Клиническое обследование должно завершаться пальцевым исследованием прямой кишки для исключение геморроя, опухоли, ссадин или трещин в анальной области. При преимущественном поражении слепой кишки (тифлит) боли локализуются в правой половине живота с иррадиацией в поясницу, усиливаются они при скоплении газа и физическом напряжении. При гипертоническом состоянии прямой кишки она плотная, сокращена, болезненная, кал в период боли жидкий или кашицеобразный, содержит много слизи.
При тифлоатонии слепая кишка растянута, дряблая, отмечается в ней плеск. Наполнение кишки вызывает неприятное ощущение, наступающее через 7-8 часов после еды и в особенности в 3-4 часа ночи, «симптом будильника». Наблюдается смена запоров и поносов. При тифлитах чаще повышены бродильные процессы.
При преобладании гнилостных процессов стул жидкий, обильный, 5-7 раз в сутки, «коровий кал».
Хронический проктосигмоидит сопровождается болями в левой половине живота, которые усиливаются до и после акта дефекации при физических напряжениях, длительной ходьбе. Боли могут отдавать в поясницу или левую ногу, возникает запор с тенезмами, боль в заднем проходе. При пальпации обнаруживается болезненная, сокращенная сигмовидная кишка.
Трансверзит изолированно встречается сравнительно редко. Больных беспокоят боли в подложечной области и левом подреберье, усиливающиеся после еды, запоры, распирание живота, отрыжка, тошнота. После отхождения газов наступает облегчение. Высокое стояние диафрагмы вызывает преходящую дисфагию. При атонической форме трансверзита пальпаторно определяется раздутая газами болезненная и опущенная поперечно-ободочная кишка, при спастической – кишка спазмирована. При вовлечении в процесс брюшного покрова может возникнуть стойкое сужение в селезеночном углу (ангулит) с явлениями частичной кишечной непроходимости. Боли и вздутие кишечника слева, громкое урчание и задержка стула.
При микроскопии – увеличение нейтрофильных лейкоцитов, появление эритроцитов. Наличие растворимого белка в кале свидетельствует о воспалительном процессе или изъязвлении в толстом кишечнике (положительная реакция Трибуле). Повышенное содержание органических кислот (норма 14-18 мл) свидетельствует об усилении процессов брожения. При гнилостных процессах увеличивается количество аммиака (норма 2-4 мл). Определение энтерокиназы и фосфатазы помогает в оценке ферментативных процессов.
Рентгенологическое исследование при хроническом колите позволяет выявить различные функциональные нарушения: атонические расширения, спастические сокращения – «симптом веревки», неравномерный характер и исчезновение гаустраций, перегибы, спайки, дефекты наполнения, удлинение и расширение сигмовидной кишки.
Более четкие данные наблюдаются при ирригоскопии: изменяется характер и расположение складок, уменьшается их количество. При повышенной секреции рельеф слизистой не выявляется. При панколите изменения обнаруживаются на всем протяжении, при сегментарных колитах – соответственно локализации и характера поражения.
Ректороманоскопия является обязательным исследованием в диагностике хронического колита, для исключения опухолевого процесса и неспецифического язвенного колита. При хронических колитах (проктосигмоидитах, панколитах) слизистая прямой и сигмовидной кишки становится тусклой, отечной, истонченной, а сосудистая сеть на бледном фоне выявляется особенно четко. Капиллярная сеть расширяется, нередко появляются кровоизлияния, небольшие ссадины, атрофические участки, изъязвления слизистой, слизисто-гнойные наложения. Наблюдаемые изменения не являются патогномоничными для отдельных форм заболевания, однако для протозойных колитов более характерен язвенный процесс, а для колитов алиментарного происхождения – катаральные явления.
При ректороманоскопии прибегают к биопсии. Гистологическое исследование дистального отдела толстой кишки уточняет глубину и характер поражения. Они могут быть без атрофии (изменения поверхностного эпителия слизистой, инфильтрация собственного слоя слизистой, изменения крипт) и атрофией (атрофический колит). При атрофических изменениях слизистой оболочки поверхностный цилиндрический эпителий отсутствует или становится уплощенным. Количество крипт резко уменьшается, на отдельных участках отсутствует. Наблюдается значительная перестройка гладкомышечных элементов.
По специальным показаниям проводится эндоскопия всей толстой кишки (фиброколоноскопия) с биопсией слизистой оболочки.
Дифференциальный диагноз . При проведении дифференциальной диагностики необходимо исключить опухолевый процесс, дизентерию, неспецифический язвенный колит, туберкулез кишечника. Дифференциальная диагностика должна проводиться с энтеритами и функциональными заболеваниями кишечника. Упорные запоры, неподдающиеся лечению, анемия, увеличенная СОЭ, лейкоцитоз дают основания для исключения бластоматозного процесса. Для исключения дизентерийного колита и лямблиоза необходимо исследование кала на дизентерийную группу и амебы, проведение аллергических проб с дизентерийным антигеном.
В дифференциальной диагностике с туберкулезом имеет значение туберкулезный процесс в анамнезе, преимущественно поражение илеоцекального отдела. При пальпации отмечается кожная гиперестезия, болезненность, уплотнение, бугристость, плохая подвижность терминального отрезка подвздошной и слепой кишок, повышение температуры, потливость, положительные туберкулиновые пробы. Микобактерии туберкулеза в кале, как правило, не находят.
В дифференциальной диагностике хронического колита необходимо иметь в виду и функциональные расстройства кишечника. У больных с симптомокомплексом колита, у которых не удается доступными методиками выявить органическую патологию в толстой кишке, пользуются терминами «синдром раздраженной толстой кишки» или «дискинезия толстой кишки».
Функциональные расстройства кишечника могут быть проявлением внекишечных заболеваний органов пищеварения (язвенная болезнь, болезни желчных путей и др.), болезней ЦНС, урогенитальной сферы, эндокринной, аллергии, аномалии кишки (мегаколон, долихосигма). Функциональные расстройства кишечника проявляются недостаточным опорожнением кишечника, запорами, кал может быть чрезмерно плотным, «овечий», реже кашицеобразный и жидкий («запорный понос»).
При синдроме «раздраженной толстой кишки» наблюдаются приступы острой боли, схваткообразного характера, с частым позывом на низ, с отхождением небольшого количества плотного или неоформленного кала, часто с большим количеством слизи, белого цвета, в.виде пластинок, пленок, напоминающих слепок кишки. Слизь может обволакивать кал или выявляться без каловых масс. Приступы боли с выделением слизи продолжаются от 20-30 минут до нескольких дней, сменяясь в дальнейшем нормальным стулом и хорошим самочувствием.
В период обострения толстая кишка при пальпации резко болезненна, спастически сокращена, иногда вздута, урчит. Приступ может сопровождаться повышением температуры. Вне приступа живот мягкий, безболезненный. При аллергическом происхождении синдрома наблюдается эозинофилия, в кале при микроскопии находят эозинофилы, кристаллы Шарко-Лейдена. Признаки воспаления отсутствуют.
Таким образом, диагноз функционального заболевания кишечника может быть поставлен только после тщательного обследования больного с применением клинических, лабораторных, эндоскопических и рентгенологических методов, после исключения органической патологии.
Симптомокомплекс колита может развиться вторично – при гастрите с секреторной недостаточностью, после резекции желудка, при холецистите, язвенной болезни, холецистэктомии, при нарушении кровообращения при циррозе или сердечной недостаточности и т.д. Нарушения в толстой кишке в этих случаях обусловлены расстройством моторной, секреторной, экскреторной и всасывательной функции, энзимопатией и дисбактериозом.
При одновременном нарушении тонкого и толстого кишечника (энтероколитах) клиническая картина заболевания проявляется симптомами энтерита и колита. При формулировке диагноза необходимо указать: поражение какого отдела кишечника преобладает у данного больного (преимущественное поражение тонкого или толстого кишечника).
Дисбактериоз встречается у всех больных хроническими энтероколитами, но степень выраженности его различна, изменяется общее количество микробов, чаще в сторону увеличения, реже – уменьшения. Исчезают или резко уменьшается число бифидобактерий, снижается количество молочнокислых палочек, изменяется количество сопутствующей флоры – увеличение стафилококка, протея, дрожжей, меняется соотношение числа различных микробов (кишечных палочек, энтерококков, клостридий), увеличивается количество бактероидов, появляются микробы с измененными свойствами (гемолитические формы, энтеропатогенные штаммы кишечных палочек и т.д.).
Развитию дисбактериоза способствуют нарушения местной и общей иммунной системы, снижение секреции и кислотности желудочного сока, а следовательно его бактерицидности и избыточный рост бактерий в дуоденальном содержимом и желчи.
ЛЕЧЕНИЕ ЭНТЕРИТОВ, КОЛИТОВ, ЭНТЕРОКОЛИТОВ
Лечение хронических воспалительных заболеваний кишечника должно быть патогенетическим, комплексным и проводится с учетом клинических особенностей течения заболевания, оно требует дифференцированного подхода. При воспалении кишечника, вызванного специфическими микробами, простейшими, гельминтами или химическими агентами назначаются этиотропные средства, или препараты, способствующие элиминации токсических веществ и тяжелых металлов из организма.
При вторичных воспалениях кишечника терапия во многом определяется лечением, направленным на основное заболевание. Следует помнить, что в происхождении энтеритов и колитов большое значение придается кишечному дисбактериозу, который вызывает сдвиги в химизме кишечного содержимого и усиливает бродильные процессы.
Главное направление в лечении энтеритов, колитов и энтероколитов – это: а) противодействие кишечному дисбактериозу; б) нормализация нарушенной кишечной секреции и моторики; в) уменьшение структурных изменений и стимуляция регенераторной способности слизистой оболочки кишечника.
С целью воздействия на этиологические и патогенетические факторы болезни применяется диетотерапия, витамины, антибактериальные препараты, ферменты, спазмолитические, вяжущие средства, биостимуляторы, гипосенсибилизирующие, ЛФК, минеральные воды и курортное лечение.
Диетическое питание – одно из основных направлений терапии. Диета должна быть полноценной, сбалансированной, калорийной. Нельзя допускать утрированного соблюдения диеты, голодания больного. Помимо механического и химического щажения кишечника диета должна предусматривать противодействие бродильной флоре, чему способствует преобладание в пище белковых продуктов и в первую очередь мяса.
Основная задача лечебных диет – максимальное восстановление нарушенных функций кишечника и других органов, вовлеченных в патологический процесс. По воздействию на функцию кишечника пищевые вещества делятся на три группы: 1) способствующие опорожнению кишечника; 2) задерживающие опорожнение; 3) индифферентные.
К первой группе относятся сахаристые вещества – содержащие органические кислоты. Кислое молоко, фруктовые соки, черный хлеб и др.; вещества, богатые поваренной солью, минеральные воды, жиры, растительная клетчатка, продукты в холодном виде. Белые вина, шампанское обладают слабым послабляющим действием.
Задерживают опорожнение кишечника вещества, содержащие танин (черника, крепкий чай, какао, натуральные красные вина), пища в протертом виде, слизистые супы и теплые жидкости.
Индифферентные вещества – мясо и рыба в виде пюре и рубленом виде, хорошо выпеченный пшеничный хлеб, свежеприготовленный пресный творог.
Институтом питания рекомендуются различные варианты стола № 4. Количество белка в диете для больных хроническими колитами предусматривается 100-120 г и до 140-150 г больным хроническими энтероколитами. При тяжелом течении хронического энтерита и энтероколита с профузными поносами назначают стол № 4а – максимальное механическое и химическое щажение кишечника. Диета содержит нормальное количество белка, ограничиваются жиры и углероды, диета гипохлорная. Все блюда готовятся в вареном виде или на пару, протертые. Калорийность 2100 ккал.
Этот стол назначается на несколько дней, а затем переходят на стол № 4б, в среднем на 4-8 недель. Это физиологически полноценная диета, калорийность ее 3000-3500 ккал, исключаются стимуляторы секреторной деятельности желудка, поджелудочной железы. Резко ограничиваются продукты, богатые оболочками растительной клетчатки. Все блюда готовятся в вареном виде или на пару.
Стол № 4в назначается при энтероколитах в фазу ремиссии. Все блюда дают в непротертом виде, добавляют вымоченную сельдь, нежирную ветчину, салаты из вареных овощей в небольшом количестве, включают сырые овощи и фрукты (100-200 г в день), соки. Разрешают укроп, зелень петрушки, язык, заливную рыбу.
Медикаментозное лечение . Антибиотики и сульфаниламидные препараты назначаются по строгим показаниям. Снижая микробную заселенность кишечника, они подавляют не только патогенную флору, но и симбионтную, усугубляя дисбактериоз. Кроме того, к указанным препаратам может вырабатываться микробная устойчивость. Антибиотики способны отрицательно влиять на слизистую оболочку кишечника.
При обострении хронического энтерита и колита, связанных с инфекцией, применяют сульфаниламидные препараты, которые плохо всасываются в кишечнике (сульгин, фталазол, этазол и др.) по 1,0 4-5 раз в день в течение 5-7 дней с повторными курсами по показаниям через 3-4 недели, фтазин по 0,5 2 раза в день. Показаны сульфаниламидные препараты пролонгированного действия: сульфапиридазин, сульфадиметоксин (мадрибон) по 0,5 1-2 раза в день. Применяются комбинированные препараты (азосоединения салициловой кислоты с сульфапиридином): салазосульфапиридин, салазопиридазин, салазодиметоксин по 0,5 3-4 раза в день в течение 10 дней.
При выявлении иерсинеоза показано лечение левомицетином по 2 г в сутки в течение 7 дней, а затем бисептолом по 2 таблетки 2 раза в день, 12-14 дней. При лямблиозе назначается тинидазол (фасижин) в дозе 2000 мг один раз в день в течение 3 дней; трихопол по 0,5 4 раза в день, 7-10 дней.
Важное место в лечении хронических воспалительных заболеваний кишечника занимают препараты, нормализующие микрофлору кишечника. Целесообразно после окончания лечения антибактериальными препаратами провести лечение бактериальными (колибактерином, бификолом, бифидумбактерином, лактобактерином и др.) до полного восстановления микробной флоры.
Колибактерин назначают по 2-4 дозы 2 раза в день внутрь до еды, целесообразно запивать раствором соды или щелочной минеральной водой для уменьшения бактерицидного действия соляной кислоты желудочного сока. Бификол назначается по 5 доз 1-2 раза в день за 15-20 мин до еды, бифидумбактерин по 1 ампуле (20-50 млн. бактерий) 2-3 раза в день, лактобактерин по 4-5 доз 2 раза в день. Применяюются эти препараты от 1,5 до 3 месяцев и более, уменьшая дисбактериоз, они способствуют нормализации стула и ликвидации метеоризма. Во время лечения биологическими препаратами нельзя применять антибактериальные средства.
Для лечения дисбактериоза могут быть использованы бактериофаги протейный и стафилококковый по 20-30 мл 2 раза в день внутрь или в клизмах на 7-10 дней. Они назначаются после уточнения вида дисбактериоза. В лечении энтеритов и энтероколитов широко применяются средства адсорбирующего и вяжущего действия.
Среди адсорбирующих средств первое место принадлежит карбонату кальция – это лучшее противопоносное средство. Кроме адсорбирующего действия карбонат кальция (мел) связывает органические кислоты и служит загустителем стула. Противопоносное действие карбоната кальция усиливается при сочетании с вяжущими препаратами. Вяжущим действием обладают препараты висмута – азотнокислый висмут и галлат висмута (дерматол).
Ю.И. Фишзон-Рысс рекомендует следующие прописи: карбонат кальция 1,5-2,5; азотнокислый висмут 0,5; дерматол 0,5; танальбин 0,5; по 1 порошку за час до еды от 1 до 4 раз в день. Дозу карбоната кальция и число приемов следует регулировать в зависимости от выраженности поноса. Эти порошки употреблять длительное время. При запоре легкое послабляющее действие оказывает жженая магнезия: жженая магнезия 0,8; азотнокислый висмут 0,4; карбонат кальция 0,2 по 1 порошку за час до еды от 1 до 4 раз в день.
Карбонатом кальция в указанной дозе снимаются побочные явления жженой магнезии (метеоризм, урчание в кишечнике); так как хронические колиты протекают с чередованием поносов и запоров, следует попеременно пользоваться этими порошками, регулируя деятельность кишечника. При сильных поносах эффективен имодиум (лоперамид). Препарат назначается по 1 мг (1 капс.) 2-3 раза в день. Показаны также адсорбенты – холестирамин и билигнин по 1 чайной ложке 2-3 раза в день. Рекомендуется эссенциале, легалон или карсил по 1 драже в день в течение 15-30 дней.
Для нормализации моторной деятельности при болевом синдроме назначаются антихолинергические средства (атропин, метацин, платифиллин, белладонна) и миотропные средства (папаверин, но-шпа, галидор). Болеутоляющим действием обладают местные тепловые процедуры. При поражении тонкого кишечника с нарушением всасывания и упадком питания задачи терапии усложняются, в комплекс лечения включают парентеральные введения белковых гидролизатов, витаминов, кальциевых препаратов.
При снижении концентрации белка в сыворотке крови показано переливание сухой плазмы, плазму переливают раз в неделю по 100-200 мл, белковые гидролизаты и смесь аминокислот – ежедневно по 250-400 мл в течение 10-15 дней. Одновременно вводят витамины группы В1, ретаболил по 100 мг один раз в две недели внутримышечно и инсулин по 4-6 ЕД один раз в день после обеда в течение месяца. При низком содержании в крови холестерина и триглицеридов больным назначают эссенциале по 5 мл внутривенно, капельно с 5% раствором глюкозы ежедневно 10-15 дней.
Нарушения водно-электролитного обмена устраняются внутривенными введениями физиологического раствора хлористого натрия, панангина (по 20 мл 3 раза в день) и глюконата кальция по 10 мл 10% раствора. При метаболическом ацидозе дополнительно вводят 4% раствор бикарбоната натрия 150 мл. При метаболическом алкалозе вводится хлористый калий в дозе 2-4 г, хлористый кальций – до 3,0. При гипонатриемии (меньше 125 ммоль/л) добавляется 50 мл 10% раствора хлористого натрия или ДОКСА 1 мл внутримышечно. Парентеральная терапия водно-электролитных нарушений должна проводиться не менее 3-4 недель.
Для восполнения ферментной недостаточности назначают абомин, панкреатин (фестал, дигестал) по 2 драже во время еды, при секреторной недостаточности желудка показаны препараты соляной кислоты. Для повышения сопротивляемости и регенераторной способности слизистой кишечника показаны анаболические вещества: внутрь неробол, внутримышечно нероболил 25-50 мг один раз в 7-10 дней, ретаболил по 50 мг через 1-3 недели.
Для устранения витаминного дефицита назначают комплекс витаминов группы В, обязательно никотиновую кислоту, С, A, D, К и Е. При преимущественном поражении тонкой кишки витамины назначают парентерально, при поражении толстого кишечника – внутрь (декамевит, ундевит) в дозах, вдвое превосходящих профилактические.
Тяжелый энтерит и энтероколит с преобладанием поражения тонкой кишки нередко резистентен ко всем вышеуказанным видам терапии, и только включение глюкокортикоидных гормонов обеспечивает положительные сдвиги, чаще назначают преднизолон в дозах 15-30 мг в сутки. Лечение проводят 1,5-2 месяца, постепенно дозу снижают, иногда поддерживающая доза 5-10 мг остается на продолжительное время. Эффект стероидной терапии объясняется способностью влиять на морфологически измененную слизистую кишечника и повышать ее всасывающую активность. В комплекс лечебных мероприятий при хронических энтероколитах целесообразно включать психотерапевтические методы и рефлексотерапию.
При хронических колитах, независимо от их этиологии, наряду с общей терапией показано местное лечение, лечебные клизмы из рыбьего жира, настоя ромашки, масла семян шиповника и другие по 50 мл на клизму через день 8-10 клизм. При наличии воспалительного процесса в дистальном отделе толстой кишки назначают клизмы из раствора фурацилина (1:5000 – 50 мл), колларголовые, марганцовые клизмы и другие.
Лекарственные травы играют существенную роль в лечении больных колитом. Настой трав нормализует моторику кишечника, уменьшает бродильные и гнилостные процессы, оказывает противовоспалительное и обезболивающее действие.
Назначают зверобой, ольховые шишки, пижму, спорыш и др. При метеоризме благоприятно действуют ромашка, мята, тмин, корень валерианы. Послабляющие лекарственные травы – крушина, жостер, ревень, листья сены. Во избежание привыкания целесообразно прием трав чередовать.
Физиотерапевтическое лечение направлено на восстановление компенсаторных и регулирующих механизмов. Назначают ультрафиолетовые облучения, тепловые процедуры на область живота, хороший эффект оказывает диатермия. При хроническом энтероколите и колитах при наличии запоров с преобладанием спастического компонента применяют электрофорез спазмолитических препаратов – магнезии, папаверина, платифиллина, дибазола. При запорах с преобладанием атонического компонента назначают подводный душ-массаж, контрастные ванны. При стихании воспалительного процесса в комплекс лечения рекомендуется включать ЛФК, массаж и самомассаж живота.
На санаторно-курортное лечение больных направляют только в период ремиссии. Назначение минеральной воды зависит как от основного заболевания кишечника, так и от состояния других органов с учетом секреторной деятельности желудка.
При хроническом энтероколите с преимущественным поражением тонкой кишки и при наличии поносов назначается вода с малой минерализацией, слабой концентрацией углекислоты, преобладанием ионов гидрокарбоната и кальция (ессентуки № 4 и 20, березовская и др.). Прием минеральной воды по отношению к приему пищи обусловливается состоянием желудочной секреции и кислотообразующей функции желудка.
При хронических заболеваниях кишечника с наклонностью к поносам лучше принимать воду не натощак, а перед вторым завтраком и пить ее медленно. Больным хроническим энтероколитом и колитами, протекающими с запорами, назначают воды более высокой минерализации с наличием ионов магния и сульфатов, способствующих повышению перистальтики кишечника (ессентуки № 17, баталинская, арзни, славяновская, смирновская и др.).
Широко применяются минеральные воды для ректальных процедур: микроклизмы из минеральной воды (температура воды 38-40°С через день, 8-10 процедур), орошения, кишечный душ, субаквальные ванны при постоянных запорах.
Грязелечение применяется в виде аппликаций больным хроническим энтероколитом, диффузным и сегментарным хроническим колитом с умеренно выраженным болевым синдромом, спазмами кишечника, перипроцессами, спайками. Притивопоказания для грязелечения – острые воспалительные заболевания, фибромиома матки, аденома предстательной железы, полипоз кишечника, геморроидальные кровотечения.
Трудоспособность больных при легких формах энтерита нарушается в период обострения (6-15 дней). При средней степени тяжести продолжительность нетрудоспособности в среднем 1-2 месяца. Больным противопоказаны тяжелый физический труд, командировки, препятствующие соблюдению диеты. Больные иногда нуждаются в переводе на инвалидность III, реже II группы.
При тяжелых формах энтерита со значительной потерей массы тела больные нуждаются в переводе на инвалидность II, а иногда и I группы. Больные хроническим энтероколитом должны находиться под диспансерным наблюдением терапевта поликлиники. Дважды в год им назначают витамины, при появлении дисбактериоза – антибактериальные препараты в течение 10 дней. При похудании показаны анаболические препараты, неробол по 10 мг в день на протяжении 2 недель.
Трудоспособность больных хроническим колитом, как правило, не страдает. Соблюдение рекомендуемого режима и питания позволяет избежать обострений. При обострении колита с легким течением больные могут быть временно нетрудоспособны (5-7 дней). При среднетяжелой форме с частыми обострениями срок нетрудоспособности 2-3 недели.
При тяжелых колитах, протекающих с явлениями энтерита, гепатита, панкреатита, длительность нетрудоспособности может увеличиваться до 2-3 месяцев. При отсутствии эффекта от длительного лечения больные могут быть переведены на инвалидность III, а иногда и II группы. Трудоустройство осуществляется с учетом профессии.
Воспаление слизистой оболочки тонкой кишки называется энтеритом, а тот же процесс, протекающий в толстой кишке – колит. Если поражается весь кишечник, речь идет об энтероколите – заболевании, которое приводит к нарушению процессов пищеварения со всеми вытекающими последствиями (рвотой, поносом, обезвоживанием и т. д.). Синдромокомплекс развивается на фоне бактериальной инфекции, токсического поражения, из-за неправильного питания, сопутствующих заболеваний ЖКТ. Заболевание требует комплексного лечения. Пренебрежение терапией приводит к печальным последствиям.
Синдромокомплекс возникает из-за негативного влияния агрессивных факторов на слизистую оболочку кишечника. Сначала возникает ее воспаление, затем клетки начинают разрушаться, затрагиваются более глубокие слои стенок кишки (при хронической форме). Пища хуже усваивается, из-за чего возникают неприятные и болезненные симптомы. Отдельного кода по МКБ-10 для энтероколита нет. Неинфекционные энтериты и колиты отнесены в группы К50-К52 . Вот обозначения некоторых из них:
Факторы, провоцирующие воспаление кишечника, самые разные. Основные причины энтероколита:
- Неправильный прием лекарственных препаратов. Неконтролируемое поступление антибиотиков или слабительных средств приводит к нарушению микрофлоры кишечника. Возникает дисбиоз, который в сложной форме перерастает в энтероколит.
- Бактериальные и вирусные поражения. В ЖКТ могут развиваться стрептококки, стафилококки, сальмонеллы, патогенная кишечная палочка и ряд вирусов, которые негативно влияют на слизистую оболочку.
- Заражение гельминтами и простейшими, например, амебами.
- Неправильный режим потребления пищи. Нерегулярные приемы еды, голодания, слишком большие промежутки между трапезами, несбалансированное питание, употребление алкогольных напитков приводят к нарушению работы желудка и кишечного тракта. На фоне болезней ЖКТ развивается энтероколит.
- Другие причины: аллергические реакции на пищу, поражение токсическими веществами, нервные перенапряжения, аутоиммунные нарушения.
Классификация энтероколитов зависит от фактора-возбудителя болезни. Их можно поделить на две большие группы: острые и хронические, инфекционные и неинфекционные. При острой форме затрагивается только слизистая оболочка кишечника, глубокие ткани не поражаются. Хроническая форма – это затяжной энтероколит, при котором воспаляются и разрушаются глубокие слои кишечной стенки . Другие виды синдромокомплекса:
Если в основном поражена тонкая кишка, больные жалуются на расстройство стула, тошноту, метеоризм, отсутствие аппетита, распирание живота после еды. При преимущественном воспалении слизистой оболочки толстой кишки пациент испытывает ноющие боли в боковых отделах кишечника, у него с одинаковой частотой возникают поносы и запоры. Признаки энтерита и колита отличаются в зависимости от формы заболевания.
Синдромокомплекс проявляет себя внезапно. У взрослых людей наблюдаются такие симптомы:
- боль в животе – при поражении тонкого кишечника дискомфорт локализируется вокруг пупка, при патологии толстой кишки – в боковых и нижних отделах живота;
- урчание;
- вздутие;
- частые позывы к дефекации;
- тошнота, неоднократная рвота;
- диарея, кусочки пищи, кровь и слизь в каловых массах;
- налет на языке.
Если причиной острого энтероколита стала бактериальная или вирусная инфекция, у человека резко повышается температура, возникает головная и мышечная боль, слабость, наблюдаются симптомы общей интоксикации. При сильном поносе организм обезвоживается, что приводит к сухости кожи и слизистых, сильной жажде, уменьшению количества мочеиспусканий.
Симптомы этой формы синдромокомплекса менее выражены в период затихания болезни и ярко проявляют при обострении. Признаки энтероколита:
- Боль в животе – околопупочная или неясной локализации. Выраженность зависит от тяжести процесса. В большинстве случаев дискомфорт возникает во второй половине дня. Если больше поражен тонкий кишечник, боль тупая, умеренная. При воспалении толстой кишки боль интенсивная. Ее усиление происходит спустя пару часов после приема пищи, перед дефекацией, при физической нагрузке.
- Симптомы энтероколита кишечника у женщин – боли, отдающие в поясничную область или низ живота. Такие же проявления у воспалительных процессов малого таза, из-за чего диагностика затрудняется.
- Диспепсия – нарушение процесса пищеварения в кишечнике по гнилостному, бродильному или смешанному типу.
- Метеоризм – повышенное газообразование, возникает из-за дисбактериоза кишечника и нарушения переваривания пищи.
- Расстройство дефекации – запоры, поносы, возникающие с одинаковой частотой.
- Астено-вегетативный синдром – нарушение тканевого обмена, спровоцированное длительным воспалением слизистой кишечника. Проявляется слабостью, повышенной утомляемостью, апатией и нарушением внимания.
- Снижение массы тела. Возникает из-за боязни человека принимать пищу (при энтерите); обусловлено сбоем процесса переваривания и усвоения питательных элементов (при колите).
У младенцев, мальчиков и девочек болезнь выражается немного по-другому, чем у взрослых. Первый признак энтероколита – тупая боль внизу живота. Ребенок чувствует дискомфорт, становится раздражительным, плаксивым. К этому симптому добавляется головокружение, головные боли. Спустя 2-3 часа после приема пищи у мальчика или девочки возникает желание сходить в туалет, по мере прогрессирования болезни дефекация становится все чаще (понос больше 6 раз в день). В каловых массах обнаруживается непереваренная еда.
При тяжелом течении энтероколита возникает многократная рвота. Сначала выходит пища, а затем слюна и желчь. Наблюдается вздутие живота, колики. Самое опасное при этом состоянии – обезвоживание. Растущий организм быстро теряет воду. Симптомы обезвоживания: слабость, капризность, сухость рта, редкое и скудное мочеиспускание . Очень сильная потеря жидкости, требующая неотложной медицинской помощи, у ребенка проявляется в таких признаках:
- сонливость;
- холодные руки и ноги;
- сухой или едва мокрый подгузник в течение суток;
- быстрое поверхностное дыхание;
- запавший родничок.
Симптомы некротического энтероколита у младенцев: болезненный увеличенный живот красного оттенка, плохой аппетит, пониженная или нестабильная температура тела. Дефекация нарушена, возникает запор или понос с кровавым/черным калом. Редко наблюдается рвота зеленого цвета. У ребенка непродолжительный сон, он просыпается с плачем и криками. В течение дня младенец очень беспокойный, постоянно кричит.
Быстро определяются инфекционные энтероколиты. Врач спрашивает, какую еду, напитки и лекарства человек употреблял накануне, оценивает эпидемиологическую обстановку в населенном пункте (например, учитывает вспышки дизентерии, сальмонеллеза, кишечного гриппа). При неясной этиологии проводится ряд биохимических и инструментальных исследований. Очень важно определить причину хронического энтероколита и устранить ее, а не заниматься симптоматическим лечением . Самые информативные исследования:
Схемы терапии подбираются в зависимости от причины болезни. Синдромокомплекс, вызванный вирусными заболеваниями, требует симптоматического лечения. Нужно маленькими порциями пить много жидкости, и через 1-3 суток больной восстановится. Если человек отравился, ему промывают желудок, назначают энтеросорбенты, спазмолитики, при сильной рвоте или поносе контролируют объем поступающей жидкости . Больной должен пить много воды, чая или раствора для регидратации, употреблять рисовый отвар, кашу на воде. При температуре больной принимает жаропонижающее средство.
Некротический энтероколит требует консервативной терапии. Пациенту внутривенно вводят антибиотики, регидратирующие растворы, питательные вещества. Газ, который накопился в кишечнике или желудке, удаляют с помощью специальной трубки. Если медикаментозное лечение не помогает, у больного возник перитонит или прободение, требуется оперативное вмешательство. Хирург удаляет пораженный участок кишечника.
При угнетенном психическом состоянии не лишними будут консультации психотерапевта. Также больному рекомендуется посетить физиотерапевта, который составит комплексную схему лечения, состоящую из процедур по очищению кишечника, рефлексотерапии, магнитотерапии и т. д. Хорошая динамика выздоровления наблюдается у пациентов, которые в период ремиссии прошли санаторное лечение на бальнеологических курортах. В период затишья энтероколита следует вести активный образ жизни и делать упражнения из лечебной физкультуры.
При этом заболевании кишечника специалисты выписывают комплекс лекарственных средств. Основные группы препаратов:
- Антибактериальные – подавляют патогенную микрофлору. Представители группы: Нифуроксазид, Фуразолидон, Энтеросептол.
- Ферментосодержащие. Необходимы для восстановления нормального переваривания пищи. Представители группы: Панкреатин, Фестал, Плестал.
- Пробиотики, пребиотики. Заселяют кишечник после антибиотикотерапии. К ним относятся препараты с бифидо-, лактобактериями, питательные среды для развития полезной микрофлоры – Бифидумбактерин, Линекс.
- Средства для нормализации перистальтики кишечника. Снимают спазмы, устраняют запоры или диарею. Представители группы: Тримебутин, Лоперамид, Мебеверин.
- Средства для пероральной регидратации: Регидрон, Гидровит, Хумана Электролит.
- Жаропонижающие: препараты на основе парацетамола, ибупрофена.
При бактерицидном колите используют недорогое и эффективное средство – Фуразолидон (0,05 г фуразолидона в 1 таблетке) . Препарат проявляет противомикробное действие, разрушая структуру клеточной оболочки и блокируя ряд биохимических процессов в клетке бактерии. Оказывает слабое иммуностимулирующее действие. Применяется при инфекционных заболеваниях ЖКТ, мочеполовой системы, кожных покровов. Способ применения: 2-3 таблетки (0,1-0,15г) 4 раза в день, их глотают целиком, не разжевывая. Курс лечения – 5-10 дней. Отдельно нужно выделить такие пункты инструкции:
- Побочные действия: рвота, тошнота, боли в животе, кожная сыпь, зуд, отек Квинке, крапивница.
- Противопоказания: индивидуальная чувствительность к компонентам препарата, терминальная стадия хронической почечной недостаточности, беременность, лактация, нарушения функции почек, заболевания печени, нервной системы, работа, связанная с управлением автомобилей и потенциально опасными механизмами, возраст до 1 месяца.
Не менее важны ферментативные препараты. Популярностью пользуется Панкреатин. В состав 1 таблетки входит порошок панкреатина 192 мг. Средство восполняет дефицит ферментов поджелудочной железы (альфа-амилазы, протеазы, липазы), усиливает расщепление белков, жиров и углеводов в 12-перстной кишке, нормализует процессы пищеварения. Панкреатин назначают при неинфекционной диарее, метеоризме, нарушениях усвоения пищи. Схема приема, противопоказания, побочные эффекты:
- Способ применения: 1-4 таблетки во время каждого приема пищи. Максимальная суточная дозировка – 21 таблетка. Продолжительность курса – от нескольких дней до нескольких месяцев.
- Панкреатин нельзя принимать при кишечной непроходимости, возрасте до 2 лет, панкреатите, чувствительности к компонентам препарата.
- Побочные эффекты: запор, диарея, тошнота, дискомфорт в животе, аллергические реакции.
При энтероколите нарушается процесс всасывания питательных веществ в кишечнике, из-за чего к органам поступает недостаточное количество витаминов, минералов. У пациента наблюдается истощение. Во время острой формы болезни кишечник необходимо максимально щадить. В первый день нужно пить сладкий чай, рисовый отвар, черничный кисель. Когда состояние стабилизуется, в меню вводят жидкие блюда: перетертые овощные супы, нежирное мясо, легкие каши. Постепенно степень измельчения еды уменьшают, возвращаясь к прежней форме пищи.
Если пациент страдает запорами, ему нельзя употреблять изделия из муки высших сортов, рисовую и манную кашу, жирное мясо, куриные яйца вкрутую и жареные, животные жиры. Из овощей стоит ограничиться в редьке, чесноке, луке, репе. Крайне нежелательно употреблять соусы, черный кофе, кисель, шоколад, масляный крем. При выраженной гнилостной диспепсии нельзя есть кисломолочные продукты, грубую клетчатку, сложные белки. При бродильных процессах ограничивают прием сахара, ржаного хлеба, молока, капусты.
Всем больным показана диета. При энтероколите с поносами назначается стол №4, с запорами – стол №3. Вне обострения придерживаются диеты стол №2. Пациентам с преимущественным поражением тонкого кишечника рекомендован рацион, богатый белком, продуктами с высоким содержанием кальция, витаминов, полиненасыщенных жирных кислот. Из меню исключаются продукты, раздражающие слизистую оболочку.
Ранняя диагностика заболевания и комплексное лечение обеспечивают полное выздоровление. Чтобы не возникло осложнений, важно придерживаться всех рекомендаций врача. Вовремя пролеченный энтероколит в острой форме не оставляет последствий для организма. Через 3-6 недель кишечник полностью восстанавливает свою работу. Профилактика синдромокомплекса заключается в следующем:
источник