Дифтерия – это острая инфекция, для которой характерно развитие воспаления на месте проникновения и локализации возбудителя. Раньше заболеваемость среди детей была высокой. Массовая активная иммунизация (вакцинация) привела к снижению заболеваемости. Но и в настоящее время встречаются спорадические (единичные) случаи дифтерии, возможны групповые вспышки.
Характерным для этого инфекционного заболевания является образование фибринозной плотной пленки на месте локализации процесса и выраженная интоксикация. Это достаточно тяжелое заболевание может закончиться даже летальным исходом. Как протекает дифтерия у детей, какие у этой болезни основные симптомы и какое назначается лечение, поговорим в данной статье.
Возбудителем болезни является дифтерийная палочка (коринебактерия). Она достаточно устойчива: хорошо переносит низкие температуры (до -20°С), высушивание; в течение длительного времени сохраняется на окружающих предметах. Зато при кипячении палочка погибает за одну минуту, а дезинфицирующие средства (перекись водорода, хлорамин и другие) губительно действуют на возбудителя в течение 10 минут.
Источник инфекции – больной дифтерией или бактерионоситель дифтерийной палочки. Скрытый (инкубационный) период обычно равен трем дням, но может сокращаться до двух дней или удлиняться до десяти. Заразным ребенок является с последнего дня инкубации и до окончательного выздоровления. Бактерионоситель не имеет каких-либо клинических проявлений болезни, но распространяет инфекцию.
Воздушно-капельный путь заражения является основным при дифтерии. Реже заражение происходит контактно-бытовым путем (через игрушки или предметы общего пользования).
Ребенок может заболеть в любом возрасте. Но груднички болеют редко, так как они получают антитела с молоком матери, обеспечивающие им пассивный иммунитет. Восприимчивость к дифтерии у детей невысока – до 15 %. Болеют преимущественно непривитые дети. Отмечается зимняя сезонность заболевания.
Входные ворота для коринебактерии – слизистые оболочки носоглотки, гортани. Значительно реже возбудитель проникает через слизистые глаз или половых органов, пупочную ранку, кожные покровы с нарушенной целостностью.
На месте проникновения коринебактерия размножается и прижизненно выделяет экзотоксин. Он оказывает местное действие (вызывает гибель клеток в тканях на месте проникновения) и общее (попадая в кровь и распространяясь по сосудистому руслу). Из пораженных клеток на месте локализации воспалительного процесса образуется плотная сероватая фибринозная пленка.
Общее действие токсина может проявиться тяжелыми осложнениями: поражением нервной системы и сердечной мышцы. Со стороны сердца развивается миокардит, нарушается сердечный ритм, может наступить даже остановка сердечной деятельности. Поражение токсином нервной системы приводит к нарушению зрения, глотания, речи. Токсин может привести к выраженному отеку шеи.
Учитывая локализацию процесса, различают дифтерию:
У детей дифтерия ротоглотки возникает в 95% случаев. Она может протекать в одной из таких клинических форм:
- локализованная;
- распространенная;
- токсическая.
Течение и характер проявлений заболевания зависят от наличия иммунизации и возраста ребенка.
У привитых деток в редких случаях возникновения заболевания дифтерия имеет локализованную, легко протекающую форму, благоприятный исход (или же выражается в виде бактерионосительства).
У непривитых болезнь протекает в тяжелой степени, с высоким риском развития осложнений и неблагоприятного исхода.
Клиническая форма зависит от возраста детей. У новорожденных младенцев может развиться процесс в пупочной ранке; дифтерия носа развивается у грудничков; после года чаще поражается гортань, а после 2 лет, как правило, процесс локализуется в зеве.
Локализованная форма имеет 3 разновидности: катаральная, островчатая и пленчатая. Начинается болезнь остро. У ребенка болит горло, температура поднимается до 38°С или 39°С, увеличиваются лимфоузлы на шее. Воспалительный процесс ограничивается пределами миндалин.
При катаральной форме имеется покраснение миндалин, других изменений в зеве (налетов, отека) нет.
При островчатой форме начало острое, беспокоят боли в горле, подъем температуры до 39°С; самочувствие, как правило, страдает незначительно. На слабо покрасневших миндалинах появляются налеты в виде блестящей пленки серовато-белого или желтоватого цвета с четкой границей.
Налеты на миндалинах располагаются в виде единичных или множественных островков. Они возвышаются над уровнем миндалины, с трудом снимаются при осмотре шпателем, слизистая после снятия кровоточит. Лимфоузлы на шее увеличены, но безболезненны.
При пленчатой форме налет покрывает миндалину практически полностью. Вначале налет может быть похожим на паутиноподобную сеточку, позже он становится плотной сероватой пленкой с перламутровым блеском. При насильственном снятии пленки поверхность кровоточит.
Распространенная форма заболевания регистрируется реже. Она имеет среднетяжелое течение. Начало острое, маленький пациент жалуется на боль в горле, температура тела – в пределах 39°С. Фибринозная пленка появляется уже за пределами миндалин: на язычке, нёбных дужках, задней стенке глотки. Отека шеи нет. Лимфоузлы увеличены и несколько болезненны.
Характерны симптомы интоксикации: ребенок малоподвижный, вялый, аппетит отсутствует, беспокоит головная боль.
Токсическая дифтерия – это тяжелая форма заболевания. Она развивается у невакцинированных деток. Начало острое. Ребенка лихорадит, температура повышается до высоких значений (до 40°С). Значительно выражены симптомы интоксикации, пациент отказывается от пищи. Чередуются периоды возбуждения и заторможенности. Резко выраженная бледность кожных покровов, возможно появление рвоты. Из-за спазма жевательных мышц затруднено открывание рта.
Отек ротоглотки, иногда несимметричный, – один из наиболее ранних признаков токсической дифтерии. Он появляется до образования дифтерийной пленки.
Налет также вначале полупрозрачный, но вскоре он становится плотным, с четкими границами, выходит за пределы миндалины. При осмотре ребенка ощущается приторно-сладкий специфический запах изо рта.
На 2-3 день болезни обнаруживается безболезненный отек подкожной клетчатки шеи; он может распространяться ниже, в область ключицы. Чем ниже распространение отека, тем тяжелее состояние маленького пациента.
Состояние ребенка тяжелое. Кожные покровы малыша бледные, губки сухие, язык густо обложен. Шея утолщена. Дыхание шумное. Может появиться сукровичное отделяемое из носа. Наибольшую опасность представляют судороги.
У маленьких деток может развиться дифтерия гортани, опасным осложнением которой является истинный круп. Причем поражение гортани может развиваться изолированно, а может и возникать при дифтерии другой локализации, когда пленки разрастаются и постепенно спускаются в гортань, перекрывают голосовую щель и затрудняют дыхание.
В развитии дифтерийного крупа различают 3 стадии:
- стадию крупозного кашля;
- стенотическую;
- асфиксическую.
В стадии крупозного кашля на фоне нерезкой интоксикации поднимается температура в пределах 38°С, появляется осиплость голоса и сухой кашель. В дальнейшем грубый кашель беспокоит в виде приступов, становится лающим.
Спустя 2 или 3 суток постепенно развивается стадия стеноза : основной ее признак – свистящее дыхание. Вдох становится длинным с заметным втяжением межреберных мышц, надключичных и подключичных ямок.
Длиться стадия стеноза может до трех суток. При этом дыхание все больше затрудняется, теряется голос, развиваются признаки дыхательной недостаточности. Ребенок становится беспокойным, нарушается сон, нарастает синюшность кожных покровов.
При неоказании квалифицированной помощи наступает стадия асфиксии. Ребенок становится вялым, дыхание – менее шумным; синюшность распространяется на холодные конечности; снижается кровяное давление; пульс частый, слабого наполнения; зрачки широкие.
В дальнейшем температура падает ниже нормальных показателей, дыхание становится аритмичным. Могут произойти неконтролируемые мочеиспускание и дефекация. Появляются судороги, ребенок теряет сознание. При отсутствии помощи и оперативного вмешательства наступает смерть от асфиксии.
Дифтерия носа регистрируется чаще в раннем возрасте. Проявления процесса таковы: температура нормальная или незначительно повышенная, дыхание носом затруднено из-за отека слизистой, из одного носового хода появляется отделяемое в виде сукровицы. Общее состояние малыша страдает мало.
При несоблюдении правил гигиены может развиваться дифтерия редких локализаций: поражается ухо, глаз, пупочная ранка, половые органы, кожа.
Общее состояние при этом не страдает. На месте поражения образуется серого цвета пленка. При поражении глаз характерным является односторонний процесс; пленка с конъюнктивы может переходить и на глазное яблоко; веко отечное.
Кожа поражается при наличии опрелостей, ранок, ссадин, царапин. Появляется отек кожных покровов и образование фибринозной сероватой трудно отделяемой пленки.
Дифтерия относится к заболеваниям, которые могут привести к очень тяжелым осложнениям. При отсутствии своевременного лечения токсин дифтерийной палочки проникает в различные органы с током крови и может вызвать токсический шок, поражение почек, миокарда, периферической нервной системы. При дифтерийном крупе часто развивается пневмония.
Нефротический синдром возникает при поражении почек. В моче повышается белок, появляются цилиндры, небольшое количество форменных элементов. Но функция почек не нарушается. При выздоровлении анализ мочи нормализуется.
Миокардит возникает на второй-третьей неделе. Причем, чем раньше он проявляется, тем тяжелее протекает и имеет худший прогноз. Признаками миокардита являются: нарастание тяжести состояния и появление различного рода нарушений ритма сердечной деятельности.
Поражение нервной системы с развитием параличей может появиться в ранние сроки (на 2 неделе болезни) и в более поздние. Поражаются черепно-мозговые нервы. Чаще отмечается параличи мягкого нёба и глазодвигательных нервов.
Проявлениями этих поражений могут быть:
- поперхивание пищей;
- изливание жидкой пищи из носовых ходов;
- гнусавость голоса;
- отклонение язычка на здоровую сторону;
- косоглазие;
- отек века на одной стороне.
Диагностика дифтерии проводится на основании клинических проявлений и лабораторных данных. Из клинических симптомов учитывается важный для диагностики признак: наличие характерной плотной фибринозной, трудно снимаемой пленки.
Из лабораторных методов используются:
- анализ крови на наличие в крови ребенка антитоксина дифтерии;
- бактериоскопический: обнаружение коринебактерии под микроскопом в мазке из участка поражения;
- бактериологический метод, позволяющий выделить дифтерийную палочку из мазка, взятого из пораженного участка.
Подтверждающим диагноз фактом является также обратное развитие всех проявлений дифтерии уже спустя сутки после внутривенного вливания противодифтерийной сыворотки.
При малейшем подозрении на дифтерию лечение ребенка проводится только в условиях стационара, а при появлении признаков осложнений – в отделении реанимации.
Лечение дифтерии у детей должно быть обязательно комплексным. Основной и наиболее важный метод лечения – применение противодифтерийной антитоксической сыворотки. Ее вводят даже при подозрении на дифтерию, не дожидаясь результатов бактериологического посева: только так можно избежать тяжелых осложнений и даже спасти жизнь ребенка. Это связано с тем, что сыворотка нейтрализует действие токсина дифтерийной палочки на организм ребенка.
Поскольку антитоксическую противодифтерийную сыворотку готовят на основе лошадиной сыворотки, то перед ее введением проверяют индивидуальную чувствительность к ней организма ребенка. При выявлении повышенной чувствительности сыворотку вводят по специальной методике в разведенном виде.
Сыворотка вводится внутривенно. При легкой форме ее вводят однократно, а при тяжелой – в течение нескольких дней. Перед медиками стоит задача ввести сыворотку как можно раньше. Доза антитоксина назначается в зависимости от степени тяжести болезни, формы дифтерии и срока заболевания.
В комплексное лечение входят также антибиотики, которые предотвращают дальнейшее распространение процесса и для профилактики пневмонии. Антибиотики не оказывают действия на токсин дифтерийной палочки, поэтому они применяются не вместо противодифтерийной сыворотки, а в комбинации с ней.
Из антибиотиков применяются, в зависимости от превалирующей чувствительности возбудителя, такие препараты: Пенициллин, Эритромицин, Ампициллин, Гентамицин, Рифампицин, Тетрациклин, Цефтриаксон, Ципрофлоксацин, Ципринол и другие.
При поражении гортани применяются в качестве противовоспалительных средств глюкокортикоиды (Дексаметазон, Преднизолон, Фортекортин, Ортадексон, Новометазон и др.). При крупе необходимо обеспечить приток свежего воздуха; применяют также успокаивающие препараты, десенсибилизирующие средства. При угрозе удушья применяется в стадии стеноза оперативное вмешательство – трахеотомия.
В качестве симптоматической терапии могут применяться жаропонижающие средства (Анальгин, Панадол, Парацетамол и др.), витаминные препараты, дезинтоксикационная терапия.
При развитии миокардита применяется кислородотерапия и назначаются препараты, нормализующие ритм сердца. При пневмонии используются лекарства, расширяющие бронхи. При развитии дыхательных расстройств ребенок переводится на искусственное (аппаратное) дыхание.
Весомый вклад в комплексное лечение вносит уход за больным ребенком. Маленький пациент нуждается в соблюдении строгого постельного режима. Успокоить малыша, вовремя напоить, накормить, переодеть – задача родителей. При нарушении акта глотания применяется кормление с помощью назогастрального зонда.
Нетрадиционные методы лечения дифтерии могут применяться только в качестве средств, смягчающих боли в горле и облегчающих самочувствие ребенка. С этой целью можно смазывать горло свежеотжатым соком клюквы, полоскать горло брусничным, лимонным или клюквенным соком каждые полчаса. Смазывать пораженные участки можно настойкой корня розовой родиолы или настойкой листьев эвкалипта 3 раза в день.
Локализованные формы обычно заканчиваются выздоровлением.
Токсическая форма заболевания может закончиться летальным исходом. Прогноз полностью зависит от сроков введения сыворотки.
Перенесенная дифтерия оставляет стойкий иммунитет.
С целью профилактики дифтерии проводятся такие мероприятия:
- иммунизация (вакцинация) всего населения;
- изоляция больных;
- выявление, изоляция и лечение носителей дифтерийной палочки;
- наблюдение за контактными детьми.
Надежная и важная профилактическая мера защиты от дифтерии – вакцинация. Прививки проводятся дифтерийным (ослабленным) токсином, входящим в состав коклюшно-дифтерийно-столбнячной вакцины (АКДС) или дифтерийно-столбнячного анатоксина (АДС).
Прививают деток с трехмесячного возраста: трехкратно препарат вводят в мышцу с интервалом в полтора месяца. Ревакцинацию проводят в 1,5-2 года и в 7 и 14 лет.
По назначению педиатра (при наличии у ребенка противопоказаний к АКДС и АДС) вакцинацию проводят более щадящими препаратами (они имеют сниженное содержание антигенов): 2-кратно вводят АДС-М-анатоксин или АД-М-анатоксин по индивидуальному графику.
В день вакцинации у ребенка может отмечаться подъем температуры, недомогание, легкое покраснение и уплотнение на месте введения препарата.
Больные дифтерией изолируются на 7 дней. Изоляция прекращается при получении отрицательного анализа бактериологического исследования (мазок из слизистых носа и зева). В очаге инфекции проводится дезинфекция. В течение 7 дней проводится наблюдение за контактными лицами, обследование их (берут мазок из носа и зева для бактериологического исследования).
Дифтерия относится к опасным воздушно-капельным инфекциям. Она может привести к серьезным осложнениям и даже к смерти ребенка. При малейшем подозрении на это заболевание следует незамедлительно обращаться к врачу. Успех лечения абсолютно зависит от своевременного его проведения. Не следует отказываться от предложенной госпитализации больного малыша.
Дифтерию можно предупредить, если провести своевременную вакцинацию ребенку. Не следует отказываться от прививки! Ведь исключить контакт любимого чада с бактерионосителем дифтерийной палочки – в транспорте, в магазине, в любом коллективе – просто невозможно.
При первых признаках дифтерии необходимо вызвать на дом педиатра, а при тяжелом состоянии ребенка обратиться в «Скорую помощь». Дифтерию лечит врач-инфекционист. При поражении разных органов назначаются консультации профильных специалистов: офтальмолога, ЛОР-врача, невролога, кардиолога, гинеколога, уролога. При необходимости лечение проводится в условиях отделения интенсивной терапии под наблюдением врача анестезиолога-реаниматолога.
источник
Дифтерия у детей – это острое инфекционное заболевание, представляющее серьезную опасность для детского организма. Заболевание характеризуется обширным воспалением дыхательных путей, кожи, половых органов или глаз. Важно обращаться к врачу при первых же признаках заболевания. Если его не лечить, возможен летальный исход. Чтобы определить заболевание, берется мазок из зева.
Вовремя сделанная прививка может спасти малыша от госпитализации и других неприятных последствий.
Возбудитель дифтерии — коринебактерия. Другое название — дифтерийная палочка. Она может длительно переносить высушивание и низкие температуры. На бытовых предметах микроб сохранятся долго. Кипячение убивает его меньше чем за минуту. Дезинфекция — с помощью перекиси водорода, хлорамина и др. средств, губительна для коринебактерии при воздействии более 10 минут. Определить бактерию помогает мазок из зева.
Источником инфекции является больной или носитель заболевания. Период инкубации болезни обычно составляет 3 дня. Ребенок заразен для окружающих с момента проявления первых признаков и до полного выздоровления.
Основной путь передачи инфекции — воздушно-капельный. Редко инфекция передается через предметы быта. Проникает коринебактерия в организм ребенка чаще всего через слизистую носа или гортани.
В зависимости от места появления воспаления различают инфицирование гортани, носа, уха, глаз и половых органов.
Маленькие дети страдают этим видом заболевания чаще всего. Дифтерия у детей развивается как изолированно, так и в результате заболевания другой локализации. В этом случае пленка постепенно добирается до гортани, распространяется на голосовую щель, перекрывая ее и затрудняя дыхание. Для диагностики берется мазок из зева.
В первые дни, как и при дифтерии носа, повышается температура (до 38), возникает кашель, голос малыша приобретает осиплость. В дальнейшем приступы кашля становятся лающими. Спустя 2–3 дня появляется свистящее дыхание, с затрудненным вдохом.
Если заболевание не лечить, температура падает, однако это является признаком прогрессирования болезни. Дыхание ребенка приобретает аритмичность. В дальнейшем возможны непроизвольные дефекации и мочеиспускание. Ребенок может потерять сознание, во всем теле возникают судороги. Отсутствие врачебной помощи на этой стадии ведет к смерти от недостатка кислорода.
Дифтерия носа часто регистрируется в раннем возрасте. Проявляется дифтерия носа следующим образом:
- Повышение температуры;
- Затрудненное дыхание, воспаление носа, слизистая которого заметно отекает;
- Из одной ноздри выделяется жидкость, похожая на сукровицу.
Симптомы дифтерии гортани и носа у детей похожи на общие признаки инфекционных болезней. У ребенка замечается повышение температуры, возникает слабость во всем теле, пропадает аппетит. Характерным признаком является боль в области горла.
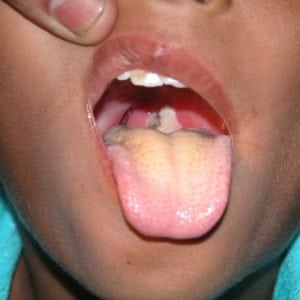
Во время осмотра ротовой полости заметно сильное воспаление миндалин. На них появляется серая пленка, которую сложно удалить – это является диагностическим признаком дифтерии.
Различаются 2 основные формы заболевания: островчатая и пленочная. В первом случае пленка покрывает лишь небольшие участки миндалин, во втором — захватывает их полностью.
При разных типах болезни она появляется на язычке, задней стенке глотки и небе. Сначала образуется прозрачная пленка, затем она приобретает беловатый оттенок, становится более плотной.
К распространенным и легко распознаваемым признакам относятся такие симптомы:
- Увеличение лимфатических узлов;
- Высокая температура;
- Отёчность шеи;
- Апатичность, малоподвижность ребенка;
- Головная боль.
Отек мягких тканей шеи распространяется на ключицы. Чем ниже расползается отек, тем тяжелее состояние больного. При этом губы ребенка сохнут, кожа начинает бледнеть, появляется шумное и частое дыхание, вытекание жидкости из носа. Один из самых серьезных признаков опасности – появление судорог.
У непривитого ребенка дифтерия протекает очень тяжело с первых дней проявления заболевания. Признаки недуга развиваются стремительно. В большинстве случаев появляются серьезные осложнения.
У привитого ребенка бактерия может не спровоцирует заболевание — он становится носителем. Если он заболевает, симптомы проявляются ограниченно. Инкубационный период дифтерии длится от 2 до 10 дней.
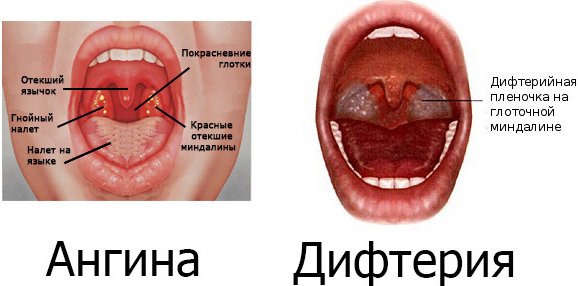
Характерным признаком дифтерии является покрывание миндалин белой пленкой. При ангине миндалины сильно воспалены и имеют красноватый оттенок. Иногда на них виден гной — желтоватый налет. К тому же появляется налет на языке и покраснение глотки, опухает язычок.
Основные отличия:
- При дифтерии воспаление распространяется на небо, а не ограничивается только миндалинами, как в случае с ангиной;
- Боли в области горла при глотании во время ангины достаточно сильные — из-за них больной отказывается от пищи. При дифтерии боли нет, проявляется только дискомфорт.
Такие явные признаки помогут отличить ангину от дифтерии, и заранее определить состояние ребенка.
Самолечение опасно для жизни даже привитого малыша, поэтому при первых признаках необходимо идти к врачу. Определить природу заболевания поможет мазок из зева на анализ.
Дифтерия относится к списку тех заболеваний, последствия которых достаточно серьезны. Отсутствие лечения способствует проникновению токсина палочки дифтерии в разные органы. Это больше касается детей, которым не была поставлена прививка. Это вызывает:
- Поражение почек;
- Негативное воздействие на нервную систему;
- Токсический шок — проявляется в виде резкого повышения температуры, головокружения, обморока, рвоты, ломоты в мышцах;
- Пневмония — тяжелое воспаление легких;
- Поражение миокарда (средний мышечный слой сердца).
Каждое осложнение из этого списка опасно для здоровья и жизни ребенка. Если появились первые симптомы, обращение к врачу — единственно верное решение.
Каждый больной с подозрением на дифтерию помещается в инфекционное отделение. Делать прогнозы на выздоровление стоит только после введения противодифтерийной сыворотки.
При развитии сложной и тяжелой формы вводится более концентрированная сыворотка. Дозировка назначается врачом. При диагностировании дифтерии сыворотка вводится на первом же приеме, берется проба жидкости из зева.
Когда налет постепенно исчезает, ребенка пропаивают антибиотиками, которые подавляют болезнетворные микробы.
Медицина разработала эффективные методы борьбы с дифтерией. Иммунизация (прививка) — основной и самый действенный из них. Профилактика дифтерии у детей — важный аспект сохранения здоровья всей семьи. Ребенку вводится прививка с ослабленным анатоксином дифтерии. Проводится вакцинация в определенном возрасте:
- 3-х месячному ребенку — троекратно, прививка делается с интервалом в полтора месяца;
- 1,5–2 года — прививка делается повторно;
После вакцинации проявляются такие признаки — повышение температуры тела, отек в месте введения раствора (как на фото).
Может появиться ухудшение самочувствия. Это возникает в результате борьбы иммунитета с ослабленными микробами, которые содержит прививка.
Для профилактики дифтерии больные дети и носители госпитализируются, проводятся карантинные мероприятия – это предотвращает опасные последствия болезни.
Дифтерия — опасное заболевание, которое провоцирует тяжелые последствия. При несвоевременном лечении оно грозит серьезными осложнениями – развитием патологий сердечно-сосудистой и нервной систем, почек и легких.
Чаще дети болеют дифтерией гортани и носа. В зависимости от локализации симптомы болезни отличаются.
Основной признак заболевания — белая пленка на миндалинах, которая со временем распространяется. Важно вовремя распознать недуг (взять мазок из зева) и госпитализировать больного. Лечение дифтерии у детей проводится в инфекционном отделении, в боксе. Ребенку назначаются противодифтерийные сыворотки, антибиотики. Для профилактики делается прививка с ослабленными возбудителями инфекции.
источник
Дифтерия – инфекционное заболевание, чаще диагностируемое у детей и подростков. В случае выстилания и обволакивания горла фиброзной пленкой начинает развиваться воспалительный процесс. Малыши становятся истеричными, плаксивыми, испытывают трудности при дыхании, глотании.
Причина развития дифтерии – поражение слизистой любой части гортани коринебактерией (дифтерийной палочкой), приводящей к покрытию языка, горла, гортани, полости носа фиброзной непроницаемой пленкой. Бактерии быстро разносятся с оттоком крови, начинают выбрасывать большое количество экзотоксинов. Организм испытывать сильнейшее отравление. В случае неоказания своевременной мед. помощи осложнения у детей в виде токсического шока, нефроза, полиневрита, миокардита вплоть до летального исхода неизбежны.
Главный возбудитель дифтерии – дифтерийная палочка, хорошо переносящая низкие температуры и даже высушивание, оставаясь пребывать на одежде, предметах, игрушках. К гибели же приводит лишь кипячение в течение 1 мин или дезинфицирование хлором – 10 минут.
Основной путь передачи дифтерии – воздушно-капельный. Источником заражения может стать:
- слюна;
- выделения из полости носа;
- зараженные предметы, игрушки, которые дети любят тянуть в рот
- человек – носитель бактерий, но спустя 9-10 день с момента заражения, т.е. по истечении инкубационного периода коринебактерии.
Даже при проведении теста анализ может выглядеть отрицательным, хотя это не говорит о том, что заражения не произошло. Дифтерийная палочка не обнаруживается до тех пор, пока пребывает в латентном, спящем состоянии. Лишь при появлении определенных благоприятных условий, в частности неустойчивого иммунитета, начинает быстро активироваться проявлять себя.
Наиболее восприимчивы к заболеванию дети в 3-7 лет. Груднички, пока кормятся грудью, приобретает пассивный иммунитет от матери и даже в случае заражения бактерии, вероятно, никак не будут проявлять себя. У более старших детей вырабатывается устойчивый иммунитет. А вот подростки в период полового созревания вновь входят в группу риска, когда иммунная система, равно как и гормональный фон начинают переживать некий дисбаланс.
Дифтерийная палочка при попадании вырабатывает гиалуронидазы (токсины), быстро внедряющиеся в эпителиальные клетки. В результате:
- расширение сосудов и повышение проницаемости;
- сильная интоксикация организма;
- некроз эпителиальных клеток;
- замедление кровотока;
- выпотевание экссудата;
- покрытие слизистой гортани фиброзной пленкой;
- проявления локальных очагов воспаления на небе, зеве полости глотки.
Экзотоксины оказывает токсическое воздействие на весь организм в целом, причем ребенок может стать бактерионосителем на протяжении всей своей жизни.
Внимание! Дифтерия у детей – это не вирусное заболевание, в чем заблуждаются многие люди. Воспаление вызвано исключительно бактериями, которые могут попасть в рот даже с зараженной водой, пищей и лечение данного заболевание – особое, хотя симптомы сильно схожи с ангиной, ОРЗ, гриппом при заложенности носа, горла.
В зависимости от месторасположения инфекции в горле различают следующие формы дифтерии:
- локализованная при внедрении бактерии исключительно в одном ограниченным месте;
- распространенная при расселении коринебактреии за пределами миндалин;
- геморрагическая, отличается поражением кроветворной системы в целом, появлением высыпаний по типу геморрагических на теле и кровоизлиянием в слизистой ЖКТ;
- токсическая, как самая опасную с бурным течением, приводящая к отечности тканей, а на фоне осложнений – параличу нижних конечностей, невротическому синдрому, приступам эпилепсии, поражению сосудов сердца.
Коринебактерии считаются анаэробными и совершенно не образуют спор. Возбудителем является дифтерийный экзотоксин, отличающийся высокой токсигенностью, и при попадании в кровь быстро разносится по венозному руслу. В ответ на интоксикацию мягкие ткани быстро опухают.
Буквально через 2-3 дня с момента заражения проявляются остро выраженные симптомы у детей: резкое повышение температуры, обезвоживание, высыхание покровов кожи, боль в животе, отёчность, выбухание лимфоузлов.
Бактерии при попадании в организм способны привести к серьезным поражениям внутренних жизненно важных органов (печени, почек, легких). Именно с последнего дня, т.е. на 9-10 день инкубационного периода ребенок считается заразным для окружающих.
Симптомы проявляются в зависимости от места локализации инфекции: уха, глаз, гортани, половых органов:
- воспаление и опухание лимфоузлов;
- отечность тканей;
- повышение высокой температуры до 41 градуса;
- слабость;
- режущие боли в животе;
- развитие почечной, сердечной недостаточности.
Не всегда признаки дифтерии выражены в случае поражения гортани и могут отсутствовать вовсе. Однако, дифтерийная палочка живуча и хорошо приспосабливается на слизистой оболочке в детском неокрепшем организме. Если не лечить, то осложнения неизбежны и могут быть непоправимыми.
В случае локализации инфекции в полости носа наблюдаются:
- шумы при дыхании на фоне образования ложного крупа на слизистой носа;
- беспокойство и страх (панические атаки);
- повышение температуры до умеренных значений;
- нарушение газообмена;
- асфиксия, задержка дыхания;
- отсутствие пульса на вдохе;
- слабость и апатия.
Внимание! Ложный круп, равно как и истинный развивается молниеносно. Последствия или смертельный исход неизбежны. Если ребенок начал задыхаться, выражены признаки удушья, сильной потливости и аритмии, то в срочном порядке нужно вызывать скорую помощь и проводить реанимационные восстановительные процедуры. Смерть от асфиксии и обезвоживания может наступить мгновенно.
Пока же прибудет скорая помощь, то родителям детей нужно быть на чеку и принять безотлагательные первичные действия: открыть окна в помещении, попросить ребенка делать как можно чаще глубокие вдохи, давать подсоленной воды в целях регидратации.
Часто дифтерия у детей проявляется эпизодами, симптомы и проявления могут быть смазанными (незначительными). В любом случае без промедления нужно показать ребенка врачам или вызвать неотложку на дом.
Признаки проявляются с учетом места локализации дифтерийной инфекции и могут существо отличаться, причем быть схожими с простудой, обычным насморком, ангиной.
При поражении полости носа наблюдается:
- резкое повышение температуры до 38 гр. уже в 1-ый день болезни;
- лающий кашель;
- осиплость голоса;
- заложенность носа;
- затруднение дыхания.
Симптомы могут быть настолько мало выражены, что часто остаются незамеченными, а через 2-3 дня проходя вовсе. Но инфекция живет, прогрессирует, приступы удушья могут повториться в любое время, особенно ночью. Родителям нужно быть крайне внимательными. Смерть при недостаточном поступлении кислорода в мозг может наступить в любое время суток.
Катаральная форма дифтерии отличается появлением:
- отечности слизистой;
- увеличением и покраснением миндалин.
Токсическая форма дифтерии протекает по-особому. Начинается с явно выраженной температуры до 40 гр, болезненности и резей в животе, выбуханием лимфоузлов в области шеи.
Инфекция приводит к отечности гортани, закупорки сначала верхних, затем и нижних отделов дыхательных путей. Далее отёчность перейдет на шейные узлы, клетчатку. При этом у детей:
- обложен язык;
- проявляются шумы при дыхании, признаки асфиксии;
- воспалены шейные узлы.
Воспаление быстро распространяется на внешние (другие) отделы дыхательной системы. Болезнь прогрессирует, когда отекает шея, а малыш становится малоподвижным и апатичным, жалуется на:
- головную боль;
- побледнение кожных покровов;
- вытекание жидкости из полости носа.
Особенно опасны судороги. При появлении хотя бы 1-2 перечисленных симптомов достаточно, чтобы при подозрении на дифтерию в срочном порядке обратиться к специалистам. Характерные признаки дифтерии можно посмотреть на следующих фото.
Выявляется заболевание лабораторными методами исследования. В первую очередь врач визуально осмотрит кожные покровы и горло у ребенка, послушает возможные шумы в легких. Далее перенаправит на фарингоскопию с целью взятия бакпосева из зева, слизистой носа и изучения формы, процентного соотношения бактерий во флоре.
Диагностика при дифтерии – дифференциальная. По причине сходства заболевания с гнойной ангиной и абсцессом легких, важно выявить отличительные признаки. Забор посева на инфекцию или наличие возможной среды Клауберга проводится стерильным тампоном.
Дополнительно возможно проведение бактериоскопии, теста Ифа, РПГа на наличие специфических антител в крови.
Дифтерия – опасное, заразное заболевание и ребенок при подозрении сразу же подлежит обязательной госпитализации. Лечение – комплексное, медикаменты, диета, качественный постельный режим.
Врачам важно найти противодействие, направленное на дифтерийную палочку с целью подавления. При назначении медикаментов дополнительно проводятся тесты на чувствительность, если ребенку ранее была поставлена прививка от дифтерии.
С учетом возраста пациента, формы течения болезни и первичных признаков назначаются:
- антибиотики (Цефуроксим, Фенобарбитал);
- жаропонижающие препараты (Нимесил);
- антигистаминные средства (Тавегил, Супрастин);
- интраназальные препараты для введения в нос в растворах (глюкоза, карбоксилаза, витамин C, инсулин);
- кортикостероиды (Дексаметазон, Преднизолон);
- витаминотерапия;
- введение сыворотки внутривенно 2-3 раза в день (карбоксилаза, глюкоза, белковые препараты, Альбумин, Тетрациклин, Ампициллин, Эритромицин, Цефтриаксон) при тяжелом течении заболевания.
Лечение – неспецифическое и напрямую зависит от имеющихся симптомов. Возможно, проведение усиленной терапии путем вливания растворов в/в через капельницу или кислородных ингаляциях, отсасывающих масок при скоплении слизи в дыхательных путях и обволакивании непроницаемой фиброзной пленкой.
В тяжелых экстренных случаях (при угрозе асфиксии) в условиях реанимации проводится:
- кислородотерапия путем введения назогастрального зонда;
- трахеотомия при присоединении вторичной инфекции и развитии воспаления в легких. Делается прокол в области трахеи для поступления воздуха и вентиляции легких.
Инфекция может оказать негативное воздействие на сосудистую и мочевыделительную системы. Детям показан постельный режим, щадящая диета, теплое питье. Осложнения могут привести к пиелонефриту, миокардиту. Ведется постоянное наблюдение лечащим врачом.
Соблюдение диеты крайне обязательно. Питание в случае инфицирования дифтерией должно быть щадящим, легкоусвояемым. Прием пищи исключительно в жидком, полужидком виде. Если ребенок не может самостоятельно проглатывать пищу, то введение проводится через зонд при принятии положения “лежа” на боку и запрокидывания головы ребенком.
При образовании ложного (истинного) крупа в дыхательных путях возможно принятие консервативных мер совместно с проведением операции, когда медикаментозное лечение становится неэффективным.
При дифтерии показаны тепловые процедуры для снятия болезненности, успокоения гортанных мышц, устранения спазм, нормализации качества сна. Устранить приступы истинного крупа в гортани помогает вдыхание паров свежего холодного воздуха. Итак, после проведения нескольких сеансов признаки стеноза в груди проходят, а малыш успокаивается.
Реанимационные действия проводятся в сочетании с иными медикаментозными методиками при дифтерии. Главное, нормализовать кровоснабжение, высвободить заложенное дыхание у ребенка, не допустить обезвоживания организма.
Основная профилактика – это иммунизация организма, т.е. постановка прививки с целью сохранения здоровья у ребенка в дальнейшем. Вакцинация проводится трижды:
- в первый раз – в 3 месяца;
- во второй и в третий раз – с интервалом в 45 дней путем использования вакцины против дифтерии, столбняка, коклюша.
В период эпидемии в садах и школах устанавливается карантин, дабы не допустить распространения инфекции и массового заражения столь опасным заболеванием.
Примерно через 1 год после 3-ех прививок проводится ревакцинация:
- в 2 года с применением той же вакцины АКДС;
- в 7 лет с применением анатоксина;
- в 14 лет с применением анатоксина;
- в 24 года с тем же АДС-М.
Внимание! Даже после постановки прививки у ребенка может наблюдаться невротический синдром, видоизмениться анализ мочи. Возможны осложнения при вторичном заражении дифтерией. Родителям нужно быть бдительными.
Дифтерия – страшное заболевание. В случае не прохождения ребенком вакцинации до 6 лет АДС анатоксин вводится дважды с интервалом в 45 дней. При появлении хотя бы 1-2 подозрительных симптомов нельзя пренебрегать походом к врачам. Например, при ложном и истинном крупе, уде не избежать срочных реанимационных действий, а в ряде случаев – поведения операции.
Главное не допустить асфиксии, удушья, стеноза, развития тяжёлого воспаления в коре головного мозга, в легких или паралича узлов аккомодации на периферии.
Когда ребенок начинает жаловаться на нарушение функций глотания, расстройства или асфиксию (удушье), то симптомы – смертельно опасны. При появлении нужно срочно показать ребенка педиатру, вызвать неотложную мед. помощь и лечение проводить немедленно при появлении хотя бы 1-2 подозрительных симптомов.
источник
Наиболее часто и опасно дифтерия осложняется инфекционно-токсическим шоком, токсическим нефрозом, недостаточностью надпочечников. Возможны поражения со стороны нервной (полирадикулоневропатии, невриты) сердечно-сосудистой (миокардит) систем. Максимально опасна с точки зрения риска развития летальных осложнений токсическая и гипертоксическая дифтерия.
Осложнения. Чаще всего осложненное течение патологического процесса наблюдается при дифтерии зева (в основном при распространенной и токсической формах) и при дифтерии гортани. При дифтерии зева, как правило, регистрируются инфекционно-токсический миокардит, инфекционно-токсические параличи, инфекционно-токсический нефроз. Неврологические осложнения характеризуются тем, что в первую очередь (уже на 2-й нед. с момента заболевания) поражаются те нервные стволы, которые ближе к воротам инфекции (III, VI, VII, IX и X пары черепно-мозговых нервов). На 4—6-й неделе в патологический процесс вовлекаются отдаленные нервные проводники. В результате развиваются вялые параличи мышц туловища и конечностей. Наибольшую опасность для жизни больных представляют парезы и параличи гортанных, дыхательных межреберных мышц и диафрагмы. Дифтерия гортани у взрослых людей осложняется острой дыхательной недостаточностью, в основном при распространенной форме заболевания. Наряду с описанным выше, при выполнении операции трахеостомии у этих больных может наступить внезапная остановка дыхания с летальным исходом.
Осложнения дифтерии у детей
При отсутствии соответствующего лечения общее отравление организма вызывает тяжелые осложнения в результате задержки токсина и проникновения его в ткани. Наиболее часто осложнения возникают в почках, надпочечниках, сердечно-сосудистой системе, периферических нервах, отмечается нефротический синдром.
Нефротический синдром возникает в остром периоде болезни. При этом в моче обнаруживают белок, цилиндры при небольшом количестве эритроцитов и лейкоцитов. Функция почек не нарушается. В связи со снижением явлений интоксикации анализы мочи приходят в норму.
Миокардит (воспаление сердечной мышцы) развивается по окончании острого периода (на 5—20-й день заболевания). Состояние больного ухудшается, отмечаются резкий упадок сил и мышечная слабость, резкое снижение аппетита и отказ от пищи, бледность кожных покровов. Чем раньше возникает воспаление сердечной мышцы, тем хуже прогноз, тяжелее течение.
Периферические параличи. Выделяют ранние и поздние дифтерийные параличи. Ранние — на второй неделе заболевания, в связи с поражением черепно-мозговых нервов. Чаше наблюдается паралич мягкого неба, что проявляется поперхиванием во время еды, голосом с гнусавым оттенком, выливанием жидкой пищи через нос. Рефлексы с мягкого неба не определяются, небная занавеска неподвижна. Язычок отклонен в здоровую сторону при одностороннем процессе. Кроме паралича мягкого неба возможны отек века с одной стороны, косоглазие, невозможность сфокусировать взгляд.
Наиболее частое осложнение дифтерийного крупа — пневмония.
Успех в лечении дифтерии зависит исключительно от своевременного введения противодифтерийной сыворотки. Доза сыворотки зависит от формы и тяжести дифтерии.
Раннее введение сыворотки обеспечивает благоприятный исход даже при тяжелых токсических формах. Для предупреждения анафилактического шока предварительно вводят под кожу 0,1 мл сыворотки, через 30 мин 0,2 мл и еще через 1-1,5 ч внутримышечно остальное количество.
Для выявления повышенной чувствительности проводится предварительная кожная проба с лошадиной сывороткой, разве-денной в 100 раз.
При локализованных формах дифтерии сыворотку вводят обычно однократно, но если задерживается очищение зева от налетов, через 24 ч вводят сыворотку повторно. При токсической форме II-III степени противодифтерийную сыворотку вводят 2 раза в сутки на протяжении первых 2 или 3 дней лечения. Введение сыворотки прекращают после явной тенденции к уменьшению налетов.
Для уменьшения симптомов интоксикации и улучшения гемодинамики больному с токсической дифтерией II-III степени показано внутривенное введение нативной плазмы (50-150 мл), неокомпенсана, реополиглюкина, гемодеза (50-150 мл) в сочетании с капельным введением 10% раствора глюкозы из расчета 20-50 мл/кг массы тела ребенка в сутки. Вместе с растворами вводят кокарбоксилазу (50-100 мг), аскорбиновую кислоту, инсулин. Для коррекции кислотно-основного состояния используют 4% раствор гидрокарбоната натрия, с целью дегидратации – эуфиллин, лазикс, маннитол. При токсических формах показаны гормональные препараты коры надпочечников. В 1-й день внутривенно или внутримышечно вводят гидрокортизон, одновременно внутрь назначают преднизолон из расчета 2-3 мг/кг массы тела в сутки. Курс лечения 5-7 дней. Для профилактики синдрома диссемини-рованного внутрисосудистого свертывания крови назначают гепа-рин.
Запрещается поднимать больного и даже усаживать его в постели. Все процедуры, связанные с лечением, кормлением, туалетом, должны производится в лежачем положении. При токсической дифтерии I-II степени постельный режим назначают на 3-5 нед., при III степени – на 5-7 нед.
При возникновении первых признаков миокардита назначают стрихнина нитрат в растворе, АТФ, кокарбоксилазу.
Для предупреждения невритов с первых дней назначают курс инъекций 5-6% раствора витамина В, (до 15 инъекций), а при появлении вялых параличей вводят стрихнин, прозерин, дибазол и другие препараты, способствующие проведению импульсов в синапсах ЦНС, восстанавливающие нервно-мышечную проводимость и повышающие тонус гладкой мускулатуры. При тяжелых формах полирадикулоневрита, протекающих с нарушением функции дыхания, рекомендуется аппаратное дыхание.
При дифтерийном крупе, помимо своевременного введения сыворотки, необходимо проводить тепловые процедуры (общие ванны, паровые ингаляции), назначают гипосенсибилизирующие средства (димедрол, дипразин, тавегил), препараты, расширяющие бронхи (эуфиллин, эфедрин и др.). При выраженном стенозе пока-заны глюкокортикоиды. Если явления стеноза прогрессируют и нарастают признаки асфиксии (постоянное беспокойство, цианоз носогубного треугольника, глубокое втяжение податливых мест грудной клетки, потливость головы, парадоксальный пульс и др.), необходимо срочно приступить к назофарингеальной интубации пластиковыми трубками. При нисходящем крупе показана трахеостомия.
Большое значение в комплексной терапии дифтерии имеет фактор выхаживания. В связи с этим больных дифтерией целесообразно госпитализировать в бокс. При малейшем подозрении на бактери-альное осложнение (пневмония, отит и др.) назначают антибиотики.
Лечение бактерионосителей . Носители нетоксигенных дифтерийных палочек не нуждаются в изоляции и не требуют специального лечения. Нет необходимости лечить и так называемых транзи-торных носителей токсигенной дифтерийной палочки (однократное обнаружение дифтерийной палочки).
В случае упорного носительства токсигенной дифтерийной палочки рекомендуется проводить общеукрепляюшую терапию (поливитамины, рациональное питание, УФО, прогулки и т.д.), лечение хронических заболеваний носоглотки (санация зубов, аденотомия и т. д.).
При упорном носительстве дифтерийной палочки назначают эритромицин, тетрациклин и другие антибиотики.
Инкубационный период длится от 2 до 10 дней. Клиническая классификация дифтерии подразделяет заболевание на следующие формы и варианты течения.
дифтерия ротоглотки локализованная с катаральным, островчатым и плёнчатым вариантами;
дифтерия ротоглотки распространённая;
дифтерия ротоглотки субтоксическая;
дифтерия ротоглотки токсическая (I, II и III степеней);
дифтерия ротоглотки гипертоксическая.
дифтерия гортани (дифтерийный круп локализованный);
дифтерия гортани и трахеи (круп распространённый);
дифтерия гортани, трахеи и бронхов (нисходящий круп).
Комбинированные формы с одновременным поражением нескольких органов.
Дифтерия ротоглотки составляет 90-95% всех случаев заболевания у детей и взрослых; у 70-75% пациентов она протекает в локализованной форме. Заболевание начинается остро, повышенная температура тела от субфебрильной до высокой сохраняется 2-3 дня. Интоксикация умеренная: головная боль, недомогание, снижение аппетита, бледность кожи, тахикардия. При снижении температуры тела местные проявления в области входных ворот сохраняются и даже могут нарастать. Интенсивность болей в горле при глотании соответствует характеру изменений в ротоглотке, где отмечают неяркую застойную разлитую гиперемию, умеренный отёк миндалин, мягкого нёба и дужек. Налёты локализуются только на миндалинах и не выходят за их границы, располагаются отдельными островками или в виде плёнки (островчатый или плёнчатый варианты). Фибринозные налёты в первые часы болезни выглядят как желеобразная масса, затем — как тонкая паутинообразная плёнка, однако уже на 2-е сутки болезни они становятся плотными, гладкими, сероватого цвета с перламутровым блеском, снимаются с трудом, при их снятии шпателем слизистая оболочка кровоточит. На следующий день на месте удалённой плёнки появляется новая. Снятая фибринозная плёнка, помещённая в воду, не распадается и тонет. При локализованной форме дифтерии типичные фибринозные налёты наблюдают не более чем у 1/3 взрослых больных, в остальных случаях, а также в более поздние сроки (3-5-й день болезни) налёты разрыхлены и снимаются легко, кровоточивость слизистой оболочки при их снятии не выражена. Регионарные и подчелюстные лимфатические узлы умеренно увеличены и чувствительны при пальпации. Процесс на миндалинах и реакция регионарных лимфатических узлов могут быть несимметричными или односторонними.
Распространённая форма дифтерии ротоглотки. Встречают сравнительно редко (3-11%). Она отличается от локализованной формы распространением налётов за пределы миндалин на любые участки слизистой оболочки ротоглотки. Симптомы общей интоксикации, отёк миндалин, болезненность подчелюстных лимфатических узлов обычно более выражены, чем при локализованной форме. Отёка подкожной клетчатки шеи не бывает.
Субтоксическая форма дифтерии ротоглотки. Отмечают явления интоксикации, выраженные боли при глотании и иногда в области шеи. Миндалины багрово-цианотичного цвета с налётом, носящим локализованный характер или незначительно распространяющимся на нёбные дужки и язычок. Отёк миндалин, дужек, язычка и мягкого нёба умеренный. Отмечают увеличение, болезненность и плотность регионарных лимфатических узлов. Отличительная особенность этой формы — локальный отёк подкожной клетчатки над регионарными лимфатическими узлами, часто односторонний.
Токсическая форма дифтерии ротоглотки. В настоящее время встречают достаточно часто (около 20% общего количества больных), особенно у взрослых. Она может развиться из нелеченой локализованной или распространённой формы, но в большинстве случаев возникает сразу и бурно прогрессирует. Температура тела, как правило, высокая (39-41 °С) уже с первых часов заболевания. Отмечают головную боль, слабость, сильные боли в горле, иногда в шее и животе. Могут возникнуть рвота, болевой тризм жевательных мышц, эйфория, возбуждение, бред, делирий. Кожные покровы бледные (при токсической дифтерии III степени возможна гиперемия лица). Диффузная гиперемия и выраженный отёк слизистой оболочки ротоглотки, при токсической дифтерии II и III степеней полностью закрывающий просвет зева, предшествуют появлению фибринозных налётов. Образующиеся налёты быстро распространяются на все отделы ротоглотки. В дальнейшем фибриновые пленки становятся толще и грубее, держатся до 2 нед и более. Процесс часто носит односторонний характер. Регионарные лимфатические узлы увеличиваются рано и значительно, становятся плотными, болезненными, развивается периаденит.
Гипертоксическая форма — наиболее тяжёлое проявление дифтерии. Чаще развивается у больных с неблагоприятным преморбидным фоном (алкоголизм, сахарный диабет, хронический гепатит и др.). Температура тела с ознобом быстро нарастает до высоких цифр, интоксикация резко выражена (слабость, головная боль, рвота, головокружение, признаки энцефалопатии). Отмечают прогрессирующие расстройства гемодинамики — тахикардию, слабый пульс, снижение артериального давления, бледность, акроцианоз. Возникают кожные кровоизлияния, органные кровотечения, пропитывание кровью фибринозных налётов, что отражает развитие ДВС-синдрома. В клинической картине доминируют признаки быстро развивающегося инфекционно-токсического шока, способного вызвать смерть больного уже на 1-2-е сутки заболевания.
Гипертоксическая Д. является самой тяжелой формой дифтерии. В основном недуг такой силы подстерегает неблагополучных людей, развивается на фоне хронических заболеваний (гепатит, сахарный диабет и др.) или алкоголизма. Наблюдается резкий рост температуры тела, сильно выраженная интоксикация с головными болями, слабостью, рвотой, потерей ориентации и симптомами энцефалопатии. Кроме того, эта форма заболевания приводит к серьезным расстройствам гемодинамики – акроцианозу, слабому пульсу, росту ЧСС, понижению АД, бледности кожных покровов. Учащаются кровотечения: возможны кровоизлияния на коже, внутри органов, ясно видна кровь, пропитывающая фибринозные налеты (признаки ДВС-синдрома). Симптомы дифтерии гипертоксического типа быстро нарастают, развивается инфекционно-токсический шок, который может привести к летальному исходу в течение 1-2 суток.
Постдифтерийные осложнения могут носить патогенетически обусловленный характер. Сюда относится миокардит, инфекционно-токсический шок, невриты различного генеза с поражением периферических и черепных нервов, полирадикулоневропатия, токсический нефроз и поражения надпочечников. Вероятность развития осложнений составляет от 5 до 20 процентов при локализованной Д. ротоглотки, субтоксические и токсические формы повышают эти цифры до 50-100 процентов. То, на какой стадии заболевания может развиться осложнение, зависит от того, производится ли лечение дифтерии и каков характер самого осложнения. В частности, наиболее часто развивающееся осложнение токсической формы заболевания – миокардит в тяжелой форме – возникает через 7-10 дней от начала болезни. Миокардиты меньшей степени тяжести могут развиться через 2-3 недели. Токсическая дифтерия чревата поражением почек (токсический нефроз) еще в остром периоде течения болезни. Невриты и полирадикулоневропатия могут настигнуть пациента даже через несколько месяцев после выздоровления.
Дифтерийный круп подразделяется на локализованную (с поражением гортани) и распространенную (затронута гортань, трахея и бронхи) формы. Обычно распространенная форма крупа встречается в сочетании с классической формой Д. ротоглотки или носа. Хотя обычно медики наблюдают этот тип дифтерии у детей, однако в последнее время он все чаще и чаще отмечается у больных старшего возраста. Клиническая картина дифтерийного крупа включает в себя три стадии: дисфоническую, стенотическую и асфиксическую. Интоксикация выражена умеренно.
Основные симптомы дифтерии в форме дифтерийного крупа проявляются в виде сиплого голоса (с течением болезни нарастает) и грубого лающего кашля. Это дисфоническая стадия, которая имеет продолжительность до 7 суток (у детей развивается быстрее – за 1-3 суток).
Стенотическую стадию отличает афония голоса, беззвучный утомительный кашель. Продолжительность этого периода развития недуга – 3 суток. Характерными признаками служат бледность покровов, беспокойство, затрудненное дыхание с шумами, удлинением вдоха. Если тахикардия, цианоз и затруднение дыхания становятся интенсивными и быстро нарастают, это следует рассматривать как угрозу перерастания стенотической стадии в асфиксическую и считать показанием для проведения трахеостомии или интубации с целью предотвратить удушье.
Асфиксическая стадия дифтерийного крупа характеризуется учащением дыхательных движений, неглубоким и частым дыханием. Нитевидный пульс, цианоз, резкое снижение АД, потеря сознания, судороги – все это характерные признаки данной фазы. Если пациенту не оказана помощь, возможен летальный исход от удушья.
Дифтерийный круп у взрослых развивается дольше, так как строение гортани взрослого существенно различается с детским. Кроме того, эта форма дифтерии у детей при кашле вызывает втяжение уступчивых участков грудной клетки, а у взрослых этот симптом часто отсутствует. По большей части диагностировать данную форму заболевания позволяют лишь осиплость голоса и чувство удушья. Кроме этого, наблюдаются бледность, учащенное неглубокое дыхание, повышение ЧСС. Лабораторное исследование кислотно-щелочного состояния показывает снижение напряжения кислорода. Значительным подспорьем при диагностике дифтерийного крупа становится ларингоскопия или бронхоскопия, результатом которых становится обнаружение отека и гиперемированных слизистых гортани, трахеи и бронхов, пленчатые налеты на голосовых связках.
Обычные проявления Д. носа – это затрудненное дыхание через нос, слабая или умеренная интоксикация, сукровичное (при катаральном течении) или серозно-гнойное отделяемое. Наблюдается отек, гиперемия, эрозийные и язвенные проявления на слизистой носа. Возможно появление отдельных фибринозных налетов, которые легко снимаются. Вокруг носа часто отмечаются корочки или мокнущие участки. Обычно Д. носа протекает в комплексе с Д. гортани и ротоглотки, иногда – Д. глаз.
Имеет три варианта развития – пленчатый, катаральный, токсический.
Пленчатый вариант Д. глаз характеризуется субфебрильной температурой тела, незначительной интоксикацией, образованием фибриновых пленок на пораженной конъюнктиве. Она гиперемирована, отечна, выделяет гной, поражены регионарные лимфатические узлы. Возможен отек век. Часто Д. глаз начинается в одностороннем порядке, но позже почти всегда переходит на второй глаз. При поражении других отделов глаза возможно развитие панофтальмии.
Катаральный вариант Д. глаз начинается с воспалительного процесса на конъюнктиве с гнойными выделениями. Повышение температуры тела – до субфебрильной или не наблюдается вовсе. Интоксикация и лимфаденит регионарных лимфоузлов не отмечаются.
Токсическая Д. глаз, напротив, начинается остро, развивается быстро. Симптомы дифтерии этого типа – значительная интоксикация, отечность век и подкожной клетчатки, обильные серозно-гнойные выделения, кожа вокруг глаз раздражена и мокнет.
Дифтерия кожи, уха, половых органов (анально-генитальная)
Самостоятельно эти заболевания встречаются крайне редко, обычно они протекают в комплексе с Д. ротоглотки или носа. Такие формы имеют практически идентичные общие симптомы: гиперемия слизистых или кожи, отечность, образование инфильтратов, область инвазии покрывается фибринозным налетом, регионарные лимфатические узлы болезненны и увеличены.
Д. кожи характерна для пораженной до того кожи. Ее причиной могут стать раны, экзема, опрелости, поражение грибком. Кожа трескается, на ней заметен грязно-серый налет, выделяется серозно-гнойный секрет. Хотя при данном типе заболевания интоксикация не выражена, явления на коже могут сохраняться более месяца.
Д. половых органов у мужчин имеет областью поражения крайнюю плоть. Женщины более подвержены заболеванию, у них оно распространяется шире: поражаются влагалище, половые губы, промежность и область вокруг анального отверстия. Симптомы этого типа заболевания: влагалищные выделения в виде крови или сукровицы, болезненные ощущения, затрудненное мочеиспускание.
Все эти формы развиваются на основе травм слизистых или кожи. Возбудитель заносится в ранки с грязных рук.
Носительство заболевания протекает бессимптомно и наблюдается как у лиц, никогда не болевших дифтерией, так и уже переболевших ей. Способствуют развитию носительства разнообразные хронические заболевания носоглотки. От носительства не защищает даже антитоксический иммунитет.
Один из первых пузырьков дифтерийного антитоксина (1895), произведённый Гигиенической Лабораторией Соединённых Штатов.
Лечение дифтерии проводится только в условиях стационара (в больнице). Госпитализация обязательна для всех больных, а также больных с подозрением на дифтерию и бактерионосителей.[1]
Главным в лечении всех форм дифтерии (кроме бактерионосительства) является введение антитоксической противодифтерийной сыворотки (ПДС), которая подавляет дифтерийный токсин. Антибиотики не оказывают существенного действия на возбудителя дифтерии.
Доза противодифтерийной сыворотки определяется тяжестью болезни. При подозрении на локализованную форму можно отсрочить введение сыворотки до уточнения диагноза. Если же врач подозревает токсическую форму дифтерии, то лечение сывороткой должно быть начато немедленно. Сыворотка вводится внутримышечно или внутривенно (при тяжёлых формах).
При дифтерии ротоглотки показано также полоскание горла дезинфицирующими растворами (октенисепт). Антибиотики могут быть назначены с целью подавления сопутствующей инфекции, курсом на 5-7 дней. С целью детоксикации назначают внутривенное капельное введение растворов: реополиглюкин, альбумин, плазму, глюкозо-калиевую смесь, полиионные растворы, аскорбиновую кислоту. При нарушениях глотания может использоваться преднизолон. При токсической форме положительный эффект даёт плазмаферез с последующим замещением криогенной плазмой.
Успех в лечении дифтерии зависит исключительно от своевременного введения противодифтерийной сыворотки. Доза сыворотки зависит от формы и тяжести дифтерии.
Раннее введение сыворотки обеспечивает благоприятный исход даже при тяжелых токсических формах. Для предупреждения анафилактического шока предварительно вводят под кожу 0,1 мл сыворотки, через 30 мин 0,2 мл и еще через 1-1,5 ч внутримышечно остальное количество.
Для выявления повышенной чувствительности проводится предварительная кожная проба с лошадиной сывороткой, разведенной в 100 раз.
При локализованных формах дифтерии сыворотку вводят обычно однократно, но если задерживается очищение зева от налетов, через 24 ч вводят сыворотку повторно. При токсической форме II-III степени противодифтерийную сыворотку вводят 2 раза в сутки на протяжении первых 2 или 3 дней лечения. Введение сыворотки прекращают после явной тенденции к уменьшению налетов.
Для уменьшения симптомов интоксикации и улучшения гемодинамики больному с токсической дифтерией II-III степени показано внутривенное введение нативной плазмы (50-150 мл), неокомпенсана, реополиглюкина, гемодеза (50-150 мл) в сочетании с капельным введением 10% раствора глюкозы из расчета 20-50 мл/кг массы тела ребенка в сутки. Вместе с растворами вводят кокарбоксилазу (50-100 мг), аскорбиновую кислоту, инсулин. Для коррекции кислотно-основного состояния используют 4% раствор гидрокарбоната натрия, с целью дегидратации — эуфиллин, лазикс, маннитол. При токсических формах показаны гормональные препараты коры надпочечников. В 1-й день внутривенно или внутримышечно вводят гидрокортизон, одновременно внутрь назначают преднизолон из расчета 2-3 мг/кг массы тела в сутки. Курс лечения 5-7 дней. Для профилактики синдрома диссеминированного внутрисосудистого свертывания крови назначают гепарин.
Запрещается поднимать больного и даже усаживать его в постели. Все процедуры, связанные с лечением, кормлением, туалетом, должны производится в лежачем положении. При токсической дифтерии I-II степени постельный режим назначают на 3-5 нед., при III степени — на 5-7 нед.
При возникновении первых признаков миокардита назначают стрихнина нитрат в растворе, АТФ, кокарбоксилазу.
Для предупреждения невритов с первых дней назначают курс инъекций 5-6% раствора витамина В, (до 15 инъекций), а при появлении вялых параличей вводят стрихнин, прозерин, дибазол и другие препараты, способствующие проведению импульсов в синапсах ЦНС, восстанавливающие нервно-мышечную проводимость и повышающие тонус гладкой мускулатуры. При тяжелых формах полирадикулоневрита, протекающих с нарушением функции дыхания, рекомендуется аппаратное дыхание.
При дифтерийном крупе, помимо своевременного введения сыворотки, необходимо проводить тепловые процедуры (общие ванны, паровые ингаляции), назначают гипосенсибилизирующие средства (димедрол, дипразин, тавегил), препараты, расширяющие бронхи (эуфиллин, эфедрин и др.). При выраженном стенозе показаны глюкокортикоиды. Если явления стеноза прогрессируют и нарастают признаки асфиксии (постоянное беспокойство, цианоз носогубного треугольника, глубокое втяжение податливых мест грудной клетки, потливость головы, парадоксальный пульс и др.), необходимо срочно приступить к назофарингеальной интубации пластиковыми трубками. При нисходящем крупе показана трахеостомия.
Большое значение в комплексной терапии дифтерии имеет фактор выхаживания. В связи с этим больных дифтерией целесообразно госпитализировать в бокс. При малейшем подозрении на бактериальное осложнение (пневмония, отит и др.) назначают антибиотики.
Лечение бактерионосителей. Носители нетоксигенных дифтерийных палочек не нуждаются в изоляции и не требуют специального лечения. Нет необходимости лечить и так называемых транзиторных носителей токсигенной дифтерийной палочки (однократное обнаружение дифтерийной палочки).
В случае упорного носительства токсигенной дифтерийной палочки рекомендуется проводить общеукрепляюшую терапию (поливитамины, рациональное питание, УФО, прогулки и т.д.), лечение хронических заболеваний носоглотки (санация зубов, аденотомия и т. д.).
Дифтерия – это чрезвычайно заразное инфекционное заболевание, которое поражает как детей, так и взрослых. Его коварство состоит в том, что характерные признаки проявляются уже на той стадии, когда справиться с последствиями гораздо сложнее. Продукты жизнедеятельности возбудителей крайне токсичны. Опасность в том, что они накапливаются в жизненно важных органах, что приводит к тяжелым осложнениям, вплоть до летального исхода. Необходимо знать о том, по каким признакам можно распознать заболевание, как оно лечится, какова роль профилактической вакцинации.
Возбудителями заболевания являются дифтерийные палочки (коринебактерии). Эти микроорганизмы способны переносить низкие температуры, долго живут в условиях сухости. Однако они быстро погибают в кипящей воде, а также под воздействием дезинфицирующих веществ.
Заразиться дифтерией можно от больного человека, который является распространителем инфекции до тех пор, пока в его организме не погибнут все возбудители этого заболевания. Анализы показывают отсутствие бактерий в слизистых оболочках дыхательных путей только через 2-3 недели после лечения и исчезновения симптомов. Если устанавливается, что ребенок болен дифтерией, он немедленно изолируется, а люди, контактировавшие с ним, обследуются на наличие инфекции.
У некоторых людей дифтерия протекает в скрытой форме, что особенно опасно для окружающих. Иногда бактерионосителями являются внешне совершенно здоровые люди, в организме которых коринебактерия живет, ничем себя не проявляя. Основной путь заражения дифтерией – воздушно-капельный, хотя не исключен и бытовой (через предметы, которых касался больной ребенок).
Чаще всего болеют в холодные месяцы года. Инкубационный период составляет от 2 до 10 дней.
Грудные дети невосприимчивы к дифтерии, так как их защищает материнский иммунитет. В группе риска находятся дети в возрасте 3-7 лет. У ребенка старщего возраста иммунная система более крепкая, поэтому восприимчивость к возбудителям дифтерии у него ниже.
Коринебактерии выделяют ядовитые вещества, вызывающие отравление организма, а при соприкосновении со слизистыми оболочками – некроз. Токсины всасываются в кровь и разносятся по организму. Они оседают в сердце, почках, органах нервной системы, разрушая их ткани, а также сосуды даже после гибели дифтерийных палочек. Это приводит к возникновению тяжелых осложнений (миокардита, нефроза, полиневрита).
Причинами заболевания дифтерией обычно являются:
- отсутствие вакцинации (из-за наличия противопоказаний или вследствие сознательного отказа родителей от прививания детей);
- несоблюдение правил личной гигиены;
- плохие санитарно-бытовые условия проживания.
Осложнения, как правило, возникают из-за несвоевременной диагностики дифтерии.
Примечание: Заметить начало заболевания дифтерией очень трудно, так как состояние ребенка не вызывает особой тревоги. Возникает лишь легкое недомогание, как при небольшой простуде или ангине. Настораживающим признаком должно стать появление боли в горле при отсутствии насморка. Истинную причину такого состояния установит только врач.
Бактерии дифтерии проникают в организм ребенка через слизистые оболочки носа, глотки, гортани. Реже – через слизистые глаз, половых органов. Если произошло контактное заражение (во время прикосновения, например, к игрушкам, которыми играл больной), то бактерии проникают в кожу ребенка.
После окончания инкубационного периода у ребенка, заразившегося дифтерией, появляются первые слабые признаки недомогания: легкая боль в горле, повышение температуры до субфебрильных значений (не выше 38°). Родители обычно связывают их с простудой и не считают нужным вести малыша к врачу.
Других проявлений, по которым можно было бы заподозрить возникновение такого серьезного заболевания, как дифтерия, в первые сутки не бывает. На следующий день при осмотре горла у ребенка обнаруживается серый налет на миндалинах, который постепенно темнеет и становится более плотным, приобретая вид пленок. Они появляются в результате омертвления эпителиальных клеток.
Дальнейшее развитие заболевания приводит к распространению воспалительного процесса на гортань, трахею и бронхи. Появляется состояние, которое называют «дифтерийным крупом». В отличие от «ложного», который возникает при некоторых ОРВИ, он развивается с постепенным нарастанием тяжести состояния. Пленки способны перекрывать дыхательные пути, от чего у ребенка наступает удушье, которое ведет даже к смерти.
Характерным проявлением дифтерии является отек в районе подбородка и шеи.
В зависимости от того, в какой части организма ребенка начинается развитие патологического процесса, различают дифтерию носа, ротоглотки, гортани, глаз, уха, пупочного отдела, кожи и половых органов.
Такой вид заболевания является наиболее известным, так как возникает чаще всего. В зависимости от места развития бактерий и появления пленок различают следующие формы дифтерии глотки:
- локализованную (наиболее легкую);
- распространенную (средней тяжести);
- токсическую (самую тяжелую).
Локализованная форма – это когда у ребенка налетом покрыты только миндалины. При этом они увеличиваются в размерах. Серый налет имеет желто-белый оттенок. Если попытаться его снять, остаются ранки. Горло немного болит. Температура поднимается до 38°-39°. При этой форме заболевания лимфоузлы не увеличиваются.
Распространенная форма – пленками покрываются не только миндалины, но и вся поверхность ротоглотки. Увеличиваются шейные лимфоузлы. Температура поднимается до 39° и выше. Наблюдается бледность кожных покровов. Если болезнь не прогрессирует, то на 3-4 день пленки отторгаются, поверхность слизистой регенерируется.
Токсическая форма. Ее начало бывает острым, симптомы интоксикации выражены наиболее ярко. К ним относятся повышение температуры до 40°, сохнут губы, появляется сильная головная боль и лихорадочное состояние. Возможно появление судорог у ребенка. Вся поверхность зева отечная, покрыта плотным налетом. Кожа бледная, язык обложен.
Возникает спазм мышц гортани, отчего становится трудно открыть рот. Боль в горле значительно усиливается. Появляются выделения из носа в виде сукровицы, а также необычный сладковатый запах изо рта. Падает артериальное давление, пульс учащается.
Миндалины и лимфоузлы увеличены. Шея утолщена. Отек распространяется, постепенно доходит до области ключиц и может спуститься еще ниже.
Как правило, такая форма встречается у малышей в возрасте 1-5 лет. Иногда она сочетается с возникновением очагов развития инфекции в других участках тела. Тяжелое состояние возникает вследствие появления пленок в гортани, затрудняющих дыхание.
Локализованная форма дифтерии такого типа характеризуется поражением самой гортани.
Распространенная – связана с поражением глубже расположенных органов (трахеи и бронхов).
При дифтерийном крупе у непривитых детей происходит последовательное утяжеление симптомов. Болезнь проходит следующие стадии:
- Дисфорическую, для которой характерно появление у ребенка надсадного лающего кашля, огрубления и осиплости голоса. Эта стадия может продолжаться от 2-3 до 7 дней.
- Стенотическую. Кашель значительно слабее, голос еле слышен. Дыхание сильно затруднено, вследствие чего наблюдается втягивание мышц грудной клетки, посинение кожных покровов.
- Асфиксическую. Появляется удушье, судороги, падает давление, расширяются зрачки. Если не оказать немедленной помощи, наступает смерть.
У детей проявления дифтерийного крупа бывают более тяжелыми, чем у взрослых. При своевременном лечении болезнь до тяжелой формы не доходит, через 3-4 дня ребенку становится лучше, пленки через неделю исчезают.
Поражение слизистой носа иногда наблюдается у детей младшего возраста. Температура у ребенка остается нормальной, редко повышается до 37.2°-37.5°. О заболевании говорит только заложенность носа и появление сукровицы из ноздрей. Самочувствие ребенка практически не страдает, но инфекция может распространиться в область зева и гортани.
Встречается обычно у грудничков. При этом заболевании на коже лица, шеи, подмышек, паховых складок или за ушами возникают красные пятна и незаживающие язвочки, появляется припухлость. Заражение происходит, если малыш прикасается к больному или трогает его вещи. Поражение кожи может произойти на месте ссадины или пореза.
Нередко возникает вместе с заболеванием носоглотки. Инфекция вначале поражает слизистую одного глаза, затем распространяется на второй. Краснеют и становятся припухлыми веки. На них появляются серые пленки, возникают незначительные гнойные выделения. Состояние опасно тем, что поражение распространяется на роговицу глаза, радужную оболочку, глазной нерв. Из-за поражения глазных мышц развивается косоглазие. Может наступить слепота.
Заболевание в такой форме принимают за отит. Появляются кровянистые выделения с гноем, стреляющие боли в ушах. В отличие от отита, болезнь носит затяжной характер, обычные процедуры не помогают.
Подобная форма заболевания встречается иногда у новорожденных, зараженных при рождении. В области пупка появляется отек и образуются корочки засохшей крови. При этом повышается температура тела, малыш страдает от головной боли, часто срыгивает. Причиной является отравление организма токсинами.
Как самостоятельная форма заболевания она возникает редко, обычно проявляется на фоне других видов подобного недуга. Заболеть могут как девочки, так и мальчики. Возникает отек и покраснение половых органов, появляются серые пленки. Становится болезненным мочеиспускание. Происходит увеличение паховых узлов. Болезнь протекает в локализованной форме, когда поражены непосредственно половые органы, а также в распространенной. При такой форме поражение кожи распространяется на промежность и область заднего прохода.
Наиболее тяжелой формой является токсическая, при которой добавляются такие симптомы, как отеки в области паха, лобка и бедер.
Воздействие токсинов на различные органы ведет к возникновению таких тяжелых осложнений, как:
- Инфекционно-токсический шок. ИТШ развивается в первые 3 суток при токсической дифтерии в тяжелой форме. При этом возникает сердечная недостаточность, которая может привести к летальному исходу.
- Миокардит (поражение сердечной мышцы). Такое состояние возникает на 2-3 неделе и значительно осложняет течение болезни, уменьшает шансы на выздоровление.
- Нефроз – поражение почек, при котором в моче повышается содержание белка.
- Поражение органов центральной и периферической нервной системы.
В результате возникает паралич мягкого неба, симптомами которого становятся появление гнусавости в голосе, невозможность нормального глотания. Жидкая пища начинает вытекать через нос.
Возникает паралич глазных мышц, в результате которого происходит опущение век и косоглазие. При дальнейшем развитии заболевания происходит паралич мышц лица (парез) и тела.
При обследовании пациента врач прежде всего выясняет, как давно появились симптомы, каков их характер. Измеряется артериальное давление и частота пульса, а также температура тела. Проверяется наличие или отсутствие характерных внешних признаков заболевания (отека горла, появления на нем серого налета, изменения тембра голоса).
Кроме педиатра, горло больного ребенка осматривает ЛОР врач, который использует для этого приспособление для проведения непрямой ларингоскопии (специальное зеркало и лобный рефлектор). Это необходимо для обнаружения изменений в слизистой оболочке гортани.
Берется мазок с поверхности миндалин, делается его бактериологический посев для обнаружения типа бактерий.
Примечание: Исследование мазка проводят не только у самого ребенка, но и у тех, кто с ним общался в последнее время (родственников, детей и воспитателей садика, соседей по дому). При обнаружении дифтерийной палочки они изолируются даже при отсутствии признаков недомогания. Бактерионосители проходят соответствующее лечение, что позволяет предупредить дальнейшее распространение инфекции.
Делается общий клинический анализ крови, позволяющий обнаружить наличие характерного воспалительного процесса (увеличивается содержание лейкоцитов, снижается количество тромбоцитов, растет СОЭ). Используются иммунологические методы анализа (ИФА и другие) для уточнения типа инфекции.
При подозрениях на дифтерию больных срочно госпитализируют и направляют в инфекционную больницу. Чем раньше вводится противодифтерийная сыворотка, тем меньше вероятность тяжелых осложнений из-за воздействия токсинов. Поэтому в стационаре сразу, еще до получения результатов обследования, ребенку вводится противодифтерийная сыворотка.
Предупреждение: Введение сыворотки на 2 день заболевания в 20 раз эффективнее, чем на 5 день, когда токсин уже распространился по органам и началось его разрушительное действие.
Для предупреждения развития воспалительных процессов (таких как пневмония, миокардит, конъюнктивит) одновременно начинается лечение антибиотиками. Внутривенно вводятся растворы для нейтрализации действия токсинов (гемодез, глюкоза, витамин С, инсулин и другие).
Воспаление гортани устраняют с помощью ингаляционных кортикостероидов. Пленки, образовавшиеся в гортани и мешающие дышать, удаляют, используя для этого ларингоскоп и отсасывающее устройство.
В тяжелых случаях, когда у ребенка появляется удушье, его переводят в реанимацию. Здесь проводят интубацию трахеи (искусственную вентиляцию легких с введением в трахею специальной гибкой трубки через горло или нос). Иногда для спасения жизни больного ребенка приходится проводить трахеотомию, во время которой в трахее делается разрез, куда вставляется трубка, обеспечивающая доступ воздуха в легкие.
В течение нескольких месяцев проводится лечение для восстановления работы различных органов.
Единственным способом избежать заражения дифтерией является вакцинация. Малышей начинают прививать с 3 месяцев, затем до 14-летнего возраста вакцину вводят по определенному графику.
В детских учреждениях после выявления случая заболевания дифтерией проводится обязательная санитарная обработка помещений, обследование детей и персонала на бактерионосительство. Больные дифтерией, а также бактерионосители проходят обязательное лечение в стационаре. Они считаются незаразными только после получения отрицательных результатов анализов на дифтерию.
Родители должны помнить о том, что при появлении у ребенка таких признаков, как боль в горле, изменение голоса и затруднение дыхания необходимо срочно показать его врачу. Это поможет избежать осложнений дифтерии.
Дифтерия – это острая инфекция, для которой характерно развитие воспаления на месте проникновения и локализации возбудителя. Раньше заболеваемость среди детей была высокой. Массовая активная иммунизация (вакцинация) привела к снижению заболеваемости. Но и в настоящее время встречаются спорадические (единичные) случаи дифтерии, возможны групповые вспышки.
Характерным для этого инфекционного заболевания является образование фибринозной плотной пленки на месте локализации процесса и выраженная интоксикация. Это достаточно тяжелое заболевание может закончиться даже летальным исходом. Как протекает дифтерия у детей, какие у этой болезни основные симптомы и какое назначается лечение, поговорим в данной статье.
Возбудителем болезни является дифтерийная палочка (коринебактерия). Она достаточно устойчива: хорошо переносит низкие температуры (до -20°С), высушивание; в течение длительного времени сохраняется на окружающих предметах. Зато при кипячении палочка погибает за одну минуту, а дезинфицирующие средства (перекись водорода, хлорамин и другие) губительно действуют на возбудителя в течение 10 минут.
Источник инфекции – больной дифтерией или бактерионоситель дифтерийной палочки. Скрытый (инкубационный) период обычно равен трем дням, но может сокращаться до двух дней или удлиняться до десяти. Заразным ребенок является с последнего дня инкубации и до окончательного выздоровления. Бактерионоситель не имеет каких-либо клинических проявлений болезни, но распространяет инфекцию.
Воздушно-капельный путь заражения является основным при дифтерии. Реже заражение происходит контактно-бытовым путем (через игрушки или предметы общего пользования).
Ребенок может заболеть в любом возрасте. Но груднички болеют редко, так как они получают антитела с молоком матери, обеспечивающие им пассивный иммунитет. Восприимчивость к дифтерии у детей невысока – до 15 %. Болеют преимущественно непривитые дети. Отмечается зимняя сезонность заболевания.
Входные ворота для коринебактерии – слизистые оболочки носоглотки, гортани. Значительно реже возбудитель проникает через слизистые глаз или половых органов, пупочную ранку, кожные покровы с нарушенной целостностью.
На месте проникновения коринебактерия размножается и прижизненно выделяет экзотоксин. Он оказывает местное действие (вызывает гибель клеток в тканях на месте проникновения) и общее (попадая в кровь и распространяясь по сосудистому руслу). Из пораженных клеток на месте локализации воспалительного процесса образуется плотная сероватая фибринозная пленка.
Общее действие токсина может проявиться тяжелыми осложнениями: поражением нервной системы и сердечной мышцы. Со стороны сердца развивается миокардит, нарушается сердечный ритм, может наступить даже остановка сердечной деятельности. Поражение токсином нервной системы приводит к нарушению зрения, глотания, речи. Токсин может привести к выраженному отеку шеи.
Учитывая локализацию процесса, различают дифтерию:
У детей дифтерия ротоглотки возникает в 95% случаев. Она может протекать в одной из таких клинических форм:
- локализованная;
- распространенная;
- токсическая.
Течение и характер проявлений заболевания зависят от наличия иммунизации и возраста ребенка.
У привитых деток в редких случаях возникновения заболевания дифтерия имеет локализованную, легко протекающую форму, благоприятный исход (или же выражается в виде бактерионосительства).
У непривитых болезнь протекает в тяжелой степени, с высоким риском развития осложнений и неблагоприятного исхода.
Клиническая форма зависит от возраста детей. У новорожденных младенцев может развиться процесс в пупочной ранке; дифтерия носа развивается у грудничков; после года чаще поражается гортань, а после 2 лет, как правило, процесс локализуется в зеве.
Локализованная форма имеет 3 разновидности: катаральная, островчатая и пленчатая. Начинается болезнь остро. У ребенка болит горло, температура поднимается до 38°С или 39°С, увеличиваются лимфоузлы на шее. Воспалительный процесс ограничивается пределами миндалин.
При катаральной форме имеется покраснение миндалин, других изменений в зеве (налетов, отека) нет.
При островчатой форме начало острое, беспокоят боли в горле, подъем температуры до 39°С; самочувствие, как правило, страдает незначительно. На слабо покрасневших миндалинах появляются налеты в виде блестящей пленки серовато-белого или желтоватого цвета с четкой границей.
Налеты на миндалинах располагаются в виде единичных или множественных островков. Они возвышаются над уровнем миндалины, с трудом снимаются при осмотре шпателем, слизистая после снятия кровоточит. Лимфоузлы на шее увеличены, но безболезненны.
При пленчатой форме налет покрывает миндалину практически полностью. Вначале налет может быть похожим на паутиноподобную сеточку, позже он становится плотной сероватой пленкой с перламутровым блеском. При насильственном снятии пленки поверхность кровоточит.
Распространенная форма заболевания регистрируется реже. Она имеет среднетяжелое течение. Начало острое, маленький пациент жалуется на боль в горле, температура тела – в пределах 39°С. Фибринозная пленка появляется уже за пределами миндалин: на язычке, нёбных дужках, задней стенке глотки. Отека шеи нет. Лимфоузлы увеличены и несколько болезненны.
Характерны симптомы интоксикации: ребенок малоподвижный, вялый, аппетит отсутствует, беспокоит головная боль.
Токсическая дифтерия – это тяжелая форма заболевания. Она развивается у невакцинированных деток. Начало острое. Ребенка лихорадит, температура повышается до высоких значений (до 40°С). Значительно выражены симптомы интоксикации, пациент отказывается от пищи. Чередуются периоды возбуждения и заторможенности. Резко выраженная бледность кожных покровов, возможно появление рвоты. Из-за спазма жевательных мышц затруднено открывание рта.
Отек ротоглотки, иногда несимметричный, – один из наиболее ранних признаков токсической дифтерии. Он появляется до образования дифтерийной пленки.
Налет также вначале полупрозрачный, но вскоре он становится плотным, с четкими границами, выходит за пределы миндалины. При осмотре ребенка ощущается приторно-сладкий специфический запах изо рта.
На 2-3 день болезни обнаруживается безболезненный отек подкожной клетчатки шеи; он может распространяться ниже, в область ключицы. Чем ниже распространение отека, тем тяжелее состояние маленького пациента.
Состояние ребенка тяжелое. Кожные покровы малыша бледные, губки сухие, язык густо обложен. Шея утолщена. Дыхание шумное. Может появиться сукровичное отделяемое из носа. Наибольшую опасность представляют судороги.
У маленьких деток может развиться дифтерия гортани, опасным осложнением которой является истинный круп. Причем поражение гортани может развиваться изолированно, а может и возникать при дифтерии другой локализации, когда пленки разрастаются и постепенно спускаются в гортань, перекрывают голосовую щель и затрудняют дыхание.
В развитии дифтерийного крупа различают 3 стадии:
- стадию крупозного кашля;
- стенотическую;
- асфиксическую.
В стадии крупозного кашля на фоне нерезкой интоксикации поднимается температура в пределах 38°С, появляется осиплость голоса и сухой кашель. В дальнейшем грубый кашель беспокоит в виде приступов, становится лающим.
Спустя 2 или 3 суток постепенно развивается стадия стеноза : основной ее признак – свистящее дыхание. Вдох становится длинным с заметным втяжением межреберных мышц, надключичных и подключичных ямок.
Длиться стадия стеноза может до трех суток. При этом дыхание все больше затрудняется, теряется голос, развиваются признаки дыхательной недостаточности. Ребенок становится беспокойным, нарушается сон, нарастает синюшность кожных покровов.
При неоказании квалифицированной помощи наступает стадия асфиксии. Ребенок становится вялым, дыхание – менее шумным; синюшность распространяется на холодные конечности; снижается кровяное давление; пульс частый, слабого наполнения; зрачки широкие.
В дальнейшем температура падает ниже нормальных показателей, дыхание становится аритмичным. Могут произойти неконтролируемые мочеиспускание и дефекация. Появляются судороги, ребенок теряет сознание. При отсутствии помощи и оперативного вмешательства наступает смерть от асфиксии.
Дифтерия носа регистрируется чаще в раннем возрасте. Проявления процесса таковы: температура нормальная или незначительно повышенная, дыхание носом затруднено из-за отека слизистой, из одного носового хода появляется отделяемое в виде сукровицы. Общее состояние малыша страдает мало.
При несоблюдении правил гигиены может развиваться дифтерия редких локализаций: поражается ухо, глаз, пупочная ранка, половые органы, кожа.
Общее состояние при этом не страдает. На месте поражения образуется серого цвета пленка. При поражении глаз характерным является односторонний процесс; пленка с конъюнктивы может переходить и на глазное яблоко; веко отечное.
Кожа поражается при наличии опрелостей, ранок, ссадин, царапин. Появляется отек кожных покровов и образование фибринозной сероватой трудно отделяемой пленки.
Дифтерия относится к заболеваниям, которые могут привести к очень тяжелым осложнениям. При отсутствии своевременного лечения токсин дифтерийной палочки проникает в различные органы с током крови и может вызвать токсический шок, поражение почек, миокарда, периферической нервной системы. При дифтерийном крупе часто развивается пневмония.
Нефротический синдром возникает при поражении почек. В моче повышается белок, появляются цилиндры, небольшое количество форменных элементов. Но функция почек не нарушается. При выздоровлении анализ мочи нормализуется.
Миокардит возникает на второй-третьей неделе. Причем, чем раньше он проявляется, тем тяжелее протекает и имеет худший прогноз. Признаками миокардита являются: нарастание тяжести состояния и появление различного рода нарушений ритма сердечной деятельности.
Поражение нервной системы с развитием параличей может появиться в ранние сроки (на 2 неделе болезни) и в более поздние. Поражаются черепно-мозговые нервы. Чаще отмечается параличи мягкого нёба и глазодвигательных нервов.
Проявлениями этих поражений могут быть:
- поперхивание пищей;
- изливание жидкой пищи из носовых ходов;
- гнусавость голоса;
- отклонение язычка на здоровую сторону;
- косоглазие;
- отек века на одной стороне.
Диагностика дифтерии проводится на основании клинических проявлений и лабораторных данных. Из клинических симптомов учитывается важный для диагностики признак: наличие характерной плотной фибринозной, трудно снимаемой пленки.
Из лабораторных методов используются:
- анализ крови на наличие в крови ребенка антитоксина дифтерии;
- бактериоскопический: обнаружение коринебактерии под микроскопом в мазке из участка поражения;
- бактериологический метод, позволяющий выделить дифтерийную палочку из мазка, взятого из пораженного участка.
Подтверждающим диагноз фактом является также обратное развитие всех проявлений дифтерии уже спустя сутки после внутривенного вливания противодифтерийной сыворотки.
При малейшем подозрении на дифтерию лечение ребенка проводится только в условиях стационара, а при появлении признаков осложнений – в отделении реанимации.
Лечение дифтерии у детей должно быть обязательно комплексным. Основной и наиболее важный метод лечения – применение противодифтерийной антитоксической сыворотки. Ее вводят даже при подозрении на дифтерию, не дожидаясь результатов бактериологического посева: только так можно избежать тяжелых осложнений и даже спасти жизнь ребенка. Это связано с тем, что сыворотка нейтрализует действие токсина дифтерийной палочки на организм ребенка.
Поскольку антитоксическую противодифтерийную сыворотку готовят на основе лошадиной сыворотки, то перед ее введением проверяют индивидуальную чувствительность к ней организма ребенка. При выявлении повышенной чувствительности сыворотку вводят по специальной методике в разведенном виде.
Сыворотка вводится внутривенно. При легкой форме ее вводят однократно, а при тяжелой – в течение нескольких дней. Перед медиками стоит задача ввести сыворотку как можно раньше. Доза антитоксина назначается в зависимости от степени тяжести болезни, формы дифтерии и срока заболевания.
В комплексное лечение входят также антибиотики, которые предотвращают дальнейшее распространение процесса и для профилактики пневмонии. Антибиотики не оказывают действия на токсин дифтерийной палочки, поэтому они применяются не вместо противодифтерийной сыворотки, а в комбинации с ней.
Из антибиотиков применяются, в зависимости от превалирующей чувствительности возбудителя, такие препараты: Пенициллин, Эритромицин, Ампициллин, Гентамицин, Рифампицин, Тетрациклин, Цефтриаксон, Ципрофлоксацин, Ципринол и другие.
При поражении гортани применяются в качестве противовоспалительных средств глюкокортикоиды (Дексаметазон, Преднизолон, Фортекортин, Ортадексон, Новометазон и др.). При крупе необходимо обеспечить приток свежего воздуха; применяют также успокаивающие препараты, десенсибилизирующие средства. При угрозе удушья применяется в стадии стеноза оперативное вмешательство – трахеотомия.
В качестве симптоматической терапии могут применяться жаропонижающие средства (Анальгин, Панадол, Парацетамол и др.), витаминные препараты, дезинтоксикационная терапия.
При развитии миокардита применяется кислородотерапия и назначаются препараты, нормализующие ритм сердца. При пневмонии используются лекарства, расширяющие бронхи. При развитии дыхательных расстройств ребенок переводится на искусственное (аппаратное) дыхание.
Весомый вклад в комплексное лечение вносит уход за больным ребенком. Маленький пациент нуждается в соблюдении строгого постельного режима. Успокоить малыша, вовремя напоить, накормить, переодеть – задача родителей. При нарушении акта глотания применяется кормление с помощью назогастрального зонда.
Нетрадиционные методы лечения дифтерии могут применяться только в качестве средств, смягчающих боли в горле и облегчающих самочувствие ребенка. С этой целью можно смазывать горло свежеотжатым соком клюквы, полоскать горло брусничным, лимонным или клюквенным соком каждые полчаса. Смазывать пораженные участки можно настойкой корня розовой родиолы или настойкой листьев эвкалипта 3 раза в день.
Локализованные формы обычно заканчиваются выздоровлением.
Токсическая форма заболевания может закончиться летальным исходом. Прогноз полностью зависит от сроков введения сыворотки.
Перенесенная дифтерия оставляет стойкий иммунитет.
С целью профилактики дифтерии проводятся такие мероприятия:
- иммунизация (вакцинация) всего населения;
- изоляция больных;
- выявление, изоляция и лечение носителей дифтерийной палочки;
- наблюдение за контактными детьми.
Надежная и важная профилактическая мера защиты от дифтерии – вакцинация. Прививки проводятся дифтерийным (ослабленным) токсином, входящим в состав коклюшно-дифтерийно-столбнячной вакцины (АКДС) или дифтерийно-столбнячного анатоксина (АДС).
Прививают деток с трехмесячного возраста: трехкратно препарат вводят в мышцу с интервалом в полтора месяца. Ревакцинацию проводят в 1,5-2 года и в 7 и 14 лет.
По назначению педиатра (при наличии у ребенка противопоказаний к АКДС и АДС) вакцинацию проводят более щадящими препаратами (они имеют сниженное содержание антигенов): 2-кратно вводят АДС-М-анатоксин или АД-М-анатоксин по индивидуальному графику.
В день вакцинации у ребенка может отмечаться подъем температуры, недомогание, легкое покраснение и уплотнение на месте введения препарата.
Больные дифтерией изолируются на 7 дней. Изоляция прекращается при получении отрицательного анализа бактериологического исследования (мазок из слизистых носа и зева). В очаге инфекции проводится дезинфекция. В течение 7 дней проводится наблюдение за контактными лицами, обследование их (берут мазок из носа и зева для бактериологического исследования).
Дифтерия относится к опасным воздушно-капельным инфекциям. Она может привести к серьезным осложнениям и даже к смерти ребенка. При малейшем подозрении на это заболевание следует незамедлительно обращаться к врачу. Успех лечения абсолютно зависит от своевременного его проведения. Не следует отказываться от предложенной госпитализации больного малыша.
Дифтерию можно предупредить, если провести своевременную вакцинацию ребенку. Не следует отказываться от прививки! Ведь исключить контакт любимого чада с бактерионосителем дифтерийной палочки – в транспорте, в магазине, в любом коллективе – просто невозможно.
При первых признаках дифтерии необходимо вызвать на дом педиатра, а при тяжелом состоянии ребенка обратиться в «Скорую помощь». Дифтерию лечит врач-инфекционист. При поражении разных органов назначаются консультации профильных специалистов: офтальмолога, ЛОР-врача, невролога, кардиолога, гинеколога, уролога. При необходимости лечение проводится в условиях отделения интенсивной терапии под наблюдением врача анестезиолога-реаниматолога.
источник