Наиболее часто и опасно дифтерия осложняется инфекционно-токсическим шоком, токсическим нефрозом, недостаточностью надпочечников. Возможны поражения со стороны нервной (полирадикулоневропатии, невриты) сердечно-сосудистой (миокардит) систем. Максимально опасна с точки зрения риска развития летальных осложнений токсическая и гипертоксическая дифтерия.
Осложнения. Чаще всего осложненное течение патологического процесса наблюдается при дифтерии зева (в основном при распространенной и токсической формах) и при дифтерии гортани. При дифтерии зева, как правило, регистрируются инфекционно-токсический миокардит, инфекционно-токсические параличи, инфекционно-токсический нефроз. Неврологические осложнения характеризуются тем, что в первую очередь (уже на 2-й нед. с момента заболевания) поражаются те нервные стволы, которые ближе к воротам инфекции (III, VI, VII, IX и X пары черепно-мозговых нервов). На 4—6-й неделе в патологический процесс вовлекаются отдаленные нервные проводники. В результате развиваются вялые параличи мышц туловища и конечностей. Наибольшую опасность для жизни больных представляют парезы и параличи гортанных, дыхательных межреберных мышц и диафрагмы. Дифтерия гортани у взрослых людей осложняется острой дыхательной недостаточностью, в основном при распространенной форме заболевания. Наряду с описанным выше, при выполнении операции трахеостомии у этих больных может наступить внезапная остановка дыхания с летальным исходом.
Осложнения дифтерии у детей
При отсутствии соответствующего лечения общее отравление организма вызывает тяжелые осложнения в результате задержки токсина и проникновения его в ткани. Наиболее часто осложнения возникают в почках, надпочечниках, сердечно-сосудистой системе, периферических нервах, отмечается нефротический синдром.
Нефротический синдром возникает в остром периоде болезни. При этом в моче обнаруживают белок, цилиндры при небольшом количестве эритроцитов и лейкоцитов. Функция почек не нарушается. В связи со снижением явлений интоксикации анализы мочи приходят в норму.
Миокардит (воспаление сердечной мышцы) развивается по окончании острого периода (на 5—20-й день заболевания). Состояние больного ухудшается, отмечаются резкий упадок сил и мышечная слабость, резкое снижение аппетита и отказ от пищи, бледность кожных покровов. Чем раньше возникает воспаление сердечной мышцы, тем хуже прогноз, тяжелее течение.
Периферические параличи. Выделяют ранние и поздние дифтерийные параличи. Ранние — на второй неделе заболевания, в связи с поражением черепно-мозговых нервов. Чаше наблюдается паралич мягкого неба, что проявляется поперхиванием во время еды, голосом с гнусавым оттенком, выливанием жидкой пищи через нос. Рефлексы с мягкого неба не определяются, небная занавеска неподвижна. Язычок отклонен в здоровую сторону при одностороннем процессе. Кроме паралича мягкого неба возможны отек века с одной стороны, косоглазие, невозможность сфокусировать взгляд.
Наиболее частое осложнение дифтерийного крупа — пневмония.
Успех в лечении дифтерии зависит исключительно от своевременного введения противодифтерийной сыворотки. Доза сыворотки зависит от формы и тяжести дифтерии.
Раннее введение сыворотки обеспечивает благоприятный исход даже при тяжелых токсических формах. Для предупреждения анафилактического шока предварительно вводят под кожу 0,1 мл сыворотки, через 30 мин 0,2 мл и еще через 1-1,5 ч внутримышечно остальное количество.
Для выявления повышенной чувствительности проводится предварительная кожная проба с лошадиной сывороткой, разве-денной в 100 раз.
При локализованных формах дифтерии сыворотку вводят обычно однократно, но если задерживается очищение зева от налетов, через 24 ч вводят сыворотку повторно. При токсической форме II-III степени противодифтерийную сыворотку вводят 2 раза в сутки на протяжении первых 2 или 3 дней лечения. Введение сыворотки прекращают после явной тенденции к уменьшению налетов.
Для уменьшения симптомов интоксикации и улучшения гемодинамики больному с токсической дифтерией II-III степени показано внутривенное введение нативной плазмы (50-150 мл), неокомпенсана, реополиглюкина, гемодеза (50-150 мл) в сочетании с капельным введением 10% раствора глюкозы из расчета 20-50 мл/кг массы тела ребенка в сутки. Вместе с растворами вводят кокарбоксилазу (50-100 мг), аскорбиновую кислоту, инсулин. Для коррекции кислотно-основного состояния используют 4% раствор гидрокарбоната натрия, с целью дегидратации – эуфиллин, лазикс, маннитол. При токсических формах показаны гормональные препараты коры надпочечников. В 1-й день внутривенно или внутримышечно вводят гидрокортизон, одновременно внутрь назначают преднизолон из расчета 2-3 мг/кг массы тела в сутки. Курс лечения 5-7 дней. Для профилактики синдрома диссемини-рованного внутрисосудистого свертывания крови назначают гепа-рин.
Запрещается поднимать больного и даже усаживать его в постели. Все процедуры, связанные с лечением, кормлением, туалетом, должны производится в лежачем положении. При токсической дифтерии I-II степени постельный режим назначают на 3-5 нед., при III степени – на 5-7 нед.
При возникновении первых признаков миокардита назначают стрихнина нитрат в растворе, АТФ, кокарбоксилазу.
Для предупреждения невритов с первых дней назначают курс инъекций 5-6% раствора витамина В, (до 15 инъекций), а при появлении вялых параличей вводят стрихнин, прозерин, дибазол и другие препараты, способствующие проведению импульсов в синапсах ЦНС, восстанавливающие нервно-мышечную проводимость и повышающие тонус гладкой мускулатуры. При тяжелых формах полирадикулоневрита, протекающих с нарушением функции дыхания, рекомендуется аппаратное дыхание.
При дифтерийном крупе, помимо своевременного введения сыворотки, необходимо проводить тепловые процедуры (общие ванны, паровые ингаляции), назначают гипосенсибилизирующие средства (димедрол, дипразин, тавегил), препараты, расширяющие бронхи (эуфиллин, эфедрин и др.). При выраженном стенозе пока-заны глюкокортикоиды. Если явления стеноза прогрессируют и нарастают признаки асфиксии (постоянное беспокойство, цианоз носогубного треугольника, глубокое втяжение податливых мест грудной клетки, потливость головы, парадоксальный пульс и др.), необходимо срочно приступить к назофарингеальной интубации пластиковыми трубками. При нисходящем крупе показана трахеостомия.
Большое значение в комплексной терапии дифтерии имеет фактор выхаживания. В связи с этим больных дифтерией целесообразно госпитализировать в бокс. При малейшем подозрении на бактери-альное осложнение (пневмония, отит и др.) назначают антибиотики.
Лечение бактерионосителей . Носители нетоксигенных дифтерийных палочек не нуждаются в изоляции и не требуют специального лечения. Нет необходимости лечить и так называемых транзи-торных носителей токсигенной дифтерийной палочки (однократное обнаружение дифтерийной палочки).
В случае упорного носительства токсигенной дифтерийной палочки рекомендуется проводить общеукрепляюшую терапию (поливитамины, рациональное питание, УФО, прогулки и т.д.), лечение хронических заболеваний носоглотки (санация зубов, аденотомия и т. д.).
При упорном носительстве дифтерийной палочки назначают эритромицин, тетрациклин и другие антибиотики.
Инкубационный период длится от 2 до 10 дней. Клиническая классификация дифтерии подразделяет заболевание на следующие формы и варианты течения.
дифтерия ротоглотки локализованная с катаральным, островчатым и плёнчатым вариантами;
дифтерия ротоглотки распространённая;
дифтерия ротоглотки субтоксическая;
дифтерия ротоглотки токсическая (I, II и III степеней);
дифтерия ротоглотки гипертоксическая.
дифтерия гортани (дифтерийный круп локализованный);
дифтерия гортани и трахеи (круп распространённый);
дифтерия гортани, трахеи и бронхов (нисходящий круп).
Комбинированные формы с одновременным поражением нескольких органов.
Дифтерия ротоглотки составляет 90-95% всех случаев заболевания у детей и взрослых; у 70-75% пациентов она протекает в локализованной форме. Заболевание начинается остро, повышенная температура тела от субфебрильной до высокой сохраняется 2-3 дня. Интоксикация умеренная: головная боль, недомогание, снижение аппетита, бледность кожи, тахикардия. При снижении температуры тела местные проявления в области входных ворот сохраняются и даже могут нарастать. Интенсивность болей в горле при глотании соответствует характеру изменений в ротоглотке, где отмечают неяркую застойную разлитую гиперемию, умеренный отёк миндалин, мягкого нёба и дужек. Налёты локализуются только на миндалинах и не выходят за их границы, располагаются отдельными островками или в виде плёнки (островчатый или плёнчатый варианты). Фибринозные налёты в первые часы болезни выглядят как желеобразная масса, затем — как тонкая паутинообразная плёнка, однако уже на 2-е сутки болезни они становятся плотными, гладкими, сероватого цвета с перламутровым блеском, снимаются с трудом, при их снятии шпателем слизистая оболочка кровоточит. На следующий день на месте удалённой плёнки появляется новая. Снятая фибринозная плёнка, помещённая в воду, не распадается и тонет. При локализованной форме дифтерии типичные фибринозные налёты наблюдают не более чем у 1/3 взрослых больных, в остальных случаях, а также в более поздние сроки (3-5-й день болезни) налёты разрыхлены и снимаются легко, кровоточивость слизистой оболочки при их снятии не выражена. Регионарные и подчелюстные лимфатические узлы умеренно увеличены и чувствительны при пальпации. Процесс на миндалинах и реакция регионарных лимфатических узлов могут быть несимметричными или односторонними.
Распространённая форма дифтерии ротоглотки. Встречают сравнительно редко (3-11%). Она отличается от локализованной формы распространением налётов за пределы миндалин на любые участки слизистой оболочки ротоглотки. Симптомы общей интоксикации, отёк миндалин, болезненность подчелюстных лимфатических узлов обычно более выражены, чем при локализованной форме. Отёка подкожной клетчатки шеи не бывает.
Субтоксическая форма дифтерии ротоглотки. Отмечают явления интоксикации, выраженные боли при глотании и иногда в области шеи. Миндалины багрово-цианотичного цвета с налётом, носящим локализованный характер или незначительно распространяющимся на нёбные дужки и язычок. Отёк миндалин, дужек, язычка и мягкого нёба умеренный. Отмечают увеличение, болезненность и плотность регионарных лимфатических узлов. Отличительная особенность этой формы — локальный отёк подкожной клетчатки над регионарными лимфатическими узлами, часто односторонний.
Токсическая форма дифтерии ротоглотки. В настоящее время встречают достаточно часто (около 20% общего количества больных), особенно у взрослых. Она может развиться из нелеченой локализованной или распространённой формы, но в большинстве случаев возникает сразу и бурно прогрессирует. Температура тела, как правило, высокая (39-41 °С) уже с первых часов заболевания. Отмечают головную боль, слабость, сильные боли в горле, иногда в шее и животе. Могут возникнуть рвота, болевой тризм жевательных мышц, эйфория, возбуждение, бред, делирий. Кожные покровы бледные (при токсической дифтерии III степени возможна гиперемия лица). Диффузная гиперемия и выраженный отёк слизистой оболочки ротоглотки, при токсической дифтерии II и III степеней полностью закрывающий просвет зева, предшествуют появлению фибринозных налётов. Образующиеся налёты быстро распространяются на все отделы ротоглотки. В дальнейшем фибриновые пленки становятся толще и грубее, держатся до 2 нед и более. Процесс часто носит односторонний характер. Регионарные лимфатические узлы увеличиваются рано и значительно, становятся плотными, болезненными, развивается периаденит.
Гипертоксическая форма — наиболее тяжёлое проявление дифтерии. Чаще развивается у больных с неблагоприятным преморбидным фоном (алкоголизм, сахарный диабет, хронический гепатит и др.). Температура тела с ознобом быстро нарастает до высоких цифр, интоксикация резко выражена (слабость, головная боль, рвота, головокружение, признаки энцефалопатии). Отмечают прогрессирующие расстройства гемодинамики — тахикардию, слабый пульс, снижение артериального давления, бледность, акроцианоз. Возникают кожные кровоизлияния, органные кровотечения, пропитывание кровью фибринозных налётов, что отражает развитие ДВС-синдрома. В клинической картине доминируют признаки быстро развивающегося инфекционно-токсического шока, способного вызвать смерть больного уже на 1-2-е сутки заболевания.
Гипертоксическая Д. является самой тяжелой формой дифтерии. В основном недуг такой силы подстерегает неблагополучных людей, развивается на фоне хронических заболеваний (гепатит, сахарный диабет и др.) или алкоголизма. Наблюдается резкий рост температуры тела, сильно выраженная интоксикация с головными болями, слабостью, рвотой, потерей ориентации и симптомами энцефалопатии. Кроме того, эта форма заболевания приводит к серьезным расстройствам гемодинамики – акроцианозу, слабому пульсу, росту ЧСС, понижению АД, бледности кожных покровов. Учащаются кровотечения: возможны кровоизлияния на коже, внутри органов, ясно видна кровь, пропитывающая фибринозные налеты (признаки ДВС-синдрома). Симптомы дифтерии гипертоксического типа быстро нарастают, развивается инфекционно-токсический шок, который может привести к летальному исходу в течение 1-2 суток.
Постдифтерийные осложнения могут носить патогенетически обусловленный характер. Сюда относится миокардит, инфекционно-токсический шок, невриты различного генеза с поражением периферических и черепных нервов, полирадикулоневропатия, токсический нефроз и поражения надпочечников. Вероятность развития осложнений составляет от 5 до 20 процентов при локализованной Д. ротоглотки, субтоксические и токсические формы повышают эти цифры до 50-100 процентов. То, на какой стадии заболевания может развиться осложнение, зависит от того, производится ли лечение дифтерии и каков характер самого осложнения. В частности, наиболее часто развивающееся осложнение токсической формы заболевания – миокардит в тяжелой форме – возникает через 7-10 дней от начала болезни. Миокардиты меньшей степени тяжести могут развиться через 2-3 недели. Токсическая дифтерия чревата поражением почек (токсический нефроз) еще в остром периоде течения болезни. Невриты и полирадикулоневропатия могут настигнуть пациента даже через несколько месяцев после выздоровления.
Дифтерийный круп подразделяется на локализованную (с поражением гортани) и распространенную (затронута гортань, трахея и бронхи) формы. Обычно распространенная форма крупа встречается в сочетании с классической формой Д. ротоглотки или носа. Хотя обычно медики наблюдают этот тип дифтерии у детей, однако в последнее время он все чаще и чаще отмечается у больных старшего возраста. Клиническая картина дифтерийного крупа включает в себя три стадии: дисфоническую, стенотическую и асфиксическую. Интоксикация выражена умеренно.
Основные симптомы дифтерии в форме дифтерийного крупа проявляются в виде сиплого голоса (с течением болезни нарастает) и грубого лающего кашля. Это дисфоническая стадия, которая имеет продолжительность до 7 суток (у детей развивается быстрее – за 1-3 суток).
Стенотическую стадию отличает афония голоса, беззвучный утомительный кашель. Продолжительность этого периода развития недуга – 3 суток. Характерными признаками служат бледность покровов, беспокойство, затрудненное дыхание с шумами, удлинением вдоха. Если тахикардия, цианоз и затруднение дыхания становятся интенсивными и быстро нарастают, это следует рассматривать как угрозу перерастания стенотической стадии в асфиксическую и считать показанием для проведения трахеостомии или интубации с целью предотвратить удушье.
Асфиксическая стадия дифтерийного крупа характеризуется учащением дыхательных движений, неглубоким и частым дыханием. Нитевидный пульс, цианоз, резкое снижение АД, потеря сознания, судороги – все это характерные признаки данной фазы. Если пациенту не оказана помощь, возможен летальный исход от удушья.
Дифтерийный круп у взрослых развивается дольше, так как строение гортани взрослого существенно различается с детским. Кроме того, эта форма дифтерии у детей при кашле вызывает втяжение уступчивых участков грудной клетки, а у взрослых этот симптом часто отсутствует. По большей части диагностировать данную форму заболевания позволяют лишь осиплость голоса и чувство удушья. Кроме этого, наблюдаются бледность, учащенное неглубокое дыхание, повышение ЧСС. Лабораторное исследование кислотно-щелочного состояния показывает снижение напряжения кислорода. Значительным подспорьем при диагностике дифтерийного крупа становится ларингоскопия или бронхоскопия, результатом которых становится обнаружение отека и гиперемированных слизистых гортани, трахеи и бронхов, пленчатые налеты на голосовых связках.
Обычные проявления Д. носа – это затрудненное дыхание через нос, слабая или умеренная интоксикация, сукровичное (при катаральном течении) или серозно-гнойное отделяемое. Наблюдается отек, гиперемия, эрозийные и язвенные проявления на слизистой носа. Возможно появление отдельных фибринозных налетов, которые легко снимаются. Вокруг носа часто отмечаются корочки или мокнущие участки. Обычно Д. носа протекает в комплексе с Д. гортани и ротоглотки, иногда – Д. глаз.
Имеет три варианта развития – пленчатый, катаральный, токсический.
Пленчатый вариант Д. глаз характеризуется субфебрильной температурой тела, незначительной интоксикацией, образованием фибриновых пленок на пораженной конъюнктиве. Она гиперемирована, отечна, выделяет гной, поражены регионарные лимфатические узлы. Возможен отек век. Часто Д. глаз начинается в одностороннем порядке, но позже почти всегда переходит на второй глаз. При поражении других отделов глаза возможно развитие панофтальмии.
Катаральный вариант Д. глаз начинается с воспалительного процесса на конъюнктиве с гнойными выделениями. Повышение температуры тела – до субфебрильной или не наблюдается вовсе. Интоксикация и лимфаденит регионарных лимфоузлов не отмечаются.
Токсическая Д. глаз, напротив, начинается остро, развивается быстро. Симптомы дифтерии этого типа – значительная интоксикация, отечность век и подкожной клетчатки, обильные серозно-гнойные выделения, кожа вокруг глаз раздражена и мокнет.
Дифтерия кожи, уха, половых органов (анально-генитальная)
Самостоятельно эти заболевания встречаются крайне редко, обычно они протекают в комплексе с Д. ротоглотки или носа. Такие формы имеют практически идентичные общие симптомы: гиперемия слизистых или кожи, отечность, образование инфильтратов, область инвазии покрывается фибринозным налетом, регионарные лимфатические узлы болезненны и увеличены.
Д. кожи характерна для пораженной до того кожи. Ее причиной могут стать раны, экзема, опрелости, поражение грибком. Кожа трескается, на ней заметен грязно-серый налет, выделяется серозно-гнойный секрет. Хотя при данном типе заболевания интоксикация не выражена, явления на коже могут сохраняться более месяца.
Д. половых органов у мужчин имеет областью поражения крайнюю плоть. Женщины более подвержены заболеванию, у них оно распространяется шире: поражаются влагалище, половые губы, промежность и область вокруг анального отверстия. Симптомы этого типа заболевания: влагалищные выделения в виде крови или сукровицы, болезненные ощущения, затрудненное мочеиспускание.
Все эти формы развиваются на основе травм слизистых или кожи. Возбудитель заносится в ранки с грязных рук.
Носительство заболевания протекает бессимптомно и наблюдается как у лиц, никогда не болевших дифтерией, так и уже переболевших ей. Способствуют развитию носительства разнообразные хронические заболевания носоглотки. От носительства не защищает даже антитоксический иммунитет.
Один из первых пузырьков дифтерийного антитоксина (1895), произведённый Гигиенической Лабораторией Соединённых Штатов.
Лечение дифтерии проводится только в условиях стационара (в больнице). Госпитализация обязательна для всех больных, а также больных с подозрением на дифтерию и бактерионосителей.[1]
Главным в лечении всех форм дифтерии (кроме бактерионосительства) является введение антитоксической противодифтерийной сыворотки (ПДС), которая подавляет дифтерийный токсин. Антибиотики не оказывают существенного действия на возбудителя дифтерии.
Доза противодифтерийной сыворотки определяется тяжестью болезни. При подозрении на локализованную форму можно отсрочить введение сыворотки до уточнения диагноза. Если же врач подозревает токсическую форму дифтерии, то лечение сывороткой должно быть начато немедленно. Сыворотка вводится внутримышечно или внутривенно (при тяжёлых формах).
При дифтерии ротоглотки показано также полоскание горла дезинфицирующими растворами (октенисепт). Антибиотики могут быть назначены с целью подавления сопутствующей инфекции, курсом на 5-7 дней. С целью детоксикации назначают внутривенное капельное введение растворов: реополиглюкин, альбумин, плазму, глюкозо-калиевую смесь, полиионные растворы, аскорбиновую кислоту. При нарушениях глотания может использоваться преднизолон. При токсической форме положительный эффект даёт плазмаферез с последующим замещением криогенной плазмой.
Успех в лечении дифтерии зависит исключительно от своевременного введения противодифтерийной сыворотки. Доза сыворотки зависит от формы и тяжести дифтерии.
Раннее введение сыворотки обеспечивает благоприятный исход даже при тяжелых токсических формах. Для предупреждения анафилактического шока предварительно вводят под кожу 0,1 мл сыворотки, через 30 мин 0,2 мл и еще через 1-1,5 ч внутримышечно остальное количество.
Для выявления повышенной чувствительности проводится предварительная кожная проба с лошадиной сывороткой, разведенной в 100 раз.
При локализованных формах дифтерии сыворотку вводят обычно однократно, но если задерживается очищение зева от налетов, через 24 ч вводят сыворотку повторно. При токсической форме II-III степени противодифтерийную сыворотку вводят 2 раза в сутки на протяжении первых 2 или 3 дней лечения. Введение сыворотки прекращают после явной тенденции к уменьшению налетов.
Для уменьшения симптомов интоксикации и улучшения гемодинамики больному с токсической дифтерией II-III степени показано внутривенное введение нативной плазмы (50-150 мл), неокомпенсана, реополиглюкина, гемодеза (50-150 мл) в сочетании с капельным введением 10% раствора глюкозы из расчета 20-50 мл/кг массы тела ребенка в сутки. Вместе с растворами вводят кокарбоксилазу (50-100 мг), аскорбиновую кислоту, инсулин. Для коррекции кислотно-основного состояния используют 4% раствор гидрокарбоната натрия, с целью дегидратации — эуфиллин, лазикс, маннитол. При токсических формах показаны гормональные препараты коры надпочечников. В 1-й день внутривенно или внутримышечно вводят гидрокортизон, одновременно внутрь назначают преднизолон из расчета 2-3 мг/кг массы тела в сутки. Курс лечения 5-7 дней. Для профилактики синдрома диссеминированного внутрисосудистого свертывания крови назначают гепарин.
Запрещается поднимать больного и даже усаживать его в постели. Все процедуры, связанные с лечением, кормлением, туалетом, должны производится в лежачем положении. При токсической дифтерии I-II степени постельный режим назначают на 3-5 нед., при III степени — на 5-7 нед.
При возникновении первых признаков миокардита назначают стрихнина нитрат в растворе, АТФ, кокарбоксилазу.
Для предупреждения невритов с первых дней назначают курс инъекций 5-6% раствора витамина В, (до 15 инъекций), а при появлении вялых параличей вводят стрихнин, прозерин, дибазол и другие препараты, способствующие проведению импульсов в синапсах ЦНС, восстанавливающие нервно-мышечную проводимость и повышающие тонус гладкой мускулатуры. При тяжелых формах полирадикулоневрита, протекающих с нарушением функции дыхания, рекомендуется аппаратное дыхание.
При дифтерийном крупе, помимо своевременного введения сыворотки, необходимо проводить тепловые процедуры (общие ванны, паровые ингаляции), назначают гипосенсибилизирующие средства (димедрол, дипразин, тавегил), препараты, расширяющие бронхи (эуфиллин, эфедрин и др.). При выраженном стенозе показаны глюкокортикоиды. Если явления стеноза прогрессируют и нарастают признаки асфиксии (постоянное беспокойство, цианоз носогубного треугольника, глубокое втяжение податливых мест грудной клетки, потливость головы, парадоксальный пульс и др.), необходимо срочно приступить к назофарингеальной интубации пластиковыми трубками. При нисходящем крупе показана трахеостомия.
Большое значение в комплексной терапии дифтерии имеет фактор выхаживания. В связи с этим больных дифтерией целесообразно госпитализировать в бокс. При малейшем подозрении на бактериальное осложнение (пневмония, отит и др.) назначают антибиотики.
Лечение бактерионосителей. Носители нетоксигенных дифтерийных палочек не нуждаются в изоляции и не требуют специального лечения. Нет необходимости лечить и так называемых транзиторных носителей токсигенной дифтерийной палочки (однократное обнаружение дифтерийной палочки).
В случае упорного носительства токсигенной дифтерийной палочки рекомендуется проводить общеукрепляюшую терапию (поливитамины, рациональное питание, УФО, прогулки и т.д.), лечение хронических заболеваний носоглотки (санация зубов, аденотомия и т. д.).
источник
Слабо выражены симптомы интоксикации, сукровичные выделения из носа, на слизистой оболочке носа – фибринозные пленки или налеты.
| компоненты | Ложный круп | Истинный круп |
| Этиология | респираторная вирусная инфекция (грипп, парагрипп, аденовирусная инфекция) | дифтерия |
| Механизм развития | Ларингоспазм, отек слизистой оболочки | Ларингоспазм, отек слизистой оболочки, фибринные пленки |
| Время развития | Быстрое (внезапное), чаще ночью, в холодное время года | Постепенное |
| Симптомы | затрудненное дыхание, «лающий» кашель, охриплость голоса, яркая разлитая гиперемия, набухлость слизистых оболочек зева, задней стенки глотки, слизистые и слизисто-гнойные выделения из носа. более высокой температуре и других явлениях интоксикации, периоды стеноза могут сопровождаться периодами успокоения | охриплость голоса, грубый «лающий» кашель, затрудненное дыхание. Охриплость усиливается вплоть до полной потери голоса, а в конце первой — начале второй недели болезни развивается расстройство дыхания. Дыхание становится слышным на расстоянии, развивается удушье, ребенок синеет, мечется в кровати, быстро слабеет, сердечная деятельность падает, и, если не будет оказана своевременная помощь, может наступить смерть. |
| Ответ на лечение | Облегчение симптомов под влиянием отвлекающих процедур, а\гистаминных, седативных препаратов | Облегчение симптомов при введении ПДС |
Инфекционно-токсический шок, миокардиты ранние и поздние (на ЭКГ снижение вольтажа зубцов, смещение интервала S-T, отрицательный зубец Т), токсический нефроз, параличи и парезы.
Дифференциальный диагноз:
Фолликулярная, лакунарная ангины чаще вызываются гемолитическим стрептококком. Начало более острое, чем при дифтерии, большая выраженность воспалительных изменений в зеве в виде яркой гиперемии, сочности, разрыхленности слизистых оболочек, сопровождающихся болезненностью. Регионарные лимфатические узлы увеличены и болезненны, по консистенции эластичны, а не плотны, как при дифтерии.
Для фолликулярной ангины характерно расположение фолликулов под слизистой оболочкой (они просвечивают сквозь нее), в то время как налеты при дифтерии всегда находятся на поверхности слизистой оболочки. При нагноении фолликул целость слизистой оболочки, покрывающей миндалины, разрушается, но в этих случаях определяется гнойный характер поражения (вид гнойных пробок), который не свойствен дифтерии.
Лакунарную ангину обычно смешивают с тонзиллярной формой дифтерии. При лакунарной ангине налет рыхлой консистенции, он чаще всего сосредоточен в лакунах, нередко гнойный, не имеет характерной для дифтерии тенденции к распространению.
При некротической ангине, которая обычно вызывается гемолитическим стрептококком, гиперемия зева, болезненность, гнойный характер местных изменений, увеличение и болезненность шейных лимфатических узлов выражены особенно резко, температура тела повышается до 40° С и выше. Некротические пленки, которые принимаются за налеты, серого цвета, находятся в углублении (минус-ткань вместо плюс-ткани при дифтерии), расположены обычно симметрично, чаще всего на миндалинах, могут быть на дужках, у основания язычка. Изменение их величины без лечения происходит очень медленно, пенициллин оказывает быстрый терапевтический эффект.
Фузоспириллезная ангина (Симановского-Раухфуса или Венсана) вызывает подозрение на дифтерию при большой величине налета, особенно при его распространении за пределы миндалин.
В начале заболевания правильной диагностике помогает односторонность поражения зева и регионарных лимфатических узлов (увеличение последних обычно более резко выражено, чем при дифтерии), а также поверхностное расположение налета. В последующие дни образуются несвойственные дифтерии изменения в зеве в виде дефекта ткани, налет становится более рыхлым, приобретает зеленоватый оттенок, изо рта появляется гнилостный запах. Наличие веретенообразных палочек и спирохет при бактериоскопии обычного мазка слизи из зева на предметном стекле, окрашенном фуксином, помогает выяснению истинной природы заболевания.
Диагностика:
Микроскопический метод: бактериоскопия мазка из зараженной области с окраской по Грамму. Дифтерийные палочки выглядят в виде многочисленных бисерных, близко расположенных друг к другу колоний.
Бактериологический метод: материал собранный стерильным ватным тампоном на границе пораженного и здорового участка, засевают на элективные среды и после роста в термостате при температуре 37 гр С в течении 24 часов проводят бактериоскопию (мазок на BL).
Серологический метод: обнаружение антимикробных антител в РПГА. Реакцию ставят с культурой дифтерийной палочки, Она положительная, если нарастает титр антител в динамике заболевания.
Обязательная госпитализация. Больной госпитализируется до полного клинического выздоровления и двухкратного отрицательного результата посева. На догоспитальном этапе возможно введение пенициллина, преднизолона в возрастных дозах. Основной метод лечения дифтерии этиотропный — введение антитоксической противодифтерийной сыворотки (ПДС), при локализованной форме 15000 МЕ, при токсической форме от 60 до 200 тыс МЕ в\м по методу Безредко.
Антибактериальная терапия: пенициллин, эритромицин, гентамицин, цефалоспорины, рифампицин ( от 5-7 до 8-10 дней).
Кортикостероиды: преднизолон (до 5-10 мг на 1 кг массы в сутки), дексазон, гидрокортизон – в\в от 1-2 до 3-5 дней.
Дезинтоксикационная терапия: в\в реополиглюкин, гемодез, альбумин, 5-10% раствор глюкозы с аскорбиновой кислотой.
Производят отсасывание слизи с помощью электроотсоса. Следует использовать кислородную терапию.
При отсутствии эффекта от консервативной терапии прибегают к оперативному вмешательству. Показанием являются длительный стеноз II — III степени. При крупах дифтерийной этиологии (локализованная форма) наиболее рациональной считается интубация. Отсутствие улучшения дыхания при экстубации (через 2 — 3 дня после интубации) служит показанием для трахеостомии.
Симптоматическая терапия: полоскание ротоглотки антисептическими растворами, жаропонижающие, обезболивающие препараты, витаминотерапия.
Лечение бактерионосителей: в стационаре антибактериальными препаратами.
Реконвалесценты находятся под диспансерным наблюдением участкового врача, кардиолога, невропатолога, отоларинголога от 1 месяца до 1 года.
Профилактика:
Вакцинация АКДС проводится в возрасте 3 мес трехкратно с интервалом в 45 дней. Первая ревакцинация через 1-1,5-2 года АКДС однократно. 2 и 3 реввакцинация АДС-М анатоксином в 7 и 14 лет, затем через каждые 10 лет. Осложнения: аллергические реакции на компоненты вакцины в виде сыпи, крапивницы, отека Квинке (специфический отек, охватывающий значительную область в месте введения вакцины), анафилактический шок, судороги, неврологические осложнения, гипертермический синдром, местно боль и отек в месте введения. С целью профилактики назначают жаропонижающие препараты и антигистаминные.
Выявление источника инфекции.
- Сообщить в СЭС.
- Выявить и госпитализировать больного.
- Дезинфекция бытовых предметов, посуды и помещения.
- Выявление контактных и наблюдение за ними 7 дней (карантин)(жалобы, осмотр зева и носа)
- У контактных взять мазки из зева и носа.
- Госпитализация бактерионосителей и лечение.
- Непривитых людей вакцинируют.
Менингококковая инфекция – инфекционное заболевание, вызываемое менингококком, клинически проявляется в виде острого назофарингита, гнойного менингита и менингококкцемии.
| Этиология: Возбудитель МИ — neisseria meningitidis, грамотрицательный диплококк. Вырабатывает эндо- и экзотоксин, очень неустойчив во внешней среде. Погибает при низкой температуре через 1-2 ч, при обработке дезинфектантами. Чувствителен к антибиотикам группы пенициллина левомицетина. Менингококк паразитирует исключительно среди людей и культивируется на средах, содержащих человеческий белок (асцит-агар, сывороточный агар, сывороточный бульон). Эпидемиология:МИ — типичный антропоноз. Источником заболевания являются менингококконосители, больные назофарингитом и генерализованными формами инфекции. Механизм и пути передачи — воздушно-капельный ( при кашле, чихании). Заболевают преимущественно дети (70-80 %), а также лица молодого возраста, чаще в закрытых коллективах. Наиболее опасный по развитию гипертоксических (сверхострых) форм инфекции возраст — дети первых 3 лет, особенно 1 — го года жизни. Максимум в зимнее-весенний период. После заболевания относительно стойкий иммунитет. Патогенез Менингококк попадает на слизистую носоглотки капельным путем (назофарингеальная стадия), где может вегетировать, не причиняя вреда хозяину, — менингококконосительство. При снижении резистентности организма возможно развитие воспалительного процесса в носоглотке — менингококковый назофарингит. В части случаев менингококк проникает в лимфатическую систему и кровь (лимфогематогенная диссеминация), в результате чего развивается генерализованная форма инфекции. При прорыве гематоэнцефалического барьера возникает гнойный менингит, менингоэнцефалит с менингококцемией и без нее. В патогенезе генерализованных форм МИ основную роль играет эндотоксин — липополисахаридный комплекс. Анализ структуры смертности от МИ показывает, что большинство детей погибает в 1-2 — е сутки заболевания от молниеносной (гипертоксической) менингококцемии, реже при смешанной (менингит + менингококцемия) форме заболевания, осложнившейся шоком и ДВС-синдромом. В отдельных случаях летальный исход наступает позднее и связан с неспецифическими осложнениями (пневмонией, обструктивным бронхиолитом, вторичной бактериальной или вирусной инфекцией). Клиника Инкубационный период колеблется от 1 до 10 дней (чаще 2-4 дня). Выделяются следующие формы МИ. 1. Локализованные формы: 1) менингококконосительство; 2) менингококковый катаральный назофарингит. 2. Генерализованные формы: 1) менингококкемия (типичная, молниеносная, хроническая); 2) менингит; менингоэнцефалит; 3) смешанные (менингит и менингококкемия). 3) Редкие формы: эндокардит, полиартрит, иридоциклит, пневмония. Локализованные формы Менингококконосительствоу детей первых лет жизни наблюдается очень редко. Менингококковый катаральный назофарингит (3-5 % больных МИ) начинается обычно с умеренного повышения температуры до 38,5 гр С, слабые симптомы интоксикации. Жалобы на боль и першение в горле, иногда головокружение, рвота, шум и боль в ушах. При осмотре определяется бледность лица, инъекция склер, гиперемия и зернистость задней стенки глотки, мягкого неба, передних дужек. У старших детей отмечается заложенность носа или скудные вязкие выделения, у младших — обильное слизистое или слизисто-гнойное отделяемое. При риноскопии определяется гиперемия и отек задних отделов слизистой носа. Носовое дыхание затруднено, речь приобретает носовой оттенок. В крови наблюдаетсяч умеренный лейкоцитоз при нормальной или слегка повышенной СОЭ. Лихорадка обычно держится 2-4 дня, иногда отсутствует. Заболевание может закончиться полным выздоровлением через 5-7 дней, но может быть продромой генерализованной формы. При дифференциальной диагностике с ОРВИ следует фиксировать внимание на отсутствии обычных для ОРВИ симптомов, т. е. кашля, чихания. Генерализованные формы Менингококцемия – острый бактериальный сепсис. Характерно острое начало, подъем температуры до высоких цифр, симптомы общей интоксикации, кожные высыпания и развитие инфекционно-токсического шока (при шоке температура снижается). Отмечается головная боль, м.б. возбуждение, бледность кожи, язык сухой, обложен густым налетом. Ведущий симптом геморрагическая сыпь на коже и слизистых оболочках в виде «звездочек», неправильной формы и разной величины от булавочного укола до крупных элементов с некрозом в центре, плотная на ощупь. Сыпь появляется через 5-15 часов от начала заболевания, сначала не обильная, затем приобретает сливной характер, с образованием багровоцианотичных пятен, которые быстро некротизируются, чаще располагается на ягодицах, бедрах, голенях, животе, руках, реже на лице. При сверхтяжелом течении развивается инфекционно-токсический шок. Менингококковый менингит(10-12 % из числа генерализованных форм) начинается обычно остро, бурно, родители могут указать не только день, но и час, когда заболел ребенок. В других случаях менингит развивается вслед за назофарингитом или менингококцемией. Температура поднимается до высоких цифр; появляются сильная распирающего характера головная боль, боль в глазных яблоках, повторная рвота, не связанная с приемом пищи и не облегчающая состояние больного; резкая гиперестезия ко всем видам раздражителей — к прикосновениям, яркому свету, громким звукам. У части детей отмечается адинамия, сонливость, безучастность к окружающему; у большинства же, особенно у старших, — беспокойство, психоэмоциональное возбуждение. Возможна спутанность сознания, галлюцинации, бред. Уже с первых часов болезни резко выражены все признаки поражения мозговых оболочек (ригидность затылочных мышц, симптомы Кернига, Брудзинского и др.), что характерно именно для менингококковых менингитов. У детей раннего возраста заболевание может начинаться с резкого крика, беспокойства, общих судорог. Менингеальные симптомы у них выражены менее отчетливо, но часто положительным бывает симптом Лессажа или «подвешивания» (ребенок поднятый за подмышечные области поджимает к животу ноги и держит их в согнутом положении). Важным симптомом является выбухание или напряжение большого родничка. В отдельных случаях (при явлениях токсикоза с обезвоживанием), возможно западение родничка (гипотензивный синдром). Ввиду резкой гиперестезии дети сильно беспокоятся при пеленании, отказываются идти на руки. Глубокие рефлексы чаще оживлены, но при выраженной интоксикации могут быть снижены. Иногда отмечаются пирамидные симптомы (анизорефлексия, симптом Бабинского, клонус стоп, тремор конечностей). Если эти симптомы регистрируют в течение 2-5 дней, их следует рассматривать как результат нарушения ликворо- и гемодинамики. При среднетяжелых и тяжелых формах менингококковых менингитов возможно вовлечение в патологический процесс отдельных черепных нервов. В крови определяются высокий лейкоцитоз с нейтрофилезом, сдвигом лейкоцитарной формулы влево до миелоцитов, лимфопения, ускоренная СОЭ, анэозинофилия. Цереброспинальная жидкость мутная, беловатого цвета, при высоком цитозе (до 10 000 клеток в 1 мкл) напоминает разведенное молоко; вытекает обычно под повышенным давлением. Нейтрофильный плеоцитоз достигает нескольких сотен или тысяч клеток в 1 мкл, содержание белка повышено до 1 г/л. В мазках удается обнаружить менингококк. Менингоэнцефалит относится к числу редких форм МИ (3-6 %). Начинается остро с высокой температуры, выраженной интоксикации. Появляются сильная головная боль, рвота, нарастают общемозговые расстройства — нарушения сознания различного характера, (спутанность, оглушенность, бред, галлюцинации, резкое возбуждение или угнетение, сопорозное состояние). На этом фоне уже с 1-2 — го дня болезни возникают очаговые симптомы — поражение отдельных черепных нервов, корковые и подкорковые параличи или парезы. Часто наблюдаются общие или локальные судороги. Длительность заболевания 4-6 недель. Течение очень тяжелое; прогноз неблагоприятный — высокая летальность, частые остаточные явления в виде эпилепсии, гидроцефалии, задержки умственного развития. Гипертоксические (сверхострые, молниеносные) формы МИ представляют серьезную угрозу жизни детей и наблюдаются во время эпидемических вспышек. Эти формы обусловлены развитием ИТШ и отека головного мозга. В настоящее время летальность составляет 30-46 %. Осложнения: кровоизлияния в надпочечники, отек головного мозга, инфекционно-токсический шок. Выделяют 4 степени инфекционно-токсического шока: 1 ст (компенсированный шок)- состояние тяжелое, возбуждение, беспокойство при сохраненном сознании, общая гиперрефлексия; у детей грудного возраста м.б. судорожная готовность. Кожа бледная, конечности холодные. Озноб, гипертермия до 39-40 грС, умеренная тахикардия, тахипноэ, диурез не нарушен. 2 ст.(субкомпенсированный шок) – состояние очень тяжелое, ребенок вял, заторможен, сознание нарушено. Лицо и кожа бледные с сероватым оттенком, акроцианоз, кожа холодная, влажная. Температура субнормальная, выражены тахикардия, тахипное, тоны сердца глухие. Пульс слабый, АД снижено, олигурия. 3 ст ( декомпенсированный шок) — состояние крайне тяжелое, сознание может отсутствовать, мышечная гипертония, гиперрефлексия, м.б. судороги. Кожа синюшно-сероватого цвета, тотальный цианоз с множеством геморрагически-некротических элементов, венозные гипостазы, типа « трупных пятен». Конечности холодны, влажные. Резкая одышка, тахикардия. Пульс нитевидный или не определяется. Ад низкое или не определяется, анурия. М.Б. отек легких (психомоторное возбуждение, головная боль, некупирующаяся гипертермия, нарушение сознания от сопора до комы, клонико-тонические судороги, гиперемия лица, зрачки сужены, смена урежения пульса тахикардией, одышки-аритмичным дыханием) 4 ст (терминальное или агональное состояние) Сознание отсутствует, мышечная атония, сухожильная арефлексия, зрачки расширены, реакция зрачков на свет отсутствует, тонические судороги. Выраженная дыхательная и сердечно-сосудистая недостаточность. Прогрессирующий отек легких и мозга. Полная несвертываемость крови с диффузными кровотечениями (носовыми, желудочно-кишечными и тд) Диагностика Лабораторная диагностика включает бактериологический, бактериоскопический и серологический методы обследования, а также экспресс-диагностику. Бактериологическому исследованию подвергаются носоглоточная слизь, кровь, спинно — мозговая жидкость, содержимое элементов сыпи. Первый забор материала желательно проводить до начала антибактериальной терапии. Доставка в лабораторию при температуре 37 гр. Для экспресс-диагностики, обнаружения АГ менингококка используются: РЛА (реакция латекс-агглютинации); НМФА (непрямой метод флуоресцирующих антител); РТГА с антительными эритроцитарными диагностикумами; РКА (реакция коагглютинации). Лечение Лечение локализованных форм МИ.При носительстве и назофарингите назначается антибактериальная терапия (левомицетин, ампициллин внутрь в возрастных дозировках в течение 4 дней, рифампицин перорально в течении 2 — е сутки). Через 3 дня после окончания курса проводится однократное бактериологическое обследование и при его отрицательных результатах ребенок может быть выписан. Лечение больных генерализованными формами МИ.При подозрении на менингококкемию и менингит терапию следует начать немедленно на дому с последующей госпитализацией больного в инфекционный стационар. Врачу скорой помощи следует ввести больному следующие лекарственные препараты: жаропонижающие средства — анальгин 50% — ный — 0,1 мл на год жизни ребенка; папаверин 1% — ный — 0,3 мл/ на год жизни; новокаин 0,25% — ный — 1,0; преднизолон — 2 мг/кг в/м или в/в; при выраженном менингеальном синдроме — лазикс 1-2 мг/кг в/м или сульфат магния 25% по 1 мл на год жизни в/м; при возбуждении, судорогах — седуксен 0,5% — ный в/м или в/в. При менингококкцемии и смешанных формах левомицетина –сукцинат натрия в\м 25 мг\кг разовая доза. Лечение в стационаре больных с генерализованными формами МИ должно проводиться в специализированном отделении нейроинфекций или в палате интенсивной терапии в инфекционном стационаре. Пенициллинотерапия массивными дозами (200-300 тыс ед на 1 кг массы тела ребенка в сут) в\м каждые 4 часа. 8-10 суток. Ампициллин, оксациллин (200-400 мг\кг в сут в\м 4 раза), При менингококкцемия и ИТШ левомицетина сукцинат 80-100 мг\кг в сут ( первые 1-2 дня), преднизолон 10-30 мг\кг в сут, дексазон, гидрокортизон. Для дезинтоксикации и улучшения микроциркуляции гемодез, реополиглюкин, 5-10% р-р глюкозы, плазму, алюбумин. Дезагреганты (трентал, курантил, никотиновую к-ту), для стабилизации гемодинамики в\в допамин 8-10 мкг\кг в мин под контролем АД иЧСС. При менингитах ноотропные препараты (ноотропил, аминалон), для улучшения мозговой гемодинамики (кавинтон, актовегин). При отеке мозга: маннитол 10% р-р 1 г\кг в\в кап на 10% р-ре глюкозы: половину дозы ввести быстро (30-50 кап в мин), остальное со скоростью 12-20 кап в мин. Раствор дексаметазона 0,5 – 1 мг\кг в\в, 1% р-р лазикса 0,1-0,2 мл-кг в\в или в\м; 25% р-р магния сульфата 1,0 мл\год жизни, а детям до 1 года 0,2 мо\кг в\м. При возбуждении и судорогах: 0,5% р-р седуксена 0,05 мл\кг в\м или в\в. При ИТШ в\в струйно ГКС в стартовой дозе (1\2суточной) из расчета по преднизолону При ИТШ 1 ст- преднизолон 5 мг\кг ( до 10 мг\кг в сут) При 2 ст-10 мг\кг ( до 20 мг\кг в сут) При 3 ст 15-20 мг\кг ( 30-40 мг\кг в сут) Предпочтительно чтобы 1\2-1\3 этой дозы составлял гидрокортизон Показания для проведения ИВЛ –ИТШ 2-3 степени. После выписки ребенок 2-3 недели находится на домашнем режиме. Наблюдение после перенесенных генерализованных форм педиатром, невропатологом в течение 3-х лет. Освобождение от прививок на 1 год. Взрослые наблюдаются участковым терапевтом, невропатологом в течение 1 года. Профилактика: 1. Раннее выявление и изоляция больных 2. Выписывание реконвалесцентов после 2-х кратных отр результатов бакпосевов. 3. Введение полисахаридной менингококковой вакцины типа А по эпидемиологическим показаниям. 4. Выявление контактных и проведение химиопрофилактики (рифампицином, азитромицином, амоксициллином), детям первого года жизни донорский иммуноглобулин. Мероприятия в очаге: эстренное извещение в СЭС, выявление контактных, карантин 10 дней. Обследование контактных и наблюдение 10 дней ( осмотр кожи, носоглотки, термометрия), выявленные носители подлежат санации. В очаге влажная уборка с дезинфиц средствами, проветривание |
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Сдача сессии и защита диплома — страшная бессонница, которая потом кажется страшным сном. 8550 — 

источник
Дифтерия носа, как первичное заболевание, нередко просматривается, ибо, по своим симптомам, почти не нарушает общего состояния больного. При риноскопическом исследовании на слизистой носа обнаруживаются пленчатые наложения, нередко закрывающие его просвет. Характерно также выделение из носа кровянисто-гнойного экссудата и появление беспричинных повторных кровотечений. Лихорадочные явления и недомогание могут совершенно отсутствовать.
Аналогичную картину дает редко встречающийся фибринозный насморк. В некоторых случаях вопрос может разрешить только бактериологическое исследование.
О возможности первичной дифтерии носа необходимо помнить и при всяком затяжном гнойном насморке исследовать флору экссудата. Таким путем удается своевременно обнаружить дифтерию и предотвратить развитие иногда очень опасных осложнений.
Дифтерия гортани или истинный круп, чаще всего развивается в результате распространения дифтерии зева на дыхательные пути, но может быть и первичным заболеванием. Первым признаком крупа является изменение голоса в форме охриплости или полной афонии и характерный лающий кашель. Параллельно с этим очень быстро появляются признаки нарастающего стеноза, сопровождающегося резко выраженной инспираторной одышкой. В тяжелых случаях, если нет соответствующей помощи, может наступить асфиксия.
Диагноз истинного крупа нетруден, если попутно с ним имеется специфическое изменение зева. При первичном поражении гортани, особенно у маленьких детей, диагностика встречает иногда непреодолимые препятствия. Ларингоскопическое исследование, которое одно только может обнаружить в гортани характерные для дифтерии пленки, как правило, в детском возрасте не удается. Инструментарием для ортоскопии располагают только специальные клинические учреждения.
При этом заболевании приходится дифференцировать между дифтерией, ложным крупом и инородным телом дыхательных путей. Последнее легче всего исключается на основании данных анемнеза. Для ложного крупа характерны: отсутствие температуры, внезапность и периодичность приступов удушья (хотя известно и медленное развитие стеноза при подостром катаре гортани) и хорошее общее состояние ребенка. Дифтерийный круп отличается быстрым нарастанием затруднения дыхания, повышением температуры и сопутствующими этой инфекции явлениями интоксикации. В некоторых случаях, где нет непосредственной угрозы жизни больного, вопрос может быть разрешен бактериологическим исследованием.
В тяжелых случаях дифтерии возможно распространение этого процесса на трахею и бронхи.
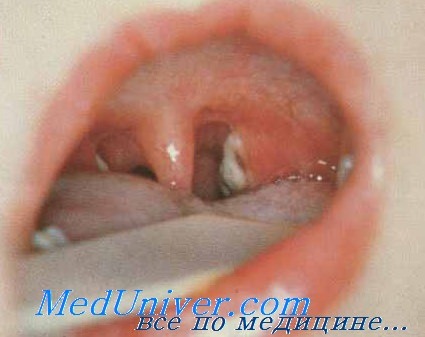
Осложнения дифтерия зависят, главным образом, от развития на почве интоксикации периферических невритов, которые, как правило, появляются в стадии выздоровления на 2-й и даже 3-й неделе. Образующиеся в результате токсичен ского неврита параличи далеко не всегда соответствуют тяжести перенесенной дифтерии. Известны случаи распространенных параличей при легких формах дифтерии и отсутствие такого рода осложнений при резко выраженных изменениях зева. Самым частым осложнением дифтерии является паралич мягкого неба, в результате чего происходит затекание во время еды жидкой пищи в нос и изменение речи, которая приобретает характерный носовой оттенок. Если к длительным расстройствам присоединяется и неврит чувствительных нервов, то вследствие анестезии гортани может наблюдаться попадание пищи в дыхательные пути со всеми его последствиями.
Довольно часто встречаются параличи глазных мышц, вследствие чего происходит расстройство аккомодации и различная степень страбизма.
Паралич голосовых связок, наблюдающийся как исключение, характеризуется поражением отводящих мышц, что приводит к образованию угрожающего жизни стеноза.
Случаи тяжелой интоксикации сопровождаются поражением двигательных нервов верхних и нижних конечностей. Иногда к этому присоединяется паралич диафрагмы, в результате чего развиваются явления расстройства дыхания в форме различной интенсивности приступов удушья. Особую опасность представляет паралич блуждающего нерва, проявляющийся изменением пульса и сердечной деятельности и являющийся главной причиной внезапной смерти, иногда наблюдаемой в стадии выздоровления.
Наряду с заболеванием периферической нервной системы, дифтерийная интоксикация может вызвать осложнения и в других органах. Так, известно изменение сердечной мышцы в виде жирового перерождения ее и развитие миокардита. В редких случаях наблюдаются явления нефроза различной степени, выражающиеся появлением в моче белка, и, как исключение, отмечено заболевание желудочно-кишечного тракта.
Причиной смерти в разгар дифтерии могут быть вызываемая переходом процесса на гортань асфиксия, резко выраженная интоксикация или явления септического порядка. В стадии выздоровления смерть обусловливается параличем сердца.
Лечение дифтерии, независимо от ее локализации, требует применения специфической сыворотки. Количество ее определяется тяжестью и продолжительностью заболевания и колеблется от 3 до 30 и более тысяч антитоксических единиц. Местно применяются антисептические полоскания и компрессы на шею. При дифтерии носа закапывают раствор протаргола с адреналином. Дифтерия гортани, в связи с вызываемым ею расстройством дыхания, требует нередко срочной помощи для устранения удушья. В таких случаях могут быть применены интубация или трахеотомия.
Профилактика дифтерии охватывает вопросы изоляции, дезинфекции, улучшения санитарно-бытовых условий и широкого применения противодифтерийных прививок.
— Вернуться в оглавление раздела «отоларингология»
источник
Дифтерия вызывает целый ряд очень серьезных последствий, которые могут затрагивать любую область организма. Если поздно начать лечение, то осложнений не избежать. Итак, какие же органы и системы может поражать дифтерия?

Сердечно-сосудистая система. Экзотоксин, который выделяет дифтерийная палочка, может очень сильно влиять на периферическую нервную систему, сердечную мышцу, надпочечники. Но самые частые патологии, которые может вызвать это заболевание, – это патологии сердечно-сосудистой системы. Сердечные поражения, вызванные дифтерией, могут делиться в зависимости от времени созревания заболевания.
- Начальные поражения сердечно-сосудистой системы возникают обычно на первой неделе инфицирования.
- Поражения средней тяжести сердечно-сосудистой системы возникают примерно на 14–21 дне заболевания. Могут вызывать патологии:
- Инфекционные болезни сердца.
- Поражение миокардитов дифтерией может вызывать:
- диффузные миокардиты (1, 2, 3 степени тяжести);
- локальный миокардит.
- Поражения сердечно-сосудистой системы, возникающие на поздних этапах дифтерии. Как правило, проявляться начинает в период появления моно- и полиневритов (4–5 неделя течения заболевания).
При проведении исследований выявлены последствия для сердечно-сосудистой системы в 44 случаях: токсические виды (17), запоздалое лечение распространенной дифтерии (1), пленчатый локализованный вид дифтерии зева (21), самостоятельное излечение (6), когда инфицированных людей выявили в период осложнений, и в 3 случаях комбинированных видов пленчатой дифтерии носоглотки. Значительные поражения сердечно-сосудистой системы были выявлены только у 5 инфицированных людей с видами токсической дифтерии носоглотки 2–3 стадии, а также были 2 пациента с геморрагическим видом.
Как показало исследование, инфицированные люди слишком поздно обратились за помощью в стационар, и поэтому стандартное лечение для них не было эффективным. Самочувствие и общее состояние здоровья были крайне тяжелыми, отмечались ярко выраженные симптомы посинения губ, потеря равновесия, слабость. Кожный покров был бледный, с сероватым оттенком. Поражения органов были в виде увеличенной в размерах печени и расширенных границ сердца. В связи с расширением отмечалась гипотония. Также очень плохо прослушивались сердечные тона, отмечалось нарушение ритма сердца: экстрасистолия, ритм галопа. Также люди, страдающие запущенной стадии дифтерии, жаловались на дискомфорт в желудке, спазм, тошноту и сильную рвоту.
У одного человека была отмечена предсердно-желудочковая закупорка. Тошнота, рвота, дисфункция желудочно-кишечного тракта, тахикардия – эти симптомы привели пациента к смертельному исходу.
Также прервалась жизнь еще 4 человек – при диагностировании токсического миокардита. Один человек погиб в результате коллапса из-за сердечной недостаточности, которая образовалась в результате затрагивания эндокринной, нервной, адреналовой систем.
Когда происходит заболевание вегетативной нервной системы, у людей возникает сердечный инфекционный синдром. Как правило, именно эти симптомы можно заметить при токсических, локализованных видах дифтерии носоглотки.
Эту патологию можно обнаружить с 4 дня заболевания и до нескольких недель. Выявляются приглушенные сердечные тона, нерегулярные систолические шумы, в некоторых случаях – экстрасистолия. Сердечные границы остаются прежними, в редких случаях они способны расширяться до полутора сантиметров. Эти признаки непостоянные и недолгие. Синдром сердечной инфекции обнаружен у 18 человек с локализованными видами дифтерии зева.
Спустя несколько недель инфицирования, обычно при токсических видах дифтерии зева, формируются осложнения, связанные с миокардитом. У 26 человек были обнаружены симптомы миокардита. Из них 16 человек с токсическими видами, один с распространенным, и 9 – с локализованными видами. Из 9 локализованных видов 6 человек вылечились сами и 3 опоздали с началом терапии.
Формирование миокардита сопровождается тихими сердечными тонами, расширением границ, систолическим шумом, увеличением в размерах печени. Когда начинается тяжелая стадия миокардита, наблюдается плохая проводимость. Но спустя полтора месяца признаки миокардита исчезают, и только иногда при выписке из больницы еще могут быть кое-какие изменения, которые выражаются в приглушенных тонах на протяжении нескольких месяцев.
По окончании 3-й недели заболевания может появиться тромбоз в сердечных полостях, гнойные проявления, которые зачастую играют не последнюю роль. Эти последствия формируются при тяжелых токсических видах. По итогу нарушения функций циркуляционного русла в мозгу и сердце возникает чувство беспокойства, тревоги, болевых ощущений в сердце (при проведении ЭКГ проявляется как ишемия миокарда).
Морфологические поражения сердечно-сосудистой системы на 4-й неделе дизентерии образуется у людей с токсическим видом болезни параллельно с моно- и полиневритами. Симптомы, которые образуют поражения: гипертония, повышенный пульс, приглушенные тона, экстрасистолия. Как правило, пациенты чувствуют себя нормально, по времени данная патология длится до нескольких недель.
При возникновении токсической формы заболевания поражаются преимущественно симпатические, автономные и расположенные по всей длине черепных нервов ганглии. Повреждения происходят на языкоглоточных и блуждающих нервах, также затрагивается и шейная область симпатического ствола, в очень редких случаях – нервы верхних конечностей.
Параличи, возникающие при дифтерии, проходят медленно и протекают в виде периферических невритов (нарушение работоспособности рефлекторной дуги, мышечная атрофия, понижение чувствительности). Самой распространенной патологией при дифтерии является полирадикулоневрит – это интоксикационный итог, который возникает при повреждении периферических нервов и их корешков. Так как обычно больше всех повреждается миелиновая оболочка, и при этом стержень нерва не затрагивается, то процесс подлежит восстановлению, то есть он обратим.
Когда дифтерией поражается область зева, то происходит паралич мягкой части нёба, глотки. Это объясняется тем, что токсическое вещество, которое транспортируется с током крови, оказывает свое патогенное воздействие на языкоглоточный и блуждающий нервы недалеко от локализованного инфекционного очага.
Такой же процесс происходит и при заражении дифтерией не до конца зажившего еще пупка у грудничков. При такой патологии затрагиваются брюшные мышцы. Когда дифтерия затрагивает эпителий кожи на верхних и нижних конечностях, также наступает паралич.
При проведении исследований дифтерийного зева больных, у 16 были обнаружены парезы мягкого нёба. Их них 5 – с пленчатой формой, которая не подвергалась терапии, у 1 человека распространенная, у 10 человек – токсический вид дифтерии.

Проявляются симптомы очень резко и напоминают признаки гайморита: гнусавый голос, проникновение жидкой еды в нос, постоянное першение при приеме пищи. Когда проводился осмотр ротовой полости, то было обнаружено нарушение подвижности либо свисание мягкого нёба. Только в двух случаях отмечался парез односторонний. Такие симптомы могут возникнуть спустя несколько недель заболевания дифтерией.
Также были обнаружены повреждения длинных ресничных нервов, которые проявляются в парализовании аккомодации, возникновении косоглазия, поражении глазодвигательного нерва, в редких случаях происходит поражение лицевого нерва. Однако в последнее время у людей, у которых была отмечена дифтерия, таких поражений отмечено не было.
У наблюдаемой инфицированной женщины 34 лет с токсической формой дифтерии зева 2 стадии были замечены позднее парализование конечностей, а также парезы толстой кишки и мочевого пузыря.
К тяжелейшим последствиям для нервной системы относятся мышечный паралич гортани и глотки, диафрагмы и межреберных мышц. Когда наблюдаются такие симптомы, необходимы срочные реанимационные меры, которые подразумевают подключение человека к аппарату искусственного дыхания.
Продолжительность мононеврита пареза мягкого нёба обычно длится несколько недель. Эту патологию можно отнести к легкой стадии повреждений нервной системы. Поражение средней тяжести обычно сопровождается полирадикулоневритом, который сопровождается повреждением черепных нервов и нервов конечностей. При возникновении этой формы парез мягкого нёба может протекать по-разному.
Первое течение возникает на 11–13 день. Все поражения умеренны и достаточно быстро уходят. Второе течение возникает параллельно с повреждением периферических нервов. Оно протекает намного сильнее и продолжительнее. Симптомы проявляются последовательно: сначала возникает парез мягкого нёба, аккомодации, лицевого нерва, косоглазие. Параллельно начинается болевые ощущения в корешках и в нервных стволах – это и формирует парезы конечностей.
Крайне тяжелой формой является полирадикулоневрит с повреждением многочисленных нервов и формированием пареза спинных, гортанных, глоточных мышц, грудины, диафрагмы с затруднением дыхания и глотания. Смерть наступает в таком случае от недостатка кислорода. Не менее печальным является прогноз при образовании паралича гортани, межреберных мышц, диафрагмы. Симптомы, которые при этом возникают: сухой кашель, ослабление голоса, на вдохе не происходит движения грудной клетки, отхождение мокроты затруднено. Далее эти симптомы переходят в воспаление легких и летальный исход.
Очень редко возможен паралич Ландри. Полирадикулоневрит формируется на 21-й неделе заболевания, если заболевание протекает в тяжелой форме, тогда может затянуться до полугода. На протяжении года могут еще проявляться остаточные парезы верхних и нижних конечностей.
Тяжелое течение дифтерии возникает из-за отравления организма токсинами и вредными веществами, которые затем переходят в неврологические синдромы. Нарушений психики при дифтерии у пациентов не было выявлено. Могут появиться небольшие помутнения рассудка при сильной интоксикации организма, но такие патологии возникают очень редко. Симптомы проявляются для больных людей очень тяжело. Отмечается чувство беспокойства, слабость, озноб, сонливость.
Эта патология, прежде всего, наблюдается у грудных детей. Признаков токсического отравления организма практически нет, температура может немного повыситься либо остаться нормальной. На начальной стадии дифтерия носа может проявиться односторонне. Из-за появления пастозности в области слизистой оболочки начинается сужение носовых ходов, и возникают небольшие кровянисто-гнойные выделения. Они очень раздражают носогубный треугольник и кожный покров возле носовых отверстий. В этой области могут возникнуть язвы, эрозии, катаральные язвы и пленки. Пленки имеют особенность разрастаться и поражать слизистую оболочку, находящуюся на околоносовых пазухах. Нередко такие образования могут возникнуть и в области щеки, верхней губы. Дифтерия носа вызывает огрубение кожи на подбородке, она начинает слущиваться, покрывается язвами, в которых находится инфильтрат (это может быть первым признаком кожной дифтерии), который развивается из-за проникновения в язву инфекции из первичного очага.

Проявляется симптомами в виде появления пленок, фиброзной структуры, которая возникает на переполненных кровью сосудах конъюнктивы век их сильной отечностью, гнойными, серозными с примесью крови выделениями. Начинается также только с одного глаза. Воспаление с нижнего века плавно переходит на верхнее веко и выражается четче, чем на нижнем веке. Наверняка это возникает по причине содержания лизоцима в слезе, которая оказывает дезинфицирующее воздействие на бактериальную флору, находящуюся в конъюнктиве. Глазная дифтерия делится на 2 формы: крупозную и дифтерическую.
Крупозная форма проявляется небольшой пленкой, образующейся на конъюнктиве век. Ее не составляет труда снять, однако это может сопровождаться небольшим пощипыванием и болью, также отсутствует световая чувствительность. Поражения роговицы не происходит, отравление организма токсическими веществами отсутствует.

При возникновении дифтерического вида пастозность более четкая и уплотненная, пленки надежно соединены с прилежащими тканями, часто переходят на область глазного яблока и роговицу. При этой форме серозно-гнойных выделений из глаз наблюдается больше. В качестве последствий происходит снижение зрения, что может привести к слепоте (панофтальмит). Что касается общего состояния человека, то может появиться повышение температуры, слабость, бледность кожи, нарушение координации, сонливость. Катаральная форма практически ничем не отличается от других форм конъюнктивита, и поэтому с первого раза ее обнаружить не удается. Для обнаружения катаральной формы необходима лабораторная диагностика, состоящая из бактериологического анализа, эпидемиологических результатов и воздействия серотерапии на организм.
Выражается сильной пастозностью половых губ, покраснением с приобретением красно-синего оттенка, образованием на слизистой оболочке небольших язвочек, тонких пленочек, которые покрыты серо-бурым налетом. Также происходит увеличение лимфатических узлов и отмечается небольшая болезненность. Дифтерия этого типа бывает нескольких видов: локализованная, токсическая, распространенная. При возникновении распространенного вида инфекция распространяется на всю эпителиальную кожную поверхность половых органов. Токсический вид отмечается небольшой пастозностью половых органов и средней пастозностью в области бедер и области паховой клетчатки.
Дифтерия кожи начинается при поражении кожного покрова. Сопровождается покраснением, появлением геморрагических пятен, везикул, корочек, пленок фибринозной природы, кожной пастозностью. Дифтерия кожи делится на пленчатую, токсическую, язвенно-пленчатые виды. Также можно отметить форму повреждения пупка у грудных деток.
На сегодняшний день осложнения дифтерии имеют характерные особенности, которые не описаны в стандартной картине заболевания: тяжелое начало, лихорадочное состояние, температура до пиковых границ (41–42 °С), сильная боль в горле. Такое течение характерно в первые дни заболевания. Далее начинается сильная пастозность подкожной клетчатки при токсической форме дифтерии зева. На более поздних стадиях геморрагический синдром развивается в разных стадиях – может начаться от геморрагической пропитки налетов до кровотечений в носу и подкожной клетчатке при интоксикационной форме. Осложнения дифтерии на последних стадиях чаще всего возникают в нервной системе. Обычно инфекцию подхватывают школьники-подростки и взрослые люди. Чаще всего может возникнуть дифтерия зева, она протекает очень тяжело и в дальнейшем формирует токсические стадии. Токсическая дифтерия возникает все острее. Однако следует заметить, что распространение токсической дифтерии зева тяжелой степени уменьшилось. Может появиться сильная пастозность слизистой оболочки, из-за чего ставится неверный диагноз.

У многих людей, которые делали вакцинацию от дифтерии, сопровождаются небольшим, редко критическим течением. Обычно обнаруживается локализованный вид дифтерии зева. Очень редкое явление – токсические виды. Если у малышей не проведен правильно курс вакцинации, то стойкий иммунитет не образуется либо формируется чрезмерная восприимчивость к дифтерийному эндотоксину. При инфицировании у таких деток возникает дифтерия токсической формы, которая протекает достаточно агрессивно и еще сложнее, чем у непривитых детей.
Длительное бактериальное носительство возможно у людей с хроническими болезнями носоглотки. Помимо обычных начальных местных изменений, также могут возникнуть изменения электрокардиограммы, что вполне предполагает носительство заболевания в очень легкой форме.
источник