Значение термина Заключительная дезинфекция при брюшном тифе, паратифах, сальмонеллезе в Энциклопедии Научной Библиотеки
Заключительная дезинфекция при брюшном тифе, паратифах, сальмонеллезе — Брюшной тиф, паратифы, сальмонеллез. Единственным источником инфекции при брюшном тифе является больной человек или бактерионоситель. При паратифе В источником инфекции кроме человека могут быть домашние животные (крупный рогатый скот) или домашние птицы, а также серые крысы и домовые мыши. Возбудители брюшного тифа и паратифов выделяются из организма больного с фекалиями, мочой, реже со слюной. Все три возбудителя довольно устойчивы в окружающей среде. В почве в зависимости от структуры, влажности, температуры, рН они выживают от нескольких дней до 2 — 3 мес, фекалиях — от 1 — 3 дней до нескольких недель, воде — 2 нед и более, пищевых продуктах в зависимости от рН — до нескольких недель (в молоке и других продуктах даже могут размножаться), на предметах бытовой обстановки — от скольких часов до многих дней. При температуре 60°С погибают в течение 30 мин.
Возбудители брюшного тифа и паратифов попадают в организм человека через рот с зараженной водой и пищей. Кроме того, инфекция может передаваться через загрязненные выделениями больного руки, предметы бытовой обстановки (полотенце, посуда и др.). Определенную роль в передаче возбудителя играют мухи.
Сальмонеллезы — родственные болезни, вызываемые условно-патогенными сальмонеллами, которые длительно сохраняют жизнеспособность на предметах бытовой и производственной обстановки. В пищевых продуктах при благоприятных условиях они накапливаются в огромном количестве. В почве сальмонеллы сохраняются от нескольких недель до нескольких месяцев. Они не погибают в течение значительного времени в воде, содержащей органические вещества, на одежде, различных объектах обихода и обстановки. В комнатной пыли сальмонеллы остаются жизнеспособными до 80 дней.
Резервуаром сальмонеллезной инфекции являются не только люди, но и домашние, а также дикие животные, в том числе грызуны, птицы (утки, гуси, чайки, реже куры и индейки). Возбудители в окружающую среду выделяются с фекалиями и мочой больных людей и животных или бациллоносителей. Одним из факторов передачи сальмонеллеза могут быть яйца птиц, яичный порошок, а также плохо проваренное мясо (в том числе птицы), особенно колбасные изделия и паштеты.
Все больные брюшным тифом, паратифами и сальмонеллезом, а также при подозрении на эти заболевания подлежат обязательной госпитализации. Сроки проведения госпитализации такие же, как и при дизентерии. Заключительную дезинфекцию выполняют бригады дезинфекционных отделов СЭС или городских ДС. Порядок проведения заключительной дезинфекции такой же, как и при дизентерии, однако обязательно применение камерного обеззараживания мягких вещей.
Выделения больных (фекалии, рвортные массы) обеззараживают так же, как и при дизентерии. Мочу дезинфицируют хлорной термостойкой известью (10 г на 1 л); выдержка 5 мин. Посуду из-под выделений погружают на 1 ч в растворы: 1 % хлорамина, 1 % осветленной хлорной извести, 0,5% ДТС ГК или НГК.
Посуду для еды, освобожденную от остатков пищи, обеззараживают как и при дизентерии. Ветошь, мочалки для мытья посуды, клеенки с обеденных столов кипятят 15 мин в 2% растворе карбоната натрия или погружают в 1 % раствор хлорамина, 1 % осветленный раствор хлорной извести, 0,5% растворы ДТС ГК или НГК. Выдержка 1 ч.
Белье без следов фекального загрязнения или с видимым загрязнением, игрушки, предметы по уходу за больным, уборочный инвентарь, помещения, стены на высоту 1,5 м, предметы обстановки обеззараживают так же, как при дизентерии. Однако при применении 0,25% раствора ДТС ГК или НГК выдержку увеличивают до 1 ч.
Надворные уборные, помойные ямы и мусорные ящики орошают снаружи и изнутри одним из дезинфицирующих растворов: 10% хлорной извести, 5% ДТС ГК или НГК с нормой расхода 500 мл/м 2 ; выдержка 1 ч.
Учитывая трудность дифференциальной диагностики тифо-паратифозных заболеваний и сыпного тифа, в целях предупреждения распространения последнего при эвакуации проводят осмотр больного и лиц, находящихся в контакте с ним, на вшивость. При обнаружении вшей больного направляют в больницу (не меняя белье и одежду в очаге) и в санитарном пропускнике больницы проводят полную санитарную обработку его (см. главу V) с обработкой всех вещей в дезинфекционной камере. При обнаружении вшей у лиц, контактировавших с больным, их направляют в санитарный пропускник для соответствующей обработки.
Вирусные гепатиты. По широте и интенсивности распространения вирусные гепатиты, объединяющие этиологически различные болезни, — гепатит А, гепатит В и группу гепатитов «ни А, ни В» — занимают второе место в мире (после гриппа и острых респираторных заболеваний). Этиологические и эпидемиологические различия вирусных гепатитов вызывают необходимость дифференцированного подхода к проведению профилактических и противоэпидемических мероприятий для борьбы с ними.
При гепатите А, гепатите «ни А, ни В» с фекально-оральным механизмом передачи и при неуточненном диагнозе (инфекционный гепатит) обязательному обеззараживанию подлежат выделения, постельные принадлежности больных, занавески, ковры, игрушки, книги, а также все те предметы, которые дезинфицируют при других кишечных инфекциях.
Выделения больных (фекалии, моча, рвотные массы) засыпают хлорной термостойкой известью, ДТС ГК или НГК из расчета 200 г препарата на 1 кг выделений, перемешивают и выдерживают 1 ч. Посуду из-под выделений (горшки, судна, ведра), квачи погружают в один из дезинфицирующих растворов: 3% хлорамина, 0,5% активированного хлорамина, 3% осветленной хлорной извести, 1,5% ДТС ГК или НГК на 30 мин.
Посуду для еды с остатками пищи кипятят в 2% растворе карбоната натрия 15 мин или после освобождения от остатков пищи погружают в один из растворов: 0,5% хлорамина, 3% осветленной хлорной извести, 1% осветленной ДТС ГК или НГК на 1 ч. Белье больного (нательное, постельное), полотенца, незагрязненные выделениями, кипятят 15 мин или погружают в один из растворов: 3% хлорамина, 0,5% активированного хлорамина на 30 мин. Белье, загрязненное выделениями, сначала отстирывают в одном из названных растворов, затем погружают в аналогичные свежие растворы на 1 ч. Постельные принадлежности (подушки, матрацы, одеяла), верхнюю одежду, платья направляют для обеззараживания в дезинфекционную камеру. При отсутствии камер тщательно чистят жесткими щетками, обильно смоченными в указанных растворах.
Предметы ухода за больными (грелки, пузыри для льда, подкладные круги, клеенки и др.) двукратно протирают ветошью, смоченной в одном из выше названных растворов с последующим обмыванием водой. Помещения (полы и стены), предметы обстановки, мебель, места общего пользования орошают растворами 1 % хлорамина, 1 % осветленной хлорной извести; выдержка 1 ч.
источник
Меры в отношении источника инфекции. Каждый больной и подозрительный на заболевание брюшным тифом, паратифом А и паратифом В подлежит обязательной госпитализации в инфекционную больницу или отделение. Оставление таких больных на дому категорически запрещено.
У большинства переболевших полное выздоровление с освобождением от возбудителя наступает не тотчас по исчезновении клинических явлений, а в течение последующих 2-3 месяцев. У 3-10% из числа реконвалесцентов в этот период могут иметь место одно-, дву- и многократные рецидивы, которые протекают обычно легче и короче, чем основное заболевание.
Из числа переболевших 3-5% на многие годы, нередко пожизненно, остаются носителями возбудителя (хронические носители). В связи с этим за выписанными из больницы реконвалесцентами устанавливается диспансерное наблюдение в течение 3 месяцев с целью возможно раннего выявления рецидива. В первые 2 месяца реконвалесценты осматриваются врачом 1 раз в неделю, на 3-м месяце — 1 раз в 2 недели.
Переболевшие состоят на учете в санэпидстанции по месту жительства в течение 2 лет. Два раза в год они обследуются бактериологически. При наличии холецистита исследуется дуоденальное содержимое.
По окончании срока наблюдения в тех случаях, когда получаются только отрицательные результаты обследования, переболевшие перестают обследоваться, но списки этих лиц сохраняются на санитарно-эпидемиологической станции так длительно, насколько это возможно, на случай возникновения новых заболеваний в их окружении.
Что касается хронического брюшнотифозного (паратифозного) носительства, то следует учесть, что надежных способов его прекращения пока не существует, а потому наличие такого носителя делает ликвидацию очага относительной. В любой момент при наличии благоприятных для инфекции условий в очаге может возникнуть новое заболевание. Вот почему для таких очагов намечаются и после сдачи карты эпидемиологического обследования в нем проводятся мероприятия с целью недопущения возникновения новых заболеваний. Эти мероприятия имеют в виду прежде всего диспансеризацию переболевших и санитарное просвещение. Хронические носители брюшного тифа и паратифов берутся на учет в санитарно-эпидемиологической станции. На пищевых предприятиях и учреждениях, на водопроводе, в учреждениях общественного питания и детских учреждениях они не допускаются к работе, имеющей эпидемиологическое значение. При наличии возможностей следует постараться, чтобы им была выделена отдельная комната.
Меры в отношении окружающих лиц. Здесь имеются в виду лица, общавшиеся с больным, а также выявленные в процессе эпидемиологического обследования другие лица, не общавшиеся непосредственно с больным, но имевшие доступ к тем же продуктам питания, воде, которые потреблял заболевший в период между ориентировочными сроками заражения в домашнем очаге, в детском учреждении, школе, на предприятии общественного питания и в продуктовом магазине.
Все эти лица направляются в бактериологическую лабораторию с соответствующим сопроводительным документом, в котором указываются фамилия, имя, отчество, возраст, показание к проведению бактериологического анализа (общавшийся с больным и др.), цель обследования (на какую инфекцию, метод исследования), а также переболевание в прошлом брюшным тифом и паратифами, другими длительными лихорадочными заболеваниями, наличие заболевания печени и желчного пузыря.
Включение последних двух пунктов в направление на исследование связано с тем, что переболевшие (среди которых больше вероятность обнаружить хронического носителя) и работники пищевых предприятий, водопровода, детских и лечебных учреждений (играющие важную эпидемиологическую роль) обследуются более тщательно (троекратно кал и моча, однократно дуоденальное содержимое, реакция пассивной Vi-гемагглютинации).
Остальные общавшиеся исследуются однократно в лаборатории или в очаге.
При отсутствии в сельской местности бактериологической лаборатории и при необходимости провести значительное число исследований очень целесообразно практиковать выезды автомашины санитарно-эпидемиологической станции для одномоментного забора материала на месте. Разумеется, подобное массовое мероприятие должно быть тщательно, подготовлено участковым фельдшером.
Работники всех эпидемиологически важных категорий (а также дети, посещающие детские учреждения) отстраняются от работы (детского учреждения) до госпитализации больного, проведения дезинфекции и получения отрицательного результата бактериологического анализа.
После сдачи материала на анализ лица, общавшиеся с больным брюшным тифом или имевшие возможность заразиться через общие факторы передачи, получают троекратно брюшнотифозный бактериофаг за l,5-2 часа до приема пищи с интервалами в 5 дней в разовых дозах: от 6 месяцев до 3 лет- 10 мл, от 3 до 10 лет- 15 мл, старшим детям и взрослым — 25 мл в смеси с равным количеством 3% раствора чайной соды. За всеми этими лицами устанавливается ежедневное медицинское наблюдение в течение максимального срока инкубации, включающее опрос и термометрирование. При возникновении у них лихорадочного состояния они должны быть осмотрены врачом с одновременным взятием крови на гемокультуру для возможно более раннего выявления новых случаев заболевания.
При лихорадочном состоянии более 3 дней больные из очага с неустановленным диагнозом госпитализируются в инфекционную больницу или отделение.
Троекратное фазирование окружающих лиц повторяется после возвращения реконвалесцента из больницы.
Меры в отношении внешней среды. Это меры направлены на перерыв путей передачи инфекции. Пищевой продукт и вода, заподозренные как факторы передачи инфекции, запрещаются к употреблению и направляются на бактериологическое исследование (если, разумеется, они до этого времени сохранились).
Меры по перерыву путей передачи проводятся также в очаге. Для этого медицинский работник, заподозривший у больного тифо-паратифозное заболевание, организует с этого момента текущую дезинфекцию, которая проводится лицами, ухаживающими за больным.
Текущая дезинфекция проводится также в квартире реконвалесцента после брюшного тифа и паратифов в течение 3 месяцев после выписки из больницы и в квартире хронического носителя — постоянно. В городах эта дезинфекция организуется эпидемиологом санитарно-эпидемиологической станции или его помощником, в сельской местности — врачом или санитарным фельдшером сельской участковой больницы.
Текущая дезинфекция включает:
1) выделение больному (реконвалесценту, хроническому носителю) отдельной столовой и чайной посуды; дезинфекционную ее обработку после использования; выделение отдельного полотенца;
2) обеззараживание остатков пищи больного и его выделений (кал, моча) в условиях неканализованной уборной;
3) мытье рук с мылом перед приемом пищи и после посещения уборной;
4) сбор грязного белья в закрытую тару с последующим его обеззараживанием;
5) уничтожение мух в помещении и в местах выплода (уборная, мусоросборник), недопущение мух в помещение (засетчивание окон);
6) ежедневную влажную уборку помещения с раздельным содержанием уборочного материала для жилого помещения и уборной.
Мытье рук, являющееся наиболее важным элементом текущей дезинфекции, касается, конечно, не только больного, но и всех членов его семьи.
Каждая порция кала и мочи обрабатывается хлорной известью из расчета 200 г на 1 л выделений с экспозицией 1 час
Следует рекомендовать населению и медицинским работникам широко использовать при проведении текущей дезинфекции наиболее приемлемые способы: кипячение (посуды, белья, остатков пищи больного), вывешивание на солнце на длительное время (постели, одежды), мытье с мылом (рук, различных поверхностей).
Хорошим способом дезинфекции постельного и нательного белья является кипячение в течение 2 часов в мыльно-содовом растворе (1% мыла и 0,3% кальцинированной соды из расчета 10 л раствора на 1 кг сухого белья). Сравнительно большой расход мыла при этом способе оправдывается тем, что белье не только дезинфицируется, но и отстирывается, не остается пятен.
Помещение обрабатывают дважды в день с добавлением в горячую воду мыла или любого стирального порошка. При загрязнении пола выделениями больного их заливают раствором лизола или хлорамина.
Для уничтожения летающих мух в помещении применяют различного вида хлопушки (в том числе самодельные), липкую бумагу, отравленные приманки («мухомор», раствор хлорофоса и др.). Одновременно следует создать условия, препятствующие залету мух в помещение (сетки или марля на окна). Надворные санитарные установки обрабатывают водными эмульсиями или суспензиями ДДТ или гексахлорана. Для уничтожения личинок мух в выгребах и в твердых отбросах мусоросборников используют растворы и водные эмульсии хлорофоса, карбофоса, трихлофоса, креолина, нафтализола, полихлорпинена, а также неочищенную карболовую кислоту, зеленое масло и хлорную известь (без разведения). Однако наиболее важно при этом ликвидировать скопления мусора и нечистот, что одно может обеспечить значительное снижение численности мух.
После госпитализации больного в очаге проводится заключительная дезинфекция дезинфекторами санитарно-эпидемиологической станции, дезинфекционной станции или же сельской участковой больницы. Дезинфекция проводится согласно действующей инструкции. Следует лишь отметить, что она начинается с уничтожения мух в помещении распылением быстродействующих инсектицидов (пиретрум, флицид) с последующим сбором и сжиганием павших насекомых. Далее обрабатываются помещение и предметы обстановки, посуда, постельное и нательное белье.
Помещение обрабатывают последовательно, начиная из более отдаленных комнат (или их частей) но направлению к выходу. Сюда же выносят весь мягкий инвентарь, подлежащий обработке в камере или же другим способом. Далее обрабатывают дворовые санитарные установки.
Аналогичная обработка проводится в детском учреждении. В школе, по месту работы больного обрабатываются дворовые санитарные установки.
источник
Известно, что применяемые в настоящее время вакцины против брюшного тифа при правильном их использовании способны защитить до 80% привитых и облегчить клиническое течение заболеваний. Однако иммунизация против этой инфекции должна расцениваться только как дополнительное средство в системе всего комплекса проводимых профилактических мероприятий.
Прививки, будучи средством индивидуальной защиты, в современных условиях относительно низкой заболеваемости брюшным тифом на большинстве территорий не могут существенно повлиять на ход эпидемического процесса. Прививки проводятся как в плановом порядке, так и по эпидемиологическим показаниям, при этом следует учитывать уровень коммунального благоустройства населенных пунктов.
На благополучных по брюшному тифу территориях в плановом порядке прививаются отдельные эпидемиологически значимые группы.
Лабораторный контроль качества воды и профилактические мероприятия проводятся в соответствии с нормами водно-санитарного законодательства.
Коли- индекс выше норм для каждого вида водопользования (вода питьевая централизованного водоснабжения — не более 3, нецентрализованного — не более 10) следует рассматривать как показатель потенциальной возможности распространения возбудителей кишечных инфекций водным путем.
Бактериальное загрязнение выше допустимых норм при повторном исследовании питьевой воды, коли- индекс питьевой воды более 20 требуют неотложного выявления и устранения источника бактериального загрязнения.
ДЕЗИНФЕКЦИЯ ПРИ БРЮШНОМ ТИФЕ И ПАРАТИФАХ
Проведение дезинфекции при брюшном тифе и паратифах строго обязательно.
Текущую дезинфекцию проводят с момента выявления больного до его госпитализации, у реконвалесцентов после выписки из больницы в течение 3 мес. Текущую дезинфекцию проводит лицо, ухаживающее за больным, сам реконвалесцент или бактерионоситель.
Текущую дезинфекцию в очаге на дому у больного бактерионосителя или реконвалесцента организует медицинский работник (врач, фельдшер) лечебного учреждения.
Заключительную дезинфекцию выполняют дезинфекционные станции или дезинфекционные отделы санитарно-эпидемиологических станций, в сельской местности — районные санитарно-эпидемиологические станции, сельские врачебные больницы, амбулатории.
Заключительную дезинфекцию в городах проводят под руководством врача- дезинфекциониста или врача-эпидемиолога, в сельской местности — под руководством врача, фельдшера или помощника эпидемиолога. Специалисты санэпидстанций, дезинфекционной станции проводят выборочный контроль качества заключительной дезинфекции в очаге брюшного тифа.
Заключительную дезинфекцию в городах проводят не позже 6 ч, в сельской местности -12 ч после госпитализации больного.
Порядок проведения и объем заключительной дезинфекции определяются врачом- дезинфекционистом или другим медицинским работником, указанным в п. 5.
В случае выявления больного брюшным тифом или паратифом на амбулаторно-поликлиническом приеме или в ЛПУ после изоляции больного в помещениях, где он находился, проводят заключительную дезинфекцию силами персонала данного учреждения.
Инструкция по выявлению, учету и наблюдению за носителями бактерий брюшною тифа и паратифов. Приложение № 2 к Приказу Министерства здравоохранения СССР от 02.03.89 № 139 (извлечения)
Мероприятия в отношении выявленных носителей сводятся, главным образом, к недопущению их к работе в объектах, где они могут угрожать здоровью отдельных групп населения, проведению санитарно-просветительной и другой профилактической работы по месту жительства.
Условно носители делятся на следующие категории: ОСТРЫЕ БАКТЕРИОНОСИТЕЛИ. К ним относятся лица, выделяющие бактерии до 3 мес. после перенесенного заболевания. Острыми носителями становится большое число переболевших (до 20% и более).
ХРОНИЧЕСКИЕ БАКТЕРИОНОСИТЕЛИ. Лица, выделяющие бактерии более 3 мес. после перенесенного заболевания и нередко до конца своей жизни. Они составляют не менее 3—5% переболевших. При паратифе В бактерионосительство формируется чаще, чем при брюшном тифе.
ТРАНЗИТОРНЫЕ БАКТЕРИОНОСИТЕЛИ. Такая форма носительства может возникать либо при попадании бактерий брюшного тифа и/или паратифа в кишечник человека, невосприимчивого к инфекции (вследствие перенесенного заболевания, прививок и др.), либо при малой заражающей дозе. Микробы при этом не проникают в кровь и внутренние органы и выделяются из кишечника в течение нескольких дней. Обычно у транзиторных носителей возбудителя удается выделить однократно. Наличие бактерий в желчи или моче исключает транзиторный характер носительства.
В отличие от хронических носителей эпидемиологическая роль транзиторных носителей невелика.
Установление характера и дифференцирование хронического носительства от транзиторного, как правило, возможны лишь в условиях стационара.
2. Контингенты, подлежащие обследованию на носительство Обследования для выявления носителей тифозных и паратифоз- ных бактерий производят с профилактической целью и по эпиде- миологическим показаниям.
2.1. Профилактическим обследованиям подвергаются все выписавшиеся из больницы брюшнотифозные и паратифозные реконвалесценты; лица, впервые поступающие на работу на предприятия и учреждения по изготовлению, транспортировке, хранению и реализации пищевых продуктов; на транспорт, для непосредственного обслуживания и питания пассажиров, в оздоровительные, лечебные и детские учреждения для непосредственного обслуживания и питания больных, отдыхающих, детей и Др. населения; лица, поступающие на работу, связанную с доставкой питьевой воды и обслуживанием: резервуаров питьевой воды, а также поступающие на курсы ясельных сестер, в училища дошкольных работников, факультеты дошкольного воспитания, в специальные учебные заведения, готовящие работников пищевой промышленности и общественного питания, работников кооперативов по производству и реализации продуктов питания, а также лица, занимающиеся индивидуальной трудовой деятельностью, связанной с производством и реализацией пищевых продуктов (в дальнейшем эта категория лиц будет обозначаться как- «работники пищевых предприятий и лица, к ним приравненные»).
2.2. По эпидемиологическим показаниям обследованиям подвергаются:
а) лица, общавшиеся с больными в очагах брюшного тифа или паратифов, с целью выявления источников инфекции;
б) работники пищевых предприятий и лица, к ним приравнен- ные по решению санитарно-эпидемиологической службы.
3. Методы выявления бактерионосителей
3.1. Бактериологический метод
Единственным достоверным методом установления носительства является выделение культуры соответствующих бактерий из организма человека с помощью бактериологического исследования.
Бактериологические исследования проводят в лабораториях санитарно-эпидемиологических станций (или больниц при необходимости обследования в стационарных условиях).
Материалом для бактериологического исследования с целью выявления бактерионосителей являются испражнения, моча и желчь (дуоденальное содержимое).
Взятие испражнений и мочи для бактериологического исследования производят в лабораториях санитарно-эпидемиологических станций, в кабинетах инфекционных болезней, в медпунктах или на месте работы обследуемых, а также в больницах (санитарное обследование) или в очагах тифо- паратифозных заболеваний. Использование ректальных трубок запрещается.
Сбор желчи производят в условиях стационара или в процедурных кабинетах поликлиник с предварительной консультацией врача-терапевта.
3.2. Иммунологические (вспомогательные) методы
Серологическое исследование сыворотки крови с помощью реакции пассивной гемагглютинации с определением цистеиноустойчивых антител является сигнальным методом.
Для постановки серологических реакций берут кровь из пальца.
4. Организация работы по выявлению бактерионосителей.
4.1. Выявление бактерионосителей среди лиц, поступающих на работу на пищевые и приравненные к ним предприятия.
Обследование поступающих на работу в указанные учреждения начинается с постановки серологической реакции пассивной гемагглютинации с цистеином. Одновременно проводится однократное бактериологическое исследование кала, при необходимости — мочи. Лица с отрицательными результатами исследований допускаются к работе. При положительном результате однократного бактериологического исследования выясняют характер носительства. При положительном результате серологических реакций проводится пятикратное исследование кала и мочи и в случае отрицательного результата — однократное исследование желчи. Все данные об исследовании должны быть занесены в личную медицинскую книжку и в амбулаторную карту.
Лица, у которых получены отрицательные результаты бактериологического исследования, допускаются к работе. При положительном результате серологического и бактериологического обследования такие лица рассматриваются как хронические носители, берутся на учет и не допускаются к работе в учреждения и на предприятия, где они могут представлять эпидемическую опасность.
4.2. Выявление бактерионосителей среди лиц, общавшихся с больными в очагах брюшного тифа и паратифов, с целью установ- ления источников инфекции.
В очагах брюшного тифа и паратифов у всех общавшихся с больными проводится однократное бактериологическое исследование кала и исследование сыворотки крови в реакции пассивной гемагглютинации с цистеином.
Если возбудитель был выделен однократно из кала, необходимо провести повторное исследование желчи, мочи и кала для выяснения характера бактерионосительства. Однократное бактериологическое исследование кала, мочи и желчи необходимо провести в случае положительного результата серологической реакции.
5. Мероприятия в отношении выявленных носителей
5.1. Всех выявленных хронических носителей бактерии брюшного тифа и паратифов берут на постоянный учет (форма 364/у) на санитарно-эпидемиологических станциях независимо от профессии.
Бактерионосители, обнаруженные среди лиц, поступающих впервые на работу на пищевые и приравненные к ним предприятия, на работу не принимаются.
Реконвалесценты, если они являются работниками пищевых и приравненных к ним предприятий, берут на постоянный учет на санитарно-эпидемиологических станциях и не допускают к основной работе в течение 1 мес., трудоустраивают на такую работу, где они не будут представлять эпидемической опасности. К концу указанного срока у них исследуется кал и моча пятикратно:
а) в случае, если через 1 мес. после выздоровления они продолжают выделять бактерии брюшного тифа или паратифа, их переводят на работу, не связанную с пищевыми продуктами, питьевой водой и не- посредственным обслуживанием людей. По истечении 3 мес. после выздоровления таких лиц подвергают тщательному бактериологичес- кому обследованию. У них пятикратно исследуют кал и мочу с интер- валом в 1-2 дня и однократно желчь. При отрицательном результате обследования эти лица допускаются к работе, но на протяжении 2 лет они подлежат ежеквартальному бактериологическому обследованию (кал и моча однократно). К концу 2-го года после перенесенного за- болевания у таких лиц ставят серологическую реакцию пассивной ге- магтлютинации с цистеином. В случае положительного результата иммунологического обследования проводят пятикратное исследова- ние кала и мочи, а при отрицательных результатах исследования кала и мочи — однократное исследование желчи. Лица, давшие отрица- тельные результаты серологического и бактериологического обследо- вания, с учета не снимаются и на протяжении всей трудовой деятель- ности у них ежегодно двукратно исследуется кал и моча;
б) при отрицательном результате обследования эти лица допус- каются к работе, но на протяжении последующих 2 мес. они обсле- дуются ежемесячно (кал и моча).
К концу 3-го месяца исследуется однократно желчь.
В случае отсутствия повторных высевов эти лица обследуются в течение 2 лет ежеквартально ( кал и моча однократно) и далее по схеме, описанной выше.
Если при любом из обследований, проведенном по истечении 3 мес. после выздоровления, у таких лиц хотя бы однократно была выделена культура бактерий брюшного тифа и паратифа, они считаются хроническими носителями, отстраняются от работы и должны изменить профессию.
5.4. Бактерионосители, выявленные среди лиц, уже работающих на пищевых и приравненных к ним предприятиях или среди лиц,
поступающих на работу на эти предприятия после окончания спе-иальных высших и средних учебных заведений, не допускаются к работе и подвергаются бактериологическому обследованию для установления характера носительства. У бактерионосителей 5-кратно бактериологически исследуются кал и моча, однократно желчь и однократно сыворотка крови в реакции пассивной гемагглютинации с определением цистеиноустойчивых антител. В случае отрицательных результатов бактериологических анализов и положительного результата серологического исследования цикл бактериологических исследований кала, мочи и желчи повторяется. Если в стационаре установлен транзиторный характер носительства (отсутствие повторных высевов), работники пищевых и приравненных к ним предприятий допускаются к работе. Впоследствии на протяжении 2 лет такие лица подлежат ежеквартальному обследованию со сдачей анализов мочи и кала, порядок обследований такой же, как и при выявлении острого носительства. Лица, у которых были повторно выделены возбудители брюшного тифа или паратифа из испражнений или хотя бы однократно из желчи и мочи, относятся к числу хронических бактерионосителей. При установлении хронического характера носительства, а также в случае отказа от стационарного обследования работники пищевых и приравненных к ним предприятий к работе не допускаются, а хронические бактерионосители должны изменить профессию.
5.5. В случае выявления носительства бактерий брюшного тифа или паратифа у детей общеобразовательных школ и школ-интернатов таким детям разрешается посещение школ, но их не допускают к участию в работе, связанной с приготовлением, транспортировкой и раздачей пищевых продуктов и воды.
При выявлении бактерионосительства у детей дошкольного возраста они не допускаются в детские сады и ясли и направляются в стационар для обследования и лечения, так как у детей младших возрастов бактерионосительство в подавляющем большинстве случаев бывает кратковременным. Если бактерионосительство продолжается, то решение о допуске ребенка в детское учреждение принимается эпидемиологом в зависимости от конкретных условий.
Если хроническое бактерионосительство обнаружено у одного из членов семьи работников пищевых предприятий или лиц, к ним приравненных, последние не отстраняются от основной работы и не подлежат специальному обследованию. Все мероприятия и отношении этих лиц проводятся на общих основаниях (в соответствии с изложенным в п. 6).
При переезде носителя в другой населенный пункт или район города данные о нем сообщаются в госсанэпидслужбу по новому месту жительства (пересылается копия карты наблюдения за носителем — форма 364/у).
У каждого хронического носителя бактерий определяется фаготип выделяемых им бактерий и заносится в учетную карточку (форма 364/у) для облегчения эпидемиологического анализа в случае возникновения тифо-паратифозных заболеваний, при которых данный носитель может быть заподозрен как источник инфекции.
6. Мероприятия, проводимые по месту жительства состоящих на учете бактерионосителей.
6.1. Санитарно-просветительная работа.
Каждому переболевшему брюшным тифом или паратифами вручается специальная памятка. Переболевшему и лицам, повседневно общавшимся с ним, разъясняют опасность заражения, необходимость строгого соблюдения правил личной гигиены и порядок проведения текущей дезинфекции, соблюдая при этом необходимую этику и такт.
Это мероприятие по месту жительства хронического бактерионосителя проводит сам бактерионоситель или члены его семьи Работники санэпидстанции инструктируют бактерионосителя по вопросам приготовления дезинфицирующих растворов и порядка проведения дезинфекции.
6.3. Работники санитарно-эпидемиологических станций посещают бактерионосителя по месту его жительства не реже 1 раза в год для контроля за проведением всех противоэпидемических мероприятий.
Вопросы, которые должны быть отработаны на практическом занятии
• расследование вспышек брюшного тифа (задачи 1, 2);
Обоснование выбора необходимых средств и перечня противоэпидемических мероприятий в очагах брюшного тифа (задача 1,2);
Составление плана мероприятий по профилактике брюшного тифа (задачи 1, 2);
Указанные вопросы обрабатываются при решении следующих ситуационных задач.
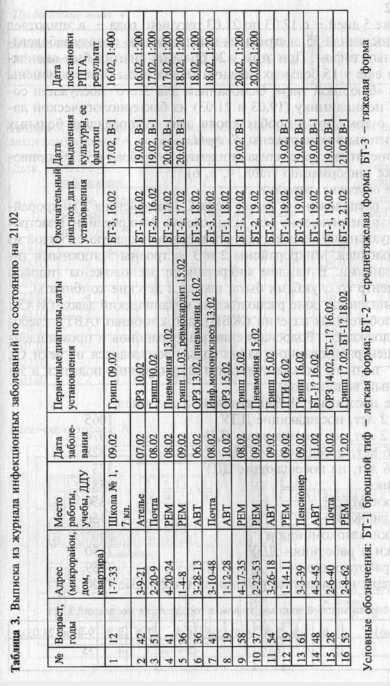
В течение 3 дней – с 16.02 по 10.02 в городской эпидотдел поступило 16 экстренных извещений по поводу заболевания брюшным тифом.
В ходе оперативного анализа эпидемиолог собрал к 18.02 приводимую в задании информацию (табл. 1, 2, 3).
Краткое описание города Н (см. план-схему города Н.)
в городе проживает 25120 человек, примерно поровну в 4 микрорайонах, которые застроены типовым 4-5 этажными зданиями. Промышленные предприятия города – тканная фабрика (ТКФ), кожевенная фабрика (КЖФ), автобаза (АВТ), ремонтные мастерские (РЕМ). Население обслуживает 6 продовольственных магазинов, 2 городские столовые и столовые при ткацкой и кожевенной фабриках. В городе 8 детских комбинатов (ДК) и 3 школы.
Водоснабжение всех микрорайонов централизованное, с использованием подземных артезианских вод. Вся территория города имеет централизованную систему канализации. В течении последних лет на сети водопровода регистрируется по 12-15 аварий в год, и ежедневно от 10 до 20% проб воды, взятых в контрольных точках этой сети, не соответствуют ГОСТу «Вода питьевая» по бактериологическим показателям.
Перечень столовых, которыми пользовались заболевшие брюшным тифом в течение 2 нед. перед возникновением заболевания (по данным карт эпидемиологического обследования очагов брюшного тифа):
2 больных обедали в разные дни в столовых 1 и 2, ткацкой и кожевенной фабрик;
4 больных регулярно пользовались только столовыми 1 и 2;
9 больных обедали только в столовой 2;
1 больной (школьник) обедал в школьном буфете и иногда в столовой 2.
В течение 5 дней — с 17.03 по 21.03 текущего года — в эпидотдел города А. поступило 35 экстренных извещений по поводу заболевания брюшным тифом. При этом у 20 больных диагноз был окончательным, а еще у 15 больных первичные диагнозы были изменены на диагноз «брюшной тиф». Основанием для этого послужили сообщения в поликлинику (19.03 и 21.03) из бактериологической лаборатории о том, что в пробах крови этих лихорадящих больных предположительно обнаружены S. typhi.
В ходе оперативного анализа эпидемиолог собрал к 21.03 приводимую ниже информацию (табл. 4, 5, 6).
Краткое описание города А.
Город А расположен на берегу реки С, разделен на 3 микрорайона и промышленную зону (см. план-схему). Микрорайон 1 застроен индивидуальными домами, жители которого пользуются водой из шахтных колодцев. Микрорайоны 2 и 3 застроены 5-этажными типовыми зданиями. В каждом микрорайоне расположены типовой торговый центр со службами быта, школа и детские комбинаты.
В промышленной зоне расположены механический завод (МХЗ), завод железобетонных изделий (ЖБИ), автокомбинат (АВТ), хлебозавод и молокозавод. Водоснабжение микрорайонов и промышленной зоны централизованное. Забор воды производится из реки С, вода после полного цикла очистки и хлорирования подается в закольцованный водопровод.
В городе проживает 38680 жителей, в то числе:
источник
1.Проведение дезинфекции при брюшном тифе и паратифах строго обязательно.
2.Текущую дезинфекцию проводят с момента выявления больного до его госпитализации, у реконвалесцентов после выписки из больницы в течение 3 мес. Текущую дезинфекцию проводит лицо, ухаживающее за больным, сам реконвалесцент или бактерионоситель.
3.Текущую дезинфекцию в очаге на дому у больного бактерионосителя или реконвалесцента организует медицинский работник (врач, фельдшер) лечебного учреждения.
4.Заключительную дезинфекцию выполняют дезинфекционные станции или дезинфекционные отделы санитарно-эпидемиологических станций, в сельской местности — районные санитарно-эпидемиологические станции, сельские врачебные больницы, амбулатории.
5.Заключительную дезинфекцию в городах проводят под руководством врача- дезинфекциониста или врача-эпидемиолога, в сельской местности — под руководством врача, фельдшера или помощника эпидемиолога. Специалисты санэпидстанций, дезинфекционной станции проводят выборочный контроль качества заключительной дезинфекции в очаге брюшного тифа.
6.Заключительную дезинфекцию в городах проводят не позже 6 ч, в сельской местности -12 ч после госпитализации больного.
7.Порядок проведения и объем заключительной дезинфекции определяются врачом- дезинфекционистом или другим медицинским работником, указанным в п. 5.
8.В случае выявления больного брюшным тифом или паратифом на амбулаторно-поликлиническом приеме или в ЛПУ после изоляции больного в помещениях, где он находился, проводят заключительную дезинфекцию силами персонала данного учреждения.
Инструкция по выявлению, учету и наблюдению за носителями бактерий брюшною тифа и паратифов. Приложение № 2 к Приказу Министерства здравоохранения СССР от 02.03.89 № 139 (извлечения)
Мероприятия в отношении выявленных носителей сводятся, главным образом, к недопущению их к работе в объектах, где они могут угрожать здоровью отдельных групп населения, проведению санитарно-просветительной и другой профилактической работы по месту жительства.
Условно носители делятся на следующие категории: ОСТРЫЕ БАКТЕРИОНОСИТЕЛИ. К ним относятся лица, выделяющие бактерии до 3 мес. после перенесенного заболевания. Острыми носителями становится большое число переболевших (до 20% и более).
ХРОНИЧЕСКИЕ БАКТЕРИОНОСИТЕЛИ. Лица, выделяющие бактерии более 3 мес. после перенесенного заболевания и нередко до конца своей жизни. Они составляют не менее 3—5% переболевших. При паратифе В бактерионосительство формируется чаще, чем при брюшном тифе.
ТРАНЗИТОРНЫЕ БАКТЕРИОНОСИТЕЛИ. Такая форма носительства может возникать либо при попадании бактерий брюшного тифа и/или паратифа в кишечник человека, невосприимчивого к инфекции (вследствие перенесенного заболевания, прививок и др.), либо при малой заражающей дозе. Микробы при этом не проникают в кровь и внутренние органы и выделяются из кишечника в течение нескольких дней. Обычно у транзиторных носителей возбудителя удается выделить однократно. Наличие бактерий в желчи или моче исключает транзиторный характер носительства.
В отличие от хронических носителей эпидемиологическая роль транзиторных носителей невелика.
Установление характера и дифференцирование хронического носительства от транзиторного, как правило, возможны лишь в условиях стационара.
2. Контингенты, подлежащие обследованию на носительство
Обследования для выявления носителей тифозных и паратифоз-
ных бактерий производят с профилактической целью и по эпиде-
миологическим показаниям.
2.1. Профилактическим обследованиям подвергаются все выписавшиеся из больницы брюшнотифозные и паратифозные реконвалесценты; лица, впервые поступающие на работу на предприятия и учреждения по изготовлению, транспортировке, хранению и реализации пищевых продуктов; на транспорт, для непосредственного обслуживания и питания пассажиров, в оздоровительные, лечебные и детские учреждения для непосредственного обслуживания и питания больных, отдыхающих, детей и Др. населения; лица, поступающие на работу, связанную с доставкой питьевой воды и обслуживанием: резервуаров питьевой воды, а также поступающие на курсы ясельных сестер, в училища дошкольных работников, факультеты дошкольного воспитания, в специальные учебные заведения, готовящие работников пищевой промышленности и общественного питания, работников кооперативов по производству и реализации продуктов питания, а также лица, занимающиеся индивидуальной трудовой деятельностью, связанной с производством и реализацией пищевых продуктов (в дальнейшем эта категория лиц будет обозначаться как- «работники пищевых предприятий и лица, к ним приравненные»).
2.2. По эпидемиологическим показаниям обследованиям подвергаются:
а) лица, общавшиеся с больными в очагах брюшного тифа или
паратифов, с целью выявления источников инфекции;
б) работники пищевых предприятий и лица, к ним приравнен-
ные по решению санитарно-эпидемиологической службы.
3. Методы выявления бактерионосителей
3.1. Бактериологический метод
Единственным достоверным методом установления носительства является выделение культуры соответствующих бактерий из организма человека с помощью бактериологического исследования.
Бактериологические исследования проводят в лабораториях санитарно-эпидемиологических станций (или больниц при необходимости обследования в стационарных условиях).
Материалом для бактериологического исследования с целью выявления бактерионосителей являются испражнения, моча и желчь (дуоденальное содержимое).
Взятие испражнений и мочи для бактериологического исследования производят в лабораториях санитарно-эпидемиологических станций, в кабинетах инфекционных болезней, в медпунктах или на месте работы обследуемых, а также в больницах (санитарное обследование) или в очагах тифо- паратифозных заболеваний. Использование ректальных трубок запрещается.
Сбор желчи производят в условиях стационара или в процедурных кабинетах поликлиник с предварительной консультацией врача-терапевта.
3.2. Иммунологические (вспомогательные) методы
Серологическое исследование сыворотки крови с помощью реакции пассивной гемагглютинации с определением цистеиноустойчивых антител является сигнальным методом.
Для постановки серологических реакций берут кровь из пальца.
4. Организация работы по выявлению бактерионосителей.
4.1. Выявление бактерионосителей среди лиц, поступающих на
работу на пищевые и приравненные к ним предприятия.
Обследование поступающих на работу в указанные учреждения начинается с постановки серологической реакции пассивной гемагглютинации с цистеином. Одновременно проводится однократное бактериологическое исследование кала, при необходимости — мочи. Лица с отрицательными результатами исследований допускаются к работе. При положительном результате однократного бактериологического исследования выясняют характер носительства. При положительном результате серологических реакций проводится пятикратное исследование кала и мочи и в случае отрицательного результата — однократное исследование желчи. Все данные об исследовании должны быть занесены в личную медицинскую книжку и в амбулаторную карту.
Лица, у которых получены отрицательные результаты бактериологического исследования, допускаются к работе. При положительном результате серологического и бактериологического обследования такие лица рассматриваются как хронические носители, берутся на учет и не допускаются к работе в учреждения и на предприятия, где они могут представлять эпидемическую опасность.
4.2. Выявление бактерионосителей среди лиц, общавшихся с
больными в очагах брюшного тифа и паратифов, с целью установ-
ления источников инфекции.
В очагах брюшного тифа и паратифов у всех общавшихся с больными проводится однократное бактериологическое исследование кала и исследование сыворотки крови в реакции пассивной гемагглютинации с цистеином.
Если возбудитель был выделен однократно из кала, необходимо провести повторное исследование желчи, мочи и кала для выяснения характера бактерионосительства. Однократное бактериологическое исследование кала, мочи и желчи необходимо провести в случае положительного результата серологической реакции.
5. Мероприятия в отношении выявленных носителей
5.1. Всех выявленных хронических носителей бактерии
брюшного тифа и паратифов берут на постоянный учет (форма
364/у) на санитарно-эпидемиологических станциях независимо от
профессии.
5.2.Бактерионосители, обнаруженные среди лиц, поступающих впервые на работу на пищевые и приравненные к ним предприятия, на работу не принимаются.
5.3.Реконвалесценты, если они являются работниками пищевых и приравненных к ним предприятий, берут на постоянный учет на санитарно-эпидемиологических станциях и не допускают к основной работе в течение 1 мес., трудоустраивают на такую работу, где они не будут представлять эпидемической опасности. К концу указанного срока у них исследуется кал и моча пятикратно:
а) в случае, если через 1 мес. после выздоровления они продолжают
выделять бактерии брюшного тифа или паратифа, их переводят на
работу, не связанную с пищевыми продуктами, питьевой водой и не-
посредственным обслуживанием людей. По истечении 3 мес. после
выздоровления таких лиц подвергают тщательному бактериологичес-
кому обследованию. У них пятикратно исследуют кал и мочу с интер-
валом в 1-2 дня и однократно желчь. При отрицательном результате
обследования эти лица допускаются к работе, но на протяжении 2 лет
они подлежат ежеквартальному бактериологическому обследованию
(кал и моча однократно). К концу 2-го года после перенесенного за-
болевания у таких лиц ставят серологическую реакцию пассивной ге-
магтлютинации с цистеином. В случае положительного результата
иммунологического обследования проводят пятикратное исследова-
ние кала и мочи, а при отрицательных результатах исследования кала
и мочи — однократное исследование желчи. Лица, давшие отрица-
тельные результаты серологического и бактериологического обследо-
вания, с учета не снимаются и на протяжении всей трудовой деятель-
ности у них ежегодно двукратно исследуется кал и моча;
б) при отрицательном результате обследования эти лица допус-
каются к работе, но на протяжении последующих 2 мес. они обсле-
дуются ежемесячно (кал и моча).
К концу 3-го месяца исследуется однократно желчь.
В случае отсутствия повторных высевов эти лица обследуются в течение 2 лет ежеквартально ( кал и моча однократно) и далее по схеме, описанной выше.
Если при любом из обследований, проведенном по истечении 3 мес. после выздоровления, у таких лиц хотя бы однократно была выделена культура бактерий брюшного тифа и паратифа, они считаются хроническими носителями, отстраняются от работы и должны изменить профессию.
5.4. Бактерионосители, выявленные среди лиц, уже работающих
на пищевых и приравненных к ним предприятиях или среди лиц,
поступающих на работу на эти предприятия после окончания спе-иальных высших и средних учебных заведений, не допускаются к работе и подвергаются бактериологическому обследованию для установления характера носительства. У бактерионосителей 5-кратно бактериологически исследуются кал и моча, однократно желчь и однократно сыворотка крови в реакции пассивной гемагглютинации с определением цистеиноустойчивых антител. В случае отрицательных результатов бактериологических анализов и положительного результата серологического исследования цикл бактериологических исследований кала, мочи и желчи повторяется. Если в стационаре установлен транзиторный характер носительства (отсутствие повторных высевов), работники пищевых и приравненных к ним предприятий допускаются к работе. Впоследствии на протяжении 2 лет такие лица подлежат ежеквартальному обследованию со сдачей анализов мочи и кала, порядок обследований такой же, как и при выявлении острого носительства. Лица, у которых были повторно выделены возбудители брюшного тифа или паратифа из испражнений или хотя бы однократно из желчи и мочи, относятся к числу хронических бактерионосителей. При установлении хронического характера носительства, а также в случае отказа от стационарного обследования работники пищевых и приравненных к ним предприятий к работе не допускаются, а хронические бактерионосители должны изменить профессию.
5.5. В случае выявления носительства бактерий брюшного тифа
или паратифа у детей общеобразовательных школ и школ-интернатов таким детям разрешается посещение школ, но их не допускают
к участию в работе, связанной с приготовлением, транспортировкой и раздачей пищевых продуктов и воды.
При выявлении бактерионосительства у детей дошкольного возраста они не допускаются в детские сады и ясли и направляются в стационар для обследования и лечения, так как у детей младших возрастов бактерионосительство в подавляющем большинстве случаев бывает кратковременным. Если бактерионосительство продолжается, то решение о допуске ребенка в детское учреждение принимается эпидемиологом в зависимости от конкретных условий.
5.6.Если хроническое бактерионосительство обнаружено у одного из членов семьи работников пищевых предприятий или лиц, к ним приравненных, последние не отстраняются от основной работы и не подлежат специальному обследованию. Все мероприятия и отношении этих лиц проводятся на общих основаниях (в соответствии с изложенным в п. 6).
5.7.При переезде носителя в другой населенный пункт или район города данные о нем сообщаются в госсанэпидслужбу по новому месту жительства (пересылается копия карты наблюдения за носителем — форма 364/у).
У каждого хронического носителя бактерий определяется фаготип выделяемых им бактерий и заносится в учетную карточку (форма 364/у) для облегчения эпидемиологического анализа в случае возникновения тифо-паратифозных заболеваний, при которых данный носитель может быть заподозрен как источник инфекции.
6. Мероприятия, проводимые по месту жительства состоящих на учете бактерионосителей.
6.1. Санитарно-просветительная работа.
Каждому переболевшему брюшным тифом или паратифами вручается специальная памятка. Переболевшему и лицам, повседневно общавшимся с ним, разъясняют опасность заражения, необходимость строгого соблюдения правил личной гигиены и порядок проведения текущей дезинфекции, соблюдая при этом необходимую этику и такт.
Это мероприятие по месту жительства хронического бактерионосителя проводит сам бактерионоситель или члены его семьи Работники санэпидстанции инструктируют бактерионосителя по вопросам приготовления дезинфицирующих растворов и порядка проведения дезинфекции.
6.3. Работники санитарно-эпидемиологических станций посещают
бактерионосителя по месту его жительства не реже 1 раза в год для
контроля за проведением всех противоэпидемических мероприятий.
Вопросы, которые должны быть отработаны на практическом занятии
• расследование вспышек брюшного тифа (задачи 1, 2);
• Обоснование выбора необходимых средств и перечня противоэпидемических мероприятий в очагах брюшного тифа (задача 1,2);
• Составление плана мероприятий по профилактике брюшного тифа (задачи 1, 2);
Указанные вопросы обрабатываются при решении следующих ситуационных задач.
Дата добавления: 2015-11-26 | Просмотры: 813 | Нарушение авторских прав
источник
Противоэпидемические мероприятия в очаге брюшного тифа
Согласно Санитарно-эпидемиологическим правилам «Профилактика брюшного тифа и паратифов. СП 3.1.1.2137-06»
Мероприятия в отношении источника брюшного тифа
1.Все больные брюшным тифом и паратифами подлежат обязательной госпитализации. Госпитализацию больных осуществляют в течение первых трех часов, в сельской местности — в течение 6 часов после получения экстренного извещения.
2.На территориях с эндемичной заболеваемостью тифопаратифами провизорной госпитализации подлежат лица с лихорадочным состоянием невыясненного происхождения, продолжающимся более трех дней, с обязательным исследованием крови на гемокультуру.
3. Учет и регистрация больных (носителей) осуществляется в установленном порядке. Информация о выявленном случае (подозрении) направляется из ЛПУ в учреждения, осуществляющие госсанэпиднадзор (по телефону в течение 2 ч с момента установления диагноза). В течение 12 ч передается экстренное извещение. Каждый случай болезни (носительства) фиксируется в журнале регистрации инфекционных заболеваний.
4. Выписка больного из стационара проводится после исчезновения клинических симптомов и отрицательного трехкратного исследования кала и мочи. Первое исследование проводят спустя 5 дней после установления нормальной температуры, последующие — с пятидневным интервалом.
Реконвалесцентов, получавших антибиотики, выписывают из стационара не ранее 21 дня, а лиц, не получавших антибиотики, — не ранее 14 дня после установления нормальной температуры
Противоэпидемические мероприятия в очаге в отношении контактных с больными или носителями
1.В квартирных очагах медицинскому наблюдению подлежат все лица, контактировавшие с больными тифопаратифами.
2.С целью раннего выявления новых заболеваний за всеми контактными устанавливается медицинское наблюдение (осмотр, опрос, термометрия) на протяжении 3 недель при брюшном тифе и 2 недель при паратифах.
3.Исследованию крови на гемокультуру подлежат все лица с лихорадочным состоянием невыясненного происхождения, наблюдающимся в течение 5 и более дней.
4. В первую очередь в очагах обследуются работники отдельных профессий, производств и организаций, представляющие собой наибольшую потенциальную эпидемическую опасность. Проводится однократное бактериологическое исследование фекалий и мочи, а также однократное серологическое исследование крови с постановкой РПГА с Ви-антигеном (для выявления состояния хронического брюшно-тифозного бактерионосительства)
5. Всем контактным в очаге проводится фагопрофилактика. Фагопрофилактика брюшного тифа осуществляется брюшно-тифозным бактериофагом, паратифов — бактериофагом сальмонеллезным групп ABCDE. Противопоказаний к применению бактериофагов не имеется. В очагах брюшного тифа и паратифов бактериофаг назначают трехкратно с интервалом в 3 — 4 дня.
6. Заключительную дезинфекцию в городах проводится не позже шести часов, в сельской местности — 12 часов после госпитализации больного.
7. Результаты медицинского наблюдения отражаются в амбулаторных картах, в историях развития ребенка (в специальных листах наблюдения за контактными в очаге)
Противоэпидемические мероприятия в очаге вирусного гепатита В
согласно Санитарно-эпидемиологическим правилам СП 3.1.1.2341-08
«Профилактика вирусного гепатита В»
Мероприятия в отношении источника
1.Больные с установленным диагнозом ОГВ, микст-гепатитами, а также больные ХГВ в период обострения подлежат госпитализации в инфекционные отделения.
2.Лица, перенесшие ОГВ, должны находиться под диспансерным наблюдением в течение 6 месяцев. Клинический осмотр, биохимические, иммунологические и вирусологические тесты проводят через 1, 3, 6 месяцев после выписки из стационара. При сохранении клинико-лабораторных признаков заболевания наблюдение за пациентом должно быть продолжено.
Противоэпидемические мероприятия в очаге вирусного гепатита А
Согласно Санитарно-эпидемиологическим правилам СП 3.1.2825-10 «Профилактика вирусного гепатита А»
Первичный осмотр и клинико-лабораторное обследование проводит медицинский работник (врач-инфекционист, врач-терапевт, фельдшер) лечебно-профилактической организации по месту проживания контактных лиц или месту работы (обучения, воспитания) в первые 5 дней после выявления больного и до введения вакцины против ОГА.
4.При выявлении больного ОГА медицинский работник лечебно-профилактической организации (врач, фельдшер, средний медицинский работник) организует проведение комплекса противоэпидемических мероприятий, включая текущую и заключительную дезинфекцию, направленных на предупреждение заражения окружающих.
Для заключительной и текущей дезинфекции в очагах ОГА используют зарегистрированные в установленном порядке дезинфицирующие средства, эффективные в отношении ВГА.
4.Все меры, направленные на ликвидацию очага, отражаются в карте эпидемиологического обследования и листе наблюдения за контактными лицами, последний вклеивается в амбулаторную карту больного ОГА. В этих же документах фиксируется окончание мероприятий в очаге и результаты наблюдения за контактными лицами.
4.При отсутствии клинических признаков заболевания, контактных лиц, ранее не привитых против гепатита А и не болевших этой инфекцией, вакцинируют по эпидемическим показаниям не позднее 5 дня с момента выявления больного ОГА.
Специфическая профилактика. Вакцинацию населения против ОГА проводят в соответствии с действующим календарем профилактических прививок по эпидемическим показаниям.В России зарегистрированы следyющие вакцины: хаврикс 1440(Глаксо Смит Кляйн, Бельгия); хаврикс 720 (детская доза) (ГлаксоСмит Кляйн, Бельгия); вакта (Мерк Шарп Доум, CIIIA); аваксим(Авентис Пастер, Франция).
Вакцинацию рекомендуется начинать с 12-месячного возраста.
После введения первой дозы вторую дозу вводят через 6-12 месяцев
В нашей стране разрешена к применению отечечественная вакцина против гепатита А — культуральная инактивированная очищенная
жидкая ГЕП-А-ин-ВАК, МП «Вектор», Новосибирск. Ее вводят по
схеме 0-l-6 месяцев с последующей ревакцинацией каждые 5 лет.
Эпидемическим показаниям
Сведения о выполненной прививке (дата введения, название препарата, доза, номер серии, контрольный номер, срок годности, характер реакции на прививку) вносят в установленные учетные формы медицинских документов и сертификат профилактических прививок.
Выписка больного дифтерией осуществляется после полного клинического выздоровления и 2-кратного бактериологического обследования на наличие возбудителя дифтерии с отрицательным результатом. Больного обследуют не ранее 3 дней после отмены антибиотиков с интервалом 1-2 дня.
За лицами, общавшимися с больным дифтерией, с подозрением на это заболевание, носителем токсигенных коринебактерии дифтерии устанавливается ежедневное медицинское наблюдение с осмотром ротоглотки, носа, кожи и термометрией в течение 7 дней от момента изоляции источника инфекции с регистрацией данных наблюдения в медицинской документации.
2.В течение первых 3 дней с момента изоляции больного организуется осмотр контактных лиц врачом-отоларингологом.
3.В течение 48 часов с момента установления диагноза дифтерии (или подозрения на это заболевание, или носительства токсигенных коринебактерии дифтерии) проводится бактериологическое обследование лиц, бывших с ними в контакте. В случае выявления токсигенных коринебактерии дифтерии у контактных лиц, бактериологическое обследование повторяют до прекращения выявления возбудителя дифтерии в этом очаге.
4.Текущая дезинфекция организуется медицинским работником и проводится в очаге инфекционного заболевания на дому членами семьи:
— до госпитализации больного,
— при лечении на дому до выздоровления,
— у бактерионосителей до полной санации.
Заключительная дезинфекция проводится после госпитализации больного или носителя из очага.
5. В очаге дифтерии необходимо проведение профилактических прививок. Профилактическим прививкам подлежат:
— не привитые против дифтерии лица;
— дети и подростки, у которых наступил срок очередной вакцинации или ревакцинации;
— взрослые лица, у которых согласно медицинской документации с момента последней прививки прошло 10 и более лет;
— лица, у которых при серологическом обследовании не обнаружены защитные титры дифтерийных антител (1:20 и более).
Специфическая профилактика дифтерии проводится в соответствии с национальным календарем профилактических прививок и инструкциями по применению медицинских иммунобиологических препаратов.
Противоэпидемические мероприятия в очаге брюшного тифа
Согласно Санитарно-эпидемиологическим правилам «Профилактика брюшного тифа и паратифов. СП 3.1.1.2137-06»
Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ — конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
Папиллярные узоры пальцев рук — маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.
источник