Автор: Мурзина Наталья Петровна, зав. лабор. клиники №1 ВолГМУ, 05 июня 2006 г.
Лейкоцитарная формула – процентное соотношение различных видов лейкоцитов (подсчитывают в окрашенных мазках крови). Исследование лейкоцитарной формулы имеет большое значение в диагностике большинства гематологических, инфекционных, воспалительных заболеваний, а также для оценки тяжести состояния и эффективности проводимой терапии. Изменения лейкоцитарной формулы имеют место при целом ряде заболеваний, но порой они являются неспецифическими.
Лейкоцитарная формула имеет возрастные особенности (у детей, особенно в период новорождённости, соотношение клеток резко отличается от взрослых).
Лейкоциты формируют в организме человека мощный кровяной и тканевый барьеры против микробной, вирусной и паразитарной инфекций, поддерживают тканевой гомеостазис (постоянство) и регенерацию тканей. По морфологическим признакам (вид ядра, наличие и характер цитоплазматических включений) выделяют 5 основных видов лейкоцитов – нейтрофилы, эозинофилы, базофилы, лимфоциты и моноциты. Кроме того, лейкоциты различаются по степени зрелости, большая часть клеток-предшественников зрелых форм лейкоцитов (юные, миелоциты, промиелоциты, пролимфоциты, промоноциты, бластные формы клеток) в периферической крови появляются только в случае патологии.
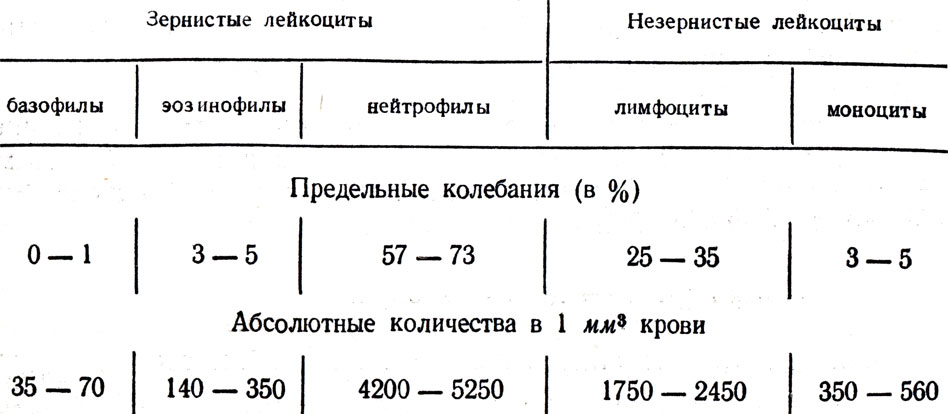
Лейкоциты крови представлены гранулоцитами, в цитоплазме которых при окрашивании выявляется зернистость (нейтрофильные, эозинофильные и базофильные лейкоциты), и агранулоцитами, цитоплазма которых не содержит зернистости (лимфоциты и моноциты). Около 60% общего числа гранулоцитов находится в костном мозге, составляя костномозговой резерв, 40% — в других тканях и лишь менее 1% — в периферической крови.
Различные виды лейкоцитов выполняют разные функции, поэтому определение соотношения разных видов лейкоцитов, содержания молодых форм, выявление патологических клеточных форм несет ценную диагностическую информацию.
Варианты изменения (сдвига) лейкоцитарной формулы:
Сдвиг лейкоцитарной формулы влево – увеличение количества незрелых (палочкоядерных) нейтрофилов в периферической крови, появление метамиелоцитов (юных), миелоцитов;
Сдвиг лейкоцитарной формулы вправо – уменьшение нормального количества палочкоядерных нейтрофилов и увеличение числа сегментоядерных нейтрофилов с гиперсегментированными ядрами (мегалобластная анемия, болезни почек и печени, состояние после переливания крови).
Наиболее многочисленная разновидность белых клеток крови, они составляют 45-70% всех лейкоцитов. В зависимости от степени зрелости и формы ядра в периферической крови выделяют палочкоядерные (более молодые) и сегментоядерные (зрелые) нейтрофилы. Более молодые клетки нейтрофильного ряда – юные (метамиелоциты), миелоциты, промиелоциты – появляются в периферической крови в случае патологии и являются свидетельством стимуляции образования клеток этого вида. Длительность циркуляции нейтрофилов в крови составляет в среднем примерно 6,5 часов, затем они мигрируют в ткани.
Участвуют в уничтожении проникших в организм инфекционных агентов, тесно взаимодействуя с макрофагами (моноцитами), Т- и В-лимфоцитами. Нейтрофилы секретируют вещества, обладающие бактерицидными эффектами, способствуют регенерации тканей, удаляя из них повреждённые клетки и секретируя стимулирующие регенерацию вещества. Основная их функция – защита от инфекций путем хемотаксиса (направленного движения к стимулирующим агентам) и фагоцитоза (поглощения и переваривания) чужеродных микроорганизмов.
Увеличение числа нейтрофилов (нейтрофилез, нейтрофилия, нейтроцитоз), как правило, сочетается с увеличением общего числа лейкоцитов в крови. Резкое снижение количества нейтрофилов может привести к угрожающим жизни инфекционным осложнениям. Агранулоцитоз – резкое уменьшение числа гранулоцитов в периферической крови вплоть до полного их исчезновения, ведущее к снижению сопротивляемости организма к инфекции и развитию бактериальных осложнений.
источник
Лейкоцитарная формула содержит информацию об общем количестве лейкоцитов и о процентном соотношении различных видов лейкоцитов в крови. Основные субпопуляции лейкоцитов – это нейтрофилы, лимфоциты, моноциты, эозинофилы и базофилы. Гематологический анализатор, выполняющий общий анализ крови, указывает только количество указанных субпопуляций лейкоцитов.
Чтобы оценить морфологию («внешний вид») лейкоцитов, обнаружить дополнительные изменения (бласты, атипичные мононуклеары, плазматические клетки), вычислить процентное содержание сегментоядерных и палочкоядерных лейкоцитов, применяют микроскопию мазка крови. В этом случае анализ крови оценивает и описывает человек (лаборант), а не аппарат.
Диагностика инфекционных и воспалительных заболеваний.
Диагностика болезней и новообразований крови.
Контроль эффективности проводимой терапии.
Подготовка к оперативному вмешательству.
Кровь на исследование сдают утром натощак, исключается даже чай или кофе. Допустимо пить обычную воду.
Накануне вечером ограничить жирную пищу, не употреблять спиртные напитки, нежелательны физические нагрузки.
Временной интервал от последнего приёма пищи до сдачи анализа – не менее восьми часов.
Исключить физическую активность за 30 минут до забора крови.
Венозная или капиллярная кровь.
Это форменные элементы крови, клетки системы иммунитета человека. Представляют собой клетки с ядрами, образуются в красном костном мозге или органах лимфатической системы. Функции лейкоцита зависят от того, к какому подвиду (субпопуляции) он относится. Одни из них отвечают за уничтожение бактерий, вторые – вирусов, третьи – за аллергические реакции. Поэтому повышение или снижение уровня лейкоцитов только указывает на общее изменение состояния организма, а для более детальной диагностики необходимо знать количество и особенности отдельных субпопуляций.
Повышение общего числа лейкоцитов в крови называется лейкоцитоз, а снижение уровня лейкоцитов – лейкопения.
Уровень лейкоцитов, x10 9 клеток/L
- стресс, эмоциональное напряжение,
- послеоперационный период,
- менструация,
- беременность и роды,
2. Лейкоцитоз как следствие образования лейкоцитов:
- ожоги,
- инфаркт миокарда,
- инфекционно-воспалительные заболевания (ангина, пневмония, менингит, полиартрит, пиелонефрит, аппендицит и др.), вызванные бактериями, вирусами или грибками,
- злокачественные опухоли,
- приём гормональных препаратов (глюкокортикостероидов),
3. Лейкоцитоз при опухолях крови:
- некоторые инфекции, вызванные вирусами или бактериями (грипп, эпидемический паротит, корь, краснуха, брюшной тиф, туляремия, вирусный гепатит, сепсис, малярия, милиарный туберкулез, СПИД);
- системная красная волчанка,
- ревматоидный артрит,
- прием сульфаниламидов, левомицетина, анальгетиков, тиреостатиков, цитостатиков,
- истощение и кахексия,
- воздействие ионизирующего излучения,
- болезнь Адиссона –Бирмера,
- синдром Фелти (увеличение селезёнки, пигментные пятна на коже конечностей, анемия, гранулоцитопения, тромбоцитопения) – один из вариантов ревматоидного артрита у взрослых,
- болезнь Гоше,
- пароксизмальная ночная гемоглобинурия.
Нейтрофилы – самая многочисленная субпопуляция лейкоцитов. Средняя продолжительность их жизни – 15 дней, большую часть времени клетка проводит в костном мозге, затем выходит в кровь на 10 часов, после чего переходит в периферические ткани. Внутри каждого нейтрофила есть зёрна (гранулы). В них содержатся специальные ферменты, предназначенные для уничтожения бактерий и вирусов. Если в организме возникает воспалительный очаг, нейтрофилы обнаруживают его и направляются туда, уничтожают и переваривают его. Наибольшую активность нейтрофилы проявляют по отношению к бактериям, поэтому, чем сильнее выражен бактериальный воспалительный процесс, тем больше в анализе крови нейтрофилов.
Нейтрофилы бывают разных видов в зависимости от своего «возраста» — степени зрелости, процесс роста и созревания нейтрофилов происходит не в крови, а в костном мозге. Самый зрелый нейтрофил с полным набором защитных ферментов – это сегментоядерный нейтрофил. Их больше всего в лейкоцитарной формуле – от 47 до 72%.
Самый «маленький» и неопасный нейтрофил – это миелоцит. Когда он подрастает, то превращается в юный (метамиелоцит). Эта клетка также ещё слабо выполняет защитные функции, но по мере роста она становится палочкоядерным нейтрофилом. Этот нейтрофил обладает меньшим запасом защитных ферментов, чем сегментоядерный, однако при необходимости он также способен уничтожить чужеродный агент.
В крови здорового человека обнаруживается много сегментоядерных и несколько палочкоядерных нейтрофилов, молодые нейтрофилы находятся в костном мозге. При заболеваниях (нетяжелые инфекции) из костного мозга выходят палочкоядерные нейтрофилы, которые ещё не успели созреть в сегментоядерные, однако способны частично уничтожать бактерии. Если заболевание тяжёлое и длительное, в кровь выходят и юные (метамиелоциты). А вот появление миелоцитов в лейкоцитарной формуле указывает на очень тяжёлое течение воспалительного процесса, когда организм использует последние возможности обороны.
Повышение уровня нейтрофилов в крови называют нейтрофилёз, а снижение их уровня – нейтропения.
Норма: миелоциты и метамиелоциты в лейкоцитарной формуле у здоровых людей отсутствуют.
источник
Показатели крови характеризуют состояние здоровья человека и могут значительно облегчить диагностику. Благодаря определению лейкоцитарной формулы можно предположить вид заболевания, судить о его протекании, наличии осложнений и даже спрогнозировать его исход. А понять происходящие в организме изменения поможет расшифровка лейкограммы.
Лейкоцитарная формула крови — это соотношение различных видов лейкоцитов, обычно выраженное в процентах. Исследование проводится в рамках общего анализа крови.
Лейкоцитами называют белые кровяные клетки, которые представляют систему иммунитета организма. Их главными функциями являются:
- защита от микроорганизмов, способных вызывать проблемы со здоровьем;
- участие в процессах, возникающих в организме при воздействии различных патогенных факторов и вызывающих нарушения нормальной жизнедеятельности (различные заболевания, воздействие вредных веществ, стрессы).
Выделяют следующие виды лейкоцитов:
- Эозинофилы. Проявляются при аллергических, паразитарных, инфекционных, аутоиммунных и онкологических заболеваниях.
- Нейтрофилы. Защищают от инфекций, способны разрушать вирусы и бактерии. Классифицируются на:
- миелоциты (зарождающиеся) и метамиелоциты (юные — происходят от миелоцитов) — отсутствуют в крови здорового человека, образуются только в крайних случаях, при наиболее тяжёлых заболеваниях;
- палочкодерные (молодые) — их количество увеличивается при бактериальных заболеваниях, если сегментоядерные нейтрофилы не справляются с инфекцией;
- сегментоядерные (зрелые) — представлены в самом большом количестве, обеспечивают иммунную защиту организма в здоровом состоянии.
- Лимфоциты. Являются своеобразными чистильщиками: способны обнаруживать, распознавать и разрушать антигены, а также принимают участие в синтезе антител (соединений, способных стимулировать лимфоидные клетки, формируя и регулируя иммунный ответ организма), обеспечивают иммунную память.
- Моноциты. Их основная задача поглощать и переваривать погибшие (отмирающие или остатки разрушенных) клетки, бактерии и другие инородные частицы.
- Базофилы. Функции этих клеток полностью не изучены. Известно, что они принимают участие в аллергических реакциях, в процессах свёртываемости крови, активизируются при воспалениях.
Плазматические клетки (плазмоциты) участвуют в образовании антител и в норме присутствуют в очень низком количестве только в крови детей, у взрослых — отсутствуют и могут появиться только в случае патологий.
Исследование качественных и количественных характеристик лейкоцитов способно помочь при постановке диагноза, так как при любых изменениях в организме процентное содержание одних видов клеток крови увеличивается или уменьшается за счёт увеличения или уменьшения в той или иной степени других.
Врач назначает данный анализ для того, чтобы:
- получить представление о тяжести состояния больного, судить о ходе заболевания или патологического процесса, узнать о наличии осложнений;
- установить причину заболевания;
- оценить эффективность назначенного лечения;
- спрогнозировать исход заболевания;
- в некоторых случаях — оценить клинический диагноз.
Для подсчёта лейкоцитарной формулы с мазком крови совершают определённые манипуляции, высушивают, обрабатывают специальными красителями и рассматривают под микроскопом. Лаборант отмечает те клетки крови, которые попадают в поле его зрения, и делает это до тех пор, пока в сумме не наберётся 100 (иногда 200) клеток.
Распределение лейкоцитов по поверхности мазка неравномерно: более тяжёлые (эозинофилы, базофилы и моноциты) располагаются ближе к краям, а более лёгкие (лимфоциты) — ближе к центру.
При подсчёте могут использоваться 2 способа:
- Метод Шиллинга. Заключается в определении числа лейкоцитов в четырёх участках мазка.
- Метод Филипченко. В этом случае мазок мысленно делят на 3 части и ведут подсчёт по прямой поперечной линии от одного края к другому.
На листе бумаги в соответствующих графах отмечается количество. После этого производится подсчёт каждого вида лейкоцитов — сколько каких клеток было найдено.
Следует иметь в виду, что подсчет клеток в мазке крови при определении лейкоцитарной формулы является весьма неточным методом, поскольку существует множество трудноустранимых факторов, вносящих погрешность: ошибки при взятии крови, приготовлении и окраске мазка, человеческая субъективность при интерпретации клеток. Особенность некоторых типов клеток (моноцитов, базофилов, эозинофилов) заключается в том, что в мазке они распределяются неравномерно.
При необходимости производится расчёт лейкоцитарных индексов, представляющих собой отношение содержащихся в крови пациента различных форм лейкоцитов, также иногда в формуле используется показатель СОЭ (скорость оседания эритроцитов).
Лейкоцитарные индексы показывают степень интоксикации и характеризуют состояние адаптационного потенциала организма – способности приспосабливаться к воздействию токсических факторов и справляться с ними. Они также позволяют:
- получить информацию о состоянии больного;
- оценить работу иммунной системы человека;
- изучить сопротивляемость организма;
- узнать уровень иммунологической реактивности (развитие организмом иммунологических реакций в ответ на воздействие паразитов или антигенных веществ) при поражении различных органов.
| Возраст | Эозинофилы, % | Нейтрофилы сегментоядерные, % | Нейтрофилы палочкоядерные, % | Лимфоциты, % | Моноциты, % | Базофилы, % |
| Новорождённые | 1–6 | 47–70 | 3–12 | 15–35 | 3–12 | 0–0,5 |
| Младенцы до 2 недель | 1–6 | 30–50 | 1–5 | 22–55 | 5–15 | 0–0,5 |
| Груднички | 1–5 | 16–45 | 1–5 | 45–70 | 4–10 | 0–0,5 |
| 1–2 года | 1–7 | 28–48 | 1–5 | 37–60 | 3–10 | 0–0,5 |
| 2–5 лет | 1–6 | 32–55 | 1–5 | 33–55 | 3–9 | 0–0,5 |
| 6–7 лет | 1–5 | 38–58 | 1–5 | 30–50 | 3–9 | 0–0,5 |
| 8 лет | 1–5 | 41–60 | 1–5 | 30–50 | 3–9 | 0–0,5 |
| 9–11 лет | 1–5 | 43–60 | 1–5 | 30–46 | 3–9 | 0–0,5 |
| 12–15 лет | 1–5 | 45–60 | 1–5 | 30–45 | 3–9 | 0–0,5 |
| Люди старше 16 лет | 1–5 | 50–70 | 1–3 | 20–40 | 3–9 | 0–0,5 |
Нормы лейкоцитарной формулы зависят от возраста человека. У женщин отличие также состоит в том, что показатели могут меняться в период овуляции, после или в период менструации, при беременности, после родов. Именно поэтому в случаях отклонений следует консультироваться у гинеколога.
Повышение или снижение уровня тех или иных видов лейкоцитов указывает на происходящие в организме патологические изменения.
| Виды лейкоцитов | Ниже нормы | Выше нормы |
| Эозинофилы |
|
|
| Нейтрофилы |
|
|
| Лимфоциты |
|
|
| Моноциты |
|
|
| Базофилы |
|
|
В медицине существуют понятия сдвига лейкоцитарной формулы, свидетельствующие об отклонених в состоянии здоровья пациентов.
| Сдвиг влево | Сдвиг вправо | |
| Изменения в формуле крови |
|
|
| На какие проблемы со здоровьем указывает |
|
|
Для получения данных о состоянии больного, опираясь на результаты лейкоцитарной формулы, учитывают индекс сдвига. Его определяют по формуле: ИС = М (миелоциты) + ММ (метамиелоциты) + П (палочкоядерные нейтрофилы)/С (сегментоядерные нейтрофилы). Норма индекса сдвига лейкоцитарной формулы у взрослого человека — 0,06.
В некоторых случаях может отмечаться такое явление, как значительное содержание в крови молодых клеток — метамиелоцитов, миелоцитов, промиелоцитов, миелобластов, эритробластов. Это обычно указывает на заболевания опухолевой природы, онкологию и метастазирование (образование вторичных очагов опухоли).
Перекрёст лейкоцитарной формулы — это понятие, возникающее при анализировании крови ребёнка. Если у взрослого человека изменения в крови обусловлены заболеваниями или значительным воздействием на организм вредных факторов, то у маленьких детей изменения возникают в связи с формированием иммунной системы. Данное явление не является патологией, а считается абсолютно нормальным. Нестандартность цифр обуславливается только становлением иммунитета.
Первый перекрёст лейкоцитарной формулы обычно возникает к концу первой недели жизни младенца. В это время количество нейтрофилов и лимфоцитов в крови уравнивается (их становится примерно по 45%), после чего число лимфоцитов продолжает расти, а нейтрофилов — уменьшаться. Это считается нормальным физиологическим процессом.
Второй перекрёст лейкоцитарной формулы возникает в 5–6 лет и только к десяти годам показатели крови приближаются к норме взрослого человека.
По данным ряда медицинских авторов, в настоящее время у детей отмечается более ранний перекрест в лейкоцитарной формуле, склонность к эозинофилии, относительной нейтропении и увеличению числа лимфоцитов.
Лейкоцитарная формула способна дать многие ответы при затруднениях в диагностике заболевания и назначении терапии, а также охарактеризовать состояние пациента. Однако расшифровку анализа крови лучше доверить опытному специалисту. Врач может дать подробные объяснения и скорректировать проводимое лечение.
источник
Получая результаты анализа крови, обычный человек вряд ли сможет многое по ним сказать, даже если смутно помнит уроки анатомии в старших классах школы: кровь состоит из плазмы и различных клеток – эритроцитов, тромбоцитов и лейкоцитов. И их поведение в сданной пробе о многом скажет врачу. Например, скорость оседания эритроцитов и, конечно, лейкоцитарная формула крови, один из важных показателей состояния пациента и его организма.
Иначе данный анализ называют лейкограммой: она показывает процентное соотношение видов кровяных белых клеток, то есть лейкоцитов. Суммарное число видов составляет абсолютное целое, вообразимые 100%, с учетом которого составляется формула: при повышении количества одних лейкоцитов соответственно происходит понижение других в том же количестве.
Лейкоцитарная формула крови отражает в процентах наличие пяти форм белых клеток, являющихся главными. Они различаются по выполняемым ими функциям, а по морфологии их делят на две группы: с гранулами, способствующими восприятию окраски, или без:
- гранулоциты (базофилы; эозинофилы; нейтрофилы).
- агранулоциты крови (В- и Т-лимфоциты, моноциты).
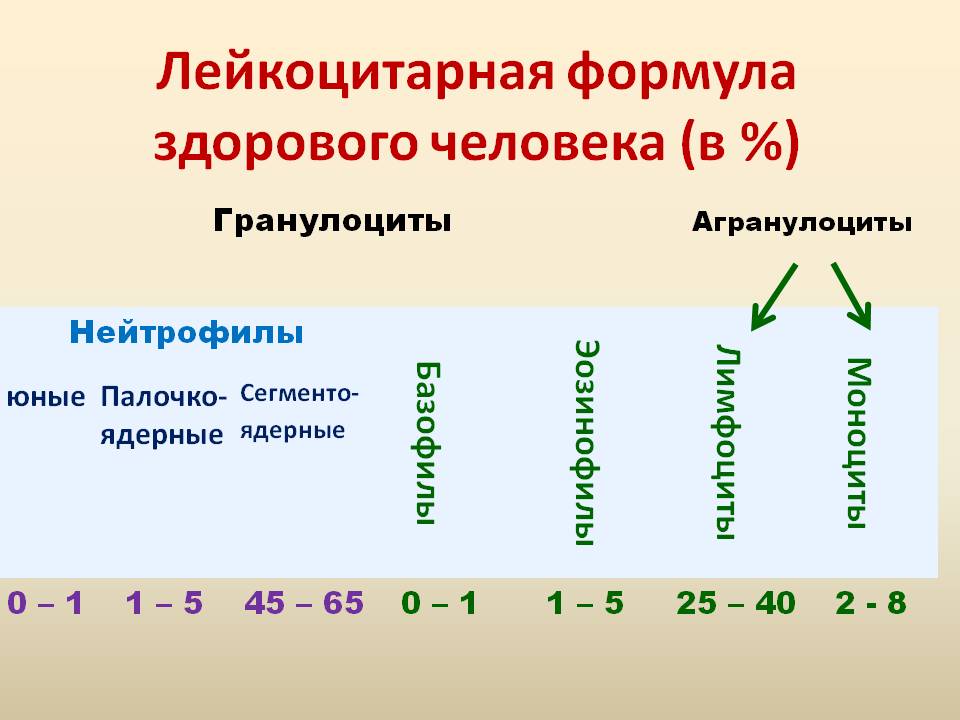
У взрослых людей лейкограмма будет содержать в норме разные лейкоциты примерно в следующих процентных значениях:
- наибольшее количество 47-72% – сегментоядерные нейтрофилы;
- затем 19-37% – лимфоциты;
- 3-11% содержится моноцитов;
- вторая разновидность нейтрофилов — палочкоядерные (незрелые) – 1-6%;
- от 0,5% до 5% – эозинофилы;
- и наименьшее значение 0-1% базофилов.
При расшифровке анализа крови и диагностировании болезней у детей, важно помнить: лейкограмма меняется в зависимости от возраста пациента.
Известны и абсолютные величины для белых клеток, то есть сколько тех или иных приходится на единицу, в которой исчисляется объем крови. Эти данные необходимы для определения абсолютных изменений лейкограммы: в отличии от относительных, здесь учитываются данные и в процентах, и числовые.
Лейкоцитарная формула крови подсчитывается под микроскопом в лабораторных условиях исходя из количества (относительного и абсолютного) на 100 клеток взятого материала.
Также может быть использован анализатор – гематологический, который предоставляет более точный независимый от человеческого фактора результат, проверенный на большем количестве клеток крови, чем это позволяет микроскоп (2000 к 200).
Если при расшифровке лейкоцитарной формулы найдены какие-либо отклонения, то для уточнения результатов должно быть проведено дополнительное исследование – мазка, а также описание морфологии анализируемых клеток.
У каждой разновидности лейкоцитов есть своя четкая функция в организме, и они должны правильно ее выполнять. Поэтому так важна формула лейкоцитов при обследовании человека: она покажет сбои и уточнит диагноз.
Состояние иммунитета, наличие инфекции, аллергии, лейкозы, вирусные, бактериальные заболевания, тяжесть патологии – всю эту информация врач может получить при расшифровке лейкограммы.
- Лимфоциты «Т-« стоят на пути одной из самых серьезных болезней современности – рака, уничтожая его клетки, а также другие чужеродные для тела человека микроорганизмы. В-лимфоциты при правильной работе вырабатывают антитела.
- Моноциты в крови – непосредственные участники фагоцитоза (процесса захвата и удаления патогенов): они обезвреживают чужеродный материал, управляют ответом иммунной системы на него и восстановление поврежденных тканей.
- Базофилы в крови важны тем, что управляют перемещением остальных лейкоцитов к месту воспаления, а также без них не обходится ни одна аллергия.
- Нейтрофилы в крови отвечают за бактерицидные вещества, выделяемые в организме, поглощают тела, чуждые для организма.
- Эозинофилы в крови, как и другие клетки, участвующие в фагоцитозе, контролируют высвобождение гистамина при воспалении и аллергии.
Существует множество патологий, приводящих к количественному росту лимфоцитов в крови – лимфоцитоза.
К нему приводят инфекции:
- бактериальные (туберкулез, сифилис, бруцеллез);
- вирусные (краснуха, инфекционный мононуклеоз, корь, ветрянка).
Лейкоцитоз крови может указывать на наличие у пациента лимфомы, лимфолейкоза или лимфосаркомы. Повышение лимфоцитов может стать следствием гипотериоза, фолиеводефицитной и других анемий, нарушением в работе коры надпочечников.
Если уровень лимфоцитов понижен, значит, выявлена лимфоцитопения, то врач может заподозрить у больного острые патологии: лучевую болезнь, красную волчанку, инфекции. Также это указывает на возможные недостаточность в работе почек, лимфогранулематоз или иммунодефицит.
При кровотечениях, некрозах, назначении кортикостероидов, интоксикации и бактериальных патологиях, протекающих остро в лейкограмме отразится завышенное по сравнению с нормой число нейтрофилов – нейтрофилез.
Его антипод – нейтропения – сигнализирует о том, что у пациента может быть гепатит, краснуха, туляремия, брюшной тиф, бруцеллез, аутоиммунные патологии. Она также диагностируется при интоксикации лекарствами, гиперчувствительности к ним, при воздействии радиации. Существует и наследственная нейтропения, она является наследственной и не представляет угрозы.
Если в лейкоцитарной формуле наблюдается перевес в сторону моноцитов, говорят о моноцитозе. Помимо бактериальных инфекций, ее причиной могут стать аутоиммунные патологии, гемобластозы, паразитарные заражения.
При снижении числа моноцитов в анализе крови оценку проводят одновременно с анализом показателей числа лимфоцитов, поскольку они играют важную роль при определении легочного туберкулеза.
Заболевание эритремия, миелолейкоз (хронический) отражаются в лейкограмме сниженным уровнем базофилов в организме (врач диагностирует базофилию).
Когда в формуле повышается уровень эозинофилов, это может свидетельствовать о таких заболеваниях и патологиях как скарлатина, экзема, лейкоз, псориаз, эндокардит Леффлера, аллергические реакции. Число эозинофилов снижается при брюшном тифе и адренокортикостероидной активности.
При расшифровке изменений в лейкоцитарной формуле с учетом возрастной нормы говорят об ее сдвиге:
- влево, когда при анализе выявлены метамиелоциты (юные), а также миелоциты.
Такие изменения сигнализируют о гнойных инфекциях, воспалительных процессах (орхит, пиелонефрит), кровотечениях в острой стадии, токсичных отравлениях, ацидозе или слишком высоких нагрузках на организм.
- влево с омоложением (кроме форм, обнаруженных при простом сдвиге влево, здесь присутствуют эритро- и миелобласты, промиелоциты).
Подобный сдвиг в лейкограмме может указывать на метастазы, лейкоз крови, милофиброз или состояние комы.
- вправо (на такой вывод наводят появившиеся в крови гиперсегментированные гранулоциты, незрелые нейтрофилы палочкоядерные присутствуют в меньшем количестве, а уровень зрелых, с 5-6 сегментами, нейтрофилов, наоборот, повышен).
Такая лейкограмма, возможно, свидетельствует о наличии у пациента анемии (фолиеводефицитной, мегалобластной), патологии почек, печени, лучевой болезни, может стать следствием недостатка витамина В12 или переливания крови.
Изменения в лейкограмме различаются также по степени развития при применении индекса, рассчитывающегося по формуле: общее число присутствующих в образце нейтрофилов (миелоцитов, палочкоядерных, мета- и промиелоцитов юных) делится на число зрелых нейтрофилов (сегментоядерных). Для взрослого, организм которого не подвержен заболеваниям и патологиям, такое отношение в норме должно попадать в диапазон 0,05-0,1.
Грамотно и правильно расшифровать лейкоцитарную формулу может только квалифицированный специалист, который сможет по расшифровке лейкограммы определить направление дальнейших, уточняющих диагноз исследований и назначить правильную действенную терапию.
источник
Наиболее правильная современная оценка значения лейкоцитарной формулы дана Н. А. Шмелевым (1959). По его мнению, если нужно оценить состояние кроветворных органов, выяснить, каким путем создается та или иная лейкоцитарная формула, нельзя не учитывать и абсолютных цифр.
Функцию отдельных частей кроветворной системы выражают абсолютные цифры. Практически перевод в абсолютные величины нужен в тех случаях, когда общее количество лейкоцитов в значительной степени отклоняется от нормы.
При изучении морфологических изменений периферической крови при брюшном тифе у детей мы пользовались методом Мошковского и Левина, т. е. изучали абсолютные количества форм лейкоцитов, установленных в 1 мм крови.
Для некоторого удобства практического пользования таблицей Левина мы взяли средние нормы лейкоцитарной формулы в абсолютных количествах применительно к нашим возрастным группам детей.
Средние возрастные данные формулы белой крови у детей (в абсолютных количествах)
| Возраст детей (в годах) | Количество элементов белой крови | |||
| нейтрофилы | лимфоциты | моноциты | эозинофилы | |
| 1 — 5 | 3000 — 5500 | 3500 — 5500 | 600 — 1000 | 100 — 400 |
| 5 — 7 | 3000 — 5500 | 2500 — 4500 | 400 — 900 | 100 — 400 |
| 7 — 10 | 3000 — 5500 | 2200 — 4000 | 400 — 800 | 100 — 400 |
| 10 — 14 | 3000 — 5500 | 1500 — 3200 | 300 — 700 | 100 — 300 |
При изучении абсолютного количества содержания сегментоядерных и палочкоядерных нейтрофилов в возрастном разрезе мы не нашли особых различий.
Во всех возрастах имеются значительные сдвиги в сторону увеличения или уменьшения от средних норм количества сегментоядерных нейтрофилов. Изменения в содержании палочкоядерных нейтрофилов более выражены в сторону увеличения.
«Брюшной тиф у детей», Н.В.Дмитриева
Большинство авторов приходят к заключению, что при брюшном тифе аппетит всегда бывает потерян с первых же дней болезни. Появление аппетита и выделение пищеварительных соков взаимосвязаны между собой. И. П. Павлов рассматривал выделение аппетитного сока как условие, создающее аппетит. Он писал, что аппетит при еде, означает обильное отделение с самого начала еды сильного сока, если же…
Ж. А. Шор отмечает у 27 — 43% детей, больных брюшным тифом, на высоте болезни нейтропению. При наличии осложнений наблюдался в некоторых случаях нейтрофилез; у тяжелобольных эозинофилы всегда отсутствовали. При легких и среднетяжелых формах эозинофилия наблюдалась редко. Отклонений от нормальных количеств в группе моноцитов не было. В. И. Апостол (1945) указывает на наличие умеренного лейкоцитоза…
Литературные данные свидетельствуют о том, что при брюшном тифе имеются нарушения физиологических отправлений и анатомических изменений всего желудочно-кишечного тракта, которые оказывают влияние на трофику организма в целом. Мы изучили изменения со стороны желудочно-кишечного тракта у 480 детей, больных брюшным тифом. Изменения в области носоглотки в начале брюшного тифа выражались в появлении катаральных ангин у 7,5%…
Мы изучали картину белой крови у детей, больных брюшным тифом, с учетом возраста и тяжести болезни. По нашим данным, лейкопения наблюдалась у большинства больных (72,3%) одинаково часто во всех возрастных группах. До настоящего времени распространенным методом определения количественных соотношений элементов белой крови является метод Шиллинга. Но этот метод не дает точных представлений о фактическом содержании…
Сухой обложенный язык и снижение секреторной деятельности слюнных желез наблюдались у детей всех возрастных групп, отражали динамику заболевания и имели, несомненно, защитный характер. Возможно, что снижение секреции слюнных желез было связано с повышением тонуса симпатической нервной системы у детей более раннего возраста. У 300 больных (62,5%) аппетит был нарушен, особенно на высоте заболевания, т. е….
источник
Количество лейкоцитов в течение дня может изменяться под действием различных факторов, не выходя за пределы референсных значений.
Физиологическое повышение количества лейкоцитов (физиологический лейкоцитоз) возникает после приёма пищи (поэтому желательно про водить анализ натощак), после физической нагрузки (не рекомендуют физические усилия до взятия крови) и во второй половине дня (желательно забор крови для анализа проводить утром) , при стрессах, воздействии холода и тепла. У женщин физиологическое повышение количества лейкоцитов отмечают в предменструальном периоде, во второй половине беременности и при родах.
Реактивный физиологический лейкоцитоз обусловлен перераспределением пристеночного и циркулирующего пулов нейтрофилов, мобилизацией костномозгового пула. При стимуляции лейкопоэза под действием инфекционных агентов, токсинов, факторов воспаления и некроза тканей, эндогенных токсинов количество лейкоцитов растёт за счёт увеличения их образования в костном мозге и лимфатических узлах.
Некоторые инфекционные и фармакологические агенты могут вызывать уменьшение содержания лейкоцитов (лейкопению). Отсутствие лейкоцитоза в острой фазе инфекционного заболевания, особенно при наличии сдвига влево в лейкоцитарной формуле (увеличение содержания молодых форм), — неблагоприятный признак. Лейкоцитоз может развиваться в результате опухолевых процессов в кроветворной ткани (лейкозная пролиферация клеток с появлением бластных форм) .
Гематологические заболевания проявляются также и лейкопенией. Лейкоцитозы и лейкопении обычно развиваются как следствие преимущественного увеличения или снижения отдельных видов лейкоцитов.
Единицы измерения: количество клеток в литре крови (х10 9 /л) .
Референсные значения: после 16 лет количество лейкоцитов в норме составляет 4,0-10,0х10 9 /л.
Увеличение количества лейкоцитов (лейкоцитоз — более 10х10 9 /л) возникает в следующих случаях:
- реактивный (физиологический) лейкоцитоз (воздействие физиологических факторов: боли, холодной или горячей ванны, физической нагрузки, эмоционального напряжения, воздействия солнечного света и ультрафиолетовых лучей);
- состояние после операционного вмешательства;
- менструация;
- лейкоцитоз в результате стимуляции лейкопоэза (инфекционно-воспалительные процессы: остеомиелит, пневмония, ангина, сепсис, менингит, флегмона, аппендицит, абсцесс, полиартрит, пиелонефрит, перитонит бактериальной, вирусной или грибковой этиологии);
- интоксикация, в том числе эндогенная (диабетический ацидоз, эклампсия, уремия, подагра);
- ожоги и травмы;
- острые кровотечения;
- оперативные вмешательства;
- инфаркты внутренних органов (миокарда, мозга, лёгких, почек, селезёнки);
- ревматические атаки;
- злокачественные опухоли;
- глюкокортикоидная терапия;
- острые и хронические анемии различной этиологии (гемолитическая, аутоиммунная, постгеморрагическая);
- опухолевый лейкоцитоз (миело- и лимфолейкоз). Уменьшение количества лейкоцитов (лейкопения — менее 4,0х10 9 /л) происходит по следующим причинам:
- некоторые вирусные и бактериальные инфекции (грипп, брюшной тиф, туляремия, вирусный гепатит, сепсис, корь, малярия, краснуха, эпидемический паротит, милиарный туберкулёз, СПИД) ;
- системная красная волчанка, ревматоидный артрит и другие коллагенозы
- приём сульфаниламидов, хлорамфеникола, анальгетиков, нестероидных противовоспалительных средств (НПВС) , тиреостатиков, цитостатиков;
- воздействие ионизирующего излучения;
- лейкопенические формы лейкозов;
- спленомегалия, гиперспленизм, состояния после спленэктомии;
- гипо- и аплазия костного мозга;
- болезнь Аддисона-Бирмера;
- анафилактический шок;
- истощение и кахексия.
Лейкоцитарная формула — процентное соотношение количества нейтрофилов, лимфоцитов, эозинофилов, базофилов и моноцитов.
Изменения лейкоцитарной формулы неспецифичны: они могут иметь сходный характер при разных заболеваниях или, напротив, возможны разные изменения при одной и той же патологии у разных больных.
Лейкоцитарная формула имеет возрастные особенности, поэтому её сдвиги следует оценивать с учётом возрастной нормы.
Варианты изменения (сдвига) лейкоцитарной формулы
Сдвиг влево [в крови увеличено количество палочкоядерных нейтрофилов, возможно появление метамиелоцитов (юных), миелоцитов] может указывать на следующие состояния:
- острые инфекционные заболевания;
- физическое перенапряжение;
- ацидоз и коматозные состояния.
Сдвиг вправо (в крови появляются гиперсегментированные гранулоциты) может свидетельствовать о следующих состояниях:
- мегалобластной анемии;
- болезнях почек и печени;
- состоянии после переливания крови.
Значительное омоложение клеток происходит в таких случаях:
• так называемый бластный криз — наличие только бластных клеток (острые лейкозы, метастазы злокачественных новообразований, обострение хронических лейкозов) ;
• «провал» лейкоцитарной формулы — бластные клетки, промиелоциты и зрелые клетки, промежуточных форм нет (характерно для дебюта острого лейкоза).
Нейтрофилы составляют 50-75% всех лейкоцитов. В зависимости от степени зрелости и формы ядра в периферической крови выделяют палочкоядерные (более молодые) и сегментоядерные (зрелые) нейтрофилы. Более молодые клетки нейтрофильного ряда — метамиелоциты (юные), миелоциты, промиелоциты — появляются в периферической крови в случае патологии и бывают свидетельством стимуляции образования клеток этого вида. Основная их функция — защита от инфекций путём хемотаксиса (направленного движения к стимулирующим агентам) и фагоцитоза (поглощения и переваривания) чужеродных микроорганизмов.
Референсные значения: см. табл. 2-5.
Увеличение количества нейтрофилов (нейтрофилёз, нейтрофилия):
- инфекции (вызванные бактериями, грибами, простейшими, риккетсиями, некоторыми вирусами, спирохетами);
- воспалительные процессы (ревматизм, ревматоидный артрит, панкреатит, дерматит, перитонит, тиреоидит);
- состояние после оперативного вмешательства;
- ишемический некроз тканей (инфаркты внутренних органов);
- эндогенные интоксикации (сахарный диабет, уремия, эклампсия, некроз гепатоцитов);
- физическое напряжение, эмоциональная нагрузка и стрессовые ситуации: воздействие жары, холода, боли; ожоги и роды, беременность, страх, гнев, радость;
- онкологические заболевания (опухоли различных органов);
- приём некоторых лекарственных препаратов, например глюкокортикоидов, препаратов наперстянки, гепарина, ацетилхолина;
- отравление свинцом, ртутью, этиленгликолем, инсектицидами. Уменьшение количества нейтрофилов (нейтропения):
- некоторые инфекции, вызванные бактериями (брюшной тиф и паратифы, бруцеллёз), вирусами (грипп, корь, ветряная оспа, вирусный гепатит, краснуха), простейшими (малярия) , риккетсиями (сыпной тиф), затяжные инфекции у пожилых и ослабленных людей;
- болезни системы крови (гипо- и апластические, мегалобластные и железодефицитные анемии, пароксизмальная ночная гемоглобинурия, острый лейкоз, гиперспленизм) ;
- врождённые нейтропении (наследственные агранулоцитозы);
- анафилактический шок;
- тиреотоксикоз;
- воздействие цитостатиков, противоопухолевых препаратов;
- лекарственные нейтропении, связанные с повышенной чувствительностью отдельных лиц к действию некоторых лекарственных средств (НПВС, антиконвульсанты, антигистаминные препараты, антибиотики, противовирусные средства, психотропные средства, препараты, воздействующие на сердечнососудистую систему, мочегонные, антидиабетические препараты).
Лимфоциты составляют 20-40% всех лейкоцитов. Лимфоциты посредством выделения белковых регуляторов (цитокинов) участвуют в регуляции иммунного ответа и координации работы всей иммунной системы в целом, эти клетки связаны с обеспечением иммунологической памяти (способность организма к ускоренному и усиленному иммунному ответу при повторной встрече с чужеродным агентом) .
Следует иметь в виду, что лейкоцитарная формула отражает относительное (процентное) содержание лейкоцитов различных видов, и увеличение или уменьшение процентного содержания лимфоцитов может не отражать истинный (абсолютный) лимфоцитоз или лимфопению, а быть следствием уменьшения или увеличения абсолютного количества лейкоцитов других видов (обычно нейтрофилов).
Поэтому необходимо всегда учитывать абсолютное количество лимфоцитов, нейтрофилов и других клеток.
Референсные значения: после 16 лет доля лимфоцитов составляет 20-40%.
Увеличение содержания лимфоцитов (лимфоцитоз) :
- инфекционные заболевания: инфекционный мононуклеоз, вирусный гепатит, цитомегаловирусная инфекция, коклюш, ОРВИ, токсоплазмоз, герпес, краснуха, ВИЧ-инфекция;
- заболевания системы крови: острый и хронический лимфолейкоз, лимфосаркома, болезнь тяжёлых цепей — болезнь Франклина;
- отравление тетрахлорэтаном, свинцом, мышьяком, дисульфидом углерода; • лечение такими препаратами, как леводопа, фенитоин, вальпроевая кислота, наркотические анальгетики.
Уменьшение содержания лимфоцитов (лимфопения):
- острые инфекции и заболевания;
- милиарный туберкулёз;
- потеря лимфы через кишечник;
- лимфогранулематоз;
- системная красная волчанка;
- апластическая анемия;
- почечная недостаточность;
- терминальная стадия онкологических заболеваний;
- иммунодефициты (с недостаточностью Т-клеток);
- рентгенотерапия;
- приём препаратов с цитостатическим действием (например, хлорамбуцил, аспарагиназа), глюкокортикоидов, введение антилимфоцитарной сыворотки.
Эозинофильные сдвиги в лейкоцитарной формуле встречаются, если аллергический компонент включается в патогенез заболевания, сопровождающегося чрезмерным образованием IgE. Эти клетки участвуют в тканевых реакциях, в которых принимают участие паразиты или антитела класса IgE, и оказывают цитотоксическое действие на паразитов.
Оценка динамики количества эозинофилов в течение воспалительного процесса имеет прогностическое значение. Эозинопения (уменьшение количества эозинофилов в крови менее 1 %) часто возникает в начале воспаления. Эозинофилия (рост количества эозинофилов >5%) соответствует началу выздоровления. Однако ряд инфекционных и других заболеваний с высоким уровнем IgE характеризуется эозинофилией после окончания воспалительного процесса, что указывает на незаконченность иммунной реакции с её аллергическим компонентом. В то же время уменьшение количества эозинофилов в активной фазе заболевания зачастую свидетельствует о тяжести процесса и бывает неблагоприятным признаком.
В целом изменение количества эозинофилов в периферической крови — результат дисбаланса, наблюдающегося в процессах образования клеток в костном мозге, их миграции и распада в тканях.
Референсные значения: после 16 лет доля эозинофилов в норме составляет 1-5%.
Увеличение количества эозинофилов (эозинофилия):
• аллергическая сенсибилизация организма (бронхиальная астма, аллергический ринит, поллинозы, атопический дерматит, экзема, эозинофильный гранулематозный васкулит, пищевая аллергия) ;
• лекарственная аллергия (часто на ацетилсалициловую кислоту, аминофиллин, преднизалон, карбамазепин, пенициллины, хлорамфеникол, сульфаниламиды, тетрациклины, противотуберкулёзные средства) ;
• заболевания кожи (экзема, герпетиформный дерматит) ;
• паразитарные заболевания — глистные и протозойные инвазии (лямблиоз, эхинококкоз, аскаридоз, трихинеллёз, стронгилоидоз, описторхаз, таксокароз и т.д.);
• острый период инфекционных заболеваний (скарлатина, ветряная оспа, туберкулёз, инфекционный мононуклеоз, гонорея) ;
• злокачественные опухоли (особенно метастазирующие и с некрозом);
• пролиферативные заболевания кроветворной системы (лимфа гранулема таз, острый и хронический лейкоз, лимфома, полицитемия, миелопролиферативные заболевания, состояние после спленэктомии, гиперэозинофильный синдром);
• воспалительные процессы соединительной ткани (узелковый периартериит, ревматоидный артрит, системная склеродермия);
• заболевания лёгких — саркоидоз, лёгочная эозинофильная пневмония, гистиоцитоз из клеток Лангерганса, эозинофильный плеврит, лёгочный эозинофильный инфильтрат (болезнь Лёффлера);
• инфаркт миокарда (неблагоприятный признак).
Уменьшение количества эозинофилов (эозинопения):
• начальная фаза воспалительного процесса;
• интоксикация различными химическими соединениями, тяжёлыми металлами.
Моноциты участвуют в формировании и регуляции иммунного ответа, выполняя функцию презентации антигена лимфоцитам и служа источником биологически активных веществ, в том числе регуляторных цитокинов. Обладают способностью к локальной дифференцировке — являются предшественниками макрофагов (В которые превращаются после выхода из кровяного русла) . Моноциты составляют 3-9% всех лейкоцитов, способны к амёбовидному движению, про являют выраженную фагоцитарную и бактерицидную активность. За эту функцию макрофаги называют «дворниками организма» .
Референсные значения: после 16 лет доля моноцитов в норме составляет 3-9%.
Увеличение содержания моноцитов (моноцитаз):
• инфекции (вирусной, грибковой, протозойной и риккетсиозной этиологии) , а также период реконвалесценции после острых инфекций;
• гранулематазы: туберкулёз, сифилис, бруцеллёз, саркоидоз, язвенный колит (неспецифический) ; .
• системные коллагенозы (системная красная волчанка) , ревматоидный артрит, узелковый периартериит;
• болезни крови (острый моноцитарный и миеломоноцитарный лейкозы, мие- лопролиферативные заболевания, миеломная болезнь, лимфогранулематоз);
• отравление фосфором, тетрахлорэтаном.
Уменьшенне содержания моноцитов (моноцитопения ) :
- апластическая анемия (поражение костного мозга) ;
- волосатоклеточный лейкоз;
- пиогенные инфекции;
- роды;
- оперативные вмешательства;
- шоковые состояния;
- приём глюкокортикоидов.
Базофилы участвуют в аллергических и клеточных воспалительных реакциях замедленного типа в коже и других тканях, вызывая гиперемию, формирование экссудата, повышенную проницаемость капилляров. Содержат такие биологически активные вещества, как гепарин и гистамин (аналогичны тучным клеткам соединительной ткани). Базофильные лейкоциты при дегрануляции инициируют развитие анафилактической реакции гиперчувствительности немедленного типа.
Референсные значения: доля базофилов в норме составляет 0-0,5%.
Увеличение содержания базофилов (базофилия):
- хронический миелолейкоз (эозинофильно-базофильная ассоциация) ;
- микседема (гипотиреоз);
- ветряная оспа;
- гиперчувствительность к пищевым продуктам или лекарственным средствам;
- реакция на введение чужеродного белка;
- нефроз;
- хронические гемолитические анемии;
- состояние после спленэктомии;
- болезнь Ходжкина;
- лечение эстрогенами, антитиреоидными препаратами;
- язвенный колит.
источник



