Что такое ботулизм? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александров П. А., инфекциониста со стажем в 11 лет.
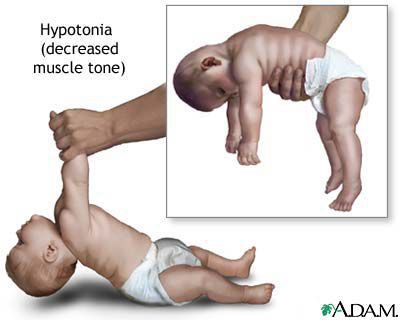
Ботулизм — острое инфекционное заболевание, вызываемое токсином Clostridium botulini, который поражает нервную систему организма, нарушая нервно-мышечную передачу. Клинически характеризуется синдромом общей инфекционной интоксикации, синдромом поражения желудочно-кишечного тракта (гастрит, энтерит), неврологическими синдромами. При отсутствии адекватного лечения может привести к смерти (летальность до 10%).
возбудитель — Clostridium botulinum (ботулотоксин)
Возбудитель был выявлен в 1895 году Эмилем ван Эрменгемом. В природе — грамположительная палочка, имеет вид ракетки для тенниса, в теле человека — грамотрицательная. Анаэроб (развивается только при отсутствии кислорода), подвижна — является перитрихом (жгутиковой бактерией).
Вегетативные формы микроба малоустойчивы в окружающей природной среде. Капсулы нет, формирует споры и выделяет сильнодействующий экзотоксин — ботулотоксин. Он является ферментом белковой природы, достаточно устойчив к факторам окружающей среды, сохраняется в консервах в течение ряда лет, его токсичность резко повышается под влиянием трипсина в желудке. Может вырабатывать газ, определяемый в закрытых банках в виде бомбажа (вздутия консервов). Сахаролитические свойства возбудителя: разлагает лактозу, глюкозу, мальтозу и глицерин с появлением кислоты и газа. Протеолитические свойства: растопляет фрагменты печени, разлагает белок яйца, образует сероводород и аммиак.
В составе имеется общий О-соматический антиген и Н-антигены — подразделение по типам. Все серотипы возбудителей ботулизма выделяют токсин — наиболее сильный из многообразия ядов природного происхождения (всего лишь в 1 мкг ботулинического токсина достаточно для получения 100 миллионов смертельных доз для белой мыши). Типы ботулотоксина: А, B, E, F (патогенные для человека). Из подопытных животных более восприимчивы морские свинки, кролики, белые мыши. При введении данным животным ботулотоксина появляется мышечная слабость, одышка, слабость конечностей. Смерть наступает в течении 1-3 дней.
Под влиянием щелочей при повышенной температуре быстро инактивируется, при кипячении погибает за несколько минут. Хлорсодержащие вещества, марганцовка и другое приводят к его гибели лишь через 20 минут. Солнечный свет и высушивание практически не влияют на него. Вкус пищи не изменяет. Для возбудителя ботулизма характерно гнёздное расположение (в одной банке консервов могут быть зараженные и свободные от возбудителя места — не все, употребляющие одну пищу, могут заразиться). При неблагоприятных условиях образуются споры, обладающие достаточной устойчивостью — при кипячении погибают через пять часов. Иногда возможно формирование «дремлющих» спор — прорастающих через шесть месяцев (образуются при недостаточном прогревании). Развиваются в продуктах питания (консервы с грибами, колбасы, бобовые), размозжённых тканях, в ранах наркоманов. [1] [2] [3]
Зооантропоноз. Clostridium botulinum являются распространённым микроорганизмом природной среды. Источник инфекции и основной накопительный фактор — различные дикие и одомашненные животные, представители пернатых и рыбы (в их пищеварительной системе могут собираться вегетативные формы возбудителя), а также трупы. При попадании в землю бактерии длительно сохраняются в виде спор, загрязняя воду, фрукты и многое другое.
Болезнь появляется только при употреблении продуктов, в которых возникали характерные условиями для развития и роста вегетативных форм и образования токсина (отсутствие кислорода и термической обработки). В основном, это закатанные консервы, особенно приготовленные дома «кустарно», мясные и рыбные блюда.
Таким образом, ботулизм может развиться при попадании в организм человека только ботулотоксина, ботулотоксина и бактерии ботулизма или только спор.
От человека к человеку болезнь не передаётся. Иммунитет к заболеванию не развивается.
Механизмы передачи: фекально-оральный (пищевой, водный и контактно-бытовой пути), воздушно-капельный (пылевой путь — биотерроризм), контактный (раневой, у наркоманов). [1] [2]
Инкубационный период — до 36 часов при заражении через рот, до 14 суток при раневом ботулизме.
Начало внезапное. Характерны синдромы:
- общей инфекционной интоксикации;
- поражения желудочно-кишечного тракта (гастрит, редко энтерит, парез);
- неврологических нарушений (псевдобульбарный — лицо и глотка, офтальмоплегический — нарушения зрения, псевдоспинальный — периферические парезы и параличи).
Первые проявления — симптомы кишечного расстройства (гастроэнтерит) и интоксикация: возникают диффузные головные боли, слабость, адинамия, иногда возникает умеренное повышение температуры тела, боли в животе (преимущественно в проекции желудка), тошнотворное состояние, повторная рвота. Стул до 5 раз в сутки, жидкий, без явных патологических примесей. Внезапно всё быстро прекращается (к концу первых суток), и на первый план выходят неврологические расстройства.
Основной период заболевания характеризуется парезом глазодвигательных мышц (офтальмоплегия) и нарушением зрения. Человек видит туман, сетку, мелькание мушек перед глазами. Контуры вещей расплываются (расслабляется ресничная мышца, возникает парез аккомодации — адаптации), двоится в глазах (диплопия), расширяются зрачки (мидриаз), реакция на свет значительно снижается.
Нарастает чувство сухости во рту, голос становится гнусавым, появляются нарушения глотания (дисфагия), в горле чувствуется «комок». Больной попёрхивается грубой твёрдой, затем уже и жидкой пищей, жидкое питание и вода изливаются через нос. Нарастает и прогрессирует слабость мышц, дыхание становиться поверхностным, ощущается сжимание грудной клетки (как будто «обручем»). Парезы и параличи наблюдаются только симметричные.
Объективно обращает на себя внимание прогрессирующая вялость, адинамичность, невнятная речь, маскообразное лицо, косоглазие (страбизм), нистагм неконтролируемые колебательные движения глаз (нистагм), неравномерные зрачки (анизокория), опущение верхних век (птоз), ограничение диапазона движения глазных яблок (парез взора). Высунуть язык становится сложной задачей.
Со стороны сердечно-сосудистой системы также наблюдаются изменения: повышается частота сердечных сокращений, снижается артериальное давление, тоны сердца резко ослабевают. Дыхание становится поверхностным, шумы вдоха и выдоха ослаблены, кашля нет (может быть попёрхивание слизью). Живот вздут, перистальтические звуки резко ослаблены. Слизистая оболочка ротоглотки высохшая, ярко-красного цвета. В надгортанном пространстве накоплена тягучая вязкая слизь, голосовая щель расширена, что в совокупности с нарушением процесса отхождения мокроты приводит в асфиксии (удушью).
При благоприятном течении процесса (лечении) медленно улучшается слюноотделение, снижается выраженность неврологических проявлений. Глазные феномены и парезы регрессируют достаточно медленно, общий восстановительный период растягивается на несколько месяцев.
Детский ботулизм встречается преимущественно у детей до шести месяцев, которые проглатывают споры, из которых впоследствии произрастают вегетативные формы бактерий, колонизирующие неокрепший кишечник и выделяющие токсин. Наиболее часто источником инфекции является мёд. Клиническая картина напоминает общую при процессе развития болезни у взрослых, включая изменение характера плача, нарушение удержания головки. [1] [3] [4]
Входные ворота инфекции — слизистая выстилка желудочно-кишечного тракта (ЖКТ) и кожа с нарушениями защитной структуры.
Главенствующая роль в патогенезе принадлежит ботулотоксину. При алиментарном заражении (через пищу) ботулотоксин совместно с активной формой бактерии попадает в макроорганизм человека. Ботулотоксин активно всасывается через слизистую оболочку ЖКТ, начало идёт со слизистой полости рта. После поступлении его из желудка и тонкой кишки он проникает в лимфатическую и кровеносную систему и далее с током лимфы и крови попадает во все органы и ткани.
Ботулотоксин обладает способностью крепко объединяться с рецепторами нервных клеток, блокируя освобождение ацетилхолина (нейромедиатора нервной системы) в щель синапса (места соединения с нейроном), тем самым нарушая нервно-мышечную передачу в холинергических нервных волокнах (возникают парезы и параличи).
Угнетается иннервация мышц глазодвигательного аппарата, ротоглотки и гортани, блокируется работа дыхательных мышц, находящихся в состоянии постоянной активности: парезы и параличи межрёберных мышц и диафрагмы → вентиляционная дыхательная недостаточность → гипоксия (нехватка кислорода) → респираторный алкалоз). Дезорганизации вентиляции содействует парез мышц глотки и гортани, накопление вязкой слизи в над- и подсвязочном пространстве, аспирация (вдыхание) рвотных масс, пищи и воды. Влияние ботулотоксина обратимо (нет органической патологии), и со временем (при устранении токсина — лечении) двигательная активность полностью восстанавливается.
Посредством функционального нарушения вегетативной иннервации происходит угнетение секреции пищеварительных желез (выделение слюны и желудочного сока), развитие выраженного пареза желудочно-кишечной системы, на фоне гипосаливации воспаляется слизистая оболочка полости рта (гнойный паротит). Вегетативные (активные) формы бактерии ботулизма, поступившие в организм человека с едой, продолжают вырабатывать токсин — его постоянное поступление в кровь усугубляет токсический эффект.
Совместно с бактерией ботулизма в пищеварительный тракт иногда попадают другие кишечные патогены, что обуславливает симптомы гастроэнтерита в начальном периоде у некоторых больных.
Признаки, позволяющие исключить ботулизм:
- развитие менингеального синдрома (раздражение оболочек мозга);
- патологические изменения ликвора при люмбальной (спинномозговой) пункции;
- центральные (спастические) параличи;
- любые нарушения чувствительности;
- явная болевая симптоматика;
- развитие судорожного синдрома;
- любые нарушения сознания;
- психические отклонения;
- синдром общей инфекционной интоксикации при развёрнутой картине неврологических расстройств.
Дифференциальный диагноз:
- миастенический бульбарный паралич (болезнь Эрба — Гольдфлама) — отличить помогает отсутствие пищевого анамнеза, в большинстве случаев возникает неоднократно, положительная проба с прозерином (антихолинэстеразный препарат);
- полиомиелит (+ паралич мышц конечностей и туловища и наличие препаралитического периода);
- отравление атропином (соответствующий анамнез, психомоторное возбуждение, галлюцинации, гиперемия кожи, сердцебиение, аритмия);
- дифтерийные полиневриты (анемнез и характерная картина заболевания);
- пищевая токсикоинфекция (выраженный синдром общей инфекционной интоксикации и гастроэнтерита). [1][4]
По клинической картине выделяют пять форм ботулизма:
- типичная;
- раневая;
- наркоманов;
- ботулизм у младенцев;
- неуточнённый ботулизм.
По течению ботулизм бывает:
- лёгким (расстройства аккомодации, изменения тембра голоса, гипосаливация — пониженное слюноотделение);
- среднетяжёлым (все симптомы налицо, но жизнеугрожающих расстройств нет);
- тяжёлым (появление жизнеугрожающих расстройств). [1][3]
- острая вентиляционная дыхательная недостаточность (нарастающий цианоз, частое поверхностное дыхание, нет одышки и психомоторного возбуждения);
- ателектазы (спадение доли лёгкого);
- гнойный паротит;
- ботулинический миозит (боли в мышцах на 2-3 неделе заболевания, чаще икроножных);
- сывороточная болезнь (при применении сыворотки);
- миокардит, сепсис. [1][2]
- газовый состав крови (гипоксемия, гиперкапния, ацидоз);
- обнаружение ботулотоксина в сыворотке крови больного (с помощью биопробы на белых мышах с реакцией нейтрализации антитоксическими сыворотками);
- бактериальный посев содержимого желудка, рвотных масс, испражнений, раневого отделяемого, продуктов на анаэробные питательные среды (Китта-Тароцци, бульон Хоттингера, казеиново-грибная);
- серологические реакции (РНГА);
- общий анализ мочи и клинический анализ крови неинформативны (изменения только при осложнениях). [1][3]
Место проведения лечения — инфекционное отделение больницы, ОРИТ.
Во всех случаях заболевания ботулизмом необходимо неотложное лечение и постоянное непрерывное наблюдение с готовностью к немедленной дыхательной реанимации.
Режим палатный, постельный.
Диета определяется тяжестью расстройств глотания и желудочно-кишечного тракта.
Всем больным уже на догоспитальном этапе следует осуществлять промывание желудка, необходимо назначение слабительных, очистительных клизм и сорбентов — это уменьшает количество возбудителя и токсина.
Основным мероприятием является введение специфической антитоксической противоботулинической сыворотки, которая осуществляет нейтрализацию ботулотоксина.
Показано назначение антибактериальной терапии для ускорения элиминации (устранения) возбудителя, нормализация кишечной микрофлоры.
Выписка реконвалесцентов (пациентов, идущих на поправку) производится после полного клинического выздоровления (исключая астенический синдром). [1] [3]
Прогноз при своевременном лечении ботулизма благоприятный.
Основа профилактики — соблюдение гигиены питания и контроль за соблюдением технологии приготовления пищевых продуктов (особенно консервирования) и условиями их хранения. Не следует покупать мясные и рыбные изделия у частных лиц, лучше брать эти продукты только в магазинах, желательно заводского производства. [1] [4]
источник
Ботулизм (ихтиизм, аллантиизм; англ. botulism, allantiasis, sausage-poisoning; франц. botulisme, allantiasis; нем. Botulismus Wurst-Vergiftung, Fleischvergtftung) — острая инфекционная болезнь из группы сапрозоонозов с фекально-оральным механизмом передачи, развивающаяся в результате употребления пищевых продуктов, в которых произошло накопление токсина возбудителя, блокирующего передачу нервных импульсов. Выделяют ботулизм пищевой, раневой и грудных детей, когда токсин образуется соответственно в ране и ЖКТ. Пищевой ботулизм составляет более 99% всех случаев болезни.
Код по МКБ -10
Возбудитель ботулизма, Clostridium botulinum, грамположительная анаэробная (в молодых культурах) подвижная палочка. В зависимости от антигенных свойств продуцируемого токсина выделяют восемь сероваров — А, В, С1, С2, D, Е, F и G.
На территории России ботулизм вызывают серовары А, В и Е. В процессе жизнедеятельности возбудитель ботулизма продуцирует специфический нейротоксин.
Оптимальные условия для токсинообразования вегетативными формами — крайне низкое остаточное давление кислорода (0,4–1,33 кПа) и температурный режим в пределах 28–35 °С, за исключением возбудителя типа Е, для которого не требуется строгих анаэробных условий и размножение которого возможно при температуре бытового холодильника (3 °С). Данный токсин — наиболее сильный из всех известных токсинов любого происхождения. Полученные в лабораторных условиях штаммы возбудителя вырабатывают токсин, который в очищенной кристаллической форме в 1 г содержит до 1 млн летальных доз для человека. Уникальная токсичность и относительная простота производства позволяют рассматривать возможность его применения в качестве биологического оружия и средства массового поражения.
Ботулотоксин используют как лекарственный препарат для лечения мышечных контрактур и в косметологии. Ботулотоксин, вырабатываемый разными сероварами возбудителя, обладает единым механизмом действия, различается по антигенным и физическим свойствам, молекулярной массе.
Прогревание при температуре 80 °С в течение 30 мин вызывает гибель вегетативных форм возбудителя. Споры в отличие от вегетативной формы чрезвычайно устойчивы к различным физическим и химическим факторам: в частности, выдерживают кипячение в течение 4–5 ч, воздействие высоких концентраций различных дезинфицирующих средств. Они устойчивы к замораживанию и высушиванию, к ультрафиолетовому облучению.
Ботулинический токсин в обычных условиях внешней среды сохраняется до 1 года, в консервированных продуктах — годами. Он устойчив в кислой среде, выдерживает высокие концентрации (до 18%) поваренной соли, не разрушается в продуктах, содержащих различные специи.
Токсин сравнительно быстро инактивируется под влиянием щелочей, при кипячении полностью теряет свои токсические свойства в течение 10 мин. В ЖКТ токсин снижает свою токсичность, за исключением токсина Е, который, активируясь трипсином, усиливает её в 10 000 раз. Этанол и жидкости, его содержащие, снижают токсичность ботулотоксина.
Наличие ботулотоксина в пищевых продуктах не вызывает изменения их внешнего вида и органолептических свойств. «Бомбаж» консервов, запах и привкус прогорклого масла связаны обычно с наличием сопутствующей анаэробной флоры, в частности Cl. perfringens.
Споровые формы возбудителя можно обнаружить в пыли, воде и иле. Практически все пищевые продукты, загрязнённые почвой или содержимым кишечника животных, птиц, рыб, могут содержать споровые формы возбудителей ботулизма. В естественных условиях образование вегетативных форм и ботулотоксина наиболее интенсивно происходит после смерти животного, когда температура тела снижается до оптимальной для возбудителя. При создании анаэробных условий в результате потребления кислорода аэробными бактериями, водорослями в почве, придонном иле мелких водоёмов также возможны размножение вегетативных форм возбудителя и токсинообразование.
Подавляющее число случаев ботулизма связано с употреблением консервов (грибы, бобы, овощи), рыбы и мяса домашнего приготовления. Если контаминируется твердофазный продукт (колбаса, копчёное мясо, рыба), то в нём возможно «гнёздное» образование токсина, поэтому заболевают не все лица, употреблявшие этот продукт. Значительно реже встречаются случаи заболевания в результате заражения лишь спорами возбудителей Cl. botulinum. К ним относят так называемые раневой ботулизм и ботулизм новорождённых.
Раневой ботулизм может возникнуть вследствие загрязнения ран, в которых создаются анаэробные условия. При этом из попавших в рану спор прорастают вегетативные формы, которые и продуцируют ботулотоксины. Ботулизм младенцев наблюдают преимущественно у детей первых 6 мес жизни. Большинство заболевших находились на частичном или полном искусственном вскармливании.
Иногда споры выделяли из мёда, используемого для приготовления питательных смесей, или находили в окружающей ребёнка среде: почве, бытовой пыли помещений и даже на коже кормящих матерей. Восприимчивость к ботулизму всеобщая.
Иммунитет при ботулизме типоспецифический антибактериальный, выражен слабо, поэтому возможно повторное заболевание.
Ботулизм распространён во всех странах, где практикуется домашнее консервирование.
В патогенезе ботулизма ведущую роль играет токсин. При алиментарном заражении он попадает в организм вместе с пищей, содержащей также и вегетативные формы возбудителя. Действие токсина на организм человека узкоспецифично и не связано с его антигенной структурой и молекулярной массой. Н-цепь токсина связывается с синаптической мембраной нервно-мышечных холинергических синапсов, иннервирующих поперечно-полосатые мышцы, т.е. α-мотонейронами передних рогов спинного мозга и двигательных ядер черепных нервов, а также гладкую мускулатуру, которая иннервируется блуждающим нервом. Токсин, обладая протеазной активностью, расщепляет специфические синаптические белки: SNAP-25 (расщепляется токсинами сероваров А и Е) и синаптобревин (расщепляется токсином серовара В), что нарушает слияние синаптических пузырьков и синаптической мембраны, т.е. блокирует прохождение нервного импульса при нормальной продукции ацетилхолина и холинэстеразы. Блокада передачи импульсов приводит к миастении и паралитическому синдрому при отсутствии анатомических повреждений, поэтому правильнее трактовать этот синдром как псевдопаралитический, так как инактивация токсина может полностью восстановить функции нервно-мышечных синапсов. Поражаются в первую очередь мышцы с высокой функциональной активностью: глазодвигательные, глотки и гортани, дыхательные. Действие токсина потенцируется аминогликозидами, антиполяризующими миорелаксантами, ионизирующей радиацией и повторным поступлением в организм новых доз токсина. Блокада мускулатуры, иннервируемой блуждающим нервом, вызывает парез кишечника, уменьшает продукцию слюны, желудочного сока. Дополнительными факторами патогенеза служат вентиляционная гипоксия, аспирация секрета ротоглотки, вторичная бактериальная инфекция. Клиническая картина ботулизма полностью формируется токсином, однако определённую роль играет возбудитель, вегетативные формы которого в условиях организма могут продуцировать токсин (раневой ботулизм, ботулизм новорождённых, случаи болезни с длительной инкубацией, внезапным ухудшением в поздние сроки болезни). Об этом свидетельствует наличие антимикробных антител у части больных.
Инкубационный период длится до суток, реже до 2–3 дней, в единичных случаях до 9–12 дней. При более коротком инкубационном периоде наблюдают, хотя и не всегда, более тяжёлое течение болезни.
В клинической картине выделяют лёгкие, среднетяжёлые и тяжёлые формы болезни. При лёгком течении у пациентов паралитический синдром ограничивается поражением глазодвигательных мышц; при среднетяжёлом распространяется на глоссофарингеальную мускулатуру. Тяжёлое течение характеризуется ДН и тяжёлыми бульбарными нарушениями.
Начало болезни острое. Выделяют два варианта начала ботулизма: первый — с картины гастроэнтерита с последующим, в течение нескольких часов, присоединением неврологической симптоматики и второй — вариант, при котором диспепсический синдром отсутствует и на первый план с самого начала выступает поражение ЦНС.
В первом случае болезнь начинается со схваткообразных болей в эпигастрии, со рвоты, с диареи, повышения температуры тела. Эти явления длятся от нескольких часов до суток, затем выявляются симптомы поражения нервной системы. Диспепсичесий синдром связывают с сопутствующей анаэробной флорой (Cl. perfringens) и другими возбудителями ПТИ.
Второй вариант начинается с резко выраженной миастении, головокружения, головной боли, лихорадки. Боли не характерны. Почти одновременно нарушается зрение (нечёткость, «сетка» перед глазами, невозможность читать, при том что хорошо видны отдалённые предметы) вследствие пареза цилиарной мышцы. Одновременно появляются и другие нарушения: косоглазие, диплопия, нарушение конвергенции, мидриаз, анизокория, птоз. В тяжёлых случаях возможна офтальмоплегия: глазные яблоки неподвижны, зрачки широкие, не реагируют на свет.
Офтальмоплегический синдром появляется раньше других неврологических симптомов и сохраняется дольше, особенно патологическая дальнозоркость.
Через несколько часов появляются парезы глоточно-язычных мышц (IX, X, XII пары черепных нервов) с развитием афонии и дисфагии. Речь становится невнятной, с носовым оттенком, нарушается глотание, появляется попёрхивание пищей и жидкостью. Движения языка ограничены, мягкое нёбо свисает, нёбный рефлекс отсутствует, при ларингоскопии голосовая щель зияет. Реже наблюдается двусторонний парез лицевого нерва. Несколько позже (а в наиболее тяжёлых случаях одновременно) появляется парез диафрагмы и вспомогательных дыхательных мышц. Парез диафрагмы выражается в ограничении подвижности лёгочного края.
Дыхательная недостаточность вначале может быть компенсированной и выявляется только на основании сниженного минутного объёма дыхания, рО2 артериальной крови. Затем появляется разорванность речи, чувство нехватки воздуха, цианоз губ, тахипноэ, поверхностное дыхание. Дыхательная недостаточность может нарастать постепенно, на протяжении двух-трёх дней, но возможно быстрое, в течение нескольких часов, и даже внезапное развитие апноэ («смерть на полуслове»). Развитию острой дыхательной недостаточности способствуют бульбарные параличи, сопровождающиеся нарушением проходимости верхних дыхательных путей, аспирация жидкости и секрета ротоглотки, высокое стояние диафрагмы, ателектазы нижних сегментов лёгких.
Синдром поражения парасимпатической нервной системы выявляют у всех больных. Он характеризуется сухостью кожных покровов, слизистых оболочек, сниженным слюноотделением, что выражается в соответствующих жалобах больных. Помимо этого, с поражением вегетативной нервной системы связано нарушение иннервации ЖКТ, вплоть до развития паралитической кишечной непроходимости и реже нарушений уродинамики в виде острой задержки мочи или непроизвольного постоянного мочевыделения. Иннервация кишечника и мочевыводящих путей нарушается только при тяжёлом течении ботулизма.
Изменения сердечно-сосудистой системы: брадикардию, чередующуюся с тахикардией, тенденцию к повышению артериального давления, изменения конечной части желудочкового комплекса на ЭКГ, повышение активности «кардиоспецифических» энзимов (МВ-креатинфосфокиназа, аспарагиновая трансаминаза и гидроксибутиратдегидрогеназа), уровня тропонина — обнаруживают при среднетяжёлом и тяжёлом течении. При тяжёлом течении болезни и выраженном поражении миокарда возможно развитие нарушений проводимости, вплоть до полной АВ-блокады, электрической нестабильности миокарда, вплоть до фибрилляции желудочков, нарушения сократительной способности миокарда с развитием сердечной недостаточности по большому кругу кровообращения. Такие изменения бывают непосредственной причиной летального исхода у этих больных. У реконвалесцентов могут длительно сохраняться одышка, тахикардия, изменения на ЭКГ, снижение сократительной функции миокарда.
Для ботулизма, протекающего без осложнений, характерны ясность сознания, отсутствие менингеальных симптомов, лихорадочно-интоксикационного синдрома.
Выздоровление наступает медленно — при тяжёлых формах обычно не ранее чем со второй недели болезни. Один из ранних признаков улучшения — восстановление саливации. Постепенно регрессирует неврологическая симптоматика. Позже всего полностью восстанавливаются острота зрения и мышечная сила.
Перемежающиеся расстройства зрения могут возникать в течение нескольких месяцев. Несмотря на тяжелейшие, иногда несовместимые с жизнью неврологические расстройства, у переболевших ботулизмом не остаётся последствий и каких-либо стойких нарушений функций нервной системы или внутренних органов.
Некоторые особенности имеют раневой ботулизм и ботулизм младенцев. В обоих случаях отсутствуют гастроинтестинальный синдром и общая инфекционная интоксикация. При раневом ботулизме более продолжительные сроки инкубационного периода (4–14 дней), такая же, как при пищевом ботулизме, неврологическая симптоматика. Ботулизм у грудных детей (ботулизм младенцев) чаще наблюдается при искусственном вскармливании. Помимо Cl. botulinum, возбудителями бывают Cl. butyricum и Cl. baratii. Первыми проявлениями болезни могут стать вялость детей, слабое сосание или отказ от него, задержка стула. Появление офтальмоплегических симптомов, хриплый плач, ослабление глоточного и сосательного рефлексов, попёрхивание должны навести на мысль о возможности ботулизма и необходимости неотложно провести соответствующие диагностические и лечебные мероприятия. Паралитический синдром нарастает в течение 1–2 нед. При раннем поражении дыхательных мышц возможна внезапная смерть. Рано и часто развиваются тяжёлые пневмонии.
При ботулизме возможны специфические, вторичные бактериальные и ятрогенные осложнения.
Характерное специфическое осложнение — миозит, обычно возникающий на второй неделе болезни. Как правило, его развитие не сказывается на тяжести состояния больных. Чаще поражаются бедренные, затылочные и икроножные мышцы.
Появляются припухлость, резкая болезненность при пальпации, инфильтрация мышцы, боль и затруднения при движении. Гораздо более серьёзные последствия может иметь развитие вторично-бактериальных осложнений, которые возникают практически у всех больных с тяжёлым течением ботулизма. Наиболее типичны аспирационная пневмония, ателектазы, гнойный трахеобронхит, пиелит, пиелонефрит, сепсис или их сочетания.
Ятрогенные осложнения связаны с большим объёмом лекарственной терапии и инвазивных методов диагностики и лечения. Поскольку ботулотоксин в значительной степени снижает иммунную резистентность организма, определённую опасность представляют осложнения, связанные с инвазивными методами лечения (интубация, трахеостомия, ИВЛ, катетеризация мочевого пузыря и др.) и обусловленные присоединением вторичной инфекции. Одно из наиболее частых осложнений лекарственной терапии ботулизма — сывороточная болезнь, которая развивается примерно у каждого третьего больного, получавшего гетерологичную противоботулиническую сыворотку. Она, как правило, возникает в периоде регресса неврологических симптомов ботулизма. Большая группа осложнений, таких, как гипергликемия, гипофосфатемия (вызывает слабость дыхательной мускулатуры, гемолиз и уменьшение диссоциации оксигемоглобина в тканях), жировая дистрофия печени, задержка в организме СО2, электролитный дисбаланс (гипонатриемия, гипокалиемия, гипокальциемия), атрофия кишечника, бескаменный холецистит, связана с назначением парентерального питания больным с паралитической кишечной непроходимостью.
Летальность при тяжёлых формах болезни составляет 5–50%. Основные причины летального исхода — развитие дыхательной едостаточности, вторичные бактериальные осложнения, поражение миокарда и полиорганная недостаточность.
Диагноз ботулизма устанавливают на основании эпидемиологических данных (употребление консервов домашнего приготовления, групповые заболевания) и на всестороннем анализе клинической картины заболевания: характерная локализация и симметричность поражений нервной системы, отсутствие лихорадочно-интоксикационного, общемозгового и менингеального синдромов.
Обнаружение ботулинического токсина в крови служит абсолютным подтверждением диагноза. Используют РН ботулотоксинов антитоксическими сыворотками путём биопробы на белых мышах. Для этого необходимо до введения лечебной антитоксической противоботулинической сыворотки взять у больного 15–30 мл венозной крови. Исследование позволяет уже в течение 8 ч определить наличие в ней ботулинического токсина и его тип. Аналогичные исследования проводят с промывными водами желудка или рвотными массами, испражнениями больного, остатками подозрительного продукта.
Для выделения возбудителя ботулизма производят посевы содержимого желудка, испражнений, подозрительных продуктов на специальные питательные среды (Китта–Тароцци, казеиново-грибную, бульон Хоттингера и др.). Однако для определения серологического типа, продуцируемого возбудителем токсина, требуется дополнительное время. Исследованиям на определение токсина и выделение возбудителя подлежит секционный материал, а в случаях раневого ботулизма — отделяемое из раны, кусочки отторгающейся омертвевшей ткани, тампоны из раны.
Ботулизм младенцев подтверждают, определяя ботулотоксины в их крови и/или возбудители в испражнениях.
При дифференциальной диагностике необходимо учитывать признаки, исключающие ботулизм. К ним относят менингеальные симптомы, патологические изменения СМЖ, центральные (спастические) параличи, нарушения чувствительности (альтернирующие параличи), судороги, нарушения сознания, психические расстройства, а также синдром общей инфекционной интоксикации при развитой картине неврологических расстройств (при отсутствии признаков вторичных бактериальных осложнений).
Определённые трудности в диагностике могут возникнуть в начальном периоде ботулизма при синдроме острого гастроэнтерита. В таких случаях возникает необходимость дифференциальной диагностики с пищевой токсикоинфекцией. При ботулизме рвота, диарея кратковременные, редко сопровождаются лихорадочно-интоксикационным синдромом, а внимательный осмотр и последующее целенаправленное наблюдение позволяют выявить мышечную слабость, гипосаливацию, а также неврологические расстройства, прежде всего нарушения остроты зрения.
Для дифференциальной диагностики с миастеническим синдромом используют пробы с ацетилхолинэстеразными препаратами (неостигмина метилсульфат), которые при ботулизме не оказывают терапевтического эффекта. Следует иметь в виду, что при ботулизме парезы или параличи всегда двусторонние, хотя они и могут различаться по степени выраженности.
Необходимо проводить дифференциальную диагностику с дифтерийными полиневритами. Следует учитывать предшествовавшие неврологическим расстройствам ангину с высокой лихорадкой, а также нередкие тяжёлые поражения миокарда, сроки развития полинейропатии (при токсических формах дифтерии поражение периферической нервной системы, за исключением черепных нервов, наблюдают после 40-го дня болезни).
Вирусные энцефалиты отличают от ботулизма наличие очаговой асимметричной симптоматики, которая появляется через несколько дней после системных симптомов, таких, как головная боль, миалгия, общее недомогание и т.д.; усугубление симптомов общемозговой симптоматики (головная боль, тошнота, рвота, менингеальные знаки), расстройств сознания (оглушение, сопор, ступор, психоэмоциональное возбуждение), лихорадки при неврологическом дефиците; воспалительные изменения в спинно-мозговой жидкости.
Острое нарушение мозгового кровообращения в бассейне вертебральных и базилярной артерий также нередко приходится дифференцировать от ботулизма, так как среди симптомов обычно регистрируют диплопию, дисфонию, дисфагию, дизартрию. Отличительные симптомы — асимметричность поражения, частое превалирование выраженного головокружения и/или атаксии, расстройства чувствительности в области туловища и конечностей по гемитипу (гемипарез редко), и при этой патологии не поражается дыхательная мускулатура.
Синдром Гийена–Барре — острая демиелинизирующая полинейропатия (большинство случаев вызывается вирусами герпеса). Особенно трудно дифференцировать ботулизм от варианта синдрома Гийена–Барре, протекающего с офтальмоплегией, арефлексией и атаксией (синдром Фишера). Отличительные признаки заключаются в том, что почти всегда нарушена чувствительность, а содержание белка в ликворе часто увеличено.
При необходимости показана консультация хирурга (постоянный болевой синдром в начале болезни), невролога (парезы черепных нервов, периферические полинейропатии), кардиолога (синдром поражения миокарда), реаниматолога (дыхательные нарушения, полиорганная недостаточность).
Ботулизм, тяжёлое течение; ДН II степени, аспирационная пневмония.
При подозрении на ботулизм показана экстренная госпитализация в отделение интенсивной терапии или реанимации. Всем больным, независимо от сроков заболевания, уже на догоспитальном этапе необходимо зондовое промывание желудка, после чего им следует дать внутрь или ввести через зонд энтеросорбенты (активированный уголь, смектит диоктаэдрический, лигнин гидролизный, повидон, микрокристаллическая целлюлоза и т.д.). Показана активация диуреза вследствие гемодилюции (внутривенная инфузия кристаллоидов и 5% альбумина в соотношении 3:1).
Режим постельный или полупостельный.
Диета: стол № 10, зондовое или парентеральное питание в зависимости от состояния больного. Осуществляют энтеральное питание через назогастральный зонд, при этом необходимо помнить, что желудочное кормление предпочтительнее дуоденального. Методика — инфузия в течение 16 ч. Предпочтительны питательные смеси с высокой энергетической плотностью (например, «Isocal HCN», «Osmolite HN»), при ДН — «Pulmocare». Объём белка в сутки определяют из расчёта 25 ккал/кг массы тела и 1,5 г/кг массы тела. При застойном отделяемом из желудка переходят на парентеральное питание с обязательным частичным энтеральным питанием из расчёта 2000–2500 ккал в сутки на взрослого больного. Парентеральное питание осуществляют концентрированными растворами глюкозы (10–40%), смесями аминокислот и жировыми эмульсиями.
Больным вводят антитоксическую противоботулиническую сыворотку.
Используют гетерологичные (лошадиные) антитоксические моновалентные сыворотки. При неизвестном типе токсина вводят смесь моновалентных сывороток или поливалентную сыворотку (10 тыс. МЕ анатоксина типов А и Е и 5 тыс. МЕ анатоксина типа Е). Независимо от тяжести течения внутривенно вводят одну лечебную дозу сыворотки, разведённую в 200 мл подогретого изотонического раствора натрия хлорида. Для предупреждения анафилактических реакций до введения сыворотки вводят 60–90 мг преднизолона. Сыворотку вводят однократно. Перед введением сыворотки проводят пробу по Безредке с сывороткой, разве- дённой в 100 раз. Наличие аллергической реакции при постановке пробы служит относительным противопоказанием к введению лечебной дозы сыворотки. В этих случаях предварительную дозу преднизолона увеличивают до 240 мг.
Перспективное средство специфической антитоксической терапии — человеческий противоботулинический иммуноглобулин.
При тяжёлом течении ботулизма лечение прежде всего направлено на замещение или активацию временно утраченных функций организма. Для этого используют определённые принципы терапии.
• Уменьшение риска и последствий аспирации желудочного содержимого в дыхательные пути.
— Постоянный назогастральный зонд, при застойном отделяемом — периодическое промывание желудка.
— При высоком риске аспирации длительная интубация с постоянно раздутой манжеткой. (25 см вод.ст. — максимальное давление, не приводящее к повреждению трахеи. Необходимо помнить, что раздувание манжеты трахеальных трубок не исключает риска аспирации секрета ротовой полости в нижние дыхательные пути.) Дыхание в данном случае осуществляется через контур вентилятора (обычно при этом применяют один из методов вспомогательной вентиляции), так как необходимо адекватное нагревание и увлажнение дыхательной смеси.
— Назначают препараты, уменьшающие кислотность желудочного сока: ранитидин, фамотидин, блокаторы протонного насоса (омепразол, эзомепразол, рабепразол).
— Препараты, улучшающие моторную функцию ЖКТ (домперидон, метоклопрамид).
• Терапия ДН.
— Утомляемость больного при дыхании, минимальное ощущение нехватки воздуха, повышение рСО2 ≥53 мм рт.ст. служат показанием к переводу пациента на вспомогательную вентиляцию (даже если нет одышки, участия вспомогательной мускулатуры, цианоза и других симптомов ОДН).
Примеры: СРАР (постоянное положительное давление в дыхательных путях), уменьшает работу дыхания; MMV (гарантированный минутный объём). Больному устанавливают стабильный минутный объём — допустимо 6 л/мин. Если объём спонтанной вентиляции 4 л/мин, остальные 2 л/мин больной получит с помощью респиратора. PS (поддержка давлением): на каждую попытку вдоха больного респиратор доводит дыхательный объём до установленного давления (допустимо 20 см вод.ст.).
— Согревание и увлажнение дыхательной смеси, стимуляция движения мокроты (перкуссия грудной клетки, вибрационный, вакуумный массаж), удаление мокроты (постуральный дренаж, её аспирация), оксигенация.
— Нормализация кислотно-щелочного равновесия, уровня гемоглобина, объёма циркулирующей крови, сердечного выброса, температуры тела, электролитного состава плазмы.
При поражении миокарда необходимо назначать миокардиальные цитопротекторы (триметазидин, карнитин, мельдоний). Развитие бактериальных осложнений требует назначения антибактериальных препаратов с широким спектром действия. Показано введение иммуноглобулинов (иммуноглобулин человека нормальный: октагам, пентаглобин) во все сроки болезни.
Из специальных методов интенсивной терапии больным ботулизмом, учитывая сложный характер гипоксии, показана гипербарическая оксигенация.
Всем больным, чтобы подавить жизнедеятельность возбудителей ботулизма в ЖКТ и предупредить возможное образование токсина, назначают хлорамфеникол по 0,5 г четыре раза в сутки в течение 5 дней. Вместо хлорамфеникола можно применять ампициллин по 0,5–1 г четыре раза в сутки внутрь.
В случаях раневого ботулизма проводят соответствующую хирургическую обработку раны, применяют повышенные дозы (до 12–16 млн ЕД/сут) пенициллина или других антибиотиков.
Больных выписывают после клинического выздоровления.
При раннем введении противоботулинической сыворотки благоприятный.
Летальные исходы наблюдают при поздней госпитализации, у лиц с отягощённым преморбидным фоном.
Сроки нетрудоспособности весьма сильно варьируют и определяются индивидуально.
Не регламентирована. Целесообразно наблюдение не менее 6 месяцев с участием невролога, офтальмолога и кардиолога.
При выявлении случаев заболевания подозрительные продукты подлежат изъятию и лабораторному контролю, а употреблявшие их вместе с заболевшими лица — медицинскому наблюдению в течение 10–12 дней. Целесообразно внутримышечное введение им по 2000 ME антитоксических противоботулинических сывороток типов А, В и Е, назначение энтеросорбентов. Активная иммунизация показана только лицам, которые имеют или могут иметь контакт с ботулотоксинами. Прививки проводят полианатоксином трёхкратно с интервалами 45 сут между первой и второй и 60 сут между второй и третьей прививками.
Профилактика ботулизма заключается в строгом соблюдении правил приготовления и хранения рыбных и мясных полуфабрикатов, консервированных продуктов, копчёностей и др. Опасность представляют консервы домашнего приготовления, особенно грибные, так как кустарное их производство не обеспечивает термической обработки, губительно действующей на споры возбудителей ботулизма. Именно поэтому перед употреблением таких продуктов их целесообразно прокипятить на водяной бане в течение 10–15 мин, чем достигается полная нейтрализация ботулинического токсина. Однако необходимо помнить, что при этом гибнет токсин, а не споровые формы, поэтому при повторном использовании продукта кипячение необходимо повторить. В профилактике ботулизма существенное значение имеет санитарное просвещение населения в отношении приготовления продуктов питания, которые могут стать причиной отравления ботулотоксинами.
источник

Такое интересное сравнение инфекционного заболевания с алиментарным продуктом возникло потому, что в 1822 году считали причиной заражения колбасные изделия.
Объяснялось это тем, что якобы они содержат опасную жирную кислоту. Но только в 1897 году была установлена истинная причинная связь, выявляющая, почему развивается заболевание при употреблении колбасных изделий. Это сенсационное открытие сделал Эрменген, который выделил бактериальный токсин.
Ботулизм – это острая инфекционная болезнь, развивающаяся после употребления пациентом продуктов, содержащих токсин ботулизма.
Клиника ботулизма обусловлена поражением ЦНС и блокированием токсином передачи нервных импульсов. Прогноз при данном заболевании всегда крайне серьезный. При отсутствии своевременной медицинской помощи при ботулизме может наступить смерть от дыхательной недостаточности (ДН).
Предполагается, что ботулизмом люди болеют на протяжении всего периода существования человечества. Так, византийский император Лев VI запретил употребление в пищу кровяной колбасы из-за опасных для жизни последствий. Однако документально заболевание было зафиксировано только в 1793 году, когда в Вюртемберге заболели 13 человек, употреблявших в пищу кровяную колбасу, 6 из которых умерли. Отсюда болезнь и получила своё название.
Позднее, на основании наблюдений в 1817—1822 годах, Ю. Кернер сделал первое клинико-эпидемиологическое описание заболевания. В изданной им монографии 1822 года он описал симптомы ботулизма (недомогание, рвота, диарея и другие), а также предположил, что небольшие дозы ботулотоксина могут быть полезны в лечении гиперкинезов. В России эта болезнь неоднократно описывалась в XIX веке под названием «ихтиизм» и связывалась с употреблением солёной и копчёной рыбы. Первое детальное исследование в России сделал Э. Ф. Зенгбуш.
В конце XIX века в Бельгии 34 музыканта, готовившихся играть на похоронах, съели сырую ветчину домашнего приготовления. В течение суток у большинства музыкантов начали проявляться симптомы ботулизма. В результате 3 человека погибли, а ещё 10 находились в больнице в течение недели в тяжелом состоянии. Из остатков ветчины и из селезёнки пострадавших бактериолог Эмиль ван Эрменгем выделил возбудителя и назвал его Bacillus botulinus. Также он установил, что токсин образуется не в организме больного, а в толще ветчины. В это же время была создана первая иммунная сыворотка для лечения ботулизма. Исследователь Алан Скотт в 1973 году провёл первые испытания ботулотоксина на животных по снижению активности гиперкинетических мышц, а затем, в 1978 году, под его руководством начались испытания возбудителя на людях, по одобренному протоколу FDA.
Сейчас, как и раньше, ботулизм проявляется как в виде единичных отравлений, так и в виде групповых случаев. За 1818—1913 гг. в России было зарегистрировано 98 групповых вспышек пищевых отравлений, из-за которых пострадало 608 человек, то есть по 6,2 человека на одну вспышку. За период 1974—1982 гг. произошла 81 вспышка, на которую, в среднем, приходилось по 2,5 заболевших. В последние десятилетия распространены случаи болезни, связанные с употреблением консервов домашнего изготовления
Ботулотоксин вырабатывает бактерия Clostridium botulinum – грамположительная спорообразующая палочка, облигатный анаэроб. Неблагоприятные условия внешней среды переживает в виде спор. Споры клостридий могут сохраняться в высушенном состоянии многие годы и десятилетия, развиваясь в вегетативные формы при попадании в оптимальные для жизнедеятельности условия: температура 35 С, отсутствие доступа кислорода. Кипячение убивает вегетативные формы возбудителя через пять минут, температуру в 80 С бактерии выдерживают в течение получаса. Споры могут сохранять жизнеспособность в кипящей воде более получаса и инактивируются только в автоклаве. Ботулотоксин легко разрушается во время кипячения, но способен хорошо сохраняться в рассолах, консервах и пищевых продуктах, богатых различными специями. При этом наличие ботулотоксина не изменяет вкуса продуктов. Ботулотоксин относится к наиболее сильным ядовитым биологическим веществам.
Резервуаром и источником клостридий ботулизма является почва, а также дикие и некоторые домашние (свиньи, лошади) животные, птицы (преимущественно водоплавающие), грызуны. Животным-носителям клостридии обычно не вредят, выделение возбудителя происходит с калом, бактерии попадают в почву и воду, корм животных. Обсеменение объектов окружающей среды клостридиями также возможно при разложении трупов больных ботулизмом животных и птиц.
Заболевание передается по фекально-оральному механизму пищевым путем. Чаще всего причиной ботулизма становится употребление консервированных в домашних условиях загрязненных спорами возбудителя продуктов: овощей, грибов, мясных изделий и соленой рыбы. Обязательным условием для размножения клостридий в продуктах и накопления ботулотоксина является отсутствие доступа воздуха (плотно закрытые консервы). В некоторых случаях вероятно заражение спорами ран и гнойников, что способствует развитию раневого ботулизма. Ботулотоксин может всасываться в кровь, как из пищеварительной системы, так и со слизистых оболочек дыхательный путей, глаз.
У людей отмечается высокая восприимчивость к ботулизму, даже небольшие дозы токсина способствуют развертыванию клинической картины, однако чаще всего концентрация его недостаточна для формирования антитоксической иммунной реакции. При отравлении ботулотоксином из консервированных продуктов нередки случаи семейного поражения. В настоящее время случаи заболевания становятся более частыми ввиду распространения домашнего консервирования. Чаще всего ботулизмом заболевают лица из возрастной группы 20-25 лет.
Попав в организм, ботулотоксин начинает всасываться уже в ротовой полости, затем в желудке и в тонком кишечнике, где всасывается большая его часть. Кроме токсина в организм попадают и живые микроорганизмы, которые в кишечник, могут начать выделять новые порции ботулотоксина. Через лимфатические сосуды токсин попадает в кровь и распространяется по всему организму. Ботулотоксин прочно связывается с нервными клетками. Первыми поражаются нервные окончания и клетки спинного и продолговатого мозга. Токсин блокирует передачу нервного импульса к мышцам, вызывая снижение или полное прекращение их функции (парез, паралич).
В начале поражаются мышцы находящиеся в состоянии постоянной активности (глазодвигательные мышцы, мышцы глотки и гортани). У больного нарушается зрение, он ощущает першение в горле, кашель, затрудненное дыхание, испытывает трудности при глотании, изменяется голос, появляется осиплость, хрипота. Поражаются мышцы участвующие в акте дыхании (диафрагма, межреберные мышцы), что приводит нарушению дыхания вплоть до дыхательной недостаточности. Угнетению дыхания способствует накопление густой слизи в гортани и глотки, а так же возможное попадание в дыхательные пути рвотных масс. Ботулотоксин снижает слюноотделение, выделение желудочного сока, угнетает двигательную активность желудочно-кишечного тракта. Главным образом организм страдает от нехватки кислорода, дыхательная недостаточность является главной причиной смерти при ботулизме.
Так же установлено, что ботулотоксин снижает защитную функцию клеток крови (лейкоцитов) и нарушает метаболизм в эритроцитах. Что проявляется снижением иммунной функции организма и присоединением различной инфекции, человек подвержен инфекционно-воспалительным заболеваниям (воспаление легких, бронхиты, и т.п.). Нарушение процессов жизнедеятельности в эритроцитах приводят к нарушению транспорта кислорода и развитию анемии.
В зависимости от способа заражения есть несколько форм ботулизма – определений что это такое, а точнее – откуда он может попасть в организм. У каждого из них есть свои специфические особенности.
- Пищевой . Характеризуется тем, что бактерия и ее отходы жизнедеятельности накапливаются в продуктах питания. Причем, чтобы заразиться пищевым ботулизмом нужно, чтобы бактерия выработала токсины еще до употребления пораженных продуктов в пищу. При этом, бактерии для производства вредоносных спор нужна среда с недостатком кислорода. Например, такими продуктами могут стать консервы домашнего приготовления, заготовленные путем легкой консервации. Консервы промышленного производства тоже могут содержать активную ботулину, если при консервация была нарушена технология. Продукты, в которых может развиться ботулотоксин: грибы, зеленая фасоль, свекла, шпинат, сосиски и колбасы ветчинные, копченые и соленые рыбные продукты, консервы рыбные.
- Детский . Из названия можно понять, что этот вид заболевания поражает преимущественно только детей, причем обычно только самых маленьких – новорожденных и в возрасте до полугода. У детей в этой возрастной группе кишечник не научился защищаться от большинства бактерий, его среда еще не выполняет все необходимые защитные функции, иммунитет тоже не успел сформироваться. Ботулина проникает в кишечник и распространяет там свои яды. Для младенцев, в кишечник которых попала живая ботулина, это опасно для жизни, для остальных детей и взрослых – нет. Заражение часто происходит через мед. По этой причине его нельзя давать таким маленьким детям. Пыль, а также почва тоже могут представлять опасность. Первые симптомы проявляются не сразу. Болезнь переходит в пневмонию и грозит летальным исходом.
- Раневой . Бактерия ботулизма живет везде, в том числе и в окружающей среде. При благоприятных условиях она активизируется. Сама по себе она не вредна, но опасность представляют споры, которые возникают в процессе ее активности. Если они попадают в открытую рану, то человек заражается ботулизмом именно через нее, а не через пищу. Такое случается редко и после заражения должно пройти порядка двух недель прежде, чем появятся первые симптомы заражения. В группу риска входят наркоманы, использующие инъекции для приема наркотических средств.
- Дыхательный . Такой вид заболевания – редчайшее явление. Заразиться им можно только вследствие намеренной биологической атаки, например, теракта, а также в результате случайного высвобождения токсина из аэрозолей. Болезнь проявляется спустя 1-3 суток после заражения.
- Неопределенный. Такой вид заболевание – это, по сути, постановка диагноза, когда врачи не смогли установить источник заражения.
Пищевая продукция, зараженная бактерией ботулизма, становится причиной развития этого заболевания в 90 процентах случаев. Чаще всего токсин попадает в организм человека с продуктами, которые проходят специальную обработку для увеличения их срока хранения. К такой продукции относятся различные консервы, колбасные изделия, мясо и рыба вяленого, соленого или копченого вида. При несоблюдении правил подготовки, приготовления и хранения таких продуктов в них проникают бактерии ботулизма. В дальнейшем при формировании благоприятных условий микробы начинают свою деятельность, в результате чего в продуктах образуется ботулотоксин.
Продуктами, которые могут содержать возбудитель ботулизма, являются:
- грибы;
- огурцы и помидоры;
- колбаса, ветчина;
- тушенка;
- рыба;
- икра;
- молоко;
- магазинная консервация.
При этом грибы являются одним из самых распространенных продуктов, которые становятся причиной заражения этим токсином. На их долю приходится порядка 50 процентов всех случаев заболевания ботулизмом. Это происходит потому, что при приготовлении грибов их достаточно сложно полностью очистить от почвы.
В среднем инкубационный период болезни может продолжаться от нескольких часов, до одного дня. Его продолжительность определяется количеством инфекции, оказавшейся в организме. Срок от отравления до возникновения первых признаков ботулизма может доходить до 2-3 суток и даже до 10 дней, но такие случаи достаточно редки. Были зафиксированы случаи, когда длительность инкубационного периода возрастала в связи с употреблением больным алкоголя.
Проявления заболевания чаще всего имеют внезапный характер, сильно напоминают симптомы пищевого отравления. Токсин с зараженными продуктами стремительно всасывается в кишечник, попадает в кровь и моментально распространяется по всему организму. При этом объектами поражения становятся жизненно важные органы.
Чем раньше ботулизм даёт о себе знать, тем более тяжелым оказывается течение болезни.
Период клинических проявлений начинается остро и длится на протяжении 3 недель, с постепенным снижением клинической симптоматики. Этот период характеризуется следующим:
1) Острое внезапное начало в виде общеклинических симптомов (головная боль, головокружение, возможен подъём температуры тела до 38°С)
2) Симптомы гастроэнтерита в 90% случаев выступают на первое место в течении первых суток от момента употребления заражённого продукта, проявляется схваткообразными болями в области эпигастрии (ориентировочно в области желудка), рвотой, диареей.
3) В течении нескольких часов, присоединяется неврологическая симптоматика в виде различного сочетания мионеврологических синдромов:
- офтальмоплегический синдром;
- бульбарный синдром в виде парезов глоточно-язычных мышц при поражении IX (языкоглоточный), X(блуждающий), XII (подъязычный) пар черепных нервов;
- поражение парасимпатики и изменение со стороны ССС;
Неврологическую симптоматику объясняет:
- тропность (избирательное поражение) к нейронам продолговатого мозга и двигательным нейронам спинного мозга;
- особенность действия токсина – увеличивает проницаемость поражаемых тканей;
- В первую очередь поражаются мышцы с высокой функциональной активностью, те которые находятся в постоянном напряжении/движении (глазодвигательные, мышцы глотки и т.д)
Бывает, что симптомов гастроэнтерита может и не быть, а первыми проявлениями выступают неврологические симптомы.
- сетка или туман перед глазами;
- невозможность читать и видеть близрасположенные предметы, но с сохранением хорошей дальновидности – это объясняется парезом цилиарных мышц, те что меняют конфигурацию хрусталика, в результате их поражения, хрусталик находится в постоянном расслабленном состоянии, которое бывает при сосредоточении на дальних предметах;
- косоглазие (стробизм);
- двоение в глазах (диплопия);
- опущение век (птоз);
- расширение зрачков, не реагирующих на свет (мидриаз);
- неравномерность зрачков (анизокория);
- нистагм (непроизвольные движения глазных яблок);
- в тяжёлых случаях может возникнуть неподвижность глазных яблок.
Бульбарный синдром проявляется афонией и дисфагией. Афония: речь невнятная, с носовым оттенком, парез мускулатуры языка, осиплость голоса. Дисфагия обусловлена парезом мышц глотки, надгортанника и мягкого нёба, в результате проявляется: нарушением глотания как твёрдой, так и жидкой пищи, последняя вытекает через нос, также отмечают попёрхивание при попытке сглотнуть даже слюну.
Двухсторонний парез лицевого нерва проявляется «маскообразным лицом» из-за нарушения мимической мускулатуры.
Парез диафрагмы и вспомогательной дыхательной мускулатуры:
- ограничение подвижности легочного края возникает из-за паралича межрёберных мышц, больные жалуются на ощущение сжатия грудной клетки «как будто обручем»;
- разорванность речи из-за чувства нехватки воздуха;
- тахипное (↑частоты дыхания) и поверхностное дыхание;
- дыхательная недостаточность может нарастать как постепенно, так и внезапно – возникает резкое прекращение дыхание (апное) и «смерть наступает на полу слове»;
- в формировании дыхательной недостаточности, свой вклад вносит бульбарный синдром.
Поражение парасимпатической нервной системы:
- сухость кожных покровов и слизистых;
- снижение слюноотделения;
- нарушение иннервации ЖКТ вплоть до развития паралитической кишечной непроходимости;
- нарушение уродинамики в виде острой задержки мочи или непроизвольного мочеиспускания.
Изменение со стороны сердечно-сосудистой системы:
- брадикардия (снижение частоты сердечных сокращений) чередуется с тахикардией (увеличения частоты сердцебиения);
- тенденция к повышению артериального давления;
- нарушение проведения возбуждения, с возникновением атриовентрикулярной блокады (AV-блокада);
- нарастание одышки.
По ходу течения заболевания нарастает мышечная слабость, вначале она наиболее выражена в затылочных мышцах и поэтому голова может свисать, больные её стараются придерживать. Мышечная астения может сохраняться до 6 месяцев.
В усугублении симптоматики важное значение имеет гипоксия (↓O₂ в периферической крови) различного генеза:
- дыхательная (из-за парезов диафрагмы и вспомогательной дыхательной мускулатуры);
- токсическая (прямое и опосредованное действие токсина через угнетение ферментов пентозофосфатного шунта и К-Na-насоса);
- циркуляторная (из-за нарушения гемодинамики)
Продолжительность болезни составляет в среднем 3 недели при условии, что проводится лечение. Неврологическая симптоматика восстанавливается в обратной последовательности: сначала дыхание, а потом глотание. Остальные проявления – головная боль, гнусавость, офтальмоплегические, парасимпатические и другие неврологические симптомы – проходят без определённой последовательности и могут сохраняться длительное время (до 1,5 месяцев и более). У переболевших вся симптоматика проходит бесследно и не оставляет никаких инвалидизирующих последствий. Без лечения наиболее возможен летальный исход.
Окончательная диагностика проводится на основании клинических данных и результатах эпидемиологического расследования. Наличие неврологических расстройств может приводить к диагностическим ошибкам, когда ботулизм принимается за заболевание нервной системы. Одновременно врач учитывает признаки, которые исключают отравление ботулиническим токсином. К ним относятся:
- наличие напряженности затылочных мышц;
- резкие боли в голове;
- патологические признаки в спинно-мозговой жидкости;
- параличи центрального происхождения;
- чувствительные нарушения;
- судороги;
- потеря сознания;
- психические нарушения.
В трудных случаях может потребоваться лабораторная диагностика. Она включает в себя обнаружение ботулинического токсина в крови, рвотных массах, а также в продуктах питания, которые возможно вызвали отравление. ПЦР-диагностика в отношении этого заболевания, в настоящее время находится в стадии разработки.
- Наиболее частые осложнения приходятся на долю дыхательной системы. По причине того, что при нарушенном акте глотания вода и принятая пища способны попадать в дыхательные пути вызывая различные воспалительные процессы (воспаление легких, гнойные бронхиты, трахеиты). Этому так же способствует нарушение отхождения мокроты и слизи, а так же способность ботулинического токсина подавлять иммунитет.
- Редко возможно развитие воспаления околоушной железы (паротит).
- Встречаются воспаление мышц (миозиты), чаще поражаются икроножные мышцы. Заболевание возникает на 2-3 недели тяжелого течения ботулизма.
- Острая дыхательная недостаточность, как результат резкого и полного расслабления дыхательной мускулатуры. Является главной причиной смерти при ботулизме.
- Нарушение функций со стороны нервной, мышечной системы, а так же со стороны органов зрения возникающие во время заболевания полностью обратимы и после выздоровления не оставляют последствий.
Схема интенсивной терапии больных ботулизмом включает:
- промывание желудка для удаления остатков токсина из желудка;
- кишечный диализ (5 % раствором соды);
- антитоксическая сыворотка (тип А, С, Е по 10 000 ME, тип В 5 000 ME);
- парентеральное введение инфузионных сред с целью дезинтоксикации, коррекции водно-электролитных и белковых нарушений;
- антибактериальная терапия;
- гипербарическая оксигенация как средство устранения гипоксии;
- лечение осложнений.
Лечение ботулизма складывается из двух направлений. Первое — предотвращение реализации гипотетической возможности образования токсина in vivo, выведение яда из организма нейтрализация циркулирующего в крови токсина. Второе — устранение вызванных ботулотоксином патологических изменений, в том числе и вторичных.
Все больные и лица с подозрением на ботулизм подлежат обязательной госпитализации. Независимо от её сроков лечение начинают с промывания желудка и кишечника 2 % раствором гидрокарбоната натрия (сода) и сифонные клизмы с 5 % раствором гидрокарбоната натрия объёмом до 10 литров для выведения ещё не всосавшегося токсина. Промывание желудка целесообразно проводить в первые 1—2 дня болезни, когда в желудке ещё может оставаться заражённая пища. Проводят промывание с помощью зонда, чтобы избежать возможной аспирации промывных вод, небольшими порциями жидкости, особенно при наличии дыхательной недостаточности, чтобы не вызвать рефлекторную остановку дыхания.
Также назначают энтеросорбенты (полифепан, энтеродез, микрокристаллическая целлюлоза и др.). Ежедневно внутривенно вводят по 400 мл лактасол, диуретики (фуросемид, лазикс по 20—40 мг). Необходимо следить за соблюдением водно-электролитного баланса, энергообеспечением. Назначают средства метаболической поддержки, такие как глюкозо-калий-магниевые смеси, рибоксин, АТФ, витамины (в основном группы В).
Глюкокортикоиды используют в качестве пульс-терапии, предупреждающей аллергические реакции на введение гетерогенных антитоксических сывороток. Также глюкокортикоиды применяются в лечении сывороточной болезни. Также в лечении ботулизма используют антибиотикотерапию. Её назначают для профилактики и лечения воспалительных процессов, вызванных возбудителем ботулизма, попавшем в кишечник, а также для предотвращения частых осложнений (пневмония, цистит). Если не нарушено глотание, то назначают левомицетин по 0,5 грамм 4 раза в сутки в течение 5 дней или ампициллин по 0,75—1 грамм в сутки. Курс лечения около недели, но если снова возникает необходимость в антибиотикотерапии, то принимать те антибиотики, которые больной получал в первые дни заболевания, не следует.
Следует отметить, что назначение антибиотиков может привести к дисбактериозу кишечника со всеми его осложнениями. Терапевтическая роль антибиотиков при раневом ботулизме не ясна. По данным M. Merson (1973), локальное, оральное и внутримышечное введение антибиотиков не предотвратило заболевание ни в одном из 9 описанных автором случаев.
Антитоксические сыворотки получают иммунизацией лошадей возрастающими дозами анатоксинов. В практике производства антитоксических сывороток широко используют хлористый кальций, алюмокалиевые квасцы, адъюванты типа Фрейнда, тапиока. Антитоксические сыворотки выпускают с определённым содержанием антитоксинов, измеряемым в международных единицах (МЕ), принятых ВОЗ. За 1 МЕ принимается то минимальное количество сыворотки, которое способно нейтрализовать определённую дозу токсина.
Действие сывороток сводится к нейтрализации токсинов, вырабатываемых возбудителем. Титрование антитоксических сывороток может проводиться тремя методами — Эрлиха, Ремера, Рамона. Лечебный эффект сыворотки заключается в образовании нетоксичного комплекса токсин — антитело при непосредственном контакте между свободно циркулирующем в крови больного ботулотоксином и сывороточными антителами.
Для профилактики и лечения ботулизма применяют противоботулиновые лечебно-профилактические антитоксические сыворотки, выпускаемые в виде комплекта моновалентных или поливалентных сывороток. Сыворотку применяют после обязательного определения чувствительности пациента к лошадиному белку при помощи внутрикожной пробы. При положительной реакции сыворотку вводят по абсолютным показаниям под наблюдением врача с особыми предосторожностями. Заболевшим и всем лицам, употреблявшим продукт, вызвавший отравление, назначают антитоксическую поливалентную сыворотку.
Активную иммунизацию осуществляют очищенным сорбированным пентаанатоксином, обеспечивающим защиту от ботулинических токсинов типов А, В, С, D, Е, и секстаанатоксином. Препараты предназначены для иммунизации ограниченного контингента населения. Одна лечебная доза для антитоксинов типа А, С, Е составляет по 10 000 ME, типа В по 5 000 ME.
- При лёгкой форме — в первые сутки — две дозы, на следующий день одну дозу, каждой из трёх типов сыворотки А, В, С. Всего на курс лечения 2—3 дозы. Вводят сыворотку внутривенно или внутримышечно после предварительной десенсибилизации (метод Безредко). При введении сыворотки внутривенно капельно необходимо смешать её с 250 мл физиологического раствора, подогретого до 37 °C.
- При среднетяжёлой форме — в первый день вводят 4 дозы сыворотки каждого типа внутримышечно с интервалом в 12 часов, в дальнейшем — по показаниям. Курс лечения — 10 доз.
- При тяжёлой форме — в первый день 6 доз, на второй — 4—5 доз. Курс лечения — 12—15 доз. Вводят внутримышечно с интервалом в 6—8 часов.
Обязательно проводится проба на чувствительность к чужеродному белку, так как антитоксическая сыворотка гетерогенна. Если проба положительная, то проводится (в присутствии врача) предварительная десенсибилизация, затем вводят необходимую дозу сыворотки под прикрытием кортикостероидов. От сыворотки могут возникнуть различные осложнения, наиболее опасное из них — анафилактический шок. На вторую неделю заболевания может развиться сывороточная болезнь. Существует альтернатива антитоксической сыворотке — нативная гомологичная плазма (вводят по 250 мл 1—2 раза в сутки).
Основной причиной смерти при ботулизме является дыхательная недостаточность. Виной тому является паралич дыхательных мышц вследствие блокады нервно-мышечной передачи и застой слизи.
Основными дыхательными мышцами являются:
- диафрагма;
- межреберные мышцы;
- межхрящевые мышцы.
Парезы и параличи этих структур приводят к вентиляционной недостаточности, с развитием гипоксии и ацидоза (смещение кислотно-щелочного баланса крови). Происходит это, потому что из-за отсутствия движений в этих структурах акты вдоха и выдоха перестают осуществляться. Таким образом, отмечается явление плегии дыхательной мускулатуры. Плегией (или парезом) называется состояние полного отсутствия движений. При ботулизме отмечается плегия во всех группах мышц, но самой опасной является плегия дыхательной мускулатуры.
Дыхательная недостаточность при ботулизме имеет свои особенности. Поскольку она протекает на фоне полной мышечной плегии, то она не сопровождается характерной одышкой. Так, при остальных патологиях основным симптомом дыхательной недостаточности является выраженная одышка, которая визуально видна при осмотре больного, или психомоторное возбуждение (ощущение нехватки воздуха приводит в беспокойство пациента). Однако при ботулизме из-за паралича мышц этого не наблюдается. Единственным симптомом дыхательной недостаточности является нарастающая синюшная окраска кожных покровов (цианоз). Дыхание становится практически незаметным. Частота дыхания постоянно растет и достигает 40 – 50 вдохов в минуту. Такое частое дыхание объясняется тем, что организм пытается компенсировать доступ кислорода. Поскольку поверхностное дыхание не обеспечивает необходимого газообмена, то организм пытается дышать чаще. Но, несмотря на это, из-за паралича дыхательной мускулатуры дыхание остается неэффективным.
Иногда дыхательная недостаточность может развиваться постепенно. Но для ботулизма не менее характерно явление и острой дыхательной недостаточности. Острая дыхательная недостаточность может развиться в результате паралича надгортанника. При этом доступ кислорода в легкие полностью прекращается и развивается отек головного мозга.
Видимыми признаками острой дыхательной недостаточности являются:
- кожа пациента становится влажной, что является признаком нарастающей концентрации углекислого газа;
- цвет кожных покровов становится цианотичным (синим) или багровым;
- могут появляться судороги.
Также причиной летального исхода при ботулизме могут быть пневмонии и гнойные трахеобронхиты. Они развиваются вследствие застаивания и инфицирования слизи в бронхах. Отличием таких пневмоний является то, что назначение антибиотиков практически неэффективно в этом случае. Гнойный секрет продолжает накапливаться в легких из-за отсутствия эффективных дыхательных движений.
В последние годы случаи ботулизма в России в основном связаны с отравлением консервированными продуктами домашнего приготовления. Поэтому профилактические меры относятся в первую очередь к этой сфере. Безопасность «баночек» нельзя установить на глаз, ботулотоксин не приводит к изменению цвета, запаха или вкуса пищи.
- Перезревшие, лежалые, испорченные фрукты и овощи использовать нельзя.
- Непосредственно перед употреблением такую пищу желательно прокипятить в течение получаса, это ликвидирует токсины, которые могли образоваться. Это правило особенно важно для детей, чувствительных к ботулиническому токсину.
- Температура хранения продуктов, которые не могут подвергаться термической обработке, не должна превышать 10 градусов. Речь идёт о рыбе, соленой и копченой, колбасах, сале.
- Вздутые банки непременно отбираются, уничтожаются.
- Продукты, которые служат основой при изготовлении домашних консервированных блюд, должны тщательно очищаться от пыли и грязи. Частицы почвы целесообразно удалять с помощью щетки.
- Это же касается и посуды для консервирования – банок, крышек. Изделия обязательно промываются, ошпариваются и просушиваются. Жестяные крышки нуждаются в кипячении.
- Есть продукты, от консервирования которых в домашних условиях врачи советуют совсем отказаться. Это мясо, рыба, грибы и зелень. Особенно опасны грибы, на которые приходится, согласно статистике, примерно 70% всех случаев ботулизма. Мясо и рыба подлежат консервированию лишь при условии использования автоклава, продукты должны быть свежими.
- Овощи или грибы, закатанные в банки, созданные в домашних условиях, категорически запрещается покупать на рынках у незнакомцев.
- Если один из членов семьи заболевает, все домочадцы, питавшиеся одинаковой с ним пищей, нуждаются во введении профилактической сыворотки и врачебном наблюдении в течение 10 суток. Обязательно следует продезинфицировать посуду, из которой ел больной, его одежду.
Если речь идёт о раневом ботулизме, единственной профилактической мерой является грамотная обработка раны в больнице.
источник