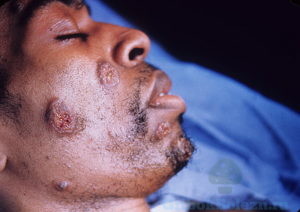
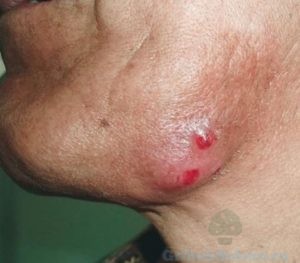
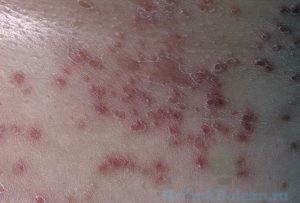
Актиномикоз — (лучисто-грибковая болезнь, псевдомикоз, актинобактериоз, глубокий микоз) — инфекционное дерматологическое заболевание кожи, происходщее с развитием бактерий Actinomycetes и сопровождающееся гнойничковыми поражениями эпидермиса, костей и внутренних органов у человека. Болезнь развивается постепенно, а при несвоевременном вмешательстве может привести к появлению гранулем, абсцессов и свищевых ходов. 70-80% случаев содержит вторичную бактериальную флору, осложняющую симптомы заболевания с нарушением работы пораженных участков, развитием анемии, интоксикации и амилоидоза.
Актиномикоз составляет 5-10% из всех хронический гнойных заболеваний. Из них 20% — висцеральные поражения и 80% — поражения лица и шеи. Независимо от очага воспаления для данного заболевания характерно развитие плотного или доскообразного инфильтрата. В ряде случаев происходит присоединение к воспалительному процессу вторичной инфекции, вызывающей образование абсцесса или свищей.
Бактерии — возбудители актиномикоза — довольно живучие. Их можно найти как в почве, твердых породах, песке, так и в воде, на растениях и даже в среде с повышенной температурой до 65 С. Путями распространениях инфекции служат поврежденные участки кожи: царапины, ссадины, порезы. Вы не знали, но в организме человека актиномицеты присутствуют в изрядном количестве и заражение происходит через активацию уже находящихся в теле человека патогенных микробов.
На протяжении долгого времени источник заражения оставался загадкой. Термин «лучистый грибок» до сих пор рождает много вопросов. На сегодняшний день выявлено, что возбудители актиномикоза — грамположительные бактерии — микроаэрофильные, аэробные и анаэробные актиномицеты. В России распространено другое название — микроаэрофильные и аэробные актиномицеты.
В развитии дерматологического заболевания не последняя роль принадлежит микро-, макротравмам и хроническим воспалительным процессам.
Например, такие факотры как удаление зубов, периапикальные гранулемы, наличие слюнных камней, анатомических аномалий, носят немаловажный характер в развитии челюстно-лицевого актиномикоза. Для возникновения торакального актиномикоза благоприятно сказываются травмы грудной клетки и хирургические операции, а для актиномикоза — аппендэктомия, желчекаменная болезнь, ранения, ушибы, энтероколиты, каловые камни и т.п. 5% случаев воспаления аппендикса случается из-за сапрофитных актиномицетов. Очагом генитального актиномикоза нередко является использование внутриматочных спиралей, которые увеличивают шансы возникновения инфекций в 2 раза. Актиномикоз мочевыделительных путей идет наряду с наличием у пациента конкрементов или хронических воспалений в мочевых путях.
На начальной стадии болезнь протекает без видимых симптомов, однако без немедленного вмешательства болезнь может распространиться на близлежащие области тела, тем самым, ухудшить качество жизни человека.
Для актиномикоза характерно изменение цвета кожи в области шеи, паха и подмышечных впадинах и приобретении синюшного оттенка.
Известно, что аппендикс таит в себе актиномицеты; При формировании благоприятных условий, грибки активизируются и приводят к болезни, известной под названием аппендикулярный инфильтрат.
Иногда, только после разрыва свищевых каналов передней брюшной стенки с помощью специальных исследований диагностируют актиномикоз.
Гидраденит — гнойный воспалительный процесс, локализующийся в подмышечных и паховых впадинах усугубляется актиномикозом с поражением молочных желез. Независимо от геолокации актиномикоз зачастую сопровождается образованием многочисленных микроабсцессов и извитых свищевых ходов.
Наряду с основными симптомами актиномикоза нередко происходит развитие побочных эффектов, таких как хроническая гнойная интоксикация и прогностически неблагоприятный амилоидоз внутренних органов, нарушаются функции пораженных органов, зачастую диагностируют анемию. Реже встречается актиномикоз с поражением среднего уха, сосцевидного отростка, ушной раковины, миндалин, носа, крыловидно-челюстного пространства, щитовидной железы, орбиты и слизистой глаз, языка и слюных желез.
Вместе с инфекционными осложнениями болезнь может неблагоприятно повлиять на работу головного и спинного мозга, перикарда, печени и других областей организма человека.
Актиномикоз имеет следующие стадии:
1. Инфильтративная.
2. Стадия абсцедирования
3. Свищевая стадия.
Благоприятными услловиями для распространения инфекции является необогащенная питательными веществами среда при температуре 37С.
Морфологическо исследование тканей биопсийного или послеоперационного материала проводят при помощи окрашивания их гематоксилин-эозином, по Цилю-Нильсену, Гомори-Грокотту, Романовскому-Гимзе, Граму-Вейгерту, Мак-Манусу. Целью гистологического исследования является обнаружение друз. Если таковые найти не удалось, то прибегают к помощи анализов посева.
Патологическая анатомия помогает выявить у пациента феномен Хепли-Сплендора. Он представляет собой вытянутые булавовидные лучи по краям гомогенного центра. Микроабсцессы окружены грануляционной тканью, эозинофильными гранулоцитами и эпителиоидными клетками огромных размеров.
Использование фистулографии помогает определить топографическую локализацию источников разветвления свищевых ходов и глубины поражения. При актиномикозе цельность слизистых оболочек кишечника сохраняется, что отличает данное инфекционное заболевание от новообразований.
Часто применяется с целью обнаружения источника инфекции и его качественных характеристик.
Для лечения глубоких микозов были разработаны методы консервативного и хирургического вмешательств.
• Иммунотерапия актинолизатом по 3 мл внутримышечно 2 раза в неделю, 2-5 курсов по 25 инъекций с интервалом 1 мес. Актинолизат — препарат от российского производителя, который активизирует фагоцитоз в актиномикотической гранулеме, повышает иммунитет, оказывает противовоспалительное действие. Сокращает длительность антибиотикотерапии.
• Противовоспалительное лечение антибиотиками в зависимости от чувствительности флоры. В приоритет ставят цефалоспоринам, тетракциклинам, аминогликозидам в возрастных дозах в периоды обострения (абсцедирования) курсами по 2-3 нед.
• Общеукрепляющая и дезинтоксикационная терапия.
• Лечение побочных заболеваний.
• Хирургическое вмешательство.
Кардинальное хирургичекое вмешательство проводят только после купирования островоспалительных явлений в источнике инфекции прибегая к вскрытию гнойников, антибиотико- и иммунотерапии. Радикальная терапия пациентов с актиномикозом верхней части тела заключается в оперировании и дренировании очагов (темпаропариетальная краниотомия, лобэктомия с удалением абсцесса у больного актиномикозом мозга). При актиномикозе легких прибегают к лобэктомии, нередко с удалением части ребер, вскрытии и дренировании гнойных очагов и каверн. В области паха и подмышечных впадин на фоне воспаления эпителиально-копчиковой кисты нередко переходит на ягодицы, промежность, параректальную область или тазовую клетчатку. Если хирургическое вмешательство не представляется возможным, то хирург прибегает к частичному рассечению или кюретированию свищевых ходов. Лечение экстрасфинктерного параректального актиномикоза проводят с помощью лигатурного метода. При поражении молочной железы проводят секторальную резекцию источников актиномикоза с применением гематоксилин-эозина. При инфекционном поражении половых органов проводят экстирпацию матки, аднексэктомию, субтотальную и тотальную гистерэктомию с трубами и др.
• После операции назначают противовоспалительную терапию и лечение с помощью лекарственных средств, гемотрансфузии и физиопроцедур. Снятие швов происходит на 8-10 сутки. Прогноз более благоприятен, если применялось комбинированное лечение вместе с иммунотерапией актинолизатом.
Для профилактики актиномикоза необходимо:
• соблюдать правила гигиены полости рта;
• избегать повреждений эпидермы и слизистой.
• периодически совершать самостоятельный медицинский осмотр кожи и полости рта.
• рекомендовано использование антибиотиков после стоматологических вмешательств, переломов и других хирургических операций.
• избегать установки внутриматочных спиралей.
источник
Актиномикоз (Actinomycosis; «лучисто-грибковая болезнь») — хроническая инфекционная болезнь человека и животных, вызываемая лучистыми грибами — актиномицетами; протекает с гранулематозным поражением различных органов и тканей и развитием плотных, нередко тяжистых инфильтратов, образованием абсцессов, длительно не заживающих свищей и рубцов.
Является одним из наиболее часто встречающихся в мире глубоких микозов; составляет до 10% среди больных хроническими гнойно-воспалительными процессами. Регистрируется во всех возрастных группах, но чаще у лиц 40-50 лет. Мужчины болеют чаще, чем женщины. Полагают, что актиномикоз практически не заразителен и обычно не передается человеку от человека или больного животного.
В отличие от других глубоких микозов, актиномикоз был известен более 100 лет назад (как самостоятельное заболевание описан и выделен в особую нозологическую форму еще в 1845 г Лангебеком). Позднее заболевание было изучено у людей и отдельно описано (в различных аспектах) у домашних животных (рогатый скот). С самого начала исследователи встретились с некоторыми непонятными явлениями.
При значительной распространенности актиномицетов в окружающей природе, актиномикоз встречался относительно редко, не отличаясь заметной контагиоэностью. Со временем в обиход вошла гипотеза о заражении людей, а также животных (путем внедрения актиномицетов в поврежденную слизистую оболочку, например, при жевании зараженных актиномицетами злаков).
И в настоящее время полностью не исключается экзогенный путь проникновения инфекции; имеются весьма демонстративные доказательства якобы передачи актиномикоэа от больных здоровым лицам, но эти случаи представляют редкие исключения. Большинством авторов актиномикоз рассматривается прежде всего как эндогенная инфекция, обусловленная собственными актиномицетами, обитающими в сапрофитном состоянии на слизистых оболочках рта, в кариозных зубах, в криптах миндалин зева, кишечнике и т. д.
При этом происходит своеобразная трансформация сапрофитной флоры в патогенную (вирулентную), причем условия этого перехода не вполне понятны. Со слизистых оболочек здоровых людей можно выделять штаммы актиномицетов, обладающие патогенными свойствами (что по сути можно расценивать как миконосительство).
Вопросы актиномикоэа разрабатывались такими учеными прошлого, как Н.А Красильников (известен его классический труд о биологии актиномицетов «Лучистые грибы и родственные им организмы Actinomycetalis», 1938); атипичные формы актиномикоза описаны Берестневым и др. Хотя описания актиномикоза в его классической форме известны врачам (в т.ч. по учебникам со студенческих лет), тем не менее в практической деятельности возникают нередко затруднения в его диагностике и лечении (тем более с проявлениями.отличающимися от классических); при этом заболевание распознается иногда с большим опозданием.
Актиномикоз в этиологическом плане относят к числу своеобразных инфекций, занимающих особое место среди грибковых и микробных заболеваний, Полагают, что возбудитель его — лучистые грибы — Actlnomycetalis — являются близкими к бактериям; считают также, что актиномицеты являются трихомицетами и занимают промежуточное положение между бактериями и плесневыми грибами.
Их также рассматривают как одноклеточные Гр(+) бактерии (факультативные анаэробы) различных серогрупп (В, Д и др.), в пределах которых имеются серовары. В связи с этим предлагают относить актиномикоз к псевдомикозам. При этом отмечается, что хотя актиномикоэ не является истинным микозом, но и к бактериальным инфекциям его также нельзя относить. Подчеркивается роль ассоциаций актиномицетов с бактериальной флорой определенного состава (некоторые исследователи считают, что без этой ассоциации актиномикоз развиться не может).
Изменение представлений об актиномикозе отражалось и на подходах к его терапии. Так, в период доминирующих представлений об актиномикозе, как одном из микозов, в качестве специфических средств его лечения предлагались препараты йода (йодид калия или натрия); позже йод в лечении актиномикоза отошел на «задний план».
Как отмечено, основным путем инфицирования считается эндогенный — за счет активации актиномицетов — обычных обитателей кожи и слизистых оболочек, реже — экзогенный (описаны редкие случаи заражения от животных). Возбудитель может внедряться через слизистую оболочку ротовой полости (включая миндалины), ЖКТ (в частности, кишечник, например, илеоцекальную область), легкие, кожу; реже — другими путями (уретра, глаза, cervix).
Проникновение его вглубь окружающих тканей вызывает развитие первичного очага поражения типа инфекционной гранулемы. Возможна гематогенная диссеминация актиномицетов из уже имеющихся в организме очагов актиномикоза. У здоровых людей, как отмечено, актиномицеты могут встречаться в сапрофитном состоянии — во рту, кариозных зубах, зубных гранулемах, криптах миндалин (в т.ч. при местных воспалительных процессах — одонтогенных, ринотонзиллярных и других различных заболеваниях), а также дыхательных путях, кишечнике
Следует отметить, что в природе существует много актиномицетов (более 300 видов).включая почву и др., но далеко не все из них и лишь при определенных условиях могут быть патогенными. Образно замечено, что «актиномицеты — это еще не актиномикоэ» (В.Я.Некачалов, 1969). В здоровом организме гриб находится в неблагоприятных условиях и обычно лизируется. Трансформации его из сапрофитного состояния в патогенное способствуют: глистная инвазия, воздействие сопутствующей микрофлоры, особенно в иммунодепрессивном организме, заболевания нервной системы, сосудов, сенсибилизация, повторные многократные попадания гриба и даже алиментарные погрешности (жирная пища).
Особое значение в возникновении актиномикоэа отводится травме (повреждение слизистой оболочки во рту, глистами в кишечнике). Широкое распространение актиномицетов в воздухе, почве, на растениях может быть одним из факторов экзогенного заражения (например, при попадании на открытую раневую поверхность, уколах растениями, на которых находятся грибы).
Отмечено, что часто (до 85% случаев) процесс является смешанной мико-бактериальной инфекцией (однако, редко ассоциируется с туберкулезом, сифилисом). При этом сопутствующая микрофлора затрудняет дифференциальный диагноз и отягощает течение болезни. С другой стороны, «наслоившись» на другую флору, актиномицеты могут занять даже ведущее место. Так, при тяжелых заболеваниях в легких (бронхоэктаэии) актиномицеты могут играть ведущую роль в патологическом процессе, приводящем иногда к гибели больного (полагают, что при находках грибов в мокроте актиномицеты не могут считаться сапрофитами).
Допускают, что инкубационный период при актиномикозе широко варьирует и составляет от 9-20 дней до 11-22 лет (чаще в диапазоне от 1-2 года до 10 лет).
Клинические проявления актиномикоэа отличаются значительным разнообразием — как по локализации, так и по формам.
Микотическим процессом могут охватываться все ткани и органы — кожа, слизистые оболочки, кости, суставы, внутренние органы, нервная система. По частоте заболеваний, вызываемых актиномицетами, первое место занимает шейно-лицевой актиномикоз, второе — актиномикоз легких и грудной стенки, третье — актиномикоз органов брюшной полости и брюшной стенки. Другие формы встречаются реже. Выделяют стадии актиномикоэа: начальную, «деревянистого» инфильтрата, абсцессов и свищей, метастазов.
Наиболее характерно процесс протекает в челюстно-лицевой области (включая гайморовы пазухи) и шеи.
Процесс чаще развивается на лице и вблизи его — в области угла нижней челюсти, подчелюстной с тенденцией к распространению на шею и реже — на висок. Наиболее благоприятной для развития заболевания является жировая клетчатка, по которой, а также соединительно-тканным «прослойкам» органов и тканей может идти распространение процесса.
В местах внедрения лучистого гриба характерно появление болезненных инфильтратов с деревянистой плотностью (неподвижных или малоподвижных, спаянных с окружающими тканями); узлов — плотных, синюшно-красного и багрового цвета — с последующим размягчением, вскрытием и образованием длительно не заживающих свищей (с гнойно-кровянистыми выделениями). На месте нагноившихся инфильтратов формируются язвы и рубцы. В первичном закрытом актиномикотическом очаге гноя обычно бывает немного (1-2 мл).
Известна также абсцедирующая форма актиномикоза, протекающая по типу флегмон, абсцессов: кожа над абсцедирующими участками приобретает багрово-синюшный цвет, нередко с фиолетовым оттенком; вокруг свищей наблюдаются фунгозные разрастания. У многих больных особых субъективных ощущений (в т.ч. болевых) актиномикоэ не вызывает, но резкая, жгучая, «огненная» болезненность в области свищей возникает при попытке пальпировать.
При поражении актиномицетами органов полости рта — на языке могут появляться ограниченные инфильтраты, не имеющие тенденции к распространению и абсцедированию. Поражение слюнных жолез клинически иногда симулирует подкожную или подкожно-мышечную форму. При вовлечении жевательных мышц развивается тризм, асимметрия лица, в дальнейшем, процесс может распространиться на придаточные полости, область черепа, окружающие участки кожи, подкожную клетчатку.
При поражении кости в глубоких слоях ее развивается одна или несколько сливающихся полостей с довольно четкими контурами.
Лимфатические узлы обычно не вовлекаются; однако, если актиномикоэ в них все же развивается, течение болезни бывает очень затяжным.
При торакальном актиномикозе (Actinomycosis thoracalis) процесс захватывает органы грудной полости и грудной стенки с выходом свищей на кожу грудной клетки, разрушением межреберных мышц, ребер и позвонков (периостит или остеомиелит деструктивного типа с секвестрами). При актиномикозе легких нарастают слабость, потеря аппетита, падение веса; больных беспокоит мучительный кашель со скудной мокротой, кровохарканье (усиливаются во время обострений).
Значительно реже заболевание начивается остро,по типу банальной пневмонии, принимая в дальнейшем хроническое течение. Иногда образуются легочные абсцессы. Характерным является вовлечение в процесс плевры — в виде экссудативного плеврита или эмпиемы; возможно развитие массивных «плевральных наложений» («шварт»), что может привести к облитерации плевральной полости, ограничению подвижности диафрагмы.
При описании актиномикоза отмечено развитие в легких инфильтратов, которые чаще подвергаются нагноению и распаду с образованием свищей. При этом обращают внимание на такую форму торакального актиномикоза как бронхопульмональный, известный еще по описанию Израэля; Подчеркивается, что такие проявления этой формы, как актиномикотический бронхит и бронхиолит в изолированном виде встречаются редко.
Чаще описывается актиномикотическая фибринозная очаговая пневмония, с очатами абсцедирования, карнификации паренхимы легочной ткани и обилием типичных друз. По существу, процесс выражается в развитии каверн, но, как подчеркивают, мелких по сравнению с туберкулезными. Каверны больших размеров не характерны для этой формы актиномикоэа, и встречаются редко. Легочные формы актиномикоэа могут существовать изолированно.
Рентгенологически — в начальных стадиях картина неспецифична: инфильтрат в легком имеет неправильные очертания, нечеткие границы. В дальнейшем выявляются грубые изменения интерстициальной ткани легкого в виде радиально идущих тяжей, не суживающиеся к периферии, и крупнопетличного рисунка за счет уплотнения периваскулярной и перибронхиальной ткани. Нередко можно встретиться с ранним фиброзом и даже циррозом пораженной части легкого.
Известны формы актиномикоэа в виде бронхоэктатической болезни. Следует подчернуть, что при актиномикозе легких лимфатические узлы вовлекаются в процесс редко и не отличаются от специфического аденита. Более тонкие исследования позволяли выделить ряд других клинических форм торакального актиномикоэа (с некоторыми особенностями): например, регистируют бронхопульмональные формы актиномикоэа в тесной связи с разновидностями: а) шейно-подчелюстной, б)абдоминальной, в)торакаль-ной с актиномикотическим поражением пищевода.
Следствием перехода процесса с шеи может быть актиномикотический медиастинит. Поражения плевры и легких могут быть взаимосвязаны с абсцедирующей формой актиномикоэа печени. Среди разновидностей актиномикоэа легких выделяют также форму с выраженными деструктивными изменениями (деструктивный актиномикоз грудной клетки с фистулами), а также гематогенную форму милиарного актиномикоэа легких.
При абдоминальном актиномикозе (A. abdominalis) поражаются органы брюшной полости, а также ткани брюшной стенки. Процесс обычно распространяется по забрюшинной клетчатке. Первые проявления нередко отмечаются в ЖКТ (чаще в илеоцекальной области, начинаясь из аппендикса или слепой кишки). Реже поражаются другие отделы кишечника, желудок, еще реже — селезенка.
Характерно формирование свищей. Распространяясь из грудной клетки, актиномицеты могут обусловить поддиафрагмальные абсцессы, а проникая через портальную вену —абсцессы печени. Дифференциальную диагностику следует проводить с новообразованиями, абсцессами различной этиологии, эхинококкозом и др.
Выделяют также актиномикоз органов таза и мочеполовой системы (A. urogenitalis), областей параректальной (парапроктит), крестцово-копчиковой (с поражением костей), ягодичной. При этом имеют значение орогенитальные половые контакты, длительное ношение ВМС (высокая вероятность колонизации гениталий актиномицетами), травма, гематогенный занос инфекции из отдаленных очагов — полости рта, легких.
Могут поражаться яичники, матка, мочевой пузырь, мочеточники, вульва, почки, половой член, мошонка, яички, простата и др. Из тазовых органов процесс способен диссеминировать, вызывая патологию печени и иных органов. Описаны случаи генерализации инфекции с развитием актиномикотических абсцессов мозга, менингоэнцефалитов, в редких случаях — поражений роговицы (A. cornea; кератит актиномикотический) и др.
Кулага В.В., Романенко И.М., Афонин С.Л., Кулага С.М.
источник
Микоз кожи – одна из разновидностей грибковых поражений человека. Классифицируют микотические заболевания человека в зависимости от локализации поражённого участка кожи и возбудителя инфекционного поражения.
Некоторые грибки вызывают поражения слизистых и внутренних органов. Другие являются причиной поражения ногтей, волос, рогового и глубинного слоя кожи. Подробнее ниже о видах условно-патогенных грибков.
Микоз кожи – заболевание человека, вызванное паразитированием грибковых инфекций проявляемых на:
- теле;
- коже;
- слизистых оболочках;
- волосистой части головы и ногтей.
Различают множественные виды грибков, среди которых выделяют те, которые чаще всего являются причиной заболевания человека.
- дерматофиты;
- кандидозы;
- микотоксикозы.
- Дерматофиты – группа патогенных грибков, вызывающих заболевания кожи и ногтей. Различают глубокие микозы и поверхностные.
- Кандидозы – группа грибков, поражающих внутренние слизистые органы человека.
- Микотоксикозы – патогенны, причина заболевания людей микроспорией, грибковым заболеванием, передающимся человеку от животных.
Классификация микозов основана на различиях патогенных грибков, в зависимости от локализации поражённых ими органов.
Дерматофиты являются причиной следующих заболеваний:
- микоз кожи;
- глубоких микозов кожи;
- системного грибкового заболевания;
- оппортунистического грибкового заболевания;
- эндемического грибка;
- грибовидного микоза кожи;
- грибкового поражения туловища.
Микозы кожи – воспаления кожных покровов человека, вызываемые условно-патогенными и патогенными грибками.
Различают глубокие микозы и собственно, микозы кожи, поражающие верхние роговые слоя кожного покрова.
Глубокие микозы поражают подкожную клетчатку и глубинные слоя дермы.
Поверхностные микозы поражают роговой слой кожи человека.
Кандидозы – причины поражений слизистых оболочек, являются следствием:
- вульвовагинального грибка;
- микоза влагалища;
- вагинального кандидоза.
Микотоксикозы – напрямую не относятся к инфицированию человека. Их среда обитания – почва, трава. Заражаются микотоксикозами животные, которые и являются переносчиками заболевания.
Группа заболеваний, которые заражают людей через контакт с животными, называется – микроспория.
Каждый вид грибков имеет в свою очередь подтипы грибковых штаммов, поражающих человека.
Дерматофиты делят на несколько групп – грибковые патогены поражающие глубинные слои кожи, такие как:
- оппортунистические микозы;
- подкожные;
- грибки, поражающие глубокий слой эпидермиса.
К патогенам, поражающим глубинные слоя кожи относят наиболее опасные – глубокие микозы, которые тяжело поддаются лечению, и терапия которых занимает продолжительное время, это:
Отсутствие лечения заболевания, вызванного грибками этого вида, приводит к летальному исходу.
Вторая группа-микозы поверхностные, к которым относят:
Как писалось выше, глубокие микозы поражают подкожную клетчатку и глубинные слоя дермы.
Это грибковое поражение глубоких слоёв эпидермиса, возникающее при механическом повреждении кожи.
Как правило, инфицирование происходит при работе с почвой, грунтом – средой обитания грибков этого рода.
- Визуально, поражённый участок кожи, в котором внедрились грибковые споры, в начале поражения принимает форму небольшого бугорка.
- Постепенно происходит увеличение пораженного участка кожи, и появляются новые воспаленные участки, покрытые чешуйками.
- При соскабливании корочки на пораженных местах, видны бородавчатые разрастания.
Наиболее частая локализация внедренных спор этого вида грибка – нижние конечности, в редких случаях лицо.
- хирургическое иссечение поражённой зоны;
- применение антисептических препаратов;
- системных противогрибковых препаратов;
- внешних противогрибковых средств.
Прогноз лечения во многом зависит от степени поражения, локализации и формы заболевания.
Это микоз кожи, возбудитель поражения которого– грибок Споротрихум.
Он инфицирует открытые 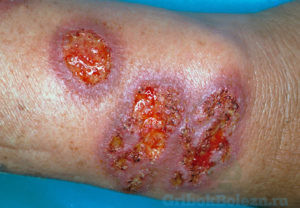
Другой путь заражения – через дыхательные пути и желудочно-кишечный тракт.
- Поражение дыхательных путей происходит при вдыхании спор грибка, находящегося в грунте, мхе, на растениях.
- Попадание в желудочно-кишечный тракт происходит при банальном заглатывании спор через не вымытые руки, овощи, фрукты, другое.
- возникновение уплотнений в месте внедрения спор;
- увеличение уплотнённых поражённых участков кожи;
- изменение цвета кожи на синюшно-бурый;
- возникновение узлов поражённой ткани;
- возникновение язвочек, увеличение очагов поражённой кожи;
- отделяется гнойный экссудат в незначительном количестве;
- вскрытие узлов образует незаживающие язвы, свищевые ходы.
Заболевание может поражать лимфатическую систему.
Ход болезни развивается медленно, терапия заболевания проводится от 1 года до нескольких лет. Отсутствие лечения может привести к менингиту и летальному исходу.
Это кожное заболевание, вызванное плесневым грибком рода Аспергилл.
Количество видов аспергилл значительное, локализация и ход заболевания зависит от конкретного инфекционного агента, которого выявляют путем диагностирования:
- посева;
- соскоба;
- микробиологического исследования;
- культурального исследования.
В незначительном количестве споры аспергилл составляют нормальную среду на коже человека, а также находятся в почве, злаках, фруктах и кустарниках.
Путь заражения аспергиллезом – воздушно-капельный, через дыхательные пути. Редко возможен вариант заражения через механические повреждения на коже.
Симптомы аспергиллёза – поражения микозом аспергилл неспецифичны, поэтому напоминают самостоятельные заболевания:
- отит;
- воспаление лёгких;
- дерматологические высыпания.
Диагностируется при взятии соскоба и пробы на определение возбудителя. Прогноз благоприятный при своевременном лечении.
Это микоз кожи и наиболее тяжёлое грибковое поражение человека.
При внедрении спор грибка поражаются:
Лишь в половине случаев заболевания кожа поражается грибовидным микозом.
Возбудитель – грибок, присутствующий в каловых массах, помете птицы, голубей. Заражение происходит через дыхательные пути путем вдыхания спор при работе на голубятне, с птичьим пометом.
Диагностика затруднена, поэтому лечение, как правило, проходит на тяжелой острой стадии заболевания.
Этот гриб поражает внутренние органы. Путь проникновения в человеческий организм – дыхательные пути, в очень редких случаях – через микротравмы.
Симптомы криптококкоза не специфичны:
- угревая сыпь;
- фурункулы;
- гнойнички с бородавчатыми краями.
Внедряясь в организм, поражает лёгкие, нервную систему, суставы.
Диагноз установить крайне тяжело.
Это грибок, попадающий в человеческий организм при вдыхании.
Поражаются:
Симптомы поражения – гнойники.
Могут поражаться внутренние органы.
После 1 месяца инкубационного периода, у поражённого человека наступает общее ослабление, повышение температуры тела – прогрессирует воспалительный процесс.
Заболевание поддаётся излечению.
Это лучистый грибок, поражающий кожные покровы:
- область шеи;
- ягодичную область;
- внутренние органы;
- мочеполовую систему.
Проявление кожных воспалений является вторичным. На коже возникают бугорки, разрастаясь, образуют узлы. Узлы могут вскрываться, образовывая свищевые ходы.
Поражение грибком протекает в хронической форме.
Грибовидный микоз кожи провоцирует тяжёлое поражение лимфатической ткани.
- Начало заболевания проходит с возникновения псориазоподобных шелушащихся пятен.
- Грибовидный микоз поражает участки кожи, которые плохо поддаются лечению кортикостероидами, внешними гормональными средствами.
- Симптомы грибовидного микоза – образование твёрдых уплотнений на коже, которые со временем превращаются в застойные бляшки.
- Прогрессируя, заболевание грибовидный микоз, поражает область лимфатических узлов на теле человека, с последующим инфицированием лимфоидных узлов и образования злокачественной опухоли тканей.
- От начала заболевания до образования фиброза, проходит от 6 до 8 лет.
Прогноз заболевания неоднозначен. В средней стадии поражения можно добиться ремиссии, фиброзная стадия лечению трудно поддаётся.
Широко распространённое заболевание вульвы и слизистой влагалища – это вагинальный или вульвовагинальный микоз. Возбудитель заболевания – грибок рода Кандида. Наиболее часто заболевание проходит в острой форме, иногда наблюдается хроническое течение болезни.
- приём иммуносупрессоров;
- беременность;
- незащищенный половой акт.
Большинство эпизодов заболевания связано с незащищенным половым актом.
Симптомы заболевания микоза микробиология:
- обильные выделения с неприятным запахом;
- жжение при мочеиспускании;
- зуд внешних половых органов;
- болезненные ощущения при половом акте;
- сухость слизистой влагалища.
Диагностика грибковых инфекций включает:
- взятие соскоба на посев;
- мазка на флору, микробиология выделения.
Лечение проводят на основе полученных данных, терапия включает прием антимикотиков, местные противогрибковые средства – свечи, вагинальные таблетки.
Микоз влагалища хорошо поддается лечению, после окончания терапии необходимо выполнять профилактические меры:
- избегать сексуальной связи без барьерного контрацептива;
- после длительного приема антибиотиков пройти курс восстановления флоры ЖКТ;
- вовремя лечить хронические заболевания;
- поддерживать иммунную систему.
Прогноз своевременного лечения благоприятный.
Оппортунистические микозы представляют собой микозы, поражающие системы, внутренние органы и ткани у лиц с иммунодефицитом.
Сапрофиты, вызывающие поражение у людей с иммунодефицитом, на условно здорового человека не действуют, по причине низкой патогенности.
Среди таких микозов – грибки рода:
Симптомы протекания оппортунистические микозы, зависит от рода грибка и локализации внедрения спор.
При поражении грибком рода Аспергилл, чаще всего, симптоматика напоминает пневмонию, туберкулез.
Точно также проходит действие поражения других участков тела или систем организма. Как правило, прогноз неблагоприятный.
При несвоевременном лечении грибковой инвазии наступает летальный исход от вторичного заболевания.
Системный микоз представляет собой группу микозов, поражающих кожные покровы, слизистые и внутренние органы.
Как правило, поражение внутренних органов происходит в первую очередь, после этого появляются видимые симптомы на кожных покровах.
К видимым симптомам относят:
- образование узлов, папул, гнойников, эрозий и язв;
- образование эритемных бляшек;
- свищевые ходы;
- незаживающие язвы на коже.
К системным микозам относят актиномикоз и хромомикоз.
Некоторые виды грибков имеют строгую эндемичность, т.е. среду обитания, вне которой они не возникают.
Эндемические районы для некоторых видов микоза:
- тропический жаркий климат – Африканский континент;
- побережье рек на территории Канады и США.
Вне этой зоны комфорта данный вид грибка не наблюдается.
К эндемическим грибковым инфекциям относят:
Микоз на туловище – грибковое 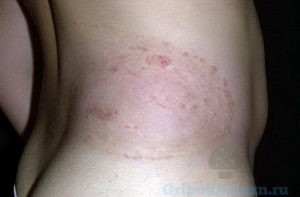
Чаще всего поражается кожа человека, за исключением стоп и кистей рук. В некоторых случаях грибок поражает волосы на бороде у мужчин.
Переносчики инфекционного агента – животные, дети. Взрослые люди заражаются заболевании при недостаточной личной гигиене или при тесном контакте.
- участки кожи, подверженные шелушению;
- края участка отечны, четко очерчены;
- эритемные пораженные зоны сливаются в участки.
Заражения можно избежать, придерживаясь правил личной гигиены.
Диагностика микозов представляет собой визуальный осмотр, прохождение анализов.
- взятие соскоба на анализ;
- мазок выделения на посев;
- микробиологическое исследование материала;
- культуральное исследование фрагмента;
- исследование синовиальной жидкости.
При помощи диагностики устанавливается вид грибка-патогена, его резистентность, наличие других инфекционных агентов, локализацию колоний.
Лечение микоза проводят на основе полученных при диагностическом исследовании данных.
Терапия заболевания включает:
- снятие воспалительного процесса;
- угнетение роста грибковых колоний;
- угнетения жизнедеятельности грибка;
- поднятие защитного уровня иммунной системы;
- антигистаминные препараты;
- препараты для восстановления флоры кишечника.
Для лечения используют противогрибковые системные препараты, антигистаминные. Внешние средства используют для антисептической обработки и местного угнетения грибкового роста.
Подведя итоги, можно ответить на вопрос: как лечить микоз. Для этого нужно соблюдать личную гигиену, поддерживать уровень иммунной системы, вести здоровый образ жизни. При возникновении подозрения на грибковое поражение – обращаться за консультацией к специалисту.
источник
К гpyппe глубоких (системных) микозов кожи относят грибковые заболевания, поражающие кожу, слизистые оболочки и внутренние органы. Для них характерны длительность течения и торпидность к применяемому лечению. Некоторые из них (актиномикоз, хромомикоз, плесневые микозы и др.) в нашей стране встречаются относительно редко, другие (гистоплазмоз, кокцидиоидоз) — крайне редко, хотя в ряде стран число регистрируемых больных значительно. В настоящее время актиномикоз и хромомикоз рассматривают как бактериальные заболевания и относят к псевдомикозам.
Актиномикоз — хроническое инфекционное заболевание, вызываемое различными видами актиномицетов.
Этиология и патогенез. В настоящее время большую группу актиномицетов расценивают как бактерии. А само заболевание — как псевдомикоз. Различают аэробные актиномицеты, которые чаще встречаются в почве, воздухе, воде, на злаках, и анаэробные, саирофитирующие чаще на слизистых оболочках животных и человека. Наиболее частыми возбудителями заболевания являются анаэробные актиномицеты — Actinomyces israelii и Actinomyces boves.
Актиномицеты, сапрофитирующие в полости рта, в кишечнике чело века могут привести к развитию болезни путем аутеинокуляции этих случаях способствуют ослабление защитных иммунологических свойств организма и активизация патогенности и вирулентности возбудителя. В других случаях широко распространенные в природе актиномицеты попадают в организм человека через рот, дыхательные пути и слизистую оболочку кишечника. Возбудитель может внедриться также через поврежденную кожу и слизистые оболочки, если на раневую поверхность попадают земля, пыль, части растений.
Однако экзогенное заражение кожи происходит реже, а чаще процесс на коже возникает вторично, при распространении процесса с глубжележащих тканей и органов per continuitatem или путем метастазирования.
Клиника. Длительность инкубационного периода неизвестна.
Наиболее часто наблюдается поражение шейно-лицевой области, реже грудной (при поражении легких) и брюшной (с изменениями печени, селезенки, почек, кишечника) полостей. Как уже указывалось, кожа редко поражается первично. Обычно кожный процесс развивается вторично в результате проникновения инфекции из очагов в абдоминальной, плевральной полости, в полости рта и носа (кариозные зубы, миндалины, параназальные синусы).
Различают три формы актиномикоза кожи: гуммозно-узловатую, бугорково-пустулезную и язвенную.
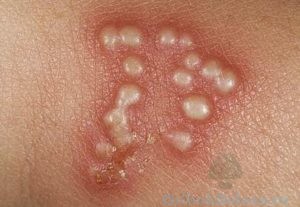
Наиболее часто актиномикоз кожи проявляется в виде гуммозных образований. Развиваются подкожные деревянистой плотности инфильтративные бляшки и опухолевидные ливидного цвета узловатые образования с бородавчатой, дольчатой поверхностью. Очаги местами размягчаются, образуя свищи, из которых выделяются серовато-желтые, гнойные с неприятным запахом крошкообразные массы, содержащие мелкие зернистые частицы — колонии актиномицетов (друзы). Деструктивные процессы могут привести к разрушению глубоколежащих тканей с образованием язв. имеющих мягкие подрытые края и гранулирующее, с папилломатозными разрастаниями дно.
Язвенная форма актиномикоза встречается редко и возникает вследствие распада крупных узлов. Края этих язв мягкие, рыхлые подрытые. На дне язв имеются вегетации, некротические массы и значительное гнойное отделяемое с включением друз в виде желтоватых зернышек. При заживлении язвы образуются неровные, мостикообразные рубцы, спаянные с подлежащими тканями.
При бугорково-пустулезной форме актиномикоза образуются бугорки, которые быстро некротизируются и изъязвляются. В результате слияния бугорков происходит формирование инфильтративных поверхностей, также характеризующихся деревянистой плотностью, наличием свищей со значительным количеством гнойного отделяемого и отдельных язв на поверхности инфильтрата.
Женщины болеют актиномикозом в 2 раза реже, чем мужчины. Контагиозность заболевания ничтожная. Достоверных данных о заражении здорового от больного нет.
Дифференциальный диагноз следует проводить со скрофулодермой, туберкулезной волчанкой, гуммозными сифилидами, злокачественными опухолями и другими глубокими микозами.
Диагноз. Имеет значение наличие характерных инфильтратов деревянистой плотности, свищей и язв. Важно нахождение друз актиномицетов (клубок тонких нитей, окруженный лучеобразно расходящимися нитями с булавовидными утолщениями) при микроскопическом исследовании гнойного отделяемого и гистологическом исследовании биопсированных тканей. Используют также кожно-аллергические и серологические реакции с актинолизатом.
Прогноз при недалеко зашедшем процессе вполне благоприятен. Он становится серьезным при генерализованных и особенно при висцеральных формах.
Профилактика предусматривает санацию полости рта и борьбу с мелким травматизмом, особенно у живущих в сельской местности.
Глубокий бластомикоз (blastomycosis profunda)
Глубокий бластомикоз Джилкрайста (син.: северо-американский бластомикоз) является хроническим инфекционным, неконтагиозным заболеваниям, вызываемым грибами рода Blastomyces dermatitidis. Бластомикоз Джилкрайста поражает преимущественно кожу, легкие, кости, а также печень, селезенку, почки. Воротами инфекции является кожа или дыхательные пути. Заболевание проявляется в двух формах — первично-кожной и системной (висцеральной).
Первичные кожные поражения характеризуются красноватыми папулезными высыпаниями на коже лица, конечностей, ягодиц. Узелки сливаются, на поверхности их образуются пустулы, которые покрываются гнойными корками, изъязвляются. Постепенно увеличиваясь, они образуют крупные бляшки, покрытые гранулирующими бородавчатыми разрастаниями с рубцующимся центром. Края очагов серпигинизирующие, синюшно-красного цвета, с характерными очаговыми милиарными пустулами.
Кожные проявления могут быть вторичного происхождения, как результат диссеминации из пораженных внутренних органов. Они имеют вид крупных подкожных и внутридермальных узлов, которые могут изъязвляться, образуя свищи и обширные язвы, оставляющие после себя плотные втянутые рубцы.
Дифференцировать следует с сифилитическими гуммами, лейшманиозом, веррукозным туберкулезом, хронической вегетирующей пиодермией, другими глубокими микозами.
Наряду с микроскопическими и культуральными исследованиями диагностическое значение имеет кожный тест с бластомицетовои вакциной, а также реакция связывания комплемента.
Глубокий бластомикоз Буссе-Бушке (син.: европейский бластомикоз, криптококкоз, торулез). Системное торпидное фунгозное заболевание с преимущественным поражением оболочек головного мозга. Описаны также поражения легких, селезенки, печени, почек, кожи, подкожной клетчатки и слизистых оболочек. Вызывается дрожжевым грибом Cryptococcus neoformans (Saccharamyces neoformans).
Кожа поражается довольно редко. Возникают множественные угpeпoдобные папулы, подкожные гуммозного типа узлы, сливающиеся в крупные инфильтративные поверхности, а также подкожные абсцессы. Образуются очаги изъязвлений с наличием глубоких кратериформных гранулирующих язв с зубчатыми, слабоинфильтрированными, подрытыми краями. Дно язв покрыто вялыми грануляциями и слизисто-гнойным отделяемым, ссыхающимся в толстые корки. На месте язв образуются втянутые рубцы. Изредка отмечаются гиперкератоз ладоней, подошв, онихия. Нередки метастазы в легкие, кости, лимфатические узлы, костный мозг. При поражении нервной системы (менингит, менингоэнцефалит), пневмонии, сепсисе может наступить летальный исход.
Диагноз глубокого бластомикоза основывается на гистологическом обнаружении в очагах элементов гриба и выделении культуры гриба при соответствующей клинической картине заболевания. Серологические реакции и кожные тесты имеют вспомогательное значение. Диагностике глубокого бластомикоза типа Буссе-Бушке может способствовать наличие лихорадочного состояния у больных и боли в костях и мышцах.
Проявления болезни Буссе-Бушке следует в первую очередь дифференцировать с гуммозными сифилидами, от которых они отличаются более глубокими язвами с мягкими ликвидными зазубренными подрытыми краями и с гранулирующим кровоточащим дном.
Наиболее часто дифференциальную диагностику приходится проводить с хронической вегетирующей пиодермией, при которой может наблюдаться весьма схожая с глубокими бластомикозами клиническая картина. Иногда в этих случаях приходится назначать препараты йода, которые вызывают обострение пиодермического процесса и благотворно действуют на очаги глубокого бластомикоза. При бородавчатом туберкулезе в отличие от американского бластомикоза не бывает множественных очагов, особенно в начале заболевания; он редко локализуется на лице и, кроме того, вегетации имеют более выраженную плотность и характерную темнолиловую кайму по периферии поражения. Для споротрихоза характерны множественность очагов поражения, частое их расположение на верхних конечностях по ходу лимфатических сосудов, меньшая склонность к рубцеванию, а при их образовании — наличие зубчатых и пигментированных краев по периферии неправильной формы рубцов. При дифференциальной диагностике с сифилитической гуммой учитывают более глубокий инфильтрат при ней, плотность краев и дна язвы, наличие гуммозно-некротического стержня, образование звездчатого втянутого рубца, а у некоторых больных — положительный результат исследования крови на реакцию Вассермана и, как правило, положительный результат при постановке реакции иммобилизации бледных трепонем (РИБТ).
источник
Кокцидиоидоз и гистоплазмоз являются весьма контагиозными и вызывают тяжелые поражения кожи, слизистых оболочек и внутренних органов. Аспергиллез, мукороз, пенициллиоз, споротрихоз не относят к контагиозным глубоким микозам. Они вызываются условно-патогенными грибами и развиваются у лиц со сниженной иммунобиологической реактивностью. Указанные ниже глубокие микозы встречаются преимущественно в странах с тропическим и субтропическим климатом. В зонах с умеренным климатом некоторые глубокие микозы (споротрихоз, хромомикоз) наблюдаются спорадически или не регистрируются (кокцидиоидоз, гистоплазмоз). Споротрихоз, криптококкоз, гистоплазмоз, кокцидиоидоз тяжело протекают у больных в клинической стадии СПИДа.
Кокцидиоидоз — глубокий эндемический системный микоз, протекающий с первичным поражением легких и заканчивающийся в большинстве случаев аутосанацией. У части лиц инфекция распространяется гематогенным путем в кожу, кости, мозговые оболочки, легкие, где возникают множественные очаги хронического гранулематозного воспаления. Относится к группе опасных микозов.
Возбудитель. Coccidioides immitis, диморфный гриб, обитает в почве в виде мицелия.
Предрасполагающие факторы. Лица цветной расы; беременность, иммуносупрессивная терапия, ВИЧ-инфекция.
Пути передачи. Воздушно-пылевой; при вдыхании вместе с пылью, содержащей артроспоры гриба развивается первичная легочная инфекция. Через поврежденную кожу возбудитель проникает в организм редко.
Течение. У 60% зараженных заболевание протекает бессимптомно и наступает аутосанация. Диссеминированный кокцидиоидоз обычно возникает при нарушениях иммунитета, преимущественно у ВИЧ-инфицированных. Наиболее опасно в прогностическом плане поражение мозговых оболочек.
Излюбленная локализация. Кожные проявления: промежность, крестцово-копчиковая область, ягодицы, задняя повехность шеи, лицо, подкрыльцовые ямки.
Клиническая картина. Острый легочный кокцидиоидоз. Протекает в виде гриппоподобного синдрома, бронхита, пневмонии, активного туберкулеза. Кожные проявления: распространенная эритема, кореподобная сыпь, крапивница, узловатая эритема, полиморфная экссудативная эритема.
Диссеминированный кокцидиоидоз. Папулы, пустулы, бляшки, узлы, абсцессы, флегмона, множественные свищи, язвы, бородавчатые разрастания, гранулемы, рубцы.
Поражения костной системы (остеомиелиты, натечные абсцессы).
Первичное поражение кожи наблюдается весьма редко и проявляется узлами и изъязвлениями, лимфангитом и регионарным лимфаденитом.
Лаборатоные методы исследования. При микроскопии мокроты или гноя обнаруживают сферулы возбудителя.
Патоморфология кожи. Гранулематозное воспаление. В тканях находят сферулы – крупные круглые спорангии гриба, заполненные спорами.
Посев проводят на среду Сабуро; используют гной или биопсийный материал.
Диагноз. Обнаружение сферул в мокроте или гное; идентификация колонии Coccidioides immitis при посеве; результаты биопсии кожи.
Дифференциальный диагноз. Бородавки, пиодермии, узловатая почесуха, кератоакантома, североамериканский бластомикоз, криптококкоз, туберкулез кожи, третичный сифилис. У ВИЧ-инфицированных – фолликулит, контагиозный моллюск.
Лечение. В тяжелых случаях: амфотерицин В в/в.
При более легком течении: флуконазол, или итраконазол.
Профилактика. Прием противогрибковых средств в эндемичных очагах; особенно антимикотики показаны ВИЧ-инфицированным.
При менингите нередко назначается пожизненный прием антимикотиков.
Гистоплазмоз (ретикулоэндотелиальный цитомикоз) – глубокий, системный микоз, который начинается с первичного инфицирования и поражения легких. При гематогенной диссемининации возбудитель попадает в слизистые, кожу, печень, селезенку и костный мозг. Заболевание относится к группе опасных глубоких микозов.
Возбудитель. Histoplasma capsulatum, в Африке — Histoplasma capsulatum var. duboisii. Гриб диморфный; сапрофит красных подзолистых почв, богатых органическими веществами, содержится в помете птиц и летучих мышей.
Предрасполагающие факторы. Иммунодефицит (ВИЧ-инфекция, трансплантация органов, химиотерапия, гемобластозы), старческий возраст.
Пути передачи. Воздушно-пылевой; при вдыхании пыли, содержащей споры гриба.
Течение. При легочном неосложненном гистоплазмозе выздоровление обычно наступает самостоятельно. При хронических формах кавернозного легочного и диссеминированного гистоплазмоза летальность пациентов, не получающих лечения, достигает 80%. В ряде случаев при этих тяжелых формах требуется постоянный прием системных антимикотиков.
Излюбленная локализация. Кожные проявления: лицо, конечности, туловище. Слизистые: узлы, вегетации, болезненные язвы, поражающие мягкое небо, ротоглотку, надгортанник, преддверие носа.
Клиническая картина. Острый легочный гистоплазмоз. Гриппоподобный синдром, который может сопровождаться узловатой эритемой или многоформной экссудативной эритемой.
Диссеминированный гистоплазмоз. Признаки интоксикации. У ВИЧ-инфицированных может развиться сепсис, недостаточность надпочечников, диарея, боли в животе.
Кожные проявления: красные папулы и узлы, ороговевающие или некротизирующиеся, эритематозные пятна; фолликулиты, иногда пустулезные или угревидные элементы; бляшки, покрытые вегетациями; панникулит; эритродермия. При поражении надпочечников – диффузная гиперпигментация в результате надпочечниковой недостаточности.
Лабораторные методы исследования. При микроскопии возбудитель обнаруживается в окрашенных по Гимзе мазках-отпечатках с биопсийного материала, в мазках мокроты и костного мозга.
Для посева используют кровь, мочу, костный мозг, биоптаты кожи, слизистой, печени, лимфоузлов, легкого.
Определение антигенов Histoplasma capsulatum в сыворотке больных используют для постановки диагноза, оценки результатов лечения и предсказания рецидивов.
Для выявления антител к Histoplasma capsulatum в сыворотке больных используют метод иммунодиффузии и РСК.
При диссеминированном гистоплазмозе в пунктате костного мозга обнаруживают возбудителя.
Диагностика. Клиническая картина, результаты лабораторных исследований.
Дифференциальный диагноз. Другие глубокие микозы, дерматозы, заболевания легких.
Лечение. В тяжелых случаях и менингите: Амфотерицин В в/в. При более легких формах: Итраконазол, 400 мг/сут внутрь в течение 12 нед, или флуконазол, 800 мг/сут внутрь в течение 12 нед.
Профилактика. Индивидуальные средства защиты (респираторы, очки, перчатки, защитная одежда) при контакте с пометом птиц, летучих мышей и т.п.
ВИЧ-инфицированным – назначают постоянный прием итраконазола или флуконазола.
Споротрихоз – подостро или хронически протекающий глубокий микоз, поражающий кожу, подкожную клетчатку, лимфатическую систему и слизистые оболочки. Возможно поражение печени, почек, легких. Заболевание чаще спорадическое, однако, возможны эпидемии.
Возбудитель. Диморфный гриб Sporothrix schenckii, обитает в почве, на растениях и др. В тканях существует в виде овальных или сигарообразных дрожжевых клеток «челноков» или в виде их скоплений – астероидных тел.
Предрасполагающие факторы. Регионы с тропическим климатом. Угрожаемый контингент: цветоводы, садовники, сельхозрабочие, лесники и др. Сахарный диабет, алкоголизм. ВИЧ-инфекция; злокачественные новообразования; иммуносупрессивная терапия.
Пути передачи. Заражение происходит при глубокой травматизации кожи (колючки, шипы, занозы, осколки стекла) или вдыхании, аспирации и пероральном попадании инфицированного материала (висцеральный споротрихоз). Источником инфекции могут быть болеющие споротрихозом домашние животные, а также броненосцы (после их царапин).
Течение. Инкубационный период в среднем 2-3 нед после травмы кожи. Болевые ощущения и лихорадка не наблюдаются. Самоизлечение не наступает. Возможны частые рецидивы после полноценных курсов лечения. Для ВИЧ-инфицированных характерна торпидность к терапии.
Излюбленная локализация. Наиболее частая локализации споротрихозного шанкра у взрослых – тыл кисти или пальца с наличием лимфангита предплечья, у детей – лицо; при диссеминированной споротрихозной сыпи (узлы и язвы) ладони и подошвы не поражаются.
Клиническая картина. Различают несколько форм споротрихоза:
локализованный подкожный («споротрихозный шанкр»);
Поверхностный кожный споротрихоз: фолликулиты, акне, папулы, бляшки, веррукозные, папилломатозные или псориазиформные высыпания, язвы, корки. Иногда эритематозно-язвенные и папилломатозные поражения слизистых рта, носа, зева, гортани.
Локализованный подкожный споротрихоз («споротрихозный шанкр»): В месте травмы через несколько недель появляется папула, пустула или узел, которые спаиваются с окружающими тканями и изъязвляются. Элемент окружен розовой эритемой. Формируется споротрихозный шанкр – болезненная язва на плотном основании, с неровными подрытыми краями. Выявляется увеличение и воспаление регионарных лимфоузлов.
Лимфатический споротрихоидный споротрихоз (60% случаев) возникает вследствие распространения инфекции из первичного очага (споротрихозного шанкра) по лимфатическим сосудам. По ходу дренирующего лимфатического сосуда выявляется плотный толстый тяж с множественными узлами, узелками, которые впоследствии изъязвляются.
Диссеминированный споротрихоз развивается вследствие распространения инфекции гематогенным путем. Поражаются кожа (множественные узлы, язвы, корки), суставы, глаза, мозговые оболочки, различные внутренние органы.
Споротрихиды: наблюдаются в ряде случаев спротрихоза в виде аллергических сыпей.
Лабораторная диагностика. При микроскопия мазков материала из очагов поражения обнаруживаются сигарообразные клетки.
Патоморфология кожи. Гранулематозное воспаление. Сигарообразные клетки в материале из очагов поражения можно выявить только у больных с иммунодефицитами.
Посев. Используют биопсийный материал. В культуре (t 24 0 C) вырастает бархатистая белая, затем чернеющая колония с тонким мицелием и овальными конидиями; при t 37 0 С грибы проходят дрожжевую фазу, образуя колонии мягкой консистенции, гладкие, желтоватые.
Диагностика. Наличие клинической картины, положительные результаты микроскопии и посева.
Дифференциальный диагноз. Туберкулез кожи; инфекции, вызванные атипичными микобактериями; туляремия; фелиноз; первичный сифилис другие глубокие микозы, глубокие пиодермии, сибирская язва, лейшманиоз, мелиоидоз, инородные тела, дерматофитии.
Лечение. Препараты йода внутрь (3 – 4 г/сут). Итраконазол, 200 – 600 мг/сут. Флуконазол, 200 – 400 мг/сут, или кетоконазол, 400 – 800 мг/сут. Амфотерицин В назначают при диссеминированном споротрихозе и в случаях поражений легких.
Профилактика. Заключается в предупреждении травматизации кожного покрова.
Аспергиллез — микотическое поражение кожи, слизистых оболочек, уха, глаза, легких, других внутренних органов, вызванное аспергиллами.
Возбудитель. Грибы Aspergillus fumigatus, A. flavus, A. niger и некоторые другие. Сапрофиты почвы и растений, выявляются в воздухе и пыли помещений на производствах, где аспергиллы используются в качестве продуцентов ферментов, некоторых органических кислот и др. Носителями аспергилл могут быть домашние животные и некоторые птицы (например, голуби).
Предрасполагающие факторы. Снижение иммуно-биологической реактивности организма, тяжелые инфекции (туберкулез), онкозаболевания (рак легкого).
Пути передачи. Ингаляторный, эндогенный; реже – через поврежденную кожу.
Течение. Хроническое, без лечения приводит к тяжелым поражениям легких, печени, почек.
Излюбленная локализация. Наружный слуховой проход, кожа ягодиц, ногтевые пластинки, роговица.
Клиническая картина. Кожные проявления разнообразны: могут протекать в виде дерматита, интертриго, везикулезной, папулезной сыпи, эритродермии, хронических язвенных и абсцедирующих пиодермий; иногда поражаются ногтевые пластинки. Бронхолегочная форма напоминает бронхит, пневмонию, туберкулез легких, или осложняет течение туберкулеза, рака легкого. Встречаются асперигиллезные отиты, поражения роговицы (вплоть до панофтальмита), придаточных полостей носа.
Гистопатология. Некроз тканей, грануляции с гистиоцитами, фибробластами, гигантскими и эпителиоидными клетками (гранулема инородного тела).
Диагностика. Обнаружение спор и мицелия гриба в патологическом материале с дальнейшим выделением чистой культуры возбудителя.
Дифференциальный диагноз. Туберкулез, саркоидоз, актиномикоз, эумицетома, висцеральные микозы, паразитарные и непаразитарные кисты, пылевые фиброзы легких и др.
Лечение. При поверхностных поражениях кожи: местные антимикотики, фунгицидные жидкости.
При висцеральном аспергиллезе: амфотерицин В, итраконазол, средства общеукрепляющей терапии.
Аспергилломы легких: лечение хирургическое.
Профилактика. Применение средств защиты у работающих на вредных производствах (с продуцентами аспергиллами).
Цефалоспориоз — глубокий микоз кожи, слизистых оболочек, опорно-двигательного аппарата и внутренних органов.
Возбудитель. Грибы рода Cephalosporium, чаще встречается Cephalosporium acremonium Corda; природные сапрофиты.
Предрасполагающие факторы. Различные травмы кожи. Снижение защитных свойств организма.
Пути передачи. При травме кожи и слизистых оболочек.
Излюбленная локализация. Кожа, слизистые оболочки.
Клиническая картина. Напоминают дерматиты, пиодермии, везикулезно-пустулезные элементы, эрозивно-язвенные или глубокие очаги типа гумм, язвенно-вегетирующих, абсцедирующих элементов, мицетомы – («мадурской стопы»). Висцеральные поражения сопровождаются, как правило, септикопиемией.
Гистопатология. Характерной картины не выявляется.
Диагностика. Получение культуры гриба в патологическом материале, выделение его ретрокультуры, внутрибрюшинное заражение лабораторных животных.
Дифференциальный диагноз. Другие глубокие микозы, язвенно вегетирующие пиодермии, гуммозный сифилид и др.
Лечение. Иодистый калий в нарастающих дозировках внутрь, пероральные антимикотики (итраконазол, кетоконазол). Возможна хирургическая тактика. Местные антимикотики, фунгицидные красители.
Профилактика. Борьба с микротравматизмом в сельском хозяйстве и при земляных работах.
Кладоспориоз — глубокий системный микоз с преимущественным поражением центральной нервной системы (чаще головного мозга), а также кожных покровов. Заболевание неконтагиозно. Регистрируются спорадические случаи.
Возбудитель. Cladosporium trichoides, Cladosporium mansonii и др; почвенные и растительные сапрофиты. Гриб нейротропный.
Предрасполагающие факторы и пути передачи. Не известны.
Течение. Хроническое, прогредиентное. При поражении мозга прогноз не благоприятный.
Излюбленная локализация. ЦНС (преимущественно головной мозг), реже – кожа.
Клиническая картина. Поверхностные поражения кожи (эпидермиса) протекают в виде Tinea nigra, keratomycosis palmaris.
Головной мозг: головные боли, сонливость, апатия, лихорадка, гипертензия, связанные с множественными абсцессами мозга. Встречаются инкапсулированные абсцессы легких.
Гистопатология. В веществе мозга выявляются инкапсулированные очаги с признаками специфического воспаления с сегментированными ветвящимися нитями гриба.
Диагностика. Обнаружение в тканях возбудителя (пигментированные коричневые нити, распадающиеся на споры в виде цепочек), выделение его культуры.
Дифференциальный диагноз. Вульгарные абсцессы мозга, другие глубокие микозы, поражающие головной мозг (аспергиллез, мукороз, криптококкоз).
Лечение. Кожные проявления – см. хромомикоз.
Абсцессы мозга – лечение хирургическое.
Риноспоридиоз — хронический глубокий микоз, встречающийся преимущественно в странах с жарким климатом.
Возбудитель. Rhinosporidium seeberi; культура возбудителя не получена.
Предрасполагающие факторы и пути передачи. Заболевание выявляется у лиц, работающих на рисовых полях и грязных водоемах, которые загрязняются птицами, болеющими риноспоридиозом.
Излюбленная локализация. Слизистая оболочка носа, влагалища, конъюнктивы, прилегающие участки кожи.
Клиническая картина. В местах преимущественной локализации развиваются папилломатозные и полипозные разрастания в виде малины или цветной капусты, покрытые вязкими слизистыми массами. Характерна обильная васкуляризация образований, их легкая травматизация и кровоточивость. Полипы могут достигать больших размеров. Для кожных поражений характерны веррукозные гиперкератотические разрастания.
Гистопатология. Капиллярная гранулема, явления некроза, выраженный инфильтрат из лейкоцитов, эозинофилов, гистоцитов и ретикулярных клеток.
Диагностика. Выявление в патологическом материале возбудителя.
Дифференциальный диагноз: Полипозные разрастания, ринофима, широкие и остроконечные кондиломы.
Лечение. Хирургическое удаление или электрокоагуляция полипозных разрастаний. Внутривенные вливания 5% раствора солюсурьмина.
Мицетома (эумицетома) (мадурская стопа, мадуромикоз, фикомицетома) – хроническое, очаговое, медленно прогрессирующее неконтагиозное грибковое заболевание, при котором поражается кожа, подкожная клетчатка, фасции, мышцы, кости конечностей (стопы, кисти), реже – другие участки тела. Характерны явления слоновости, деформация конечности, с опухолевидными разрастаниями, наличием множества свищевых ходов и гнойным отделяемым.
Возбудитель.Настоящие грибы, чащеPseudallescheriaboydii,Madurellagrisea,Madurellamycetomatis. Почвенные сапрофиты.
Предрасполагающие факторы. Болеют преимущественно жители села (сельскохозяйственные рабочие) в странах с тропическим и субтропическим климатом. Развитию заболевания способствуют несоблюдение личной гигиены, хождение босиком, травматизация кожи, гипотрофия.
Пути передачи.Очаги поражения возникают на местах травм с последующим инфицированием почвенными геофилами.
Излюбленная локализация. Наблюдается одностороннее поражение голени, стопы, кисти, изредка – туловища, предплечья, головы, бедра, ягодицы.
Клиническая картина.В месте внедрения возбудителя появляется папула или узел, небольшая болезненность при пальпации, лихорадка. Конечность становится отечной и увеличивается в размерах. Узел изъявляется, из него выделяется гной. Вокруг свищевых ходов образуются опухолевидные разрастания. Процесс распространяется на подлежащие ткани – фасции, мышцы, кости. Возможно увеличение регионарных лимфоузлов. Застарелая мицетома состоит из рубцов и гнойных свищей.
Диагностика.В мазке гноя илиadoculusобнаруживают предполагаемого возбудителя микоза (его друзы). Посев позволяет идентифицировать возбудителя.
Гистопатология.Псевдоэпителиоматозная гиперплазия эпидермиса, признаки острого или хронического гнойного воспаления с грануляционной тканью и соединительнотканной капсулой.
На рентгенограммах костей видны множественные остеолитические очаги, признаки периостальной оссификации.
Дифференциальный диагноз.Хромомикоз, североамериканский бластомикоз, актиномицетома, глубокие пиодермии, инородные тела, дерматофитии, лейшманиоз.
Лечение.Расширенное иссечение небольших очагов. По возможности избегают ампутации конечностей или экзартикуляции. Кетоконазол или итраконазолperos.
Профилактика.Ношение обуви, защищающей стопу от колючек и заноз в эндемических зонах. Повышение санитарной культуры населения.
Мукороз — глубокий хронический плесневый микоз, при котором поражаются кожа, подкожная клетчатка, уши, глаза и внутренние органы (бронхолегочная система, печень, почки, желудочно-кишечный тракт, центральная нервная система).
Возбудитель. Грибы из родов Mucor, семейства Mucoraceae. Широко распространены в природе, на продуктах питания, в воздухе.
Предрасполагающие факторы. Больные тяжелыми формами диабета; профессиональные особенности (сборщики апельсинов).
Пути передачи. В основном аэрогенный.
Излюбленная локализация. Различные участки кожного покрова с вовлечением подкожной клетчатки; ногтевых пластинок и околоногтевых валиков кистей.
Клиническая картина. Кожные проявления имеют вид хронических язвенных пиодермий, наружных отитов.
Микотические поражения легких возникают при пневмониях на фоне лечения антибиотиками. Встречаются мукорозные поражения ЛОР-органов, желудочно-кишечного тракта, а также тяжелые менингоэнцефалиты вследствие распространения процесса с придаточных пазух носа. Указанные проявления характерны для лиц с тяжелыми формами диабета.
Гистопатология. Гнойно-некротическое воспаление, пролиферация сосудов, приводящих к тромбозу; в дерме лейкоцитарная и лимфоцитарная инфильтрация, повышенный процент эозинофилов.
Диагностика. Обнаружение в патологическом материале возбудителя и выделение культуры гриба.
Дифференциальный диагноз. Другие глубокие микозы, новообразования, менингоэннцефалит, пневмония и др.
Лечение. При поверхностных поражениях кожи: местные антимикотики, фунгицидные жидкости.
При висцеральном мукорозе: амфотерицин В, итраконазол, средства общеукрепляющей терапии.
Мукороз легких: хирургическая тактика.
Профилактика. Профилактика заключается в рациональном применении антибиотиков у больных диабетом. Профессиональный отбор, своевременное лечение онихий и паронихий у работающих на сборке апельсинов.
Пенициллиоз — поражение ногтей, слизистых оболочек, внутренних органов, вызванное плесневыми грибами рода Penicillium. Заболевание неконтагиозно.
Возбудитель. Сапрофиты кожи и слизистых оболочек человека. Наиболее патогенными являются Penicillium crustaceum Fries, Penicillium glaucum Link.
Предрасполагающие факторы. Снижение защитных сил организма; работа связанная с нахождением в овощехранилищах, производством сыров, антибиотиков.
Пути передачи. Заражение — аэрогенное или при травме кожи и слизистых оболочек.
Течение. Хроническое на фоне тяжелого общего заболевания и его нерациональной антибиотикотерапии.
Излюбленная локализация. Кожа и слизистые оболочки, редко — бронхолегочный аппарат, головной мозг.
Клиническая картина. Дерматиты, экземы, хронические язвенные процессы, наружные отиты. Возможны поражения слизистых оболочек, бронхолегочного аппарата, внутренних органов, развитие абсцесса мозга, мицетомы.
Гистопатология. Некротическое гранулематозное воспаление, абсцессы, каверны, окруженные зоной некробиоза с нитями гриба; наличие эпителиоидных, иногда гигантских клеток.
Диагностика. Обнаружение в гное, мокроте, пунктатах, чешуйках и соскобах кожи, ногтей, слизистых оболочек, наружных слуховых проходов септированного мицелия с характерным спороношением.
Дифференциальный диагноз. Другие глубокие микозы, хронические глубокие пиодермии.
Лечение. См. аспергиллез, мукороз.
Профилактика. Регулярная дезинфекция, эффективная приточно-вытяжная вентиляция овощехранилищ, помещений, связанных с производством сыров (рокфор), антибиотиков (группа пенициллинов).
Криптококкоз — системный микоз, который начинается с поражения легких и последующей гематогенной диссеминации инфекции в мозг и мозговые оболочки, лимфатическую и костную систему, у части больных в кожу и слизистые оболочки. У ВИЧ-инфицированных криптококкоз (криптококковый менингит) – наиболее частый из глубоких микозов.
Возбудитель. Дрожжевой гриб Cryptococcus neoformans. Является сапрофитом и находится в почве и помете птиц. Болеют человек и домашние животные. Для выявления возбудителя исследуют ликвор, гной, мокроту, аутопсийный материал. Растет на средах, которые применяют для культуральной диагностики кандидозов и дерматофитий.
Предрасполагающие факторы. ВИЧ-инфекция, сахарный диабет, лимфосаркомы, лимфогранулематоз, саркоидоз, трансплантация органов, иммунодепрессивная терапия.
Пути передачи. Воздушно-пылевой путь; механические переносчики инфекции – голуби, попугайчики, канарейки и др.
Течение. Без лечения процесс принимает хроническое течение и может протекать годами. Половина больных погибает от менингоэнцефалитов.
Излюбленная локализация. У ВИЧ-инфицированных поражаются преимущественно лицо и волосистая часть головы. У небольшой части больных наблюдаются узловато-язвенные поражения слизистой рта.
Клиническая картина. Элементы кожной сыпи: папулы, узлы, язвы, корки, под корками папиломатозное разрастания и мелкие пустулы; бляшки с серозно-гнойным отделяемым, в центре которых формируется мягкий рубец. Возможны угревидные элементы, герпетиформные и везикулезные высыпания, флегмоны. Кроме мозговых оболочек, легких и кожи могут поражаться костный мозг, слизистые мочевых путей и половых органов, предстательная железа. Выявляется гепатоспленомегалия. Поражения легких клинически и рентгенологически напоминают туберкулез, абсцедирующую пневмонию с перфорацией грудной клетки и образованием свищей.
Лабораторные методы исследования. При микроскопии мазков-отпечатков с биопсийного материала или соскоба с очага поражения, обработанных калия гидроксидом, обнаруживается Cryptococcus neoformans.
Патоморфология кожи. Обнаруживают скопления возбудителей, окруженных желатиноподобной капсулой или признаки гранулематозного воспаления с небольшим числом возбудителя. В легких казеозный и гнойный распад очагов, некроз бронхиальных лимфоузлов.
Для посева обычно используют СМЖ или биоптат кожи. В культуре возбудитель имеет дрожжевую или мицелиальную формы с круглыми, овальными или грушевидными конидиями. Исследуют также костный мозг, мокроту, мочу, секрет предстательной железы, кровь.
В СМЖ выявляется лимфоцитоз, повышенный белок, сниженный уровень глюкозы. При микроскопии у значительной части больных обнаруживают инкапсулированные дрожжевые клетки.
Проводят определение антигенов Cryptococcus neoformans в СМЖ, сыворотке крови, моче для оценки прогноза и эффективности лечения.
Диагностика. Клиническая картина и комплекс приведенных лабораторных исследований, подтверждающих этиологию заболевания.
Дифференциальный диагноз. Пиодермии, контагиозный моллюск (высыпания на лице у ВИЧ-инфицированных), другие глубокие микозы, флегмоны бактериальной этиологии.
Туберкулезный менингит, опухоли и абсцессы мозга, энцефалиты. Туберкулез легких, саркоидоз, бронхоэктазии и др.
Лечение. При менингите амфотерицин В (2-6 нед) в зависимости от тяжести состояния или флуконазол; при необходимости – люмбальные пункции.
При кожных формах: флуконазол 200-400 мг/сут внутрь или итраконазол, 400 мг/сут внутрь.
Профилактика. Раннее выявление и лечение больных в начальной стадии болезни. Текущая и заключительная дезинфекция. ВИЧ-инфицированным назначают постоянный прием флуконазола, 200-400 мг/сут внутрь, или итраконазола, 200-400 мг/сут внутрь.
Североамериканский бластомикоз — хронический глубокий микоз, протекающий с образованием в коже, подкожной клетчатке, в легких и других внутренних органах гнойных, гранулематозных очагов.
Возбудитель. Blastomyces dermatitidis Gilchrist. Гриб диморфный, в тканях имеет вид дрожжевых клеток; размножается почкованием. Природный сапрофит.
Предрасполагающие факторы. Нарушение клеточного иммунитета, ВИЧ-инфекция (диссеминированная форма североамериканского бластомикоза).
Пути передачи. Воздушно-пылевой; контактный – при повреждении кожи и внедрении в этот участок возбудителя. Чаще болеют люди, работающие в сельском хозяйстве, а также собаки и лошади.
Течение. Первичная легочная инфекция протекает бессимптомно. Высыпания на коже чаще появляются одновременно с легочной инфекцией; могут поражаться кости, предстательная железа, мозговые оболочки, надпочечники, печень.
Излюбленная локализация. Симметричное поражение туловища, реже – лица, кистей, предплечий, часто выявляются множественные очаги. При контактном заражении очаг локализуется в месте внедрения возбудителя.
Клиническая картина. Первичная легочная инфекция обычно протекает бессимптомно, в некоторых случаях может сопровождаться гриппоподобным синдромом или напоминает пневмонию. Кожные проявления: узловатая эритема, многоформная экссудативная эритема.
Диссеминированная инфекция в начальных стадиях проявляется в виде папулезно-пустулезных элементов, далее длительно протекает в виде хронического папилломатозно-язвенного поражения, с последующим образованием рубца, имеющего вид географической карты. У четверти больных поражается слизистая рта и носа, иногда гортани.
Поражение легких напоминает туберкулез, абсцедирующую пневмонию, вплоть до перфорации грудной клетки.
Поражения костно-суставной системы протекают в виде остеомиелитов с образованием свищей, подкожных абсцессов, гнойных артритов.
Мочеполовая система: простатит, эпидидимит.
Лабораторные методы исследования. В мазках гноя и мокроты обнаруживают почкующиеся клетки с толстой двухконтурной стенкой, соединенные широкой перемычкой.
Для посева используют мокроту, гной, секрет предстательной железы, биопсийный материал.
Патоморфология кожи. Псевдоэпителиоматозная гиперплазия эпидермиса с признаками специфической гранулемы. В микроабсцессах дермы выявляют почкующиеся клетки возбудителя.
Определяют антигены к Blastomyces dermatitidis.
Рентгенологическое исследование легких, костей.
Диагностика. Клиническая картина, подтвержденная результатами микроскопии мокроты, гноя, мочи и посева биопсийного метериала.
Дифференциальный диагноз. Плоскоклеточный рак кожи, гангренозная пиодермия, грибовидный микоз (опухолевая стадия), эктима, бородавчатый туберкулез кожи, актиномикоз, нокардиоз, мицетома, третичный сифилис (гумма), донованоз, лепра.
Лечение. При осложнениях менингитом или респираторным дистресс-синдромом у взрослых — амфотерицин В в/в, итраконазол 200 — 400 мг/сут (прием не менее 2 мес), или кетоконазол, 800 мг/сут.
Профилактика. Маловероятна, ввиду широкого распространения возбудителя в природных зонах.
Бластомикоз южноамериканский (бразильский бластомикоз, паракокцидиоидоз) — глубокий системный микоз с хроническим прогредиентным течением, вовлечением в процесс слизистых оболочек щек, носа, кожи, лимфатических узлов, различных внутренних органов (легкие, печень, желудок, селезенка).
Возбудитель. Paracoccidioides brasiliensis, сапрофит растений и почвы.
Предрасполагающие факторы. Угрожаемый контингент: жители сельской местности.
Пути передачи. Заражение происходит при различных повреждениях слизистой оболочки рта во время чистки зубов веточкой растений. От человека к человеку не передается.
Течение. Без лечения больной погибает в течение 3 лет.
Излюбленная локализация. Обычно язвенным процессом поражаются слизистые оболочки рта и носа (реже конъюнктивы и прямой кишки), лимфатические узлы.
Клиническая картина. Язвенный процесс может привести к разрушению языка, голосовых связок. При переходе на кожу образуются папулы, пустулы, серпигинирующие папилломатозные язвы. В процесс вовлекаются лимфатические узлы, селезенка и легкие. Лимфатические узлы могут нагнаиваться, образуя свищи с грибами в отделяемом. При гематогенной диссеминации поражаются кости, легкие.
Лабораторные методы исследования. Обнаружение в патологическом материале возбудителя и внутрибрюшинное его введение мышам с последующей микроскопической и гистологической идентификацией Paracoccidioides brasiliensis.
Диагностика. Основывается на клинической картине и обнаружении в патологическом материале возбудителя.
Дифференциальный диагноз. Лимфогранулематоз, кокцидиоидоз, североамериканский бластомикоз, актиномикоз, другие глубокие микозы.
Лечение. Амфотерицин В в/в, итраконазол, кетоконазол, per os.
Профилактика. Санитарно-просветительная работа среди населения.
источник