Осложнения при актиномикозе возникают в случаях длительного течения заболевания, позднего установления диагноза и соответственно запоздалого начала рационального лечения. Кроме того, при развитии тяжело протекающих форм, когда имеется одновременное поражение ряда областей лица и костных тканей челюстей, создаются условия для прогрессирующего актиномикозного процесса.
Тяжелым осложнением актиномикоза челюстно-лицевой области и шеи является генерализация процесса, а также распространение инфекции в мозг и органы грудной полости.
Генерализация актиномикоза (актиномикозный сепсис) возможна при любой локализации патологического процесса. Б. Л. Осповат (1963) считает характерной чертой актиномикоза склонность к гематогенной диссеминации. По его данным, при легочном и абдоминальном актиномикозе генерализация инфекции имела место у 17% больных. Он полагает, что при актиномикозе легких лучистый гриб может проникнуть и в малый, и в большой круг кровообращения. Крупноочаговая диссеминация легких наблюдается при попадании инфекции в малый круг, образование множественных актиномикозных очагов во внутренних органах — при инфицировании большого круга кровообращения.
О. Б. Минскер и М. А. Московская (1975) отмечают, что современное течение абдоминального и легочного актиномикоза не склонно к генерализации и приводит к метастазированию в меньшей мере, чем это отмечено в предыдущие годы Б. Л. Осповатом (1950) и Г. О. Сутеевым (1951).
Л. Н. Пирожков (1922), Б. Л. Осповат (1948), А. В. Быстренин , Н. Friedlander (1932) считают, что метастазирование актиномикозного процесса из челюстно-лицевой области происходит по контактным, гематогенным и лимфогенным путям, генерализация (актиномикозный сепсис) — гематогенно и лимфогенно.
Экспериментальные исследования К. И. Бердыгана (1967) показали, что из тканей в окружности нижней челюсти актиномикоз распространяется вверх — в височную область, подвисочную и крыло-небную ямки, затем в мозг и вниз, по клетчатке шеи в легкое. Этот автор (1960) необоснованно отвергает лимфогенный путь распространения актиномикозной инфекции, которому А. Г. Варшавский (1940), С. И. Спасокукоцкий (1940), 3. И. Бесфамильная (1952), М. Wassmund (1935) придают решающее значение в развитии таких осложнений.
Генерализация актиномикозного процесса при первичной локализации актиномикоза в челюстно-лицевой области в настоящее время является крайне редкой. В нашей клинике такие случаи были зарегистрированы в довоенные годы до применения антибиотиков, сульфаниламидов и иммунных препаратов. За последние 20 лет генерализация актиномикозного процесса нами не наблюдалась.
Метастазирование актиномикоза из челюстно-лицевой области чаще происходит в мозг и легкие. G. Zitka (1952) описал 9 случаев, когда челюстно-лицевой актиномикоз, осложнившийся метастазированием в мозг, легкие, органы брюшной полости, имел летальный исход. По мнению этого автора, с применением антибиотиков и иммунных препаратов такие осложнения стали встречаться реже. Более обнадеживающие данные в отношении прогноза приводят С. Bolton и F. Ascherhurst (1964), которые проанализировали 17 случаев метастазирования актиномикоза из области лица в мозг. Однако если в 1950—1960 гг., когда отмечалась более благоприятная клиническая картина актиномикоза челюстно-лицевой области, эффективность антибиотиков была выше и эти осложнения встречались редко, то с 1971 г. они стали регистрироваться чаще. Настораживает возможность поздних метастазов в мозг . Правда, метастазирование, по данным О. Б. Минскера (1971), В. Я. Кунельской и соавт. (1977), закончилось выздоровлением, хотя в отдельных публикациях отмечается смертельный исход. Вместе с тем развитие и увеличение числа тяжелых проявлений актиномикоза, возникновение его у людей, отягощенных другими заболеваниями, создает опасность развития таких осложнений, как метастазирование.
Образуется прочный круг (значительное нарушение иммунобиологической реактивности организма, сенсибилизация к лучистому грибу, а также полное истощение факторов защиты организма от инфекции), который является почвой для развития осложнений. Одновременно наблюдается извращение как общей, так и местной картины актиномикоза у таких больных, что подчас затрудняет диагностику осложнений.
За 20 лет мы наблюдали 4 больных с метастазированием актиномикозного процесса в легкие (2) и мозг (2). Единичность наблюдений не позволяет сделать обобщающие выводы. Однако у 3 больных воспаление развивалось по гиперергическому типу, с выраженной повышенной чувствительностью к возбудителю заболевания — лучистому грибу. Заболевание характеризовалось прогрессирующим распространением процесса на ткани. Мы полагаем, что именно при гиперергическом типе актиномикозного воспаления нет характерного для данного заболевания отграничения специфической гранулемы, поэтому процесс беспрепятственно распространяется на ткани.
У наших больных метастазирование актиномикозного процесса в легкие происходило лимфогенно: у одного — из миндалин, у другой — из области бокового отдела шеи и надключичной ямки при поражении группы лимфатических узлов этой области.
Приводим выписку из истории болезни.
Больной Н., 48 лет, 12.03.60 г. поступил в Московский городской челюстно-лицевой госпиталь по поводу новообразования миндалины. Диагностирован актиномикоз правой миндалины. Проводилось стимулирующее и общеукрепляющее лечение. Инфильтрация увеличенной миндалины постепенно уменьшалась. В ходе лечения дважды отмечались обострения с образованием абсцесса в нижнем полюсе миндалины. При исследовании гноя обнаружены друзы актиномицетов. После курса специфического лечения воспалительные явления в пораженной миндалине исчезли. Переведен в ЛОР-отделение, где 6.06 произведена тонзиллэктомия. Послеоперационное течение гладкое. Через 1 мес больной вновь обратился в связи с подъемом температуры и болями в правом подреберье. Направлен на обследование в Клиническую больницу им. С. П. Боткина. Диагностирован актиномикоз правого легкого. В ходе лечения наблюдались обострения, проводилось вскрытие гнойника на боковой поверхности груди. В гное обнаружены друзы актиномицетов. После проведения двух курсов комплексного лечения с применением антибиотиков больной поправился. При диспансерном наблюдении в течение 10 лет здоров.
Надо полагать, что в описанном случае причиной процесса в легком была миндалина. Следует сделать вывод об опасности раннего удаления миндалины при ее поражении актиномикозом.
Метастазирование актиномикоза в мозг, диагностированное нами у 2 больных, развилось при первичном деструктивном актиномикозе ветви нижней челюсти, осложненном распространением процесса на ряд областей по наружной и внутренней поверхности ветви челюсти. У одного из них в дальнейшем в процесс оказались вовлеченными подвисочная и крылонебная ямки, височная область (см. рис. 37). У обоих больных актиномикозный метастаз развился в височной доле мозга.
В настоящее время наиболее частым и опасным осложнением актиномикоза вообще и при челюстно-лицевой его локализации в частности является амилоидоз внутренних органов. Если раньше его связывали с длительностью процесса, то теперь этот фактор при развитии амилоидоза регистрируется не всегда.
Актиномикозный процесс в челюстно-лицевой области создает условия для постоянного всасывания продуктов тканевого распада, невозможность выведения их из организма обычными путями. Это влечет за собой глубокие нарушения белкового обмена, снижая возможности физиологической регуляции. Общий амилоидоз при актиномикозе по своей сущности является компенсаторно-приспособительным процессом, но его нарастание ведет к постепенной гибели клеточных элементов, важных для органов, в первую очередь почек, печени, селезенки, надпочечников. Затем поражаются желудочно-кишечный тракт и другие органы. При невозможности ликвидировать актиномикозные очаги общий амилоидоз приводит к смерти.
Развитие амилоидоза зависит от состояния внутренних органов, сопутствующих заболеваний и соответственно функциональных нарушений. Развитие амилоидоза у 3 наших больных показало, что актиномикоз усугублял более сложные и необратимые поражения паренхиматозных органов, которые имелись у этих лиц, или служил толчком для их развития. Возникновение амилоидоза внутренних органов у этих больных было связано со снижением резистентности организма. Характерно течение актиномикоза с анергической воспалительной реакцией. У всех больных мы отметили прямую связь развившегося амилоидоза с сопутствующими заболеваниями, лечением, проводимым по поводу них, в том числе у одного с применением кортикостероидов.
Среди наших больных у 3 отмечен амилоидоз внутренних органов. У всех наблюдался длительно текущий актиномикозный процесс — первичный деструктивный актиномикоз нижней челюсти. У 2 больных заболевание сопровождалось распространением на околочелюстные мягкие ткани, у 2 других воспалительная реакция протекала по гипоэргическому типу с переходом в анергическую, у одного — по анергическому типу.
Вначале амилоидоз характеризуется ухудшением самочувствия: слабостью, головной болью, нарушениями функций отдельных органов и систем, главным образом сердечно-сосудистой и пищеварительной. В моче обнаруживается белок, снижается ее плотность. В крови отмечаются сдвиг белковых фракций, лейкопения, увеличение СОЭ, изменения красной крови.
В дальнейшем эти явления прогрессируют: общее состояние ухудшается, больные жалуются на плохое самочувствие, повышенную утомляемость, нарастают нарушения функций отдельных органов и систем. Печень и селезенка значительно увеличены. Появляются изменения красной крови вплоть до явлений вторичной анемии, лейкопения, реже лейкоцитоз, увеличение СОЭ до 60—70 мм/ч. В моче повышается содержание белка, появляются гиалиновые, а иногда зернистые цилиндры.
Мы наблюдали амилоидоз у 3 больных. Причиной смерти одного из них послужил амилоидоз внутренних органов, а не поражение нижней челюсти актиномикозом. Важное значение в развитии процессов в печени, почках, надпочечниках имеют ареактивность больного, длительная интоксикация и лечение кортикостероидами.
В литературе указывается на возможность перехода актиномикозного процесса в рак. Нам не приходилось наблюдать перерождения в опухоль.
Изложенное выше позволяет считать клинические формы и проявления актиномикоза челюстно-лицевой области шеи разнообразными. Клиническое течение актиномикоза, характер общих и местных симптомов зависят от специфической иммунологической реактивности и неспецифических факторов защиты организма. При актиномикозном процессе можно наблюдать различные типы воспалительной реакции: нормергический, гиперергические гипоэргический и анергический.
Большую роль при актиномикозе челюстно-лицевой области играет гнойная флора, которая может осложнять актиномикозный процесс, способствовать его распространению.
Особенности тканей челюстно-лицевой области накладывают отпечаток на клинику заболевания и соответственно на локализацию в них специфической гранулемы при различные формах поражения. Исходным местом развития актиномикоза чаще всего является рыхлая соединительная и лимфоидная ткань. В более сложных условиях (снижение факторов иммунитета и наличие сенсибилизации) актиномикозный процесс возникает в костной ткани. Кожа, слизистые оболочки, железистая ткань — более редкая локализация первичного актиномикозного комплекса. При этом процесс опять-таки начинается в соединительнотканных прослойках эпителиальных органов.
Анатомические особенности клетчаточных образований в области лица, расположения лимфатических узлов, слюнных желез, а также характер костной структуры челюстей и соседство с их различными отделами мягких тканей накладывают определенный отпечаток на симптоматику клинических проявлений отдельных форм и локализаций актиномикозного процесса в челюстно-лицевой области.
Образование, созревание, распад актиномикозной гранулемы, степень некротических изменений, распространение атиномикозного процесса и рассасывание воспалительных явлений находятся в строгой зависимости от индивидуальных особенностей организма, его функционального состояния. Это проявляется разными типами воспаления, возникновением местного актиномикозном очага и общими выраженными или невыраженными симптомами болезни, которые коррелируют или не коррелируют между собой.
Изменения в актиномикозном очаге могут протекать в одних случаях с преобладанием экссудативных явлений, в других — пролиферативных; может также сохраняться динамическое равновесие между ними. Чрезмерная выраженность экссудативных и пролиферативных изменений в пораженных актиномикозом тканях всегда указывает на развитие порочного круга (факторы иммунной защиты, неспецифические иммунологические механизмы и сенсибилизация организма лучистым грибом).
В настоящее время можно говорить об изменении клиники актиномикоза челюстно-лицевой области. Наряду с типичными, классическими наблюдаются стертые формы и проявления актиномикоза. Вместе с тем отмечено, что в последние годы ухудшилось течение отдельных форм и проявлений актиномикоза, возникла опасность развития таких осложнений, как метастазирование в мозг и легкие, амилоидоз внутренних органов.
источник
Амилоидозом сердца (или амилоидной кардиопатией) называют патологическое состояние, сопровождающееся отложением в межклеточном пространстве сердечных тканей амилоида – нерастворимого вещества с b-фибриллярной структурой, состоящего из связанных с полисахаридами белков и образующегося при метаболическом нарушении. Скопление такого белково-сахаридного комплекса в сердечной мышце, перикарде, эндокарде, стенках аорты и коронарных сосудах приводит к гипертрофии миокарда, нарушению нормальной сократительной способности этого жизненноважного органа и гемодинамики, клапанным порокам, гипотензии и аритмиям.
Поражение амилоидом сердца может наблюдаться при разных типах нарушений белкового обмена – амилоидозе легких цепей, системном синильном, семейном или вторичном амилоидозе. При генерализованном течении амилоидоза сердце становится одной из первых мишеней. Кроме него впоследствии могут поражаться и другие органы – печень, селезенка, почки, легкие, кишечник и др. Однако в некоторых случаях может наблюдаться и изолированный (локальный) амилоидоз предсердий.
Пока ученые не смогли научиться полностью излечивать это редко встречающееся заболевание. Однако ими были разработаны схемы медикаментозного и хирургического лечения, которые помогают продлевать жизнь пациентам с таким диагнозом.
В этой статье мы предоставим вам информацию о причинах, проявлениях, механизме развития, прогнозах, способах диагностики и терапии амилоидоза сердца. Эти знания помогут вам вовремя заподозрить развитие этого опасного недуга, и вы примите верное решение о необходимости обращения к врачу.
Первопричиной развития амилоидоза сердца является нарушение белкового обмена, сопровождающееся образованием амилоида. Такой метаболический сбой может провоцироваться наследственными причинами, приводящими к развитию семейного амилоидоза. Это заболевание чаще наблюдается среди населения государств Средиземноморья и передается по аутосомно-доминантному типу.
Другой разновидность заболевания амилоидоза сердца является вторичный амилоидоз, который может возникать при длительном течении следующих недугов и состояний:
- сифилис;
- туберкулез;
- болезнь Крона;
- ревматоидный артрит;
- анкилозирующий спондилит;
- псориатический артрит;
- актиномикоз;
- бронхит;
- бронхоэктатическая болезнь;
- лимфогранулематоз.
Иногда причиной развития амилоидоза сердца становится длительно протекающая почечная недостаточность. В таких случаях фактором, запускающим нарушение белкового обмена, может становиться гемодиализ.
В более редких случаях амилоидоз сердца выявляется у людей пожилого возраста. Предполагается, что отложение амилоида провоцируется многими сбоями в работе состарившегося организма, вызывающимися различными «накопленными с годами» патологиями – нарушениями в функционировании центральной нервной системы, поджелудочной железе, печени и др. Как правило, в таких случаях амилоидоз сердца обнаруживается только после вскрытия.
Отложение амилоида в тканях сердца наблюдается почти у 100% пациентов, страдающих от семейной, идиопатической или запущенной синильной формы амилоидоза. Преимущественно эта белково-сахаридная субстанция откладывается в миокарде и реже скапливается в других слоях сердца.
В сердечной мышце она занимает пространство между миофибриллами (волокнами мышечной ткани) и сдавливает сосуды сердца. Из-за этого миокард становится уплотненным и малоэластичным. Сердечные камеры при этом изменяются мало.
При старческом варианте амилоидоза амилоид накапливается диффузно и вызывает атрофию миокарда. Кроме этого, он накапливается в коронарных артериях и аорте.
Все вышеописанные изменения миокарда вызывают нарушение систолической и диастолической функции сердца. У больного нарушается гемодинамика из-за уменьшения сердечного выброса и развивается сердечная недостаточность.
При поражении амилоидом тканей сердечных клапанов формируется клапанный порок. Такие состояния проявляются соответствующей симптоматикой и также приводят к гемодинамическим нарушениям.
Если видоизмененный белок откладывается в проводящей системе сердца (пучке Гиса, синусовом или атриовентрикулярном узле), то у больного возникают признаки аритмий.
В зависимости от степени вовлечения в патологический процесс тканей органа выделяют четыре стадии амилоидоза сердца:
- I – при неинвазивных методах обследования сердца или биопсии признаки накопления амилоида не выявляются, патология протекает бессимптомно;
- II – при неинвазивных методах обследования сердца или биопсии выявляются значительные скопления амилоида, но патология протекает бессимптомно;
- III – патология проявляется симптомами кардиомиопатии, но состояние больного остается компенсированным;
- IV – у больного развивается декомпенсированная кардиомиопатия, и амилоидоз становится необратимым.
Длительное время амилоидоз сердца протекает бессимптомно. После этого у больного могут появляться следующие неспецифические симптомы:
- снижение толерантности к физическим нагрузкам;
- слабость;
- резкая утрата веса;
- частые эпизоды головокружения;
- раздражительность;
- отечность.
Все эти признаки обычно списываются на усталость и не становятся поводом для обращения к кардиологу.
Чаще появление первых признаков амилоидоза сердца провоцируется следующими факторами:
- эмоциональное перенапряжение или частые и длительные стрессовые ситуации;
- острая вирусная инфекция.
После воздействия этих причин у больного появляются симптомы, указывающие на поражение амилоидом тканей сердца:
- боли в груди стенокардического характера;
- аритмичный пульс;
- снижение артериального давления на 20-25% ниже нормы;
- сильная слабость;
- предобморочные состояния и обмороки;
- визуальное увеличение шейных вен в объеме;
- сухой кашель по ночам (признаки удушья).
Эти проявления амилоидоза сердца могут приниматься за другие заболевания – гипертрофическая кардиомиопатия, ишемическая болезнь сердца. Поставить правильный диагноз в таких случаях возможно только после проведения всестороннего обследования при помощи инструментальных и лабораторных методов (Эхо-КГ, сцинтиграфия миокарда, анализа сыворотки крови, биопсии сердца и пр.).
Обычно состояние больного быстро ухудшается и все вышеописанные симптомы уже не устраняются приемом сердечных гликозидов. К ним присоединяются следующие проявления прогрессирующей сердечной недостаточности:
При поражении синусового узла у больного развивается брадикардия, которая может провоцировать остановку сердца и наступление внезапной коронарной смерти.
Если накопление амилоида в сердце вызывается системным амилоидозом, то у больных присутствуют признаки, указывающие на поражение других органов и систем:
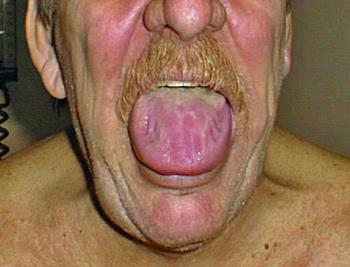
- увеличение размеров языка;
- нарушение глотания;
- диарея;
- боли в животе;
- непроходимость кишечника;
- почечная недостаточность;
- зуд кожи;
- желтушность;
- темный цвет мочи и обесцвечивание кала;
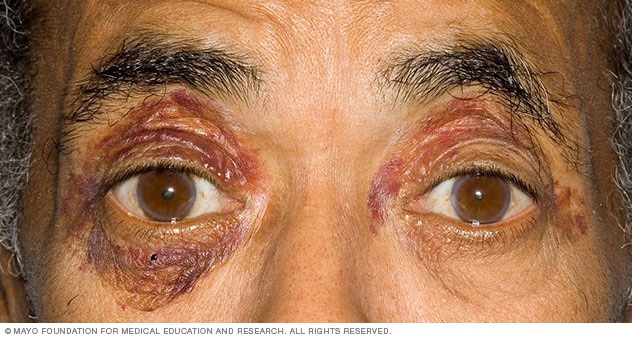
- периорбитальная пурпура;
- кровоточивость слизистых;
- геморрагические высыпания на коже;
- сильные боли в плечелопаточном суставе.
Вариабельность вышеописанных симптомов генерализованного амилоидоза может быть различной и зависит от наличия поражений тех или иных органов. У больного с такой формой заболевания с течением времени возникают все новые и новые симптомы.
Выявление амилоидоза сердца является трудной задачей, так как это заболевание не сопровождается специфическими симптомами. Заподозрить наличие этой патологии врач может по следующим признакам:
- при выслушивании тонов сердца определяется их глухость и систолический шум;
- на рентгенограмме грудной клетки заметна увеличенная тень сердца (возможно наличие признаков скопления жидкости в сердечной сумке или плевральной полости);
- на ЭКГ выявляются сбои в возбуждения сердца и масштабные отклонения в системах проводимости и возбуждения миокарда;
- Эхо-КГ выявляет утолщение межкамерных перегородок, миокарда, клапанов и стенок желудочков, гипокинезию сердечной мышцы, дилатацию предсердий, снижение объема выброса из левого желудочка.
Иногда при выполнении УЗИ сердца удается выявить наличие в миокарде отложений амилоида в виде небольших гранул.
Для постановки точного диагноза больному назначаются такие исследования:
- биопсия и гистологический анализ тканей сердца – для определения наличия амилоида;
- анализы крови и мочи – для выявления протеинурии, гипопротеинемии, снижения уровня глобулинов и альбуминов.
Более детальную картину структурных изменений сердца при его амилоидном поражении дают следующие исследования:
- МРТ сердца с контрастом;
- сцинтиграфия миокарда.
Для исключения ошибочного диагноза проводится дифференциальная диагностика с такими заболеваниями:
- идиопатическая рестриктивная кардиомиопатия;
- микседематозная кардиомиопатия;
- гипертрофическая кардиомиопатия;
- болезнь Фабри;
- стеноз аорты;
- гликогенозы;
- гемохроматоз;
- саркоидоз;
- легочное сердце.
Пока современная медицина не разработала эффективных лекарств для полного избавления от амилоидоза. Комплекс лечения при таком заболевании направлен на замедление процесса накопления амилоида в тканях и симптоматическую терапию. После выявления амилоидоза пациент должен находиться под диспансерным наблюдением у кардиолога, гематолога, нефролога, невролога и других профильных специалистов.
При амилоидозе сердца план медикаментозной терапии составляется в зависимости от первопричины недуга:
- При первичном амилоидозе. Назначаются цитостатики, предназначенные для воздействия на плазмоклеточные опухли. Для этого могут применяться следующие препараты: Мелфалан с Преднизолоном или Дексаметазоном, Талидомид отдельно или с химиотерапевтическими средствами, сочетание Адриамицина, Винкристина с Дексаметазоном. Такая медикаментозная терапия назначается курсами и осуществляется под постоянным контролем гематолога и кардиолога. Ее побочные эффекты идентичны с химиотерапией и проявляются в виде интоксикации, тошноты, рвоты, утраты веса, облысения. Высокие дозы Мелфалана могут провоцировать развитие лейкоза.
- При вторичном амилоидозе. Назначаются кортикостероидные средства и Колхицин. Гормональные средства оказывают противовоспалительное действие, а прием Колхицина способствует блокированию формирования фракций амилоида, оказывается эффективным в 95% случаев и позволяет увеличить продолжительность жизни больного.
В настоящее время ведутся исследования о применении для лечения амилоидоза сердца такого противоопухолевого средства как Ритуксимаб, состоящего из моноклональных антител против антигена СD20. Пока заключений об эффективности этого препарата при данной патологии нет.
Кроме этих лекарственных средств, больному назначается симптоматическая терапия, направленная на устранение нарушений функций сердца. Для этого могут применяться:
При назначении препаратов врач применяет низкие дозировки, т.к. прием некоторых из них при амилоидозе может вызывать еще большее снижение артериального давления.
При поражении амилоидом остальных органов в план терапии могут включаться другие лекарственные средства для симптоматической терапии.
Больным с амилоидозом сердца рекомендуется соблюдать диету, способствующую разгрузке этого органа. Она подразумевает ограничение количества соли и животных жиров.
Кроме приема лекарств, больным с тяжелым течением амилоидоза (особенно при поражении амилоидом почек) может рекомендоваться проведение гемодиализа. Этот метод позволяет устранять последствия почечной недостаточности и способствует продлению жизни больных.
В некоторых случаях больным с амилоидозом сердца может назначаться выполнение таких операций:
- Имплантация кардиостимулятора. Эти вмешательства выполняются при невозможности стабилизации сердечных сокращений и устранения аритмий при помощи лекарственных средств.
- Трансплантация стволовых клеток. Проводится при использовании высоких доз цитостатиков, которые разрушают костный мозг. Материал для пересадки может браться у самого пациента или у донора.
- Трансплантация сердца. Такие вмешательства могут выполняться в сочетании с химиотерапией и трансплантацией стволовых клеток при первичном амилоидозе. Однако впоследствии донорский орган может вновь поражаться амилоидом, и такие вмешательства проводятся только для продления жизни больного.
- Трансплантация других органов. При системном амилоидозе могут выполняться операции по пересадке почек и печени.
Прогноз при амилоидозе сердца всегда неблагоприятен из-за быстро прогрессирующей сердечной недостаточности. Эта патология может осложняться инфарктом миокарда, ишемическим инсультом и развитием инфекционных процессов в разных системах и органах (пневмонии, гломерулонефриты, рожа и др.). Наиболее опасным осложнением этого заболевания является внезапная коронарная смерть.
Наступление летального исхода при амилоидозе сердца происходит примерно через 1,5 – 2,5 года после выявления патологии. Причиной смерти могут становиться различные факторы – сердечная недостаточность, кардиальные или некардиальные осложнения амилоидоза.
Амилоидоз сердца является редким, но опасным заболеванием. Из-за накопления в тканях сердца амилоида нарушается сердечная деятельность. Этот процесс необратим, и лечение при таком заболевании может быть направлено только на продление жизни больного.
Первый канал, программа «Жить здорово!» с Еленой Малышевой, в рубрике «Про медицину» разговор об амилоидозе:
источник
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Московский Центр глубоких микозов, ГКБ №81
И стория изучения актиномикоза насчитывает более ста лет. Первые случаи этого заболевания были описаны у крупного рогатого скота, а затем было зарегистрировано актиномикотическое поражение лимфоузлов у человека. Актиномикоз – это хроническое гнойное неконтагиозное заболевание, которое вызывается лучистыми грибами порядка Actinomycetales, поражает людей трудоспособного возраста, длится годами и наносит значительный медицинский, социальный и экономический ущерб. Тяжесть заболевания, особенно его висцеральных форм, обусловлена формированием хронического воспаления и специфических гранулем, затем абсцедированием и образованием свищевых ходов с гнойным отделяемым в мягких и костных тканях практически любых локализаций, присоединением в 70–80% случаев бактериальной флоры, нарушением функции пораженных органов, развитием анемии, интоксикации и амилоидоза.
Актиномикоз встречается повсеместно в практике врачей различных специальностей (стоматологов, хирургов, дерматологов и др.) и среди хронических гнойных заболеваний составляет до 5–10%. Висцеральные локализации среди всей совокупности заболевших составляют 20%, поражение лица и шеи – около 80%. Больные, как правило, поступают под наблюдение в поздние сроки заболевания из-за недостаточного знакомства практических врачей с разнообразными клиническими формами заболевания, отсутствием во многих лечебных учреждениях микологических лабораторий и по другим причинам.
Возбудителями актиномикоза являются микроаэрофильные (Proactinomyces israelii, Micromonospora monospora) и аэробные (Actinomyces albus, A. violaceus, A. candidus) микроорганизмы. Важным диагностическим признак – обнаружение в патологическом материале друз лучистого гриба (лучистых образований с характерными “колбочками” на конце, состоящими из утолщенных нитей мицелия). Возбудителями актиномикоза являются широко распространенные в природе, а также постоянно обитающие в организме человека анаэробные формы лучистых грибов – актиномицеты. Находки актиномицетов в почве и воде способствовали тому, что экзогенной теории возникновения актиномикоза долгое время отводилась главная роль. Однако, когда многократно было подтверждено, что актиномицеты сапрофитируют в полости рта, в полостях кариесных зубов, тонзиллярных “пробках”, верхних дыхательных путях, бронхах, желудочно-кишечном тракте, анальных складках и т.д., первостепенное значение в патогенезе актиномикоза приобрела эндогенная теория.
В патогенезе челюстно-лицевого актиномикоза значительную роль играют хронические воспалительные процессы и травмирующие факторы. Его развитию способствуют нарушение целостности слизистых оболочек полости рта зубными протезами или грубой пищей, травматичное удаление зубов, переломы костей лицевого скелета, формирование периапикальных гранулем, наличие слюнных камней, анатомических аномалий (урахус, бранхиогенный свищ шеи) и др.
Для торакального актиномикоза характерно наличие предшествующей травмы грудной клетки, хирургической операции, хронической пневмонии и др.
При абдоминальном актиномикозе часто в анамнезе имеют место аппендэктомия или другие операции, желчекаменная болезнь, огнестрельные ранения, ушибы, энтероколиты, каловые камни и др. Аппендицит в 5% случаев обусловлен сапрофитирующими актиномицетами.
В патогенезе генитального актиномикоза играет роль использование внутриматочных спиралей, являющихся не только травмирующим предметом, но иногда и носителем инфекции.
Актиномикоз мочевыделительной системы часто обусловлен наличием мочевых камней, хроническими воспалительными заболеваниями и др.
Параректальный актиномикоз тесно связан с состоянием прямой кишки, наличием эпителиально-копчиковых кист, хронического гнойного гидраденита паховых областей и промежности, геморроидальных узлов и трещин в области ануса.
К редким формам заболевания относятся актиномикоз среднего уха, сосцевидного отростка, ушной раковины, миндалин, носа, крыловидно-челюстного пространства, щитовидной железы, слезного канальца и мешка, орбиты глаза с его оболочками, языка, слюнных желез, головного и спинного мозга, перикарда, печени, мочевого пузыря и др. Несмотря на разнообразие локализаций, актиномикотический очаг поражения имеет общие закономерности развития, выражающиеся в последовательной смене стадий заболевания: инфильтративная, абсцедирования, свищевая, что приводит к еще большему многообразию клинических проявлений актиномикоза. Иллюстрации находятся на стр. 142.
Актиномикоз различных локализаций
Актиномикоз различных локализаций
Актиномикоз различных локализаций
Актиномикоз различных локализаций
Особенности патогенеза и многообразие клинических проявлений висцерального актиномикоза требуют комплексного лечения, включающего противовоспалительные, иммуномодулирующие, общеукрепляющие средства, хирургическое и физиотерапевтическое лечение. Лечение висцерального актиномикоза, особенно тяжелых форм, до настоящего времени затруднено из-за позднего поступления больных в специализированные отделения, длительной интоксикации и развития необратимых изменений в органах и тканях. Из-за формирования антибиотикорезистентности часто возникают сложности в подборе антибиотиков. Поэтому необходимо учитывать сопутствующую актиномикозу микрофлору с целью подбора наиболее эффективных антибактериальных препаратов. Нередко при актиномикозе возникают трудности (или невозможность) проведения радикальных хирургических операций, что диктует необходимость тщательной подготовки, использования адекватных методик обезболивания и хирургической тактики.
Особенности патогенеза и многообразие клинических проявлений висцерального актиномикоза требуют комплексного лечения, включающего противовоспалительные, иммуномодулирующие, общеукрепляющие средства, хирургическое и физиотерапевтическое лечение. Лечение висцерального актиномикоза, особенно тяжелых форм, до настоящего времени затруднено из-за позднего поступления больных в специализированные отделения, длительной интоксикации и развития необратимых изменений в органах и тканях. Из-за формирования антибиотикорезистентности часто возникают сложности в подборе антибиотиков. Поэтому необходимо учитывать сопутствующую актиномикозу микрофлору с целью подбора наиболее эффективных антибактериальных препаратов. Нередко при актиномикозе возникают трудности (или невозможность) проведения радикальных хирургических операций, что диктует необходимость тщательной подготовки, использования адекватных методик обезболивания и хирургической тактики.
Оптимизированное лечение включает: иммунотерапию актинолизатом; противовоспалительную терапию, в т.ч. применение антибиотиков; общеукрепляющую терапию и хирургическое лечение.
Актинолизат представляет собой стерильный фильтрат культуральной жидкости некоторых видов самопроизвольно лизирующихся актиномицетов, содержащий продукты их аутолиза и метаболизма. В экспериментальных исследованиях обнаружено, что после введения актинолизата происходит стимуляция фагоцитоза в актиномикотической гранулеме и положительная динамика иммунных реакций. В последние годы установлено иммуномодулирующее действие актинолизата не только при актиномикозе, но и при многих хронических гнойных заболеваниях кожи и внутренних органов. Актинолизат назначают по 3 мл внутримышечно 2 раза в неделю, 20–25 инъекций. Последующие курсы проводят с интервалом 1 мес, строго по показаниям.
Антибактериальную терапию актиномикоза следует проводить с учетом микрофлоры. Частота высева аэробной микрофлоры из очагов актиномикоза составляет, по нашим данным, 85,7%. В микробном составе преобладают стафилококки (59,8%) и кишечная палочка (16,9%), при параректальной локализации имеют место ассоциации нескольких микроорганизмов. Нами констатирована повышенная резистентность микрофлоры к антибиотикам при актиномикозе по сравнению с острыми гнойно-септическими заболеваниями, что объясняется длительным предшествующим применением различных химиопрепаратов у этих больных. Устойчивость к антибиотикам способствует активации вторичной микрофлоры, в т.ч. неспорообразующих анаэробных микроорганизмов. При выявлении грибково-бактериальных ассоциаций назначают противогрибковые препараты: флуконазол, итраконазол, тербинафин, кетоконазол и др. Лечение включает также витаминотерапию, симптоматические средства, физиотерапевтическое лечение.
Хирургическое лечение занимает значительное место в комплексной терапии актиномикоза.
Хирургическое лечение больных актиномикозом лица и шеи в стадии абсцедирования заключается во вскрытии и дренировании очагов. При актиномикозе легких и колонизации легочных каверн актиномицетами проводится лобэктомия, иногда с резекцией ребер, вскрытие и дренирование гнойных полостей, каверн и очагов распада.
У пациентов, страдающих актиномикозом подмышечных и паховых областей, развившимся на фоне хронического гнойного гидраденита, проводят иссечение очагов поражения, по возможности единым блоком, в пределах видимо здоровых тканей. В зависимости от объема операции, хирургические вмешательства заканчивают ушиванием раны наглухо, аутодермопластикой по Тиршу или открытым ведением послеоперационной раны, при этом накладывают повязки с антисептическими мазями, очищающими рану и усиливающими регенерацию, используют пленкообразующие аэрозоли.
Развитие актиномикоза на фоне воспаления эпителиально-копчиковой кисты или урахуса, как правило, сопровождается распространением процесса на ягодицы, параректальную область, а иногда и на тазовую клетчатку. В случаях невозможности радикального удаления очага ограничиваются частичным иссечением или кюретированием свищевых ходов. Таким больным требуется проведение нескольких операций поэтапно. Лечение экстрасфинктерного параректального актиномикоза осуществляется с помощью лигатурного метода, заключающегося в проведении толстой шелковой лигатуры после иссечения очага через стенку прямой кишки выше сфинктера и параректальный разрез. Лигатуру тонически затягивают и при последующих перевязках постепенно подтягивают для прорезания сфинктера.
Актиномикоз поясничной, ягодичных и бедренных областей с поражением забрюшинной клетчатки представляет особые трудности для хирургического лечения, что связано с особенностями анатомического расположения очагов, глубиной проникновения длинных извилистых свищевых ходов, техническими сложностями радикальной операции, склонностью организма к развитию интоксикации, стойкой анемии и амилоидоза. В этих случаях после тщательной предоперационной подготовки прибегают к иссечению очагов, полному или частичному кюретированию свищевых ходов, вскрытию и дренированию глубоких очагов абсцедирования.
При актиномикозе печени, развившемся в результате восходящей инфекции из аппендикулярного абсцесса, мы проводили лапаротомию, иссечение свищевых ходов в правом подреберье с краевой резекцией печени, пораженных участков диафрагмы, плевры и перикарда.
При развитии актиномикотического процесса в молочной железе производят секторальное иссечение очагов с предварительным их прокрашиванием.
Больных актиномикозом передней брюшной стенки оперируют после тщательной ревизии глубины проникновения свищевых ходов и возможной связи с кишечником.
Операции являются неотъемлемой частью комплексного лечения большинства случаев актиномикоза. Их эффективность во многом зависит от оптимальной предоперационной подготовки, правильного выбора обезболивания, медикаментозного и общеукрепляющего лечения в послеоперационном периоде.
В случаях заживления послеоперационной раны первичным натяжением швы снимают на 7–8 день. На раны, которые ведут открытым способом, в первые дни накладывают повязки с йодоформной эмульсией, диоксидином, йодопироновой мазью для активации грануляций. С целью санации раны применяют антисептики . Для очищения ран от гнойно-некротического отделяемого используют водорастворимые мази: левосин, левомеколь, диоксиколь, пленко- и пенообразующие аэрозоли. Для ускорения регенеративного процесса накладывают повязки с метилурациловой мазью, солкосерилом, винилином и др.
Таким образом, актиномикоз, отличающийся многообразием локализаций и клинических проявлений, возможно своевременно диагностировать и эффективно лечить только на основе знания закономерностей его патогенетического развития, предраспологающих факторов, характеристик возбудителей и методов лечения.
источник
Актиномикоз челюстно-лицевой области: этиология, классификация, патогенез, клиническая картина, возможные осложнения, диагностика, лечение.
Актиномикоз — специфическое хроническое воспалительное заболевание, составляет 1% из всех воспалительных заболеваний.
Актиномицет — лучистый грибок растительного происхождения, он развивается на злаках, траве, прелом’сене, откуда попадает в воздух, воду и почву. Болеют чаще люди в сельской местности. Это заболевание было открыто в Англии в 1877 г.
Этиология: возбудитель существует в полости рта, как сапрофит.
Патогенез: для развития заболевания требуются 3 фактора
1. наличие грибка ■ : 2. снижение иммунной защиты организма
3. травма или обострение хронических очагов инфекции
На месте проникновения возбудителя образуется инфильтрат, он плотный и малоболезнеиный. Процесс распространяется контактным путем по клетчатке (подкожной, межфасциальной, межмышечной). Когда инфильтратом поражается стенка вены, то с током крови процесс может распространиться в отдаленные органы.
Процесс чаще всего развивается в аэро.бных условиях,, но может и в анаэробных. Т.е. возможен переход возбудителя из аэроба в анаэроб. Те микроорганизмы, которые перешли в анаэробную форму лизируются. Почему это происходит не установлено, но факт лизиса анаэробных микроорганизмов способствует получению вакцины актинолизата. Такая вакцина производится только в нашей стране, за границей не производится. Большой вклад в,. получение лекарственных препаратов в России внес профессор Сукеев — заведующий отделом актиномикоза института паразитологии им. Максимовского в Москве. Формы актиномикоза
1. Кожная — инфильтрат разминается в коже, красновато-синюшного цвета, без четких границ. Эта форма очень редкая.
2. Кожно-мышечная, поражается кожа и подкожно-жировая клетчатка, межфасциальная и межмышечная клетчатка. При поражении межмышечной клетчатки у человека развивается контрактура жевательных мышц, сама мышца не поражается.
3. Костно-мышечная — это кожно-мышечная форма с поражением кости.
При кожно-мышечной форме развивается инфильтрат, который имеет красно-фиолетовую окраску. Инфильтрат существует длительно, до нескольких недель. При обострении процесса может присоединиться вторичная инфекция, тогда повышается температура тела, ускоряется СОЭ, увеличивается количество лейкоцитов.
При актиномикозе без присоединения вторичной инфекции общие явления отсутствуют, единственно будет уменьшаться количество эритроцитов и снижаться гемоглобин.
Инфильтрат через некоторое время нагнаивается, вскрывается, постепенно рубцуется. На другом месте образуется новый инфильтрат. После рубцевания очагов кожа имеет вид-стеганного одеяла. Рубцы стянутые, между рубцами — припухлость.
При коапно-мышечной форме в кости происходит деструкция по типу остеомиелита. При остеомиелите очага поражения крупные, а при актиномикозе — мелкие, примерно 0.3 см. Рентгенограмма имеет мозаичный характер. Это гранулирующая форма хронического остеомиелита, при этой форме, как правило, бывает контрактура жевательных мышц.
Диагностика сложная, т.к. заболевание длительное и в начале применяют противовоспалительные препараты и истинная картина актиномикоза стирается.
Существует несколько приемов диагностики:
1. Анамнез больного: длительно протекающий процесс, не поддающийся противовоспалительному лечению.
2. Очаг должен быть обязательно с синюшным оттенком.
3. Производится биопсия на границе этого синюшного участка со здоровой кожей.
4. Микроскопическое исследование содержимого инфильтрата, но берут его из закрытых очагов. Ждут когда созреет второй или третий очаг, делают анестезию и производят разрез, берут содержимое инфильтрата. При актиномикозе инфильтрат жидкий, его мало, в нем находятся крупинки белого или желтого цвета. Это — друзы актиномицета. Нужно взять друзу, поместить на предметное стекло, капнуть едким калием (К/ЮН) 5-10%, чтобы растворить муцин, в который заключены друзы. Можно использовать 2-5% раствор уксусной кислоты. Ничем не окрашивают и смотрят в микроскоп, где можно увидеть лучистые грибы, по периферии могут быть видны колбочки — это споры. Чем более выражен процесс, тем больше колбочек.
1. Реакция Борде-Жангу. Берут 5 ml крови больного из вены, отстаивают. Берут сыворотку и делают пробу с диагностическим актино-лизатом, т.е. А.Т. связывается с А.Г. В сыворотке крови находится А.Т., а в актинолизате — А.Г. При положительной реакции можно говорить об актиномикозе.
2. Внутрикожные диагностические пробы. Диагностический ак-тинолизат вводится в кожу в количестве 0.3 ml в область предплечья. От места введения актинолизата на расстоянии 10 см вводится мясо-пептонный бульон. В месте введения актинолизата образуется волдырь, который быстро исчезает и через 6-9 часов появляется реакция на внедрение чужеродного белка: гиперемия кожи (иногда до 4 см в диаметре). Затем, это исчезает и только после 24 часов читают результат реакции. Реакция отрицательная, когда ничего нет. Слабоположительная реакция, когда в диаметре 1 см появляется незначительная гиперемия кожи. Положительная реакция, когда по периферии гиперемии будет синюшный оттенок. Резкоположительная реакция, когда в месте введения актинолизата будет папула и вокруг нее — гиперемия кожи с синюшным оттенком.
3. Кожные пробы не всегда положительны, т.к. проводимое до того противовоспалительное лечение изменяет реакцию организма.
Клиника: длительность течения процесса, несколько очагов в разных стадиях развития.
1. Часто на фоне актиномикоза развивается злокачественная опухоль, она протекает атипично.
2. Может развиваться амилоидоз почек, надпочечников, страдает печень и селезенка. В моче обнаруживается белок — это грозный симптом амилоидоза почек при актиномикозе.
1. Обязательное вскрытие закрытых очагов инфекции, промыра-ние фурациллином (0.5 раствор), перекисью водорода.
■ ■ • 2. Проводят антибактериальную терапию,, лучше предварительно определить чувствительность к антибиотикам. Делается мазок, посев. Если из микробиологической лаборатории пришлют заключение о том, что посев стерильный, то только по этому можно ставить диагноз актиномикоза. Если очаг вскрылся и присоединилась микрофлора, чаще стафилококковая, то проводится определения чувствительности к антибиотикам и антибактериальная терапия в течении 7-10 дней для снятия фона, на котором развился актиномикоз.
3. Санирование полости рта. Удаляются хронические очаги инфекции, они не лечатся, т.к. лечение активизирует актиномикоз. Кариозные полости лечатся, снимаются зубные камни, т.к. под ними создаются хорошие условия для развития мицелия. 4. Вводится вакцина — актинолизат. Его изготовил коллектив, под руководством профессора Сукеева в институте медицинской паразитологии и практической медицины. Актинолизат выпускается в ампулах по 3 ml. Изготавливается из мицелиев, выселенных от человека. Он вводится: 1). внутрикожно, 6 инъекций по 0.5 ml, 2 инъекции в неделю, в плечо, внугримышечно по 3 ml, 2 раза в неделю в количестве двадцати инъекций. Через месяц курс повторяют, если надо, то проводят третий курс.
5. Больному обязательно дают 3% раствор KJ, т.к. он губительно действует на актиномицет, принимают по столовой ложке 3 раза в день, в течении 1-1.5 месяцев. У больного может развиться йодизм, который проявляется в треморе верхних конечностей, слезотечении и вазомоторном рините. Надо прекратить прем KJ на 2-3 недели, а потом начать снова.
6. Производится физиотерапевтическое лечение — электрофорез KJ в зону поражения, 10-12 сеансов.
7. Гипербарическая оксигенация, 3 атм. в час. Это действует на группу анаэробов.
От человека к человеку актиномикоз не передается. Больные не заразны для окружающих.
источник
Амилоидоз — системное заболевание, которое подразделяется на множество типов и характеризуется поражением паренхиматозных органов (т.е. щитовидной железы, легких, почек, селезенки, печени). Итогом неправильного формирования и избыточного накопления в межклеточном пространстве сложного низкомолекулярного, нерастворимого белка, или так называемого белково-полисахаридного комплекса, служит склероз и атрофии в тканях, и как следствие приводит к недостаточности описанных выше органов.
Данная патология относительно молодая и была выявлена немецким ученым Шлейденом М.Я. в 1983 г., который доказал участие грубодисперсных белков в образовании амилоида.
- AL-амилоидоз (первичный) является наиболее распространенным типом системного амилоидоза. AL-амилоидоз возникает в результате аномалии (дискразии) типа лейкоцитов, называемых плазматическими клетками в костном мозге, и тесно связан с множественной миеломой.
- АА-амилоидоз (вторичный) происходит от сывороточного воспалительного белка амилоида А. АА-амилоидоз возникает в связи с хроническим воспалительным заболеванием, таким как ревматические заболевания, хроническое воспалительное заболевание кишечника, туберкулез или эмпиема.
- AF-амилоидоз (средиземноморская перемежающая лихорадка) — наследственная форма амилоидоза, с аутосомно-рецессивным механизмом передачи. Данным видом амилоидоза страдают люди, принадлежащие к определённым этническим группам, живущим по побережью Средиземного моря (евреи-сефарды, греки, арабы, армяне). Существуют разновидности амилоидоза, характерные для определённой географической местности: «португальский амилоидоз» (с преимущественным поражением нервов нижних конечностей), «американский амилоидоз» (с преимущественным поражением нервов верхних конечностей), семейный нефропатический амилоидоз, или «английский амилоидоз», протекающий с симптомами крапивницы, глухоты и лихорадки.
- AH-амилоидоз — наблюдается исключительно у пациентов, находящихся на гемодиализе. Патогенез связан с тем, что микроглобулин бета-2 класса MHC I, в норме утилизирующийся почками, не фильтруется в гемодиализаторе и накапливается в организме.
- AE-амилоидоз — форма местного амилоидоза, развивающаяся в некоторых опухолях, например, в медуллярном раке C-клеток щитовидной железы. В этом случае предшественником амилоида являются патологические фрагменты кальцитонина.
- ASC1-амилоидоз — старческий системный амилоидоз. Предшественником фибриллярного белка ASC1 является сывороточный преальбумин. Считается, что в связи с нарушением метаболизма преальбумина в пожилом и старческом возрасте повышается склонность к образованию мутантного белка из циркулирующей крови.
- Аβ-амилоидоз — наблюдается при болезни Альцгеймера, иногда семейные случаи.
- AIAPP-амилоидоз — наблюдается при диабете 2 типа и инсулиноме.
- Амилоидоз финского типа — редкий вид заболевания, возникает в результате мутацией гена GSN, кодирующего белок джелсолин.
Клинические симптомы амилоидоза могут быть разнообразными и зависят от выраженности и локализации амилоидных отложений, биохимического состава амилоида, длительности заболевания, степени нарушения функции органов. Скрытый период амилоидоза, когда отложения гликопротеида могут быть обнаружены только микроскопически, не отличается развитием значимых признаков. По мере прогрессирования функциональной недостаточности пораженного органа нарастают клинические симптомы болезни.
При амилоидозе почек длительно текущая стадия умеренной протеинурии сменяется возникновением нефротического синдрома. Переход к развернутой стадии может быть связан с перенесенной интеркуррентной инфекцией, вакцинацией, переохлаждением, обострением основного заболевания. У больного отмечается постепенное увеличение отеков, возникновение нефрогенной артериальной гипертензии и почечной недостаточности. Иногда развивается тромбоз почечных вен. Массивная потеря белка сопровождается развитием гипопротеинемии, гиперфибриногенемии, гиперлипидемии, азотемии. В моче обнаруживается микро-, иногда макрогематурия, лейкоцитурия.
При амилоидозе сердца отмечается развитие рестриктивной кардиомиопатии с типичными клиническими признаками – кардиомегалией, аритмией, прогрессирующей сердечной недостаточностью. У больного появляется одышка, отеки, слабость, возникающая даже при незначительных физических нагрузках. В редких случаях при амилоидозе сердца возникает полисерозит, проявляющийся возникновением асцита, экссудативного плеврита и перикардита.
Поражение пищеварительной системы при амилоидозе характеризуется амилоидной инфильтрацией языка, пищевода, желудка, кишечника. Возможно возникновение желудочно-кишечных кровотечений. При амилоидной инфильтрации печени возникает гепатомегалия, холестаз, портальная гипертензия. Поражение поджелудочной железы при данной патологии может маскироваться под хронический панкреатит.
Амилоидоз кожи характеризуется появлением множественных восковидных бляшек в области лица, шеи, естественных кожных складок. По внешним признакам кожные поражения могут напоминать склеродермию, нейродермит или красный плоский лишай.
При поражении суставов типично развитие симметричного полиартрита, запястного туннельного синдрома, плече-лопаточного периартрита, миопатии. Отдельные формы амилоидоза, связанные с поражением нервной системы, могут сопровождаться развитием полинейропатии, параличем нижних конечностей, головными болями, головокружениями, ортостатической гипотензией, потливостью, деменцией.
Причины развития первичного амилоидоза на данный момент до конца не изучены. При этом установлено, что развитие вторичного амилоидоза обычно связано с хроническими инфекционными (туберкулез, сифилис, актиномикоз) и гнойно-воспалительными заболеваниями (остеомиелит, бронхоэктатическая болезнь, бактериальный эндокардит), реже заболевание связывают с опухолевыми процессами (лимфогранулематозом, лейкозом, раком висцеральных органов).
Развитию реактивной формы амилоидоза подвержены лица, страдающие атеросклерозом, псориазом, ревматическими заболеваниями, например, ревматоидным артритом, болезнью Бехтерева, хроническими воспалительными заболеваниями, такими как неспецифический язвенный колит, болезнь Крона, такими мультисистемными поражениями, как болезнь Уиппла или саркоидоз.
Факторами риска амилоидоза могут являться гиперглобулинемия, нарушения функционирования клеточного иммунитета, наследственная предрасположенность
По оценкам, ежегодно регистрируется около 4000 новых случаев амилоидоза AL, хотя фактическая заболеваемость может быть несколько выше в результате недостаточного диагноза. Хотя считается, что заболеваемость одинакова у мужчин и женщин, около 60% пациентов, поступивших в центры, являются мужчинами. AL амилоидоз отмечается у людей в возрасте 20 лет, но обычно диагностируется в возрасте 50-65 лет.
Люди с риском развития АА амилоидоза включают людей с хроническими воспалительными заболеваниями, такими как ревматический артрит, псориатический артрит, хронический ювенильный артрит, анкилозирующий спондилит у детей, воспалительные заболевания кишечника.
Люди с хроническими инфекционными заболеваниями, такими как туберкулез, проказа, бронхоэктазия, хронический остеомиелит и хронический пиелонефрит, также находятся в группе риска. Вторичный амилоидоз (АА) встречается у менее чем 5% людей с этими состояниями.
Следующие расстройства могут быть связаны с амилоидозом. Амилоидоз может появляться в сочетании или в результате следующих расстройств:
Множественная миелома, лимфома, лимфома Ходжкина, медуллярная карцинома щитовидной железы, болезнь Уиппла, болезнь Крона, остеомиелит, ревматоидный артрит, анкилозирующий спондилит, синдром Рейтера, псориатический артрит, туберкулез, макроболезность, врожденная гнойно-венозная болезнь (врожденная гиперплазия кишечника, наследственный врожденный ригидроцитогенез)
В частности, в случае амилоидоза AL ранняя диагностика является ключом к выживанию и восстановлению качества жизни после лечения. Диагноз амилоидоз подозревается после подробного анамнеза пациента и клинической оценки, но требует аспирации жировой ткани брюшной полости и/или биопсии вовлеченного органа.
Если заболевание подозревается по клиническим признакам, биопсия пораженного органа даст наибольший результат.
Материал для биопсии исследуется под микроскопом и окрашивается красителем, который будет отдавать зеленым цветом, если смотреть на него в поляризационном микроскопе, если присутствует амилоид. Когда амилоидоз диагностируется при биопсии ткани, важно, чтобы пострадавший был дополнительно исследован, чтобы определить, какие органы поражены.
У людей, находящихся на длительном диализе или с терминальной стадией почечной недостаточности, могут проводиться лабораторные анализы, которые могут анализировать образцы крови или мочи для выявления повышенных уровней белка B2M.
В большинстве случаев лечение амилоидоза проводится в домашних условиях. При наличии осложнений больному может быть показана госпитализация.
Терапия амилоидоза включает в себя приём препаратов и соблюдение ряда рекомендаций врача. Но в тяжелых случаях проводится удаление селезёнки, может потребоваться трансплантация почек или печени.
Перечень лекарств зависит от локализации отложений, степени поражения организма, существующих осложнений. Так, при вторичном амилоидозе необходимо специфическое лечение первичного заболевания. Кроме того, назначаются препараты для устранения симптоматики.
Также больному нередко показана специальная диета (ограничение приёма белка и соли).
Специфической профилактической программы амилоидоза не существует, так как точные причины возникновения заболевания неизвестны.
Прогноз зависит от типа амилоидоза и пораженной системы органов, но при соответствующем патогенетическом лечении и поддерживающей терапии продолжительность жизни многих пациентов достаточно велика.
Средняя продолжительность жизни больных с АА-амилоидозом предположительно 10 лет. Наиболее частая причина летального исхода — почечная недостаточность. Нелеченные больные с AL-амилоидозом живут около года от постановки диагноза. Прогноз ухудшает поражение сердечно-сосудистой системы.
источник
Актиномикоз — (лучисто-грибковая болезнь, псевдомикоз, актинобактериоз, глубокий микоз) — инфекционное дерматологическое заболевание кожи, происходщее с развитием бактерий Actinomycetes и сопровождающееся гнойничковыми поражениями эпидермиса, костей и внутренних органов у человека. Болезнь развивается постепенно, а при несвоевременном вмешательстве может привести к появлению гранулем, абсцессов и свищевых ходов. 70-80% случаев содержит вторичную бактериальную флору, осложняющую симптомы заболевания с нарушением работы пораженных участков, развитием анемии, интоксикации и амилоидоза.
Актиномикоз составляет 5-10% из всех хронический гнойных заболеваний. Из них 20% — висцеральные поражения и 80% — поражения лица и шеи. Независимо от очага воспаления для данного заболевания характерно развитие плотного или доскообразного инфильтрата. В ряде случаев происходит присоединение к воспалительному процессу вторичной инфекции, вызывающей образование абсцесса или свищей.
Бактерии — возбудители актиномикоза — довольно живучие. Их можно найти как в почве, твердых породах, песке, так и в воде, на растениях и даже в среде с повышенной температурой до 65 С. Путями распространениях инфекции служат поврежденные участки кожи: царапины, ссадины, порезы. Вы не знали, но в организме человека актиномицеты присутствуют в изрядном количестве и заражение происходит через активацию уже находящихся в теле человека патогенных микробов.
На протяжении долгого времени источник заражения оставался загадкой. Термин «лучистый грибок» до сих пор рождает много вопросов. На сегодняшний день выявлено, что возбудители актиномикоза — грамположительные бактерии — микроаэрофильные, аэробные и анаэробные актиномицеты. В России распространено другое название — микроаэрофильные и аэробные актиномицеты.
В развитии дерматологического заболевания не последняя роль принадлежит микро-, макротравмам и хроническим воспалительным процессам.
Например, такие факотры как удаление зубов, периапикальные гранулемы, наличие слюнных камней, анатомических аномалий, носят немаловажный характер в развитии челюстно-лицевого актиномикоза. Для возникновения торакального актиномикоза благоприятно сказываются травмы грудной клетки и хирургические операции, а для актиномикоза — аппендэктомия, желчекаменная болезнь, ранения, ушибы, энтероколиты, каловые камни и т.п. 5% случаев воспаления аппендикса случается из-за сапрофитных актиномицетов. Очагом генитального актиномикоза нередко является использование внутриматочных спиралей, которые увеличивают шансы возникновения инфекций в 2 раза. Актиномикоз мочевыделительных путей идет наряду с наличием у пациента конкрементов или хронических воспалений в мочевых путях.
На начальной стадии болезнь протекает без видимых симптомов, однако без немедленного вмешательства болезнь может распространиться на близлежащие области тела, тем самым, ухудшить качество жизни человека.
Для актиномикоза характерно изменение цвета кожи в области шеи, паха и подмышечных впадинах и приобретении синюшного оттенка.
Известно, что аппендикс таит в себе актиномицеты; При формировании благоприятных условий, грибки активизируются и приводят к болезни, известной под названием аппендикулярный инфильтрат.
Иногда, только после разрыва свищевых каналов передней брюшной стенки с помощью специальных исследований диагностируют актиномикоз.
Гидраденит — гнойный воспалительный процесс, локализующийся в подмышечных и паховых впадинах усугубляется актиномикозом с поражением молочных желез. Независимо от геолокации актиномикоз зачастую сопровождается образованием многочисленных микроабсцессов и извитых свищевых ходов.
Наряду с основными симптомами актиномикоза нередко происходит развитие побочных эффектов, таких как хроническая гнойная интоксикация и прогностически неблагоприятный амилоидоз внутренних органов, нарушаются функции пораженных органов, зачастую диагностируют анемию. Реже встречается актиномикоз с поражением среднего уха, сосцевидного отростка, ушной раковины, миндалин, носа, крыловидно-челюстного пространства, щитовидной железы, орбиты и слизистой глаз, языка и слюных желез.
Вместе с инфекционными осложнениями болезнь может неблагоприятно повлиять на работу головного и спинного мозга, перикарда, печени и других областей организма человека.
Актиномикоз имеет следующие стадии:
1. Инфильтративная.
2. Стадия абсцедирования
3. Свищевая стадия.
Благоприятными услловиями для распространения инфекции является необогащенная питательными веществами среда при температуре 37С.
Морфологическо исследование тканей биопсийного или послеоперационного материала проводят при помощи окрашивания их гематоксилин-эозином, по Цилю-Нильсену, Гомори-Грокотту, Романовскому-Гимзе, Граму-Вейгерту, Мак-Манусу. Целью гистологического исследования является обнаружение друз. Если таковые найти не удалось, то прибегают к помощи анализов посева.
Патологическая анатомия помогает выявить у пациента феномен Хепли-Сплендора. Он представляет собой вытянутые булавовидные лучи по краям гомогенного центра. Микроабсцессы окружены грануляционной тканью, эозинофильными гранулоцитами и эпителиоидными клетками огромных размеров.
Использование фистулографии помогает определить топографическую локализацию источников разветвления свищевых ходов и глубины поражения. При актиномикозе цельность слизистых оболочек кишечника сохраняется, что отличает данное инфекционное заболевание от новообразований.
Часто применяется с целью обнаружения источника инфекции и его качественных характеристик.
Для лечения глубоких микозов были разработаны методы консервативного и хирургического вмешательств.
• Иммунотерапия актинолизатом по 3 мл внутримышечно 2 раза в неделю, 2-5 курсов по 25 инъекций с интервалом 1 мес. Актинолизат — препарат от российского производителя, который активизирует фагоцитоз в актиномикотической гранулеме, повышает иммунитет, оказывает противовоспалительное действие. Сокращает длительность антибиотикотерапии.
• Противовоспалительное лечение антибиотиками в зависимости от чувствительности флоры. В приоритет ставят цефалоспоринам, тетракциклинам, аминогликозидам в возрастных дозах в периоды обострения (абсцедирования) курсами по 2-3 нед.
• Общеукрепляющая и дезинтоксикационная терапия.
• Лечение побочных заболеваний.
• Хирургическое вмешательство.
Кардинальное хирургичекое вмешательство проводят только после купирования островоспалительных явлений в источнике инфекции прибегая к вскрытию гнойников, антибиотико- и иммунотерапии. Радикальная терапия пациентов с актиномикозом верхней части тела заключается в оперировании и дренировании очагов (темпаропариетальная краниотомия, лобэктомия с удалением абсцесса у больного актиномикозом мозга). При актиномикозе легких прибегают к лобэктомии, нередко с удалением части ребер, вскрытии и дренировании гнойных очагов и каверн. В области паха и подмышечных впадин на фоне воспаления эпителиально-копчиковой кисты нередко переходит на ягодицы, промежность, параректальную область или тазовую клетчатку. Если хирургическое вмешательство не представляется возможным, то хирург прибегает к частичному рассечению или кюретированию свищевых ходов. Лечение экстрасфинктерного параректального актиномикоза проводят с помощью лигатурного метода. При поражении молочной железы проводят секторальную резекцию источников актиномикоза с применением гематоксилин-эозина. При инфекционном поражении половых органов проводят экстирпацию матки, аднексэктомию, субтотальную и тотальную гистерэктомию с трубами и др.
• После операции назначают противовоспалительную терапию и лечение с помощью лекарственных средств, гемотрансфузии и физиопроцедур. Снятие швов происходит на 8-10 сутки. Прогноз более благоприятен, если применялось комбинированное лечение вместе с иммунотерапией актинолизатом.
Для профилактики актиномикоза необходимо:
• соблюдать правила гигиены полости рта;
• избегать повреждений эпидермы и слизистой.
• периодически совершать самостоятельный медицинский осмотр кожи и полости рта.
• рекомендовано использование антибиотиков после стоматологических вмешательств, переломов и других хирургических операций.
• избегать установки внутриматочных спиралей.
источник