При респираторных вирусных инфекциях у части детей на фоне нейротоксического синдрома могут возникнуть и более выраженные изменения нервной системы в виде нарушения сознания и симптомов очагового поражения мозга. Для обозначения этих явлений в литературе применяется различная терминология: энцефалопатия, энцефалитический синдром, энцефалитические реакции, энцефалит.
Разнообразие терминологии затрудняет анализ данных литературы. Кроме того, нередко сходные клинические проявления, однозначные в патогенетическом отношении, обозначаются совершенно различными по сущности терминами (энцефалопатия и энцефалит). Наконец, генез наблюдаемых неврологических изменений не всеми трактуется одинаково, что также затрудняет интерпретацию литературных данных.
Мы пользуемся терминами «энцефалитический синдром» и «энцефалит», вкладывая в эти понятия следующее содержание. Под энцефалитическим синдромом понимаются общемозговые явления, протекающие в виде судорог, нарушения сознания и симптомов очагового поражения мозга. Эти реакции неспецифичны и могут возникнуть при любой тяжело протекающей инфекции. Особенностью указанных симптомов является их кратковременность и преходящий характер. Для энцефалита характерна большая глубина поражений, четкая локальная симптоматика со стороны головного мозга.
В литературе в основном описывается энцефалитический синдром, возникающий при гриппе. При аденовирусной инфекции этих описаний значительно меньше, а при парагриппозной инфекции их фактически нет.
Частота энцефалитического синдрома при гриппе, по данным ряда авторов, различна. А. Л. Струцовская в эпидемию гриппа отметила энцефалитический синдром в 2,6% случаев, М. Е. Сухарева встречала его у 18,8% больных гриппом детей, Н. М. Златковская — у 30%, В. М. Сепиашвили — у 38,6%, Э. А. Эдельштейн — у 27% детей. Колебания процента частоты энцефалитического синдрома, очевидно, связаны прежде всего с неоднородностью контингента наблюдаемых больных. Э. А. Эдельштейн и В. М. Сепиашвили наблюдали больных в неврологическом стационаре. М. Е. Сухарева — в инфекционном отделении, A. Л. Струцовская — как в стационаре, так и в амбулаторных условиях.
Большое количество работ, в которых приводятся данные о неврологических расстройствах при гриппе, посвящено описанию энцефалитов или менингоэнцефалитов.
Вопрос о существовании энцефалитов гриппозной этиологии до настоящего времени остается спорным. Одни исследователи объясняют тяжелые изменения нервной системы, протекавшие по типу энцефалита, глубокими и распространенными сосудистыми нарушениями, другие признают наличие при гриппе истинного энцефалита, протекавшего с воспалительными изменениями в центральной нервной системе.
Многие исследователи указывают, что особенно часто энцефалиты развиваются в детском возрасте, что объясняется особой ранимостью центральной нервной системы ребенка и ее чрезвычайной чувствительностью к различным вредностям и интоксикациям. Не меньшее значение имеют преморбидные особенности организма. Провоцирующую роль в развитии энцефалитов могут играть грипп, перенесенный «на ногах», переутомление. Особенно подчеркивается роль преморбидной отягощенности в возникновении энцефалитов у детей. На значение иммунореактивных свойств организма в частоте развития и тяжести течения энцефалитов у детей указывала М. Б. Цукер. Имеются отдельные сообщения, где подчеркивается неблагоприятное влияние профилактических прививок на развитие энцефалитов.
В литературе нет единого мнения о роли различных типов вируса гриппа в развитии энцефалитов. Одни авторы не отмечали влияния типа вируса гриппа на частоту и тяжесть развития энцефалитов, другие наблюдали более тяжелое течение энцефалита при гриппе А2. Наконец, отдельные авторы придают основное значение в развитии энцефалитов сочетанию различных типов вируса гриппа. Так, А. А. Ярош у 61 больного энцефалитом наблюдал сочетание различных типов вируса гриппа. Отмечено также значение сочетания вируса гриппа и бактериальной флоры.
Энцефалиты развивались в различные периоды гриппа. Описаны ранние энцефалиты, возникающие в первые 3-7 дней. Имеются сообщения о развитии энцефалитов в поздние сроки гриппа, спустя 2-3 недели и более от начала заболевания.
Неврологическая симптоматика при гриппозных энцефалитах весьма разнообразна. Прежде всего в зависимости от наличия или отсутствия менингеальных явлении говорят о менингоэнцефалите и энцефалите. Среди энцефалитов и менингоэнцефалитов выделяют различные формы в основном по локализации процесса. Четкой классификации нет. Э. М. Визен описал вестибулярную форму энцефалита. О выраженных вестибулярных нарушениях при гриппе сообщают И. П. Антонов и И. А. Склют. К мнению о существовании такой формы энцефалита у детей присоединяются Л. Я. Гордон и В. В. Агабабова. К этому типу поражения близко примыкает мозжечковая форма, описанная в основном иностранными авторами.
Большинство исследователей рассматривают диэнцефалиты как особую форму поражения нервной системы при гриппе. Диэнцефалиты характеризуются своеобразной клинической картиной и протекают с явлениями вегето-сосудистой дистонии, астено-депрессивным состоянием и тяжелыми кризами.
Описаны энцефалиты с симптомами поражения полушарий мозга, со стволовой локализацией и поражением мезенцефальной области.
Наконец, форма энцефалита может определяться ведущим клиническим синдромом. Описаны энцефалиты при гриппе с психическим синдромом.
Клинические симптомы при энцефалитах у детей разнообразны. Большинство авторов указывают на частое развитие неврологических симптомов, связанных с поражением коры и подкорки. Описаны энцефалиты с преимущественным поражением среднего мозга. Эта форма энцефалита вызывает особенно большие дифференциально-диагностические трудности при разграничении с энцефалитом Экономо. Имеются указания о развитии при гриппе у детей энцефалитов со стволовой локализацией.
Описаны также энцефалиты при аденовирусной инфекции. Такие сообщения немногочисленны. Почти все авторы, наблюдавшие энцефалиты при аденовирусной инфекции, указывают на их тяжелое течение, острое развитие неврологических симптомов и разнообразие клинических форм.
Первые описания аденовирусных энцефалитов мы находили в работе Gerbeaux и соавторов, которые сообщили о семейной вспышке аденовирусной инфекции. У 2 детей наблюдались катаральные явления, а у одного ребенка на 10-й день болезни развился тяжелый энцефалит. Заболевание окончилось летально. Rossi наблюдал мальчика 2 лет с аденовирусной инфекцией (инфекция была вызвана аденовирусом 7 типа), у которого на фоне катаральных явлений развился парез нижних конечностей и правой руки. Jansson и соавторы изучили две вспышки, вызванные аденовирусом 7 типа. Из 46 обследованных больных у 7 наблюдались неврологические изменения. Наиболее тяжелое течение они имели у девочки 4 лет (судороги, потеря сознания, парез лицевого нерва). Только спустя 4 недели наступило выздоровление.
Затем появилось сообщение Kakell о тяжелом поражении нервной системы у девочки 5 лет, протекавшем по типу энцефаломиелита со спастическим тетрапарезом, изменением ликвора и электроэнцефалограммы. Аденовирусная инфекция была доказана выделением аденовируса 3 типа из фекалий и нарастанием к нему титра антител. О тяжелом течении аденовирусных энцефалитов с мозжечковой симптоматикой имеются указания в работе Neimann и соавторы.
В отечественной литературе нам встретились отдельные сообщения об энцефалитах при аденовирусной инфекции. М. А. Ващенко и соавторы наблюдали тяжелый энцефалит у 2 детей с преимущественным поражением ствола мозга и подкорки. В. М. Сепиашвили описала тяжелый энцефалит при аденовирусной инфекции у одного ребенка. О тяжелом энцефалите, обусловленном аденовирусом V типа, сообщили Т. В. Скрипко и соавторы. К сожалению, в указанных работах четких вирусологических и серологических данных в отношении больных энцефалитами не приводится.
Таким образом, в большинстве работ, посвященных энцефалитам при аденовирусной инфекции, этиологический диагноз был установлен эпидемиологически, выделением вируса и по приросту титра антител. Возможность смешанной инфекции исключалась лишь в единичных исследованиях. Тем не менее анализ литературных данных позволяет сделать вывод, что аденовирусы в некоторых случаях могут сопровождаться тяжелым поражением центральной нервной системы. Указания в литературе на развитие энцефалитов или менингоэнцефалитов при парагриппозной инфекции нам встретить не удалось.
В наших наблюдениях энцефалитический синдром отмечен у 22 детей, что составило 5% больных с изменениями нервной системы при респираторной вирусной инфекции. Энцефалит наблюдался у 13 больных (2,9%), менингоэнцефалит — у 5 (1,3%).
Клинически отграничить энцефалитический синдром от энцефалита очень трудно, и несомненно деление на указанные выше группы в известной степени условно. Как показали наши многолетние наблюдения, такое разграничение тяжелых поражений нервной системы на энцефалитический синдром и энцефалит патогенетически оправдано и удобно в клиническом отношении. Этиология заболевания у больных с энцефалитический синдромом, энцефалитом и менингоэнцефалитом была (различной. Как следует из приводимых в табл. 6 данных, энцефалитический синдром встречался чаще всего при гриппе или при смешанной вирусной инфекции, причем в последнем случае вирус гриппа наиболее часто сочетался с парагриппом или аденовирусной инфекцией. Преимущественное возникновение энцефалитического синдрома при гриппе, очевидно, обусловлено особым свойством этого вируса, обладающего выраженным токсическим компонентом. Обращает на себя внимание довольно частое возникновение энцефалитического синдрома при смешанной вирусной инфекции, что, возможно, связано с двойным патогенным действием вирусов на центральную нервную систему. Нельзя исключить также сенсибилизацию организма одним вирусом и ответную гиперергическую реакцию при последующем внедрении второго вируса.
Энцефалит и менингоэнцефалит, как правило, развивались при смешанной вирусной инфекции, обусловленной вирусом гриппа в сочетании с парагриппозными вирусами, аденовирусами и энтеровирусами. Только у одного ребенка с менингоэнцефалитом диагностирована аденовирусная инфекция. Из 11 случаев энцефалита и менингоэнцефалита, в которых отмечалась смешанная этиология заболевания, в 5 можно было говорить о последовательном присоединении инфекции, в 2 — об одновременном инфицировании и в 4 — было трудно установить, имелось ли одновременное или последовательное заражение. Каких-либо отличий в клиническом течении энцефалитов и менингоэнцефалитов при различном сочетании вирусов не наблюдалось. Энцефалитический синдром, энцефалиты и менингоэнцефалиты возникали у детей различных возрастных групп.
В развитии энцефалитического синдрома, энцефалитов и менингоэнцефалитов огромное значение принадлежит преморбидным особенностям организма. Нередко в анамнезе имелись указания на возбудимость нервной системы, эмоциональную неустойчивость, явления хронической интоксикации (хронический тонзиллит, хронический гайморит и др.), по всей вероятности, влиявшие на общую реактивность ребенка и, возможно, способствовавшие сенсибилизации организма. Некоторые дети незадолго до настоящего заболевания перенесли различные инфекции. Отдельным больным проводились профилактические прививки, что также способствовало сенсибилизации организма.
Это предположение косвенно подтверждается и клиническими особенностями, наблюдаемыми при развитии указанных поражений нервной системы. Как правило, неврологические симптомы при энцефалитическом синдроме, энцефалитах и менингоэнцефалитах развивались остро, бурно, с резким ухудшением состояния, высокой температурой. У большинства больных температура была в пределах 39-41°.
При энцефалитическом синдроме неврологические расстройства в основном возникали в первые 3 дня заболевания в период наиболее выраженной интоксикации и лихорадочной реакции. В силу этого можно предполагать, что в их генезе немаловажное значение имеет интоксикация. При энцефалите и менингоэнцефалите неврологические симптомы также развивались на высоте заболевания, однако у 8 больных они возникали в конце 1-й — начале 2-й недели, т. е. в период наиболее выраженной аллергической перестройки организма.
Неврологические симптомы у больных с энцефалитический синдромом, энцефалитом и менингоэнцефалитом были разнообразными. К особенностям неврологических проявлений у больных с энцефалитический синдромом по сравнению с энцефалитами необходимо отнести прежде всего меньшую глубину потери сознания, менее очерченную картину очагового поражения мозга и более разнообразную неврологическую симптоматику. Все это в какой-то степени говорило о диффузном поражении мозга. Нестойкий, быстро преходящий характер неврологических симптомов при этих состояниях свидетельствовал против их воспалительного генеза и скорее указывал на значение сосудистых нарушений. Непродолжительность неврологических симптомов обычно является решающим критерием для разграничения энцефалитического синдрома и энцефалитов.
Из неврологических симптомов, наблюдавшихся у больных с энцефалитическим синдромом„ наиболее часто отмечались общемозговые симптомы. Различная степень расстройства сознания имелась у 22 детей. У большинства больных это была заторможенность и лишь у 10 — сопор. У 7 больных наблюдались сенсорные расстройства в виде бреда и галлюцинаций. Частым симптомом были судороги (у 17 больных). Они были генерализованными и носили клонико-тонический характер, чаще были однократными и лишь у 5 больных повторялись в течение первых 3 дней заболевания., У многих больных отмечалась многократная рвота, нередко возникавшая на высоте головной боли. Общемозговые симптомы сочетались с умеренно выраженными очаговыми симптомами, которые носили нестойкий характер. У 5 больных обнаружены преходящие расстройства в черепно-мозговой иннервации со стороны III и VI пар нервов. Наблюдались экстрапирамидные симптомы в виде гиперкинезов различной выраженности. Мозжечковые симптомы в легкой степени выявлялись у 8 детей и проявлялись нарушением мышечного тонуса, расстройством координации движений. Менингеальные симптомы были преходящими, легкой выраженности.
Почти у всех больных отмечались выраженные вегетативные расстройства — лабильность пульса, игра вазомоторов, колебание артериального давления. У 3 больных с энцефалитический синдромом начальные симптомы интоксикации сопровождались развитием сосудистого коллапса.
Клиническое течение энцефалитического синдрома у детей различного возраста имело определенные особенности. У детей младшего возраста отмечались общие явления: нарушение сознания, судороги, беспокойство, гиперкинезы, повышение сухожильных рефлексов. Очаговые симптомы у них выявлялись редко. У детей старшего возраста, помимо общих нарушений, часто обнаруживалась локальная симптоматика, отчетливо выступали психосенсорные нарушения.
Страница 1 — 1 из 3
Начало | Пред. | 1 2 3 | След. | Конец
источник
A85.1 Аденовирусный энцефалит (G05.1*)
Заболевания, вызываемые вирусами семейства Adenoviridae, характеризуются высокой температурой тела, воспалением слизистых оболочек дыхательных путей и глаз, а также гиперплазией подслизистой оболочки и регионарных лимфатических узлов. Аденовирусная инфекция высоко контагиозна. Наиболее часто наблюдаемые разновидности:
- ОРВИ с выраженной лихорадкой (преимущественно страдают дети)
- ОРВИ взрослых
- Вирусные пневмонии
- Острые аденовирусные ангины (развиваются у детей, особенно летом после купания)
- Острые фолликулярные конъюнктивиты
- Эпидемические кератоконъюнктивиты (преимущественно у взрослых)
- Кишечные инфекции (энтериты), нередко осложняемые мезентериальными аденитами и инвагинациями. Частота. Очень часто регистрируемая инфекция, составляет 2–5% всех инфекций дыхательных путей. Чаще наблюдают у новорождённых и детей.
Код по международной классификации болезней МКБ-10:
- A08.2 Аденовирусный энтерит
- A85.1 Аденовирусный энцефалит (g05.1)
- A87.1 Аденовирусный менингит (g02.0)
- B30.0 Кератоконъюнктивит, вызванный аденовирусом (h19.2)
- B30.1 Конъюнктивит, вызванный аденовирусом (h13.1)
- B34.0 Аденовирусная инфекция неуточненная
- G02.0 Менингит при вирусных болезнях, классифицированных в других рубриках
- G05.1 Энцефалит, миелит и энцефаломиелит при вирусных болезнях, классифицированных в других рубриках
- H13.1 Острый конъюнктивит при болезнях, классифицированных в других рубриках
- H19.2 Кератиты и кератоконъюнктивит при других инфекционных и паразитарных болезнях, классифицированных в других рубриках
- I88.0 Неспецифический брыжеечный лимфаденит
- J02.8 Острый фарингит, вызванный другими уточненными возбудителями
- J02.9 Острый фарингит неуточненный
- J03.9 Острый тонзиллит неуточненный
- J12.0 Аденовирусная пневмония
Этиология аденовирусного энцефалита:
- Возбудители — ДНК — содержащие вирусы рода Mastadenovirus размером 60–90 нм; известно около 80 серотипов (сероваров)
- Основные возбудители поражений человека:
- Инфекции нижних отделов дыхательных путей (бронхиолиты, пневмонии) — серотипы 1, 2, 3, 5, 6, 7, 21
- Фарингоконъюнктивиты — серотипы 1, 2, 3, 4, 6, 7, 14
- ОРВИ — серотипы 3, 4, 7
- Гастроэнтериты — серотипы 2, 3, 5, 40, 41
- Конъюнктивиты — серотипы 2, 3, 5, 7, 8, 19, 21
- Эпидемические кератоконъюнктивиты — серотипы 8, 19, 37
- Геморрагические циститы — серотипы 11, 21
- Менингоэнцефалиты — серотипы 2, 6, 7, 12, 32
- Диссеминированные поражения — серотипы 5, 34, 35, 39
- Цервициты и уретриты — серотип 37
- Поражения, ассоциированные с целиакией, — серотип 12.
Эпидемиология. Аденовирусные инфекции человека широко распространены и составляют 5–10% всех вирусных заболеваний; большая часть поражений приходится на детский возраст (около 75%); при этом 35–40% регистрируют у детей до 5 лет, остальные — в возрасте до 14 лет. Основные пути передачи — воздушно — капельный и контактный.
Патоморфология аденовирусного энцефалита:
- Варьирует для различных серотипов, при тяжёлой пневмонии можно выявить большое число внутриядерных включений
- Возможен облитерирующий бронхиолит.
Клинические формы аденовирусного энцефалита:
- Катар дыхательных путей
- Фарингоконъюнктивальная лихорадка
- Пленчатый конъюнктивит
- Тонзиллофарингит (аденовирусная ангина)
- Кишечная форма (вирусная диарея, гастроэнтерит)
- Мезаденит
- Вирусная пневмония.
- Катар дыхательных путей — самая распространённая форма, характеризующаяся выраженными катаральными изменениями со стороны дыхательных путей (ринофарингит, ларингит, трахеит, бронхит) при умеренных проявлениях общей интоксикации.
- Фарингоконъюнктивальная лихорадка. Характеризуется длительной температурной реакцией (до 2 нед при отсутствии интеркуррентных заболеваний и осложнений) и симптомами фарингита: боли в горле, редкий кашель, яркая гиперемия тканей зева с крупной «зернистостью» фолликулов слизистой оболочки; дыхательные пути в процесс вовлекаются в малой степени.
- Плёнчатый конъюнктивит. Обычно наблюдают у взрослых и детей старшего возраста. Односторонний (реже двусторонний) конъюнктивит с фибринозной плёнкой на поверхности слизистой оболочки (чаще нижнего века), сопровождающийся выраженным отёком окружающих тканей, болями, гиперемией и инъекцией сосудов конъюнктивы глаза, лихорадкой. Дыхательные пути в процесс не вовлекаются. Данная клиническая форма характерна только для аденовирусной инфекции (этиологически развёрнутый диагноз можно выставить без лабораторного подтверждения).
- Тонзиллофарингит. Типичен для детей дошкольного возраста. Характеризуется развитием воспалительных изменений тканей зева и нёбных миндалин с формированием ангины (катаральной, фибринозной, реже [при присоединении бактериальной инфекции] гнойной).
- Кишечная форма (гастроэнтерит, вирусная диарея). Характеризуется развитием умеренно выраженного гастроэнтерита, проявляющегося тошнотой, рвотой, жидким стулом без патологических примесей. Температурная тела субфебрильная. Возможно одновременное вовлечение в процесс органов дыхания (катаральный ринофарингит или ларинготрахеит).
- Мезаденит. Характеризуется развитием абдоминального синдрома с болями в животе и температурной реакцией. Иногда удаётся пальпировать увеличенные мезентериальные лимфатические узлы. В редких случаях возникает симптоматика «острого живота», имитирующая приступ острого аппендицита.
- Вирусная пневмония. Самостоятельная клиническая форма с типичной симптоматикой острой пневмонии (интоксикация, признаки лёгочно — сердечной недостаточности). Выражен экссудативный компонент (множественные разнокалиберные хрипы по всем лёгочным полям, кашель с обильной мокротой и т.п.). При рентгенографии выявляют распространённые воспалительные изменения со стороны лёгких. Данная клиническая форма не исключает возможного бактериального суперинфицирования, потому необходима противомикробная терапия.
Методы исследования при наличии симптомов аденовирусного энцефалита:
- Выделение возбудителя инокуляцией в культуры эпителиальных клеток человека; исследуемый материал — отделяемое носа, зева, конъюнктивы, фекалии и др.
- Выявление Аг вирусов в клетках иммунофлюоресцентной микроскопией, а также постановка РСК, реакции торможения гемагглютинации (РТГА) и реакции нейтрализации цитопатического эффекта в культуре клеток
- Рентгенодиагностика: бронхопневмония при тяжёлой респираторной инфекции
- В тяжёлых или атипичных случаях — биопсия (лёгкого либо другой ткани).
- Амбулаторный, за исключением тяжело болеющих детей младшего возраста, больных с эпидемическим кератоконъюнктивитом и детей младшего возраста с тяжёлой пневмонией
- Постельный режим на период повышенной температуры тела.
Лекарственная терапия при аденовирусном энцефалите — лечение симптоматическое:
- При необходимости — парацетамол по 0,2–0,4 г на приём 2–3 р/сут (10–15 мг/кг/сут). Не рекомендован приём ацетилсалициловой кислоты
- Противокашлевые и отхаркивающие средства
- ГК (местно) — при конъюнктивите (после консультации офтальмолога).
источник
а) Микоплазменный энцефалит. Микоплазма, хотя и не является вирусом, также нуждается в механизме репликации клетки-хозяина. Энцефалит микоплазменной этиологии иногда может иметь острое начало одновременно с респираторными симптомами или чаще в виде вторичного явления с атипичным иммунным ответом на инфекцию в ЦНС (Abramovitz с соавт., 1987). В одном из исследований были представлены плохие продолжительные неврологические последствия у пациентов с микоплазменным энцефалитом (Koskiniemi et al., 1991). Диагноз ставится при выделении ДНК из ликвора и/или серологическим методом определения продукции IgM, IgG и IgA к микоплазме в крови и/или СМЖ (Bencina et al., 2000).
Несмотря на то, что макролидные антибиотики эффективны против микоплазменного агента и должны использоваться при острой системной инфекции, в отдельных случаях трудно установить, является ли энцефалит первичным или иммунной реакцией. Однако проникновение макролидов в ЦНС недостаточно, и эффективность в преодолении гематоэнцефалического барьера не определена.
б) Респираторные вирусные инфекции:
1. Гриппозный энцефалит (грипп А и В). Несмотря на то, что у большинства новорожденных и детей, зараженных вирусом гриппа, развивается легкая респираторная инфекция, могут встречаться более тяжелые проявления болезни, включая неврологические симптомы (Wang et al., 2003; Maricich et al., 2004). Неврологическое поражение часто стойкое с серьезными последствиями или смертельным исходом, и включает острый энцефалит, синдром Рейе, острую некротическую энцефалопатию и миелит, а также аутоиммунные состояния типа синдрома Гийена-Барре. Вирусологическая диагностика основана на выделении вируса или определении антигенов в носоглоточном секрете, а так же на выявлении РНК в ликворе с помощью ПЦР или сероконверсией (Studahl, 2003).
Первоначально о повышенном уровне заболеваемости грипп-ассоциированным энцефалитом/энцефалопатией было заявлено у японских детей. В одном исследовании у 89 детей со средним возрастом 3,8 лет, ни один из которых не получал аспирин, заболевание отмечалось в течение восьми сезонов гриппа (1994-2002 гг.) (Togashi et al., 2004). После короткого респираторного продромального периода у большинства пациентов быстро развилось коматозное состояние с (или без) судорогами; 37% умерли, 19% имели неврологические последствия. В образцах плазмы и ликвора у двоих пациентов, которые умерли от молниеносного течения болезни, отмечалось значительное повышение уровня интерлейкина-6 (ИЛ-6) и фактора некроза опухоли-α (ФНО-α).
При посмертном исследовании одного летального случая выявлен вазогенный отек мозга с генерализованной васкулопатией, подтверждая повреждение эндотелия сосудов, вероятно, за счет высокой активности цитокинов. Другие исследования показали повышенный уровень системных и ликворных цитокинов при гриппозном энцефалите (ИЛ-6 и ФНО-а), так же как увеличение цитохрома С, свидетельствующего о вторичной смерти клеток путем апоптоза в результате гиперцитокинемии (Hosoya et al., 2005, Nunoi et al., 2005). Наиболее высокий уровень отмечен у пациентов с летальным исходом.
2. Энцефалит птичьего гриппа. На сегодняшний день птичий грипп A (H5N1) возникает у небольшой группы лиц, обычно там, где имеется контакт с больными птицами (de Jong et al., 2006). Как и при тяжелой респираторной инфекции, возможно сочетанное поражение многих органов с комой, в большинстве случаев с летальным исходом.
3. Аденовирусный энцефалит. Чаще встречается у детей, обычно проявляясь в виде легкой простудной или гастроинтестинальной болезни. К более тяжелым осложнениям относятся дыхательная недостаточность, энцефалопатия и хронические последствия, включая облитерирующий бронхиолит и продолжительное повреждение ЦНС (Chuang et al., 2003). Аденовирус может быть причиной асептического менингита, однако некоторые штаммы, такие как аденовирус 7 типа, часто вызывают менингоэнцефалит с более тяжелым течением. Другие неврологические синдромы, связанные с аденовирусом — миелит, подострый очаговый аденовирусный энцефалит и Рейе-подобный синдром (Straussberg et al., 2001).
У детей с ослабленным иммунитетом аденовирус может быть причиной полиорганной недостаточности с энцефалитом, печеночной коагулопатией и смертью. Диагноз выставляется на основе изоляции вируса или определения антигенов в носоглоточном секрете или стуле, так же как определение ДНК методом ПЦР в спинномозговой жидкости.
в) Гастроинтестинальные вирусы. Энцефалитное заболевание может также возникать после желудочно-кишечного продрома. Все энтеровирусы (включая полиовирусы, Коксаки-вирусы и ЕСНО-вирусы) могут вызывать спектр заболеваний от «чистого» энцефалита до «чистого» менингита. Часто проявляются в виде вспышек, где лишь в немногих случаях имеются более тяжелое течение энцефалитной реакции (Huang et al., 2003). Для постановки диагноза вирус можно амплифицировать из СМЖ методом ПЦР, изолировать из стула или мазков из зева или последовательным подтверждением сероконверсии. В лечении может использоваться плеконарил (Rotbart и Webster, 2001). Недавняя эпидемия энтеровируса 71 привела к тяжелой форме заболевания и летальным исходам у некоторых детей. В одном исследовании, все летальные случаи имели доказательства ромбэнцефалита, энцефалита ствола мозга и сердечной недостаточности. Оказалось, что в большинстве случаев сердечная недостаточность не была вызвана миокардитом (Fu et al., 2004).
Редкие проявления энцефалопатии возникали при ротавирусных гастроэнтеритах, но, вероятно, это не связано с проникновением вирусов в ткани ЦНС (Nakagomi и Nakagomi, 2005). Энцефалитные проявления с припадками и расстройствами сознания могут быть осложнением других невирусных диарейных заболеваний, включая энтеритные инфекции Shigella (Mulligan et al., 1992) и C. jejuni (Nasralla et al., 1993).
г) Постинфекционные энцефалиты. Постинфекционные энцефалиты, вероятно, самый распространенный тип острых энцефалитов в европейских странах. Поскольку ни в одном из этих случаев не обнаруживают вирус, они скорей всего не являются результатом прямого вирусного вторжения в ЦНС, а вероятно возникают благодаря ответу иммунной системы на инфекционный агент в тканях хозяина посредством механизмов, обсуждаемых в отдельной статье на сайте при остром диссеминированном энцефаломиелите (ADEM).
Большинство случаев постинфекционного энцефалита являются осложнением заболеваний, сопровождающихся экзантематозной сыпью. Однако многие случаи возникают вследствие недиагностированных инфекционных заболеваний. Частота постинфекционных энцефалитов оценивается приблизительно, так как во многих случаях не доступны данные патогенеза и механизма острой энцефалитной картины. Так, при свинке менингит возникает очень часто, но доказательства перивенозного энцефалита представлены лишь в некоторых случаях (Johnson, 1982а). В ряде случаев болезнь, предшествующая началу энцефалита, не диагностируется и не идентифицируется ни один вирус, даже ретроспективно. Диагноз вирусной инфекции основывается на клинических проявлениях и течении продромального периода.
Корь — наиболее частая причина экзантематозной сыпи; таким образом, заболеваемость энцефалитом будет зависеть от заболеваемости корью и уровня иммунизации против кори среди населения. Острый коревой энцефалит начинается через 6-8 дней после первых высыпаний и встречается в 1 из 1000 случаев (Johnson et al, 1984). Несмотря на вариабельность интенсивности, заболевание часто протекает тяжело, со смертельными исходами в 10% случаев и частыми осложнениями, включая припадки, двигательные нарушения и умственную отсталость. Трудности в обучении и поведенческие расстройства характерны для детей с очевидным полным выздоровлением. Описаны редкие случаи постинфекционного энцефалита вследствие вакцинации против кори, но их частота значительно меньше, чем энцефалиты, связанные с диким вирусом кори (Landrigan и Witte, 1973). Постинфекционный энцефалит, ассоциированный с пятой болезнью (парвовирус В19) и внезапной сыпью (HHV-6 и 7) встречается очень редко.
В странах с вакцинацией против кори, свинки и краснухи, rubella (коревая краснуха) в настоящее время является редким заболеванием и случаи острого краснушного энцефаломиелита, следовательно, крайне редки. Постинфекционный краснушный энцефалит — тяжелое заболевание со смертностью примерно в 20% случаев, возникающее в 1 из 5000 острых случаев краснухи. Может развиваться одновременно с сыпью или даже через неделю или позже.
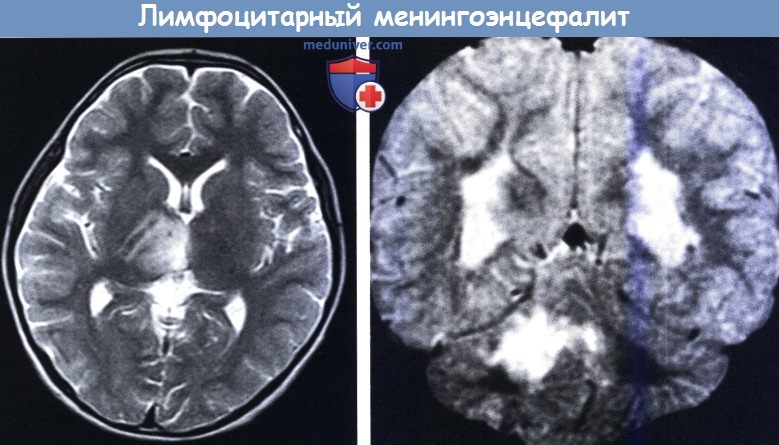
12-последовательность (справа): более обширная зона интенсивного сигнала от правого полушария мозжечка и двусторонний интенсивный сигнал от супратенториального белого вещества полушарий (четырехлетняя девочка с мозжечковой атаксией с внезапным началом,
продолжающейся несколько недель, с легким ступором, который исчез через несколько дней).
1. Патология. Патогенез постинфекционного энцефалита имеет отличительные черты. Представлен множественными очагами перивенозной демиелинизации. Осевые цилиндры обычно лучше сохраняются, чем миелин. Определяются лейкоцитарные муфты вокруг вен и венул из мононуклеарных клеток, в демиелинизированных участках видны клетки микроглии и макрофаги.
2. Клинические проявления. Клинические проявления те же, что и при уже описанных типах энцефаломиелита. В большинстве случаев имеется внезапное начало с расстройствами сознания и припадками. Эти симптомы появляются в среднем через шесть дней (до 21 дня) после появления инфекции верхних дыхательных путей или экзантемы, в большинстве случаев у детей в возрасте старше двух лет. Могут быть представлены различные неврологические проявления, включая гемипарез, экстрапирамидные симптомы, атаксию, лицевые параличи, нистагм и поражение черепных нервов (Kennard и Swash, 1981; Marks et al, 1988). Результаты нейровизуализации могут быть отрицательными, а при МРТ обычно выявляются участки повышения сигнала преимущественно в белом веществе полушарий и иногда с вовлечением мозжечка. Характерны вовлечение зрительного бугра и базальных ганглиев. Течение заболевания варьирует от случая к случаю и зависит от причинных факторов. Уровень смертности низкий. Три четверти случаев протекают быстро, с выздоровлением в течение двух недель.
Другим вариантом постинфекционного энцефалита является острый геморрагический лейкоэнцефалит. Это фульминантное заболевание, которое характеризуется быстрой прогрессией очаговых неврологических симптомов и признаков, особенно гемиплегии, сопровождающейся беспокойством, комой и лихорадкой. Ликвор при этом ксантохромный в 20% случаев и показывает полиморфноядерный плеоцитоз. В периферической крови часто представлен выраженный лейкоцитоз. Возможно бифазное течение. Демиелинизирующие повреждения имеют геморрагический характер из-за некротизирующего ангиита венул и капилляров. В постановке диагноза может помочь КТ и МРТ, указывая на наличие больших гиподенсных участках иногда с геморрагическим компонентом (Watson et al., 1984, Huang et al., 1988). При некоторых случаях острого геморрагического лейкоэнцефалита удавалось выделить ДНК и РНК герпесвирусов, но до сих пор неясно, вовлекаются ли эти вирусы в патологический процесс (An et al., 2002).
Лечение постинфекционного энцефалита в основном такое же, как при всех острых энцефалитных заболеваниях. Значение стероидной терапии остается неясным, несмотря на весьма впечатляющее немедленное действие в отдельных случаях (Pasternak et al, 1980). В некоторых случаях применяли внутривенное введение иммуноглобулинов (Kleiman и Brunquell, 1995).
д) Энцефалит ствола мозга и мозжечка. При рентгенографии в случаях острого диссеминированного энцефалита может выявляться вовлечение ствола мозга. Ограниченное вовлечение ствола мозга не характерно и может встречаться при первичных энцефалитах (Kaplan и Koveleski, 1978; North et al., 1993; Duarte et al., 1994) и реже, при постинфекционных типах.
Среди клинических проявлений выделяют лихорадку, системные симптомы и асептический менингит вместе с симптомами и признаками дисфункции ствола головного мозга. Заметно поражение глазодвигательных нервов и нижней лицевой пары, что может сопровождаться заторможенностью и признаками вовлечения длинных нервных путей, что приводит к пирамидальным и мозжечковым проявлениям. Участие черепных нервов и атаксия могут имитировать синдром Миллера-Фишера, который некоторыми авторами рассматривается в качестве формы энцефалита ствола мозга. МРТ может продемонстрировать повышенный сигнал в ножках мозга, в мосте, мозжечке и продолговатом мозге (Ormerod et al., 1986, Hosoda et al., 1987) и энцефалит следует отличать от опухоли ствола мозга, абсцесса или других нейрохирургических проблем. Всегда следует помнить о возможности ромбэнцефалита, вызванного L. monocytogenes, при эффективности антибиотикотерапии (Frith et al., 1987).
Преимущественное поражение мозжечка наблюдается при вирусах ветряной оспы и иногда при паротите (Cohen et al., 1992). Имеются сообщения о значительном увеличении мозжечка с последующей обструктивной гидроцефалией при краснушной вирусной инфекции (Hurst и Mehta, 1988), при инфекции Эпштейна-Барр и при неопределенных вирусных агентах (Roulet Perez et al., 1993), что может привести к смертельному исходу. Тяжелая атрофия мозжечка со стойкими мозжечковыми симптомами может последовать за острым приступом (Hayakawa и Katoh, 1995).
е) Острый очаговый энцефалит. Острый очаговый энцефалит, поражающий ограниченный участок при инфекции коксаки-вирусом А9 (Roden et al., 1975) и ЕСНО-вирусом 25 (Peters et al., 1979), может привести к острой гемиплегии или гемихорее. Лакунарные повреждения в центральном сером веществе или внутренней капсуле могут быть результатом сосудистых инфарктов или очаговых церебритов.
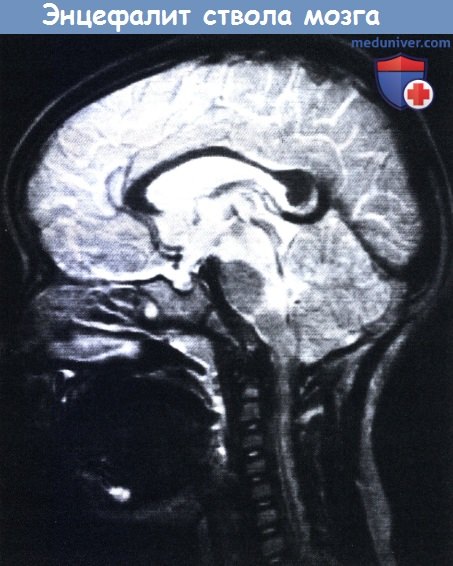
При МРТ выявлено усиление сигнала от ножек мозга и дорсальной части моста.
При повторной МРТ через два месяца патологических изменений не обнаружено.
Редактор: Искандер Милевски. Дата публикации: 22.12.2018
источник
КЛЕЩЕВОЙ ЭНЦЕФАЛИТ (ЭНЦЕФАЛОМИЕЛИТ)
Этиология. Возбудитель — арбовирус сферической формы, содержащий РНК. Вирус весьма стоек к значительным колебаниям температуры. При низких температурах и высушивании он сохраняет жизнеспособность в течение многих лет.
Эпидемиология. Основными переносчиками вируса служат клещи. У них возбудитель передается трансовариально. Заражение клещевым энцефалитом происходит главным образом при укусе иксодовых клещей, от которых в период кровососания вирус проникает в организм человека и животных. Проникновение вируса в организм возможно также через мелкие повреждения кожи. Доказан и алиментарный путь заражения при употреблении сырого молока (козьего, коровьего, овечьего). Основная масса заболеваний клещевым энцефалитом наблюдается в весенне-летний период.
Патогенез. При клещевом энцефалите наиболее частым является трансмиссивный способ заражения. После попадания вируса при укусе клеща под кожу происходит, как правило, локальное размножение вируса в месте инокуляции. Инфицирование сосудистого эндотелия, где вирус интенсивно развивается, способствует его выходу в больших количествах в кровяное русло. В результате вирусемии возбудитель расселяется по органам и тканям. Наиболее выраженные изменения возникают со стороны нервной системы, хотя при клещевом энцефалите значительно страдают почти все органы. Морфологически наблюдается картина острого воспаления с преобладанием сосудистых изменений. Перенесенное заболевание формирует стойкий иммунитет с длительным обнаружением специфических антител в крови.
Клиника. Заболевания, вызываемые вирусом клещевого энцефалита, проявляются в трех основных формах: лихорадочной, менингеальной и очаговой, или паралитической. Очаговая форма в большинстве случаев протекает с вовлечением в патологический процесс оболочек мозга (менингоэнцефалит) и частым поражением спинного мозга (энцефаломиелит). В отличие от большинства других нейроинфекций, при клещевом энцефалите после острого периода болезни наблюдается прогредиентное (хроническое) течение.
Инкубационный период варьирует в пределах от 1 до 30 дней. Начало болезни острое. Отмечаются озноб, сильная головная боль, резкий подъем до 38—39 °С температуры тела, тошнота, рвота. Высокая температура тела держится обычно 5—6 дней, снижаясь к 8—10-му дню болезни, а иногда к концу 2-й — началу 3-й недели. Лицо больного гиперемировано, гиперемия нередко распространяется на туловище. Отмечаются выраженная инъекция сосудов конъюнктивы глаз.
Наиболее легкой формой заболевания является лихорадочная (встречается у 30-50% инфицированных). В этом случае клинический диагноз представляет значительные трудности. Менингеальная форма составляет 40—60%. При этой форме наряду с вышеперечисленной симптоматикой имеет место менингеальный синдром с изменениями цереброспинальной жидкости, характерными для серозного менингита.
Очаговая форма имеет место у 2-5% инфицированных. Помимо вышеперечисленных симптомов она проявляется рядом специфических синдромов очагового поражения нервной системы, которые могут наблюдаться как самостоятельно, так и в сочетании друг с другом:
Энцефалитический синдром: эпилептические припадки, психомоторное беспокойство, рассеянная неврологическая симптоматика
Гемиплегическии синдром: напоминает сосудистые поражения нервной системы — инсульты
Полиомиелитический синдром: характерно избирательное поражение клеток передних рогов шейного и верхнегрудного отделов спинного мозга. Двигательные нарушения имеют все признаки, свойственные поражению передних рогов спинного мозга: атония, снижение или полное выпадение сухожильных и периостальных рефлексов, рано наступающая и резко выраженная атрофия мышц.
Полирадикулоневритический синдром: спонтанные корешковые боли и выраженные болевые симптомы натяжения
Специфическая диагностика. Лабораторное подтверждение диагноза проводится вирусологическими (выделение вируса на культуре тканей или животных) и/или серологическими методами. Для серологического исследования используют парные сыворотки крови и/или цереброспинальной жидкости. Нарастание титров антител во второй сыворотке в 4 и более раза по сравнению с таковым в первой служит достаточным основанием для постановки диагноза. Для серодиагностики обычно используют реакцию связывания комплемента (РСК), реакцию подавления гемагглютинации (РПГА), реакцию нейтрализации (РН) и др. В последнее время все шире применяют иммуноферментный метод, который является более чувствительным. При его постановке можно проводить диагностику и по одной сыворотке, если определять антитела класса IgМ.
Лечение. Серотерапию при необходимости проводят не позже чем в первые 3—4 дня заболевания только человеческим противоклещевым иммуноглобулином в объеме 2—3 дозы взрослым (доза 3 мл) и более (20—30 мл). В остром периоде применяют дегидратирующую терапию, противосудорожные средства, нейролептики и транквилизаторы. Широко используют дезинтоксикационное и противовоспалительное лечение, витаминотерапию. В случае нарушения дыхательных функций показан перевод на искусственную вентиляцию легких. В периоде реконвалесценции подключают массаж, лечебную физкультуру и др.
Профилактика. По эпидемическим показаниям используется концентрированная культуральная вакцина против клещевого энцефалита. Серопрофилактика включает введение (неиммунизированным лицам, подвергшимся нападению клещей) человеческого иммуноглобулина в дозах: детям до 12 лет — 1,5 мл, старше 12 лет и взрослым — 3,0 мл.
ЯПОНСКИЙ (КОМАРИНЫЙ) ЭНЦЕФАЛИТ
Этиология. Возбудитель— РНК-содержащий арбовирус. Термолабилен, мало устойчив к воздействию дезинфицирующих средств.
Эпидемиология. Основной источник и резервуар возбудителя в природе — дикие млекопитающие и птицы. У них может развиваться вирусемия без клинических проявлений (бессимптомная инфекция). Возбудитель передается только трансмиссивным путем комарами разных видов (семейство Кулекс и др.). Характерна летне-осенняя сезонность. К инфекции восприимчивы люди всех возрастов, но чаще заболевают лица, живущие или работающие вблизи заболоченных водоемов на территории природного очага. У людей встречаются стертые и бессимптомные формы, но гораздо более редко, чем клинически выраженные (1:20, 1:50). В результате болезни, как правило, формируется стойкий иммунитет.
Патогенез. Вирус проникает в организм человека через кожу при укусе комара со слюной насекомого. Далее вирус распространяется гематогенным путем и благодаря его нейротропности попадает в основном в паренхиму мозга, где он размножается и затем вторично выходит в кровь, распространясь по различным органам и системам. Развиваются геморрагический капилляротоксикоз, серозно-геморрагическое воспаление и дегенеративно-некротические изменения во внутренних органах. В наибольшей степени поражается головной мозг, где развиваются явления менингоэнцефалита.
Клиника. Инкубационный период обычно продолжается от 8 до 14 дней. Заболевание обычно начинается внезапно: озноб, значительное повышение температуры тела, головная боль, миальгии, общая слабость, тошнота и др. Высокая температура тела сохраняется до 6—10, реже до 14 дней. Выражены гиперемия лица и конъюнктив, инъекция сосудов склер. Могут быть желтушность кожи и петехиальная сыпь. В начальном периоде болезни (1—3 дня) общетоксический синдром преобладает над неврологической симптоматикой.
С 3—4-го дня болезни в случаях с тяжелым течением, а они преобладают, на первый план выходят признаки поражения ЦНС. Нарастает головная боль, отмечаются заторможенность или периодически психомоторное возбуждение, бред и галлюцинации, нередки клонические или тонические судороги. В течение 2—3 дней часто развивается коматозное состояние. Помимо общемозговых симптомов, наблюдаются менингеальный синдром и разнообразные очаговые неврологические симптомы (спастические парезы и параличи, нарушение речи, гипертонус мышц, гиперкинезы, эпилептиформные припадки, признаки поражения ядер черепных нервов и др).
Общий анализ крови: лейкоцитоз до 15 000—20 000 с нейтрофильным сдвигом, повышение СОЭ до 20—30 мм/ч; нередко увеличивается количество моноцитов (до 10—24%).
Специфическая диагностика. Специфическая лабораторная диагностика включает в себя выделение вируса (он может быть обнаружен особенно в первые 7 дней болезни в крови, моче и цереброспинальной жидкости; в ткани мозга умерших), вирусного антигена с помощью реакции иммунофлюоресценции и иммуноферментного метода; выявление 4-кратного и более нарастания титра антител в парных сыворотках, взятых в первые дни болезни и через 2—3 нед, с помощью РСК, РТГА, РН и др. Иногда применяют кожно-аллергическую пробу с введением суспензии мозга зараженных мышей.
Лечение. В первые дни болезни эффективно повторное введение 20—30 мл сыворотки крови переболевших комариным энцефалитом или специфического g-глобулина до 9—18 мл в сутки внутримышечно или внутривенно.
Индивидуальная профилактика. Для специфической профилактики по эпидпоказаниям используют инактивированную формалином вакцину из эмульсии мозга инфицированных мышей. Для пассивной иммунизации людей, покусанных комарами в эпидемичной местности, вводят однократно внутримышечно g-глобулин в дозе 0,05 мл/кг.
В настоящее время установлено, что присутствие микроорганизмов в крови само по себе не может быть причиной сложных патофизиологических процессов, характерных для сепсиса. Исходя из современных научных представлений сепсис — это системный воспалительный ответ организма (СВОО) в ответ на инфекцию. В свою очередь, системный воспалительный ответ — это патологическая ответная реакция организма на инфекцию и некоторые другие факторы (большая кровопотеря, ожоги, панкреонекроз, тяжелая травма). Эта реакция обусловлена повышением продукции различных эндогенных веществ. Если в норме эти вещества являются компонентом приспособительных защитных реакций организма, то при СВОО их гиперпродукция и повышенная активность носят повреждающий характер.
В общих чертах патогенез СВОО можно представить следующим образом. Взаимодействие инфекционных агентов с нейтрофилами и макрофагами приводит к активному поступлению в кровь медиаторов воспаления, каждый из которых вызывает определенные нарушения в жизнедеятельности макроорганизма. Так, простагландины вызывают воспаление и отек, тромбоксаны — гиперкоагуляцию, лейкотриены — аллергию и сенсибилизацию, фактор некроза опухоли и интерлейкины способствуют вазодилятации, гиповолемии, ишемии, повышению температуры тела, сдвигу лейкоцитарной формулы влево, анемии. Перечисленные нарушения снижают гемоперфузию органов, что приводит к полиорганной недостаточности и смерти.
В большинстве случаев сепсис вызывается различными формами бактериальной инфекции. До использования антибиотиков широкого спектра действия чаще возбудителями сепсиса были стрептококки и стафилококки, но с появлением и широким клиническим применением новых мощных антибиотиков все большую роль стала играть нозокомиальная грам(-) инфекция. Сегодня частота случаев грам(+) и грам(-) сепсиса приблизительно одинакова.
Не нашли то, что искали? Воспользуйтесь поиском:
источник
Аденовирусная инфекция — острая патология, вызываемая аденовирусом. Заболевание проявляется общей интоксикацией организма, воспалением носоглотки, признаками кератоконъюнктивита, тонзиллофарингита и мезаденита.
Аденовирусная инфекция имеет широкое распространение. На нее приходится около 10% всех патологий вирусной этиологии. Наиболее высокие показатели заболеваемости отмечаются в осенне-зимний период из-за снижения системного иммунного статуса.
Регистрируются как спорадические случаи патологии, так и вспышки эпидемий.
Виды поражения аденовирусом:
- Геморрагический конъюнктивит развивается после перенесенной респираторной инфекции или в результате заражения в воде бассейнов или поверхностных водоемов;
- ОРВИ – во вновь образованных детских и взрослых коллективах;
- Кератоконъюнктивит у новорожденных;
- Менингоэнцефалит — редкая форма, развивающаяся у детей и взрослых;
- Внутрибольничное инфицирование — результат лечебных манипуляций.
Возбудителем заболевания является аденовирус, который был выделен впервые из аденоидов и миндалин больных детей. Он состоит из ДНК, покрытой капсидом, благодаря которому вирус сохраняет свои патогенные свойства и является устойчивым к холоду, высушиванию, воздействию щелочей, эфира.
Резервуар инфекции – больной или вирусоноситель.
Механизмами передачи возбудителя являются:
- Аэрозольный или капельный, который реализуется воздушно-капельным путем,
- Фекально-оральный, реализуемый алиментарным, водным и контактно-бытовым путем.
Вирусы паразитируют в эпителиальных клетках дыхательных путей и тонкого кишечника. Капилляры слизистой расширяются, подслизистый слой гипертрофируется, происходит его инфильтрация лейкоцитами, появляются точечные геморрагии. Клинически эти процессы проявляются воспалением глотки, миндалин, конъюнктивы, кишечника.
Вирусы с током лимфы проникают в лимфоузлы, накапливаются там, что приводит к развитию периферической лимфаденопатии и мезаденита. Подавляется активность макрофагального звена иммунитета, поражается эндотелий сосудов, развивается вирусемия.
Возбудители гематогенным путем попадают в различные органы. Часто вирусы фиксируются в печени и селезенке с развитием гепатоспленомегалии.
Существует несколько классификаций заболевания по группам:
- По тяжести — легкая, среднетяжелая и тяжелая;
- По течению — гладкое, осложненное;
- По типу — типичная и атипичная;
- По выраженности клинической симптоматики — с преобладанием симптомов интоксикации или с преобладанием местных изменений.
Инкубационный период длится 2 недели и характеризуется проникновением аденовирусов в клетки и их последующей гибелью.
Продрома – стадия предвестников болезни, которая наблюдается от первых проявлений до развернутой клинической картины. Она длится 10-15 дней и проявляется слабостью, усталость, разбитостью.
Характерная особенность заболевания — поражение органов и систем в строгой последовательности: от носа и роговицы глаз до кишечника.
У взрослых аденовирусная инфекция проявляется следующими признаками:
- Симптомами интоксикации — лихорадкой, головной, мышечной, суставной болью.
- Нарушением носового дыхания и обильными слизистыми выделениями из него;
- Воспалением миндалин: они отечные, рыхлые, красные с беловатым точечным налетом;
- Лимфаденитом.
Лимфаденит и воспаление миндалин – признаки аденовирусной инфекции
Инфекция спускается вниз и поражает глотку, трахеи и бронхи. Развивается ларингит, фарингит или трахеит с дальнейшим присоединением бронхита. Симптомами патологий являются:
- Охриплость;
- Сухой мучительный кашель, который постепенно становится влажным;
- Боль в горле;
- Одышка.
Кератоконъюнктивит – воспаление конъюнктивы и роговицы глаз, проявляющееся ощущением песка в глазах, их покраснением, инъецированием склер, болью, образованием корочек на ресницах и пленок на конъюнктивальной оболочке. На роговице появляются белесоватые точки, которые сливаются, что приводит к помутнению роговицы.
При одновременном развитии конъюнктивита и фарингита возникает фарингоконъюнктивальная лихорадка.
Поражение кишечника сопровождается мезаденитом — воспалением лимфоузлов брыжейки, которое сопровождается приступообразной болью в животе, интоксикацией и дисфункцией кишечника. Для мезентериального лимфаденита характерна клиника «острого живота».
Осложнениями заболевания у взрослых являются следующие патологии: фронтит, гайморит, евстахиит, гнойный средний отит, вторичная бактериальная пневмония, бронхообструкция, заболевания почек.
Аденовирусная инфекция у детей проявляется следующими признаками:
- Интоксикационный синдром. Ребенок часто капризничает, становится беспокойным, плохо спит, часто срыгивает,
у него ухудшается аппетит, возникает кишечная колика и диарея.
- Дыхание носом затрудняется, развивается фарингит, трахеит, тонзиллит. Вначале заболевания отделяемое носа имеет серозный характер, а затем сгущается и становится слизисто-гнойным.
- Симптомы фарингита — боль и першение в горле, покашливание. Миндалины гипертрофируются и выходят за небные дужки, которые краснеют и отекают. На гиперемированной задней стенке глотки появляются очаги ярко-красного цвета, покрытые слизью или белесоватыми наложениями.
- Бронхит развивается при присоединении бактериальной инфекции. Он проявляется сухим, навязчивым кашлем, который сильно беспокоит малыша. Спустя некоторое время кашель увлажняется, и появляется мокрота.
- Конъюнктивит — частый признак заболевания, который появляется к 5 дню недомогания. Детей беспокоят резь и жжение в глазах, боль, слезоточивость, ощущение помехи, зуд. Слизистая глаз краснеет и отекает, ресницы слипаются, на них появляются корочки, представляющие собой засохшее отделяемое воспаленной конъюнктивы.
- Возможно развитие гастроэнтерита, а также распространение инфекции на мочевыводящие пути, что проявляется жжением при мочеиспускании и появлением крови в моче.
Больной ребенок имеет типичный внешний вид: пастозное лицо, отечные и гиперемированные веки, суженная глазная щель. При пальпации обнаруживаются подвижные и увеличенные лимфоузлы. Для маленьких детей характерно нарушение стула — диарея.
У грудничков заболевание развивается крайне редко, что связано с наличием пассивного иммунитета. Если инфицирование все же произошло, то заболевание протекает тяжело, особенно у детей с перинатальной патологией. У больных после присоединения бактериальной инфекции появляются признаки дыхательной недостаточности. Это может привести к летальному исходу.
По степени тяжести выделяют три формы аденовирусной инфекции:
- Легкая — с температурой менее 38,5°С и интоксикацией.
- Среднетяжелая – с температурой до 40°С без интоксикации.
- Тяжелая — с развитием осложнений: воспаления бронхов или легких, кератоконъюнктивита.
Осложнения патологии у детей — воспаление среднего уха, круп, бронхит, пневмония, энцефалит, дисфункция сердечно-сосудистой системы, пятнисто-папулезная сыпь на коже.
Диагностика патологии включает изучение эпидемиологической ситуации, сбор жалоб и анамнеза болезни, серодиагностику и вирусологическое исследование отделяемого носоглотки.
Признаки аденовирусной инфекции:
- Характерный эпидемиологический анамнез;
- Сочетание интоксикации, симптомов воспаления носоглотки и слизистой глаз;
- Волнообразное течение;
- Экссудативное воспаление;
- Полиаденит;
- Гепатолиенальный синдром.
Большое значение для диагностики патологии имеет последовательность возникновения симптомов.
Дифференциальную диагностику аденовирусной инфекции следует проводить с гриппом. Отличительной чертой последнего является преобладание симптомов интоксикации над катаральными явлениями. При гриппе также отсутствует гепатоспленомегалия, лимфаденит, нарушение носового дыхания. Точно определить этиологию заболевания можно только с помощью лабораторной диагностики.
Лабораторные методы исследования позволяют подтвердить диагноз. К ним относятся:
- Иммуноферментный анализ – обнаружение в пораженных клетках эпителия аденовирусного антигена;
- Вирусологический метод заключается в выявлении в смывах с носоглотки, крови или фекалиях аденовирусов;
- Серодиагностика — реакция нейтрализации, реакция связывания комплимента.
Лечение аденовирусной инфекции заключается в использовании противовирусных препаратов, иммуномодуляторов и иммуностимуляторов, антибиотиков общего и местного действия, препаратов для снятия симптомов.
- Противовирусную терапию начинают с применения
широкоспекторных вироцидных препаратов. К ним относятся: «Арбидол», «Зовиракс», «Оксолиновая мазь».
- Иммуномодуляторы – природные интерфероны: «Гриппферон», «Кипферон», «Виферон» и синтетические интерфероны: «Полиоксидоний», «Амиксин».
- Иммуностимуляторы – «Кагоцел», «Изопринозин», «Имудон», «Имунорикс».
- Антибактериальную терапию начинают после появления симптомов вторичной бактериальной инфекции и развития осложнений. Местные антибактериальные средства – «Граммидин», «Биопарокс», «Стопангин». Антибиотики общего действия – «Амоксиклав», «Сумамед», «Супракс», «Цефотаксим».
- Симптоматическое лечение заключается в снятии отека со слизистой оболочки с помощью сосудосуживающих капель, промывании носа физраствором или «Аквамарисом», проведении противокашлевой терапии с помощью противокашлевых средств «Синекод», «Гиделикс», отхаркивающих и муколитических препаратов «АЦЦ», «Амбробене».
- Больным детям показан постельный режим, обильное теплое питье и щадящее питание.
- Если температура у ребенка выше 38,5°С, следует воспользоваться жаропонижающими средствами в соответствии с возрастом – «Нурофен», «Панадол». Хорошо снижают температуру у детей уксусные обтирания тела.
- Этиотропное лечение заключается в применении «Интерферона», «Виферона».
- Теплое молоко с содой помогает справиться с сухим кашлем. Таким же действием обладает подогретая щелочная минеральная вода. Борьбу с влажным кашлем проводят путем использования отхаркивающих средств – «Амброксол», «Бромгексин».
- Лечение конъюнктивитау ребенка заключается в промывании глаз слабым раствором перманганата калия или некрепким чаем, а затем закапывании глаз раствором «Сульфацил натрия» или «Левимицитина».
- При появлении симптомов ринита больным закапывают в нос «Пиносол», «Називин», «Тизин» после очищения слизистой физраствором или «Аквамарисом».
- Общеукрепляющая терапия — поливитамины.
Основные профилактические мероприятия направлены на повышение общей резистентности детского организма и изоляцию больных детей из организованного коллектива.
- Оздоровительные процедуры — закаливание, правильное питание;
- Прием растительных адаптогенов — настойки элеутерококка, лимонника, эхинацеи;
- Периодический прием витаминно-минеральных комплексов, а в осенне-зимний период — иммуномодулирующих и иммуностимулирующих препаратов.
- Хлорирование воды в бассейнах.
- Профилактика сквозняков и переохлаждений, одежда по погоде.
- Уменьшение контактов в эпидемический сезон, исключение посещения массового скопления людей.
После изоляции больного ребенка из детского коллектива в помещении проводят заключительную дезинфекцию. Окружающие предметы обрабатывают хлорсодержащими растворами — хлорамином или сульфохлорантином. Экстренная профилактика проводится в очаге путем назначения контактным детям иммуностимуляторов.
Если произошла эпидемическая вспышка заболевания, необходимо объявить карантин для предотвращения распространения инфекции. В эпидемическом очаге медицинский персонал должен носить маски и менять их через каждые три часа.
источник

 у него ухудшается аппетит, возникает кишечная колика и диарея.
у него ухудшается аппетит, возникает кишечная колика и диарея. широкоспекторных вироцидных препаратов. К ним относятся: «Арбидол», «Зовиракс», «Оксолиновая мазь».
широкоспекторных вироцидных препаратов. К ним относятся: «Арбидол», «Зовиракс», «Оксолиновая мазь».