К поддиафрагмальным относятся абсцессы, локализующиеся между диафрагмой и брыжейкой ободочной поперечной кишки, как соприкасающиеся с диафрагмой, так и располагающиеся под печенью, поскольку этиология и патогенез у них общие и в ряде случаев они встречаются одновременно.
Поддиафрагмальный абсцесс встречается справа в 7 раз чаще, чем слева.
Причиной поддиафрагмальных абсцессов являются прежде всего осложнения острых хирургических заболеваний органов брюшной полости: прободная язва желудка и двенадцатиперстной кишки, острый деструктивный аппендицит, панкреатит, а также несостоятельность швов культи двенадцатиперстной кишки или ее повреждение при травмах, нагноившаяся гематома при травмах печени, гнойные плевриты и др.
Поддиафрагмальный абсцесс всегда сопровождается тяжелым клиническим течением. Температура тела повышается до 38 — 39° и сопровождается ознобами, нарастают явления интоксикации, ухудшается общее состояние, повышается лейкоцитоз со сдвигом формулы влево. При этом нередко наблюдаются боли в нижних отделах грудной клетки, часто отдающие в правую лопатку и плечо, надавливание на IX — XI ребра вызывает интенсивную болезненность.
При рентгеноскопии выявляется ограничение подвижности диафрагмы, иногда ее высокое стояние. Часто при этом обнаруживается выпот в плевральной полости, что может ошибочно трактоваться как плеврит. Нередко абсцесс содержит некоторое количество газа, которое может быть обнаружено при рентгеновском обследовании (в результате зеркального отражения)
При установлении диагноза поддиафрагмального абсцесса последний необходимо широко вскрыть и дренировать. Со вскрытием абсцесса медлить нельзя, так как он может пронзаться в брюшную полость и вызвать перитонит. Кроме того, длительное нахождение абсцесса вызывает интоксикацию организма со всеми отрицательными последствиями.
Абсцесс следует вскрывать по возможности экстраперитонально и экстраплеврально, чтобы не допустить возникновения перитонита или эмпиемы плевры, которые представляют большую угрозу жизни больного.
Для вскрытия поддиафрагмального абсцесса применяют доступ в зависимости от локализации гнойника.
Больного укладывают на левый бок с валиком под поясницей. Под эндотрахеальным наркозом (опасность правостороннего пневмоторакса) делают разрез длиной до 10 см по ходу XII ребра и резецируют его, сохраняя надкостницу. На уровне остистого отростка 1 поясничного позвонка латерально пересекают ложе правого XII ребра. Справа от ребра располагаются волокна межреберной мышцы, слева — нижняя задняя зубчатая мышца. Под ними находится часть диафрагмы, которую пересекают по линии разреза. После этого в нижнем углу раны видна почечная фасция, и под ней в верхнем углу раны расположена печень. Проводя указательный палец кверху осторожно позади почки и печени, отделяют заднюю париетальную брюшину от внутренней поверхности диафрагмы и при нащупывании абсцесса его пунктируют, а затем вскрывают. В рану вводят корнцанг, браншами расширяют отверстие и удаляют содержимое абсцесса. В полость абсцесса вводят резиновые дренажи, рану ушивают послойно до Дренажей.
Если абсцесс располагается кпереди, между диафрагмой и печенью, для его вскрытия применяют передний доступ. Больного укладывают также на левый бок с валиком под поясницей. Делают разрез длиной до 10 см на 1,5 см ниже реберной дуги и параллельно ей справа до брюшины. Брюшину над печенью тупфером осторожно отсепаровывают от диафрагмы до абсцесса. При нащупывании его пальцем гнойник пунктируют и при получении гноя вскрывают. Содержимое удаляют отсосом, полость промывают антисептиками, дренируют марлевыми тампонами и резиновыми дренажами-трубками, рану послойно ушивают до дренажей.
В послеоперационном периоде применяют антибиотики вначале широкого спектра действия, а затем с учетом чувствительности микробной флоры. Проводят интенсивную дезинтоксикационную и общеукрепляющую терапию
источник
2. Ограниченные перитониты. Поддиафрагмальный абсцесс. Причины возникновения. Клиника, диагностика, лечение.
Абсцессы (отграниченный перитонит) при перитоните возникают в типичных местах, где имеются благоприятные условия для задержки экссудата и отграничения его рыхлыми спайками. Наиболее часто они локализуются в субдиафрагмальном, под-печеночном пространствах, между петлями кишечника, в боковых каналах, в подвздошной ямке, в дугласовом пространстве малого таза. Абсцесс может сформироваться вблизи воспаленного органа (червеобразный отросток, желчный пузырь и др.).
Поддиафрагмальные и подпеченочные абсцессы могут образоваться в процессе лечения распространенного перитонита вследствие осумкования экссудата под диафрагмой, в малом тазу, т. е. в местах, где происходит наиболее интенсивное всасывание экссудата. Нередко они являются осложнением различных операций на органах брюшной полости или острых хирургических заболеваний органов живота. Клиническая картина и диагностика. Больных беспокоят боли в правом или левом подреберье, усиливающиеся при глубоком вдохе. В ряде случаев они иррадиируют в спину, лопатку, плечо (раздражение окончаний диафрагмального нерва). Температура тела повышена до фебрильных цифр, имеет интермиттирующий характер. Пульс учащен. Лейкоцитоз со сдвигом формулы влево и повышение СОЭ. Иногда абсцесс проявляется лишь повышением температуры тела. В тяжелых случаях наблюдается симптоматика, характерная для синдрома системной реакции на воспаление, сепсиса, полиорганной недостаточности. При бессимптомном течении осмотр больного не дает существенной информации. Заподозрить абсцесс при отсутствии других заболеваний можно при наличии субфебрильной температуры, ускоренной СОЭ, лейкоцитоза, небольшой болезненности при надавливании в межреберьях, поколачивании по правой реберной дуге. При тяжелом течении болезни имеются жалобы на постоянные боли в правом подреберье, боли при пальпации в правом или левом подреберье, в межреберных промежутках (соответственно локализации абсцесса). Иногда в этих областях можно определить некоторую пас-тозность кожи. Симптомы раздражения брюшины определяются нечасто. В общем анализе крови выявляют лейкоцитоз, нейтрофилез, сдвиг лейкоцитарной формулы крови влево, увеличение СОЭ, т. е. признаки, характерные для гнойной интоксикации.
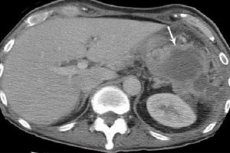
Рентгенологическое исследование позволяет выявить высокое стояние купола диафрагмы на стороне поражения, ограничение ее подвижности, «сочувственный» выпот в плевральной полости. Прямым рентгенологическим симптомом поддиафрагмального абсцесса является наличие уровня жидкости с газовым пузырем над ним. Наиболее ценную для диагноза информацию дают ультразвуковое исследование и компьютерная томография.
Лечение. Показано дренирование абсцесса, для чего в настоящее время чаще используют малоинвазивные технологии. Под контролем ультразвукового исследования производят чрескожную пункцию абсцесса, аспирируют гной. В полость гнойника помещают специальный дренаж, через который можно многократно промывать гнойную полость и вводить антибактериальные препараты. Процедура малотравматична и гораздо легче переносится больными, чем открытое оперативное вмешательство. Если эту технологию применить невозможно, то полость абсцесса вскрывают и дренируют хирургическим способом. Применяют как чрезбрюшинный, так и внебрюшинный доступ по Мельникову. Последний метод предпочтительнее, так как позволяет избежать массивного бактериального обсеменения брюшной полости.
источник
Поддиафрагмальный абсцесс считается редким и очень опасным заболеванием. Он представляет собой гноение и воспаление брюшной полости. Это заболевание в большинстве случаев наблюдается у людей 35-55 лет и у мужского пола оно бывает чаще почти в 4 раза.
При появлении гнойника снаружи, не возникает никаких затруднений в диагностике болезни. В случае местонахождения абсцесса на внутренних органах, значительно затрудняется диагностика. Необходимо изучить симптомы и сделать рентген.
Это заболевание разделяется по местонахождению гнойника:
- Правосторонний(чаще всего наблюдается правосторонний абсцесс);
- Левосторонний;
- Срединный.
Абсцессу свойственны разные формы: чаще всего округлая, а иногда и плоская. Абсцесс содержит в себе гной и иногда в нем присутствуют газы, кал и желчные камни. Часто поддиафрагмальный абсцесс сопровождает плевральный выпот, который давит на диафрагму и соседние органы, тем самым ухудшает их функциональность.
Эта болезнь нередко возникает на фоне другого более опасного для жизни заболевания.
На начальной стадии присутствуют симптомы, которые бывают при других видах абсцесса брюшной полости:
- Сильная слабость;
- Повышенная потливость;
- Высокая температура тела;
- Озноб.
Когда болезнь уже постепенно вступает в полную силу активно проявляется наблюдаются такие симптомы:
- Боль в груди;
- Тошнота;
- Боль в ребрах;
- Учащается сердцебиение;
- Появляется одышка.
При появлении таких симптомов необходимо срочная госпитализация. Если лечить эту болезнь в домашних условиях, то есть 85% вероятность смертельного исхода.
Бывает множество поводов для появления данной болезни. Быстрое распространение воспалительно-гнойного процесса происходит из-за попадания гноя в системы жизнеобеспечения и внутренние органы организма посредством крово- и лимфообращения.
Данное заболевание нередко бывает напрямую связанно с различными осложнениями:
- Операции по поводу язвы или двенадцатиперстной кишки;
- Воспаление аппендицита с гноем;
- Воспалительные болезни почек;
- Операции на органах брюшной полости;
- Воспаления желчного пузыря и печени.
В начальных стадиях эту болезнь вылечить довольно просто. Больному подбирается антибиотик, который вводится в виде инъекций внутривенно, а так же его используют при наружных абсцессах(обкалывают его со всех сторон). В дополнение назначают различные процедуры и накладывание повязок с мазью. На каждой стадии лечения рекомендуется применять лекарственные препараты группы энтеропротекторы, которые обезопасят структуру и целостность слизистой оболочки желудка и кишечника на начальной стадии заболевания, а также помогут восстановить правильную работу ЖКТ в реабилитационной терапии после ликвидации абсцесса.
В случае, если гнойник полностью сформировался, делается хирургическое вскрытие. Если же абсцесс находится на внутренних органах, то необходимо удалить гной и ввести в это место специальные антибактериальные препараты. Наблюдаются тяжелые случаи, где врач обязан удалить абсцесс с органом, который был поврежден в ходе заболевания.
Благополучный исход лечения поддиафрагмального абсцесса гарантирован, если больной обратится за помощью к врачу вовремя. Современные препараты помогут пациенту избежать осложнений болезни и поправиться в кратчайшие сроки.
источник
ПДА —скопление гноя в пространстве между диафрагмой и нижележащими органами, развитие между диафрагмальным листком брюшины и прилежащими органами по типу перитонита(внутрибрюшинный)и реже внебрюшинно, начинаясь в забрюшинном пространстве по типу флегмоны.
Этиология: стрептококк, стафилококк, киш.палочка, неклостридиальной анаэробной флоры. Источники:
• локальные гнойно-воспалительные процессы- послеоперационный местный или разлитой перитонит, после гастрэктомий, субтотальных резекций желудка, операций по поводу рака п.ж.и левой половины ободочной кишки. Приводят к массивн. операц.травма тканей, кровотечение, несостоятельность анастомозов ,снижение иммунитета на фоне раковой интоксикации, нарушений лейкопоэза, спленэктомии и послеоперационной анемии.
• травмы органов живота—образование гематом, скопления желчи, которые потом нагнаиваются и переходят в абсцессы ПДП.
• Лишь 10% болезни органов верхнего этажа брюшной полости (язвенная болезнь, абсцессы печени).
Правосторонние: передневерхние, верхнезадние, центральные, задненижние.
Левосторонние: верхние, нижнепередние, задненижние, околоселезеночные.
2. нижние внебрюшинные: право- и левосторонние абсцессы.
Клиника :В начале симптомы общие: слабость, потливость, озноб, ремиттирующая или интермиттирующая лихорадка, свойственные и другим абсцессам брюшной полости (межкишечному, аппендикулярному, абсцессу дугласова пространства и др.)
Жалобы: чувства тяжести и болей в подреберье и нижней части грудной клетки с пораженной стороны. Боли от умеренных до острых, усиливаться при активном движении, глубоком дыхании и кашле, иррадиировать в плечо, лопатку и ключицу. икота, одышка, мучительный сухой кашель. Вынужд. полусидячее положение.
Объективно:Дыхание учащенное и поверхностное, грудная клетка на стороне абсцесса отстает при дыхании.
Диагностика : анамнез и осмотр, результаты рентгенологического,УЗИ, лаб.исследований, КТ.
Пальпация: болезненность и мышечное напряжение брюшной стенки в эпигастрии/ в подреберьях. Выявляется сглаженность и расширение межреберных промежутков, выпячивание подреберной области, при правостороннем абсцессе — увеличение печени.
Перкуссия:Если ПДА не содержит газ, перкуссия гр. Кл. — притупление звука выше границы печени, снижение или отсутствие подвижности нижнего края легкого.
При скоплении газа -участки разных тонов («перкуторная радуга»).
При аускультации -изменение дыхания (от ослабленного везикулярного до бронхиального) и внезапное исчезновение дыхательных шумов на границе абсцесса.
Лабораторно: анемию, нейтрофильный лейкоцитоз со сдвигом влево, нарастание СОЭ, наличие СРБ, диспротеинемию.
• рентгенографии и рентгеноскопии грудной клетки: в области ножек диафрагмы, более высокое стояние купола диафрагмы на пораженной стороне и ограничение ее подвижности (от минимальной пассивной подвижности до неподвижности). Скопление гноя при безгазовых поддиафрагмальных абсцессах видно как затемнение над линией диафрагмы, наличие газа – как полоса просветления с нижним горизонтальным уровнем между абсцессом и диафрагмой. Определяется выпот в плевральной полости (реактивный плеврит), снижение воздушности нижних частей легкого.
• МСКТ и УЗИ брюшной полости — наличие жидкости, гноя и газа в брюшной или плевральной полости, изменение положения и состояния прилежащих внутренних органов (например, деформацию желудка, смещение продольной оси сердца и др.).
• Диагностическая пункция абсцесса допустима лишь во время операции
Лечение хирургическое. Операцию производят под наркозом. Абсцесс дренируют и продолжают АБ, общеукрепляющую и дезинтоксикационную терапию. Дренаж ежедневно промывают 2—3 раза в сутки антисептическими растворами и местно подводят антибиотики в соответствии с чувствительностью.Перед удалением дренажа обычно производят фистулографию для определения объема остаточной полости абсцесса. Дренаж подтягивают постепенно, начиная с 4—5-х суток после дренирования, и удаляют только в том случае, если гнойного отделяемого совсем нет, полость почти полностью ликвидирована и вмещает около 3—4 мл жидкости.
Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).
Папиллярные узоры пальцев рук — маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Когда внутреннее инфекционное воспаление тканей, сопровождаемое их разрушением и гнойным расплавлением, классифицируется как поддиафрагмальный абсцесс, это означает, что гнойник (ограниченное капсулой скопления гноя) расположен в подреберной зоне брюшной полости – в пространстве между разделяющей грудную и брюшную полости диафрагмой и верхней частью таких абдоминальных органов, как печень, селезенка, желудок и поперечная ободочная кишка.

По статистике, более чем в 83% случаев образование поддиафрагмальных абсцессов непосредственно связано с острыми формами заболеваний органов брюшной полости; и в двух третях случаев это результат оперативного вмешательства при данных болезнях.
У 20-30% пациентов поддиафрагмальный абсцесс образуется после удаления перфорированного гнойного аппендицита; 50% – после операций, связанных с желудком, двенадцатиперстной кишкой, желчным пузырем и желчными путями; практически у 26% – при гнойном воспалении поджелудочной железы.
Менее чем в 5% случаев поддиафрагмальный абсцесс развивается без предрасполагающих обстоятельств.
Правостронние поддиафрагмальные абсцессы диагностируются в 3-5 раз чаще, чем левосторонние; доля двусторонних очагов нагноения не превышает 4-5% случаев.

Согласно данным клинической хирургии, в большинстве случаев причины поддиафрагмального абсцесса связаны с операциями: по поводу прободной язвы желудка или двенадцатиперстной кишки; острого перфорированного аппендицита; удаления кист или желчного пузыря (холецистэктомии); удаления из желчевыводящих протоков камней (холедохолитотомии) или реконструкции протоков; спленэктомии (удаления селезенки) или резекции печени. Образование поддиафрагмального абсцесса является крайне опасным осложнением таких операций.
Также поддиафрагмальный абсцесс могут вызвать комбинированные травмы торакоабдоминальной локализации; острые воспаления желчного пузыря, желчных путей или поджелудочной железы (гнойный панкреатит). Абсцесс данной локализации может быть результатом прорыва внутрипеченочного пиогенного или амебного абсцесса или гнойной эхинококковой кисты. В редких случаях нагноительный процесс обусловлен паранефритом или генерализованной септикопиемией.
Как правило, абсцесс в поддиафрагмальной зоне формируется внутри брюшной полости в виде переднего, верхнего, заднего, преджелудочного, надпеченочного или околоселезеночного абсцессов. Также они могут быть срединными, право- и левосторонними (чаще – правосторонними, то есть над печенью).
Отмечается расположение гнойника за брюшиной – в клетчатке ретроперитонеального пространства, которое занимает место ниже диафрагмы вплоть до расположенных ниже органов малого таза. Такой забрюшинный поддиафрагмальный абсцесс возникает из-за инфекции, попадающей сюда с током лимфы или крови при гнойном воспалении аппендикса, поджелудочной железы, надпочечников, почек или кишечника.

источник
Симптоматика поддиафрагмального абсцесса сложная. Она сочетает в себе общие явления, местные симптомы и симптомы основного заболевания. Наиболее часто в настоящее «время поддиафрагмальный абсцесс является осложнением после операции. Таким образом его симптоматика накладывается на явления послеоперационного периода, и то затяжного в таком случае. Лечение антибиотиками очень сильно затушевывает клиническую картину. Следовательно, нельзя ожидать бурных проявлений классических признаков — озноба, высотой температуры, высокого лейкоцитоза и др. Но, несмотря на то, что симптомы выражены не очень ярко, все же общее состояние тяжелое, пульс учащен, налицо и тахипноэ. Ожидаемое послеоперационное разрешение абдоминального статуса затягивается. Живот вздут, кишечник паретический, отмечается пальпаторная болезненность в области подреберья и иногда в подложечной области, где стенка живота может быть устойчивой. Кожа в участках проекции поддиафрагмального абсцесса нередко тестообразно мягкая. Эти участки при перкуссии болезненны.
Межреберные промежутки сглажены. Дыхание на соответствующе стороне грудной клетки немного отстает. Одним из ранних симптома является упорная рвота. Третьим симптомокомплексом является клиническая картина заболевания, осложнением которого является поддиафрагмальный абсцесс Данные лабораторных исследований являются показателем не только наличия поддиафрагмального абсцесса, но и основного заболевания. Налицо обычно высокий лейкоцитоз, сдвиг влево, лимфопения, ускоренная РОЭ, гипопротеинемия, сильно укороченная полоска Вельтмана.
Клиническая картина часто осложняется сопровождающим плевральным выпотом.
При установлении диагноза поддиафрагмального абсцесса последний необходимо широко вскрыть и дренировать. Со вскрытием абсцесса медлить нельзя, так как он может пронзаться в брюшную полость и вызвать перитонит. Кроме того, длительное нахождение абсцесса вызывает интоксикацию организма со всеми отрицательными последствиями.
Абсцесс следует вскрывать по возможности экстраперитонально и экстраплеврально, чтобы не допустить возникновения перитонита или эмпиемы плевры, которые представляют большую угрозу жизни больного.
Для вскрытия поддиафрагмального абсцесса применяют доступ в зависимости от локализации гнойника.
Больного укладывают на левый бок с валиком под поясницей. Под эндотрахеальным наркозом (опасность правостороннего пневмоторакса) делают разрез длиной до 10 см по ходу XII ребра и резецируют его, сохраняя надкостницу. На уровне остистого отростка 1 поясничного позвонка латерально пересекают ложе правого XII ребра. Справа от ребра располагаются волокна межреберной мышцы, слева — нижняя задняя зубчатая мышца. Под ними находится часть диафрагмы, которую пересекают по линии разреза. После этого в нижнем углу раны видна почечная фасция, и под ней в верхнем углу раны расположена печень
Проводя указательный палец кверху осторожно позади почки и печени, отделяют заднюю париетальную брюшину от внутренней поверхности диафрагмы и при нащупывании абсцесса его пунктируют, а затем вскрывают. В рану вводят корнцанг, браншами расширяют отверстие и удаляют содержимое абсцесса
В полость абсцесса вводят резиновые дренажи, рану ушивают послойно до Дренажей.
Если абсцесс располагается кпереди, между диафрагмой и печенью, для его вскрытия применяют передний доступ. Больного укладывают также на левый бок с валиком под поясницей. Делают разрез длиной до 10 см на 1,5 см ниже реберной дуги и параллельно ей справа до брюшины. Брюшину над печенью тупфером осторожно отсепаровывают от диафрагмы до абсцесса. При нащупывании его пальцем гнойник пунктируют и при получении гноя вскрывают. Содержимое удаляют отсосом, полость промывают антисептиками, дренируют марлевыми тампонами и резиновыми дренажами-трубками, рану послойно ушивают до дренажей.
В послеоперационном периоде применяют антибиотики вначале широкого спектра действия, а затем с учетом чувствительности микробной флоры. Проводят интенсивную дезинтоксикационную и общеукрепляющую терапию
Поддиафрагмальный абсцесс (abscessus subdiaphragmaticus; синонимы: суб диафрагмальный абсцесс, инфрадиафрагмальный абсцесс) — внутрибрюшной гнойник, располагающийся в поддиафрагмальном пространстве.
Гной при Поддиафрагмальный абсцесс локализуется в естественных карманах брюшины, получивших название поддиафрагмального пространства, которое расположено в верхнем этаже брюшной полости и ограничено сверху, сзади диафрагмой, спереди и с боков — диафрагмой и передней брюшной стенкой, снизу — верхней и задней поверхностью печени и поддерживающими её связками.
В поддиафрагмальном пространстве различают внутрибрюшинную и забрюшинную части. Внутрибрюшинная часть серповидной связкой печени и позвоночником делится на правый и левый отделы. В правом отделе различают передневерхнюю и задневерхнюю области. Передне-верхняя область ограничена медиально серповидной связкой печени, сзади — верхним листком венечной связки, сверху — диафрагмой, снизу — диафрагмальной поверхностью правой доли печени, спереди — рёберной частью диафрагмы и передней брюшной стенкой. Задне-верхняя область ограничена спереди задней поверхностью печени, сзади — пристеночной брюшиной, покрывающей заднюю брюшную стенку, сверху — нижним листком венечной и правой треугольной связками печени (рисунок 1). Обе указанные выше области сообщаются с подпечёночным пространством и с брюшной полостью. Левостороннее поддиафрагмальное пространство имеет щелевидную форму и располагается между левым куполом диафрагмы сверху и левой долей печени слева от серповидной связки печени, селезёнкой и её связками и передненаружной поверхностью желудка.
Забрюшинная часть поддиафрагмального пространства имеет ромбовидную форму и ограничена сверху и снизу листками венечной и треугольной связок печени, спереди — задней поверхностью внебрюшинной части левой и правой долей печени, сзади — задней поверхностью диафрагмы, задней брюшной стенкой и переходит в забрюшинную клетчатку.
Чаще всего поддиафрагмальный абсцесс возникает во внутрибрюшинной части поддиафрагмального пространства.
Этиология довольно разнообразна и обусловлена попаданием инфекции в поддиафрагмальное пространство из местных и отдалённых очагов.
Наиболее частые причины Поддиафрагмальный абсцесс: 1) прямое (контактное) распространение инфекции из соседних областей: а) при прободной язве желудка и двенадцатиперстной кишки, деструктивном аппендиците, гнойном холецистите и абсцессе печени, б) при отграниченном и разлитом перитоните различного происхождения, в) при послеоперационных осложнениях после различных операций на органах брюшной полости, г) при нагноившейся гематоме вследствие закрытых и открытых повреждений паренхиматозных органов, д) при гнойных заболеваниях лёгких и плевры, е) при воспалении забрюшинной клетчатки в результате гнойного паранефрита, карбункула почки, параколита, деструктивного панкреатита и другие; 2) лимфогенное распространение инфекции из органов брюшной полости и забрюшинной клетчатки; 3) гематогенная диссеминация инфекции из различных гнойных очагов по кровеносным сосудам при фурункулёзе, остеомиелите, ангине и другие; 4) часто Поддиафрагмальный абсцесс возникает при торакоабдоминальных ранениях, особенно огнестрельных.
Микробная флора Поддиафрагмальный абсцесс разнообразна.
Проникновению инфекции в поддиафрагмальное пространство способствует отрицательное давление в нем, возникающее в результате дыхательной экскурсии диафрагмы.
Клиническая картина характеризуется значительным полиморфизмом. Это связано с различной локализацией гнойников, их размерами, наличием или отсутствием в них газа и нередко обусловлено симптомами заболевания или осложнения, на фоне которого развился Поддиафрагмальный абсцесс Существенное влияние на клинические, проявления Поддиафрагмальный абсцесс оказывает применение антибиотиков, особенно широкого спектра действия, благодаря которым многие симптомы становятся стёртыми, а течение — нередко атипичным. В 90—95% случаев Поддиафрагмальный абсцесс располагается внутрибрюшинно, причём правосторонняя локализация наблюдается, по данным Вольфа (W. Wolf, 1975), в 70,1%, левосторонняя — 26,5%, а двусторонняя — в 3,4% случаев.
Поставить диагноз поддиафрагмального абсцесса трудна. Важнее всего думать о возможности наличия такого осложнения. А поддиафрагмальном абсцессе нужно думать всегда, когда после острого воспалительного процесса в животе и в послеоперационном периоде после брюшной операции наступает замедление восстановления общего состояния, когда необъяснимо, почему наступают явления интоксикации, когда появляются септические температуры и боль или чувство тяжести в поддиафрагмальной области. Эти симптомы заставляют предполагать наличие поддиафрагмального абсцесса. Они не патогностические. Рентгенологические данные также являются косвенными признаками. Наблюдается высокое положение диафрагмы и ограничение ее движения, а при содержании газов в абсцессе — водно-воздушная тень. В плевральном синусе обычно обнаруживается реактивный экссудат. При более мелких размеров абсцессах необходимо проводить томографическое исследование.
Доказательством правильности диагноза может быть только эвакуация гноя из поддиафрагмального пространства посредством диагностической пункции. Она допустима только при готовности к проведению непосредственной затем операции. Проведение пункции с эвакуацией гноя и введением внутрь антибиотиков, как самостоятельного терапевтического метода, связано с опасностями, ненадежностью лечебного результата.
Осложнения поддиафрагмальных абсцессов чаще всего направлены к грудной полости (плевральная эмпиема, пневмония, абсцедирующая пневмония, бронхиальный свищ, прорыв гноя в плевру, в перикард) и, реже, к брюшной полости (прорыв гноя в свободную брюшную полость, вызывающий перитонит, и др.).
При дифференциальном диагнозе следует иметь в виду: плевральную эмпиему, пневмонию, абсцесс печени, паранефрит и типичные абсцессы в подложечной области.
Поддиафрагмальный абсцесс обычно бывает острым заболеванием, но следует иметь в виду, что оно может протекать и хронически.
Поддиафрагмальный абсцессом каждый гнойник, расположенный в поджелудочной области между диафрагмой и ободочной кишкой.
Поддиафрагмальными следует считать те абсцессы, которые располагаются в поддиафрагмальном пространстве сообразно с анатомо-топографическим определении этого пространства.
Поддиафрагмальное пространство — это отдел верхней части живота, ограниченный сверху, сзади и с боков диафрагмой, снизу — печенью и селезенкой, селезеночным изгибом ободочной кишки, спереди — передней брюшной стенкой.
Позвоночник и lig. falciforme разделяют поддиафрагмальное пространство на две половины (правую и левую). Различают внутри- и вне-брюшинное поддиафрагмальные пространства.
Поддиафрагмальный абсцесс всегда сопровождается тяжелым клиническим течением. Температура тела повышается до 38 — 39° и сопровождается ознобами, нарастают явления интоксикации, ухудшается общее состояние, повышается лейкоцитоз со сдвигом формулы влево. При этом нередко наблюдаются боли в нижних отделах грудной клетки, часто отдающие в правую лопатку и плечо, надавливание на IX — XI ребра вызывает интенсивную болезненность.
При рентгеноскопии выявляется ограничение подвижности диафрагмы, иногда ее высокое стояние. Часто при этом обнаруживается выпот в плевральной полости, что может ошибочно трактоваться как плеврит. Нередко абсцесс содержит некоторое количество газа, которое может быть обнаружено при рентгеновском обследовании (в результате зеркального отражения)
Клиническая картина имеет типичные признаки общей интоксикации: увеличение температуры до критических величин (39.0-40.0гр.), слабость, озноб, недомогание, повышенное потоотделение, пониженный аппетит или его отсутствие, тошнота, редко рвота.
Ярким симптомом патологии становится тянущая ноющая боль в области левого или правого подреберья, которая отдает в плечи или подлопаточную область. При надавливании болевые ощущения усиливаются, отмечается напряжение мышц.
Нарушается дыхание, тяжело сделать вдох или выдох, пациента может беспокоить частый изнуряющий кашель, одышка. Характерно полусидячее вынужденное положение, больной боится пошевелиться, так как при малейших движениях симптоматика усиливается.
Атипичными признаками выступает икота, изжога, неприятный запах изо рта.
- Целесообразно продление разреза передней брюшной стенки.
- Сращения между петлями тонкой кишки необходимо разделять только острым путем, при этом происходит опорожнение абсцессов. Требуется тщательная ревизия стенок полости абсцесса, т.е. определение степени деструктивных изменений стенки кишки и ее брыжейки.
- Небольшие дефекты серозного и мышечного слоев кишки ликвидируют, накладывая сближающие серо-серозные или серозно-мышечные швы в поперечном направлении викрилом № 000 на атравматичной кишечной игле. При наличии обширного дефекта или полной деструкции стенки кишки, включая слизистую оболочку, показана резекция кишки в пределах здоровых участков с наложением анастомоза «бок в бок» или «конец в бок».
- Для профилактики кишечной непроходимости, улучшения условий эвакуации и репарации, а также при обширном спаечном процессе между петлями тонкого кишечника в конце операции следует осуществить трансназальную интубацию тонкого кишечника зондом. В случае резекции кишки данная процедура с проведением зонда за область анастомоза является обязательной.
- Дополнительно к трансвагинальным трансабдоминально через контрапертуры в мезогастральных областях вводят дополнительные дренажи диаметром 8 мм для проведения АПД.
- С целью регулирования моторной функции кишечника в послеоперационном периоде применяют длительную эпи-дуральную анестезию.
Первая помощь заключается в обеспечении лежачего положения и полного покоя больному. Нельзя давать ни обезболивающие, ни спазмолитики, так как это вызовет дальнейшие трудности в диагностике заболевания. Запрещено класть теплые грелки, они усиливают гноеродные процессы.
Лечение проходит исключительно в стационарных условиях. В первую очередь необходимо очистить пораженный участок. Делают это двумя способами:
- Радикально, то есть вскрывается брюшная полость, удаляется капсула с содержимым, все обрабатывается антисептическими растворами, ставится дренаж, рана ушивается.
- Пункционно — тонкой иглой с помощью ультразвука достигается необходимая область, выкачивается гной, параллельно вводятся антисептики и антибиотики. Является малоинвазивной операцией.
Далее назначается консервативная терапия. Выписываются два антибиотика или синтетическое антибактериальное средство на выбор из группы пенициллинов, цефалоспоринов, макролидов, сульфаниламидов, фторхинолонов, применяют в течение пяти-семи дней
Для снятия боли, признаков воспаления важно применять жаропонижающие, анальгетики, спазмолитические препараты, стероидные и нестероидные противовоспалительные препараты. Для улучшения обмена веществ, поднятия иммунитета — витамины группы В, аскорбиновая кислота, ретинол, внутривенное введение солей магния, калия, кальция, натрия, раствора глюкозы.
Гной способен расплавить пиогенную капсулу, диафрагму и проникнуть в плевральную полость. Есть вероятность развития плеврита, эмпиемы легких, пиоторакса.
По мере распространения воспалительного процесса затрагивается околосердечная сумка, ситуация усугубляется перикардитом.
Попадая в кишечник, нарушается пищеварение и всасывание питательных веществ, присоединяется энтерит, энтероколит.
При неправильной диагностике и лечении возникает перитонит, при проникновении инфекции в кровь — синдром системной воспалительной реакции (сепсис), токсический шок. Итогом может стать смерть больного.
- Дорога к бессмертию
- Бессмертие и религия
- Бессмертие в древнем Египте
- Бессмертие в древней Греции
- Бессмертие в Индуизме
- Бессмертие в Буддизме
- Бессмертие в Иудаизме
- Бессмертие в Христианстве
- Бессмертие в Исламе
- Бессмертие в Зороастризме
- Бессмертие в Синтоизме
- Бессмертие в Даосизме
- Бессмертие в религиях заключение
- Анабиоз в природе
- Диапауза
- Оцепенение
- Спячка
- Анабиоз, различные стадии
- Анабиоз человека
- Анатомия коры головного мозга
- Физиология коры головного мозга
Анабиоз, медицина и биология
- Дегидратация
- Искусственная гипотермия
- Клатраты ксенона
- Анабиоз клатратный
Техническое обеспечение анабиоза
- Каталог заглавий
- Каталог авторский
- Каталог заболеваний
- Каталог систематический
- Общий терминологический словарь
- Словарь естественнонаучных и технических терминов
- Словарь медицинских терминов
- Краткие сведения об упоминаемых авторах
- Рецепты эликсиров бессмертия
- Избранные афоризмы
- Список литературы и других источников информации
Контактная страница Ordo Deus
Консервативное лечение антибиотиками осуществляется только на начальных этапах заболевания. Основной метод лечения — хирургическое вскрытие и дренирование гнойника. Операция по поводу поддиафрагмального абсцесса выполняется трансторакальным или трансабдоминальным доступом, что позволяет обеспечить адекватные условия для дренирования. Основной разрез иногда дополняют контрапертурой. Проводят медленное опорожнение поддиафрагмального абсцесса и ревизию его полости. В комплексное лечение поддиафрагмального абсцесса входит антибактериальная, дезинтоксикационная, симптоматическая и общеукрепляющая терапия.
Имеются противопоказания. Необходима консультация специалиста.
- Амоксиклав (бактерицидное антибактериальное средство широкого спектра). Режим дозирования: в/в, взрослые и дети старше 12 лет или весом более 40 кг — 1,2 г препарата (1000 + 200 мг) с интервалом 8 ч, в случае тяжелого течения инфекции — с интервалом 6 ч.
- Цефтриаксон (бактерицидное антибактериальное средство широкого спектра). Режим дозирования: в/в, взрослым и детям старше 12 лет средняя суточная доза составляет 1-2 г цефтриаксона 1 раз в сутки или 0,5-1 г каждые 12 ч. В тяжелых случаях или в случаях инфекций, вызываемых умеренно чувствительными патогенами, суточная доза может быть увеличена до 4 г.
- Цефепим (антибиотик группы цефалоспоринов IV поколения). Режим дозирования: в/в, взрослым и детям с массой тела более 40 кг при нормальной функции почек 0,5-1 г (при тяжелых инфекциях до 2 г) или глубоко в/м с интервалом 12 ч (при тяжелых инфекциях — через 8 ч).
- Метронидазол (противопротозойное, антибактериальное средство). Режим дозирования: в/в для взрослых и детей старше 12 лет разовая доза составляет 0,5 г. Скорость в/в струйного или капельного введения — 5 мл/мин. Интервал между введениями — 8 ч.
- Тиенам (противомикробное, бактерицидное, антибактериальное средство). Режим дозирования: в/в, в виде инфузии: ≤ 500 мг — в течение 20-30 мин., > 500 мг в течение 40-60 мин. Средняя суточная доза — 2000 мг (4 инъекции). Максимальная суточная доза 4000 мг (50 мг/кг). Дозу корректируют с учетом тяжести состояния, массы тела и функции почек пациента.
- Ванкомицин (антибактериальное, бактерицидное средство). Режим дозирования: взрослым, в/в капельно по 0,5 г каждые 6 ч или по 1,0 г каждые 12 ч. Продолжительность инфузии — не менее 60 мин., скорость — 10 мг/мин.
При эхографии инфильтраты брюшной полости без абсцедирования имеют следующие эхографические характеристики: эхопозитивные образования неправильной формы без четкой капсулы с пониженной эхогенностью по отношению к окружающим тканям за счет повышенной гидрофильности; в составе инфильтратов могут идентифицироваться петли кишечника, патологические гнойные структуры различной локализации и инородные тела.
При абсиедировании структура самих инфильтратов становится неоднородной (на фоне основных эхопозитивных структур определяется одно или множество кистозных образований с четкой капсулой и гетерогенным жидкостным содержимым, отражающим скопление гнойного экссудата).
Эхографическими признаками межкишечных абсцессов являются наличие в соответствующей проекции (область петель кишечника) осумкованных эхонегативных образований с эхопозитивной капсулой и жидкостным неоднородным содержимым.
КГ, ЯМР — высокоинформативные методы диагностики, которые следует применять в сложных случаях. Информативность КТ при единичном межкишечном абсцессе составляет 94,4%, при множественных абсцессах — 94,7%.
Предварительный диагноз ставится исходя из жалоб, анамнеза заболевания и общего осмотра пациента. Внешне межреберные промежутки увеличены вширь, пораженная область слегка возвышается, если абсцесс с правой стороны — увеличивается печень.
Врач должен пропальпировать, проперкутировать и послушать брюшную полость. При пальпации боль нарастает, при перкуссии — притупление звука. Аускультативно кишечные шумы отсутствуют, так как нет перистальтики.
В результатах лабораторных исследований крови повышенное количество лейкоцитов, анемия, увеличение скорости оседания эритроцитов, повышение концентрации С-реактивного белка, уменьшение белковой составляющей.
На рентгенограмме грудной клетки отчетливо видно смешение границы купола диафрагмы вверх, скопление гноя в виде затемненной области, иногда можно обнаружить жидкость в плевральной полости.
Ультразвуковая диагностика наглядно показывает наличие жидкости, гнойное содержимое, деформацию соседних органов.
Такие современные методы, как компьютерная и магнитно-резонансная томография, дают детальное представление о состоянии органов брюшной и грудной полости, точной локализации патологического процесса.
- У больных имеется анамнез и все клинические признаки гнойного воспаления органов малого таза, при этом необходимо помнить, что при ремиссии гнойно-инфильтративного процесса и особенно при использовании паллиативных дренирующих операций пальпаторные данные при проведении гинекологического исследования могут быть скудными, что вовсе не означает исключения гинекологической природы межкишечного абсцесса. В таких случаях для установления генеза заболевания решающее место имеет тщательный сбор анамнеза.
- В стадии ремиссии для межкишечных абсцессов характерны слабость, склонность к запорам и симптомы длительной гнойной хронической интоксикации.
- В острой стадии больных беспокоят боли, локализованные преимущественно в мезогастральных отделах брюшной полости и сопровождающиеся явлениями преходящего пареза кишечника или частичной кишечной непроходимости, а также повышение температуры и другие явления гнойной интоксикации.
При гинекологическом осмотре у больных определяется, как правило, единый конгломерат, занимающий малый таз и частично брюшную полость. Размеры конгломерата могут достигать 25-30 см в диаметре. При исследовании определяется ограниченная подвижность или чаще полная неподвижность образования, отсутствие четких контуров, неравномерная консистенция (от плотной до тугоэластической) и его чувствительность. При обострении размеры инфильтрата увеличиваются, появляется резкая локальная болезненность.
Обнаружение поддиафрагмального абсцесса облегчается после его полного созревания. С целью диагностики используют данные анамнеза и осмотра больного, результаты рентгенологического, ультразвукового, лабораторного исследований, КТ.
Пальпация верхних отделов живота при поддиафрагмальном абсцессе показывает болезненность и мышечное напряжение брюшной стенки в эпигастральной области или в подреберьях. Выявляется сглаженность и расширение межреберных промежутков, выпячивание подреберной области, при правостороннем абсцессе — увеличение печени.
Если поддиафрагмальный абсцесс не содержит газ, перкуссия грудной клетки обнаруживает притупление звука выше границы печени, снижение или отсутствие подвижности нижнего края легкого. При скоплении газа в полости поддиафрагмального абсцесса выявляются участки разных тонов («перкуторная радуга»). При аускультации наблюдается изменение дыхания (от ослабленного везикулярного до бронхиального) и внезапное исчезновение дыхательных шумов на границе абсцесса.
Лабораторное исследование крови показывает изменения, характерные для любых гнойных процессов: анемию, нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, нарастание СОЭ, наличие С-реактивного белка, диспротеинемию.
Главное значение в диагностике поддиафрагмального абсцесса отводится рентгенографии и рентгеноскопии грудной клетки. Для поддиафрагмального абсцесса характерно изменение в области ножек диафрагмы, более высокое стояние купола диафрагмы на пораженной стороне и ограничение ее подвижности (от минимальной пассивной подвижности до полной неподвижности). Скопление гноя при безгазовых поддиафрагмальных абсцессах видно как затемнение над линией диафрагмы, наличие газа – как полоса просветления с нижним горизонтальным уровнем между абсцессом и диафрагмой. Определяется выпот в плевральной полости (реактивный плеврит), снижение воздушности нижних частей легкого.
МСКТ и УЗИ брюшной полости позволяют подтвердить наличие жидкости, гноя и газа в брюшной или плевральной полости, изменение положения и состояния прилежащих внутренних органов (например, деформацию желудка, смещение продольной оси сердца и др.). Диагностическая пункция абсцесса допустима лишь во время операции.
Поддиафрагмальный абсцесс дифференцируют с язвенной болезнью желудка, язвенной болезнью 12п. кишки, гнойным аппендицитом, заболеваниями печени и желчевыводящих путей, нагноившимся эхинококком печени.
При выявлении абсцесса под диафрагмой оперативное вмешательство – основной метод лечения. Обычно используют малоинвазивные технологии. В ходе операции проводится вскрытие гнойника и его дренирование. Затем назначается прием антибиотиков, выбор которых зависит от данных бактериологических исследований.
Прогноз заболевания неоднозначный, поскольку возможных осложнений достаточно много. Смертность составляет около 20%.
Поддиафрагмальный абсцесс относится к тяжелым осложнениям, клиника, диагностика и лечение которого достаточно трудны. Соблюдение профилактических мер, включающих своевременное диагностирование и адекватное лечение воспалительных процессов в брюшной полости, а также исключение послеоперационных инфекционных осложнений значительно снижают риск образования патологии.
источник
Поддиафрагмальный абсцесс – локальный гнойник, сформировавшийся между куполом диафрагмы и прилегающими к ней органами верхнего этажа брюшной полости (печенью, желудком и селезенкой). Поддиафрагмальный абсцесс проявляется гипертермией, слабостью, интенсивной болью в эпигастрии и подреберье, одышкой, кашлем. Диагностическое значение имеют осмотр больного, данные рентгеноскопии, УЗИ, КТ, общего анализа крови. Для полного излечения поддиафрагмального абсцесса выполняют хирургическое вскрытие и дренирование гнойника, назначают антибактериальную терапию.
Поддиафрагмальный абсцесс является сравнительно редким, но очень серьезным осложнением гнойно-воспалительных процессов брюшной полости. Располагается поддиафрагмальный абсцесс преимущественно внутрибрюшинно (между диафрагмальным листком брюшины и прилегающими органами), редко — в забрюшинном пространстве (между диафрагмой и диафрагмальной брюшиной). В зависимости от нахождения гнойника поддиафрагмальные абсцессы разделяют на правосторонние, левосторонние и срединные. Чаще всего встречаются правосторонние поддиафрагмальные абсцессы с передневерхней локализацией.
Форма поддиафрагмального абсцесса может быть различной: чаще — округлой, при сдавлении его прилежащими к диафрагме органами – плоской. Содержимое поддиафрагмального абсцесса представлено гноем, иногда с примесью газа, реже — желчных камней, песка, кала.
Поддиафрагмальный абсцесс нередко сопровождается образованием плеврального выпота, при значительном размере в той или иной степени оказывает давление и нарушает функции диафрагмы и соседних органов. Поддиафрагмальный абсцесс обычно встречается у 30-50-летних пациентов, при этом у мужчин — в 3 раза чаще, чем у женщин.
Основная роль в возникновении поддиафрагмального абсцесса принадлежит аэробной (стафилококк, стрептококк, кишечная палочка) и анаэробной неклостридиальной микрофлоре. Причиной большинства случаев поддиафрагмального абсцесса является послеоперационный перитонит (местный или разлитой), развившийся после гастрэктомии, резекции желудка, ушивания прободной язвы желудка, спленэктомии, резекции поджелудочной железы. Развитию поддиафрагмального абсцесса способствуют возникновение обширной операционной травмы тканей, нарушение анатомических связей органов поддиафрагмального пространства, несостоятельность анастомозов, кровотечение, иммуносупрессия.
Поддиафрагмальные абсцессы могут возникать в результате торакоабдоминальных травм: открытых (огнестрельных, колотых или резаных ранений) и закрытых (ушибов, сдавления). Гематомы, скопление вытекшей крови и желчи, образовавшиеся после таких травм, нагнаиваются, осумковываются и приводят к развитию поддиафрагмального абсцесса.
Среди заболеваний, вызывающих образование поддиафрагмального абсцесса, ведущую роль играют воспалительные процессы органов брюшной полости (абсцессы печени, селезенки, острый холецистит и холангит, панкреонекроз). Реже поддиафрагмальный абсцесс осложняет течение деструктивного аппендицита, сальпингоофорита, гнойного паранефрита, простатита, нагноившейся кисты эхинококка, забрюшинных флегмон. Развитие поддиафрагмального абсцесса возможно при гнойных процессах в легких и плевре (эмпиема плевры, абсцесс легкого), остеомиелите нижних ребер и позвонков.
Распространению гнойной инфекции из очагов брюшной полости в поддиафрагмальное пространство способствуют отрицательное давление под куполом диафрагмы, создающее присасывающий эффект, перистальтика кишечника, а также ток лимфы.
В начальной стадии поддиафрагмального абсцесса могут наблюдаться симптомы общего характера: слабость, потливость, озноб, ремиттирующая или интермиттирующая лихорадка, свойственные и другим абсцессам брюшной полости (межкишечному, аппендикулярному, абсцессу дугласова пространства и др.).
Для поддиафрагмального абсцесса характерно появление чувства тяжести и болей в подреберье и нижней части грудной клетки с пораженной стороны. Боли могут иметь различную интенсивность — от умеренных до острых, усиливаться при активном движении, глубоком дыхании и кашле, иррадиировать в плечо, лопатку и ключицу. Также появляется икота, одышка, мучительный сухой кашель. Дыхание учащенное и поверхностное, грудная клетка на стороне абсцесса отстает при дыхании. Больной с поддиафрагмальным абсцессом вынужден принимать полусидячее положение.
Обнаружение поддиафрагмального абсцесса облегчается после его полного созревания. С целью диагностики используют данные анамнеза и осмотра больного, результаты рентгенологического, ультразвукового, лабораторного исследований, КТ.
Пальпация верхних отделов живота при поддиафрагмальном абсцессе показывает болезненность и мышечное напряжение брюшной стенки в эпигастральной области или в подреберьях. Выявляется сглаженность и расширение межреберных промежутков, выпячивание подреберной области, при правостороннем абсцессе — увеличение печени.
Если поддиафрагмальный абсцесс не содержит газ, перкуссия грудной клетки обнаруживает притупление звука выше границы печени, снижение или отсутствие подвижности нижнего края легкого. При скоплении газа в полости поддиафрагмального абсцесса выявляются участки разных тонов («перкуторная радуга»). При аускультации наблюдается изменение дыхания (от ослабленного везикулярного до бронхиального) и внезапное исчезновение дыхательных шумов на границе абсцесса.
Лабораторное исследование крови показывает изменения, характерные для любых гнойных процессов: анемию, нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, нарастание СОЭ, наличие С-реактивного белка, диспротеинемию.
Главное значение в диагностике поддиафрагмального абсцесса отводится рентгенографии и рентгеноскопии грудной клетки. Для поддиафрагмального абсцесса характерно изменение в области ножек диафрагмы, более высокое стояние купола диафрагмы на пораженной стороне и ограничение ее подвижности (от минимальной пассивной подвижности до полной неподвижности). Скопление гноя при безгазовых поддиафрагмальных абсцессах видно как затемнение над линией диафрагмы, наличие газа – как полоса просветления с нижним горизонтальным уровнем между абсцессом и диафрагмой. Определяется выпот в плевральной полости (реактивный плеврит), снижение воздушности нижних частей легкого.
МСКТ и УЗИ брюшной полости позволяют подтвердить наличие жидкости, гноя и газа в брюшной или плевральной полости, изменение положения и состояния прилежащих внутренних органов (например, деформацию желудка, смещение продольной оси сердца и др.). Диагностическая пункция абсцесса допустима лишь во время операции.
Поддиафрагмальный абсцесс дифференцируют с язвенной болезнью желудка, язвенной болезнью 12п. кишки, гнойным аппендицитом, заболеваниями печени и желчевыводящих путей, нагноившимся эхинококком печени.
Основным методом лечения поддиафрагмального абсцесса в оперативной гастроэнтерологии является хирургическое вскрытие и дренирование гнойника.
Операция по поводу поддиафрагмального абсцесса выполняется трансторакальным или трансабдоминальным доступом, что позволяет обеспечить адекватные условия для дренирования. Основной разрез иногда дополняют контрапертурой. Проводят медленное опорожнение поддиафрагмального абсцесса и ревизию его полости. Для быстрого очищения поддиафрагмального абсцесса используют метод приточно-аспирационного дренирования двухпросветными силиконовыми дренажами.
В комплексное лечение поддиафрагмального абсцесса входит антибактериальная, дезинтоксикационная, симптоматическая и общеукрепляющая терапия.
Прогноз поддиафрагмального абсцесса очень серьезный: гнойник может прорваться в брюшную и плевральную полости, перикард, вскрыться наружу, осложниться сепсисом. Без своевременной операции осложнения в 90% случаев приводят к гибели пациента.
Предупредить образование поддиафрагмального абсцесса позволяет своевременное распознавание и лечение воспалительной патологии брюшной полости, исключение интраоперационных травм, тщательная санация брюшной полости при деструктивных процессах, перитоните, гемоперитонеуме и т. д.
источник
ПОДДИАФРАГМАЛЬНЫЙ АБСЦЕСС (abscessus subdiaphragmaticus; син.: субдиафрагмальный абсцесс, инфрадиафрагмальный абсцесс) — внутрибрюшной гнойник, располагающийся в поддиафрагмальном пространстве.
Гной при П. а. локализуется в естественных карманах брюшины, получивших название поддиафрагмального пространства, к-рое расположено в верхнем этаже брюшной полости и ограничено сверху, сзади диафрагмой, спереди и с боков — диафрагмой и передней брюшной стенкой, снизу — верхней и задней поверхностью печени и поддерживающими ее связками.
В поддиафрагмальном пространстве различают внутрибрюшинную и забрюшинную части. Внутрибрюшинная часть серповидной связкой печени и позвоночником делится на правый и левый отделы. В правом отделе различают передневерхнюю и задневерхнюю области. Передневерхняя область ограничена медиально серповидной связкой печени, сзади — верхним листком венечной связки, сверху — диафрагмой, снизу — диафрагмальной поверхностью правой доли печени, спереди — реберной частью диафрагмы и передней брюшной стенкой. Задневерхняя область ограничена спереди задней поверхностью печени, сзади — пристеночной брюшиной, покрывающей заднюю брюшную стенку, сверху — нижним листком венечной и правой треугольной связками печени (рис. 1). Обе указанные выше области сообщаются с подпеченочным пространством с брюшной полостью. Левостороннее поддиафрагмальное пространство имеет щелевидную форму и располагается между левым куполом диафрагмы сверху и левой долей печени слева от серповидной связки печени, селезенкой и ее связками и передненаружной поверхностью желудка.
Забрюшинная часть поддиафрагмального пространства имеет ромбовидную форму и ограничена сверху и снизу листками венечной и треугольной связок печени, спереди — задней поверхностью внебрюшинной части левой и правой долей печени, сзади — задней поверхностью диафрагмы, задней брюшной стенкой и переходит в забрюшинную клетчатку.
Чаще всего поддиафрагмальный абсцесс возникает во внутрибрюшинной части поддиафрагмального пространства.
Этиология довольно разнообразна и обусловлена попаданием инфекции в поддиафрагмальное пространство из местных и отдаленных очагов.
Наиболее частые причины П. а.: 1) прямое (контактное) распространение инфекции из соседних областей: а) при прободной язве желудка и двенадцатиперстной кишки, деструктивном аппендиците, гнойном холецистите и абсцессе печени, б) при отграниченном и разлитом перитоните различного происхождения, в) при послеоперационных осложнениях после различных операций на органах брюшной полости, г) при нагноившейся гематоме вследствие закрытых и открытых повреждений паренхиматозных органов, д) при гнойных заболеваниях легких и плевры, е) при воспалении забрюшинной клетчатки в результате гнойного паранефрита, карбункула почки, параколита, деструктивного панкреатита и др.; 2) лимфогенное распространение инфекции из органов брюшной полости и забрюшинной клетчатки; 3) гематогенная диссеминация инфекции из различных гнойных очагов по кровеносным сосудам при фурункулезе, остеомиелите, ангине и др.; 4) часто П. а. возникает при торакоабдоминальных ранениях, особенно огнестрельных.
Микробная флора П. а. разнообразна.
Проникновению инфекции в поддиафрагмальное пространство способствует отрицательное давление в нем, возникающее в результате дыхательной экскурсии диафрагмы.
Клиническая картина характеризуется значительным полиморфизмом. Это связано с различной локализацией гнойников, их размерами, наличием или отсутствием в них газа и нередко обусловлено симптомами заболевания или осложнения, на фоне к-рого развился П. а. Существенное влияние на клин, проявления П. а. оказывает применение антибиотиков, особенно широкого спектра действия, благодаря к-рым многие симптомы становятся стертыми, а течение — нередко атипичным. В 90—95% случаев П. а. располагается внутрибрюшинно, причем правосторонняя локализация наблюдается, по данным Вольфа (W. Wolf, 1975), в 70,1%, левосторонняя — 26,5%, а двусторонняя — в 3,4% случаев.
Несмотря на многообразие форм и вариантов течения П. а., в клин, картине преобладают симптомы острого или подострого гнойно-септического состояния. При внутрибрюшинных правосторонних поддиафрагмальных гнойниках после перенесенного, как правило недавно, острого заболевания органов брюшной полости или в ближайшем послеоперационном периоде после абдоминальных операций возникают общая слабость, повышение температуры до 37—39°, нередко с ознобами и потливостью, тахикардией, нарастанием лейкоцитоза со сдвигом лейкоцитарной формулы влево, а также гипопротеинемия и анеми-зация больного. Многие пациенты жалуются на боли различной интенсивности и характера в нижних отделах грудной клетки справа, в спине, правой половине живота или правом подреберье. Боли обычно усиливаются при глубоком дыхании, кашле, чиханье, а также при движении туловища. Иногда отмечается иррадиация болей в правое плечо, лопатку, надплечье, правую половину шеи. Частым симптомом является одышка и боли при глубоком вдохе на стороне П. а. У нек-рых пациентов наблюдаются сухой кашель и боли при глубоком дыхании (симптом Троянова). При осмотре больных отмечаются вынужденное полусидя-чее положение, бледность кожных покровов, иногда субиктеричность склер. Можно наблюдать, особенно при больших абсцессах, сглаженность межреберий в нижней половине грудной клетки, утолщение кожной складки, пастозность, редко гиперемию на стороне поражения.
Забрюшинные П. а. в начальной стадии отличаются стертой клин, картиной и проявляются тупыми или пульсирующими болями в поясничной области, чаще справа, повышенной температурой (37—38°), лейкоцитозом и локальной болезненностью в зоне гнойника. В дальнейшем появляется пастозность или припухлость в поясничной области и области нижних ребер, утолщение кожной складки, реже гиперемия. Одновременно нарастает картина гнойной интоксикации.
При передневерхних гнойниках нередко выявляется отставание при дыхании передней брюшной стенки, напряжение и болезненность в правой подреберной и эпигастральной областях, что связано с воспалением прилежащих к П. а. участков брюшины. Пальпация IX — XI ребер справа, особенно в области их слияния у реберной дуги, сопровождается болезненностью (симптом Крюкова).
Результаты физикальных исследований при П. а. во многом зависят от размеров и локализации гнойника, а также от изменения топографии прилежащих к нему органов грудной и брюшной полостей. В начальной стадии и при небольших скоплениях гноя перкуссия дает мало информации. По мере увеличения абсцесса происходит смещение диафрагмы кверху и оттеснение печени книзу, в результате чего верхняя граница диафрагмы может подниматься справа до уровня III — IV ребер спереди и сдавливать легкое. Во многих случаях увеличиваются границы печеночной тупости. При правосторонних П. а. перкуссия грудной клетки в сидячем положении больного нередко выявляет притупление легочного звука в нижних ее отделах, границы к-рого проходят по дугообразной линии с вершиной, расположенной по среднеключичной и окологрудинной ЛИниям. Сдавление легочной ткани при этой локализации П. а. наблюдается преимущественно спереди назад и латерально за счет высокого стояния купола диафрагмы, в связи с чем при перкуссии иногда удается обнаружить участок легочного звука в промежутке между П. а. латерально и сердечной тупостью медиально (симптом Тривуса).
Г. Г. Яуре (1921) описал при П. а. симптом, который заключается в том, что при поколачивании одной рукой по задней поверхности грудной клетки вторая рука, находящаяся на брюшной стенке, испытывает толчкообразные движения в области печени. Правосторонние газосодержащие П. а. в ряде случаев могут сопровождаться так наз. перкуторной трехслойностью. Ясный звук над легким переходит в тимпанический в области локализации газа и в тупой — над абсцессом и печенью (феномен Барлоу).
Тимпанит в области полулунного пространства Траубе (см. Траубе пространство) затрудняет перкуторное распознавание левосторонних П. а., выявляемых в большинстве случаев только при больших скоплениях гноя.
Аускультация при П. а. небольших размеров не дает результатов. При большом гнойнике, высоком стоянии диафрагмы, наличии содружественного плеврита, значительном сдавлении легкого может выслушиваться, особенно справа над грудной клеткой, ослабленное везикулярное дыхание, иногда с бронхиальным оттенком, к-рое обычно не определяется над местом гнойника. При сотрясении больного в этой области изредка удается прослушать шум плеска.
Рентгенол, исследование при подозрении на П. а. включает просвечивание и рентгенографию при вертикальном положении тела больного, а при необходимости и в положении его на боку, а также на спине (см. Полипозиционное исследование).
Рентгенол, картина П. а. складывается из изображения самого абсцесса, смещения соседних органов и признаков острого диафрагматита (см. Диафрагма). При П. а. травматического происхождения к этому могут прибавиться рентгенол, признаки повреждения грудной клетки и органов грудной и брюшной полостей, а также тени инородных тел.
источник