Термин «абсцесс» упоминается довольно редко, поэтому большинство обывателей с ним незнакомо. Несмотря на это, каждый человек рано или поздно сталкивается с проявлением этого клинического состояния. Рассматриваемый термин включает в себя множество патологий, сопровождающихся появлением гноя. Появление данного симптома не только приносит чувство боли и дискомфорта, но и представляет серьезную угрозу для жизнедеятельности человека. Несмотря на это, это клиническое состояние считается одним из механизмов защиты организма от разрушительного действия различных инфекций. В данной статье мы рассмотрим, что такое абсцесс и как его лечить.
Абсцесс — воспалительное заболевание, в некоторых случаях приводящее к летальному исходу
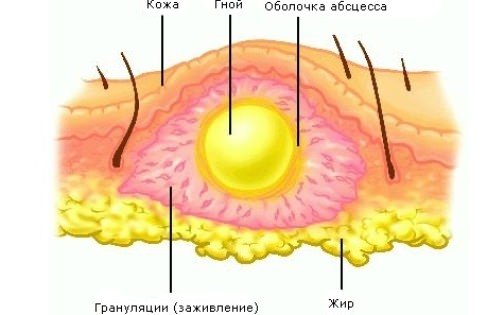
Абсцесс – воспаление, сопровождаемое появлением гноя. В большинстве случаев, этот воспалительный процесс имеет четкое месторасположение. Воспаленные ткани имеют четко очерченные границы в виде оболочки из соединительной ткани. Именно эта своеобразная граница выступает в качестве барьера, останавливающего распространение инфекции.
Рассматривать механизм развития патологии лучше всего на примере фурункулов. Формирование фурункулов начинается с момента проникновения инфекции в область волосяных фолликулов. Защитные механизмы кожи и местный иммунитет препятствуют развитию бактерий, что позволяет избежать появления гнойников. Однако, при снижении качества работы иммунной системы, проникновение стрептококков, стафилококков или других бактериальных микроорганизмов может привести к формированию очага поражения.
В глубине эпидермиса и на поверхности кожных покровов обитает более нескольких сотен бактерий, которые входят в состав микрофлоры организма. При наличии крепкого иммунитета эти бактерии не причиняют никакого вреда человеческому здоровью. Больше того, данные микроорганизмы обладают положительными качествами. Нарушения в работе иммунной системы могут привести к нарушению баланса микрофлоры, что характеризуется увеличением количества патогенов.
Именно размножение патогенных микроорганизмов — основная причина воспаления и абсцесса.
Наличие пораженных бактериями клеток фиксируется лейкоцитами и моноцитами. Эти микроэлементы содержатся в составе крови. После того как «вражеские клетки» обнаруживаются, организм направляет все ресурсы на борьбу с ними. Проникновение лейкоцитов в очаг поражения приводит к образованию гноя. Моноциты имеют несколько другую функцию. Их главное предназначение, уничтожение бактерий.
Во время процесса ликвидации бактериальной инфекции в очаге поражения наблюдается формирование медиаторов воспаления. Наиболее известные представители этих микроэлементов – гистамин, брадикинин и простагландин. Появление медиаторов воспаления отвечает не только за приступы боли, но и за процесс регенерации тканей. Именно воздействие этих микроэлементов способствует формированию соединительной ткани на очаге поражения.
Появление абсцесса является реакцией нашего организма на воздействие инфекции
Появление капсулы способствует локализации процесса и остановке роста зоны поражения. Также появление медиаторов воспаления сопровождается расширением отдельно взятых элементов сосудистой системы, благодаря чему, увеличивается приток крови к воспаленной области. Именно этим объясняется то, что воспаленные участки тела меняют свой окрас в сторону красных оттенков.
Причины абсцесса лежат именно в вышеописанном примере. Главное отличие данной патологии от фурункулов заключается в том, что гнойные абсцессы протекают в более большом масштабе. Нередко данная патология формируется на фоне наличия недолеченных заболеваний с инфекционной этиологией.
Термин абсцесс – обобщающее понятие, которое подразумевает воспалительный процесс, протекающий на фоне вторжения инфекции в определенные органы или ткани. Здесь нужно отметить, что инфекционные микроорганизмы обладают способностью проникать даже в самые дальние уголки человеческого организма. Основываясь на этой особенности, рассматриваемая патология квалифицируется с помощью признаков локализации воспаления.
Наиболее распространенная форма абсцесса – аппендицит. В данной ситуации, воспалительные процессы формируются в области слепого отростка тонкого отдела кишечника. Единственный способ терапии данного заболевания – удаление аппендикса. Промедление с оказанием врачебной помощи может стать причиной разрыва стенок этого органа и проникновения гнойных масс в брюшную полость. На этом фоне появляется перитонит, что может привести к летальному исходу.
Флюс — также является одним из самых распространенных примеров этой патологии. Данная болезнь возникает на фоне наличия кариеса. Проникновение инфекции в глубокие слои зубной эмали приводит к постепенному размножению патогенов. Колонии микроорганизмов поражают дентин и пульпу, плавно перемещаясь к надкостнице зуда. Абсцесс в области зубов может возникнуть на фоне травмы, затрагивающей челюсть или ротовую полость.
Для локализации воспаления, клетки организма заключают его в капсулу
Абсцесс печени – более редкое явление, формирующееся на фоне наличия воспаления в органах желудочно-кишечного тракта. Согласно медицинской практике, существует всего два варианта проникновения инфекции в данный орган:
- благодаря протокам желчного пузыря;
- в составе крови.
Развитие патологии приводит к нарушению функциональности печени, что представляет серьезную угрозу для человеческой жизнедеятельности. Вышеуказанные нарушения снижают способность печени вырабатывать ферменты необходимые организму для борьбы с токсинами.
Абсцесс головного мозга – наиболее опасная форма рассматриваемой патологии. Существует десятки различных причин развития этого патологического состояния, среди которых следует выделить инфекционные заболевания и черепно-мозговые травмы. Так же, как и в предыдущем случае, инфекционные агенты проникают в кровь благодаря процессу циркуляции крови.
Абсцесс легкого — это еще одна не менее опасная патология. Существует несколько причин развития этого клинического состояния. Самый распространенный источник возникновения абсцесса в области дыхательных органов – тяжелая форма гнойной пневмонии. Помимо этого, патология может образоваться в результате аспирационной пневмонии или на фоне распада онкогенного новообразования. Также важно упомянуть о том, что абсцесс дыхательных органов может появиться на фоне занесения инфекции из других очагов поражения. Своевременно проведенное диагностическое обследование и правильно назначенная терапия позволяют полностью избавиться от данной патологии.
Почки – внутренние органы, имеющие важное значение в процессе человеческой жизнедеятельности. Поражение этого органа инфекцией может привести к развитию рассматриваемой патологии. В данном случае, абсцесс может являться следствием послеоперационных осложнений, наличия камней в мочеполовой системе, а также такого заболевания, как пиелонефрит.
Абсцесс бартолиновой железы – одно из осложнений заболеваний воспалительной природы в области женских половых органов. Данная железа локализуется в области преддверия влагалища. Именно эта система отвечает за производство секрета, выступающего в качестве смазки при половом акте. Инфекционное поражение протоков может вызвать ложный абсцесс, который с течением времени развивается в истинную форму. Для этого типа патологии характерны острые приступы боли в области половых органов, а также формирование отечности и покраснений.
Абсцесс мягких тканей – отдельная группа, в которую включены гнойнички, фурункулы и рожистые воспаления. Формирование гнойных масс может развиться на любом участке тела. В большинстве случаев, причина возникновения этой патологии лежит в травмировании тканей или неправильно проведенной хирургической операции. Абсцесс после укола является следствием некачественной обработки кожи или повреждением отдельно взятых элементов сосудистой системы.
Одним из симптомов абсцесса может быть повышение температуры
Несмотря на обилие форм этой патологии, существует ряд определенных симптомов, которые характерны для каждого типа инфекционного процесса. Основной симптом развития патологии – увеличение температуры. В том случае, когда показатель превышает тридцать восемь градусов по Цельсию, необходимо немедленно обратиться за медицинской помощью.
Абсцесс — это гнойное воспаление, сопровождающееся снижением физической активности и ухудшением самочувствия. Специалисты объясняют слабость тем, что все ресурсы, имеющиеся в организме, направляются на борьбу с инфекционными агентами. Помимо этого, патогенные микроорганизмы в процессе своей жизнедеятельности выделяют токсины, отравляющие организм.
При поражении внутренних органов имеется определенный ряд специфических симптомов:
- Абсцесс головного мозга на начальном этапе развития сопровождается приступами мигрени. Данные приступы появляются на фоне значительного повышения внутричерепного давления. По словам специалистов, головная боль чаще всего возникает утром. Отсутствие своевременно принятых мер может привести к возникновению галлюцинаций. Нередко данная патология приводит к нарушениям в работе опорно-двигательного аппарата.
- Абсцесс дыхательных органов характеризуется приступами кашля. Нередко на фоне наличия данной патологии наблюдается выделение гнойной мокроты. Проблемы с дыханием — основная причина появления болевых ощущений в области грудной клетки. Схожесть данной патологии со многими легочными заболеваниями затрудняет постановку правильного диагноза на первых этапах развития абсцесса. При прорыве капсулы, содержащей гнойные выделения, внутри легких формируется небольшая полость. Именно эту полость можно выявить при проведении рентгенологического исследования.
Многих людей, интересуе9т вопрос: чем опасен абсцесс? Основная опасность данной патологии заключается в том, что промедление в получении медицинской помощи может привести к заражению крови. Сепсис – основная причина летального исхода, который наблюдается в семидесяти пяти процентов случаев, связанных с заражением крови.
Альтернативой хирургическому вмешательству при абсцессе может быть прием антибиотиков
На данный момент используется два основных способа терапии абсцессов: применение сильнодействующих медикаментов и хирургическое вмешательство. Нередко эти способы применяются совместно. На ранних этапах развития патологии для её устранения достаточно приема медикаментозных средств, однако в большинстве ситуаций необходимы более кардинальные меры.
Вскрытие капсулы, содержащей гнойные массы, локализующейся в области мягких тканей, проводится с использованием местной анестезии. После того как предполагаемое место разреза будет обезболено, ткани разрезаются, удаляются гнойные массы и омертвевшие участки кожи. После этого производится антисептическая обработка и устанавливается дренаж. При наличии рассматриваемой патологии в области внутренних органов требуется более серьезная операция, которая проводится под общим наркозом.
Чем лечить абсцесс на ранней стадии развития? В данном случае, пациент должен пройти курс приема антибактериальных препаратов. Перед назначением курса лечения больной должен пройти полное диагностическое обследование, которое позволит выявить степень тяжести заболевания и тип возбудителя болезни. При наличии повышенной чувствительности к антибиотическим медикаментам из группы пенициллинов, назначается левомицетин. Помимо этого, в определенных ситуациях для достижения необходимого результата могут быть применены лекарства из ряда макролидов. К данной категории лекарственных средств относятся «Азитромицин», «Кларитромицин» и «Эритромицин».
Нередко во время терапии абсцесса используются противомикробные лекарственные средства. В состав комплексной терапии входят лекарства, нормализующие витаминный баланс, обмен веществ и состояние иммунной системы. Именно на укрепление защитных функций организма делается основной упор комплексной терапии.
Абсцесс (нарыв, гнойник) – это гнойное воспаление, сопровождающееся расплавлением тканей и образованием заполненной гноем полости. Он может образовываться в мышцах, подкожной клетчатке, костях, во внутренних органах или в окружающей их клетчатке.
Причиной абсцесса является гноеродная микрофлора, которая проникает в организм пациента через повреждения слизистых оболочек или кожных покровов, или же заносится с током крови из другого первичного очага воспаления (гематогенный путь).
Возбудителем в большинстве случаев становится смешанная микробная флора, в которой преобладают стафилококки и стрептококки в сочетании с различными видами палочек, например, кишечной палочкой. В последние годы значительно возросла роль анаэробов (клостридий и бактероидов), а также ассоциации анаэробных и аэробных микроорганизмов в развитии абсцессов.
Иногда бывают ситуации, когда полученный при вскрытии абсцесса гной при посеве на традиционные питательные среды не дает роста микрофлоры. Это свидетельствует о том, что в данных случаях заболевание вызывается нехарактерными возбудителями, обнаружить которые обычными диагностическими приемами невозможно. В определенной мере это объясняет случаи абсцессов с атипичным течением.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
При развитии гнойного воспаления защитная система организма стремится локализовать его, что и приводит к образованию ограничивающей капсулы.
В зависимости от места расположения:
- поддиафрагмальный абсцесс;
- заглоточный;
- паратонзиллярный;
- окологлоточный;
- мягких тканей;
- легкого;
- головного мозга;
- предстательной железы;
- пародонтальный;
- кишечника;
- поджелудочной железы;
- мошонки;
- дугласова пространства;
- аппендикулярный;
- печени и подпеченочный; и др.
Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением.
По особенностям клинического течения выделяют следующие формы абсцесса:
- Горячий, или острый. Сопровождается выраженной местной воспалительной реакцией, а также нарушением общего состояния.
- Холодный. Отличается от обычного абсцесса отсутствием общих и местных признаков воспалительного процесса (повышение температуры тела, покраснение кожи, боль). Данная форма заболевания характерна для определенных стадий актиномикоза и костно-суставного туберкулеза.
- Натечный. Образование участка скопления гноя не приводит к развитию острой воспалительной реакции. Образование абсцесса происходит на протяжении длительного времени (до нескольких месяцев). Развивается на фоне костно-суставной формы туберкулеза.
Клиническая картина заболевания определяется многими факторами и, прежде всего, местом локализации гнойного процесса, причиной абсцесса, его размерами, стадией формирования.
Симптомами абсцесса, локализованного в поверхностных мягких тканях, являются:
- отечность;
- покраснение;
- резкая болезненность;
- повышение местной, а в некоторых случаях и общей температуры;
- нарушение функции;
- флюктуация.
Абсцессы брюшной полости проявляются следующими признаками:
- перемежающаяся (интермиттирующая) лихорадка с гектическим типом температурной кривой, т. е. подверженной значительным колебаниям в течение суток;
- сильные ознобы;
- тахикардия;
- головная боль, мышечно-суставные боли;
- отсутствие аппетита;
- резкая слабость;
- тошнота и рвота;
- задержка отхождения газов и стула;
- напряжение мышц брюшной стенки.
При локализации абсцесса в поддиафрагмальной области пациентов могут беспокоить одышка, кашель, боль в верхней половине живота, усиливающаяся в момент вдоха и иррадиирующая в лопатку и плечо.
При тазовых абсцессах происходит рефлекторное раздражение прямой кишки и мочевого пузыря, что сопровождается появлением тенезмов (ложных позывов на дефекацию), поноса, учащенного мочеиспускания.
Забрюшинные абсцессы сопровождаются болью в нижних отделах спины, интенсивность которых усиливается при сгибании ног в тазобедренных суставах.
Симптомы абсцесса головного мозга схожи с симптомами любого другого объемного образования (кисты, опухоли, гематомы) и могут варьировать в очень широком пределе, начиная от незначительной головной боли и заканчивая тяжелой общемозговой симптоматикой.
Для абсцесса легкого характерно значительное повышение температуры тела, сопровождаемое выраженным ознобом. Пациенты жалуются на боли в области грудной клетки, усиливающиеся при попытке глубокого вдоха, одышку и сухой кашель. После вскрытия абсцесса в бронх возникает сильный кашель с обильным отхождением мокроты, после чего состояние больного начинает быстро улучшаться.
Абсцессы в области ротоглотки (заглоточный, паратонзиллярный, окологлоточный) в большинстве случаях развиваются как осложнение гнойной ангины. Для них характерны следующие симптомы:
- сильная боль, отдающая в зубы или ухо;
- ощущение инородного тела в горле;
- спазм мышц, препятствующий открыванию рта;
- болезненность и припухлость регионарных лимфатических узлов;
- повышение температуры тела;
- бессонница;
- слабость;
- гнусавость голоса;
- появление изо рта неприятного гнилостного запаха.
Поверхностно расположенные абсцессы мягких тканей затруднений в диагностике не вызывают. При более глубоком расположении может возникнуть необходимость в выполнении УЗИ и/или диагностической пункции. Полученный во время пункции материал отправляют на бактериологическое исследование, позволяющее выявить возбудителя заболевания и определить его чувствительность к антибиотикам.
Абсцессы ротоглотки выявляют во время проведения отоларингологического осмотра.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
Значительно сложнее диагностика абсцессов головного мозга, брюшной полости, легких. В этом случае проводится инструментальное обследование, которое может включать:
- УЗИ органов брюшной полости и малого таза;
- магниторезонансную или компьютерную томографию;
- рентгенографию.
В общем анализе крови при любой локализации абсцесса определяют признаки, характерные для острого воспалительного процесса (повышение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение СОЭ).
В начальной стадии развития абсцесса поверхностных мягких тканей назначается противовоспалительная терапия. После созревания гнойника производится его вскрытие, обычно в амбулаторных условиях. Госпитализация показана только при тяжелом общем состоянии пациента, анаэробном характере инфекционного процесса.
В качестве вспомогательного средства при лечении, а так же для профилактики осложнений абсцессов подкожно-жировой клетчатки, рекомендуется использовать мазь Илон. Мазь следует наносить на пораженный участок под стерильную марлевую повязку или пластырь. В зависимости от степени нагноения, менять повязку необходимо один или два раза в день. Срок лечения зависит от тяжести воспалительного процесса, но, в среднем, для получения удовлетворительного результата нужно применять мазь не менее пяти дней. Мазь Илон К продается в аптеках.
Лечение абсцесса легкого начинается с назначения антибиотиков широкого спектра действия. После получения антибиотикограммы проводят коррекцию антибиотикотерапии с учетом чувствительности возбудителя. При наличии показаний с целью улучшения оттока гнойного содержимого выполняют бронхоальвеолярный лаваж. Неэффективность консервативного лечения абсцесса является показанием к хирургическому вмешательству – резекции (удалению) пораженного участка легкого.
Лечение абсцессов головного мозга в большинстве случаев хирургическое, так как они могут привести к дислокации мозга и стать причиной летального исхода. Противопоказанием к удалению абсцессов является их локализация в глубинных и жизненно важных структурах (подкорковые ядра, ствол мозга, зрительный бугор). В таком случае прибегают к пункции полости абсцесса, удалению гнойного содержимого аспирационным способом с последующим промыванием полости раствором антисептика. Если требуется многократное промывание, катетер, через который оно проводится, оставляют в полости на некоторое время.
При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Абсцессы брюшной полости удаляют хирургическим путем.
Абсцессы при несвоевременном лечении могут приводить к тяжелым осложнениям:
- неврит;
- остеомиелит;
- флегмона;
- гнойное расплавление стенки кровеносного сосуда с возникновением угрожающего жизни кровотечения;
- гнойный менингит;
- эмпиема плевры;
- перитонит;
- сепсис.
Прогноз зависит от локализации абсцесса, своевременности и адекватности проводимого лечения. Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением. При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Профилактика развития абсцессов направлена на предупреждение попадания патогенной гноеродной микрофлоры в организм пациента и включает следующие мероприятия:
- тщательное соблюдение асептики и антисептики при проведении медицинских вмешательств, сопровождающихся повреждением кожных покровов;
- своевременное проведение первичной хирургической обработки ран;
- активная санация очагов хронической инфекции;
- повышение защитных сил организма.
Видео с YouTube по теме статьи:
Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
источник
Абсцесс мозга – это очаговое скопление гноя в мозговых тканях. Наиболее распространенной причиной развития патологии является инфицирование. Заболевание встречается редко, благодаря открытию антибиотиков эффективно лечится с помощью препаратов. В запущенных случаях приходится прибегать к хирургическому вмешательству.
Врачи классифицируют заболевание по этиологии (причине появления) и месту нахождения. По причине возникновения абсцесс мозга бывает:
- риногенный (спровоцированный воспалениями в носу);
- отогенный (вызванный заболеваниями уха);
- метастатический (перенесенный из другой области поражения);
- от черепно-мозговой травмы.
По нахождению очага патологии выделяют абсцесс: лобной доли, височной, мозжечка, теменной и затылочной.
Существует 3 вида абсцесса мозга в зависимости от локализации в тканях:
- внутримозговой – возникает в мозговом веществе;
- субдуральный – появляется под твердой оболочкой;
- эпидуральный – локализуется над оболочкой.
Абсцесс головного мозга не является самостоятельной патологией. Он поражает человека вследствие другого заболевания или травмы. Нередко его провоцируют инфекционные заболевания, вызванные: стафилококками, стрептококками, грибковыми поражениями, анаэробными бактериями, кишечной палочкой. При заболевании инфекция распространяется двумя способами: контактным, гематогенным.
При контактном способе инфицирования очаг гноя находится в височной области или в мозжечке. Абсцесс появляется вследствие отита или мастоидита.
При таком механизме абсцесс появляется в результате бактериемии. Она возникает при пневмонии или инфекционном эндокардите. В случаях гематогенного механизма появления абсцессов головного мозга, источник бактериемии не всегда удается выявить.
Инфекция может попасть в ткани мозга из воспаленных органов: внутреннего и среднего уха, придаточных пазух носа. В этом случае патогенные микроорганизмы проникают в ткани мозга по синусам твердой мозговой оболочки и венам или прямо через твердую оболочку мозга.
Кроме того, патогенные микроорганизмы попадают в полость черепа через открытую черепно-мозговую травму, инфицированные раны после нейрохирургической операции. Наиболее опасны открытые черепно-мозговые травмы. По статистике 15-20% больных инфицируются через такие повреждения костей черепа.
Среди заболеваний внутренних органов, провоцирующих появление гематогенного абсцесса мозга: хроническая пневмония, абсцесс легких, эмпиема плевры, бронхоэктатическая болезнь. В таких случаях инфицирование тканей мозга происходит за счет микрокусочка зараженного тромба, который с током крови поступает в сосуды мозга. Там он останавливается в мелких сосудах – капиллярах, прекапиллярах либо в артериоле.
Редко абсцесс появляется после поражения человека бактериальным эндокардитом, инфекционными заболеваниями ЖКТ, сепсисом.
Так как абсцесс головного мозга не является самостоятельным заболеванием, его признаки похожи на симптомы других заболеваний. При гнойных образованиях в тканях мозга у пациента появляются:
- головные боли;
- припадки эпилепсии;
- повышение температуры тела;
- общая слабость;
- снижение веса;
- отек мозга.
Обычно первая стадия заболевания протекает остро. У больного повышается температура, активно проявляются претензионные и очаговые симптомы. В редких случаях начальная стадия абсцесса головного мозга развивается спокойно. В таких ситуациях болезнь напоминает менингит или инфекционное заболевание. В исключительных случаях начальная стадия протекает без очевидных признаков, лишь с незначительным повышением температуры.
Заболевание может развиваться продолжительное время. Выделяют 4 этапа прогрессирования недуга:
- Начальная фаза проходит в 1-3 дня. У человека развивается энцефалит – воспаление тканей мозга. На этом этапе процесс хорошо поддается лечению, и даже может пройти самостоятельно без терапии.
- 2-я стадия (4-9 день) появляется, если организму не хватило собственных ресурсов для подавления патологии, либо если неправильно был выбран метод лечения. Воспалительный процесс развивается, центр поражения наполняется гноем и есть тенденция к увеличению очага.
- На 3-м этапе (10-14 дней) вокруг гнойника образуется капсула из соединительных тканей, защищающих ткани мозга от распространения воспалительного процесса в другие области.
- Абсцесс головного мозга в 4-й стадии (21 день) характеризуется тем, что капсула укрепляется, вокруг нее появляется зона глиоза.
Спустя 5-30 дней патология переходит в спокойную стадию. У человека явно проявляются лишь признаки повышенного внутричерепного давления – тошнота, рвота, головные боли. Может наблюдаться психическая заторможенность. Эта стадия может длиться несколько дней либо затянуться на несколько лет.
Заболевание сложно диагностировать, так как симптоматика похожа на проявления других недугов. Лабораторные исследования малоэффективны для диагностики абсцесса мозга. Повышенные показатели СОЭ, белка характерны для многих воспалительных процессов. Бакпосевы при наличии гнойного очага в тканях мозга стерильны. Установить очаг поражения можно с помощью КТ и МРТ.
Компьютерная томография (КТ) эффективна после 3 суток начала болезни. На более ранних сроках выявить очаг гнойного поражения сложно. Это объясняется тем, что введенное контрастное вещество неравномерно распределяется и большая часть его накапливается на периферических участках. Центр заполняется по остаточному принципу.
С развитием энцефалита очаг становится более четко выраженным, его контуры принимают ровные и округлые очертания. Контрастное вещество равномерно заполняет полость, и картина поражения выявляется четко. Абсцесс мозга виден как очерченное образование с высокой плотностью (капсула).
В центре образования находится гной и плотность в этом месте меньше. Хорошо просматривается зона отека, находящаяся на периферии. Контрастное вещество находится по периметру фиброзной капсулы.
На скопление контрастного вещества в гнойном очаге влияют противовоспалительные препараты. Поэтому перед КТ их не принимают.
Наиболее точную картину состояния тканей мозга дает магнитно-резонансная томография. Результат обследования не зависит от стадии развития болезни. Ткани мозга хорошо просматриваются с симптомами, присущими каждому этапу развития патологии.
Лечение абсцесса мозга выбирается в зависимости от стадии, величины очага и локализации. Обычно используют медикаментозную методику или хирургическое вмешательство.
Небольшие гнойные образования и поражения на ранней стадии поддаются консервативному лечению. Обычно врач назначает антибактериальные препараты. В редких случаях больному проводят стереотаксическую биопсию. С ее помощью наиболее точно выявляют возбудителя заболевания.
Если провокатора абсцесса головного мозга патологии не удалось выявить, врач назначает препараты, охватывающие большой спектр возбудителей. На начальном этапе лечения проводят интенсивную терапию. Она обычно длится 6 недель. После это меняют антибиотики, назначают пероральные средства. Продолжительность этого этапа также 6 недель.
В сложных ситуациях – повышение внутричерепного давления, расположение абсцесса головного мозга в желудочковой зоне (в этом случае существует угроза попадания гноя в мозговой желудочек, что приводит к смерти) патология лечится только хирургическим вмешательством. Так же операциями лечатся:
- абсцессы, причиной появления которых стали грибковые поражения;
- травматические абсцессы с расположением в зоне поражения инородного тела.
Противопоказаниями к проведению операции являются:
- расположение гнойных очагов в жизненно важных структурах (зрительный бугор);
- локализация абсцесса в глубинных структурах (ствол, подкорковые ядра);
- тяжелое состояние больного (кома);
- сложное соматическое заболевание.
Последнее не является абсолютным противопоказанием. В некоторых случаях операция проводится под местным наркозом. Хирургическое вмешательство проводят двумя способами: это дренирование и стереотаксическая аспирация (засасывание).
Суть дренирования сводится к тому, что во время операции больному вводится катетер. Через него сначала проводится удаление гноя, а после этого вводятся антибиотики. В некоторых случаях пациенту вводятся 2 катетера – второй с меньшим диаметром оставляют на несколько дней. С его помощью проводят инфузию раствора для промывания. Процесс сопровождают антибактериальной терапией.
Стереотаксическая аспирация не требует установки дренажа. Метод более щадящий, но менее эффективный, часто требуется повторное проведение аспирации. На результат лечения влияет много факторов: возможность выделить возбудителя, количество абсцессов, своевременность и правильность лечения, реакция организма больного.
Чтобы не допустить инфицирования тканей мозга следует:
- своевременно лечить гнойные воспалительные заболевания в пазухах носа и ухе;
- полноценно питаться;
- доводить до конца лечение пневмонии, воспалений бронхов;
- своевременно лечить фурункулы.
источник
Гнойник или нарыв – это обычное название процесса, который многие по ошибке считают неопасным. Между тем, если не лечить абсцесс или назначать неадекватное лечение, последствия заболевания могут быть тяжкими – вплоть до смерти пациента.
Что такое абсцесс, каковы причины его появления, какие существуют виды абсцессов, симптомы и осложнения? Это надо знать всем!
Абсцессом (или гнойником, нарывом) принято называть скопление гноя в месте острого или хронического воспалительного процесса, появление которого вызвано образованием той или иной локальной бактериальной инфекции.
Как попадает инфекция в организм?
Разными путями. Гнойное воспаление с развитием гнойной полости развивается не только в мягких тканях, но и в мышцах, костях, в органах — или между ними.
Развивается самостоятельно – как, скажем, фурункул, или в качестве осложнения, вызванного, к примеру, травмой, пневмонией, ангиной или другими факторами.
Поверхностный абсцесс развивается при воспалении кожи или клетчатки после проникновения микробов.
А попадает бактериальная инфекция (чаще стафилококковая, стрептококковая) в мягкие ткани из-за:
- Полученных ран или ссадин, не обработанных вовремя.
- Медицинских манипуляций, связанных с уколами, которые делались в медучреждении с нарушением правил асептики.
- Распространения воспалительного гнойника на соседние ткани и органы.
- Введения под кожу лекарств, веществ, содержащих в своем составе химию.
- Нагноения кровоизлияний.
Что касается абсцессов других локализаций, то тут многое зависит от возбудителя, который попадает по кровеносным и лимфатическим сосудам из какого-то гнойного очага. Так, при аппендикулярном абсцессе это может быть кишечная палочка. Или из-за некоторых заболеваний (фарингита, парапроктита, вросшего ногтя, остеомиелита и пр.).
Ученые также доказали в последние годы существенную роль анаэробов, появления гематом, кист и т.п.
Абсцесс принято классифицировать по:
- Продолжительности течения: острый или хронический.
- Месторасположению: аппендикулярный, поддиафрагмальный, спинальный эпидуральный, заглоточный, межкишечный, паратонзиллярный, легочной, абсцесс Бецольда, мягких тканей, полости рта, головного мозга, малого таза, печени и т.д.
- Этиологии: амебный и бактериальный.
Процесс может развиться во внутренних органах без видимой причины. Ведь в нашем организме есть разные неактивные микроорганизмы. Они активизируются и размножаются — стоит иммунной системе дать сбой.
- Попав в здоровую ткань, бактерия развивается, какие-то клетки гибнут.
- Здесь скапливается жидкость и инфицированные клетки.
- Переместившиеся лейкоциты, не сумевшие защитить организм, умирают после того, как их захватят бактерии.
- Образуя гной, они заполняют им пораженную область.
- Чтобы не допустить распространения возбудителей инфекции, организм устраивает вокруг абсцесса защитную ткань.
- При разрыве абсцесса его содержимое может попасть под кожу или внутрь организма.
Симптомов возникновения абсцесса не так уж и много, но они носят специфический характер.
Когда идти на прием к хирургу?
- Покраснений на коже.
- Болезненности.
- Местного повышения температуры.
- Припухлости.
- Нарушения функционирования пораженного места и органа.
Также следует сказать о клинике, проявляющейся при абсцессах того или иного органа.
- Горла — если это паратонзиллярный или заглоточный абсцесс, пациент страдает в лучшем случае от боли при глотании и в худшем, при отеке — от удушья; здесь нужна срочная помощь врача, в противном случае – летальный исход.
- Мозга – вначале по утрам появляется сильнейшая локализованная боль, а для более поздних стадий характерны бред, галлюцинации и даже нарушение координации движения и ориентации в пространстве в случае гнойного поражения мозжечка.
- Легкого – больного мучает сильный кашель с гнойной мокротой, затрудненное дыхание, боли в области грудной клетки (на начальном этапе ситуация с диагнозом усложняется).
На коже увидеть нарыв несложно. Главное – не пропустить симптомы, проявляющиеся при абсцессах во внутренних органах. Вовремя обнаруженные, они легче лечатся, а самолечение (в виде самостоятельного вскрытия нарыва на коже или приемом лекарств) чревато серьезнейшими осложнениями!
Если отнестись к абсцессу, как к обычному нарыву, который мы не считаем серьезным заболеванием, если не лечить его, или назначить неправильное лечение — капсула размягчится. А значит — гной может в любой момент рвануть и наружу, и внутрь, распространяя по всему организму опасную инфекцию.
Осложнении бывают. И, как правило — очень тяжкие.
Возьмем небольшой — и, на первый взгляд, не опасный — поверхностный абсцесс на коже – покрасневший сначала тугой узелок. Если он прорвется, и гной отправится прямо в кровеносный сосуд, тогда заражения крови не избежать.
- Абсцесс, сдавливая окружающие ткани, нарушает их функции.
- Гной, прорвавшись в брюшную полость, чреват перитонитом – это опаснейшее воспаление брюшины, как правило, оканчивается смертным исходом.
- Прорыв гнойника в легкие вызывает пневмоторакс — это когда в плевральной полости скапливается воздух, мешая нормальному дыханию.
- Выход гноя из абсцесса в головной мозг (причиной его развития служат и инфекционные процессы в других органах, тканях, черепно-мозговые травмы и пр.) вызывает стойкие нарушения его работы — в виде, например, нарушений речи или сознания, параличей.
Гной также может попасть в полость сустава, прорваться при мастите, парапроктите, попасть в просвет бронхов, мочевой пузырь — и в другие жизненно важные органы, в кровь и т.д. Это вызывает развитие в них гнойных процессов (таких как перитонит, менингит, плеврит, перикардита, артрит и др.).
При этом абсцесс может перейти в хроническую форму с образованием свищей, истощая в дальнейшем организм распадом тканей.

источник
Тема сегодняшней статьи крайне неаппетитная, потому что в ней речь пойдёт об абсцессах в ротовой полости.
Если говорить совсем просто, то абсцессом называется накопление в органическом пространстве гноя, что связано с борьбой организма с точечной инфекцией в конкретном месте.
Это накопление не есть, мягко говоря, хорошо, поэтому любой абсцесс опасен для всего организма, в первую очередь — для сердца.
Ниже более подробный рассказ об этом виде проблем во рту. К сожалению, абсцессы ротовой полости могут быть нескольких типов в зависимости от того, где именно возникает воспаление.
Если вспомнить академическую формулировку, применяемую специалистами, то «абсцесс представляет собой ограниченное скопление гноя в тканях, которое возникает при различных воспалениях». То есть оно может развиваться во многих местах челюстно-лицевой области вообще и ротовой полости в частности.
Более того, абсцесс вообще имеет свободную локализацию и в состоянии развиваться в любой части нашего тела. При этом ткани как бы «расплавляются», образуя капсулу с гноем.
Капсулирование очага нарыва — одна из наиболее радикальных реакция организма на инфекционно-воспалительный процесс, потому-то и говорится об «ограниченном скоплении гноя в тканях».
Но мы сегодня будем говорить только о ротовой полости.
Каковы причины возникновения абсцесса во рту? Это может быть банальное наличие лёгкой ранки на слизистой, куда попадает инфекция.
Есть и более экзотический вариант — занесение бактерии, грибков или других микроорганизмов при уколах для обезболивания.
Второй случай не так редок, как может показаться. Но во рту всегда находится огромное количество микрофлоры, которая даже при стерильном уколе может попасть с поверхности слизистой под неё.
Третий путь образования абсцесса — следствие чисто внутренних проблем. Например, при нарыве корня зуба или других подобных инфекциях (ангина, фурункулы), при занесении инфекции с кровью или лимфой от очага воспаления в совершенно иное место.
Классификация абсцессов ротовой полости вполне чёткая и зависит от того, где именно образовался очаг воспаления. Поэтому тут всё просто и однозначно, особенно в случаях первоначального нарыва.
В связи с этим типизация абсцессов в рассматриваемой зоне такова (частичный перечень основных видов и краткая характеристика-описание).
Подъязычная область краснеет, и происходит её уплотнение. Последнее крайне болезненно при прикосновениях, в том числе при еде и глотательных движениях.
Постепенно у языка ограничивается подвижность, он постоянно в приподнятом состоянии ввиду наличия под ним объёмного уплотнения, которое тоже становится больше.
Общее состояние становится неважным, мягко говоря. Когда абсцесс полностью «созреет», он может прорваться, после чего состояние больного улучшается.
Но ядовитый гной ничего хорошего глотке и пищеводу с желудком не приносит. Поэтому такого самопроизвольного вскрытия допускать нельзя — необходимо обращаться к врачу.
Почти всегда является инфекционным продолжением периодонтита одного или нескольких зубов верхней челюсти. Первые проявления болезненность нёба, покраснение слизистой оболочки. Приём пищи становится болезненным. Самопроизвольное вскрытие несёт те же опасности, что и описанные ранее.
Можно говорить о наружном и внутреннем очаге, что зависит от его расположения ближе к коже или ближе к слизистой. Болевой синдром слабее, чем в предыдущих случаях, но значительно усиливается при открывании рта и особенно при зевании.
Очень велик риск распространения абсцесса за пределы щеки. Ничего нового об опасности самостоятельного прорыва сказать не получится, потому что уже сказано.
Очаг располагается непосредственно на языке, вследствие чего язык довольно заметно распухает, становится менее подвижным и приподнятым.
Болевые ощущения сильные, особенного пика достигают при глотании. Приём пищи практически невозможен — это мука мученическая, возможно только питьё.
Один из самых опасных видов абсцесса, для которого характерна максимальная скорость развития. В наиболее тяжёлых случаях возможны даже признаки удушья, потому что трахея может почти полностью перекрываться.
Особенностью языкового абсцесса является — паническое возбуждение и сильный испуг заболевшего. Вмешательство специалистов должно быть крайне оперативным.
Опасны тем, что способны разрушать ткани десны и приводить к потере одного или нескольких зубов. Пародонтальный абсцесс наиболее чётко локализован из всех видов и выглядит как маленький болезненный шарик под кожей десны. Возникает при инфицировании щелевого пространства между зубом и укрывающими десну мягкими тканями.
Абсцесс корневой зоны зуба есть следствие долгой болезни зуба и его локального разрушения до внутреннего стержня — пульпы. Постепенно воспаление переходит в самое основание зуба.
Очень интересным является тот факт, что у братьев наших меньших — у собак — абсцессы в ротовой полости практически такие же, как и человека. Впрочем это заболевание одинаково проявляется у всех высших животных.
О лечении можно сказать только одно: исключительно лёгкое хирургическое вмешательство. Заключается оно во вскрытии капсулы, откачке гноя и промывке полости (дренирование) — процедура вполне отработана и ничего сложного для врача не представляет.
Как только челюстно-лицевой хирург заканчивает свою работу, тут же наступает облегчение и все синдромы, включая общее плохое самочувствие, температуру и нарушение сна, пропадают.
Ровно то же самое наступает и при самопроизвольном вскрытии очага, но последствия могут быть крайне неприятными. Непромытая капсула продолжает понемногу гноить, и через свищ это всё постоянно попадает в пищевод и желудок.
Удовольствие не самое приятное, а если добавить дурной запах изо рта, то и вовсе ничего хорошего. Кроме того, если хирург не вмешивается, возможны осложнения в виде флегмон, обширного воспаления и даже общего заражения крови.
А это, сами понимаете, проблема более серьёзная. Хроническая форма абсцесса в итоге серьёзнейшим образом портит сердечную мышцу, не добавляя здоровья и другим органам и тканям. А если ещё учесть, что мозг неподалёку, то… Так что шутить с абсцессом — себе дороже.
Что касается профилактики, то тут сказать особо нечего. Необходим хороший иммунитет с нормальной работой защитных систем организма. Как кому повезёт: кто-то, например, лишь теоретически знает, что бывают фурункулы, а кто-то почти постоянно с ними мучается. «Гнилая кровь», как говорят в народе. Резко, но метко. Все эти общие рассуждения касаются и абсцессов в полости рта.
Практически всегда абсцесс в ротовой полости развивается очень динамично, поэтому затягивать с обращением к специалистам категорически не рекомендуется!
Снять болевой синдром (а это не лечение!) можно тёплыми повязками и согревающими компрессами, асептическими полосканиями рта (настой ромашки и другие травяные обеззараживающие, спиртовой настой календулы и т. п.), традиционными обезболивающими.
При этом необходимо помнить, что тёплые процедуры, уменьшая боль, способствуют скорейшему созреванию очага. Приём антибиотиков без рекомендации врача лучше не практиковать.
Под названием абсцесс зуба в академической медицине принято понимать инфекционный процесс, обусловленный скоплением гноя в тканях альвеолярной части нижней или альвеолярного отростка верхней челюсти.
От периостита он отличается тем, что гной не скапливается в наружном или внутреннем слое надкостницы нижней или верхней челюсти, а проникает в альвеолярные отростки.
Абсцесс менее опасен, чем флегмона, так как последняя патология представляет собой разлитое гнойное воспаление, в случае которого гной может проникать не только через мышцы в разные участки лица, но и доходить вплоть до той части грудной полости, где расположены трахея и сердце.
Существует множество причин, вследствие которых у человека может развиться абсцесс, в числе которых:
- осложнения в результате неправильного лечения таких заболеваний, как зубная киста, пульпит, пародонтит и кариес (в запущенной форме);
- механические травмы, приводящие к перелому или к сколу зуба;
- повреждения кожи и слизистой оболочки ротовой полости;
- наличие фурункула на лице в области челюстей;
- нарушение правил гигиены, например, использование чужой зубной щетки;
- наличие заболеваний зубной полости;
- ангина, грипп и другие инфекции, передаваемые кровотоком;
- механическое повреждение зуба, вследствие которого в него попадает инфекция;
- инфицирование во время стоматологического лечения, например инъекции обезболивающего в десну или обработки корневых каналов.
Довольно часто это осложнение возникает после неквалифицированного удаления зуба мудрости.
Подозрения на абсцесс должны возникнуть, если:
- появилась пульсирующая боль в области зуба, иррадиирующая в десну;
- ощущается горьковатый привкус во рту;
- ухудшился аппетит;
- возникли нарушения сна;
- появился неприятный запах из ротовой полости;
- при употреблении слишком холодной или горячей еды и напитков возникает боль;
- при надавливании на зуб возникают болевые ощущения;
- при покусывании и жевании начинают болеть десны;
- припухла десна.
Если после возникновения этих симптомов человек не обращается к стоматологу, то могут присоединиться еще и такие проблемы, как припухлость с гнойничковой верхушкой на десне и сильна головная боль.
На следующем этапе возникает отек лица, ухудшается психоэмоциональное состояние больного, возможно поражение лимфоузлов, а также повышение температуры и появление озноба.
Различают 3 вида такого инфекционного процесса:
- десневой абсцесс, известный, как флюс, который затрагивает только десны;
- периодонтальный, представляющий собой воспалительный процесс, локализованный в пародонтальном кармане и развивающийся по направлению к корню;
- периапикальный, который возникает в зубе с пульпой, утратившей жизнеспособность.
В зависимости от стадии абсцесса на момент обращения пациента к стоматологу, для его лечения может применяться:
- Антибиотикотерапия. Прием препаратов пенициллиновой группы назначается врачом для снятия отека и предотвращения осложнений.
Категорически не рекомендуется заниматься самолечением, так как неправильно подобранный антибиотик или его дозировка может спровоцировать возникновение серьезным проблем со здоровьем (повреждения печени и почек).
Это может проявиться, как немедленно, так и спустя некоторое время.
Полоскания ротовой полости. С целью добиться скорейшего самопроизвольного вскрытия гнойника и для предотвращения поражения соседних зубов больному назначаются полоскания фурацилиновым, солевым или йодно-солевым растворами , обладающими сильными антисептическими свойствами.
Кроме них, в тех же целях могут быть использованы отвары коры дуба, шалфея и ромашки.
В зависимости от того, где локализован воспалительный процесс, может возникнуть необходимость во вскрытии десны.
Как выполняется вскрытие абсцесса диодным лазером, смотрите на видео:
- Пломбирование. После завершения дренирования и удаления нерва проводятся дезинфицирующие процедуры, производится очищение зубных каналов и вставляется пломба.
- Удаление зуба. Если случай запущенный, то приходится решать проблему путем удаления зуба. Это крайняя мера, к которой прибегают только в случая, когда все другие виды лечения заведомо не могут дать положительного результата, и велика вероятность развития осложнений.
После удаления зуба производят дренирование гноя через альвеолу. В дальнейшем удаленный зуб замещается качественным современным протезом, который внешне практически неотличим от соседних зубов.
И до посещения врача, и в процессе лечения запрещается использование согревающих мазей и компрессов, так как это только ускоряет размножение бактерий и развитие процесса.
После завершения активной стадии лечения, пациентам следует в течение нескольких дней пить анальгетики и проводить полоскания с целью дезинфицирования полости рта.
Не рекомендуется использовать аспирин после того, как было произведено оперативное вмешательство, так как он неэффективен как обезболивающее, но может усилить кровотечение.
Если лечение не начато вовремя, абсцесс зуба может осложниться:
- Заражение крови. Такая патология может стать следствием попадания в кровь критического количества болезнетворных бактерий, что может привести к септическому шоку и к летальному исходу.
- Флегмона. Как уже отмечалось, это гнойное воспаление без четких границ, которое сопровождается отеком, интоксикацией организма, нарушением глотательной функции и затруднением дыхания;
- Менингит. Иногда абсцесс зуба может привести к воспалению слизистых оболочек мозга. В серьезных случаях заболевание может завершиться летальным исходом.
- Абсцесс головного мозга. Гнойное поражение может распространиться даже на мозг. Тогда оно сопровождается сильнейшими головными болями и даже эпилептическими припадками.
- Остеомиелит челюсти. Такое воспаление челюстной кости (бывает острым или хроническим) сопровождается симптомами общей интоксикации организма.
Его результатом могут стать новые осложнения со стороны головного мозга или дыхательной и кровеносной систем, вплоть до летального исхода.
Не следует пренебрегать и профилактикой кариеса.
Если при возникновении абсцесса нет никакой возможности быстро добраться до врача, то можно попытаться помочь себе народными средствами, помня, что это лишь временные меры:
- Смачивают кусочек ватки эфирным маслом гвоздики и прикладывают к больному зубу или к десне, на которой виден гнойник. Спустя 20 минут ватку удаляют и прополаскивают рот водой.
Так как это масло обладает сильными антисептическими и обезболивающими свойствами, описанная процедура позволит избежать инфицирования соседних зубов и развития осложнений.
Чтобы не столкнуться с проблемой абсцесса, достаточно строго придерживаться общепринятых правил гигиены полости рта, а также безотлагательно обращаться к специалистам при первых же признаках проблем с зубами, в том числе, даже при небольших сколах и механических повреждениях.
Заболевание развивается, когда под слизистую оболочку языка попадают микроорганизмы, способные вызвать сильное воспаление и нагноение. Абсцесс языка чаще возникает из-за стафилококковых, стрептококковых бактерий или дрожжеподобных грибков.
По локализации гнойника выделяют несколько видов патологии:
- Абсцесс корня языка — гнойник формируется у основания, где язык соединяется с нижней челюстью.
- Подъязычный абсцесс – встречается довольно редко, нарыв формируется под языком.
- Боковой – гнойник располагается на одной из половин языка сбоку.
- Абсцесс тела языка – воспаление охватывает толщу языка.
По глубине воспаления выделяют глубокий и поверхностный абсцесс. В первом случае гнойная капсула формируется в глубоких подкожных слоях, чтобы вызывает довольно тяжелые симптомы и увеличение языка в размерах. При поверхностном абсцессе нарыв формируется под слизистой оболочкой, образуется локализованный отек, сопровождающийся гиперемией.
Важно отличать абсцесс и флегмону языка. Абсцесс — это локализованный гнойник, имеющий границы. Флегмона представляет собой обширное воспаление мягких тканей, не имеющее четких контуров. Флегмона может развиться, как последствие прорыва гнойных масс из капсулы гнойника в подкожное пространство.
Как было сказано выше, причины абсцесса языка – это инфекционные возбудители: бактерии и грибки. Болезнь развивается, когда микроорганизмы проникают под слизистую оболочку или в глубокие ткани языка.
Наиболее вероятные причины – стоматологические заболевания:
У детей абсцесс языка возникает преимущественно из-за стоматита или, если ребенок оцарапает слизистую оболочку рта ногтями. Грязные, немытые руки являются источником инфекции, особенно когда ими трогают пищу перед едой.
Вызвать абсцесс языка могут механические повреждения:
- царапины рыбными костями;
- повреждение слизистой оболочки зубочисткой;
- травмы, полученные при лечении зубов;
- хирургические вмешательства в области рта;
- натирание зубными протезами, брекетами.
Инфекция может проникать из уже имеющихся очагов воспаления, имеющихся в организме с током крови или лимфы. Но чаще всего причиной инфицирования являются бактериальные ЛОР-заболевания: ангина, гайморит, фарингит, отит.
Симптомы абсцесса языка, независимо от его локализации, развиваются стремительно. Поверхностный абсцесс корня языка вызывает острую боль, которая значительно усиливается при жевании и глотании. Болезненные ощущения часто отдают в область уха, поэтому первые признаки часто путают с отитом. Поверхностный гнойник обычно вскрывается самостоятельно, что приводит улучшению самочувствия, но это не значит, что можно обойтись без помощи специалиста.
Глубокий абсцесс тела языка вызывает более сильные симптомы и ухудшение общего состояния. Для патологии характерно резкое поднятие температуры тела и появление признаков интоксикации. Лихорадочное состояние, головные боли, нарушение сна и сильная слабость возникают под действием токсинов, выделяемых патогенными микроорганизмами.
Можно выделить общие симптомы абсцесса языка:
- боль и отечность языка;
- отсутствие аппетита;
- увеличение лимфатических узлов;
- синева поверхности языка;
- появление серого налета;
- неприятный привкус и запах изо рта;
- повышенное слюноотделение.
Важно! При первых проявлениях абсцесса, особенно у детей, необходимо посетить лечащего врача, так как существует риск развития сильной отечности, приводящей к удушью.
При тяжелом течении абсцесса появляется отдышка, сопровождающаяся тахикардией. Особенно опасны эти симптомы для детей и пациентов, имеющих проблемы с сердечно-сосудистой системой.
Характерные симптомы, которые вызывает абсцесс, позволяют поставить правильный диагноз по визуальному осмотру. Врач при осмотре наблюдает покрасневший и плотный участок, болезненный при пальпации. При диагностике важно различать абсцесс и флегмону, так как они имеют характерные отличия, но при сильном отеке они могут быть смазаны.
Что включает диагностика абсцесса языка:
- общий анализ крови;
- биохимический анализ крови;
- бак-посев;
- определение чувствительности к препаратам.
При необходимости назначают рентгенографическое исследование, чтобы отличить абсцесс языка от других похожих заболеваний. Если не удалось выявить причины заболевания, то пациента направляют на консультацию к другим специалистам, чтобы выявить первичный очаг инфекции.
Лечение абсцесса языка глубокой и поверхностной формы значительно отличается. При поверхностном гнойнике достаточно консервативных методов лечения, а при глубоком абсцессе требуется хирургическое вмешательство.
Основное лечение это полоскание ротовой полости антисептическими растворами и прием антибактериальных препаратов. Полоскания должны проводиться регулярно, каждые 1-2 часа и обязательно после приема пищи.
Используют следующие растворы для полоскания:
- Хлоргексидин.
- Фурацилин.
- Раствор Люголя.
- Нитрофурал.
- Хлорофиллипт.
- ОКИ.
При стрептококковой инфекции рекомендуют рассасывать порошок стрептоцида между полосканиями. Внутрь назначают принимать антибиотики, к которым возбудитель болезни наиболее чувствителен. Чаще всего в лечение абсцесса языка включают Супракс, Амоксиклав, Флемоклав, Амоксициллин, Аугментин. При грибковом поражении языка необходимы противогрибковые препараты: Леворин, Нистатин, Флуконазол, Кетоконазол.
Справиться с болью можно приемом нестероидных противовоспалительных препаратов: Нимесила, Нимесулида, Нурофена, Ибуклина. Из местных обезболивающих средств назначают Лидокаин или Бензокаин, выпускающиеся в наружных формах.
Важно! Терапия должна продолжаться и после вскрытия абсцесса, пока не наступит полное выздоровление.
При глубоком абсцессе требуется хирургическое вмешательство, чтобы обеспечить отток гноя. Для вскрытия разрезают слизистую оболочку и ткани, чтобы добраться до капсулы, в которой содержатся гнойные массы. Если абсцесс формируется на корне языка, то вскрытие проводится через разрез под подбородком. После операции полость гнойника промывают антисептиками и устанавливают дренаж для оттока гнойных масс.
Лечить абсцесс языка можно народными методами, но только после консультации со специалистом, которые оценит плюсы и риски нетрадиционной медицины. Как и при консервативной терапии, основой лечения являются полоскания.
Чем можно полоскать ротовую полость:
- отваром ромашки, шалфея, календулы, эвкалипта;
- теплой водой с добавлением настойки прополиса или календулы – на 100 мл. воды взять 1 ч. ложку средства;
- слабым солевым раствором;
- раствором марганца;
- смесью теплой воды и перекиси водорода, взятых в равных пропорциях;
- раствор соды с добавлением нескольких капель йода.
Другие способы нетрадиционного лечения:
- рассасывать по чайной ложке натурального меда 3-4 раза в день;
- в 100 мл. молока добавить й желток и ложку меда. Обрабатывать язык несколько раз в сутки;
- прикладывать к области воспаления разрезанный лист алоэ или каланхоэ;
- накладывать компрессы, смоченные в настойке софоры японской;
- для ускорения созревания абсцесса на язык прикладывать кашицу из репчатого лука и молока.
Следует помнить, что лечить гнойники на языке народными средствами можно только в сочетании с антибактериальной терапией.
Как только появляются первые проявления патологии, необходимо посетить врача, а после того, как будет проведена диагностика, необходимо начинать лечение воспалительного процесса, чтобы не возникло осложнений.
Без терапии гнойники могут формироваться не только на языке, но и на других отделах ротовой полости. Инфекция способна проникнуть в системный кровоток и вызывать гнойное воспаление внутренних органов. Особенно опасно тяжелое течение абсцесса для ребенка – под воздействие бактерий снижаются защитные силы организма, и повышается риск появления аллергических реакций.
Другие последствия:
- развитие флегмоны языка;
- флегмонозный глоссит;
- медиастинит;
- флегмона шеи;
- ангина;
- острый фарингит;
- гайморит;
- паратонзиллярный абсцесс.
Если инфекция проникнет в ткани черепа, то может развиться бактериальный менингит, который очень опасен и способен вызвать неблагоприятные последствия, вплоть до гибели пациента.
Прогноз абсцесса очень часто затруднителен. Исход заболевания во многом зависит от своевременности терапии и состояния иммунной системы пациента. Если больной соблюдает все рекомендации лечащего врача, то вылечить гнойник можно за несколько недель. Прогноз осложняется, когда у больного присутствуют иммунодефицитные патологии, хронические инфекции и нарушения обмена веществ.
Профилактика развития абсцесса на языке заключается в качественной чистке и регулярной санации зубов. Избежать проникновения бактерий в ткани языка можно при качественном лечении заболеваний ЛОР-органов, особенно хронического течения.
Следует соблюдать осторожность при употреблении пищи, содержащей кости – рыбы и птицы, чтобы не повредить слизистую оболочку. Обязательно укрепление иммунитета, чтобы организм мог самостоятельно подавлять инфекцию.
Абсцессом (или гнойником, нарывом) принято называть скопление гноя в месте острого или хронического воспалительного процесса, появление которого вызвано образованием той или иной локальной бактериальной инфекции.
Как попадает инфекция в организм?
Разными путями. Гнойное воспаление с развитием гнойной полости развивается не только в мягких тканях, но и в мышцах, костях, в органах — или между ними.
Развивается самостоятельно – как, скажем, фурункул, или в качестве осложнения, вызванного, к примеру, травмой, пневмонией, ангиной или другими факторами.
Что касается абсцессов других локализаций, то тут многое зависит от возбудителя, который попадает по кровеносным и лимфатическим сосудам из какого-то гнойного очага. Так, при аппендикулярном абсцессе это может быть кишечная палочка. Или из-за некоторых заболеваний (фарингита, парапроктита, вросшего ногтя, остеомиелита и пр.).
Ученые также доказали в последние годы существенную роль анаэробов, появления гематом, кист и т.п.
Абсцесс принято классифицировать по:
- Продолжительности течения: острый или хронический.
- Месторасположению: аппендикулярный, поддиафрагмальный, спинальный эпидуральный, заглоточный, межкишечный, паратонзиллярный, легочной, абсцесс Бецольда, мягких тканей, полости рта, головного мозга, малого таза, печени и т.д.
- Этиологии: амебный и бактериальный.
Процесс может развиться во внутренних органах без видимой причины. Ведь в нашем организме есть разные неактивные микроорганизмы. Они активизируются и размножаются — стоит иммунной системе дать сбой.
- Попав в здоровую ткань, бактерия развивается, какие-то клетки гибнут.
- Здесь скапливается жидкость и инфицированные клетки.
- Переместившиеся лейкоциты, не сумевшие защитить организм, умирают после того, как их захватят бактерии.
- Образуя гной, они заполняют им пораженную область.
- Чтобы не допустить распространения возбудителей инфекции, организм устраивает вокруг абсцесса защитную ткань.
- При разрыве абсцесса его содержимое может попасть под кожу или внутрь организма.
Симптомов возникновения абсцесса не так уж и много, но они носят специфический характер.
Когда идти на прием к хирургу?
Также следует сказать о клинике, проявляющейся при абсцессах того или иного органа.
- Горла — если это паратонзиллярный или заглоточный абсцесс, пациент страдает в лучшем случае от боли при глотании и в худшем, при отеке — от удушья; здесь нужна срочная помощь врача, в противном случае – летальный исход.
- Мозга – вначале по утрам появляется сильнейшая локализованная боль, а для более поздних стадий характерны бред, галлюцинации и даже нарушение координации движения и ориентации в пространстве в случае гнойного поражения мозжечка.
- Легкого – больного мучает сильный кашель с гнойной мокротой, затрудненное дыхание, боли в области грудной клетки (на начальном этапе ситуация с диагнозом усложняется).
На коже увидеть нарыв несложно. Главное – не пропустить симптомы, проявляющиеся при абсцессах во внутренних органах. Вовремя обнаруженные, они легче лечатся, а самолечение (в виде самостоятельного вскрытия нарыва на коже или приемом лекарств) чревато серьезнейшими осложнениями!
Если отнестись к абсцессу, как к обычному нарыву, который мы не считаем серьезным заболеванием, если не лечить его, или назначить неправильное лечение — капсула размягчится. А значит — гной может в любой момент рвануть и наружу, и внутрь, распространяя по всему организму опасную инфекцию.
Осложнении бывают. И, как правило — очень тяжкие.
Возьмем небольшой — и, на первый взгляд, не опасный — поверхностный абсцесс на коже – покрасневший сначала тугой узелок. Если он прорвется, и гной отправится прямо в кровеносный сосуд, тогда заражения крови не избежать.
Гной также может попасть в полость сустава, прорваться при мастите, парапроктите, попасть в просвет бронхов, мочевой пузырь — и в другие жизненно важные органы, в кровь и т.д. Это вызывает развитие в них гнойных процессов (таких как перитонит, менингит, плеврит, перикардита, артрит и др.).
При этом абсцесс может перейти в хроническую форму с образованием свищей, истощая в дальнейшем организм распадом тканей.
источник