Абсцесс и флегмона крыловидно-челюстного пространства
Относительно часто причиной гнойного поражения этого пространства являются воспалительные процессы в области нижних больших коренных зубов. Намного реже воспалительные заболевания крыловидно-челюстного пространства, верхнего его отдела возникают в результате распространения гноя от области верхних моляров. Иногда гнойный процесс проникает в крыловидно-челюстное пространство при абсцессе заднего отдела подъязычной области (из челюстно-язычного желобка), а также при прогрессирующей флегмоне подъязычной области, подчелюстного треугольника, дна полости рта.
Крыловидно-челюстное пространство ограничено снаружи ветвью нижней челюсти, изнутри — медиальной крыловидной мышцей, сверху — латеральной крыловидной мышцей, спереди — щечной мышцей, прикрепляющейся к hapbe pterygomandibularis. Сзади это пространство частично прикрыто околоушной слюнной железой.
Рыхлая клетчатка, выполняющая крыловидно-челюстное пространство, в различных местах сообщается с прилежащими клетчаточными промежутками: через щель вдоль заднего края медиальной крыловидной мышцы — с ретромандибулярным (позадинижнечелюстным) и передним отделами окологлоточного пространства, вверху — с височной, подвисочной и крылонебной ямками, внизу — с подчелюстной областью. Спереди в верхний отдел крыловидно-челюстного пространства, в промежутке между верхней челюстью и передним краем ветви нижней челюсти, проникает жировой комок щеки.
Картина заболевания при гнойном воспалительном процессе, локализующемся в крыловидно-челюстном пространстве, различна в зависимости от быстроты нарастания воспалительных явлений в объеме вовлеченных в процесс тканей. Иногда, особенно при абсцессе, все явления развиваются медленно и постепенно, на протяжении многих дней, ограничиваясь пределами крыловидно-челюстного пространства. Нередко гнойный процесс в течение 2—3 дней не только распространяется по всей клетчатке этого пространства, но и проникает в соседние области.
Местными признаками развивающегося заболевания являются прогрессирующее ограничение открывания рта, усиливающиеся болевые ощущения при глотании, увеличение и болезненность лимфатических узлов под углом нижней челюсти. В последующие
дни наряду с нарастанием перечисленных явлений вырисовываются небольшая отечность и болезненный инфильтрат под углом нижней челюсти. Находящиеся здесь лимфатические узлы как бы спаиваются друг с другом и окружающими тканями и прощупываются менее отчетливо. Может появиться и припухлость в нижнем отделе височной области.
При вялом течении процесса (а это иногда бывает в результате длительного применения антибиотиков) гнойный очаг как бы спускается книзу; при этом нам приходилось наблюдать появление ограниченного участка размягчения мягких тканей у угла нижней челюсти или несколько кнутри от него.
В преддверии рта при воспалительных процессах крыловидно-челюстного пространства изменений не обнаруживается. После медленного отведения нижней челюсти инструментом удается осмотреть, часто лишь с помощью лобного рефлектора, задние отделы полости рта. Здесь имеются гиперемия и отечность слизистой оболочки в области крыловидно-челюстной складки (plica pteriygomandibularis), а также передней дужки мягкого неба.
Хирургическое вмешательство при гнойных воспалительных заболеваниях крыловидно-челюстного пространства проводят со стороны рта или через кожу. Первый путь не позволяет широко вскрыть крыловидно-челюстное пространство и показан лишь при медленно развивающихся ограниченных гнойных очагах. Разрез длиной около 2 см проводят параллельно крыловидно-челюстной складке, несколько кнаружи от нее, через слизистую оболочку, проникая скальпелем на глубину 0,5—0,75 см. Если при этом не появляется гной, то в разрез вводят желобоватый зонд и, проникая им в крыловидно-челюстное пространство (придерживаясь того же направления, что и при проводниковом обезболивании у нижнечелюстного отверстия), раздвигают ткани, вскрывая гнойный очаг.
При флегмоне крыловидно-челюстного пространства, особенно в случаях бурного развития заболевания, показан разрез снаружи, в области угла нижней челюсти, как при флегмонах околоушно-жевательной области, но, достигнув скальпелем кости в области угла и основания нижней челюсти, отделяют нижний отдел медиальной крыловидной мышцы от кости и проникают тупым путем кверху на внутреннюю поверхность ветви нижней челюсти к участку скопления гноя.
источник
Возможны различные варианты сочетанного поражения гнойно-воспалительным процессом клетчаточных пространств этой области.
Клинические признаки болезни складываются из проявлений гнойно-воспалительного процесса при изолированной локализации их в определенных клетчаточных пространствах.
Состояние больных тяжелое. Выраженные местные проявления сочетаются в различных вариантах. Отмечают резкую боль в околоушной области, любые движения челюстью, открывание рта, жевание, глотание усиливают ее. Определяют выраженную припухлость этой области, отек и инфильтрат могут занимать всю щеку, позадичелюстную область. Кожа над инфильтратом изменена при вовлечении подкожного клетчаточного пространства. Инфильтрат занимает всю околоушно-жевательную область.
При поверхностной флегмоне в сочетании с поражением других клетчаточных пространств может определяться флюктуация. Открывание рта, жевание, боковые смещения нижней челюсти при закрытом рте вызывают усиление болей в околоушно-жевательной области.
Первичным источником распространенной флегмоны околоушно-жевательной области может быть гнойный паротит. В таких случаях из выводного протока железь выделяется гной или мутная слюна. При интактной околоушной железе из протока выделяется светлая слюна, но ее количество уменьшено из-за реактивного отека ткани железы.
В определении локализации, распространенности гнойно-воспалительного процесса в околоушно-жевательной области определенную роль играет УЗИ.
Распространенные флегмоны клетчаточных пространств сопровождаются быстро прогрессирующим тяжелым общим состоянием больных с ранним развитием синдрома системной воспалительной реакции, полиорганной недостаточности.
При распространенной флегмоне околоушно-жевательной области хирургическое вмешательство предусматривает одновременное вскрытие и дренирование всех клетчаточных пространств. Оперативное вмешательство начинают со вскрытия подкожного клетчаточного пространства из разреза, окаймляющего угол нижней челюсти, и тупым путем вскрывают подкожную флегмону. Затем через этот разрез рассекают paroticka и вскрывают клетчаточное пространство — ложе околоушной железы (подфасциальное клетчаточное пространство).
Это второй этап операции. Через ложе железы проводят ревизию позадичелюстной ямки. При признаках поражения подмассетерного клетчаточного пространства (выраженное нарушение жевания, резко затрудненное открывание рта) из этого же разреза пересекают сухожилие жевательной мышцы и, отслоив ее распатором, проникают в подмассетерное клетчаточное пространство.
Далее разрез выполняют параллельно нижнему краю скулов о дуги и, тупо отслаивая подкожную клетчатку по направлению к нижней ране, формируют поверхностный тоннель, соединяющий обе раны Через верхнюю рану рассекают околоушно-жевательную фасцию и по направлению к нижней ране формируют подфасциальный тоннель.
Заключительный этап операции — дренирование вскрытых клетчаточных пространств: один сквозной дренаж располагается в подкожной клетчатке, второй — в подфасциальном пространстве. Кроме этого, через нижний разрез вводят отдельные дренажи в позадичелюстную ямку и в подмышечное пространство. Такой вариант оперативного вмешательства обеспечивает вскрытие и адекватное дренирование всех клетчаточных пространств околоушно-жевательной области.
Флегмона крыловидно-челюстного пространства одонтогенной природы осложняет поражения нижних третьих моляров. Из крыловидно-челюстного пространства возможно проникновение инфекции в щечное, подвисочное, позадичелюстное, окологлоточное клетчаточные пространства.
Основные проявления болезни — боль в горле, ограничение открывания рта. Боль усиливается при жевании, глотании. Из-за вовлечения в воспалительный процесс внутренней крыловидной мышцы ограничено смещение нижней челюсти в здоровую сторону, открывание рта затруднено. На лице никаких изменений не определяется, а при осмотре полости рта выявляют отечность и гиперемию слизистой оболочки в области крыловидно-челюстной складки. Пальпация тканей в этой области болезненна.
Для вскрытия абсцесса крыловидно-челюстного пространства используют внутриротовой доступ. Разрез слизистой оболочки длиной 2,5—3,0 см проводят вдоль наружного края крыловидно-челюстной складки и затем тупым путем, продвигая сомкнутый кровоостанавливающий зажим вдоль внутренней поверхности ветви нижней челюсти, проникают в клетчаточное пространство и вскрывают гнойник.
При обширных гнойных процессах, гнилостной флегмоне, которая разрушает межкрыловидный апоневроз, гной может проникнуть в верхний отдел крыловидно-челюстного пространства. Продвигаясь инструментом или пальцем кверху, следует придерживаться внутренней поверхности венечного отростка нижней челюсти.
Флегмону верхнего отдела крыловидно-челюстного пространства можно вскрыть наружным разрезом через щеку по линии, идущей от мочки уха к углу рта. Рассекают кожу, подкожную клетчатку, фасциальную капсулу, жировую подушку Биша и через нее проникают пальцем в крыловидно-челюстное пространство. При этом следует ориентироваться на внутреннюю поверхность венечного отростка нижней челюсти.
источник
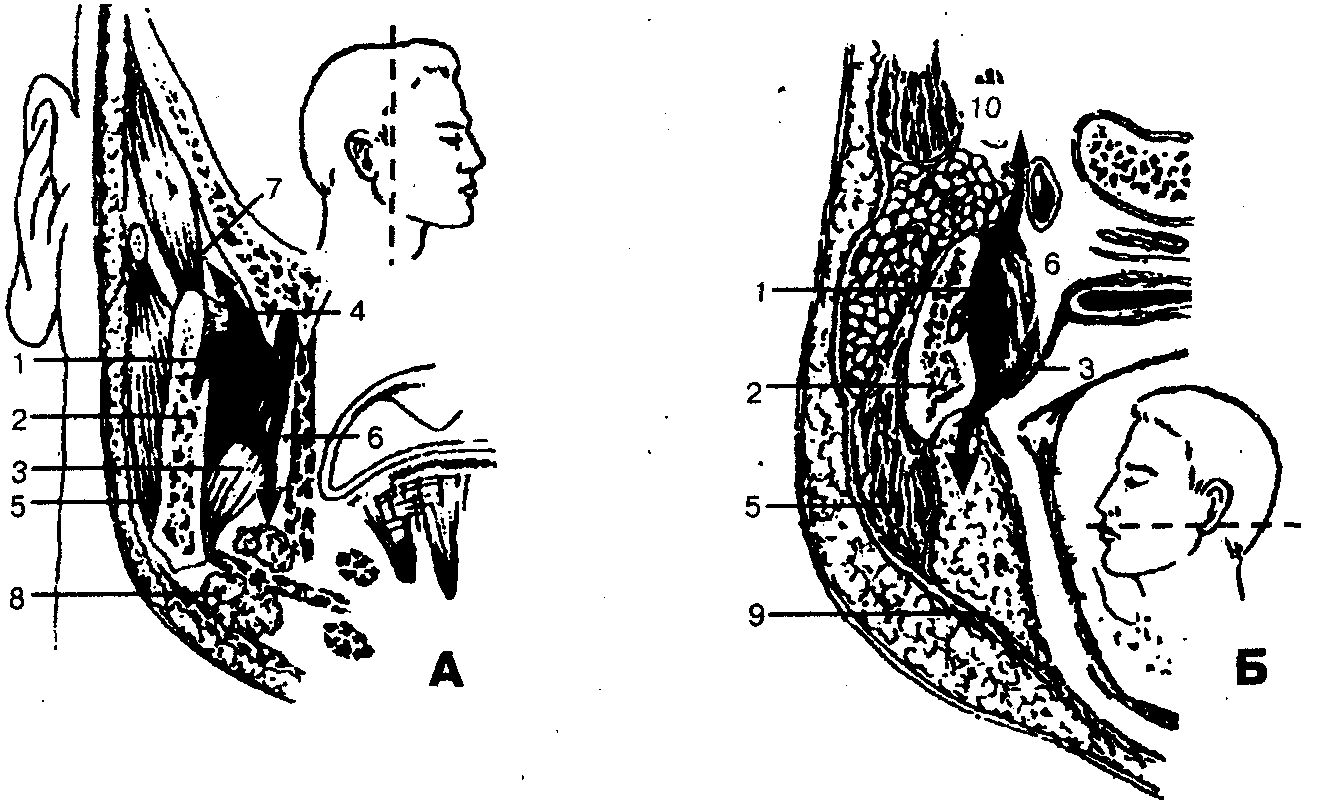
Границы. Крыловидно-челюстное пространство расположено между внутренней поверхностью ветви нижней челюсти и крыловидными мышцами (рис. 67). Оно имеет следующие границы: верхняя — латеральная крыловидная мышца (m. pterygoideus lateralis) и межкрыловидная фасция, нижняя — верхняя линия прикрепления сухожилия внутренней крыловидной мышцы к ветви нижней челюсти (m. pterygoideus medialis), наружная — внутренняя поверхность ветви нижней челюсти (ramus mandibulae), внутренняя — задняя и наружная поверхность медиальной крыловидной мышцы, передняя — щечно-глоточный шов (raphe buccopharyngea).
По направлению кверху крыловидно-челюстное пространство непосредственно соединяется с межкрыловидным промежутком (между наружной и внутренней крыловидными мышцами), а затем продолжается в височно-крыловидный промежуток, находящийся между наружной поверхностью латеральной крыловидной мышцы и конечным отделом височной мышцы (у места прикрепления ее к венечному отростку нижней челюсти). Вдоль внутренней поверхности височной мышцы височно-крыловидный промежуток сообщается с глубоким (подмышечным) пространством височной области, с подвисочным клетчаточным пространством. По направлению кпереди клетчатка крыловидно-челюстного пространства соприкасается с жировым комком щеки (corpus adiposum buccae), отделяясь от последнего сравнительно тонкой фасциальной пластинкой. Таким образом, крыловидно-челюстное пространство не имеет замкнутых границ в задневерхнем и переднем отделах.
Через височно-крыловидный и межкрыловидный промежутки проходят верхнечелюстная артерия (a. maxillaris), и ее ветви (в частности, нижняя альвеолярная артерия — a. alveolaris inferior, которая проходит в нижнюю челюсть через canalis mandibulae), ветви нижнечелюстного нерва (n. alveolaris inferior и n. lingualis) и многочисленные вены, из которых формируется крыловидное венозное сплетение (plexus pterygoideus).
Основные источники и пути проникновения инфекции
Очаги одонтогенной инфекции в области нижних третьих моляров, в частности, при затрудненном прорезывании этих зубов, осложненном развитии перикоронарита, а также инфицирование во время выполнения проводниковой мандибулярной, торусальной анестезии (по М.М. Вейсбрему).
Характерные местные признаки абсцессов и флегмон крыловидно-челюстного пространства
Жалобы на боль в горле, усиливающуюся при открывании рта, жевании, глотании; ограничение открывания рта. Объективно. Лицо симметричное, кожные покровы обычной окраски. Открывание рта резко ограничено из-за воспалительной контрактуры внутренней крыловидной мышцы, может наблюдаться уменьшение амплитуды бокового перемещения нижней челюсти в «здоровую» сторону. Слизистая оболочка в области крыловидно-челюстной складки (plica pterygomandibularis) отечна, гиперемирована. Пальпация этой зоны вызывает боль.
Пути дальнейшего распространения инфекции
Окологлоточное, позадичелюстное пространства, щечная, поднижнечелюстная области, подвисочная и височная ямки (рис. 67).
Методика операции вскрытия абсцесса крыловидно-челюстного пространства внутриротовым доступом
При абсцессе крыловидно-челюстного пространства, нередко возникающего после проводниковой анестезии нижнего луночкового нерва вследствие нагноения гематомы, вскрытие гнойно-воспалительного очага обычно осуществляют внутриротовым доступом.
1. Обезболивание — местная инфильтрационная анестезия в области крыловидно-челюстной складки в сочетании с проводниковой анестезией по Берше-Дубову, В.М.Уварову на фоне премедикации.
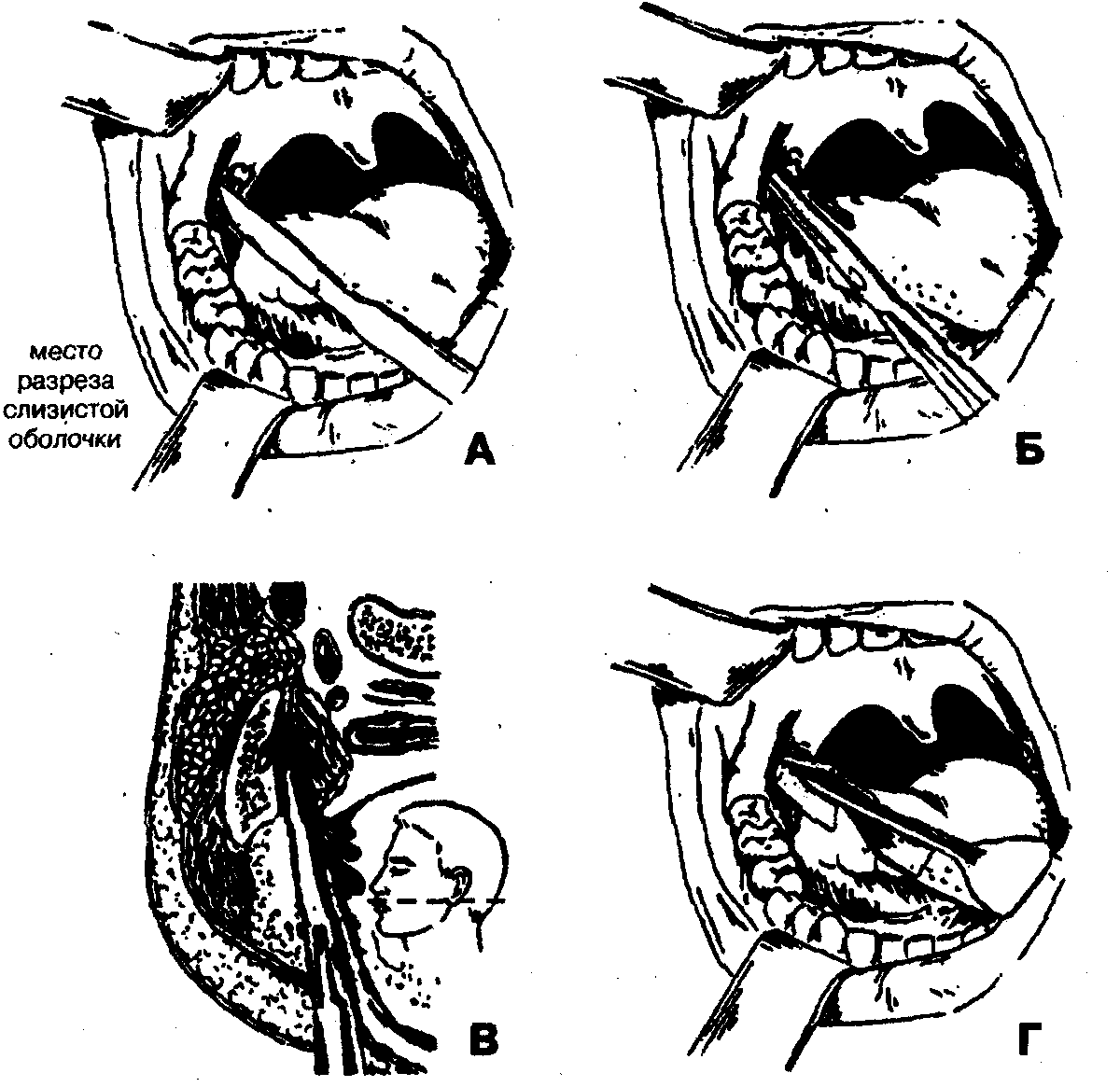
3. Разведение краев раны с расслоением подслизистого слоя клетчатки и межкрыловидной фасции при помощи кровоостанавливающего зажима (рис. 68, Б, В).
4. Вскрытие гнойного очага путем расслоения клетчатки крыловидно-челюстного пространства вдоль внутренней поверхности ветви нижней челюсти с помощью кровоостанавливающего зажима.
5. Введение через операционную рану ленточного дренажа из перчаточной резины или полиэтиленовой пленки в крыловидно-челюстное пространство (рис. 68, Г). Для предупреждения смещения дренажа вглубь операционной раны его можно фиксировать швом к краю раны.
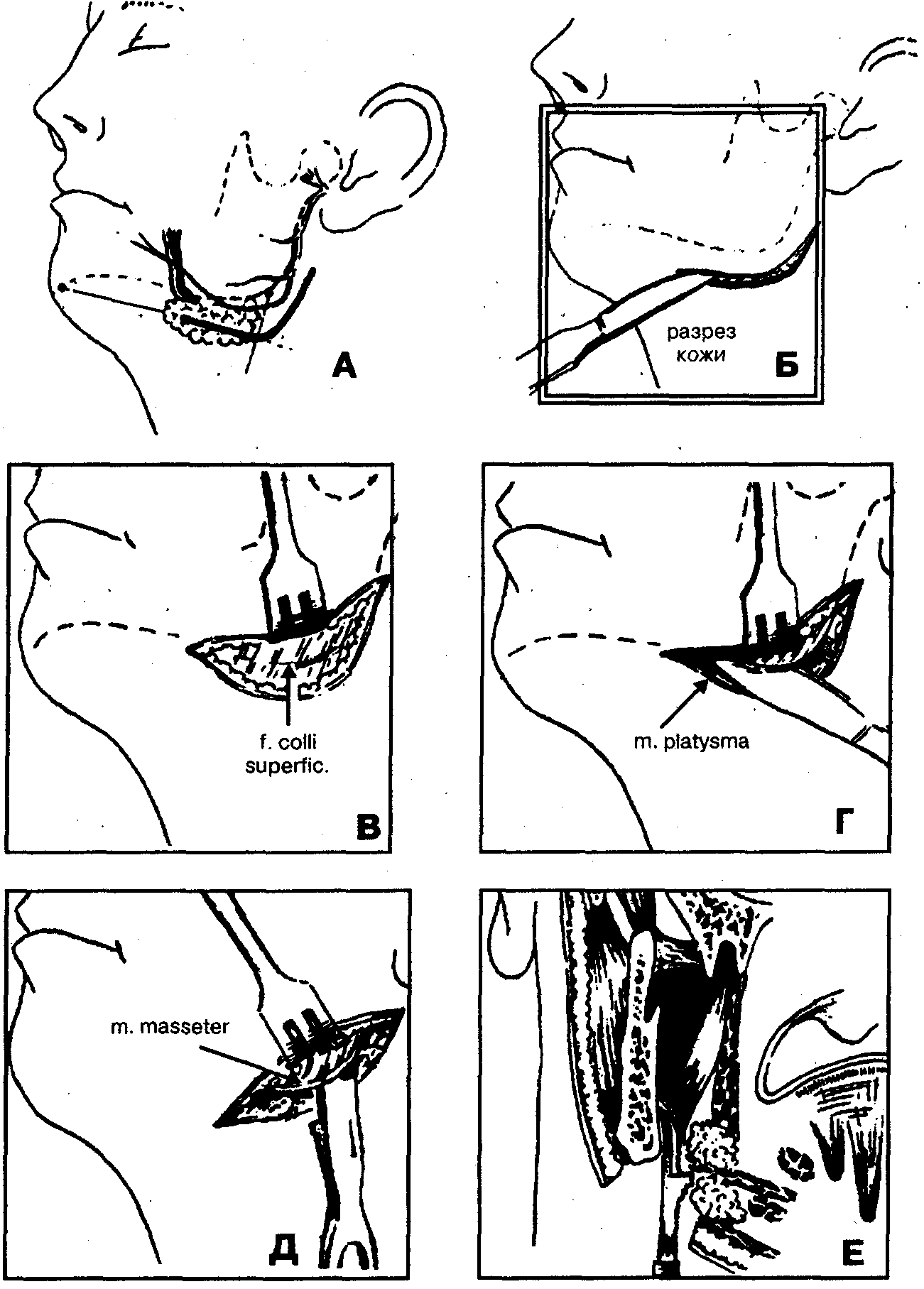
1. Обезболивание — наркоз (внутривенный, ингаляционный) или местная инфильтрационная анестезия в сочетании с проводниковой анестезией по Берше-Дубову, Уварову, А.В. Вишневскому на фоне премедикации.
2. Разрез кожи и подкожной клетчатки, окаймляющий угол нижней челюсти, отступя на 1,5-2 см книзу и кзади от края челюсти с целью предупреждения повреждения краевой ветви лицевого нерва (r. marginalis mandibulae) (рис. 69, А, Б).
3. Отслойка верхнего края раны от подкожной мышцы (m. platysma) и покрывающей ее поверхностной фасции шеи (fascia colli superficialis) с помощью куперовских ножниц, марлевого тампона до появления в ране угла нижней челюсти (рис. 69, В). При этом вместе с подкожно-жировой клетчаткой смещается вверх и краевая ветвь лицевого нерва.
Рис. 69. Основные этапы операции вскрытия флегмоны крыловидно-челюстного пространства наружным поднижнечелюстным доступом
4. Пересечение скальпелем подкожной мышцы шеи (m. platysma) в месте прикрепления ее к углу челюсти и части сухожилия внутренней крыловидной мышцы (m. pterygoideus medialis) в месте его прикрепления к нижней челюсти (рис. 69, Г). Гемостаз.
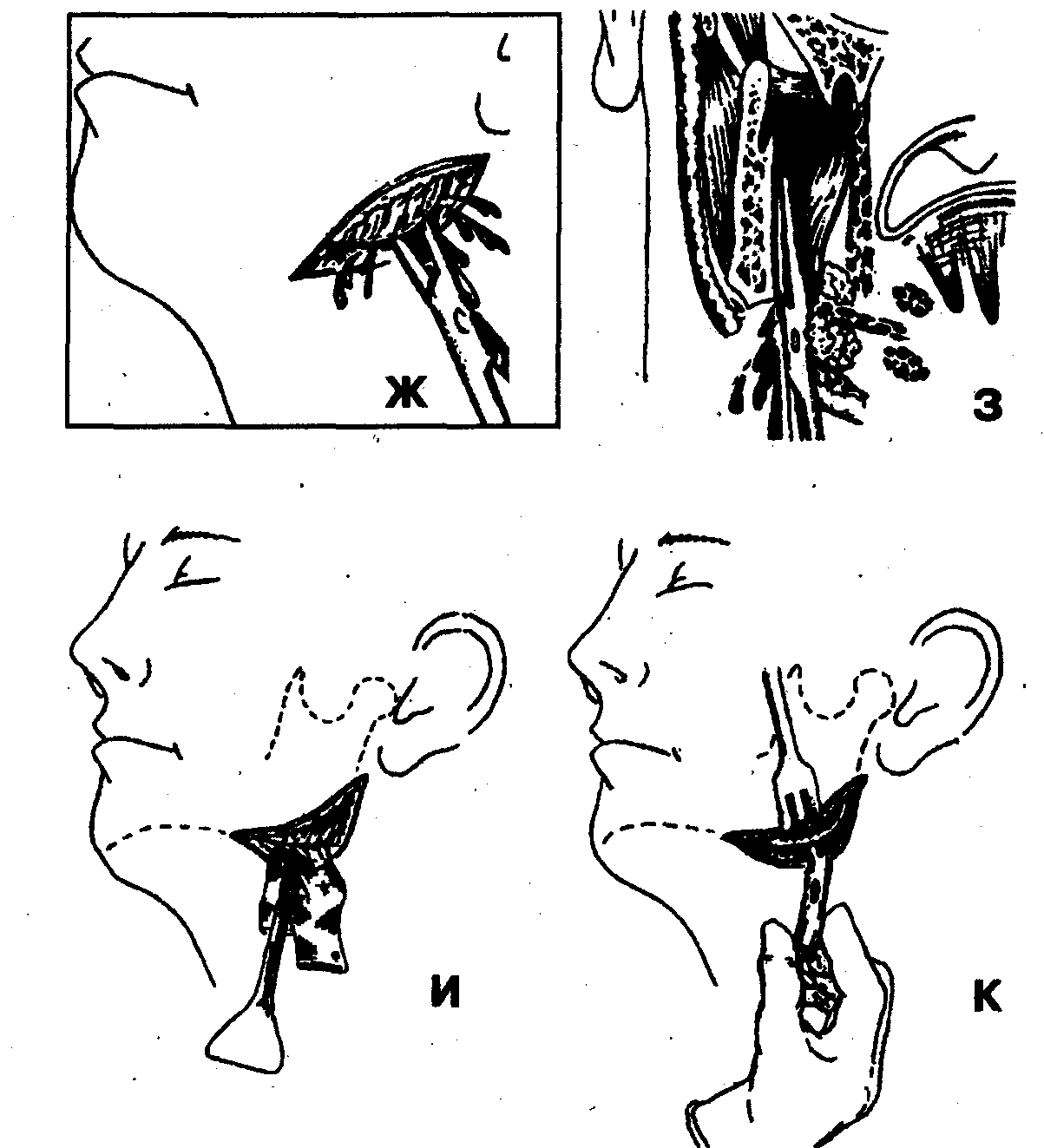
6. Вскрытие гнойного очага расслоением клетчатки крыловидно-челюстного пространства с помощью кровоостанавливающего зажима (рис. 69, Ж, З). Окончательный гемостаз.
7. Введение через операционную рану в крыловидно-челюстное пространство ленточного или трубчатого дренажа (рис. 69, И, К).
8. Наложение асептической ватно-марлевой повязки с гипертоническим раствором, антисептиками, а при использовании трубчатого дренажа — подключение аппаратуры (системы), обеспечивающей возможность проведения диализа и вакуумного дренирования раны без снятия повязки.
источник
Границами крыловидно-нижнечелюстного пространства являются : снаружи — внутренняя поверхность ветви нижней челюсти и нижний отдел височной мышцы; внутри, сзади и снизу -наружная поверхность медиальной крыловидной мышцы; сверху — наружная крыловидная мышца; спереди — крылочелюстной шов, к которому прикрепляется щечная мышца. Крыловидно-нижнечелюстное пространство сообщается с позадичелюстной, подвисочной и крылонёбной ямками, щечной областью, окологлоточным пространством и может переходить на наружную поверхность ветви нижней челюсти.
Основными источниками инфицирования являются патологический процесс в нижних зубах мудрости, а также осложнения после проведения проводниковой анестезии нижнего луночкового нерва. Воспалительный процесс может распространяться в эту область по протяжению и из других клетчаточных пространств.Очаги одонтогенной инфекции проникают в область нижних тре-
тьих моляров при затрудненном прорезывании этих зубов, ослож-
неном развитием перикоронита, а также при инфицировании во
время выполнения проводниковой мандибулярной, торусальной (по
Клиника. Местными признаками развития воспалительного процесса является прогрессирующее ограничение открывания рта, усиливающаяся боль при глотании, парестезия соответствующей половины губы и подбородка. При осмотре больного припухлость лица обычно не определяется. Цвет кожи не изменен, она легко собирается в складку. Подтверждением диагноза является наличие болевой точки на внутренней поверхности угла нижней челюсти в области прикрепления к кости сухожилия медиальной крыловидной мышцы. Надавливание на эту точку вызывает сильную боль в проекции крыловидно- нижнечелюстного пространства. Боковые движения нижней челюсти в «здоровую» сторону ограничены из-за воспалительной контрактуры наружной крыловидной мышцы. Открывание рта резко ограничено. Имеется инфильтрация и гиперемия в области крылочелюстной складки, пальпация в этом месте вызывает резкую боль. Абсцессы и флегмоны крыловидно- нижнечелюстного пространства сопровождаются выраженной интоксикацией организма больного.
Жалобы на боль в горле, усиливающуюся при открывании рта, жевании, глотании; выраженное ограничение открывания рта. Объективное обследование. Лицо симметричное, кожные покро-вы обычной окраски. Открывание рта резко ограничено из-за вос-палительной контрактуры внутренней крыловидной мышцы. Мож-но наблюдать уменьшение бокового перемещения нижней челюсти в здоровую сторону. Слизистая оболочка в области крыловидно-че люстной складки (plica pterygomandibularis) отечная, гиперемиро-ванная. Пальпация этой зоны вызывает боль.
Пути дальнейшего распространения инфекции
Окологлоточное, позадичелюстное пространство, щечная, под-нижнечелюстная область, подвисочная и височная ямка.
Методика вскрытия абсцесса крыловидно-челюстного пространства внутриротовым доступом
При абсцессе крыловидно-челюстного пространства, нередко возникающего после проводниковой анестезии нижнего альвео лярного нерва вследствие нагноения гематомы, вскрытие гной но-воспалительного очага можно осуществить внутриротовым до ступом.
1.Обезболивание — местная инфильтрационная анестезия в об ласти крыловидно-челюстной складки в сочетании с проводнико вой анестезией по Берше-Дубову, Уварову.
2. Проводят разрез слизистой оболочки вдоль наружного края кры ловидно-челюстной складки длиной около 2,5-3 см (см. рис. 10-18, а).
3. Кровоостанавливающим зажимом «москит» расслаивают меж-крыловидную фасцию и, продвигаясь вдоль внутренней поверхнос ти ветви нижней челюсти, вскрывают гнойно-воспалительный очаг, эвакуируют гной и вводят дренаж
Лечение. Хирургическое вмешательство при гнойно-воспалительных процессах крыловидно-нижнечелюстного пространства проводят как со стороны полости рта, так и со стороны кожных покровов. При ограниченных гнойных очагах в верхнем отделе этого пространства разрез делают со стороны полости рта по слизистой оболочке крылочелюстной складки. Чаще приходится выполнять внеротовой разрез (длиной 5-6 см), окаймляя при этом угол нижней челюсти и продолжая его в поднижнечелюстную область. Послойно рассекают кожу, подкожную клетчатку, поверхностный листок собственной фасции шеи, а затем скальпелем отсекают часть сухожилия медиальной крыловидной мышцы и тупо проникают к гнойному очагу. Дренирование раны осуществляют активным сдвоенным трубчатым дренажем.
ЭКЗАМЕНАЦИОННЫЙ БИЛЕТ № 23.
Дата добавления: 2018-11-11 ; просмотров: 332 | Нарушение авторских прав
источник
Флегмона поднижнечелюстной области — причины развития патологии, клиническая картина, принципы и способы лечения
Флегмона поднижнечелюстной области — это разлитое гнойно-воспалительное поражение подкожной клетчатки и мышц в зоне нижней челюсти. Это заболевание характеризуется интенсивным распространением патологического процесса, который с самого начала имеет диффузное течение.
В стоматологической практике принято различать несколько видов флегмон. Это могут быть одонтологические, аденофлегмона и остеофлегмона. По статистике соотношение абсцессов и флегмон челюстно-лицевой области составляет 4:1.
Подчелюстная флегмона развивается в результате распространения инфекции из таких источников:
- одонтогенный -гангренозные корни и зубы;
- интооссальный, при гнойном поражении костных тканей в виде остеомиелитов, кист и периоститов челюсти;
- гингивальный, который предусматривает наличие в ротовой полости разлитого воспаления десен и пародонта;
- мукостоматогенный — острое или хроническое воспаление слизистой оболочки десен и языка;
- тонзиллярно-глоточный, который включает распространение патологических микроорганизмов из горла и глотки.
Такое строгое разделение этиологических факторов необходимо для проведения тщательной диагностики и комплексной терапии гнойного заболевания.
Непосредственными возбудителями воспалительных процессов мягких тканей челюстно-лицевой области считаются кокки (стафилококк и стрептококк), которые соединяются с кишечной палочкой. Очень часто одонтогенная флегмона подчелюстной области провоцируется золотистым стафилококком.
Околочелюстные гнойные патологии, преимущественно, наблюдаются у пациентов в возрасте 20-30 лет. Специалисты это связывают с высокой интенсивностью кариозного процесса и щатрудненного прорезывания зубов мудрости.
В организме человека существует динамическое равновесие между полезными и патологическими микроорганизмами ротовой полости. Активация болезнетворной микрофлоры и развитие гнойно-воспалительного процесса происходит при снижении уровня местного и общего иммунитета.
Дальнейшее распространение инфекции с первичного очага происходит следующими путями:
- Контактный способ. До недавнего времени врачи считали поэтапное воспаление мягких и твердых тканей полости рта ключевым механизмом образования околочелюстных абсцессов и флегмон. Но на практике разлитое нагноение мышечных пространств развивается в течение считанных часов, а для контактного способа распространения необходимо 2-4 суток.
- Геметогенный и лимфогенный. Современные медицинские исследования показали, что большинство флегмон и абсцессов являются следствием распространения болезнетворных микроорганизмов по лимфатическим и кровеносным сосудам.
Поднижнечелюстная флегмона локализуется в следующих границах:
| Границы | Ткани лица |
| внешняя | внутренняя часть кости нижней челюсти |
| Передняя и задняя | двубрюшная мышца |
| верхняя | глубокая фасция шеи |
| нижняя | поверхностный листок шейной фасции |
Разлитое нагноение поднижнечелюстного участка проявляется такими симптомами:
- отек мягких тканей околочелюстного участка;
- периодические приступы боли в зоне припухлости, которые усиливаются во время приёма пищи или разговора.
- образование ограниченного участка гиперемии кожного покрова;
- наличие болезненного инфильтрата в подкожном слое;
- ограниченное открывание рта;
- прогрессирующее распространение гнойного процесса на соседние участку челюсто-лицевой области;
- Воспалитеьное поражение слизистой оболочки дна ротовой полости.
Общие признаки разлитого гнойного поражения околочелюстных тканей включают следующие симптомы:
- вялость, апатия, заторможенность, а некоторые пациенты становятся раздражительными;
- общее недомогание, потеря аппетита и быстрая утомляемость;
- увеличение показателей температуры тела до 38-39°С;
- периодическая головная боль и нарушение сна;
В некоторых случаях у пациентов развивается аденофлегмона поднижнечелюстной области, которая представляет собой обширное нагноение лимфатических узлов. Причина заболевания кроется в одонтогенном распространении кокковой инфекции из воспалительного очага в ротовой полости.
Патологические микроорганизмы проникают в региональные лимфоузлы с током лимфы. Дальнейшая клиническая картина данной патологии идентична течению околочелюстной флегмоне.
Установление окончательного диагноза требует проведения следующих мероприятий:
- Сбор анамнеза болезни. Во время первичного стоматологического обследования специалист выясняет характер жалоб больного и выраженность основных симптомов заболевания. Таким образом, заполняется история болезни «флегмона подчелюстной области», где врач указывает субъективные жалобы пациента и порядок развития патологии.
- Визуальный осмотр и пальпация зоны нагноения. При этом хирург-стоматолог оценивает только видимые симптомы флегмоны.
- Инструментальный осмотр ротовой полости. Во время такого исследования врачи пытаются установить первичную причину развития разлитого гнойного воспаления.
- Рентгенологическое обследование повреждённого участка тела. Рентгенологический снимок, как правило, необходим для установления причины одонтологической флегмоны;
- Ультразвуковое исследование, которое проводится по определенным показаниям.
- Общий и развёрнутый анализ крови. Флегмона, преимущественно, сопровождается увеличением количества лейкоцитов и увеличением СОЭ.
Лечение флегмоны подчелюстной области направлено на скорейшую ликвидацию первичного инфекционного источника и восстановление функции тканей челюстно-лицевого отдела.
Патогенетическая терапия основывается на таких принципах:
- прямое действие на возбудителя;
- применение общеукрепляющих средств, которые повышают уровень иммунитета;
- динамическая коррекция функция органов ротовой полости.
Больные с гнойно-некротическим поражением околочелюстных тканей требуют незамедлительной госпитализации в хирургический стационар, где врачи проведут ему радикальное вскрытие флегмоны.
Снижение активности патологического процесса достигается посредством дренирования гнойника и удалением причинного зуба. Через специальную дренажную трубку из флегмоны выделяется гной с частью болезнетворных бактерий и продуктов их распада. Чем раньше проведено оперативное вмешательство, тем благоприятнее прогноз болезни.
Инструкция оказания хирургической помощи в стоматологической клинике требует осуществления следующей последовательности мероприятий:
- Обезболивание. Для осуществления хирургической операции по вскрытию абсцессов и флегмон лица целесообразным будет применить наркоз. Общее обезболивание, как правило, проводит врач-анестезиолог. В стоматологической практике, преимущественно, применяют поверхностный наркоз с эффекто быстрого пробуждения. Для вскрытия флегмон данный вид анестезии должен обеспечивать свободный доступ специалиста к операционному полю и сохранять полную проходимость верхних дыхательных путей. Всем этим требованиям соответствует инъкционный наркоз.
- Оперативное рассечение кожного покрова и подкожной клетчатки. Перед выполнением разреза хирург намечает линию рассечения и обрабатывает данный участок антисептическим раствором.
- Вскрытие гнойника и дренирование раны. После рассечения кожи хирур-стоматолог тупым инструментом вскрывает полость флегмоны и выпускает её содержимое. Затем врач промывает операционное поле антисептиком и устанавливает дренаж. В таких случаях дренажными средствами могут быть полиэтилеовые выпускники, резиновые или хлопчатобумажные полоски. Лучшее выделение гнойных масс при этом обеспечивает внешняя антисептическая повязка.
После радикального вмешательства на флегмону и установления дренажа стоматолог даёт пациенту следующие рекомендации:
- больной должен соблюдать щадящую диету: исключить употребление твердой и жесткой пищи, но при этом принимать достаточное количество белков, витаминов и микроэлементов;
- придерживаться режима умеренной физической нагрузки;
- не прикладывать к операционному пою сухое тепло.
- ежедневно посещать врача-стоматолога для смены антисептической повязки и промывания раны.
Консервативное лечение флегмон подижнечелюстной области включает следующие положения:
- Антибактериальная терапия. При поступлении человека в челюстно-лицевое отделение ему предписывают приём антибиотиков широкого спектра действия. Во время хирургической операции у пациента врач осуществляет забор бактериальной флоры из гнойника для бактериологического анализа и подбора оптимального вида антибиотика. Это позволяет через несколько дней откорректировать антибиотикотерапию. В современных стоматологических центрах часто приём антибактериальных препаратов сочетают с сульфаниламидами и анальгетиками (болеутоляющими средствами).
- Гипосенсебилизирующая терапия. При остров гнойном воспалении часто бурная местная реакция мягких тканей сочетается с прогрессирующим ухудшением общего самочувствия пациента. Для снижения активности воспалительного процесса врачи прибегают к применению антигистаминных препаратов (диазолин, тавегил, супрастин), пиразолона, кальцийсодержащих средств и производных салициловой кислоты.
- Медикаментозные препараты по разжижению и улучшению свойств крови. Это способствует скорейшему выведению токсических продуктов из организма больного.
- Стимуляция защитных свойств организма. Для повышения специфического и неспецифического иммунитета у пациентов с гнойными воспаления врачи применяют адаптогены (инъекции расвора дибазола в течение 5-10 дней).
- Протеолитические ферменты. Местное очищение раневой поверхности от некротических масс осуществляется протеолитическими ферментами.
- Физиотерапия и лечебная гимнастика. Эти методики дополнительной терапии используются исключительно в период реабилитации больного, когда у него отсутствуют признаки гнойного поражения и гипертермии.
Цена хирургического и консервативного лечения флегмоны поднижнечелюстной области зависит от распространённости патологического процесса, уровня стоматологической клиники и квалификации хирурга.
Прогноз абсцессов и флегмон челюстно-лицевого отдела, как правило, благоприятный. Позитивные результаты терапии наблюдаются при своевременном обращении пациента за стоматологической помощью.
Это позволяет своевременно вскрыть гнойник и избежать нежелательного распространения гноя в грудную полости и более глубокие зоны шеи. Только комплексное лечение флегмоны обеспечивает полное выздоровление больного.
источник
Флегмона окологлоточного пространства, крыло-небной ямки, орбиты, скуловой, височной, подвисочной, крыло-челюстной област ей : этиология, патогенез, клиника, дифференциальная диагностика, лечение, осложнения, профилактика.
. Рожа лица, нома, фурункулы и карбункулы ЧЛО: этиология, патогенез, клиническая картина, лечение, осложнения, профилактика.
Осложнения воспалительных процессов ЧЛО: сепсис, медиастинит, абсцесс мозга, тромбоз пещеристого синуса и т.д., классификация, патогенез, клиника, дифференциальная диагностика, лечение и профилактика.
Флегмон а около глот очн ого пространства .
Большое количество сообщений парафар и нгеальной клетчатки с окружающими клетчатыми пространствами являются причиной многократного включения его в зону гнойного процесса, первичные же флегмоны возникают здесь редко. Основная причина возникновения флегмоны окологлоточного пространства — осложненный острый тонзиллит (ангина).
Клиническое течение флегмоны окологлоточного пространства в самом начале не тяжелое, так как внутренняя стенка его податливая, из-за чего напряжение экссудата незначительное, воспалительная контрактура I-II степени. По мере распространения гноя вниз в области дна полости рта и на шею тяжесть состояния быстро нарастает за счет усиления болей, нарушения глотания. Тяжесть состояния больного ухудшается втягиванием в процесс основания надгортанника, сопровождающееся появлением признаков затрудненного дыхания. В топической диагностике флегмоны важен обзор боковой стенки глотки: в отличие от флегмоны крыловидно-челюстного пространства боли менее интенсивные и имеется выраженное болезненное выбухание боковой стенки глотки. Слизистая оболочка гиперемирована, мягкое небо смещено инфильтратом в здоровую сторону.
Хирургическое вскрытие абсцесса окологлоточного пространства в начальной стадии проводят внутриротовым разрезом, проходящих несколько в внутрь и с заде от крыловидно-челюстной складки; ткани рассекают на глубину до 7-8 мм, а затем расслаивают тупо кровоостанавливающим зажимом, придерживаясь внутренней поверхности медиальной крыловидной мышцы, до получения гноя. В качестве дренажа используют резиновую полоску. После пальцевой ревизии гнойника и объединения всех его ответвлений в одну общую полость для дренирования в первые сутки вводят трубку с марлевым тампоном, смоченным раствором ферментов. Тампон на следующий день удаляют, оставляют 1 — 2 трубки.
Флегмоны подвисочной и крыло-небной ямки
Флегмона подвисочной ямки (phlegmone fossae infratemporalis) и флегмона крыло-небной ямки (phlegmone fossae pterygopalatinae). Воспалительные процессы в обоих ямках развиваются в результате перехода гнойного процесса из тканей в области бугра верхней челюсти, а чаще вследствие распространения его из крыловидно-челюстного или окологлоточного пространства. Тесная анатомическая связь подвисочной и крыло-небной ямки не дает возможности достаточно четко разграничить поражения той или иной из них. Это не всегда удается установить и при оперативном вмешательстве. Инфицирование височных и крыло-небных ямок происходит из очагов воспаления в области верхних моляров.
Клиническое течение тяжелое, распространение гнойного процесса на клетчатое пространство в первые сутки не приводит к внешним проявлениям, но общее состояние ухудшается за счет быстрого наростания интоксикации. Воспалительная контрактура челюстей выражена слабо, поднимается температура тела до высоких цифр, беспокоят сильные головные боли. На второй день появляется припухлость в нижней трети височной ямки, а затем отек век, возможно хемоз. Если не провести экстренное хирургическое раскрытие гнойника, процесс распространяется в окологлоточное пространство, при этом усиливается боль при глотании, изменяется речь.
Раскрытие гнойного очага проводят со стороны преддверия полости рта на уровне верхних моляров. Изогнутым зажимом проходят за горб верхней челюсти в направлении входа в крыло-небную ямку, оттуда под давлением вытекает экссудат.
Флегмона скуловой области (regio zygomatica)
Скуловая область соответствует расположению скуловой кости (os zygomaticum). Основные источники и пути проникновения инфекции: очаги одонтогенной инфекции в области 16 15 14 24 25 26 зубов, инфекционно-воспалительные поражения кожи, инфицированные раны скуловой области. Вторичное поражение в результате распространения инфекционно-воспалительного процесса из соседних областей: подглазничной, щечной, околоушной-жевательной , височной областей. Характерные местные признаки абсцесса, флегмоны скуловой области.
Жалобы на боль в скуловой области.
Объективно . Асимметрия лица за счет инфильтрации тканей. Кожа над инфильтратом напряжена, гиперемирована, пальпация вызывает боль. Может определяться флюктуация, а при распространении воспалительного процесса на m. masseter в месте прикрепления ее к скуловой кости — ограничение открывания рта.
Пути дальнейшего распространения инфекции: подглазничная, щечная, околоушно-жевательная, височная области, глазница.
Выбор оперативного доступа определяется локализацией инфекционно-воспалительного процесса, при под надкостничном абсцессе скуловой области вскрытие гнойного очага осуществляют внутри ротовым доступом, при флегмоне подкожно-жировой клетчатки используют оперативный доступ со стороны кожных покровов.
Флегмоны крыловидно-челюстного пространства.
Основные источники и пути проникновения инфекции: очаги одонтогенной инфекции в области нижних третьих моляров, в частности, при затрудненном прорезывании этих зубов, осложненном развития перикоронарита, а также инфицирование при выполнении проводниковой мандибулярной, торусальной анестезии (по Н.Н. Вейсбрему). Характерные местные признаки абсцессов и флегмон крыловидно-челюстного пространства: жалобы на боль в горле, усиливающаяся при открывании рта, жевании, глотании, ограничения открывания рта.
Объективно : лицо симметричное, кожные покровы обычной окраски. Открывание рта резко ограничено из-за воспалительной контрактуры внутренней крыловидной мышцы, может наблюдаться уменьшение амплитуды бокового перемещения нижней челюсти в здоровую сторону. Слизистая оболочка в области крыловидно-челюстной складки (plica pterygomandibularis) отечная, гиперемирована. Пальпация этой зоны вызывает боль. Пути дальнейшего распространения инфекции: окологлоточное, позади челюстное пространство, щечная, поднижнечелюстная области, подвисочная и височная ямки. Лечение этих флегмон — только оперативное: удаление причинного зуба и достаточное вскрытие гнойника.
В первые дни заболевания отсутствуют любые объективные внешние изменения лица, так как между гнойником и поверхностными тканями находится ветвь нижней челюсти. Уточнить диагноз помогает болевая точка, расположенная на внутренней поверхности угла нижней челюсти в области прикрепления сухожилия медиальной крыловидных мышцы к кости. При развитом процессе в этом месте можно найти припухлость. Вторым патогномоничным симптомом является пастозность, а порой припухлость и гиперемия в области крыловидно-челюстной складки.
Хирургическое вскрытие флегмоны крыловидно-челюстного пространства проводят со стороны кожи в подчелюстной области разрезом, огибающим угол нижней челюсти, отступая к краю кости на 2 см. Скальпелем отсекают часть сухожилия медиальной крыловидных мышцы, кровоостанавливающим зажимом тупо разводят края входа в клетчатое пространство. Гнойный экссудат выходит из-под мышц под давлением, в полость вводят резиновую трубку — дренаж. Раскрытие и дренирование флегмон подвисочной и крыло-небный ямок. Флегмону крыло-небный и подвисочной ямок можно раскрыть внутри ротовым и вне ротовым способами.
Рожа — инфекционно-аллергическое заболевание человека из группы инфекций наружных покровов, которая характеризуется развитием серозного или серозно-геморрагического очагового воспаления кожи (или слизистых оболочек) с лихорадкой и другими общетоксическими явлениями. Возбудителем являются различные серотипы бета-гемолитических стрептококков группы А.
Эпидемиология. Источником инфекции является больной стрептококковой инфекции (рожа, ангина, скарлатина, фарингит, отит, синусит, пневмония, стрептодермия) и здоровые бактерионосители. Заражение происходит через поврежденную кожу или слизистые оболочки (ссадины, натертое место, царапина, укол и т.д.). Контагиозность незначительна. У больных с хронической стрептококковой инфекцией нельзя исключить возможность гематогенного и лимфогенного пути заражения, особенно при рецидивирующей форме рожи . Чаще болеют женщины, престарелые. Заболеваемость повышается в летне-осенний период.
Клиника . Инкубационный период при роже колеблется от нескольких часов до 3-5 дней. Продром бывает редко, в виде общей слабости, недомогания, умеренного головной боли. Заболевание начинается с озноба и повышения температуры тела до 38-40 С , нередко сопровождается рвотой, сильной головной болью. На месте будущего локального поражения возникает чувство распирания и боли. Через 1,5-2 суток от начала заболевания появляются локальные поражения кожи (чаще на лице, нижних конечностях, реже в других участках тела). В зависимости от местных проявлений различают эритематозную, эритематозно-буллезную, эритематозно-геморрагическую, буллезно-геморрагическую, некротическую формы. По степени интоксикации рожа может иметь легкое, среднетяжелое и тяжелое течение, по кратности она может быть первичной, повторной, рецидивирующей.
Под первичной рожей понимают заболевание, возникшее впервые. Повторная рожа наблюдается более чем через 2 года после первого заболевания и не имеет с ним патогенетической связи. Клиническая картина этих видов рожи подобная. Рецидивирующая рожа характеризуется повторными проявлениями болезни с одной и той же локализации воспалительного процесса, который возникает в ближайшие 2 года после первого заболевания. При эритематозной форме сначала появляется красное пятно, которое, быстро распространяясь, превращается в эритему. Поражение кожи ярко-красного цвета с неровными («языки пламени») и четкими (валик по периферии) границами участка поражения. Кожа в зоне воспаления инфильтрирована, напряжена, горячая на ощупь, умеренно болезненная при пальпации (больше по периферии). Отек распространяется за пределы эритемы и более выражен в местах с развитой подкожной клетчаткой (веки, губы, половые органы и т.д.). Размеры эритемы увеличиваются за счет периферического роста. При развитии эритематозно-буллезной и эритематозно-геморрагической формы рожи на фоне эритемы появляются волдыри или геморрагии, а при развитии буллезно-геморрагической формы в пузырях обнаруживают геморрагический экссудат и фибрин. Размеры булл колеблются от едва заметных (фликтены) до крупных; обычно их бывает несколько. При повреждении или самовольном разрыве пузырей вытекает экссудат и обнажается эрозивная поверхность. Характерно развитие регионарного лимфаденита. Рецидивирующая рожа , как правило, проходит атипично. При ней явления интоксикации слабо выражены или отсутствуют, температура тела может быть субфебрильной, лихорадочный период короткий. К местным осложнениям относятся абсцесс и флегмона подлежащих тканей, некроз и язвы кожи, гангрена, нагноения содержимого булл, слоновость, тромбофлебит, отит, синусит.
Диагностика . Учитывают острое начало болезни, появление эритемы с ограничительным валиком, регионарного лимфаденита, а также анамнестические и эпидемиологические данные (сообщение о травме кожи, переохлаждение, стрептококковые инфекции среди лиц, окружающих больного, рецидивы рожи ). В разгар заболевания анализ крови свидетельствует нейтрофильный лейкоцитоз со сдвигом формулы влево и увеличение СОЭ. Появляются олигурия и альбуминурия.
Дифференциальный диагноз . В отличие от рожи эризипелоидом чаще болеют люди, ухаживающие за животными (свиньями) или контактируют с продуктами их переработки. При этой инфекции эритема ярко-красного цвета с четкой границей пораженного участка, быстро увеличивается и через 3-5 дней набирает синюшную окраску, западает в центре. При распространении процесса на суставы наблюдается их припухание, болезненность, ограничение движений. Лихорадка не высока или отсутствует. Симптомы интоксикации не выражены. Преимущественно поражаются кисти. Флегмоны и абсцессы развиваются в подкожной клетчатке, а поэтому при пальпации определяется плотный инфильтрат, который распространяется вглубь. Порой определяются размягчения и флюктуация. Симптомы интоксикации и лихорадка нарастают постепенно. При тромбофлебите нижних конечностей болезнь начинается с болей и отека вдоль сосудов; гиперемия кожи в виде пятен или полос над пораженными венами, которые при пальпации плотные, болезненные. Симптомы интоксикации незначительны, регионарный лимфаденит отсутствует. При кожной форме сибирской язвы возникает безболезненный карбункул, для которого характерен симптом зональности. Необходимо учитывать данные эпиданамнеза (контакт с животными, шерстью, шкурами), преимущественную локализацию процесса на голове, шее, верхних конечностях. Экзема характеризуется полиморфизмом поражения кожи (эритема, пузырьки, эрозии, гнойные корочки, мокнутие). Границы воспаление нечеткие. Больные жалуются на зуд. Аллергические дерматиты обусловлены различными агентами (физические, химические, пищевые, растительные). На коже появляются полиморфные высыпания с тенденцией к распространению, иногда с ощущением жжения. У больных с узловатой эритемой появляется сыпь в виде плотных болезненных узлов, возвышаются над уровнем кожи, границы их нечеткие. Кожа над ними ярко-красная, впоследствии приобретает синюшный вид. Чаще узлы размещаются в области голеней, реже бедер, туловища. Регионарный лимфаденит отсутствует. Особенностью высыпаний при опоясывающем герпесе является их локализация вдоль нервных ветвей.
Лечение проводится в условиях больницы или дома с учетом клинической формы и тяжести течения. Эффективны антибиотики пенициллинового ряда. При первичной и повторной роже применяют бензил пенициллин (при тяжелом течении суточную дозу увеличивают до 12 млн. ЕД ), оксациллин. В случае очень тяжелого течения болезни, рожистого сепсиса используют комбинацию двух антибиотиков (ампициллина и гентамицина). Курс лечения 7-15 дней. Для лечения часто рецидивирующей рожи применяют ампициллин, ампиокс, олететрин, антибиотики из группы цефалоспоринов, при их невосприимчивости фуразолидон, бактрим. Курс лечения 8-10 дней. Если сохраняются остаточные явления болезни, то через 7-10 дней проводят повторное лечение другим антибиотиком.
Больных с легкой формой рожи можно лечить в условиях поликлиники с использованием нитрофурана (фуразолидон, фурагин), комбинированных препаратов (бактрим) делагилу в средних дозах в течение 10 дней.
Больным с часто рецидивирующей рожей и проявлениями лимфостаза на фоне антибиотикотерапии назначают преднизолон по 30 мг в сутки с постепенным снижением дозы или его аналог.
Целесообразно назначать препараты, которые уменьшают проницаемость капилляров: рутин, аскорутин, аскорбиновую кислоту, глюконат кальция, витамины группы В , А, никотиновую кислоту, с десенсибилизирующих димедрол, тавегил, супрастин, диазолин.
Больным с тяжелой формой рожи и выраженными симптомами интоксикации проводят дезинтоксикационную терапию. При буллезной форме рожи подрезают пузыри и накладывают повязку с раствором риванола, фурацилина или эктерицид. На эрозивную поверхность применяют марганцево-вазелиновые повязки, винилин, пелоидина, последние два только при эрозии без гнойного отделяемого. Местное лечение сочетают с назначением физиотерапевтических процедур в остром периоде УВЧ, УФО и лазеротерапии, в период реконвалесценции индуктотермии, электрофореза йодистого калия, кальция хлорида, лидазы, озокерита или парафина, радоновых ванн.
За лицами, переболевших первичной или повторной рожей, проводят диспансерное наблюдение в течение 3 мес , при частых рецидивах не менее 2 года. Диспансеризации подлежат также лица с неблагоприятными остаточными явлениями после лечения: инфильтрацией кожи, устойчивым отечным синдромом, лимфостазом, увеличенными и болезненными регионарными лимфоузлами.
Профилактика и мероприятия в очаге. Важное значение придают соблюдению правил гигиены, защиты целостности кожи, лечению хронического тонзиллита, предотвращению ангин, закаливанию организма. Противоэпидемические мероприятия в очаге не проводят.
Нома — омертвение слизистой оболочки кожи щек, вызванное гнилостной инфекцией. Развивается чаще в резко истощенных, ослабленных детей, которые плохо питаются.
Нома представляет собой распространение патологического процесса язвенно-некротического гингивита на слизистую щек, что приводит к очень быстрому разрушению мягких тканей, выпадение зубов и обнажение больших поверхностей челюстей. Нома начинается как язва с некротизирован н ым дном или как язва, берущая начало на десне нижней челюсти.
Симптомы: на слизистой или коже появляются несколько пузырьков, наполненных мутно-кровянистой жидкостью. Быстро нарастает отек, а затем наступает некроз тканей на значительной части щеки. Общее состояние больного резко ухудшается, быстро развиваются явления тяжелой общей интоксикации и сепсиса.
Лечение . Сульфаниламидные препараты по схеме, большие дозы антибиотиков, противогангренозная и противодифтерийная сыворотки. Проводят в полном объеме борьбу с интоксикацией. Ротовую полость и пораженную поверхность орошают 3% раствором перекиси водорода или раствором перманганата калия. Вводят в / в 40% раствор глюкозы. По мере образования демаркационной линии происходит отторжение омертвевших участков. Проводится хирургическое лечение — некрэктомию.
Фурункул — (от лат. Furunculus — чирей) — острое воспаление волосяного фолликула и прилегающей подкожной жировой клетчатки.
Возбудителем заболевания является преимущественно стафилококк.
Возникновению фурункула способствуют травмы кожи, ее загрязнения, повышенная деятельность потовых и сальных желез, перегревание организма, интоксикация, нарушение гормонального обмена, сахарный диабет, авитаминоз, неосведомленность ребенка по вопросам гигиенического ухода за кожей и возможные нежелательные последствия самолечения т.п ..
Фурункулы чаще локализуются на губах, носу, подбородке, носогубной складке, щеках. Именно такая локализация является опасной, поскольку распространению инфекции способствует густая сеть лимфатических и венозных сосудов на лице, сочетающиеся с пещеристые пазухой мозга, а также наличие мимических мышц, что не позволяет обеспечить покой пораженной области лица. Некоторые хирурги такие фурункулы называют злокачественными.
Жалобы на наличие пульсирующей боли в определенной области лица, возникшей после неудачной попытки выдавливания «прыща», снижение аппетита, головная боль, повышение температуры тела.
Клиника. Выделяют инфильтративную и абсцедирующую формы фурункула. При инфильтративной форме симптомы интоксикации выражены. Местно наблюдается ограниченный болезненный плотный инфильтрат, кожа над ним гиперемирована, с цианотичным оттенком, в складку не берется. Если на этой стадии воспаления не принять мер для его ликвидации, то в течение 2-3 суток в центре инфильтрата формируется стержень.
Последний представляет собой гнойно-некротические расплавленные ткани, окружающие волосяной фолликул и через тонкую кожу в этой области просвечиваются желтовато-беловатым цветом. После самостоятельного раскрытия фурункула выделяется небольшое количество гноя с примесью крови и стержень.
В случае перехода инфильтративной формы в абсцедивну инфильтрат увеличивается в размерах, становится значительно больнее.
Ближе к центру наблюдается его размягчения, а в самом центре, где расположен стержень, — явления гнойного расплавления тканей. Здесь и образуется абсцесс. Абсцедирующая форма фурункула может сопровождаться флебитом вен, который проявляется плотными болезненными тяжами по их ходом. При флебитов поверхностных вен дополнительно наблюдается гиперемия кожи.
В это время имеющиеся повышение температуры тела, интенсивная головная боль, бледность кожных покровов; симптомы интоксикации растут. При условии снижения защитных сил организма возможно образование нескольких фурункулов на лице и разных участках тела. Это приводит к развитию фурункулеза.
Карбункул (carbunculus) -это одновременное поражение нескольких волосяных фолликулов, возникающий как осложнение фурункула или самостоятельно.
При наличии карбункула лица значительно выражены явления интоксикации. Инфильтрат становится распространенным, кожа над ним сине-багрового цвета, здесь формируется несколько стержней, которые со временем сливаются.
В центре инфильтрата возникает размягчение, а позже (из-за тромбоза сосудов в этой области) образуется большая зона некроза тканей.
Далее происходит отторжение некротизированных тканей. Гнойный экссудат выходит через множество отверстий в коже, которые напоминают пчелиные соты. Регионарные лимфатические узлы увеличиваются.
Общее состояние ребенка изменено — выражены все признаки интоксикации. Лейкоцитарные показатели крови смещены влево, что свидетельствует о развитой воспалительный процесс.
Фурункулы и карбункулы могут осложняться флегмоной, тромбофлебитом лицевой и глазных вен.
При неблагоприятном течении заболевания инфекция по хорошо развитых венозных сосудах через угловую вену лица может проникнуть в полость черепа с развитием таких тяжелых осложнений, как тромбоз кавернозных пазух, менингит, сепсис.
Дифференциальная диагностика фурункулов и карбункулов проводится с не одонтогенного абсцессами и флегмонами.
Важнейшей клиническим признаком при их дифференциации является наличие одного или нескольких стержней на поверхности инфильтрата.
Лечение. Для предотвращения нежелательных осложнений лечения фурункулов и карбункулов лица проводится обязательно в условиях стационара, поскольку только здесь можно обеспечить необходимый комплекс лечебных мероприятий. Очень рискованно у больных начинать лечение «якобы инфильтративной» стадии. Почему «якобы»? Потому что инфильтративная стадия (в 90% случаев) уже прошла, а пациент только обратился к врачу.
Здесь важно отдифференцировать инфильтративную стадию от абсцедирующей . В инфильтративной стадии фурункула уместно консервативное лечение, а именно местная гипотермия, УФО участка поражения. Для обеспечения питания больного назначают механически щадящую диету; желательно ограничить разговоры. При абсцедирующей форме фурункула и при наличии карбункула вскрытие абсцесса проводят под общим обезболиванием.
В случае ухудшения общего состояния ребенка или при наличии выраженных симптомов интоксикации уже в начале лечения проводится дезинтоксикационная терапия — внутривенно вводится неокомпенсан, Неогемодез; применяются антибактериальные и обезболивающие препараты.
В некоторых случаях используют специфическую стимулирующую терапию — стафилококковый анатоксин и бактериофаг, антистафилококковый гамма-глобулин и плазму.
Врач должен помочь родителям определить причину частого возникновения фурункулов, а именно: рекомендовать обследование ребенка эндокринологом и педиатром для выявления сопутствующих заболеваний (сахарного диабета и т.д.).
Местной профилактикой фурункулов лица является соблюдение правил гигиены кожи в пр е- и пубертатном периодах.
Развиваются в результате распространения гнойного экссудата по протяжении при флегмоне окологлоточного пространства и дна полости рта, по ходу сосудисто-нервного пучка шеи, а также по навколо стравоходный и претрахеальний клетчатке (которые через превисцеральное отверстие и сосудистую щель н «связаны с передним средостением, а через ретровисцеральное отверстие с задней средостением).
Одонтогенные медистиниты могут возникать мгновенно, протекать одновременно с флегмонами дна полости рта и шеи, поэтому диагностика их не всегда проста.
Подозрение на медиастинит должна возникнуть тогда, когда, несмотря на вскрытие и хорошо дренирование первичного гнойного очага, адекватную в том числе противовоспалительное, антибактериальное и дезинтоксикационную терапию общее состояние больного резко нарушается. Повышается температура тела до 39-400С, наблюдается озноб. Пульс достигает 110-140 в минуту, становится аритмичный, слабого напряжения и наполнения. С » является одышка, поверхностное дыхание, число дыхательных движений 45-50 в минуту. Одним из основных симптомов является появление боли за грудиной или в глубине грудной клетки. При запрокидывании головы боль усиливается (симптом Герке). Боли усиливаются при глубоком вдохе, попытке проглотить пищу. Характерно постоянное покашливание. При вдохе наблюдается втягивание тканей в области яремной впадины (синдром Равич-Шербо). Положение больного — вынужденное (сидит с опущенной головой или лежит на боку с приведенными к животу ногами подбородок прижать к груди). В крови лейкоцитоз, резкий сдвиг лейкоцитарной формулы влево, повышение СОЭ.
Одним из методов диагностики является рентгенография в трех проекциях (переднезадней, боковой и косой). Отмечается расширение тени средостения, выпот в плевральные полости. Для выявления диагностики через 2-3 суток проводят повторное обследование.
Этиология и патогенез. Абсцессы и флегмоны средостения возникают чаще повторно, являясь осложнением каких-либо гнойных или гнилостных процессов в организме — это или непосредственный переход воспаления на медиастинальную клетчатку или метастазирование возбудителей инфекции из установленных или неустановленных очагов. Одонтогенные медиастинит развиваються в результате распространения гнойного экссудата per continuitatem при флегмоне приглоткового пространства и дна полости рта по ходу сосудисто-нервного пучка шеи, а также по околопищеводной и околотрахеальной клетчатке.
Одонтогенные медиастинит могут возникать мгновенно, протекать одновременно с флегмонами дна полости рта и шеи, поэтому диагностика их непростая.
При заболеваниях полости рта и зева возможны как непосредственный переход инфекции, так и метастатический путь. Причиной медиастинит могут стать окологлоточные абсцессы, ангина Жансуля-Людвига, флегмонозные паротиты, гнойные заболевания челюстей.
В механизме возникновения абсцессов и флегмон средостения при инородных телах пищевода лежит развитие пролежней, язв и флегмон стенок пищевода или перфорация с непосредственным переходом инфекции на клетчатку средостения.
Причинами повреждения пищевода могут также стать инструментальные манипуляции, такие как эзофагоскопия, бужирование пищевода, кардиодилятация, интубация трахеи, введение в пищевод толстого желудочного зонда.
В патогенезе острых медиастинит по мере развития хирургии пищевода появилась группа так называемых послеоперационных медиастинит, вследствие нарушения герметичности пищеводно-желудочного анастомоза и даже при безупречном анастомозе.
При исследовании флоры первое место по частоте бактериологических находок занимает стрептококк, реже встречается стафилококк, пневмококк и др ..
Клиника, диагностика, дифференциальный диагноз . Подозрение на наличие у больного медиастинит должна появиться в тех случаях, когда несмотря на раскрытие, хорошее дренирование первичного гнойного очага, адекватную, в том числе противовоспалительное, антибактериальное, дезинтоксикационную терапию, общее состояние больного резко ухудшается.
Характерной и неизменной особенностью для флегмоны и абсцесса средостения является острое начало заболевания, лихорадка, сопровождающаяся, профузными потами, возникновением лихорадки гектического типа и появлением загрудинной боли. Уже в начале заболевания значительные нарушения со стороны нервно-психической сферы больных: чаще — общее угнетение с апатией, иногда и спутанным сознанием, реже возбуждение, преимущественно двигательное.
Появление первых симптомов острого медиастинита чаще наблюдается в конце третьей, начала четвертых суток, т.е. в срок, который соответствует характерному для гнойной инфекции инкубационному периоду.
Наиболее частым, обязательным общим симптомом являются боли в груди, локализация которых имеет значение для дифференциальной диагностики между передними и задними медиастинит.
Иррадиация боли в межлопаточную, а также эпигастральную области, усиление боли при надавливании на остистые отростки, самостоятельные острые боли в спине на уровне V грудного позвонка, появление боли при глотании — все это характерно для локализации гнойных процессов в задних отделах средостения. При разлитых гнойных воспалениях всего средостения развиваются боли, свойственные как передним, так и задним медиастинит.
Характерным для больных является вынужденное полусидячее положение, с головой наклоненной вниз к грудине, поскольку тяжелые расстройства кровообращения, возникающие при острых медиастинит, и одышка усиливаются в горизонтальном положении.
К общим симптомам также относится эмфизема средостения и шеи.
Определяется в начале заболевания только рентгенологически, распространяясь в подкожную клетчатку шеи и пальпаторно оказывается , эмфизема становится грозным признаком острого медиастинит, что свидетельствует о развитии в средостении гнилостной или анаэробной инфекции. Так при передних медиастинитах крепитирующая припухлость появляется на шее в области яремной вырезки, при задних — над ключицей и лишь впоследствии распространяется по клетчатке шеи.
В более поздние сроки течения острый медиастинит может возникать еще один симптом — появление пастозности на шее или в области грудной клетки.
Расстройства деятельности сердечно-сосудистой системы всегда значительны. Возникновение воспаления в средостении сопровождается резким учащением пульса до 100-110 ударов в минуту. Пульс становится мягким, вскоре появляется аритмия. При молниеносных формах — пульс падает и, наоборот, при благоприятном течении улучшается характер пульса.
Артериальное давление, как правило, падает. Особенно низких цифр достигает падение артериального давления при развитии дегенеративных изменений в сердечной мышце и при ослаблении его функции. Одновременно отмечается ослабление первого тона на верхушке сердца в сочетании с ослаблением второго тона над аортой.
На первый план выступают симптомы сдавления верхней полой вены, оказывается венозным стазом в области головы, шеи, верхних конечностей. Развивается цианоз кожи и слизистых, напрягаются яремные вены, на груди появляется подкожная венозная сеть. Больные жалуются на резкую одышку, головную боль, звон в ушах. При раздражении стволов блуждающего нерва, кроме изменений характера, ритма и частоты сердечных сокращений, может возникать спазматический, звонкий, лающий кашель, чаще приступообразный, как при коклюше, осиплость, а иногда афония. Раздражение диафрагмальных нервов проявляется непреодолимой икотой, при значительном сдавлении — появление паралича диафрагмы на соответствующей стороне.
Рентгенологическое исследование довольно легко решает все диагностические сомнения, касающиеся сдавления и смещения органов средостения, способствуя диагностике острых медиастинит.
При остром гнойном лимфадените рентгенологически определяются только увеличенные до больших размеров лимфатические узлы (расширенная тень верхних отделов средостения имеет отдельные выпячивания).
При возникновении абсцессов в верхних или нижних отделах средостения появляются выпуклые тени, округлой формы.
При прорыве в полости, содержащие воздух, появляется горизонтальный уровень жидкости.
Из лабораторных исследований имеют значение изменения в крови. Характерны высокий лейкоцитоз, резкий сдвиг формулы влево.
При дифференциальной диагностике следует исключить ряд заболеваний. Среди них пневмонию, острый плеврит, экссудативный перикардит, нагноившиеся тератому или кисту средостения. Из других заболеваний — туберкулез грудных позвонков с натечными абсцессами в средостении, рак пищевода и корня легкого с распадом. Дифференциальный диагноз между медиастинит и воспалением легких проводится сравнительно легко. Острая пневмония может быть исключена на основании данных физикального обследования больного, наличия влажных хрипов, бронхиального дыхания, притупления в области пневмонического очага. Значительную пользу для распознавания пневмонии даст и рентгенологическое исследование легких.
Лечение. В настоящее время большинство авторов придерживаются активной хирургической тактики при гнойном очаге средостения у всех больных, независимо от формы клинического протекания, поскольку известно, что смертность среди неоперированных составляет от 70 до 100% всех больных.
Оперативных доступов к средостения предложено много. Выбор хирургического доступа определяется локализацией патологического процесса.
Сепсис (греч. s е psis гниение) — общее инфекционное заболевание нециклического типа, вызывается постоянным или периодическим проникновением в кровеносное русло различных микроорганизмов и их токсинов в условиях неадекватной резистентности организма. Различают первичный и вторичный сепсис. Первичным (или криптогенным) считают сепсис, при котором не обнаруживаются входные ворота возбудителей инфекции и первичное гнойное (септическое) очаг. Предполагается, что развитие первичного сепсиса связан с дремлющей, что дремлет. Вторичный сепсис (хирургический, отогенный, урологический, гинекологический и др ..) Возникает на фоне выявленного первичного гнойного очага.
При острых одонтогенных воспалительных процессах челюстей и мягких тканей нередко встречаются такие осложнения, как тромбофлебит в системе лицевых вен или тромбоз пещеристого синуса.
Тромбофлебит лицевых вен — это острое воспаление вены, развивается при гнойно-воспалительных заболеваниях челюстно-лицевой области. Поражение сосудистой стенки может происходить двумя путями: при снижении реактивности организма, замедление кровотока, повреждения венозной стенки, изменении состава крови и повышении ее свертывания (эндофлебит) или при переходе воспалительного процесса из окружающих тканей на внешнюю стенку вены (перифлебит). В обоих луча в воспалительный процесс вовлекается вся венозная стенка и в вене происходит образование тромба
Тромбофлебиты лицевых вен чаще образуются при переходе воспалительного процесса с окружающих мягких тканей на внешнюю стенку вены с последующим образованием тромба.
В развитии тромбофлебита вен лица и синусов головного мозга имеет значение наличие обильной сети лимфатических и венозных сосудов челюстно-лицевой области, их связь с венами твердой мозговой оболочки. Исследованиями А.С. Сресели (1945) доказано, что при нагноении в области лица воспалительный процесс переходит на синусы не только по угловой вене, но также, и притом чаще, по анастомозам. В анастомозах лицевых вен с синусами твердой мозговой оболочки клапаны почти отсутствуют и направление тока крови в них при воспалительных процессах может изменяться, что способствует распространению инфекции на вены твердой мозговой оболочки.
В патогенезе тромбофлебита важна микробная сенсибилизация, аутоаллергия, возникающий в результате распада тканей при инфекции челюстно-лицевой области. Сначала тромб может быть асептическим, и в этих случаях отсутствует характерная клиническая картина заболевания, но в дальнейшем он подвергается протеолизу, распадается на части, а также продукты метаболизма микроорганизмов всасываются в кровь.
Клиника . Тромбофлебита лицевых вен предшествуют острые гнойно-воспалительные процессы челюстно-лицевой области. У больного отмечается выраженная интоксикация, недомогание, озноб, температура тела повышается до 39-40 ° С. Нарастает отек лица. По ходу угловой или лицевой вены появляются болезненные инфильтраты в виде тяжей. Кожные покровы над ними гипермийовани, имеют синюшный оттенок, напряженные. Отек распространяется за пределы инфильтрата и вызывает отек конъюнктивы век, ее гиперемию. Движения глазных яблок сохранены. При изучении лабораторных анализов крови отмечается лейкоцитоз со сдвигом формулы влево. СОЭ достигает 60 мм в час. Со стороны мочи могут наблюдаться изменения, которые свойственны токсического нефрита.
Клиническая симптоматика у больных с тромбофлебитом вен лица напоминает течение рожи . Кожные покровы имеют лиловый оттенок, который обусловлен просвечиванием через кожу тромбированных вен. Пальпаторно удается определить уплотнение которое тянется по ходу вен в виде шнуров (тяжей). Припухлость и покраснение не имеют резких границ, как при рожистом воспалении, а плотный инфильтрат постепенно переходит в нормальные ткани. При тромбофлебите лицевых вен веки могут быть плотно инфильтрированы, а при пальпации наблюдается только отек вен без инфильтрации.
В отличие от лиц с фурункулами или карбункулами челюстно-лицевой области у больных тромбофлебитом будут более выражены головная боль, озноб, резкая болезненность при пальпации лицевых вен, наличие плотного тяжа. При фурункулах и карбункул определяется плотный болезненный инфильтрат, в центре которого есть один или несколько очагов некроза.
При тромбофлебитах отмечаются повышение местной температуры над очагом воспаления. Данный факт имеет большое значение, так как является показателем различных периферических сосудистых сдвигов, возникающих под влиянием интероцептивных раздражений.
источник




