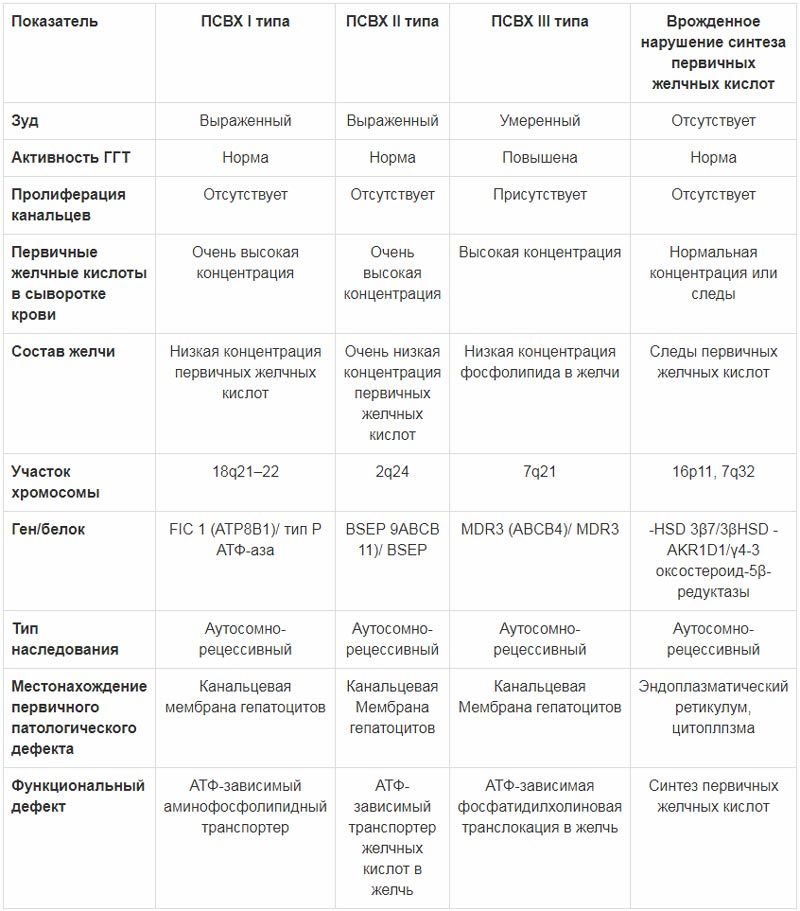
Холестатический гепатит – это заболевание печени, которое диагностируют при нарушении оттока желчи, воспалительном процессе в желчевыводящей системе. В ходе лабораторных, инструментальных исследований доктор может увидеть состав желчи, состояние желчного пузыря, протоков.
Точные причины развития холестатического гепатита назвать сложно, поскольку данное заболевание возникает в исключительных случаях после перенесенного хронического гепатита. Недуг характерен для пациентов преклонного возраста и с нарушениями функционирования билиарной системы.
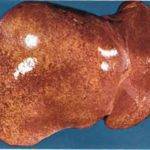
Среди других предпосылок хронический гепатит, перетекающий в холестатический, наличие в анамнезе вирусного гепатита латентного течения. Ситуация нередко усугубляется воспалительным процессом в паренхиме печени, нарушением нормального оттока желчи.
Причиной может послужить инфицирование вирусом Эпштейна-Барра. Инфекция провоцирует развитие онкологических патологий, воспалений в жизненно важных внутренних органах. Опасность заключается в том, что возбудитель заболевания длительное время присутствует в организме здорового человека, никаким образом не проявляет себя. Патология развивается только при условии ослабления иммунитета.
К холестатическому гепатиту приводят инфекции уреаплазмоз, микоплазмоз. При проникновении их в организм пациента развивается воспалительный процесс в органах мочеполовой системы. Проблему усугубляют длительный прием лекарственных препаратов:
- гормоны;
- оральные контрацептивы;
- антибиотики.
Данные медикаменты оказывают непосредственное воздействие на работу печени, иные внутренние органы, контролирующие продуцирование гормонов.
Поражает гепатоциты и чрезмерное потребление этилового спирта, у пациента отмечается нарушение продуцирования ферментных веществ, расщепляющих токсины. В результате страдает печень.
Хронический холестатический гепатит связывают с заболеваниями органов желчевыводящих путей. Подобные недуги часто передаются по наследству, но могут быть и приобретенными.
Проявления холестатического гепатита напоминают признаки других заболеваний фильтрующего органа. Заподозрить нарушение можно по некоторым специфическим симптомами, это может быть сильный зуд кожных покровов, пожелтение склер, изменение цвета фекалий, мочи, структурные трансформации в тканях печени.
Избыток желчи скапливается в гепатоцитах, оттуда проникает в общий кровоток, вместе с кровью попадает в различные части тела и внутренние органы. Результатом становится сильное жжение, кожный зуд по всему телу.
Чуть позже к симптоматике присоединяется пожелтение склер, кожных покровов. Признак сопровождается разрастанием ксантом – специфических высыпаний на суставах, около глаз. Следующим признаком является характерное изменение цвета фекалий и мочи. Каловые массы белеют, а моча – темнеет.
- постепенно изменяется структура печени;
- орган серьезно увеличивается в размерах;
- его очень легко прощупать при пальпации.
Воспаление переходит на селезенку, она также заметно увеличивается, что сопровождается болевым синдромом в правом подреберье. Патологическое состояние нередко путают с простой интоксикацией, поэтому на сопутствующую симптоматику внимания не обращают.
Другая причина – недостаточность витаминов. При игнорировании признаков ситуация с каждым днем усугубляется, признаки нарастают и доставляют пациенту сильнейший дискомфорт, мешают нормально жить.
Для подтверждения предполагаемого диагноза необходимо сдать анализы крови, мочи. В крови при проблемах с печенью определяется увеличенный уровень билирубина, низкоплотного холестерина, щелочной фосфатазы.
Помочь в постановке диагноза может инструментальное обследование, анализ дает представление о степени поражения органа, стадии недуга. Хорошие результаты дают методики:
При проведении компьютерной томографии используется рентгенологическое излучение. Врач увидит состояние мягких тканей, костных структур, наличие очагов воспалительного процесса. Магнитно-резонансная томография основана на воздействии электромагнитных волн, создании резонанса при прохождении через ткани различной плотности. В итоге получается фото с трехмерной картинкой.
УЗИ – наиболее безопасная методика, однако по качеству снимки серьезно уступают изображениям КТ и МРТ. При необходимости потребуется прибегнуть к биопсии печени, при процедуре берется образец ткани, проводится гистологический анализ.

Если причиной стал прием оральных противозачаточных препаратов, гормональных средств, пациентка должна обратиться к своему врачу, он порекомендует другие методы контрацепции. Когда больной ведет нездоровый образ жизни и именно он спровоцировал патологию, разрабатывается специальная диета, исключающая употребление определенной пищи, отказ от пагубных привычек.
При гиповитаминозе обязательно назначают необходимый витамин, зачастую это:
- витамин D (Токоферол, Кальциферол);
- витамин A (Ретинола ацетат);
- витамин K (Филлохинон).
Кроме витаминов показаны гепатопротекторы, изготовленные на растительной либо фосфолипидной основе. Хорошие отзывы получили средства: Даклатасвир, Софосбувир, Фосфоглив, Эссенциале Форте.
В качестве вспомогательного метода хорошо практиковать лечение народными рецептами, однако они категорически запрещены к приему вместо основного курса терапии.
В тяжелых случаях потребуется оперативное вмешательство. Пациенту удаляют камни в желчном пузыре, протоках. Иногда есть острая необходимость полностью удалить пораженный орган. Аналогично лечат алкогольный, аутоиммунный гепатит, заболевания печени другого генеза.
Практически у каждого второго пациента на фоне отсутствия терапии или ее неэффективности развивается такое осложнение как остеопороз. В целях профилактики, ликвидации нехватки витамина D рекомендация пациенту – пополнить рацион продуктами, богатыми кальцием. Полезно дополнительно принимать препараты, содержащие кальций.
Иногда со стороны сердечно-сосудистой системы, пищеварительного тракта также появляются проблемы. Ситуация усугубляется образованием камней в почках, воспалительным процессом в поджелудочной железе, гнойным абсцессом, развитием свищей, холестазом.
После завершения курса лечения пациент должен помнить обо всех вероятных рисках рецидива либо возникновения осложнений холестатического гепатита. Запрещается подвергать свой организм:
- сильному стрессу;
- чрезмерным физическим нагрузкам;
- переездам на большие расстояния.
Важной составляющей выздоровления становится ведение здорового образа жизни, недопущение рецидива. Требуется ввести ограничения в питании, отказаться от острой, жирной, копченой, соленой пищи, животных жиров. Способствовать укреплению иммунитета, улучшению настроения могут прогулки на свежем воздухе, занятия любимым видом спорта, езда на велосипеде.
Что касается прогноза на будущее, при условии своевременного оказания медицинской помощи, благоприятной атмосферы, отсутствии осложнений выживаемость пациентов достигает 100%. При ведении здорового образа жизни вероятность нового витка заболевания печени исключается.
источник
В подавляющем большинстве случаев холестаз при гепатитах сочетается с синдромом цитолиза. В основе холестаза лежит снижение проницаемости мембран, нарушение чрезмембранного транспорта, нарушение метаболизма холестерина и желчных кислот. Усиление холестатического синдрома при вирусных гепатитах может быть связано с предшествующим токсическим поражением печени (суррогаты алкоголя, гепатотоксические лекарственные средства, наркотики и др.). Клинически холестаз характеризуется стойкой интенсивной желтухой, нередко приобретающей застойный зеленоватый оттенок, кожным зудом, длительной холурией и ахолией кала.
У отдельных больных могут превалировать проявления одного из указанных синдромов.
Вирусные гепатиты являются важной проблемой тропикологии ввиду их широкого распространения среди населения тропических стран и частого развития смешанных форм инфекции, склонных к хроническому течению с прогрессированием до цирроза печени. Гепатит Е имеет преимущественное распространение в странах с жарким климатом. Особую проблему представляет эндемический для тропической Африки, Юго-Восточной и Центральной Азии печеночно-клеточный рак, развивающийся преимущественно у пациентов, инфицированных вирусами гепатитов В и С.
Гепатит А (ГА)—острая циклическая инфекция с фекально-оральным механизмом передачи возбудителя, характеризующаяся нарушением функции печени и нередко желтухой.
Возбудитель — Hepatitis A virus (HAV) — РНК-содержащий вирус. Известны 7 генотипов HAV, из них 4-й, 5-й, и 6-й патогенны для животных. Возбудитель устойчив во внешней среде, может сохраняться в воде несколько месяцев, чувствителен к ультрафиолетовому облучению и стандартным дезинфекционным средствам.
Гепатит А — антропонозная кишечная инфекция Источник инфекции — больные инаппарантными и манифестными формами заболевания. Выделение больными HAV c фекалиями обычно продолжается 2-3 нед и начинается в конце инкубационного периода, интенсивно происходит весь продромальный (преджелтушный) период и сохраняется в первые дни желтухи (разгара болезни) Имеются данные о более продолжительном вирусовыделении Наибольшее эпидемиологическое значение имеют больные инаппарантными, стертыми и безжелтушными формами ГА, число которых может во много раз превышать число больных желтушными формами ГА
Фекально-оральный механизм заражения гепатитом А реализуется через водный, пищевой и контактно-бытовой пути передачи вирусов Особое значение имеет водный путь передачи вируса ГА, обеспечивающий возникновение эпидемических вспышек инфекции Крупные водные эпидемии и вспышки связаны с фекальным загрязнением водоемов, служащих источником водоснабжения Во многих странах высокая заболеваемость ГА непосредственно связана с отсутствием свободного доступа населения к достаточному количеству безопасной в эпидемиологическом отношении воды
Контактно-бытовой путь передачи инфекции обусловлен низким уровнем санитарной культуры и часто реализуется в детских коллективах ГА относят к «болезням грязных рук» Заражение может происходить через контаминированные бытовые предметы, игрушки
Регистрируются групповые заболевания, связанные с пищевым путем передачи инфекции При этом заражение возможно в результате употребления в пищу продуктов без предварительной термической обработки или загрязнения уже готовых блюд Крупная вспышка ГА, связанная с употреблением сырых устриц, была в 1988 г в Шанхае Заражение продукта произошло вследствие загрязнения воды — места обитания устриц Важное значение в качестве источников инфекции имеют лица, занятые приготовлением пищи, или продавцы продовольственных товаров
Восприимчивость к гепатиту А всеобщая. У большинства людей в возрасте старше 30-35 лет (в крови 60-97% доноров) регистрируют антитела к вирусу (анти-HAV-IgG)
Гепатиту А свойственно сезонное повышение заболеваемости в летне-осенний период В тропических и субтропических регионах сезонность не выражена или приурочена к периоду дождей Широкое распространение ГА ведет к формированию обширной прослойки иммунного населения, что определяет периодичность в динамике заболеваемости Отмечаются периоды подъема заболеваемости через 5-20 лет
Возможен завоз гепатита А в благоприятные в эпидемиологическом отношении страны лицами, выезжавшими в гиперэндемические регионы.
источник
Холестатический гепатит – заболевание печени, связанное с проблемами вывода желчи.
- В результате заболевания поражаются клетки печени, что вызывает воспаление в тканях органа. В итоге желчные пути не пропускают желчь, ее компоненты накапливаются в печени. Чаще страдают пожилые люди, но встречается заболевание у населения среднего возраста, у детей. У беременных нередко диагностируется холестатический гепатоз, также заключающийся в затруднении оттока желчи.
- Болезнь хроническая и довольно редкая. В числе других видов хронических гепатитов данная форма занимает порядка 10%. Возможна острая форма.
Гепатитами называют болезни, связанные с поражением клеток печени. Название «холестатический» происходит от слова холестаз.
- Холестаз – нарушение поступления желчи в двенадцатиперстную кишку, вызванное в том числе задержкой ее оттока из печени, как происходит при холестатическом гепатите.
Застой желчи может быть не только внутри органа. Холестаз различают:
- Внутрипеченочный – желчь остается клетках или протоках; причина – переход в хроническую из острой формы гепатитов В и С, а также нарушения вследствие воздествия вирусов:
- Эпштейна-Барра;
- Внепеченочный – к нему приводят нарушения проходимости крупных протоков, а этому могут быть причинами:
- камни в желчных протоках;
- заболевания, в том числе панкреатит, опухоли различных внутренних органов.
- более темного цвета моча;
- кал, наоборот, более светлый;
- желтушность кожных покровов;
- кожный зуд.
Кроме того, причиной холестатической формы гепатита могут стать лекарственные препараты, в том числе гормональные контрацептивы, антибиотики, а также анаболические стероиды, алкоголь, токсины, нарушения со стороны эндокринной системы.
Все эти причины приводят к тому, что клетки печени разрушаются, и весь орган не может нормально функционировать.
Особая ситуация у беременных. У них поражение печени связано с индивидуальными особенностями организма. А именно – с чувствительностью клеток печени к влиянию женских половых гормонов. Поскольку у беременных гормональный фон меняется, страдает печень. Встречается заболевание примерно у 1% беременных.
Наши постоянная читательница

Холестатический гепатит имеет ряд выраженных признаков, свойственных для болезней печени.
Из всех симптомов болезней печени при холестатическом гепатите зуд будет особенно сильным. Вызвано это проникновением в кровь желчных кислот из-за увеличения в печени желчи. Также холестатический гепатит проявляется в виде ксантом, желтых пятен в уголках глаз, под кожей.
При остром течении заболевания может подниматься температура, ощущаться головные боли и расстройства пищеварения легкой степени – симптомы интоксикации.
Лабораторные исследования крови покажут повышение билирубина, холестерина и содержания меди.
Точный диагноз холестатической формы гепатита ставится на основании совокупности лабораторных анализов и инструментальных исследований. Главная задача – отличить данное заболевание от других болезней печени, в частности, гепатоза, фиброза и в первую очередь болезни Боткина.
Кроме биохимического анализа крови, в целях диагностики проводят также изучение специфических маркеров, применяя методы ПЦР и ИФА.
Врачом-гастроэнтерологом или гепатологом назначается УЗИ: исследуются печень, желчный пузырь, протоки, поджелудочная железа. Существует ряд дополнительных методов, помогающих при сложностях диагностики. Это разные виды холангиграфии, холецистографии и холангиопанкреатографии. В последнее время к инструментальным методам диагностики добавилась МРТ. Существует также печеночная пункционная биопсия.
Кроме постановки самого диагноза, определяется вид холестатического гепатита. Согласно действующей квалификации, болезнь может иметь вид:
- доброкачественной;
- агрессирующей;
- персистирующей;
В зависимости от вида и остроты холестатической формы гепатита назначается лечение.
После постановки диагноза определяется лечение холестатического гепатита, которое напрямую связано с причинами возникновения болезни.
- В первую очередь исключают поступление вредных веществ в организм, а именно медицинских препаратов, токсинов, вызывающих холестаз.
- Обязательно соблюдение диеты №5. Данная диета исключает жареное, жирное, острое, вместе с тем предполагает правильное полноценное питание. Если заболевание острое либо сопровождается другими проблемами ЖКТ, назначают диету №5а.
- Исключается алкоголь!
- Прием витаминов А, Е, В12.
- При внутрипеченочной форме холестаза назначают преднизолон по специальной схеме. Его употребление может продолжаться от одного-нескольких месяцев до нескольких лет.
Свои особенности имеет лечение заболевания у беременных. Здесь акцент делается на использование гепатопротекторов растительного происхождения.
Для лечения хронического холестатического гепатита у детей основным препаратом является преднизолон со строгим соблюдением дозировки в соответствии с возрастом. Курсы рассчитаны на 1-2 месяца в зависимости от активности процесса. В дальнейшем при контроле состояния больного, показаний анализов дозы препарата снижаются. Также в комплекс лечения включено использование противовирусных и иммуномоделирующих препаратов интерферона, антоксидантов. При необходимости, как детям, так и взрослым, беременным назначают экстракорпоральные методы детоксикации в виде плазмофереза и гемосорбции.
Довольно редко холетстатический гепатит может приводить к циррозу печени, хотя такая вероятность есть. В основном при соблюдении диеты, правильном лечении холестаз удается устранить.
Для здоровых людей, детей и взрослых, профилактика заключается в разумном отношении к своему здоровью и печени в частности. Правильное, под контролем, применение лекарственных препаратов. Осторожность в употреблении алкоголя. При возникновении тех или иных проблем с печенью и ЖКТ в общем – своевременное лечение.
Что касается людей, перенесших заболевание, для них рекомендации практически те же самые. Особенно опасаться стоит воздействия ядовитых веществ, в том числе и промышленного происхождения. Перед применением тех или иных лекарств обязательно советоваться с врачом.
Судя по тому, что вы сейчас читаете эти строки – победа в борьбе с заболеваниями печени пока не на вашей стороне… И вы уже думали о интерфероновой терапии? Оно и понятно, ведь гепатит С – очень серьезное заболевание, ведь правильное функционирование печени – залог здоровья и хорошего самочувствия. Тошнота и рвота, желтоватый или сероватый оттенок кожи, горечь во рту, потемнение цвета мочи и диарея… Все эти симптомы знакомы вам не по наслышке. Но возможно правильнее лечить не следствие, а причину?
Сегодня препараты нового поколения Софосбувир и Даклатасвир способны с 97-100% вероятностью навсегда излечить вас от гепатита C. Новейшие лекарства можно приобрести в России у официального представителя индийского фармгиганта Zydus Heptiza. Получить бесплатную консультацию по применению современных препаратов, а также узнать о способах приобретения вы можете на официальном сайте поставщика Zydus в России. Узнать подробнее >>
источник
Опубликовано в журнале:
Практика педиатра, сентябрь-октябрь, 2017
М. Г. Ипатова 1,2 к.м.н., Ю. Г. Мухина 1 д.м.н., проф., П. В. Шумилов 1 , д.м.н., проф.
1 ФГБОУ ВО РНИМУ им. Н. И. Пирогова Минздрава России, г. Москва
2 Детская городская клиническая больница № 13 им. Н. Ф. Филатова, Москва
Ключевые слова: печень, синдром холестаза, щелочная фосфатаза, гамма-глютамилтранспептидаза, лейцинаминопептидаза, 5-нуклеотидаза, желчные кислоты, билирубин, гепатопротективные препараты
Keywords: liver, cholestatic syndrome, alkaline phosphatase, gamma-glutamyltranspeptidase, leitinaminopeptidase, 5-nucleotidase, bile acids, bilirubin, hepatoprotective drugs
В статье изложены биохимические лабораторные показатели и их клиническое значение при заболеваниях печени, протекающих с синдромом холестаза. Подробно описаны механизмы действия гепатопротективных препаратов, применяемых при холестатическом синдроме.
Cиндром холестаза – нарушение синтеза, секреции и оттока желчи. В клинической практике холестаз подразделяют на внутрипеченочный и внепеченочный. Внутрипеченочный холестаз характеризуется уменьшением тока желчи и ее поступления в двенадцатиперстную кишку при отсутствии механического повреждения и обструкции внепеченочного билиарного тракта. Внутрипеченочный холестаз обусловлен либо нарушением механизмов образования и транспорта желчи на уровне гепатоцитов, либо повреждением внутрипеченочных протоков, либо сочетанием указанных факторов. Длительно сохраняющийся холестаз приводит к развитию билиарного фиброза или цирроза печени [1, 2].
Маркерами холестаза являются щелочная фосфатаза (ЩФ), гамма-глутамилтранспептидаза (ГГТ), лейцинаминопептидаза (ЛАП) и 5-нуклеотидаза. Эти ферменты локализованы в эндотелии желчных протоков и эпителии синусоидов, поэтому при холестазе под влиянием компонентов желчи они переходят в кровь.
Содержание билирубина в крови прогрессивно увеличивается обычно в течение первых 3 недель холестаза, преимущественно за счет конъюгированной фракции.
Наиболее достоверным маркером холестаза является повышение сывороточной концентрации желчных кислот, однако их определение не относится к рутинным диагностическим тестам.
Помимо вышеперечисленных показателей, при холестатическом синдроме повышается уровень липидов: холестерина, фосфолипидов, триглицеридов, липопротеидов. Однако в терминальной стадии поражения печени уровень холестерина может снижаться.
Повышение активности трансаминаз, как правило, не столь значительно, как повышение уровня маркеров холестаза. В то же время при острой обструкции магистральных протоков активность АСТ, АЛТ может быть более 10 норм.
Для пациентов с врожденными холестатическими заболеваниями важна ранняя диагностика, так как в ряде случаев для эффективного лечения достаточно заместительной терапии препаратами урсодезоксихолевой или холевой кислоты.
Референтные значения ЩФ: для новорожденных – 90–370 Ед/л; для детей до 1 года – 80–470 Ед/л, детей 1–10 лет – 65–360 Ед/л, 10–15 лет – до 440 Ед/л, старше 15 лет – до 130 Ед/л; для беременных в третьем триместре – до 250 Ед/л.
Щелочная фосфатаза (ЩФ) катализирует отщепление фосфорной кислоты от ее органических соединений. Название ЩФ получила в связи с тем, что для нее оптимальный рН – 8,6– 10,1. Фермент расположен на клеточной мембране и принимает участие в транспорте фосфора. Двухвалентные ионы, такие как Mg2+, Co2+, Mn2+, являются активаторами фермента, Zn2+ входит в структуру активного центра. Фосфаты, бораты, оксалаты подавляют активность всех форм фермента. Период полураспада фермента составляет приблизительно 7 дней. Щелочная фосфатаза содержится практически во всех органах, но максимальная ее активность выявляется в гепатобилиарной системе, костной ткани, кишечнике, плаценте, лактирующей молочной железе. Для диагностических целей чаще всего проводят определение активности костной и печеночной изоформ щелочной фосфатазы [3–5].
Костную щелочную фосфатазу продуцируют остеобласты – крупные одноядерные клетки, лежащие на поверхности костного матрикса в местах интенсивного формирования кости. Видимо, благодаря внеклеточному расположению фермента в процессе кальцификации можно проследить прямую связь между заболеванием кости и активностью фермента в сыворотке крови [6].
Активность печеночной формы фосфатазы наиболее часто повышается вследствие повреждения или деструкции гепатоцитов (печеночно-клеточный механизм) или нарушения транспорта желчи (холестатический механизм). Печеночно-клеточный механизм повышения активности щелочной фосфатазы играет ведущую роль при вирусных и аутоиммунных гепатитах, токсических и лекарственных повреждениях печени [6].
Патологические состояния, при которых повышается ЩФ, представлены в табл. 1.
Таблица 1. Причины повышения уровня щелочной фосфатазы
| Внепеченочное повышение ЩФ | Гепатобилиарные причины повышения ЩФ |
| Болезни крови: I, II стадии болезни Ходжкина, лимфогрануломатоз, другие заболевания крови | Обструкция желчных протоков (опухоль головки ПЖ, камень в общем желчном протоке, первично-склерозирующий холангит, стриктура желчных протоков, атрезия желчных протоков) |
| Заболевания кишечника: синдром мальабсорбции, воспалительные и инфекционные заболевания кишечника | Внутрипеченочный холестаз: лекарственный гепатит (некоторые антибиотики, гормональные контрацептивы и др.), первичный билиарный цирроз, отторжение печени после трансплантации |
| Патология костной системы: переломы, остеомиелит, рахит, болезнь Педжета, остеогенная саркома, метастазы в кости | Инфекционные и неинфекционные заболевания печени (острый и хронический вирусные гепатиты, некоторые наследственные заболевания обмена веществ и др.) |
| Застойная сердечная недостаточность | Аутоиммунные гепатиты |
Учитывая широкий спектр причин, вызывающих повышение ЩФ, данный фермент необходимо одномоментно смотреть с другими маркерами холестаза (5-нуклеотидазой, лейцинаминопептидазой или гамма-глютамилтранспептидазой). Уровни данных энзимов обычно повышаются параллельно с повышением уровня щелочной фосфатазы у пациентов с заболеваниями печени, но не повышены при патологии костей.
Следует отметить, что физиологическое повышение щелочной фосфатазы отмечается во время интенсивного роста (например, на первом году жизни, у подростков), у женщин в третьем триместре беременности (из-за притока плацентарной щелочной фосфатазы в кровь).
Низкий уровень ЩФ в сыворотке крови отмечается при гипотиреозе, пернициозной анемии, дефиците цинка, врожденной гипофосфатазии.
Референтные значения γ-глутамилтранспептидазы: у детей до 1 месяца – до 163, до года – ниже 91, у женщин – 11–32, у мужчин – 18–50 МЕ.
Гамма-глутамилтранспептидаза (гаммаглутамилтрансфераза, ГГТ) катализирует перенос гамма-глутамилового остатка с гамма-глутамилового пептида на аминокислоту, другой пептид или иной субстрат. В организме человека фермент участвует в метаболизме глутатиона – пептида, состоящего из остатков глутаминовой кислоты, цистеина, глицина, который играет важную роль во многих обменных процессах [7].
Наиболее высокая активность ГГТ обнаружена в почках: в 7000 раз выше, чем в сыворотке крови. Содержание ГГТ в сыворотке крови здорового человека обычно незначительно и связано с ее экскрецией из клеток печени, где активность фермента в 200–500 раз выше. Кроме того, ГГТ содержится в клетках поджелудочной железы (в 600 раз выше, чем в сыворотке крови). Незначительная активность фермента регистрируется в кишечнике, головном мозге, сердце, селезенке, простате и скелетных мышцах. В связи с высоким содержанием ГГТ в тканях простаты, активность ГГТ у мужчин примерно на 50% выше, чем у женщин. В клетке ГГТ локализована в мембране, лизосомах и цитоплазме, причем мембранная локализация фермента характерна для клеток с высокой секреторной, экскреторной или (ре-)абсорбционной способностью.
Несмотря на то, что активность фермента наиболее высока в почках, источник сывороточной активности ГГТ – преимущественно гепатобилиарная система. Данный фермент более чувствителен к нарушениям в клетках печени, чем щелочная фосфатаза.
Как правило, при острых гепатитах активность ГГТ повышается раньше, чем активность АСТ и АЛТ. На пике заболевания активность ГГТ ниже (повышена в 2–5 раз), чем активность аминотрансфераз, и нормализуется значительно медленнее. Это позволяет использовать ГГТ для контроля за выздоровлением больного. Наиболее высокую активность ГГТ (в 5–30 раз выше референтного интервала) наблюдают при внутри- и внепеченочном холестазе. Несколько меньшие значения активности фермента регистрируют при первичных опухолях печени. При злокачественных опухолях другой локализации постепенное увеличение активности ГГТ указывает на наличие метастазов в печени. Активность ГГТ может быть использована в качестве маркера рака поджелудочной и предстательной железы, так как отражает ремиссию и рецидивы заболевания [6].
В связи с тем, что ГГT, помимо клеточной мембраны, содержится в микросомах гепатоцитов, лекарственные препараты из группы индукторов микросомального окисления способны стимулировать ее активность. К индукторам микросомальных ферментов печени относятся снотворные средства (барбитураты, хлоралгидрат), транквилизаторы (диазепам, хлордиазепоксид, мепробамат), нейролептики (хлорпромазин, трифлуоперазин), противосудорожные (фенитоин), противовоспалительные (диклофенак, парацетомол), некоторые антибиотики, гормональные препараты. Поэтому определение активности ГГТ используют для установления гепатотоксичности – она повышается в 90% случаев [6].
В большинстве случаев у таких больных в крови одновременно повышается и активность трансаминаз. Особенно чувствительна активность ГГТ к влиянию на печень длительного потребления алкоголя. У лиц, злоупотребляющих алкоголем, активность ГГТ в сыворотке крови коррелирует с количеством принимаемого алкоголя. Тест особенно ценен для контроля лечения алкоголизма. Прекращение приема алкоголя снижает активность фермента приблизительно на 50% в течение 10 дней.
Уровень ГГТ может увеличиваться в 5–15 раз и при острых и хронических панкреатитах, а также в случаях злокачественных заболеваний поджелудочной железы. Наиболее значимые патологические состояния, вызывающие повышение ее активности, приведены ниже:
- обтурация внутрипеченочных и внепеченочных желчных протоков;
- заболевания печени (острые и хронические гепатиты, лекарственные поражения печени, цирроз печени, опухоли и метастазы в печень);
- панкреатиты и опухоли поджелудочной железы;
- интоксикация этанолом (даже при умеренном употреблении алкоголя).
Референтные значения лейцинаминопептидазы в норме – 15–40 МЕ/л.
Лейцинаминопептидаза (ЛАП) – это протеолитический фермент, гидролизирующий тканевые аминокислоты от N-терминальных белков и полипептидов. Этот фермент обнаружен во всех тканях человека. Самые высокие концентрации фермента выявляются в печени (в основном в желчном эпителии), почках, тонкой кишке.
Сывороточную активность ЛАП в клинической практике определяют в основном для подтверждения синдрома холестаза. ЛАП имеет примерно такое же клиническое значение, как и щелочная фосфатаза. Однако активность ЛАП при заболеваниях костной ткани практически не меняется. Поэтому определение ЛАП используется для дифференциальной диагностики заболеваний гепатобилиарной системы и костной ткани, когда повышена активность щелочной фосфатазы. ЛАП повышается при механической желтухе, при метастазах в печень, даже в отсутствии желтухи, тогда как при других заболеваниях печени, например, при гепатите и циррозе, ее активность повышается в значительно меньшей степени.
Активность ЛАП также может повышаться при острых панкреатитах и холециститах, у больных саркоидозом, системной красной волчанкой, инфекционным мононуклеозом, при опухолях различной локализации. Активность ЛАП возрастает на поздних стадиях беременности, что связано с появлением плацентарной формы фермента в сыворотке крови [6].
Референтные значения 5-нуклеотидазы в норме – 2–17 МЕ/л.
5-нуклеотидаза (5-НТ) – фермент, катализирующий гидролиз нуклеотид-5-фосфатов. Фермент распространен во многих тканях организма (печень, мозг, мышцы, почки, легкие, щитовидная железа, аорта). В печени фермент присутствует в желчных канальцах, синусах и клетках Купфера. Повышение активности 5-нуклеотидазы происходит параллельно активности щелочной фосфатазы при холестазах любой локализации, но данный фермент более чувствителен к первичному и вторичному билиарному циррозу, а также к хроническому активному гепатиту [6].
Главное отличие 5-нуклеотидазы от щелочной фосфатазы – отсутствие активности при патологии костной системы.
Референтные значения желчных кислот в норме – 2,5–6,8 мкмоль/л
Желчные кислоты (ЖК) являются надежным маркером холестаза любой этиологии (гепатиты вирусного и токсического генеза, билиарный цирроз, первичный склерозирующий холангит, длительная подпеченочная механическая желтуха, поражение печени при алкоголизме, гепатоцеллюлярная карцинома, острый холецистит, муковисцидоз и др.). Прием некоторых групп лекарственных препаратов может влиять на концентрацию желчных кислот в крови.
Так, повышают результат теста циклоспорин, изониазид, метотрексат, рифампицин, фузидиновая кислота понижает холестирамин. При болезнях печени нарушается удаление желчных кислот из крови воротной вены, что обусловлено как поражением паренхимы, так и портокавальными шунтами. Кроме того, желчные кислоты поступают обратно в кровь из поврежденных гепатоцитов или из желчных путей при их обструкции.
С накоплением в тканях токсичных желчных кислот в настоящее время связывают развитие кожного зуда при синдроме холестаза. Выраженность его может быть разной: от эпизодического, не замечаемого пациентом, до тяжелого, инвалидизирующего (например, при первичном билиарном циррозе).
На генетические дефекты синтеза ЖК приходится приблизительно 1–2% холестатических заболеваний (например, прогрессирующий семейный внутрипеченочный холестаз или болезнь Байлера, дефект амидирования желчных кислот, врожденное нарушение синтеза первичных желчных кислот др.) [8].
Прогрессирующий семейный внутрипеченочный холестаз (в англоязычной литературе – Progressive Familial Intrahepatic Cholestasis – PFIC, ПСВХ) представляет собой группу аутосомно-рецессивных заболеваний, которые манифестируют у новорожденных либо в раннем детском возрасте и приводят к формированию цирроза печени в течение, как правило, первого десятилетия жизни (табл. 2).
Таблица 2. Основные характеристики прогрессирующего семейного внутрипеченочного холестаза и врожденного нарушения синтеза желчных кислот (А.В. Дегтярева, 2016)
В табл. 3 приведены биохимические показатели при разных формах холестаза [5].
Таблица 3. Лабораторные показатели разных форм холестаза.
| Форма холестаза | Показатели лабораторных тестов |
| Холестаз без желтухи | ЩФ ↑, ЛАП ↑, ГГТ ↑ |
| Холестаз без желтухи, но с повреждением гепатоцитов | ЩФ ↑, ЛАП ↑, ГГТ ↑, АЛТ ↑, АСТ ↑, ГлДГ ↑ |
| Холестаз с желтухой | ЩФ ↑, ГГТ ↑, билирубин ↑, ХС↑ |
| Холестаз с желтухой и повреждением гепатоцитов | ЩФ ↑, ГГТП ↑, билирубин ↑, ХС↑ АЛТ ↑, АСТ ↑, ГлДГ ↑ |
Примечание: ЩФ – щелочная фосфатаза, ЛАП – лейтиаминопептидаза, ГГТ – гамма-глютмилтранспептидаза, АЛТ – аланинаминотрансфераза, АСТ – аспартатаминотрансфераза, ГлДГ – глутаматдегидрогеназа.
При некоторых холестатических заболеваниях печени, обусловленных дефектом синтеза желчных кислот, уровень ГГТ в сыворотке крови может быть низким или в пределах референтных значений (например, врожденное нарушение синтеза первичных желчных кислот).
К дополнительным маркерам холестаза относятся билирубин, холестерин, фосфолипиды и β-липопротеиды. Однако эти показатели могут рассматриваться как маркеры холестаза только при их одновременном повышении с другими биохимическими показателями (ЩФ, ГГТ, 5-НТ, ЛАП).
При выраженном холестазе уровень холестерина может повышаться до 2–4 норм и выше. В свою очередь изолированное повышение холестерина имеет другие причины и не свидетельствует о наличии холестаза у пациента. Учитывая тот факт, что холестерин синтезируется в печени, в случае тяжелой печеночноклеточной недостаточности даже выраженный холестаз может не сопровождаться повышением холестерина (чаще отмечается его снижение в рамках гепатодепрессивного синдрома).
Референтные значения концентрации общего билирубина в сыворотке крови у новорожденных детей на первые сутки жизни – до 68 мкмоль/л, у взрослых – 3,4–20,5 мкмоль/л.
Исследование уровня общего билирубина и его фракций проводят для дифференциальной диагностики желтух. В зависимости от того, какой тип билирубина присутствует в сыворотке крови – неконъюгированный (непрямой) или конъюгированный (прямой), гипербилирубинемию классифицируют как неконъюгированную и конъюгированную, соответственно.
Гипербилирубинемия характерна для многих наследственных заболеваний обмена веществ (дефицит α1-антитрипсина, галактоземия, тирозинемия, болезнь Байлера, пероксисомные заболевания, болезнь Ниманна–Пика и др.).
Прямой билирубин в сыворотке крови
Референтные значения содержания прямого билирубина в сыворотке крови – 0–0,2 мг/дл или 0–3,4 мкмоль/л.
При паренхиматозной желтухе наступает деструкция печеночных клеток, нарушается экскреция прямого билирубина в желчные капилляры, и он попадает непосредственно в кровь, где содержание его значительно увеличивается. Кроме того, снижается способность печеночных клеток синтезировать глюкурониды билирубина, вследствие чего количество непрямого билирубина в крови также увеличивается [5].
При механической желтухе нарушено выделение желчи, что приводит к резкому увеличению содержания прямого билирубина в крови. Несколько повышается в крови и концентрация непрямого билирубина. При гемолитической желтухе содержание прямого билирубина в крови не изменяется.
Преимущественно прямая гипербилирубинемия.
- Нарушение экскреции билирубина в желчь.
А. Наследственные нарушения.- Синдром Дабина–Джонсона.
- Синдром Ротора.
- Доброкачественный рецидивирующий внутрипеченочный холестаз.
Б. Приобретенные нарушения.
- Поражение паренхимы печени (например, при вирусном или лекарственном гепатите, циррозе печени).
- Прием некоторых препаратов (пероральные контрацептивы, андрогены, хлорпромазин).
- Алкогольное поражение печени.
- Сепсис.
- Послеоперационный период.
- Парентеральное питание.
- Холестаз беременных.
- Патология желчных протоков.
- Пороки развития желчных путей (стриктуры, атрезия, кисты желчных протоков).
- Билиарный цирроз печени (первичный или вторичный).
- Первичный склерозирующий холангит.
- Болезнь Кароли (врожденное расширение желчных протоков).
- Холедохолитиаз.
- Злокачественные новообразования (холангиокарцинома, рак фатерова соска).
- Гельминтозы (печеночные трематодозы, аскаридоз).
Б. Сдавление.
- Злокачественные новообразования (рак поджелудочной железы, лимфомы, метастазы в лимфатические узлы ворот печени).
- Воспаление (панкреатит).
Референтные значения концентрации непрямого билирубина в сыворотке крови – менее 3,4–17,1 мкмоль/л.
Исследование непрямого билирубина (НБ) играет важнейшую роль в диагностике гемолитических анемий. Повышение концентрации НБ при гемолитической анемии обусловлено интенсивным его образованием вследствие гемолиза эритроцитов, и печень оказывается неспособной к образованию столь большого количества глюкуронидов билирубина. Содержание непрямого билирубина повышается при желтухе новорожденных, синдромах Жильбера, Криглера–Найяра. При перечисленных синдромах нарушена конъюгация непрямого билирубина с глюкуроновой кислотой.
Преимущественно непрямая гипербилирубинемия.
- Повышенное образование билирубина.
- Гемолиз.
- Неэффективный эритропоэз.
- Талассемия.
- Сниженный захват билирубина в печени.
- Длительное голодание.
- Сепсис.
- Конкурентная связь белков с лекарствами.
- Нарушение коньюгации билирубина.
А. Наследственная недостаточность глюкуронилтрансферазы.- Синдром Жильбера.
- Синдром Криглера–Найяра I типа.
- Синдром Криглера–Найяра II типа.
Б. Физиологическая желтуха новорожденных.
В. Приобретенная недостаточность глюкуронилтрансферазы.- Прием некоторых препаратов (например, хлорамфеникола).
- Желтуха, связанная с грудным вскармливанием.
- Гипотиреоз.
- Поражение паренхимы печени (гепатиты, цирроз).
У пациентов с холестазом и гепатобилиарными заболеваниями глюкораниды билирубина способны прочно связываться с альбумином в сыворотке крови. Таким образом, период полураспада этой фракции билирубина вместо 4-часового распада становится равен полураспаду альбумина (14–20 дней)! Это не связано с состоянием печени.
Гепатопротекторные препараты, применяемые при синдроме холестаза, представлены в табл. 4 [10].
Таблица 4. Эффективность гепатопротекторов при синдроме холестаза (по С. В. Морозову с соавт., 2011 и Н. Б. Губергриц, 2012)
| Препарат | Синдром цитолиза |
| Липоевая кислота | – |
| ЭФЛ | – |
| Препараты животного происхождения | – |
| Силимарин | – |
| L-орнитин L-аспартат | – |
| Адеметионин | + |
| УДХК (Урсодезоксихолевая кислота) | + |
Примечание: (+) – положительный терапевтический эффект; (-) – эффект отсутствует.
Адеметионин эффективен при внутридольковом варианте холестаза (нарушение синтеза и тока желчи). Антихолестатический эффект обусловлен повышением подвижности и поляризации мембран гепатоцитов вследствие стимуляции синтеза в них фосфатидилхолина. Это улучшает функцию ассоциированных с мембранами гепатоцитов транспортных систем желчных кислот (ЖК) и способствует пассажу ЖК в желчевыводящую систему. Стимулирует детоксикацию ЖК – повышает содержание в гепатоцитах конъюгированных и сульфатированных ЖК. Конъюгация с таурином повышает растворимость ЖК и выведение их из гепатоцита.
Сульфатирование обеспечивает возможность элиминации ЖК почками, облегчает их прохождение через мембрану гепатоцита и выведение с желчью. Кроме того, сульфатированные ЖК защищают мембраны клеток печени от токсического действия несульфатированных ЖК (в высоких концентрациях присутствуют в гепатоцитах при внутрипеченочном холестазе).
У пациентов с диффузными заболеваниями печени (цирроз, гепатит) с синдромом внутрипеченочного холестаза адеметионин понижает выраженность кожного зуда, улучшает биохимические показатели (уровень прямого билирубина, активность ЩФ, аминотрансфераз и др). Разрешен при внутрипеченочном холестазе беременных в III триместре [2; 11; 12].
Побочные действия: гастралгия; диспепсия; изжога; бессонница, аллергические реакции.
Противопоказания: повышенная чувствительность к компонентам препарата; генетические нарушения, влияющие на метиониновый цикл и/или вызывающие гомоцистинурию и/или гипергомоцистеинемию (дефицит цистатионин бета-синтазы, нарушение метаболизма витамина В12); 1-й и 2-й триместры беременности; период лактации (грудного вскармливания); возраст до 18 лет из-за отсутствия исследований по эффективности и безопасности.
В случае клинической необходимости назначения адеметионина в детской практике вопрос решается через консилиум или при разрешении локального этического комитета при информированном согласии родителей. Наши клинические наблюдения за детьми показали положительный эффект от применения адеметионина в виде снижения ЩФ, ГГТ, нормализации АЛТ и АСТ. Ни у одного из наблюдаемых нами пациентов не было отмечено каких-либо побочных эффектов. Детям до 10 кг назначается 50–100 мг/сут, от 10 до 20 кг 100– 200 мг/сут, выше 20 кг – 200–400 мг/сут [13].
Урсодезоксихолевая кислота (УДХК) – нетоксичная, третичная, гидрофильная желчная кислота, которая стимулирует билиарную секрецию ЖК и других органических анионов (например, глюкоронидов билирубина, конъюгатов глутатиона) и предотвращает индуцированный гидрофобными ЖК холестаз.
УДХК стимулирует экспрессию транспортных белков, необходимых для билиарной секреции в гепатоците, а также продвижение и включение транспортных молекул в каналикулярную мембрану. На фоне приема препарата уменьшается энтерогепатическая циркуляция гидрофобных желчных кислот, предупреждается их токсический эффект на мембраны гепатоцитов и эпителий желчных протоков [2; 14; 15].
Побочные действия: неоформленный стул; аллергические реакции; при лечении первичного билиарного цирроза очень редко – острые боли в правой верхней части живота. При лечении развитых стадий первичного билиарного цирроза очень редко – декомпенсация цирроза печени, которая исчезает после отмены препарата.
Противопоказания: повышенная чувствительность к компонентам препарата; рентгеноположительные (с высоким содержанием кальция) желчные камни; нефункционирующий желчный пузырь; острые воспалительные заболевания желчного пузыря, желчных протоков и кишечника; цирроз печени в стадии декомпенсации; выраженные нарушения функции почек, печени, поджелудочной железы.
Важно отметить, что согласно рекомендациям EASL и РГА УДХК является препаратом выбора при практически любых заболеваниях, протекающих с синдромом холестаза (табл. 5) [2].
Таблица 5. Рекомендации Российской гастроэнтерологической ассоциации по применению УДХК при холестазах (по В. Т. Ивашкину с соавт., 2015)
| Патологическое состояние | Рекомендации |
| Первичный билиарный цирроз (ПБЦ) | УДХК 13–15 мг/кг При «субоптимальном ответе» на прецирротической стадии – УДХК + Будесонид 6–9 мг/сут |
| Первичный склерозирующий холангит (ПСХ) | УДХК (15–20 мг/кг) улучшает печеночные пробы и суррогатные прогностические маркеры, но не об-ладает доказанным влиянием на выживаемость, УДХК может быть рекомендована в группах высокого риска по развитию колоректального рака |
| Перекрестные синдромы (ПБЦ-АИГ, ПСХ-АИГ) | Комбинированная терапия: УДХК и глюкокортикостероиды или другие иммуносупрессанты |
| Муковисцидоз | УДХК (20–30 мг/кг/день) улучшает печеночные пробы и гистологическую картину |
| Другие генетические холестатические заболевания печени | В ряде случаев возможно применение УДХК |
| Лекарственный холестаз | Применение УДХК, адеметионина и кортикостероидов для терапии может быть успешно |
| Холестаз во время беременности (в том числе ВХБ) | При холестатических заболеваниях разрешается применение УДХК во втором и третьем триместрах беременности |
Для ускорения нормализации лабораторных показателей и уменьшения клинических проявлений холестаза целесообразно комбинированное лечение адеметионином (предпочтительно в парентеральной форме) с УДХК.
Все больные с холестазом должны принимать препараты кальция и витамин D перорально в качестве составной части программы по предупреждению остеопороза. В случаях выраженного холестаза при наличии стеатореи или доказанном низком уровне жирорастворимых витаминов следует назначить витамины А, Е и К per os [2].
источник
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Известно, что хронический гепатит (ХГ) независимо от этиологической формы может иметь различной степени выраженности синдром холестаза, причем при ХГ алкогольном, холестатическом и холангиогенном этот синдром является ведущим и встречается в 11–55% случаев [1]. Клиническим проявлением этого синдрома служит кожный зуд, однако он обнаруживается только у 10–40% больных [1]. Появление желтухи при синдроме холестаза утяжеляет общее состояние больного. Наличие синдрома холестаза, как правило, ухудшает течение ХГ: из–за интоксикации и симптоматики утяжеляется общее состояние больного, снижается эффективность препаратов (например, антивирусных лекарств при ХГ вирусной этиологии), Из препаратов, воздействующих на определенные звенья патогенеза холестаза, в настоящее время широко используются адеметионин и урсодеоксихолевая кислота. Однако эти препараты имеют зарубежное происхождение, да и с экономической точки зрения доступны далеко не всем больным. В связи с этим значительный интерес представляет использование отечественного препарата Силимар (компания «Вилар», РФ) в терапии синдрома холестаза при ХГ. Силимар – препарат очищенного сухого экстракта, получаемого из плодов расторопши пятнистой, содержащей флаволигнаны и другие флавоноиды.
Целью исследования явилась оценка эффективности лечения Силимаром больных ХГ различной этиологии с синдромом холестаза в зависимости от степени активности процесса.
Материалы и методы
Было обследовано 25 больных ХГ различной этиологии с синдромом холестаза и 10 практически здоровых лиц (контрольная группа). Этиологические формы ХГ представлены следующим образом: вирусный – 7 человек (из них HBV – у 2, HCV – у 4 и HGV – у 1 человека), алкогольный – 8 человек, смешанный (вирусный и алкогольный) – 3 человека, криптогенный – 2 человека, холестатический – 3 человека и холангиогенный – 2 человека. У 9 из 25 больных (20 мужчин и 5 женщин) обнаружен ХГ в стадии цирроза печени (ЦП), функциональный класс по Чайлд–Пью «А» – 7 человек и «В» – 2 человека. Возраст больных – от 20 до 70 лет. Лечение Силимаром проводилось следующим образом: у 16 больных – монотерапия в дозе 2 таблетки 3 раза в день (или 600 мг/сутки) сразу после еды и у 9 больных ХГ в стадии ЦП – монотерапия в той же дозе и детоксикационная терапия. Курс лечения составил 1 месяц.
В работе использовались методы оценки: клинический (оценка боли и/или тяжести в правом подреберье, тошноты, кожного зуда, слабости и утомляемости), биохимические тесты (оценка показателей цитолиза – АЛТ и ACT, холестаза – общего билирубина, холестерина (ХС), триглицеридов (ТГ), щелочной фосфатазы (ЩФ), гаммаглутаматтранспептидазы (ГГТ); общего белка и его фракций – альбуминов и глобулинов), УЗИ с оценкой размеров печени и селезенки, сократительная функция желчного пузыря. Критериями эффективности терапии Силимаром явилась динамика вышеуказанных тестов исходно и через 1 месяц после терапии.
Результаты исследования
Полученные результаты представлены в таблицах 1–4. Исходно у лиц контрольной группы зафиксированы следующие биохимические показатели: АЛТ – 40,3±3,4 Е/л, ACT – 39,8±3,2 Е/л, общий билирубин – 18,3±1,1 мкмоль/л, ХС – 5,0±0,4 ммоль/л, ТГ – 1,6±0,1 ммоль/л, ЩФ –1,7±0,1 Е/л, ГГТ – 40,8±3,5 Е/л, общий белок – 72,4±6,9 г/л и его фракции в виде альбуминов и глобулинов, причем последние считали в пределах разброса нормальных величин. У больных ХГ динамика клинических симптомов представлена в таблице 1.
Как следует из таблицы, исходно клинические симптомы встречались у 45% больных в виде боли и/или тяжести в правом подреберье, слабости и утомляемости, затем у 30% пациентов – тошнота и у 16% больных – кожный зуд. После лечения боли и/или тяжесть в правом подреберье, тошнота исчезли в срок от 6 до 8 дней, кожный зуд – в срок от 15 до 20 дней. Слабость и утомляемость уменьшились и сохранились при выписке больных. Итак, терапия Силимаром приводила к исчезновению правоподреберной боли и/или тяжести, диспепсических симптомов (тошноты и кожного зуда), уменьшению астеноневротических проявлений (слабости и утомляемости).
У больных изучались в динамике наблюдения биохимические показатели, которые представлены в таблице 2. Как видно из таблицы, у больных исходно по сравнению с нормой в той или иной степени были повышены показатели холестаза и цитолиза, при этом общий белок и его фракции в виде альбуминов и глобулинов были в пределах нормы.
После лечения препаратом показатели общего белка и его фракций не изменились и по–прежнему оставались в пределах нормы. Полученные результаты косвенно подтверждают положение о том, что препарат не влияет на белково–синтетическую функцию печени. В то же время показатели холестаза уменьшились: общий билирубин и ГГТ снизились до цифр, превышающих норму в 1,4 раза и в 2,1 раза соответственно; отмечена нормализация показателей ХС, ТГ и ЩФ. Показатели цитолиза также стали меньше, при этом АЛТ и ACT снизились до цифр, превышающих норму в 1,2 раза. Тенденция к нормализации АЛТ и ACT произошла у 55% больных при всех этиологических формах ХГ. В этом заключается гепатопротективное действие препарата.
Таким образом, лечение Силимаром больных ХГ сопровождалось, в основном, нормализацией показателей холестаза и цитолиза.
У больных изучалась в динамике степень активности ХГ (результаты представлены в таблице 3).
Из данной таблицы следует, что после терапии препаратом пациентов ХГ, имевших слабо и умеренно выраженную активность, она стала достоверно меньше, а у больных ХГ с минимально выраженной активностью, наоборот, – достоверно больше. Итак, подтверждается гепатопротективное действие препарата.
У 10 пациентов исследовалась сократительная функция желчного пузыря. Изучение показало, что после терапии Силимаром произошла нормализация сократительной функции желчного пузыря у 67% больных, исходно имевших гипомоторную дискинезию (табл. 4).
По данным УЗИ в динамике наблюдения размеры печени и селезенки не изменялись. При терапии Силимаром побочных реакций не обнаружено.
Механизмы развития синдрома холестаза многофакторны. Так, в основном преобладают гепатоцеллюлярный и каналикулярный холестазы, которые могут быть обусловлены вирусным, алкогольным, лекарственным, токсическим поражениями, метаболическими нарушениями (доброкачественный возвратный внутрипеченочный холестаз, холестаз беременных, муковисцидоз, a1–недостаточность). В основе формирования клинических проявлений холестаза лежат три фактора: избыточное поступление элементов желчи в кровь, уменьшение или отсутствие желчи в кишечнике, воздействие компонентов желчи на печеночные клетки и канальца [2]. Анализ изменений показателей холестаза и сократительной функции желчного пузыря показал, что терапия Силимаром сопровождается слабо выраженным холеретическим действием (т.е. препарат стимулирует выделение желчи из печени и уже вторичное сокращение желчного пузыря) за счет регуляции активности ферментов желчных каналец и протоков (ЩФ, ГГТ), а снижение показателей общего билирубина, ХС и ТГ, по–видимому, обусловлено холерезом.
В то же время нормализация показателей цитолиза и снижение степени активности ХГ при лечении Силимаром обусловлены гепатопротективным эффектом, что связано с торможением индикаторных ферментов и усилением активности цитохромов. Результатом последних является восстановление нарушенной проницаемости клеточных мембран гепатоцитов [2]. Немаловажным является и антиоксидантный эффект – Силимар улавливает свободные радикалы и прерывает цикл перекисного окисления липидов. Кроме того, он оказывает метаболическое действие, которое заключается в стимуляции синтеза белка и ускорении регенерации поврежденных гепатоцитов.
Выводы
1. Препарат Силимар обладает холеретическим эффектом с чем, по–видимому, и связано влияние на синдром холестаза.
2. Силимар обладает гепатопротективным действием, обусловленным торможением индикаторных ферментов и стимулирующим действием на активность цитохромов печени.
3. Терапия с использованием препарата Силимар не выявила побочных реакций.
Литература
1. Лечение основных проявлений болезней печени. Клиническая фармакология и терапия. 1996, №1, с.4–8.
2. Минушкин О.Н. Некоторые гепатопротекторы в лечение заболеваний печени. Лечащий врач, 2002, №6, с. 55–58.
источник
Печень является самой большой железой в человеческом организме. В ее функциях вывод токсических соединений, осуществление химических реакций, выработка жизненно важных ферментов и многие другие.
Холестатический гепатит — редкое воспалительное заболевание данного паренхиматозного органа, которое сопровождается нарушениями в процессе перемещения желчи. Из-за патологических изменений эта биологическая субстанция скапливается в печени.
В группе риска люди пожилого возраста и беременные женщины. Холестаз может появиться в анамнезе ребенка. Патогенез данной разновидности гепатита характеризуется резким снижением экскреторной функции, поражением клеток и протоков билиарной системы. Холестатическое воспаление печени плохо поддается лечению. При появлении симптомов гепатита терапевт направляет больного к гастроэнтерологу, хирургу и врачу гепатологу.
По локализации холестаз бывает внепеченочным и внутрипеченочным. Недуг ведет к повышению концентрации специфических веществ в крови. При отсутствии своевременного лечения острый холестатический гепатит переходит в хроническую форму. Инфильтративные изменения в печени провоцируют развитие цирроза билиарного типа. Недостаток желчи негативно сказывается на функциональности пищеварительной системы.
Заболевание может развиться вследствие негативного воздействия следующих факторов:
- Застой желчи (внепеченочный, внутрипеченочный).
- Переход воспалительного недуга из острой фазы в хроническую.
- Микоплазменная инфекция.
- Билиарная атрезия (от данного заболевания может пострадать только ребенок).
- Механическое повреждение гепатоцитов и желчевыводящих протоков, локализованных в печени.
- Другие виды вирусного гепатита печени.
- Синдром Эпштейна-Барра.
- Заражение цитомегаловирусом.
- Герпес.
- Медикаментозная терапия, проводимая посредством контрацептивов, Аминазина, стероидов анаболического типа, диуретиков, антибиотических препаратов.
- Токсическое (в том числе алкогольное) поражение печени.
- Патологии эндокринной системы.
- Асоциальный образ жизни.
- Недуги аутоиммунного характера.
- Муковисцидоз.
- Склерозирующий холангит, сопровождающийся воспалением кишечника.

Холестаз печени часто возникает на фоне мочекаменной болезни, холецистита, панкреатита, онкологии. В ходе прогрессирования этой разновидности гепатита происходит необратимое разрушение гепатоцитов. Это ведет к появлению частичной (впоследствии полной) дисфункции печени. Если определить фактор, вызвавший сбои в работе паренхиматозного органа, невозможно, диагностируют холестатический гепатит идиопатического типа.
Вероятность развития гепатита повышается во время беременности. Это обусловлено гормональной перестройкой, происходящей в организме будущей матери. Они влияют на все внутренние органы, в том числе печень и поджелудочную железу. Выделяют несколько форм холестатического недуга, среди них:
- активная;
- неактивная;
- рецидивная;
- прогрессивная;
- длительная;
- доброкачественная;
- агрессивная.
Клинические признаки холестатического гепатита схожи с проявлениями других заболеваний печени. К специфическим симптомам причисляют зуд кожных покровов и более интенсивную желтуху. Первый является следствием того, что в составе крови увеличивается количество компонентов желчи.
В перечень симптомов гепатита также включают ксантомы (желтые пятна на локтях, коленях и ягодицах), обесцвеченный кал, потемневшую урину. При проведении физикального исследования врач фиксирует изменение таких параметров, как размер и плотность печени. При этом спленомегалия чаще всего отсутствует. Интенсивность имеющихся проявлений определяется выраженностью холестаза.
К неспецифическим признакам гепатита относят повышенную температуру тела, боль в области правого подреберья, неприятные ощущения, возникающие после приема пищи. В клинической картине холестатической болезни часто присутствует нехватка таких элементов, как:
- Ретинол — снижение трудоспособности, ослабление иммунной защиты, частичная потеря сумеречного зрения, ухудшение состояния кожных покровов.
- Кальциферол — появление рахита, мышечных болей, судорожного синдрома, излишней раздражительности, общего недомогания.
- Токоферол — ранее старение, слабость мышечных волокон, снижение зрительной функции.
- Филлохинон — низкий уровень протромбина, внутренние кровотечения, гематомы.
При подозрении на холестатический гепатит доктор проводит стандартное диагностическое обследование. На первом этапе он собирает анамнез. Пациент должен рассказать об имеющейся симптоматике, генетических патологиях, прогрессирующих хронических заболеваниях. Получив необходимую информацию, доктор проводит физикальное обследование (внешний осмотр, пальпацию печени).
На следующей стадии диагностики больной сдает биологические материалы для осуществления лабораторного исследования. Чтобы определить точную причину недомогания, делают ОАМ, ОАК, биохимический анализ крови, ИФА, ПЦР, коптограмму. Наибольшее значение имеет степень активности трансаминаз, уровень билирубина, щелочной фосфатазы и холестерина.
В диагностическую схему для выявления гепатита обязательно включают:
- УЗИ желчного пузыря, желчевыводящих путей, печени и поджелудочной железы;
- ретроградную холангиопанкреатографию;
- МРТ;
- чреспеченочную холангиографию (обследование желчных протоков);
- биопсию печени;
- холецистографию;
- МР-панкреатохолангиографию.
Диагноз ставится по результатам комплексного обследования. Если подозрения относительно гепатита подтверждаются, больного госпитализируют в гепатологическое или инфекционное отделение.
Целью лечебных мероприятий, назначаемых при холестатическом гепатите, становится устранение всех провоцирующих факторов. Медикаментозное лечение совмещают с физиотерапевтическими процедурами и диетой №5. Больному, в анамнезе которого есть заболевания печени, придется отказаться от жареной, острой, соленой и жирной пищи. Мясные продукты должны быть постными, рыбу разрешено употреблять только в вареном или запеченном виде. Запрет распространяется на алкогольные напитки, пряности, свежую выпечку, консервы. Большое значение имеет питьевой режим. Человеку, страдающему от гепатита, нужно пить не меньше 2-2,5 л жидкости в сутки.
Питание при заболевании должно быть полноценным и сбалансированным. Рекомендуется употребление продуктов, отличающихся высоким содержанием белка и витаминов (В12, А, Е). В лекарственную схему часто вводят гепатопротекторы. Препараты из этой категории поддерживают и восстанавливают печень. В их основе кислоты органического происхождения и фосфолипиды. Помимо гепатопротекторов, врач назначает лекарства, обладающие противовирусным и иммуномодулирующим эффектами. Чтобы полностью восстановить печень после гепатита, больному придется пройти продолжительную терапию. Лечебный комплекс для каждого пациента подбирают в индивидуальном порядке.
Для устранения очагов воспаления в печени часто прописывают Преднизолон. Характерные симптомы быстро и эффективно снимают медикаменты, которые способны нейтрализовать желчные кислоты, скопившиеся в функциональных клетках печени и крови. Подбором лекарств и народных средств от гепатита занимается доктор. Среди последних чаще всего рекомендуют целебные отвары, приготовленные из кукурузных рылец, шиповника и расторопши. Самолечение при холестатическом гепатите категорически запрещено.
В особо тяжелых случаях врач назначает хирургическую операцию. Весомым поводом для осуществления оперативного вмешательства становится обтурация крупных желчевыводящих протоков и частичная дисфункция печени. Его могут провести несколькими способами:
- лапароскопия;
- дилатация сфинктера Одди;
- открытая холецистэктомия.
При обострении гепатита больной нуждается в незамедлительной госпитализации. Перед началом основного лечения он проходит детоксикацию. Медикаменты для очищения организма в этом случае вводят инфузионным способом. Продолжительность курса определяет доктор.
Чтобы избежать появления холестатического недуга, пациент должен:

- Соблюдать здоровый образ жизни.
- Не допускать конфликтов и эмоционального перенапряжения.
- Регулярно проходить диспансеризацию.
- При приеме медикаментозных препаратов руководствоваться рекомендациями лечащего врача и указаниями производителя.
- Правильно питаться.
Гепатит этого типа можно вылечить. Главное вовремя обратиться к врачу. Прогноз в большинстве случаев благоприятный.
Холестатический гепатит может спровоцировать различные осложнения. Характер вызванных явлений зависит от причины. Основному заболеванию часто сопутствуют следующие недуги: остеопороз, остеомиелит, остеопения, мочекаменная болезнь, патологии сердечно-сосудистой и пищеварительной систем.
Также клиническая картина может дополниться острым холециститом, фиброзом, перитонитом, бронхиальной астмой и абсцессами. Для устранения осложнений, вызванных гепатитом, врач обычно назначает вспомогательную терапию. Пациент должен быть особенно осторожным после выздоровления. Его иммунная система в этот период времени ослаблена, поэтому риск инфекционного заражения существенно повышается.
Необходимо понимать, что возврат к прежнему образу жизни негативно скажется на общем состоянии здоровья. Поэтому рекомендациям лечащего врача нужно следовать даже после окончания терапевтического курса. Продуманный режим дня, регулярные занятия спортом и правильное питание помогут избежать многих серьезных патологий.
источник