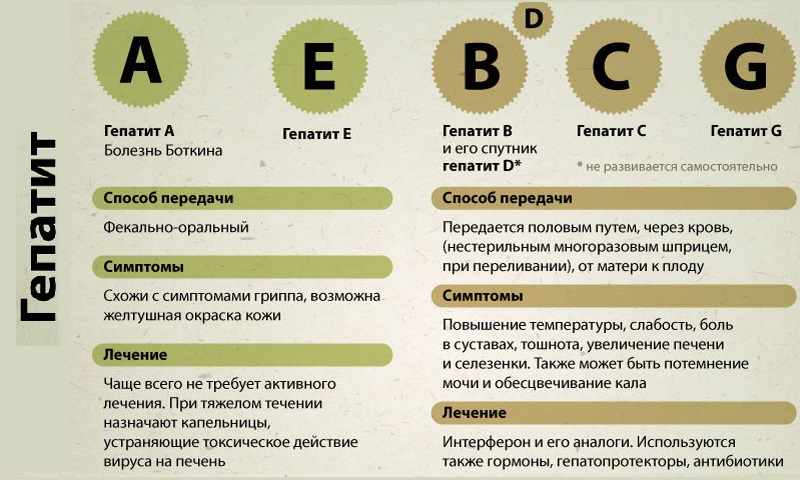
Вирусный гепатит Б (австралийский гепатит) — это одна из наиболее опасных болезней печени. Это инфекционное заболевание, возбудителем которого является вирус рода Hepadnaviridae. Заражение происходит при контакте с кровью больного, половым путем, а также во время родов от матери к ребенку. Общее количество зараженных и носителей вируса составляет около 2 млн человек, но эту цифру удается постепенно снижать путем вакцинации населения в неблагополучных регионах. Австралийский антиген — это специфический вирусный белок, который определяют в крови при диагностике заболевания.
Гепатит В — это болезнь вирусного происхождения. Возбудитель устойчив во внешней среде и может годами сохраняться в цельной крови. Его можно уничтожить в автоклаве при температуре 120 °С за 45 мин либо путем стерилизации сухим жаром при 180 °С за 60 мин. Не менее губительным для него является воздействие формалина, хлорамина, перекиси водорода.
Вирус находится у больного в крови. Зараженный человек становится источником распространения болезни задолго до проявления первых клинических признаков, но диагностика крови на антигены позволяет выявить гепатит Б на ранних стадиях.
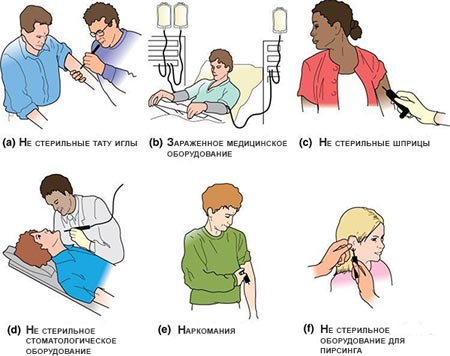
Существует несколько путей передачи вируса:
- с кровью (его можно обнаружить на плохо продезинфицированном медицинском и стоматологическом оборудовании, иглах многоразового использования, инструментах для пирсинга и татуажа), в том числе при переливании крови;
- при половых контактах;
- во время родов от инфицированной матери к ребенку.
В организме человека вирус проникает в гепатоциты — клетки печени. Там он размножается и образовывает новые вирусные частицы, которые распространяются по соседним клеткам и постепенно захватывают ткани печени.
Большинство случаев заражения происходит в странах Азии и Африки, а также в Южной Америке. Реже всего болезнь регистрируют в Северной Америке и европейских странах. Этот показатель связан с экологической обстановкой и сознательностью населения, а также с уровнем асептики в медицинских учреждениях. В зоне риска находятся взрослые люди возрастом от 25 до 45 лет. Дети, инфицированные в первые годы жизни, в 25% случаев погибают от рака печени.
Гепатит Б развивается стадийно. Вирус в крови присутствует с момента заражения, и пациент представляет потенциальную опасность для окружающих. Прогноз и исход заболевания зависит от своевременности лечения.
После попадания вируса в кровь должно пройти время, прежде чем возбудитель мигрирует в печень и начнутся первые изменения в состоянии пациента. Этот период может длиться от 30 до 180 суток и более.
Желтуха возникает у больных при серьезных изменениях в структуре печени. Перед тем как она начинает проявляться, болезнь можно заподозрить по нехарактерным симптомам, которые объединяют в несколько основных синдромов:
- Артралгический — связан с болью в суставах, но визуальных изменений в суставе не наблюдается. Боль усиливается ночью и в первые часы после пробуждения, а во время движения ненадолго стихает. Синдром дополняется кожной сыпью по типу крапивницы (экзантема).
- Диспептический — характеризуется патологиями работы желудочно-кишечного тракта. У больного пропадает аппетит, он начинает худеть на фоне нарушения пищеварения.
- Астеновегетативный — пациент страдает от общего недомогания, слабости, снижения работоспособности.
Анализ крови на этой стадии укажет на наличие возбудителя в крови. Определить болезнь по клиническим признакам невозможно, поскольку вирус еще не разрушает клетки печени.
Если не начать лечение на предыдущем этапе, заболевание продолжает прогрессировать. Поражения печени сопровождаются нарушением оттока желчи и развитием желтухи. Кожа и видимые слизистые оболочки пациента приобретают желтушный оттенок. Этот синдром сопровождается кожным зудом и появлением крупных синяков. Одновременно с этим могут возникать периодические носовые кровотечения.
Печень воспаленная, увеличена в размере, выступает за края реберной дуги. Ее консистенция мягкая, при пальпации отмечают болезненность. Если орган не увеличивается, это может указывать на тяжелое течение гепатита, в таком случае желтуха бывает более интенсивной. На фоне изменений в тканях происходит увеличение и воспаление селезенки.
Суставные боли в этом периоде немного стихают, но диспептический синдром прогрессирует. Болезнь сопровождается анорексией, периодической тошнотой и рвотой. Течение этого этапа длительное, может затягиваться на месяц и более.
В последний период гепатита Б происходит постепенное угасание симптомов желтухи. Уровень билирубина в крови снижается, но печень может продолжать увеличиваться в размере. Если отток желчи затруднен, желтушный синдром продолжает прогрессировать.
Самое опасное осложнение болезни — это печеночная кома. Это явление возникает в случае массового разрушения гепатоцитов (клеток печени) и стойкого угнетения ее функции. Состояние проявляется интоксикацией и нарушением деятельности нервной системы. В своем развитии кома проходит 3 последовательных стадии.
Первая стадия (первая прекома) характеризуется усилением желтушного синдрома, болезненными ощущениями в области печени. Среди нервных симптомов у пациента диагностируют:
- нарушение координации движений, ориентации в пространстве;
- стойкую тахикардию (учащение сердечного ритма);
- расстройства сна, бессонницу;
- психоэмоциональную неустойчивость — частые смены настроения, вялость, апатию, агрессию.
Эти клинические признаки проявляются постоянно. В течение дня больной ощущает провалы (потеря ориентации в пространстве при закрывании глаз).
На стадии второй прекомы интоксикация продолжает усиливаться, и сознание пациента становится еще более спутанным. Кроме уже существующих признаков, развиваются дополнительные:
- дрожание конечностей и кончика языка;
- потеря ориентации во времени;
- частые смены настроения, эйфория сменяется апатией и наоборот.
Печень увеличивается в размере и может становиться недоступной для пальпации. Появляются отеки и признаки асцита (скопления лишней жидкости в брюшной полости). Суммарная продолжительность первой и второй прекомы может составлять от нескольких часов до нескольких суток.
Третья стадия — это собственно кома. Если она неглубокая, у больного сохраняются роговичный и глотательный рефлексы, он реагирует на сильные раздражители. Происходит неконтролируемое мочеиспускание и дефекация. При глубокой коме рефлексы угнетены, существует риск летального исхода при сердечно-сосудистой недостаточности.
Диагноз на вирусный гепатит Б считается установленным на основании клинических признаков, результатов УЗИ, а также анализа крови. При помощи ультразвука можно определить характерные изменения в печени, но они видимы не на всех стадиях болезни. Анализ крови позволит также выявить специфические вирусные антигены и идентифицировать тип вируса.
Для того чтобы разобраться, где искать австралийский антиген и что это такое, нужно понять, что собой представляют антигены. Это название объединяет все белки, синтезируемые вирусами. В ответ на эти вещества иммунная система человека вырабатывает антитела (иммуноглобулины) — клетки, которые взаимодействуют с антигенами, и уничтожают их.
Вирус гепатита Б выделяет несколько антигенов (АГ). Поверхностный АГ (HBsAg) был назван австралийским из-за того, что он впервые был обнаружен у аборигенов Австралии. Он имеет наибольшее значение в диагностике гепатита: именно его присутствие в крови указывает на гепатит Б.
Суть всех исследований крови сводится к формированию реакции антиген-антитело. Кровь больного человека или потенциального носителя вируса соединяют с реагентом, который содержит антитела. Если результат положительный, антитела вступили в реакцию с антигеном, и диагноз на гепатит Б можно считать подтвержденным. Ценность лабораторных анализов состоит в том, что они позволяют выявить болезнь на ранних сроках, в том числе во время инкубационного периода.
В домашних условиях можно провести экспресс-тест на выявление австралийского антигена. Набор для анализа продается в аптеках, в него входят скарификатор, тест-полоска и емкость для специального раствора. Процедуру легко провести самостоятельно:
- палец руки обработать спиртом и проколоть скарификатором;
- нанести каплю крови на индикаторную полоску, подождать минуту;
- поместить бумагу в емкость и добавить в нее тестовую жидкость.
Время реакции составляет 15 минут, затем можно проверить результат. Одна полоска указывает на негативный результат (в крови человека австралийский антиген не обнаружен). Если отчетливо видны две полоски, нужно срочно обратиться в лабораторию для полного анализа крови. Человек является потенциальным носителем вируса гепатита Б.
Серологические исследования (реакции с сывороткой крови) проводятся в лаборатории при наличии специального оборудования. Используется один из высокочувствительных методов диагностики:
- ИФА — иммуноферментный анализ, основан на реакции антиген-антитело;
- РФА — реакция флуоресцирующих антител (принцип тот же, но в ходе реакции материал окрашивают специальным красителем, который образует свечение под микроскопом при положительном результате).
Специального лечения против гепатита Б в острой стадии не существует. Больного госпитализируют и назначают поддерживающую терапию, которая сможет снять симптомы интоксикации и предотвратить разрушение тканей печени. Курс лечения включает антибиотики, спазмолитики, стероидные противовоспалительные препараты.
В менее развитых странах варианты медицинской помощи обычно ограничены, высока вероятность летального исхода. Острый вирусный гепатит провоцирует развитие рака печени либо ее цирроза, а эти состояния не лечатся медикаментозным путем. В продвинутых государствах можно обеспечить больному полноценную жизнь при помощи химиотерапии, оперативного вмешательства или даже пересадки печени.
Единственный способ избежать распространение вирусного гепатита — это его профилактика. Необходимо проводить меры по предотвращению передачи вируса от больного человека к здоровому:
- Перед сдачей крови всем донорам проводят ее полный анализ. Этот способ поможет выявить носителей вируса в инкубационный период. Человек, который переболел гепатитом (даже если вирусное происхождение болезни не было подтверждено), не может выступать в качестве донора.
- Проводится тщательная стерилизация медицинского оборудования, которое предназначено для многоразового использования. По возможности используют одноразовые инструменты.
- Индивидуальная профилактика заключается в собственных предметах личной гигиены, избегании случайных половых связей, а также в предупреждении травматизма в быту или на рабочем месте.
Единственный способ профилактировать распространение болезни среди детей — это вакцинация. Прививка необходима новорожденным в первые сутки жизни, она обеспечит образование антител против вируса гепатита. В обязательном порядке подлежат вакцинации:
- дети, рожденные от матерей, являющихся потенциальными носителями вируса;
- выпускники медицинских учебных учреждений;
- воспитанники и сотрудники детских домов и интернатов;
- люди, находящиеся в контакте с инфицированным материалом;
- пациенты, которые нуждаются в периодическом переливании крови;
- лица, которые работают в лабораториях.
Австралийский антиген — это специфический белок, выделяемый вирусом гепатита Б. Именно он имеет значение в диагностике этого заболевания: его наличие в крови дает основание для подтверждения диагноза. Вирусный гепатит Б — это опасное заболевание, которое особенно распространено в слаборазвитых странах. Заражение происходит через кровь, половые контакты с носителями вируса, а также во время родов от инфицированной матери к ребенку. Специфического лечения не существует, а единственный надежный способ профилактики болезни — это вакцинация.
источник
Австралийский антиген – специфический белок, который могут обнаружить в крови человека. Это значит то, что в организме протекает гепатит В. Заболевание является наиболее распространенным среди всех патологий печени на сегодняшний день. Именно поэтому важно знать, какие первые симптомы возникают при образовании данного антигена в человеческом организме, и как правильно лечить патологии.
Сказать точно, что в организме человека развивается вирус гепатита В, можно лишь после выявления поверхностного антигена. Его наличие сигнализирует о том, что человек – носитель вируса гепатита.
Гепатит В – серьезное заболевание, которое поражает печень. Выявление в ходе лабораторной диагностики австралийского антигена в крови человека играет важную роль для диагностики патологии. Наблюдая за активностью белка-антигена, можно составить общую картину течения болезни и стадию ее протекания.
Антиген обеспечивает адсорбцию вирусной инфекции на поверхностном слое гепатоцитов органа. Как только вирус внедрился в его клетки, он начинает выступать в роли своеобразного источника возникновения нового типа белков и вирусных ДНК. При этом репродуцированные молекулы антигена проникают в кровяной поток.
Австралийский антиген достаточно стойкий к внешним факторам, их воздействию на организм. Например, он может выживать даже при воздействии температуры в +60 градусов и сохранить свою жизнеспособность при самых низких температурных режимах. Даже замораживание антигена не стало причиной изменения любого его свойства.
Заболевание гепатит В считается одним из самых распространенных, причем во всех странах мира. По данным многочисленных исследований, носителями австралийского антигена являются около 300 млн людей. Наибольшая заболеваемость наблюдается в странах Африки и на юго-востоке Азии.
Причины заражения гепатитом B
Наличие австралийского антигена можно обнаружить в любой биологической жидкости человека: в крови, сперме, моче, желчи, грудном молоке, спинномозговой жидкости. Передача такового происходит вследствие контакта крови человека с таким биологическим материалом больного, а именно, в момент:
- инъекций нестерильными шприцами;
- переливания зараженной крови;
- пользования зараженным бритвенным станком, маникюрным инструментом;
- родовой деятельности, когда ребенок автоматически становится носителем антигена, переданного от инфицированной матери;
- незащищенного полового акта с зараженным человеком.
Наиболее опасным фактором передачи вируса и образования антигена считается переливание инфицированной крови, введение в организм лекарственных средств на основе крови, которые приготовлены из зараженного материала, внутривенных уколов, а также иных манипуляций, осуществляемых с помощью неодноразовых приспособлений.
Ввиду того, что австралийский антиген может содержаться в крови в достаточно большом количестве, вирус способен переноситься и через предметы повседневного обихода, например, через зубную щетку, бритву, мочалку. Имеются и предположения о том, что переносчиками вируса могут выступать даже насекомые, например, комары, укусив зараженного человека, а после – совершенно здорового, но таковые пока научно не подтверждены.
Какова будет клиническая картина наличия австралийского гепатита у того или иного человека, зависит от стадии развития патологии. Если возникли первые настораживающие симптомы, лучше обратиться к врачу, ведь чем раньше диагностировано заболевание, тем благоприятнее будет прогноз.
Специалисты выделяют 4 этапа развития австралийского антигена в организме:
- инкубационный;
- начальный (преджелтушный);
- острый;
- реконвалесценция.
Общая длительность течения заболевания на данном этапе – 2-6 месяцев, но так как каждый организм индивидуален, эта цифра может увеличиваться либо же уменьшаться. На срок протекания инкубационного этапа влияет и возраст человека, а также объем вирусных частиц, которые попали в организм (например, при переливании крови).
Как правило, наибольшее количество антигена в организме наблюдается именно после переливания плазмы. В данном случае инкубационный этап длится не больше нескольких месяцев. При передаче вируса внутримышечно (во время инъекции препарата) или подкожно (при контакте с зараженными предметами быта) болезнь на данном этапе может протекать до 6 месяцев. В детском возрасте, например, у новорожденного инкубационный этап длится не более 4 дней, а в старшем возрасте – не более 2 месяцев.
Как таковые специфические проявления в данной фазе заболевания не возникают. Это касается как взрослых, так и детей. Диагностировать австралийский антиген в крови можно лишь методом проведения лабораторного анализа. Иные способы диагностики на данном этапе неинформативны.
Симптомы гепатита В на начальном этапе возникают постепенно. Может повышаться общая температура, но не во всех случаях. Чаще сразу возникают такие клинические признаки:
- общее недомогание;
- снижение трудоспособности;
- утрата интереса к пище.
Такие проявления человек путает с обычным переутомлением и не спешит обращаться к специалисту.
Характерным признаком гепатита выступает изменение цвета мочи (ее потемнение) и обесцвечивание каловых масс.
Иногда клиническая картина на начальном этапе заболевания более выраженная, что проявляется тошнотно-рвотным синдромом, головокружением, повышенной сонливостью. На фоне таких общих симптомов возникает расстройство стула (запор или понос), усиленное газообразование, тупой болевой синдром в области живота, а именно, со стороны печени.
У взрослых часто возникает боль в мышцах и суставах, тогда как у детей такой симптом диагностируют крайне редко. В отдельных случаях может возникать сыпь на кожном покрове. В 15 % всех случаев заболевания у людей проявляется легкий кашель, выделяется слизь из носовых пазух, слизистые оболочки ротоглотки в это время краснеют.
На данном этапе возникают симптомы со стороны кожных покровов и слизистых оболочек. Также наблюдается изменение цветового оттенка мочи на более темный. К иным клиническим проявлениям на данном этапе развития гепатита В можно отнести чувство тяжести в области правого подреберья, там, где расположена печень. Иные симптомы, как правило, не возникают. Единственное, может светлеть кал, что объясняется закупориванием желчных протоков.
Насколько выраженной будет желтуха, зависит от того, как тяжело протекает заболевание. Желтушное состояние начинает стабилизироваться примерно на 9-10 день. С этого времени выраженность синдрома постепенно уменьшается. Если у больного желтушная стадия протекает тяжело, может возникать геморрагический синдром, а именно, точечные кровоизлияния под кожным покровом.
После исчезновения желтушных симптомов и острого периода заболевания наступает этап восстановления функций печени – реконвалесценция. В это время у человека отсутствуют ярко выраженные проявления заболевания, он становится опять активным, как и до начала развития гепатита.
Иногда диагностируют ускоренное восстановление органа, а именно, полное отсутствие клинической симптоматики уже по истечении трех недель. В некоторых случаях этот период замедляется, когда исчезновение характерных симптомов наступает только спустя 6 месяцев.
Выявить в организме австралийский антиген можно 2 способами: экспресс-диагностикой и лабораторными методами. Первая проводится самостоятельно в домашних условиях. Для этого необходимо приобрести в аптеке специальный одноразовый тест. Выявить антиген в организме можно, начиная с 3 недели его развития. Методика проведения данного теста подробно описана в инструкции, которая к нему прилагается.
В случае положительного результата анализа на наличие антигена человеку необходимо обратиться в больницу, где врач назначит проведение лабораторного исследования крови. Проводить диагностику необходимо натощак. В ходе диагностического мероприятия берут забор венозной крови, получаемой из локтевой вены (5-10 мл).
Экспресс-диагностика может показать такие результаты:
- одна полоска – отрицательный результат, то есть полное здоровье, отсутствие антигена;
- две полоски – положительный результат, наличие австралийского антигена в крови;
- одна тестовая полоска – тест недействительный (необходимо повторное проведение диагностики с использованием другого теста).
Серологическая диагностика, проводимая в условиях стационара, может дать такие результаты:
- отрицательный HBsAg – вирус в крови отсутствует, человек полностью здоров;
- положительный HBsAg – человек либо носитель антигена, либо заражен вирусом, либо переболел ним в прошлом.
Среди запрещенных продуктов, которые ни в коем случае не должны входить в рацион больного гепатитом В, можно выделить:
- алкоголь;
- продукты переработки помидоров, например, кетчуп и томатный сок;
- маринад;
- приправы и специи;
- копченые продукты;
- жареное и жирное;
- сладкая выпечка;
- кофе;
- мясная продукция, оснащенная тугоплавкими жирами (свинина, баранина, гусятина и др.).
В умеренном количестве можно потреблять слабый мясной бульон, куриные яйца, сыр, вареную колбасу, сосиски, селедку, икру. Среди разрешенных продуктов можно выделить:
- любую молочку;
- телятину;
- курятину;
- индейку;
- нежирную рыбу (отварную);
- фрукты и овощи;
- квашеную капусту;
- любые крупы;
- овощи в любом виде.
Также рекомендовано соблюдать режим питания, кушать небольшими порциями, но часто. Соль в блюдах снижают до минимума. Каждый день необходимо пить минеральную воду, например, Ессентуки или Боржоми, а также зеленый чай и свежевыжатый сок.
Какие медикаменты будут эффективными в том или ином случае, определяют с учетом того, в какой форме протекает заболевание и на какой стадии.
В острой фазе гепатита В необходим прием медикаментов поддерживающего характера, а также тех, которые выводят токсины и восстанавливают клетки печени. Это может быть препарат Рибоксин (или его аналог) и любое желчегонное средство, например, Фламин.
Если выявлен антиген и гепатит В протекает в хронической форме, назначают противовирусные препараты, например, Интерферон, Виферон или Интрон А. В комплексной терапии используют нуклеозидные аналоги: Тенофовир, Телбивудин, Ламивудин или др. Подобные средства помогают ликвидировать вирусы, снизить скорость размножения таковых и предотвратить этот процесс в будущем. Также необходим прием гепатопротекторов: Гепабене, Фосфоглив или др.
Чтобы повысить функциональность иммунной системы, как при острой форме заболевания, так и при хронической, назначают иммуномоделирующие препараты, например, Задаксин. Для устранения спазмов можно принимать соответствующие препараты: Но-шпа или Дротаверин.
Предотвратить проникновение в организм австралийского антигена можно двумя методами: специфическим и неспецифическим. Вторая методика заключается в следующем:
- соблюдение медицинскими работниками правил утилизации одноразовых шприцов, дезинфекции оборудования, используемого в терапии больных гепатитом;
- своевременное прохождение контрольной диагностики организма на наличие антигена;
- запрет на сдачу донорской крови людьми, которые имеют в анамнезе такое заболевание либо теми лицами, которые имели контакт с инфицированным человеком в последние 6 месяцев;
- систематическое мытье рук с мылом, особенно после нахождения в общественных местах;
- мытье фруктов и овощей перед и употреблением;
- использование презервативов во время полового акта с непроверенным партнером;
- полное исключение потребления наркотиков;
- средства личной гигиены должны быть сугубо индивидуальными;
- постоянное укрепление иммунитета путем потребления здоровой пищи, занятия активными видами спорта, закаливания;
- соблюдение личной гигиены в период беременности;
- ограничение контактов с подозрительными и малознакомыми людьми.
Что касается специфических мер профилактики гепатита В, к ним можно отнести вакцинацию, что является самой надежной методикой защиты от заболевания. Конечно, 100 % гарантии такая профилактика не дает, но она существенно снижает риск заражения и поможет облегчить симптомы течения патологии при выявлении в организме антигена.
Каков будет прогноз заболевания, зависит от того, насколько правильно и полноценно выполнялись предписания и назначения лечащего врача. Имеется множество случаев, когда люди доживали до глубокой старости с таким диагнозом, получая полноценное лечение.
Рассмотрим, сколько же может прожить человек с антигеном, имея определенные привычки:
- Пациент, злоупотребляющий алкоголем, имеющий любое хроническое заболевание, в возрасте после 45 лет. Длительность выживания при наличии антигена – до 10 лет. В данном случае злоупотребление алкогольными напитками – отягчающий фактор. Имеется риск развития цирроза на фоне алкогольной зависимости. Часто течение патологии является доброкачественным, явные симптомы отсутствуют.
- Пациент, злоупотребляющий наркотиками, молодого возраста, болеющий ВИЧ. Максимальная длительность жизни при наличии антигена – 6 лет. Люди, которые принимают наркотики, в большинстве случаев заражены не одним вирусным заболеванием, что можно объяснить ослабленностью иммунитета. Наркотические вещества негативно сказываются на состоянии печени, разрушая ее клетки.
- Пациент, инфицированный гепатитом вследствие незащищенного полового контакта, алкогольной и наркотической зависимости нет. Длительность жизни при выявлении антигена может не отличаться от здорового человека. Не исключены случаи, когда такие люди ведут полноценный образ жизни. Если соблюдать диету и постоянно контролировать течение патологии, возможность развития цирроза сводится к минимуму.
Лечение австралийского антигена и вызванного таковым гепатита В должен назначать только врач. Терапия с использованием народных средств не принесет положительных результатов. Таковая может использоваться лишь в комплексе с медикаментозным лечением для укрепления иммунной системы.
источник
Вирус гепатита В относится к распространенным вирусным инфекциям. Своевременное выявление болезни снижает риск для зараженного и помогает предотвратить инфицирование окружающих. Одним из признаков инфекции является носительство австралийского антигена. Ниже рассматривается что это за антиген и каково его значение в диагностике гепатита В.
Гепатит провоцируется вирусным микроорганизмом, поражающим печень. Этот вирус представляет собой цепочку ДНК, которая встраивается в здоровую клетку. ДНК вируса окружена мембраной, состоящей из белковых соединений. Именно таким белковым соединением является HBs антиген, который называется австралийским.
В качестве носителя австралийского антигена выступают люди. Выявление такого антигена в анализе свидетельствует о том, что пациент заражен. В этом случае развивается острое воспаление печени, либо процесс приобретает хронический характер.
Заподозрить присутствие австралийского антигена в крови невозможно, так как визуально заметные клинические проявления этого процесса отсутствуют. HBsAg обнаруживают при плановых проверках, проводимых для профилактики гепатита В. Белок выявляют у людей, находящихся в зоне повышенного риска из-за специфики работы.
Для выявления HBsAG и других маркеров используются лабораторные методы диагностики. Серологический анализ крови позволяет выделить частицы вируса в плазме. Тогда говорят о положительном результате анализа. Если HBsAG не обнаружен – результат отрицательный.
Неактивным носителям не назначается противовирусная терапия и иные терапевтические процедуры. Но такой носитель должен находится под наблюдением. Дополнительные анализы проводятся раз в 3-4 месяца. Неактивным носитель признается если показания не отклоняются от нормы.
Гепатит В – заразное заболевание, способное передаваться разными путями. Однако носитель HBs не всегда заразен. Во-первых, HBsAG часто выявляют в неактивной форме. У пациента обнаруживается инфекция но воспаления печени и других признаков поражения нет. Это указывает на крепкий иммунитет у носителя. Аналогичную реакцию отмечают после введения вакцин, в состав которых включают ослабленный HBsAG для стимуляции иммунной защиты.
Неактивный период носительства вирусного белка под действием благоприятных для инфекции факторов сменяется активным. Тогда у больного возникают лабораторные признаки воспаления и проявляется само заболевание. В этот период пациент является разносчиком и может заразить окружающих.
На вероятность заражения от носителя HBsAG влияют разные факторы. К ним относятся степень вирусной нагрузки, общее состояние, возраст.
Часто у носителей HBsAG проявляется латентное течение, при котором выраженная симптоматика отсутствует. Латентная стадия может протекать много лет прежде чем возникнет воспаление печени. По статистике, у многих пациентов, у которых выявлен австралийский антиген, через некоторое время полностью исчезли лабораторные признаки инфекции, то есть показатели полностью стабилизировались.
Опасность представляет активные носители, у которых возникают следующие симптомы:
- Общее недомогание.
- Потемнение мочи.
- Боли в области печени.
- Плохой аппетит.
- Расстройства пищеварения.
- Гепатомегалия.
Перечисленные признаки указывают на начальную стадию воспаления. Выявление австралийского антигена выступит одним из маркеров заболевания. При обследовании образцов крови будут выявлены и другие маркеры, указывающие на активное размножение инфекции.
Заражение вирусом гепатита В может происходить сразу после рождения и в детстве. Врожденная форма заболевания возникает при внутриутробном заражении. Вирус попадает в организм ребенка задолго до рождения, где сохраняется в латентной форме.
Нередко антиген у носителя диагностируется после введения вакцин. Выявленный антиген не является прямым свидетельством того, что ребенок болен. Но в таких ситуациях детей нужно регулярно показывать врачу, проводить лабораторную проверку чтобы исключить развитие активной фазы и распространение инфекции на окружающих.
При отсутствии сопутствующих факторов, антиген постепенно выводится из организма ребенка. У взрослых в лабораторных образцах могут не выявить специфический белок, что свидетельствует о том, что пациент больше не является носителем.
Сдавать анализы на HBsAG рекомендуется до зачатия ребенка. За счет этого снижается риск рождения ребенка с врожденной формой гепатита В или иными патологиями.
Женщин, у которых выявлен вирусный белок, признаются носителями инфекции. Диагностику на гепатит Б должны пройти ближайшие родственники. Потенциальный вирусоноситель встает на учет инфекциониста, который помогает в ведении беременности до момента родов.
При переходе в активную фазу возрастает риск осложнений беременности, в том числе выкидыша. Инфицирование плода происходит на поздних сроках. В среднем, у женщин с латентной формой гепатита, рождаются зараженные дети в 10% случаев.
По неизвестной причине женщины реже выступают латентными носителями гепатита B. Несмотря на это, вирус представляет серьезную угрозу, ввиду чего требуется своевременное выявление и последующая профилактика.
Показания, при которых рекомендован анализ на HBsAG:
- Ранняя стадия беременности
- Подготовка к вакцинации.
- Выраженные симптомы гепатита.
- Случаи контактов с потенциально зараженными людьми.
- Частая смена половых партнеров.
- Работа в медицинской сфере.
- Подготовка к хирургическим операциям.
- Регулярная сдача крови в донорских целях.
Женщинам, у которых выявлен вирусный белок, запрещено сдавать кровь или проводить любые манипуляции, которые могут привести к заражению окружающих. Требуется регулярная сдача анализов для отслеживания динамики и контроля протекающих изменений.
Частота латентного носительства у мужчин выше чем у женщин. Заражение происходит контактным и парентеральным путями, реже путем внутриутробного инфицирования. При попадании в кровь вирус способен долго пребывать в неактивной фазе, но потом происходит активное размножение. После инкубационного периода появляются первые признаки, характерные для гепатита В.
Гепатит В – опасное вирусное заболевание, для лечения которого важна своевременная диагностика. Выявление австралийского антигена – один из лабораторных признаков заболевания. У носителей HBsAG болезнь протекает в скрытой или неактивной форме, от чего повышен риск заражения окружающих.
источник
Своеобразным индикатором наличия заражения гепатитом В у человека стал австралийский гепатит, или, точнее, австралийский антиген. Гепатит является серьезным заболеванием, разрушающим печень человека. Гепатит В — это одна из самых опасных разновидностей болезни, которая достаточно распространена во всех странах.
Австралийский гепатит (антиген) играет заметную роль в диагностике гепатита. Наблюдение за этим белком позволяет составить общую картину заболевания и степень ее развития. Этот антиген не является самостоятельным заболеванием, но имеет существенное значение в процессе развития гепатита В.
Австралийский гепатит указывает на то, что человек гарантированно инфицирован вирусом гепатита В, и характеризуется наличием антигена HBsAg этого вируса, который указывает, что человек — носитель австралийского антигена. В свою очередь, такой антиген представляет собой смесь белков, гликопротеинов, липопротеидов и липидов клеточного происхождения. Он образует внешнюю оболочку вируса гепатита В.
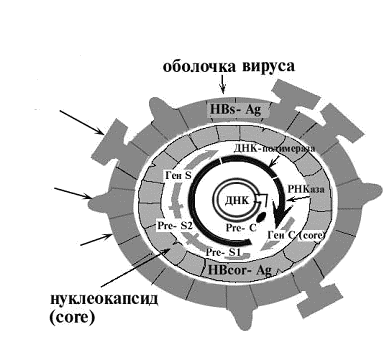
Репродуцированные молекулы австралийского антигена поступают в кровь. Он имеет достаточно высокую стойкость к различным воздействиям: не изменяется при нагреве до 60ºC, устойчив к циклическому замораживанию. Его химическая стойкость распространяется на составы с рН от 2 до 10, т.е. как к кислотным, так и щелочным средам. Выдерживает обработку мочевиной, хлорамином (1-2%), фенолом (2%), формалином (0,1%). что обеспечивает надежную защиту вирусу гепатита В.
Австралийский антиген имеет очень важное свойство, заключающееся в способности к инициированию образования антител, предохраняющих от последующего инфицирования вирусом гепатита. Большинство вакцин от гепатита В получают за счет введения частиц антигена или его полипептидов.
Австралийский антиген выявляется при лабораторном исследовании крови. Анализ на выявление маркеров гепатита строится на базе серологических исследований или современного иммуноферментного исследования. Австралийский антиген проявляется в необходимом для исследования количестве в течение 20-30 дней после попадания вируса в организм.
Анализ крови с наличием антигена указывает на ряд возможных диагнозов. Если австралийский антиген сочетается с белковыми ядрами вируса и антителами, то развивается острый вирусный гепатит В. Диагноз хронического гепатита В ставится, если обнаруживается австралийский антиген в сочетании с положительным телом вируса и высоким титром антител. Гепатит находится на стадии полного излечения, если антиген блокирован положительными антителами при отсутствии ядер вируса.
Таким образом, концентрация австралийского антигена нарастает в процессе развития болезни. При благоприятном течении лечения он должен практически полностью исчезнуть через 3 месяца, что свидетельствует о выздоровлении. Рост концентрации антител, блокирующих антиген, говорит о правильном выборе лечения. Если австралийский антиген обнаружен у здорового человека, то необходимо провести комплекс исследований по наличию вируса гепатита В.
Иногда такие анализы, проводимые в течение 2-3 месяцев, показывает действительно отсутствие болезни. Тогда этот факт говорит о том, что человек — носитель австралийского антигена, что делает его потенциально опасным и относит к группе риска по заражению гепатитом В. Он носит в себе готовые контейнеры для вируса.
- реакциях встречного иммунного электрофореза;
- связанного комплемента;
- методе флюоресцирующих антител;
- иммунной микроскопии.
Наиболее современным и точным является третий вид исследований, включающий иммуноферментный и радиоиммунный анализ, иммунную флюоресценцию с временным разрешением и некоторые другие. Чувствительность таких исследований находится в пределах от 5 мг/мл (первый уровень) до 0,1-0,5 нг/мл (иммуноферментный метод).
Обнаружение австралийского антигена указывает на наличие гепатита В (в острой вирусной или хронической форме). Возбудителем болезни является вирус, который распространяется через кровь или половым путем. Источником заражения могут стать только люди, заболевшие гепатитом В или являющиеся носителями вируса. Наиболее часто инфекция передается при переливании крови или при использовании нестерилизованного шприца. Вирус способен долгое время сохранять живучесть в кровяной частице, находящейся на поверхности медицинского инструмента. Риск представляют операции по татуировке.
Гепатит В развивается медленно и на первой стадии не проявляет себя по внешним признакам. Симптомы могут появиться через 20-30 дней.
- желтуха кожных покровов и белков глаз;
- потемнение мочи;
- белый цвет кала;
- болевые ощущения в правом боку;
- зуд по всему телу;
- постоянная температура тела более 37°C;
- болезненные ощущения в суставах;
- слабость всего организма;
- бессонница;
- потеря аппетита, горечь во рту.
Первоначальный диагноз ставится по серологическому анализу крови и анализу мочи.
Гепатит В может развиваться в острой форме или в хроническом виде. Острый вирусный гепатит В протекает достаточно активно, но при принятии мер в большинстве случаев (до 90%) полностью излечивается. Однако у некоторых людей (до 10%) болезнь переходит в хроническую форму. Хронический гепатит В может протекать длительный срок, причем затихнуть на долгое время, а затем проявиться вновь. Чаще всего хроническая форма характеризуется цикличностью: период массового размножения микроорганизмов сменяется периодом встраивания структуры вируса в ткань печени, т.е. медленного разрушения ткани печени.
Хронический гепатит может не иметь выраженных внешних симптомов, и его можно определить только по содержанию австралийского антигена в крови.
Такая форма очень опасна своими осложнениями, порой приводящими к циррозу печени.

При отсутствии патологий и осложнений вирус погибает через 40-60 дней, при соответствующей врачебной помощи организму.
Лечение при гепатите В прежде всего основано на поддержании строгой диеты. Если в крови обнаружен австралийский антиген, то следует категорически запретить употребление алкоголя, жирного мяса и рыбы, всех видов жареной пищи, острых соусов и приправ, газированных напитков, шоколада, консервантов и маринадов. Диетический стол при австралийском гепатите должен включать каши, вареные крупяные гарниры, овощи, нежирное вареное мясо, паровые котлеты, протертые фрукты, натуральные соки. Питаться следует небольшими порциями равномерно, 5 раз в сутки. Необходимо полностью исключить стрессовые ситуации.
При развитии болезни важно поддержать функционирование печени, а так как в ней скапливаются токсичные вещества, надо производить очистку от них. С этой целью применяются капельницы со специальными жидкими составами. Такие препараты разжижают кровь, заставляя более активно выносить яды из печени, которые затем удаляются с мочой. Помощь печени оказывают гепатопротекторы, которые предотвращают разрушение органа, и укрепляющие витаминные инъекции.
При сохранении австралийских антигенов в высокой концентрации после 2-3 месяцев болезни можно говорить о хронической форме гепатита. В этом случае следует включать медикаментозные способы. Назначается прием противовирусных средств, например альфа-интерферон и ламивудин. Для усиления воздействия врач может установить их совместный прием. Применение этих препаратов может вызвать побочные эффекты, что требует дополнительного контроля. Лечение хронического гепатита может продолжаться более 12 месяцев.
Австралийский гепатит подразумевает собой гепатит В с активным участием австралийского антигена. Заболевание относится к достаточно опасным болезням, но своевременное диагностирование по наличию антигена позволяет успешно бороться с ним.
источник
:Австралийский антиген является совокупностью частиц, составляющих основу капсулы возбудителя гепатита В. Иными словами, активная составляющая вируса заключена в защитную плёнку. Её-то и слагает антиген. Он встречается в анализах крови больных и носителей вируса. Обозначается антиген как НBsAg, открыт в середине прошлого столетия. Сначала соединение считали целым вирусом, а не частью защитной плёнки. Медики в вопросе разобрались, а вот пациентам некоторые термины непонятны. В частности, многие спрашивают, что такое австралийский антиген. Поверхностные тезисы требуют раскрытия.
Австралийский гепатит является сложным формированием частиц различного происхождения. Учёные выделяют восемь агентов, образующих оболочку вируса. Из них редко встречаются пять субтипов. Именно наличие тех или иных агентов, их количественное соотношение, формируют определённый подвид заболевания.
Для каждого характерна территориальность:
- Первый участок захватывает территорию Ближнего Востока, южную Европу, страны Африки. Входят в список и наша страна, Украина, Молдова, Латвия, Литва, Эстония. В России у 90% инфицированных обнаруживают именно эту разновидность австралийского гепатита. Зашифровывается она как НBsAg/ay, а называется территорией Y.
- Второй фрагмент оболочки вируса обозначается буквой D, распространён в северной и центральной частях Европы, Таиланде, Индонезии, на севере Африки.
- Третий участок распространения австралийского антигена простирается на Дальний Восток и юг Азиатской части Евразии. Типичного для вируса агента оболочки обозначают буквой R.
- Смешение разных генотипов вируса типично для островов Тихого океана.

Зачастую австралийский антиген присутствует у больных гемофилией. Они переносят переливания. Поэтому учёные предположили, что распространяется НBsAg именно через донорскую кровь. Позже генетики получили Нобелевскую премию за своё открытие.
Гепатит В поражает печень. Характер патологии воспалительный. Источник заражения — больной человек.
Вирусоносительство без проявлений недуга тоже опасно. Не зная что заразен, носитель распространяет болезнь.
Когда инфекция достигает печени, протеиновая оболочка адсорбируется, и ДНК (дезоксирибонуклеиновая кислота) вируса поражает клетки органа. Начинается активное размножение патогенна. В ответ на антиген появляются антитела.
Возбудитель устойчив к воздействию факторов внешней среды, выдерживает:
- многократное замораживание;
- нагрев до 60 градусов;
- обработку различными химическими средствами.

Очистка должна быть трёхступенчатой:
- Дезинфекция специализированными химическими средствами.
- Предстерилизационная очистка моющими растворами.
- Стерилизация в сухожаровом шкафу либо в автоклаве.
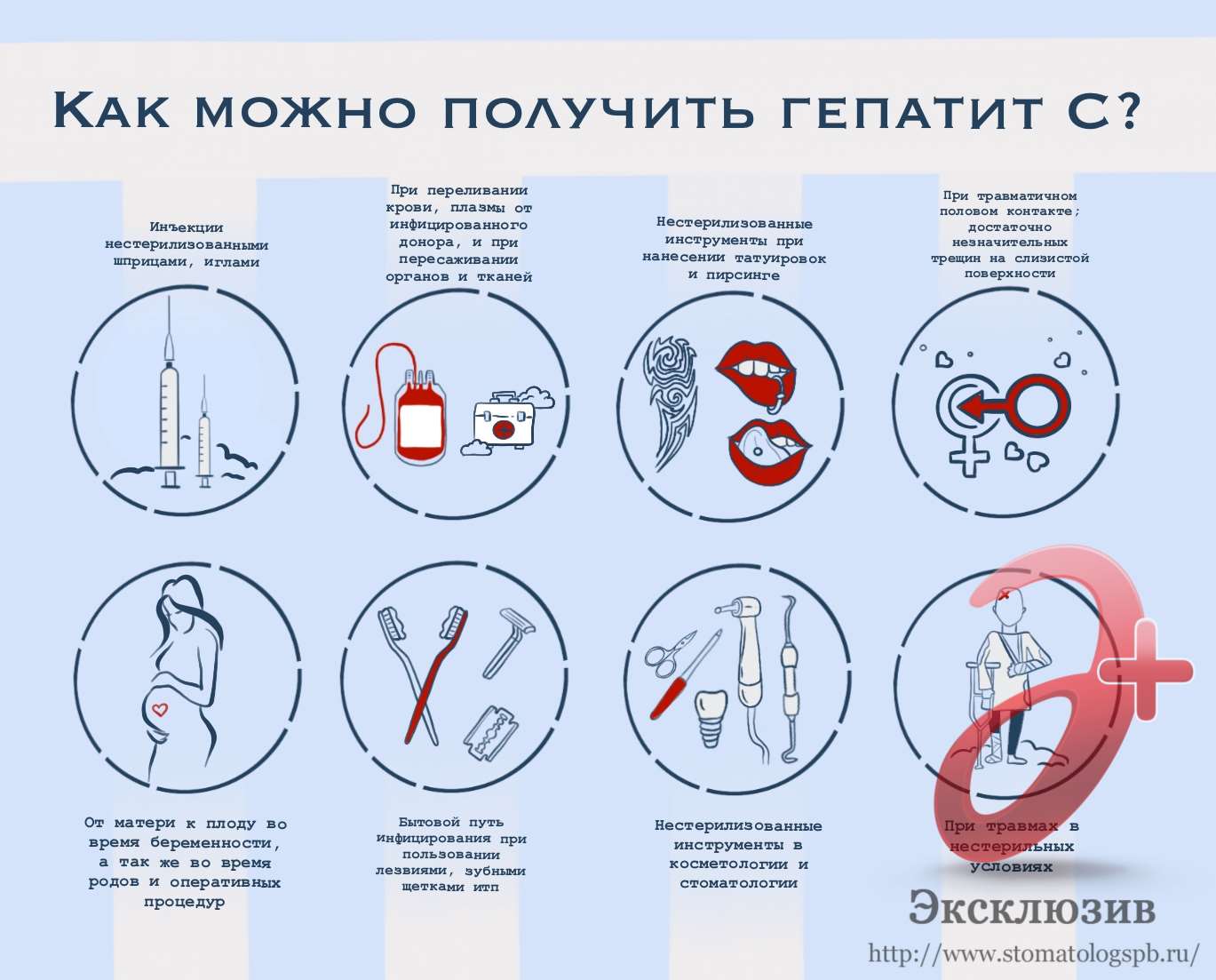
Проникновение возбудителя происходит только парентеральным путём, когда биологическая жидкость больного попадает в кровь здорового человека.
«Подхватить заразу» бытовым способом нельзя. Поэтому не стоит избегать общения со своим знакомым или родственником, если он носитель австралийского антигена.
Как и где человек заражается:
- Во время проведения инъекций загрязнёнными иглами либо случайный порез таким остриём. Бывают случаи, когда медицинские работники заражались инфицированным шприцем, проколов палец.
- При переливании крови и её компонентов, пересадке заражённых органов. Донорский материал должен пройти карантин, то есть заморозку. Через полгода проводят повторный анализ на НBsAg. Делается это из-за длительного инкубационного периода вируса. Впрочем, появляются новые методы, благодаря которым плазма очищается без проведения карантина.
- Из-за нарушения правил личной гигиены. Нельзя пользоваться чужими бритвенными станками, зубными щётками, носовыми платками.
- Через грязные инструменты в стоматологическом кабинете.
- Женщины иногда инфицируются во время маникюра, так как недобросовестные мастера пренебрегают тщательной очисткой инструмента.
- В салонах, где делают татуировки и процедуры, при которых прокалывают кожный покров.
- Во время полового контакта.
- Возможна передача инфекции внутриутробно и во время родов.
Ни в момент заражения, ни длительное время после него, человек не ощущает болезненности. Проявиться недуг может, лишь после инкубационного периода.
После проникновения возбудителя в кровеносное русло начинается постепенное развитие патологического состояния.
Происходит это в несколько стадий:
- После внедрения инфекции начинается инкубационный период. При острой форме патологии он длится около 2 недель. У некоторых пациентов инкубация растягивается до нескольких месяцев. По завершении внедрения вируса появляются изменения в анализах, происходит увеличение размеров селезёнки и печени.
- Далее, НBsAg встраивается в печёночные клетки гепатоциты и начинает активно размножаться, распространяясь по кровеносному руслу. При этом отмечаются специфические признаки воспаления печени и общей интоксикации.
- Иммунная система начинает выработку защитных антител, направленных на уничтожение инфекции. Иногда происходит выздоровление, иммунитет в состоянии сам побороть болезнь. Однако зачастую патология переходит в хроническую форму.
Хроническая форма гепатита В имеет нечёткую клиническую картину. Недомогания могут быть незначительными, однако, разрушающее действие болезни остаётся серьёзным.
Во время острой формы гепатита характерные признаки появляются через 2—3 недели после заражения. В инкубационный период симптомы не проявляются. Иногда начало заболевания схоже с ОРВИ (острой респираторной вирусной инфекцией).
Симптомы австралийского недуга сходны с другими гепатитами и заболеваниями печени. Для постановки диагноза необходимо тщательное обследование.
Признаки австралийского гепатита:
- озноб, повышение температуры тела;
- ломота в суставах, мышечная боль;
- потемнение урины и осветление каловых масс;
- ощущение распирающей, давящей боли в правом подреберье;
- желтушность кожных покровов и склер;
- зуд и высыпания на теле;
- нарушение сна;
- упадок сил, слабость, быстрая утомляемость;
- снижение аппетита;
- диспепсические расстройства;
- ощущение горького привкуса.
- в острой форме;
- в хронической форме.
Острая фаза проходит с проявлением всех симптомов, при правильной терапии излечивается в 90% случаев. У остальных пациентов патология переходит в хроническую стадию. Периоды ремиссии сменяются обострениями. При этом происходит постепенное разрушение паренхимы, что грозит развитием цирроза и печёночной недостаточности.
У людей с диагнозом австралийский антиген носительство, как правило, не проявляется никаких симптомов.

Если у будущей мамы находят НBsAg, говорят о хронической стадии болезни либо носительстве вируса. Женщину ставят на учёт не только к гинекологу, но и инфекционисту. Он ведёт беременность до момента родов.
Вероятность самопроизвольного аборта:
- При лёгкой степени поражения самопроизвольный аборт происходит в 8% случаев.
- Если поражение печени носит среднюю тяжесть, выкидыши случаются у трети беременных.
- При тяжёлой степени гепатита выкидышами заканчивается половина беременностей.
- При хронической стадии самопроизвольный аборт происходит у 10% беременных.
На формирование плода болезнь не оказывает влияния, дети рождаются в срок и с нормальным весом. Во время вынашивания ребёнок может заразиться от матери. Если это происходит в начале беременности, вероятен выкидыш. Бывает и инфицирование на 2 и 3 триместрах. Тогда большинство детей выживают, но рождаются больными. Заражение возможно также при родах. Дети заглатывают кровь матери или околоплодную жидкость.
С гепатитом на свет появляются около 10% младенцев.
Снижая риски заражения детей, инфицированным женщинам обычно делают кесарево сечение. После рождения малыши обязательно вакцинируются.

Существуют 2 основных вида исследований на гепатит В:
- Использование экспресс-теста. Проводить анализ можно в домашних условиях. Необходимо проколоть палец стерильным инструментом и выдавить каплю крови на тест. Оценить результат можно через 10—15 минут. Наличие 1 полоски говорит об отсутствие антигена, а 2 линии считаются положительным результатом. Получив его, необходимо обратиться к врачу и пройти тщательное обследование.
- Серологический метод. Проводится только в лаборатории. Используется венозная кровь. Метод максимально информативен, определяет не только присутствие антигена, но и его количество.
С помощью серологических реакций определяют присутствие антигенов и антител.
- отрицательный результат будет при отсутствии НBsAg;
- положительный означает, что пациент болеет гепатитом В либо является вирусоносителем;
- выявление в анализах антител говорит о том, что организм включил иммунную защиту или была проведена вакцинация от гепатита.
В диагностике бывают ошибки, дающие неправильный результат. Поэтому рекомендуется пересдавать анализы с интервалом в 1—2 месяца.
Контингент, подлежащий обязательной проверке на НBsAg:
- женщины, вставшие на учёт по беременности;
- люди, которым предстоит хирургическое вмешательство;
- молодые пары при планировании беременности;
- весь медицинский персонал;
- работники полиции;
- больные с хроническим гепатитом и носители австралийского вируса;
- доноры крови и её компонентов;
- пациенты с патологическими процессами печени;
- наркоманы.
Человек, вылечившийся от гепатита, может всю оставшуюся жизнь быть носителем вируса. Поэтому необходимо систематически сдавать анализы.
Во время острой стадии болезни применение специальной противовирусной терапии не требуется. Иммунная система начинает активную выработку антител для уничтожения чужеродных агентов. В большинстве случаев организму самостоятельно удаётся справиться с задачей.
В хроническую патология переходит у 10% инфицированных. Как правило, это люди с ослабленным иммунитетом.
Составляющие лечения австралийского гепатита в острой фазе:
- Правильное питание. Необходимо отказаться от спиртных напитков, жирного мяса и рыбы, исключить жареное, острое, газировку, сладости. Нельзя употреблять в пищу маринованные и консервированные продукты. Диета соблюдается для снижения нагрузки на печень. На столе больного должны быть супы, каши, овощи и фрукты. Порции необходимы небольшие. Дабы не голодать и получать необходимый набор полезных веществ, трапезничают 4—5 раз в день.
- Нормализовать режим сна и отдыха. Избегать стрессовых ситуаций, не переутомляться.
- Медикаментозная терапия. Она восстанавливает функции печени, ведь во время воспалительного процесса происходит повреждение органа и нарушается его функционирование. Как итог, в организме начинают скапливаться токсические вещества. Для нормализации ситуации выписываются гепатопротекторы, назначается дезинтоксикационная терапия.
- Витаминные комплексы. Они способствуют общему укреплению.
Если на протяжении нескольких месяцев концентрация НBsAg не снижается, можно говорить о переходе болезни в хроническую форму. Тогда назначается противовирусное лечение.
Медикаменты имеют множество побочных эффектов. Зачастую больные плохо переносят препараты. Реакция на них особенно яркая, поскольку лечение гепатита длится месяцами. Иногда терапия занимает год и больше.
Гепатит В — опасная патология, которая приводит к циррозу и печёночной недостаточности. Современная медицина позволяет успешно бороться с болезнью. Главное, вовремя диагностировать её и начать терапию
Вирусоносительство не подлежит лечению медикаментозными средствами. Носителем человека считают, если чужеродные агенты остаются в крови на протяжении полугода.

Есть основные меры профилактики для предупреждения заражения:
- пользоваться только одноразовыми стерильными шприцами;
- посещать проверенные студии красоты, маникюрные кабинеты, тату-салоны;
- ходить в те стоматологические клиники, где проводится тщательная стерилизация инструмента;
- вести половую жизнь с одним партнёром, пользоваться презервативами.
Особую осторожность необходимо соблюдать медицинским работникам при взаимодействии с кровью и использованным инструментарием.
Самым надёжным способом защиты является вакцинация. Прививка против австралийского гепатита вошла в календарный план. В соответствии с его прошлой версией обязательной вакцинации подлежали только медицинские работники и пациенты по показаниям. Сейчас ставят прививки уже новорождённым детям в первый день жизни.
Вакцина от гепатита В безопасна и практически не имеет побочных реакций.
При производстве вакцины у вируса оставляют только оболочку, то есть антиген. Попадая в организм, он заставляет иммунную систему вырабатывать специфические антитела. Так формируется защита от НBsAg.
Прививку австралийским антигеном четыре раза:
- в первые часы после рождения;
- через 30 дней;
- в 6 месяцев;
- в год.
В некоторых семьях один из членов является носителем австралийского гепатита. Тогда все домочадцы должны соблюдать профилактические меры и обязательно пройти вакцинацию.
Соблюдая профилактические мероприятия, проводя вакцинацию можно избежать заражения, по крайней мере, свести его риск к минимуму.
источник
Человек является носителем гепатита В, когда этот вирус постоянно находится в его организме, когда он размножается в клетках печени. Носителем гепатита В человек может быть всю жизнь, и несмотря на то, что он инфицирован, он не будет ощущать никаких симптомов болезни. В таких случаях говорят, что человек обладает иммунотолерантностью к вирусу.
Все дело в том, что вирус живет в гепатоцитах печени, не проявляя чрезвычайной активности. Он не воздействует разрушительно на клетки печени, не вызывает воспалений.
В каких случаях может возникнуть такая форма заболевания, при которой человек не болеет явно, но является носителем вируса гепатита В?
- очень часто такая форма появляется у ребенка, если его мать является носительницей Гепатита В;
- носителями вируса часто становятся люди, у которых снижен иммунитет;
- в группу потенциальных носителей вируса гепатита В также входят мужчины, страдающие различными эндокринными или генетическими патологиями.
Гепатит В является одним из опасных заболеваний, которое вызывает поражение клеток печени, их перерождение, ведущее к серьезным сбоям в организме, нарушению нормального функционирования печени. Без должного лечения вирус может приводить к циррозу печени.
При иммунотолерантности к вирусу его обнаруживают только при выявлении других патологий и состояний.
Перечислим основные возможные пути заражения вирусом гепатита В. Итак, вирус может попасть в кровь при:
- сдаче анализов, лечении зубов, проведении косметологических процедур, если врачами и работниками салонов красоты не соблюдаются соответствующие меры предосторожности;
- использовании нестерильных шприцов;
- переливании крови;
- незащищенном половом контакте;
- использовании личных предметов гигиены больного человека (бритвы, ножницы) другим лицом.
- Очень велика вероятность того, что инфекция передастся от матери к плоду во время беременности. Именно поэтому всем женщинам, которые являются носительницами гепатита В, необходимо очень серьезно отнестись к будущей беременности. Как правило, таким пациенткам доктора советуют вводить антитела вируса для предотвращения заражения ребенка.
- Вирус заболевания содержится в различных концентрациях в крови и других жидкостях организма: в сперме, слюне, грудном молоке. Однако вирус гепатита В не передается по воздуху или при кормлении ребенка грудью. Невелика вероятность заразиться и при поцелуе (нужно, чтобы в полости рта была ранка или у человека кровоточили десна).
- Гепатит В часто передается среди наркоманов. Особенно бдительными необходимо быть людям, которые имеют множество сексуальных контактов, пациентам, которые страдают болезнями почек и вынуждены сталкиваться с переливаниями крови, а также медицинским работникам и всем людям, проживающим рядом с инфицированным человеком.
Человека считают носителем гепатита В в том случае, если:
- В его крови не менее чем в течение 6 месяцев имеется австралийский антиген HbsAg;
- В крови человека присутствуют антитела anti-Hbe;
- Вирусная ДКН имеет низкую концентрацию и фактически не определяется;
- У пациента отмечается устойчивая норма активности аланинаминотрансферазы.
Как только вирус гепатита В попадает в кровь, организм человека считается инфицированным. При попадании в организм вирус начинает размножаться, а человек в это время может и не догадываться, что он является уже носителем вируса.
После этого вероятны два пути развития болезни.
- Первый путь. Приблизительно через три месяца вирус гепатита В начинает поражать клетки печени, а у человека появляются все признаки гепатита В в острой форме. Если вовремя начать эффективное лечение, то в течение полугода после выздоровления антиген вируса должен исчезнуть из крови пациента. А если антиген не исчезает за это время, то человека признают носителем вируса. Если острая форма гепатита переходит в хроническую, то пациент также оказывается вирусоносителем.
- Второй путь. После попадания в кровь вируса гепатита В человек не заболевает, у него не обнаруживается признаков острого гепатита В, однако вирус остается в крови, человек становится его носителем и представляет угрозу для окружающих здоровых людей.
Еще несколько лет назад врачи и ученые были убеждены, что те люди, которые просто являются носителями гепатита В, на самом деле сами не страдают от этого заболевания. Но недавно ученые выявили, что люди, которые просто переносят вирус гепатита В, также страдают от него, хотя видимых поражений печени на ранних стадиях болезни у них не наблюдается.
На самом деле, вирус не повреждает клетки печени, однако он побуждает организм начинать уничтожать собственные гепатоциты, которые заражены вирусом. И в итоге это приводит к серьезным поражениям печени.
Отсутствие симптомов заболевания приводит к тому, что болезнь не выявляется на ранней стадии, обнаруживается лишь тогда, когда появляются первые серьезные боли и сбои в работе печени, свидетельствующие о начале цирроза или некроза.
Для минимизации вероятности заражения здоровых людей носители гепатита В должны соблюдать ряд правил:
- очень внимательно соблюдать правила гигиены и не оставлять для всеобщего пользования в семье свои индивидуальные принадлежности (бритвенные станки, ножницы и пр.);
- полностью отказаться от курения и употребления алкогольных напитков, которые наносят огромный вред печени;
- следить за режимом питания, соблюдать диету;
- один раз в 6 месяцев проходить медицинское обследование для изучения состояния печени.
Так как у пациентов с иммунотолерантностью к вирусу нет никаких проявлений заболевания, какое-либо конкретное лечение им не назначается. Однако все носители вируса находятся на учете в больницах и должны регулярно наблюдаться у врачей-гепатологов.
Врач следит за размножением вируса по результатам анализов и при необходимости назначает препараты для подавления вируса. Примечательно, что даже после лечения, когда австралийский антиген не обнаруживается в крови, риск развития некрозов и цирроза печени все равно существует.
Если вирус гепатита В активизируется, если идет развитие хронической формы заболевания, а у пациента наблюдается высокое содержание печеночного фермента, повышенная концентрация вирусных РНК, а также какие-либо изменения в печени, то лечение строго необходимо.
Надежным способом защиты от заболевания является вакцинация. Существует определенная схема ее проведения, прививки делают 3 или 4 раза, строго соблюдая время между уколами.
У 98% людей, которые сделали прививку, появляются антитела к возбудителю. Иммунитет у человека вырабатывается на срок до 20 лет. А при повторной прививке длительность иммунитета увеличивается еще на 5 лет. Также есть методика скорой вакцинации, которую применяют, если человек отправляется в страну, где есть высокий риск заболеть гепатитом В.
Как правило, вакцину делают новорожденным и школьникам, медикам, военнослужащим, пациентам, которым часто делают переливания крови.
источник