Живые и инактивированные вакцины. Инактивированная вакцина от полиомиелита: инструкция, осложнения. Вакцина инактивированная — это.
Вакцина (инактивированная) – это лекарство, состоящее из вирусных частиц, выращенных в культуре, которые были уничтожены способом термической обработки и действием клеточного яда (формальдегида). Такие вирусы культивируются в лабораторной среде для уменьшения антигенности и считаются неинфекционными (неспособными спровоцировать болезнь). Убитые вакцины отличаются гораздо меньшей производительностью в сравнении с живыми, но при вторичном введении образуют довольно крепкий иммунитет.
Для их создания, как правило, применяют эпизоотические вредоносные вирусы, которые подвергаются щадящему очищению (инактивации), ведущему к невозвратимой потере восприимчивости вируса репродуцировать (размножаться), но при этом сберегаются его иммуногенные и антигенные особенности. Поэтому должна быть убита нуклеиновая кислота (вирусный геном), которую содержит вакцина (инактивированная) — это среда, где она хорошо размножается.
Также не должны изменяться полисахариды, белки и гликопротеины вируса, потому что защитная реакция зависит от веществ капсида вируса. В итоге он теряет способность к размножению и заражению, однако сохраняет восприимчивость к активизации у животных и людей характерные факторы иммунитета.
Создание инактивированных вакцин начинается с подбора производственного штамма вируса, культивирования, а также накопления его в чувствительной биологической конструкции (культуры клеток, животные, эмбрионы птиц). Потом вируссодержащее сырье подвергается очищению и соединению разными способами (ультра-, центрифугирование, фильтрование и другие).
Вакцина (инактивированная) – это еще и результат насыщения, чистки вирусных агентов. Данный процесс является очень важным моментом, потому что уничтоженный вирус не распространяется в организме, и для получения сильной защитной реакции нужно вводить большой объем вирусного сырья. Суспензии вируса должны быть обработаны от балластных веществ (липидов, остатков клеточных строений, невирусных протеинов), которые осуществляют лишнюю нагрузку на иммунитет организма и в значительной мере сокращают интенсивность и особенность защитных реакций.
Приобретенная после насыщенности и очистки вируссодержащая суспензия подвергается инактивации. В ситуации с особенно агрессивными вирусами инактивация предшествует действию обработки. При этом требуется учитывать, что балластные вещества мешают процессу инактивации.
Когда изготавливается вакцина гриппозная (инактивированная), к примеру, очень важным моментом является выбор инактиватора, а также идеальной среды инактивации, дающей возможность всецело лишить вирус заразности при наибольшем сбережении антигенности. Но конструкция инактивирующих реакций плохо исследована, и их применение нередко экспериментальное.
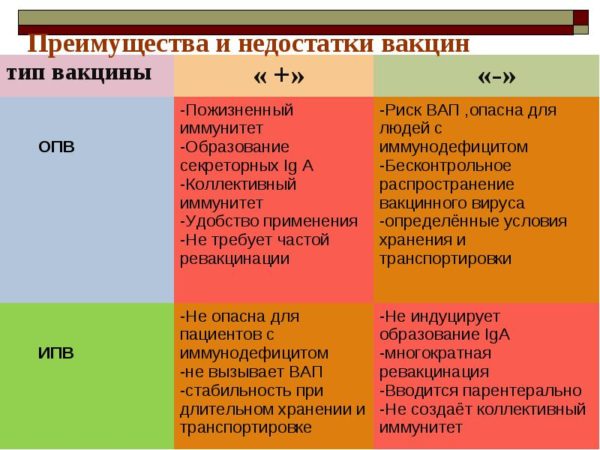
Для профилактики вирусных недомоганий хорошо используют инактивированные вакцины, которые обладают рядом превосходств по сравнению с живыми. Немаловажное требование их продуктивности – это качество и численность вирусного антигена, подбор инактиватора и подходящих условий инактивации. Термин «инактивированный» относится к жизнедеятельности вирусов, входящих в раствор лекарства.
Живые и инактивированные вакцины большей частью заготавливают из вирулентных вирусов, уничтожая ядовитость физическим и химическим путем при сохранении иммуногенности. Эти препараты должны быть безвредны и иметь множество вирусного антигена, чтобы спровоцировать защитную реакцию и производство антител. Обычный курс начальной вакцинации составляет 2-3 укола. В будущем может понадобиться бустеризация для поддержки иммунитета.
Инактивированные вакцины обладают в большей мере неизменностью качеств, кроме того, они безопасные. Их применяют в основном с целью профилактики на производствах и опасных территориях. Однако такие лекарства отличаются некоторыми минусами:
- технология их производства очень сложная, и это связано с надобностью получения значительного числа вируссодержащего сырья, насыщенности, чистки антигена, инактивации вирусного генома, а также включения в структуру вакцины адъювантов;
- иногда могут вызывать аллергические реакции в результате вторичной вакцинации;
- нужно делать инъекции не один раз и в больших дозировках;
- вакцина (инактивированная) – это еще слабый стимулятор защиты организма, в связи с этим резистентность пищеварительного тракта и слизистых покровов верхних дыхательных проходов меньше проявляются, нежели после использования живых вакцин;
- использовать их можно лишь парентерально;
- препараты индуцируют недостаточно продолжительный и интенсивный иммунитет, чем при применении живых вакцинаций.
Полиомиелит является острой вирусной инфекцией, поражающей нервную систему (бесцветное вещество спинного мозга). Начинают появляться вялые параличи, особенно нижних конечностей. Более тяжелые случаи поражения спинного мозга ведут к остановке дыхания. И тут уже инактивированная вакцина от полиомиелита может не помочь.
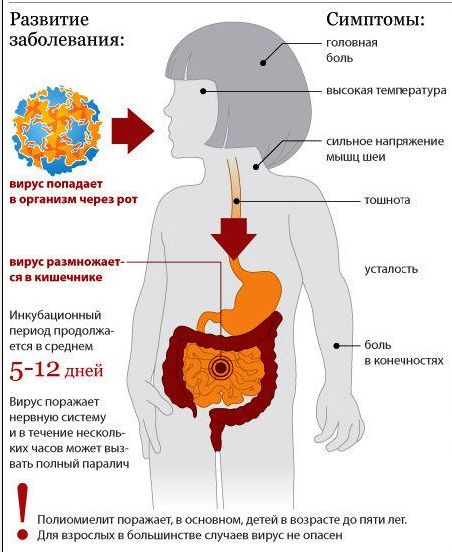
Клинически такая болезнь может сопровождаться увеличением температуры, мышечными и головными болями с дальнейшим формированием неподвижности. Недуг передается от одного человека к другому при чихании, беседе, через воду, грязные предметы, а также пищу. Причиной заражения считаются больные люди. Инфекция мгновенно разносится, но предположение о том, что наступил полиомиелит, появляется, когда уже фиксируют первый случай паралича.
Время инкубации болезни от начала инфицирования до возникновения первых признаков продолжается 1-2 недели, может также быть от 4 до 40 дней. Вирусы проникают в организм сквозь слизистые оболочки кишечника либо носоглотки, разводятся там, а потом попадают в кровь, доходят до нервных клеток спинного, головного мозга и уничтожают их. Так, появляются параличи.
Необходимо учитывать, что данное заболевание является вирусной инфекцией и специального лечения, влияющего как раз на эти вирусы, не существует. Единственное результативное лекарство предотвращения недомогания – это прививка.
Чтобы предупредить полиомиелит, используются два средства:
- инактивированная полиомиелитная вакцина (ИПВ), которая содержит мертвые дикие вирусы заболевания и вводится при помощи уколов;
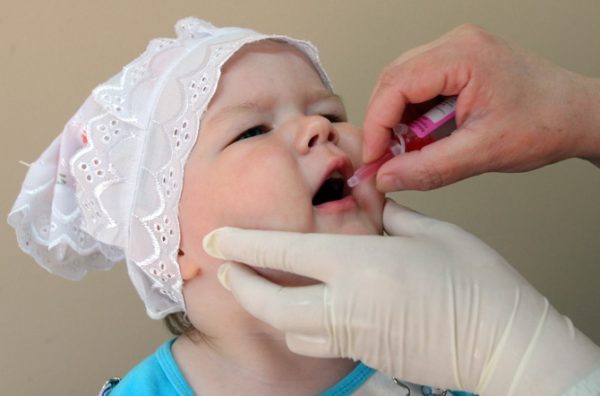
- оральная живая полиомиелитная вакцина (ОПВ), имеющая слабые модифицированные живые вирусы (жидкость капается в рот).
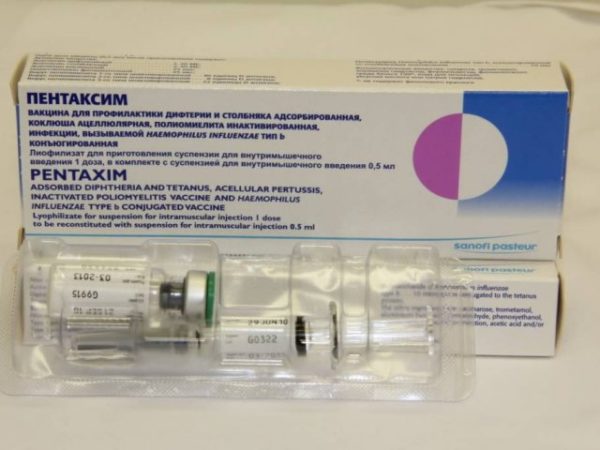
Эти препараты насчитывают 3 вида полиомиелитных вирусов, то есть оберегают от всех имеющихся вариантов данной инфекции. Однако пока что в России вакцины от полиомиелита не изготавливают, зато есть зарубежное лекарство «Имовакс Полио», хорошо применимо для прививки. Помимо этого, инактивированная вакцина от полиомиелита входит в состав средства «Тетракок» (соединяющий медикамент для профилактики коклюша, дифтерии и столбняка). Оба эти средства используются, не нарушая законов торговли и по желанию родителей. Такие вакцины могут вводиться единовременно с иммуноглобулином.
Разновидность такого лекарства производится в жидком виде, расфасовка идет в шприцах-дозаторах по 0,5 мл. Способ введения – укол. Младенцам до 18 месяцев инъекция делается подкожно в подлопаточную часть, плечо либо в бедро внутримышечно. Детям постарше – только в плечевую область. Никаких противопоказаний по времени и приему питья, пищи нет.
После введения вакцины против полиомиелита у 5-8 % привитых могут наблюдаться локальные реакции (это не является проблемой прививки) в виде покраснений и отеков, не больше 10 см в диаметре. Лишь в 1-5 % случаев обнаруживаются общие вакцинальные реакции как временный небольшой подъем температуры, взволнованность ребенка на 1-2 сутки после прививки.
Такое средство с успехом применяется в России. Прививку делают даже обессиленным детям, которые имеют недуги желудочно-кишечного тракта. Помимо этого, вакцина против полиомиелита (инактивированная) делится на 4 этапа по инъекциям: в 3, 4 и 6 месяцев. В 18 идет ревакцинация.
Привитый малыш не считается заразным для окружающих. Однако все же рекомендуется свести к минимуму его нахождение в людных местах на протяжении недели после прививки, потому что ослабленное вирусом чадо может заразиться другой инфекцией. Инъекция делается в бедро либо плечо. Покраснение области введения «Имовакса» является нормой, и температура вследствие прививки может доходить до 39 градусов и выше.
Установлены некоторые проблемы, появляющиеся после вакцинации комплексными медикаментами «Инфанрикс Гекса», «Пентаксим», «Инфанрикс ИПВ», «Тетракок»:
- отит;
- слабость;
- зубная боль и стоматит;
- увеличение лимфоузлов;
- беспокойство;
- зудящая кожная сыпь;
- анафилактический шок;
- болевые ощущения и уплотнение в зоне инъекции;
- расстройство сна;
- болезни верхних дыхательных путей;
- лихорадка и спазмы на ее стадии;
- отек Квинке;
- тошнота;
- понос;
- рвота;
- нетипичный плач;
- повышение температуры тела.
Зачастую появляются осложнения, и возрастает нагрузка на защитную систему ребенка, когда делается прививка полиомиелит и АКДС. Реакция может обнаруживаться как от капель, так и от коклюшно-столбнячного средства.
Вакцина от полиомиелита — это не вакцина антирабическая культуральная (инактивированная), которая делается от бешенства животным. Это прежде всего лекарство, оберегающее ребенка от дальнейшего паралича, а возможно, и от смерти. Прямо перед вакцинацией необходимо посетить педиатра, чтобы взять у него направления на общий анализ мочи и крови, затем сдать их в медицинской клинике. На основании сделанных анализов и осмотре малыша врач скажет, можно ли ему производить вакцину в настоящий момент. К ограничениям по вакцинации можно отнести:
- Истощение.
- Сильную инфекцию либо обострение хронической.
- Прорезывание зубов.
- Иммунодефицит (уменьшение числа лейкоцитов).
- Гиперчувствительность к ингредиентам.
- Острую воспалительную реакцию любой части тела или ее обострение.
- Новообразования кроветворной и лимфоидной ткани.
После перенесенного тяжелого заболевания либо его усугубления делать вакцину ребенку можно не раньше чем спустя 14 дней с момента излечения при нормальных показателях крови. Такие же противопоказания есть в случаях, если чадо здоровое, однако инфекционной болезнью заражен кто-то из домочадцев. В результате введения лекарства (а какие вакцины инактивированные — уже наверняка известно всем) грудничку требуется на неделю остановить ввод следующего прикорма.
Люди, не сделавшие прививку от полиомиелита (независимо от возраста), страдающие при этом иммунодефицитом, могут инфицироваться от привитых детей и заболеть вакциноассоциированным полиомиелитом (ВАП). Есть случаи, когда от привитого ребенка заражались родители, которые болеют СПИДом или ВИЧ, а также сородичи с исходным иммунодефицитом либо те, кто принимает медикаменты, уничтожающие защитную систему организма (при терапии онкологических недомоганий).
Вакцина против такого заболевания, как полиомиелит, если она произведена корректно и по всем стандартам, поможет хрупкому малышу противодействовать опасной и тяжелой болезни. И, следовательно, сделает ребенка крепче, упрочнит его организм и защитит родителей от большинства трудностей, переживаний, которые, как правило, приходится испытывать семье очень больного чада.
источник
На сегодняшний день заболевший полиомиелитом человек — большая редкость. Доказано, что эта болезнь имеет инфекционную природу, передается от человека к человеку и приводит к серьезнейшим, необратимым для организма последствиям. Сократить повсеместные вспышки заражения, коснувшиеся каждую из стран, помогла рекомендуемая Всемирной организацией здравоохранения профилактическая вакцинация населения. Одним из средств, применяемых сегодня для предотвращения болезни, является инактивированная вакцина от полиомиелита, при помощи которой у человека вырабатывается иммунитет к полиовирусу.
Инактивированная вакцина против полиомиелита представляет собой трехвалентный или моновалентный препарат, в составе которого имеется убитый с помощью формалина вирус полиомиелита. Для выработки гуморального иммунитета к заболеванию достаточно трех внутримышечных введений вакцины. Первую процедуру проводят уже в 3-месячном возрасте.
Иммунизацию с использованием живой вакцины можно проводить детям старше 6-месячного возраста. В ее составе имеется слабый (аттенуированный) живой вирус, воздействие которого стимулирует как тканевый, так и гуморальный иммунитет. Профилактика полиомиелита таким препаратом осуществляется не внутримышечно, а перорально, т. е. ребенок получает вакцину в виде капель.
Обычно прививка от полиомиелита делается в детском возрасте, однако при необходимости может быть сделана и взрослому пациенту. Если человек не прошел профилактическую вакцинацию в детстве и собирается посетить страну, где еще фиксируются вспышки заболевания, ему необходимо подкожное введение препарата.
При отсутствии противопоказаний профилактика заболевания осуществляется по следующему графику:
- введение первой инактивированной полиомиелитной вакцины проводится в возрасте 3- месяцев;
- в 4,5 месяца грудничок получает вторую прививку;
- когда малышу исполняется полгода, инактивированный препарат заменяют на живой;
- с полуторагодовалого возраста начинаются три этапа ревакцинации, когда ребенку вводится еще одна профилактическая вакцина;
- оптимальным возрастом для второго этапа ревакцинации считается 20 месяцев;
- последним этапом иммунизации является прививка, которая делается подросткам, достигшим 14-летнего возраста.
Ребенку, не достигшему полугодовалого возраста, препарат вводят в бедренную область. Пациентам старшего возраста делают прививку в плечо.
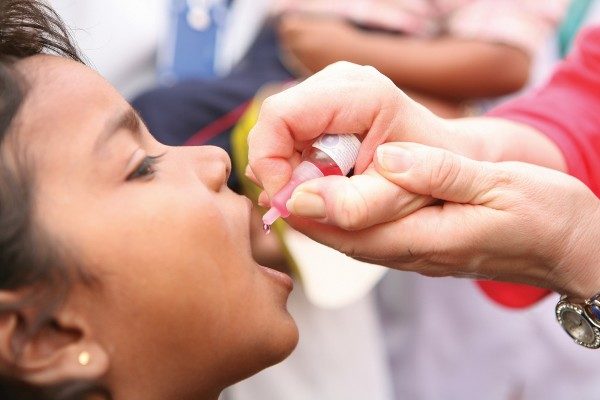
Иммунизация оральной полиомиелитной вакциной осуществляется путем введения в рот малыша специального раствора. Используя пипетку или шприц с удаленной иглой, 3 или 4 капли препарата наносят на корень языка или в область миндалин, стараясь не допускать попадания вакцины на язык. Профилактика не будет эффективной, если состав сразу же попадет в желудок, где произойдет его быстрое расщепление соляной кислотой.
Полиомиелитом, или детским спинномозговым параличом, называется заболевание, приводящее к различным патологиям нервной системы. Проникнув в ЦНС, полиовирус начинает свое размножение в мотонейронах, постепенно приводя к их гибели. Результатом патологического процесса становится утрата мышцами двигательной способности или необратимое снижение мышечной силы. В большинстве случаев болезнь не имеет симптомов и протекает в стертой форме.
Начатая в 20-м века программа по искоренению полиомиелита позволила добиться сокращения числа заболеваний на 99 %. Однако по сей день остаются территории, где все еще случаются вспышки инфицирования. Заразиться вирусом можно случайно, даже не посещая потенциально опасные места. Например, после контакта с человеком, который путешествовал в другую страну. В организм маленьких детей инфекционный возбудитель может проникнуть после общения со сверстником, который проходит этап иммунизации живой вакциной. С большой вероятностью осложнением инфицирования может стать паралич, поэтому профилактическая прививка необходима каждому ребенку или взрослому.
Для того чтобы избежать негативных последствий вакцинирования маленького ребенка, его следует заранее подготовить к процедуре.
- Получить разрешение педиатра на выполнение прививки. Если у малыша наблюдается аллергическая реакция на что-либо, профилактическую вакцинацию следует перенести. Подобным образом нужно поступить и в том случае, если ребенок простужен или в его организм попал вирус;
- По возможности, сделать клинический анализ крови для определения общего состояния здоровья ребенка, а также исключения воспалительного процесса в организме;
- Утром перед процедурой покормить малыша легкоусвояемым завтраком, исключив пищу, которая способна вызвать аллергию;
- Не укутывать ребенка перед посещением клиники и не допускать его переохлаждения;
- Обеспечить обильное питье перед введением вакцины;
- Оградить малыша от контакта с болеющими сверстниками, чтобы в период иммунизации организм не был ослаблен.
Введение инактивированной вакцины против полиомиелита не осуществляется пациентам:
- страдающим инфекционными болезнями;
- имеющим индивидуальную непереносимость компонентов, составляющих препарат;
- зараженным вирусом иммунодефицита человека;
- страдающим хроническими заболеваниями, которые находятся в стадии обострения;
- склонным к аллергическим реакциям;
- имеющим злокачественные новообразования в организме.
Негативные последствия введения вакцины против полиомиелита наблюдаются достаточно редко, однако зафиксированы случаи, когда у малыша возникают небольшие осложнения. Среди побочных эффектов иммунизации можно выделить:
- покраснение в области введения инъекции;
- нарушение засыпания;
- небольшой подъем температуры тела;
- слабость.
Возникновение побочных реакций на прививку определяется двумя факторами:
- на момент введения профилактической вакцины от полиомиелита организм пациента был ослаблен;
- ревакцинация не была проведена в рекомендуемый срок.
Единственным из возможных тяжелых осложнений иммунизации считается развитие вакциноассоциированного полиомиелита. В основе заболевания лежит активизация и размножение попавшего в кишечник вируса. Подобное состояние может возникнуть лишь после введения живой профилактической вакцины. В подавляющем большинстве случаев иммунитет, столкнувшись с инфекционным возбудителем, обезвреживает его, однако у ослабленных детей вирус может проникнуть в нервную систему, результатом чего становится паралич. Такие ситуации возникают крайне редко, а при использовании инактивированного препарата не случаются вовсе.
Для того чтобы избежать осложнений иммунизации, место инъекционного введения не рекомендуется мочить. Купание малыша, как и долгие прогулки после процедуры, необходимо отложить хотя бы на сутки. Убедившись, что у ребенка отсутствует высокая температура или аллергическая реакция на препарат, можно возвращаться к привычному распорядку дня, избегая скопления людей, чтобы не подвергать грудничка риску заражения гриппом или ОРВИ.
Полиомиелит относится к заболеваниям, которые невозможно вылечить, но можно успешно предотвратить. Для того чтобы сохранить здоровье ребенка, нужно пройти каждый этап вакцинации, следуя всем врачебным рекомендациям.
источник
Прививку от полиомиелита дети получают в 3 и 4,5 месяца — инактивированной вакциной и в 6 месяцев — живой. Капли от полиомиелита начали производить в России более 60 лет назад, а инактивированную вакцину придумали, а потом усовершенствовали в США. Действительно ли удастся победить полиомиелит в мире, если в отдельных странах им уже давно не болеют?
Полиовирус — вирус кишечной группы, или энтеровирус, передающийся фекально-оральным путем. Источником и переносчиком его является инфицированный человек, выделяющий вирусные частицы со слизью носоглотки и верхних дыхательных путей, а также с фекалиями. Одним из основных путей распространения инфекции продолжают оставаться сточные воды. Заражение чаще всего происходит через грязные руки, предметы обихода, воду или пищу.
Полиомиелит — это заболевание нервной системы, вызываемое полиовирусом одного из трех типов — 1, 2 или 3. Проявляется лихорадкой, а затем периферическим параличом, который остается на всю жизнь. В самых тяжелых случаях в результате паралича дыхательной мускулатуры (бульбарная форма) болезнь влечет за собой смерть.
Клинические проявления полиомиелита относительно редки — 1 на 100–1000 случаев бессимптомного течения. Это затрудняет процесс своевременного обнаружения инфекции. Ограничение функциональности и чувствительности конечностей может быть вызвано и другими патологиями, поэтому для подтверждения диагноза «полиомиелит» нужны дополнительные анализы и тесты. Диагностировать непаралитические формы крайне сложно — для этого проводят специальные обследования окружения больного.
Вплоть до XIX века случаи заболевания полиомиелитом не привлекали особого внимания, так как на фоне тяжелейших эпидемий чумы, оспы и холеры были относительно малочисленны. При этом полиомиелит оставался одной из древнейших инфекций, известных человечеству. В египетском храме Изиды в Мемфисе (XIV–XVI век до н. э.) сохранилось изображение человека с укороченной ногой и свисающей стопой — типичное проявление паралитического полиомиелита. В странах Европы описание детских паралитических заболеваний известно со времен Гиппократа. Считается, что хромой римский император Клавдий был жертвой полиомиелита. Ретроспективно диагноз был поставлен писателю Вальтеру Скотту, который подробно описал симптомы перенесенной им болезни в 1773 году.
К началу XX века болезнь, раньше лишь изредка поражавшая преимущественно детей и молодых людей, приобрела характер эпидемии. В 39 лет полиомиелитом переболел и остался частично парализован президент США Франклин Рузвельт. Впоследствии он создал фонд для сбора средств в пользу жертв этого заболевания и спонсирования исследований в области профилактики — Национальный фонд борьбы с детским параличом (National Foundation for Infantile Paralysis).
После Второй мировой войны заболеваемость полиомиелитом резко возросла. Эпидемические вспышки проявлялись в скандинавских странах, США и Канаде. Полиомиелит был признан национальной опасностью во многих странах. Началась активная работа по созданию вакцин.
Возможность иммунизации от полиомиелита была выявлена еще в начале XX века. Вирус — это паразит. Несмотря на наличие собственных генов (для человека они являются антигенами), он не способен самостоятельно передавать генетическую информацию. Для выживания вирусу необходимо внедриться в живую клетку и использовать ее гены и белки для размножения. В человеческом теле это вызывает иммунный ответ — образование антител, которые препятствуют размножению недружественных микроорганизмов и сохраняются в течение долгого времени. От соотношения этих сил и зависит тяжесть протекания инфекции.
Долгое время считалось, что полиовирус может расти только в нервных клетках, однако было не ясно, как он попадает в центральную нервную систему. В 1948 году трое ученых открыли способность полиовируса размножаться в клетках различных тканей, которые можно было культивировать. Джон Эндерс и его ассистенты Томас Уэллер и Фредерик Роббинс научились выращивать «полио» в пробирке, тем самым сильно расширив возможности его изучения в лабораторных условиях. За эту работу все трое впоследствии получили Нобелевскую премию по физиологии и медицине.
В 1950 году Джонас Солк убил формалином выращенный на клеточных культурах полиовирус, а скопления фрагментов клеток, в которых мог сохраняться живой вирус, удалил фильтрацией. Так он создал инактивированную полиовакцину (ИПВ), которая должна была вводиться внутримышечно. В 1954 году Солк испытал ее на 2 млн детей, и в 1955 году ИПВ была лицензирована в США, где началась массовая иммунизация с ее применением.
Однако через две недели произошла трагедия. Оказалось, что один из производителей ИПВ — Cutter Laboratories — не дезактивировал вирус полностью. В результате 120 тыс. детей были привиты некачественной вакциной, содержащей дикий, потенциально смертельный вирус. Семьдесят тысяч переболели полиомиелитом в легкой форме, 200 оказались необратимо и тяжело парализованы, а 10 умерли. Это была одна из самых страшных биологических катастроф в истории Америки.
В то же время другая группа американских ученых пыталась разработать вакцину на основе ослабленных штаммов живого вируса, полагая, что она будет эффективнее. Альберт Сейбин выделил штаммы полиовируса, которые могли расти в инфицированном организме, не поражая ЦНС, и создал прототип живой полиовакцины, которая вводилась через рот — вакцинному вирусу кишечной группы, считал Сейбин, целесообразно проникать в тело человека путем дикого вируса. Но распространению пероральной вакцины (ОПВ) мешали уже внедренная в массовом порядке ИПВ, а главное — сомнения научного сообщества в отношении безопасности применения живого вируса. Сейбину не давали разрешения даже на ограниченные клинические испытания. К счастью, судьба свела его советскими учеными.
В СССР первые эпидемии полиомиелита официально зарегистрированы в 1949 году — в Прибалтике, Казахстане и Сибири. Однако еще в 1945 году советский эпидемиолог Михаил Чумаков вел активные исследования в области разработки вакцины от полиомиелита. В молодости он стал жертвой клещевого энцефалита, после чего почти полностью оглох и потерял подвижность правой руки.
Уже став академиком, Чумаков засыпал руководство Академии наук и советское правительство письмами о создании центра по борьбе с полиомиелитом. Институт по изучению полиомиелита он получил в 1955 году — и сразу же начал действовать.
В 1956 году академик Чумаков с несколькими коллегами отправились в длительную командировку в США. Там началось их сотрудничество с Альбертом Сейбиным, изменившее ход истории болезни.
К тому времени эпидемия в СССР приняла страшный размах. По некоторым данным, в 1957 году было зарегистрировано 24 тыс. случаев полиомиелита, 13 тыс. из них паралитических, — тысячи смертей. Система здравоохранения оказалась не готова к появлению огромного числа детей-инвалидов.
Усилиями команды Чумакова в 1957 году в стране начала производиться инактивированная вакцина, которую срочно отправляли в эндемичные районы. Однако требовалось более универсальное решение и явно больший охват иммунизации.
Альберт Сейбин бесплатно передал свои штаммы Михаилу Чумакову и Анатолию Смородинцеву, которые подвергли их тщательным лабораторным исследованиям. После получения положительных результатов они провели первые ограниченные исследования. В круг испытуемых, рассказывают современники, входили сотрудники институтов и их дети (в том числе дети Михаила Петровича Чумакова).
Переход на ОПВ был актуален для СССР. В отличие от убитой вакцины, она обладала низкой себестоимостью и могла производиться практически в любых количествах. Для введения ОПВ не требовался квалифицированный медицинский персонал, поскольку капля этой жидкости помещалась непосредственно в рот ребенка или на кубик рафинированного сахара, что позволяло охватить иммунизацией максимальное количество населения.
Не менее весомые преимущества нашлись и с биологической точки зрения. Живая вакцина препятствует репликации вируса и выделению его с калом — простыми словами, она рвет цепочку распространения дикого вируса. Зато введенный привитому ребенку вакцинный вирус контактным способом передается его братьям, сестрам и друзьям, создавая таким образом коллективный иммунитет.
В 1958 году Минздрав СССР разрешил проведение расширенных испытаний ОПВ. В январе — апреле 1959 года в Эстонии и Литве под руководством Михаила Чумакова были привиты и тщательно обследованы 27 тыс. детей, а под руководством Анатолия Смородинцева — 12 тыс. детей в Латвии. Полученные результаты подтвердили безопасность и высокую эффективность вакцины. К концу 1959 года в СССР были привиты более 15 млн человек. В 1960 году Минздрав издал указ о проведении обязательной иммунизации населения от 2 месяцев до 20 лет, вакциной было привито 77,5 млн человек (более 35% населения).
В 1961 году эпидемии полиомиелита в нашей стране прекратились. Динамика была поразительная: в 1958 году в СССР заболеваемость составляла 10,6 случая на 100 тыс. населения, а уже в 1963-м — 0,43 случая, в 1964–1979 годах — 0,1–0,01 случая на 100 тыс. человек.
Документация по производству и контролю качества ОПВ из штаммов Сейбина была передана во Всемирную организацию здравоохранения (ВОЗ) и составила основу международных требований для иммунизации населения. В результате все страны быстро заменили ИПВ на ОПВ в календарях вакцинопрофилактики (за исключением трех скандинавских стран, добившихся полной ликвидации вируса и не видевших смысла в проведении дальнейшей иммунизации).
Живая вакцина, произведенная Институтом по изучению полиомиелита, экспортировалась более чем в 60 стран мира и помогла ликвидировать большие вспышки полиомиелита в Восточной Европе и Японии. Успех клинических испытаний ОПВ в Советском Союзе был критическим фактором для начала применения вакцины на ее родине — в Соединенных Штатах. Моновалентная ОПВ была зарегистрирована в США в 1961 году, а трехвалентная — в 1963-м.
Если вакцинацией охвачено большое количество людей в популяции, вирус лишается хозяев и не может распространяться и вызывать вспышки заболеваемости. В расчете на это и получив достаточное количество данных, в 1988 году ВОЗ приняла Программу глобальной ликвидации полиомиелита (Global Polio Eradication Initiative, GPEI) с использованием ОПВ. Она предусматривала систематическую вакцинацию новорожденных, национальные дни иммунизации для детей постарше и целевую иммунизацию в районах, где существовали факторы риска.
На момент принятия программы дикий полиовирус циркулировал в 125 странах мира, где полиомиелитом ежегодно заболевали свыше 350 тыс. человек. К 2015 году число зарегистрированных случаев сократилось до 74, а эндемичных стран — до двух (Пакистан и Афганистан, 5 и 7 случаев полиомиелита соответственно в 2017 году).
Однако эти проблемы оказались не единственными. Несмотря все плюсы ОПВ, у нее достаточно быстро обнаружился серьезный недостаток. В крайних случаях — от 2 до 4 на 1 млн — у детей с изначально пониженным иммунитетом ОПВ может вызывать вакциноассоциированный паралитический полиомиелит (ВАПП). Организм этих детей не способен бороться даже с ослабленным вирусом в составе вакцины. Этот факт был достоверно установлен в США уже в 1962 году, где применялись моновалентные ОПВ. А позже ВАПП регистрировали и у людей, контактировавших с привитыми.
Сначала эти случаи не привлекали особого внимания, так как заболеваемость от дикого полиовируса была намного выше. Но к 1990-м годам ВАПП стал ведущей причиной полиомиелита в США, что поставило перед работниками здравоохранения вопрос об этических аспектах использования живой вакцины.
Бороться с проблемой научились, изменив схему вакцинации: стало доступным новое поколение ИПВ — и прививки младенцам делают убитой вакциной, а ревакцинацию проводят живой. Дело в том, что живая вакцина необходима, чтобы прервать цепь распространения диких штаммов полиовируса, и отказ от нее невозможен для территорий, где они циркулируют или куда могут попасть из других стран.
В России, куда последний раз дикий полиовирус был завезен из Таджикистана в 2010 году, первые две прививки от полиомиелита делают убитой вакциной, а для по следующих ревакцинаций применяют ОПВ. Исключительно ИПВ вакцинируются дети из групп риска.
Однако ученых ждало еще более неприятное открытие: вакцинные штаммы Сейбина, эволюционируя в восприимчивой части человеческой популяции, способны восстанавливать свои исходные дикие качества, в первую очередь патогенность и вирулентность. Возникающие таким образом полиовирусы называют вакцинородственными (ВРПВ) и приравнивают к диким штаммам, которые могут вызвать паралитический полиомиелит и передаваться. Впервые ВРПВ зарегистрированы во время вспышки полиомиелита на Гаити и в Доминиканской Республике в 2000 году, когда заболеваемость в отдельных странах уже была сведена до единичных случаев.
В связи с этим Всемирная организация здравоохранения приняла решение о поэтапном отказе от живой вакцины (ОПВ) — по мере остановки циркуляции дикого полиовируса типа 1, оставшегося на сегодня, — и повсеместном переходе на убитую вакцину (ИПВ). Это означает, что для завершения начатой в мире 1988 году тотальной борьбы с полиомиелитом потребуется выполнение парадоксального условия: ликвидация будет возможна лишь тогда, когда прекратится использование вакцины, с помощью которой полиомиелит был поставлен под контроль во всем мире.
источник
Полиомиелит относится к числу опасных инфекций, воздействию которой подвержены преимущественно дети в возрасте до 5 лет. Попав в организм человека, возбудитель воздействует на нервную систему, вызывая серьезные нарушения в ее работе и даже паралич.
Для профилактики развития заболевания проводится плановая вакцинация определенной возрастной категории, в процессе проведения которой применяются несколько разновидностей вакцин. Одним из прививочных составов, которые часто применяют в процессе проведения иммунизации, является полиомиелитная инактивированная вакцина (ИПВ).

После попадания в организм прививочный состав имитирует проникновение внутрь инфекционного агента, в результате чего начинается интенсивная работа иммунитета.
Иммунная система активно вырабатывает антитела, предназначенные для обезвреживания патогенной микрофлоры. Таким образом организм формирует стойкую реакцию на возбудителя.
Специалисты в сфере фармакологии постоянно совершенствуют имеющиеся прививочные составы, поэтому сегодня в продаже можно встретить различные средства, относящиеся к группе препаратов ИПВ. К числу наиболее популярных относят следующие инъекции.
Данная вакцина предназначена для иммунизации населения, начиная с 2-месячного возраста.
В составе препарата содержатся культивированные на основе VERO вирусы заболевания 1, 2 и 3 типа, которые прошли очищение и последующую инактивацию формальдегидом. Такой прививочный состав предназначается для внутримышечного введения.
Это суспензия вирусов полиомиелита 1, 2 и 3 типа, культивированных на основе VERO, а также впоследствии прошедших дополнительное очищение и инактивацию формальдегидом. Препарат подходит как для проведения первичной вакцинации, так и для повторного проведения иммунизации подростков и взрослого населения.
В составе вакцины Полимилекс присутствуют три очищенных и инактивированных формалином вируса полиомиелита. В качестве основы для изготовления состава применяется линия клеток VERO.
Препарат можно вводить как внутримышечно, так и подкожно. Суспензия подходит и для первичной, и для повторной иммунизации населения.
Специалистами также применяются и другие препараты, относящиеся к группе ИПВ, описание фармакологических свойств и состава которых можно найти в Сети.
Повторную вакцинацию проводят в 4.5 месяца. Третья прививка проводится в 6 месяцев с применением капель.
Ревакцинацию проводят в 18 месяцев, снова применяя прививочный состав в форме капель. Пятая прививка проводится в 20 месяцев, а последняя – в 14 лет.
Если по какой-либо причине сделать прививку вовремя не удалось, врач разрабатывает индивидуальную схему вакцинации, принимая во внимание рекомендованные временные интервалы между процедурами. Если в определенной зоне наблюдается вспышка полиомиелита, проводят нулевую вакцинацию с применением препарата в форме капель.
Взрослые, относящиеся к группе риска (работники лабораторий, не привитые в детском возрасте, а также планирующие отъезд в страны с высоким уровнем заболеваемости граждане), могут быть подвержены проведению вакцинации по отдельному графику.
Людей из группы риска прививают со следующей частотой:
- первый укол в количестве 1 дозы с последующей ревакцинацией через 1-1.5 месяца;
- третья процедура проводится через 6-12 месяцев.

В зависимости от предписаний препарат вводят или глубоко внутримышечно (в переднебоковую область бедра в первый год жизни и в дельтовидную мышцу всем остальным). Некоторые препараты можно вводить подкожно. Для введения суспензии используют стерильный одноразовый шприц.
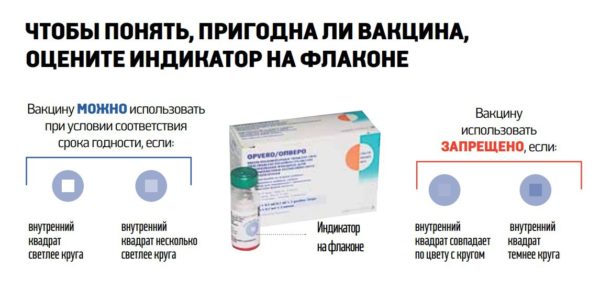
Перед тем как использовать суспензию, ее необходимо проверить на наличие инородных составляющих и однородность состава. Неоднородная фактура, а также наличие крупных посторонних частиц и измененный оттенок являются причиной для утилизации состава.
Как и любая другая группа препаратов, ИПВ имеет определенный ряд противопоказаний. К их числу относят:
- индивидуальную непереносимость ингредиентов препарата;
- аллергические реакции или анафилактический шок, вызванные предшествующими прививками;
- обострение хронических заболеваний или острое течение инфекций.
Если причиной отмены вакцинации стала болезнь, прививку откладывают до полной нормализации самочувствия.
После прохождения прививки происходит ослабление иммунной системы. Результатом такого положения вещей может стать повышение температуры до 37 С, появление слабости, сонливости, вялости или постоянное ощущение усталости.
Такие симптомы считаются естественной реакцией организма на вторжение ослабленного инфекционного агента и обычно проходят в течение первых двух-трех дней после проведения вакцинации. Поэтому их не относят к числу осложнений.
В некоторых случаях возможно появление серьезных реакций со стороны организма:
- судороги;
- уплотнение, припухлость и зуд кожи в месте укола;
- крапивница;
- отек дыхательных путей;
- резкое повышение температуры, сопровождающееся лихорадочным состоянием;
- некоторые другие симптомы.
Перечисленные выше проявления являются индивидуальной реакцией организма на вакцину и считаются серьезными осложнениями.
В большинстве случаев вакцина переносится хорошо. Однако иногда из-за индивидуальных особенностей организм может отреагировать на иммунизацию подобным образом.
Поэтому в первые двое суток необходимо тщательно следить за состоянием прошедшего вакцинацию, а в случае развития патологий сразу же обращаться за помощью к специалистам.
В продаже имеются как ИПВ отечественных производителей, так и зарубежные аналоги. Причем стоимость препаратов может существенно разниться. К примеру, вакцина французского производителя Имовакс Полио обойдется порядка 270 рублей за дозу.
При этом стоимость российского аналога БиВак Полио составляет 690 рублей за дозу. Соответственно, можно выбрать прививочный состав, подходящий не только по набору свойств, но и по цене.
О живых (ОПВ) и инактивированных (ИПВ) вакцинах от полиомиелита в видео:
К сожалению, до сих пор специалистам до сих пор не удалось разработать эффективного лекарства против полиомиелита. Поэтому своевременное прохождение вакцинации является просто необходимым для современного человека медицинским мероприятием.
источник
Вакцина от полиомиелита не является безвредной. Ученые длительно спорят относительно рациональности ее массового использования. На практике мышечный паралич встречается не чаще 5% людей от всех инфицированных.
У детей после прививки встречаются случаи вакцино-ассоциированного паралича на фоне множественных инъекций. Возникают заболевания при нарушении аксонального транспорта по нервным волокнам при размножении в нем возбудителя.
Протекает вакцино-ассоциированный паралич вяло. Провоцируется 3-им типом возбудителя, хотя встречаются случаи ассоциации третьего и второго типов.
Развивается с 4 до 25 дней после вакцинации. Инкубационный период длится несколько месяцев, поэтому специалисты не могут заподозрить заболевание на начальной стадии. У маленьких пациентов с иммунодефицитом вялый мышечный паралич развивается даже через 6 месяцев.
Такие побочные реакции настораживают. Без инъекции человек, возможно, не заболел бы даже при инфицировании диким штаммом. Мнение авторов статьи не претендует на официальность. Проблема требует тщательного исследования. Авторы попытались проанализировать существующие литературные источники для определения рационального отношения к вакцинам от полиомиелита.
Джонас Солк в 1947 году инактивировал три штамма вируса полиомиелита формальдегидом. После введения препарата обезьянам наблюдалась выработка антител, но заболевания не наступало. После введения людям прослеживалась аналогичная картина. Так была разработана первая вакцина от полиомиелита.
Американская программа по массовой иммунизации была запущена в 1954 году, но результаты ее оказались плачевными. После вакцинации много людей погибло, что выявило не полную инактивацию возбудителя.
В 1955 году вакцинальный препарат был доработан. К 1960 году средство уже использовалось в 100-а странах.
Американский микробиолог и врач Альберт Сэбин с 1957 года начал поиски вакцины, которая должна была воспроизводить заболевание в легкой степени и формировать иммунный ответ. По его мнению, препарат Солка не способен предотвращать эпидемии.
На исследование ушло около 7 лет. Множество обезьян стало источником эксперимента. Заражение мутированным вирусом приводило к гибели особей. Наконец ученым удалось выявить штамм, который не проникает в нервную систему, а только вызывает заболевание кишечника. На основе его была разработана живая вакцина Сэбина, которая стала массово применяться во многих странах только в 1963 году.
Оральное применение достаточно удобно, а свойства препарата формируют более качественный иммунный ответ, поэтому вакцина Сэбина быстро вытеснила аналог Солка. Средство имеет ограничение к применению у ослабленных людей, при иммунодефиците. Такой категории пациентов лучше вводить инактивированный вариант.
В 2000 году центр контроля заболеваний США пересмотрел подходы к вакцинации против полиомиелита у детей и ввел новые рекомендации. Учитывая вероятность мышечных параличей при недиагностированных иммунодефицитах, особенно при контакте с окружающими вакцинированными детьми, вакцина Сэбина создавала высокую опасность осложнений. Ситуация требовала использования инактивированной вакцины. Такие требования были введены в США в 2000 году.
В России детям вводят оральный вакцинальный препарат Сэбина.
Статистика вакцинации с 1950 годов довольно интересна. После использования инактивированной вакцины статистика заболеваемости полиомиелитом возросла. В США зарегистрировано увеличение числа случаев заболевания в 2 раза. Неэффективность препарата? Массовая эпидемия? Причин подобной статистики Минздрав США не раскрыл, но вакцина Солка была изъята из массового использования. Программа вакцинации стала включать препарат Сэбина.
«Живая» прививка привела в 1990 году к большому количеству осложнений. За 5 лет зарегистрировано более 13000 побочных реакций. За этот промежуток от полиомиелита погибло 540 человек. Статистика впечатляет, хотя без вакцинации только у 5% от всех инфицированных наблюдались клинические симптомы заболевания.
После всех трагических событий Департамент здравоохранения США ввел обязательное письменное согласие родителей ребенка на введение препарата. В документе содержится информация о том, что инактивированная поливакцина способна обусловить серьезные осложнения и даже смерть. Ответственность в случае возникновения последствий человек берет на себя. Лечим или калечим?
Дополнительно компания, выпускающая поливакцину, предупреждает покупателей о вероятности синдрома Гайена-Барре. Заболевание характеризуется отказом работоспособности мускулатуры, поражением нервной системы. Отвечать за такие последствия никто не хочет, поэтому весь риск переложен на человека, подписавшего согласие.
Существующие препараты против вируса полиомиелита не способные его уничтожить. При мышечных параличах применяется секуринин, галантамин, прозерин, гамма-глобулин, но они лишь временно улучшают выраженность проявлений.
Не существует сомнений, что вакцина от полиомиелита не безопасна. Даже Роспотребнадзор создал официальную позицию – «Случаи возникновения вакцино-ассоциированных параличей заставляют родителей отказываться от вакцинации детей».
Почему несогласие на прививку считается неприемлемым? У 5% людей с возникновением клинических симптомов после инфицирования вирусом полиомиелита наблюдаются серьезные реакции, приводящие к инвалидности и летальному исходу. Без стабильного иммунитета врачи оказываются бессильными перед заболеваниями.
Проблемы вакцинно-ассицированных осложнений вакцинации удалось решить. Появление препарата «Имовакс Полио» на основе высоких технологий внушает оптимизм. Препарат комбинированный, содержащий 3 инактивированных возбудителя:
- Полиовирус 1-го типа – 40 единиц;
- 2-го типа – 8 единиц;
- 3-го типа – 32 единицы.
Современное средство при сравнении с вакциной Солка характеризуется высокой степенью очистки, качественной иммуногенностью. Остается лишь вопрос с инактивированными возбудителями. Способны ли обеспечить надежную защиту населения или вероятность эпидемии не исключается? Ответ покажет время.
Показания к вакцинации инактивированной вакциной в России:
- Дети из семей с иммунодефицитом;
- Воспитанники детских домов;
- Пациенты с длительной иммуносупрессивной терапией;
- Вич-инфицированные;
- Иммунодефицитные состояния.
Остальным категориям детей специалисты рекомендуют комбинированную схему с сочетанием инактивированной и ослабленной вакцин. Первая вакцинация проводится неживыми возбудителями. При отсутствии побочных эффектов вторая прививка – оральная. Подход не исключает вакцино-ассоциированные параличи.
В странах с дикими штаммами вакцинация инактивированными препаратами нерациональна.
Страны, где не наблюдаются выраженные случаи заболеваемости полиомиелитом, перешли на инактивированную прививку. В России комбинированная схема, из-за периодической регистрации полиомиелитических параличей, спровоцированных мутированным возбудителем.
Страны с персистенцией дикого вируса должны пользоваться исключительно ослабленной прививкой, так как она создает более сильный иммунитет.
Будем рассчитывать на ликвидацию в будущем полиомиелита на планете, отсутствия случаев вакцино-ассоциированных параличей.
Авторы не могут обойти вниманием, длительно обсуждающийся в литературе факт, о возможном заражении человека ВИЧ-инфекцией вследствие выращивания полиомиелитной вакцины на почках обезьян.
В почках макак обнаружен вирус иммунодефицита обезьян, который передается половым или инъекционным путем. До 1980 года, когда был обнаружен возбудитель, заболевание не встречалось на планете. Откуда взялся ВИЧ?
Распространенное мнение относительно модификации нескольких возбудителей в дикой природе Африки можно подвергнуть сомнению.
Исследования почек обезьян, на которых культивируется человеческая вакцина, показали изобилие представителей микробного мира.
Вакцина от полиомиелита, использованная для прививок африканского населения, хранится в холодильнике института, в котором работал Солк. Информации относительно содержания в ней инородных вирусов нет. Или она скрывается от общественности?
В поливакцинах обнаруживается возбудитель SV-40. Обезьяньи почки становятся источником попадания вируса в сыворотки. Современное оборудование доказывает большое количество представителей микробного мира в препарате.
Передача от животного к человеку не доказана, но многие ученые склоняются к тому, что культивирование человеческого препарата на почках животных «бомба с замедленным запуском». Передача обезьяньих вирусов в большинстве случаев не вызывает заболеваний, но когда они пересекут межвидовой барьер, возникает эпидемия. До определенного момента вирусы не вызывают изменений. Через множество мутаций они привыкают к человеческому организму. Поддерживать мутации помогает постоянная вакцинация человечества.
При разработке вакцин Солка и Сэбина был нарушен один из важных постулатов исследователей – к массовому использованию человечеством разрешены бактериальные препараты, о содержании которых известно все.
Полиомиелитные вакцины, инактивированные и живые известны лишь на 2%. Множество обезьяньих вирусов никто не исследовал. Испытать вакцины на то, что неизвестно невозможно.
Методы обнаружения вирусов во времена разработок прививок от полиомиелита были несовершенными. Только в 1950-ых годах было открыто, что африканские зеленые мартышки, используемые для создания вакцины, содержат вирус иммунодефицита обезьян. После этого ученые задумались, может ли обезьяний возбудитель поражать человека. Возможно к 1980 году ВИО мутировал и превратился в ВИЧ.
ВОЗ после получения такой информации провела 2 конференции среди экспертов, чтобы определиться с ситуацией. Специалисты определили, что вакцины от полиомиелита безопасны и не рекомендовали прекращать прививочные компании.
В 1990 году были выявлены шимпанзе с наличием вируса ВИО, который схож по структуре с ВИЧ. Недостающее звено было найдено, что позволило ученым подтвердить мутацию штамма в природе. Полиомиелитные вакцины оказались «не причем».
В 1959 году Бернис Эдди обнаружила в почках обезьян канцерогенный вирус под названием SV-40. Этот инфекционный агент провоцирует рак. В 1960 году ученые компании «Мерк» выявили Sv-40 в поливакцине Сэбина и доказали, что вирионы могут вызвать рак у младенцев.
Таким образом, существует теоретическая связь вакцины против полиомиелита со СПИДом и раком у человека. Официальных комментариев по этой тематике нет. Возможно, информация засекречена. Есть лишь официальные исследования, подтверждающие активное размножение SV-40 и способность вириона включаться в генетический аппарат не только клеток, но и вирусов, что приводит к мутациям. Не таким ли образом произошла мутация обезьяньего вируса иммунодефицита в человеческом организме после массовой вакцинации?
Кстати передача SV-40 возможна от матери к ребенку, от человека к человеку. Передается возбудитель и половым путем.
Вопрос «нужна ли прививка от полиомиелита» родителям придется решать самостоятельно. Вышеприведенные факты официально не поясняются. Впрочем, при отказе придется жертвовать посещением ребенка детского сада. Одновременно формируется неприязненное отношение к родителям, отказавшимся от вакцинации ребенка, со стороны медиков. Министерство здравоохранения требует расходов препарата, за который уплачены большие деньги. Медицинским работникам приходится «насильно пихать» средство маленьким пациентам.
Впрочем, всегда найдутся дети, родители которых не откажутся от вакцинации. Такой ребенок в течение 30 дней выделяет в окружающую среду возбудителя полиомиелита. Инфицирование окружающих детей все равно произойдет, но клинических симптомов может и не быть.
источник
Полиомиелит – заболевание, которое трудно поддается лечению. Еще не изобретены препараты против него. Именно поэтому следует проводить профилактические меры по борьбе с полиомиелитом. Лучшим средством является вовремя сделанная прививка, которая становится барьером и защищает организм от полиовируса, предотвращает последствия, которые грозят всем людям, перенесшим эту страшную болезнь.
Полиомиелит – страшное инфекционное заболевание, встречающееся чаще всего у детей. При данной болезни происходит поражение серого вещества полиовирусом. Болезнь считается очень заразной и распространяется достаточно легко, так как вирус является устойчивым практически к любым воздействиям на него. Даже при замораживании он сохраняет свою жизнеспособность еще 3 месяца. Губительным для него являются только ультрафиолет (солнечный свет) и антисептические препараты (перекись водорода, Хлоргексидин, Фурацилин). Заразится возможно следующими способами:
- обычным воздушно-капельным при чихании или кашле нездорового человека;
- попадание через пищу зараженных продуктов;
- при бытовом применении одного прибора для еды или полотенца с больным;
- попадание с приемом воды.
Самыми восприимчивым к полиомиелиту считается детский возраст до 5 лет, при котором еще иммунная система не окрепла. Наиболее часто вспышки полиомиелита фиксируются в весенне-летний период.
Постановка диагноза осложнена, так как заболевание начинается почти всегда без ярко выраженной симптоматики или в стертой форме и напоминает простуду или незначительную инфекцию в кишечнике. У заболевшего наблюдается небольшая температура, слабость, потливость, насморк, покраснение носоглотки, снижение аппетита и диарея.
Возможно проявление полиомиелита в 2-х формах:
- типичная, которая затрагивает ЦНС;
- атипичная, которая не поражает клетки ЦНС.
Заболевание приводит к тяжелейшим последствиям, которые зависят от того, в какой именно части мозга протекал процесс отмирания клеток. Возможны следующие остаточные явления после болезни:
- спинальный, при котором наблюдаются парезы и параличи туловища, конечностей;
- бульбарный, при котором происходит расстройства, связанные с функциями глотания и дыхания, а также речевые нарушения. Является самым опасным;
- поражение лицевого нерва;
- поражение головного мозга.
В большинстве случаев последствия связаны с тем, на каком этапе развития болезни было начато лечение, а также серьезность отношения к реабилитации. При параличах больному грозит пожизненное сохранение инвалидности.
Важно! При выявлении возможного контакта с больным полиомиелитом следует изолировать контактирующее лицо и производить за ним врачебное наблюдение в течение 21 дня.
Полиомиелит – болезнь, вспышки которой имеют место и в сегодняшние дни, особенно в азиатских странах. Границы России открыты для всех. Никто не сможет определить инфицированный или нет ребенок приехал на российскую территорию. Болезнь очень заразная, и заболеть ею можно, находясь в одном помещении с заболевшим. Именно поэтому оптимальным средством для защиты от полиомиелита считается проведенный вовремя комплекс прививок и ревакцинации.
Лучшим средством профилактики полиомиелита считается вакцинация. Иммунологами разработана два отличных друг от друга вида прививок:
- Живая вакцина. В основе оральной полиомиелитной вакцины (ОПВ) лежат хоть и угнетенные, но живые вирусы. Используется такое лекарственное средство исключительно в России. Производится оно в виде жидкости розоватого цвета. Обладает специфическим горьковатым привкусом. Оберегает человеческий организм от различных штаммов полиовируса.
- Инактивированная вакцина. Данный препарат содержит в своей основе мертвые частицы полиовируса. Вводится инактивированная полиомиелитная вакцина (ИПВ) инъекционно. От нее не наблюдается практически никаких побочных действий, но зато данное средство менее эффективно. Так в исключительных случаях у привитых людей может произойти заражение полиомиелитом.
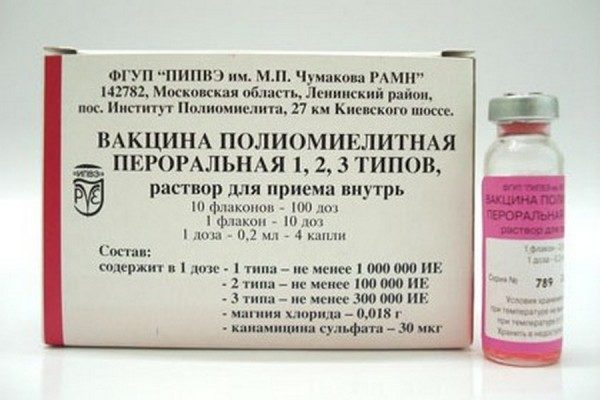
ОПВ изготавливается в России. Флакон вмещает 2 мл лекарственного препарата, которого хватает на 10 доз при закапывании по 4 капли на человека. Срок его хранения при соблюдении температурного режима составляет 2 года. Вакцина содержит консервант – канамицин, являющийся антибиотиком производным от стрептомицина.
ИПВ производят во Франции. Препарат упаковывается в отдельных одноразовых шприцах с дозировкой по 0,5 мл. В его состав, кроме убитого полиовируса, входит также консервант – 2-феноксиэтанол, являющийся антиоксидантом.
Принцип работы вакцины заключается в том, что введенные мертвые или ослабленные вирусы воздействуют на иммунную систему, стимулируя ее к выработке специфических антител в качестве защитной реакции организма. Ранее было достаточно прививать только ИПВ вакцину. Но, как и любое заболевание, полиомиелит проходит мутацию и появляются новые, более стойкие штаммы. Поэтому введения только убитых частиц вируса теперь недостаточно.
Более эффективным считается ввод в организм живых частиц полиовируса. Но прививаясь такой вакциной, возможно проявление негативной реакции организма. Именно поэтому важен подготовительный этап.
Перед проведением прививки обязательным требованием является подготовка к ней.
- Ребенок минимум, чем за 2 недели до прививки не должен переносить никаких простудных или более серьезных заболеваний.
- Для снижения негативных реакций на используемый препарат рекомендуется применять за 2-3 дня до процедуры прививания антигистаминные препараты. Они должны быть назначены врачом.
- Непосредственно перед введением препарата пациента должен осмотреть врач. Лучше, если незадолго до прививки малыш пройдет клинические исследования крови и мочи. Педиатры очень редко назначают анализы перед процедурой, поэтому родителям следует настоять на этом.
- Прививка переносится лучше, если ребенок будет немного голоден перед введением препарата. Нужно избегать кормления и еще час после вакцинации.
- Привитому ребенку следует давать больше жидкости, но только по прошествии часа после введения препарата.
Важно! Привитый ребенок может быть источником заболевания в течение 2-х недель. Не следует детям, не прошедшим вакцинацию, общаться с такими детьми.
Способ вакцинации зависит от того, какой именно препарат вводится ребенку.
Живая вакцина. Если в составе средства находятся живые, ослабленные частицы вируса, то вакцинация производится путем закапывания ее в рот малышу (4 капли). Причем это должно быть определенное место: либо миндалины, либо корень языка. Ребенок не должен ее сплевывать. Никаких последствий передозировки препарата не отмечается. Медработник, проводящий вакцинацию, делает ее с помощью капельницы, пипетки или шприца без иголки.
Важно! Запрещается запивать и есть в течение часа после введения препарата. Вместе с едой происходит расщепление введенного препарата желудочным соком, и проведение прививки окажется неэффективным.
Инактивированная вакцина. Средство с убитым полиовирусом вводится подкожно. Обычно она поставляется в лечебные заведения уже со шприцом дозировкой 0,5 мл. Место укола обусловлено возрастом ребенка. Малышам обычно делается прививка под лопатку или в бедренную область, детишкам постарше и взрослым — в плечо. При такой вакцинации нет запрета на прием еды и воды.
Прививка, вводимая подкожно, имеет некоторые преимущества перед закапыванием:
- точная дозировка;
- нет воздействия на микрофлору организма;
- в препарате не содержатся консерванты, необходимые для его хранения.
Реакция ребенка на введение полиовируса может быть связана с определенными особенностями детского организма:
- нормальная реакция на попадание в кровь вирусной инфекции;
- предрасположенность к аллергическим реакциям ребенка не только на данную прививку, но и на другие препараты;
- врожденные отклонения и возможные психические расстройства;
- сниженный иммунитет;
- имеющееся простудное заболевание в момент вакцинации.
Многие родители после проведения прививки против полиомиелита наблюдают у своего малыша побочные проявления, которые обусловлены видом введенного препарата. Причем при применении ИПВ переносится гораздо лучше и побочных проявлений практически не наблюдается.
Введение живой вакцины сопровождается:
- ростом температуры до 37,5-38ºС;
- вялостью и сонливостью или повышенным беспокойством;
- возможно появление насморка;
- аллергией в виде крапивницы или отека Квинке;
- у некоторых детей наблюдается диарея;
- в редких случаях встречаются судороги, отечность лица.
При введении убитого вируса возможно:
- несущественное покраснение и припухлость в месте укола;
- снижение аппетита;
- субфебрильная температура;
- незначительное беспокойство.
Проведение любой вакцинации имеет возможные противопоказания и определенные ограничения. Не следует проводить прививку у следующих групп людей:
- Запрещается прививаться против полиомиелита людям, страдающим иммунодефицитом. При внедрении в организм любого вируса он не сможет дать требуемую реакцию. Есть вероятность заболеть тяжелой формой полиомиелита. Также страшно не только проведение прививки, но и общение с привитыми человеком людям с иммунодефицитом. Вирус сохраняет свою жизнеспособность у любого лица, прошедшего прививку, еще 60 дней.
- Нельзя прививаться и людям с онкологическими заболеваниями, особенно на этапе химиотерапии. В это время организм наиболее ослаблен и подвержен любым заболеваниям. Если требуется вакцинация от полиомиелита, то ее нужно делать не ранее полугода после проведенных процедур химиотерапии.
- Запрещается вакцинация во время беременности и грудном кормлении. Не следует делать прививку и при планировании в ближайшем времени беременности.
- Не прививают при наличии аллергии организма на такие антибиотики, как Неомицин, Стрептомицин и Полимиксин В. Они находятся в составе вакцины. Также если на первичную прививку от полиомиелита была сильная реакция, то последующие не следует делать.
- Любые неврологические проявления являются отводом от прививки.
- Не следует делать вакцинацию во время простудных или вирусных заболеваний, а также сразу после них. Организм должен восстановиться после перенесенной болезни. Необходимо укрепить ослабленный иммунитет.
- Вакцинация не проводится при истощении.
Российских детей вакцинируют в соответствии с Национальным календарем прививок, утвержденным приказом №125н Минздравом РФ от 21/03/2014 года (скачать документ можно здесь). Документ состоит из двух частей. В первой указываются сроки обязательных прививок, которые требуется проводить от распространенных инфекционных заболеваний. Во второй – прививки по эпидемическим показаниям для жителей, проживающих в особых районах или занимающихся на определенных работах.
Если вы хотите узнать, есть ли опасность в прививках АКДС и полиомиелита одновременно, а также рассмотреть с настоящими и ложными показаниями, вы можете прочитать статью об этом на нашем портале.
Вакцинация детей от полиомиелита относится к первой обязательной группе. Проводится она в несколько этапов, в самом начале жизни малыша на первом году жизни.
- Первая прививка от полиомиелита делается в 3 месяца. Причем делают ее вакциной, произведенной на основе убитых частиц вируса.
- Следующая повторяется в 4,5 месяца. Ее также прививают только инактивированной вакциной.
- Завершается данная группа прививок в 6 месяцев. Только последняя прививка если предыдущие хорошо переносились ребенком делается препаратом на основе живого вируса. Детям, относящимся к группам риска по каким-либо заболеваниям, а также с нарушениями, связанными с иммунной системой, и 3-ю прививку продолжают делать препаратом, содержащим убитый полиовирус.
Важно! Между первыми прививками должен соблюдаться интервал в 4-6 недель. Его уменьшение категорически не допускается. Увеличить сроки проведения прививки можно при наличии показаний и рекомендациях педиатра или врача иммунолога.
Затем ребенку требуется проходить ревакцинацию, которая совершается также в 3 этапа. Ее при обычных показаниях выполняют вакциной на основе живого вируса.
- 1-ая ревакцинация осуществляется в 1,5 года.
- 2-ую следует сделать в 20 месяцев.
- 3-ий заключительный этап ревакцинации против полиомиелита проводится в 14 лет.
В календаре дается подробное описание порядка прохождения вакцинации и указывается, как к ней следует подготовить ребенка.
Как любой вид лечения, так и вакцинация вызывает множество споров. Каждый педиатр может выражать собственное мнение и иметь свои аргументы как «за», так и «против» проведения прививок полиомиелита.
Известный в стране детский врач Комаровский Е.О. отстаивает позицию обязательного проведения вакцинации от полиомиелита. Он убеждает родителей в том, что ни одна прививка не сможет нанести тот непоправимый вред, который происходит при заражении ребенка полиовирусом. Лучше обезопасить детский организм путем прививания. Комаровский дает ряд рекомендаций, к которым следует прислушаться:
- Нельзя без явных причин отказываться от вакцинации. Только из-за необоснованных страхов и запугивания статьями из интернета не нужно откладывать проведение прививки от полиомиелита.
- Если у ребенка имеются какие-либо хронические болезни или повышенная аллергическая реакция, то педиатр должен дать направление к специалисту аллергологу-иммунологу. Тот определяет целесообразность проведения вакцинации. Получить направление к данному специалисту следует и в случае негативной реакции на первую сделанную прививку.
- Категорически нельзя прививать ребенка во время приема им курса антибиотиков. Сам препарат содержит в своем составе антибиотик, что негативно скажется на иммунитете, который и так после приема таких лекарств несколько ослабевает.
- Не следует самостоятельно менять временные интервалы проведения прививок. Это может привести к определенным осложнениям. Особенно не нужно их укорачивать, когда действие одной вакцины будет накладываться на действие вновь введенной прививки.
- Не стоит делать прививки, когда у ребенка режутся зубки, так как организм и так ослаблен.
В интернете имеется большое количество разноплановых отзывов и мнений родителей по поводу вакцинации от всех болезней. Наибольшее количество «страшилок» встречается о прививке против полиомиелита. Многие начитавшись их, отказываются прививать своих детей, тем самым подвергая их большой опасности. Она заключается в том, что при общении такого малыша с недавно привитым ребенком велик риск заражения его полиомиелитом. Именно поэтому при осуществлении вакцинации детей в детских учреждениях объявляют карантин на срок до 60 дней. Но никто не даст гарантии, что играя на улице или на детской площадке, не привитый ребенок не будет контактировать с только недавно прошедшим вакцинацию малышом. Выбор остается за родителями. Следует учитывать, что по статистике осложнения от вакцинации против полиомиелита встречаются достаточно редко. Хуже не прививаться от этого серьезного и опасного заболевания совсем.
Полиомиелит – страшная болезнь, при перенесении которой человек остается инвалидом на всю жизнь. Лекарства от этого заболевания не придумано, но можно оградить себя и ребенка от него вовремя проведенной вакцинацией. Важно, чтобы прививка осуществлялась под строгим контролем медиков. Первую прививку лучше вводить лекарственным средством, содержащим убитый вирус, тогда риск появления негативных последствий при вакцинации будет минимален.
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
источник