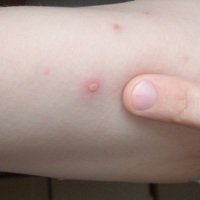
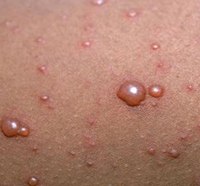
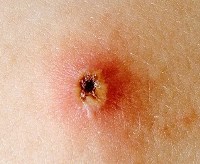
Ветрянка (ветряная оспа) — острая инфекционная болезнь, которой болеют преимущественно дети дошкольного и младшего школьного возраста. Реже болеют младенцы до года-двух или уже взрослые люди/подростки. При этом независимо от формы ветрянки у человека вырабатывается пожизненный иммунитет. Единственное отличие между болеющими оспой в разных возрастных категориях — это тяжесть течения болезни. Чем старше пациент, тем тяжелее протекает инфекция. Патология характеризуется кожными пузырчатыми высыпаниями на коже и температурой. В том, каковы симптомы разных форм ветряной оспы, разбираемся в материале ниже.
Ветрянка передается исключительно воздушно-капельным путем. Отсюда и название «ветряная». Болезнетворный вирус герпеса (herpes zoster) оседает на слизистой глаз и верхних дыхательных путей. При этом стоит знать, что вирус бывает постоянно очень летуч и может перемещаться с большой скоростью не только в пределах одной комнаты, но и даже в пределах одной квартиры или многоэтажного дома.
Важно: при этом во внешней среде вирус погибает. То есть заразиться через третьих лиц ветрянкой невозможно. Только при прямом контакте с больным.
Как правило, переносчиком инфекции является уже заболевший ребенок, который находится на начальной стадии болезни. То есть в ее инкубационном периоде (до проявления явных симптомов). Чаще всего всплеск заболеваемости ветрянкой приходится на осень и зиму.
Ветрянка у детей или взрослых имеет такие особенности:
- Болезнь находится в инкубационном периоде около трех недель. Чаще 14-21 день.
- Проявляется инфекция кожными высыпаниями в виде пузырьков и повышенной температурой. Папулы (пузырьки) на коже больного появляются и постепенно усыхают в течение 3-4 дней. При этом скорость их трансформации из простого узелка в везикулу (пузырек с содержанием жидкости) равна нескольким часам.
- Вирус полностью погибает в течение получаса при температуре 52 градуса.
- Болезнь боится ультрафиолета.
- Вирус инертен к низким температурам, замораживанию и размораживанию.
Если ветрянкой заболеет беременная женщина, то есть риск передачи вируса плоду через плаценту. В этом случае плод чаще погибает, если беременность находится на ранних сроках. Если же беременность находится в последнем триместре, это может спровоцировать преждевременные рода или формирование врожденного вируса у малыша. В последнем случае младенец погибает от атипичного течения болезни.
Важно: дети до года переносят инфекцию очень тяжело. Последствиями болезни могут стать пневмония, отит, пиодермия и пр. Не менее тяжело переносят ветрянку и взрослые. У таких пациентов может развиться энцефалит, пневмония и пр., как следствие перенесенного вируса.
В зависимости от проявленной симптоматики вирус принято классифицировать по формам. Так, самая простая — это ветрянка в легкой форме. В этом случае слабое течение болезни у детей имеет такую клиническую картину:
- В целом состояние пациента можно назвать стабильным. Возможно лёгкое разовое повышение температуры до субфебрильной 38 градусов или ее полное отсутствие (нахождение в пределах нормы).
- Высыпания на коже мелкие и редкие.
- Умеренный зуд в местах высыпаний.
- Длительность образования папул и везикул не более 3 дней.
- Затем наступает фаза выздоровления. Через 7-10 дней ребенок может посещать сад или школу.
Важно: легкая форма ветрянки должна переноситься в постельном режиме. Особенно стоит разгрузить глаза (исключить чтение, просмотр телевизора, игры в компьютер и пр.).
При таком течении болезни у детей отмечаются такие симптомы:
- Повышение температуры до отметки 38 градусов и немного выше перед высыпанием на коже.
- Распространение кожной сыпи по телу и волосистой части головы, затрагивая в малой степени слизистые. Высыпания формируются в течение 4-5 дней.
- Кожный зуд.
- Признаки интоксикации (тошнота, слабость, головокружение).
Важно: как только сыпь проходит (идет на спад), маленький пациент начинает чувствовать себя лучше. Проходит температура и слабость.
Тяжелая форма ветрянки наиболее сложно переносится маленькими пациентами. Здесь к тому же играет угнетающую роль и психологическая составляющая. Малыши не готовы адекватно реагировать на проявления тяжелой симптоматики болезни. В целом картина при ветрянке в тяжелой форме выглядит так:
- Повышение температуры тела до отметки 40 градусов.
- Высыпания на коже многочисленные, порой образующие целые пораженные сыпью участки из мелких папул.
- Высыпания могут длиться 7-9 дней.
- Сильный зуд не дает покоя маленькому пациенту.
- Признаки интоксикации (слабость, озноб, тошнота, рвота, беспокойный сон) не покидают больного вплоть до прекращения формирования сыпи.
Важно: у детей тяжёлые проявления вирусной инфекции встречаются редко. Чаще всего болезнь в тяжелой форме настигает взрослых пациентов и подростков.
Помимо трех вышеприведенных форм течения болезни различают и несколько редко встречающихся атипичных. К таковым относят:
- Рудиментарную оспу. Чаще встречается у малышей первых 2-3 месяцев жизни. В этом случае у маленьких пациентов отмечают несколько единичных пузырчатых высыпаний. Общее состояние малыша остается стабильным.
- Геморрагическая ветрянка. В этом случае главным признаком является наличие на коже геморрагических пузырьков. У больного случаются кровоизлияния в кожные покровы. Возможны рвоты с кровью, кровотечения носом, кровоизлияния в некоторые внутренние органы.
- Генерализованная ветрянка. Здесь помимо формирования высыпаний на коже папулы и везикулы формируются и на внутренних органах. Больной испытывает тяжелые симптомы интоксикации.
- Гангренозная форма ветрянки. Здесь параллельно с простой ветряночной сыпью на коже больного формируются участки некрозов, папул, верх которых покрыт струпьями. При отпадании таких корочек под ними выявляют язвы с гнойным дном и неровными краями.
Дети в возрасте 12-16 лет переносят ветряную оспу в большинстве случаев в тяжелой форме. Это обусловлено тем, что в организме подростка происходит гормональный бунт. На таком форе иммунитет часто испытывает скачки, которые могут сыграть на руку гуляющему в школе вирусу ветрянки.
Важно: чтобы обезопасить подростка от течения болезни в тяжелой форме, лучше привить молодого человека/девушку. При этом важно понимать, что если ребёнок имеет хронические болезни, то течение ветрянки в этом возрасте будет еще более тяжелым.
Симптомы течения ветрянки у подростков выглядят так:
- Первичная головная боль, насморк и озноб, которые можно спутать с признаками начинающегося ОРЗ. Как правило, они начинаются за 24 часа до появления сыпи.
- Повышение температуры тела до отметки 39-40 градусов.
- Формирование обширных площадей сыпи и сильный зуд в этих местах.
- Возможно появление сыпи на половых органах и на слизистых.
- Вероятно повторение высыпаний в течение 10 дней от начала их формирования.
- У подростков под высохшими и отпавшими корочками сыпи могут образовываться рубцы или пигментные пятна.
Важно: у детей в возрасте 12-16 лет после перенесенной ветрянки могут развиться такие осложнения как артрит, гепатит, бурсит, пневмония и нефрит, сепсис, кератит, энтерит и пр.
Стоит понимать, что ветряную оспу даже в лёгкой форме запрещено переносить на ногах. Особенно показан строгий постельный режим в первые 3-4 дня. При этом желательно в течение 7 дней подержать ребенка дома, пока не пройдёт сыпь.
Мочить высыпания нельзя до образования корочек. Как правило, это занимает 3-5 дней. Лишь после этого периода можно выкупать маленького пациента. Мочалкой лучше не пользоваться, чтобы не сдирать корочки засыхающей сыпи.
источник
Ветряная оспа – это наиболее распространенная детская высоко контагеозная вирусная инфекция с воздушно-капельным заражением. В народе болезнь называют ветрянкой, болеют ею только люди.
Могут болеть и взрослые, но у них болезнь может проходить в более тяжелой форме по сравнению с тем, как протекает ветрянка у детей.
Ваш ребенок постоянно болеет?
Неделю в садике (школе), две недели дома на больничном?
В этом виновато много факторов. От плохой экологии, до ослабления иммунитета ПРОТИВОВИРУСНЫМИ ПРЕПАРАТАМИ!
Да-да, вы не ослышались! Пичкая своего ребенка мощными синтетическими препаратами вы, порой, наносите больше вреда маленькому организму.
Чтобы в корне изменить ситуацию, необходимо не губить иммунитет, а ПОМОГАТЬ ЕМУ.
90% детей переносят ветряную оспу в дошкольном возрасте. Учитывая такую распространенность заболевания в детском возрасте, многих родителей интересует вопрос: как передается ветрянка у детей?
Вызывает ветряную оспу вирус из семейства герпес-вирусов. Именно этот вирус вызывает и опоясывающий герпес или лишай. При попадании вируса в организм он остается в нем на всю жизнь, избавиться от него невозможно.
При неблагоприятных условиях и снижении иммунитета вирус может стать активным через много лет и проявиться в виде опоясывающего герпеса.
Активации вируса может способствовать:
- заболевание крови;
- ВИЧ-инфекция;
- онкологические заболевания;
- лучевая болезнь.
Вне организма вирус устойчивостью не отличается: на него губительно действуют и свет, и повышение температуры, и ультрафиолетовые лучи – он погибает уже через 10 мин.
Несмотря на неустойчивость вируса вне организма, ветряная оспа у детей возникает обычно в виде вспышек в детских коллективах, что связано с большой летучестью вируса, способного распространяться на десятки метров, по лестничным пролетам, шахтах лифтов, вентиляционным каналам.
Многим знакомы эти ситуации:
- Как только начинается сезон простуд — ваш ребенок обязательно заболевает, а потом и вся семья.
- Вроде бы покупаете дорогие препараты, но они действуют только пока их пьешь, а через неделю-две малыш заболевает по-новой.
- Вы переживаете, что иммунитет вашего ребенка слабый, очень часто болезни берут верх над здоровьем.
- Боитесь каждого чиха или покашливания.
Необходимо укреплять ИММУНИТЕТ ВАШЕГО РЕБЕНКА!
Поэтому, если заболевает 1 ребенок в дет. саду или школе, то дети всего учреждения считаются контактными. И заболевают все ранее не болевшие и не вакцинированные, так как восприимчивость к вирусу практически 100%.
Источник инфекции – больной не только ветряной оспой, а и опоясывающим герпесом. Вирус выделяется со слюной при разговоре, поцелуе, кашле. Заразным больной ветрянкой становится за день-два до появления высыпаний и длится до 5-го дня после последнего высыпания.
Передача ветряной оспы у детей происходит:
- Воздушно-капельным путем.
- Возможен также вертикальный путь передачи инфекции через плаценту – от заболевшей ветрянкой или опоясывающим лишаем будущей матери плоду (или передаваться во время родов).
Дети до 6-мес. болеют редко, так как их защищают антитела, полученные от матери, если она перенесла ветрянку задолго до беременности.
Ветрянка чаще регистрируется в холодный сезон, что связано с сезонным снижением иммунитета. Перенесенная инфекция оставляет у 97% переболевших пожизненный иммунитет, только у 3% возможно повторное заболевание.
Первые признаки ветрянки появляются у детей после периода инкубации, длящегося от 1 до 3 нед. (чаще 2 нед.).
Вирус, попав в организм, сначала проникает в клетки слизистой в дыхательных путях, размножается в них до определенного уровня, способного преодолеть местный иммунитет, которым обладает слизистая, и проникает в кровь.
В ответ на это появляются первые симптомы, которые называют продромальными:
- слабость;
- головная боль;
- температура выше 38 0 С;
- ухудшение аппетита;
- сонливость;
- учащение пульса;
- раздражительность и плаксивость.
Продромальный период длится до 2 дней. Могут увеличиваться и лимфоузлы.
Затем наступает период высыпаний, хотя у некоторых детей основные признаки ветряной оспы(характерные высыпания) появляются одновременно с продромальными симптомами.
Сыпь вначале имеет вид пятна с нечеткими краями красновато-розового цвета, диаметром до 5 мм. Достаточно быстро пятна превращаются в пузырьки с прозрачной жидкостью, которая на следующий день становится мутной. Сильный зуд, сопровождающий высыпания, вызывает беспокойство ребенка.
Через день-два пузырьки самостоятельно вскрываются, жидкость из них вытекает. Пузырьки подсыхают и затем покрываются корочкой, которая впоследствии (спустя оду-две недели) отпадает после заживления.
Сыпь вначале появляется на туловище, но быстро распространяется на лицо, по волосистой части головы, на конечностях. На ладошках и подошвах она, как правило, отсутствует. Но такие же элементы сыпи могут быть на слизистых во рту, конъюнктиве глаз, в носоглотке, на наружных половых органах.
Для ветрянки характерно подсыпание, то есть появление каждый день новых и новых элементов, что сопровождается температурной реакцией организма. Поэтому на коже рядом можно увидеть элементы сыпи на разных стадиях: пятно, узелок, пузырек, корочку.
Интенсивность высыпаний у детей бывает разной – от 10 до 700-800 элементов. В среднем их насчитывается 200-300. Но встречаются случаи заболевания с минимальным (меньше 10 элементов) количеством или совсем без сыпи. Длительность лихорадки зависит от продолжительности периода высыпаний.
После прекращения новых высыпаний наступает период выздоровления. Постепенно уходят все признаки ветрянки у ребенка. После отпадения корочек остается легкая пигментация, которая постепенно исчезнет (примерно за 3 недели). Если ребенок расчесывал пузырьки или раньше времени сдирал корочки, то могут оставаться рубцы (оспины) на всю жизнь.
У детей симптомы ветрянки и их выраженность зависят от степени тяжести болезни и клинической формы.
При легкой степени ветрянки:
- самочувствие и состояние удовлетворительное;
- температура нормальная или не выше 38 0 С;
- высыпаний немного;
- период высыпаний длится 4 дня.
Для среднетяжелой степени характерны:
- лихорадка выше38 0 С;
- незначительные проявления интоксикации (сонливость, головная боль, слабость);
- обильные высыпания;
- период высыпаний равен 5 дн.
Тяжелая степень характеризуется:
- выраженной интоксикацией (отсутствие аппетита, тошнота, повторная рвота, головная боль, слабость);
- лихорадка до 40 0 С;
- обильная, местами сливная, сыпь на коже, высыпания на слизистых;
- период высыпаний длится до 9 дн.
Тяжелые формы заболевания у детей встречаются крайне редко. Они более характерны для взрослых, включая беременных, особенно у лиц с иммунодефицитом.
Помимо типичной различают и атипичные формы болезни.
Атипичные формы делят на:
- Рудиментарную, с легким течением форма: с единичными высыпаниями и нормальной или субфебрильной температурой.
- Аггравированную форму с выраженной клиникой и тяжелым течением.
К аггравированной форме ветряной оспы относятся:
- Геморрагическая форма проявляется:
- высокой лихорадкой;
- выраженной интоксикацией;
- кровянистым содержимым пузырьков;
- кровоизлияниями на коже и слизистых, во внутренних органах;
- гематурией (появлением крови в моче).
- Висцеральная форма развивается чаще у младенцев, при иммунодефицитном состоянии, у недоношенных. Она характеризуется:
- обильной сыпью;
- длительной интоксикацией;
- высокой лихорадкой;
- поражением внутренних органов и нервной системы.
- Гангренозная форма возникает редко, обычно при иммунодефицитном состоянии:
- интоксикация значительно выражена;
- пузырьковая сыпь имеет крупные размеры, с некрозом тканей, после отторжения корки образуются глубокие, с медленным заживлением язвы.
Симптомы и лечение зависят от тяжести заболевания. При легком течении ветрянки (а так чаще всего она протекает у детей дошкольного возраста), лечить детей не нужно, болезнь проходит самостоятельно. Следует только обеспечить проведение гигиенических процедур, и предупредить расчесывание и инфицирование элементов сыпи (днем коротко стричь ногти, следить и убеждать, а на ночь надевать хлопчатобумажные варежки «царапки», как для новорожденных).
При среднетяжелом и тяжелом течении проводится противовирусная терапия и симптоматическое лечение. Лечение поможет устранить или уменьшить выраженность основных признаков: сыпи, температуры, зуда.
При высокой лихорадке применяются Парацетамол и Ибупрофен. Категорически запрещено применение Аспирина!
Уменьшить зуд помогутантигистаминные препараты: Диазолин; Фенистил, Зодак; Супрастин и др. Эти препараты могут назначаться внутрь или местно в виде мазей (но при этом следует четко соблюдать дозировку, чтобы не допустить передозирование).
Уменьшить риск инфицирования элементов сыпи можно с помощью обработки их растворами антисепиков: (краской Кастеллани, Фукарцином, р-ром перманганата каоия или марганцовки, 1% спиртовым р-ром бриллиантовой зелеии). К тому же, эти ежедневные обработки помогут уточнить день последнего высыпания для определения сроков изоляции ребенка.
С целью предупреждения инфицирования сыпи нужно ежедневно (можно несколько раз н день) обмывать ребенка без мочалок и моющих средств в душе или делать непродолжительные прохладные ванночки, со слаборозовым раствором перманганата калия или добавляя в воду отвар ромашки, или питьевую соду. После душа или ванночки осторожно промокать тело, а не вытирать. Нательное и постельное белье менять ежедневно. Белье должно быть из натуральных тканей.
При тяжелом и среднетяжелом течении ветряной оспы применяются по назначению врача противовирусные препараты:
- Ацикловир (Виролекс, Зовиракс) применяются для детей с 2-летнего возраста;
- Валцикловир – для детей старше 12 лет.
Применяется также специфический иммуноглобулин «Зостевир».
Правильное лечение и соблюдение гигиенических правил обычно приводят к выздоровлению детей без осложнений.
Развитие осложнений чаще происходит у детей:
- с онкопатологией;
- с заболеваниями крови;
- на первом году жизни;
- с врожденным иммунодефицитным состоянием;
- с ВИЧ-инфекцией.
У таких детей могут развиваться атипичные тяжело протекающие формы ветрянки с осложнениями.
Возможные осложнения при ветрянке:
- Присоединение бактериальной инфекции и формирование абсцессов или развитие импетиго. В лечении при этом используются антибактериальные мази.
- Развитие сепсиса с поражением надпочечников и внутренних органов.
- Вирусная пневмония.
- Менингит и менингоэнцефалит.
Особая опасность для детей таится при внутриутробном инфицировании вирусом. При заболевании ветряной оспой беременной в первые 6 мес. развивается ветряночный синдром. У плода возможны уродства конечностей, рубцы на коже, отставание в психическом и физическом развитии.
Несколько менее опасной является ветрянка у беременной после 6 месяцев, так как плод получает не только вирус, а и материнские антитела, которые уже выработались к моменту заболевания плода. Ребенок переносит ветрянку внутриутрбно, а после рождения могут возникать рецидивы опоясывающего герпеса.
Опасным для ребенка является также заболевание ветрянкой беременной за 5 дн. до родов, в день родов или за 5 дн. после родов: в этом случае ребенок получает только вирус, а антитела для борьбы с вирусом не получает. Врожденная ветряная оспа у новорожденного протекает тяжело, с поражением нервной системы (нарушением сознания) и внутренних органов. Летальность достигает 20%.
Тяжелым течением отличается и ветрянка у тех грудничков, чьи матери не болели этими инфекциями до беременности. Болезнь у них отличается выраженной интоксикацией и обильными высыпаниями.
У детей со сниженным иммунитетом могут формироваться (помимо обычной пузырьковой сыпи) крупные вялые пузыри с гнойным содержимым (буллы) и нередко болезнь осложняется сепсисом.
Для профилактики ветрянки применяется вакцинация. Используется живая вакцина из ослабленного вируса. Проводится детям после года. Поствакцинальный иммунитет защищает ребенка 10 и более лет. Применяются вакцины «Варилрикс» (Бельгия), «Окавакс» (Япония).
Зарубежом выпускаются также вакцины «Варивакс» и «Зостервакс» (США), «MMRV» (Бельгия) – комбинированная вакцина от кори, краснухи, ветряной оспы, эпидемического паротита. Но в РФ эти вакцины не регистрировались.
Вакцинировать можно также женщин перед планируемой беременностью, если она не болела ветрянкой и не имеет антител от вируса. Можно проводит с помощью вакцинации и экстренную профилактику ветрянки (но не беременным), если ввести вакцину не позже 72 ч. после контакта с больным опоясывающим герпесом или ветрянкой. Беременным в таком случае вводится иммуноглобулин «Зостевир».
Он может также вводиться контактным из группы риска по развитию осложнений при ветрянке:
- детям с онкопатологией;
- ВИЧ-инфицированным;
- недоношенным детям с массой тела до 1 кг;
- детям после трансплантации органов;
- новорожденным, чьи матери ветрянкой не болели.
Ветряную оспу не всегда можно считать легким заболеванием для детей. Она тоже может вызвать серьезные осложнения. Поэтому многие прививают своих детей от ветрянки. Если же ребенок уже проконтактировал, то родители, зная симптомы и лечение ветрянки, сумеют пролечить его без осложнений.
источник
Пик инфекционного заболевания ветряная оспа, как показывает опыт, приходится как раз на 3-5 – летний возраст пациентов. Как и в случае с любой другой патологией на практике может иметь место тяжелая форма ветрянки у детей. Такое отягощенное течение обусловлено тем, что иммунитет маленького пациента довольно снижен и оказывается уже не в состоянии бороться с вирусным процессом.
В чем заключаются причины развития и симптомы данной вирусной инфекции, какие осложненные виды патологии имеют место и как бороться с подобным состоянием. Знание перечисленных пунктов поможет родителям сохранять спокойствие в момент болезни и действовать более осознанно и рационально.
Вирус простого герпеса считается тем самым провокатором, который приводит к возникновению и развитию обозначенного недуга. Его название обусловлено тем, что патология довольно быстро по воздуху распространяется среди целой группы детей. При этом источником заражения служит инфицированный человек, который считается опасным еще до проявления первых признаков болезненного состояния.
Если говорить о симптомах, то данная вирусная инфекция характеризуется повышением температуры тела, появлением сыпи на коже и зудом.
В зависимости от наблюдаемой клинической картины выделяют:
- легкую форму ветряной оспы – наиболее распространена;
- среднюю степень;
- и реже бывает ветрянка у детей в тяжелой форме.
В первом случае состояние больного отличается стабильностью. Конечно же, есть вероятность несущественного повышения температуры тела. Вместе с тем высыпания на кожных покровах отличаются небольшими размерами, и отмечается умеренный зуд на участках поражения кожи. При первом сценарии пациенты с легкостью переносят болезненное состояние, соблюдая лишь постельный режим и рекомендации относительно рациона.
При втором варианте развития событий отметка температурных значений несколько выше. Сыпь на коже является более крупной и поражает большие участки тела, включая слизистые. У пациентов с таким диагнозом могут проявиться симптомы интоксикации организма, включая состояние слабости, тошноту и головокружение.
Особого внимания заслуживает тяжелая форма ветрянки у детей. Ведь именно малыши очень сложно переносят осложненное течение недуга. Тут угнетающе влияет и психологическая составляющая развившегося состояния. Маленькие дети оказываются неспособными реагировать соответствующим образом на проявляющуюся клиническую картину. В связи с этим дети становятся плаксивыми и особенно капризными. И чем раньше папы и мамы обратятся к лечащему врачу, тем гораздо результативными окажутся предпринимаемые действия. Поэтому, как и при любой другой патологии, время имеет огромное значение.
Следует отметить, что симптоматика тяжелой ветрянки у маленьких пациентов наблюдается следующая. В указанном случае важно, чтобы родители понимали, что происходит с ребенком, и могли как можно раньше обратиться к соответствующему врачу:
- значение температуры тела повышается до отметки в 40 градусов;
- сыпь на коже настолько многочисленна, что образует целые участки из папул. В этом состоянии малыш становится особенно капризным, что требует от мам и пап огромного терпения;
- при тяжелой форме ветрянки у детей сыпь может оставаться на теле до 7-9 суток. Тут рекомендуется как можно реже мочить болячки и все время покрывать их зеленкой, обрабатывать раствором марганца или специализированными средствами (Каламин, ПоксКлин, Неотанин). Эти меры помогают ускорить процесс высыхания сыпи и оказывают обеззараживающий эффект;
- нестерпимый зуд не дает покоя ребенку, что особенно мешает в ночное время суток. В результате недосыпов малыши теряют аппетит и становятся гораздо слабее физически;
- симптомы интоксикации организма отличаются большей выраженностью при тяжелой ветрянке и проявляются вплоть до того момента, пока высыпания не станут сходить на нет. В течение этого периода, продолжительность которого составляет до 21 суток, особо важен правильный уход за пациентом.
При этом необходимо понимать, что осложненная форма ветряной оспы может быть следующих видов:
- при пустулезной разновидности недуг продолжает мучить пациента на протяжении длительного времени. В данном случае жидкость, наполняющая пузырьки, приобретает мутный оттенок и может включать примеси крови и гноя;
- буллезная ветрянка у детей в тяжелой форме отлична тем, что пузырьки на теле довольно больших размеров;
- если имеет место гемморагическая разновидность, то у больного может случиться носовое кровотечение либо рвота кровью;
- при гангренозном типе пациенты отличаются дистрофией и состоянием авитаминоза;
- при генерализированной разновидности патологии высыпания могут поразить даже внутренние органы человека и привести к их некрозу.
Лечение тяжелой формы ветрянки у детей начинается с того, что пациенту предписывают постельный режим.
До настоящего времени фармакологами не разработаны определенные специфические меры, направленные на устранение именно вируса ветряной оспы, данную инфекцию необходимо пережить и приобрести пожизненный иммунитет. В этом случае решающее значение имеет строгое соблюдение санитарно-гигиенических требований и диетического режима питания.
Наряду с этим, появившуюся сыпь необходимо покрывать антисептическими и противозудными растворами. Это позволит подсушить высыпания, уменьшить появление новых и предотвратить инфицирование сыпи.
Тяжелая форма ветрянки у детей лечится только под наблюдением педиатра. Терапия подбирается в соответствии с симптоматикою, действие медикаментов должно быть направлено на устранение осложнений, возникающих в каждом конкретном случае, возможно, потребуется курс антибиотикотерапии.
Таким образом, ветрянка у детей в тяжелой форме способна привести к весьма негативным последствиям для здоровья маленького пациента. Поэтому при ярко выраженной симптоматике, значительном ухудшении состояния ребёнка, отрицательной динамики при лечении в домашних условиях обязательно обратитесь за квалифицированной медицинской помощью.
источник
Ветрянка у взрослых – формы и стадии, симптомы и первые признаки, диагностика и лечение, профилактика (прививки), фото больных ветряной оспой. Какие последствия и осложнения бывают после ветрянки у взрослых?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Ветряная оспа (ветрянка) – инфекционное заболевание, вызываемое разновидностью вируса герпеса. Ветрянку принято считать детской болезнью, потому что большинство людей переносят ее в дошкольном и школьном возрасте. Однако если заражения не произошло в детстве, то заболеть ветряной оспой можно в любом возрасте.
Вспышки ветрянки среди взрослых часто случаются в закрытых коллективах, в армии среди новобранцев, в интернатах для людей с ограниченными возможностями. Также в группе риска родители дошкольников, не имеющие иммунитета. Заболеваемость не зависит от пола и расы.
Ветрянка у взрослых людей имеет свои особенности:
- взрослые тяжелее переносят болезнь;
- сильнее, чем у детей, выражена интоксикация;
- температура поднимается до 40 градусов и выше;
- сыпь появляется лишь на 2-3 день болезни;
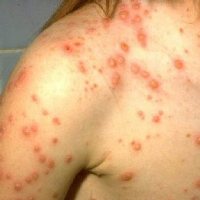
- высыпания многочисленные и могут покрывать всю поверхность лица и туловища;
- у половины взрослых больных элементы сыпи нагнаиваются, образуются пустулы;
- на месте глубоких воспалений остаются рубцы – оспины;
- у 20-30% больных возникают осложнения.
Особенно тяжело ветрянку переносят больные с ослабленным иммунитетом и люди старше 50 лет.
Вирус может существовать исключительно в организме человека. В окружающей среде он гибнет в течение 15 минут. Этому способствует высыхание, нагревание, замораживание. Возбудитель ветрянки не передается через вещи и третьих лиц. Животные не болеют ветряной оспой и не могут служить переносчиками инфекции.
Основные характеристики вируса ветрянки, позволяющие поражать большое количество людей – летучесть и восприимчивость. Вирусные частицы с воздушными потоками разлетаются и проникают в соседние комнаты, квартиры и с одного этажа на другой. А высокая восприимчивость людей к вирусу ветрянки означает, что при контакте с больным заражаются практически все люди, не переболевшие ранее. В семье, где заболел один человек, риск заболевания остальных домочадцев составляет 80-90%. Причем у тех, кто заразился позднее, болезнь протекает тяжелее и с большим количеством высыпаний.
Источник заражения и основной резервуар инфекции – человек, больной ветрянкой. Существует риск заражения от человека с опоясывающим лишаем.
Пути заражения – воздушно-капельный и трансплацентарный, когда вирус передается от матери плоду через плаценту.
Инкубационный период – 10-21 день, чаще 14-17. За это время вирус размножается на слизистых оболочках носоглотки и распространяется по лимфатической системе.
Иммунитет к ветрянке вырабатывается после перенесенной инфекции. Считается, что постинфекционный иммунитет обеспечивает пожизненную защиту от заражения. Однако у некоторых людей фиксируют повторные случаи ветряной оспы, что связано с ослаблением иммунной защиты.
Что происходит в организме больного?
1. Вирус размножается на слизистых оболочках верхних дыхательных путей.
2. Его количество быстро увеличивается. Через небные миндалины вирус проникает в лимфатическую систему, угнетая ее работу и снижая активность Т-лимфоцитов.
3. Вирус выходит в кровь в конце инкубационного периода. Вирусные частицы и продукты их обмена, присутствующие в крови, вызывают повышение температуры, слабость и другие признаки интоксикации.
4. Вирус проникает в нервные ганглии – ядра спинномозговых нервов, вызывая лизис (разрушение) нервных клеток. В дальнейшем вирус пожизненно сохраняется в нервных ганглиях. При ослаблении иммунитета он активизируется и распространяется по ходу нерва, провоцируя развитие опоясывающего лишая.
5. Вирус оседает в клетках эпидермиса. Он вызывает появление вакуолей – внутриклеточных элементов, напоминающих пузырьки. Вакуоли соседних клеток сливаются между собой, образуя полости, которые являются основой папул. Эти папулы заполняются жидкостью, в которой содержится большое количество вирусных частиц и белковых молекул. Содержимое папулы является хорошей питательной средой для бактерий, поэтому элементы сыпи могут нагнаиваться. В этом случае на месте папулы образуется пустула (пузырек с гнойным содержимым).
6. Пузырек лопается, его содержимое изливается на кожу. На месте пузырька образуется корочка, под которой происходит заживление эпидермиса.
7. Начиная с первых дней болезни иммунная система распознает возбудителя и начинает вырабатывать иммуноглобулины, которые связывают токсины и стимулируют фагоцитоз (поглощение) вирусных частиц. В дальнейшем противоветряночные антитела остаются в крови переболевшего человека пожизненно. Они обеспечивают защиту от повторного заболевания ветрянкой.
В развитии болезни выделяют несколько периодов:
- Инкубационный период – вирус размножается в клетках слизистой носоглотки. Симптомы болезни отсутствуют.
- Продромальный период – выход вируса в кровь. Симптомы: повышение температуры, ухудшение общего состояния, слабость, потеря аппетита.
- Период высыпаний – активная фаза болезни, когда вирус локализуется в эпидермисе. Характеризуется появлением сыпи и зуда, что сопровождается повышением температуры.
- Период образования корочек – элементы сыпи подсыхают. В организме активно вырабатываются противоветряночные антитела, которые обеспечивают связывание вируса и выздоровление.
Симптомы ветрянки у взрослых:
| Механизм развития | Проявления | |
| Общая интоксикация | Токсины, образующиеся в процессе жизнедеятельности вируса, отравляют нервную систему. |
Первые признаки ветрянки напоминают грипп. У взрослых интоксикация выражена сильно. |
| Повышение температуры | В процессе гибели вирусных частиц образуются пирогены – вещества, провоцирующие повышение температуры. Большое количество пирогенов попадает в кровь во время массовых высыпаний. | Волновая лихорадка – за период болезни происходит 2-3 подъема температуры, которые совпадают с массовыми подсыпаниями. Температура повышается до 38-40 градусов. Температура при ветрянке у взрослых держится 3-9 дней, в зависимости от тяжести протекания болезни. Длительная лихорадка свыше 10 дней указывает на развитие осложнений. |
| Сыпь | Для ветряной оспы характерна пятнисто-папулезная сыпь. Ее появление связано с вирусным поражением клеток эпидермиса. Элементы сыпи проходят в своем развитии несколько стадий: пятна, папулы (узелки) и везикулы (пузырьки). Все они могут присутствовать на одном участке кожи. | У взрослых больных ветряночная сыпь появляется на 2-3 день после повышения температуры. Пятна. На коже верхней половины тела появляются округлые красные пятна, размером от 3 мм до 1 см. 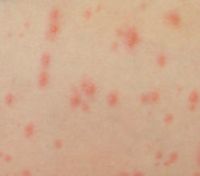 Папулы (инфильтраты) – узелки без полости, расположенные в центре пятен. Формируются на протяжении 2-3 часов. Везикулы – пузырьки, заполненные прозрачным содержимым. Имеют полушаровидную форму, располагаются на гиперемированной (красной) основе. Образуются на месте красных пятен, на протяжении 12-20 часов. Корочки образуются на месте лопнувших везикул. В среднем с момента появления пятна до формирования корочки проходит 5-7 дней. Подсыпания происходят хаотично на любом участке тела с интервалом 1-2 дня. Их численность варьирует от единичных при легких формах, до 2000 при тяжелом течении болезни. |
| Кожный зуд | Изменения в эпителиальных клетках вызывают раздражение чувствительных нервных окончаний, которые находятся в коже. С них нервный импульс поступает в центральную нервную систему и воспринимается мозгом как зуд. | Зуд появляется одновременно с пятнами на коже. Он беспокоит больных вплоть до образования корочек. Зуд усиливается в ночные часы, когда меньше отвлекающих факторов. |
| Высыпания на слизистой рта | В клетках слизистых оболочек происходят те же процессы, что и в коже. | Высыпания появляются одновременно с сыпью на коже. На слизистой десен, небных дужек и мягком небе образуются красные пятнышки 3-5 мм. Со временем из пятна формируются узелки, а затем пузырьки. Через несколько часов на их месте появляются язвочки (афты), покрытые бело-желтым налетом. Язвочки вызывают сильную болезненность. Аналогичные высыпания появляются на слизистой оболочке влагалища у женщин. Они вызывают сильный зуд и дискомфорт. 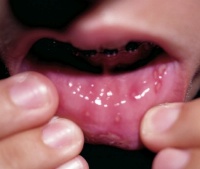 |
Выделяют несколько классификаций ветрянки
1. По тяжести течения
- Легкая форма у 7-10% больных. Температура повышается до 38 градусов. Общее состояние удовлетворительное. Количество высыпаний умеренное.
- Среднетяжелая форма у 80%. Температура 38-39 градусов. Выраженная интоксикация – слабость, тошнота, рвота, ломота в мышцах и суставах. Высыпания обильные, сопровождаются сильным зудом.
- Тяжелая форма у 10%. Температура 39-40 градусов. Общее состояние тяжелое, сильная слабость, многократная рвота, головная боль. Высыпания могут покрывать всю поверхность кожи. Развиваются различные осложнения. В тяжелой форме выделяют несколько вариантов течения:
- Геморрагическая форма. Встречается редко у больных с ослабленным иммунитетом, у которых ранее наблюдались геморрагические заболевания – поражения кровеносных сосудов: геморрагический диатез, васкулиты, тромбоцитопатии, нарушения свертываемости крови. Сопровождается развитием геморрагической сыпи (мелких кровоизлияний), гематом, синяков, кровоточивости десен, кишечных кровотечений.
- Буллезная форма. Одновременно с типичными везикулами на коже появляются большие дряблые пузыри – буллы. Они заполнены мутноватым содержимым и имеют складчатую поверхность. На месте их разрешения остаются длительно не заживающие раны.
- Гангренозная форма. Встречается крайне редко у сильно истощенных больных, при несоблюдении правил гигиены и плохом уходе. Развивается при инфицировании папул и присоединении вторичной инфекции. Вокруг папул образуется черная кайма, состоящая из некротизированной отмершей ткани. Болезнь сопровождается сильным жаром и интоксикацией.
2. По типу течения болезни
- Типичная форма проявляется интоксикацией, лихорадкой, характерной сыпью.
- Атипичная форма имеет несколько вариантов течения.
- Рудиментарная форма – подъем температуры до 37,5, единичные элементы сыпи, которые могут иметь вид пятен или узелков. Болезнь часто проходит незамеченной.
- К атипичным относятся гангренозная, буллезная и геморрагическая формы, описанные выше.
- Генерализованная (висцеральная) форма связана с массовым поражением внутренних органов. Возникает у людей с ослабленным иммунитетом, когда вирус размножается в клетках внутренних органов. Проявляется болями в животе и пояснице, тяжелым поражением печени, почек и нервной системы, снижением артериального давления и частоты пульса.
- Характерная сыпь, появившаяся на фоне повышенной температуры и ухудшения общего состояния;
- Периодические подсыпания, которые сопровождаются подъемом температуры;
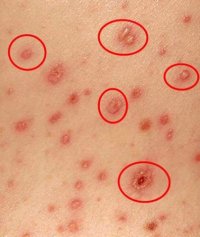
- Ложный полиморфизм сыпи. На ограниченном участке кожи одновременно присутствуют различные элементы сыпи – пятна, узелки и пузырьки;
- Локализация сыпи на любом участке тела, кроме ладоней и подошв;
- Высыпания на слизистых рта, половых органах и конъюнктивах;
- Имел место контакт с больным ветрянкой.
После осмотра кожи и слизистых оболочек врач выслушивает состояние бронхов и легких, ощупывает живот, определяет размер печени. Обследование позволяет своевременно выявить наличие осложнений. В большинстве случаев в других исследованиях нет необходимости.
1.Общий анализ крови. Результат может быть в пределах нормы или свидетельствовать о воспалении – повышение СОЭ. Возможно увеличение уровня моноцитов и появление плазматических клеток.
2.Общийанализ мочи. Моча без изменений. Появление белка, эритроцитов и лейкоцитов свидетельствуют об осложнении со стороны почек.
3.Вирусоскопический метод:
- Содержимое везикул окрашивают методом серебрения и изучают под микроскопом.
- Выявление антигена методом иммунофлюоресценции. Материал для исследования – содержимое пузырьков и гнойников, корочки, слизь из афт во рту.
4.Вирусологические исследования – выявления возбудителя в тканях. Длительный метод, занимающий до 2-х недель. Из-за длительности и дороговизны в настоящее время не используется.
5.Серологический метод – выявление в крови иммуноглобулинов М и G – антител к вирусу варицелла-зостер, возбудителю ветрянки. Титр антител исследуют через 7-10 дней после начала заболевания. Повторное исследование проводят через 2-3 недели. Если количество антител возросло в 4 и более раз, это подтверждает диагноз «ветряная оспа».
В спорных случаях серологический и вирусоскопический методы позволяют отличить ветрянку от других заболеваний, имеющих схожие симптомы: опоясывающего герпеса, инфекции, вызванной вирусом Коксаки, везикулезного риккетсиоза, полиморфной экссудативной эритемы.
Ветрянка: диагностика, лабораторные исследования (иммунологический метод, иммунофлюоресценция, иммуноферментативный анализ, ПЦР), как отличить ветряную оспу от краснухи — видео
Допускается лечение ветрянки у взрослых на дому. При этом важно строго соблюдать постельный режим, правила личной гигиены и рекомендации врача.
Показания к госпитализации при ветряной оспе:
- развитие осложнений;
- тяжелая форма течения болезни;
- невозможность изолировать больного.
| Группа препаратов | Механизм лечебного действия | Представители | Способ применения |
| Противовирусные препараты | Угнетают образование ДНК, необходимых для размножения вируса ветряной оспы. | Ацикловир | Принимают внутрь, по 800 мг 4 раза в день в течение 7-10 суток. Внутривенно капельно при тяжелых формах по 5-10 мг/кг каждые 8 часов. Продолжительность лечения 5-10 дней. |
| Фамцикловир | По 500 мг внутрь 3 раза в день. Длительность приема 7-10 суток. | ||
| Валацикловир | По 1 г внутрь 3 раза в день в течение 7-10 суток. | ||
| Антигистаминные препараты | Н1-блокаторы уменьшают развитие аллергических реакций и проницаемость сосудов. Оказывают противозудное, успокаивающее и снотворное действие. | Тавегил | По 1 таблетке утром и вечером. При сильном зуде доза может быть увеличена до 4-х таблеток в сутки. |
| Хлоропирамин (Супрастин) | По 1 таблетке (25 мг) 3-4 раза в сутки. Принимают до образования корочек на всех высыпаниях. | ||
| Жаропонижающие средства | Применяют при температуре свыше 38,5°С. Препараты нормализуют температуру и уменьшают воспалительный процесс. | Панадол | Внутрь по 1 таблетке 3 раза в день после еды. |
| Ибупрофен | Внутрь по 400-600 мг 3-4 раза в день. Принимают после еды с достаточным количеством жидкости. | ||
| Антибиотики широкого спектра действия | Назначают при гнойных осложнениях и образованиях пустул. Останавливают бактериальную инфекцию и предотвращают появление оспин. | Оксациллин | Инъекционно внутримышечно по 1,0 г 4-6 раз в день 7 дней. |
| Цефазолин | Внутримышечно по 1,0 г 3 раза в день. Курс 7-10 дней. | ||
| Дезинтоксикационные средства | Растворы для внутривенного введения. Снижают концентрацию вирусных токсинов, способствуют их выведению, улучшают циркуляцию крови. Назначаются при тяжелых формах. | 5% раствор глюкозы | Внутривенно капельно по 1000-1500 мл в сутки. |
| Реополиглюкин | Внутривенно капельно по 1000 мл в сутки. | ||
| Специфический иммуноглобулин против вируса Varicella Zoster | Иммуноглобулины к вирусу Varicella Zoster, выделенные из сыворотки крови переболевшего человека. Антитела связывают возбудитель болезни, облегчая ее течение и ускоряя выздоровление. | Зостевир | Вводят внутримышечно 1 раз в день. Дозировка препарата 1,5-3 мл рассчитывается исходя из характера поражений. |
Самолечение при ветрянке недопустимо! Все лекарственные средства назначает врач.
Народные средства для лечения ветрянки не воздействуют на вирус. Они стимулируют иммунитет, повышают тонус организма и способствуют выведению токсинов. Ванны с добавлением лекарственных трав подсушивают высыпания и уменьшают зуд.
Средства для внутреннего применения:
- Сбор 1: плоды малины, анис, липовый цвет, кора ивы. Все ингредиенты измельчают и смешивают в равных пропорциях. 2 ст. л. ложки сбора заливают 0,5 литра горячей воды. Дают настояться в течение 30 мин. Принимают небольшими порциями в течение дня.
- Сбор 2: череда, календула, цветки ромашки. Смешивают в равных пропорциях. 6 ложек сбора заливают литром воды. Доводят до кипения, настаивают 30 минут. Принимают по 100 мл 4-5 раз в день.
- Раствор мумие. 10 г мумие растворяют в 100 мл воды комнатной температуры. Принимают утром, перед завтраком. Средство укрепляет иммунитет, стимулирует регенерацию кожи и оказывает антибактериальное действие.
Ванны:
- Цветки ромашки. 100 г цветков заливают 3-мя литрами воды, через 15 минут доводят до кипения, затем дают настояться 30 минут. Добавляют в воду для ванны. По желанию можно добавить 5-10 капель масла чайного дерева. Такая ванна избавляет от зуда, уменьшает вероятность гнойного воспаления кожи, успокаивает нервную систему.
- Отвар овса. 1 кг овса проваривают в 5-ти литрах воды в течение 30 мин. Такую ванну принимают для уменьшения зуда на ночь или каждые 4 часа. Каждый раз требуется готовить свежий отвар.
Ветряная оспа сопровождается высокой температурой и отравлением вирусными токсинами. У больных увеличивается затраты энергии и распад белка, угнетается функция пищеварительных желез и органов ЖКТ. Диета при ветрянке учитывает эти изменения и обеспечивает достаточное поступление энергетических веществ, воды и витаминов.
Питание больных должно быть разнообразным по составу. Пища дается в протертом и полужидком виде, особенно при поражении слизистой оболочки рта и глотки.
При ветрянке рекомендованы:
- слабые мясные и рыбные бульоны;
- котлеты и тефтели на пару;
- слизистые протертые супы;
- пюре или икра из овощей;
- кефир, йогурт и другие кисломолочные продукты;
- творог со сметаной, творожное суфле;
- взбитое яйцо или омлет на пару;
- не жесткие ягоды и фрукты, муссы, пюре и соки из них;
- соки с мякотью, некрепкий чай с лимоном или молоком, отвар шиповника.
После того, как восстановится слизистая ротовой полости и нормализуется температура, можно вернуться к обычному питанию.
До выздоровления необходимо соблюдать питьевой режим, особенно больным, принимающим ацикловир и другие противовирусные препараты. Воду можно пить в чистом виде или в виде компотов из сухофруктов и чая.
Частота развития осложнений ветрянки у взрослых в несколько раз выше, чем у детей. Последствия обнаруживаются у 30% больных и требуют применения антибиотиков.
- Бактериальная суперинфекция кожи, вызванная стрептококками и стафилококками – наиболее частое осложнение. На месте везикул формируются многочисленные фурункулы, абсцессы и флегмоны. Больные нуждаются в хирургическом лечении.
- Ветряночная пневмония – воспаление легких, вызванное вирусным поражением легочной ткани и формированием бактериальных инфильтратов. Развивается в 20-30% случаев. Характеризуется повышением температуры, кашлем, одышкой, болью в груди.
- Поражение внутренних органов. Вирус размножается в клетках внутренних органов: селезенки, поджелудочной железы, печени, легких, сердца. Характерно поражение сразу нескольких органов. На 3-5-й день болезни состояние больного значительно ухудшается, возникают сильные боли в животе. Летальность до 15%.
- Поражения центральной нервной системы. Проявляется через 21 день после начала болезни. Характеризуется поражением мозжечка, что проявляется нарушением равновесия, которое особенно заметно при смене положения тела, дрожанием конечностей, нистагмом (неконтролируемыми движениями глазных яблок). Также характерен энцефалит диффузного характера, неврологические последствия которого сохраняются длительное время. Проявления – головная боль, спутанность сознания и психические нарушения, тошнота, рвота, эпилептические припадки.
- Гепатит. Поражение печени – редкое осложнение ветрянки. Преимущественно развивается у больных с иммунодефицитом. Имеет высокую летальность.
- Люди, которые готовятся к трансплантации органов.
- Склонные к тяжелому течению ветряной оспы – геморрагические болезни, снижение иммунитета, возраст старше 50 лет.
- Пациенты из группы высокого риска заболевания. К ним относят:
- больных лейкозом;
- получающих иммуносупрессивную терапию (включая глюкокортикостероиды);
- пациентов со злокачественными опухолями;
- людей с тяжелыми хроническими патологиями – бронхиальная астма, коллагенозы, аутоиммунные заболевания, хроническая почечная недостаточность.
- Люди, которые находятся в близком контакте с пациентами из группы высокого риска заболевания – родственники, члены семьи.
- Медицинский персонал, особенно работающий в инфекционных отделениях.
- Работники дошкольных учебных заведений.
- Военнослужащие.
Вакцинация живыми вакцинами противопоказана:
- беременным;
- онкологическим больным;
- людям, страдающим СПИДом и первичными иммунодефицитными состояниями;
- получающим иммуноподавляющую терапию;
- при гиперчувствительности к компонентам вакцины и неомицину.
Для прививок от ветрянки взрослым используют специфический иммуноглобулин и живую вакцину.
Активная иммунизация против ветряной оспы – введение вакцины на основе живого ослабленного вируса Varicella Zoster. Обработанный специальным образом возбудитель вызывает легкую бессимптомную форму ветрянки. После этого происходит выработка специфических иммуноглобулинов, которые остаются в крови, обеспечивая длительный иммунитет.
- Окавакс – вакцина против ветрянки японского производства. Вводят однократно подкожно в дельтовидную мышцу. Препарат разрешен детям с 12-ти месячного возраста и взрослым. Подходит для экстренной профилактики в первые 72 часа после контакта с больным.
- Варилрикс – вакцина бельгийского производства. Препарат вводят подкожно в дельтовидную мышцу. Взрослым вакцину вводят 2-кратно: первую дозу в назначенный день, а вторую через 4-6 недель. Разрешен взрослым и детям с 9-месячного возраста. Подходит для экстренной профилактики в течение первых 96 часов после контакта.
Пассивная иммунизация против ветряной оспы – введение донорских антител против возбудителя ветрянки. Их получают с плазмы крови реконвалесцента (переболевшего ветрянкой). Антитела (IgG) нейтрализуют вирус, который уже присутствует в организме. Препарат не содержит самого вируса и не обеспечивает длительный иммунитет, в отличие от живых вакцин.
- Зостевир – препарат, содержащий иммуноглобулин против вируса ветряной оспы. Иммуноглобулин против вируса Varicella Zoster может использоваться для лечения и экстренной профилактики после контакта с больным. Разрешен для применения с первого дня жизни, а также беременным женщинам и кормящим матерям.
Определить наличие иммунитета к ветряной оспе помогает анализ крови на обнаружение антител к вирусу Варицелла-Зостер. Результата придется ожидать 6 дней. Положительный результат анализа говорит о том, что у человека уже есть иммунитет против ветряной оспы, и он не нуждается в прививке.
Повторная ветрянка у взрослых возможна, особенно у людей с ослабленным иммунитетом. Как правило, повторное заболевание протекает в более легкой форме.
Повторная ветрянка возникает у некоторых категорий:
- У людей с ослабленным иммунитетом. Такое состояние может возникнуть при длительном приеме антибиотиков, кортикостероидов, иммунодепрессантов;
- Прошедших курсы химиотерапии;
- Перенесших тяжелые эмоциональные потрясения;
- У людей с заболеваниями органов пищеварения и глубокими нарушениями питания.
Иногда повторной ветрянкой у взрослых называют опоясывающий лишай. Это заболевание вызывается вирусом, который остался в спинномозговых узлах после первого заражения ветряной оспой.
В редких случаях возможна ветрянка без температуры. Это так называемая стертая или абортивная форма.
Симптомы стертой формы:
- Легкое недомогание – слабость, снижение аппетита;
- Единичные элементы сыпи – несколько красных пятен и узелков, которые обычно не превращаются в пузырьки.
Причины ветрянки без температуры:
- Ослабленный иммунитет. Вирусы и продукты их распада не вызывают адекватный иммунный ответ.
- Ветрянка, перенесенная в раннем возрасте (до года). В таком случае ветрянка у взрослого человека считается повторной. В его крови присутствует незначительное количество антител, которые не дают вирусу активно размножаться и вызвать лихорадку.
- Прием препаратов, снижающих температуру. При первых симптомах ухудшения состояния многие занимаются самолечением и принимают препараты, содержащие парацетамол. Таким образом, они сбивают температуру, и картина болезни искажается.
Длительность неосложненной ветрянки у взрослых 9 дней с момента появления первых признаков. После этого врач может закрыть больничный лист.
На практике у 90% больных болезнь длится 10-14 дней:
- продромальный период (без сыпи) – 2-3 дня;
- период появления новых высыпаний – 3-4 дня;
- период образования корочек – 5 дней (с момента появления последних высыпаний).
Только после того, как последняя везикула покрылась корочкой, больной считается не заразным. Кожа полностью очистится от корочек через 2-4 недели.

Шрамы появляются, когда в пузырек попадают бактерии и развивается гнойное воспаление. В этом случае происходит расплавление глубоких слоев кожи. После отпадания корочки под ней обнаруживается углубление с неровными краями – оспина. В дальнейшем «ямка» остается, но выравнивается по цвету с окружающей кожей.
Как предотвратить появление шрамов после ветрянки?
- Соблюдение правил гигиены – регулярная смена белья, душ;
- Обработка сыпи антисептиками – зеленкой, фукорцином;
- Назначение антибиотиков широкого спектра при появлении первых пустул.
Что делать, если появились шрамы после ветрянки?
- Мази и гели для лечения рубцов. 2-3 раза в сутки втирают в рубец небольшое количество геля. При застарелых шрамах гель наносят под повязку на ночь. Курс лечения может занять от 1-го месяца до года. Для лечения используются:
- Контрактубекс;
- Альдара;
- Дерматикс;
- Келофибраза;
- Скаргуард.
- Введение под кожу коллагена. Вещество заполняет дефект кожи и стимулирует образование соединительных волокон.
- Химическийпилингс использованием фенола. Под воздействием агрессивных химических веществ удаляется ороговевший слой эпидермиса и дермы. После восстановления эпидермиса (занимает до 2-х недель) кожа приобретает гладкость.
- Лазерная шлифовка кожи. Сфокусированный лазерный луч проникает в поверхностные слои дермы и нагревает их, выпаривая воду. После регенерации клеток кожи ее поверхность выравнивается. Внимание: лечение углекислотным лазером может вызвать появление гипертрофического келоидного рубца, возвышающегося над кожей. Поэтому используется эрбиевый или карбондиоксидный лазер.
- Микродермабразия – механическая шлифовка кожи частицами твердого вещества (алмаза). В результате микротравм активизируется выработка коллагена. Процедура позволяет выровнять рельеф кожи и сделать рубцы менее заметными.
Автор: Исаева А.Д. Практикующий врач 2-й категории
источник