Ветряная оспа — острое инфекционное заболевание, вызываемое вирусом из семейства Herpesviridae, характеризующееся умеренной лихорадкой и появлением на коже, слизистых оболочках мелких пузырьков с прозрачным содержимым.
Исторические сведения . Долгое время заболевание не дифференцировалось от натуральной оспы. Первое описание ветряной оспы как самостоятельного заболевания сделано в XVI в. итальянскими врачами V. Vidius, F. Ingrassia. Термин varicella введен в 1872 г. Vogel. Элементарные тельца вируса в содержимом везикулезных высыпаний обнаружил Н. Aragao (1911). Вирус ветряной оспы впервые культивирован на культуре ткани в 1953 г. Т. Н. Weller. В нашей стране большой вклад в изучение ветряной оспы внесли работы Н. Ф. Филатова, В. Н. Верцнер, Г. Г. Стукса, М. А. Скворцова и др.
Этиология . Возбудитель — вирус с диаметром вариона 150-200 нм, содержит ДНК, по своим свойствам близок к вирусу простого герпеса и неотличим от возбудителя опоясывающего герпеса, вследствие чего по современной таксономии и классификации он обозначен как вирус ветряной оспы — зостер, или v-z. Вирус малоустойчив во внешней среде и непатогенен для животных. Хорошо культивируется в перевиваемых культурах клеток человека и обезьян. Поражает ядра клеток, при этом формируются эозинофильные внутриядерные включения. Может вызывать образование гигантских многоядерных клеток.
Эпидемиология . Ветряная оспа относится к числу наиболее распространенных заболеваний в детском возрасте. Практически все население переболевает в возрасте до 10-14 лет. Единственным источником инфекции является больной человек. Больной опасен с начала заболевания и в течение 3-4 дней после появления последних пузырьков. Особенно заразен больной в момент начала высыпаний. Источником заражения могут быть и больные опоясывающим герпесом.
Передача инфекции осуществляется воздушно-капельным путем, при этом возможно заражение на большие расстояния. Вирус легко распространяется с током воздуха по вентиляцион ной системе, лестничным клеткам с этажа на этаж. Доказана трансплацентарная передача вируса от матери к плоду.
Восприимчивость к ветряной оспе исключительно высокая. Болеют преимущественно дети дошкольного возраста. Дети первых 2-3 мес жизни болеют ветряной оспой редко. Однако при отсутствии иммунитета у матери могут заболеть и новорожденные. Наибольшая заболеваемость регистрируется в холодное время года — осенью и зимой. Летом заболеваемость резко снижается. В больших городах заболеваемость ветряной оспой характеризуется эпидемическими подъемами, однако эпидемические вспышки ограничиваются преимущественно организованными детскими коллективами. После перенесенной инфекции остается прочный иммунитет. Повторные заболевания встречаются редко, не более чем в 2-3% случаев.
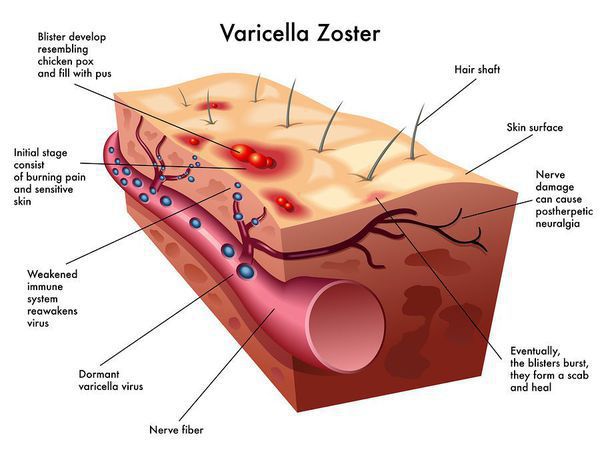
Патогенез . Входные ворота инфекции — слизистая оболочка верхних дыхательных путей. Здесь начинается его первичное размножение. По лимфатическим путям вирус попадает в кровь. Током крови вирус заносится и фиксируется в эпителиальных клетках кожи и слизистых оболочках, образуя пузырьки, наполненные серозным содержимым, в котором находится вирус в высокой концентрации. Кроме того, вирус ветряной оспы обладает тропизмом к нервной ткани, при этом могут поражаться межпозвоночные ганглии, кора большого мозга, подкорковая область и особенно кора мозжечка. В очень редких случаях возможно поражение висцеральных органов и прежде всего печени, легких, желудочно-кишечного тракта.
Основные морфологические изменения отмечаются в коже и слизистых оболочках. Формирование ветряночного пузырька начинается с поражения клеток шиповидного слоя эпидермиса. Пораженные клетки гиперплазируются, в них образуются внутриядерные и внутрицитоплазматические оксифильные включения. Затем клетки подвергаются баллонной дистрофии вплоть до полного некроза. В очагах наибольшего поражения происходит накопление межтканевой жидкости, что ведет к образованию типичных пузырьков. Дерма при этом отечна с умеренной лимфо-моноцитарной инфильтрацией. Обратное развитие пузырьков начинается с резорбции экссудата, при этом крыша пузырьков западает и образуется коричневая корочка.
При генерализованных формах везикулезные высыпания в виде эрозий и яззочек могут обнаруживаться на слизистых оболочках желудочно-кишечного тракта, трахеи, мочевого пузыря, почечных лоханок, уретры и др. Во внутренних органах, преимущественно в печени, почках, легких и ЦНС, выявляются мелкие очаги некроза с кровоизлияниями по периферии. Воспалительная инфильтрация выражена слабо или отсутствует. Генерализованные формы ветряной оспы встречаются исключительно редко и главным образом у детей с измененным иммунологическим статусом.
Клиническая картина . Инкубационный период от 11 до 21 дня, в среднем 14 дней. Заболевание может начаться с кратковременной продромы в виде субфебрильной температуры и ухудшения общего состояния. У отдельных больных в периоде продромы появляется скарлатиноподобная или кореподобная сыпь (реш). Но чаще эта сыпь появляется в периоде максимального высыпания ветряночных элементов.
Обычно заболевание начинается остро с повышения температуры тела до 37,5-38,5° С и появления ветряночной сыпи. Первичный элемент сыпи — мелкое пятно — папула, которое быстро, через несколько часов, превращается в везикулу размером от 0,2 до 0,5 см в диаметре. Ветряночные везикулы имеют округлую или овальную форму, сидят поверхностно на неинфильтри-рованном основании, окружены венчиком гиперемии, стенка их напряжена, содержимое прозрачное. Отдельные везикулезные элементы имеют пупковидное вдавление в центре (рис. 8).
Пузырьки обычно однокамерные и при проколе спадаются. В конце первых суток от начала высыпания, реже на вторые сутки пузырьки подсыхают, спадаются и превращаются в коричневую корочку, отпадающую на 1-3-й неделе заболевания. На месте типичных ветряночных высыпаний после отпадения корочек еще долгое время (до 2-3 мес) можно видеть постепенно отцветающие пигментные пятна, но рубцы не образуются. Высыпания располагаются на лице, волосистой части головы, на туловище и конечностях. На ладонях и подошвах сыпи обычно не бывает.
Нередко везикулезные высыпания появляются и на слизистых оболочках полости рта, конъюнктиве глаз, реже на гортани, половых органах (рис. 9,б-г). Элементы сыпи на слизистых оболочках нежные, быстро вскрываются и превращаются в поверхностные эрозии, при этом может появляться незначительная болезненность. Заживление эрозий наступает на 3-5-й день высыпаний. При ветряной оспе высыпания появляются не одновременно, а как бы толчкообразно, с промежутками в 1-2 дня. Вследствие этого на коже можно видеть элементы, находящиеся на разных стадиях развития: макулопапулы, пузырьки, корочки. Это так называемый ложный полиморфизм сыпи характерен для ветряной оспы. Каждое новое высыпание сопровождается и новым подъемом температуры тела, поэтому температурная кривая при ветряной оспе имеет неправильный вид (рис. 9, а). На высоте заболевания, что, как правило, совпадает с максимально выраженным высыпанием, дети могут жаловаться на общее недомогание, нарушение аппетита и ритма сна. Дети раннего возраста становятся раздражительными, капризными, их беспокоит зуд кожи. Симптомы интоксикации более выражены при обильной сыпи и у детей раннего возраста.
Периферическая кровь при ветряной оспе практически не изменена. Иногда наблюдаются небольшая лейкопения и относительный лимфоцитоз.
Классификация . Различают типичную и атипичную ветряную оспу. В свою очередь типичную ветряную оспу по тяжести делят на легкую, среднетяжелую и тяжелую. Течение ветряной оспы может быть гладким, без осложнений и с осложнениями (табл. 3).
| Таблица 3. Классификация ветряной оспы | ||
| Тип | Тяжесть | Течение |
| Ветряная оспа типичная | Легкая Среднетяжелая Тяжелая Показатели тяжести:
| Гладкое, без осложнений С осложнениями (стрепто-и стафилодермия, рожа, флегмона, абсцесс, энцефалит и др.) |
| Ветряная оспа атипичная Рудиментарная Геморрагическая Гангренозная Генерализованная (висцеральная) | ||
К типичной ветряной оспе относят такие случаи, при которых имеются характерные пузырьковые высыпания, наполненные прозрачным содержимым. Легкая форма характеризуется повышением температуры до 37,5-38° С. Симптомы интоксикации практически отсутствуют. Высыпания необильны. При среднетяжелой форме температура тела до 39° С, симптомы интоксикации выражены умеренно, высыпания обильные, в том числе и на слизистых оболочках. При тяжелых формах отмечается высокая температура тела (до 39,5-40° С), высыпания очень обильные, крупные, застывшие в одной стадии развития. На высоте заболевания возможен нейротоксикоз с судорожным синдромом и менингоэнцефалическими реакциями.
Атипичная ветряная оспа — рудиментарная форма — обычно встречается у детей, получивших в периоде инкубации иммуноглобулин или плазму. Она характеризуется появлением розеолезно-папулезных высыпаний с единичными недоразвитыми, едва заметными пузырьками. Заболевание протекает при нормальной температуре тела. Общее состояние ребенка не страдает.
Генерализованная (висцеральная) форма ветряной оспы встречается у новорожденных. Может наблюдаться и у детей старшего возраста, резко ослабленных тяжелыми заболеваниями и получающих стероидные гормоны. Болезнь проявляется гипертермией, тяжелой интоксикацией и поражением внутренних органов: печени, легких, почек и др. Течение болезни очень тяжелое с весьма частым летальным исходом. На вскрытии обнаруживают мелкие очаги некроза в печени, легких, поджелудочной железе, надпочечниках, тимусе, селезенке, костном мозге.
Геморрагическая форма ветряной оспы наблюдается у ослабленных истощенных детей, страдающих гемобластозами или геморрагическими диатезами, длительно получавших кортикостероидные гормоны или цитостатики. У таких больных нередко на 2-3-й день высыпаний содержимое пузырьков принимает геморрагический характер. Могут наблюдаться кровоизлияния в кожу, слизистые оболочки, носовые кровотечения и кровавая рвота. Прогноз часто неблагоприятный.
Гангренозная форма характеризуется тем, что в окружении геморрагических пузырьков появляется воспалительная реакция, затем образуются некрозы, покрытые кровянистым струпом, после отпадения которых обнажаются глубокие язвы с грязным дном и подрытыми краями. Язвы увеличиваются в размерах, сливаются между собой. Такие формы возникают у истощенных, ослабленных детей при плохом уходе, когда появляется возможность присоединения вторичной микробной флоры. Течение гангренозной формы длительное, нередко принимает септический характер.
Течение . В типичных случаях болезнь протекает легко. Температура тела нормализуется на 3-5-й день от начала заболевания. При тяжелых формах лихорадка продолжается до 7- 10 дней. Отпадение корочек происходит на 7-14-й день болезни. В редких случаях корочки отпадают в течение 3-й недели болезни. На месте бывших корочек еще долгое время остается легкая пигментация и только в редких случаях могут остаться поверхностные рубчики.
Осложнения . При ветряной оспе осложнения бывают специфическими, обусловленными непосредственным действием самого вируса, и могут возникать в результате наслоения бактериальной инфекции.
Среди специфических осложнений ведущее значение имеют ветряночный энцефалит и менингоэнцефалит, реже возникают миелиты, нефриты, миокардиты и др. Поражение ЦНС может возникать в первые дни болезни на высоте высыпаний. Характерны тяжелое состояние, гипертермия и бурное развитие общемозговых симптомов. Судороги и потеря сознания наступают в первые дни болезни. После некоторого улучшения состояния появляются очаговые симптомы и быстропреходящий гемипарез. Течение болезни обычно благоприятное. Такие осложнения встречаются очень редко, они являются показателями особой тяжести ветряной оспы.
Значительно чаще ветряночный энцефалит появляется в периоде образования корочек и не связан с тяжестью ветряной оспы. Через несколько дней нормальной температуры тела и удовлетворительного самочувствия выявляются общемозговые симптомы в виде вялости, головной боли, рвоты, повышения температуры тела. Наиболее характерен атактический синдром. Походка ребенка становится шаткой, он падает при ходьбе, иногда не может стоять, сидеть, не держит голову, жалуется на головокружение («шатается кроватка», «меня шатает ветрянка»). Речь становится дизартрической, тихой, медленной, характерны гипотония, нарушение координации движений (пальценосовая и коленно-пяточная пробы положительные). Менингеальные симптомы отсутствуют или нерезко выражены. Спинномозговая жидкость прозрачна, редко бывает небольшой цитоз за счет повышения количества лимфоцитов, количество белка и сахара не меняется. Течение болезни благоприятное. Через несколько дней атаксия уменьшается, но шаткость походки может сохраняться несколько месяцев.
Среди бактериальных осложнений чаще возникают флегмона, абсцесс, импетиго, буллезная стрептодермия, рожа и лимфаденит. Обычно эти осложнения встречаются у ослабленных детей при нарушении гигиенического содержания кожи и слизистых оболочек. Высыпания на слизистой оболочке полости рта могут осложниться стоматитом, а на слизистой конъюнктивы — гнойным конъюнктивитом и кератитом. В редких случаях могут возникнуть синдром крупа и пневмония.
Ветряная оспа у новорожденных и детей раннего возраста. Заболеваемость ветряной оспой детей первого года жизни составляет около 25% общей заболеваемости ею. Клинические симптомы ветряной оспы у новорожденных, инфицированных постнатально, имеют некоторые особенности. Так, у новорожденных и детей первого года жизни заболевание чаще начинается с общеинфекционных проявлений. С первых дней отмечаются вялость, беспокойство, отсутствие аппетита, нередко бывает рвота и учащение стула, при этом температура тела может быть субфебрильной или даже нормальной. Сыпь появляется не сразу — на 2-5-й день, обычно она обильная, полиморфная: папулы, везикулы, пустулы, но иногда элементы сыпи как бы застывают в одной стадии развития. На высоте высыпаний температура тела может достигать высоких цифр, нарастает токсикоз, возможны судороги, потеря сознания, высыпания могут принимать геморрагический характер. Течение болезни нередко тяжелое. В этих случаях прогрессирует нейротоксикоз, появляются менингоэнцефалические реакции и возможны висцеральные поражения. Ветряная оспа у новорожденных и детей раннего возраста протекает с частым наслоением вторичной инфекции, с развитием гнойных очагов воспаления (пиодермия, флегмона, абсцессы, пневмония и др.).
Следует, однако, отметить, что у новорожденных и детей раннего возраста ветряная оспа может протекать в легкой и даже в рудиментарной форме, что обычно бывает при наличии остаточного иммунитета, полученного от матери, или если ребенок незадолго до инфицирования получал препараты иммуноглобулина, переливания плазмы или крови.
Врожденная ветряная оспа. При инфицировании женщины в первые месяцы беременности допускается тератогенное действие ветряночного вируса. Однако на практике рождение детей с эмбрио- и фетопатиями, возникающими в связи с ветряночной инфекцией, встречается очень редко. Заболевание беременной женщины ветряной оспой существенно не влияет на вынашивание беременности. При возникновении ветряной оспы в последние дни беременности возможна врожденная ветряная оспа. Поскольку инкубационный период при ветряной оспе составляет от 11 до 23 дней, все случаи болезни, возникающие у новорожденного в возрасте до 11 дней, следует относить к врожденной ветряной оспе.
Инкубационный период при врожденной ветряной оспе бывает короче — от 6 до 16 дней. Заболевание протекает чаще всего в среднетяжелой или тяжелой форме. Нередки случаи генерализованного течения с поражением висцеральных органов: легких, миокарда, почек, кишечника. Однако встречаются легкие и даже стертые рудиментарные формы. Тяжесть врожденной ветряной оспы в основном определяется сроками инфицирования. При заболевании беременной непосредственно перед родами ветряная оспа у новорожденного проявляется на 5-10-й день жизни, протекает тяжело и нередко заканчивается летально. При заболевании беременной за 5-10 дней до родов первые клинические признаки у новорожденного появляются сразу после рождения. Течение болезни в этих случаях более легкое и летальный исход почти не встречается. Это объясняется тем, что у матери успевают выработаться специфические антитела, которые передаются плоду через плаценту, в то время как при заболеваний матери непосредственно перед родами специфические антитела у нее еще отсутствуют, а следовательно, их нет и у новорожденного.
С целью профилактики врожденной оспы беременным женщинам в случае контакта с больным ветряной оспой в последние месяцы беременности и при отсутствии указаний на перенесенное заболевание в анамнезе рекомендуется ввести 20 мл иммуноглобулина.
Диагноз . Ветряная оспа диагностируется на основании обнаружения типичной везикулезной сыпи, располагающейся по всему телу, в том числе и на волосистой части головы. Характерны своеобразная эволюция высыпаний, а также полиморфизм сыпи.
Из лабораторных методов используют выявление телец Арагао (скопления вируса) в окрашенных серебрением по Морозову мазках везикулезной жидкости при обычной или электронной микроскопии. Для серологической диагностики применяют РСК. Заслуживает внимания иммунофлюоресцентный метод, с помощью которого можно обнаружить ветряночный антиген в мазках-отпечатках из содержимого везикул. Вирус можно выделить на эмбриональных культурах клеток человека.
Дифференциальный диагноз . Ветряную оспу в прежние годы наиболее трудно было дифференцировать от натуральной оспы. В настоящее время натуральная оспа полностью ликвидирована. Трудности могут возникать при дифференциации ветряной оспы от импетиго, строфулюса, генерализованных форм герпетической инфекции, в редких случаях от скарлатины и других сыпных заболеваний.
Импетиго отличается от ветряной оспы преимущественной локализацией сыпи на лице и руках, при этом пузырьки с желтовато-гнойным содержимым быстро лопаются и превращаются в толстые корки.
Диссеминированные формы простого герпеса возникают у детей раннего возраста, протекают тяжело и характеризуются появлением группирующихся пузырьковых высыпаний преимущественно на открытых участках тела, имеющих наклонность к слиянию с образованием массивных корок. При этом часто увеличиваются размеры печени и селезенки, характерна реакция со стороны лимфатических узлов.
Скарлатиноподобная сыпь, возникающая иногда при ветряной оспе, отличается от скарлатины отсутствием излюбленной локализации сыпи, ангины, пылающего зева, малинового языка, бледного носогубного треугольника и других симптомов, свойственных скарлатине.
Прогноз . В типичных случаях заболевание заканчивается выздоровлением. Смертельные исходы отмечаются только при злокачественных формах (генерализованной, гангренозной, геморрагической).
Лечение . Необходимо строго следить за гигиеническим содержанием ребенка, чистотой постельного белья, одежды, рук. Везикулы смазывают 1% спиртовым раствором бриллиантового зеленого или 1-2% раствором перманганата калия. Рекомендуются общие гигиенические ванны со слабым раствором перманганата калия, полоскание рта после еды. При появлении гнойных осложнений назначают антибиотики. Кортикостероидные гормоны при ветряной оспе противопоказаны, однако при возникновении ветряночного энцефалита или менингоэнцефалита стероидные гормоны производят положительное действие. При тяжелых формах назначают интерферон, цитозар, иммуноглобулин из расчета 0,2 мл/кг, переливания плазмы, проводят дезинтоксикационную терапию. Неврологические осложнения лечат по общим правилам.
Источник: Нисевич Н. И., Учайкин В. Ф. Инфекционные болезни у детей: Учебник.- М.: Медицина, 1990,-624 с., ил. (Учеб. лит. Для студ. мед. ин-тов. Педиатр, фак.)
источник
Ветряная оспа у детей
2. Код протокола: Р-педиатрический.
B01.0 Ветряная оспа с менингитом (G02.0)
B01.1 Ветряная оспа с энцефалитом (G05.1)
B01.2 Ветряная оспа с пневмонией (J17.1)
B01.8 Ветряная оспа с другими осложнениями
B01.9 Ветряная оспа без осложнений
4. Дата разработки протокола: 27.03.2014.
5. Категория пациентов: дети от 0 до 18 лет.
6. Пользователи протокола: врачи педиатры, детские инфекционисты, врачи общей практики.
7. Определение: ветряная оспа — острое инфекционное заболевание, вызываемое вирусом из семейства Herpesviridae, передающееся воздушно-капельным путём, характеризующееся лихорадкой, умеренно выраженной интоксикацией и распространённой везикулёзной сыпью.
Смертность от ветряной оспы составляет 1 на 60 000 случаев. В группе риска находятся подростки, а так же больные с иммунодефицитами, включая ВИЧ-инфекцию, в связи с большим риском тяжелого течения, как самой инфекции, так и ее осложнений. Тяжело протекает ветряная оспа у детей, получавших гормональную терапию стероидными препаратами. Описаны случаи врожденной ветряной оспы у детей, чьи матери переболели ветрянкой в первой половине беременности; перинатальная инфекция имеет место у детей, матери которых заболели за 5 дней и через 48 часов после рождения ребенка.
8. Клиническая классификация (по Тимченко В. Н.2004 год):
· Выраженность синдрома интоксикации
· Выраженность местных изменений
С наслоением вторичной инфекции
С обострением хронических заболеваний
Пример формулирования клинического диагноза:
— Ветряная оспа, типичная, средней степени тяжести, гладкое течение.
— Ветряная оспа, типичная, средней степени тяжести, осложнённая острым бронхитом.
— Ветряная оспа, рудиментарная форма, гладкое течение.
— Ветряная оспа, буллезная форма, тяжёлой степени тяжести, с обострением хронического гастрита.
— Ветряная оспа, пустулёзная форма, тяжёлой степени тяжести, осложненная левосторонней нижнедолевой пневмонией.
9. Показания для госпитализации:
1. выраженная интоксикация, геморрагические проявления, нейротоксикоз;
2. развитие специфических и неспецифических осложнений;
4. дети из многодетных семей, домов ребенка, школ-интернатов, общежитий;
5. при невозможности надлежащего ухода на дому за больным;
6. особое внимание нужно уделить детям, получающим или получавшим в недавнем прошлом цитостатические препараты, а так же детям с иммунодефицитом.
10. Перечень диагностических мероприятий:
— основные: ОАК, ОАМ, копрограмма, б/посев кала.
— дополнительные: микроскопический метод, ИФА, серологический метод, вирусологический метод. При осложнениях со стороны дыхательной системы: рентгенограмма легких. При поражении нервной системы: люмбальная пункция, компьютерная томография.
11. Диагностические критерии ветряной оспы:
1) жалобы, анамнез, физикальные данные:
Инкубационный период продолжается 11-21 дней, чаще он составляет 14-17 дней.
Продромальный период продолжается от нескольких часов до 1-2 суток (чаще отсутствует). Характеризуется слабо выраженным синдромом интоксикации, субфебрильной температурой тела, редко — синдромом экзантемы: мелкоточечной или мелкопятнистой сыпью, которая предшествует высыпанию типичных пузырьков.
Период высыпаний обычно начинается остро, с нового подъёма температуры тела до 37,5-38,5 0 С, умеренно выраженных проявлений интоксикации, а также развития характерной пятнисто-везикулезной сыпи на коже, слизистых оболочках щек, языка, неба, конъюнктивах, реже — гортани и половых органов. Обязательным тестом является появление высыпаний на волосистой части головы.
Динамика развития сыпи (пятнышко-папула) происходит быстро в течение нескольких часов, везикула в корочку за 1 -2 суток. Ветряночные элементы диаметром 0,2-0,5 см, округлой или овальной формы, окружены венчиком гиперемии; стенка везикулы напряжена, содержимое прозрачное. Пузырьки однокамерные, спадаются при проколе. Со 2 дня высыпаний поверхность везикулы становится вялой, центр западает, в последующие дни образуются геморрагические корочки и в течение последующих 4-7 суток подсыхают и отпадают. Остается легкая пигментация, единичные рубчики. У больных новые подсыпания появляются в течение 2-5 суток, отмечается ложный полиморфизм сыпи. Каждое новое высыпание сопровождается повышением температуры тела, поэтому температурная кривая при ветряной оспе неправильного типа.
У ряда больных, на фоне иммунодефицита, могут развиться пустулёзные, буллезные, геморрагические, гангренозные и висцеральные формы.
У детей раннего возраста возможны судороги, потеря сознания.
В части случаев ветряная оспа может протекать без типичных симптомов и тогда единственным свидетельством ее являются несколько пузырьков, которые могут быть и не распознаны как симптомы ветряной оспы. В таких случаях диагностическим признаком ветряной оспы будет служить наличие 1-2 элементов сыпи на волосистой части головы.
При врожденной инфекции инкубационный период продолжается от 6 до 16 дней. Чаще болезнь имеет среднетяжелое или тяжелое течение. Известны случаи генерализованного течения с поражением внутренних органов — легких, мышцы сердца, почек и т. д. Встречаются также легкие и рудиментарные формы заболевания. Тяжесть врожденной ветряной оспы зависит от срока беременности, при котором произошло заражение. Если женщина заболевает перед родами, то ветряная оспа у новорожденного возникает на 5— 10-й дни жизни. Характеризуется тяжелым течением и часто заканчивается летальным исходом. Если же беременная заболевает за 5—10 дней до родоразрешения, то инфекция появляется сразу после рождения ребенка и характеризуется легким течением и благоприятным прогнозом. Это объясняется тем, что в крови матери успевают выработаться специфические антитела к вирусу, которые через плаценту передаются к плоду.
2) лабораторно-инструментальные исследования:
— в ОАК: лейкопения, лимфоцитоз, нормальная СОЭ.
— при микроскопический методе выявляются тельца Арагао в мазках из жидкости везикул, при серологическом методе принимается во внимание 4-х кратное нарастание титров антител.
3) показания для консультации специалистов:
— кардиоревматолог — при миокардите, синовиите;
— нефролог — при гломерулонефрите;
— оториноларинголог — при остром стенозирующим ларингите, ларинготрахеобронхите, мастоидите, отите;
— невропатолог — при менингоэнцефалите, миелите;
— офтальмолог — при кератите;
— хирург — при аденофлегмоне, абсцессе.
4) дифференциальный диагноз:
| Диагноз | Характеристика заболевания |
| Импетиго | — локализация сыпи на руках, лице; — пузырьки не напряжены, содержимое быстро становится серозно-гнойным и подсыхает с образованием рыхлой соломенно-жёлтой корки. |
| Буллезная форма стрептодермии | — начало с появления небольших пузырьков правильной формы; — быстро увеличиваются в размерах и становятся плоскими, напряжёнными; — стенка легко надрывается, образуются эрозии с обрывками пузырей по краям. |
| Строфулюс | — начало с появления красных зудящих папул, развитием плотных восковидных узелков, расположенных симметрично на конечностях, ягодицах, в области поясницы; — температура на нормальных цифрах; — слизистые оболочки полости рта не поражаются. |
| Генерализованные формы простого герпеса | — как правило у детей первого года жизни, с явлениями нейротоксикоза; — отмечаются лимфаденопатия, гепатоспленомегалия, поражение внутренних органов; — высыпания в виде группирующихся милиарных пузырьков преимущественно на открытых участках тела; — имеют склонность к слиянию с образованием массивных корочек. |
| Чесотка | — в той точке, где клещ вошел под кожу, виден пузырек. Чаще сыпь имеет вид мелких красных папул или пузырьков; — наиболее частая локализация высыпания — подошвы и ладони, ягодицы, сгибательные поверхности предплечий, живот, внутренняя поверхность бедер; — на теле больного чесоткой видны чесоточные ходы, которые имеют вид серых и изогнутых линий. |
| Натуральная оспа | — в периоде высыпания температура понижается. Сыпь появляется в виде розовых папул, которые в течение 2 — 3 дней превращаются в везикулы, а затем в пустулы. Во время превращения везикул в пустулы вновь повышается температура; — элементы натуральной оспы более плотные, в центре имеют пупкообразное вдавление, степень зрелости элементов сыпи одинаковая в отличие от ветряной оспы, при которой имеются высыпания в разной фазе развития. При натуральной оспе сыпь особенно обильная на лице и конечностях; — везикулы – многокамерные. |
| Синдром Лайелла | — острое начало, появление сыпи на лице с последующим этапным высыпанием на груди, спине. Поражение слизистых отмечается редко. Пузыри быстро вскрываются, образуя изъязвленную поверхность, напоминающую ожог 2-3 степени; — симптом Никольского. |
| Синдром Стивенса-Джонсона | — на фоне катаральных явлений отмечается некротическое поражение слизистых (уретра, анальное отверстие, половые органы). Сыпь на коже появляется позднее, преимущественно кисти, стопы — буллы с мутным содержимым. |
— своевременная диагностика и лечение возникших осложнений;
— предупреждение эпидемического распространения заболевания.
1) немедикаментозное лечение:
— изоляция больного на 5 дней с момента последнего высыпания;
— режим постельный в течение всего лихорадочного периода;
— диета с учетом возраста ребенка, формы и периода заболевания. В острый период рекомендуется молочно-растительная пища, механически и химически щадящая, обильное питье;
— полоскание полости рта после еды 2% раствором пищевой содой;
— ежедневная смена нательного и постельного белья;
— не рекомендуется купание ребенка в течение всего острого периода.
2) медикаментозное лечение:
— этиотропное лечение при тяжелом течении:
Ацикловир по 20мг/кг перорально 4 раза в сутки курсом 5 дней (детям 3-6 лет по 400 мг, старше 6 лет по 800 мг на прием, 4 раза в сутки).
Виферон в ректальных суппозиториях детям до 7 лет 150000МЕ, старше 7 лет 500000МЕ 2 раза в сутки, курсом 7 дней, в дальнейшем по 1 свече 1 раз в сутки в течение 2 недель;
Циклоферон детям 4-6 лет – 150мг, 7-11 лет- 300мг, с 12лет 450мг, 1 раз в сутки, перорально, курсом 2-4 недели.
— при высокой лихорадке (выше 38,5 о С)
Парацетамол 10-15 мг/кг перорально с интервалом не менее 4-6 часов,
Ибупрофен в разовой дозе 5-10 мг/кг перорально 3-4 раза в сутки.
1% спиртовой раствор бриллиантового зелёного,
— в качестве общеукрепляющих средств показаны витаминно-минеральные комплексы:
Мульти-табс, АлфаВИТ, Пиковит в сиропе с 1 года, в возрастных дозировках курсом не менее 1 месяца;
— категорически запрещается назначать при лечении ветряной оспы кортикостероиды. Исключение составляют осложненные формы ветряной оспы (энцефалиты), при которых назначаются гормоны под прикрытием антибактериальных препаратов.
— при наличии осложнений бактериальной природы назначаются антибактериальные препараты:
Препаратами выбора являются:
Амоксициллин 15 мг/кг 3 раза в сутки, перорально;
Амоксициллин + клавулановая кислота 20-40 мг/кг 3 раза в сутки, перорально;
Цефуроксим 40 мг/кг/в сутки в 2 приема, перорально;
Цефотаксим детям старше 1 мес. – по 50-100 мг/кг/сут. парентерально в 2-3 введения.
-лечение антибиотиками проводится под прикрытием про- и пребиотиков, курсом 3-4 недели:
Энтерожермина в суспензии в разовой дозе детям от 1 месяца до 12 лет по 1 флакону 2 раза в сутки, старше 12 лет по 1 флакону 2-3 раза в сутки, перорально.
Линекс детям от 0 до 2 лет – по 1 капсуле на прием (вскрыть капсулу и растворить в молоке, смеси, пюре), старше 2 лет – по 1-2 капсуле, 3 раза в сутки.
Хилак форте – детям от 0 до 6 лет: по 15-30 капель, старше 6 лет: по 20-40 капель, 3 раза в сутки.
-в периоде реконвалесценции с иммуномодулирующей целью:
Иммунал в разовой дозе: детям от 1 года до 6 лет – 5-10 капель, 6-12лет – 10-15 капель, старше 12 лет – 20 капель, 3 раза в сутки, курсом от 1 до 8 недель под контролем иммунограммы.
Перечень основных лекарственных средств:
2. Виферон суппозитории 150000МЕ, 500000 МЕ, 1000000МЕ, 3000000МЕ.
4. Парацетамол 500 мг табл.
5. Ибупрофен 200мг, 400мг табл.
6. Раствор бриллиантового зелёного1%
7. Таблетки Мульти-табс, АлфаВИТ, сироп Пиковит.
Перечень дополнительных медикаментов:
1.) Амоксициллин 500-1000мг табл.; 250-500мг капсула; 250 мг/5 мл пероральная суспензия;
2.) Амоксициллин + клавулановая кислота, таблетки, покрытые оболочкой 500 мг/125мг, 875 мг/125 мг, порошок для приготовления раствора для внутривенного введения во флаконах 500мг/100мг, 1000мг/200мг;
3.) Цефуроксим250 мг, 500 мг таблетка; 750 мг во флаконе, порошок для приготовления инъекционного раствора;
4.) Цефотаксим 250 мг, 500 мг, 1 000 мг, во флаконе, порошок для приготовления инъекционного раствора;
6.) Энтерожермина, суспензия для перорального применения 5 мл;
7.) Хилак-форте 30мл, 100мл, капли для приема внутрь;
8.) Иммунал 50 мл, во флаконе, раствор для приема внутрь;
3)Другие виды лечения: не показаны.
4) Хирургические вмешательства: по показаниям (флегмона, паратонзиллит, гнойный отит, абсцессы).
5) Профилактические мероприятия:
Больного изолируют в домашних условиях (или в мельцеровском боксе), до 5 суток с момента последнего высыпания. Детей в возрасте до 7 лет, не болевших ветряной оспой, разобщают с 9 по 21 день с момента контакта с больным. За контактными устанавливается ежедневное наблюдение с проведением термометрии, осмотра кожи и слизистых оболочек.
6) Дальнейшее ведение (рекомендации ИВБДВ):
1. Повторный осмотр участкового врача через 2 дня. Если ребенку стало хуже или он не может пить или сосать грудь, появляется лихорадка, учащенное или затрудненное дыхание, осмотр проводится раньше.
2. Научить мать, в какой ситуации необходимо срочно вновь обратиться к врачу.
14 .Список разработчиков: Стариков Юрий Григорьевич – к.м.н., доцент кафедры детских инфекционных болезней Карагандинского государственного медицинского университета.
1. Баешева Динагуль Аяпбековна — д.м.н., заведующая кафедрой детских инфекционных болезней АО «Медицинский университет Астана»
2. Куттыкожанова Галия Габдуллаевна — д.м.н., профессор, заведующая кафедрой детских инфекционных болезней КАЗ НМУ им. Асфендиярова.
16. Указание условий пересмотра протокола:через 4 года
—изменения нормативно-правовой базы Республики Казахстан;
— пересмотр клинических рекомендаций ВОЗ;
-наличие публикаций с новыми данными, полученными в результате доказанных рандомизированных исследований.
17. Список используемой литературы:
1. Диагностика и дифференциальная диагностика инфекционных заболеваний у детей: учебное пособие / Р. Х. Бегайдарова, Ю. Г. Стариков и др. – М.: ГЭОТАР-МЕДИА, 2013. – 140 с.
2. Диагностика, дифференциальная диагностика и лечение детских инфекций./ В. Н. Тимченко и др.-СПб.: «ЭЛБИ-СПб», 2004. – 384 с.
3. Интенсивная терапия в педиатрии под редакцией В. А. Михельсона. – М., ГЭОТАР-МЕДИА, 2003-552 с.
4. Инфекционные болезни у детей/ под ред. В. Н. Тимченко. – 3-е изд. Испр. и доп. – СПб.: Спец. Лит, 2008. – 607с.: ИЛ.
5. Лебензон С. С. Избранные лекции по курсу детских инфекций. Новосибирск, 1992 г., 178 с.
6. Медицинский научно-практический журнал Лечащий врач #03/12.Геморрагическая форма ветряной оспы у детей и ее исходы по материалам собственных наблюдений, возможности профилактики/Е. И. Краснова О. В. Гайнц Н. И. Гаврилова И. В. Куимова А. В. Васюнин
7. Поражение нервной системы при кори, ветряной оспе и паротитной инфекции/Касымбекова Р. Г. и др. – Актуальные вопросы детских инфекционных болезней. Алматы, 2007. с. 147-153
8. Рецептурный справочник педиатра/Е. Н. Панкова и др.- Изд. 3-е. – Ростов н/Д: Феникс, 2007. – 396,[20]c.
9. Учайкин В. Ф. Руководство по инфекционным болезням у детей, М: Москва. 2004, 824 с.
источник
3. Тяжелая форма. Критерии тяжести:
— выраженность синдрома интоксикации. — выраженность местных изменений.
— с наслоением вторичной инфекции·
— с обострением хронических заболеваний.
Клиническая картина. Типигные формы ветряной оспы. Инкубационный период продолжается от 11 до 21 дня (чаще 14—17 дней).
Продромальный период продолжается от нескольких часов до 1—2 дней (чаще отсутствует). Характеризуется слабо выраженным синдромом интоксикации, суб-фебрильной температурой тела, редко -синдромом экзантемы: мелкоточечной или мелкопятнистой сыпью (rash), которая обычно предшествует высыпанию типичных пузырьков.
Период высыпания продолжается 2 5 дней. Заболевание обычно начинается остро, с повышения температуры тела до 37,5—38,5° С, умеренно выраженных проявлений интоксикации (головная боль, раздражительность), а также развития характерной пятнисто-везикулезной сыпи (см. рис. 9) на коже, слизистых оболочках щек, языка, неба. Первые пузырьки, как правило, появляются .на туловище, волосистой части головы, лице. В отличие от натуральной оспы лицо поражается меньше и позже туловища и конечностей, сыпь на ладонях и подошвах встречается редко, в основном, при тяжелых формах. Ди» намика развития элементов сыпи (пятно — папула — везикула — корочка) про-исходит быстро: пятно превращается 0
Герпесвирусные инфекции. Ветряная оспа ·»· 185
везикулу в течение нескольких часов, ве-зикула в КОРОЧКУ за 1
2 сут. Ветряноч-ные элементы (размер 0,2—0,5 см в диа-
метре) имеют округлую или овальную форму, располагаются на неинфильтриро-ванном основании, окружены венчиком ги-
перемии; стенка везикул напряжена, со-ржимое прозрачное. В отличие от нату-оальной оспы пузырьки однокамерные и спадаются при проколе. Со 2-го дня периода высыпания поверхность везикулы становится вялой, морщинистой, центр ее начинает западать. В последующие дни образуются геморрагические корочки, которые постепенно (в течение 4—7 дней) подсыхают и отпадают; на их месте может оставаться легкая пигментация, в некоторых случаях — единичные рубчики («визитная карточка ветряной оспы»). у больных ветряной оспой высыпания появляются в течение 2—5 дней, толчкообразно, что и обусловливает «ложный» полиморфизм сыпи (на одном участке кожи имеются элементы сыпи в разной стадии развития — от пятна до корочки). В последние дни высыпания элементы становятся более мелкими, рудиментарными и часто не доходят до стадии пузырьков. Везикулы нередко появляются на слизистых оболочках полости рта, конъюнктивах, реже— гортани и половых органов. Элементы сыпи на слизистых оболочках нежные, быстро вскрываются и превращаются в поверхностные эрозии (афты), в области которых отмечается незначительная болезненность. Заживление эрозий наступает на 3— 5-й день вы- с ьтаний.
Каждое новое высыпание сопровождайся подъемом температуры тела, поэтому температурная кривая при ветряной оспе н еправильного типа.
Характерен параллелизм между синд-Р°мами интоксикации и экзантемы: у больных с обильной сыпью резко выраже- Н Ь1 головная боль, вялость, недомогание, снижение аппетита.
Период обратного развития продолжается в течение 1—2 нед. после появления последних элементов сыпи.
Атипичные формы. Рудиментарная форма характеризуется появлением ро-зеолезных высыпаний. Температура тела не повышается, синдром интоксикации отсутствует.
Пустулезная форма развивается у больных ветряной оспой при наслоении вторичной бактериальной флоры. При этом отмечаются: повторный подъем температуры тела, нарастание симптомов интоксикации, помутнение содержимого пузырьков. После исчезновения высыпаний остаются рубчики.
Буллезная форма. У больных на фоне выраженных симптомов интоксикации на коже, наряду с типичными везикулами, образуются большие вялые пузыри.
Геморрагигеская форма наблюдается у детей, страдающих гемобластозами или геморрагическими диатезами, длительно получающих кортикостероидную или ци-тостатическую терапию. У больных на 2—3-й день периода высыпания содержимое пузырьков приобретает геморрагический характер. Возможны кровоизлияния в кожу и слизистые оболочки, носовые кровотечения и кровавая рвота. Общее состояние тяжелое (выражен нейротокси-коз). Прогноз часто неблагоприятный.
Гангренозная форма характеризуется появлением вокруг геморрагических пузырьков воспалительной реакции, затем образованием участков некрозов, покрытых кровянистыми корочками. После отпадения корочек обнажаются глубокие язвы с «грязным» дном и подрытыми краями. Язвы увеличиваются в размерах, сливаются. Гангренозные формы возникают у истощенных, ослабленных детей при присоединении вторичной микробной флоры. Состояние больных тяжелое, отмечаются явления нейротоксикоза. Течение заболевания длительное, нередко принимает септический характер.
Генерализованная (висцеральная) форма встречается у новорожденных, матери которых не болели ветряной оспой, а также у детей, ослабленных тяжелыми заболеваниями и получающих стероидные гормоны. Заболевание характеризуется нейротоксикозом и везикулезными высыпаниями на внутренних органах: печени, легких, почках, надпочечниках, поджелудочной железе, тимусе, селезенке, головном мозге. Генерализованная форма протекает крайне тяжело, часто заканчивается летальным исходом. У умерших больных при морфологическом исследовании обнаруживают мелкие очаги некроза во внутренних органах.
По тяжести выделяют легкие, сред-нетяжелые и тяжелые формы ветряной оспы.
Легкая форма — температура тела повышается до 37,5—38,5° С в течение 2— 3 дней, симптомы интоксикации отсутствуют или выражены незначительно. Высыпания необильные, продолжаются 2— 3 дня, исчезают бесследно.
Среднетяжелая форма — температура тела повышается до 38,6—39,5° С в течение 3—5 дней, симптомы интоксикации выражены умеренно. Высыпания обильные, в том числе и на слизистых оболочках, продолжаются 5—7 дней, после их исчезновения может оставаться кратковременная пигментация.
Тяжелая форма — температура тела выше 39,6° С в течение 7—10 дней, возможно развитие судорожного синдрома и менингоэнцефалических реакций. Высыпания обильные, крупные, «застывшие» в одной стадии развития, отмечаются как на коже (в том числе на ладонях и подошвах), так и на слизистых оболочках (в том числе верхних дыхательных путей и мочеполового тракта). Длительность высыпаний — 7—8 дней, после исчезновения сыпи, наряду с пигментацией, могут оставаться поверхностные рубчики.
Осложнения.Специфигеские: острые стенозирующие ларинготрахеиты и ларин-
готрахеобронхиты, энцефалиты, миелиты, кератиты, геморрагические нефриты, миокардиты, синдром Рея. Неспецифигескцеосложнения: абсцессы, флегмоны, лимфа-дениты, отиты, пневмония, сепсис.
Врожденная ветряная оспа. При инфицировании в первые 4 мес. беременности может происходить трансплацентарная передача вируса ветряной оспы плоду. Заражение женщины существенно не влияет на вынашивание беременности, однако у новорожденного может наблюдаться «синдром ветряной оспы» — внутриутробная дистрофия, гипопластические конечности, слепота, отставание в психомоторном развитии. При заболевании беременной за 5—6 дней до родов первые клинические признаки ветряной оспы у ребенка появляются сразу после рождения. Течение болезни, как правило, благоприятное, что обусловлено трансплацентарной передачей плоду специфических антител. При заболевании беременной непосредственно перед родами у новорожденного отсутствуют специфические антитела; ветряная оспа клинически проявляется на 5—10-й день жизни, протекает тяжело, с поражением внутренних органов (легкие, сердце, почки, кишечник). Болезнь нередко заканчивается летально.
Особенности ветряной оспы у детей раннего возраста.Дети первых шести месяцев жизни ветряной оспой болеют крайне редко, что обусловлено наличием врожденного иммунитета. Однако у 5—16% беременных антитела к вирусу ветряной оспы отсутствуют. У новорожденных, особенно недоношенных, ветряная оспа протекает крайне тяжело. Характерен продромальный период: при нормальной или субфебрильной температуре тела отмечаются вялость, беспокойство, снижение аппетита, иногда рвота и учащение стула. Сыпь появляется на 2—5-е сутки, обильная, полиморфная, с характерным последовательным развитием элементов. У больных на высоте высыпаний температура тела может быть фебриль-
Герпесвирусные инфекции. Ветряная оспа -Ф- 187
ной, выражена интоксикация, возможны ^дороги, потеря сознания. У новорожденных нередко диагностируются гемор-„агические, гангренозные и висцеральные формы болезни. В ряде случаев при введе-иии в инкубационном периоде иммуноглобулина (плазмы, крови) ветряная оспа щожет протекать в легкой и даже рудиментарной форме. У детей раннего возраста часто развиваются неспецифические и специфические осложнения, ветряная оспа нередко протекает как смешанная инфекция (в сочетании с ОРВИ, стрептококковой и стафилококковой инфекциями). Летальность достигает 20—27%.
Диагностика.Опорно-диагностиге-ские признаки ветряной оспы:
— контакт с больным ветряной оспой или опоясывающим герпесом;
— неправильный тип температурной кривой;
— везикулезная сыпь на коже и слизистых оболочках;
Лабораторная диагностика. Экспресс-методы: микроскопический — выявление телец Арагао (скопления вируса) в окрашенных серебрением по Морозову мазках жидкости везикул при обычной или электронной микроскопии; иммуно-флюоресцентный — обнаружение антигенов вируса в мазках-отпечатках из содержимого везикул. Серологический метод — используют РСК. Диагностическим является нарастание титра специфических антител в 4 раза и более. Вирусологический метод — выделение вируса на эмбриональных культурах клеток человека. Гематологический метод — в анализе крови отмечаются лейкопения, лимфоцитоз, нормальная СОЭ.
Дифференциальная диагностика.Наибольшие трудности представляет дифференциальная диагностика с различными формами стрептодермии (импе- т игенозной, буллезной). Ветряную оспу Приходится также дифференцировать от
герпангины, натуральной оспы, строфулю-са, простого герпеса, укусов насекомых.
Импетиго отличается от ветряной оспы преимущественной локализацией сыпи на лице и руках; пузырьки не напряжены, содержимое их быстро становится серозно-гнойным и подсыхает с образованием рыхлой соломенно-желтой корки.
Буллезная форма стрептодермии может начинаться с появления небольших пузырьков. Они правильной круглой формы, быстро увеличиваются и становятся плоскими, напряженными. Стенка их легко надрывается, образуются эрозии с обрывками пузырей по краям.
Строфулюс характеризуется появлением красных зудящих папул, развитием плотных восковидных узелков, расположенных симметрично на конечностях, ягодицах, в области поясницы. Элементы сыпи, как правило, отсутствуют на лице и волосистой части головы. Температура тела остается нормальной. Слизистые оболочки полости рта не поражаются.
Генерализованные формы простого герпеса возникают, как правило, у детей первого года жизни, протекают с явлениями нейротоксикоза. Может отмечаться лим-фаденопатия, гепатоспленомегалия, поражение внутренних органов. Высыпания в виде группирующихся пузырьков расположены, преимущественно, на открытых участках тела, имеют склонность к слиянию с образованием массивных корок.
Лечениебольных, как правило, проводят в домашних условиях. Госпитализации в мельцеровские боксы подлежат дети с тяжелыми, осложненными формами болезни, а также по эпидемическим показаниям.
Режим постельный на острый период. Диета по возрасту, механически щадящая, богатая витаминами. Большое внимание следует уделять уходу за больным ребенком: строго следить за чистотой постельного и нательного белья, одежды, рук, игрушек. Везикулы на коже следует смазывать 1% спиртовым раствором
бриллиантового зеленого или 2—5% раствором перманганата калия; высыпания на слизистых оболочках обрабатывают водными растворами анилиновых красителей. Рекомендуется полоскание полости рта после еды.
Этиотропная терапия используется только при тяжелых формах. Применяют ацикловир (зовиракс), специфический ва-рицелло-зостерный иммуноглобулин (из расчета 0,2 мл/кг), а также препараты интерферона и его индукторы. При развитии гнойных осложнений назначают антибиотики.
Диспансерное наблюдениепроводят за детьми, перенесшими осложненные формы ветряной оспы (энцефалит и др).
Профилактика.Больного изолируют в домашних условиях (или в мельце-ровском боксе) до 5-го дня с момента появления последнего элемента везику-лезной сыпи. Детей в возрасте до 7 лет, не болевших ветряной оспой (опоясывающим герпесом), разобщают с 9 по 21 день с момента контакта с больным. За контактными устанавливают ежедневное наблюдение с проведением термометрии, осмотра кожи и слизистых оболочек. Здоровые дети, не болевшие ветряной оспой, в первые 72 ч после контакта могут быть вакцинированы ва-рицелло-зостерной вакциной.
Дезинфекция не проводится, достаточно проветривания помещения и влажной уборки.
С целью активной специфигеской профилактики за рубежом используют живую аттенуированную варицелло-зостер-ную вакцину. Пассивная специфигеская профилактика (введение специфического варицелло-зостерного иммуноглобулина) показана контактным детям «группы риска» (с заболеваниями крови, различными иммунодефицитными состояниями), а также контактным беременным, не болевшим ветряной оспой (опоясывающим герпесом).
+ Менингиты — группа инфекционных заболеваний с преимущественным поражением мягкой мозговой оболочки головного и спинного мозга, характеризующихся общеинфекционным, общемозговым, менин-геальным синдромами и воспалительными изменениями в цереброспинальной жидкости.
Этиология. Менингиты вызываются бактериями (менингококки, пневмококки, гемофильная палочка, стафилококки, иерсинии и др.), вирусами (эпидемического паротита, энтеровирусы и др.), грибами (кандида), спирохетами (бледная трепо-нема, боррелии, лептоспиры), риккетсия-ми, малярийными плазмодиями, токсо-плазмами, гельминтами и другими пато-генными агентами.
Эпидемиология. Истпогником инфекции является человек, реже — домашние и дикие животные.
Механизмы передаги: капельный, контактный, фекально-оральный, гемо-кон-тактный. Преимущественный путь передаги — воздушно-капельный, возможны — контактно-бытовой, пищевой, водный, трансмиссивный, вертикальный. Заболевание встречается в любом возрасте, но чаще — у детей раннего возраста (вследствие незрелости иммунной системы и повышенной проницаемости гемато-энцефалического барьера).
Патогенез. Входными воротами являются слизистые оболочки верхних дыхательных путей или желудочно-кишечного
Нейроинфекции. Менингококковая инфекция
тракта. В большинстве случаев развивается местный воспалительный процесс. В дальнейшем возбудитель гематогенным, сегментарно-васкулярным (по регионарным сосудам), контактным (при деструкции костей внутреннего уха, придаточных пазух) путями проникает в полость черепа и попадает в мозговые оболочки, где развивается воспаление серозного, сероз-но-гнойного или гнойного характера. Серозный экссудат скапливается в цистернах по ходу борозд, сосудов и представляет скопление клеток преимущественно мо-ноцитарного ряда (лимфоцитов, моноцитов) с незначительным содержанием белка. Накопление гнойного экссудата происходит на основании мозга, выпуклых поверхностях (часто в виде «шапочки»), оболочках спинного мозга. Состав его преимущественно полинуклеарный, с большим содержанием белка, иногда с примесью эритроцитов.
В результате раздражения сосудистых сплетений желудочков головного мозга возбудителем, антигенами, токсинами, иммунными комплексами, воспалительным экссудатом увеличивается продукция цереброспинальной жидкости, что приводит к увеличению внутричерепного давления. Гипертензионно-гидроцефаль-ный синдром обусловливает основные проявления заболевания (сильную головную боль, многократную рвоту, менин-геальные симптомы). Расширение лик-ворных пространств и сдавление тканей мозга способствуют ухудшению перфузии, возникновению гипоксии, выходу жидкости и электролитов из сосудистого русла с развитием отека головного мозга.
При обратном развитии патологического процесса воспалительный экссудат и находящиеся в нем клетки лизируются, нормализуются ликворопродукция и внутричерепное давление. При нерациональном лечении возможна организация гноя с развитием фиброза, что приводит к нарушению ликвородинамики с возник-
новением наружной или внутренней гидроцефалии.
Патоморфология. Отмечаются отек, полнокровие, гиперемия оболочек и вещества головного мозга; диффузная клеточная инфильтрация; расширение ликвор-ных пространств.
А. Первичные (возникают без предшествующей инфекции или локального воспалительного процесса);
Б. Вторичные (являютсяосложнением основного заболевания).
источник
Что такое ветряная оспа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александров П. А., инфекциониста со стажем в 11 лет.
Ветряная оспа (Varicella) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему. Клинически характеризуется умеренно выраженной общей интоксикацией, везикулёзной экзантемой, энантемой и длительной персистенцией вируса в виде латентной инфекции, при активизации которой (чаще после 60 лет) протекает в форме опоясывающего лишая. Течение доброкачественное при отсутствии осложнений.
Возбудитель принадлежит к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus. Вирус герпеса 3 типа — Varicella zoster. ДНК-содержащий, покрыт липидной оболочкой. Антигенная структура вируса устойчива, и не было выявлено измененных вариантов возбудителя. Крайне неустойчив во внешней среде, солнечная радиация, свежий воздух при проветривании, дезинфицирующие средства убивают вирус почти мгновенно. [1] [3] [5]
Эпидемиология
Антропоноз. Источник инфекции — больной человек (ветряной оспой и опоясывающим лишаём) независимо от степени тяжести и клинических проявлений. Больной заражает неболевших восприимчивых людей (восприимчивость 100%) с последних 48 часов инкубационного периода и до 5 суток с момента появления последнего свежего элемента сыпи.
Механизм передачи воздушно-капельный (пути — аэрозольный, контактно-бытовой). Заболевание очень контагиозно, но для реализации заражения необходим тесный контакт больного и восприимчивого организма. До 50% заболеваний приходится на возраст 5-9 лет, к 15 годам остается неиммунной прослойка не более 10% населения. Заболеваемость повышается в холодное время года. Иммунитет стойкий, повторные заболевания возможны у лиц с иммунодефицитом, врожденным дефицитом иммуноглобулина А. [1] [2] [5]
Инкубационный период от 10 до 21 дня. В типичных случаях (в детском и подростковом возрасте) начинается остро. Во взрослом возрасте из-за утраты лабильности иммунной системы возможно подострое и постепенное начало (т. е. основной синдром появляется на 2-3 и более поздние дни от начала заболевания).
- общей инфекционной интоксикации (СОИИ);
- везикулёзной экзантемы — ведущий;
- везикулёзной энантемы (афты);
- лимфаденопатия (ЛАП);
- характерна лихорадка постоянного типа.
В типичных случаях разгару заболевания предшествует продромальный период длительностью до одних суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью.
К концу первых суток наступает период разгара заболевания — нарастает интоксикация, появляется явственная слабость, повышается температура тела до 38-39 ℃. В этот период наиболее характерным признаком, позволяющим поставить правильный диагноз, является появление характерной пятнисто-везикулёзной сыпи. Первые элементы локализуются на волосистой части головы и за ушами, далее происходит распространение сыпи на туловище и конечности. Характерно, что лицо поражается позже остальных частей тела. Элементы сыпи появляются сериями с интервалом 12-48 часов, каждое новое высыпание сопровождается повышением температуры тела, новые элементы появляются между старыми и их число увеличивается, что обуславливает выраженный полиморфизм высыпаний. Как только температура тела нормализуется, в течении 2-3 дней можно говорить о процессе выздоровления и окончании периода высыпаний.
Очень характерна динамика высыпаний: вначале появляется округлое красноватое пятно размерами 5-10 мм, далее в центре образуется папула, далее — везикула (пузырёк) с прозрачным содержимым до 10 мм (однокамерная и спадающаяся при проколе). Далее при присоединении вторичной флоры возможно её нагноение, после — подсыхание и образование корочек, отпадение которых происходит через 6-8 дней, обычно без последующих дефектов. В редких случаях (выраженное нагноение, расчесывание) могут образовываться рубчики.
Одновременно с высыпаниями на кожных покровах на слизистой оболочке рта образуются нежные везикулы, которые, быстро вскрываясь, образуют афты (эрозии) и могут вызывать чувство дискомфорта, жжения во рту.
Ветряная оспа у беременных. Виду широкого распространения заболевания преимущественно в детском и подростковом возрасте к моменту наступления беременности женщины оказываются в большинстве случаев иммунны к вирусу ветряной оспы (т. е. если ветрянка была перенесена до беременности, риска повторного заболевания и угрозы для ребёнка нет, соответственно, нет рисков при контакте беременной с больным ветряной оспой или опоясывающим лишаём). В редких случаях, когда беременная не имеет титра протективных антител и вступает в контакт с больным человеком, возможны различные исходы, зависящие от срока беременности. Значительную опасность представляет острое заболевание ветряной оспой для самой беременной (о чём зачастую забывает как сама женщина, так и врач, диагностировавший заболевание). По разным данным, развитие пневмонии у беременных при ветрянке достигает в среднем 22% от общего числа заболевших, а из них 42% случаев заканчивается летально. Вирус проникает через плацентарный барьер и может поражать ребёнка, выраженность проявлений зависит от сроков беременности. Так, при заражении в 1 триместре абортов не отмечается, но риск развития пороков развития достигает 5%, смертность от которых у новорожденных доходит до 34%. Во 2-3 триместрах тяжесть поражения возрастает, однако частота заражения ребёнка резко падает. Наибольший риск для ребёнка представляет заболевание матери за 5 дней до родов и 5 дней после них (риск врожденной инфекции до 20% и смертность до 30%), поэтому при развитии заболевания в предродовом периоде вариантом спасения может быть задержка родов на 5-7 дней (при возможности) и введение специфического иммуноглобулина. [1] [4] [5]
Входные ворота инфекции — слизистая оболочка верхних дыхательных путей, где начинается размножение и централизация вируса. Далее по лимфатическим путям вирус попадает в кровоток и начинает своё распространение по всем органам и системам человеческого организма.
Излюбленная локализация вируса ветряной оспы — это клетки эпителия кожи и слизистых оболочек — образование везикул. При генерализованных формах поражаются и внутренние органы, нервные ганглии (тройничный, лицевой нерв), где вирус сохраняется длительное время. При снижении иммунологической резистентности наступает «возврат» инфекции, вирус по чувствительным нервам поднимается к коже и вызывает специфические изменения (опоясывающий лишай). [1]
1. По клинической форме:
- рудиментарная (отсутствует синдром общей инфекционной интоксикации, из сыпи — розеолы);
- пустулёзная (присоединение вторичной — бактериальной флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков);
- буллёзная (выраженные проявления интоксикации, образование пузырей с жидкостью до 3 см);
- геморрагическая (геморрагическое пропитывание содержимого пузырьков, нейротоксикоз);
- гангренозная (образование язв, нейротоксикоз, развитие сепсиса);
- генерализованная (врожденная у детей, прогноз неблагоприятен);
- абортивная (быстрое обратное развитие сыпи).
2. По степени тяжести:
- легкая (умеренный СОИИ, повышение температуры тела до 38 ° С, необильные высыпания);
- средняя (выраженный СОИИ, повышение температуры тела до 39 ° С, обильные высыпания);
- тяжелая (резко выраженный СОИИ, повышение температуры тела свыше 39 ° С, гиперинтенсивные высыпания, сопровождающиеся образованием язв, геморрагиями). [1][2][3]
Специфические:
- стенозирующий ларинготрахеит;
- менингит;
- энцефалит;
- миелит;
- кератит;
- геморрагический нефрит.
Неспецифические:
В общей практике лабораторная диагностика ветряной оспы проводится редко. При необходимости в сомнительных или сложных случаях могут использоваться:
- клинический анализ крови с лейкоцитарной формулой (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево, т. е. изменения, свойственные большинству вирусных инфекций);
- общий анализ мочи (изменения редки, указывают на степень интоксикации);
- биохимические анализы крови (иногда повышение АЛТ как проявление герпетического гепатита, креатинина при поражениях почек);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА классов IgM и G наиболее широко применяемый метод, позволяет провести дифференциальную диагностику между острой инфекцией и более старым инфекционным процессом, что наиболее важно при беременности. Достаточно информативен метод ПЦР).
При риске или произошедшем развитии осложнений производятся соответствующие лабораторные и инструментальные исследования (люмбальная пункция, рентген придаточных пазух носа, органов грудной клетки, КТ, МРТ и др.). [2] [4]
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению). В домашних условиях лечением ветряной оспы занимается терапевт или педиатр (первично), далее ведение осуществляет инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия ветряной оспы включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения и взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
- точечная обработка высыпаний растворами антисептиков (несмотря на многообразие и более высокую эффективность современных средств предпочтение следует отдавать всем известной «зелёнке», которая помимо антисептического и подсушивающего эффекта позволяет достоверно оценить наличие или отсутствие новых подсыпаний и период заразности);
- жаропонижающие при температуре у взрослых свыше 39,5℃, у детей свыше 38,5℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- противоаллергические препараты при аллергическом компоненте ветрянки;
- средства противовоспалительного и противомикробного действия местного действия в виде спреев и таблеток, растворов (при афтозном стоматите);
- антибиотики широкого спектра действия (при нагноении элементов сыпи — присоединении вторичной бактериальной флоры и развитии осложнений).
- не ранее 5 дня со времени последнего свежего элемента сыпи;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания). [1] [2] [4]
источник