Победа над натуральной оспой, официальной датой которой считается 8 мая 1980 года — поистине великое достижение медицинской науки. Впервые в истории особо опасная вирусная инфекция прекратила свое существование в результате массовой вакцинации жителей всех стран мира.
Немаловажная роль в борьбе с грозным заболеванием принадлежит СССР. 18 октября 1924 года Совет народных комиссаров принял декрет об обязательных прививках против оспы. Благодаря усилиям медиков, огромная страна практически освободилась от смертельного недуга, но вирус был завезен вновь из Индии. Эта ситуация подтолкнула советскую делегацию на очередной сессии Всемирной ассамблеи здравоохранения предложить осуществление программы по ликвидации оспы. Советский союз был не только инициатором этой программы, но и предоставил оспенную вакцину в 45 стран мира.
Активная вакцинация населения против натуральной оспы больше не проводится, а название грозной болезни постепенно стирается из памяти людей и уходит в прошлое. Однако вакцины не только существуют до сих пор. Ученые разрабатывают и исследуют новые препараты — безопасные, простые в применении. Почему и зачем нужно защищаться от давно побежденной инфекции, расскажет MedAboutMe.
Сразу после ликвидации натуральной оспы были приняты меры по уменьшению числа лабораторий, сохраняющих вирус. Данные мероприятия проводились с целью исключить даже небольшую вероятность новой волны опасной инфекции. Спустя год после официального заявления ВОЗ оставалось 4 лаборатории в мире, имеющих образцы вируса натуральной оспы. В настоящее время их всего лишь две — в США и России.
Вакцинация против оспы отменена почти 40 лет назад. Родители не найдут эту прививку в Национальном календаре профилактических прививок. За это время «иммунная прослойка» населения иссякла. Иными словами, человечество вновь стало восприимчивым к вирусу натуральной оспы, а также другим вирусам этого рода.
Такая уязвимость человека наводит на мысль о применении вируса натуральной оспы в качестве биологического оружия. Причем эффективного. Летальность (смертность) от особо опасной инфекции достигает 30%.
Не менее интересным на сегодняшний день является факт существования родственных натуральной оспе ортопоксвирусов. Например, оспа обезьян вызывает у человека заболевание схожее с натуральной оспой, которое в 10% случаев заканчивается смертельным исходом.
Вероятность того, что вирус оспы обезьян эволюционирует и приобретет способность передаваться от человека к человеку вполне реальна. При этом ее ликвидация станет сложной задачей из-за наличия природных резервуаров инфекции. Вспышки ортопоксвирусных заболеваний среди людей все чаще регистрируют в разных регионах мира.
Разработка и исследование противооспенных вакцин в первую очередь преследует цель предупредить распространение ортопоксвирусных инфекций среди людей.
Живая сухая оспенная вакцина, благодаря которой человечество одержало победу над особо опасной инфекцией, в нашей стране выпускается с 1929 года. Препарат содержит в себе вирус, выращенный на коже телят. Несмотря на то, что вакцина формирует у человека стойкий иммунитет против оспы продолжительностью минимум 5 лет, она далека от идеала. Высокая реактогенность значительно увеличивает риск развития редких, но серьезных осложнений, особенно при наличии иммунодефицита у привитого. Существует вероятность заражения людей из группы риска, например, беременных женщин, близко контактирующих с вакцинированными родственниками. Широкий перечень противопоказаний и риск осложнений ограничивают ее применение в наши дни.
Создавая современные противооспенные вакцины, ученые стараются найти оптимальный баланс между вирулентностью и иммуногенностью. Другими словами, вакцина должна быть безопасной — не вызывать осложнений, но при этом стимулировать хороший иммунный ответ, выработку антител.
Модифицированные живые оспенные вакцины используют в разных странах мира в настоящее время.
Репликационно-компетентная аттенуированная оспенная вакцина LC16m8, другими словами, ослабленная вакцина, разработана в Японии в 1960-х годах. Она хорошо показала себя во время клинических испытаний и применяется в 21 веке. Например, в период с 2002 по 2005 год ей было вакцинировано и ревакцинировано более трех тысяч военнослужащих. При этом выработка антител при контроле была достаточной.
Оспенная вакцина ACAM 2000 продемонстрировала хорошую иммуногенность и безопасность при сравнении с известным американским препаратом Dryvax и вполне может занять ее место.
Современные вакцины, изготовленные на основе штамма MVA (MVA3000 и IMVAMUNE), в рамках клинических исследований доказали отсутствие серьезных побочных эффектов даже у людей с атопическим дерматитом и иммунодефицитом. Однако для стимулирования иммунного ответа требуется повышение дозы или увеличение кратности введения этих препаратов.
Разрабатывая щадящий вариант вакцинации против натуральной оспы, советские ученые в 1970-х годах пришли к выводу о необходимости двукратной иммунизации. Схема с использованием на первом этапе инактивированной (убитой) вакцины (ОспаВир), а на втором — живой позволяет подготовить иммунную систему и значительно снизить риск осложнений. Результаты проведенных клинических испытаний доказали эффективность и безопасность метода, поэтому он был рекомендован для вакцинации в условиях непредвиденных и чрезвычайных обстоятельств.
В конце 1990-х годов, когда возникла угроза использования вируса натуральной оспы в качестве биологического оружия, была усовершенствована технология производства инактивированной оспенной вакцины ОспаВир.
При ухудшении эпидемиологической обстановки в мире иммунизация населения против оспы должна быть проведена быстро при минимальных затратах. В связи с этим требования к оспенной вакцине стали еще жестче: безопасность, эффективность и простота применения. И она была изобретена. ТЭОВак — живая оспенная вакцина в виде жевательной таблетки максимально отвечает требованиям и применяется для ревакцинации.
Новый ослабленный, обладающий высокой иммуногенностью штамм вируса оспы в настоящее время проходит в России доклинические исследования в рамках федеральной программы, запланированной на 2015-2020 года. В случае успеха он станет основой современной вакцины, защищающей от натуральной оспы и родственных ей вирусов.
В настоящее время в условиях отсутствия натуральной оспы в мире вакцинации подлежит ограниченное количество людей. В первую очередь это специалисты, чья работа напрямую связана с вероятностью заражения ортопоксивирусами — сотрудники вирусологических лабораторий и эпидемиологи.
При появлении вспышек натуральной оспы в России вакцинации подлежат все, кто так или иначе контактировал с заболевшими людьми.
Несмотря на то, что последний случай натуральной оспы был зарегистрирован в 1977 году, вероятность возвращения особо опасной инфекции реальна. К счастью, человечество готово встретить вирус во всеоружии и вновь дать отпор с помощью старых, неоднократно проверенных и новых современных вакцин.
источник
1 прививочная доза вакцины содержит:
Активное вещество: вирус осповакцины – не менее 10 6 оспообразующих единиц (ООЕ).
Вспомогательное вещество: пептон – стабилизатор – в конечной концентрации 5-10 %.
Вакцину выпускают в комплекте с растворителем – глицерина раствор 50 %.
1 мл растворителя содержит:
Активное вещество: глицерин – 563 мг.
Вспомогательное вещество: фосфатно-цитратный буферный раствор Мак-Ильвейна
0,004 М – до 1 мл
Примечание.
Состав фосфатно-цитратного буферного раствора Мак-Ильвейна 0,004 М:
Кислота лимонная моногидрат – 0,042 мг; натрия гидрофосфат додекагидрат – 0,641 мг; вода – до 1 мл.
Перечень заболеваний, являющихся противопоказанием к прививке по эпидемическим показаниям, определяет Минздрав России.
При проведении прививок лицам, работающим с вирусом вакцины и вирусами оспы животных, патогенных для человека, необходимо придерживаться следующего перечня медицинских противопоказаний:
| Нозологические формы | Допустимость прививки |
| 1. Острые заболевания (инфекционные и неинфекционные), включая период реконвалес-ценции: а) инфекционные гепатиты(кроме гепатита С), менингококковая инфекция, инфекционные заболевания с затяжным хроническим течением (сепсис и пр.); б) гепатит С; в) хроническая пневмония | Не ранее 2 мес после выздоровления Не ранее 6 мес после выздоровления Противопоказана Не ранее 12 мес с начала ремиссии |
| Примечание: при контакте с инфекционными больными прививки проводят по окончании срока карантина или максимального инкубационного периода для данного заболевания. | |
| 2. Туберкулез (легочный и внелегочный) | По окончании активной фазы, по заключению фтизиатра |
| 3. Кожные заболевания: а) распространенные дерматозы (пузырчатка, псориаз, экзема, атопический дерматит), в том числе в анамнезе; б) другие острые и хронические болезни или нарушение кожного покрова (ожоги, импетиго, герпес, ветряная оспа-герпес зостер, гнойничко-вые заболевания) | Противопоказана Не ранее 2 мес после выздоровления |
| 4. Иммуносупрессивные состояния: а) синдром врожденного или приобретенного иммунодефицита (в том числе ВИЧ-инфекция), лейкемия, злокачественные новообразования, органная трансплантация, клеточные и гумо-ральные иммунодефициты; | Противопоказана |
| Нозологические формы | Допустимость прививки |
| б) иммунодепрессивная терапия (лечение анти-метаболитами, высокими дозами кортико-стероидов в течение 14 дней и более, радио- и рентгенотерапия и пр.) | Противопоказана |
| 5. Нервные и психические заболевания: а) травмы центральной нервной системы (ЦНС) с остаточными явлениями, энцефалиты и энцефаломиелиты (в том числе поствакциналь-ные), менингит, полирадикулоневрит (в том числе в анамнезе), эпилепсия, гидроцефалия в стадии декомпенсации или субкомпенсации, демиелинизирующие и дегенеративные пораже-ния нервной системы (мышечная дегенерация и др.), инсульт; б) гидроцефалия компенсированная, болезнь Дауна, болезнь Литтля; в) травмы ЦНС без остаточных явлений, фебрильные судороги в анамнезе, г) психические заболевания | Противопоказана По заключению невропатолога По заключению невропатолога, на фоне антисудорожной терапии По заключению психоневролога |
| Примечание: прививки данного контингента проводят после обследования невропатологом. | |
| 6. Болезни сердечно-сосудистой системы: а) декомпенсированные пороки сердца, под-острый септический эндокардит, миокардит, перикардит, гипертоническая болезнь II-III сте-пени, стенокардии, инфаркт миокарда; б) другие формы патологии: — гипертоническая болезнь I ст., пороки сердца в стадии компенсации стенокардия (легкие формы) | Противопоказана Не ранее 6 мес после выздоровления (ремиссии), по заключению специалистов |
| 7. Болезни внутренних органов: а) цирроз печени, хронический гепатит, гепато-церебральная дистрофия, острый и хронический панкреатит; б) заболевания желчевыводящих путей; в) язвенная болезнь желудка и 12-ти перстной кишки, неспецифический язвенный колит; г) диффузный гломерулонефрит, нефропатии врожденные, хроническая почечная недостаточ-ность; д) пиелонефрит; е) токсические нефропатии (транзиторные) | Противопоказана Не ранее 6 мес после выздоровления (при условии санации) Противопоказана Противопоказана Не ранее 3-х лет с начала клинико-лабораторной ремиссии Не ранее 6 мес после выздоровления |
| 8. Болезни эндокринной системы: а) сахарный диабет, тяжелые формы тирео-токсикоза и недостаточности или дисфункции надпочечников, микседема, тимомегалия, врож-денные ферментопатии | Противопоказана |
| Нозологические формы | Допустимость прививки |
| 9. Системные заболевания соединительной ткани: а) системная красная волчанка, дискоидная волчанка, ревматизм, ревматоидный артрит, системные васкулиты, системная склеродермия и др. | Противопоказана |
| 10. Болезни крови: а) лейкозы, лимфогранулематоз, апластическая анемия, гемофилия, болезнь Верльгофа; б) гемолитические состояния; в) анемии дефицитные | Противопоказана Не ранее 2 лет с момента полной клинико-гематологической ремис-сии по заключению специалиста После выздоровления |
| 11. Аллергические заболевания: а) бронхиальная астма; б) астматический бронхит, астматический синд-ром (на фоне респираторной инфекции); в) тяжелые анафилактические реакции (шок, ангионевротический отек гортани и др.) на разнообразные пищевые, лекарственные и дру-гие аллергены; г) аллергия к компонентам вакцины; д) аллергические реакции на отдельные аллерге-ны (разнообразные сыпи, клинические расстрой-ства и пр.) | Противопоказана После выздоровления по заключе-нию аллерголога Противопоказана Противопоказана Не менее 6 мес после реакции |
| Примечание: прививки после заболеваний, указанных в п. 11, проводят на фоне антигистаминной терапии | |
| 12. Болезни уха, горла, носа: а) хронический тонзиллит и аденоидит, требую-щие оперативного лечения; б) хронический отит | Не ранее 2 мес после операции или санации Не ранее 3 мес с момента ремиссии |
| 13. Беременность (все сроки) и период грудного вскармливания | Противопоказана |
| 14. Оперативное вмешательство | Не ранее 2 мес после выздоровления |
Вакцину применяют накожно методом скарификации или методом множественного накалывания.
Местом вакцинации служит наружная поверхность плеча на 8-10 см ниже плечевого сустава, свободная от вакцинальных рубцов. Кожу на месте вакцинации протирают эфиром или ацетоном, или раствором этилового спирта 70 %, и после подсыхания проводят прививку.
Перед растворением вакцины конец ампулы с вакциной и оба конца ампулы с растворителем протирают тампоном, смоченным эфиром или раствором этилового спирта 70 %, после подсыхания надрезают скарификатором ампульным и с помощью того же тампона отламывают конец ампулы с вакциной и один конец ампулы с растворителем. В открытую ампулу с вакциной сверху вставляют открытый конец ампулы с растворителем, а затем отламывают второй конец ампулы с растворителем. Растворитель стекает в ампулу с вакциной. Растворитель перемешивают с вакциной при помощи стерильной стеклянной палочки (растворенная вакцина – опалесцирующая жидкость от беловато-серого до светло- желтого цвета без осадка и посторонних включений).
Ампулу с растворенной вакциной накрывают стерильной салфеткой или ватой.
Метод скарификации: при вакцинации стеклянной палочкой наносят одну каплю
вакцины (•), при ревакцинации — 3 капли на расстоянии не менее 2 см друг от друга (• • •).
В месте нанесения вакцины стерильным оспопрививательным пером делают одиночный некровоточащий надрез длиной 0,5 см и слегка втирают вакцину в место надреза плоской стороной того же оспопрививательного пера.
Метод множественного накалывания: для прививки применяют индивидуальную бифуркационную (двухзубцовую) иглу. Конец стерильной иглы погружают в ампулу с разве-денной вакциной и затем этой же иглой перпендикулярно к коже наносят при вакцинации – 5 уколов, при ревакцинации – 15 уколов на расстоянии 1 мм друг от друга. На месте прививки должны появиться небольшие капельки лимфы или крови.
Место вакцинации оставляют открытым в течение 5-10 мин. Не допускается накладывание повязки на место вакцинации.
Учет результатов вакцинации
Кожная реакция при вакцинации, а также ревакцинации через длительный срок
(20 – 25 лет и более), характеризуется образованием на месте прививки вакцинальных элементов. На 3–4-й день после вакцинации появляется покраснение, припухлость и узелок-папула, который увеличивается, вокруг него появляется узкая зона покраснения. На 6-й день папула трансформируется в везикулу — пузырек с прозрачным содержимым.
К 7 –8-му дню вокруг везикулы образуется более широкий ободок покраснения — ареола. С 8-го дня везикула превращается в пустулу. Максимального размера она достигает к 8 – 10-му дню, после чего происходит угасание реакции, образование корочки и после ее отпадения – образование рубца (обычно на 3-й неделе).
Описанная клиника называется реакцией по первичному типу и отмечается у неиммунных лиц. При ревакцинации, кроме этой реакции, имеют место так называемые ускорен-ные и немедленные реакции. При ускоренной реакции все стадии развития вакцинальных элементов протекают ускоренно с максимальной выраженностью на 4 – 5-й день. При не-медленной реакции эритема, уплотнение и иногда папула появляются уже через 24 – 48 ч. В некоторых случаях наблюдается переход папулы в везикулу. Подобный тип реакции на прививку обычно отмечается у лиц с высоким уровнем иммунитета к оспе.
Крайне редко наблюдается отрицательная кожная реакция – отсутствие вакцинальных элементов в месте прививки. В таких случаях гуморальный ответ необходимо исследовать путем определения содержания вируснейтрализующих антител в сыворотке крови привитого.
Учет результатов вакцинации проводят на 8 сут после прививки, учет результатов ревакцинации – на 2–4 сут. Вакцинацию считают успешной при развитии пустулы, ревакцинацию – при развитии пустулы, везикулы или эритемы и уплотнения.
Результаты вакцинации (ревакцинации) отмечают в соответствующих учетных формах.
В ответ на введение вакцины возможно развитие побочных местных и общих реакций.
Местные реакции: боль в месте инъекции, локальный лимфаденит.
Общие (системные) реакции: недомогание, головная боль, повышение температуры до 39 °С.
В редких случаях наблюдаются сильные реакции и осложнения.
К сильным реакциям относятся: повышение температуры выше 39 °С, гиперемия и отечность, выходящие за пределы плеча; некрозы на месте прививки в первые 3 суток; дополнительные пустулы при температуре выше 38 °С.
К осложнениям относятся: аутоинокуляция; генерализованная, гангренозная (прогресси-рующая) вакциния; вакцинальная экзема; энцефалическая реакция (синонимы: энцефало-патия, нейротоксический синдром, судорожный синдром, фебрильные судороги); пост-вакцинальный энцефалит (менингоэнцефалит, энцефаломиелит); полирадикулоневрит; серозный менингит.
По частоте реакции возникают:
Очень часто (≥1/10) – боль в месте инъекции, локальный лимфаденит, повышение температуры до 38,5 ºС.
Часто (1/10 — 1/100) — повышение температуры выше 38,5 ºС.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
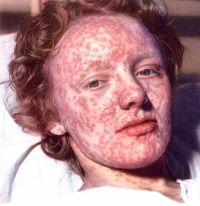
На сегодняшний день можно говорить о существовании двух основных видов оспы – ветряной и натуральной. Ветряная оспа является относительно безобидной, по сравнению с натуральной. Эпидемии натуральной оспы бушевали в России и на территории Европы примерно с X века, хотя отдельные упоминания об этой страшной болезни имеются и у древнеримских историков. Природные очаги оспы находятся в районе Восточной Сибири, Китая и Индии, и именно там эта инфекция появилась впервые. В Индии и Китае X века натуральная оспа уносила жизни от трети до половины населения. В Европу впервые оспу занесли солдаты армии Александра Македонского, а затем распространили по всему материку турки-османы, совершая свои завоевательные походы.
Смертность от натуральной оспы составляла от 50 до 70%, причем инфекция была так распространена, что в особых приметах полицейских сводок Франции XVII века указывалось – «не имеет следов оспы». Учитывая огромные масштабы эпидемий и разработку эффективных и безопасных вакцин, Всемирная организация здравоохранения в 60-х годах провозгласила намерение ликвидировать страшную инфекцию. В итоге в 1980 году оспа была побеждена, а последний подтвержденный случай был зарегистрирован в 1978 г. в Бангладеше. В связи с успешной ликвидацией черной (натуральной) оспы в мире, прививки против нее были отменены в 1980-х годах.
Однако сегодня специалисты вирусологи и эпидемиологи крайне обеспокоены, поскольку вирус черной оспы перешел на человекоподобных обезьян. Это означает, что он может вновь перейти в человеческую популяцию, когда коллективный иммунитет полностью исчезнет. Сегодня число не привитых от оспы людей огромно – это несколько поколений, которые родились после 80-го года. Но живы еще и предыдущие поколения, которые были привиты от оспы, именно благодаря этим людям и сохраняется коллективный иммунитет. В связи со сложившейся эпидемиологической обстановкой учены думают о целесообразности введения прививки от черной оспы вновь.
На сегодняшний день в России прививка от оспы в плановом порядке делается людям, которые могут заразиться этой инфекцией по роду своей работы. Кроме того, имеется запас вакцин для прививания людей в случае обнаружения оспы на территории страны. На сегодняшний день в России имеются три вида противооспенных вакцин, которые применяются для разных целей:
1. Вакцина оспенная сухая живая (применяется накожно).
2. Вакцина оспенная сухая инактивированная (применяется для двухэтапной вакцинации против оспы).
3. Вакцина оспенная эмбриональная живая, в таблетках, предназначенных для орального применения (ТЭОВак).
Противооспенная вакцина в таблетках применяется исключительно для ревакцинации, то есть для активации иммунитета у привитых ранее людей. Инактивированная сухая вакцина содержит убитые вирусы оспы, и используется для первичного прививания, причем для создания иммунитета против инфекции требуется две дозы. Сухая оспенная вакцина с живыми ослабленными вирусами применяется для экстренного прививания, причем для формирования иммунитета достаточно одной дозы. Для проведения прививки от оспы необходимы специальные стерильные инструменты.
Сухая живая оспенная вакцина содержит ослабленные вирусы, которые получают путем выращивания их на кожных покровах телят крупного рогатого скота. Сухой препарат содержит 5% пептон и фенол в качестве стабилизатора и консерванта. Отдельно в стерильные ампулы запаивают растворитель для вакцины – 50% глицерин. Данный тип вакцины выпускают в ампулах по 10 и по 20 доз. Сухая вакцина при температуре 2 – 8 o С сохраняет свои свойства в течение 2 лет, а растворитель – 3 года.
Сухая инактивированная оспенная вакцина содержит убитые вирусы, которые выращивают на кожных покровах телят. Затем оспенные дефекты снимают с кожи телят, а вирусы убивают при помощи облучения радиоактивным кобальтом – 60. В качестве растворителя для сухой вакцины используют стерильный физиологический раствор.
Именно эта вакцина применялась в СССР для массового оспопрививания населения до 1980 года. Прививка проводилась в два этапа. Но этот тип вакцины можно применять только для первичной прививки, а ревакцинацию им проводить нельзя. Вакцина выпускается в стерильных ампулах по 10 доз, ее свойства сохраняются в течение 2 лет при температуре 2 – 8 o С.
Живая оспенная вакцина в таблетках применяется орально, исключительно для ревакцинации. Нельзя использовать вакцину у ранее непривитых людей. Таблетки содержат живые и ослабленные вирусы оспы, которые выращивают в куриных эмбрионах. В качестве стабилизатора применяют лактозу, а в качестве наполнителей – сахарозу, ванилин и стеарат кальция. Снаружи таблетки покрыты ацетилфталилцеллюлозной оболочкой, касторовым маслом и олеиновой кислотой. Одна таблетка – это одна доза прививки для ревакцинации.
Таблетка окрашена в серо-белый или коричневый цвет, отчетливо и приятно пахнет ванилином, сладкая на вкус. Выпускаются таблетки оспенной вакцины в блистерах или стеклянных флаконах.
1. Работники территориальных органов по эпидемиологическому надзору.
2. Врачи, медицинские сестры и санитарки инфекционных отделений и больниц.
3. Врачи, лаборанты и санитарки вирусологических лабораторий.
4. Врачи, медицинские сестры и санитарки дезинфекционных подразделений.
5. Весь персонал больниц, скорой помощи и выездных бригад, который работает в очаге распространения оспы.
Сегодня в плановом порядке применяется двухэтапная вакцинация от натуральной оспы. На первом этапе подкожно вводят инактивированную оспенную вакцину, а на втором этапе через неделю прививают живую вакцину на кожной поверхности плеча. Все вышеперечисленные работники проходят вакцинацию от оспы, ревакцинация проводится через 5 лет. Экспериментаторы и ученые, работающие непосредственно с культурой вирусов черной оспы, должны проходить ревакцинацию один раз в 3 года.
В случае обнаружения случаев заболевания черной оспой на территории России, вакцинируют от оспы всех людей, проживающих в регионе, и всех работников, которые направляются в эту местность для выполнения своих обязанностей, в том числе медицинский персонал. Если люди были привиты раннее, то перед попаданием в очаг вспышки должны обязательно пройти ревакцинацию. Кроме того, отдельно выявляют все контакты заболевшего оспой, и прививают всех этих людей.
Если человек выезжает в потенциально опасные регионы, или род его деятельности связан с потенциальным риском инфицирования вирусом натуральной оспы (например, люди, работающие с человекоподобными обезьянами), он может обратиться в поликлинику по месту жительства и подать ходатайство о вакцинации. В этом случае вакцина специально заказывается, и человека прививают, а сведения об этом заносят в медицинскую документацию.
Второй этап вакцинации заключается в накожном нанесении живой оспенной вакцины на наружную часть плеча. Для нанесения вакцины выбирают место без рубцов от предыдущих прививок. Накожное нанесение можно осуществить методом скарификации или множественных вколов.
Для метода скарификации применяют оспопрививальное перо, а для множественных вколов – бифуркационную иглу с двумя зубьями. Перед нанесением вакцины участок кожи протирается спиртом и оставляется высыхать. Затем, при применении скарификационного метода, стеклянной палочкой на кожу наносят каплю вакцины. Затем растягивают кожу в области нанесения вакцины, и оспопрививательным пером надрезают кожу на 5 мм так, чтобы образовалась царапина, которая не кровоточит. Пером втирают вакцину в надрез, и оставляют кожу открытой в течение 10 минут. Если проводится ревакцинация, то наносят две капли вакцины и делают, соответственно, два надреза оспопрививальным пером. После прививки края разреза должны припухнуть и покраснеть.
Для метода множественных вколов берется бифуркационная игла, которая окунается в вакцину. Затем этой иглой производят пять уколов на коже, в пределах 0,5 см. Если человек ревакцинируется, то проводится 15 уколов. После уколов на коже выступают капли лимфы и крови, а её поверхность остается открытой в течение 10 минут.
В течение последующих 3 недель (21 дня) следует аккуратно относиться к месту прививки — его нельзя тереть, раздражать, расчесывать и обильно мочить. После появления корочек, и до их отпадения, необходимо накладывать марлевую сухую повязку на место инъекции, а также носить одежду с длинным рукавом из натуральных тканей. Повязку меняйте каждый день, при этом не прикасайтесь руками к ранке и не пытайтесь оторвать корочки. После смены повязки обязательно мойте руки.
Живая таблетированная вакцина против оспы используется только для ревакцинации. Таблетку можно принимать только при отсутствии серьезных заболеваний и ранок в полости рта. Вакцина в виде таблетки медленно рассасывается человеком во рту. После приема таблетированной вакцины, в течение получаса необходимо воздерживаться от курения, еды, питья и частого сглатывания слюны.
Все прививки и ревакцинации от натуральной оспы заносятся в медицинскую документацию. Если применяется одноэтапный метод прививания от оспы, то на кожу сразу наносится препарат методом скарификации или множественных вколов. При таком одноэтапном методе оспопрививания чаще наблюдаются осложнения, а реакции выражены сильнее, чем при двухэтапном варианте.
Первая прививка от черной оспы делается инактивированной вакциной, поэтому практически не вызывает реакций со стороны организма человека. Однако от четверти до трети привитых через сутки после процедуры могут увидеть легкое покраснение на месте введения препарата. Покраснение может сопровождаться формированием небольшого уплотнения. Кроме местной реакции в виде красноты и уплотнения, возможно небольшое повышение температуры (до 37,5 o С). Эти реакции проходят самостоятельно в течение 1 – 2 дней.
Если вакцинация проводится одноэтапным методом (скарификационным или множественными вколами), то после попадания препарата в кровь могут развиваться более сильные реакции. В этом случае в месте нанесения вакцины формируются прививочные элементы. Через 3 – 4 суток после нанесения вакцины в этом месте формируется припухлость, покраснение и небольшая папула, постепенно увеличивающаяся в размерах. К 6 суткам вокруг папулы образуется красный ободок, и она переходит в везикулу — небольшой пузырек, наполненный жидкостью. Через 2 – 4 суток везикула переходит в пустулу, на месте которой образуется короста. После полного заживления ранки короста отпадает, а на ее месте остается рубец. Вся прививочная реакция от момента образования папулы до отпадения корочки протекает обычно в течение 21 дня.
В период образования вакцинальной коросты могут появляться и другие симптомы, например, повышение температуры вплоть до 39,0 o С, головная боль, воспаление лимфососудов, недомогание, слабость. Состоятельность прививки оценивают на 8 сутки после вакцинации. Прививка считается хорошей, если образовалась пустула. Если прививка оказалась неэффективной, то проводят вторичную вакцинацию на другом плече.
Данные постпрививочные реакции развиваются только у тех, кто прививается от оспы впервые. Если же человек проходит ревакцинацию методом скарификации или множественных вколов, то все реакции протекают значительно быстрее. Формирование папулы и ее схождение проходит в течение 4 – 5 суток, а у некоторых людей — за 1 – 2 дня. В редких случаях папула может превращаться в везикулу. Состояние прививки оценивают на 2 – 4 сутки после ревакцинации. Ревакцинация считается состоявшейся, если на коже сформировалась папула, пустула, везикула, покраснение или уплотнение.
В редких случаях возможно развитие сильной реакции на вторую прививку от оспы, которая выражается в повышении температуры тела до 39,0 o С, формировании обширного участка красноты и отека, а также образовании нескольких папул. Возможно появление сыпи.
Эффективность прививки оценивают на 8 сутки после проведения вакцинации. Ели на месте нанесения препарата развилась пустула, то прививка привела к хорошему результату.
Сегодня многих людей интересует, делали ли им прививки от оспы, поскольку какие-то шрамы на плече есть, но вот от каких они вакцинаций — практически никто не помнит. В СССР вакцинация против оспы была отменена в 1978 – 1982 годах. Это означает, что все дети, родившиеся после 1982 года, уже не получали прививку от натуральной оспы. Многие пытаются возразить: «А как же шрам на плече? Ведь это оспина!». К сожалению, имеет место путаница, когда люди шрам от вакцины БЦЖ (против туберкулеза) принимают за характерную «оспину».
Шрам прививки от оспы достаточно крупный – от 5 до 10 мм в диаметре, причем кожа несколько утоплена. Вся поверхность шрама покрыта характерными неровностями в виде выпуклостей и точек, которые напоминают рытвины. Это шрам хорошо заметен на плече людей, которые родились ранее 1983 года. Кроме того, люди, привитые от оспы, имеют шрамы на обоих плечах.
Поколение людей, родившихся после 1982 года, не получало прививки от оспы, но вакцинировалось против туберкулеза. Прививка от туберкулеза также заживает с формированием шрама. Они, как правило, очень маленькие, еле заметные на коже плеча. Шрамов может быть один или два. Если прививка БЦЖ заживала с образованием большой корочки (максимум 1 см в диаметре), то шрам может быть крупным, и по размерам очень похожим на оспенный. Однако поверхность шрама от БЦЖ — ровная, гладкая, а не изрытая, в отличие от «оспины».
В настоящее время детей от оспы в плановом порядке не прививают. Если человеку по каким-либо причинам понадобилось вакцинироваться от оспы, то это можно сделать в любом возрасте, при отсутствии противопоказаний. Ребенка рекомендуется прививать не ранее 1 года, в случае необходимости. Рассмотрим, когда делается прививка от оспы при наличии различных патологий:
| Через какое время после выздоровления делается прививка от оспы | Заболевание |
| Сразу после выздоровления | Анемия вследствие дефицита железа, фолиевой кислоты, витамина В12 и т.д. |
| Бронхит | |
| Через 2 месяца | Любая острая патология |
| Ожоги | |
| Герпетические высыпания на коже | |
| Ветряная оспа | |
| Гнойничковые поражения кожи | |
| Хронический тонзиллит | |
| Аденоиды | |
| Любые операции | |
| Через 3 месяца | Хронический отит |
| Через полгода | Инфекционный гепатит (за исключением С) |
| Инфекция, вызванная менингококком | |
| Хронические инфекции, в том числе сепсис | |
| Патология желчевыводящих протоков | |
| Токсическое поражение почек (отравление солями тяжелых металлов и т.д.) | |
| Аллергические реакции | |
| Через год | Хроническое воспаление легких |
| Через три года | Пиелонефрит |
При наличии некоторых заболеваний прививка от оспы может быть поставлена только после осмотра узким специалистом, который оценит состояние человека, и способность адекватно перенести вакцинацию. К состояниям, при наличии которых необходим обязательный допуск специалиста к прививке от оспы, относят следующие:
- гидроцефалия;
- синдром Дауна;
- болезнь Литтля;
- травматические повреждения центральной нервной системы;
- судороги в прошлом, на фоне высокой температуры;
- патология психики;
- гипертония;
- порок сердца;
- стенокардия.
Осложнения прививки от натуральной оспы развиваются исключительно на фоне недиагностированных состояний организма, при которых вакцинация должна была быть отложена, или противопоказана в принципе. Основой развития осложнений после прививки от черной оспы является наличие любых аллергий и иммунодефицитов любого происхождения.
Прививка от натуральной оспы может привести к развитию следующих осложнений:
- генерализованная вакциния (появление множественных оспенных высыпаний);
- некротическая и гангренозная вакциния (отмирание тканей в области появления оспенных высыпаний на различных участках кожи);
- вакцинальная экзема;
- менингоэнцефалит;
- энцефаломиелит;
- полирадикулоневрит;
- обострение любых имеющихся хронических патологий.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник
Натуральная оспа – одна из двух инфекционных болезней, которую человечество смогло победить путем иммунопрофилактики. С 80-х годов прошлого века плановая вакцинация от заболевания была отменена в календарях всех стран. Однако возбудитель по-прежнему сохраняется в научно-исследовательских лабораториях, чтобы при необходимости иметь материал для создания прививки. Отсутствие иммунитета и тяжелое течение заболевания требуют проведения специальной профилактики у работников станций и контактных людей. Для создания активной защиты проводится вакцинация живым и ослабленным материалом возбудителя.
Прививание людей от оспы проводится в 2 этапа с последующей ревакцинацией через каждые 5 лет. На первом этапе используется инактивированный материал, который способствует выработке иммунитета без возможности развития заболевания. Второй этап подразумевает использование живого возбудителя, который формирует напряженный иммунитет с постоянной циркуляцией активных антител – вируснейтрализующих белков.
Важно! Первичное использование прививки с убитым возбудителем препятствует развитию оспы после введения живой
На втором этапе используется вакцина оспенная живая сухая. Препарат выпускается в таком комплекте: порошок и растворитель для накожного и внутрикожного введения.
В одном флаконе порошка находится не менее 1 000 000 оспообразующих единиц, для стабилизации которых используется пептон. Вещество представлено пористой массой, цвет которой варьирует от белого до светло-желтого.
Растворитель представлен 50%-м раствором глицерина по 0,3 мл в ампуле – прозрачная бесцветная жидкость без запаха. Препарат выпускается в комплектах по 10 и 20 доз вакцины в одном флаконе.
Прививка для оспы с живым возбудителем представлена концентратом вируса, культивированного на коже молодых телят. Патологический материал обрабатывается раствором антисептика (хлоргексидина биглюконата) для обезвреживания бактериальных микроорганизмов.
Введение возбудителя, полученного от телят, в организм человека через кожу вызывает местные и общие изменения. После первого этапа вакцинации в крови циркулируют антитела, выработанные на инактивированный антиген. После вторичного попадание живого вируса, происходит местная воспалительная реакция с миграцией клеток крови и вируснейтрализующих белков в очаг поражения (место введения).
Система макрофагов поглощает вирус и пораженные клетки, предоставляя возможность лимфоцитам выработать достаточное количество новых антител в ответ на попадание антигена. Адекватная концентрация белков полностью нейтрализует вирус оспы в организме человека и создает напряженный иммунитет на 5 лет (путем циркуляции антител в крови).
После 1980-го года вакцинация от оспы проводится отдельным категориям населения, которые имеют непосредственный риск заражения.
Живая оспенная прививка используется для профилактики заболевания у:
- Работников эпидемиологического надзора.
- Работников (врачей, лаборантов, технического персонала) вирусологических лабораторий.
- Медицинского персонала, работающего в очаге заражения.
- Контактным лицам.
После 2000 года вакцинация от оспы не проводится персоналу инфекционных стационаров.
Живая оспенная вакцина вводится для профилактики и иммунизации населения накожным путем.
Первое введение препарата (при одномоментной вакцинации) и второй этап двухэтапной иммунизации проводится с использованием специальных инструментов:
- Оспенного пера – тонкий скарификатор для создания неглубокого надреза кожи.
- Бифуркационная игла – с раздвоенным концом.
Прививка против оспы вводится на боковой поверхности плеча (чаще всего – левого), отступив 10 см от сустава. Непосредственно перед вакцинацией место обрабатывается антисептиком (например, спиртом). Для разведения 1 флакона с препаратом используется весь объем растворителя, полученная жидкость с помощью стеклянной палочки наносится на поверхность плеча (общая площадь 0,5-1 см2).
В случае использования оспенного пера – врач делает разрез 5 мм в области нанесения препарата. Вакцина втирается в область надреза в течение 5 минут, после чего рана остается открытой на 10 минут.
Важно! Царапина не должна кровоточить. Попадание возбудителя в кровь сопровождается высоким риском развития осложнений
При использовании бифуркационной иглы в области нанесения вакцины делают 5 двойных уколов (для ревакцинации – 15) на площади 1см2, после чего оставляют поверхность открытой на 10-15 минут.
По истечению времени на область введения препарата накладывается стерильная марлевая повязка. Оценка эффективности процедуры проводится на 8-й день.
После вакцинации от натуральной оспы в месте введения препарата формируются местные изменения:
- На 3-4-й день – небольшой отек и увеличивающийся в размерах узелок (папула) на фоне покраснения кожи.
- 6-й день – формирование полостного образования на месте папулы – везикула. Внутри элемента – прозрачная серозная жидкость.
- 7-й день – расширение зоны гиперемии (покраснения) кожи.
- 8-й день – трансформация везикулы в пустулу (гнойничок). Местные изменения наиболее выражены, поэтому учет реакции проводится на 8-й день.
После угасания воспаления (с 10-го дня) формируется корочка, которая отпадает к концу 3-й недели и формируется плотный рубец диаметром до 10 мм.
Использование в препарате живого возбудителя сопровождается риском развития осложнений и вакцин-ассоциированного заболевания, поэтому существуют противопоказания для использования живой прививки от оспы.
Вакцинация не проводится:
- Детям до года.
- Женщинам во время беременности (все 9 месяцев) и лактации.
- Аллергия на любой из компонентов препарата.
- Тяжелые аллергические реакции в анамнезе: анафилактический шок, генерализированная крапивница, ангионевротический отек Квинке.
- Детский церебральный паралич, болезнь Дауна.
- Системные заболевания соединительной ткани (склеродермия, дерматомиозит, узелковый периартериит, ревматоидный артрит и др.).
- Бронхиальная астма.
- Хронический гломерулонефрит.
- Злокачественные новообразования.
- Тяжелые иммунодефициты: болезнь Бруттона, синдром Ди-Джорджи, ВИЧ-инфекция и др.
Существуют относительные противопоказания, при которых вакцинация проводится после компенсации состояния больного:
- Сахарный диабет.
- Гипотиреоз и тиреотоксикоз (сниженная или повышенная функция щитовидной железы).
- Инфаркт миокарда, острое нарушение мозгового кровообращения (инсульт).
- Болезнь Аддисона – недостаточность надпочечниковых желез.
- Врожденные ферментопатии.
Совет врача. Прививка не рекомендуется пациентам, которые принимают системно химиотерапевтические препараты или глюкокортикоиды. После длительного курса антибиотиков вакцинация разрешена через 21 день
Возникновение местных или системных реакций организма после вакцинации связано с индивидуальными особенностями пациента и вирулентностью возбудителя. В норме иммунная система человека вызывает каскад химических изменений, которые направлены на формирование иммунитета.
Физиологические реакции организма на прививку от оспы:
- Локализованная гиперемия (покраснение) и боль в области введения.
- Регионарный аксиллярный лимфаденит (воспаление подмышечных лимфатических узлов).
- Общая слабость, недомогание и головная боль.
- Повышение температуры до 38,5° С.
Важно! После прививки от оспы нередко на месте введения препарата развиваются воспалительные изменения, которые в норме исчезают в течение 7 дней
Осложненная вакцинация сопровождается выраженными изменениями и патологическими реакциями организма, которые требуют медицинской помощи:
- Развитие оспы (аутоинокуляция, вакциния) – чаще всего возникает при попадании возбудителя в кровь во время неправильно выполненной процедуры. Лечение заболевания проводится специальным иммуноглобулином, дезинтоксикационными мероприятиями и антигистаминными средствами.
- Некроз или гангрена в области плеча – отмирание тканей обусловлено повышенной реактивностью организма привитого человека. Состояние требует хирургического лечения и антибиотикотерапии.
- Вакцинальная экзема – везикуло папуллезная сыпь, которая возникает на разных участках тела (не зависимо от места введения вакцины). Лечение подразумевает использование антибиотиков широкого спектра, антигистаминных препаратов и противооспенного иммуноглобулина.
- Энцефалопатия, судорожный синдром – патология с нарушением сознания, клоническими судорогами на фоне высокой температуры.
- Менингоэнцефалит – воспаление ткани мозга и оболочек.
Возникновение неврогенных осложнений связано с повреждением гематоэнцефалического барьера и проникновением возбудителя в ткани мозга.
Высокая контагиозность (заразность) натуральной оспы и использование для профилактики заболевания материала живого возбудителя определяет условия вакцинации для людей разных категорий.
Сроки введения вакцины и доза
Острые инфекционные патологии
Полная доза через 2 месяца после выздоровления
Сепсис, менингококцемия, вирусные гепатиты А, В
Через 6 месяцев стойкой ремиссии или выздоровления
После завершения активной фазы заболевания (с разрешения фтизиатра)
Гипертоническая болезнь, компенсированные пороки сердца, стенокардия напряжения 1-2-го функционального класса
Через 6 месяцев достижения стойкой ремиссии (стабильности артериального давления, ограниченного количества болевых приступов)
ЛОР-заболевания (отит, синусит, тонзиллит)
Через 3 месяца после санации или операции
Пациентам с аллергическими реакциями (не на компоненты вакцины) – препарат вводится под прикрытием антигистаминных препаратов.
После открытия флакона и растворения порошка – препарат можно использовать в течение 6-ти часов. Для выполнения манипуляций используются стерильные одноразовые инструменты и перевязочный материал.
С целью предотвращения развития бактериальных осложнений в месте введения препарата используется ежедневная смена марлевой повязки в течение 10 дней. В этот период необходимо носить одежду с длинными рукавами из натуральных материалов, место укола нельзя чесать или тереть.
Снятая марля должна быть чистой и сухой. При появлении признаков гнойного или геморрагического (с примесью крови) содержимого – необходимо обратиться к врачу.
Совет врача. Использование препарата живой оспенной вакцины возможно через 30 дней после вакцинации от другого заболевания
Препарат сохраняется в недоступном для детей месте при температуре 2-8° С в течение 2-х лет, растворитель – 3-х лет.
Допускается изменение температурного режима при транспортировке: 9-20° С на термин не более 24 часов. После истечения срока хранения или при несоблюдении условий – использование препарата категорически запрещено.
источник
Варивакс, вакцина против вируса ветряной оспы, живая культуральная, аттенуированная: инструкция по применению
Порошок лиофилизированный для приготовления суспензии для подкожного введения в комплекте с растворителем (вода для инъекций), 0.5 мл/доза
активное вещество — живого аттенуированного вируса Varicella* штамм Ока/Меrck 1350 БОЕ **
вспомогательные вещества — сахароза, желатин гидролизованный свиной, мочевина, натрия хлорид, натрия L-глутамата моногидрат, натрия гидрофосфат, калия дигидрофосфат, калия хлорид
* Культивированный в диплоидных клетках человека (MRC-5)
** БОЕ = Бляшкообразующие единицы
Порошок — белый, компактный, кристаллический порошок
Растворитель – прозрачная бесцветная жидкость
Противовирусные вакцины. Вакцины против ветряной оспы. Вирус ветряной оспы, ослабленный, живой
Так как Варивакс является вакциной, фармакокинетические исследования не проводились.
Как показали клинические исследования, проведенные в США, вакцинация снижает риск развития ветряной оспы почти на 90%. Причем положительный эффект от вакцинации наблюдается на уровне всей популяции. Снижение риска развития ветряной оспы наблюдается в течение 15 лет как у привитых, так и у не привитых пациентов. Имеются данные, что у привитых пациентов также снижается риск развития опоясывающего лишая.
14-летнее клиническое исследование у 7600 детей, которые были привиты в возрасте 2 лет вакциной от ветряной оспы (38% детей также получили вторую дозу вакцины) установило, что уровень заболеваемости ветряной оспой снизился в 10 раз среди привитых детей, по сравнению с детьми аналогичного возраста в годы до введения вакцинации. В целом, общая эффективность от вакцинации составила 73 -90%. Опыт вакцинации в США показал наибольшую эффективность 2-дозовой схемы вакцинации против ветряной оспы. У привитых детей опоясывающий лишай диагностировался реже в течение всего периода наблюдения по сравнению с детьми, перенесшими контакт с дикими штаммами ветряной оспы в годы до введения вакцинации (относительный риск ОР=0.61). Редкие случаи ветряной оспы и опоясывающего лишая, диагностированные у привитых детей, имели легкое течение.
Долгосрочное мониторинговое исследование по заболеваемости ветряной оспой у детей в возрасте от 5 до 19 лет было проведено в течение 15 лет с 1995 по 2009 годы. Отмечалось постепенное снижение показателей заболеваемости ветряной оспой в целом на 90-95% (приблизительно в 10‑20 раз) во всех возрастных группах, как среди привитых, так и не привитых детей и подростков. Кроме того, во всех возрастных группах наблюдалось снижение случаев госпитализации из-за ветряной оспы примерно на 90% (приблизительно в 10 раз).
Эффективность вакцины. Клиническая эффективность не оценивалась у пациентов младше 12 месяцев.
Большинство привитых пациентов в возрасте от 12 месяцев до 12 лет, впоследствии контактировавших с дикими штаммами вируса, после однократного введения живого вакцинного штамма Ока/Мерк в дозе от 1 000 до 17 000 БОЕ, были либо полностью защищены от ветряной оспы, либо у них развивалась легкая форма болезни. Эффективность вакцинации в течение 10-летнего периода при 1- или 2-дозовой схеме вакцинации (интервал между введениями 3 месяца) составила 94% и 98%, соответственно. При введении по 1-дозовой схеме заболевание развивалось у 7.5% привитых пациентов, а при введении по 2-дозовой схеме у 2.2% привитых пациентов. Большинство зарегистрированных случаев протекали в легкой форме.
Защитная эффективность вакцинации по 2-дозовой схеме (интервал между вакцинациями 4 или 8 недель) у пациентов старше 13 лет в течение 6-7 лет после вакцинации варьировала в диапазоне от 80 до 100%.
Иммуногенность вакцины. Через 6 недель после вакцинации детей в возрасте от 12 месяцев до 12 лет по 1-дозовой схеме титр антител IgG составил ³ 5 gpELISA ЕД /мл (gpELISA- гликопротеиновый иммуноферментный анализ), что свидетельствует о сформированном иммунитете. Однако, неизвестно коррелирует ли титр ³0.6 gpELISA ЕД /мл с долгосрочной защитой. Сероконверсия после введения вакцины в дозе 1 000 – 50 000 БОЕ достигала уровня ³0.6 gpELISA ЕД /мл и ³5 gpELISA ЕД/мл у 98% и 83% пациентов, соответственно.
У 93% детей в возрасте от 12 до 23 месяцев, получивших вакцину в дозе 8 000 БОЕ/доза или 25 000 БОЕ/доза, титр специфических антител ³5 gpELISA ЕД/мл определялся через 6 недель после вакцинации.
Клинические исследования у пациентов в возрасте старше 13 лет установили, что уровень сероконверсии после однократного введения вакцины в дозе 900 – 17 000 БОЕ достиг ³0.6 gpELISA ЕД/мл у 73-100% и ³5 gpELISA ЕД/мл у 22 — 80%, соответственно. Некоторым пациентам введение вакцины было проведено по 2-х дозовой схеме. При введении вакцины в дозе от 900 до 9 000 БОЕ/доза по 2-х дозовой схеме, уровень сероконверсии достигал уровня ³0.6 gpELISA ЕД/мл и ³5 gpELISA ЕД/мл у 97-100% и 76 — 98% пациентов, соответственно. На данный момент нет данных по иммунному ответу у пациентов старше 65 лет, серонегативных к вирусу ветряной оспы.
Результаты нескольких клинических исследований показывают значительное повышение иммунного ответа на вирус ветряной оспы после введения второй дозы. Уровень специфических антител, вырабатываемых после второй дозы, вводимой с интервалом 3 — 6 лет, сопоставим с таковым, при интервале между дозами 3 месяца. Показатели сероконверсии составили приблизительно 100% после первой дозы и 100% после второй дозы. Показатели вакцинной серопротекции ≥5 gpELISA ЕД/мл после введения первой и второй доз составили приблизительно 85% и 100%, соответственно. Среднегеометрический титр (GMT) после введения второй дозы увеличивался в среднем примерно в 10 раз.
Было проведено клиническое исследование комбинированной вакцины MMRV против кори, эпидемического паротита, коревой краснухи и ветряной оспы (Ока/Мерк), вводимой по 2-дозовой схеме с интервалом в 3 месяца здоровым детям в возрасте от 9 до 12 месяцев на момент введения первой дозы. Профили безопасности после введения первой и второй дозы были сопоставимы во всех возрастных группах. В анализируемой группе были получены 100% показатели серопротекции против ветряной оспы после второй дозы во всех возрастных группах (таблица 1).
Таблица 1. Показатели серопротекции и среднегеометрические титры антител (GMT) против вируса ветряной оспы через 6 недель после вакцинации для всех анализируемых групп
источник
Сегодня, при слове оспа каждому приходит на ум улыбающийся ребенок в мелких красных пятнах. Ветрянка — не особенно опасное заболевание, если им переболеть в детском возрасте. Однако всего пол века назад человечество вступило на трудный путь борьбы с другой, более опасной оспой — натуральной. На протяжении многих веков 1/6 — 1/8 часть всех заболевших натуральной оспой погибала. Прививка от оспы в нашей стране стала ставиться в 1924 году, а уже к 1936 году страшное заболевание было побеждено. Была еще одна незначительная вспышка в Москве в 1960 году, после чего в СССР перестали делать прививки от оспы в 1978 — 1982 году. Связано это было с тотальной массовой вакцинацией во всем мире и с тем, что в 1980 году ВОЗ объявил о ликвидации оспы.
На сегодняшний день прививка от черной (натуральной) оспы в России не ставится, иммунизация от оспы в России отменена. Вирус существует только в 2 лабораториях в мире: в США в CDC и в ГНЦ ВБ Вектор в России. В США последняя вакцинация среди военнослужащих проводилась в 2001 году в связи с опасениями применения вируса в качестве биологического оружия. Тем не менее, прививка от натуральной оспы существует и хранится на случай возобновления заболевания.
С 2020 года в национальный прививочный календарь вводится вакцинация от ветряной оспы. И сегодня прививки от оспы могут поставить все желающие. В странах, в которых прививка от ветрянки входит в прививочный календарь заболевают ветряной оспой всего 3% людей в легкой форме. Заболевание протекает без осложнений и сопутствующих смертей. Вакцинация против ветряной оспы необходима по ряду следующих причин:
- ветрянка может привести к летальному исходу;
- ветрянка может вызвать следующие осложнения: пневмонию, энцефалит, менингит, воспаление сосудов, инфекции крови, костей, сосудов, кожные инфекции. С возрастом летальность и риск осложнений увеличиваются до 50%;
- у 10-20% переболевших ветрянкой спустя годы заболевания возникает болезненный опоясывающий герпес;
- при заболевании в первые двадцать недель беременности и непосредственно перед родами ветрянка может вызвать патологии и поражения плода;
- заболевание может очень легко передаваться от человека к человеку. Заразиться можно даже в помещении, в котором 2 часа назад находился больной человек.
Как называется прививка от ветряной оспы? В России зарегистрированы 2 вакцины:
- французская вакцина Окавакс;
- бельгийская Варилрикс.
Оба препарата содержат ослабленные живые вирусы-Зостер. У обоих вакцин примерно одинаковая эффективность, но есть различия в количестве доз и в технике вакцинации.
И Окавакс и Варилрикс подходят и для профилактики заболевания и при необходимости вакцинации после контакта с больным ветряной оспой. Если ввести Варилрикс в течение 72 часов после встречи с больным, то заболевание будет эффективно предотвращено. Достоверно известно, что прививка поставленная в первые 3 дня после контакта более чем 90% случаев эффективна. На 4-е сутки ее эффективность снижается, но предотвращается развитие тяжелых форм инфекции.
Вакцина для профилактики ветряной оспы Окавакс ставится 1 раз в дозе 0,5 мл. В комплекте идут 2 флакона: с высушенными вирусами и с растворителем. Весь препарат вводится одномоментно. Обычно Окавакс ставится подкожно, в плечо, но можно поставить Окавакс и внутримышечно.
После Окавакса в течение 2 недель нельзя ставить любые препараты крови и иммуноглобулины, так как они снижают эффективность вакцинации. Окавакс можно ставить со всеми другими прививками в разные части тела, кроме БЦЖ. После любой другой прививки иммунизация Окаваксом проводится только через месяц.
Варилрикс лицензирован больше чем в 92 странах, в том числе в Германии, Великобритании, Франции, Италии, Испании, Канаде. На сегодняшний день поставлено больше одиннадцати миллионов прививок по всему миру.
Вакцина Варилрикс представляет собой комплект, состоящий из шприца, наполненного раствоителем и флакона с порошком. Варилрикс вводится в/м или подкожно в плечо. Необходимо сделать 2 прививки с промежутком в 1,5 – 3 месяца. Для профилактики после контакта ставится одна доза. Если ветрянка предотвращена, для выработки иммунитета ставится вторая доза через 1,5 – 2 месяца. Эффективность двух прививок составляет 98–100%. Варилрикс нельзя делать одновременно с БЦЖ и прививкой от бешенства. Если прививка ставится одновременно с другими, то вводятся они в разные участки тела.
После первой прививки от оспы через 1 – 3 недели может подняться температура и на коже может появиться сыпь. Это признаки активного формирования иммунитета, которые связаны с попаданием в организм живого вируса. Это не инфекция, а всего лишь ветряноподобные симптомы, которые проходят сами собой через несколько дней.
В случае, когда вакцинация от ветряной оспы была проведена человеку с низким иммунитетом (после перенесенного онкозаболевания, лечения кортикостероидами, химиотерапии и пр.) может проявиться заболевание в легкой форме. Такая ветрянка осложнений не вызывает практически никогда.
Нужно отметить, что как и после любой прививки, после прививки от ветряной оспы могут развиться некоторые неопасные локальные реакции. Отечность, краснота, уплотнение, небольшая болезненность — все это проявляется в первый день и проходит буквально через сутки-двое.
У 5% людей могут проявиться так называемые отсроченные реакции:
- небольшая температура;
- появление сыпи аналогичной, как при ветрянке;
- зуд кожи;
- недомогание;
- слабость;
- увеличение лимфоузлов.
Такие реакции могут развиться в течение 1-3 недель после прививки. Проходят реакции, как правило, самостоятельно и не требуют какого-либо лечения.
Чтобы уменьшить вероятность возникновения постпрививочных реакций не следует вакцинироваться в следующих случаях:
- при беременности и кормлении грудью, состояниях острого иммунодефицита, аллергических проявлениях после первой прививки — вакцинация не проводится;
- при ОРЗ и кишечных инфекциях — прививку от оспы можно ставить через 2-4 недели после выздоровления;
- после обострения хронических заболеваний — через месяц;
- после менингита — через полгода;
- за месяц перед проведением хирургических операций.
Некоторых беспокоит шрам от прививки от оспы. Образование шрама на месте укола считается нормальной реакцией организма, свидетельствующей об эффективности иммунизации. Шрам после введения вакцины от ветряной оспы образуется поэтапно. Сначала появляется припухлость с покраснением, потом формируется папула. Около папулы образуется красный ободок. Потом постепенно формируется везикула, покрывающаяся коростой.
После отпадения коросты на месте укола образуется рубец. Постепенно шрам на плече немного рассасывается и становится практически незаметным. Процесс может сопровождаться повышением температуры до 39°С, слабостью, головной болью, воспалением лимфоузлов.
Восприимчивость к вирусу у не привитого и не переболевшего человека очень высока: из 100 контактировавших с заболевшим человеком заболевают практически все. В каком возрасте вакцинируются от оспы? Вакцину можно поставить в любом возрасте, однако ВОЗ дает рекомендации ставить прививку от одного года до двух лет. Дети до 13 лет получают одну дозу вакцины.
Иммунитет после прививки работает до 30 лет. Программ ревакцинации от ветряной оспы не разработано, прививка ставится один раз. Однако в развитых странах периодически проводятся дополнительные иммунизации, когда прививку получают не привитые и не болевшие граждане. Это необходимо для уменьшения количества дикого вируса.
В России ревакцинация проводится только больным из группы риска, у которых эффективность прививок ниже.
К группам риска относятся:
- больные лейкозом;
- пациенты перед трансплантацией органов;
- онкобольные проходящие все виды лечения;
- лица, получающие иммунодепрессанты.
На сегодняшний день прививка от оспы ставится платно. То есть, человек может приобрести вакцину в аптеке и привезти ее в поликлинику, соблюдая правила транспортировки, где ее поставят бесплатно. Можно поставить в любом медицинском центре, где она есть.
источник
