Медики утверждают, что ветряная оспа — заболевание, после течения которого у человека формируется пожизненный иммунитет к повторному инфицированию. Именно эти аргументы используют те взрослые, которые считают, что прививка от ветрянки детям не нужна. Подобная точка зрения рождает большую дискуссию, всем ее участникам хочется разобраться в вопросе и услышать экспертное мнение врачей.
Начиная с 2008 года в России проводится лицензирование вакцин, используемых в борьбе с ветряной оспой. С этого же момента прививка была внесена в Национальный Календарь в качестве рекомендуемых. Ее можно выполнять по желанию родителей детям от двух лет. Однако Всемирная организация здравоохранения рекомендует прививать от ветряной оспы во время выполнения прививок против паротита, краснухи и кори. В странах Европы уже есть положительный опыт иммунизации годовалых детей.
Пока родители из России не спешат использовать открывшуюся возможность. Есть сомнения в том, нужно ли вообще использовать дорогостоящую вакцину. Многие в детстве успели переболеть ветрянкой в легкой форме, и ничего страшного в этом не видят. Так ли это на самом деле? Медики, описывая плюсы прививки, перечисляют следующие аргументы.
- Возбудителем ветряной оспы является вирус «Varicella zoster». Он принадлежит семейству герпетиформных. Попадая в организм человека, он «поселяется» в нервных окончаниях, при ослабленном иммунитете он может «ожить» и спровоцировать появление опоясывающего лишая. При нем на теле появляется обильная сыпь. Она располагается по ходу нервов и сопровождается сильной болью, которая плохо снимается анальгетиками. Частота появления такого осложнения у взрослых составляет 15% (риски у 40-летних 50%) и только 10% у детей. И это большие цифры.
- У детей ветряная оспа протекает легко, но случаются и тяжелые варианты развития инфекции, когда температура тела поднимается до 39 градусов и держится в течение пяти-шести дней, когда во рту у малыша развивается стоматит, появляются язвочки на слизистых глаз или на гениталиях. Подобные проявления не представляют угрозу жизни малыша, но он сильно от них страдает.
- У детей младше года и у стариков часто после ветряной оспы появляются осложнения, способные привести к летальному исходу. Опасной считается пневмония и ветряночный энцефалит, провоцирующий появление общемозговых нарушений.
- Еще один аргумент в пользу вакцинации – возможный летальный исход в случае если взрослый человек, болеющий онкологией, заразится ветрянкой. Применяемая химиотерапия убивает иммунитет, поэтому даже у переболевшего в детстве человека может возникнуть рецидив в виде опоясывающего герпеса. Именно он становится для больного человека смертельно опасным.
На основании приведенных доводов можно делать вывод: вакцина против ветряной оспы помогает предотвратить развитие нежелательных осложнений.
Ребенку, не переболевшему ветрянкой, прививка однозначно нужна. Важно учитывать тот факт, что инфицирование вирусом Varicella zoster не всегда сопровождается развитием заболевания с характерной клинической картиной. Встреча с вирусом может произойти совершенно незаметно, поэтому родители могут и не знать, что их ребенок уже переболел. Проверить, был ли такой случай, можно, сдав в поликлинике по месту жительства анализ крови из вены. Он позволит подтвердить наличие или отсутствие антител к описываемому патогенному микроорганизму. Их наличие позволит отказаться от вакцинации.
На конгрессе «Иммунологический щит России» министр здравоохранения В.Скворцова заявила, что в 2019 году национальный календарь прививок расширится за счет введения еще двух обязательных прививок против ротавирусной инфекции и ветряной оспы. Пока они считаются рекомендуемыми, поэтому выполняются по желанию родителей за свой счет. Однако с обозначенного срока они станут обязательными, оплачиваемыми государством. Но и в этом случае насильно прививать детей без желания родителей не будут.
Есть категория лиц, для которых проведение описываемого медицинского мероприятия является необходимым уже сегодня. Это:
- ранее не болевшие дети старше двухлетнего возраста, выезжающие в детские оздоровительные учреждения и лагеря;
- работники дошкольных и школьных учреждений;
- Лица, в силу своей профессиональной деятельности вынужденные постоянно находиться среди большого скопления людей.
Им медики настоятельно рекомендуют прививаться.
В России практика вакцинации еще только начинается. Сегодня прививка против ветряной оспы детям может производиться в возрасте от двух лет. Детям до 13 лет делается разово: при помощи одного укола вводится одна доза препарата. После 13 лет производятся две инъекции по одной дозе с интервалом в восемь недель. Прививка может быть применена в любом возрасте экстренно, если не болеющий человек имеет контакт с больным ветрянкой. В этом случае производится один укол, вводится одна доза в течение первых двух-трех суток после контакта. По истечении срока профилактическое действие препарата будет неэффективным.
В настоящее время у России нет собственной вакцины. Она закупается в двух странах: во Франции и в Бельгии, поэтому регистрацию имеют два препарата, которые называются «Окавакс» и «Варилрикс».
И во французской вакцине «Окавакс», и в бельгийкой вакцине «Варилрикс» есть живые, но ослабленные вирусы Varicella zoster. Клинические испытания показали высокую эффективность препаратов, однако есть различия в технике проведения вакцинации, в количестве доз.
Комплект одной инъекции представлен набором, в который входят два флакона. В одном из них упакован растворитель, в другом высушенный вирус. Один комплект – одна доза, после открытия препарат должен быть использован сразу весь. После введения этой вакцины нельзя в течение последующих двух недель назначать пациенту препараты крови или иммуноглобулины. Они спровоцируют несостоятельность прививки. Эффективность препарата составляет 90%.
- «Окавакс» можно вводить вместе с другими вакцинами, но желательно это делать в разные части тела.
- Нельзя вместе делать «Окавакс» и БЦЖ.
- Если ребенку была произведена прививка БЦЖ, делать укол «Окавакс» можно только через месяц.
Взрослые и дети данный препарат переносят легко, но считаются возможными местные реакции. Показания и противопоказания общие, они подробно будут описаны чуть ниже.
Комплект одной инъекции представлен набором, в который входит флакон с сухим порошком и шприц с раствором. Один набор – одна доза. Для достижения 100% защиты от вируса необходимо произвести два укола с интервалом в полтора-три месяца. В качестве профилактики используется одна доза.
- «Варилрикс» нельзя делать одновременно с прививкой против бешенства и БЦЖ.
- С остальными вакцинами вводить ее можно, но желательно это делать в разные части тела.
- Если больной принимал иммуноглобулины и препараты крови, использовать бельгийскую вакцину можно будет только спустя три месяца по окончании медикаментозного курса.
Обратите внимание! Введение вакцин противопоказано, если у человека есть непереносимость антибиотиков, в состав которых входит неомицин. Перед введением целесообразно проводить .
Любые «живые» вакцины делаются с месячным интервалом. Но в один день сделать можно прививку от ветряной оспы и от гриппа, тифа, холеры или чумы, любую другую инактивированную вакцину (за исключением прививки против бешенства).
Выполнить вакцинацию можно в поликлинике по месту жительства (если там есть необходимые препараты) или в специализированном вакцинальном центре, в частных клиниках.
Как уже отмечалось, делать укол ребенку можно начиная с двух лет. Потом привязка к возрасту отсутствует. Детям до 13 лет делается лишь одна инъекция, тем, кто старше обозначенного возраста целесообразно производить двукратное введение вакцины с интервалом в 10-12 лет.
Препарат вводится подкожно, допускается внутримышечное введение препарата, но внутривенно вводить нельзя. Самое лучшее место для прививки – дельтовидная мышца плеча. Если по каким-то объективным причинам это место становится недоступным, тогда укол производится под лопатку.
Обратите внимание! Вводить живую вакцину в ягодицу нельзя. В этой области присутствует риск поражения седалищного нерва. Если содержимое вакцины попадет в подкожную жировую сетчатку, образуется болезненное уплотнение. Сам препарат при этом будет очень долго всасываться в кровь.
В развитых странах опыт применения вакцин против ветряной оспы широко применяется уже более двадцати лет. Наблюдение за привитыми пациентами показало, что у них сформировался стойкий иммунитет против вируса Varicella zoster, и он сохраняется на протяжении всего периода после прививки. Сегодня смело можно утверждать, что эти люди на 99% никогда не заболеют ветрянкой.
У привитых инфицирование может возникнуть, но только на фоне состояний иммунологического дефицита. В этом случае заболевание будет протекать в легкой форме, оно не будет провоцировать появление осложнений, опасных для жизни больного человека. Были выявлены случаи заражения у однократно привитых (нет четкого срока действия вакцин), поэтому в странах Европы, например, используется практика повторной вакцинации через 10 лет после первой.
Существуют абсолютные и временные противопоказания к проведению вакцинации. Категорически ее нельзя делать в следующих случаях:
- во время течения заболеваний, провоцирующих развитие иммунологических дефицитных состояний (СПИД, некоторые виды онкологии);
- во время проведения кортикостероидной терапии;
- во время течения беременности и кормления грудью;
- в той ситуации, если анализ крови показывает содержание лимфоцитов менее чем 1200 единиц на один миллилитр;
- человек получает медотвод от «живой» прививки, если у него присутствует повышенная чувствительность к неомицину.
Не делают прививку людям, только что перенесшим респираторную или кишечную инфекцию. Для получения разрешения необходимо выждать месяц. Тем, кто переболел менингитом, другим схожим тяжелым заболеваниям, она будет разрешена только спустя полгода. Временные противопоказания касаются тех лиц, которым предстоит перенести хирургическое вмешательство. В этом случае привиться нужно не позднее чем за месяц до плановой операции.
Пациенты, получающие иммуноглобулин или принимающие препараты, воздействующие на состояние крови, могут пройти вакцинацию не ранее чем через полгода после завершения медикаментозной терапии.
Есть состояния, при которых «живая» инъекция может производиться только под контролем лечащего врача. Это патологии печени, сосудов, почек, сердечной мышцы, заболевания крови. С особой осторожностью проводится прививка лицам, в анамнезе у которых есть судороги.
У здорового человека проведение описываемого медицинского мероприятия не вызывает серьезных реакций. В первые часы после прививки на месте укола может появиться покраснение, кожа вокруг слегка отекает и уплотняется. Легкая болезненность считается нормой. Подобная симптоматика, как правило, держится сутки, а потом исчезает. Бывают случаи, когда она удерживается в течение нескольких суток.
Примерно у 1% пациентов наблюдаются отсроченные поствакцинальные симптомы. К ним относится появление высокой температуры, сыпи вокруг места укола, зуда, признаков общей интоксикации. Возможным становится увеличение лимфатических узлов и появление их болезненности. Подобные проявления появляются через неделю-две-три после введения вакцины и исчезают самостоятельно без лечения через два-три дня.
Нечасто, но бывает (у одного из десяти больных) в промежуток между седьмыми и двадцать первыми сутками появляются отсроченные реакции. Поднимается высокая температура тела, на коже появляются характерные высыпания. Многие думают, что прививка дала толчок развитию полноценного инфицирования. Мнение это ошибочно.
Таким образом организм некоторых из нас реагирует на начало активного синтеза антител к ветряной оспе. Никакого специфического лечения подобные состояния не требуют. Они самостоятельно проходят за несколько дней. После прививки заразиться ветряной оспой человек может только в случае сильного ослабления иммунитета. Но в такой ситуации инфекция протекает в легкой форме, она не способна вызывать серьезные осложнения.
Действие вакцины мягкое, место укола болит только у одного из пяти малышей. У одного человека из десяти поднимается температура, из этих лиц только у одного из тысячи появляются судороги. Легкая форма ветрянки с появлением нескольких высыпаний на месте введения вакцины наблюдается у одного из двадцати человек.
Появление тяжелых форм осложнений (в виде пневмонии, например) становится возможным только в случае выполнения прививки на фоне серьезного иммунологического дефицита. У полутора тысяч пациентов из десяти миллионов привитых после введения вакцины проявлялась легкая форма опоясывающего лишая, патология суставов, энцефалит, снижались тромбоциты в крови.
Прививка не в детском возрасте может быть осуществлена в любое время, она производится по желанию, в том случае, если человек в детстве не болел. Особенно нужна процедура тем, кто работает в детских учреждениях, в поликлиниках, в других местах скопления большого количества людей.
Медики настоятельно рекомендуют прививаться не болевшим женщинам, планирующим родить ребенка. Инфекционное заболевание на ранних сроках беременности очень опасно, оно способно спровоцировать выкидыш или развитие у плода врожденных уродств. Если будущая мама заболеет за неделю до родов, малыш обязательно родится с симптомами ветрянки.
Важно провести вакцинацию и тем, кто имеет в анамнезе сложные формы хронических заболеваний. Инфицирование обязательно спровоцирует развитие осложнений, опасных для жизни взрослого человека. Медики рекомендуют пройти вакцинацию тем, кто страдает:
- гипертонией III степени;
- сердечными заболеваниями;
- сахарным диабетом;
- острым лейкозом.
Показана прививка больным, проходящим химиотерапию, лекарственную поддержку после пересадок органов, лечение лучевой терапией, тем, кто еще только готовится к пересадке тканей. Но ее делают только в том случае, если больной находится в нормальном клиническом состоянии, если анализ крови пациента показывает наличие лимфоцитов более чем 1200 единиц в одном миллилитре.
Обратите внимание! Если взрослый в детстве не болел ветрянкой, но ему довелось контактировать с инфицированным человеком, он может в профилактических целях в течение трех дней получить вакцину и избежать заражения.
И взрослым, и детям объем разовой дозы вакцины составляет 0,5 мл. Французский и бельгийский препарат стоят примерно одинаково, но в государственных поликлиниках и в частных центрах вакцины продаются по-разному. Поэтому наблюдается большой разброс цен (от 2500 до 4500 рублей). Однако опыт показывает, траты, вкладываемые в здоровье, всегда с лихвой окупаются. Решать вопрос о том, делать или нет прививку от ветряной оспы, россияне могут пока самостоятельно. Начиная с 2019 года, она будет введена в Национальный реестр, и тогда станет обязательной.
источник
Многие спрашивают: «Нужно ли нам делать прививки, не включённые в национальный календарь?». Всё дело в том, что туда включены только те вакцины, которые наше государство по законодательству обязано сделать детям бесплатно, в рамках медицинского учреждения, к которому привязан ребёнок. Есть ряд вакцин, которые не включены в национальный календарь. Но сделано это не потому, что они какие-то «не важные» или «не значимые», а только потому, что это дорого для государства, и Минздрав не выделяет нужную сумму для того, чтобы обеспечить население этими вакцинами.
Поликлиника, разумеется, закупает российские вакцины, как самые дешёвые и доступные. Родители могут частным образом, в частном медицинском учреждении купить импортную вакцину и ввести её ребёнку. Наиболее часто это поликомпонентная (многокомпонентная) вакцина, и это наиболее явное отличие от российской АКДС, при которой приходится делать 3 укола (коклюш, дифтерит, столбняк). Второй укол — это полиомиелит. И третий укол — это гемофильная палочка. Они включены в западные многокомпонентные вакцины. Конечно, стандартом во всём мире является введение именно многокомпонентных вакцин. Это снижает и количество уколов, и болезненность, и количество посещений врача. Уже доказано, что это не увеличивает частоту осложнений, а даже снижает её, потому что определённых компонентов в один шприц нужно добавлять меньше, чем в три шприца. И это даже имеет лучшие иммунологические показатели.
Кроме того, российская вакцина (например, АКДС) цельноклеточная. Она содержит коклюш цельноклеточный — это значит, что в нём клеточная оболочка практически не разрушена, что даёт лучший противококлюшный иммунитет, но при этом повышает и реактогенность вакцины. Т. е. количество каких-то реакций на вакцину будет выше у цельноклеточной, чем у бесклеточной вакцины. У бесклеточной вакцины, впрочем, есть свой минус: быстрее угасает поствакцинальный иммунитет. Поэтому здесь всегда выбор за родителем — может он финансово позволить себе это или нет? Может ли он по каким-то другим причинам выбрать российскую или западную вакцину? Решение остаётся за родителем.
Помимо этого, в национальный календарь также не включены на сегодняшний день несколько других важных вакцин. Например, вакцина от ротавируса — хотя идёт активное обсуждение того, чтобы их включить в национальный календарь. Это важно, потому что практически 98% детей до 5 лет переносят ротавирусный гастроэнтерит. Конечно же, вакцинация позволяет снизить эти показатели — и показатели смертности, и показатели госпитализации, и риски обезвоживания при ротавирусной инфекции. Особенностью этой вакцины является временное ограничение: её можно сделать строго до 32 недель (8 месяцев). По законодательству мы не можем её провести ребёнку более старшего возраста. Это капли в рот. Они делаются троекратно, начиная с 6 недель жизни. Кроме того, есть несколько вакцин (например, гемофильная палочка), которые в национальном календаре прописаны для «групп риска». Значит ли это, что они не нужны? Нет, к сожалению, это очень важная инфекция — и конечно же, мы должны защитить от гемофильной палочки наших малышей. Данная инфекция отвечает за большое количество болезней, вызванных возбудителем (гемофильной палочкой).
Кроме того, есть вакцины, которые применяются по эпид-показателям. Например, проводится вакцинация от клещевого энцефалита. Есть определённые регионы. Роспотребнадзор ежегодно обновляет список этих регионов, которые эндемичны по клещевому энцефалиту. В них имеет смысл защитить ребёнка от подобного заболевания. Также есть важная вакцина; она включена в национальный календарь — это вакцина от пневмококка. Она позволяет снизить риски от пневмококкового менингита, отитов, синуситов и пневмонии. Очень частая заболеваемость! Проблема с пневмококком осложняется тем, что много резистентных форм к антибиотикам в последние годы развивается.
Одной из самых неоднозначных вакцин, вызывающих больше всего вопросов, является вакцина от ветряной оспы. Людям кажется, что это нестрашное и лёгкое заболевание, хотя, к сожалению, 2−3 случая из тысячи протекают в крайне тяжёлой форме. А именно, в форме ветряночного энцефалита. Очень многие формы ветрянки протекают, как тяжёлые, с множественным гнойным поражением, присоединением вторичной бактериальной инфекции. Часто образуются рубцы после перенесённой ветряной оспы, когда дети не могут сдержаться и счёсывают болячки. Это имеет травмирующее значение — рубчики остаются на всю жизнь. Кроме того, после перенесённой ветряной оспы увеличивается риск развития опоясывающего лишая. Это очень неприятное состояние во взрослом возрасте. Эти риски можно снизить путём цивилизованного развития поствакцинального иммунитета. В настоящее время увеличено количество (кратность) вакцинаций до двух. Двукратная вакцинация от ветряной оспы сейчас считается максимально эффективным способом снизить эти риски.
источник
В 2019 году национальный календарь прививок будет расширен за счет введения двух дополнительных вакцинаций — против ветряной оспы и ротавирусной инфекции, заявила министр здравоохранения Вероника Скворцова на конгрессе «Иммунобиологический щит России». В национальном календаре прививок пока что числится 12 заболеваний, с которыми борются вакцинацией, в том числе грипп, корь, коклюш, дифтерия, столбняк, краснуха и гепатит В. Вакцинация обеспечивается за государственный счет,
прививки насильно никому не делают, однако если родители по каким-то причинам отказываются прививать ребенка от некоторых заболеваний, то они потом сталкиваются с определенными ограничениями.
Например, не привитый от некоторых болезней ребенок в ряде случаев не может посещать детский сад или учреждения отдыха.
«Вакцина от ротавирусных инфекций позволит существенно снизить уровень заболеваемости кишечными инфекциями среди детей до трех лет и взрослых с ослабленным иммунитетом, — сообщила Скворцова. — Прививка от ветряной оспы станет профилактикой от врожденных патологий. Уже через год после внедрения заболеваемость ротавирусной инфекцией и ветрянкой снизится на 70%, еще через год — на 90%».
Министр сообщила, что стоимость этого проекта на сегодняшний день составляет 16,7 млрд руб. Скворцова также отметила, что граждан России не будут принуждать делать прививки, однако, по ее словам, есть случаи, когда это необходимо. Минздрав разрабатывает методики повышения ответственности граждан за здоровье, добавила министр. «Прямого принуждения мы не планируем никакого вводить, потому что стоит только начать и остановиться потом невозможно, — сказала она. — Первую грань если перейти, все равно в чем, машина так устроена, что она инерцией своей расширяет эту принудительную сферу. Это надо почитать литературу 20–30-х годов прошлого века, Замятина и других, чтобы понять, к чему это приводит».
Несмотря на то что и ветрянка, и ротавирусная инфекция кажутся заболеваниями несерьезными, вкладываться в программу по вакцинации против них целесообразно, отмечают эксперты.
«Это очень коварные заболевания, которые только с виду кажутся не такими опасными для жизни,
— рассказал «Газете.Ru» директор НИИ организации здравоохранения и медицинского менеджмента Давид Мелик-Гусейнов. — Например, ветрянкой заболеть не так страшно детям: они в основном легко переносят заболевание. А вот взрослым людям или беременным женщинам значительно хуже. Ветрянка у беременной женщины может нанести непоправимый вред и здоровью будущей матери, и здоровью будущего ребенка».
Прививки от этих заболеваний включены в национальные календари практически всех европейских стран и США, добавил эксперт. «В России эти вакцины, естественно, пока не производятся. Сначала будет решаться вопрос с локализацией: если не будет создана своя технологическая база, то обратятся к иностранным компаниям, которые предлагают эти вакцины, с просьбой локализовать в России свое производство, — пояснил Мелик-Гусейнов. — Это очень социально чувствительный момент, ведь если государство делает шаг в сторону таких гарантий, то этот шаг должен быть незыблемым.
Нельзя в один год закупить вакцины, а потом по каким-то причинам вдруг не суметь их закупить».
По словам Мелика-Гусейнова, иностранные компании могут вести себя непредсказуемо, поэтому, скорее всего, будет сделана ставка на то, чтобы создать собственные вакцины на основе имеющихся разработок. «Если по времени мы не успеем, а иностранные компании будут готовы осуществить трансфер технологий и обосноваться в нашей стране, будем локализовывать производство таким образом. Площадки, где производятся эти вакцины, есть в Китае, Великобритании, на территории США. Также существует товаропроводящая цепочка: на одном заводе производится один ингредиент, на втором — другой», — рассказал эксперт.
Впрочем, некоторые эксперты считают, что куда логичнее вкладываться не в вакцинацию, а в другие виды профилактики заболевания. «По-моему, ротавирусная инфекция — не самая острая проблема у детей в России, хоть и является в некоторых случаях причиной смертности. Проще и лучше уделять внимание гигиене, обучать детей и родителей правильно мыть руки, продукты — это предотвратит заболевание, — рассказала «Газете.Ru» директор Института экономики здравоохранения НИУ ВШЭ Лариса Попович. — С ветрянкой вопрос непростой, тут нельзя однозначно сказать, нужны прививки или нет, дети болеют легко, взрослые — тяжело.
В любом случае, 16 миллиардов сейчас на эти цели нет,
поэтому стоит пересмотреть приоритеты детской и взрослой заболеваемости, а этот вопрос еще пообсуждать».
При этом вакцины для национального календаря прививок должны производиться в России, это правильно с точки зрения стратегии национальной безопасности, подчеркивает эксперт. «16 миллиардов — это сумма по нынешним расчетам, — уточнила Попович. — Вакцины уже есть в мире, и, если бы мы их включали, потребовалась бы такая сумма. Если к 2019 году появятся российские вакцины, а разработки уже ведутся, то цифра будет не 16 миллиардов, а, возможно, существенно меньше».
источник
Многие вакцины не входят в российский национальный календарь прививок. Зачем они нужны и кому показаны?
Национальный календарь прививок предусматривает не только то, что входящие в него вакцины нужно делать всем, но и гарантии от государства, что каждый гражданин может получить их бесплатно. Кроме этого существует множество вакцин, которые используются в случае показаний. Рассмотрим те из них, которые чаще всего применяются у детей.
В России традиционно считается, что ветряной оспой надо переболеть в детстве. С подавляющим большинством детей так и происходит, ведь заразность этой болезни достигает ста процентов. Но мало кто знает, что после выздоровления вирус ветряной оспы не исчезает из организма, а остается в спящем состоянии в нервных корешках спинного мозга. 
В большинстве случаев ветрянка у детей протекает легко. Смертность от нее в возрасте от 1 до 14 лет не превышает двух случаев на сто тысяч заболевших. Зато взрослые страдают в большей степени, смертность среди них уже достигает 6/100 000, а количество осложнений и тяжесть болезни гораздо выше. У новорожденных ветрянка протекает особенно тяжело, смертность доходит до 30% и высок риск осложнений.
Осложнения ветрянки могут включать вирусную пневмонию, энцефалит (воспаление головного мозга) и что гораздо чаще – бактериальные инфекции кожи, возникающие на месте расчесанных пузырьков.
Для беременных ветрянка также опасна – вирус может вызвать выкидыш и осложнения для плода. С вероятностью 1–2% при заражении матери в первом триместре, ребенок может родиться с укороченными пальцами, врожденной катарактой, недоразвитым головным мозгом и другими проблемами. Также возможно развитие внутриутробной инфекции вирусом ветряной оспы, при этом у ребенка после рождения могут появиться признаки «опоясывающего лишая».
Особо опасна ветряная оспа среди людей с резко сниженным иммунитетом. К ним относятся: носители ВИЧ, дети с заболеваниями крови (лейкемия, лейкоз), дети и взрослые после курса противораковой химиотерапии, люди с удаленной селезенкой.
Всё это причины, по которым ветряную оспу прививают уже во многих странах, включая США и Европу. Исходя из этого, прививку против ветрянки целесообразно делать следующим людям:
— детям из семей, в которых родители планируют следующую беременность, при условии, что мать не болела ветрянкой в детстве;
— женщинам, планирующим беременность и не болевшим ветрянкой, за 3 месяца до предполагаемой даты зачатия;
— в семьях, где есть больные после химиотерапии или носители ВИЧ;
— людям, не болевшим ветрянкой и контактирующим с больными перечисленных групп;
— всем взрослым людям, не болевшим ветрянкой в детстве;
— для экстренной профилактики ветрянки после контакта с больным человеком: введенная в течение 72 часов вакцина может предотвратить развитие болезни.
В России зарегистрированы две вакцины: Окавакс и Варилрикс. Возраст применения – от 1 года. Детям от 1 до 13 лет достаточно одной дозы вакцины, взрослым для достижения стойкого иммунитета желательно вводить две дозы с интервалом 6–10 недель.
Гемофильная инфекция типа b (Hib)
Эта инфекция вызывается бактерией – гемофильной палочкой типа b. Она довольно широко распространена среди людей и только в некоторых случаях вызывает заболевание. Инфекции подвержены прежде всего новорожденные, у детей же старше 5 лет и взрослых болезнь не развивается.
Гемофильная палочка передается от человека к человеку воздушно-капельным путем. Это одна из причин менингита у маленьких детей, смертность при котором достигает 3–6%. У выздоровевших часто наблюдаются неустранимые повреждения головного мозга и нервов. Еще один опасный вариант развития гемофильной инфекции – эпиглоттит – отек гортани, приводящий к удушью.
Разработка прививки против гемофильной инфекции в начале 90-х годов позволила в несколько раз снизить заболеваемость и частоту осложнений. Рекомендуемый возраст первой вакцинации – 2 месяца.
В России зарегистрировано несколько вакцин против гемофильной инфекции: Акт-Хиб, Хиберикс, а также она входит в состав комбинированных вакцин Пентаксим и Инфанрикс-гекса.
Менингококковая инфекция
Менингококк – один из основных возбудителей эпидемического менингита у детей и взрослых. Заболевание передается воздушно-капельным путем. Вакцина от менингококка не входит в национальный календарь, но она необходима в случае развития эпидемии или при контакте с заболевшим человеком для профилактики вторичных случаев. Если в детском саду, школе или у соседей в подъезде ребенок заболел менингококковым менингитом, то целесообразно воспользоваться этой вакциной для профилактики.
Также вакцина будет полезна для тех людей, которые выезжают в жаркие страны, особенно Африку и Индию. Менингококк встречается там довольно часто и вероятность заболеть гораздо выше, чем дома.
В России зарегистрирована одна вакцина: Менинго А+С. Она подходит для детей старше 18 месяцев и взрослых. Повторной вакцинации не требуется, иммунитет образуется через 5 дней и достигает максимума к 10 дню. Стойкость иммунитета около 3 лет.
Пневмококк относится к неспецифическим бактериям, которые могут вызывать самые разные заболевания. Среди них самые частые – пневмококковая пневмония, бронхит, острый средний отит (воспаление уха) и менингит. Эта бактерия может жить в носоглотке человека, не вызывая никаких симптомов, и проявлять себя только при снижении иммунитета. Процент носителей пневмококка в коллективах может доходить до 70%.
У маленьких детей пневмококк особенно часто вызывает средний отит. Практически все дети в возрасте до 5 лет хотя бы раз переносят это заболевание, оно является частой причиной снижения слуха.
Вакцинация против пневмококка показана не для всех, а только для людей из групп риска, к которым относятся тяжелые больные и часто болеющие дети. Прививка позволяет снизить заболеваемость ОРЗ в 2 раза и уменьшить количество пневмоний в 6 раз.
В России зарегистрирована одна вакцина: Пневмо-23. Она предназначена для детей от 2 лет и взрослых, курс состоит из одной вакцины. Длительность иммунитета 3–5 лет.
Вирус папилломы человека
От этой далеко не детской инфекции рекомендуют прививать девочек начиная с 9 лет. Зачем это нужно?
Вирус папилломы человека – один из самых распространенных вирусов, передаваемых половым путем. Существует около 40 его типов. Большинство из них не вызывают никаких симптомов и проходят самостоятельно, некоторые могут вызывать остроконечные кондиломы. Но самое главное, доказано, что вирусы некоторых типов вызывают рак шейки матки.
Рак шейки матки – второе по частоте смертности онкологическое заболевание среди женщин всего мира. От момента заражения вирусом до первых проявлений может пройти десять и более лет. Основной путь передачи – через половые контакты. Если вирусом заражена мать, она может передать его ребенку во время родов, и тогда у новорожденного появляются кондиломы верхних дыхательных путей. От инфекции вирусом папилломы человека не существует лечения. Однако ее можно эффективно предотвратить с помощью вакцинации.
Вакцина от ВПЧ давно используется во многих странах, в том числе в США и некоторых европейских. В ее состав входит инактивированный (ослабленный) вирус, который сам по себе не может вызвать заболевание. Для вакцины выбраны 4 самых широко распространенных типов вируса, два из которых ответственны за 70% случаев рака шейки матки, а два других за 90% кондилом. Предполагается, что защитный иммунитет должен сохраняться всю жизнь.
Таким образом, вакцина теоретически защищает от рака шейки матки с вероятностью около 70%. Поэтому вакцинация не отменяет профилактические осмотры гинеколога и скрининг-тесты на предмет рака, так как вероятность все же остается. Именно массовость и «поголовность» прививок поможет предотвратить большинство (70% и более) случаев рака шейки матки.
Для максимальной эффективности вакцины ее необходимо вводить девочкам до их первого сексуального контакта, то есть до первой возможной встречи в вирусом. Если вакцина введена уже после инфицирования вирусом, то она будет неэффективна для данного типа, но эффективна против тех типов, с которыми организм еще не встречался. Вот почему врачи рекомендуют начинать вакцинацию в 11 лет и раньше. В возрасте позже 26 лет вакцина для всеобщей иммунизации не используется.
В России зарегистрированы две вакцины:
«Гардасил» – содержит компоненты против четырех типов вируса: 6, 11 (кондиломы), 16 и 18 (рак).
«Церварикс» – содержит компоненты против двух типов вируса, ответственных за развитие рака: 16 и 18.
Для выработки стойкого иммунитета необходимо пройти курс из трех внутримышечных инъекций: на первый день, через два месяца и через 6 месяцев. Возможен укороченный курс: повторные дозы вводятся через 1 и 3 месяца. Если третья доза пропущена, ее можно ввести без потери эффективности в течение года после первой.
Что выбрать?
Какие вакцины подходят и необходимы лично вам и вашему ребенку? В этом вам поможет разобраться лечащий врач. Ясно одно: не стоит пренебрегать возможностью предотвратить болезнь, ведь осложнения детских болезней могут проявиться и отразиться в будущем. С другой стороны, для консультации лучше всего выбирать грамотного специалиста, имеющего соответствующие знания из опыта мировой медицины.
С дополнительной информацией можно ознакомиться, например, здесь:
Центр иммунизации CDC
Центр детской вакцинации на WebMD
источник
Глава 8 Прочие инфекции, не вошедшие в национальный календарь прививок
Гемофилийная инфекция типа В (ХИБ-инфекция)
Гемофилийная инфекция типа В у детей до 5 лет вызывает менингит, пневмонию, эпилоттит, фасциит. У детей часто отмечается носительство капсульной формы. В более чем 100 странах проводится ХИБ-вакцинация (табл. 39). ВОЗ рекомендует всем странам мира ввести ХИБ-вакцинацию в национальные календари прививок.
Таблица 39. ХИБ-вакцины
Столбнячный анатоксин, входящий в вакцину как белковый конъюгат, иммунитета и столбняка не создает. Поствакцинальная реакция
Незначительные, иногда появляются гиперемия и уплотнение в месте введения прививки. Общие реакции встречаются редко.
Дизентерия – инфекционное заболевание, вызываемое шигеллами Зонне с явлением поражения дистального отдела толстой кишки, гастроэнтеритом и интоксикацией.
В настоящее время разработана вакцина для профилактики дизентерии Зонне у детей с трехлетнего возраста и взрослых (табл. 40).
Таблица 40. Вакцина для профилактики дизентерии Зонне
Реакции на введение вакцины встречаются редко и проявляются болезненностью в месте инъекции и субфебрильной температурой.
Ветряная оспа и опоясывающий лишай
Ветряная оспа вызывается вирусом из группы герпес-вирусов, характерным симптомом является папуловезикулезная сыпь.
Ветряная оспа является антропонозом. Источником инфекции является больной человек, передается инфекция воздушно-капельным путем. Заболевают люди любого возраста, не имеющие иммунитета к возбудителю. Входными воротами для инфекции являются слизистые оболочки верхних дыхательных путей. По лимфатическим путям вирус попадает в кровь, вирус имеет тропизм к коже, где и возникает типичный ветряночный элемент. На коже могут оставаться рубцы. При тяжелых формах возможны поражения внутренних органов и развитие энцефалита.
Под влиянием различных внешних воздействий вирус может находиться в ганглиях и активизироваться у взрослого в виде опоясывающего лишая. Во многих странах вакцинация против ветряной оспы (табл. 41) включена в прививочный календарь (Япония, США, ФРГ и др.).
Таблица 41. Вакцины против ветряной оспы
При введении вакцины в первые 3 дня после контакта эффект возникает в 90 % случаев. Поствакцинальная реакция
Реакция на введение вакцины встречается редко и проявляется в виде везикулезных и макулезных сыпей.
Те же, что и у других вакцин, а также лейкопения. В последнем случае рекомендуется прием аспирина в течение 4 недель после вакцинации.
Ротавирусная инфекция – вирусная инфекция, протекающая с симптомами гастроэнтерита, высокой температурой, рвотой. Эндемические вспышки возникают в зимне-осенний период у детей, особенно ранних возрастов.
Существует большое количество серотипов вируса. Для создания вакцин была использована рекомбинация генетического материала (табл. 42).
Таблица 42. Вакцины против ротавирусной инфекции
Вакцинация против ротавирусной инфекции противопоказана следующим категориям лиц:
1) детям с повышенной чувствительностью к компонентам вакцины;
2) детям, у которых наблюдалась реакция на предыдущее введение вакцины;
3) детям с пороками желудочно-кишечного тракта;
4) детям с иммунодефицитом.
Временным противопоказанием является заболевания желудочно-кишечного тракта, сопровождающиеся кишечными расстройствами.
Инфекции вирусом папилломы человека
В ходе многочисленных исследований установлено, что основной причиной рака шейки матки, вульвы, влагалища, предраковых диспластических состояний, цервикальных неоплазий II и III степеней, генитальных кондилом является инфицирование и дальнейшее носительство вирусов папилломы человека.
В настоящее время известно, что вирус папилломы человека вызывает ряд предшественников рака. Вирусы папилломы человека подразделяются на 2 группы: высокого и низкого онкогенного риска.
К группе высокого риска большое количество типов вируса (18, 31, 33 и т. д.). Они обусловливают многие онкологические заболевания женской половой сферы. Вирусы низкой активности у детей и взрослых вызывают респираторный рецидивирующий папилломатоз.
К папилломатозным вакцинам относятся Гардасил (Нидерланды) и Церварикс (Бельгия).
Представляет собой вакцину против вируса папилломы человека (типов 6, 11, 16, 18). Выпускается в виде суспензии для внутримышечного введения. Это стерильная суспензия, приготовленная из смеси высокоочищенных частиц рекомбинатного основного коллоидного белка вируса папилломы штаммов 6, 11, 16 и 18.
Активными веществами вакцины являются иммуногены (рекомбинатные антигены), белок вируса папилломы человека в соотношениях: тип 6 – 20 мкг, тип 16–40 мкг, тип 18–20 мкг. Также содержатся вспомогательные вещества – адъювант алюминия, гидрофосфат сульфата, натрия хлорид, L-гистидин, полисорбат, натрия борат.
При проведении иммунизации образуются специфические антитела к 4 типам вируса папилломы на период не менее 36 месяцев во всех возрастных группах.
Вакцина Гардасил предназначена для вакцинации детей и подростков от 9 до 17 лет, молодых женщин в возрасте с 18 до 26 лет для предупреждения следующих заболеваний:
– рака шейки матки, влагалища;
Вакцина назначается также в следующих случаях:
– предраковых диспластических состояниях;
– цервикальной внутриэпителиальной неоплазии;
– внутриэпителиальной неоплазии вульвы;
– внутриэпителиальной неоплазии влагалища II, III степени;
– цервикальной внутриэпителиальной неоплазии.
Применение и способ введения
Вакцина вводится внутримышечно в дельтовидную мышцу или переднелатеральную мышцу бедра. Схема вакцинации: «0–2 – 6» месяцев.
Первая доза – в назначенный день; вторая – через 2 месяца после первой; третья – через 6 месяцев после первой.
Для введения вакцины применяют разовую дозу, вакцина вводится шприцами с одноразовой дозой вакцины.
Местная реакция проявляется в виде покраснения, припухлости, болезненности и зуда в месте введения вакцины. Длится, как правило, не более 5 суток.
Симптомами общей реакции являются головная боль, кратковременное повышение температуры тела. Редко встречаются явления гастроэнтерита, воспаления органов малого таза.
В связи с возможностью развития немедленных реакций на введение вакцины за привитым ведется наблюдение в течение 30 минут после вакцинации.
1) гиперчувствительность к активным компонентам вакцины;
2) аллергические реакции на введение предыдущей прививки;
3) нарушения свертывающей системы крови при гемофилии, тромбоцитопении.
Вакцинация совместима с другими прививками в соответствии с действующими инструкциями.
Вакцина Церварикс (Бельгия)
Вакцина представляет собой суспензию для внутримышечного введения. 1 доза составляет 0,5 мл.
Вакцина содержит следующие компоненты:
– L1 протеин вируса папилломы человека типа 16 (ВПЧ1621) – 20 мкг;
– L1 протеин вируса папилломы человека типа 18 (ВГЧ-18L) – 20 мкг;
– вспомогательные вещества: 3-0-дезацил-4-монофосфориллипид (50 мкг), алюминия гидроксид (0,5 мг), натрия хлорида (4,4 мг), натрия дигидрофосфат дигидрат (0,624 мг), вода для инъекций (0,5 мл).
Основные свойства вакцины
Так как вирусы папилломы человека 16 и 18 ответственны за возникновение вируса шейки матки, проведение прививок вакциной Церварикс способствует снижению случаев инфицирования вирусами папилломы человека, а также возникновения цервикальной инфекции, обеспечивая защиту от развития вирусной папилломной инфекции.
Вакцинация обеспечивает перекрестную защиту у 40 % вакцинированных от любых проявлений вирусной папилломы человека.
В течение 18 месяцев после введения вакцины образуются антигены к ВПЧ-16, ВПЧ-18 в возрастной группе от 10 до 25 лет.
Показания к проведению прививок:
1) профилактика шейки матки;
2) профилактика острых и хронических инфекций, вызванных вирусом папилломы человека.
1) повышенная чувствительность к любому из компонентов препарата;
2) реакции на введение предшествующих доз вакцины;
3) острые заболевания и обострение хронических заболеваний;
4) беременность и период лактации.
Вакцина вводится внутримышечно в область дельтовидной мышцы.
Перед введением встряхивают флакон или шприц, чтобы получить непрозрачную суспензию беловатого цвета.
При наличии посторонних частиц в вакцине она подлежит уничтожению.
Разовая доза для девочек старше 10 лет и женщин составляет 0,5 мл.
Вакцина вводится по схеме «0–1 – 6 месяцев».
Наиболее часто в месте инъекции появляется боль. Со стороны нервной системы регистрируются головная боль, головокружение.
Могут появиться тошнота, рвота, боли в области живота, диарея.
На коже появляется сыпь, зуд, крапивница. Со стороны костно-мышечной системы возможны боли в мышцах, суставах, может появиться мышечная слабость.
Из общих реакций отмечается лихорадка.
Острые респираторные заболевания
Для снижения уровня заболеваемости респираторными инфекциями существует большое количество лекарственных средств.
К ним относятся препараты тимуса (тактивин и др.), витамины, микроэлементы, гомеопатические лекарственные средства (например, анаферон, афлубин и др.), средства растительного происхождения (элеутерококк и др.) и стимуляторы (пентоксил и др.).
Существуют также бактериальные лизаты (бактериальные вакцины), состоящие из рафинированных микробных клеток. Это препараты, близкие к вакцинам. Их суть заключается в том, что приводят к стимуляции иммунного ответа, повышению концентрации гамма-интерферона, формируют иммунологическую память, стимулируют продукцию цитокинов, увеличивают продукцию JgA, лизоцима и подавляют продукцию JgE и антител этого класса (табл. 43).
Все это способствует снижению заболеваемости респираторной инфекций.
Таблица 43. Бактериальные вакцины (лизаты)
Противопоказанием к назначению этих препаратов является гиперчувствительность к их компонентам. Поствакцинальная реакция Реакция на введение лизатов может проявляться в виде субфебрильной температуры, появления катаральных явлений (заложенность носа, кашель). В некоторых случаях ринорея усиливается.
источник
Прививка от ветряной оспы не входит в России календарь детских прививок, однако если родители решают вакцинировать ребенка от этого заболевания, они могут это сделать, оплатив стоимость вакцины из своего кармана (около 1500 рублей за одну дозу)
Прививка от ветряной оспы не входит в России календарь детских прививок, однако если родители решают вакцинировать ребенка от этого заболевания, они могут это сделать, оплатив стоимость вакцины из своего кармана (около 1500 рублей за одну дозу).

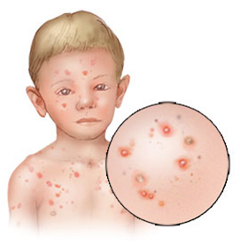
Ветряная оспа – острое инфекционное заболевание, вызываемое вирусом варицелла-зостер (Varicella Zoster), передается – воздушно -капельным путем, а потому чрезвычайно заразна. Заболевание проявляется повышением температуры, общей слабостью, головной болью и везикулезной сыпью, которая не затрагивает глубоких слоев кожи, а потому заживает бесследно, если ее не расчесывать. Болеют ветрянкой, как правило, дети от 6 месяцев до 10 лет. Младенцы на грудном вскармливании обычно имеют иммунитет к вирусу варицелла-зостер, так как матери, переболевшие ветрянкой в детстве, передают антитела ребенку с грудным молоком.
В подавляющем большинстве случаев у детей без серьезных хронических заболеваний ветрянка проходит без осложнений. Взрослые переносят ее значительно тяжелее: высыпание часто бывает массивным, сопровождается повышением температуры тела, общетоксическими явлениями, сильным зудом. Случаи ветрянки у взрослых относительно редки, так как большая часть населения переносит эту инфекцию в детстве и приобретает к ней стойкий пожизненный иммунитет. Серьезные осложнения также чаще встречаются у взрослых. Это пневмония, сепсис в результате вторичной бактериальной инфекции (вследствие повреждения везикул) и энцефалит. У детей осложнения встречаются в 1% случаев и по большей части у тех, кто страдает иммунодефицитом. При таких обстоятельствах ветрянка может привести к смертельному исходу, как у взрослого, так и у ребенка.
Основным аргументом в агитации за прививку является тот факт, что вирус в организме переболевшего полностью не элиминируется. Он «спит» в нервных узлах и при ослаблении иммунитета может «просыпаться» и выходить на поверхность в форме опоясывающего лишая (герпеса зостер). Происходит это, как правило, уже в зрелом возрасте. По ходу нервных стволов на туловище появляются высыпания в виде маленьких пузырьков с прозрачным содержимым, по виду напоминающих обычный герпес. Иногда высыпания локализуются на лице по ходу тройничного нерва. Кожным проявлениям обычно предшествуют общее недомогание, повышение температуры, небольшой зуд, чувство покалывания, невралгические боли на месте будущих высыпаний. Самоисцеление наступает чаще всего через 2 – 4 недели, однако в некоторых случаях боли и зуд могут сохраняться месяцы и годы, такое состояние называется «постгерпетическая невралгия». Частота заболевания варьируется от 12 до 15 на 100 000 человек в возрасте 60–75 лет. У некоторых больных – около 2% из них с нормальным иммунитетом и 10% с иммунодефицитом – заболевание возникает повторно.
Насколько действенна вакцина от вируса варицелла-зостер? На некоторых российских медицинских порталах можно прочитать уверения в ее абсолютной эффективности: «… есть стопроцентная вероятность того, что привившись, вы не только обезопасите себя от осложнений ветрянки, но и своих еще не переболевших родственников и окружающих». Увы, ни одно медицинское вмешательство стопроцентной эффективностью не обладает. Данные производителя и многочисленных исследований разнятся, эффективность оценивается от 70% до 90%, но и это неплохой уровень защиты от заболевания.
Во-первых, поствакцинальные осложнения. Они включают в себя фебрильные судороги, анафилактический шок, опоясывающий лишай, синдром Гийена-Барре, энцефалит, тромбоцитопению. В США, где вакцинация от ветрянки введена в календарь детских прививок еще в 1995 году, к 1998 было зарегистрировано 67,5 осложнений на 100 000 доз вакцины, 14 из них – со смертельным исходом. В процентном отношении немного, однако, как мы видим, риск существует.
Важно отметить, что производители обоих вакцин, доступных в России (Оковакс и Варилрикс) предупреждают о том, что их нельзя вводить вместе с другими вакцинами, содержащими живой вирус, но не страшно совместное введение с препаратами инактивировнаных микроорганизмов, кроме антирабической вакцины (против бешенства). Сторонники осторожного подхода к вакцинации считают, что совмещать прививки вообще не желательно.
Пожалуй, главная проблема прививки от ветрянки заключается в том, что она не дает пожизненного иммунитета. Прививка Оковакс вводится однократно и дает защиту, по информации производителя, до 20 лет, однако чуть позже мы дадим слово специалисту, комментирующему эти данные. Прививка Варилрикс требует второй дозы для подкрепления выработки антител, защищает на 2,5 года.
Если вы задумались о том, какой выбор сделать для своего ребенка, начните с простого: сделайте анализ его крови на антитела к вирусу Варицелла-Зостер. Есть интереснейшее исследование канадских ученых, свидетельствующее о том, что 2/3 10-летних детей, не имевших записей о ветрянке в медицинской карточке, тем не менее, имеют против нее иммунитет. Возможно, эти дети перенесли инфекцию в абортивной форме (без сыпи), и ветрянка осталась не распознанной.
Если вы решаетесь на вакцинацию, помните о том, что вакцина содержит живой вирус Варицелла-Зостер, и в течение 6 недель после нее ребенок является носителем инфекции. В информационной листовке производители предупреждают о том, что в этот период необходимо избегать контактов с лицами, страдающими иммунодефицитом, потому что для них ветрянка представляет реальную угрозу жизни.
Противники вакцинации от ветрянки указывают на тот факт, что молодые мамы, вакцинированные в детстве и получившие нестойкий иммунитет, могут не передать его новорожденным малышам, поэтому в случае массовой вакцинации естественный иммунитет младенцев будет подорван, а вероятность передачи инфекции остается, ведь прививка не имеет 100% эффективности, да и в поствакцинальный период старший ребенок может заразить малыша.
Интересно, что медики США столкнулись с совершенно неожиданными последствиями: в то время, как заболеваемость ветрянкой среди детей резко сократилась, увеличилось количество случаев опоясывающего лишая среди взрослых. Это подтверждено рядом исследований, в том числе работой доктора наук Гари Голдмана, аналитика Программы контроля вируса варицелла департамента здравоохранения Лос-Анджелеса. Дело в том, что болевшие дети при контактах с переболевшими взрослыми естественным образом поддерживали их иммунитет против вируса и снижали риск опоясывающего лишая. В отсутствие естественной подпитки иммунитет взрослого падает, и вероятность заболеть герпесом зостер повышается. Голдман подчеркивает, что если сохранить массовую вакцинацию от ветрянки, через 50 лет заболеваемость опоясывающим лишаем вырастет на 42% среди взрослых до 50 лет.
Центр контроля заболеваемости США в ответ на исследование доктора Голдмана выступил с инициативой провести вакцинацию взрослых против варицеллы. «Введение прививки от вируса варицелла для взрослых для предотвращения эпидемии опоясывающего лишая, скорее всего, иметь успеха не будет, поскольку все предыдущие программы вакцинации взрослых всегда заканчивались неудачей», – считает Голдман.
Более того, эффективность самой вакцины от ветрянки также зависит от естественной ревакцинации, то есть подстегивания иммунитета за счет контакта с активными носителями вируса. «Причина, по которой в Японии вакцина (Оковакс. – М.С.) оказывалась эффективной в течение 20 лет, состояла в том, что только 20% японских детей были вакцинированы и получали иммунологическую подпитку в результате контакта с детьми, болевшими ветрянкой. Однако всеобщая вакцинация в США приведет к тому, что болезнь почти исчезнет, а значит, не станет естественного механизма подстегивания иммунитета, и население страны будет подвержено эпидемиям герпеса зостер», – считает доктор Голдман.
Как видим, коллективный иммунитет все-таки существует. Однако это гораздо более сложный механизм, чем простая вакцинация 95% населения. И индивидуальный и коллективный иммунитет представляют собой многофакторную систему, сбалансированную естественным образом, поэтому вмешательство в нее оборачивается порой неожиданными и весьма неприятными последствиями.
В российских статьях, посвященных прививке от ветрянки, часто говорится о том, что она введена в календарь детских прививок в большинстве европейских стран. На самом деле, это далеко не так. Например, министерство здравоохранения Великобритании не торопится внести эту прививку в план детской вакцинации, опасаясь эпидемии герпеса. Думается, что не последней причиной является и озабоченность тем, что до сих пор нет ответа на вопрос, каково суммарное действие все возрастающего количества детских прививок на здоровье новых поколений.
источник
Приказом Минздрава России от 13 апреля 2017 г. N 175н в приложение внесены изменения
Приложение N 1
к приказу Министерства здравоохранения РФ
от 21 марта 2014 г. N 125н
Национальный календарь профилактических прививок
16 июня 2016 г., 13 апреля 2017 г., 24 апреля 2019 г.
См. Порядок проведения профилактических прививок согласно национальному календарю профилактических прививок, приведенный в МУ 3.3.1889-04, утвержденных Главным государственным санитарным врачом РФ 4 марта 2004 г.
См. Методические указания МУ 3.3.1.1095-02 «Медицинские противопоказания к проведению профилактических прививок препаратами национального календаря прививок», утвержденные Главным государственным санитарным врачом РФ от 9 января 2002 г.
Категории и возраст граждан, подлежащих обязательной вакцинации
Наименование профилактической прививки
Первая вакцинация против вирусного гепатита В*(1)
Новорожденные на 3-7 день жизни
Вакцинация против туберкулеза*(2)
Вторая вакцинация против вирусного гепатита В*(1)
Третья вакцинация против вирусного гепатита В (группы риска)*(3)
Первая вакцинация против пневмококковой инфекции
Первая вакцинация против дифтерии, коклюша, столбняка
Первая вакцинация против полиомиелита*(4)
Первая вакцинация против гемофильной инфекции (группы риска)*(5)
Вторая вакцинация против дифтерии, коклюша, столбняка
Вторая вакцинация против гемофильной инфекции (группы риска)*(5)
Вторая вакцинация против полиомиелита*(4)
Вторая вакцинация против пневмококковой инфекции
Третья вакцинация против дифтерии, коклюша, столбняка
Третья вакцинация против вирусного гепатита В*(1)
Третья вакцинация против полиомиелита*(6)
Третья вакцинация против гемофильной инфекции (группа риска)*(5)
Вакцинация против кори, краснухи, эпидемического паротита
Четвертая вакцинация против вирусного гепатита В (группы риска)*(3)
Ревакцинация против пневмококковой инфекции
Первая ревакцинация против полиомиелита*(6)
Первая ревакцинация против дифтерии, коклюша, столбняка
Ревакцинация против гемофильной инфекции (группы риска)
Вторая ревакцинация против полиомиелита*(6)
Ревакцинация против кори, краснухи, эпидемического паротита
Вторая ревакцинация против дифтерии, столбняка*(7)
Ревакцинация против туберкулеза*(8)
Третья ревакцинация против дифтерии, столбняка*(7)
Третья ревакцинация против полиомиелита*(6)
Ревакцинация против дифтерии, столбняка — каждые 10 лет от момента последней ревакцинации
Дети от 1 года до 18 лет, взрослые от 18 до 55 лет, не привитые ранее
Вакцинация против вирусного гепатита В*(9)
Дети от 1 года до 18 лет (включительно), женщины от 18 до 25 лет (включительно), не болевшие, не привитые, привитые однократно против краснухи, не имеющие сведений о прививках против краснухи
Вакцинация против краснухи, ревакцинация против краснухи
Дети от 1 года до 18 лет (включительно) и взрослые до 35 лет (включительно), не болевшие, не привитые, привитые однократно, не имеющие сведения о прививках против кори; взрослые от 36 до 55 лет (включительно), относящиеся к группам риска (работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной и социальной сферы; лица, работающие вахтовым методом и сотрудники государственных контрольных органов в пунктах пропуска через государственную границу Российской Федерации), не болевшие, не привитые, привитые однократно, не имеющие сведений о прививках против кори
Вакцинация против кори, ревакцинация против кори*(10)
Дети с 6 месяцев, учащиеся 1-11 классов;
обучающиеся в профессиональных образовательных организациях и образовательных организациях высшего образования;
взрослые, работающие по отдельным профессиям и должностям (работники медицинских и образовательных организаций, транспорта, коммунальной сферы);
лица, подлежащие призыву на военную службу;
лица с хроническими заболеваниями, в том числе с заболеваниями легких, сердечно-сосудистыми заболеваниями, метаболическими нарушениями и ожирением
*(1) Первая, вторая и третья вакцинации проводятся по схеме 0-1-6 (1 доза — в момент начала вакцинации, 2 доза — через месяц после 1 прививки, 3 доза — через 6 месяцев от начала вакцинации), за исключением детей, относящихся к группам риска, вакцинация против вирусного гепатита В которых проводится по схеме 0-1-2-12 (1 доза — в момент начала вакцинации, 2 доза — через месяц после 1 прививки, 2 доза — через 2 месяца от начала вакцинации, 3 доза — через 12 месяцев от начала вакцинации).
*(2) Вакцинация проводится вакциной для профилактики туберкулеза для щадящей первичной вакцинации (БЦЖ-М); в субъектах Российской Федерации с показателями заболеваемости, превышающими 80 на 100 тыс. населения, а также при наличии в окружении новорожденного больных туберкулезом — вакциной для профилактики туберкулеза (БЦЖ).
*(3) Вакцинация проводится детям, относящимся к группам риска (родившимся от матерей носителей HBsAg, больных вирусным гепатитом В или перенесших вирусный гепатит В в третьем триместре беременности, не имеющих результатов обследования на маркеры гепатита В, потребляющих наркотические средства или психотропные вещества, из семей, в которых есть носитель HBsAg или больной острым вирусным гепатитом В и хроническими вирусными гепатитами).
*(4) Первая и вторая вакцинации проводятся вакциной для профилактики полиомиелита (инактивированной).
Сноска 5 изменена с 26 июля 2019 г. — Приказ Минздрава России от 24 апреля 2019 г. N 243Н
*(5) Вакцинация проводится детям, относящимся к группам риска (с болезнями нервной системы, иммунодефицитными состояниями или анатомическими дефектами, приводящими к резко повышенной опасности заболевания гемофильной инфекцией; с аномалиями развития кишечника; с онкологическими заболеваниями и/или длительно получающим иммуносупрессивную терапию; детям, рожденным от матерей с ВИЧ-инфекцией; детям с ВИЧ-инфекцией; недоношенным и маловесным детям; детям, находящимся в домах ребенка).
Сноска 6 изменена с 26 июля 2019 г. — Приказ Минздрава России от 24 апреля 2019 г. N 243Н
*(6) Третья вакцинация и последующие ревакцинации против полиомиелита проводятся детям вакциной для профилактики полиомиелита (живой); детям, относящимся к группам риска (с болезнями нервной системы, иммунодефицитными состояниями или анатомическими дефектами, приводящими к резко повышенной опасности заболевания гемофильной инфекцией; с аномалиями развития кишечника; с онкологическими заболеваниями и/или длительно получающим иммуносупрессивную терапию; детям, рожденным от матерей с ВИЧ-инфекцией; детям с ВИЧ-инфекцией; недоношенным и маловесным детям; детям, находящимся в домах ребенка) — вакциной для профилактики полиомиелита (инактивированной).
*(6.1) Вакцинация и ревакцинация детям, относящимся к группам риска, может осуществляться иммунобиологическими лекарственными препаратами для иммунопрофилактики инфекционных болезней, содержащими комбинации вакцин, предназначенных для применения в соответствующие возрастные периоды.
*(7) Вторая ревакцинация проводится анатоксинами с уменьшенным содержанием антигенов.
*(8) Ревакцинация проводится вакциной для профилактики туберкулеза (БЦЖ).
*(9) Вакцинация проводится детям и взрослым, ранее не привитым против вирусного гепатита В, по схеме 0-1-6 (1 доза — в момент начала вакцинации, 2 доза — через месяц после 1 прививки, 3 доза — через 6 месяцев от начала вакцинации).
*(10) Интервал между первой и второй прививками должен составлять не менее 3 месяцев.
Порядок проведения гражданам профилактических прививок в рамках национального календаря профилактических прививок
1. Профилактические прививки в рамках национального календаря профилактических прививок проводятся гражданам в медицинских организациях при наличии у таких организаций лицензии, предусматривающей выполнение работ (услуг) по вакцинации (проведению профилактических прививок).
2. Вакцинацию осуществляют медицинские работники, прошедшие обучение по вопросам применения иммунобиологических лекарственных препаратов для иммунопрофилактики инфекционных болезней, организации проведения вакцинации, техники проведения вакцинации, а также по вопросам оказания медицинской помощи в экстренной или неотложной форме.
Приказом Минздрава России от 13 апреля 2017 г. N 175н в пункт 3 внесены изменения
3. Вакцинация и ревакцинация в рамках национального календаря профилактических прививок проводятся иммунобиологическими лекарственными препаратами для иммунопрофилактики инфекционных болезней, зарегистрированными в соответствии с законодательством Российской Федерации, согласно инструкциям по их применению.
В случаях, предусмотренных национальным календарем профилактических прививок, допускается проведение вакцинации и ревакцинации иммунобиологическими лекарственными препаратами для иммунопрофилактики инфекционных болезней, содержащими комбинации вакцин.
4. Перед проведением профилактической прививки лицу, подлежащему вакцинации, или его законному представителю разъясняется необходимость иммунопрофилактики инфекционных болезней, возможные поствакцинальные реакции и осложнения, а также последствия отказа от проведения профилактической прививки и оформляется информированное добровольное согласие на медицинское вмешательство в соответствии с требованиями статьи 20 Федерального закона от 21 ноября 2011 г. N 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации»*.
5. Все лица, которым должны проводиться профилактические прививки, предварительно подвергаются осмотру врачом (фельдшером)**.
6. При изменении сроков вакцинации ее проводят по предусмотренным национальным календарем профилактических прививок схемам и в соответствии с инструкциями по применению иммунобиологических лекарственных препаратов для иммунопрофилактики инфекционных болезней. Допускается введение вакцин (кроме вакцин для профилактики туберкулеза), применяемых в рамках национального календаря профилактических прививок, в один день разными шприцами в разные участки тела.
7. Вакцинация детей, которым иммунопрофилактика против пневмококковой инфекции не была начата в первые 6 месяцев жизни, проводится двукратно с интервалом между прививками не менее 2 месяцев.
8. Вакцинация детей, рожденных от матерей с ВИЧ-инфекцией, осуществляется в рамках национального календаря профилактических прививок в соответствии с инструкциями по применению иммунобиологических лекарственных препаратов для иммунопрофилактики инфекционных болезней. При вакцинации таких детей учитываются: ВИЧ-статус ребенка, вид вакцины, показатели иммунного статуса, возраст ребенка, сопутствующие заболевания.
9. Ревакцинация детей против туберкулеза, рожденных от матерей с ВИЧ-инфекцией и получавших трехэтапную химиопрофилактику передачи ВИЧ от матери ребенку (во время беременности, родов и в периоде новорожденности), проводится в родильном доме вакцинами для профилактики туберкулеза (для щадящей первичной вакцинации). У детей с ВИЧ-инфекцией, а также при обнаружении у детей нуклеиновых кислот ВИЧ молекулярными методами ревакцинация против туберкулеза не проводится.
10. Вакцинация живыми вакцинами в рамках национального календаря профилактических прививок (за исключением вакцин для профилактики туберкулеза) проводится детям с ВИЧ-инфекцией с 1-й и 2-й иммунными категориями (отсутствие иммунодефицита или умеренный иммунодефицит).
11. При исключении диагноза ВИЧ-инфекции детям, рожденным от матерей с ВИЧ-инфекцией, проводят вакцинацию живыми вакцинами без предварительного иммунологического обследования.
12. Анатоксины, убитые и рекомбинантные вакцины в рамках национального календаря профилактических прививок вводят всем детям, рожденным от матерей с ВИЧ-инфекцией. Детям с ВИЧ-инфекцией указанные иммунобиологические лекарственные препараты для иммунопрофилактики инфекционных болезней вводятся при отсутствии выраженного и тяжелого иммунодефицита.
13. При проведении вакцинации населения используются вакцины, содержащие актуальные для Российской Федерации антигены, позволяющие обеспечить максимальную эффективность иммунизации.
14. При проведении вакцинации против гепатита В детей первого года жизни, против гриппа детей с 6-месячного возраста, обучающихся в общеобразовательных организациях, беременных женщин используются вакцины, не содержащие консервантов.
* Собрание законодательства Российской Федерации, 2012, N 26, ст. 3442; N 26, ст. 3446; 2013, N 27, ст. 3459; N 27, ст. 3477; N 30, ст. 4038; N 39, ст. 4883; N 48, ст. 6165; N 52, ст. 6951.
** Приказ Министерства здравоохранения и социального развития Российской Федерации от 23 марта 2012 г. N 252н «Об утверждении Порядка возложения на фельдшера, акушерку руководителем медицинской организации при организации оказания первичной медико-санитарной помощи и скорой медицинской помощи отдельных функций лечащего врача по непосредственному оказанию медицинской помощи пациенту в период наблюдения за ним и его лечения, в том числе по назначению и применению лекарственных препаратов, включая наркотические лекарственные препараты и психотропные лекарственные препараты» (зарегистрирован Министерством юстиции Российской Федерации 28 апреля 2012 г., регистрационный номер N 23971).
источник