Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
На сегодняшний день можно говорить о существовании двух основных видов оспы – ветряной и натуральной. Ветряная оспа является относительно безобидной, по сравнению с натуральной. Эпидемии натуральной оспы бушевали в России и на территории Европы примерно с X века, хотя отдельные упоминания об этой страшной болезни имеются и у древнеримских историков. Природные очаги оспы находятся в районе Восточной Сибири, Китая и Индии, и именно там эта инфекция появилась впервые. В Индии и Китае X века натуральная оспа уносила жизни от трети до половины населения. В Европу впервые оспу занесли солдаты армии Александра Македонского, а затем распространили по всему материку турки-османы, совершая свои завоевательные походы.
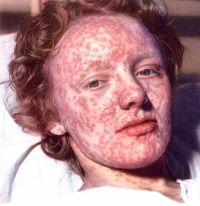
Смертность от натуральной оспы составляла от 50 до 70%, причем инфекция была так распространена, что в особых приметах полицейских сводок Франции XVII века указывалось – «не имеет следов оспы». Учитывая огромные масштабы эпидемий и разработку эффективных и безопасных вакцин, Всемирная организация здравоохранения в 60-х годах провозгласила намерение ликвидировать страшную инфекцию. В итоге в 1980 году оспа была побеждена, а последний подтвержденный случай был зарегистрирован в 1978 г. в Бангладеше. В связи с успешной ликвидацией черной (натуральной) оспы в мире, прививки против нее были отменены в 1980-х годах.
Однако сегодня специалисты вирусологи и эпидемиологи крайне обеспокоены, поскольку вирус черной оспы перешел на человекоподобных обезьян. Это означает, что он может вновь перейти в человеческую популяцию, когда коллективный иммунитет полностью исчезнет. Сегодня число не привитых от оспы людей огромно – это несколько поколений, которые родились после 80-го года. Но живы еще и предыдущие поколения, которые были привиты от оспы, именно благодаря этим людям и сохраняется коллективный иммунитет. В связи со сложившейся эпидемиологической обстановкой учены думают о целесообразности введения прививки от черной оспы вновь.
На сегодняшний день в России прививка от оспы в плановом порядке делается людям, которые могут заразиться этой инфекцией по роду своей работы. Кроме того, имеется запас вакцин для прививания людей в случае обнаружения оспы на территории страны. На сегодняшний день в России имеются три вида противооспенных вакцин, которые применяются для разных целей:
1. Вакцина оспенная сухая живая (применяется накожно).
2. Вакцина оспенная сухая инактивированная (применяется для двухэтапной вакцинации против оспы).
3. Вакцина оспенная эмбриональная живая, в таблетках, предназначенных для орального применения (ТЭОВак).
Противооспенная вакцина в таблетках применяется исключительно для ревакцинации, то есть для активации иммунитета у привитых ранее людей. Инактивированная сухая вакцина содержит убитые вирусы оспы, и используется для первичного прививания, причем для создания иммунитета против инфекции требуется две дозы. Сухая оспенная вакцина с живыми ослабленными вирусами применяется для экстренного прививания, причем для формирования иммунитета достаточно одной дозы. Для проведения прививки от оспы необходимы специальные стерильные инструменты.
Сухая живая оспенная вакцина содержит ослабленные вирусы, которые получают путем выращивания их на кожных покровах телят крупного рогатого скота. Сухой препарат содержит 5% пептон и фенол в качестве стабилизатора и консерванта. Отдельно в стерильные ампулы запаивают растворитель для вакцины – 50% глицерин. Данный тип вакцины выпускают в ампулах по 10 и по 20 доз. Сухая вакцина при температуре 2 – 8 o С сохраняет свои свойства в течение 2 лет, а растворитель – 3 года.
Сухая инактивированная оспенная вакцина содержит убитые вирусы, которые выращивают на кожных покровах телят. Затем оспенные дефекты снимают с кожи телят, а вирусы убивают при помощи облучения радиоактивным кобальтом – 60. В качестве растворителя для сухой вакцины используют стерильный физиологический раствор.
Именно эта вакцина применялась в СССР для массового оспопрививания населения до 1980 года. Прививка проводилась в два этапа. Но этот тип вакцины можно применять только для первичной прививки, а ревакцинацию им проводить нельзя. Вакцина выпускается в стерильных ампулах по 10 доз, ее свойства сохраняются в течение 2 лет при температуре 2 – 8 o С.
Живая оспенная вакцина в таблетках применяется орально, исключительно для ревакцинации. Нельзя использовать вакцину у ранее непривитых людей. Таблетки содержат живые и ослабленные вирусы оспы, которые выращивают в куриных эмбрионах. В качестве стабилизатора применяют лактозу, а в качестве наполнителей – сахарозу, ванилин и стеарат кальция. Снаружи таблетки покрыты ацетилфталилцеллюлозной оболочкой, касторовым маслом и олеиновой кислотой. Одна таблетка – это одна доза прививки для ревакцинации.
Таблетка окрашена в серо-белый или коричневый цвет, отчетливо и приятно пахнет ванилином, сладкая на вкус. Выпускаются таблетки оспенной вакцины в блистерах или стеклянных флаконах.
1. Работники территориальных органов по эпидемиологическому надзору.
2. Врачи, медицинские сестры и санитарки инфекционных отделений и больниц.
3. Врачи, лаборанты и санитарки вирусологических лабораторий.
4. Врачи, медицинские сестры и санитарки дезинфекционных подразделений.
5. Весь персонал больниц, скорой помощи и выездных бригад, который работает в очаге распространения оспы.
Сегодня в плановом порядке применяется двухэтапная вакцинация от натуральной оспы. На первом этапе подкожно вводят инактивированную оспенную вакцину, а на втором этапе через неделю прививают живую вакцину на кожной поверхности плеча. Все вышеперечисленные работники проходят вакцинацию от оспы, ревакцинация проводится через 5 лет. Экспериментаторы и ученые, работающие непосредственно с культурой вирусов черной оспы, должны проходить ревакцинацию один раз в 3 года.
В случае обнаружения случаев заболевания черной оспой на территории России, вакцинируют от оспы всех людей, проживающих в регионе, и всех работников, которые направляются в эту местность для выполнения своих обязанностей, в том числе медицинский персонал. Если люди были привиты раннее, то перед попаданием в очаг вспышки должны обязательно пройти ревакцинацию. Кроме того, отдельно выявляют все контакты заболевшего оспой, и прививают всех этих людей.
Если человек выезжает в потенциально опасные регионы, или род его деятельности связан с потенциальным риском инфицирования вирусом натуральной оспы (например, люди, работающие с человекоподобными обезьянами), он может обратиться в поликлинику по месту жительства и подать ходатайство о вакцинации. В этом случае вакцина специально заказывается, и человека прививают, а сведения об этом заносят в медицинскую документацию.
Второй этап вакцинации заключается в накожном нанесении живой оспенной вакцины на наружную часть плеча. Для нанесения вакцины выбирают место без рубцов от предыдущих прививок. Накожное нанесение можно осуществить методом скарификации или множественных вколов.
Для метода скарификации применяют оспопрививальное перо, а для множественных вколов – бифуркационную иглу с двумя зубьями. Перед нанесением вакцины участок кожи протирается спиртом и оставляется высыхать. Затем, при применении скарификационного метода, стеклянной палочкой на кожу наносят каплю вакцины. Затем растягивают кожу в области нанесения вакцины, и оспопрививательным пером надрезают кожу на 5 мм так, чтобы образовалась царапина, которая не кровоточит. Пером втирают вакцину в надрез, и оставляют кожу открытой в течение 10 минут. Если проводится ревакцинация, то наносят две капли вакцины и делают, соответственно, два надреза оспопрививальным пером. После прививки края разреза должны припухнуть и покраснеть.
Для метода множественных вколов берется бифуркационная игла, которая окунается в вакцину. Затем этой иглой производят пять уколов на коже, в пределах 0,5 см. Если человек ревакцинируется, то проводится 15 уколов. После уколов на коже выступают капли лимфы и крови, а её поверхность остается открытой в течение 10 минут.
В течение последующих 3 недель (21 дня) следует аккуратно относиться к месту прививки — его нельзя тереть, раздражать, расчесывать и обильно мочить. После появления корочек, и до их отпадения, необходимо накладывать марлевую сухую повязку на место инъекции, а также носить одежду с длинным рукавом из натуральных тканей. Повязку меняйте каждый день, при этом не прикасайтесь руками к ранке и не пытайтесь оторвать корочки. После смены повязки обязательно мойте руки.
Живая таблетированная вакцина против оспы используется только для ревакцинации. Таблетку можно принимать только при отсутствии серьезных заболеваний и ранок в полости рта. Вакцина в виде таблетки медленно рассасывается человеком во рту. После приема таблетированной вакцины, в течение получаса необходимо воздерживаться от курения, еды, питья и частого сглатывания слюны.
Все прививки и ревакцинации от натуральной оспы заносятся в медицинскую документацию. Если применяется одноэтапный метод прививания от оспы, то на кожу сразу наносится препарат методом скарификации или множественных вколов. При таком одноэтапном методе оспопрививания чаще наблюдаются осложнения, а реакции выражены сильнее, чем при двухэтапном варианте.
Первая прививка от черной оспы делается инактивированной вакциной, поэтому практически не вызывает реакций со стороны организма человека. Однако от четверти до трети привитых через сутки после процедуры могут увидеть легкое покраснение на месте введения препарата. Покраснение может сопровождаться формированием небольшого уплотнения. Кроме местной реакции в виде красноты и уплотнения, возможно небольшое повышение температуры (до 37,5 o С). Эти реакции проходят самостоятельно в течение 1 – 2 дней.
Если вакцинация проводится одноэтапным методом (скарификационным или множественными вколами), то после попадания препарата в кровь могут развиваться более сильные реакции. В этом случае в месте нанесения вакцины формируются прививочные элементы. Через 3 – 4 суток после нанесения вакцины в этом месте формируется припухлость, покраснение и небольшая папула, постепенно увеличивающаяся в размерах. К 6 суткам вокруг папулы образуется красный ободок, и она переходит в везикулу — небольшой пузырек, наполненный жидкостью. Через 2 – 4 суток везикула переходит в пустулу, на месте которой образуется короста. После полного заживления ранки короста отпадает, а на ее месте остается рубец. Вся прививочная реакция от момента образования папулы до отпадения корочки протекает обычно в течение 21 дня.
В период образования вакцинальной коросты могут появляться и другие симптомы, например, повышение температуры вплоть до 39,0 o С, головная боль, воспаление лимфососудов, недомогание, слабость. Состоятельность прививки оценивают на 8 сутки после вакцинации. Прививка считается хорошей, если образовалась пустула. Если прививка оказалась неэффективной, то проводят вторичную вакцинацию на другом плече.
Данные постпрививочные реакции развиваются только у тех, кто прививается от оспы впервые. Если же человек проходит ревакцинацию методом скарификации или множественных вколов, то все реакции протекают значительно быстрее. Формирование папулы и ее схождение проходит в течение 4 – 5 суток, а у некоторых людей — за 1 – 2 дня. В редких случаях папула может превращаться в везикулу. Состояние прививки оценивают на 2 – 4 сутки после ревакцинации. Ревакцинация считается состоявшейся, если на коже сформировалась папула, пустула, везикула, покраснение или уплотнение.
В редких случаях возможно развитие сильной реакции на вторую прививку от оспы, которая выражается в повышении температуры тела до 39,0 o С, формировании обширного участка красноты и отека, а также образовании нескольких папул. Возможно появление сыпи.
Эффективность прививки оценивают на 8 сутки после проведения вакцинации. Ели на месте нанесения препарата развилась пустула, то прививка привела к хорошему результату.
Сегодня многих людей интересует, делали ли им прививки от оспы, поскольку какие-то шрамы на плече есть, но вот от каких они вакцинаций — практически никто не помнит. В СССР вакцинация против оспы была отменена в 1978 – 1982 годах. Это означает, что все дети, родившиеся после 1982 года, уже не получали прививку от натуральной оспы. Многие пытаются возразить: «А как же шрам на плече? Ведь это оспина!». К сожалению, имеет место путаница, когда люди шрам от вакцины БЦЖ (против туберкулеза) принимают за характерную «оспину».
Шрам прививки от оспы достаточно крупный – от 5 до 10 мм в диаметре, причем кожа несколько утоплена. Вся поверхность шрама покрыта характерными неровностями в виде выпуклостей и точек, которые напоминают рытвины. Это шрам хорошо заметен на плече людей, которые родились ранее 1983 года. Кроме того, люди, привитые от оспы, имеют шрамы на обоих плечах.
Поколение людей, родившихся после 1982 года, не получало прививки от оспы, но вакцинировалось против туберкулеза. Прививка от туберкулеза также заживает с формированием шрама. Они, как правило, очень маленькие, еле заметные на коже плеча. Шрамов может быть один или два. Если прививка БЦЖ заживала с образованием большой корочки (максимум 1 см в диаметре), то шрам может быть крупным, и по размерам очень похожим на оспенный. Однако поверхность шрама от БЦЖ — ровная, гладкая, а не изрытая, в отличие от «оспины».
В настоящее время детей от оспы в плановом порядке не прививают. Если человеку по каким-либо причинам понадобилось вакцинироваться от оспы, то это можно сделать в любом возрасте, при отсутствии противопоказаний. Ребенка рекомендуется прививать не ранее 1 года, в случае необходимости. Рассмотрим, когда делается прививка от оспы при наличии различных патологий:
| Через какое время после выздоровления делается прививка от оспы | Заболевание |
| Сразу после выздоровления | Анемия вследствие дефицита железа, фолиевой кислоты, витамина В12 и т.д. |
| Бронхит | |
| Через 2 месяца | Любая острая патология |
| Ожоги | |
| Герпетические высыпания на коже | |
| Ветряная оспа | |
| Гнойничковые поражения кожи | |
| Хронический тонзиллит | |
| Аденоиды | |
| Любые операции | |
| Через 3 месяца | Хронический отит |
| Через полгода | Инфекционный гепатит (за исключением С) |
| Инфекция, вызванная менингококком | |
| Хронические инфекции, в том числе сепсис | |
| Патология желчевыводящих протоков | |
| Токсическое поражение почек (отравление солями тяжелых металлов и т.д.) | |
| Аллергические реакции | |
| Через год | Хроническое воспаление легких |
| Через три года | Пиелонефрит |
При наличии некоторых заболеваний прививка от оспы может быть поставлена только после осмотра узким специалистом, который оценит состояние человека, и способность адекватно перенести вакцинацию. К состояниям, при наличии которых необходим обязательный допуск специалиста к прививке от оспы, относят следующие:
- гидроцефалия;
- синдром Дауна;
- болезнь Литтля;
- травматические повреждения центральной нервной системы;
- судороги в прошлом, на фоне высокой температуры;
- патология психики;
- гипертония;
- порок сердца;
- стенокардия.
Осложнения прививки от натуральной оспы развиваются исключительно на фоне недиагностированных состояний организма, при которых вакцинация должна была быть отложена, или противопоказана в принципе. Основой развития осложнений после прививки от черной оспы является наличие любых аллергий и иммунодефицитов любого происхождения.
Прививка от натуральной оспы может привести к развитию следующих осложнений:
- генерализованная вакциния (появление множественных оспенных высыпаний);
- некротическая и гангренозная вакциния (отмирание тканей в области появления оспенных высыпаний на различных участках кожи);
- вакцинальная экзема;
- менингоэнцефалит;
- энцефаломиелит;
- полирадикулоневрит;
- обострение любых имеющихся хронических патологий.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник
Сегодня, при слове оспа каждому приходит на ум улыбающийся ребенок в мелких красных пятнах. Ветрянка — не особенно опасное заболевание, если им переболеть в детском возрасте. Однако всего пол века назад человечество вступило на трудный путь борьбы с другой, более опасной оспой — натуральной. На протяжении многих веков 1/6 — 1/8 часть всех заболевших натуральной оспой погибала. Прививка от оспы в нашей стране стала ставиться в 1924 году, а уже к 1936 году страшное заболевание было побеждено. Была еще одна незначительная вспышка в Москве в 1960 году, после чего в СССР перестали делать прививки от оспы в 1978 — 1982 году. Связано это было с тотальной массовой вакцинацией во всем мире и с тем, что в 1980 году ВОЗ объявил о ликвидации оспы.
На сегодняшний день прививка от черной (натуральной) оспы в России не ставится, иммунизация от оспы в России отменена. Вирус существует только в 2 лабораториях в мире: в США в CDC и в ГНЦ ВБ Вектор в России. В США последняя вакцинация среди военнослужащих проводилась в 2001 году в связи с опасениями применения вируса в качестве биологического оружия. Тем не менее, прививка от натуральной оспы существует и хранится на случай возобновления заболевания.
С 2020 года в национальный прививочный календарь вводится вакцинация от ветряной оспы. И сегодня прививки от оспы могут поставить все желающие. В странах, в которых прививка от ветрянки входит в прививочный календарь заболевают ветряной оспой всего 3% людей в легкой форме. Заболевание протекает без осложнений и сопутствующих смертей. Вакцинация против ветряной оспы необходима по ряду следующих причин:
- ветрянка может привести к летальному исходу;
- ветрянка может вызвать следующие осложнения: пневмонию, энцефалит, менингит, воспаление сосудов, инфекции крови, костей, сосудов, кожные инфекции. С возрастом летальность и риск осложнений увеличиваются до 50%;
- у 10-20% переболевших ветрянкой спустя годы заболевания возникает болезненный опоясывающий герпес;
- при заболевании в первые двадцать недель беременности и непосредственно перед родами ветрянка может вызвать патологии и поражения плода;
- заболевание может очень легко передаваться от человека к человеку. Заразиться можно даже в помещении, в котором 2 часа назад находился больной человек.
Как называется прививка от ветряной оспы? В России зарегистрированы 2 вакцины:
- французская вакцина Окавакс;
- бельгийская Варилрикс.
Оба препарата содержат ослабленные живые вирусы-Зостер. У обоих вакцин примерно одинаковая эффективность, но есть различия в количестве доз и в технике вакцинации.
И Окавакс и Варилрикс подходят и для профилактики заболевания и при необходимости вакцинации после контакта с больным ветряной оспой. Если ввести Варилрикс в течение 72 часов после встречи с больным, то заболевание будет эффективно предотвращено. Достоверно известно, что прививка поставленная в первые 3 дня после контакта более чем 90% случаев эффективна. На 4-е сутки ее эффективность снижается, но предотвращается развитие тяжелых форм инфекции.
Вакцина для профилактики ветряной оспы Окавакс ставится 1 раз в дозе 0,5 мл. В комплекте идут 2 флакона: с высушенными вирусами и с растворителем. Весь препарат вводится одномоментно. Обычно Окавакс ставится подкожно, в плечо, но можно поставить Окавакс и внутримышечно.
После Окавакса в течение 2 недель нельзя ставить любые препараты крови и иммуноглобулины, так как они снижают эффективность вакцинации. Окавакс можно ставить со всеми другими прививками в разные части тела, кроме БЦЖ. После любой другой прививки иммунизация Окаваксом проводится только через месяц.
Варилрикс лицензирован больше чем в 92 странах, в том числе в Германии, Великобритании, Франции, Италии, Испании, Канаде. На сегодняшний день поставлено больше одиннадцати миллионов прививок по всему миру.
Вакцина Варилрикс представляет собой комплект, состоящий из шприца, наполненного раствоителем и флакона с порошком. Варилрикс вводится в/м или подкожно в плечо. Необходимо сделать 2 прививки с промежутком в 1,5 – 3 месяца. Для профилактики после контакта ставится одна доза. Если ветрянка предотвращена, для выработки иммунитета ставится вторая доза через 1,5 – 2 месяца. Эффективность двух прививок составляет 98–100%. Варилрикс нельзя делать одновременно с БЦЖ и прививкой от бешенства. Если прививка ставится одновременно с другими, то вводятся они в разные участки тела.
После первой прививки от оспы через 1 – 3 недели может подняться температура и на коже может появиться сыпь. Это признаки активного формирования иммунитета, которые связаны с попаданием в организм живого вируса. Это не инфекция, а всего лишь ветряноподобные симптомы, которые проходят сами собой через несколько дней.
В случае, когда вакцинация от ветряной оспы была проведена человеку с низким иммунитетом (после перенесенного онкозаболевания, лечения кортикостероидами, химиотерапии и пр.) может проявиться заболевание в легкой форме. Такая ветрянка осложнений не вызывает практически никогда.
Нужно отметить, что как и после любой прививки, после прививки от ветряной оспы могут развиться некоторые неопасные локальные реакции. Отечность, краснота, уплотнение, небольшая болезненность — все это проявляется в первый день и проходит буквально через сутки-двое.
У 5% людей могут проявиться так называемые отсроченные реакции:
- небольшая температура;
- появление сыпи аналогичной, как при ветрянке;
- зуд кожи;
- недомогание;
- слабость;
- увеличение лимфоузлов.
Такие реакции могут развиться в течение 1-3 недель после прививки. Проходят реакции, как правило, самостоятельно и не требуют какого-либо лечения.
Чтобы уменьшить вероятность возникновения постпрививочных реакций не следует вакцинироваться в следующих случаях:
- при беременности и кормлении грудью, состояниях острого иммунодефицита, аллергических проявлениях после первой прививки — вакцинация не проводится;
- при ОРЗ и кишечных инфекциях — прививку от оспы можно ставить через 2-4 недели после выздоровления;
- после обострения хронических заболеваний — через месяц;
- после менингита — через полгода;
- за месяц перед проведением хирургических операций.
Некоторых беспокоит шрам от прививки от оспы. Образование шрама на месте укола считается нормальной реакцией организма, свидетельствующей об эффективности иммунизации. Шрам после введения вакцины от ветряной оспы образуется поэтапно. Сначала появляется припухлость с покраснением, потом формируется папула. Около папулы образуется красный ободок. Потом постепенно формируется везикула, покрывающаяся коростой.
После отпадения коросты на месте укола образуется рубец. Постепенно шрам на плече немного рассасывается и становится практически незаметным. Процесс может сопровождаться повышением температуры до 39°С, слабостью, головной болью, воспалением лимфоузлов.
Восприимчивость к вирусу у не привитого и не переболевшего человека очень высока: из 100 контактировавших с заболевшим человеком заболевают практически все. В каком возрасте вакцинируются от оспы? Вакцину можно поставить в любом возрасте, однако ВОЗ дает рекомендации ставить прививку от одного года до двух лет. Дети до 13 лет получают одну дозу вакцины.
Иммунитет после прививки работает до 30 лет. Программ ревакцинации от ветряной оспы не разработано, прививка ставится один раз. Однако в развитых странах периодически проводятся дополнительные иммунизации, когда прививку получают не привитые и не болевшие граждане. Это необходимо для уменьшения количества дикого вируса.
В России ревакцинация проводится только больным из группы риска, у которых эффективность прививок ниже.
К группам риска относятся:
- больные лейкозом;
- пациенты перед трансплантацией органов;
- онкобольные проходящие все виды лечения;
- лица, получающие иммунодепрессанты.
На сегодняшний день прививка от оспы ставится платно. То есть, человек может приобрести вакцину в аптеке и привезти ее в поликлинику, соблюдая правила транспортировки, где ее поставят бесплатно. Можно поставить в любом медицинском центре, где она есть.
источник
Шрам, который есть практически у каждого россиянина на левом предплечье, многие считают следом, оставшимся от вакцинации против оспы. Такая прививка была обязательной во времена Советского Союза, но после 1978 года случаев заражения стало заметно меньше, а в 1980 году практически повсеместно эту прививку отменили. Почему же у тех, кто рожден позже 1980-1983 годов на предплечье тоже есть похожий шрамик, а иногда даже два? Причиной стала совсем другая процедура.
В мышцы левой руки ставят укол БЦЖ, в котором содержатся ослабленные туберкулезные палочки. Повсеместная вакцинация именно в плечо была введена как раз после отмены прививок от оспы. Шрамы от двух разных вакцинаций имеют сходства, из-за которых их часто путают, и различия, которые помогут определить верную причину рубца.
Рубец, оставшийся от оспы всегда имеет характерный атрофический рельеф, по уровню он расположен ниже уровня кожи, покрыт как будто волнами. По цвету бледный, на 1-6 тонов бледнее окружающих тканей. Какой будет пигментация атрофированного участка эпидермиса – зависит от индивидуальных особенностей синтеза меланина. По диаметру есть индивидуальные различия, у кого-то он достигает 5 мм в поперечине, а у кого-то – более 10 мм. Если человек сильно пополнел или накачал мышцы руки, атрофический шрам увеличится по площади. Оспа провоцирует воспалительный процесс с травмой верхних и средних слоев эпидермиса, поэтому в месте проникновения инфекции происходит активная выработка фибрина. У этого белка есть некоторые интересные особенности – в фиброзной ткани не растут волосы, не проходят потовые железы, под воздействием ультрафиолета она практически не синтезирует меланин. Поэтому шрамик от оспы не загорает и не имеет волосяного покрова.
Интересно! От оспы остается только один, а не два и не три шрама. Если у человека, рожденного позже 1982-1983 годов есть 2 круглых рубца, один из которых более заметный, а другой – менее, причиной рубцевания послужила точно не оспа.
От БЦЖ остается один или два шрама в зависимости от методики проведения вакцинации и от индивидуальных особенностей организма. Некоторые люди имеют исключительно незаметные рубцы от БЦЖ, которые практически не выделяются на фоне обычной кожи. По характеру рубец от такой прививки скорее нормотрофический, он не западает и не возвышается над уровнем кожи. Его поверхность имеет ровную текстуру, без волн или рытвин, из-за чего его легко отличить от всех других рубцов после прививок. Диаметр шрама колеблется от 7 мм до 15 мм, многое зависит от того, как заживала прививка. Если в процессе регенерации кожа получила сильные повреждения (воспалительный процесс проходил с образованием корочек, с нагноением), то шрам будет глубже и больше.
Если реакция была спокойной – спустя 10-20 лет его вообще сложно будет различить на плече.
Оба вида рубцов поддаются коррекции, если кожу предплечья нужно сделать идеальной, можно прибегнуть к эстетической медицине. Если с момента образования рубца от оспы или БЦЖ прошло более 2 лет, следующие средства применять бесполезно:
- силиконовые пластыри;
- многочисленные заживляющие мази с гепарином;
- крема и мази с силиконом;
- скрабы и обертывания;
- ультрафиолет;
- гели;
- криодеструкцию;
- буки-терапию.
По мнению дерматологов, воздействовать на старый шрамик от оспы или от БЦЖ лучше всего с помощью:
При этом важно соблюдать правила по уходу за кожей после процедуры. Если атрофический рубец большой по площади или глубокий, потребуется не один, а несколько визитов к косметологу.
Вот уже более 30 лет не делают прививку от настоящей оспы, шрамы на плечах соотечественников остались, как напоминание о эпидемиях этой побежденной болезни. Молодежь и дети даже и не подозревают, почему такая отметина есть у всего старшего поколения.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Мы будем очень благодарны, если вы оцените ее и поделитесь в социальных сетях
источник
Стоит ли бить тревогу, если прививка БЦЖ покраснела, или просто подождать, когда покраснение пройдет само по себе? Многих родителей очень пугает, когда краснеет прививка БЦЖ.
- Что значит, если прививка БЦЖ покраснела и припухла?
- Когда и для чего делается прививка?
- Каким образом происходит заживление прививки?
- Какие симптомы должны вызывать тревогу?
- БЦЖ покраснела — что делать?
- Причины покраснения прививки БЦЖ
- Что делать?
- Почему чешется прививка БЦЖ у взрослого
- БЦЖ, как защита от туберкулеза
- Последствия проведенной вакцинации
- Опасные последствия вакцинации
- Первые симптомы туберкулеза
- Лаборатории ПЦР и выявление туберкулеза
- Базальная температура от А до Я
- Покраснела прививка на левом плече
- Читать комментарии 11:
- Чешется шрам от прививки
- Мама не пропустит
- Форум для родителей о детском здоровье на ЧАДО.РУ
- Новости:
- Автор Тема: Покраснение на месте БЦЖ (Прочитанораз)
- Почему покраснела прививка БЦЖ?
- Зачем делается прививка?
- Когда происходит вакцинация?
- Как заживает прививка БЦЖ?
- Виды реакций на БЦЖ и правила ухода за прививкой
- Что делать, если появилась температура после вакцинации БЦЖ?
- Случаи, когда вакцинация БЦЖ запрещена
- Ревакцинация БЦЖ
- Что такое ревакцинация
- Состав вакцины БЦЖ
- Кому противопоказана повторная вакцинация против туберкулеза
- Зачем нужна вакцинация БЦЖ в 7 лет
- Когда делают БЦЖ взрослым
- Профилактика туберкулеза у детей
- Манту перед БЦЖ
- Прививка от туберкулеза, если проба манту отрицательная
- Нормальная реакция на БЦЖ
- Прививка БЦЖ покраснела
- Повышенная температура после прививки
- Прививка БЦЖ гноится
- Осложнения после БЦЖ
- Что делать, если после прививки АКДС у ребенка на ноге появилась шишка, покраснение или уплотнение в месте укола?
- Нормальная реакция организма на прививку АКДС
- Отек участка бедра или опухоль всей ножки
- Инфильтрат (шишка, уплотнение) в месте укола
- Покраснение и зуд
- Абсцесс как осложнение после вакцинации и методы его лечения
- Помощь ребенку при выраженной реакции организма на АКДС
- Мази и гели для устранения шишки и покраснения
- Другие способы борьбы с поствакцинальной реакцией в домашних условиях
- Прививка БЦЖ — состав, правила вакцинации, реакции и осложнения
- Расшифровка прививки БЦЖ
- Состав вакцины
- Делать ли прививку БЦЖ?
- Кому рекомендована прививка БЦЖ?
- Вакцинация новорожденных в роддоме
- Прививки БЦЖ детям
- Вакцинация после прививки БЦЖ
- Календарь прививок БЦЖ
- Когда делают прививку БЦЖ?
- Место инъекции вакцины
- Где сделать прививку БЦЖ?
- Как выглядит вакцина БЦЖ?
- Как заживает прививка БЦЖ?
- Нет следа от инъекции БЦЖ
- Реакция на вакцину
- Осложнения прививки БЦЖ
- Прививка БЦЖ: реакции и осложнения — видео
- Противопоказания к прививке БЦЖ
- Вакцина БЦЖ–м
Какие признаки должны вызывать опасения? Ответы на данные вопросы вы найдете в этой статье.
Чтобы понять, по каким причинам прививка может покраснеть, следует изучить информацию о том, для чего делается эта прививка и каков состав вакцины.
Делается прививка для того, чтобы защитить ребенка от туберкулеза. Ребенок еще не обладает крепким иммунитетом, поэтому он с легкостью может подхватить это опасное заболевание, находясь рядом с зараженным взрослым. При этом заражение может произойти даже в том случае, если малыш оказался возле человека, болезнь которого протекает в скрытой форме.
Главным компонентом вакцины является бацилла Кальметта-Герена. Изготавливается вакцина из препарата туберкулезной палочки, вызывающей заболевание у крупного рогатого скота. Однако микроорганизмы ослаблены благодаря специальной обработке, поэтому ребенок ни при каких обстоятельствах не заболеет после прививки.
Обычно вакцина вводится три раза. Первый раз прививка делается спустя 3-7 дней после появления малыша на свет. После этого вакцина вводится, когда ребенок достигнет возраста 7 лет. Последняя прививка делается в 14 лет. В случае необходимости вакцинация может проводиться чаще: иногда это необходимо в том случае, если родственник ребенка болен туберкулезом или он проживает в неблагоприятной обстановке, где велик риск заразиться этим опасным заболеванием.
После прививки вырабатывается иммунитет сроком примерно на 20 лет, после чего действие препарата постепенно проходит. После этого ревакцинация уже не будет давать нужного эффекта.
Бытует мнение, что если на месте введения вакцины появилось покраснение или гнойник, следует немедленно обращаться за помощью специалистов. Во многих случаях это верно. Однако прививка БЦЖ является исключением.
Обычно реакция на вакцину начинается спустя месяц после прививки, иногда покраснение становится заметным уже на следующий день: связано это с индивидуальными особенностями организма. Если место введения препарата покраснело, а размер покраснения не превышает 1-1,5 см, опасаться не стоит: это считается нормальной реакцией. Часто покраснение сопровождается появлением на коже небольшого гнойника. Нормой считается ситуация, при которой образуется один пузырек маленького размера. Кожа вокруг гнойника не должна воспаляться и отекать. После заживления ранки на коже остается небольшой красный шрам.
Если у ребенка на месте введения вакцины появился гнойник, следует выполнять простые рекомендации:
- место нагноения может сильно чесаться. Расчесывать ранку категорически запрещено: есть вероятность занести в организм инфекцию. Многие дети беспокоятся из-за зуда: их стоит пытаться отвлекать от неприятных ощущений всеми доступными способами;
- пораженный участок следует прикрыть мягкой стерильной салфеткой. От использования антисептиков нужно отказаться: вы можете уничтожить ослабленных возбудителей туберкулеза, и иммунитет у ребенка не сформируется;
- пытаться выдавить гной нельзя: постепенно он выйдет сам.
Если жар периодически причиняет ребенку беспокойство, можно дать ему мягкое жаропонижающее средство.
Серьезные осложнения на вакцину БЦЖ у детей развиваются очень редко. Обычно они наблюдаются у малышей, которые появились на свет с врожденным ВИЧ-статусом.
К наиболее частым осложнениям прививки можно отнести:
- Остеомиелит. Такое осложнение развивается у одного ребенка на 100 тысяч. Первые симптомы появляются через некоторое время после прививки. Вначале у ребенка опухают прилегающие к месту введения вакцины ткани. Суставы рук становятся малоподвижными, при этом боль практически не ощущается. Постепенно в процесс вовлекаются кости верхних и нижних конечностей, а также ребра и ключицы. Развитие патологии приводит к тому, что ребенок может потерять способность передвигаться.
- Гнойный абсцесс. Такое осложнение является следствием нарушения техники введения препарата: вводить вакцину можно исключительно внутрикожно, а не подкожно. Лечить абсцесс можно только хирургически: гнойная полость вскрывается и обрабатывается антисептическими растворами.
- Воспаление лимфоузлов. Обычно воспаляется подмышечный лимфатический узел, который находится около места введения вакцины. Причиной осложнения становится реакция иммунной системы на введение патогенных бактерий.
Вышеописанные заболевания требуют срочного медицинского вмешательства: в отличие от локального покраснения или нагноения они представляют серьезную угрозу здоровью ребенка. Поэтому сразу после того как сделана прививка родители должны внимательно следить за состоянием ребенка, чтобы не пройти мимо начала развития опасного осложнения. Если ребенок имеет ослабленный иммунитет, лучше всего выбрать для прививки лето: в это время иммунная система лучше справится с нагрузкой.
К счастью, пандемии, которые угрожали населению планеты — пройденный этап для человечества. Добиться этого удалось благодаря разработке вакцин, защищающих от опасных заболеваний. Не стоит бояться делать БЦЖ: прививка эффективно защищает от туберкулеза и крайне редко приводит к развитию осложнений.
Туберкулез – заболевание, которое вызвано палочкой Коха. Болезнь передается воздушно капельным путем. Заболеть туберкулезом человек может в любом возрасте вне зависимости от места проживания и экологических условий. Обычно болезнь поражает легкие, но встречается и туберкулез других органов. Болезнь осложняется тем, что ее трудно выявить на начальном этапе, и она перетекает в тяжелую форму. В начале XX века была изобретена прививка против туберкулеза БЦЖ. Бацилла Коха Женера — ослабленный вид микобактерий, которые не могут спровоцировать развитие туберкулеза. При этом прививка БЦЖ стимулирует иммунитет для борьбы с активным возбудителем туберкулеза. БЦЖ вырабатывает необходимые антитела и является профилактической мерой против развития туберкулеза. На данный момент прививка ставится в качестве профилактической меры практически всем новорожденным не позднее недели со дня рождения. Вторая БЦЖ ставится в 7 лет, третья в 14. Исключением для прививания являются дети с врожденным или приобретенным ослабленным иммунитетом (зараженные ВИЧ или СПИД). Также нельзя ставить БЦЖ если у родных ребенка, в том числе братьев и сестер, были тяжелые осложнения после противотуберкулезной вакцинации.
Так как прививка содержит в себе бактерии туберкулеза хоть и в ослабленном виде, организм дает на них характерную реакцию. Не стоит пугаться, если БЦЖ покраснела – это считается нормой. Обычно такая реакция проявляется спустя 6 – 8 недель после того, как был сделан укол. Когда прививка бцж покраснела, родителям не нужно сразу же записывать малыша на приме к фтизиатру. В норме краснота и припухлость кожи диаметром до 1 см вокруг укола. В это время в месте прокола кожи может возникнуть нагноение, которое также является нормой. Все эти проявления связаны с работой иммунной системы после попадания в организм ослабленного вируса. Правильно поставленная прививка и нормальное проявление организма на нее можно описать следующим образом:
- Невысокое поднятие температуры тела.
- Покраснение и уплотнение после прививки бцж на месте укола до 10 мм.
- Слабое воспаление на месте укола.
- Маленькое нагноение в центре, которое позже затягивается корочкой.
Все эти проявления являются нормальной реакцией организма. Поводом для обращения к лечащему педиатру или к врачу фтизиатру могут стать следующие проявления после БЦЖ:
- Покраснение кожи больше 1 см вокруг укола.
- Появления высокой температуры тела.
- Аллергические реакции.
- Незаживающее нагноение.
Когда покраснела прививка БЦЖ у ребенка больше допустимой нормы, следует обратить на это внимание лечащего педиатра. Осложнения после прививки могут быть вызваны различными факторами. БЦЖ дает патологическую реакцию в случаях, если была использована некачественная вакцина или укол был введен неправильно. Также такое проявление может быть, когда вакцинация была сделана ребенку, уже зараженному туберкулезом или при других противопоказаниях.
Осложнения после БЦЖ встречаются крайне редко и могут быть в виде абсцессов или язв. В 1 случае к миллиону, вакцинация может привести к распространению вирусной палочки по организму и развитию туберкулеза.
Многих волнует вопрос, почему покраснела прививка БЦЖ у взрослого. С момента прививки может пройти много десятков лет, и в какой-то момент взрослый человек замечает покраснение на рубце. Такое проявление никак не связано с заболеванием туберкулезом. Возможно, что это место было поцарапано или натерто. Также покраснение может быть проявлением аллергии.
Нормальной реакцией родителей, если у ребенка БЦЖ покраснела и припухла, будет переживание, что ребенок болен туберкулезом. На самом деле это не так. После того, как прививка была поставлена, необходимо наблюдать за реакцией на месте прокола и общим состоянием малыша. Покраснение кожи и дальнейшей возможное появление нагноения не должны вызывать паники у родителей. Взрослым следует помнить, что ни в коем случае нельзя обрабатывать место укола какими-либо средствами. Гнойник также нельзя удалять или пытаться чистить. В норме такое проявление в скором времени пройдет и гнойник зарубцуется, а покраснение кожи спадет.
Если же краснота кожи не спадает длительное время, то следует обратиться к врачу.
Также записаться на прием к фтизиатру необходимо в случае, когда краснота начинает увеличиваться в размерах. Родителям необходимо контролировать, чтобы ребенок ни в коем случае не расчесывал прививку. После осмотра доктор сможет дать ответ, почему появилась такая реакция, и назначит дополнительное обследование в случае необходимости.
Несмотря на то, что с изобретения прививки БЦЖ прошло чуть менее 100 лет, на сегодняшний день она применяется более чем в 60 странах мира. БЦЖ остается по-прежнему актуальной и одной из самых эффективных мер против туберкулеза.
Чешется прививка БЦЖ у взрослого — частая проблема, появляющаяся у людей через десятки лет после вакцинации. Опасность заражения туберкулезом во время разгара эпидемий, в местах большого количества людей и после снижения иммунной защиты из-за перенесенных простудных заболеваний заставляет человека задуматься о безопасности собственного здоровья.
В настоящий момент в первые дни после рождения в медицинских учреждениях малышам проводят вакцинацию, направленную на формирование памяти иммунной системы и защиты от туберкулеза во время роста, развития и во взрослой жизни человека.
Кроме опасности заражения в раннем возрасте, остается вопрос: «Почему чешется БЦЖ у взрослого?».
Туберкулез — серьезное заболевание, поражающее все системы организма. Человечество шагнуло вперед, количество смертельных исходов после заражения туберкулезной палочкой уменьшилось в разы, но инфекция всё равно представляет большую опасность для человека.
Многие люди боятся делать вакцинацию от туберкулеза своим детям из-за большой вероятности развития осложнений. По этой причине в некоторых развитых странах мира БЦЖ было вынесено из списка обязательных лечебных и профилактических мероприятий.
В других же странах, включая Российскую Федерацию, вакцинирование проводится по следующим причинам:
- наличие периодических вспышек туберкулеза;
- большие скопления людей;
- низкий уровень работы туберкулезных диспансеров (отказ от нахождения в стационаре больных людей);
- сезонные вспышки Гриппа, ОРЗ, ОРВ и других заболеваний, временно ослабляющих иммунную систему человека.
Вакцина БЦЖ представляет собой введение в организм человека ослабленной туберкулезной палочки (ныне используемой только для этих целей и неопасной для людей).
Какие преимущества обещает проведение вакцинации?
- снижение вероятности появления осложнений в случае заражения туберкулезом в течение жизни;
- снижение опасности летального исхода в случае заражения туберкулезом в течение жизни;
- уменьшает риск заражение детей в раннем и подростковом возрасте.
После проведения вакцинации в первую неделю жизни, повторное применение вакцины назначают в возрасте семи и четырнадцати лет.
После проведения вакцинации наблюдаются симптомы, не вызывающие необходимость беспокоиться и симптомы, с которым срочно нужно обращаться за помощью к врачу.
К признакам естественного ответа организма относятся:
- Покраснение места укола. Покраснение встречается очень часто. Такая реакция может быть довольно продолжительной (от недели до полугода), что не означает, что есть причина для паники. Покраснение кожи вокруг ранки свидетельствует об ответе организма на действие вакцины (если имеются и другие симптомы, лучше обратиться за консультацией к специалисту).
- Воспаление, гной, нарыв. Когда место укола начинает гноиться — это не может оставить равнодушным, особенно если дело касается его ребенка. В некоторых случаях БЦЖ гноится в течение нескольких месяцев. В это время на поверхности белого гнойничка появляется пленка. Эту пленку-корочку нельзя трогать и тем более чесать, какой бы зуд её ни сопровождал. Мазать и прижигать БЦЖ тоже нельзя. Также пугает, когда чешется БЦЖ у взрослого.
- Отсутствие рубцовой ткани на месте укола. Как правило, на месте БЦЖ у детей и взрослых остается небольшой шрам, но в некоторых случаях этого не происходит. Рубцовая ткань может не образоваться по ряду причин: прокол был слишком глубоким, рубцовая ткань не образовалась из-за индивидуальных физиологических особенностей или ответа иммунной системы не последовало. Если организм не сформировал иммунный ответ на действие туберкулезной палочки — это опасное явление, при котором необходимо пройти соответствующее обследование на наличие заражения туберкулезом и провести повторную вакцинацию при необходимости.
- Высокая температура тела. Повышение температуры — естественная реакция организма после проведения вакцинации. В норме температура тела повышается в течение нескольких дней (два-три дня). Если градусник показывает отметку тридцать девять и выше — нужно немедленно вызвать врача. Купать и обмывать ребенка можно, но соблюдая температурный режим. Гигиенические процедуры не должны быть продолжительными, тереть мочалкой нельзя, даже если БЦЖ будет сильно зудеть.
Перечисленные последствия заболеваний происходят после первой вакцины (у детей) и беспокоиться раньше времени не стоит.
То, что БЦЖ воспалилась у взрослого человека — не беда. Но если появляются некоторые противоестественные симптомы у ребенка — это совсем другой случай.
Маленькие дети в большей опасности, чем взрослые. Их иммунная система только начала своё формирование, а значит еще недостаточно подготовилась к предстоящим угрозам внешнего мира.
К опасным последствиям относятся:
- «лимфаденит» встречается довольно часто и представляет собой воспаление в зоне левой подмышки. После четырех-восьми недель воспаленный лимфатический узел начинает гноиться;
- «холодный абсцесс» начинается через три-шесть недель после вакцинации. Характеризуется повышением температуры и выделением гноя из образовавшегося свища;
- «келоидные рубцы» или разрастание рубцовой ткани на месте БЦЖ наблюдается через один год после вакцинирования;
- «остеомиелит» — гнойный, некротический процесс, развивающийся преимущественно в трубчатых костях, коротких и плоских. Время проявления варьирует от трех месяцев до пяти лет после БЦЖ.
Из-за этих обстоятельств, а также из-за риска развития туберкулеза многие родители сомневаются, стоит ли прививать детей. Риск действительно большой, но тяжелые последствия происходят не так часто, как кажется.
Чаще всего (помимо индивидуальных противопоказаний) причинами появления осложнений становятся:
- нарушение вакцинации (изменение дозы, слишком глубокое введение под кожу или в ткани мышцы);
- изменение состава или реакгенности БЦЖ;
- нарушение срока проведения вакцинации.
Наиболее острой является проблема вероятности возникновения туберкулеза после вакцинации. Это серьезное заболевание, лечение которого протекает долгие месяцы. На данный момент туберкулез — это излечимая болезнь, особенно если была диагностирована на первых стадиях.
- Вес заболевшего человека падает, а кожа становится бледной. На щеках остается яркий румянец.
- Во время болезни температура держится в пределах тридцати семи-тридцати восьми градусов, сопровождается ознобом и сильным потоотделением.
- В начале развития болезни наблюдается сильный сухой кашель. Приступы сильные и продолжительные. После этого наступает стадия отделения мокроты (болезнь не имеет других признаков простуды, таких как насморк).
- Выраженное кровохаркание с кровотечением (срочная госпитализация).
- Выраженная боль в грудной клетке (сильное проявление во время вдохов).
Перечисленные симптомы характерны для туберкулеза, поражающего легкие. Тем не менее на ранних стадиях признаки заболевания сходны с проявлениями других болезней, поэтому в случае кровохаркания и сильных приступов кашля необходимо сразу же обращаться за помощью к специалисту.
Кроме легочного туберкулеза, существуют другие разновидности заболевания, такие как:
- Туберкулез органов мочеполовой системы характеризуется учащенным мочеиспусканием, болями в области мочеполовой системы, кровотечениями.
- Туберкулез, развивающийся в костях и суставах, встречается редко. Отличается сильными болями в суставах и последующим разрушением тканей, что приводит к нарушению двигательной активности.
- Туберкулез центральной нервной системы развивается как врожденное заболевание или у людей, зараженных ВИЧ-инфекцией. Тяжелая форма заболеваний, характеризующаяся сильными головными болями, нарушениями работы головного мозга, потерей сознания, судорогами.
- Туберкулез с множественными очагами развития.
- Туберкулез пищеварительной системы также встречается довольно редко. Отличается болями и нарушениями пищеварения, снижением веса, наличием крови в фекальных массах, повышением температуры.
- Туберкулез кожных покровов, в отличие от других видов заболевания, легко диагностируется из-за появления на поверхности эпителия вскрывающихся узелков с белым секретом творожистой структуры.
Для того чтобы обезопасить себя от заражения страшным заболеванием, необходимо поддерживать здоровый образ жизни, следить за питанием (недостаточное количество пищи плохо сказывается на общем состоянии организма) и избегать контакта с зараженными людьми.
Туберкулез — это распространенное заболевание, но случайное заражение при малом контакте и высоком уровне иммунной защиты маловероятно.
В современных медицинских лабораториях существует несколько методов диагностики, позволяющих наиболее точно определить заболевание.
Для анализа туберкулеза используют:
- микроскопию (мокрота);
- метод культивирования;
- иммуноферментный анализ;
- полимеразную цепную реакцию (ПЦР).
Последний метод считается наиболее точным из-за высокой чувствительности к мельчащим фрагментам ДНК в материале.
По данным исследований, считается, что ПЦР дает:
- возможность определить отдельные фрагменты генетического кода;
- определить специфичность;
- повышает вероятность точного результата.
Здоровье человека находится в первую очередь в его руках, поэтому для безопасности от таких серьезных заболеваний необходимо позаботиться о сильной иммунной защите организма. С этим могут помочь витамины, пищевые добавки, активный образ жизни, прогулки на свежем воздухе, исключение алкоголя и курения из образа жизни.
БэТэшка — твой помощник в планировании беременности
* Дорогие друзья! Да, это , крутиться как то надо!
Муж сегодня заметил, что покраснела прививка на плече. Не сильно, но все же. Помню, что вроде это плохо. Может кто знает? У него один след, у меня два. Что-то мне страшно, знаю, что его к врачу не затащишь, проверить.
Что за прививка. Бцж? Может поцарапал или прыщик снизу лезет. Или он недавно прививку сделал?
Нет, давно очень. Даже не помнит насколько давно. Не царапал точно, на прыщик не похоже, как бы вокруг прививки. наверное БЦЖ, но надо искать карту, чтобы посмотреть.
Краснота как бы вокруг прививки. Раньше такого не замечали. На тренировке мужу бьют в плечу, но само плечо ведь не красное…
СМВ, хм, а если кровь сдать? сдают же кровь вместо Манту, она там показывает, если есть какая-то бяка. Ну это я на крайний случай.
Аптечка, он не пойдет даже к врачу, чтобы посмотрели. Может конечно ничего страшного, но вдруг кто-то знает, что это может значить.
СМВ, так я говорю про кровь в лабе. это ж не врач.
Ну а может натер одеждой, не? бывает катышек какой-нибудь мешает…
Так это только след от прививки. Кожа возможно воспалилась, может аллергия какая.
добавлено спустя 2 минуты
Был бы другой вопрос, если бы он ее только только сделал.
вам однозначно заочно никто не скажет, что это такое, даже врач, в любом случае нужно смотреть. могу только сто процентно сказать, что с самой прививкой бцж это не связано, поскольку следы ее в организме после прививания сохраняются максимум 10 лет. к дерматологу нужно, возможно была микротравма кожного покрова в области рубца и туда попала какая-то инфекция
и кровь сдавать, тем более не пойдет.
добавлено меньше минуты назад
Анни, самое главное, чтобы это не было связано с туберкулезом. может завтра пройдет краснота, посмотрим. спасибо
На левом плече след от прививки БЦЖ. В правое плечо до 1980 года делали прививку от натуральной оспы. Покраснение места прививки ни о чем не говорит. Просто воспалилась кожа в этом месте. А могла бы и в другом.
Вот вроде фигня, а начала беспокоиться. Много лет шрам был как шрам, а сейчас стал выпуклый, немного покраснел и чешется переодически. Кто знает, что это может быть?
Но не опухает и не краснеет
На плече, наверное бцж. Их у меня 3. Я вот тоже не заморачивалась, а тут, он такой плотненький стал.
попробуйте то, что я сказала, понаблюдайте, если через неделю не пройдет, то сходите. здоровье бесценно.
Наш календарь беременности открывает Вам особенности всех этапов беременности — необычайно важного, волнующего и нового периода Вашей жизни.
Мы расскажем Вам, что будет происходить с Вашим будущим малышом и Вами в каждую из сорока недель.
С сентября возобновляются консультации детского кардиолога на нашем форуме.
- Форум для родителей о детском здоровье на ЧАДО.РУ »
- Консультации детских врачей и специалистов »
- Консультации детского фтизиатра (Модератор: Стерликов Сергей Александрович) »
- Покраснение на месте БЦЖ
0 Пользователей и 1 Гость просматривают эту тему.
- Зачем делается прививка?
- Когда происходит вакцинация?
- Как заживает прививка БЦЖ?
- Виды реакций на БЦЖ и правила ухода за прививкой
- Что делать, если появилась температура после вакцинации БЦЖ?
- Случаи, когда вакцинация БЦЖ запрещена
Что делать, если покраснела прививка БЦЖ? Такой вопрос является одним из наиболее часто задаваемых молодыми матерями на детских форумах и различных конференциях, посвященных здоровью новорожденных и маленьких детей. Нужно заранее успокоить особо впечатлительных читателей: нет ничего страшного в том, что у вашего ребенка прививка БЦЖ покраснела.
Наоборот, такая реакция организма на вакцину считается нормальной, она свидетельствует о том, что у вашего ребенка все в порядке со здоровьем. Однако молодым родителям, чтобы правильно ухаживать за ребенком, нужно знать, чем является вакцина БЦЖ и для чего она прививается.
Одна из важнейших процедур, которая делается ребенку, как только он родится, это прививка БЦЖ. Эта инъекция используется для скорейшей иммунизации от очень тяжело протекающего и смертельно опасного заболевания, а именно туберкулеза.
Туберкулез – это очень заразное заболевание, которое поражает такие органы, как легкие, кишечник, кости, кожу. Поэтому первым признаком заражения считается продолжительный, около месяца, кашель, который сопровождается выделением мокроты. Такой кашель не лечится обычными способами. На последних стадиях заболевание сопровождается кровохарканьем, общим истощением и поражением многих органов.
Тяжелее всего туберкулез протекает у новорожденных и детей в возрасте до одного года. Процент заразившихся детей среди всех зарегистрированных больных составляет от 7 до 8%.
Особую опасность туберкулез представляет для самых маленьких деток, потому что в этом случае болезнь очень часто поражает еще и головной мозг, а также другие жизненно важные органы. Заражение младенца может произойти воздушно-капельным путем от любого взрослого больного, когда тот чихает, кашляет либо разговаривает в присутствии ребенка. Главная опасность состоит в том, что многие носители туберкулеза даже не догадываются о наличии у них заболевания, так как не ощущают никаких симптомов. Заражаются немногие, только 5-15%.
Процедура прививки БЦЖ, или противотуберкулезная вакцинация (BCG), является основным способом снижения риска подхватить эту опасную болезнь.
В состав противотуберкулезной вакцины входят микроорганизмы-возбудители туберкулеза, но от них невозможно заразиться, а их использование в качестве прививки помогает человеческому организму выработать к заболеванию крепкий иммунитет.
Вакцинация БЦЖ обычно проводится в роддоме с 3-го по 7-й дни жизни малыша. Почему же так рано? Увы, проблема туберкулеза в обществе весьма актуальна. Некоторые больные туберкулезом не получают соответствующего лечения и не знают о своей болезни, а потому заразны. Из этого следует, что чем раньше ребенок пройдет вакцинацию, тем меньше шанс заболеть.
Противотуберкулезный иммунитет появляется только в случае, если в организм введен возбудитель болезни, поэтому все страны используют стандартный состав и одинаковые штаммы вакцины БЦЖ.
Несколько слов нужно сказать о нормальной реакции организма по отношению к вакцинации, так как именно эта тема вызывает очень много вопросов у большинства молодых мам. В обществе бытует мнение, что если на теле человека образуется гнойник, то это плохо. Но в данном случае это не так.
Любой хороший родитель начнет беспокоиться, если у его малыша через 1-1,5 месяца начинает появляться покраснение кожи или гнойник, который ошибочно принимается ими за осложнение в течение процесса вакцинации. Реакция на препарат, как известно, может длиться от 1 до 4,5 месяцев. Место прививки сперва может немного покраснеть или приобрести темно-синий цвет (либо другие), но это явление нормальное. Позже на месте введения инъекции появляется выступающий над кожей гнойник, а в его центре образуется короста. Иногда иммунизация проходит, не гноясь. В таком случае на теле появляется только покрасневший прыщик с жидким содержимым внутри. Позже этот прыщик покрывается коростой, а затем затягивается, вместо него появляется маленький рубец. Оба эти варианта являются обычной реакцией на вакцину.
В период заживления гнойника нельзя обрабатывать ранку никакими антисептиками: это может уничтожить достаточно слабый штамм вируса. Если ранка гноится, то ее нужно накрывать чистой марлей, которую надо менять по мере необходимости. Ни в коем случае нельзя выдавливать из открытой раны гной. На последней стадии процесса прививания образуется крохотный красный прыщик. Вскоре заживет в виде характерного рубца с диаметром около 0,2-1 см.
Если место прививки чуть-чуть покраснело, это не страшно. Краснота обычно присутствует в период активного прививочного процесса. Это нормальная реакция организма. Краснота может не сходить и после появления нагноения, когда на коже образуется рубчик. Но она не должна распространяться очень далеко. Изредка кожа становится покрасневшей и слегка набухает. Это сигнализирует о реакции кожных покровов на состав БЦЖ.
Если прививка БЦЖ опухла, не следует паниковать. Сразу после инъекции у малыша место укола может слегка припухнуть. Такое состояние держится около 2-4 суток, после чего опухоль сходит. Следующие признаки действия вакцины будут проявляться по истечении 1-1,5 месяцев. Это образование прыщика с нагноением, исчезающим после рубцевания. В это время опухать либо выпирать БЦЖ не должна. Гнойное место и следующий за ним красный прыщик не должны опухать. Если около места прививки присутствуют странные отеки, то нужно посетить фтизиатра, врача, который подберет вам необходимое лечение.
Очень скоро после проведения вакцинации у ребенка может повыситься температура тела, но такие случаи крайне редки. Обычно у деток температура свыше 37-37,5° С не поднимается. Лишь при появлении гнойничка температура может подняться как следствие этого процесса, но это нормально. Появление кратковременных скачков температуры характерно при прививании БЦЖ. При этом температура может колебаться в пределах от 36,4 до 38° С, об этом не стоит беспокоиться. Если же сразу после прививки БЦЖ поднялась температура тела ребенка, возраст которого не превышает 7 лет, то срочно стоит обратиться за помощью в медицинское учреждение.
Если БЦЖ воспалилась, это вполне нормально. Если воспаление напоминает гнойник, а остальные ткани тела вокруг места воспаления нормальные на вид, то не нужно переживать по этому поводу: это обычная реакция на процесс вакцинации. Однако в случае появления распространяющегося отека или же воспаления, которое выходит за пределы зоны БЦЖ и идет все дальше, необходимо срочно обратиться за врачебной помощью.
Место инъекции может начать чесаться. Процесс заживления кожи часто сопровождается зудом. Помимо этого, может возникнуть ощущение, что внутри ранки либо под ней нечто движется или щиплет.
В таком случае нельзя позволять малышу чесать либо тереть плечо. Лучше всего отвлечь ребенка и наложить марлевую повязку на место укола. Такие явления, как желание почесать ранку, обычны и приемлемы, а их интенсивность зависит от индивидуальных реакций в организме ребенка.
Нагноение во время развития реакции – это тоже норма. Прививка должна выглядеть, как гнойничок с корочкой. Ткани вокруг него должны иметь естественный вид. Если же около БЦЖ появились краснота и отек БЦЖ, то нужно срочно обратиться к доктору, так как возможно заражение ранки.
При вакцинации бывают и противопоказания. Прививка запрещена следующим категориям пациентов:
- детям, в чьих семьях есть наследственный либо обретенный синдром иммунодефицита;
- младенцам, у которых есть братья либо сестры, тяжело перенесшие последствия БЦЖ прививки;
- новорожденным, у которых врожденная ферментопатия;
- новорожденным с тяжелыми потомственными болезнями (даунтизм);
- новорожденным с тяжелыми поражениями ЦНС (ДЦП).
Вакцина БЦЖ – это специально выведенный в лаборатории ослабленный штамм вируса туберкулеза, который не вызывает заражения, однако позволяет детскому несформировавшемуся организму вырабатывать иммунитет против этой опасной болезни.
В целях профилактики туберкулеза у детей необходима обязательная прививка БЦЖ. Эта вакцина не предотвращает заражение туберкулезом, но она дает защиту от перехода инфекции в стадию болезни (у 70% привитых людей) и почти полностью предохраняет детей от всех тяжелых форм туберкулеза. Использование прививки БЦЖ позволило значительно уменьшить у детей возможность заболеть туберкулезом.
Уже много лет у привитых детей не наблюдается появление многих форм туберкулеза.
Известно, что БЦЖ – это вакцина, которую колют для защиты от опасного заболевания туберкулеза. Цель прививки – не позволить латентному процессу перейти в болезнь. Ревакцинация делается подросткам для усиления иммунитета и сопротивляемости болезни, чтобы избежать инфицирования.
Делается ревакцинация БЦЖ здоровым детям и подросткам, которые имеют отрицательную пробу Манту. Эффективность ее подтверждена меньшим количеством заболевших детей. Вакцину колют на 7 сутки после появления на свет. Ревакцинацию БЦЖ производят сперва в 6-7 лет (первый класс школы), затем влет (девятый класс). При проживании в неблагоприятных областях, где высокий эпидемиологический порог, ревакцинацию БЦЖ могут производить и взрослым.
Для ревакцинации БЦЖ используется особая вакцина, которая представляет собой высушенную культуру лишившегося вирулентности и ослабленного штамма микобактерий туберкулеза, сохраняющего иммуногенность и способного провоцировать формирование соответствующего иммунитета. Содержит несколько подтипов Mycobacteria bovis, ее содержимое остается неизменным с 1921 года. Производится вакцина от туберкулеза в ампулах, каждая из которых содержит 1 миллиграмм БЦЖ, достаточный для изготовления 20 доз. На ампуле имеется информация о сроке годности и изготовителе.
Когда противопоказана ревакцинация БЦЖ:
- инфекционные и прочие заболевания;
- новообразования и заболевания крови;
- туберкулез;
- тяжелая реакция на ранее произведенную вакцинацию;
- прием иммунодепрессантов или лучевая терапия;
- аллергические заболевания;
- контакт с больными инфекционными заболеваниями.
В России ревакцинацию БЦЖ проводят в семь лет, при отсутствии противопоказаний, учитывая, что ребенок получает первичную прививку, будучи новорожденным. Ее делают только при наличии отрицательной реакции Манту ввиду распространенности заболевания и значительного риска инфекции, особенно если прививка не была сделана в роддоме. Ревакцинация БЦЖ – внутрикожная, вводить шприц надо в плечо.
Взрослые люди могут получить прививку от туберкулеза до возраста в 30 лет, если проба Манту показывает отрицательный результат и нет противопоказаний. Для ревакцинации не должно быть перенесенного заболевания. В обязательном порядке иммунизация проводится людям, не имеющим документов о ранее проведенной вакцинации. До проведения процедуры производится проба Манту с 2ТЕ. В случае отрицательной реакции ревакцинация делается через три дня, но не позже двух недель.
Проведение вакцинации подразумевают меры профилактики туберкулеза. При нормальных условиях укол ставится всего один раз в течение календарного года, но при необходимости прививки можно делать чаще (2-3 раза в год). Вакцинация является самым надежным способом профилактики смертельной болезни. Первая фаза производится врачами роддома, не позже, чем через неделю после рождения младенца.
Этим создается достаточный иммунитет для следующих пяти лет. В семь лет делается первая ревакцинация БЦЖ. В 12 – она повторяется, на 17 году – делается третья прививка. Только что появившиеся на свет дети, а также не инфицированные туберкулезными микобактериями в случае контакта с носителями заболевания должны быть изолированы после прививки хотя бы на 2 месяца.
Реакция Манту является подкожной пробой, производимой для определения присутствия в крови человека антител. Ее делают перед прививкой с двухмесячного возраста. Если у малыша имелись противопоказания к БЦЖ, снятые впоследствии, то проба будет проводиться непосредственно перед вакцинацией. Реакция Манту выявляется посредством введения туберкулина (экстракт разновидностей микобактерий болезни). Такой способ проверки наличия антител был создан в 1908 году французским ученым Шарлем Манту и пока успешно используется.
Первый этап вакцинации имеет место через три-четыре дня после появления на свет младенца. Прежде всего, врач делает пробу Манту, которая должна быть отрицательной. В противном случае, если положительная, результат выявит контакт ребенка с палочкой Коха, то есть будет велик шанс того, что он был инфицирован. Тогда требуется произвести тщательное обследование дитя, а о вакцинации придется забыть.
После укола вакцины образуется папула размером 5–10 мм, через 20 минут это белое пятно исчезает. Для диагностики важен еще «вираж » – рост размеров бугорка по сравнению с прошлым годом. По истечении двух месяцев на месте, где была произведена инъекция, появляется уплотнение, схожее с комариным укусом. Затем там образуется язвочка, которая может заживать не один месяц. После этого на месте инъекции возникает рубчик диаметром от 2 до 10 миллиметров. Все это является нормальным на период развития реакции и не должно вызывать беспокойств.
После ввода вакцины место укола покраснеет, может возникнуть нагноение. Все это – норма. Уже после нагноения место инъекции все еще может быть красным. В нормальных обстоятельствах покраснение происходит только во время реакции организма на прививку и не должно расходиться. В некоторых случаях на месте инъекции возникает келоидный рубец, кожа становится красной и набухает, что является реакцией на БЦЖ и не несет в себе никакой опасности. Когда идет активное заживление, то место чешется.
Во время прививочной реакции, пока на месте ввода препарата образуется гнойничок, может быть отмечено повышение температуры. Оно происходит редко и не является значительным. Так, у детей температура в таких случаях не переходит за отметку 37,5 °C. Реакция на прививку может быть отмечена температурными скачками от 36,4 до 38 °C. Если температура поднялась после прививки у 7-летнего ребенка, немедленно обратитесь к докторам.
Образование гнойника является нормальной реакцией на прививку БЦЖ. С корочкой в центре, он не должен иметь вокруг себя покраснения или опухших тканей. Если вокруг нагноившегося места инъекции отмечен отек, следует посетить доктора, так как ранка могла инфицироваться и потребует лечения. Встречаются еще такие случаи, когда место после прививки несколько раз подвергается нагноению, что означает наличие БЦЖита, лечение которого надлежит производить специалистам. Ребенка при этом надлежит обследовать, другие прививки не следует производить, пока проблема не будет решена.
Возможные осложнения после прививки:
- Холодный абсцесс. Появляется через месяц-полтора после прививки, если препарат был введен внутрикожно, а не подкожно. Лечение такого последствия прививки БЦЖ возможно только при помощи хирургических методов.
- Язва. Возникает при наличии сильной чувствительности к содержимому препарата на месте инъекции. Она может быть крупной (более 10 миллиметров в диаметре). Для избавления от нее потребуется местное лечение с обязательным занесением в медицинскую карту сведений о повышенной чувствительности.
- Воспаление лимфоузлов. Если микобактерии смогут до них добраться, то последние могут воспалиться. Если лимфоузел станет больше 1 сантиметра в диаметре, это потребует оперативного вмешательства.
- Келоидный рубец. Кожная реакция на БЦЖ, выглядит как выступающая покрасневшая кожа в месте, где была сделана прививка. Он делает невозможным повторное введение БЦЖ в семилетнем возрасте.
- Генерализованная БЦЖ-инфекция. Серьезное осложнение, спровоцированное проблемами с иммунной системой у ребенка. Согласно статистике, только 1 ребенок на миллион привитых демонстрирует такой тип реакции.
- Остеит. Так называют туберкулез кости, возникающий через период от полугода до двух после вакцинации. Причиной его являются сложные проблемы с иммунной системой ребенка, что отмечается у одного на двести тысяч вакцинируемых.
Что делать, если после прививки АКДС у ребенка на ноге появилась шишка, покраснение или уплотнение в месте укола?
АКДС – это прививка от коклюша, дифтерии и столбняка, которую делают всем детям в соответствии с календарем вакцинаций. Почему родители часто боятся этой прививки и ее последствий? У многих детей она вызывает нежелательные явления: высокую температуру, покраснения, припухлость на ножке и попе. А сколько дней после вакцинации у ребенка могут присутствовать нежелательные симптомы, насколько они опасны, молодые мамы часто не знают.
Врачи советуют не пренебрегать профилактикой указанных заболеваний, поскольку их последствия тяжелее, чем побочные эффекты от вакцины. Если грамотно подготовиться к процедуре, то многих неприятностей можно избежать.
После прививки АКДС у ребенка на ноге может появиться шишка
Для иммунизации детей используется несколько препаратов: АКДС, Пентаксим, Инфанрикс, Инфанрикс ИПВ, Инфанрикс Гекса, Тетракок и Бубо-Кок. Пентаксим, помимо коклюша, дифтерии и столбняка, защищает от гемофильной палочки и полиомиелита, Инфанрикс Гекса – от полиомиелита и гепатита В. Укол делают в определенный участок тела: малышам вакцину вводят в наружную часть бедра, детям постарше и взрослым — в плечо.
У маленького ребенка часто возникает реакция на прививку. Побочные эффекты, возникающие после вакцинации и не представляющие угрозы для здоровья крохи:
- подъем температуры;
- насморк, кашель;
- потеря аппетита;
- слабость, вялость;
- диарея, рвота, колики;
- покраснение или отек в месте укола.
Потеря аппетита, насморк, слабость, сонливость, небольшая припухлость, покраснение – симптомы, часто появляющиеся после АКДС, но не представляющие опасности.
Ножка, в которую делают укол, обычно болит два-три дня. Также после инъекции иногда появляется аллергическая реакция на коже. Аллергия возникает после второй или третьей прививки. Если место укола покраснело, для облегчения состояния ребенку дают антигистаминные препараты, например, Фенистил или Зиртек.
Избежать неблагоприятных эффектов после прививки АКДС, например шишки, помогает профилактика. Подготовьте ребенка к вакцинации (за трое суток до ее проведения начните давать ему антигистаминные средства) и проследите, чтобы во время процедуры соблюдались санитарные нормы. В течение нескольких дней после проведения иммунизации за здоровьем ребенка тщательно наблюдают. Место укола в первые сутки не рекомендуется мочить и тереть.
Бывает, что после введения АКДС или Пентаксима отекает участок бедра, куда вводили препарат, или ножка ребенка целиком. Это иммунный ответ организма, означающий, что вакцина начала работать. Как долго не будет спадать отек, зависит от иммунитета малыша, а также от того, насколько правильно была проведена процедура.
Иногда шишка, которая появляется после АКДС, не исчезает в течение двух недель. Если уплотнение не очень большое (не больше 8 см), оно не представляет опасности, это естественная реакция организма. Чтобы ослабить боль в ноге и уменьшить уплотнение в размерах, врачи рекомендуют воспользоваться простыми средствами, например, сделать йодную сеточку в месте образования инфильтрата.
На месте, куда была сделана прививка АКДС, появляется небольшое покраснение (красное пятно 2-4 сантиметра в диаметре) и зуд, вызванные легким местным воспалением вследствие проведенной процедуры. Это также не повод для беспокойства, краснота вокруг инъекции спадет через несколько суток. Если покраснение сильное, помажьте кожу специальной противовоспалительной мазью.
Негативная реакция на прививку
Если у ребенка после прививки на бедре образовалась шишка с гноем, развивается холодный абсцесс – гнойное воспаление тканей. Как правило, это происходит, если не соблюдаются правила санитарии. В место укола попадает инфекция, которая вызывает воспаление. Под кожей ребенка появляется инфильтрат, заполненный гноем. Уплотнение на ноге не исчезает самостоятельно. Его необходимо вскрывать и промывать рану, операцию делает хирург.
Поствакцинальный абсцесс опасен тем, что в любой момент может прорваться. В этом случае его содержимое попадет в закрытые полости, что приведет к гнойному процессу в них. После хирургических манипуляций пациенту назначают антибиотикотерапию.
Для ослабления неприятных симптомов, возникающих после прививки, можно использовать такие варианты помощи ребенку:
- сделать массаж;
- приложить к месту укола компресс;
- мазать ножку в том месте, где она распухла, специальной мазью.
Если у ребенка после вакцинации поднялась температура выше 38.5°C, краснота усилилась и ножка сильно опухла, можно помазать больное место гелем Троксевазин либо сделать компресс с новокаином. Это устранит покраснение и ослабит боль. Также дайте ребенку жаропонижающее лекарство Нурофен или Парацетамол в форме сиропа. Можно поставить ректальную свечку с парацетамолом.
Если уплотнение, появившееся после АКДС, не проходит, помимо указанных препаратов можно применять следующие средства:
- при аллергическом зуде, отеке и покраснении грудничкам поможет Фенистил в каплях, малышам старше 1 года — 5 капель Зиртека 1-2 раза в сутки, а деткам после 2 лет — сироп Кларитин по чайной ложке 1 раз в день;
- мазь Эскузан и гель Троксерутин улучшают кровообращение и ускоряют заживление ранок;
- мазь Спасатель уменьшает воспаление и рассасывает шишки;
- гепариновая мазь усиливает микроциркуляцию тканей, снимает отечность.
Часто родители при появлении у ребенка инфильтрата на месте сделанной инъекции прибегают к народным средствам лечения:
- Компресс из творога. Продукт следует подогреть на водяной бане, завернуть в мягкую хлопчатобумажную ткань и прикладывать к уплотнению до остывания творога.
- Медовый компресс. Мед подогреть, добавить яичный желток и немного оливкового масла. Все перемешать, сформировать лепешку, завернуть ее в хлопчатобумажную ткань и прикладывать к шишке, накрыв сверху пергаментом.
- Капустный лист. Приложить к инфильтрату перед сном.
- Компресс из меда и муки. Подогретый мед и ржаную муку смешать в равных пропорциях. Слепить лепешку и прикладывать перед сном к уплотнению.
- Содовый компресс. Чайную ложку соды развести в стакане теплой воды, смочить хлопковый платок в содовом растворе и привязать к припухлости до высыхания повязки.
Не стоит использовать пленку или пластиковые пакеты при наложении компресса. Они создают парниковый эффект, чем усиливают воспалительный процесс.
Эффективность всех применяемых штаммов в вакцине БЦЖ одинакова.
1. Дети первого года жизни, которые постоянно находятся в регионах с крайне высоким распространением туберкулеза.
2. Дети первого года жизни и дети школьного возраста, имеющие высокий риск инфицирования туберкулезом, при условии проживания в регионах с низким распространением заболевания.
3. Люди, контактирующие с пациентами, у которых выявлена форма туберкулеза, резистентная ко многим лекарственным препаратам.
1. 3 – 7 сутки после рождения.
Детям в возрасте 7 лет ревакцинация БЦЖ проводится только при отрицательной пробе Манту. Данная стратегия позволяет увеличить невосприимчивость к туберкулезу, и повысить процент устойчивость организма к воздействию микобактерий. В тех регионах страны, где распространённость заболевания относительно низка, ревакцинацию в 7 лет можно не проводить. А там, где эпидемиологическая обстановка неблагоприятная, повторное введение БЦЖ обязательно. Эпидемиологическая ситуация считается неблагополучной, если в регионе выявляется более 80 заболевших начеловек. Эти данные можно получить в туберкулезном диспансере или у эпидемиологов региона. Также ревакцинация детей в 7 лет является обязательной, если среди родственников есть больные туберкулезом, которые контактируют с ребенком.
БЦЖ гноится или нарывает. Нагноение БЦЖ в период развития реакции является нормальным явлением. Прививка должна иметь вид небольшого гнойничка с корочкой посередине. Причем окружающие ткани (кожа вокруг гнойничка) должны быть абсолютно нормальными, то есть никакой красноты и припухлости вокруг нагноившейся БЦЖ быть не должно. Если же вокруг нагноившейся БЦЖ имеется краснота и отечность, то необходимо обратиться к врачу, поскольку может иметь место инфицирование ранки, которое следует лечить. При тяжелом течении, когда ранка прививки нагнаивается несколько раз, ставится диагноз БЦЖит , а тактику лечения определяет врач. В такой ситуации ребенок должен быть тщательно обследован, поскольку иные плановые прививки могут быть противопоказаны, вплоть до нормализации состояния малыша.
- Холодный абсцесс – развивается при введении препарата подкожно, а не внутрикожно. Такой абсцесс формируется через 1 – 1,5 месяца после иммунизации, и требует хирургического вмешательства.
- Обширная язва в месте введения более 10 мм в диаметре – в этом случае ребенок обладает высокой чувствительностью к компонентам препарата. При таких язвах проводится местное лечение, и информация о чувствительности заносится в медицинскую карточку.
- Воспаление лимфоузла – развивается при разносе микобактерий из кожи в лимфоузлы. Воспаление требует оперативного лечения, если лимфоузел увеличивается в размерах более 1 см в диаметре.
- Келоидный рубец – реакция кожи на вакцину БЦЖ. Рубец выглядит, как красная и выбухающая кожа в области места инъекции. В этом случае БЦЖ нельзя вводить повторно в 7 лет.
- Генерализованная БЦЖ–инфекция – является тяжелым осложнением, которое развивается при наличии тяжелых иммунных нарушений у ребенка. Данное осложнение фиксируется у 1 ребенка напривитых.
- Остеит – туберкулез кости, который развивается через 0,5 – 2 года после иммунизации, и отражает серьезные нарушения в иммунной системе ребенка. Осложнение фиксируется у 1 ребенка напривитых.
1. Масса новорожденного менее 2500 г.
2. Острая патология или обострение хронических заболеваний (например, при наличии внутриутробной инфекции, гемолитической болезни новорожденных, неврологических нарушений, системных патологий кожи). При наличии данных состояний прививка БЦЖ откладывается до нормализации состояния ребенка.
4. Генерализованная БЦЖ–инфекция, которая была у других близких родственников.
6. Наличие новообразований любой локализации.
7. Положительная или сомнительная проба Манту.
8. Наличие келоидного рубца или лимфаденита в ответ на предшествующее введение вакцины БЦЖ.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
На сегодняшний день можно говорить о существовании двух основных видов оспы – ветряной и натуральной.
Ветряная оспа является относительно безобидной, по сравнению с натуральной. Эпидемии
натуральной оспы бушевали в России и на территории Европы примерно с X века, хотя отдельные упоминания об этой страшной болезни имеются и у древнеримских историков. Природные очаги оспы находятся в районе Восточной Сибири, Китая и Индии, и именно там эта инфекция появилась впервые. В Индии и Китае X века натуральная оспа уносила жизни от трети до половины населения. В Европу впервые оспу занесли солдаты армии Александра Македонского, а затем распространили по всему материку турки-османы, совершая свои завоевательные походы.
Смертность от натуральной оспы составляла от 50 до 70%, причем инфекция была так распространена, что в особых приметах полицейских сводок Франции XVII века указывалось – «не имеет следов оспы». Учитывая огромные масштабы эпидемий и разработку эффективных и безопасных вакцин, Всемирная организация здравоохранения в 60-х годах провозгласила намерение ликвидировать страшную инфекцию. В итоге в 1980 году оспа была побеждена, а последний подтвержденный случай был зарегистрирован в 1978 г. в Бангладеше. В связи с успешной ликвидацией черной (натуральной) оспы в мире, прививки против нее были отменены в 1980-х годах.
Однако сегодня специалисты вирусологи и эпидемиологи крайне обеспокоены, поскольку вирус черной оспы перешел на человекоподобных обезьян. Это означает, что он может вновь перейти в человеческую популяцию, когда коллективный иммунитет полностью исчезнет. Сегодня число не привитых от оспы людей огромно – это несколько поколений, которые родились после 80-го года. Но живы еще и предыдущие поколения, которые были привиты от оспы, именно благодаря этим людям и сохраняется коллективный иммунитет. В связи со сложившейся эпидемиологической обстановкой учены думают о целесообразности введения прививки от черной оспы вновь.
На сегодняшний день в России
прививка от оспы в плановом порядке делается людям, которые могут заразиться этой инфекцией по роду своей работы. Кроме того, имеется запас
вакцин для прививания людей в случае обнаружения оспы на территории страны. На сегодняшний день в России имеются три вида противооспенных вакцин, которые применяются для разных целей:
1. Вакцина оспенная сухая живая (применяется накожно).
2. Вакцина оспенная сухая инактивированная (применяется для двухэтапной вакцинации против оспы).
3. Вакцина оспенная эмбриональная живая, в таблетках, предназначенных для орального применения (ТЭОВак).
Противооспенная вакцина в таблетках применяется исключительно для ревакцинации, то есть для активации иммунитета у привитых ранее людей. Инактивированная сухая вакцина содержит убитые вирусы оспы, и используется для первичного прививания, причем для создания иммунитета против инфекции требуется две дозы. Сухая оспенная вакцина с живыми ослабленными вирусами применяется для экстренного прививания, причем для формирования иммунитета достаточно одной дозы. Для проведения прививки от оспы необходимы специальные стерильные инструменты.
Сухая живая оспенная вакцина содержит ослабленные вирусы, которые получают путем выращивания их на кожных покровах телят крупного рогатого скота. Сухой препарат содержит 5% пептон и фенол в качестве стабилизатора и консерванта. Отдельно в стерильные ампулы запаивают растворитель для вакцины – 50% глицерин. Данный тип вакцины выпускают в ампулах по 10 и по 20 доз. Сухая вакцина при температуре 2 – 8oС сохраняет свои свойства в течение 2 лет, а растворитель – 3 года.
Сухая инактивированная оспенная вакцина содержит убитые вирусы, которые выращивают на кожных покровах телят. Затем оспенные дефекты снимают с кожи телят, а вирусы убивают при помощи облучения радиоактивным кобальтом – 60. В качестве растворителя для сухой вакцины используют стерильный физиологический раствор.
Именно эта вакцина применялась в СССР для массового оспопрививания населения до 1980 года. Прививка проводилась в два этапа. Но этот тип вакцины можно применять только для первичной прививки, а ревакцинацию им проводить нельзя. Вакцина выпускается в стерильных ампулах по 10 доз, ее свойства сохраняются в течение 2 лет при температуре 2 – 8oС.
Живая оспенная вакцина в таблетках применяется орально, исключительно для ревакцинации. Нельзя использовать вакцину у ранее непривитых людей. Таблетки содержат живые и ослабленные вирусы оспы, которые выращивают в куриных эмбрионах. В качестве стабилизатора применяют лактозу, а в качестве наполнителей – сахарозу, ванилин и стеарат кальция. Снаружи таблетки покрыты ацетилфталилцеллюлозной оболочкой, касторовым маслом и олеиновой кислотой. Одна таблетка – это одна доза прививки для ревакцинации.
Таблетка окрашена в серо-белый или коричневый цвет, отчетливо и приятно пахнет ванилином, сладкая на вкус. Выпускаются таблетки оспенной вакцины в блистерах или стеклянных флаконах.
Делают ли прививку от оспы?
Сегодня массовая вакцинация от натуральной оспы в России не проводится, поскольку инфекция была ликвидирована еще в 1980 году. Однако есть ряд категорий людей, которые имеют потенциальный риск заразиться черной оспой ввиду особенностей своей работы. Эти люди относятся к группе риска, и прививаются от оспы в обязательном порядке. Согласно постановлениям Министерства Здравоохранения России, в настоящий период времени обязательная прививка от оспы делается следующим категориям людей:
1. Работники территориальных органов по эпидемиологическому надзору.
2. Врачи, медицинские сестры и санитарки инфекционных отделений и больниц.
3. Врачи, лаборанты и санитарки вирусологических лабораторий.
4. Врачи, медицинские сестры и санитарки дезинфекционных подразделений.
5. Весь персонал больниц, скорой помощи и выездных бригад, который работает в очаге распространения оспы.
Сегодня в плановом порядке применяется двухэтапная вакцинация от натуральной оспы. На первом этапе подкожно вводят инактивированную оспенную вакцину, а на втором этапе через неделю прививают живую вакцину на кожной поверхности плеча. Все вышеперечисленные работники проходят вакцинацию от оспы, ревакцинация проводится через 5 лет. Экспериментаторы и ученые, работающие непосредственно с культурой вирусов черной оспы, должны проходить ревакцинацию один раз в 3 года.
В случае обнаружения случаев заболевания черной оспой на территории России, вакцинируют от оспы всех людей, проживающих в регионе, и всех работников, которые направляются в эту местность для выполнения своих обязанностей, в том числе медицинский персонал. Если люди были привиты раннее, то перед попаданием в очаг вспышки должны обязательно пройти ревакцинацию. Кроме того, отдельно выявляют все контакты заболевшего оспой, и прививают всех этих людей.
Если человек выезжает в потенциально опасные регионы, или род его деятельности связан с потенциальным риском инфицирования вирусом натуральной оспы (например, люди, работающие с человекоподобными обезьянами), он может обратиться в поликлинику по месту жительства и подать ходатайство о вакцинации. В этом случае вакцина специально заказывается, и человека прививают, а сведения об этом заносят в медицинскую документацию.
Вакцинация от натуральной оспы – техника проведения манипуляции
Рассмотрим технику постановки прививки от натуральной оспы, которая проводится двухэтапным методом. Перед оспопрививанием необходимо тщательно обследовать человека:
- выявить хронические и перенесенные заболевания;
- выявить аллергии;
- провести анализы мочи и крови;
- при необходимости – снять электрокардиограмму или электроэнцефалограмму, сделать флюорографию.
Отдельно выясняют наличие среди близких страдающих дерматитами, экземами и иммунодефицитами. Если таковые имеются, то их контакты с привитым от оспы ограничивают на 3 недели, поскольку больные с иммунодефицитами и кожными патологиями могут заразиться инфекцией.
Первый этап вакцинации от оспы
Готовую разведенную вакцину в количестве 0,5 мл вводят подкожно, в плечо, на расстоянии 10 см от плечевого сустава. Если на коже плеча уже имеются рубцы от прививок, то выбирают тот участок, на котором они отсутствуют. Затем выжидают 1 неделю (7 дней) и проводят второй этап. Если через неделю второй этап прививки от оспы не был выполнен, то его можно провести в течение 2 месяцев, отчитывая от момента первого этапа.
Второй этап вакцинации заключается в накожном нанесении живой оспенной вакцины на наружную часть плеча. Для нанесения вакцины выбирают место без рубцов от предыдущих прививок. Накожное нанесение можно осуществить методом скарификации или множественных вколов.
Для метода скарификации применяют оспопрививальное перо, а для множественных вколов – бифуркационную иглу с двумя зубьями. Перед нанесением вакцины участок кожи протирается спиртом и оставляется высыхать. Затем, при применении скарификационного метода, стеклянной палочкой на кожу наносят каплю вакцины. Затем растягивают кожу в области нанесения вакцины, и оспопрививательным пером надрезают кожу на 5 мм так, чтобы образовалась царапина, которая не кровоточит. Пером втирают вакцину в надрез, и оставляют кожу открытой в течение 10 минут. Если проводится ревакцинация, то наносят две капли вакцины и делают, соответственно, два надреза оспопрививальным пером. После прививки края разреза должны припухнуть и покраснеть.
Для метода множественных вколов берется бифуркационная игла, которая окунается в вакцину. Затем этой иглой производят пять уколов на коже, в пределах 0,5 см. Если человек ревакцинируется, то проводится 15 уколов. После уколов на коже выступают капли лимфы и крови, а её поверхность остается открытой в течение 10 минут.
В течение последующих 3 недель (21 дня) следует аккуратно относиться к месту прививки — его нельзя тереть, раздражать, расчесывать и обильно мочить. После появления корочек, и до их отпадения, необходимо накладывать марлевую сухую повязку на место инъекции, а также носить одежду с длинным рукавом из натуральных тканей. Повязку меняйте каждый день, при этом не прикасайтесь руками к ранке и не пытайтесь оторвать корочки. После смены повязки обязательно мойте руки.
Живая таблетированная вакцина против оспы используется только для ревакцинации. Таблетку можно принимать только при отсутствии серьезных заболеваний и ранок в полости рта. Вакцина в виде таблетки медленно рассасывается человеком во рту. После приема таблетированной вакцины, в течение получаса необходимо воздерживаться от
, еды, питья и частого сглатывания слюны.
Все прививки и ревакцинации от натуральной оспы заносятся в медицинскую документацию. Если применяется одноэтапный метод прививания от оспы, то на кожу сразу наносится препарат методом скарификации или множественных вколов. При таком одноэтапном методе оспопрививания чаще наблюдаются осложнения, а реакции выражены сильнее, чем при двухэтапном варианте.
Первая прививка от черной оспы делается инактивированной вакциной, поэтому практически не вызывает реакций со стороны организма человека. Однако от четверти до трети привитых через сутки после процедуры могут увидеть легкое покраснение на месте введения препарата. Покраснение может сопровождаться формированием небольшого уплотнения. Кроме местной реакции в виде красноты и уплотнения, возможно небольшое
С). Эти реакции проходят самостоятельно в течение 1 – 2 дней.
Если вакцинация проводится одноэтапным методом (скарификационным или множественными вколами), то после попадания препарата в кровь могут развиваться более сильные реакции. В этом случае в месте нанесения вакцины формируются прививочные элементы. Через 3 – 4 суток после нанесения вакцины в этом месте формируется припухлость, покраснение и небольшая папула, постепенно увеличивающаяся в размерах. К 6 суткам вокруг папулы образуется красный ободок, и она переходит в везикулу — небольшой пузырек, наполненный жидкостью. Через 2 – 4 суток везикула переходит в пустулу, на месте которой образуется короста. После полного заживления ранки короста отпадает, а на ее месте остается рубец. Вся прививочная реакция от момента образования папулы до отпадения корочки протекает обычно в течение 21 дня.
В период образования вакцинальной коросты могут появляться и другие симптомы, например, повышение температуры вплоть до 39,0oС, головная боль, воспаление лимфососудов, недомогание, слабость. Состоятельность прививки оценивают на 8 сутки после вакцинации. Прививка считается хорошей, если образовалась пустула. Если прививка оказалась неэффективной, то проводят вторичную вакцинацию на другом плече.
Данные постпрививочные реакции развиваются только у тех, кто прививается от оспы впервые. Если же человек проходит ревакцинацию методом скарификации или множественных вколов, то все реакции протекают значительно быстрее. Формирование папулы и ее схождение проходит в течение 4 – 5 суток, а у некоторых людей — за 1 – 2 дня. В редких случаях папула может превращаться в везикулу. Состояние прививки оценивают на 2 – 4 сутки после ревакцинации. Ревакцинация считается состоявшейся, если на коже сформировалась папула, пустула, везикула, покраснение или уплотнение.
Вторая прививка от оспы делается методом нанесения вакцины накожно (пером или бифуркационной иглой). Обычно в месте нанесения вакцины формируется легкая местная реакция – покраснение,
, припухлость, формирование папулы, везикулы и пустулы. Папула перерождается в везикулу (пузырек с жидкостью), которая становится пустулой, покрывающейся корочкой. Корочка высыхает и отпадает, а на ее месте остается рубец. Кроме данных местных реакций возможно повышение температуры, воспаление лимфососудов и недомогание. Обычно эти реакции проходят быстро – в течение недели.
В редких случаях возможно развитие сильной реакции на вторую прививку от оспы, которая выражается в повышении температуры тела до 39,0oС, формировании обширного участка красноты и отека, а также образовании нескольких папул. Возможно появление сыпи.
Эффективность прививки оценивают на 8 сутки после проведения вакцинации. Ели на месте нанесения препарата развилась пустула, то прививка привела к хорошему результату.
Место инъекции покраснело
Появление красноты на месте введения вакцины от оспы является нормальной реакцией организма. Краснота обусловлена локальной воспалительной реакцией, которая всегда сопровождается различной степенью покраснения, отечности, припухлости и болезненности. Достаточно сильная выраженность симптомов может приводить к временному ограничению подвижности руки. Однако эти симптомы, в том числе краснота, пройдут самостоятельно через небольшой промежуток времени. Чтобы облегчить субъективное состояние, можно принимать лекарственные препараты из группы нестероидных противовоспалительных средств (например,
Сегодня многих людей интересует, делали ли им прививки от оспы, поскольку какие-то шрамы на плече есть, но вот от каких они вакцинаций — практически никто не помнит. В СССР вакцинация против оспы была отменена в 1978 – 1982 годах. Это означает, что все дети, родившиеся после 1982 года, уже не получали прививку от натуральной оспы. Многие пытаются возразить: «А как же шрам на плече? Ведь это оспина!». К сожалению, имеет место путаница, когда люди шрам от вакцины
) принимают за характерную «оспину».
Шрам прививки от оспы достаточно крупный – от 5 до 10 мм в диаметре, причем кожа несколько утоплена. Вся поверхность шрама покрыта характерными неровностями в виде выпуклостей и точек, которые напоминают рытвины. Это шрам хорошо заметен на плече людей, которые родились ранее 1983 года. Кроме того, люди, привитые от оспы, имеют шрамы на обоих плечах.
Поколение людей, родившихся после 1982 года, не получало прививки от оспы, но вакцинировалось против туберкулеза. Прививка от туберкулеза также заживает с формированием шрама. Они, как правило, очень маленькие, еле заметные на коже плеча. Шрамов может быть один или два. Если прививка БЦЖ заживала с образованием большой корочки (максимум 1 см в диаметре), то шрам может быть крупным, и по размерам очень похожим на оспенный. Однако поверхность шрама от БЦЖ — ровная, гладкая, а не изрытая, в отличие от «оспины».
Когда проводят иммунизацию от оспы?
В настоящее время детей от оспы в плановом порядке не прививают. Если человеку по каким-либо причинам понадобилось вакцинироваться от оспы, то это можно сделать в любом возрасте, при отсутствии противопоказаний. Ребенка рекомендуется прививать не ранее 1 года, в случае необходимости. Рассмотрим, когда делается прививка от оспы при наличии различных патологий:
| Через какое время после выздоровления делается прививка от оспы | Заболевание |
| Сразу после выздоровления | Анемия вследствие дефицита железа, фолиевой кислоты, витамина В12 и т.д. |
| Бронхит | |
| Через 2 месяца | Любая острая патология |
| Ожоги | |
| Герпетические высыпания на коже | |
| Ветряная оспа | |
| Гнойничковые поражения кожи | |
| Хронический тонзиллит | |
| Аденоиды | |
| Любые операции | |
| Через 3 месяца | Хронический отит |
| Через полгода | Инфекционный гепатит (за исключением С) |
| Инфекция, вызванная менингококком | |
| Хронические инфекции, в том числе сепсис | |
| Патология желчевыводящих протоков | |
| Токсическое поражение почек (отравление солями тяжелых металлов и т.д.) | |
| Аллергические реакции | |
| Через год | Хроническое воспаление легких |
| Через три года | Пиелонефрит |
При наличии некоторых заболеваний прививка от оспы может быть поставлена только после осмотра узким специалистом, который оценит состояние человека, и способность адекватно перенести вакцинацию. К состояниям, при наличии которых необходим обязательный допуск специалиста к прививке от оспы, относят следующие:
- гидроцефалия;
- синдром Дауна;
- болезнь Литтля;
- травматические повреждения центральной нервной системы;
- судороги в прошлом, на фоне высокой температуры;
- патология психики;
- гипертония;
- порок сердца;
- стенокардия.
Противопоказания к вакцинации от оспы
Вакцинация от оспы представляет собой серьезную манипуляцию. Прививка от натуральной оспы противопоказана при наличии у человека следующих состояний:
- беременность;
- период кормления грудью;
- аллергическая реакция на любой компонент вакцинного препарата;
- тяжелые аллергии (анафилактический шок, отек Квинке) в прошлом на любые другие агенты (пища, лекарства и т.д.);
- бронхиальная астма;
- ревматизм;
- ревматоидный артрит;
- системная красная волчанка;
- дискоидная волчанка;
- васкулиты;
- склеродермия;
- сахарный диабет;
- патология надпочечников;
- болезнь Грейвса;
- микседема;
- увеличенный тимус;
- недостаточность ферментов;
- гломерулонефрит;
- хроническая почечная недостаточность;
- цирроз печени;
- панкреатит;
- эндокардит;
- миокардит;
- перикардит;
- инфаркт;
- посттравматические заболевания центральной нервной системы (менингит, энцефалит, радикулоневрит, эпилепсия, инсульт, мышечная дегенерация);
- лечение кортикостероидами, радиотерапия;
- ВИЧ-инфекция;
- лейкозы;
- пересадка органов;
- иммунодефицитные состояния;
- экзема;
- нейродермит;
- псориаз;
- пузырчатка;
- гепатит С.
Осложнения прививки от натуральной оспы развиваются исключительно на фоне недиагностированных состояний организма, при которых вакцинация должна была быть отложена, или противопоказана в принципе. Основой развития осложнений после прививки от черной оспы является наличие любых аллергий и иммунодефицитов любого происхождения.
Прививка от натуральной оспы может привести к развитию следующих осложнений:
- генерализованная вакциния (появление множественных оспенных высыпаний);
- некротическая и гангренозная вакциния (отмирание тканей в области появления оспенных высыпаний на различных участках кожи);
- вакцинальная экзема;
- менингоэнцефалит;
- энцефаломиелит;
- полирадикулоневрит;
- обострение любых имеющихся хронических патологий.
Прививка от ветряной оспыВетряная оспа не является настолько опасной, как натуральная оспа. Однако эта инфекция способна вызвать серьезные последствия в виде неврологических симптомов и опоясывающего лишая. Вакцина от ветряной оспы используется развитыми странами с 70-х годов прошлого века. За время её применения было проведено большое количество наблюдений, а действие вакцины хорошо изучено. Прививка от ветрянки действует продолжительное время, защищая человека от инфекции на протяжении 20 и более лет. Вакцинация может осуществляться с возраста 1 года.
Прививка от ветрянки взрослым
Взрослым и подросткам старше 13 лет необходимо двукратное введение вакцины от ветряной оспы, для формирования стойкого иммунитета. Прививка от ветрянки не гарантирует стопроцентного иммунитета — то есть человек может заразиться этой инфекцией. Но течение ветрянки у взрослого будет достаточно легким, а риск развития осложнений — минимальным. Ведь взрослые люди переносят ветрянку гораздо тяжелее детей, а осложнения у них развиваются в 30 – 50 раз чаще, чем у малышей. Поэтому, если человек не был привит в детстве и не переболел ветрянкой — лучше сделать прививку и чувствовать себя защищенным.
Вакцинация от ветрянки детей
У детей ветряная оспа протекает, как правило, в легкой форме, а осложнения встречаются крайне редко. Однако вирус ветрянки имеет сродство к нервным тканям, поэтому может вызывать различные поражения ЦНС. Так, у лиц, перенесших ветряную оспу, регистрируется в зрелом возрасте опоясывающий лишай. Поэтому, кажущаяся безобидной, детская инфекция может привести к весьма серьезным проблемам в будущем.
Цена вакцины от ветряной оспы
На сегодняшний день в России доступны два типа вакцин против ветряной оспы – Окавакс и Варилрикс, стоимость которых одинакова, и колеблется от 2500 до 4500 рублей. К сожалению, стоимость вакцины значительна, поскольку отечественных препаратов не существует, и закупаются импортные.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
ВНИМАНИЕ! Информация, размещенная на нашем сайте, является справочной или популярной и предоставляется широкому кругу читателей для обсуждения. Назначение лекарственных средств должно проводиться только квалифицированным специалистом, на основании истории болезни и результатов диагностики.
Современное общество намного меньше подвержено различным опасным инфекциям, чем 50 лет назад. Раньше, среди заболеваний, лидировавших по уровню смертности, отдельное место принадлежало оспе. Сегодня есть всего два вида оспы, которыми болеет население земли — натуральная оспа и ветряная. И от обеих существуют вакцины.
Вакцинация от оспы проводится как в детском возрасте, так и взрослым людям с риском заражения. Опасность оспы в том, что интоксикация непредсказуема, трудно предугадать реакцию организма на нее. Процент летальности может быть мизерным, до 2%, а может быть абсолютным и достигать 100%.
Вакцинация от оспы не относится к числу обязательных, ее делают добровольно. На сегодняшний день существует 3 вида вакцин:
- вакцина сухая живая оспенная;
- инактивированная сухая оспенная вакцина;
- оспенная эмбриональная живая вакцина в таблетированной форме.
Сухая живая оспенная вакцина содержит ослабленный вирус в четко отмеренной дозе. Для формирования иммунитета достаточно разовой вакцинации. Она вводится накожно, это предотвращает побочные эффекты.
Инактивированная вакцина применяется в 2 этапа. В ней вирусы убитые, но их белок способен вызывать умеренный иммунный ответ. Вакцина подходит для первичного прививания, но вот ревакцинацию ей проводить уже нельзя. На первом этапе вводят инактивированную вакцину подкожно, на втором живая вакцина наносится на кожу. Делают это через неделю.
Таблетированная вакцина применяется на этапе ревакцинации. У людей, не получавших первичную вакцинацию, этот препарат не применяется.
Принцип действия вакцин почти одинаковый — они имитируют инфекцию, позволяя организму столкнуться с возбудителем заболевания.
Если организм никогда не сталкивался с возбудителем, то не распознает его адекватно и не сработает «антивирус». Большинство контактов с возбудителем происходит в «диких» условиях, где реакция организма, как и количество возбудителя, контролировать невозможно.
В старые времена детей со всего округа водили в гости к больным ветрянкой. Такая своеобразная живая вакцинация. Шрамов после нее не остается, но последствия непредсказуемы.
Что делает вакцина? Позволяет организму соприкоснуться со слабым и неопасным возбудителем в четко отмеренном количестве. Таким образом, когда в иммунную систему вписывается информация о вирусе оспы, организм приобретает способность его распознать и обезвредить.
На сегодняшний день против ветряной оспы существуют вакцины:
Окавакс содержит живые вирусы и ставиться детям после года и взрослым. Вводится подкожно.
Варилрикс обладает подобными свойствами.
После прививок на метте введения остается шрам. Он имеет диаметр от 5 до 10 мм, кожа на нем уплотнена. Поверхность неровная. Кроме того, шрамы обычно есть на обоих плечах.
Прививка от оспы не входит в календарь прививок в нашей стране и проводится преимущественно группам риска — медработникам, инфекционистам, работникам детских учреждений и прочим контактным и потенциально контактным лицам. Дальше речь пойдет о ветряной оспе, как о той, с которой сталкивается 90% и которая может иметь реальные последствия в исключительных случаях.
ВОЗ рекомендует проводить прививание против оспы в возрасте от года до двух лет. Это возраст предшествует группе риска. Однако, прививку можно сделать в любое время позже. Кроме того, ее можно делать даже после контакта с инфекцией. Это позволит предотвратить осложнения. Но эффективность такой профилактической прививки будет достаточной только в случае введения в первые 72 часа после контакта.
Что касается эффективности самой вакцины, то она тем выше, чем раньше проведено прививание. Исследования показывают, что в возрасте до 5 лет одна доза вакцины формирует иммунитет к оспе в 95%. Такая же доза препарата, введенная подростку или взрослому человеку, вызывает формирование хорошего иммунитета только в 78% случаев. В связи с этим, лицам старше 13 лет вакцину вводят 2 раза.
Как проходит вакцинация? Правила универсальны — здоровый ребенок, отсутствие противопоказаний.
Существует несколько способов введения:
Оптимальное место для введения вакцины — дельтовидная мышца плеча. Бывает, что это место недоступно (например, туда уже поставили другую вакцину). Тогда допустимо сделать прививку в подлопаточную область.
Ягодичная мышца нежелательна, так как у детей выше риск попасть в нерв или сосуд, или не дойти до мышцы через жировую прослойку. В таком случае всасывание вакцины замедлится. А сам процесс будет намного более болезненным.
Патологические реакции и осложнения зачастую являются следствием несоблюдения правил прививания и игнорирования противопоказаний. Это приводит к усиленной иммунной реакции, которая может проявляться усилением нормальной симптоматики. А большое количество циркулирующих иммунных комплексов может повредить ткани органов, например, почки, сердце.
Прививка от оспы имеет свои противопоказания. Они могут быть как абсолютными, то есть исключающими введение препаратов когда-либо, так и относительными.
К абсолютным относятся:
- острые фазы заболеваний и обострение хронических;
- респираторные инфекции;
- кишечные инфекции;
- воспалительные заболевания нервной системы и период менее года после них;
- иммуннодефицитные состояния;
- ВИЧ/СПИД;
- период за месяц до хирургического вмешательства;
- аллергическая реакция на неомицин или другие компоненты;
- в течение полугода до вакцины были введены иммуноглобулины.
Есть состояния, введение вакцины при которых возможно только после консультации врачей:
- патологии сердца, почек, печени, кровеносной системы;
- судорожный синдром;
- аллергические реакции на любые вакцины в анамнезе;
- патологии иммунитета.
Еще один аспект, о котором нужно знать — реакции. Какие нормальные, а какие относятся к патологическим.
Следующее можно считать нормальным после постановки вакцины против ветряной оспы:
- повышение температуры, не выше 38 градусов;
- местная реакция — отечность, болезненность, краснота и уплотнение на месте введения, формирование шрама;
- сыпь на теле, похожая на ветряную оспу;
- зуд кожи;
- легкое недомогание, капризность;
- небольшое увеличение и болезненность лимфатических узлов.
Все это необходимо воспринимать, как совершенно нормальные реакции. Малыш болеет ветрянкой, просто в легкой и быстротечной форме. Длится это 21 день и проходит самостоятельно.
А вот если все это усилено и длится более двух недель, стоит насторожится и отвести малыша к доктору. Но патологические реакции наблюдаются только при несоблюдении правил безопасности и игнорировании противопоказаний.
Отдельно стоит поговорить о такой реакции, как шрам после прививки. В первое время после вакцинации родителей может пугать внешний вид места введения вакцины — покрасневшее, опухшее, иногда даже синюшное.
Со временем останется глубокий рубец, характерный шрам. Это тоже является нормальным. Ведь на то конкретное место пришлась самая большая доза и концентрация препарата в короткое время. Останется единичный шрам, который можно будет убрать на коррекции в косметологической клинике.
Чтобы избежать осложнений и неприятных последствий нужно придерживаться правил «до» и «после».
До прививания стоит сделать 5 шагов:
- Обратится к педиатру, неврологу и иммунологу.
- Сделать общий анализ крови, кала и мочи.
- Сделать иммуннограмму.
- Если у ребенка есть судорожный синдром — сделать электроэнцефалограмму.
- Если есть подозрения на патологию сердца — электрокардиограмму.
Убедиться, что нет противопоказаний, и можно делать прививку.
После прививки от оспы стоит отказаться от купания в первые несколько дней. Дальнейший уход является классическим для ветряной оспы. От обработки до питания. Стоит воздержаться от новых продуктов и смены условий, стрессов и контактов с больными людьми. При повышении температуры можно дать жаропонижающий препарат типа Нурофена. При появлении других симптомов нужно вызвать врача.
Ветряная оспа сегодня не настолько опасна, ведь есть препараты, которые облегчают течение и предотвращают осложнения. Однако если в семье были сложные протекания и последствия оспы, стоит перестраховаться и привить малыша. Одного цикла (или дозы) прививания достаточно для формирования стойкого иммунитета.
Если раньше (до 1983 года) вакцинация от оспы считалась обязательной, то после ликвидации эпидемий и разработки новых препаратов ее исключили из календаря. Определить необходимость прививания поможет врач.
Автор: Сухорукова Анастасия Андреевна, педиатр
Советуем почитать: Непроходимость кишечника у детей. Как вовремя распознать опасную патологию и помочь ребенку
Имеет высшее медицинское образование. Специализации: педиатрия, акушерство и гинекология, психиатрия, общетерапевтические вопросы и ортопедия.
Почти у каждого взрослого есть отметины на предплечье – следы прививок БЦЖ и оспы. У поколений, родившихся после 1980-1982 гг., шрам только один — оставшийся от вакцинации против туберкулеза. Черная, или натуральная, оспа считалась побежденной болезнью, но сейчас все чаще иммунологи поднимают вопрос о необходимости всеобщей защиты от данного заболевания.
Прививать ли ребенка от оспы — родители решают самостоятельно
Опасна ли оспа и обязательно ли ставить от нее прививку?
Черная оспа — опаснейшее заболевание, которое приводило к высокой смертности, а при благополучном исходе – оставляла на теле грубые рубцы. Изобретение вакцины от вируса позволило сначала значительно снизить темпы его распространения, а затем и вовсе истребить. Прививка от натуральной оспы не снята с производства, ее запасы есть у каждого государства, поскольку до сих пор сохраняется риск заражения и опасность распространения болезни.
Черная оспа значительно отличается от ветряной и характеризуется тяжелой симптоматикой:
- появлением сыпи, переходящей в болезненные язвы;
- высокой температурой;
- сильной интоксикацией.
Почему перестали делать эту прививку? Карантинные мероприятия и всеобщая вакцинация позволили победить болезнь, последний случай заболевания натуральной оспой был зарегистрирован в 1978 году.
С 1980 года во всем мире постепенно стали приостанавливать введение сыворотки детям и взрослым, а с 1982 года прививка окончательно отменена и не входит в число обязательных.
В настоящее время зарегистрированы случаи заболевания черной оспой среди человекоподобных обезьян. Специалисты бьют тревогу — коллективный иммунитет общества, сформированный всеобщей вакцинацией в прошлом веке, может сойти на нет из-за того, что большая часть населения, рожденная после 1980 года, не привита от вируса. Некогда побежденная оспа может вернуться, поэтому требуется возобновить всеобщую вакцинацию от опаснейшего заболевания.
Типы вакцин и механизм действия
Существует 3 типа действенных вакцин против черной оспы, которые успешно применялись в России и за рубежом и используются до сих пор для прививания определенных групп населения:
| Тип вакцины | Состав | Особенности применения |
| Сухая живая | Включает в себя живой ослабленный вирус натуральной оспы, выращенный на коже телят. | Используется однократно в случаях, когда необходима срочная выработка антител. |
| Сухая неживая | Содержит убитые вирусы натуральной оспы. | Применяется для первичной традиционной вакцинации. Выработка устойчивости к вирусу формируется медленней, но такой метод прививания имеет меньше осложнений. |
| Эмбриональная живая | Содержит живой ослабленный вирус, полученный в ходе выращивания в куриных эмбрионах. Препарат выпускается в форме таблеток. | Используется при ревакцинации как эффективный способ продлить устойчивость к вирусу. |
Существует 3 типа действенных вакцин против черной оспы, какую именно выбрать, необходимо проконсультироваться с лечащим врачом
Выбор типа вакцины для взрослых напрямую зависит от того, делалась ли прививка от оспы в детстве. В России для защиты малышей от опасного вируса сейчас используют двухэтапное прививание неживой сывороткой, а для продления ее действия у пациентов, родившихся до 1982 года, проводится ревакцинация с помощью таблеток.
Особенности вакцинации от оспы
В настоящее время вакцинация от натуральной оспы не является обязательной. Прививку делают взрослым и детям в следующих случаях:
- при выезде в места вспышек эпидемий;
- при работе в лабораториях, изучающих и производящих вирусы, и эпидемиологических компаниях.
Из-за угрозы возвращения черной оспы в последние годы возросло число людей, стремящихся защитить себя и своих детей от опасного вируса. Для этого проводится вакцинация.
Перед прививанием производят тщательный осмотр и собирают анализы. Первичная вакцинация от черной оспы проводится сухой неживой сывороткой в 2 этапа — такая схема переносится легче.
Ребенок на момент проведения вакцинации должен быть полностью здороваПервая прививка
На первом этапе разведенная неживая вакцина вводится в свободный от рубцов участок кожи на предплечье. Сыворотка должна попасть строго в слои дермы – ее поступление в мышечную ткань не принесет должного эффекта и спровоцирует абсцесс.
В редких случаях на месте инъекции возникает покраснение или небольшое уплотнение. Первая прививка от натуральной оспы подготавливает иммунную систему ко второму этапу введения сыворотки и запускает процесс выработки антител.
Следующая прививка делается спустя неделю после первой. На втором этапе вакцинации против натуральной оспы специалисты могут использовать:
- Метод скарификации. На продезинфицированный участок кожи наносится вакцина, после чего он неглубоко рассекается специальным оспопрививательным пером. Сыворотка осторожно втирается в образовавшийся надрез.
- Метод множественных уколов. Выбранный для вакцинации участок кожи дезинфицируется, бифуркационная игла, имеющая раздвоенный наконечник, опускается в разведенную сыворотку. Затем инструментом пятикратно прокалывают место, предназначенное для прививания.
При правильном проведении манипуляций заживление проходит в несколько обязательных этапов: сначала проявляется выраженная припухлость, затем на участке постепенно формируется папула, переходящая в пустулу и коросту. После отпадания корочки на коже остается шрам.
Небольшой шрам от прививки, который остается на всю жизнь
С годами шрам может постепенно рассосаться – это зависит от величины образованной после прививания пустулы и от регенерационных свойств кожи. Поскольку у детей обновление клеток происходит активнее, спустя 1-2 десятилетия рубца от введения вакцины против натуральной оспы может не остаться.
Побочные реакции и противопоказания к вакцинации
В процессе выработки антител к живой вакцине у ребенка может повышаться температура до 39°C, наблюдаются головные боли, слабость и воспаление лимфоузлов. Некоторые пациенты отмечают, что кожа в месте прокола покраснела и уплотнилась – это нормальная реакция иммунной системы. Формирование пустулы – это знак успешного проведения вакцинации, и если она не сформировалась, прививку следует повторить.
Неправильно выполненная процедура может вызвать серьезные осложнения. В ряде случаев, когда вакцина попадала под кожу или непосредственно в мышечную ткань, спустя 1-1,5 месяца начинался рост абсцесса.
Полными или временными противопоказаниями для проведения вакцинации является ряд иммунных и системных заболеваний:
| Когда нельзя делать прививку? | Вакцинация временно откладывается | Иные факторы |
| онкологические заболевания | заболевание ветряной оспой в момент планируемой вакцинации | при планируемых хирургических вмешательствах вакцинацию проводят за месяц до операции |
| СПИД | прививание от иных заболеваний в данный период | при патологиях нервной системы вакцинация проводится не ранее чем через полгода после приступа |
| нарушения работы иммунной системы | недавно перенесенные инфекционные заболевания | при наличии системных заболеваний (патологии сердца, почек, печени и крови) прививание проводится под строгим контролем узкого специалиста |
О существующих противопоказаниях нужно сообщить врачу, который направляет вас на вакцинацию.
Проведение манипуляций на фоне ослабленного после болезни иммунитета или наличие серьезных системных заболеваний у ребенка в лучшем случае сделают прививание неэффективным, а в худшем — приведут к опасным последствиям.
Можно ли заболеть после прививки?
Действие прививки против оспы длится 30 лет, по истечении этого срока проводят повторную вакцинацию. Случаев заражения вирусом после введения сыворотки зарегистрировано крайне мало, поэтому все типы составов считаются высокоэффективными.
Через 2 недели после проведения вакцинации у некоторых пациентов наблюдаются симптомы заболевания: появляется сыпь и поднимается температура тела. Они не являются признаками заражения – это нормальная реакция иммунной системы на введение сыворотки, говорящая об активной выработке антител к черной оспе.
источник