Желтая лихорадка – острое заболевание вирусной этиологии с природной очаговостью, передаваемое комарами, и характеризующееся тяжелой интоксикацией, геморрагическими проявлениями и поражением жизнеобеспечивающих органов человека – печени, почек. Название «желтая» связано с частым развитием у больных такого симптома как желтуха.
Большая часть заболевших желтой лихорадкой регистрируется в странах с тропическим и субтропическим климатом. Выделяют два типа желтой лихорадки:
1) Эндемический (распространен в сельской местности или джунглях),
2) Эпидемический (преимущественное распространение в городах, антропонозный).
Желтая лихорадка является особо опасной инфекцией (ООИ), относится к карантинным болезням, подлежащим международной регистрации. Выезд в эндемичные по желтой лихорадке страны требует наличия международного свидетельства о вакцинации от данной инфекции.
Природные очаги желтой лихорадки располагаются в тропических зонах Южной Америки и Африки. По данным ВОЗ эндемичными в настоящий момент являются 45 стран Африки и 13 стран Южной и Центральной Америки, примерами которых служат: Конго, Судан, Сенегал, Боливия, Перу, Бразилия, Мексика, Камерун, Нигерия, Замбия, Уганда, Сомали и другие.
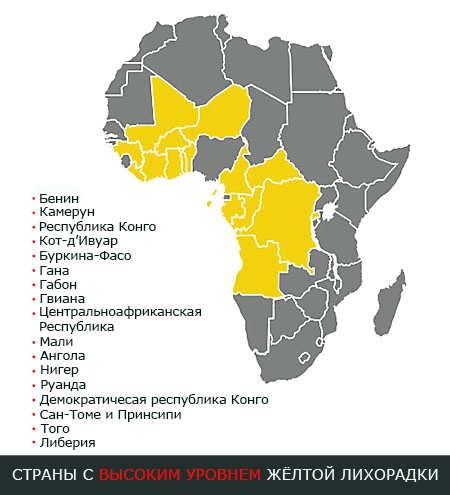
Эндемичные страны по желтой лихорадке
Болезнь опасна развитием вспышек среди населения. Например, в 2012 году во время вспышки в Судане заболело 850 больных, 171 из которых со смертельным исходом. Вспышки в эндемичных странах возникают ежегодно. Единственной профилактической мерой является вакцинация, благодаря которой снижается заболеваемость населения.
Желтую лихорадку вызывает арбовирус из семейства Flaviviridae рода Flavivirus. Геном вируса содержит РНК. Штаммы из различных мест Африки и Америки генетически не однородны.
Вирус во внешней среде мало устойчив, быстро погибает при воздействии высокой температуры и обычных дез.средств. Вирус длительно сохраняется в замороженном состоянии и при высушивании.
Вирус желтой лихорадки отнесен к 1 группе патогенности (все виды работ с такими вирусами проводятся в максимально изолированных лабораториях). Вирус может быть выделен из крови больного желтой лихорадкой в течение первых трех дней болезни с использованием белых мышей и обезьян, а также из печени и селезенки в секционных (смертельных) случаях.
Главный источник и резервуар инфекции при джунглевой форме желтой лихорадки – дикие животные (обезьяны, опоссумы, сумчатые, грызуны и другие), а при городской форме – человек.
Заразный период источника у животных определить невозможно, у человека же этот период начинается незадолго до появления клинических признаков заболевания, длится в течение 3-4 дней.
Переносчиками вируса желтой лихорадки являются комары, как домашние, так и дикие. Комары становятся заразными через 9 – 12 дней после кровососания при температуре окружающей среды до 25° С, через 7 дней при 30 градусах, через 4 дня при 37 градусах, при температуре ниже 18 градусов комар теряет способность передавать вирус. Соответственно, чем более жаркий климат, тем быстрее комар становится заразным. При отсутствии комаров больной человек для окружающих не заразен. Заболеваемость возрастает после сезона дождей, когда увеличивается популяция комаров.
Механизм передачи возбудителя – трансмиссивный, переносчики в городских очагах – комары Аеdes aegypti, в джунглях некоторые другие представители этого рода. Возможны контактный и парентеральный пути передачи (через инфицированную кровь). Зарегистрированы случаи лабораторного заражения.
Переносчик желтой лихорадки
Естественная восприимчивость людей высокая, болеют как дети, так и взрослые. В эндемичных странах местное население имеет латентную (бессимптомную) иммунизацию небольшими дозами вируса, они не заболевают, а иммунитет развивается.
После перенесенной инфекции в случае благоприятного исхода развивается стойкий иммунитет (до 6 лет и более).
При укусе вирус через лимфатическую систему попадает в лимфоузлы, близкие к месту укуса (регионарные), в которых происходит его размножение (у человека инкубационный период – 3-6 дней).
Трансмиссивный путь заражения желтой лихорадкой
Затем вирус гематогенно (через кровь) распространяется по всему организму и вызывает поражение печени, селезенки, почек, костного и головного мозга (у больного период вирусемии — 3-5 дней). Обращает внимание излюбленное поражение вирусом сосудов этих органов, итогом которого будет повышение проницаемости сосудов капиллярного русла. Наряду с этим развивается поражение клеток: дистрофия и некроз клеток печени, почек. Безусловным и тяжелым является внутренний геморрагический синдром (кровоизлияния во внутренние органы – селезенка, сердце, головной мозг, кишечник, легкие). Очевидно, что такие тяжелые поражения нередко не совместимы с жизнью.
Период инкубации (с момента инфицирования до появления симптомов болезни) в среднем длится от 3-х до 6-и дней. Типичное течение желтой лихорадки имеет своеобразный «двухволновый» характер с 3 периодами:
1) начальный;
2) период ремиссии (улучшения);
3) период венозного стаза (резкое ухудшение).
Также выделяют несколько форм тяжести: легкую, среднетяжелую, тяжелую и молниеносную.
1. Начальный (лихорадочный) период длится 3-4 дня. Болезнь начинается остро, характеризуется резким подъемом температуры с максимальным уровнем до 40° уже в первый день болезни. Больных беспокоит озноб, выраженная головная боль, мышечные боли в области спины и конечностей, рвота, нередко повторная, жажда, общая слабость. Пульс учащен до 130 в минуту, АД нормальное, тоны сердца приглушены. Для пациентов желтой лихорадкой в начальном периоде характерна так называемая «амарильная маска» (покраснение лица, шеи, конъюктив и склер глаз – инъекция сосудов, отеки век, одутловатое лицо, губы припухшие).
Больных раздражает яркий свет, беспокоит нарушения сна. Пациенты раздражительны, кожа горячая, сухая. Часто нет критики к своему состоянию, но есть испуг и эйфория. Печень и селезенка увеличеныв размерах, болезненны при пальпации. В периферической крови – нейтропения и лимфопения, СОЭ не увеличена. В моче – протеинурия.
На 3-й день болезни появляется желтуха (сначала желтеют склеры глаз, затем слизистые рта, век и кожные покровы).
Желтуха при желтой лихорадке
Быстро присоединяются нарушения гемодинамики (артериальное давление падает, кожа приобретает синюшный оттенок). Больному становится хуже: появляются начальные проявления геморрагического синдрома – кровоточивость десен, носовые кровотечения, примесь крови в стуле и рвотных массах. У пациента сильно урежается пульс. При тяжелом течении болезни в этот период больной может погибнуть.
2. При более легком течении болезни наступает период ремиссии (на 4-5 сутки от начала болезни): снижается температура, состояние улучшается, прекращается рвота. Такой период может длится от нескольких часов до суток и при легком течении больной поправляется. Чаще же наблюдаются тяжелые формы и наступает 3-й период.
3. Период венозного застоя (длится 3-4 суток). Температура вновь повышается, желтуха усиливается, также как и становятся более выраженными геморрагические проявления: носовые, маточные, желудочно-кишечные кровотечения, на коже появляются крупные геморрагии.
Больной желтой лихорадкой
Быстро развивается острая почечная недостаточность с выраженной альбуминурией (белок в моче), олигурией (снижение диуреза), возможна анурия (отсутствие диуреза). Артериальное давление падает, тоны сердца приглушены, пульс до 40 ударов в минуту, экстрасистолия, возможен коллапс. Размеры печени увеличены, становится плотной, резко болезненной при пальпации из-за растяжения капсулы печени. При биохимическом обследовании крови: повышаются показатели прямого и непрямого билирубина, АЛТ, снижается содержание лейкоцитов до 1,5-2,5 тыс. в 1 мкл, отмечается нейтропения и лимфопения. Замедляется свертываемость крови, повышается СОЭ. Данные изменения наиболее характерны для 6-7 день болезни. Это критический период для больного, в моче количество белка увеличивается до 10 г/л, появляются зернистые и гиалиновые цилиндры.
Летальный исход наступает в 50% случаев, чаще от острой почечной недостаточности с развитием уремической комы (отек головного мозга, потеря сознания) и токсического энцефалита, реже от печеночной комы или сердечнососудистой недостаточности (миокардита).
При благоприятном течении болезни с 8-9 дня заболевания общее состояние постепенно улучшается, наступает период выздоровления (реконвалесценции), нормализуются лабораторные показатели. Небольшая слабость в виде остаточного явления сохраняется в течение недели.
Осложнениями желтой лихорадки являются: пневмонии, абсцесс почек, энцефалит, может быть гангрена мягких тканей, возможен летальный исход.
Если Вы находитесь в эндемичной стране или приехали недавно (3-6 дней) из нее, то появление первого симптома – высокой температуры в первый день болезни должно Вас заставить обратиться к врачу. Никакое самолечение не допустимо! Только срочная госпитализация!
Предварительный диагноз выставляется на основании:
1) Прибытия или нахождения в эндемичном регионе (страны Африки и Южной Америки) – тропики и субтропики;
2) Симптомов болезни («седловидная» или «двухволновая» температурная кривая, геморрагический синдром, желтуха, поражение почек, печени и селезенки);
3) Лабораторных данных: (в биохимии – увеличение билирубина, АЛТ, АСТ, мочевины, креатинина, в общем анализе крови – угнетение ростков кроветворения – снижение лейкоцитов, нейтрофилов, лимфоцитов, снижение тромбоцитов, ускорение СОЭ, в моче – белок, цилиндры, эритроциты) и прочее.
Двухволновая температурная кривая при желтой лихорадке
Окончательный диагноз подтверждается специфическими лабораторными данными при
исследовании крови подозрительного на желтую лихорадку пациента, взятой до 3-4го дня болезни.
1) Биологический метод (путем внутримозгового заражения новорожденных или молодых белых мышей).
2) Экспресс-диагностика, основанную на индикации антигена — проводят с помощью метода ИФА, результат через 3 часа.
3) Из серологических реакций используют РН, РСК, РТГА,РНГА, ставят парными сыворотками, взятыми к концу первой недели болезни и спустя 2-3 дня.
4) При летальном исходе гистологически исследуется печень, где выявляются очаги субмассивного и массивного некроза печеночных долек и ацидофильные тельца Каунсильмена.
Желтую лихорадку дифференцируют с гриппом, вирусными гепатитами, тропической малярией, желтушной формой лептоспироза, лихорадкой Денге, клещевым возвратным тифом, крымской геморрагической лихорадкой, с геморрагическими лихорадками Ласса, Эбола, Марбург.
1. Организационно-режимные мероприятия. Госпитализация всех больных в стационар и строгий постельный режим! Нарушение данного пункта может стоить человеку жизни. Диета молочно-растительная с комплексом витаминов (С, В).
2. Этиотропного (противовирусного) лечения нет.
3. Патогенетическое и симптоматическое лечение:
— дезинтоксикация (глюкозо-солевые растворы, растворы альбумина);
— профилактика и лечение геморрагического синдрома (преднизолон, аминокапроновая кислота, коллоидные растворы, по показаниям переливание крови);
— при почечной недостаточности (дегидратация, стимуляция диуреза, по показаниям гемодиализ);
— при поражении печени (детоксикация организма – гепасол, гепатопротекторы, глюкоза и др.)
— при наслоении вторичных бактериальных инфекций назначают антибиотики.
Профилактические мероприятия направлены на предупреждение заноса инфекции из-за рубежа.
1) Проводят уничтожение комаров и мест их выплода, защиту от них помещений и использования
индивидуальных средств защиты.
2) В качестве средства иммунопрофилактики используется однократная иммунизация живой
ослабленной вакциной, преимущественно из штамма 17-D (0,5 мл в разведении 1:10 подкожно), лиц в возрасте от 9 мес. и старше, проживающих на эндемичных территориях или намеревающихся посетить их, с ревакцинацией через 10 лет. Иммунитет вырабатывается с 10 дня после вакцинации и с 1 – после ревакцинации. В России используется одна вакцина российского производства, отвечающая требованиям ВОЗ. За рубежом назначается вакцина «Стамарил Пастер» производствава «Авентис Пастер» (Франция).
Всем вакцинированным выдается международное свидетельство о вакцинации или ревакцинации против желтой лихорадки, которое является индивидуальным и заполняется на английском и французском языках. Свидетельство становится действительным с 10го дня после вакцинации и в течение 10 лет.
Вакцинация рекомендована людям, выезжающим в страны: Ангола, Аргентина, Бенин, Гвинея-Бисау, Боливия, Бразилия, Буркина Фасо, Бурунди, Венесуэла, Габон, Гамбия, Гана, Гвинея, Гуана, Демократическая Республика Конго, Камерун, Кения, Колумбия, Конго, Кот-д’Ивуар, Либерия, Мавритания, Мали, Нигер, Нигерия, Панама, Парагвай, Перу, Руанда, Сенегал, Судан, Суринам, Съера-Леоне, Того, Уганда, Французская Гвиана, Центральная Африканская Республика, Чад, Эквадор, Экваториальна Гвинея, Эфиопия, Южный Судан.
источник
Несмотря на то, что прививка от жёлтой лихорадки изобретена 60 лет назад, эпидемии в Африке до сих пор время от времени случаются из-за того, что иммунизация в городах бывает недостаточной.
Если вы собираетесь отправиться в африканскую страну, находящуюся ниже Сахары, лучше озаботиться вакцинацией. Профилактика этой болезни очень важна, так как она может привести к гепатиту и серьёзно повредить вашу печень. На самом деле, основные симптомы жёлтой лихорадки — жёлтуха и жар — появляются от того, что вирус повреждает печень. Это заболевание может привести и к другим повреждениям внутренних органов, причём к летальным, поэтому принять меры безопасности — это вопрос жизни и смерти.
Жёлтая лихорадка — это вирусная инфекция, которая приводит к повреждениям органов, особенно, печени. Ежегодно регистрируется около 200000 случаев 30000 из которых умирает. Количество случаев за последнее время критически возросло, из-за того, что города растут, климат меняется, но иммунизация населения зачастую низкая. По данным ВОЗ в Латинской Америке риск заразиться жёлтой лихорадкой самый высокий в мире.
Так что вызывает жёлтую лихорадку? Чаще всего её передают инфицированные комары через укус.
 Как передаётся жёлтая лихорадка?
Как передаётся жёлтая лихорадка?
В большинстве случаев люди заражаются жёлтой лихорадкой, когда их кусает инфицированный комар. Вирус может передаваться и напрямую через инфицированного человека, через грязные иглы, например. Никак иначе это заболевание от человека к человеку не передаётся.
У некоторых инфицированных симптомы жёлтой лихорадки не появляются. Обычно инфекция имеет 3 стадии. Первая начинается через несколько дней после укуса комара и может включать в себя следующие симптомы:
- Головная боль
- Дегидратация
- Боль в мышцах и суставах
- Боль в спине
- Потеря аппетита
- Рвота
- Симптомы, похожие на простуду
- Жар
- Озноб
После начальной фазы большинству пациентов становится лучше, и зачастую болезнь дальше не развивается. Однако примерно у 15-25% пациентов состояние снова ухудшается и переходит на третью, более серьёзную стадию. При этой фазе могут проявиться следующие симптомы:
- Сильный жар
- Дегидратация
- Внутренние кровотечения
- Шоковое состояние
- Кровотечение из глаз, рта и носа
- Кровавый стул
- Кровавая рвота
- Желтуха — пожелтение кожи и глаз
- Покраснение языка, глаз и лица
- Воспаление печени или гепатит
- Полиорганная недостаточность
- Судорожные припадки
- Кома
- Смерть
Эти симптомы вирусной геморрагической лихорадки, она повреждает внутренние органы и кровеносную систему. Такое состояние опасно для жизни пациента. Около половины пациентов с третьей стадией жёлтой лихорадки не выживает.
Но тому, кто выжил, потребуется пожизненная медицинская помощь, потому что некоторые из органов, включая сердце, лёгкие, почки или печень, могут серьёзно пострадать. Пациентам, у кого пострадали почки, может потребоваться пожизненный гемодиализ. Если вследствие жёлтой лихорадки пострадало сердце, придётся постоянно принимать медикаменты или проходить другое лечение, чтобы не допустить сердечную недостаточность или инфаркт. Даже когда жёлтая лихорадка отступает, жизнь больного может критически измениться.
Жёлтая лихорадка чаще встречается в Африке и в центральной и южной Америке. Эти области эндемичны по жёлтой лихорадке. В западной Африке и южной Америке её уровень распространённости особенно высок. По данным центра контроля и профилактике болезней среди тех, кто не был вакцинирован и пробыл в западной Африке всего 2 недели, жёлтой лихорадкой заражаются 50 из 100000. Среди людей, которые провели двухнедельный отпуск в южной Америке, заражаются 5 из 100000.
Страны с особенно высоким уровнем распространённости жёлтой лихорадки:
- Бенин
- Камерун
- Республика Конго
- Кот’д-Ивуар
- Буркина Фасо
- Гана
- Габон
- Гвиана
- Центральноафриканская республика
- Либерия
- Мали
- Ангола
- Нигер
- Руанда
- Демократическая республика Конго
- Сан-Томе и Принсипи
- Того
Помимо этих стран к этому списку можно добавить некоторые страны Африки ниже Сахары, а также страны центральной и южной Америки. Жители городов более подвержены вирусу. В России все случаи жёлтой лихорадки привозные. В нашей стране эта инфекция известна давно. Ещё в 1805 году бы издан указ с её описанием и информацией о необходимости защиты портовых городов от этой болезни. Самая крупная эпидемия жёлтой лихорадки в России была во время строительства Панамского канала, тогда переболело 500 тыс. человек.
Единственная возможность узнать, что вы заразились жёлтой лихорадкой — посетить врача. Если вы были в стране, где распространено это заболевание, а после этого у вас появился жар или другие симптомы, сразу же обратитесь к врачу. Доктор уточнит симптомы и проведёт анализы на жёлтую лихорадку. Также могут быть проведены анализы для проверки повреждений печени или других органов. При появлении первых симптомов важно сразу же обратиться к врачу, потому что без лечения лихорадка может привести к непоправимым последствиям.
Лечения как такового нет, если лишь симптоматическая терапия, и последняя должна быть своевременной. Если вас поразил этот вирус, врачи посоветуют госпитализироваться, чтобы было проще наблюдать за вашими симптомами и оказывать помощь в зависимости от состояния.
Например, вам могут дать лекарства для снижения температуры и от боли в мышцах, а также могут поставить капельницу для лечения дегидратации. Если вы регулярно принимаете противовоспалительные медикаменты, которые «разжижают» кровь, такие как аспирин, их приём нужно будет прекратить. Такие медикаменты повышают риск внутренних кровотечений при данном заболевании. Если ваше состояние ухудшается из-за повреждения органов, в больнице врачи смогут вам помочь.
Так как от этого вируса нет лечения, важно сделать прививку от жёлтой лихорадки до того, как ехать в страну с высоким риском заражения. Более того, чтобы попасть в некоторые страны, вам понадобится международное свидетельство о вакцинации с записью о прививке от жёлтой лихорадки.
Как и у любой прививки, у вакцины от жёлтой лихорадки есть побочные эффекты. Эта вакцина живая, поэтому несёт больше рисков, чем инактивированные прививки. У некоторых пациентов проявляются симптомы, похожие на простуду, у других могут развиться серьёзные аллергические реакции. Иногда на вакцину развиваются реакции, угрожающие жизни пациента. Если после прививки ваше состояние изменилось, немедленно обратитесь к врачу.
Помните, что любая вакцина эффективна не на 100%. Некоторые вакцинированные всё равно могут заразиться жёлтой лихорадкой.
Как правило, врачи рекомендуют всем путешественникам старше 9 месяцев, которые направляются в страны, эндемичные по жёлтой лихорадке, обязательно вакцинироваться. Однако во избежание серьёзных побочных эффектов, перед вакцинацией следует посоветоваться с врачом, если:
- У вас есть проблемы с иммунной системой из-за ВИЧ или другого состояния
- Вы проходите лечение от рака или любое другое сложное для организма лечение
- У вас рак или ремиссия
- Имеете проблемы с тимусом
- Вам 65 лет или более
- Вам нужно сделать прививку ребёнку младше 9 месяцев
- У вас бывали аллергические реакции на прививку от жёлтой лихорадки или на любые другие прививки
- У вас есть аллергия на желатин, курицу или яйца
- Вы беременны или собираетесь забеременеть
- Вы занимаетесь грудным кормлением
Если ваш врач считает, что вам противопоказано делать прививку от жёлтой лихорадки, так как риск серьёзных побочных эффектов слишком высокий, лучше пересмотреть свои планы. Если вам всё-таки необходимо поехать в страну с высоким риском заражения данным вирусом, вам может понадобится запись о противопоказании в международном свидетельстве о вакцинации, в некоторые страны вас могут просто не пропустить.
Вакцина становится активной примерно через 10 дней, и большинство врачей рекомендуют сделать прививку хотя бы за 10 дней до путешествия. Некоторые доктора советуют сделать прививку вообще за месяц, чтобы прошли все возможные побочные эффекты от прививки. Дополнительное время на восстановление может потребоваться, даже если у вас после вакцинации всего лишь симптомы, похожие на простуду. Лучше остаться дома и оправиться, иначе всё удовольствие от путешествия может сойти на нет.
Прививка от жёлтой лихорадки работает 10 лет, соответственно, как бы часто вы не ездили в страны, где распространено это заоблевание, вам нужно будет делать прививку раз в 10 лет. Если вы хотите узнать подробнее о риске заражения и о побочных эффектов вакцинации, лучше обратитесь к врачу.
Как не заразиться жёлтой лихорадкой во время путешествий? Лучшая профилактика — избегать укусов комаров. Защититься помогут следующие советы:
- Используйте репелленты. Эффективнее всего те, что содержат ДЭТА, IR3535, пикаридин, масло лимона и эвкалипта. Всегда проверяйте срок годности и чётко следуйте инструкциям.
- Наносите репеллент на одежду, палатку, москитные сетки на окнах в отеле и любые другие москитные сетки.
- Обязательно используйте москитные сетки на окнах того места, где собираетесь жить. Регулярно проверяйте сетки на предмет повреждений.
- Ночью опрыскивайте репеллентами все москитные сетки. Это дополнительно вас защитит.
- Надевайте кофты с длинными рукавами и длинные штаны. Максимально укрывайте свою кожу, чтобы у комаров не было ни шанса на укус. Одежду лучше выбирать светлых оттенков. Светлые цвета комары хуже воспринимают, ко всему прочему, такая одежда предохранит вас от перегрева.
- На рассвете и на закате старайтесь не ходить в области с высоким количеством комаров. Именно в это время суток эти насекомые наиболее активны.
Избежать всех укусов комаров практически невозможно, записывайте в специальный журнал все свои поездки и регистрируйте там все укусы насекомых, которые заметите на себе. Если у вас появятся любые необычные симптомы, эти записи помогут врачам поставить правильный диагноз.
Большинство людей заражаются жёлтой лихорадкой через укус комара. Если вы уменьшите количество комаров вокруг себя, то значительно снизите риск укусов и заражения. Несмотря на то, что в России нет природных очагов жёлтой лихорадки, из эндемичных зон нередко возвращаются путешественники, заражённые этим вирусом или другими болезнями. Местные комары могут переносить заболевания от этих путешественников здоровым людям.
Помимо жёлтой лихорадки жёлтолихорадочный комар может также переносить лихорадку денге и чикунгунью. Если на вашем участке есть комары, у вас есть риск заразиться. Профилактика жёлтой лихорадки должна начинаться с уменьшения популяции комаров на вашем дворе.
Лучший метод защиты — снижение количества комаров вокруг себя. Если вы хотите снизить риск укусов и заражений заболеваниями, есть несколько шагов по уменьшению популяции комаров.
Самый первый и самый простой шаг — уменьшить количество мест, комфортных для размножения комаров. Эти насекомые любят откладывать свои яйца во влажных и тёплых местах. Для появления тысяч яиц и личинок достаточно озера, пруда и любого (даже минимального) объёма стоячей воды. Подобные места, а также тенистые области можно ликвидировать на своём участке. Особенное внимание следует обратить на:
- Стоячую воду в шинах
- Птичьи поилки
- Рвы и канавы
- Стоячую воду в цветочных горшках и других контейнерах
- Дождевые бочки
- Высокую траву
В некоторых случаях может не быть возможности ликвидировать стоячую воду. Например, вы можете не иметь возможности убрать бассейн с соседского участка или осушить болота в округе. В таком случае могут помочь ловушки для комаров.
Ловушки служат для уменьшения популяции комаров (особенно, когда участок окружён высоким непроницаемым забором), они отлавливают именно самок. Именно самки пьют кровь, она нужна им для откладывания яиц. Уже через несколько недель работы ловушки будет заметно снижение количества комаров. Всемирная организация здравоохранения отмечает, что наиболее эффективная профилактика жёлтой лихорадки — контроль количества комаров.
Вам не нужны какие-то сложные системы для уменьшения количества кровососов рядом с домом. Ловушки от компании Mosquito Magnet испускают нагретый и увлажнённый углекислый газ вместе с дополнительным аттрактантом. Когда комары подлетают к ловушке, их засасывает внутрь, где они высыхают и умирают. Это безопасная альтернатива химическим спреям.
Если комбинировать ловушки от компании Mosquito Magnet с репеллентами и уничтожением стоячей воды, то количество комаров на вашем участке критически снизится (особенно, если ваш двор окружён достаточно высоким забором). Разве не здорово насладиться летним отдыхом без комариных укусов? Вы не только защититесь от неприятных зудящих волдырей, но и не заразитесь трансмиссивными заболеваниями.
Защитите свою семью, домашних животных и гостей от болезней, переносимых комарами с ловушкой Mosquito Magnet — длительное, научно доказанное решение.
источник
Желтая лихорадка — острое инфекционное заболевание с синдромом резкой интоксикации. Общие сведения о вирусе и об истории его существования. Эпидемиология, этиология, патогенез, клиника и лабораторная диагностика болезни. Принципы лечения и профилактики.
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Военная академия Республики Беларусь
Радиационной , химической , бактериологической защиты.
Тема: “Вирус желтой лихорадки. Признаки, условия протекания, лечение профилактика”
1.Общие сведения о вирусе желтой лихорадки и об истории его существования
2.Желтая лихорадка : признаки , условия протекания ,лечение, профилактика
Желтая лихорадка — острое инфекционное заболевание, характеризующееся синдромом резкой интоксикации, двухволновым типом температурной кривой, выраженным геморрагическим синдромом, поражением печени и почек. В связи с тяжелым течением болезни и высокой летальностью она входит в группу особо опасных конвенционных болезней.
Первое предположение о желтой лихорадке появилось в 1492 г., когда среди матросов Христофора Колумба, прибывших в Америку, возникло тяжелое заболевание с высокой летальностью. Но достоверное его описание относится к 1648 г., когда в Мексике была зарегистрирована крупная эпидемия желтой лихорадки, завезенной из Западной Африки и распространившейся затем на острова Карибского моря, в Центральную, Южную и Северную Америку. С тех пор в XVII-XIX вв. страны американского и африканского континентов, особенно Западной Африки, стали эндемичными, и вспышки желтой лихорадки там наблюдались постоянно.
В Европу желтая лихорадка была завезена в 1723 г. Вначале вспышки были описаны в Лиссабоне, затем в Испании и портовых городах Англии. В 1820 г. отмечена эпидемия в Барселоне среди матросов, прибывших из Гаваны. При всех эпидемиях наблюдалась высокая летальность.
Большую роль в изучении желтой лихорадки в Центральной и Южной Америке в начале XX в. сыграла экспедиция врачей под руководством Вальтера Рида. Был открыт вирус — возбудитель болезни и экспериментально подтверждено мнение Findley (1881) о переносе инфекции комарами, а также были разработаны рациональные меры борьбы с желтой лихорадкой, основанные на ранней изоляции больных и истреблении комаров — переносчиков вируса. Работы эти привели к резкому снижению заболеваемости желтой лихорадкой в эндемичных странах. Огромное значение имело также создание в 1936 г. Theiler (штамм 17Д) и в 1939 г. Pelletier (штамм Дакар) вакцины против желтой лихорадки.
Но, несмотря на значительные успехи в борьбе с желтой лихорадкой, ликвидировать ее полностью не удалось до настоящего времени. Вспышки этой болезни регистрируются в странах Южной Америки, а в обширных районах тропической Африки наблюдается даже ее рост.
Желтая лихорадка — облигатно-трансмиссивное заболевание, возбудитель которого передается зараженными комарами. Она существует в двух эпидемиологических формах: лихорадки джунглей и лихорадки населенных пунктов.
Первая форма связана с природными очагами, в которых резервуаром вируса являются обезьяны и некоторые сумчатые (марсупиал, опоссум), а переносчиками — различные виды комаров рода Aedes и Haemagogus. В населенных пунктах источником возбудителя заболевания является человек, а переносчиком — синантропный комар Aedes aegypti.
Природные и антропонозные очаги желтой лихорадки расположены во влажных тропических лесах, преимущественно в бассейнах рек Конго и Амазонки.
В Африке природные очаги желтой лихорадки поддерживаются за счет обезьян, среди которых вирус передается комарами рода Aedes, преимущественно Aedes africanus. Важным фактором является способность Aedes africanus переживать сухой сезон в кронах леса и этим обеспечивать поддержание действующего очага желтой лихорадки. Вирус передают также другие виды комаров — Ае. luteocephalus, Ae. furcifer, Ae.taylori, способные заражать и людей.
В природных очагах влажных тропических лесов Латинской Америки теплокровными резервуарами вируса желтой лихорадки являются различные виды обезьян: капуцины (Cebus), ревуны (Alofnatta), обезьяны рода Ateles, a также, возможно, другие животные.
В Америке основным переносчиком вируса при джунглевой форме желтой лихорадки является комар с дневной активностью Haemagogus janthinomys, населяющий главным образом верхний ярус дождевых лесов, но спускающийся и до нижнего яруса, где он может заражать людей. Комары могут нападать на людей в радиусе до 300 м от леса, а также в жилых постройках.
Важными переносчиками вируса в джунглях Бразилии и Колумбии служат комары Haemagogus spegazzinii, Ae. leucocelaeneus, а в Центральной Америке — Н. lucifer, H. spegazzinii, H. dentatus, H. equinus. У Н. equinus экспериментально установлена трансовариальная передача вируса. Вирус желтой лихорадки может длительно циркулировать в верхнем ярусе тропического леса и не быть обнаруженным, так как многие виды древесных комаров из-за различия микроклиматических условий в кронах деревьев и в нижнем ярусе не снижаются к земле. При вырубке плантации, прокладке дорог указанная зональность нарушается, и комары из крон деревьев опускаются вниз и могут напасть на людей.
Комары Aedes переживают этот сезон в стадии яиц и не могут поддерживать эндемичность инфекции. В период засухи приспособился к размножению в закрытых дуплах лишь комар Sabethes chloropterus, обеспечивающий сохранение вируса в межэпизоотический сезон.
Заражаются в природных очагах чаще всего лесорубы, рабочие, прокладывающие дороги в лесу, военнослужащие. Полученный человеком вирус при укусе зараженных комаров Aedes и Haemagogus в дальнейшем распространяется среди населения поселков антропофильным комаром Ае. aegypti. В этих типах очагов человек является единственным источником возбудителя болезни, то есть здесь желтая лихорадка является типичным антропонозом. Антропонозные очаги желтой лихорадки населенных пунктов являются, таким образом, вторичными очагами. Однако в эпидемиологическом отношении именно эти очаги имеют наибольшее значение. Заражение людей желтой лихорадкой происходит в большинстве случаев в населенных пунктах, и лишь единичные заболевания наблюдаются в результате заражения в джунглях (лесорубы, геологи, военнослужащие, охотники и т.д.). Летальность среди местного населения колеблется в пределах 7-10%.
Оптимальные условия для развития взрослого комара — температура 25-35°С и очень большая влажность воздуха. При 17°С комар становится вялым, а при 6°С гибнет.
Вирус желтой лихорадки сохраняется в организме комара пожизненно, но трансовариально не передается. Комар приобретает способность заражать через 12 дней после кровососания на лихорадящем больном, если температура воздуха в это время не падает ниже 25°С. Чем выше температура среды, тем короче срок инкубации вируса в комаре (до 4 дней при 37°С) и наоборот. При падении температуры ниже 20°С зараженный комар теряет способность передавать вирус, однако при последующем повышении температуры он вновь становится способным заражать людей и животных. Это объясняется быстрым размножением вируса желтой лихорадки во всех тканях комара (комар при этом не болеет) при температуре 25-30°С, что обеспечивает возможность переноса возбудителя здоровому человеку при последующем укусе.
Географическое распространение. Температурный фактор ограничивает распространение желтой лихорадки жаркими странами. Эндемичные районы лежат в зоне дождевых лесов между 16° северной широты и 10° южной широты в Африке и 10° северной широты и 30° южной широты в Америке. В страны с умеренным климатом, где температура воздуха только на короткий срок поднимается до 25°С, возможен спорадический занос вируса, и завезенные туда зараженные комары могут передавать возбудителя заболевания. Занос комара в различные районы земного шара современным воздушным и морским транспортом приводит к появлению желтой лихорадки во многих местностях с теплым климатом. Особенно тяжелые эпидемии возникают на границе ареала, где среди населения отсутствует иммунная прослойка. Именно так произошло в 40-е годы в Судане, а затем в 1959-1962 гг. в Эфиопии, где заболело свыше 100 тыс. человек, из них более 30 тыс. умерло. Неоднократно желтая лихорадка заносилась в Испанию, Португалию, на юг Франции и Италии.
В настоящее время желтая лихорадка распространена в джунглях Западной, Центральной и Восточной Африки, Южной Америки (Эфиопия, Судан, Камерун, Гвинея, Гана, Нигерия, Бразилия, Венесуэла, Колумбия, Перу, Боливия и др.), где имеются благоприятные климатические условия для сохранения вируса у теплокровных животных и развития его в организме комаров-переносчиков.
Восприимчивость и иммунитет. Восприимчивы к вирусу желтой лихорадки люди всех возрастов, но в эндемических очагах в связи с иммунологической прослойкой взрослое население болеет реже, чем дети. В природных очагах желтой лихорадки джунглей заболевают преимущественно взрослые. Имеются косвенные данные о меньшей вирулентности для человека штаммов, циркулирующих в природных очагах (джунглевая форма желтой лихорадки). После нескольких пассажей на людях, заражаемых Ае. aegypti, вирулентность возрастает (городская форма желтой лихорадки). Способность к заражению вирусом желтой лихорадки различных популяций Ае. aegypti из Африки и Америки варьирует в пределах 12-46%. После болезни развивается стойкий иммунитет.
Возбудитель желтой лихорадки — вирус Viscerophilus tropicus (Taviviridae, Flavivirus). Природноочаговый характер желтой лихорадки и прототипный штамм Asibi (Flaviviridae, Flavivirus) установил A. Stokes в Африке (Гана), в Южной Америке — D. Soper и соавт. в 1933 г. Размеры вириона колеблются от 17 до 25 нм, форма его сферическая. Вирус малоустойчив к воздействию физических и химических факторов, быстро гибнет при нагревании до 60°С и воздействии обычных дезинфекционных средств. Установлено антигенное родство между вирусом желтой лихорадки и вирусами лихорадки денге, японского энцефалита, энцефалита Сент-Луис, что выявляется в серологических реакциях.
В лабораторных условиях вирус культивируется на хорионаллантоисе куриного эмбриона и в культуре ткани. При выращивании вируса на средах, содержащих измельченный куриный эмбрион, без головного и спинного мозга, был получен штамм с измененными свойствами, который используется для приготовления вакцины (штамм 17Д). Путем интрацеребральных пассажей на мышах удается получить непатогенные для человека штаммы вируса с сохраненной иммуногенностью. К вирусу желтой лихорадки чувствительны обезьяны, белые мыши, морские свинки, дикие свиньи, муравьеды, ленивцы, опоссумы и ряд других животных.
Вирус проникает в организм человека через кожу при кровососании комара, накапливается и размножается в регионарных лимфатических узлах. Это соответствует инкубационному периоду, который обычно равен 3-6 дням. По окончании инкубационного периода вирус поступает в кровь, откуда он может быть выделен в первые 3-4 дня болезни. В более поздние сроки болезни, когда развивается поражение внутренних органов, вирусемию подтвердить не удается. С кровью вирус заносится в различные органы (печень, костный мозг, селезенку, почки), нарушая их функцию. В печени появляются набухание, коагуляционный и колликвационный некроз гепатоцитов, жировая дистрофия печеночных долек. В почках также наблюдаются мутное набухание и жировая дистрофия эпителия канальцев, участки некроза. В селезенке и лимфатических узлах отмечаются геморрагии, гиперплазия фолликулов. При поражении нейротропными штаммами вируса развивается патоморфологическая картина энцефалита с дистрофическими изменениями нервных клеток и периваскулярными кровоизлияниями. В сердце развивается токсическое поражение миокарда.
Клиническая картина желтой лихорадки чрезвычайно разнообразна: от бессимптомной формы до злокачественной со смертельным исходом на 3-10-й день болезни. При тяжелых формах заболевание начинается остро с быстрым подъемом температуры до 39,5-40°С. Появляются сильная головная боль, боли в мышцах спины и конечностей, возникает тошнота, рвота. С первых дней болезни наблюдаются одутловатость и гиперемия лица больного. Высокая температура держится 3-4 дня, затем снижается. В это время появляются желтуха, мелкоточечная геморрагическая сыпь. Иногда отмечаются другие геморрагические явления: кровотечение из носа, матки, мочевого пузыря, кишечника. При этом поражаются печень, почки, центральная нервная система.
При доброкачественном течении на 8-9-й день болезни симптомы постепенно идут на убыль. Однако наблюдаются и тяжелые, даже молниеносные формы болезни, которые сопровождаются кровавой рвотой с первого дня болезни; больные умирают до возникновения желтухи от острой сердечной недостаточности (коллапс), желудочно-кишечных кровотечений, миокардита, шока.
Летальность при желтой лихорадке среди госпитализированных достигает 40-50%, а при тяжелых эпидемиях — 80%. При молниеносно протекающей болезни больной умирает через 3-4 дня.
С целью лабораторной диагностики желтой лихорадки кровь для выделения вируса следует брать не позднее 3-4-го дня болезни. Используют заражение в мозг новорожденных или молодых мышей либо клеточных культур комариного или обезьяньего происхождения. Вирус в культурах и комарах определяют с помощью РСК и иммунофлюоресценции. В комариных культурах вирус по реакции ИФ обнаруживается на 3-4-й день. Для непрямой ИФ могут быть использованы моноклональные антитела, дифференцирующие патогенные и непатогенные штаммы. Экспресс-диагностика, основанная на индикации вирусного антигена в крови больных или печени умерших, осуществляется с помощью ИФА. Она проводится в течение 3 часов, а выделение вируса и его идентификация — 3-5 дней.
Для серодиагностики применяются и классические методы РТГА, РСК, РН и ИФ. Антигемагглютинины появляются в конце 1-й недели, и при первичной инфекции их обнаружение имеет диагностическую ценность. Наиболее точная серодиагностика достигается при исследовании в динамике накопления IgM и IgC с помощью ИФА.
Этиотропное лечение не разработано. Рекомендуются строгий постельный режим, молочно-растительная диета, комплекс витаминов (аскорбиновая кислота, тиамин, рибофлавин, викасол). Обязательно назначают Р-витаминные препараты. При развитии тромбогеморрагического синдрома назначают гепарин. В качестве противовоспалительного, десенсибилизирующего и сосудоукрепляющего средства полезны преднизолон, гидрокортизон и другие препараты (анестезин, аминазин, димедрол). Прогноз серьезный: летальность колеблется от 5% до 10%.
Ввиду того, что больной является источником заражения даже при легких формах заболевания, требуется обязательная госпитализация. Больной должен быть абсолютно защищен от укусов комаров. С этой целью вокруг постели устанавливают особые сетки, металлические или марлевые. Такая изоляция больного наиболее необходима на протяжении первых 4 дней, так как позже этого срока он уже не является источником заражения комаров.
Другим мероприятием является уничтожение комаров-переносчиков. Поскольку откладывание яиц самкой в воду может производиться при любых условиях, необходимо обращать внимание на самые незначительные сосуды.
Для профилактики желтой лихорадки применяется живая вакцина из штамма 17Д, дающая прочный многолетний иммунитет. Вакцинация сопровождается индукцией вируснейтрализующих антител и антигемагглютининов, которые обнаруживаются даже спустя 20 лет после введения вакцины. Комплементсвязывающие антитела у вакцинированных не образуются. Характерной особенностью серологического ответа является длительная персистенция IgM, которые появляются на 8-9-й день, достигают высокого титра к 14-17-му дню, и затем количество их постепенно убывает, однако они еще обнаруживаются до 3 месяцев после первичной вакцинации. Продолжительный поствакцинальный иммунитет с длительной персистенцией предполагает постоянную антигенную стимуляцию.
Вакцинацию против желтой лихорадки проводят для индивидуальной защиты людей, выезжающих в эндемичные районы, для создания коллективного иммунитета в этих районах и иммунизации определенных групп людей в потенциально опасных местностях, чтобы предотвратить географическое распространение болезни.
В последние годы в мире активизировалась угроза биотерроризма. Хотя в настоящее время музейные штаммы вируса натуральной оспы и желтой лихорадки официально сохраняются только в двух региональных центрах ВОЗ — в России и США, опасность его попадания в руки террористов не исключена.
Поэтому появились высказывания отдельных ученых о необходимости возобновления прививок против вируса натуральной оспы и активизации профилактики против вируса желтой лихорадки , т.к. нынешнее молодое поколение относится к «группе большого риска», не имея к нему иммунитета. Это не значит что прививки начнутся завтра или в 2005 г. Этот вопрос требует для своего решения тщательного изучения , доведения информации о штаммах различных вирусов,обсуждения, так как имеющиеся в мире противовирусные вакцины дают большую частоту неблагоприятных побочных реакций. Сейчас введение такой вакцины может быть оправдано лишь лицам, столкнувшимся с реальным риском заражения. Возобновление широкой вакцинации возможно при появлении вакцины нового поколения — эффективной, но не реактогенной. Над этой задачей активно работают ученые.
1.Н.А.Рыбаков , доктор биологических наук , зав.отделением профилактики природно-очаговых и особо опасных инфекций центра госсанэпиднадзора в Вологодской области .
2.По материалам The Weekly Epidemiological Record(WER),N4 jn 29.02.01
3.Паутов В.Н. НИИ эпидемиологии и микробиологии им. Н.Ф.Гамалеи РАМН.
Жёлтая лихорадка (амариллез) — острое гемморагическое трансмиссивное заболевание вирусной этиологии, его передача с укусами комаров. Данные об эпидемиологии, этиология заболевания. Клиника и лабораторная диагностика. Специфические препараты для лечения.
презентация [717,8 K], добавлен 28.02.2012
Этиология и патогенез геморрагической лихорадки с почечным синдромом. Характеристика основных периодов в клиническом течении заболевания: инкубационного, доолигурического, олигурического, полиурии и реконвалесценции. Меры лечения и профилактики болезни.
презентация [406,5 K], добавлен 06.03.2012
Омская геморрагическая лихорадка — инфекционная болезнь, характеризующаяся умеренно выраженным геморрагическим синдромом, лихорадкой, поражением сердечно-сосудистой и нервной систем. Этиология, эпидемиология, клиника, диагностика и лечение заболевания.
презентация [586,5 K], добавлен 28.02.2012
Геморрагическая лихорадка с почечным синдромом как острое вирусное природно-очаговое заболевание: характеристика основных возбудителей, клинические синдромы. Геморрагическая конго-крымская лихорадка как природно-очаговая острая трансмиссивная инфекция.
презентация [809,8 K], добавлен 28.11.2012
Общие сведения о геморрагической лихорадке — остром вирусном антропозоонозе, проявляющемся интоксикационным и геморрагическим синдромами. Этиология, возбудители и патогенез конго-крымской лихорадки, лихорадки с почечным синдромом и клещевого энцефалита.
контрольная работа [21,6 K], добавлен 22.01.2013
Геморрагическая лихорадка с почечным синдромом — острая вирусная природно-очаговая болезнь. Возбудители болезни и источники заражения. Патогенез, симптомы и периоды протекания заболевания, возможные осложнения. Диагностика, профилактика и лечение ГЛПС.
презентация [273,2 K], добавлен 28.02.2012
Общая характеристика острых лихорадочных природно-очаговых заболеваний вирусной этиологии: признаки интоксикации, поражение мелких кровеносных сосудов, геморрагический синдром. Классификация лихорадки: геморрагическая, желтая, Кьясанурская лесная болезнь.
реферат [56,3 K], добавлен 25.06.2015
Этиология, эпидемиология, патогенез и патологическая анатомия клещевого сыпного тифа. Диагностика, лечение и профилактика острого риккетсиозного заболевания. Природные очаги лихорадки цуцугамуши. Симптоматика и клиническая картина клещевой болезни.
реферат [1006,2 K], добавлен 02.10.2013
Сибирская язва: этиология и эпидемиология, патогенез и клиника, инкубационный период, диагностика и лечение. Клинические периоды гемморагической лихорадки с почечным синдромом, диагностика и лечение заболевания. Инфекция вирусом иммунодефицита человека.
реферат [32,3 K], добавлен 20.11.2010
Этиология коклюша у детей, его патогенез и патологическая анатомия. Клиника заболевания, характеристика осложнений. Дифференциальный диагноз коклюша, прогноз на выздоровление и лечение. Сестринский процесс при коклюше. Мероприятия в очаге заболевания.
курсовая работа [500,5 K], добавлен 21.11.2014
источник
Желтая лихорадка – это вирусное заболевание, которое передается через укусы комаров. Данная патология имеет эпидемический характер (то есть она возникает вспышками в определенных регионах страны).
Данное заболевание сопровождается геморрагическими явлениями, поражением внутренних жизненно важных органов. Причем все это, как правило, сопровождается сильнейшей интоксикацией.
Нередко желтую лихорадку в народе называют «желтухой». Это связано с тем, что у больных желтой лихорадкой часто возникает такой симптом как желтуха (пожелтение мочи и белков глаз).
Наиболее часто вспышки желтой лихорадки наблюдаются в регионах с тропическим или субтропическим климатом.
Специалисты выделяют 2 разновидности заболевания:
- эндемическая – форма, которая встречается в сельской местности или джунглях;
- эпидемиологическая – заболевание распространено в крупных городах (иногда эпидемия может охватывать сразу несколько городов или даже всю страну).
Желтая лихорадка – это достаточно опасное заболевание. Именно по этой причине в международной регистрации она числится как болезнь, которая требует введения карантина. Если человеку необходимо выехать в страну, в которой на данный момент имеется вспышка желтой лихорадки, то он должен в обязательном порядке предъявить на границе документ, свидетельствующий о том, что ему была проведена вакцинация от данного заболевания.
Желтая лихорадка очень распространена в Африканских странах, а также в южной части Америки. По данным ВОЗ, на сегодняшний день вспышки желтой лихорадки имеются в 45 странах Африки и 13 странах южной Америки. Замечено, что заболевание чаще встречается в странах с низким уровнем медицины.
Желтая лихорадка отличается тем, что имеет способность очень быстро распространяться среди населения. Так, в Судане в 2012 году при вспышке были заражены около 800 человек. При этом для 120 из них болезнь закончилась смертельным исходом.
В Африканских и Южноамериканских странах вспышки заболевания бывают каждый год (иногда не по 1 разу).
Единственный способ избежать желтой лихорадки в этих странах – своевременная профилактика.
Желтую лихорадку вызывает вирус, который принадлежит семейству Flaviviridae.
В геноме возбудителя желтой лихорадки присутствует только РНК и полностью отсутствует ДНК.
Данный вирус плохо выживает во внешней среде. Он очень быстро становится неактивным при термической обработке, даже если при этом не используются никакие антибактериальные средства. Несколько дольше он может быть активным в высушенном или замороженном виде.
Вирус, вызывающий желтую лихорадку, – это вирус 1 группы патогенности, поэтому работы с ним, как правило, выполняются в максимально закрытых и защищенных лабораториях. Данный вирус может обнаруживаться в практически всех органах больных желтой лихорадкой, которые умерли 3 суток назад.
В дикой природе резервуаром для хранения инфекции обычно являются дикие животные, в то время как в городской местности – больные лица.
Определить, заразно ли данное животное или человек, в данный момент нельзя. Как правило, человек бывает заразным за несколько часов до появления первых симптомов патологии. Причем заражать окружающих он может еще на протяжении 3-4 дней после появления признаков болезни.
Главными переносчиками желтой лихорадки являются комары (не важно: городские или дикие).
Комар может заражать человека спустя 10 суток после того, как он сосал кровь у больного. Однако это касается только тех регионов, в которых температура воздуха достигает 25 градусов. В областях, где температура достигает 30 градусов, комары могут заражать спустя неделю, а в местах, где температура превышает 37 градусов – уже спустя 4 суток.
При температуре воздуха 16-18 градусов комары становятся абсолютно безопасными.
Из этого можно сделать вывод, что в более жарких регионах комары быстрее становятся заразными и могут заразить большее количество людей.
Стоит отметить, что при отсутствии комаров в помещении больной желтой лихорадкой не способен заразить окружающих.
Как правило, вспышки заболевания происходят в сезон дождей, так как в это время количество комаров значительно увеличивается.
В джунглях переносчиками желтой лихорадки могут быть не только комары. Нередко эту функцию выполняют и другие насекомые.
В некоторых случаях заражение происходит после контакта раны с кровью (например, в больницах, если медицинские инструменты плохо обрабатываются, или в маникюрном кабинете). Еще реже заражение желтой лихорадкой происходит в лабораторных условиях, когда медицинские работники проводят какие-либо работы с возбудителем заболевания.
Желтая лихорадка очень заразна и может поржать людей вне зависимости от того, в каком возрасте они находятся.
В эпидемических странах нередко наблюдается бессимптомная иммунизация. Такое обычно происходит, если комар укусил человека, но при этом у него не было достаточного количества вируса для заражения. В этом случае человек не заболевает, но его организм начинает вырабатывать особый иммунитет.
После того как пациент переболеет желтой лихорадкой, его организм вырабатывает стойкий иммунитет, который будет защищать его на протяжении 5-7 лет (в зависимости от индивидуальных особенностей организма).
После того как комар укусит человека, вирус желтой лихорадки попадает в его лимфатическую систему. Там он вместе с лимфотоком переносится в ближайшие ткани, где возбудитель заболевания и начинает размножаться. Как правило, инкубационный период при этом составляет 5-7 суток.
После этого вирус попадает в кровоток, откуда он и разносится во все органы человека. Обычно этот период длится 3-4 дня. Как правило, первыми вирусом желтой лихорадки поражаются печень, головной мозг и надпочечники. Это связано с тем, что данные органы обильно снабжаются кровью.
Заражение органов в свою очередь приводит к дистрофии их клеток.
Одним из самых тяжелых последствий желтой лихорадки для тела человека является геморрагический синдром (состояние при котором происходит кровоизлияние в ткани внутренних органов). Как правило, это заканчивается смертельным исходом.
К другим осложнениям заболевания можно отнести воспаление легких, омертвение тканей почек, заражение и воспаление головного мозга и мягких тканей.
Туристы, путешествующие по странам, в которых бывают вспышки желтой лихорадки, при повышении температуры тела обязательно должны посетить врача, так как это может свидетельствовать о начале развития болезни.
В этом случае нельзя заниматься самолечением и самодиагностикой. Здесь нужна только консультация врача и при необходимости срочная госпитализация.
Обратиться в больницу следует также, если у человека имеются какие-либо другие симптомы, похожие на желтую лихорадку.
Дело в том, что по своим симптомам желтая лихорадка может напоминать некоторые другие болезни (например, гепатит, лептоспироз или геморрагические лихорадки). Отличить данные патологии порой бывает сложно даже опытным врачам, несмотря на то, что у них в распоряжении имеются медынские лаборатории и диагностическое оборудование.
К сожалению, на данный момент не существует средств, которые могли бы вылечить пациента от желтой лихорадки. Единственный способ защитится от болезни – сделать прививку. Эта прививка выполняется только в особых случаях (например, при необходимости пациента ехать в страну, где на данный момент имеется вспышка желтой лихорадки). Это связано с тем, что у некоторых пациентов возникают побочные эффекты от прививки желтой лихорадки. Среди таких можно выделить:
- заражение и воспаление головного мозга;
- проблемы со здоровьем при наличии ослабленного иммунитета;
- отек Квинке. Он обычно возникает, в случае если у пациента имеется аллергия на куриные яйца, которая не была обнаружена до введения вакцины.
Стоит отметить, что эти последствия у пациентов возникают крайне редко, поэтому не следует бояться данных прививок.
Для того чтобы снизить риск вспышки желтой лихорадки, правительство стран Африки и Южной Америки призывает своих граждан максимально защищаться от укусов комаров (использовать специальные крема, спреи, москитные сетки). С этой целью также может проводиться массовая травля комаров и очищение водоемов.
Соседние страны при этом, как правило, тщательно проверят всех въезжающих. Это нужно для того, чтобы вирус желтой лихорадки не пришел из-за границы.
Желтая лихорадка – инфекционное заболевание вирусной этиологии, проявляющееся у человека геморрагическим синдромом. Характерно для стран Африки и Южной Америки. Передается при укусах комара.
В современной медицине, выделяют три варианта течения желтой лихорадки: сельский тип, городской и промежуточный.
- Сельский тип. Характеризуется участием в процессе переноса инфекции диких обезьян. Обычно при данном типе заболевают лица молодого возраста, работающие в джунглях, – на заготовке леса, сбор урожая. Эпидемии не развиваются. Течение болезни наиболее агрессивное.
- Городской тип. Характерная черта – развитие эпидемических очагов с большим количеством заболевших. Главная причина распространения инфекции – обычные комары. Легкая и среднетяжелая клиническая картина заболевания.
- Промежуточный тип. Занимает среднее положение между двумя предыдущими.
Как и в случаи любой инфекционной болезни, желтой лихорадки свойственны определенны этапы развития клинических симптомов.
Инкубационный период продолжается в среднем от 3 до 6 дней, максимально – 10 дней. В это время человека не беспокоят какие-либо симптомы желтой лихорадки.
Начальный, или лихорадочный период продолжается также от 3 до 6 дней. Болезнь начинается остро с подъема температуры тела до 39-40 градусов, появлением резкой распирающей головной боли, общей слабости, повторной рвотой и психическим возбуждением, которое может перейти в бред. Внешне отмечается покраснение и отечность лица, шеи и верхних конечностей. Больные избегают света (фотофобия), наблюдается слезотечение. Лицо имеет характерный вид так называемой «амарильной» маски – гиперемия лица, шеи, покраснение склер глаз, отек век и общая одутловатость лица. Через несколько дней склеры и кожные покровы желтеют. Постепенно начинает развиваться характерный геморрагический синдром: кровотечение из носа, повышенная кровоточивость десен и появление прожилок крови в стуле. Данный период болезни считается наиболее опасным для жизни пациента.
Период кратковременной ремиссии по длительности составляет от нескольких часов до двух суток. Температура тела снижается и общее самочувствие нормализируется. На этой стадии больной может или вылечиться, или симптомы рецидивируют.
Период рецидива длится несколько дней и чаще всего заканчивается летально. Состояние больного резко ухудшается, температура тела поднимается до 40 градусов и выше, развивается распространенная желтуха с пожелтением склер, кожных покровов, видимых слизистых оболочек. Возникает тяжелый тромбогеморрагический синдром с возможным развитием синдрома диссеминированного внутрисосудистого свертывания: на коже появляются кровоизлияния различных размеров, возникают кровотечения из десен, носовой полости. Стул приобретает черный цвет из-за внутрикишечных кровоизлияний. Нарушается работа почек: количество мочи постепенно уменьшается вплоть до полного отсутствия (анурия) и развития острой почечной недостаточности.
Если больной не умирает во время рецидива, то возникает период реконвалесценции. Все симптомы желтой лихорадки постепенно исчезают, и восстанавливается функция всех внутренних органов. Формируется пожизненный иммунитет – человек не может заболеть желтой лихорадкой несколько раз в жизни.
При появлении любых признаков желтой лихорадки необходимо срочно обратиться за медицинской помощью в инфекционную больницу. Раннее начало лечения позволит снизить риск развития тяжелых осложнений.
Арбовирусную болезнь, передающуюся чрез насекомых, называют жёлтой лихорадкой. Заразившийся человек подвержен тяжёлой интоксикации, лихорадке, поражению внутренних органов и ряду других проявлений болезни. Предварительный диагноз ставится врачом на основании жалоб больного, внешнего состояния здоровья и исходя из результатов общих анализов. Если у специалиста появляется подозрение на жёлтую лихорадку, он назначает сдачу определённых анализов для подтверждения предварительного диагноза заболевания.
Полная диагностика для выявления заболевания включает несколько этапов:
- анамнез;
- клиническое исследование;
- лабораторные исследования;
- использование инструментальных методов исследования;
- применение методики изучения антител в крови;
- ПЦР диагностика;
- биологическое исследование.
Признаки жёлтой лихорадки схожи с рядом других заболеваний, поэтому врач опрашивает пациента о возможном посещении его в страны, где существует риск заражения. Причиной возникновения болезни может оказаться путешествие в южные страны за прошедшие пару недель до начала проявления симптомов. В других странах заразиться жёлтой лихорадкой практически невозможно. Если пациент не имел возможности контакта с переносчиками заболевания, то врач выявляет болезнь со схожим течением и симптоматикой.
Одним из важных этапов диагностики является клиническое исследование. С помощью клинических данных врач ставит предварительный диагноз. Учитываются признаки заболевания: как началась болезнь, определяется степень развития, образование желтухи. Общая картина симптоматики помогает врачу определить степень поражения внутренних органов, и выявить болезнь. Специалист не исключает схожесть симптомов с другими заболеваниями, поэтому ставить окончательный диагноз на основе клинических исследований не может.
Согласно лабораторным данным можно ставить окончательный диагноз и выбирать соответствующее лечение. Выявить жёлтую лихорадку лабораторным путём поможет сдача анализов мочи и крови. С помощью результатов исследования врач выявляет степень развития недуга, какие части организма повреждены. Жёлтая лихорадка обычно приводит к следующим изменениям в анализах:
- при биохимии – увеличение билирубина и трансаминаза, повышение уровня мочевины и креатинина, повышение уровня глюкозы;
- при общем анализе крови – снижение лейкоцитов, лимфоцитов, тромбоцитов, повышение скорости оседания эритроцитов, панцитопения;
- при анализе на свёртываемость крови уровень повышен;
- при общем анализе мочи – протеинурия, гематурия, цилиндрурия.
Такие методы применяются при диагностировании жёлтой лихорадки крайне редко. Причиной тому служит невозможность выявления возбудителя. Инструментальный метод используется для диагностики осложнений на 3-м этапе болезни.
Инструментальные исследования включают в себя:
- рентгеновское исследование органов грудной клетки;
- компьютерную томографию;
- электрокардиографию;
- биопсию печени.
Иммуноферментный анализ – важнейший этап в постановке диагноза жёлтой лихорадки. Так как он помогает окончательно удостовериться и подтвердить диагноз. Данный анализ помогает выявить специфические антитела, вырабатывающиеся организмом для защиты от вируса.
Данный метод исследования помогает с высокой точностью определить нахождение вируса в теле больного. Однако такую диагностику проводят только в том случае, когда результаты анализов не дают точное определение болезни или недуг протекает в нетипичной форме. Тест ПЦР – это дорогостоящая процедура, поэтому её не применяют в период обострения эпидемии.
Методы исследования биологическим путём включают использование белых мышей в целях выявления болезни. Внутримозговое заражение животного получают с помощью введения биологического материала больного в череп мыши. Через некоторое время у белых мышей наблюдается развитие энцефалита. Биологическое исследование в основном проводят в научных целях.
Все вышеперечисленные методы выявления и диагностирования жёлтой лихорадки назначает исключительно врач. Самостоятельно ставить диагноз, исходя из общей симптоматики течения заболевания невозможно. Так как человек, не имеющий специального медицинского образования, не может без результатов специфических анализов поставить нужный диагноз из-за схожести симптомов и характера течения болезни.
Главная цель лечения желтой лихорадки состоит в устранении неприятных симптомов, вызванных отравлением организма токсинами, и остановку дальнейшего развития патологии.
Во время лечения больные должны соблюдать строгий постельный режим и употреблять в пищу большое количество продуктов, богатых белками и витаминами. В целом питание этих пациентов должно быть максимально сбалансированным и калорийным. Данной группе пациентов врачи нередко назначают витаминно-минеральные комплексы.
Для того чтобы устранить симптомы отравления, больным делают внутривенные инъекции адсорбирующих средств в сочетании с плазмозаменителями.
При возникновении болевого синдрома пациентам разрешается назначать обезболивающие средства. Тем не менее, больным желтой лихорадкой следует избегать таких лекарств, как ибупрофен и аспирин, так как он могут повышать риск кровотечения.
В случае если у больного начали развиваться признаки геморрагии, для облегчения его состояния может применяться переливание крови.
При тяжелом течении болезни пациентам могут назначаться противовоспалительные лекарства (в том числе и глюкокортикостероидные лекарства).
Рибовин (противовирусное средство) и интерферон (иммуностимулятор) не доказали свою эффективность в лечении желтой лихорадки. Тем не менее, они продолжают применяться на разных этапах терапии заболевания и сегодня.
В том случае если заболевание осложняется присоединением инфекции, врач может назначить антибактериальные лекарства (как правило, широкого спектра действия).
Помимо этого в лечении могут использоваться лекарства, снимающие неприятные симптомы. Группу данных препаратов и их дозировку определяет лечащий врач исходя из симптомов, возникших у пациента и индивидуальных особенностей его организма.
Лечение желтой лихорадки ни в коем случае не должно проводиться самостоятельно в домашних условиях. Такую практику нередко можно встретить в странах третьего мира.
Стоит отметить, что больной желтой лихорадкой заразен для окружающих, а это значит, что ему показана госпитализация.
Так как специфического лечения желтой лихорадки не существует, то врачи уделяют больше внимания профилактике заболевания, которая включает в себя применение вакцин. Это значит, что для того чтобы избежать заболевания, можно просто сделать прививку от желтой лихорадки.
Вакцина от желтой лихорадки в медицине считается одной из самых эффективных и в то же время безопасных.
Прививка от желтой лихорадки имеет вид сухой суспензии, в состав которой входят переработанные эмбрионы кур, зараженные вирусом желтой лихорадки. Препарат находится в ампулах, каждая из которых содержит 2-5 доз. В упаковке находится 10 таких ампул.
Для того чтобы средство было максимально эффективным, его следует хранить при температуре не выше 20 градусов и не дольше 2 лет с момента выпуска.
Вакцинация от желтой лихорадки проводится в обязательном порядке всем людям, желающим посетить эндемические регионы.
Данную прививку можно делать всем пациентам, начиная с 9-ти месячного возраста. Тем не менее, иногда может требоваться вакцинация детей и в возрасте 4-9 месяцев. В этом случае прививка делается, только если существует высокая вероятность заражения ребенка.
Противопоказанием к использованию прививки от желтой лихорадки может служить иммуносупрессивное лечение, перенесенное в недавнем времени. В данном случае вакцину разрешается делать только спустя 1 год после терапии. Кроме того, вакцина не делается людям, имеющим аллергию на куриные яйца, прививки животного происхождения, а также некоторые виды антибактериальных препаратов. В этом случае вакцина может проводиться при наличии серьезных показаний. Однако пациенты при этом на протяжении недели после прививки должны принимать антигистаминные лекарства. Прививка от желтой лихорадки полностью противопоказана пациентам, страдающим ВИЧ/СПИД.
Вакцина от желтой лихорадки ставится в подлопаточную область как минимум за 10 дней до выезда в эндемический регион. На протяжении этих 10 дней организм человека выработает особый иммунитет, который сможет защищать его от желтой лихорадки, на протяжении 10-15 лет. Причем такой эффект достигается практически у 100% пациентов.
У части пациентов иммунитет может сохраняться около 30 лет, а иногда и пожизненно, тем не мене ревакцинацию нужно делать каждые 10 лет вне зависимости от того, сколько действует прививка от желтой лихорадки у конкретного пациента. Данная практика особенно популярна в развитых странах.
Неспецифическая профилактика желтой лихорадки включает в себя предотвращение укусов комаров (использование ультразвуковых приборов от комаров, спреев, кремов, москитных сеток и т. д.), а также дезинфекцию водоемов, находящих возле населенных пунктов.
Спустя 12 часов-сутки на месте укола может возникнуть покраснение, и появится припухлость диаметром около 3 см. Такая реакция считается вариантом нормы и, как правило, исчезает спустя 2-3 дня. Через 7-10 дней у 10-15% пациентов происходит повышение температуры тела до 38-39 градусов.
Все это сопровождается усталостью, слабостью, головокружением, головной болью и ознобом. Данный эффект обычно длится не больше 3 дней. У небольшого количества людей эти симптомы могут сочетаться с аллергическими реакциями. У пациентов детского возраста может развиться воспаление головного мозга.
Лицам старше 15 лет врачи нередко предлагают одновременную вакцинацию от желтой лихорадки и холеры. Однако в данном случае образование особого иммунитета может занять несколько больше времени.
Детям, возраст которых не достиг 14 лет, вакцину против желтой лихорадки можно делать только спустя 3-4 недели после вакцинации от холеры. После использования других вакцин прививку против желтой лихорадки можно делать только через 2 месяца. Если вакцинация от желтой лихорадки была сделана женщине, которая не знала о своей беременности, то ее прерывание не требуется, так как она не влияет на развитие плода, а его инфицирование возникает только в 1 случае из 80.
Одним из опасных вирусных заболеваний является жёлтая лихорадка. У больного наблюдается высокая температура, рвота и разлитие желчи. Эпидемия может привести к гибели пятидесяти процентов больных. К сожалению, на сегодняшний день в современной медицине не существует лекарств, способных вылечить жёлтую лихорадку. Основные методы лечения направлены на восстановление и поддержание нормальной работы жизненно важных органов: головного мозга, почек, кровообращения, органов дыхания. Врач диагностирует болезнь, выявляет стадию её развития и назначает терапию, в которую входят: строгая диета, постельный режим, приём витаминных препаратов и абсорбентов. Тяжёлая форма протекания болезни требует переливание крови. От опасного вируса существует единственный метод борьбы – вакцинация против жёлтой лихорадки.
Вакцина против вирусного заболевания считается самым доступным и безопасным методом борьбы с недугом. Её действие в организме начинается по истечении десятидневного срока с момента вакцинации и сохраняется на протяжении 10 лет. По истечении данного срока вакцину вводят вновь. Прививка вызывает иммунитет у ста процентов привитых. Для граждан, посещающих страны Африки и Южной Америки, проводят обязательную вакцинацию для устранения риска заражения жёлтой лихорадкой. После её проведения выдаётся соответствующий сертификат международного образца. Далее прививку регистрируют в установленных Здравоохранением учётных формах. К противопоказаниям относятся:
- беременные;
- дети до девяти месяцев;
- ВИЧ-инфицированные;
- граждане с аллергией на яичный белок и антибиотики;
- острые инфекционные заболевания;
- одновременный ввод препарата против другой инфекционной болезни.
Осложнения при заболевании возможны в редких случаях и не носят выраженный характер. В месте прививки могут появиться: покраснение участка кожи, слабо выраженная отёчность. Но такие проявления быстро проходят. Возможны местные и общие реакции на прививку:
- повышение температуры;
- головокружение;
- недомогание;
- озноб;
- головная боль.
Обычно в течение от одного дня до трёх реакции проходят. В крайне редких случаях может произойти уплотнение подкожной клетчатки, которая сопровождается зудом и болевыми признаками. Лицам, подверженным к развитию аллергических реакций, назначают антигистаминные препараты. Их приём продолжают от двух до четырёх дней.
Вакцина от жёлтой лихорадки вводится подкожно в предплечье или внешний угол лопатки. Форма выпуска – таблетки или ампулы с растворителем. Разводится в соотношении 1:10.
Для лечения вирусной лихорадки у маленьких пациентов применяют средства, снижающие симптоматику болезни: анальгетики, антипиретики, противорвотные и противовирусные препараты. К последним относится рибавирин. Применение такого лекарства требует особого контроля, иначе последствием может стать развитие гемолитической анемии, которая приведёт к смерти. Терапия может включать лечение: викасолом, дициноном, преднизолом, поливитаминами.
Детям проводят вакцинацию, начиная с девятимесячного возраста. Детский организм переносит прививку в более лёгкой форме, чем взрослый. Проявление возможных побочных эффектов устраняется средствами:
В случае подозрения на жёлтую лихорадку необходимо обратиться к инфекционисту.
При появлении симптомов желтой лихорадки необходимо незамедлительно обратиться к врачу, поскольку заболевание опасно тяжелыми осложнениями. Традиционная медицина не поддерживает лечение желтой лихорадки народными средствами, так как настои и отвары трав не могут остановить развитие патологии. В странах третьего мира широко практикуется нетрадиционная медицина при лечении данного заболевания, но не стоит заниматься самолечением.
Применение народных средств при лечении желтой лихорадки направлено на снижение симптомов. Некоторые отвары и настои лекарственных трав помогают снизить высокую температуру и помогают уменьшить проявления интоксикации организма. Чтобы снизить высокую температуру, нетрадиционна медицина предлагает рецепты отваров лекарственных трав. Хорошими жаропонижающими свойствами обладают такие растения:
- сирень;
- ива (для приготовления отваров используется кора);
- полынь;
- петрушка и другие травы.
Используют как отвары, так и спиртовые настойки. Но перед тем как приступить к лечению желтой лихорадки народными средствами, учтите, что они всего лишь снижают проявление симптомов, но не устраняют очаг болезни и не препятствуют её дальнейшему развитию.
Снижение высокой температуры только может усугубить состояние больного. Если температура тела поднялась до 40°С, вызывайте скорую и не занимайтесь самолечением. Чем раньше будет назначено правильное лечение, тем выше шансы на успешное выздоровление и избежание тяжелых осложнений.
Использовать любые народные средства (даже безобидные на первый взгляд) при лечении желтой лихорадки можно исключительно после консультации с доктором. Не стоит на себе или родных проверять эффективность народных методов.
источник

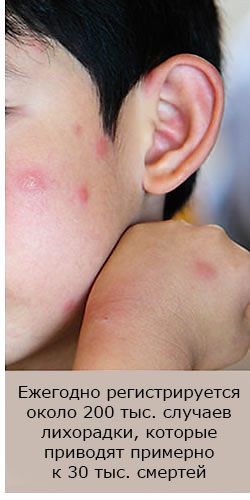 Как передаётся жёлтая лихорадка?
Как передаётся жёлтая лихорадка?