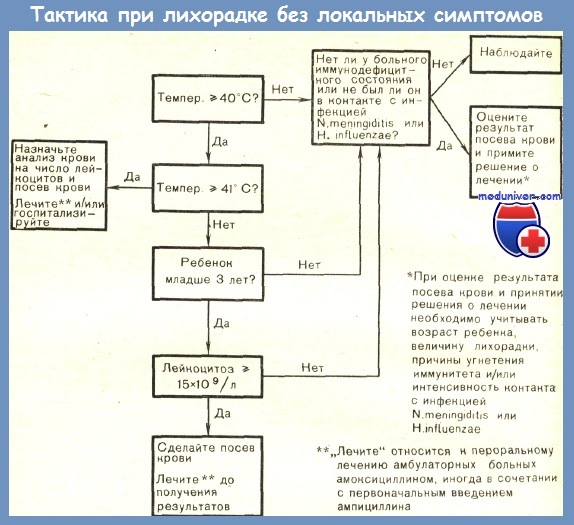
Важную часть обследования ребенка с лихорадкой неустановленного происхождения составляют правильно проведенные лабораторные исследования.
Если не назначить вовремя необходимые лабораторные исследования, можно опоздать с постановкой правильного диагноза. В то же время ненужные лабораторные тесты связаны с лишними материальными затратами, дискомфортом больного, а иногда и с определенным риском для него. По данным Lohr, лабораторные методы, включая рентгенографию, помогли в постановке правильного диагноза у 31 из 54 детей с лихорадкой неустановленного происхождения.
Лабораторные исследования должны назначаться обоснованно и логично. В первую очередь следует проводить те пробы, которые вероятнее всего дадут положительные результаты. Диагностические процедуры, сопровождающиеся значительным риском для ребенка, следует отложить до тех пор, пока не будет проведено предварительное наблюдение и другие лабораторные методы не окажутся бесполезными.
Необходимо учитывать стоимость каждого исследования, но при этом следует помнить, что каждый дополнительный день госпитализации может стоить больше, чем несколько лабораторных тестов.
Диагностические тесты по возможности следует назначать с учетом анамнестических данных, результатов физикального обследования или показателей предварительных лабораторных исследований. Однако при недостатке клинических данных для точного определения объема лабораторного обследования разумно провести серию доступных тестов, разделенных на этапы, или стадии, причем каждый последующий этап следует осуществлять после получения результатов предыдущего.
Предлагаемую ниже схему нужно рассматривать лишь как общее руководство для таких ситуаций и не обязательно жестко придерживаться ее при диагностике всех случаев лихорадки неустановленного происхождения.
Первый этап анализов при лихорадке неустановленного происхождения:
— Общий анализ крови (ОАК)
— Скорость оседания эритроцитов (СОЭ)
— Общий анализ и посев мочи
— Туберкулиновая кожная проба
— Рентгенография органов грудной клетки
— Противоточный иммуноэлектрофорез (ПИЭФ)
— Посев крови
Спинномозговая пункция (проводится в зависимости от таких факторов, как возраст ребенка, длительность и величина лихорадки, клиническая картина заболевания).
Как только поставлен рабочий диагноз лихорадки неустановленного происхождения, эту начальную группу лабораторных тестов необходимо выполнить как можно быстрее либо в поликлинических условиях, либо сразу же при поступлении больного в стационар. Если вероятность наличия гнойной инфекции очень мала, то можно обойтись без ПИЭФ.
Повышенная СОЭ хотя и не имеет большого дифференциально-диагностического значения, тем не менее является важным показателем развития воспалительного процесса. Кроме того, если у ребенка СОЭ повышена, то маловероятно, что причиной этого являются тепловые заболевания (гипертиреоз и т. д.) или ложная лихорадка. Повышение СОЭ отмечается более чем у 75% детей при лихорадке неустановленного происхождения, вызванной новообразованиями или заболеваниями соединительной ткани.
Спинномозговая пункция необходима у детей грудного возраста с лихорадкой неустановленного происхождения, особенно если лихорадка сохраняется в течение нескольких недель. Feigin показал, что в 20 из 63 случаев у детей при лихорадке неустановленного происхождения были выявлены изменения в ликворе, характерные для инфекционного процесса, при полном отсутствии каких-либо аменингеальных симптомов. Но автор не привел ни возраст своих больных, ни длительность лихорадки.
Необходимо произвести посев крови на стерильность для выявления как аэробной, так и анаэробной флоры. При этом особое внимание следует уделить тщательному соблюдению стерильности. Если больной получает антибиотики, то в культуру крови нужно ввести вещества, разрушающие эти антибиотики.
Второй этап анализов при лихорадке неустановленного происхождения:
— Посевы крови (повторные, множественные и включающие специальные среды)
— Исследование мазка крови на наличие микроорганизмов
— Посев кала
— Спинномозговая пункция (если не была выполнена ранее)
— Рентгенография органов грудной клетки (повторить, если предыдущие результаты были отрицательными)
— ПИЭФ (если не был выполнен ранее)
— OAK (повторно)
— СОЭ (повторно)
— Белки сыворотки крови
— Биохимическое исследование печени
— Антинуклеарные антитела
— Офтальмологическое обследование с помощью щелевой лампы и непрямой ретиноскопии
— Титр сывороточных антител против возбудителей сальмонеллеза, туляремии, орнитоза, трихиноза, бруцеллеза, токсоплазмоза, лихорадки Ку, гистоплазмоза, кокцидиоидомикоза
— Антигены сывороточного гепатита — Сканирование печени и селезенки — Галлиевая сцинтиграфия
— Ультразвуковое обследование брюшной полости (не обязательно)
Некоторые тесты необходимо провести повторно. ОАУ и СОЭ следует повторять каждые 5—7 дней, даже при ранее нормальных показателях.
Туберкулиновую пробу следует повторно провести через 10—14 дней после первого отрицательного результата; если он снова окажется отрицательным, то необходимо взять большее по концентрации разведение очищенного туберкулина. Следует провести многократные посевы достаточно большого количества крови для выявления как аэробных, так и анаэробных возбудителей.
При необходимости нужно использовать специальные среды для микроорганизмов, таких, как лептоспиры и спириллиум. Необходимо повторить рентгенографию органов грудной клетки, если последний снимок сделан более 5 дней назад. По данным Feigin, у 5 больных с ранее нормальной рентгенограммой органов грудной клетки при повторном исследовании были обнаружены выраженные рентгенологические изменения.
Такие методы исследования, как сканирование печени и селезенки, ультразвуковое исследование брюшной полости, галлиевая сцинтиграфия всего тела, чаще дают дополнительные сведения и редко имеют решающее значение в диагностике. Один такой метод может помочь обнаружить патологические изменения, не выявленные другим.
Указанные выше тесты позволяют обнаружить внутрибрюшные, забрюшинные, внутрипеченочные и внутригрудные образования, такие, как опухоли, лимфоузлы или абсцессы. Они могут выявить скрытый остеомиелит. Область применения этих современных методов исследования у детей с лихорадкой неустановленного происхождения пока не определена. При отсутствии специфических симптомов их ценность довольно низка, но все же они позволяют получить информацию, которую трудно добыть любыми другими неинвазивными методами.
Habibian показал, что галлиевая сцинтиграфия всего тела у взрослых — чувствительный метод при лихорадке неустановленного происхождения, поскольку он получил с его помощью положительные результаты у 17 из 22 больных. По данным Quinn, компьютерная томография (КТ) брюшной полости позволила обнаружить специфические патологические процессы (абсцесс, опухоль, гематома и пр.) у 23 из 78 взрослых больных с лихорадкой неустановленного происхождения, а неспецифические изменения (ге-патомегалия или спленомегалия) еще у 8 больных.
Хотя обе эти работы показывают, что сканирование дает полезную, а подчас и определяющую информацию, они не содержат материалов о том, как часто эти методы исследования дают положительные результаты при отсутствии клинических признаков или симптомов заболевания.
Третий этап анализов при лихорадке неустановленного происхождения:
— Обзорная рентгенография костей
— Сканирование костей с помощью технеция
— Рентгенография придаточных пазух носа
— Клизма с барием
— Рентгенография верхних отделов желудочно-кишечного тракта и тонкого кишечника
— Пункция костного мозга
— КТ брюшной полости
— Внутривенная пиелография
— Эхокардиография
— Биопсия печени
Данные методы объединены в эту группу либо из-за их малой эффективности при обследовании больных без специфических симптомов, либо ввиду их инвазивности (в том числе и. значительной лучевой нагрузки).
Если сканирование с галлием ранее дало отрицательные результаты, то маловероятно, что сканирование костей с использованием технеция или обычная рентгенография окажутся полезными. Рентгенография придаточных пазух носа и внутривенная пиелография имеют низкую диагностическую ценность при обследовании больных без соответствующих клинических проявлений, а рентгенологическое исследование тонкого и толстого кишечника связано со значительным радиационным воздействием.
Диагностическое значение чрескожной биопсии печени у детей при лихорадке неустановленного происхождения без признаков гепатомегалии не определено, но, вероятно, очень мало. Даже у взрослых число положительных результатов незначительно. По материалам Mitchell, чрескожная биопсия оказала помощь при постановке диагноза у 6 из 43 взрослых с лихорадкой неустановленного происхождения, но у всех 6 больных имелись некоторые нарушения функции печени, а у 4 из них была гепатомегалия.
Аспирированный костный мозг необходимо не только подвергнуть микроскопическому исследованию, но и произвести его посев на наличие пиогенных бактерий, микобактерий, грибов и вирусов.
Эхокардиография позволяет диагностировать эндокардит, миокардит, миксому предсердия.
Роль таких методов исследования, как биопсия лимфатических узлов, лимфоангиография и диагностическая лапаротомия, настолько мала, а сами исследования столь инвазивны, что при обследовании детей с лихорадкой неустановленного происхождения эти тесты не используются. Исключение составляют те ситуации, когда имеются четкие клинические или лабораторные показания к их проведению.
В настоящее время на смену этим инвазивным методам приходят радиологические тесты и методы сканирования, упомянутые в первой и второй группе лабораторных исследований.
источник
«УТВЕРЖДАЮ»
Начальник Главного управления карантинных инфекций МЗ СССР В.П.Сергиев
исх. N 28-6/8.
Методические рекомендации разработаны Гавриловской И.Н., Апекиной Н.С., Мясниковым Ю.А., Чумаковым М.П. (Институт полиомиелита и вирусных энцефалитов АМН СССР), Бойко В.А., Захаровой М.А., Потаповым В.С., Башкиревым Т.А. (Казанский НИИ эпидемиологии и микробиологии), Ивановой…..*, Минздрав РСФСР).
________________
* Брак оригинала. — Примечание изготовителя базы данных.
…..* лабораторным советом …..* управлении Ми…..*
________________
* Брак оригинала. — Примечание изготовителя базы данных.
Непрямой метод флюоресцирующих антител (МФА) позволяет проводить диагностику острых случаев заболевания, ретроспективную диагностику, диагностику стертых форм болезни, а также изучать иммунную прослойку среди здорового населения в очагах ГЛПС.
Методические рекомендации предназначены для работников лабораторий, имеющих разрешение на работу с возбудителями инфекции II группы.
1. Люминесцирующая сыворотка против глобулинов человека сухая, кроличья. Производство Института эпидемиологии и микробиологии им.Н.Ф.Гамалеи.
2. Бычий альбумин, меченый родамином. Производство Института эпидемиологии и микробиологии им.Н.Ф.Гамалеи.
4. Калий фосфорнокислый однозамещенный ГОСТ 4198-65.
5. Натрий фосфорнокислый двузамещенный ГОСТ 4172-66.
6. Пипетки мерные на 1,2 мл ГОСТ 1770-64.
12. Морозильная камера холодильника.
13. Криостат ТУ-64856-72*.
________________
* ТУ, упомянутые здесь и далее по тексту, не приводятся. За дополнительной информацией обратитесь по ссылке. — Примечание изготовителя базы данных.
14. Люминесцентный микроскоп МЛ-1 или МЛ-2, или ЛЮМАМ И-3, или ЛЮМАМ-3.
Антигеном служат криостатные срезы легких грызунов, отловленных в очагах ГЛПС. Отбор антигенсодержащих срезов проводится при помощи положительной референс-сыворотки человека, содержащей антитела к вирусу ГЛПС. Испытуемая сыворотка в разведениях, начиная с 1:10, наносится на срезы, содержащие антиген, после контакта и отмывки препарата, срезы окрашиваются кроличьим античеловеческим гамма-глобулином, меченным флюоресцеинизотиоцианатом (ФИТЦ).
Если в испытуемой сыворотке содержатся антитела к вирусу ГЛПС, в окрашенном препарате в люминесцентном микроскопе видны ярко-зеленые гранулы антигена вируса ГЛПС.
Область распространения природных очагов ГЛПС охватывает таежную, лесную, лесостепную и частично стенную ландшафтные зоны. Основным источником инфекции на европейской территории является полевка рыжая (Clethrionomys glareolus), в Приморском и Хабаровском краях — дальневосточная полевая мышь (Apodemus agrarius). Поэтому для отбора вирусоносителей в европейских очагах следует исследовать рыжих полевок, а в азиатских очагах — полевых мышей.
Отлов зверьков проводят зоологи ООИ СЭС или лабораторий НИИ во время плановых весенне-осенних учетов численности грызунов на контролируемых территориях. Отлов производят давилками Геро на участках леса с наибольшей численностью грызунов (захламленные смешанные и лиственные леса со значительной примесью в древостое и подлеске липы, дуба, клена, лещины) и в местах заражений людей. Число спонтанно зараженных рыжих полевок в таких участках может достигать от 15,0 до 60%.
Пойманных рыжих полевок доставляют при 0°-+4°С в лабораторию. Вскрытие грызунов проводят незамедлительно*. Для обследования на антиген вируса ГЛПС берут легкое, так как этот орган наиболее контаминирован вирусом ГЛПС. Легкие заключают в целлофановый пакет, обертывают лейкопластырем и шариковой ручкой наносят порядковый номер материала. Пакеты помещают в морозильную камеру холодильника и в максимально короткий срок (не более 7 дней) используют для приготовления криостатных срезов.
________________
* Меры личной профилактики при работе с зоологическим материалом должны соответствовать требованиям, предъявляемым к работе с возбудителями инфекции II группы.
Целлофановый пакет, содержащий кусочек легкого грызуна, вынимают из морозильной камеры и, не размораживая, переносят в охлажденную до -20° (±2°) камеру криостата. На блок помещают каплю дистиллированной воды, и на нее пинцетом кладут кусочек замороженного легкого. Происходит мгновенное примерзание ткани к блоку криостата. Блоки с кусочками легкого, тщательно обезжиренные предметные стекла, нож выдерживаются в камере криостата при -20° в течение 60 минут для охлаждения до -20°.
Блок с насаженным кусочком легкого закрепляют в держателе криостата, регулируют наклон ножа и устанавливают толщину среза — 4 *.
________________
* После работы на криостатной установке камеру, нож и блоки необходимо освободить от остатков и обработать 70° этиловым спиртом.
Во время работы запрещается курение и прием пищи.
Срезы легкого расправляют на охлажденном предметном стекле тонкой кисточкой, приклеивают к стеклу теплом пальца руки, приложенному к проекции среза с обратной стороны стекла. Количество срезов на стекле — 10-14. Срезы фиксируются в охлажденном ацетоне при комнатной температуре в течение 15 минут*. После высушивания на воздухе срезы завертывают в пергамент и помещают в морозильную камеру холодильника. На шлифованном конце предметного стекла простым карандашом подписывают номер органа.
________________
* После фиксации ацетоном препараты неинфекционны.
Хранение срезов — 6 месяцев (срок наблюдения) без потери антигенных свойств.
Из общего количества срезов необходимо отобрать антигенсодержащие. Легкие этих зверьков будут являться банком антигена вируса ГЛПС. Для отбора антигенсодержащих срезов необходимо иметь референс-сыворотку. В качестве референс-сыворотки используется сыворотка реконвалесцентов ГЛПС, содержащая антитела в высоком титре (не менее 1:640)*.
________________
* На первых этапах работы референс-положительные и отрицательные сыворотки и антигенсодержащие срезы будут представлены Институтом полиомиелита и вирусных энцефалитов АМН СССР.
Для отбора референс-сыворотки необходимо отослать в Институт полиомиелита или Казанский НИИЭМ 10 сывороток переболевших ГЛПС (средней или тяжелой формой). Сыворотки должны быть взяты, начиная с 25 дня болезни. В указанных институтах будет проведен отбор сывороток, содержащих антитела к вирусу ГЛПС в высоких титрах. От переболевших ГЛПС с высоким иммунным ответом необходимо забрать (на донорском пункте) сыворотку, разлить в ампулы по 0,5 мл и использовать в качестве референс-сыворотки (хранение при +4°). Контрольной сывороткой является сыворотка донора, не имевшего в анамнезе ГЛПС. Контрольную сыворотку, также как и сыворотки-кандидаты в референс-сыворотку, необходимо послать для анализа в институт полиомиелита или Казанский НИИЭМ. В случае полного отсутствия в контрольной сыворотке антител к вирусу ГЛПС она заготавливается впрок так же, как иммунная референс-сыворотка.
Массовый забор сывороток для титрования антител к вирусу ГЛПС производится по следующим правилам.
Забор крови у больных с диагнозом ГЛПС и с подозрением на это заболевание осуществляется в стационарах и учреждениях амбулаторно-поликлинической сети. У больных для подтверждения клинического диагноза необходимо брать парные сыворотки: I проба берется при обращении больного за врачебной помощью, II проба с конца второй недели от начала заболевания. Кровь берут шприцем из локтевой вены по 10 мл. После забора ее помещают в стерильную лабораторную пробирку и выдерживают два часа при комнатной температуре, сгусток обводят, а затем на 17-18 часов оставляют при температуре +4°С в холодильнике. После образования «сгустка» сыворотку отсасывают и в стерильных емкостях (инсулиновые флаконы, ампулы) транспортируют в учреждения, проводящие серологическое исследование. Хранение сывороток при +4°.
Забор крови проводит медицинский персонал процедурных кабинетов согласно дат, отмеченных в листах назначения историй болезни. При взятии крови в поликлинических условиях сведения заносятся в амбулаторные карты больных. С целью выявления легких, стертых форм ГЛПС отмена первоначально выставленного клинического диагноза не освобождает от взятия второй сыворотки.
Для ретроспективной диагностики ГЛПС в период реконвалесценции и в отдаленные сроки после перенесенного заболевания сыворотка берется однократно по вышеуказанной методике. Сыворотка крови для исследования сопровождается следующим «Направлением».
источник
Повышение температуры тела выше37с,возникиющее как защитно-приспособительная реакция организма при инфекц и дрзаболеваниях,либо как нарушение терморегуляции при патологии нервной или эндокринной систем.повыышение температуры тела происходит в рез воздействия на организм различ биологически активных веществ(пирогенов-чужеродные белки,продукты распада тканей при равме,ожоге…присходит перестройка терморегуляции для поддержании более высокой , чем в норме температуры.
1.субфебрильная-темп тела 37-38(связана консервацией тепла и задержкой его в организме в рез снижения теплоотдачи,независимо от наличия или отсутсвия воспалительных очагов
2.умеренная(фебрильная) температура тела 38-39с
3.высокая(пиретическая)темп тела 39-41с
Гипотермия- температура ниже 36с
1.первый период-резкое повышение температуры-озноб,боль в мышцах, головная боль.сестра должна урыть больного тёплым одеялом,к ногам приложить грелки,горячеепетьё.
2.второй период- при постоянно высокой температуре больной чуствуетжар,психомоторноевозбуждение.сестра должна накрыть больного лёгкой простынёй,на лоб положить холодный компресс,сделать холодное обтирание,ротовуб полость обрабатывать слабым раствором соды,губы- вазелиновым маслом,прохладноепитьё,питание по диете 13.
3. третья стадия-снижение темп может быть постепенным(литическим) и быстрым( критическим)
Критическое- обильное потоотделение,слабость,бледностью,коллапс-острая сосудистая недостаточность-падение ад,.сестра должна позвать врача,поднять ножной конец кровати и убрать подушку,укрытьодеялами,положитьгрелки,дать увлажнённый кислород,контролировать ад и пульс.
Первый период-резкое повышение температуры-озноб,боль в мышцах, головная боль.сестра должна урыть больного тёплым одеялом,к ногам приложить грелки,горячеепетьё,не допускать сквозняков, постоянное наблюдение.
Второй период- при постоянно высокой температуре больной чуствуетжар,психомоторноевозбуждение.сестра должна накрыть больного лёгкой простынёй,на лоб положить холодный компресс,сделать холодное обтирание,ротовуб полость обрабатывать слабым раствором соды,губы- вазелиновым маслом,прохладноепитьё,питание по диете 13.
Третья стадия-снижение темп может быть постепенным(литическим) и быстрым( критическим)
Критическое- обильное потоотделение,слабость,бледностью,коллапс-острая сосудистая недостаточность-падение ад,.сестра должна позвать врача,поднять ножной конец кровати и убрать подушку,укрыть одеялами,положить грелки,дать увлажнённый кислород,контролировать ад и пульс.
Лабораторные методы исследования служат важным этапом обследования больного.полученные данные помогают постановке диагноза, контролю проводимого заболевания.
Осуществлять забор крови нужно утром натощак.
Мед сестра накануне исследования должна предупредить больного о предстоящем заборе крови и разъяснить , что кровь берут натощак,до приёма длекарственныхсредств,а на ужин не следует употреблять жирную пищу.
Общий анализ крови-берут его из пальца,анализ необходим для количественного качественного изучения форменных элементов крови( эритроцитов,лейкоцитов, тромбоцитов),определения количества гемоглобина и соэ,определения содержания глюкозы, и времени свёртываемости.
Биохимический анализ крови- берут из вены в локте,кровь смешивается в пробирке с противостоящим веществом(гепарит, натрия цитрат). кровь забирают с целью изучения биохимического показателей крови(ревматолонгических проб, содержание глюкозы, фибриногена, мочевины), обнаружения возбудителей инфекции и антител к вич.
Весь использованный во время манипуляций инвентарь необходимо продезенфицирвать.
Оснащение: резиновый жгут, клеёнчатый валик,ватные шарики, одноразовые шприцы,лоток, пинцет, салфетка, лоток для использованного материала, тонометр, фонендоскоп ,противошоковый набор лек средств
1. Занять удобное положение пациента( в зависимости от тяжести состояния)
2.подготовиться к процедуре:пронумеровать пробирку и направление на анализ,вымытьруки,обработать руки спиртом(70%),надеть ерчатки
3.подложить под локоть пациента клеёнчатый валик для макс разгбания локтевого сустава,должен быть обеспечен свободный доступ к локтевому суставу.
4.наложить резиновый жгут в области средней трети плеча выше локтевого сгиба на 10 см,и затянуть жгут,чтоы петля жгута была направлена вниз,а свободные концы вверх.
5.обработать перчатки спиртом
6.предложить пациенту несколько раз сжать и разжать кулак,для хорошего наполнения вены.
7.обработать кожу в локтевом сгибе ватными шариками спиртом
8.найти наиболее наполненную вену,оттянуть кожу локтевого сгиба в сторону предплечья и фиксирвать вену.
9взять шприц с иглой и првестивенопункцию(держа иглу срезом вверх под углом 45,ввести иглу под кожу,затем,уменьшивуол наклона и держа иглу почти параллельокожи,продвинуть иглу немного вдоль вены и ввести её на треть её длины в вену,при проколе вены возникает ощущение провала игл в пустоту.
10.слегка потянуть поршень иглы на себя,при этом в шприце должна появиться кровь(набрать необходимое количество крови)
11.развязать жгут и попросить пациента разжать кулак
12.обработать рану спиртом и быстро извлечь иглу
13.согуть больному руку в локтевом сгибе с ватным шариком и оставит на 3-5 мин для остановки кровотечения
14.снять иглу со шприца(т.к может произойти гемолиз),медленно пропустить кровь в пробирку по её стене и закрыть пробочкой.
15.сложить использованные материалы в лоток, снять перчатки
16.спросить у пациента о его самочувствии
17.оформить направление в лабораторию,поместитьштатв с пробиркой в ёмкость для транспортировки биологич жидкостей и отправить в лабораторию для исследования.( при подозрении на гепатит и вич у больного,ёмкость с кровью нужно дополнительно закрыть лейкопластырем и поместить в герметичный контейнер.
источник
Поскольку лихорадка является универсальной реакцией на самые разные поражения организма, невозможен какой-то единый однонаправленный диагностический поиск.
Для проведения квалифицированной дифференциальной диагностики у лихорадящих больных терапевту необходимо знать клинические проявления и особенности течения не только многочисленных заболеваний внутренних органов, но и смежную патологию, являющуюся компетенцией инфекционистов, онкологов, гематологов, фтизиатров, невропатологов и нейрохирургов. Трудности увеличиваются от того, что не существует прямой зависимости между высотой лихорадки и объективно обнаруживаемыми данными.
На первом этапе схемы диагностического поиска нужно проанализировать анамнестические сведения, провести тщательный клинический осмотр больного и выполнить простейшие лабораторные исследования.
При сборе анамнеза обращается внимание на профессию, контакты, перенесенные заболевания, аллергические реакции в прошлом, предшествующий прием медикаментов, вакцинации и т. п. Выясняется характер лихорадки (уровень температуры, тип кривой, ознобы).
В процессе осмотра анализируется состояние кожи, слизистых оболочек, нёбных миндалин, лимфоузлов, суставов, венозной и артериальной системы, легких, печени и селезенки. Тщательный клинический осмотр помогает обнаружить пораженный орган или систему, на что в последующем должен быть направлен поиск причины лихорадочного синдрома.
Выполняются простейшие лабораторные исследования: общий анализ крови с определением уровня тромбоцитов и ретикулоцитов, общий анализ мочи, исследуются общий белок и белковые фракции, сахар крови, билирубин, АсАТ, АлАТ, мочевина.
Всем лихорадящим больным с неясным диагнозом для исключения тифопаратифозных заболеваний и малярии назначается исследование крови на гемокультуру, реакцию Видаля, РСК, на малярию (толстая капля), антитела к ВИЧ.
Проводится рентгенография (не рентгеноскопия!) органов грудной клетки, снимается ЭКГ.
Если на данном этапе выявлена патология какой-либо системы или конкретного органа, дальнейший поиск ведется целенаправленно по оптимальной программе. В случае если лихорадка является единственным или ведущим синдромом и диагноз остается неясным, необходимо перейти к следующему этапу поиска.
С лихорадящим пациентом следует провести беседу, чтобы при повышении температуры тела он не впадал в панику и не становился «рабом термометра».
При моносимптомной гипертермии на фоне нормальных лабораторных показателей нужно исключить: искусственную гипертермию, тиреотоксикоз и нарушения центральной терморегуляции. Субфебрилитет может возникать после тяжелого рабочего дня, эмоционального стресса и физической нагрузки.
При наличии изменений лабораторных показателей с учетом клинических проявлений, особенностей реакции крови, характера лихорадочной кривой к диагностическому процессу могут быть привлечены соответствующие специалисты. Если нужно, больной может быть консультирован инфекционистом, гинекологом, гематологом, ЛОР-врачом, онкологом и другими специалистами. Однако осмотр больного узким специалистом с целью уточнения диагноза не снимает ответственности и необходимости полноты обследования лечащим врачом.
Если причина лихорадки остается неясной, нужно перейти к следующему этапу поиска. С учетом возраста, состояния больного, характера температурной кривой и картины крови врач должен сориентироваться относительно природы лихорадки и отнести ее к одной из групп: инфекционная или соматическая.
В клинической практике наиболее часто встречаются лихорадки инфекционного происхождения. В эту группу включаются гипертермии при бактериальных, вирусных и паразитарных инфекциях.
При инфекционной лихорадке (тифопаратифозные инфекции и малярия исключены на предшествующих этапах диагностики) следует помнить в первую очередь о возможности туберкулезного процесса ввиду распространенности заболевания и серьезности последствий недиагностированных случаев. Больному проводятся рентгенография легких и томография, реакция Манту, неоднократный посев мокроты на бациллы Коха. Кроме поражений легких возможен туберкулез других локализаций.
При подозрении на бактериальную инфекцию, о чем свидетельствуют и лабораторные данные (лейкоцитоз, нейтрофилез со сдвигом влево, токсическая зернистость нейтрофилов), осуществляется посев крови на стерильность. Забор крови на стерильность и гемокультуру не регламентируется ни временем суток, ни приемом пищи. Следует делать неоднократные заборы (до 5 в течение суток), особенно в период подъема температуры тела.
Со второй недели заболевания возможно проведение серологических реакций. В случае необходимости осуществляются дуоденальное зондирование, посев мокроты, мочи, кала и желчи.
Наиболее часто инфекционная гипертермия неясного генеза наблюдается при сепсисе и первичном инфекционном эндокардите. Особенно опасно пропустить у больного менингококковую инфекцию, сопровождающуюся характерными клиническими симптомами.
При подозрении на вирусную природу заболевания показано при возможности проведение серологических реакций (РСК, РИГА и др.). Диагностическое нарастание титра вируснейтрализующих антител в парных сыворотках обеспечивает расшифровку диагноза. Однако результат вирусологических исследований бывает готов не ранее чем через 10 дней, когда клинические проявления инфекции могут исчезнуть.
Для диагностики паразитарных лихорадок (трихинеллез, токсоплазмоз и др.) важны сведения эпидемиологического анамнеза. Учитываются типичные клинические проявления. Для подтверждения диагноза, его верификации применяются специальные методы диагностики, характерные для конкретной паразитарной инфекции. Определенное значение придается эозинофилии крови.
Эпидемиологический анамнез важен также для выявления экзотических (тропических) болезней, протекающих на ранних стадиях с лихорадочным синдромом.
При гипертермии, сопровождающейся сухостью и чувством жжения в полости рта, гиперемией слизистых оболочек, «заедами» в углах губ, необходимо исследование на грибковую флору для исключения у больного кандидозного сепсиса.
В случае длительной лихорадки без локальных данных, исключения сепсиса и инфекционного эндокардита, повышения СОЭ и наличия умеренной анемии почти всегда речь идет об опухолевом процессе или диффузных болезнях соединительной ткани.
Обычно соматические лихорадки протекают на фоне потери массы тела, отчетливого повышения СОЭ, изменений других лабораторных показателей.
Для исключения диффузных болезней соединительной ткани, в редких случаях протекающих моносимптомно, назначается исследование крови на ревматоидный фактор, волчаночные клетки, антитела к ДНК, антинуклеарный фактор, иммуноглобулины. При необходимости проводится кожно-мышечная биопсия. Дополнительную информацию для дифференциальной диагностики аутоиммунных и инфекционных лихорадок дает исследование НСТ-теста. Его уровень заметно повышен при инфекционной патологии.
При подозрении на опухолевую природу гипертермии осуществляются дополнительные исследования для исключения гемобластозов (сюда относится и лимфогранулематоз) и злокачественных опухолей. Выявление цитопении или тромбоцитопении, М-градиента при электрофорезе белков сыворотки, геморрагического синдрома и других характерных для гемобластозов клинических проявлений служит показанием к трепанобиопсии или стернальной пункции и исследованию миелограммы. Наличие увеличенных лимфатических узлов — важный аргумент в пользу проведения биопсии узла. При имеющихся предпосылках показана рентгенография средостения.
Для исключения диагноза злокачественных опухолей применяются ультразвуковое исследование органов брюшной полости и специальные рентгенологические методы исследования (холецистография, экскреторная урография, рентгеноскопия желудка, ирригоскопия). При необходимости выполняются эндоскопическое исследование желудка и кишечника, радиоизотопное сканирование печени. В отдельных случаях проводится ангиографическое исследование органов брюшной полости или забрюшинного пространства.
Для диагностики интра- и ретроперитонеальных образований, абсцессов и увеличенных лимфоузлов брюшной полости при возможности осуществляется сцинтиграфия с цитратом галлия. В настоящее время для диагностики злокачественных опухолей широко применяют компьютерную томографию.
В случае, если все этапы диагностического поиска пройдены, однако причина лихорадочного синдрома остается неясной, показана лапаротомия. При существовании сомнений относительно наличия у больного скрытого туберкулезного процесса на данном этапе диагностики допустимо назначение пробной (тестирующей) туберкулостатической терапии.
Изредка встречаются ситуации, когда, несмотря на проведение всесторонних исследований и использование доступных методов, консультаций специалистов, причина гипертермии остается неясной. В подобных исключительных случаях устанавливается наиболее вероятный по клиническим и лабораторным данным диагноз и осуществляется дальнейшее наблюдение за больным в динамике. При появлении новых симптомов проводится повторное или дополнительное обследование.
Таким образом, поиск причины лихорадочного синдрома — трудная и ответственная задача. Установление ошибочного диагноза предопределяет неправильную врачебную тактику, что может привести к непоправимым последствиям. В каждом случае лихорадки неясного генеза врач не должен уповать на результаты бессистемно проведенных многочисленных исследований, а доверяться фактам и логике, придерживаться определенной схемы диагностического поиска.
«Лихорадка. Схема диагностического поиска» и другие статьи из раздела Высокая температура
источник
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2016
Лихорадка Денге (син.: костоломная лихорадка, суставная лихорадка, лихорадка жирафов, пятидневная лихорадка, семидневная лихорадка, финиковая болезнь) – острая вирусная болезнь, протекающая с лихорадкой, интоксикацией, миалгией и артралгией, экзантемой, лимфаденопатией, лейкопенией. Некоторые варианты протекают с геморрагическим синдромом. Относится к трансмиссивным зоонозам.[1,2]
Соотношение кодов МКБ-10 и МКБ-9
| МКБ-10 | МКБ-9 | ||
| Код | Наименование | Код | Наименование |
| А90 | Лихорадка Денге (классическая лихорадка Денге) | — | — |
| А91 | Геморрагическая лихорадка, вызванная вирусом Денге | — | — |
Дата разработки протокола: 2016 год.
Пользователи протокола: врачи скорой неотложной помощи, фельдшеры, врачи общей практики, терапевты, инфекционисты.
Категория пациентов: взрослые, беременные.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследование случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандоминизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Выделяют 2 клинические формы:
· классическая лихорадка Денге (DF);
· геморрагическая/шоковая лихорадка Денге (DHF/DSS).
По классификации ВОЗ (2012г.) [3,4]: с акцентом на тяжесть болезни и раннее выявление предвестников в геморрагической/шоковой лихорадке Денге выделяют клинические формы:
· лихорадка Денге без предвестников (warningsign);
· лихорадка Денге с предвестниками;
· тяжелая лихорадка Денге.
Периоды течения геморрагической/шоковой Денге:
· лихорадочный (1–3-й день);
· критический (4–8-й день);
· выздоровления (с 8-го дня), что соответствует двугорбой температурной кривой (первая волна лихорадки, период апирексии, второй кратковременный подъем температуры).
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии: [2,3, 4]Жалобы:
· повышение температуры тела;
· слабость;
· мышечные, суставные боли (скованность движений);
· снижение или отсутствие аппетита;
· тошнота, рвота;
· сыпь зудящая, сначала появляется на туловище, затем распространяется на конечности.
Анамнез:
· острое начало болезни;
· лихорадка длится 1-7 дней. Типична двугорбая «седловидная» температурная кривая (первая волна лихорадки: 2–4 дня, период апирексии: 1–3 дня и повторное повышение температуры на 1–3 дня), лихорадка может быть и в виде одной волны.
Эпидемиологический анамнез:
· пребывание (туристы и др.)в эндемичных странах, расположенных натерритории тропиков и субтропиков Азии, Океании, Африки, Австралии и Америки, подвергшиеся укусам комаров.
Физикальное обследование:
· гиперемия лица;
· инъекция сосудов склер;
· гиперемия глотки;
· энантемы на мягком небе;
· характерна энантема на слизистой глотки и щек;
· полиаденит;
· тахикардия сменяется относительной брадикардией со 2–3 дня болезни;
· макуло-папулезная сыпь, сначала на груди, потом на теле и конечностях(на 3–5 день болезни);
· сыпь производит впечатление сливной эритемы и часто сопровождается сильным зудом, через 2–4 дня развивается отрубевидное шелушение;
· у 1–2% больных может наблюдаться петехиальная сыпь (в отличие от геморрагической/шоковой лихорадки Денге тромбоцитопения отсутствует, показатели гематокрита в норме).
· геморрагический синдром/шок отсутствуют.
Классическая лихорадка Денге чаще развивается в результате первичного инфицирования вирусом Денге независимо от серотипа.
· Инкубационный период лихорадки денге 3–15 дней (чаще 5–8 дней).
· Прогноз благоприятный, крайне редко возможно развитие комы.
· В период реконвалесценции типична длительная астения (4-8 нед.).
Геморрагическая/шоковая лихорадка Денге развивается, как правило, у иммунных лиц, жителей эндемичных районов, где чащеболеют дети (в основном- возраст до года и 3-4 года. Описаны единичные случаи первичной геморрагической/шоковой лихорадки Денге. Среди приезжих тяжелые формы Денге составляют около 1%. Болезнь возможна спустя 2–3 месяца после первичной инфекции, иногда в пределах того же сезона.
В течении болезни выделяют 3 периода:
· лихорадочный (1–3 день болезни );
· критический (4–8 день болезни);
· выздоровления (с 8 дня болезни), что соответствует двугорбой температурной кривой (первая волна лихорадки, период апирексии, второй кратковременный подъем температуры).
Лихорадочный период опасен развитием дегидратации и неврологических расстройств на фоне лихорадки, у детей возможны судороги на фоне фебрильной лихорадки.
Жалобы:
· температура повышается до 39-40 0 С;
· миалгии и артралгии, скованность движений;
· анорексия, тошнота и рвота, иногда – диарея;
· боли в животе;
· сыпь.
Анамнез:
· острое начало болезни;
· длительность лихорадки 2 – 7 дней;
· сыпь появляется на 3–4 день болезни (сначала на теле, потом на лице и конечностях).
Эпидемиологический анамнез:
· пребывание (туристыи др.)в эндемичных странах, расположенных натерритории тропиков и субтропиков Азии, Океании, Африки, Австралии и Америки, подвергшиеся укусам комаров.
Физикальное обследование:
· гиперемия и отек лица;
· фарингит;
· полиаденит;
· положительные симптомы щипка и жгута;
· увеличение и болезненность печени;
· сыпь пятнисто-папулезная (кореподобная);
· сыпь появляется сначала на теле, потом на лице и конечностях.
Критический период начинается со снижения температуры на 4–8 день болезни. Длительность периода клинически значимой плазмореи составляет 24–48 часов. На 3-6 день болезни на фоне снижения температуры возможно развитие шока и геморрагического синдрома.
Лихорадка Денге без угрожающих симптомов означает, что критическая фаза переходит в выздоровление, что происходит у большинства больных.
Угрожающими симптомами, предшествующими шоку, являются:
· многократная рвота;
· интенсивные боли в животе;
· увеличение размеров и болезненность печени;
· похолодание конечностей;
· тахикардия;
· возбуждение или сонливость, но обычно сознание сохранено;
· гидроторакс и асцит (за счет пропотевания плазмы из сосудистого русла в ткани и полости);
· кровоточивость слизистых и из мест инъекций;
· повышение показателя гематокрита.
Тяжелая лихорадка Денге характеризуется картиной шока, и/или развитием массивных кровотечений, и/или тяжелой органной недостаточностью.
· после короткого периода (часы) угрожающих симптомов появляется тахикардия;
· при сохранном систолическом АД уменьшается пульсовое давление (становится менее 20 мм рт. ст.);
· одышка;
· головокружение;
· возможен ортостатический коллапс;
· затем давление резко падает – как систолическое, так и диастолическое, развивается шок;
· типична гипотермия;
· больные становятся беспокойными, затем сонливыми;
· у детей теряется зрительный контакт с родителями, реакция на болезненные процедуры;
· длительная гипотензия обычно связана с кровопотерей;
· массивные кровотечения могут провоцироваться применением аспирина, кортикостероидов;
· при длительном шоке вследствие недостаточной перфузии органов развивается полиорганная недостаточность, метаболический ацидоз;
· тяжелые органные поражения (ОПП, острая печеночная недостаточность, энцефалит, миокардит) возможны и при отсутствии шока;
· избыток вводимой жидкости вызывает респираторный дистресс-синдром.
Прогноз:
· зависит от формы болезни и своевременности начатой квалифицированной медицинской помощи (летальность без лечения – 50%, на фоне лечения – 1%);
· большая часть летальных исходов связана с шоком, особенно на фоне избыточного введения жидкостей;
· летальный исход может наступить на 4–5 день;
· критическим, определяющим прогноз является период апирексии, следующий за первой лихорадочной волной.
Лабораторные исследования: не проводят.
Инструментальные исследования: не проводят.
Диагностический алгоритм:
Предположительный случай
лихорадка Денге
Классическая форма лихорадки Денге
Геморрагическая форма лихорадки Денге (возникает после повторного инфицирования вирусом Денге другого типа)
· острое начало болезни
· высокая температура 39-40 °С,озноб
· резкая слабость
· боли в мышцах, суставах, скованность движений (походка «щеголя, денди»)
· анорексия, тошнота
· к концу третьего дня температура критически падает
· обильная полиморфная, зудящая кореподобная сыпь
· вторая волна лихорадки, которая в последующем критически падает
· острое начало,
· лихорадка высокая, стойкая, продолжительностью от 2 до 7 дней
· геморрагические проявления (положительные пробы «жгута», петехии, пурпура, экхимозы, носовые кровотечения, кровотечение из десен, кровавая рвота или мелена)
· увеличение печени
· гипотония, слабый пульс
· инфекционно-токсический шок
· тромбоцитопения
Вероятный случай
лихорадка Денге
Эпидемиологический анамнез:
пребывание в эндемичных странах, расположенных на территории тропиков и субтропиков Азии, Океании, Африки, Австралии и Америки, подвергшиеся укусам комаров.
ДИАГНОСТИКА НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия:
· оценка общесоматического состояния пациента (осмотр кожных покровов и видимых слизистых, измерение температуры тела, артериального давления, частоты пульса, частоты дыхания и др.);
· оценка уровня сознания;
· определение менингеальных симптомов;
· исключение состояния инфекционно-токсического шока.
Перед транспортировкой следует обязательно:
· проверить и отметить в сопроводительном документе уровень температуры, артериального давления, частоту и качество пульса, дыхания;
· состояние кожных покровов, симптом «белого пятна»;
· время последнего мочеиспускания;
· степень расстройства сознания;
· при необходимости обеспечить проходимость дыхательных путей и подача кислорода через лицевую маску;
· обеспечить периферический венозный доступ (венозная канюля с надёжной фиксацией) – попытка не более 5-10 минут;
Начать транспортировку больного с возвышенным ножным концом. Больной транспортируется в горизонтальном положении на спине с валиком под плечами. При нарушении проходимости верхних дыхательных путей – валик под плечами, при артериальной гипотонии – ноги приподняты выше уровня головы.
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне [1,2]Жалобы:
· повышение температуры тела;
· слабость;
· мышечные, суставные боли (скованность движений);
· снижение или отсутствие аппетита;
· тошнота, рвота;
· сыпь зудящая, сначала появляется на туловище, затем распространяется на конечности.
Анамнез:
· острое начало болезни;
· лихорадка длится 1-7 дней. Типична двугорбая «седловидная» температурная кривая (первая волна лихорадки: 2–4 дня, период апирексии: 1–3 дня и повторное повышение температуры на 1–3 дня), лихорадка может быть и в виде одной волны.
Эпидемиологический анамнез:
· пребывание (туристы и др.)в эндемичных странах, расположенных натерритории тропиков и субтропиков Азии, Океании, Африки, Австралии и Америки, подвергшиеся укусам комаров.
Физикальное обследование:
· гиперемия лица;
· инъекция сосудов склер;
· гиперемия глотки;
· энантемы на мягком небе;
· характерна энантема на слизистой глотки и щек;
· полиаденит;
· тахикардия сменяется относительной брадикардией со 2–3 дня болезни;
· макуло-папулезная сыпь, сначала на груди, потом на теле и конечностях(на 3–5 день болезни);
· сыпь производит впечатление сливной эритемы и часто сопровождается сильным зудом, через 2–4 дня развивается отрубевидное шелушение;
· у 1–2% больных может наблюдаться петехиальная сыпь (в отличие от геморрагической/шоковой лихорадки Денге тромбоцитопения отсутствует, показатели гематокрита в норме).
· геморрагический синдром/шок отсутствуют.
Классическая лихорадка Денге чаще развивается в результате первичного инфицирования вирусом Денге независимо от серотипа.
· Инкубационный период лихорадки денге 3–15 дней (чаще 5–8 дней).
· Прогноз благоприятный, крайне редко возможно развитие комы.
· В период реконвалесценции типична длительная астения (4-8 нед.).
Геморрагическая/шоковая лихорадка Денге развивается, как правило, у иммунных лиц, жителей эндемичных районов, где чащеболеют дети (в основном- возраст до года и 3-4 года. Описаны единичные случаи первичной геморрагической/шоковой лихорадки Денге. Среди приезжих тяжелые формы Денге составляют около 1%. Болезнь возможна спустя 2–3 месяца после первичной инфекции, иногда в пределах того же сезона.
В течении болезни выделяют 3 периода:
· лихорадочный (1–3 день болезни );
· критический (4–8 день болезни);
· выздоровления (с 8 дня болезни), что соответствует двугорбой температурной кривой (первая волна лихорадки, период апирексии, второй кратковременный подъем температуры).
Лихорадочный период опасен развитием дегидратации и неврологических расстройств на фоне лихорадки, у детей возможны судороги на фоне фебрильной лихорадки.
Жалобы:
· температура повышается до 39-40 0 С;
· миалгии и артралгии, скованность движений;
· анорексия, тошнота и рвота, иногда – диарея;
· боли в животе;
· сыпь.
Анамнез:
· острое начало болезни;
· длительность лихорадки 2 – 7 дней;
· сыпь появляется на 3–4 день болезни (сначала на теле, потом на лице и конечностях).
Эпидемиологический анамнез:
· пребывание (туристыи др.)в эндемичных странах, расположенных натерритории тропиков и субтропиков Азии, Океании, Африки, Австралии и Америки, подвергшиеся укусам комаров.
Период выздоровления начинается с 8–9 дня болезни. Если больной пережил критические 24–48 часов, то последующая реабсорбция плазмы из тканей занимает 48–72 часа.
· общее состояние улучшается
· появляется аппетит
· увеличивается диурез
· может появляться обильная сливная эритематозная или петехиальная сыпь, обычно зудящая; на фоне эритемы небольшие участки кожи без сыпи выглядят как «светлые островки»
Физикальное обследование:
· основная опасность связана с избыточным введением жидкости, что приводит к гидротораксу или асциту, а также отеку легких и острой сердечной недостаточности;
· гиперемия и отек лица;
· фарингит;
· полиаденит;
· положительные симптомы щипка и жгута;
· увеличение и болезненность печени;
· сыпь пятнисто-папулезная (кореподобная);
· сыпь появляется сначала на теле, потом на лице и конечностях.
Критический период начинается со снижения температуры на 4–8 день болезни. Длительность периода клинически значимой плазмореи составляет 24–48 часов. На 3-6 день болезни на фоне снижения температуры возможно развитие шока и геморрагического синдрома.
Лихорадка Денге без угрожающих симптомов означает, что критическая фаза переходит в выздоровление, что происходит у большинства больных.
Угрожающими симптомами, предшествующими шоку, являются:
· многократная рвота;
· интенсивные боли в животе;
· увеличение размеров и болезненность печени;
· похолодание конечностей;
· тахикардия;
· возбуждение или сонливость, но обычно сознание сохранено;
· гидроторакс и асцит (за счет пропотевания плазмы из сосудистого русла в ткани и полости);
· кровоточивость слизистых и из мест инъекций;
· повышение показателя гематокрита.
Тяжелая лихорадка Денге характеризуется картиной шока, и/или развитием массивных кровотечений, и/или тяжелой органной недостаточностью.
· после короткого периода (часы) угрожающих симптомов появляется тахикардия;
· при сохранном систолическом АД уменьшается пульсовое давление (становится менее 20 мм рт. ст.);
· одышка;
· головокружение;
· возможен ортостатический коллапс;
· затем давление резко падает – как систолическое, так и диастолическое, развивается шок;
· типична гипотермия;
· больные становятся беспокойными, затем сонливыми;
· у детей теряется зрительный контакт с родителями, реакция на болезненные процедуры;
· длительная гипотензия обычно связана с кровопотерей;
· массивные кровотечения могут провоцироваться применением аспирина, кортикостероидов;
· при длительном шоке вследствие недостаточной перфузии органов развивается полиорганная недостаточность, метаболический ацидоз;
· тяжелые органные поражения (ОПП, острая печеночная недостаточность, энцефалит, миокардит) возможны и при отсутствии шока;
· избыток вводимой жидкости вызывает респираторный дистресс-синдром.
Прогноз:
· зависит от формы болезни и своевременности начатой квалифицированной медицинской помощи (летальность без лечения – 50%, на фоне лечения – 1%);
· большая часть летальных исходов связана с шоком, особенно на фоне избыточного введения жидкостей;
· летальный исход может наступить на 4–5 день;
· критическим, определяющим прогноз является период апирексии, следующий за первой лихорадочной волной.
Выписка из стационара проводится при отсутствии лихорадки не менее 24 часов без использования жаропонижающих средств, улучшении самочувствия пациента, нормализации аппетита, диуреза, отсутствии признаков дыхательной недостаточности, нормализации показателя гематокрита и уровня тромбоцитов крови.
Лабораторные исследования:
· ОАК:
| Периоды лихорадки денге | ОАК | Гематокрит | Ферменты |
| Классическая лихорадка денге | |||
| Лихорадочный период | В первые дни болезни отмечается лейкоцитоз, затем выраженная лейкопения, лимфо- и моноцитоз. | — | — |
| Геморрагическая/шоковая лихорадка денге | |||
| Лихорадочный период | Выражена лейкопения | — | — |
| Критический период | Лейкопения 9 /л. Снижение количества тромбоцитов до 100 х 10 9 /л | повышение гематокрита | — |
| Лихорадка Денге, тяжелое течение | Лейкоцитоз | снижение гематокрита | повышение уровняАЛТ, АСТ (могут превышать 1000 ЕД/л) |
| Период выздоровления | Нормализуется содержание лейкоцитов и затем тромбоцитов | Гематокрит стабилизируется или снижается | — |
Подтверждающие тесты:
· ИФА для обнаружения антител Ig M, IgG-антител (IgM – 3-14 день болезни, IgG – с 7-го дня болезни)к вирусу лихорадки Денге
или
· РТГА обнаружение антител в титре 1:1280 и выше при первичном инфицировании, в титре 1:2560 и выше при повторном инфицировании (если для исследования доступна только одна проба от больного); или четырехкратная динамика титра антител при исследовании образцов крови больного с интервалом 10-14 дней).
· ПЦР для обнаружения РНК DENV (сыворотка, плазма, ликвор больного) в первые 4-5 дней от начала болезни;
· ОАМ.
Инструментальные исследования:
· рентгенография органов грудной клетки;
· УЗИ брюшной полости;
· ЭКГ (типичны брадикардия и диффузные электролитные изменения).
Обоснование и формулировка диагноза:
При формулировке диагноза «Лихорадка Денге» учитывают особенности клинического течения заболевания (клиническая форма, степень тяжести, течение заболевания) и приводят его обоснование.
При наличии осложнений и сопутствующих заболеваний запись делается отдельной строкой:
осложнение;
сопутствующее заболевание.
При обосновании диагноза следует указать эпидемиологические, клинические, лабораторные данные и результаты специальных методов исследования, подтверждающих диагноз лихорадки Денге.
Диагностический алгоритм:
Перечень основных диагностических мероприятий:
· ОАК;
· ОАМ;
· коагулограмма: время свертывания крови, активированное частичное тромбопластиновое время, протромбиновый индекс или отношение, фибриноген, тромбиновое время;
· определение антител классов M, G к вирусу денге (DEN V) в крови;
· определение РНК вируса Денге методом ПЦР.
Перечень дополнительных диагностических мероприятий:
· биохимический анализ крови (глюкоза, белковые фракции, АЛТ, АСТ, билирубин, амилаза, креатинин, мочевина, лактатдегидрогеназа);
· КЩС, электролиты крови, группа крови и резус-фактор — при тромбоцитопении 100×10 3 /mm 3 и менее клеток);
· спинномозговая пункция и клинический анализ ликвора (белок, глюкоза, хлориды, цитоз) (при наличии менингеальных и общемозговых симптомов);
· бактериологическое исследование крови на стерильность;
· комплекс исследований при лихорадке неясного генеза (брюшной тиф, сыпной тиф, бруцеллез, иерсиниоз и др.);
· микроскопическое исследование толстой капли и тонкого мазка крови на малярийные плазмодии;
· ПЦР крови, спинномозговой жидкости на ДНК ВПГ1\2, ЦМВ (по показаниям);
· ИФА: определение антител в крови квирусу лихорадки западного Нила, крымской геморрагической лихорадки, ВИЧ, вирусу геморрагической лихорадки с почечным синдромом, гриппа(по показаниям).
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Малярия | Синдром интоксикации выражен. Начальные симптомы— озноб, быстрое повышение температуры, головная боль и боль в мышцах. В ОАК лейкопения — могут напоминать симптоматику первой лихорадочной волны Денге. | Консультация инфекциониста | Характерно раннее увеличение размеров селезенки и печени, последующая периодичность характерных лихорадочных приступов (3- и 4-дневная малярия), большая продолжительность болезни. Отсутствуют обильная сыпь, полиаденит, нет типичной походки, нет смены тахикардии брадикардией. Диагноз малярии подтверждается микроскопическими исследованиями крови (мазок, толстая капля). |
| Грипп | Общие симптомы: озноб, повышение температуры, головная боль и боль в мышцах, суставах. В ОАК: лейкопения. | Консультация инфекциониста | Характерна сезонность, имеются катаральные явления, нет изменения походки больных, не характерны сыпь, полиаденит. |
| Корь, скарлатина, краснуха | Симптомы: озноб, повышение температуры, наличие сыпи. |
Корь:характерны выраженные катаральные явления верхних дыхательных путей (кашель, насморк), пятна Вельского-Филатова -Коплика, четкая этапность (по дням) высыпаний. Сыпь при кори не сопровождается зудом.
Скарлатин:яркаяангина, выраженная, боль при глотании, бледный носогубный треугольник, «малиновый» язык. При скарлатине лихорадка не носит двух волновой характер, в крови лейкоцитоз
6-10, в среднем 6-8 дней.
Температура фебрильная 5-7 дней, может быть две волны.
Синдром интоксикации выражен.
Яркая гиперемия зева, кровоизлияния на мягком нёбе. Лицо, шея гиперемированы, склерит.
Пятнисто-папулезная и петехиальная сыпь.Менингит, нарушения сознания и психические расстройства
от сомнолентности до комы.
Выраженные симптомы поражения печени и почек.
не характерно.
В ОАК высокий лейкоцитоз,
нейтрофилёз, анемия, тромбоцитопения, ускорение СОЭ. Микроскопия лептоспир в темном поле (кровь, моча).
1-8 дней, в среднем 3-4
Температура фебрильная
2-14 дней, может быть две волны
Синдром интоксикации выражен.
Умеренная гиперемия зева
Пятнисто-папулезная сыпь. Нарушения сознания и психические расстройства
от сомнолентности до комы
не характерно.
Лейкоцитоз, нейтрофилёз без
сдвига влево, ускорение СОЭ
Получить консультацию по медтуризму
Получить консультацию по медтуризму
| Апротинин (Aprotinin) |
| Аскорбиновая кислота (Ascorbic acid) |
| Дексаметазон (Dexamethasone) |
| Декстран (Dextran) |
| Декстроза (Dextrose) |
| Диазепам (Diazepam) |
| Дифенгидрамин (Diphenhydramine) |
| Калия хлорид (Potassium chloride) |
| Кетопрофен (Ketoprofen) |
| Кетотифен Софарма |
| Лоратадин (Loratadine) |
| Лорноксикам (Lornoxicam) |
| Магния сульфат (Magnesium sulfate) |
| Метамизол натрия (Metamizole) |
| Метоклопрамид (Metoclopramide) |
| Натрия ацетат (Sodium acetate) |
| Натрия хлорид (Sodium chloride) |
| Натрия цитрат (Sodium citrate) |
| Парацетамол (Paracetamol) |
| Плазма свежезамороженная |
| Преднизолон (Prednisolone) |
| Фуросемид (Furosemide) |
| Цефтриаксон (Ceftriaxone) |
| Ципрофлоксацин (Ciprofloxacin) |
| Эритроцитарная масса |
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечение
В амбулаторных условиях лечение больных с подозрением на лихорадку Денге не проводят. Больные направляются на госпитализацию в стационар для оказания им специализированной медицинской помощи.
На этапе первичной доврачебной медико-санитарной помощи медикаментозная помощь направлена на:
· снижение температуры тела;
· предупреждение развития осложнений.
Показания для консультации специалистов: на амбулаторном уровне не проводится.
Профилактические мероприятия
Специфическая профилактика:
в настоящее время отсутствует (в процессе разработки)
Неспецифическая профилактика
· рекомендуются меры индивидуальной защиты от комаров (ношение одежды с длинным рукавом, использование репеллентов);
· нельзя оставлять емкости с водой/для накопления воды рядом с жилищем, поскольку в них осуществляется выплод комаров-переносчиков;
· в эндемичном регионе место пребывания больного должно быть защищено от проникновения комаров Aedes (противомоскитные сетки на дверях, над кроватью, на окнах, специальные сетки, пропитанные инсектицидными средствами);
· на эндемичных территориях проводятся мероприятия, направленные на снижение плотности популяции переносчика ниже критического уровня, при котором циркуляция возбудителя прерывается (инсектициды, ларвоциды).
Мониторинг состояния пациента: не проводится.
Индикаторы эффективности лечения: на амбулаторном уровне лечение не проводится.
ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Медикаментозное лечение:
Оказание медицинской помощи на данном этапе направлено на профилактику осложнений:
· инфекционно – токсический шок;
· массивные кровотечения;
· тяжелая органная недостаточность.
На данном этапе проводится посиндромная терапия:
Доза и кратность для взрослых
10 – 20 мг однократно, при отсутствии эффекта через 15 минут возможно повторное введение препарата
Метоклопрамида гидрохлорида моногидрат 5,27 мг
Взрослым и подросткам старше 14 лет: 3–4 раза в сутки по 10 мг метоклопрамида (1 ампула) внутривенно или внутримышечно.
Кетонал 2,0 в/м,ксефокам 8 мг),
при отстуствие — анальгин 50%-2,0, димедрол 1%-1,0 в/м, при нестабильной гемодинамике MgSO 5,0 в/ на 10,0 физ. р-ра -0,9%- NaCL
В/м — 100 мг 1-2 раза в сутки. В/в, капельно — 100-200 мг в 100-500 мл 0.9% раствора NaCl. Лизиновая соль кетопрофена: раствор для иньекций: в/м или в/в по 160 мг (2 мл) 1-3 раза в сутки,
Ксефокампо 8 мг – два укола в сутки. Доза препарата не должна быть выше 16 мг/сут.
Преднизолон60-90 мгв/вструйно, или Дексаметазон 8-12 мг в/вструйно на 10,0мл0,9% раствора NaCL.
Подача увлажненного кислорода через маску со скоростью подачи более 5–6 л/мин
Инфузионная терапия: 0,9% раствора NaCL.
Дозы – преднизолон 10 – 15 мг/кг веса, одномоментно возможно введение до 120 мг преднизолона.
0,9% раствор хлорида натрия Начать быструю инфузию – болюс не менее 10 мл/кг/ за 10–15 минут (возможно, введение физраствора шприцами).
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения
На стационарном этапе в карте наблюдения за пациентом (история болезни) ежедневно отмечаются температура, показатели гемодинамики (АД, пульс, ЧСС), оценивается дыхание и ЧДД, в неврологическом статусе определяется динамика общемозгового и менингеального синдрома, а также необходимо отмечать переносимость проводимого лечения и проводимую коррекцию медикаментозной терапии с обоснованием.
Немедикаментозное лечение
Постельный режим в течение периода лихорадки.
Строгий постельный режим при проявлениях геморрагического синдрома.
Индивидуальные и одноразовые средства по уходу.
Диета – индивидуальнаяв зависимости от степени тяжести, формы и сопутствующей патологии.
Медикаментозное лечение
Этиотропная терапия: не разработана.
Патогенетическая терапия:
Является основой лечения и зависит от периода болезни и тяжести состояния больного.
ВОЗ рекомендует придерживаться блок-схем при ведении больного с лихорадкой Денге в стационаре.
Лихорадочный период — большинство больных, которым требовалось проведение только патогенетического лечения, выздоравливают через 9-12 дней.
Дезинтоксикационная терапия:
Пероральная регидратация (глюкозо-солевые растворы, соки, др.):
· Декстроза + Калия хлорид + Натрия хлорид + Натрия цитрат [2+]
Парентеральное введение растворов:
· 0,9% раствор хлорида натрия, 400 мл в/в, капельно[УД-С];
· 0,5% раствора декстрозы, 400,0 млв/в, капельно[УД-С]
Нестероидные противовоспалительные препараты (при повышении температуры тела выше 38,5 0 С, при наличии ЧМТ и судорожного синдрома в анамнезе).
Длительность 1-3 дня:
· парацетамол 10 мг/кг (не чаще, чем через каждые 6 часов, для взрослых не более 3 г/сут) [2+] [УД – В]
Противопоказаны аспирин (особенно у детей в возрасте до 5-6 лет из-за возможного развития синдрома Рейе), ибупрофен и другие нестероидные противовоспалительные средства.
Антигистаминные препараты с целью десенсибилизации:
· кетотифен таблетки 1 мг;
или
· лоратадин таблетки 10 мг.
Критический период
Наличие угрожающих симптомов;
Дезинтоксикационная и регидратационная терапия:
· внутривенное введение электролитных растворов: в первые 1–2 часа со скоростью 5–7 мл/кг/час, в последующие 2–4 часа 3–5 мл/кг/час, затем 2–3 мл/кг/час под контролем клинических данных (PS,ЧД, Т 0 каждые 30 мин.) и гематокрита;
· контроль гематокрита и состояния больного проводят до и после введения жидкости, затем каждые 4–6–12 часов;
· если после инфузий гематокрит остается прежним или возрастает незначительно, продолжают вводить растворы электролитов со скоростью 2 – 3 мл/кг/час;
· при клиническом ухудшении и быстром нарастании гематокрита скорость вливания увеличивают до 5 – 10 мл/кг/час в течение 1 – 2 часов так, чтобы диурез был на уровне 0.5 мл/кг/час;
· увеличение постоянного повышенного гематокрита в сочетании с нестабильностью витальных функций (малое пульсовое давление) указывает на плазморею и необходимость дальнейшего введения жидкости;
· но на фоне стабильного состояния и адекватного диуреза инфузии прекращают, продолжая следить за показателями гемодинамики – вероятно, плазморея прекратилась, и гематокрит начнет снижаться в течение ближайших 24 часов.
· необходимо избегать избыточного введения жидкостей. Как правило, инфузии необходимы только в течение критического периода длительностью 24 – 48 час;
· желательно часть жидкости вводить через рот, как только больной сможет пить;
· мониторинг глюкозы и параметров крови, отражающие функцию печени и почек;
· натрия хлорид 0,9% в/в капельно[2+]
· натрия ацетат + Натрия хлорид в/в капельно[2+]
· калия хлорид + Натрия ацетат + Натрия хлорид в/в капельно[2+]
Развитие шока. Развитие кровотечений:
· Солевые растворы (не глюкозу) из расчета 5–10 мл/кг/час в течение часа; при невозможности точного дозирования предпочтительнее болюсное введение, позволяющее лучше контролировать баланс жидкости с целью избежать передозировки. Иногда применяют коллоидные растворы с теми же предосторожностями.
Глюкокортикостероиды:
· преднизолон до 10-12 мг/кг/сут), в/в [УД – В]
Антигистаминные препараты:
· Кетотифен таблетки 1 мг
Ингибиторы протеаз: для уменьшения катаболизма белков
· апротенин 20-60тыс. ед. каждые 6 час болюс
Антибактериальную терапию назначают только при развитии вторичных бактериальных осложнений
· цефтриаксон 1,0 — 2,0г х 2 раза/сут., в/м, в/в, 10 дней;
или
· ципрофлоксацин таблетки, покрытые оболочкой, 500 мг, внутрь,100мл х 2 раза/сут., в/в, 7-10 дней
При развитии кровотечений: снижение гематокрита на 10% или ниже исходного уровня на фоне нестабильности витальных функций (малое пульсовое давление, тахикардия, метаболический ацидоз или недостаточный диурез) может указывать на массивную кровопотерю; особое внимание обращают на опасность избыточного введения жидкости (в том числе препаратов крови) и отека легких. Объем и скорость вливаний зависят от состояния больного и гематокрита. Контроль проводится на 3 день болезни (базовый уровень), в критическом периоде до начала инфузии, через 1–2 часа и далее каждые 4–6–12 часов до перехода к выздоровлению.
Гемотрансфузии показаны только при массивных кровотечениях. Излишние гемотрансфузии вызывают быстрый подъем гематокрита и создает ложное впечатление гемоконцентрации и тяжелой плазмареи, что ведет к неоправданному введению жидкости.
· эритроцитарная масса 5–10 мл/кг
· СЗП
При отсутствии признаков кровотечения вводят болюсно 10–20 мл/кг коллоидного раствора с последующим контролем гематокрита и витальных функций для решения вопроса о целесообразности гемотрансфузии (поскольку внутреннее кровотечение иногда становится клинически явным только через несколько часов).
Снижение гематокрита на фоне стабильной гемодинамики и адекватного диуреза указывает на гемодилюцию и/или реабсорбцию внесосудистой жидкости – в этом случае инфузии должны быть немедленно прекращены из-за опасности отека легких.
Эффективность применения тромбов звеси, глюкокортикоидов и иммуноглобулинов оценивается как сомнительная.
Избегают внутримышечных инъекций. Введение назогастрального зонда или мочевого катетера производят с большой осторожностью, так как даже небольшие повреждения слизистой могут кровоточить. Риск кровотечений возрастает при длительном шоке, полиорганной недостаточности и метаболическом ацидозе; на фоне применения нестероидных противовоспалительных средств; при наличии пептических язв и любых травм.
При передозировке жидкости и развитии застойной сердечной недостаточности — отек легких, хрипы, наполнение шейных вен, быстрое увеличение печени, пульс более 120 ударов в минуту:
· фуросемид 1% 2мл в/в (УД – В).
Симптоматическая терапия имеет вспомогательное значение.
Перечень основных лекарственных средств:
· Декстроза+Калия хлорид+Натрия хлорид+Натрия цитрат, порошок для приготовления раствора для приема внутрь
· Натрия хлорид 0,9%, раствор для инфузий, 400мл
· Натрия ацетат + Натрия хлорид, раствор для инфузий, 400мл
· Калия хлорид + Натрия ацетат + Натрия хлорид, раствор для инфузий, 400мл
· Глюкоза 5%, раствор для инфузий, 400мл
Перечень дополнительных лекарственных средств:
· аскорбиновая кислота, драже, капли для приема внутрь, раствор для внутривенного и внутримышечного введения , таблетки, 0,5г.
· парацетамол, гранулы для приготовления суспензии для приема внутрь;
раствор для инфузий; сироп; суппозитории ректальные; суспензия для приема внутрь; таблетки; таблетки, покрытые пленочной оболочкой, 2,0г.
· цефтриаксон, порошок для приготовления раствора для внутривенного и внутримышечного введения, 2,0г.
· ципрофлоксацин, таблетки, покрытые оболочкой; таблетки, покрытые пленочной оболочкой; раствор для инфузий, 1,0г.
· свежезамороженная плазма, 200мл
· эритроцитарная масса, 150мл
· декстран — раствор для инфузий 400,0 мл
· кетотифен таблетки 1 мг; сироп 1 мг/5 мл; капли глазные 0,05 %
· лоратадин таблетки 10 мг; сироп 5 мг/5 мл; суспензия для приема внутрь 5 мг/5 мл; гель назальный 0,5 %
· апротинин— раствор для инъекций в ампулах по 10 мл (100 000 ЕД);
· фуросемид — раствор для инъекций в ампулах 1% 2мл (УД – В).
Хирургическое вмешательство: не показано.
Показания для консультации специалистов:
· консультация инфекциониста: для дифференциальной диагностики с инфекционными заболеваниями с лихорадкой, экзантемой, геморрагическим синдромом;
· консультация реаниматолога: определение показаний для перевода в ОРИТ;
· консультация невролога: при развитии менингита, энцефалита, психоза, полиневрита;
· консультация гематолога: для исключения заболеваний крови;
· консультация аллерголога при развитии аллергической реакции
· консультация онколога: для исключения онкологической патологии
· консультация эндокринолога: при сопутствующих заболеваниях – сахарном диабете, ожирении.
· консультация ЛОР врача: при заболеваниях лор-органов;
Показания для перевода в отделение интенсивной терапии и реанимации:
· геморрагический синдром;
· повышение гематокрита (на 20% и более);
· нарушение сознания;
· неотложные состояния (шок, отек легких, отек-набухание головного мозга, ОПП, острая печеночная, сердечно-сосудистая, дыхательная, полиорганная недостаточность).
Индикаторы эффективности лечения:
· стойкая нормализация температуры;
· отсутствие интоксикации;
· уменьшение размеров лимфатических узлов;
· нормализация лабораторных показателей (гематокрит, содержание тромбоцитов).
Дальнейшее ведение: не предусмотрено.
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации:
· Лихорадка Денге независимо от формы, степени тяжести болезни.
источник